Клинический разбор в общей медицине №04 2021
Diana S. Rafikova1, Ekaterina A. Troshina1
1 Endocrinology Research Centre, Moscow, Russia, Moscow, Russia;
2 National Research Mordovian State University named after N.P. Ogarev, Saransk, Russia;
3 Dagestan State Medical University, Makhachkala, Republic of Dagestan, Russia;
4 City Clinical Hospital, Makhachkala, Republic of Dagestan, Russia
fatima.dzgoeva@gmail.com
Abstract
The paper reports clinical cases of obese patients who have had severe coronavirus infection (COVID-19): one case of damage to the gastrointestinal tract, and one case of neurological manifestation worsening (possible cognitive impairment). Assessment and therapeutic treatment of obese patients is challenging in terms of high thromboembolic complication rate. When choosing comprehensive treatment, dietary care and drug therapy, the improvement was observed in the form of gradual regression of disorders and further body weight reduction, which had a potential to affect the risk of complications, and to improve the overall quality of life of the patients.
Key words: obesity, coronavirus infection, dietary care, nutritional support, COVID-19, SARS-CoV-2.
For citation: Dzgoeva F. Kh., Radaeva O.A., Asadulaeva M.I. et al. A long journey to COVID-19 in obese patients. Clinical review for general practice. 2021; 4: 19–32. DOI: 10.47407/kr2021.2.4.00057
Инфекция SARS-CoV-2 может протекать бессимптомно или вызывать в большинстве случаев только легкие симптомы, но, к сожалению, почти в 10–20% случаев она прогрессирует до интерстициальной пневмонии и острого респираторного дистресс-синдрома, особенно у людей пожилого возраста, с сердечно-сосудистыми заболеваниями, сахарным диабетом, хроническими легочными заболеваниями, артериальной гипертензией и онкологическими патологиями. А совсем недавно европейские и американские исследователи расширили потенциальные группы риска, включив в них пациентов с ожирением [2, 3].
Впервые решающее значение индекса массы тела (ИМТ) было замечено в Китайском исследовании с участием 383 пациентов, в котором сообщалось, что риск развития тяжелой пневмонии повысился до 140% у пациентов с ожирением (ИМТ>30 кг/м2) и до 86% у лиц с избыточной массой тела (ИМТ>25 кг/м2) [4]. Согласно наблюдениям, во всем мире ожирение теперь признано вторым по значимости независимым предиктором госпитализации после возрастного фактора.
Еще неопубликованное исследование OpenSAFELY, основанное на медицинских записях 17 млн британских пациентов, показало, что при ИМТ>30 кг/м2 риск смерти на 27% выше по сравнению с пациентами, имеющими более низкий ИМТ [5].
На основании целого ряда данных, ожирение само по себе предложено расценивать как самостоятельный фактор риска для худшего прогноза и более высокой смертности у пациентов с новой инфекцией COVID-19.
По данным Всемирной организации здравоохранения (ВОЗ), в 2016 г. около 13% взрослого населения планеты (11% мужчин и 15% женщин) имели ожирение. В России, по данным исследования ЭССЕ-РФ, средняя распространенность ожирения среди взрослого населения составляла 29,7±0,3% (у женщин 30,8±0,4%, у мужчин 26,6±0,5%) [6]. Высокая распространенность этой патологии в мире и в России актуализирует проблему ожирения не только как самостоятельного заболевания, но и в связи с пандемией коронавирусной инфекции 2019 (COVID-19) [7].
Ожирение повышает риски осложнений, усугубляет течение инфекционных заболеваний, увеличивает длительность госпитализации, может стать причиной критических состояний и неблагоприятных исходов заболевания.
Избыточная локализация жировых депо в висцеральной области значимо снижает функцию легких у пациентов в положении лежа на спине из-за уменьшения экскурсии диафрагмы, в то время как основная вентиляция легких также нарушается, что приводит к падению уровня насыщения кислородом крови. Повышенный уровень циркулирующих провоспалительных цитокинов, связанных с ожирением, также ухудшают иммунный ответ и влияют на паренхиму легких и бронхов, тем самым способствуя увеличению заболеваемости инфекцией COVID-19.
При тяжелом остром респираторном синдроме SARS-CoV-2 проникает в клетки человека посредством прямого связывания с рецепторами ангиотензинпревращающего фермента 2 (АПФ2) на поверхности клетки. Экспрессия АПФ2 в жировой ткани выше, чем в легких, и его присутствие может способствовать проникновению SARS-CoV-2 в адипоциты, что делает жировую ткань неким резервуаром для вируса. Соответственно, жировая ткань также может быть инфицирована SARS-CoV-2 и позволять распространяться вирусу на другие органы [8]. Кроме того, клетки, экспрессирующие AПФ2, также связаны с прогрессированием идиопатического фиброза легких.
В апреле 2020 г. опубликованы данные американского исследования, анализирующего госпитализированных по поводу COVID-19 в марте 2020 г. [9]. Исследование включает данные из 99 округов в 14 штатах, что составляет около 10% от общей численности населения США. Почти 90% пациентов, поступивших с COVID-19, имели сопутствующие заболевания. Артериальная гипертония была наиболее распространенным сопутствующим заболеванием (49,7%), за которым следовали ожирение (48,3%), хронические заболевания легких (34,6%), сахарный диабет (28,3%) и сердечно-сосудистые заболевания (27,8%).
Docherty и соавт. показали, что люди с ожирением имели более высокий риск смертности [отношение рисков – ОР 1,33 (1,19–1,49, p<0,001)] в когорте пациентов из 20 133 случаев. Это наблюдение подтверждается исследованием в Нью-Йорке с 10 544 пациентами имеющим COVID-19, где показывается, что пациенты с ИМТ 30–40 кг/м2 имели больше случаев госпитализации [ОР 4,26 (3,5–5,2, p<0,001)] и клинического прогрессирования заболевания [ОР 1,38 (1,03–1,85, p=0,029)] по сравнению с пациентами с ИМТ ниже 30 кг/м2 [10].
C. Qingxian и соавт. впервые сообщили, что ожирение в 2,5 раза увеличивает риск развития тяжелой пневмонии у пациентов с инфекцией COVID-19 [11].
A. Simonnet и соавт. описали, что ожирение представляет собой фактор риска тяжести у пациентов с инфекцией COVID-19. Эти авторы ретроспективно проанализировали ИМТ и другие исходы у 124 последовательных пациентов с инфекцией COVID-19, поступивших в отделение интенсивной терапии. Пациенты с инфекцией COVID-19 с ИМТ более 35 кг/м2 имели в 7 раз больше риска инвазивной искусственной вентиляции легких, чем пациенты с ИМТ менее 25 кг/м2 [12].
Кроме того, ожирение усиливает риск тромбоза, что весьма актуально, учитывая связь между тяжелым течением COVID-19 и протромботической диссеминированной внутрисосудистой коагуляцией и большой частотой венозной тромбоэмболии [13]. Эндотелиальная дисфункция, часто сопровождаемая ожирением, является результатом дисбаланса сосудорасширяющих и сосудосуживающих факторов. Эти изменения подталкивают эндотелий сосудов к протромботическому и проатерогенному состояниям, что отражается гиперактивацией тромбоцитов, повышенной адгезией лейкоцитов, вазоконстрикцией, провоспалением, проатерогенными изменениями, нарушением гемостаза и тромбозом с последующим усилением риска сердечно-сосудистых заболеваний [14].
При тяжелой форме COVID-19 наблюдалась активация коагуляции и повышение факторов свертывания крови, выраженное в умеренной и тяжелой тромбоцитопении, удлинении протромбинового времени и активированном частичном тромбопластиновом времени, повышении уровня D-димера и повышении уровня фибриногена.
Обобщенные данные о повышении риска инфицирования и развития осложнений при COVID-19 представлены на рис. 1.
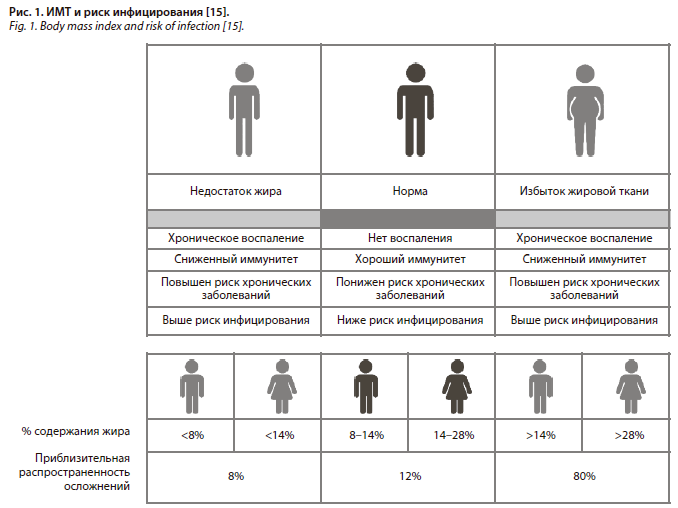
Все эти данные показывают, что ожирение в значительной степени коррелирует с худшим прогнозом течения заболевания и связано с повышенным риском развития венозной тромбоэмболии у пациентов, заболевших COVID-19.
Ожирение изменяет состав, структуру и функцию жировой ткани. Существует версия, что общее количество жировых клеток генетически детерминировано внутриутробно и в дальнейшем, именно при избыточности питания, адипоциты способны гипертрофироваться, причем не только непосредственно в жировой ткани, но и эктопированно в других органах (к примеру: сердце, печень, скелетные мышцы). Гипертрофированные адипоциты вырабатывают большое количество цитокинов, включая фактор некроза опухоли (ФНО), интерлейкин (ИЛ)-6, ИЛ-8, моноцитарный хемоаттрактантный протеин-1 (МСР-1) и др. Данный процесс в сочетании со снижением васкуляризации жировой ткани (как следствие несовершенного ангиогенеза) способствует развитию выраженной гипоксии, которая является триггером гибели адипоцитов путем ишемического некроза и апоптоза, и дальнейшему неконтролируемому поступлению жирных кислот с усиленной секрецией воспалительных адипокинов и хемокинов. Это вызывает массивную инфильтрацию жировой ткани иммуноцитами, способствуя прогрессированию воспаления, что стимулирует липолиз, усиливает резистентность к инсулину и дисфункцию адипоцитов. Как следствие, развивается локальное воспаление, что стимулирует инфильтрацию жировой ткани активированными макрофагами-рекрутами (M1), привлекаются Т-клетки, В-клетки, нейтрофилы и тучные клетки, а популяция
Т-хелперов типа 2 (Th2), макрофагов M2 и регуляторных Т-клеток (Treg) остаются или даже уменьшаются на более поздних стадиях ожирения. Это сдвигает баланс от регуляторного противовоспалительного иммунного состояния к воспалительному, определяя секрецию моноцитарного хемоаттрактантного белка-1 (MCP-1), ФНО, ИЛ-1β, интерферона (ИФН)-γ и ИЛ-6, что приводит к развитию и системного воспаления [17–19].
Роль макрофагов в развитии дисфункции жировой ткани была доказана в 2003 г. Так, в своем исследовании S. Weisberg и соавт. показали, что у мышей без ожирения процент инфильтрации макрофагами жировой ткани составляет около 10%, в то время как при ожирении данный показатель увеличивается до 50% [19]. В зависимости от экспрессии поверхностных маркеров и профиля цитокинов макрофаги подразделяют на два типа (М1 и М2). Альтернативно активируемые М2-макрофаги характеризуются экспрессией участвующих в фагоцитозе рецепторов маннозы (CD206) и галактозы-C-лектина 1-го типа (MGL1), а также противовоспалительных цитокинов, таких как ИЛ-10 и трансформирующий фактор роста (ТGF)-β. Классически активируемые М1-макрофаги экспрессируют CD11c и вырабатывают провоспалительные цитокины: ИЛ-6, ФНО и др. (рис. 2).
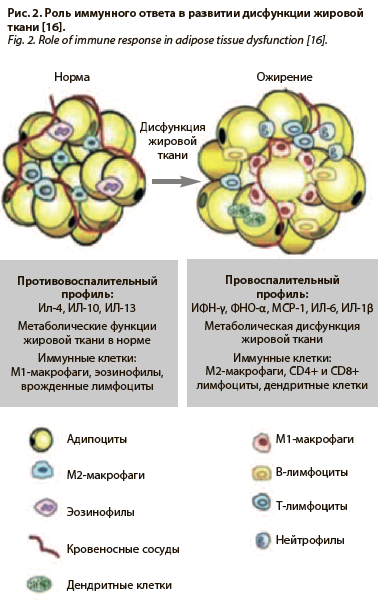
В здоровой жировой ткани макрофаги, по-видимому, являются основным видом иммунных клеток, причем большинство из них относятся к классу «альтернативно активированных», часто классифицируемому как макрофаги 2-го типа, и отношение М2:М1 составляет примерно 4:1. Большинство доказательств, указывают на то, что резидентные макрофаги M2 являются первичными клетками, ответственными за гомеостатическое противовоспалительное состояние в здоровой жировой ткани [20]. Эти клетки часто встречаются в междоузельных пространствах между адипоцитами. При дисфункции жировой ткани количество M2-макрофагов может увеличиваться, но не так выраженно, как М1, определяя потерю физиологической функции. Гипоксия является триггером гибели клеток жировой ткани, в свою очередь, стимулируя миграцию активированных М1-рекрутеров, образующих короноподобные структуры вокруг погибших адипоцитов. В дальнейшем, каждый килограмм лишнего жира приводит к накоплению до 30 млн макрофагов, на фоне которых продукция провоспалительных цитокинов резко возрастает, и поляризация макрофагов смещается в сторону провоспалительного М1 фенотипа [21].
Таким образом, баланс между про- и противовоспалительными механизмами жировой ткани имеет решающее значение для поддержания гомеостаза легочной ткани. Возможно, если один или несколько из этих регуляторных элементов нарушены или отсутствуют, то это может способствовать цитокиновому шторму в легких или в других тканях, таких как жировая ткань, где существует аберрантная активация цитокинов.
Механизм, с помощью которого SARS-CoV-2 проникает в клетки, полностью не выяснен, но, помимо прямого слияния вируса с плазматической мембраной, вероятно, что могут быть задействованы все различные типы эндоцитоза [22]. Эти события мембранного переноса включают опосредованный клатрином эндоцитоз, опосредованный кавеолином эндоцитоз, макропиноцитоз и фагоцитоз. Кавеолин-опосредованный эндоцитоз особенно интересен для изучения, так как кавеолин особенно много в адипоцитах [23], кавеолины участвуют в функции адипоцитов [24] и потому, что кавеолин взаимодействует с различными вирусными
белками [25]. Кроме того, у пациентов с ожирением увеличенное количество адипоцитов повышает пул чувствительных к инфекции клеток. Следует отметить, что жировая ткань содержит не только адипоциты, но и клетки сосудистой фракции стромы, среди которых предшественники адипоцитов и макрофаги [26, 27]. Эти последние клетки также экспрессируют AПФ2 и представляют собой потенциальную мишень для инфекции SARS-Cov-2 и могут способствовать усилению воспалительной ситуации.
И наконец, жировая ткань является крупнейшим эндокринным органом, который связывает метаболизм и иммунитет (состоит из белой и бурой жировой ткани), выполняющих разные функции. Так, белая жировая ткань отвечает за хранение и высвобождение жирных кислот. Бурая жировая ткань, напротив, рассеивает энергию в виде тепла, отделяя дыхательную цепь митохондрий от синтеза аденозинтрифосфорной кислоты. Экспрессия воспалительных маркеров меньше в бурой жировой ткани, чем в белой, дополнительно подтверждая, что бурая жировая ткань, как правило, более устойчива к воспалению. Но, так или иначе, ожирение сопровождается воспалением не только в белой, но и в бурой жировой ткани. Под влиянием ФНО, вырабатывающегося М2-макрофагами, снижается термогенная активность бурой жировой ткани, захват глюкозы бежевыми и бурыми адипоцитами.
У пациентов с COVID-19 так же, как и у больных с ожирением, наблюдается рост в периферической крови и тканях уровней ИЛ-1, MCP-1, ИЛ-6, ИЛ-2, ФНО и ИЛ‐8, что потенциально может суммироваться с формированием взаимно отягощающих цитокин-опосредованных линий прогрессирования двух заболеваний. Как пример, более выраженное повышение ИЛ-6 у пациентов с COVID-19 может приводить к вытеснению десмосомного белка, плакоглобина, из мембраны кардиомиоцитов (Siripanthong, 2020 г.), что является причиной их гибели со вторичным дисфункциональным ремоделированием миокарда и может определять повышение частоты отдаленных осложнений инфекционного заболевания у данной категории больных.
Случай 1. COVID-19: пневмония, поражение желудочно-кишечного тракта (ЖКТ); пациент без приема противовирусной терапии.
Анамнез. Пациент 45 лет, родился с массой тела 3500 г. В раннем детстве рос и развивался в соответствии с возрастными нормами, до 15 лет не был склонен к полноте, но наследственность отягощена избыточной массой тела у матери. Со школьного возраста активно занимался спортом, посещал различные секции. В 15 лет в связи с вынужденным началом трудовой деятельности пришлось отказаться от занятий спортом. К 18 годам заметил, что на фоне малоподвижного образа жизни масса тела начала постепенно увеличиваться. В 18 лет весил 85 кг при росте 176 см (ИМТ – 27,4 кг/м2, что соответствует избыточной массе тела).
Вес продолжал прибавляться и к 19 годам уже составлял 107–110 кг. Пациент попытался сменить образ жизни, добавил физическую активность и смог похудеть до 100 кг. Результат не получилось удержать в связи с ограниченными возможностями физических нагрузок и присоединением вредных привычек.
К 30 годам масса тела в среднем составляла 110–115 кг, но пациент не придавал особого значения этой прибавке. В 2009 г. отказался от курения и через полгода вес уже был 150 кг, присоединились жалобы на повышение артериального давления (АД), максимальный уровень АД – 220/110 мм рт. ст. Со слов пациента, при проведении суточного мониторинга АД, ему диагностировали перенесенный микроинсульт. Была назначена медикаментозная терапия, и на фоне лечения вновь отметил прибавку массы тела.
В 2018 г. из поликлиники по месту жительства был направлен в ФГБУ «НМИЦ Эндокринологии» для полного обследования, где диагностированы по МКБ-10: Е66.2 Крайняя степень ожирения, сопровождаемая альвеолярной гиповентиляцией; R73.0 Отклонение результатов нормы теста на толерантность к глюкозе (преддиабет). Пациент на тот момент уже имел морбидное ожирение и жаловался на задержки дыхания во сне, поэтому был направлен на консультацию к врачу-сомнологу, который диагностировал по МКБ-10 G47.3 Синдромом обструктивного апноэ сна и перевел пациента на СИПАП-терапию. Специфического лечения ожирения не получал. Масса тела продолжала расти и к началу 2020 г. составила 190 кг, ИМТ – 61,3 кг/м2.
Развитие COVID-19. В сентябре 2020 г. в связи с выявленной хламидийной инфекцией у жены получал антибактериальную терапию (Авелокс, Метронидазол) в течение 20 дней. 17.09.2020 на фоне получаемой терапии впервые появилась фебрильная лихорадка, озноб и общее ухудшение состояния. К лечению добавил жаропонижающие препараты, но фебрильная лихорадка сохранялась, от приема противовирусных препаратов пациент отказался. На 20-е сутки от начала заболевания, в связи с сохраняющейся лихорадкой, умеренной десатурацией (90–91%), КТ-картиной II–III стадии пневмонии был госпитализирован в отделение для лечения пациентов с коронавирусной инфекцией. При осмотре состояние средней тяжести. Рост – 176 см. Масса тела – 205 кг. ИМТ – 66,2 кг/м2. Температура – 37,5° С. Пульс: 88 уд/мин, ритмичный, удовлетворительного наполнения, не напряжен, симметричный.
АД – 130/100 мм рт. ст. Дыхание: самостоятельное, эффективное, ритмичное. Частота дыхательных движений – 24 в мин, SpO2 – 91–92%.
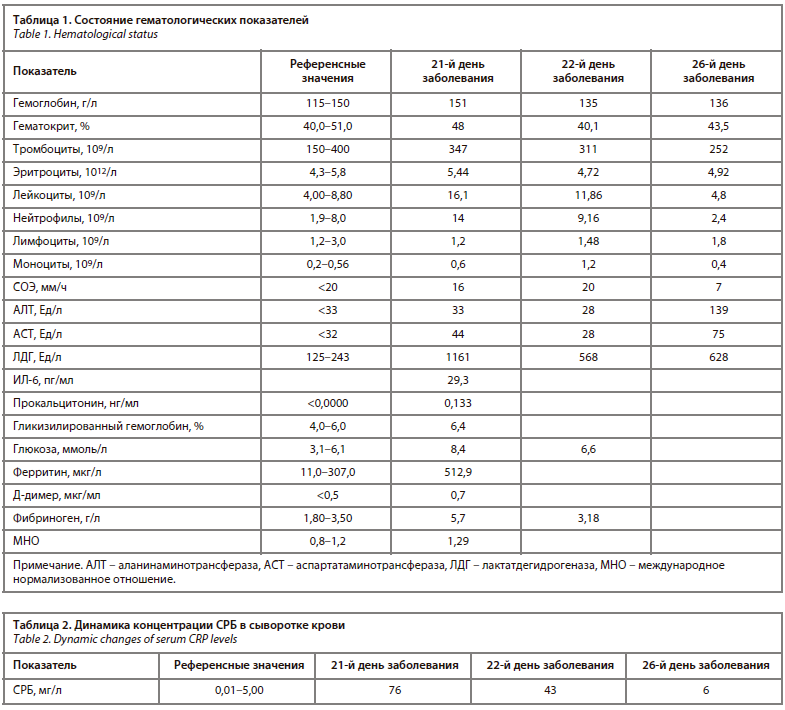
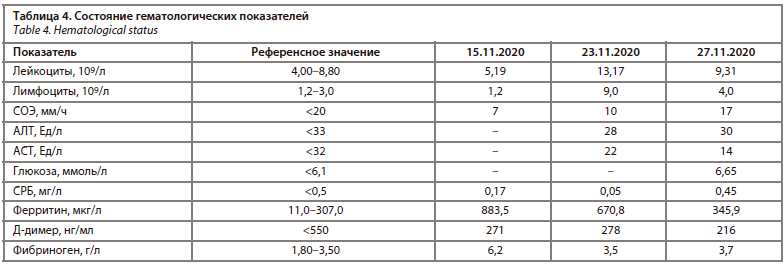
По КТ-данным органов грудной клетки при поступлении – двухсторонняя полисегментарная вирусная пневмония, КТ-2. Диагностирована острая дыхательная недостаточность 1-й степени. В анализах крови отмечался высокий уровень С-реактивного белка (СРБ), небольшое повышение уровня фибриногена и D-димера, повышение уровня лейкоцитов и уровень прокальцитонин в пределах нормы (табл. 1).
Проведенное исследование в отделении выявило признаки высокой инфекционно-воспалительной активности заболевания, в связи с чем была назначена терапия системными глюкокортикостероидами, антитромботическая и антибактериальная терапия. Несмотря на проводимую терапию, было отмечено прогрессирование дыхательной недостаточности (SpO2 – 86%). У пациента появились боли в животе, метеоризм, диарея до 10 раз в сутки, стул зеленого цвета.
Учитывая многочисленные факторы риска тяжелого течения заболевания (морбидное ожирение 3-й степени с синдромом обструктивного апноэ сна, артериальная гипертензия), по жизненным показаниям была назначена инфузия Тоцилизумаба в дозе 800 мг внутривенно, которую пациент перенес удовлетворительно. И в результате было отмечено быстрое купирование лихорадочного синдрома, дыхательной недостаточности, значительное снижение концентрации СРБ (табл. 2) и снижение воспалительной активности заболевания.
Согласно критериям выписки пациента с коронавирусной инфекцией (COVID-19), внебольничной пневмонией, острым респираторным заболеванием, пациент был выписан для продолжения лечения в амбулаторных условиях (на дому) и соблюдением режима изоляции в течение 14 дней.
За период заболевания, пациент похудел на 20 кг. Масса тела на момент выписки составляла 185 кг. С учетом высокого риска внутрисосудистого тромбоза, пациент продолжал получать терапию антикоагулянтом прямого действия – селективного ингибитора фактора свертывания крови Ха (Элеквис 5 мг, 2 раза в день), дальнейшая эффективность антикоагулянтной терапии оценивалась по данным Д-димера.
На фоне лечения COVID-19, пациент получил инфекцию мочевыводящих путей и была назначена терапия Цефалоспорином IV поколения (Цефепим, 1 г в день) с постоянным употреблением растительных отваров-уросептиков.
Еще одной существенной проблемой, возникшей на этапе стационарного лечения, стало развитие гепатотоксической реакции в виде выраженной гиперферментемии и возникновением различных желудочно-кишечных расстройств, наиболее вероятно, связанными с внутривенным введением Тоцилизумаба. Тоцилизумаб – рекомбинантное гуманизированное моноклональное антитело к рецептору ИЛ-6, зарегистрированное в нашей стране для лечения ревматоидного артрита. При COVID-19 препарат рекомендован для терапии синдрома высвобождения цитокинов («цитокиновый шторм») [18]. Его основной фармакологический эффект – ингибирование ИЛ-6, участвующего в иммунном ответе на бактериальные, вирусные и грибковые патогены. Препарат назначают и как средство монотерапии, и в сочетании с другими противовирусными агентами. Однако его применение у пациентов с COVID-19 изучено недостаточно. Кроме того, следует учитывать неблагоприятный фон развития данного осложнения – наличие морбидного ожирения 3-й степени, длительно существующего стеатоза (стеатогепатита), что позволяет отнести пациента к группе риска развития лекарственной гепатотоксичности.
 В дальнейшем пациент обратился за высококвалифицированной помощью к врачу-эндокринологу, диетологу, который составил план ведения пациента.
В дальнейшем пациент обратился за высококвалифицированной помощью к врачу-эндокринологу, диетологу, который составил план ведения пациента.
С учетом возникших осложнений на фоне лечения COVID-19, пациент был переведен на щадящее питание (стол №5) до полного восстановления функций ЖКТ. Примерный вариант щадящего питания представлен в табл. 3.
Процесс длился достаточно долго. Спустя месяц после курса лечения и соблюдения диеты, было решено постепенно перевести пациента на другой режим питания, но в ответ на смену рациона вновь начались расстройства ЖКТ (послабления стула), и щадящее питание было возвращено еще на некоторое время. После восстановления функции моторики ЖКТ для пациента в качестве основы питания была предложена индивидуально составленная средиземноморская диета с подсчетом калорийности.
Случай 2. COVID-19: острая респираторная вирусная инфекция (ОРВИ), среднетяжелое течение (на фоне противовирусной терапии)
Анамнез. Пациент, 51 год, родился с массой тела 3500 г. Рос и развивался в соответствии с возрастными нормами. В юности посещал различные спортивные секции: бокс, самбо, каратэ, плавание, но длительно не задерживался в культуре спорта. Склонность к набору веса всегда имелась, так как у родителей была избыточная масса тела. Минимальная масса тела в юности – 80 кг. Первую прибавку массы тела отметил в 17 лет на фоне изменений рациона (начал потреблять больше гиперкалорийных продуктов). В призывном возрасте весил 90 кг при росте 176 см (ИМТ – 29 кг/м2). Потом данную массу тела удавалось поддерживать, но как таковых попыток похудеть не было. К 26 годам из-за смены места жительства, образа жизни и рациона началась очередная прибавка массы тела (+15 кг). Старался снизить массу тела за счет гипокалорийного питания и увеличения физической нагрузки, но как только возвращался к прежнему образу жизни масса тела прибавлялась. Максимальная масса тела – 105–110 кг. К специалистам для корректировки массы тела никогда не обращался. В 2003 г. был установлен кардиостимулятор (аритмия), на данный момент наблюдается у кардиолога по поводу повышенного АД и регулярно принимает Микардис 80 мг. Наследственность отягощена избыточной массой тела с обеих сторон; у матери – бронхиальная астма, болезнь Альцгеймера, болезнь Паркинсона; у отца – гипертоническая болезнь, болезнь Альцгеймера. В анамнезе рецидивирующая бактериальная инфекция мочевыводящих путей
Развитие COVID-19. В ноябре 2020 г. начали беспокоить субфебрильная температура, кашель и общая слабость (11.11.2020). При осмотре (14.11.2020) состояние средней тяжести. Рост – 176 см. Масса тела – 103 кг. ИМТ – 33 кг/м2. Температура 38,0° С. Пульс: 96 уд/мин, ритмичный, удовлетворительного наполнения, не напряжен, симметричный. АД – 140/100 мм рт. ст.
Потеря обоняния, вкуса. Дыхание: самостоятельное, эффективное, ритмичное. Частота дыхательных движений – 26 в минуту, SpO2 – 92%. Диагноз COVID-19: ОРВИ, среднетяжелое течение был подтвержден лабораторно (положительный ПЦР-результат на определение РНК SARS-CoV-2, материал из носоглотки). В анализах крови 15.11.2020 отмечалось повышение уровня СРБ и ферритина – маркеров воспаления, повышение уровня фибриногена, однократное повышение уровня глюкозы, повышение уровня лейкоцитов и лимфоцитов (см. табл. 5). Согласно временным методическим рекомендациям по профилактике, диагностике и лечению новой коронавирусной инфекции (COVID-19), актуальным на момент постановки диагноза, пациенту назначено: противовирусный препарат, учитывая массу тела пациента более 75 кг, – Арепливир по 1800 мг 2 раза в 1-й день терапии, со 2 по 10-й день по 800 мг (4 таблетки) 2 раза в день, жаропонижающие (пациент принимал Нимесулид) при температуре выше 38,5° C, а с учетом высокого риска внутрисосудистого тромбоза – низкомолекулярный гепарин (эноксапарин натрия) в лечебной дозе из расчета 1 мг/кг. Весь период заболевания, пациент находился на лечении в амбулаторных условиях (на дому), под регулярным контролем лечащего врача. Пациент отмечал положительную динамику на 3-й день терапии (температура тела с 4-го дня терапии Арепливиром ниже 37,5° C, отсутствие головной боли и боли в мышцах, которые беспокоили с первого дня заболевания). По лабораторным данным от 23.11.2020: снижение уровня ферритина и фибриногена. Увеличение уровня лейкоцитов за счет нейтрофилов и моноцитов может быть связано с присоединением клиники уретрита (бактериальной этиологии, учитывая анамнез); табл. 4.
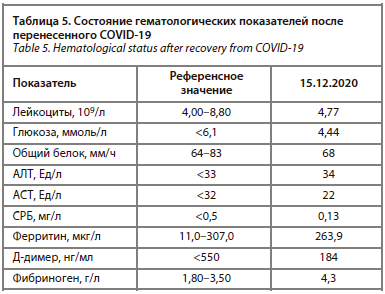
Спустя месяц от заболевания показатели крови сохранили тенденцию к снижению до референсных значений, которые были зафиксирована на 8-й день заболевания на фоне приема противовирусного препарата, что подтверждает обоснованность и эффективность подобранной терапии (табл. 5).
На фоне перенесенной вирусной инфекции пациент отмечает возникновение и сохранение неврологической симптоматики в виде нарушения концентрации внимания, снижения памяти и работоспособности.
За 2 нед болезни зафиксировалось снижение массы тела на 5 кг, но спустя пару месяцев вес вновь возрос до 103 кг.
На данный момент пациент находится под наблюдением специалистов. Была подобрана разрешенная физическая активность и индивидуально составленная средиземноморская диета с подсчетом калорийности (см. табл. 10).
Самым основным типом питания, которое рассматривается множеством ассоциаций по борьбе с острыми и хроническими заболеваниями, является средиземноморская диета, характеризующаяся относительно высоким потреблением с пищей свежих овощей, сезонных фруктов, цельных зерен, бобовых, оливкового масла, орехов и мононенасыщенных жиров, за которыми следует умеренное потребление рыбы, птицы, кисломолочных продуктов, вина и, наконец, низкое потребление рафинированных сахаров и красного мяса [29, 30]. Важно отметить, что сбалансированная диета, богатая этими продуктами, содержит биоактивные соединения: витамины, минералы, полифенолы, полиненасыщенные жирные кислоты, пищевые волокна, которые обладают сильными противовоспалительными, антитромботическими и антиоксидантными свойствами. Эти молекулы могут действовать синергетически, предотвращая и защищая от воспалительных проявлений, а также связанных с ними тромботических осложнений [29–35].
На сегодняшний день большая часть населения России придерживается «западного» режима питания, характеризующегося высоким потреблением обработанных пищевых продуктов, таких как колбасные изделия, субпродукты, красное мясо, жареные во фритюре блюда, очищенные и переработанные зерна, фабричные десерты и сласти. В результате повышенное потребление сахаров, насыщенных жиров, трансжиров и рафинированных углеводов может повышать риски развития гипергликемии, дислипидемии, увеличения конечных продуктов гликирования и возникновения воспалительных состояний на клеточном уровне, что потенциально подвергает конкретные группы людей к повышенному риску тяжелых осложнений COVID-19. Поэтому очень важно следовать идеалам средиземноморской диеты, поощряя потребление овощей, цельнозерновых продуктов, бобовых, орехов, оливкового масла и рыбы, поскольку это напоминает диету наших предков, которая способна оказывать непосредственное влияние на развитие и течение воспалительных процессов в организме [36].
Потребность в энергии, белках, жирах, углеводах
Питание должно быть индивидуально скорректировано с учетом нутритивного статуса, уровня физической активности, наличия сопутствующих заболеваний и их выраженности.
Для определения суточной потребности в энергии для поддержания основных жизненных функций организма необходимо индивидуально рассчитать калорийность рациона следующим способом:
Для женщин:
• 18–30 лет: (0,0621 × масса тела (кг) + 2,0357) × 240;
• 31–60 лет: (0,0342 × масса тела (кг) + 3,5377) × 240;
• старше 60 лет: (0,0377 × масса тела (кг) + 2,7545) × 240.
Для мужчин:
• 18–30 лет: (0,0630 × масса тела (кг) + 2,8957) × 240;
• 31–60 лет: (0,0484 × масса тела (кг) + 3,6534) × 240;
• старше 60 лет: (0,0491 × масса тела (кг) + 2,4587) × 240.
Если пациент ведет малоподвижный образ жизни, то полученную величину умножаем на 1,1; при умеренной физической активности – на 1,3; при физической активности или активных занятиях спортом – на 1,5.
И при желании снизить массу тела, необходимо полученную величину уменьшить на 20%.
Количество основных макронутриентов рассчитывается по процентному соотношению: на углеводы уделяется 50–55% калорийности суточного рациона, на белки – 15%, на жиры – 25–30%.
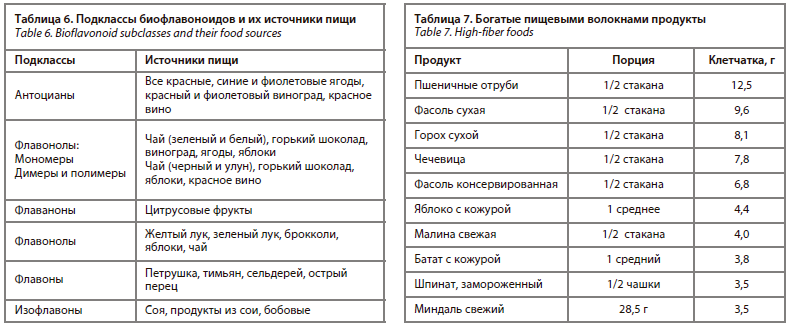
В качестве нейрозащитного потенциала могут заинтересовать диеты, богатые продуктами, содержащими биофлавоноиды, которые обладают противовоспалительными и антиоксидантными свойствами (табл. 6). Множество исследований показало, что биофлавоноиды способны снижать риски возникновения когнитивных нарушений. Так, например, потребление танинов зеленого чая в молодом возрасте снижало риски возникновения болезни Альцгеймера и других типов деменции в пожилом возрасте [43].
Кроме того, сообщается, что при наличии дефицита витамина D в организме могут повышаться риски заболеваемости вирусными инфекциями, ведь в действительности его адекватный статус в организме влияет на характер течения многих острых и хронических заболеваний. В случае респираторной системы он способен защищать дыхательные пути, убивая вирусы за счет индукции кателицидина/дефензинов и торможения выработки провоспалительных цитокинов, тем самым снижая риск развития цитокинового шторма, ведущего к осложненному течению COVID-19. Более того, в настоящее время проводится исследование (www.clinicaltrials.gov: NCT04334005) с целью оценки полезности витамина D в качестве иммуномодулирующего агента. Продукты, содержащие витамин D, включают различные сорта рыбы, рыбий жир, грибы, сливочное масло, молоко, сыр, яичный желток и добавки с витамином D.
Говоря о рыбе, очень важно отметить высокое содержание в ней омега-3 полиненасыщенных жирных кислот, в частности эйкозапентаеновой кислоты (EPA) и докозагексаеновой кислоты (DHA), которые обладают противовоспалительным действием через несколько клеточных механизмов. EPA и DHA могут действовать как субстраты для синтеза специализированных про-рассасывающихся липидных медиаторов, таких как марезины, резольвины и протектины, из которых протектины могут снижать репликацию вируса гриппа и потенциально влиять на воспалительные проявления респираторно-вирусных заболеваний [44, 45].
Рыба и другие морепродукты также содержат биологически активные соединения, которые обладают мощным антитромботическим действием [46, 47]. Некоторые исследования связывают снижения уровня DHA при возникновении болезни Альцгеймера, а плацебо-исследование с участием 295 пациентов вовсе показало, что ежедневное потребление 2 г DHA в течение 18 мес снижало риски возникновения когнитивных нарушений [43]. Следовательно, увеличение потребления рыбы и добавок омега-3 могут обеспечить питательными веществами, которые могут влиять на некоторые патомеханизмы и осложнения COVID-19.
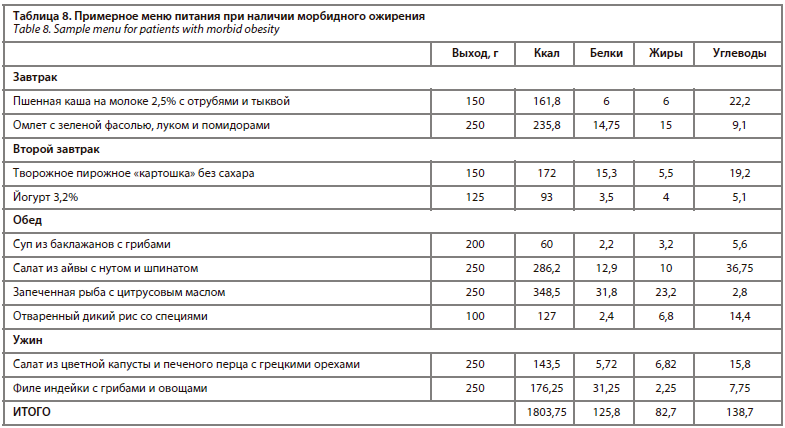
Еще одним важным микроэлементом, который имеет решающее значение для поддержания иммунной функции, является цинк. Сообщалось, что цинк ингибировал связывание и удлинение матрицы РНК-зависимой РНК-полимеразы (RdRp) коронавируса при тяжелом остром респираторном синдроме (SARS) в клетках Vero-E6 [48]. Больше всего цинка содержится в устрицах, но также его некоторое количество можно получить из кедровых орехов, семян тыквы, семян кунжута, бобовых и пшеничных отрубей. Последняя категория продуктов также богата пищевыми волокнами, которые способны модулировать иммунитет и снижать частоту бактериальной транслокации через кишечный барьер [49]. Потенциальными механизмами, с помощью которых пищевые волокна влияют на иммунную систему, являются изменения кишечной лимфоидной ткани (GALT), возникающие в результате изменения микрофлоры кишечника. Пребиотическая клетчатка не гидролизуется и не всасывается в верхней части желудочно-кишечного тракта и становится селективным субстратом для полезных бактерий толстой кишки [50, 51]. В западных диетах часто отсутствует клетчатка, следовательно увеличение потребления как растворимых (бобовые, овес, ячмень, яблоко, цитрусовые), так и нерастворимых пищевых волокон (бобовые, продукты из цельного зерна, различные отруби, цветная капуста, орехи) рекомендуется для поддержания общего здоровья организма (табл. 7).
Фактором ответа на лечение стало похудение пациентов и положительная динамика со стороны организма на введение повседневных продуктов питания в рацион.
На данный момент пациенты находятся на регулярном наблюдении и коррекции лечения, исходя из самочувствия и данных лабораторно-инструментальной диагностики. Пациентов ознакомили с тем, что ожирение является хроническим заболеванием, поэтому важно избегать кратковременных «разгрузочных диет», но при этом сфокусироваться на формировании здорового пищевого поведения, базироваться на постановке реалистичных целей в отношении снижения массы тела без вреда для здоровья и дальнейшего удержания достигнутой массы тела. Решается вопрос о включении физической активности, учитывая все риски, для более комплексного подхода к лечению ожирения и быстрого восстановления. В дополнение к перечисленным мероприятиям, рассматривается вопрос о лекарственной терапии ожирения и сопутствующих заболеваний.
Еще большее беспокойство вызывает то, что, в свою очередь, пациенты длительное время не обращались за квалифицированной помощью, что усугубляло течение заболевания, а при обращении за консультацией к специалистам не было уделено должного внимания диагностике синдрома ночных апноэ, что является жизнеугрожающим заболеванием.
Описание клинических случаев позволяет оценить высокую значимость своевременной коррекции массы тела. Нарастающая заболеваемость ожирением во всем мире и сопутствующими ему осложнениями все больше накапливается в практике врача, что показывает актуальность проблемы во всех слоях населения. Необходимо направлять большие усилия на борьбу с ожирением во всем мире и предотвращать ассоциированные с ним хронические заболевания, усиливающие негативные последствия вирусной пандемии COVID-19.
С учетом возрастания рисов тяжелого течения COVID-19 у пациентов с ожирением и имеющихся данных о более длительном периоде контагиозности у подобных больных [52] следует особое внимание уделять своевременному назначению противовирусной терапии. Согласно Временным методическим рекомендациям Минздрава России «Профилактика, диагностика и лечение новой коронавирусной инфекции COVID-19» (версия 11 от 07.05.2021) приоритетным препаратом для этиотропной терапии пациентов с COVID-19 разной степени тяжести (как на амбулаторном, так и на стационарном этапе) является фавипиравир [53]. Фавипиравир обладает направленным противовирусным действием: с одной стороны, препарат блокирует РНК-зависимую РНК-полимеразу вируса, с другой – индуцирует летальные мутации вирусной РНК, способствуя снижению вирусной нагрузки. В клинических исследованиях фавипиравира (Арепливир) в нашей стране была доказана гипотеза превосходства исследуемого препарата по сравнению со стандартной терапией в отношении достижения клинических и суррогатных конечных точек. Так, курс терапии Арепливиром обеспечил улучшение клинического статуса по шкале ВОЗ на 4 дня быстрее и в 2 раза чаще, чем стандартная терапия (р=0,00001). Элиминация вируса после курса терапии наблюдалась у 98% пациентов, что сочеталось с выраженным улучшением состояния легких, вплоть до нормализации более чем у 60% пациентов. Улучшение состояния пациента сопровождалось нормализацией уровня сатурации, улучшением клинических и биохимических показателей. При этом на фоне приема препарата не отмечалось серьезных нежелательных явлений и отрицательного влияния на жизненно важные функции (АД, частоту сердечных сокращений, ЭКГ-показатели). Ускорение снижения вирусной нагрузки на фоне применения Арепливира способствует уменьшению риска осложненного течения заболевания и госпитализации, что обосновывает отраженное в Методических рекомендациях Минздрава России выделение этого препарата в качестве приоритетной схемы этиотропной терапии для пациентов с легким и средне-тяжелым течением, что особенно актуально у пациентов с высоким риском развития осложнений, в частности при наличии ожирения [54].
Очевидно, что профилактика ожирения в первую очередь и особенно его прогрессирования до более тяжелых форм остро необходима в системе здравоохранения и обществе. В условиях продолжающейся пандемии COVID-19 клиницисты должны осознавать, что люди с ожирением, а тем более страдающие ожирением в более тяжелой форме, подвержены более высокому риску клинического ухудшения при COVID-19.
Подход к лечению ожирения должен быть комплексным и включать все стороны модификации образа жизни, начиная с личной ответственности пациента за собственное здоровье, охватывая помощь окружения и включенность семьи в отношении изменения характера питания и расширения физической активности. Безусловно, в краткосрочной перспективе трудно ожидать серьезных изменений со стороны массы тела, что и не является целесообразным, согласно рекомендациям по лечению коморбидного ожирения [55], но зато планомерная многофакторная терапия обладает большим потенциалом в отношении значительного снижения хронического воспаления.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Дзгоева Фатима Хаджимуратовна – канд. мед. наук, доцент каф. Диабетологии и диетологии ИВДПО ФГБУ «НМИЦ эндокринологии», врач-эндокринолог, диетолог высшей квалификационной категории. E-mail: fatima.dzgoeva@gmail.com; ORCID: 0000-0002-0533-7652
Fatima Kh. Dzgoeva – Сand. Sci. (Med.), Endocrinology Research Centre. E-mail: fatima.dzgoeva@gmail.com; ORCID: 0000-0002-0533-7652
Радаева Ольга Александровна – д-р мед. наук, доцент, проф. каф. иммунологии, микробиологии и вирусологии Медицинского института ФГБОУ ВО «МГУ им. Н.П. Огарёва». E-mail: radaevamed@mail.ru; ORCID: 0000-0003-1383-2474
Olga A. Radaeva – D. Sci. (Med.), Prof., National Research Mordovian State University named after N.P. Ogarev. E-mail: radaevamed@mail.ru; ORCID: 0000-0003-1383-2474
Асадулаева Мадина Исадибировна – аспирант каф. эндокринологии, ФГБОУ ВО «Дагестанский ГМУ», врач-эндокринолог, ГБУ РД «Городская клиническая больница». E-mail: asad_dag@mail.ru
Madina I. Asadulaeva – Graduate Student, Dagestan State Medical University, endocrinologist, City Clinical Hospital, Makhachkala. E-mail: asad_dag@mail.ru
Варданян Елизавета Мушеговна – врач общей практики, клин. ординатор-диетолог, ФГБУ «НМИЦ кардиологии». ORCID: 0000-0002-1145-4484
Elizaveta M. Vardanyan – Clinical Resident, National Medical Research Center for Cardiology. ORCID: 0000-0002-1145-4484
Рафикова Диана Сергеевна – врач общей практики, клинический ординатор-диетолог, ФГБУ «НМИЦ кардиологии». ORCID: 0000-0003-2113-4254
Diana S. Rafikova – Clinical Resident, National Medical Research Center for Cardiology. ORCID: 0000-0003-2113-4254
Трошина Екатерина Анатольевна – чл.-корр. РАН, проф., д-р мед. наук, врач высшей квалификационной категории, зам. дир. по координации эндокринологической службы, ФГБУ «НМИЦ эндокринологии». ORCID: 0000-0002-8520-8702; eLibrary SPIN: 8821-8990
Ekaterina A. Troshina – Corr. Memb. RAS, D. Sci. (Med.), Full Prof., Endocrinology Research Centre. ORCID: 0000-0002-8520-8702; eLibrary SPIN: 8821-8990
Статья поступила в редакцию / The article received: 24.05.2021
Статья принята к печати / The article approved for publication: 27.05.2021
Клинический разбор в общей медицине №04 2021
Долгий путь к COVID-19 у пациентов с ожирением
Номера страниц в выпуске:19-32
Аннотация
В статье представлены клинические случаи пациентов с ожирением, перенесших коронавирусную инфекцию (COVID-19) в тяжелой форме: с поражением желудочно-кишечного тракта в одном случае и нарастанием неврологической симптоматики (возможных когнитивных нарушений) в другом. Обследование и терапевтическое лечение пациентов с ожирением представляет определенные трудности в связи с большим числом тромбоэмболических осложнений. При подборе комплексного лечения – диетологической помощи и лекарственной терапии – отмечалась положительная динамика в виде постепенного регресса возникших нарушений и дальнейшего снижения массы тела, которое способно повлиять на риски развития осложнений, а также улучшить в совокупности качество жизни пациентов.
Ключевые слова: ожирение, коронавирусная инфекция, диетологическая помощь, нутритивная поддержка, COVID-19, SARS-CoV-2.
Для цитирования: Дзгоева Ф.Х., Радаева О.А., Асадулаева М.И. и др. Долгий путь к COVID-19 у пациентов с ожирением. Клинический разбор в общей медицине. 2021; 4: 19–32. DOI: 10.47407/kr2021.2.4.00057
В статье представлены клинические случаи пациентов с ожирением, перенесших коронавирусную инфекцию (COVID-19) в тяжелой форме: с поражением желудочно-кишечного тракта в одном случае и нарастанием неврологической симптоматики (возможных когнитивных нарушений) в другом. Обследование и терапевтическое лечение пациентов с ожирением представляет определенные трудности в связи с большим числом тромбоэмболических осложнений. При подборе комплексного лечения – диетологической помощи и лекарственной терапии – отмечалась положительная динамика в виде постепенного регресса возникших нарушений и дальнейшего снижения массы тела, которое способно повлиять на риски развития осложнений, а также улучшить в совокупности качество жизни пациентов.
Ключевые слова: ожирение, коронавирусная инфекция, диетологическая помощь, нутритивная поддержка, COVID-19, SARS-CoV-2.
Для цитирования: Дзгоева Ф.Х., Радаева О.А., Асадулаева М.И. и др. Долгий путь к COVID-19 у пациентов с ожирением. Клинический разбор в общей медицине. 2021; 4: 19–32. DOI: 10.47407/kr2021.2.4.00057
A long journey to COVID-19 in obese patients
Fatima Kh. Dzgoeva1, Olga A. Radaeva2, Madina I. Asadulaeva3,4, Elizaveta M. Vardanyan1,Diana S. Rafikova1, Ekaterina A. Troshina1
1 Endocrinology Research Centre, Moscow, Russia, Moscow, Russia;
2 National Research Mordovian State University named after N.P. Ogarev, Saransk, Russia;
3 Dagestan State Medical University, Makhachkala, Republic of Dagestan, Russia;
4 City Clinical Hospital, Makhachkala, Republic of Dagestan, Russia
fatima.dzgoeva@gmail.com
Abstract
The paper reports clinical cases of obese patients who have had severe coronavirus infection (COVID-19): one case of damage to the gastrointestinal tract, and one case of neurological manifestation worsening (possible cognitive impairment). Assessment and therapeutic treatment of obese patients is challenging in terms of high thromboembolic complication rate. When choosing comprehensive treatment, dietary care and drug therapy, the improvement was observed in the form of gradual regression of disorders and further body weight reduction, which had a potential to affect the risk of complications, and to improve the overall quality of life of the patients.
Key words: obesity, coronavirus infection, dietary care, nutritional support, COVID-19, SARS-CoV-2.
For citation: Dzgoeva F. Kh., Radaeva O.A., Asadulaeva M.I. et al. A long journey to COVID-19 in obese patients. Clinical review for general practice. 2021; 4: 19–32. DOI: 10.47407/kr2021.2.4.00057
Введение
Коронавирусная болезнь 2019 (COVID-19) – это клинический синдром, вызванный мутационным РНК-вирусом и названный инфекцией тяжелого острого респираторного синдрома CoronaVirus 2 (SARS-CoV-2) [1].Инфекция SARS-CoV-2 может протекать бессимптомно или вызывать в большинстве случаев только легкие симптомы, но, к сожалению, почти в 10–20% случаев она прогрессирует до интерстициальной пневмонии и острого респираторного дистресс-синдрома, особенно у людей пожилого возраста, с сердечно-сосудистыми заболеваниями, сахарным диабетом, хроническими легочными заболеваниями, артериальной гипертензией и онкологическими патологиями. А совсем недавно европейские и американские исследователи расширили потенциальные группы риска, включив в них пациентов с ожирением [2, 3].
Впервые решающее значение индекса массы тела (ИМТ) было замечено в Китайском исследовании с участием 383 пациентов, в котором сообщалось, что риск развития тяжелой пневмонии повысился до 140% у пациентов с ожирением (ИМТ>30 кг/м2) и до 86% у лиц с избыточной массой тела (ИМТ>25 кг/м2) [4]. Согласно наблюдениям, во всем мире ожирение теперь признано вторым по значимости независимым предиктором госпитализации после возрастного фактора.
Еще неопубликованное исследование OpenSAFELY, основанное на медицинских записях 17 млн британских пациентов, показало, что при ИМТ>30 кг/м2 риск смерти на 27% выше по сравнению с пациентами, имеющими более низкий ИМТ [5].
На основании целого ряда данных, ожирение само по себе предложено расценивать как самостоятельный фактор риска для худшего прогноза и более высокой смертности у пациентов с новой инфекцией COVID-19.
Ожирение как мишень COVID-19
Ожирение – хроническое, перманентно прогрессирующее полиэтиологичное заболевание, связанное с нарушением энергетического баланса, гормональной регуляции, метаболизма и гемодинамики, ассоциированное с патологическим накоплением жировой ткани в организме, приводящее к развитию осложнений.По данным Всемирной организации здравоохранения (ВОЗ), в 2016 г. около 13% взрослого населения планеты (11% мужчин и 15% женщин) имели ожирение. В России, по данным исследования ЭССЕ-РФ, средняя распространенность ожирения среди взрослого населения составляла 29,7±0,3% (у женщин 30,8±0,4%, у мужчин 26,6±0,5%) [6]. Высокая распространенность этой патологии в мире и в России актуализирует проблему ожирения не только как самостоятельного заболевания, но и в связи с пандемией коронавирусной инфекции 2019 (COVID-19) [7].
Ожирение повышает риски осложнений, усугубляет течение инфекционных заболеваний, увеличивает длительность госпитализации, может стать причиной критических состояний и неблагоприятных исходов заболевания.
Избыточная локализация жировых депо в висцеральной области значимо снижает функцию легких у пациентов в положении лежа на спине из-за уменьшения экскурсии диафрагмы, в то время как основная вентиляция легких также нарушается, что приводит к падению уровня насыщения кислородом крови. Повышенный уровень циркулирующих провоспалительных цитокинов, связанных с ожирением, также ухудшают иммунный ответ и влияют на паренхиму легких и бронхов, тем самым способствуя увеличению заболеваемости инфекцией COVID-19.
При тяжелом остром респираторном синдроме SARS-CoV-2 проникает в клетки человека посредством прямого связывания с рецепторами ангиотензинпревращающего фермента 2 (АПФ2) на поверхности клетки. Экспрессия АПФ2 в жировой ткани выше, чем в легких, и его присутствие может способствовать проникновению SARS-CoV-2 в адипоциты, что делает жировую ткань неким резервуаром для вируса. Соответственно, жировая ткань также может быть инфицирована SARS-CoV-2 и позволять распространяться вирусу на другие органы [8]. Кроме того, клетки, экспрессирующие AПФ2, также связаны с прогрессированием идиопатического фиброза легких.
В апреле 2020 г. опубликованы данные американского исследования, анализирующего госпитализированных по поводу COVID-19 в марте 2020 г. [9]. Исследование включает данные из 99 округов в 14 штатах, что составляет около 10% от общей численности населения США. Почти 90% пациентов, поступивших с COVID-19, имели сопутствующие заболевания. Артериальная гипертония была наиболее распространенным сопутствующим заболеванием (49,7%), за которым следовали ожирение (48,3%), хронические заболевания легких (34,6%), сахарный диабет (28,3%) и сердечно-сосудистые заболевания (27,8%).
Docherty и соавт. показали, что люди с ожирением имели более высокий риск смертности [отношение рисков – ОР 1,33 (1,19–1,49, p<0,001)] в когорте пациентов из 20 133 случаев. Это наблюдение подтверждается исследованием в Нью-Йорке с 10 544 пациентами имеющим COVID-19, где показывается, что пациенты с ИМТ 30–40 кг/м2 имели больше случаев госпитализации [ОР 4,26 (3,5–5,2, p<0,001)] и клинического прогрессирования заболевания [ОР 1,38 (1,03–1,85, p=0,029)] по сравнению с пациентами с ИМТ ниже 30 кг/м2 [10].
C. Qingxian и соавт. впервые сообщили, что ожирение в 2,5 раза увеличивает риск развития тяжелой пневмонии у пациентов с инфекцией COVID-19 [11].
A. Simonnet и соавт. описали, что ожирение представляет собой фактор риска тяжести у пациентов с инфекцией COVID-19. Эти авторы ретроспективно проанализировали ИМТ и другие исходы у 124 последовательных пациентов с инфекцией COVID-19, поступивших в отделение интенсивной терапии. Пациенты с инфекцией COVID-19 с ИМТ более 35 кг/м2 имели в 7 раз больше риска инвазивной искусственной вентиляции легких, чем пациенты с ИМТ менее 25 кг/м2 [12].
Кроме того, ожирение усиливает риск тромбоза, что весьма актуально, учитывая связь между тяжелым течением COVID-19 и протромботической диссеминированной внутрисосудистой коагуляцией и большой частотой венозной тромбоэмболии [13]. Эндотелиальная дисфункция, часто сопровождаемая ожирением, является результатом дисбаланса сосудорасширяющих и сосудосуживающих факторов. Эти изменения подталкивают эндотелий сосудов к протромботическому и проатерогенному состояниям, что отражается гиперактивацией тромбоцитов, повышенной адгезией лейкоцитов, вазоконстрикцией, провоспалением, проатерогенными изменениями, нарушением гемостаза и тромбозом с последующим усилением риска сердечно-сосудистых заболеваний [14].
При тяжелой форме COVID-19 наблюдалась активация коагуляции и повышение факторов свертывания крови, выраженное в умеренной и тяжелой тромбоцитопении, удлинении протромбинового времени и активированном частичном тромбопластиновом времени, повышении уровня D-димера и повышении уровня фибриногена.
Обобщенные данные о повышении риска инфицирования и развития осложнений при COVID-19 представлены на рис. 1.

Все эти данные показывают, что ожирение в значительной степени коррелирует с худшим прогнозом течения заболевания и связано с повышенным риском развития венозной тромбоэмболии у пациентов, заболевших COVID-19.
Роль дисфункции жировой ткани в развитии системного воспаления при ожирении
Жировая ткань является динамичным и важным эндокринным органом, который секретирует цитокины (адипокины/липокины), эндокринные факторы, внеклеточные везикулы, ферменты, мРНК и микроРНК, а также модулирует энергетический баланс, гомеостаз глюкозы и липидов, отвечает за восстановление тканей, воспалительный и иммунный ответы. Интересно, что почти все иммунные клетки, такие как резидентные нейтрофилы и эозинофилы, макрофаги, тучные клетки, дендритные клетки, NK-клетки, В- и Т-лимфоциты, были обнаружены в жировой ткани.Ожирение изменяет состав, структуру и функцию жировой ткани. Существует версия, что общее количество жировых клеток генетически детерминировано внутриутробно и в дальнейшем, именно при избыточности питания, адипоциты способны гипертрофироваться, причем не только непосредственно в жировой ткани, но и эктопированно в других органах (к примеру: сердце, печень, скелетные мышцы). Гипертрофированные адипоциты вырабатывают большое количество цитокинов, включая фактор некроза опухоли (ФНО), интерлейкин (ИЛ)-6, ИЛ-8, моноцитарный хемоаттрактантный протеин-1 (МСР-1) и др. Данный процесс в сочетании со снижением васкуляризации жировой ткани (как следствие несовершенного ангиогенеза) способствует развитию выраженной гипоксии, которая является триггером гибели адипоцитов путем ишемического некроза и апоптоза, и дальнейшему неконтролируемому поступлению жирных кислот с усиленной секрецией воспалительных адипокинов и хемокинов. Это вызывает массивную инфильтрацию жировой ткани иммуноцитами, способствуя прогрессированию воспаления, что стимулирует липолиз, усиливает резистентность к инсулину и дисфункцию адипоцитов. Как следствие, развивается локальное воспаление, что стимулирует инфильтрацию жировой ткани активированными макрофагами-рекрутами (M1), привлекаются Т-клетки, В-клетки, нейтрофилы и тучные клетки, а популяция
Т-хелперов типа 2 (Th2), макрофагов M2 и регуляторных Т-клеток (Treg) остаются или даже уменьшаются на более поздних стадиях ожирения. Это сдвигает баланс от регуляторного противовоспалительного иммунного состояния к воспалительному, определяя секрецию моноцитарного хемоаттрактантного белка-1 (MCP-1), ФНО, ИЛ-1β, интерферона (ИФН)-γ и ИЛ-6, что приводит к развитию и системного воспаления [17–19].
Роль макрофагов в развитии дисфункции жировой ткани была доказана в 2003 г. Так, в своем исследовании S. Weisberg и соавт. показали, что у мышей без ожирения процент инфильтрации макрофагами жировой ткани составляет около 10%, в то время как при ожирении данный показатель увеличивается до 50% [19]. В зависимости от экспрессии поверхностных маркеров и профиля цитокинов макрофаги подразделяют на два типа (М1 и М2). Альтернативно активируемые М2-макрофаги характеризуются экспрессией участвующих в фагоцитозе рецепторов маннозы (CD206) и галактозы-C-лектина 1-го типа (MGL1), а также противовоспалительных цитокинов, таких как ИЛ-10 и трансформирующий фактор роста (ТGF)-β. Классически активируемые М1-макрофаги экспрессируют CD11c и вырабатывают провоспалительные цитокины: ИЛ-6, ФНО и др. (рис. 2).

В здоровой жировой ткани макрофаги, по-видимому, являются основным видом иммунных клеток, причем большинство из них относятся к классу «альтернативно активированных», часто классифицируемому как макрофаги 2-го типа, и отношение М2:М1 составляет примерно 4:1. Большинство доказательств, указывают на то, что резидентные макрофаги M2 являются первичными клетками, ответственными за гомеостатическое противовоспалительное состояние в здоровой жировой ткани [20]. Эти клетки часто встречаются в междоузельных пространствах между адипоцитами. При дисфункции жировой ткани количество M2-макрофагов может увеличиваться, но не так выраженно, как М1, определяя потерю физиологической функции. Гипоксия является триггером гибели клеток жировой ткани, в свою очередь, стимулируя миграцию активированных М1-рекрутеров, образующих короноподобные структуры вокруг погибших адипоцитов. В дальнейшем, каждый килограмм лишнего жира приводит к накоплению до 30 млн макрофагов, на фоне которых продукция провоспалительных цитокинов резко возрастает, и поляризация макрофагов смещается в сторону провоспалительного М1 фенотипа [21].
Таким образом, баланс между про- и противовоспалительными механизмами жировой ткани имеет решающее значение для поддержания гомеостаза легочной ткани. Возможно, если один или несколько из этих регуляторных элементов нарушены или отсутствуют, то это может способствовать цитокиновому шторму в легких или в других тканях, таких как жировая ткань, где существует аберрантная активация цитокинов.
Как избыток или дисфункция жировой ткани могут быть связаны с серьезностью инфекции SARS-CoV-2?
Избыточная масса тела является хорошо известным фактором риска респираторных заболеваний, учитывая общность иммунопатогенетических звеньев, и поэтому сообщаемая корреляция между ожирением и тяжелыми случаями инфекции COVID-19 неудивительна. Еще одна особенность дисфункциональной жировой ткани – метаболическая инертность. Эта концепция относится к физиологическому чередованию анаболических и катаболических состояний, контролирующих либо накопление энергии (после приема пищи), либо мобилизацию липидов (во время голодания), когда необходим источник энергии для других органов. Тучная жировая ткань больше не способна физиологически реагировать на гормоны, управляющие этим циклом, поскольку она в основном инсулинорезистентна и ослаблен механизм сдерживания мобилизации липидов, что приводит к устойчивой «утечке» жирных кислот. Это, в свою очередь, способствует эктопической липотоксичности из-за чрезмерного воздействия жирных кислот на многие органы, что является причиной развития сопутствующих заболеваний, связанных с ожирением. Следует отметить, что мобилизация липидов жировой тканью также физиологически участвует в глобальной иммунной активации, поскольку цитокины являются мощными липолитическими молекулами, а сам процесс мобилизации обеспечивает источником энергии для поддержки ответов иммунной системы.Механизм, с помощью которого SARS-CoV-2 проникает в клетки, полностью не выяснен, но, помимо прямого слияния вируса с плазматической мембраной, вероятно, что могут быть задействованы все различные типы эндоцитоза [22]. Эти события мембранного переноса включают опосредованный клатрином эндоцитоз, опосредованный кавеолином эндоцитоз, макропиноцитоз и фагоцитоз. Кавеолин-опосредованный эндоцитоз особенно интересен для изучения, так как кавеолин особенно много в адипоцитах [23], кавеолины участвуют в функции адипоцитов [24] и потому, что кавеолин взаимодействует с различными вирусными
белками [25]. Кроме того, у пациентов с ожирением увеличенное количество адипоцитов повышает пул чувствительных к инфекции клеток. Следует отметить, что жировая ткань содержит не только адипоциты, но и клетки сосудистой фракции стромы, среди которых предшественники адипоцитов и макрофаги [26, 27]. Эти последние клетки также экспрессируют AПФ2 и представляют собой потенциальную мишень для инфекции SARS-Cov-2 и могут способствовать усилению воспалительной ситуации.
И наконец, жировая ткань является крупнейшим эндокринным органом, который связывает метаболизм и иммунитет (состоит из белой и бурой жировой ткани), выполняющих разные функции. Так, белая жировая ткань отвечает за хранение и высвобождение жирных кислот. Бурая жировая ткань, напротив, рассеивает энергию в виде тепла, отделяя дыхательную цепь митохондрий от синтеза аденозинтрифосфорной кислоты. Экспрессия воспалительных маркеров меньше в бурой жировой ткани, чем в белой, дополнительно подтверждая, что бурая жировая ткань, как правило, более устойчива к воспалению. Но, так или иначе, ожирение сопровождается воспалением не только в белой, но и в бурой жировой ткани. Под влиянием ФНО, вырабатывающегося М2-макрофагами, снижается термогенная активность бурой жировой ткани, захват глюкозы бежевыми и бурыми адипоцитами.
У пациентов с COVID-19 так же, как и у больных с ожирением, наблюдается рост в периферической крови и тканях уровней ИЛ-1, MCP-1, ИЛ-6, ИЛ-2, ФНО и ИЛ‐8, что потенциально может суммироваться с формированием взаимно отягощающих цитокин-опосредованных линий прогрессирования двух заболеваний. Как пример, более выраженное повышение ИЛ-6 у пациентов с COVID-19 может приводить к вытеснению десмосомного белка, плакоглобина, из мембраны кардиомиоцитов (Siripanthong, 2020 г.), что является причиной их гибели со вторичным дисфункциональным ремоделированием миокарда и может определять повышение частоты отдаленных осложнений инфекционного заболевания у данной категории больных.
Клинический случай
Рассмотрим истории жизни пациентов, имеющих ожирение, которые перенесли в 2020 г. COVID-19. Основная цель описания клинических случаев – демонстрация значимости своевременного контроля массы тела пациента, а также необходимость своевременного назначения противовирусных препаратов направленного действия при SARS-CoV-2, особенно у пациентов с избыточной массой тела.Случай 1. COVID-19: пневмония, поражение желудочно-кишечного тракта (ЖКТ); пациент без приема противовирусной терапии.
Анамнез. Пациент 45 лет, родился с массой тела 3500 г. В раннем детстве рос и развивался в соответствии с возрастными нормами, до 15 лет не был склонен к полноте, но наследственность отягощена избыточной массой тела у матери. Со школьного возраста активно занимался спортом, посещал различные секции. В 15 лет в связи с вынужденным началом трудовой деятельности пришлось отказаться от занятий спортом. К 18 годам заметил, что на фоне малоподвижного образа жизни масса тела начала постепенно увеличиваться. В 18 лет весил 85 кг при росте 176 см (ИМТ – 27,4 кг/м2, что соответствует избыточной массе тела).
Вес продолжал прибавляться и к 19 годам уже составлял 107–110 кг. Пациент попытался сменить образ жизни, добавил физическую активность и смог похудеть до 100 кг. Результат не получилось удержать в связи с ограниченными возможностями физических нагрузок и присоединением вредных привычек.
К 30 годам масса тела в среднем составляла 110–115 кг, но пациент не придавал особого значения этой прибавке. В 2009 г. отказался от курения и через полгода вес уже был 150 кг, присоединились жалобы на повышение артериального давления (АД), максимальный уровень АД – 220/110 мм рт. ст. Со слов пациента, при проведении суточного мониторинга АД, ему диагностировали перенесенный микроинсульт. Была назначена медикаментозная терапия, и на фоне лечения вновь отметил прибавку массы тела.
В 2018 г. из поликлиники по месту жительства был направлен в ФГБУ «НМИЦ Эндокринологии» для полного обследования, где диагностированы по МКБ-10: Е66.2 Крайняя степень ожирения, сопровождаемая альвеолярной гиповентиляцией; R73.0 Отклонение результатов нормы теста на толерантность к глюкозе (преддиабет). Пациент на тот момент уже имел морбидное ожирение и жаловался на задержки дыхания во сне, поэтому был направлен на консультацию к врачу-сомнологу, который диагностировал по МКБ-10 G47.3 Синдромом обструктивного апноэ сна и перевел пациента на СИПАП-терапию. Специфического лечения ожирения не получал. Масса тела продолжала расти и к началу 2020 г. составила 190 кг, ИМТ – 61,3 кг/м2.
Развитие COVID-19. В сентябре 2020 г. в связи с выявленной хламидийной инфекцией у жены получал антибактериальную терапию (Авелокс, Метронидазол) в течение 20 дней. 17.09.2020 на фоне получаемой терапии впервые появилась фебрильная лихорадка, озноб и общее ухудшение состояния. К лечению добавил жаропонижающие препараты, но фебрильная лихорадка сохранялась, от приема противовирусных препаратов пациент отказался. На 20-е сутки от начала заболевания, в связи с сохраняющейся лихорадкой, умеренной десатурацией (90–91%), КТ-картиной II–III стадии пневмонии был госпитализирован в отделение для лечения пациентов с коронавирусной инфекцией. При осмотре состояние средней тяжести. Рост – 176 см. Масса тела – 205 кг. ИМТ – 66,2 кг/м2. Температура – 37,5° С. Пульс: 88 уд/мин, ритмичный, удовлетворительного наполнения, не напряжен, симметричный.
АД – 130/100 мм рт. ст. Дыхание: самостоятельное, эффективное, ритмичное. Частота дыхательных движений – 24 в мин, SpO2 – 91–92%.
По КТ-данным органов грудной клетки при поступлении – двухсторонняя полисегментарная вирусная пневмония, КТ-2. Диагностирована острая дыхательная недостаточность 1-й степени. В анализах крови отмечался высокий уровень С-реактивного белка (СРБ), небольшое повышение уровня фибриногена и D-димера, повышение уровня лейкоцитов и уровень прокальцитонин в пределах нормы (табл. 1).

Проведенное исследование в отделении выявило признаки высокой инфекционно-воспалительной активности заболевания, в связи с чем была назначена терапия системными глюкокортикостероидами, антитромботическая и антибактериальная терапия. Несмотря на проводимую терапию, было отмечено прогрессирование дыхательной недостаточности (SpO2 – 86%). У пациента появились боли в животе, метеоризм, диарея до 10 раз в сутки, стул зеленого цвета.
Учитывая многочисленные факторы риска тяжелого течения заболевания (морбидное ожирение 3-й степени с синдромом обструктивного апноэ сна, артериальная гипертензия), по жизненным показаниям была назначена инфузия Тоцилизумаба в дозе 800 мг внутривенно, которую пациент перенес удовлетворительно. И в результате было отмечено быстрое купирование лихорадочного синдрома, дыхательной недостаточности, значительное снижение концентрации СРБ (табл. 2) и снижение воспалительной активности заболевания.

Согласно критериям выписки пациента с коронавирусной инфекцией (COVID-19), внебольничной пневмонией, острым респираторным заболеванием, пациент был выписан для продолжения лечения в амбулаторных условиях (на дому) и соблюдением режима изоляции в течение 14 дней.
За период заболевания, пациент похудел на 20 кг. Масса тела на момент выписки составляла 185 кг. С учетом высокого риска внутрисосудистого тромбоза, пациент продолжал получать терапию антикоагулянтом прямого действия – селективного ингибитора фактора свертывания крови Ха (Элеквис 5 мг, 2 раза в день), дальнейшая эффективность антикоагулянтной терапии оценивалась по данным Д-димера.
На фоне лечения COVID-19, пациент получил инфекцию мочевыводящих путей и была назначена терапия Цефалоспорином IV поколения (Цефепим, 1 г в день) с постоянным употреблением растительных отваров-уросептиков.

Еще одной существенной проблемой, возникшей на этапе стационарного лечения, стало развитие гепатотоксической реакции в виде выраженной гиперферментемии и возникновением различных желудочно-кишечных расстройств, наиболее вероятно, связанными с внутривенным введением Тоцилизумаба. Тоцилизумаб – рекомбинантное гуманизированное моноклональное антитело к рецептору ИЛ-6, зарегистрированное в нашей стране для лечения ревматоидного артрита. При COVID-19 препарат рекомендован для терапии синдрома высвобождения цитокинов («цитокиновый шторм») [18]. Его основной фармакологический эффект – ингибирование ИЛ-6, участвующего в иммунном ответе на бактериальные, вирусные и грибковые патогены. Препарат назначают и как средство монотерапии, и в сочетании с другими противовирусными агентами. Однако его применение у пациентов с COVID-19 изучено недостаточно. Кроме того, следует учитывать неблагоприятный фон развития данного осложнения – наличие морбидного ожирения 3-й степени, длительно существующего стеатоза (стеатогепатита), что позволяет отнести пациента к группе риска развития лекарственной гепатотоксичности.
 В дальнейшем пациент обратился за высококвалифицированной помощью к врачу-эндокринологу, диетологу, который составил план ведения пациента.
В дальнейшем пациент обратился за высококвалифицированной помощью к врачу-эндокринологу, диетологу, который составил план ведения пациента.С учетом возникших осложнений на фоне лечения COVID-19, пациент был переведен на щадящее питание (стол №5) до полного восстановления функций ЖКТ. Примерный вариант щадящего питания представлен в табл. 3.
Процесс длился достаточно долго. Спустя месяц после курса лечения и соблюдения диеты, было решено постепенно перевести пациента на другой режим питания, но в ответ на смену рациона вновь начались расстройства ЖКТ (послабления стула), и щадящее питание было возвращено еще на некоторое время. После восстановления функции моторики ЖКТ для пациента в качестве основы питания была предложена индивидуально составленная средиземноморская диета с подсчетом калорийности.
Случай 2. COVID-19: острая респираторная вирусная инфекция (ОРВИ), среднетяжелое течение (на фоне противовирусной терапии)
Анамнез. Пациент, 51 год, родился с массой тела 3500 г. Рос и развивался в соответствии с возрастными нормами. В юности посещал различные спортивные секции: бокс, самбо, каратэ, плавание, но длительно не задерживался в культуре спорта. Склонность к набору веса всегда имелась, так как у родителей была избыточная масса тела. Минимальная масса тела в юности – 80 кг. Первую прибавку массы тела отметил в 17 лет на фоне изменений рациона (начал потреблять больше гиперкалорийных продуктов). В призывном возрасте весил 90 кг при росте 176 см (ИМТ – 29 кг/м2). Потом данную массу тела удавалось поддерживать, но как таковых попыток похудеть не было. К 26 годам из-за смены места жительства, образа жизни и рациона началась очередная прибавка массы тела (+15 кг). Старался снизить массу тела за счет гипокалорийного питания и увеличения физической нагрузки, но как только возвращался к прежнему образу жизни масса тела прибавлялась. Максимальная масса тела – 105–110 кг. К специалистам для корректировки массы тела никогда не обращался. В 2003 г. был установлен кардиостимулятор (аритмия), на данный момент наблюдается у кардиолога по поводу повышенного АД и регулярно принимает Микардис 80 мг. Наследственность отягощена избыточной массой тела с обеих сторон; у матери – бронхиальная астма, болезнь Альцгеймера, болезнь Паркинсона; у отца – гипертоническая болезнь, болезнь Альцгеймера. В анамнезе рецидивирующая бактериальная инфекция мочевыводящих путей
Развитие COVID-19. В ноябре 2020 г. начали беспокоить субфебрильная температура, кашель и общая слабость (11.11.2020). При осмотре (14.11.2020) состояние средней тяжести. Рост – 176 см. Масса тела – 103 кг. ИМТ – 33 кг/м2. Температура 38,0° С. Пульс: 96 уд/мин, ритмичный, удовлетворительного наполнения, не напряжен, симметричный. АД – 140/100 мм рт. ст.
Потеря обоняния, вкуса. Дыхание: самостоятельное, эффективное, ритмичное. Частота дыхательных движений – 26 в минуту, SpO2 – 92%. Диагноз COVID-19: ОРВИ, среднетяжелое течение был подтвержден лабораторно (положительный ПЦР-результат на определение РНК SARS-CoV-2, материал из носоглотки). В анализах крови 15.11.2020 отмечалось повышение уровня СРБ и ферритина – маркеров воспаления, повышение уровня фибриногена, однократное повышение уровня глюкозы, повышение уровня лейкоцитов и лимфоцитов (см. табл. 5). Согласно временным методическим рекомендациям по профилактике, диагностике и лечению новой коронавирусной инфекции (COVID-19), актуальным на момент постановки диагноза, пациенту назначено: противовирусный препарат, учитывая массу тела пациента более 75 кг, – Арепливир по 1800 мг 2 раза в 1-й день терапии, со 2 по 10-й день по 800 мг (4 таблетки) 2 раза в день, жаропонижающие (пациент принимал Нимесулид) при температуре выше 38,5° C, а с учетом высокого риска внутрисосудистого тромбоза – низкомолекулярный гепарин (эноксапарин натрия) в лечебной дозе из расчета 1 мг/кг. Весь период заболевания, пациент находился на лечении в амбулаторных условиях (на дому), под регулярным контролем лечащего врача. Пациент отмечал положительную динамику на 3-й день терапии (температура тела с 4-го дня терапии Арепливиром ниже 37,5° C, отсутствие головной боли и боли в мышцах, которые беспокоили с первого дня заболевания). По лабораторным данным от 23.11.2020: снижение уровня ферритина и фибриногена. Увеличение уровня лейкоцитов за счет нейтрофилов и моноцитов может быть связано с присоединением клиники уретрита (бактериальной этиологии, учитывая анамнез); табл. 4.
Спустя месяц от заболевания показатели крови сохранили тенденцию к снижению до референсных значений, которые были зафиксирована на 8-й день заболевания на фоне приема противовирусного препарата, что подтверждает обоснованность и эффективность подобранной терапии (табл. 5).
На фоне перенесенной вирусной инфекции пациент отмечает возникновение и сохранение неврологической симптоматики в виде нарушения концентрации внимания, снижения памяти и работоспособности.
За 2 нед болезни зафиксировалось снижение массы тела на 5 кг, но спустя пару месяцев вес вновь возрос до 103 кг.
На данный момент пациент находится под наблюдением специалистов. Была подобрана разрешенная физическая активность и индивидуально составленная средиземноморская диета с подсчетом калорийности (см. табл. 10).
Возможности нутритивной коррекции пациентов с ожирением после COVID-19
Извлекая уроки из исследований в отношении различных вирусных инфекций, становится ясно, что статус питания играет значительную роль в результатах лечения и дальнейших достижениях в отношении здоровья у пациентов [28]. На этом этапе возникает вопрос: может ли соблюдение диеты, характеризующейся противовоспалительными свойствами, предотвратить тяжелые последствия или сыграть ключевую роль в восстановлении пациентов, которые переболели COVID-19?Самым основным типом питания, которое рассматривается множеством ассоциаций по борьбе с острыми и хроническими заболеваниями, является средиземноморская диета, характеризующаяся относительно высоким потреблением с пищей свежих овощей, сезонных фруктов, цельных зерен, бобовых, оливкового масла, орехов и мононенасыщенных жиров, за которыми следует умеренное потребление рыбы, птицы, кисломолочных продуктов, вина и, наконец, низкое потребление рафинированных сахаров и красного мяса [29, 30]. Важно отметить, что сбалансированная диета, богатая этими продуктами, содержит биоактивные соединения: витамины, минералы, полифенолы, полиненасыщенные жирные кислоты, пищевые волокна, которые обладают сильными противовоспалительными, антитромботическими и антиоксидантными свойствами. Эти молекулы могут действовать синергетически, предотвращая и защищая от воспалительных проявлений, а также связанных с ними тромботических осложнений [29–35].
На сегодняшний день большая часть населения России придерживается «западного» режима питания, характеризующегося высоким потреблением обработанных пищевых продуктов, таких как колбасные изделия, субпродукты, красное мясо, жареные во фритюре блюда, очищенные и переработанные зерна, фабричные десерты и сласти. В результате повышенное потребление сахаров, насыщенных жиров, трансжиров и рафинированных углеводов может повышать риски развития гипергликемии, дислипидемии, увеличения конечных продуктов гликирования и возникновения воспалительных состояний на клеточном уровне, что потенциально подвергает конкретные группы людей к повышенному риску тяжелых осложнений COVID-19. Поэтому очень важно следовать идеалам средиземноморской диеты, поощряя потребление овощей, цельнозерновых продуктов, бобовых, орехов, оливкового масла и рыбы, поскольку это напоминает диету наших предков, которая способна оказывать непосредственное влияние на развитие и течение воспалительных процессов в организме [36].
Группы продуктов и отдельные виды питательных веществ
Правильно подобранный рацион, разнообразие продуктов, физическая активность, нормализация психоэмоционального фона являются основой для поддержания здоровья человека. В этом разделе мы обсудим, на какие же продукты стоит обратить внимание при ведении пациентов с ожирением, перенесших COVID-19.Потребность в энергии, белках, жирах, углеводах
Питание должно быть индивидуально скорректировано с учетом нутритивного статуса, уровня физической активности, наличия сопутствующих заболеваний и их выраженности.
Для определения суточной потребности в энергии для поддержания основных жизненных функций организма необходимо индивидуально рассчитать калорийность рациона следующим способом:
Для женщин:
• 18–30 лет: (0,0621 × масса тела (кг) + 2,0357) × 240;
• 31–60 лет: (0,0342 × масса тела (кг) + 3,5377) × 240;
• старше 60 лет: (0,0377 × масса тела (кг) + 2,7545) × 240.
Для мужчин:
• 18–30 лет: (0,0630 × масса тела (кг) + 2,8957) × 240;
• 31–60 лет: (0,0484 × масса тела (кг) + 3,6534) × 240;
• старше 60 лет: (0,0491 × масса тела (кг) + 2,4587) × 240.
Если пациент ведет малоподвижный образ жизни, то полученную величину умножаем на 1,1; при умеренной физической активности – на 1,3; при физической активности или активных занятиях спортом – на 1,5.
И при желании снизить массу тела, необходимо полученную величину уменьшить на 20%.
Количество основных макронутриентов рассчитывается по процентному соотношению: на углеводы уделяется 50–55% калорийности суточного рациона, на белки – 15%, на жиры – 25–30%.
Потребность в микронутриентах
Значение овощей и фруктов было исследовано на предмет потенциальной пользы в сочетании с респираторными и воспалительными состояниями из-за их профиля питательных веществ, состоящего из антиоксидантов, витаминов, минералов и фитосоединений, которые могут оказывать антиоксидантный, противовоспалительный и многие другие полезные эффекты [37–41]. Несколько исследований показали, что фрукты и овощи, содержащие микроэлементы, могут повысить иммунную функцию. Сами же антиоксиданты в продуктах увеличивают количество субпопуляций Т-клеток, усиливают ответ лимфоцитов на митоген, повышают продукцию ИЛ-2, усиливают активность NK-клеток и повышают ответ на вакцину против вируса гриппа по сравнению с плацебо [42]. Рекомендуется обогащать рацион продуктами, содержащими бета-каротин (батат, морковь, тыква, помидор, сельдерей, зеленые листовые овощи), витамин C (шиповник, красный перец, черная смородина, цитрусовые, киви, манго, брокколи), витамин E (различные растительные масла – соевое, кукурузное, облепиховое, оливковое; перловая крупа, облепиха, соя, орехи, семена) и другое.В качестве нейрозащитного потенциала могут заинтересовать диеты, богатые продуктами, содержащими биофлавоноиды, которые обладают противовоспалительными и антиоксидантными свойствами (табл. 6). Множество исследований показало, что биофлавоноиды способны снижать риски возникновения когнитивных нарушений. Так, например, потребление танинов зеленого чая в молодом возрасте снижало риски возникновения болезни Альцгеймера и других типов деменции в пожилом возрасте [43].

Кроме того, сообщается, что при наличии дефицита витамина D в организме могут повышаться риски заболеваемости вирусными инфекциями, ведь в действительности его адекватный статус в организме влияет на характер течения многих острых и хронических заболеваний. В случае респираторной системы он способен защищать дыхательные пути, убивая вирусы за счет индукции кателицидина/дефензинов и торможения выработки провоспалительных цитокинов, тем самым снижая риск развития цитокинового шторма, ведущего к осложненному течению COVID-19. Более того, в настоящее время проводится исследование (www.clinicaltrials.gov: NCT04334005) с целью оценки полезности витамина D в качестве иммуномодулирующего агента. Продукты, содержащие витамин D, включают различные сорта рыбы, рыбий жир, грибы, сливочное масло, молоко, сыр, яичный желток и добавки с витамином D.
Говоря о рыбе, очень важно отметить высокое содержание в ней омега-3 полиненасыщенных жирных кислот, в частности эйкозапентаеновой кислоты (EPA) и докозагексаеновой кислоты (DHA), которые обладают противовоспалительным действием через несколько клеточных механизмов. EPA и DHA могут действовать как субстраты для синтеза специализированных про-рассасывающихся липидных медиаторов, таких как марезины, резольвины и протектины, из которых протектины могут снижать репликацию вируса гриппа и потенциально влиять на воспалительные проявления респираторно-вирусных заболеваний [44, 45].
Рыба и другие морепродукты также содержат биологически активные соединения, которые обладают мощным антитромботическим действием [46, 47]. Некоторые исследования связывают снижения уровня DHA при возникновении болезни Альцгеймера, а плацебо-исследование с участием 295 пациентов вовсе показало, что ежедневное потребление 2 г DHA в течение 18 мес снижало риски возникновения когнитивных нарушений [43]. Следовательно, увеличение потребления рыбы и добавок омега-3 могут обеспечить питательными веществами, которые могут влиять на некоторые патомеханизмы и осложнения COVID-19.
Еще одним важным микроэлементом, который имеет решающее значение для поддержания иммунной функции, является цинк. Сообщалось, что цинк ингибировал связывание и удлинение матрицы РНК-зависимой РНК-полимеразы (RdRp) коронавируса при тяжелом остром респираторном синдроме (SARS) в клетках Vero-E6 [48]. Больше всего цинка содержится в устрицах, но также его некоторое количество можно получить из кедровых орехов, семян тыквы, семян кунжута, бобовых и пшеничных отрубей. Последняя категория продуктов также богата пищевыми волокнами, которые способны модулировать иммунитет и снижать частоту бактериальной транслокации через кишечный барьер [49]. Потенциальными механизмами, с помощью которых пищевые волокна влияют на иммунную систему, являются изменения кишечной лимфоидной ткани (GALT), возникающие в результате изменения микрофлоры кишечника. Пребиотическая клетчатка не гидролизуется и не всасывается в верхней части желудочно-кишечного тракта и становится селективным субстратом для полезных бактерий толстой кишки [50, 51]. В западных диетах часто отсутствует клетчатка, следовательно увеличение потребления как растворимых (бобовые, овес, ячмень, яблоко, цитрусовые), так и нерастворимых пищевых волокон (бобовые, продукты из цельного зерна, различные отруби, цветная капуста, орехи) рекомендуется для поддержания общего здоровья организма (табл. 7).
Особенности нутритивной поддержки в период реабилитации после перенесенного COVID-19
Все вышеописанные питательные вещества включены в схему средиземноморской диеты, которая стала основой последующего ведения пациента, перенесшего тяжелое течение COVID-19. Примерный план рациона, составленного для пациента, с учетом рекомендаций средиземноморской диеты, представлен в табл. 8.Фактором ответа на лечение стало похудение пациентов и положительная динамика со стороны организма на введение повседневных продуктов питания в рацион.
На данный момент пациенты находятся на регулярном наблюдении и коррекции лечения, исходя из самочувствия и данных лабораторно-инструментальной диагностики. Пациентов ознакомили с тем, что ожирение является хроническим заболеванием, поэтому важно избегать кратковременных «разгрузочных диет», но при этом сфокусироваться на формировании здорового пищевого поведения, базироваться на постановке реалистичных целей в отношении снижения массы тела без вреда для здоровья и дальнейшего удержания достигнутой массы тела. Решается вопрос о включении физической активности, учитывая все риски, для более комплексного подхода к лечению ожирения и быстрого восстановления. В дополнение к перечисленным мероприятиям, рассматривается вопрос о лекарственной терапии ожирения и сопутствующих заболеваний.

Обсуждение
Эти клинические случаи позволяют со стороны оценить многие возможности, имеющиеся в арсенале как пациентов, так и медицинского персонала. Учитывая периоды развития и взросления пациентов, еще в юности можно было найти подход для предотвращения прибавки массы тела. В данных ситуациях основными триггерами набора массы тела стали изменение стиля питания и уменьшение физической активности, вплоть до ее полного отсутствия. Пассивный образ жизни запустил механизм, который был генетически запрограммирован у пациентов, а отсутствие дисциплинированного пищевого поведения вдобавок способствовало увеличению массы тела.Еще большее беспокойство вызывает то, что, в свою очередь, пациенты длительное время не обращались за квалифицированной помощью, что усугубляло течение заболевания, а при обращении за консультацией к специалистам не было уделено должного внимания диагностике синдрома ночных апноэ, что является жизнеугрожающим заболеванием.
Описание клинических случаев позволяет оценить высокую значимость своевременной коррекции массы тела. Нарастающая заболеваемость ожирением во всем мире и сопутствующими ему осложнениями все больше накапливается в практике врача, что показывает актуальность проблемы во всех слоях населения. Необходимо направлять большие усилия на борьбу с ожирением во всем мире и предотвращать ассоциированные с ним хронические заболевания, усиливающие негативные последствия вирусной пандемии COVID-19.
С учетом возрастания рисов тяжелого течения COVID-19 у пациентов с ожирением и имеющихся данных о более длительном периоде контагиозности у подобных больных [52] следует особое внимание уделять своевременному назначению противовирусной терапии. Согласно Временным методическим рекомендациям Минздрава России «Профилактика, диагностика и лечение новой коронавирусной инфекции COVID-19» (версия 11 от 07.05.2021) приоритетным препаратом для этиотропной терапии пациентов с COVID-19 разной степени тяжести (как на амбулаторном, так и на стационарном этапе) является фавипиравир [53]. Фавипиравир обладает направленным противовирусным действием: с одной стороны, препарат блокирует РНК-зависимую РНК-полимеразу вируса, с другой – индуцирует летальные мутации вирусной РНК, способствуя снижению вирусной нагрузки. В клинических исследованиях фавипиравира (Арепливир) в нашей стране была доказана гипотеза превосходства исследуемого препарата по сравнению со стандартной терапией в отношении достижения клинических и суррогатных конечных точек. Так, курс терапии Арепливиром обеспечил улучшение клинического статуса по шкале ВОЗ на 4 дня быстрее и в 2 раза чаще, чем стандартная терапия (р=0,00001). Элиминация вируса после курса терапии наблюдалась у 98% пациентов, что сочеталось с выраженным улучшением состояния легких, вплоть до нормализации более чем у 60% пациентов. Улучшение состояния пациента сопровождалось нормализацией уровня сатурации, улучшением клинических и биохимических показателей. При этом на фоне приема препарата не отмечалось серьезных нежелательных явлений и отрицательного влияния на жизненно важные функции (АД, частоту сердечных сокращений, ЭКГ-показатели). Ускорение снижения вирусной нагрузки на фоне применения Арепливира способствует уменьшению риска осложненного течения заболевания и госпитализации, что обосновывает отраженное в Методических рекомендациях Минздрава России выделение этого препарата в качестве приоритетной схемы этиотропной терапии для пациентов с легким и средне-тяжелым течением, что особенно актуально у пациентов с высоким риском развития осложнений, в частности при наличии ожирения [54].
Заключение
Ожирение представляет собой фактор риска более серьезного и худшего прогноза у пациентов с инфекцией COVID-19. Аналогичным образом воспаление жировой ткани, вызванное ожирением, и его влияние на иммунную систему играют решающую роль в патогенезе инфекции COVID-19.Очевидно, что профилактика ожирения в первую очередь и особенно его прогрессирования до более тяжелых форм остро необходима в системе здравоохранения и обществе. В условиях продолжающейся пандемии COVID-19 клиницисты должны осознавать, что люди с ожирением, а тем более страдающие ожирением в более тяжелой форме, подвержены более высокому риску клинического ухудшения при COVID-19.
Подход к лечению ожирения должен быть комплексным и включать все стороны модификации образа жизни, начиная с личной ответственности пациента за собственное здоровье, охватывая помощь окружения и включенность семьи в отношении изменения характера питания и расширения физической активности. Безусловно, в краткосрочной перспективе трудно ожидать серьезных изменений со стороны массы тела, что и не является целесообразным, согласно рекомендациям по лечению коморбидного ожирения [55], но зато планомерная многофакторная терапия обладает большим потенциалом в отношении значительного снижения хронического воспаления.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Дзгоева Фатима Хаджимуратовна – канд. мед. наук, доцент каф. Диабетологии и диетологии ИВДПО ФГБУ «НМИЦ эндокринологии», врач-эндокринолог, диетолог высшей квалификационной категории. E-mail: fatima.dzgoeva@gmail.com; ORCID: 0000-0002-0533-7652
Fatima Kh. Dzgoeva – Сand. Sci. (Med.), Endocrinology Research Centre. E-mail: fatima.dzgoeva@gmail.com; ORCID: 0000-0002-0533-7652
Радаева Ольга Александровна – д-р мед. наук, доцент, проф. каф. иммунологии, микробиологии и вирусологии Медицинского института ФГБОУ ВО «МГУ им. Н.П. Огарёва». E-mail: radaevamed@mail.ru; ORCID: 0000-0003-1383-2474
Olga A. Radaeva – D. Sci. (Med.), Prof., National Research Mordovian State University named after N.P. Ogarev. E-mail: radaevamed@mail.ru; ORCID: 0000-0003-1383-2474
Асадулаева Мадина Исадибировна – аспирант каф. эндокринологии, ФГБОУ ВО «Дагестанский ГМУ», врач-эндокринолог, ГБУ РД «Городская клиническая больница». E-mail: asad_dag@mail.ru
Madina I. Asadulaeva – Graduate Student, Dagestan State Medical University, endocrinologist, City Clinical Hospital, Makhachkala. E-mail: asad_dag@mail.ru
Варданян Елизавета Мушеговна – врач общей практики, клин. ординатор-диетолог, ФГБУ «НМИЦ кардиологии». ORCID: 0000-0002-1145-4484
Elizaveta M. Vardanyan – Clinical Resident, National Medical Research Center for Cardiology. ORCID: 0000-0002-1145-4484
Рафикова Диана Сергеевна – врач общей практики, клинический ординатор-диетолог, ФГБУ «НМИЦ кардиологии». ORCID: 0000-0003-2113-4254
Diana S. Rafikova – Clinical Resident, National Medical Research Center for Cardiology. ORCID: 0000-0003-2113-4254
Трошина Екатерина Анатольевна – чл.-корр. РАН, проф., д-р мед. наук, врач высшей квалификационной категории, зам. дир. по координации эндокринологической службы, ФГБУ «НМИЦ эндокринологии». ORCID: 0000-0002-8520-8702; eLibrary SPIN: 8821-8990
Ekaterina A. Troshina – Corr. Memb. RAS, D. Sci. (Med.), Full Prof., Endocrinology Research Centre. ORCID: 0000-0002-8520-8702; eLibrary SPIN: 8821-8990
Статья поступила в редакцию / The article received: 24.05.2021
Статья принята к печати / The article approved for publication: 27.05.2021
Список исп. литературыСкрыть список1. Soy M, Keser G, Atagündüz P et al. Cytokine storm in COVID-19: pathogenesis and overview of anti-inflammatory agents used in treatment. Clin Rheumatol 2020; 39, 2085–94.
2. Wu Z, McGoogan JM. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China. JAMA 2020; 323 (13): 1239.
3. Zhou F, Yu T, Du R et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet 2020; 395 (10229): 1054–62.
4. Cai Q, Chen F, Wang T et al. Obesity and COVID-19 severity in a designated hospital in shenzhen, China. Diabetes Care 2020; 43 (7): 1392–8.
5. Williamson E, Walker A, Bhaskaran K et al. OpenSAFELY: Factors Associated with COVID-19-Related Hospital Death in the Linked Electronic Health Records of 17 Million Adult NHS Patients, medRxiv preprint, 2020. DOI: 10.1101/2020.05.06.20092999
6. Muromtseva GA, Kontsevaya AV, Konstantinov VV et al. The prevalence of non-infectious diseases risk factors in Russian population in 2012–2013 years. The results of ECVD-RF. Cardiovascular Ther Prevention 2014; 13 (6): 4–11.
7. Yumuk V, Tsigos C, Fried M et al. European Guidelines for Obesity Management in Adults. Ed. PV Nerurkar. Obes Facts 2015; 8 (6): 402–24.
8. Bourgeois C, Gorwood J, Barrail-Tran A et al. Specific biological features of adipose tissue, and their impact on HIV persistence. Front Microbiol 2019; 10: 2837.
9. WHO. Obesity and overweight. Available from: https://www.who. int/ru/news-room/fact-sheets/detail/obesity-and-overweight
10. Garg S, Kim L, Whitaker M et al. Hospitalization Rates and Characteristics of Patients Hospitalized with LaboratoryConfirmed Coronavirus Disease 2019 – COVID-NET, 14 States, March 1–30, 2020. MMWR Morb Mortal Wkly Rep. 2020; 69: 458–64.
11. Qingxian C, Fengjuan C, Fang L et al. Obesity and COVID-19 severity in a designated hospital in Shenzhen, China (3/13/2020). Lancet 2020.
12. Simonnet A, Chetboun M, Poissy J et al. High prevalence of besity in severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) requiring invasive mechanical ventilation. Obesity (Silver Spring), April 9, 2020
13. Ritter A, Kreis N-N, Louwen F, Yuan J. Obesity and COVID-19: Molecular Mechanisms Linking Both Pandemics. J Mol Sci. 2020; 21: 5793.
14. Kwaifa IK, Bahari H, Yong YK, Noor SM. Endothelial dysfunction in obesity-induced inflammation: molecular mechanisms and clinical implications. Biomolecules 2020; 10 (2): 291.
15. Maffetone PB, Laursen PB. The Perfect Storm: Coronavirus (Covid-19) Pandemic Meets Overfat Pandemic. Front Public Heal 2020; 8 (20): 3415–22.
16. Nosalski R, Guzik TJ. Perivascular adipose tissue inflammation in vascular disease. Br J Pharmacol 2017; 174: 3496–513. DOI: 10.1111/bph.13705
17. Nosalski R, Guzik TJ. Perivascular adipose tissue inflammation in vascular disease. Br J Pharmacol 2017; 174: 3496–513. DOI: 10.1111/bph.13705
18. Uchasova EG, Gruzdeva OV, Dyleva YuA et al. The role of immune cells in the development of adipose tissue dysfunction in cardiovascular diseases: Russian Journal of Cardiology 2019; 24 (4): 92–8.
19. Chen G, Wu D, Guo W et al. Clinical and immunological features of severe and moderate coronavirus disease 2020. J Clin Invest 2020; 130 (5): 2620–9. DOI: 10.1172/JCI137244
20. Castoldi A, Naffah de Souza C et al. The macrophage switch in obesity development. Front Immunol 2015; 6: 637. DOI: 10.3389/fimmu.2015.00637
21. Romantsova TR, Sych YuP. Immunometabolism and metainflammation in obesity. Obesity and metabolism 2019; 16 (4): 3–17.
22. Slonska A, Cymerys J, Banbura MW. Mechanisms of endocytosis utilized by viruses during infection. Postepy Hig Med Dosw 2016; 70.
23. Martin S. Caveolae, lipid droplets, and adipose tissue biology: pathophysiological aspects. Horm Mol Biol Clin Investig 2013; 15: 11–8. DOI: 10.1515/hmbci-2013-0035
24. Le Lay S, Blouin CM, Hajduch E, Dugail I. Filling up adipocytes with lipids. Lessons from caveolin-1 deficiency. Biochim Biophys Acta 2009; 1791.
25. Ludwig A, Nguyen TH, Leong D et al. Caveolae provide a specialized membrane environment for respiratory syncytial virus assembly.
J Cell Sci 2017; 130.
26. Verdecchia P, Cavallini C, Spanevello A, Angeli F. The pivotal link between ACE2 deficiency and SARS-CoV-2 infection. Eur J Intern Med 2020; 76.
27. Kane H, Lynch L. Innate immune control of adipose tissue homeostasis. Trends Immunol 2019; 40.
28. Beck MA, Handy J, Levander OA. Host nutritional status: The neglected virulence factor. Trends Microbiol 2004; 12: 417–23.
29. Tsoupras A, Lordan R, Zabetakis I. Inflammation, not cholesterol, is a cause of chronic disease. Nutrients 2018; 10: 604.
30. Martinez-Gonzalez MA, Bes-Rastrollo M. Dietary patterns, Mediterranean diet, and cardiovascular disease. Curr Opin Lipidol 2014; 25: 20–6.
31. Estruch R, Ros E, Salas-Salvadó J et al. Primary prevention of cardiovascular disease with a Mediterranean diet supplemented with extra-virgin olive oil or nuts. N Engl J Med 2018; 378: e34.
32. Kapiszewska M, Soltys E, Visioli F et al. The protective ability of the Mediterranean plant extracts against the oxidative DNA damage. The role of the radical oxygen species and the polyphenol content. J Physiol Pharmacol Suppl 2005; 56: 183–97.
33. Bonaccio M, Pounis G, Cerletti C et al. Mediterranean diet, dietary polyphenols and low grade inflammation: Results from the
MOLI-SANI study. Br J Clin Pharmacol 2017; 83: 107–13.
34. Cheng YC, Sheen JM, Hu WL, Hung YC. Polyphenols and oxidative stress in atherosclerosis-related ischemic heart disease and stroke. Oxid Med Cell Longev 2017; 2017: 16.
33. Cheng S, Tu M, Liu H, Zhao G, Du M. Food-derived antithrombotic peptides: Preparation, identification, and interactions with thrombin. Crit Rev Food Sci Nutr 2019; 59: S81–S95.
36. Tierney A, Lordan R, Tsoupras A, Zabetakis I. Chapter 8-Diet and cardiovascular disease: The Mediterranean diet. In The Impact of Nutrition and Statins on Cardiovascular Diseases; Eds. I Zabetakis,
R Lordan, A Tsoupras; Academic Press: Cambridge, MA, USA, 2019; pp. 267–88.
37. Kaluza J, Harris HR, Linden A, Wolk A. Long-term consumption of fruits and vegetables and risk of chronic obstructive pulmonary disease: A prospective cohort study of women. Int J Epidemiol, 2018; 47: 1897–909.
38. Holt EM, Steffen LM, Moran A et al. Fruit and vegetable consumption and its relation to markers of inflammation and oxidative stress in adolescents. J Am Diet Assoc 2009; 109: 414–21.
39. Cheng Y-C, Sheen J-M, Hu WL, Hung Y.-C. Polyphenols and oxidative stress in atherosclerosis-related ischemic heart disease and stroke. Oxid Med Cell Longev 2017; 2017: 16.
40. Serino A, Salazar G. Protective role of polyphenols against vascular inflammation, aging and cardiovascular disease. Nutrients 2018; 11: 53.
41. Lichota A, Gwozdzinski L, Gwozdzinski K. Therapeutic potential of natural compounds in inflammation and chronic venous insufficiency. Eur J Med Chem 2019; 176: 68–91.
42. Chandra RK. Effect of vitamin and trace-element supplementation on immune responses and infection in elderly subjects. Lancet 1992; 340: 1124–7.
43. Drake JV, Higdon J. An evidence-based approach to phytochemicals and other dietary factors, 2nd edition, 2013.
44. Morita M, Kuba K, Ichikawa A et al. The lipid mediator protectin D1 inhibits influenza virus replication and improves severe influenza. Cell 2013; 153: 112–25.
45. Russell CD, Schwarze J. The role of pro-resolution lipid mediators in infectious disease. Immunology 2013; 141: 166–73.
46. Cheng S, Tu M, Liu H, Zhao G, Du M. Food-derived antithrombotic peptides: Preparation, identification, and interactions with thrombin. Crit Rev Food Sci Nutr 2019; 59: S81–S95.
47. Bhat ZF, Kumar S, Bhat HF. Antihypertensive peptides of animal origin: A review. Crit Rev Food Sci Nutr 2017; 57: 566–78.
48. te Velthuis AJ, van den Worm SH, Sims AC et al. Zn(2+) inhibits coronavirus and arterivirus RNA polymerase activity in vitro and zinc ionophores block the replication of these viruses in cell culture. PLoS Pathog 2010; 6: e1001176.
49. Schley PD, Field CJ. The immune-enhancing effects of dietary fibres and prebiotics. Br J Nutr 2007; 87: S221–S230.
50. Arrieta MC, Meddings J, Field CJ. The immunomodulatory effects of dietary fiber and prebiotics in the gastrointestinal tract. In Nondigestible Carbohydrates and Digestive Health; Paeschke TM, Aimutis WR. Eds.; Blackwell Publishing Ltd. and Institute of Food Technologists: Ames, IA, USA, 2011; pp. 37–77.
51. Roberfroid M, Gibson GR, Hoyles L et al. Prebiotic effects: Metabolic and health benefits. Br J Nutr 2010; 104: S1–S63.
52. Hannah E Maier, Roger Lopez, Nery Sanchez et al. Obesity Increases the Duration of Influenza A Virus Shedding in Adults. J Infectious Dis 2018; 218 (9): 1378–82. DOI: 10.1093/infdis/jiy370
53. Временные методические рекомендации Минздрава России. Профилактика, диагностика и лечение новой коронавирусной инфекции COVID-19 (версия 11 от 07.05.2021). М., 2021.
[Vremennye metodicheskie rekomendatsii Minzdrava Rossii. Profilaktika, diagnostika i lechenie novoi koronavirusnoi infektsii COVID-19 (versiia 11 ot 07.05.2021). Moscow, 2021 (in Russian).]
54. Балыкова Л.А., Говоров А.В., Васильев А.О. и др. Особенности коронавирусной инфекции COVID-19 и возможности раннего начала этиотропной терапии. Результаты клинического применения фавипиравира. Инфекционные болезни. 2020; 18 (3): 30–40. DOI: 10.20953/1729-9225-2020-3-30-40
[Balykova L.A., Govorov A.V., Vasil'ev A.O. et al. Osobennosti koronavirusnoi infektsii COVID-19 i vozmozhnosti rannego nachala etiotropnoi terapii. Rezul'taty klinicheskogo primeneniia favipiravira. Infektsionnye bolezni. 2020; 18 (3): 30–40. DOI: 10.20953/1729-9225-2020-3-30-40 (in Russian).]
55. Междисциплинарные клинические рекомендации. Лечение ожирения и коморбидных заболеваний. Ожирение и метаболизм. 2021; 18 (1): 5–99. DOI: 10.14341/omet12714
[Mezhdistsiplinarnye klinicheskie rekomendatsii. Lechenie ozhireniia i komorbidnykh zabolevanii. Ozhirenie i metabolizm. 2021; 18 (1): 5–99. DOI: 10.14341/omet12714 (in Russian).]
