Клинический разбор в общей медицине №01 2020
Sergey I. Pimanov, Elena A. Dikareva
Vitebsk State Order of Peoples’ Friendship Medical University, Vitebsk, Republic of Belarus
pimanovs@tut.by
Abstract
The aim of the work was to review current data on the damage to the gastrointestinal tract and liver in case of COVID-19 infection, its effect on the management of patients with ulcerative colitis, Crohn's disease, and chronic liver diseases during a pandemic. Gastroenterological manifestations in patients with COVID-19 occur in about a quarter of cases and are associated with a severe course of the disease. Liver damage is detected in more than a third (according to many data – in half) of patients and is a predictor of severe infection and an increased risk of death. The main objective of international recommendations is the prevention of COVID-19 disease in patients with inflammatory bowel disease and chronic liver disease. Treatment with large doses of systemic corticosteroids, immunosuppressants and the use of biological therapy increases the risk of severe COVID-19 in case of infection. Patients with liver cirrhosis and coronavirus infection have a high risk of fatal decompensation of the liver disease.
Key words: COVID-19, gastrointestinal symptoms, inflammatory bowel disease, liver, liver cirrhosis.
For citation: Pimanov S.I., Dikareva E.A. Gastroenterological manifestations of COVID-19: first generalizations. Clinical review for general practice. 2020; 1: 6–13. DOI: 10.47407/kr2020.1.1.00001
Проблема COVID-19 изучается чрезвычайно интенсивно, по ней на 30.06.2020 представлено более 27 тыс. статей, индексируемых в системе PubMed, причем количество публикаций и новой информации лавинообразно растет. Ежедневно по патогенезу, эпидемиологии, диагностике, лечению и профилактике инфекции COVID-19 в мире выходит в свет около 300 работ. Отдельные издательства (например, Elsevier) открыли свободный доступ к статьям по тематике COVID-19. Большинство авторов нередко оперируют данными из работ, которые еще не вышли в печать, а находятся в редакционных портфелях. Наша статья также учитывает преимущественно результаты исследований, которые приняты к печати, но технически еще не опубликованы.
Установлено, что коронавирус связывается с рецепторами ангиотензинпревращающего фермента 2 (АПФ2, или angiotensin converting enzyme 2 – АСЕ2) и проникает в клетку. Наиболее высокая экспрессия рецепторов АПФ2 отмечается во II типе альвеолярных клеток в легких, а также в эпителии пищевода, в железистых эпителиальных клетках желудка, энтероцитах тонкой и толстой кишки, клетках поджелудочной железы, что может приводить к возникновению желудочно-кишечных симптомов [1, 5–9]. Появление гастроэнтерологической симптоматики, исходя из опубликованных исследований прошлых лет, специалисты объясняют воздействием многочисленных провоспалительных цитокинов [7].
Рецепторы АПФ2 имеются в большом количестве в клетках эндотелия и холангиоцитах желчных протоков печени. Поражение печени может возникать: 1) в результате прямого действия вируса на гепатоциты и холангиоциты; 2) из-за развития опосредованного поражения при «цитокиновом шторме»; 3) по причине лекарственного поражения печени вследствие фармакотерапии COVID-19. Также возможно поражение печени в результате как развития ишемических изменений из-за тромбоза, так и вследствие присоединения бактериальной инфекции и сепсиса с полиорганной недостаточностью. Вирус COVID-19 воздействует в большей степени на холангиоциты, а не на гепатоциты. Дисрегуляция цитокинового ответа во многом обусловлена индивидуальными особенностями.
Особое значение имеет влияние COVID-19 на лечение воспалительных заболеваний кишечника (ВЗК) и диффузной патологии печени, особенно аутоиммунной. Эта ситуация весьма противоречива: с одной стороны, глюкокортикостероиды (ГКС), иммуносупрессанты и биологическая моноклональная противоцитокиновая терапия нередко необходимы для базисного лечения язвенного колита и болезни Крона, с другой – при вирусной и бактериальной инфекции иммуносупрессия резко ухудшает прогноз. В то же время иногда при тяжелом течении COVID-19 имеет место провоспалительный «цитокиновый шторм», который, исходя из теоретических предпосылок, усугубит течение ВЗК и болезней печени [3, 4, 9].
Цель работы – обзор современных данных о поражении желудочно-кишечного тракта и печени при инфекции
COVID-19, ее влиянии на ведение больных язвенным колитом, болезнью Крона и хроническими заболеваниями печени в период пандемии.
Результаты метаанализа китайских авторов свидетельствуют, что жалобы со стороны органов пищеварения встречаются у 15% больных COVID-19. Наиболее часто отмечались потеря аппетита (21%), диарея (9%), тошнота или рвота (6%). Боль в животе выявлена в 3% случаев. Метаанализ основан на 29 исследованиях, учитывавших гастроэнтерологические симптомы у 6084 пациентов. При наличии таких симптомов диагноз COVID-19 ставился позже. Гастроэнтерологическая симптоматика статистически значимо с более высокой частотой (отношение шансов 3,97) наблюдалась при тяжелом течении инфекции, острый респираторный дистресс-синдром отмечен при этом почти в 3 раза чаще. Отличий в продолжительности стационарного лечения и смертности (анализ 1300 пациентов, из которых 107 умерли) между группами больных с гастроэнтерологической симптоматикой и без таковой не выявлено [10]. В то же время по данным других китайских авторов такие отличия существуют [11]. При анализе клинической картины пациентов в Ухани с конца декабря 2019 г. до начала февраля 2020 г. у 26% больных COVID-19 выявлены гастроэнтерологические жалобы, причем они чаще наблюдались у женщин [6].
Установлено, что по результатам полимеразной цепной реакции коронавирус обнаруживается в дыхательных путях в среднем в течение 16,7 дня от начала заболевания, а в кале – 27,9 дня, т.е. значительно дольше. Частота обнаружения РНК вируса в кале составляет около 50% у больных COVID-19 [10–12].
В другом метаанализе, выполненном гонконгскими учеными (60 исследований, 4234 пациента), установлено, что желудочно-кишечные симптомы наблюдались в 17,6% случаев, причем чаще при тяжелом течении COVID-19 [13].
По данным итальянских исследователей из Милана, среди 292 больных COVID-19 какие-либо из гастроэнтерологических жалоб наблюдались в 28,2% случаев, причем диарея отмечена у 27,1% от общего числа пациентов [14].
По результатам американского исследования (Бостон), включавшем 318 обследованных пациентов с COVID-19, хотя бы один симптом гастроэнтерологического характера наблюдался в 61,3% случаев. Чаще всего отмечались потеря аппетита (34,8%), диарея (33,7%) и тошнота (26,4%). В качестве основных признаков коронавирусного заболевания гастроинтестинальные симптомы манифестировали у 20,3% больных, а у 14,2% это были первые клинические проявления инфекции. Кроме перечисленных жалоб наблюдались рвота (в 15,4% всех случаев), боль в животе (14,5%), снижение массы тела (9,4%), запоры (0,9%) и мелена (0,6%). При наличии желудочно-кишечных проявлений инфекции чаще, чем при их отсутствии, регистрировались слабость, миалгия, боль в горле, потеря обоняния (аносмия) или вкусовой чувствительности (агевзия) [15]. Примечательно, что, по данным последнего обзора, агевзия/дисгевзия встречалась примерно у 1/2 больных коронавирусной инфекцией [16].
Другой командой врачей в Бостоне описан случай инфекции COVID-19, начавшейся запором и проявлявшейся мигрирующей болью сначала в паху, а затем в животе, спине и груди в течение 8 дней. При компьютерной томографии (КТ) в легких были выявлены «матовые стекла» и признаки пневмонии, а в нисходящей и сигмовидной кишке – утолщение ее стенки, что было расценено как колит. Хотя за 2 дня до появления этой симптоматики имело место субъективное ощущение повышения температуры тела, никаких других признаков, характерных для гриппа, не наблюдалось [17]. Аналогичные случаи СOVID-19 с абдоминальной болью или гастроинтестинальными симптомами при клиническом отсутствии респираторной симптоматики, но наличием объективного характерного поражения легких на КТ описаны также другими авторами. Возможна гастроэнтерологическая манифестация COVID-19 без дыхательной симптоматики [18].
Еще одно американское исследование из Нью-Йорка (район Флашинг) основано на ретроспективном анализе наблюдений 892 больных COVID-19, проходивших во 2-й половине марта 2020 г. стационарное лечение, причем только 18,7% человек были белой расы. Какой-либо из гастроэнтерологических симптомов обнаружен у 24,6% пациентов. Диарея выявлена в 19,8% случаев, тошнота – 16,6%, рвота – 10,2%, потеря аппетита – 11,8%, абдоминальная боль – 7,8%, потеря вкуса – 2,4%. Средний возраст всех пациентов – 59 лет, умерли 215 человек (24,1%). Статистически значимых отличий в частоте летальных исходов, госпитализации в реанимационное отделение и проведением интубаций между группами с наличием и отсутствием гастроэнтерологических симптомов не выявлено [19].
В исследовании из Нью-Йоркского городского госпиталя проанализированы наблюдения 1059 больных COVID-19 (март–апрель 2020 г.). И установлено, что 22% пациентов имели диарею, 7% – боль в животе, 16% – тошноту, 9% – рвоту, а хотя бы один симптом из перечисленных выявлялся в 33% случаев. В то же время при наличии гастроэнтерологических симптомов смертельные исходы регистрировались реже [20], что противоречит другим исследованиям.
В обзоре Американской гастроэнтерологической ассоциации (American Gastroenterological Association – AGA) указывается, что диарея без респираторной симптоматики анализировалась в двух исследованиях и достигала частоты 16% [4]. Эксперты сделали важное клиническое заключение: в период пандемии амбулаторные пациенты с появившимися желудочно-кишечными жалобами должны пройти тестирование на COVID-19. Возникновение тошноты, рвоты, диареи и боли в животе возможно при лечении хлорохином или гидроксихлорохином, но частота этих симптомов не определена. В случае использования лопинавира/ритонавира описанные жалобы регистрировались в 1–30% случаев.
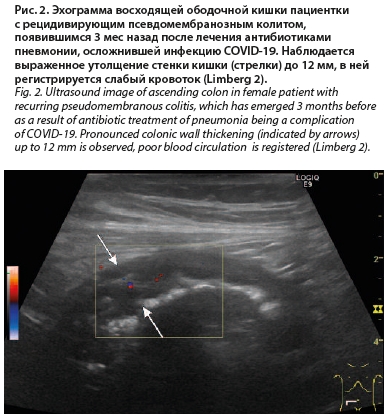
Описанные случаи изменения кишечника при COVID-19 у пациентов без исходных хронических заболеваний кишечника могут быть следствием мезентериального тромбоза, т.е. являются ишемическими [21] или расцениваются как колит без детализации [17]. Принимая во внимание развивающийся в ряде случаев «цитокиновый шторм», имеются предположения о возникновении васкулита с поражением кишечника. Кроме того, учитывая мощное антибактериальное лечение пневмонии антибиотиками, возможно развитие псевдомембранозного колита, что наблюдалось нами достаточно часто (рис. 1, 2). В тяжелых случаях поражение захватывало тонкую кишку.
В нашей практике имел место случай тяжелого течения верифицированной инфекции COVID-19 у женщины
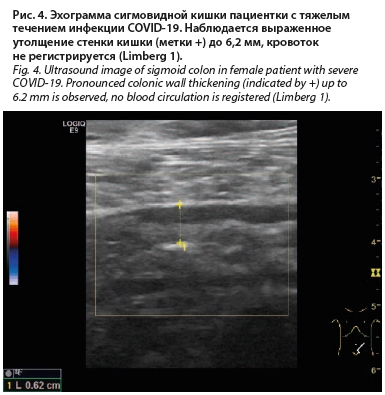
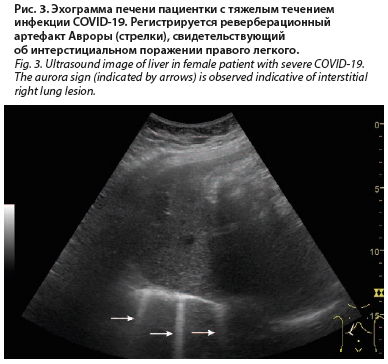
56 лет, которая жаловалась на боль в животе, диарею и одышку. При КТ была диагностирована пневмония с «матовыми стеклами», в последующем развился респираторный дистресс-синдром. Пациентка 10 дней находилась в реанимационном отделении, ей была осуществлена интубация и искусственная вентиляция легких. В последующем состояние пациентки улучшилось, однако при ультразвуковом исследовании печени выявлены изменения, характерные для поражения интерстициальной ткани легких (рис. 3), а также утолщение стенки ободочной кишки (рис. 4). Подобные изменения неспецифичны, возможны при ВЗК, мезотромбозе и другой патологии кишки [22].
Особенности ведения больных ВЗК в условиях пандемии COVID-19 были недавно обобщены AGA [24] и Британским обществом гастроэнтерологов (British Society of Gastroenterology – BSG) [25]. В рекомендациях AGA указывается, что риск инфицирования больных ВЗК не выше популяционного [24]. Нет доказательств повышения риска заражения коронавирусом даже в случае приема иммуносупрессантов и биологической терапии [25], хотя теоретическая основа такого явления имеется. В отношении ведолизумаба нет доказательств и существенных теоретических предпосылок для повышения риска инфицирования COVID-19.
BSG стратифицировало риск тяжелого течения COVID-19 в зависимости от клинической ситуации и получаемого при ВЗК лечения. Высокий риск устанавливается в следующих случаях: 1) пациент имеет коморбидную патологию (со стороны дыхательной или сердечно-сосудистой системы, гипертонию, сахарный диабет) и/или возраст 70 лет и старше, причем активность ВЗК умеренная/высокая или применяется лечение, перечисленное ниже для среднего риска; 2) пациент начинает получать внутривенные или пероральные стероиды в высокой дозе (20 мг/сут и более преднизолона); 3) начато применение системного ГКС или биологической терапии в сочетании с иммуносупрессантом в течение последних 6 нед; 4) умеренная или более высокая активность ВЗК при отсутствии ответа на лечение, указанного ниже для среднего риска; 5) синдром короткой кишки, требующий нутриционной поддержки; 6) потребность в парентеральном питании. Таким пациентам с высоким риском тяжелого течения возможной коронавирусной инфекции в период пандемии необходима изоляция. Средний риск тяжелого течения COVID-19 в случае инфицирования определен в следующих случаях: 1) пациент получает лечение (любое из следующего: биологическая терапия моноклональными антителами к фактору некроза опухоли, т.е. инфликсимаб, адалимумаб, голимумаб или цертолизумаб, как монотерапия; биологическая терапия плюс иммуномодулятор у стабильных пациентов; устекинумаб; ведолизумаб; азатиоприн, меркаптопурин, метотрексат; такролимус или циклоспорин; тофацитиниб; иммуносупрессант в рамках клинического исследования; микофенолата мофетил; талидомид; преднизолон менее 20 мг/сут или другие системные ГКС в эквивалентной дозировке); 2) пациенты с высокой или умеренной активностью ВЗК, не получающие никакой из препаратов, перечисленные в предыдущем пункте. Таким пациентам со средним риском в период пандемии показано строгое социальное дистанцирование. Низкий риск определен пациентам с ВЗК, получающим препараты 5-аминосалициловой кислоты (5-ASA), ректально свечи или клизмы, будесонид или беклометазон внутрь, антибиотики для лечения синдрома избыточного бактериального роста и противодиарейные лекарственные средства (ЛС). Рекомендуется социальное дистанцирование.
Ключевым вопросом является определение особенностей лечения ВЗК. Что касается препаратов 5-ASA, будесонида внутрь, местного лечения и использования антибиотиков, то умозрительных или фактических данных о неблагоприятных эффектах на течение COVID-19 или опасности взаимодействия с ЛС, применяемыми для лечения этой инфекции, нет. Сложнее ситуация с системными ГКС, иммуносупрессантами и биологической терапией.
Самое главное правило – пациентам с язвенным колитом и болезнью Крона при отсутствии инфекции COVID-19 лечение проводится обычно, нельзя прекращать введение ГКС, иммуносупрессантов или применение биологической терапии, но, если есть возможность, лучше избегать назначения тиопуринов, метотрексата и тофацитиниба. В то же время этим больным следует строго соблюдать профилактические мероприятия. Это положение поддерживается AGA [26]. Примечательно, что при использовании ГКС в лечении больных COVID-19 длительность выделения РНК вируса в кале составляет 20 дней, а при отсутствии такого лечения – 11 дней (p<0,001) [27]. Это подтверждает известное положение о возможности усиления репликации вируса на фоне приема ГКС.
В рекомендациях AGA указывается, что при инфицировании COVID-19 больных ВЗК алгоритм лечения определяется тяжестью инфекции. Если имеется инфицирование без клинической симптоматики, доза преднизолона должна быть снижена (менее 20 мг/сут) или, при возможности, следует перейти на будесонид. Необходимо временно воздержаться от применения тиопуринов, мето-трексата и тофацитиниба. Биологическую терапию необходимо отложить на 2 нед, до выздоровления от инфекции. В идеале возобновление биологической терапии следует осуществлять при исчезновении в сыворотке крови антител IgM и появлении антител IgG к коронавирусу.
В случае средней или выраженной степени тяжести инфекции COVID-19 следует уменьшить дозу ГКС или перейти на будесонид или бекламетазон. Доза системных ГКС в пересчете на преднизолон должна быть не более 20 мг/сут. Быстрое снижение дозы ГКС предполагает темп в 10 мг за неделю. Будесонид назначают внутрь в дозе 9 мг/сут на 8 нед, особенно он показан при тонкокишечном или илеоцекальном поражении [25]. Следует временно воздержаться от применения тиопуринов, метотрексата и тофацитиниба и отложить на 2 нед биологическую терапию до выздоровления от инфекции и исчезновения в сыворотке крови антител IgM к коронавирусу. Упор в лечении должен быть на подавление инфекции COVID-19 и ее осложнений. Обсуждается возможность применения тоцилизумаба и ингибитора янус-киназы барацитиниба (но не тофацитиниба), которые снижают провоспалительный цитокиновый выброс и потенциально приемлемы для лечения активных форм ВЗК.
Метаанализ китайских специалистов на основании 12 исследований (1267 пациентов) показал, что лабораторные признаки поражения печени наблюдались в 19% случаев, причем уровень сывороточной аспартатаминотрансферазы (АСТ) был повышен в 21%, аланинаминотрансферазы (АЛТ) – в 19%, общего билирубина – в 6% случаев. Повышение АСТ и, в меньшей степени, АЛТ ассоциировано с тяжелым течением инфекции [10].
В миланском исследовании среди больных COVID-19 обнаружено повышение АСТ в 26,7%, АЛТ – 18,5%, γ-глутамилтранспептидазы (γ-ГТП) – 36,2%, щелочной фосфатазы – 9,6%, общего билирубина – 10,6%, прямого билирубина – 24,7% случаев. Примечательно, что у 14,9% пациентов повышался уровень амилазы, а у 11,2% – липазы, что свидетельствует о возможном поражении поджелудочной железы [14].
В упомянутом американском ретроспективном исследовании, включавшем 892 больных COVID-19, при поступлении 43,0% пациентов имели нормальный уровень сывороточной АСТ, 40,0% – незначительное (1–2 верхних границ нормы – ВГН), 13,8% – умеренное (2–5 ВГН), 2,8% – значительное повышение активности фермента (более 5 ВГН). Что касается АЛТ, при поступлении 60% пациентов имели нормальный уровень, повышенный – 26,5%, 11,5% и 1,9% соответственно. Общий билирубин превышал референтные значения при поступлении у 4,3%, щелочная фосфатаза – у 11,9% пациентов. Повышенное значение международного нормализованного отношения отмечено в 24,0% случаев. Ключевое значение имеет следующий факт: патологический уровень общего билирубина ассоциирован с повышением смертности. Подъем уровня АСТ при поступлении чаще наблюдался у пациентов с более тяжелым течением инфекции, которые нуждались в госпитализации в реанимационное отделение и интубации. Смертность в этой группе пациентов была выше. При повышении АЛТ таких закономерностей не выявлено. Полученные результаты вполне объяснимы, так как АСТ локализуется в цитозоле и митохондриях, и вирусное повреждение митохондриальных компонентов постулируется как механизм высвобождения АСТ. Кроме того, высокие значения АСТ могут отражать повреждение зоны 3 гепатоцита, которая наиболее подвержена гипоксии и является самым большим печеночным резервуаром АСТ. Таким образом, превалирование повышения уровня АСТ над АЛТ отражает более глубокое повреждение гепатоцита [19]. В то же время следует учитывать возможность внепеченочных причин подъема сывороточного уровня АСТ, например при миозите [30].
В исследовании из городского госпиталя в Нью-Йорке установлено, что 62% пациентов имели хотя бы один патологический биохимический печеночный показатель. Наличие лабораторных признаков поражения печени ассоциировано с более высокой смертностью, и значимость этого предиктора определена как вторая после гипоксии [20].
Патологические изменения биохимических показателей могут быть результатом лекарственного поражения печени, учитывая повсеместное применение ацетаминофена как жаропонижающего, антибиотиков, безрецептурных противовирусных препаратов и гидроксихлорохина. Особенно часто отмечены биохимические сдвиги после введения лопинавира и ритонавира. В одном из исследований в Китае определено, что при поступлении в стационар у больных COVID-19 изменения лабораторных печеночных показателей наблюдались в 37,2% случаев, однако установить влияние амбулаторного приема различных ЛС (левофлоксацин, азитромицин, цефалоспорины, ибупрофен, умифеновир, осельтамивир, ацикловир) на печеночные показатели не удалось. Среди пациентов с нормальными печеночными показателями их изменения в процессе лечения в стационаре наблюдались чаще в случае использования лопинавира и ритонавира [31].
Метаанализ на основании 20 ретроспективных исследований (3428 пациентов) подтвердил, что нарушение печеночных показателей, прежде всего повышение АСТ, ассоциировано с более тяжелым течением COVID-19 и может рассматриваться как ранний индикатор такой ситуации [32]. Поэтому важна оценка наличия изменения печеночных показателей при поступлении пациента в стационар до проведения интенсивной терапии. Выявлена корреляция между степенью лимфопении и биохимическими показателями поражения печени [3].
Что касается пациентов с хроническими заболеваниями печени, неинфицированных COVID-19, им следует продолжать лечение в полном объеме, исходя из его обычной клинической обоснованности. Это касается также больных хроническим вирусным гепатитом B и С. В то же время начинать лечение вирусного гепатита В и С, если предполагается вспышка COVID-19, не рекомендуется. Скрининговые обследования в отношении гепатоцеллюлярного рака у больных ЦП могут быть отложены при высоком риске инфицирования на срок до 2 мес [33].
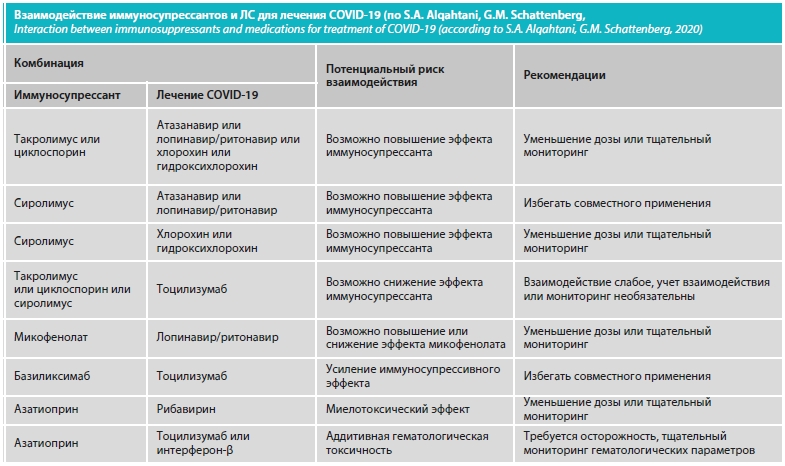
Весьма актуальна оценка взаимодействия противовирусных ЛС и иммуносупрессантов у пациентов с аутоиммунным гепатитом или после проведения трансплантации печени. Такие рекомендации сделаны специалистами Liverpool Drug Interactions Group (5 апреля 2020 г.) и в последующем дополнены (см. таблицу) [3].
Пациентам после трансплантации печени эксперты AASLD, APASL и EASL единодушно рекомендуют не уменьшать дозу иммуносупрессантов при легком течении COVID-19. При средней тяжести вирусной инфекции возможно некоторое снижение дозы иммуносупрессантов.
В случае инфицирования COVID-19 пациента с хроническими заболеваниями печени рекомендуется мониторировать показатели функции печени, а также учитывать гепатотоксичность ЛС, используемых для лечения вирусной инфекции. AASLD рекомендует отдавать при лечении предпочтение ацетаминофену в дозе до 2 г/сут, EASL – до 2–3 г/сут, причем нестероидные противовоспалительные препараты (НПВП) допускаются при необходимости американскими экспертами, но ограничиваются европейскими коллегами [33]. Наш опыт свидетельствует, что прием НПВП больными ЦП нередко приводит к декомпенсации заболевания, а на фоне инфекции COVID-19 можно ожидать весьма драматическое прогрессирование заболевания у части пациентов [34].
Важным аспектом лечения инфекции COVID-19 является возможность активации вирусного гепатита B при использовании ГКС или тоцилизумаба, уменьшающих цитокиновое воздействие [28]. Поэтому эксперты APASL рекомендуют дополнительное скринирование на HBs-антиген.
Предположить влияние инфекции COVID-19 на течение ЦП можно исходя из сформулированных несколько лет назад экспертами EASL положений, касающихся нового синдрома – «острая печеночная недостаточность, возникающая на фоне имевшейся хронической» (ОПНХ). Согласно этой концепции, у больных ЦП инфекция, как и любой повреждающий фактор, приводит к развитию ОПНХ, которая сопровождается высокой смертностью [34]. В находящемся в печати итальянском исследовании проанализировано течение заболевания у 50 пациентов с ЦП и инфекцией COVID-19. Установлено, что 30-дневная смертность при ЦП в сочетании с COVID-19 составила 34%, в то время как у аналогичных больных COVID-19 без ЦП – 18% (p=0,035). В случае ЦП с бактериальной инфекцией 30-дневная смертность равнялась 17% (p=0,030) [35].
В соответствии с рекомендациями APASL декомпенсация заболеваний печени и повышение уровня сывороточной АСТ более 5 ВГН является противопоказанием для назначения ремдесивира [33].
Особенности поражения органов пищеварения при инфекции COVID-19 в настоящее время интенсивно изучаются. Имеющиеся на сегодняшний день фактические исследования носят преимущественно ретроспективный характер, что снижает их научную и доказательную ценность при отсутствии стандартизированных подходов. Гастроэнтерологические проявления у больных COVID-19 встречаются примерно у 1/4 пациентов и ассоциированы с тяжелым течением заболевания. Поражение печени выявляется более чем у 1/3 (по многим данным, у 1/2) заболевших и является предиктором тяжелой инфекции и повышенного риска летального исхода. Основной задачей в международных рекомендациях считается предотвращение заболевания COVID-19 у пациентов с ВЗК и хронической патологией печени. Лечение большими дозами системных ГКС, иммуносупрессантами и использование биологической терапии повышает риск тяжелого течения COVID-19 в случае инфицирования. Больные ЦП при коронавирусной инфекции имеют высокий риск фатальной декомпенсации заболевания.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Пиманов Сергей Иванович – д-р мед. наук, проф., зав. кафедрой терапии №2 фак-та повышения квалификации и переподготовки кадров УО ВГМУ. E-mail: pimanovs@tut.by; ORCID: https://orcid.org/0000-0001-6067-3600
Sergey I. Pimanov – D. Sci. (Med.), Full Prof., Vitebsk State Order of Peoples’ Friendship Medical University. E-mail: pimanovs@tut.by;
ORCID: https://orcid.org/0000-0001-6067-3600
Дикарева Елена Александровна – канд. мед. наук, доцент кафедры терапии №2 фак-та повышения квалификации и переподготовки кадров УО ВГМУ. E-mail: ruselikelena@mail.ru; ORCID: https://orcid.org/0000-0002-4928-8864
Elena A. Dikareva – Ph. D. (Med.), Prof. Assist., Vitebsk State Order of Peoples’ Friendship Medical University. E-mail: ruselikelena@mail.ru; ORCID: https://orcid.org/0000-0002-4928-8864
Статья поступила в редакцию / The article received: 05.07.2020
Статья принята к печати / The article approved for publication: 24.07.2020
Клинический разбор в общей медицине №01 2020
Гастроэнтерологические проявления COVID-19: первые обобщения
Номера страниц в выпуске:6-13
Аннотация
Цель работы – обзор современных данных о поражениях желудочно-кишечного тракта и печени при инфекции COVID-19, ее влиянии на ведение больных язвенным колитом, болезнью Крона и хроническими заболеваниями печени в период пандемии. Гастроэнтерологические проявления встречаются примерно у 1/4 пациентов с COVID-19 и ассоциированы с тяжелым течением заболевания. Поражение печени выявляется более чем у 1/3 (по многим данным – у 1/2) заболевших и является предиктором тяжелой инфекции и повышенного риска летального исхода. Основной задачей в международных рекомендациях считается предотвращение заболевания COVID-19 у пациентов с воспалительными заболеваниями кишечника и хронической патологией печени. Лечение большими дозами системных глюкокортикостероидов, иммуносупрессантами и использование биологической терапии повышает риск тяжелого течения COVID-19 в случае инфицирования. Больные циррозом печени при коронавирусной инфекции имеют высокий риск фатальной декомпенсации заболевания.
Ключевые слова: COVID-19, желудочно-кишечные симптомы, воспалительные заболевания кишечника, печень, цирроз печени.
Для цитирования: Пиманов С.И., Дикарева Е.А. Гастроэнтерологические проявления COVID-19: первые обобщения. Клинический разбор в общей медицине. 2020; 1: 6–13. DOI: 10.47407/kr2020.1.1.00001
Цель работы – обзор современных данных о поражениях желудочно-кишечного тракта и печени при инфекции COVID-19, ее влиянии на ведение больных язвенным колитом, болезнью Крона и хроническими заболеваниями печени в период пандемии. Гастроэнтерологические проявления встречаются примерно у 1/4 пациентов с COVID-19 и ассоциированы с тяжелым течением заболевания. Поражение печени выявляется более чем у 1/3 (по многим данным – у 1/2) заболевших и является предиктором тяжелой инфекции и повышенного риска летального исхода. Основной задачей в международных рекомендациях считается предотвращение заболевания COVID-19 у пациентов с воспалительными заболеваниями кишечника и хронической патологией печени. Лечение большими дозами системных глюкокортикостероидов, иммуносупрессантами и использование биологической терапии повышает риск тяжелого течения COVID-19 в случае инфицирования. Больные циррозом печени при коронавирусной инфекции имеют высокий риск фатальной декомпенсации заболевания.
Ключевые слова: COVID-19, желудочно-кишечные симптомы, воспалительные заболевания кишечника, печень, цирроз печени.
Для цитирования: Пиманов С.И., Дикарева Е.А. Гастроэнтерологические проявления COVID-19: первые обобщения. Клинический разбор в общей медицине. 2020; 1: 6–13. DOI: 10.47407/kr2020.1.1.00001
Gastroenterological manifestations of COVID-19: first generalizations
Sergey I. Pimanov, Elena A. Dikareva
Vitebsk State Order of Peoples’ Friendship Medical University, Vitebsk, Republic of Belarus
pimanovs@tut.by
Abstract
The aim of the work was to review current data on the damage to the gastrointestinal tract and liver in case of COVID-19 infection, its effect on the management of patients with ulcerative colitis, Crohn's disease, and chronic liver diseases during a pandemic. Gastroenterological manifestations in patients with COVID-19 occur in about a quarter of cases and are associated with a severe course of the disease. Liver damage is detected in more than a third (according to many data – in half) of patients and is a predictor of severe infection and an increased risk of death. The main objective of international recommendations is the prevention of COVID-19 disease in patients with inflammatory bowel disease and chronic liver disease. Treatment with large doses of systemic corticosteroids, immunosuppressants and the use of biological therapy increases the risk of severe COVID-19 in case of infection. Patients with liver cirrhosis and coronavirus infection have a high risk of fatal decompensation of the liver disease.
Key words: COVID-19, gastrointestinal symptoms, inflammatory bowel disease, liver, liver cirrhosis.
For citation: Pimanov S.I., Dikareva E.A. Gastroenterological manifestations of COVID-19: first generalizations. Clinical review for general practice. 2020; 1: 6–13. DOI: 10.47407/kr2020.1.1.00001
Введение. Почему при COVID-19 может поражаться пищеварительная система?
Появление новой коронавирусной инфекции (COVID-19) поменяло экономические, социальные и политические стереотипы, а также внесло изменения в самые разные стороны медицины, в том числе в гастроэнтерологию. Хотя фатальное значение обычно имеет поражение легких, изменения желудочно-кишечного тракта и печени также могут играть существенную роль в клинической картине, а в ряде случаев ассоциироваться с неблагоприятным прогнозом [1–4].Проблема COVID-19 изучается чрезвычайно интенсивно, по ней на 30.06.2020 представлено более 27 тыс. статей, индексируемых в системе PubMed, причем количество публикаций и новой информации лавинообразно растет. Ежедневно по патогенезу, эпидемиологии, диагностике, лечению и профилактике инфекции COVID-19 в мире выходит в свет около 300 работ. Отдельные издательства (например, Elsevier) открыли свободный доступ к статьям по тематике COVID-19. Большинство авторов нередко оперируют данными из работ, которые еще не вышли в печать, а находятся в редакционных портфелях. Наша статья также учитывает преимущественно результаты исследований, которые приняты к печати, но технически еще не опубликованы.
Установлено, что коронавирус связывается с рецепторами ангиотензинпревращающего фермента 2 (АПФ2, или angiotensin converting enzyme 2 – АСЕ2) и проникает в клетку. Наиболее высокая экспрессия рецепторов АПФ2 отмечается во II типе альвеолярных клеток в легких, а также в эпителии пищевода, в железистых эпителиальных клетках желудка, энтероцитах тонкой и толстой кишки, клетках поджелудочной железы, что может приводить к возникновению желудочно-кишечных симптомов [1, 5–9]. Появление гастроэнтерологической симптоматики, исходя из опубликованных исследований прошлых лет, специалисты объясняют воздействием многочисленных провоспалительных цитокинов [7].
Рецепторы АПФ2 имеются в большом количестве в клетках эндотелия и холангиоцитах желчных протоков печени. Поражение печени может возникать: 1) в результате прямого действия вируса на гепатоциты и холангиоциты; 2) из-за развития опосредованного поражения при «цитокиновом шторме»; 3) по причине лекарственного поражения печени вследствие фармакотерапии COVID-19. Также возможно поражение печени в результате как развития ишемических изменений из-за тромбоза, так и вследствие присоединения бактериальной инфекции и сепсиса с полиорганной недостаточностью. Вирус COVID-19 воздействует в большей степени на холангиоциты, а не на гепатоциты. Дисрегуляция цитокинового ответа во многом обусловлена индивидуальными особенностями.
Особое значение имеет влияние COVID-19 на лечение воспалительных заболеваний кишечника (ВЗК) и диффузной патологии печени, особенно аутоиммунной. Эта ситуация весьма противоречива: с одной стороны, глюкокортикостероиды (ГКС), иммуносупрессанты и биологическая моноклональная противоцитокиновая терапия нередко необходимы для базисного лечения язвенного колита и болезни Крона, с другой – при вирусной и бактериальной инфекции иммуносупрессия резко ухудшает прогноз. В то же время иногда при тяжелом течении COVID-19 имеет место провоспалительный «цитокиновый шторм», который, исходя из теоретических предпосылок, усугубит течение ВЗК и болезней печени [3, 4, 9].
Цель работы – обзор современных данных о поражении желудочно-кишечного тракта и печени при инфекции
COVID-19, ее влиянии на ведение больных язвенным колитом, болезнью Крона и хроническими заболеваниями печени в период пандемии.
Частота желудочно-кишечных проявлений инфекции COVID-19
Российские «Временные методические рекомендации: профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19), версия 7 от 03.06.2020» указывают на возможность гастроэнтерологических проявлений заболеваний, причем частота диареи отмечена равной 3% [2]. Такая низкая частота гастроэнтерологических симптомов первоначально считалась адекватной, однако в дальнейшем появились новые уточненные данные.Результаты метаанализа китайских авторов свидетельствуют, что жалобы со стороны органов пищеварения встречаются у 15% больных COVID-19. Наиболее часто отмечались потеря аппетита (21%), диарея (9%), тошнота или рвота (6%). Боль в животе выявлена в 3% случаев. Метаанализ основан на 29 исследованиях, учитывавших гастроэнтерологические симптомы у 6084 пациентов. При наличии таких симптомов диагноз COVID-19 ставился позже. Гастроэнтерологическая симптоматика статистически значимо с более высокой частотой (отношение шансов 3,97) наблюдалась при тяжелом течении инфекции, острый респираторный дистресс-синдром отмечен при этом почти в 3 раза чаще. Отличий в продолжительности стационарного лечения и смертности (анализ 1300 пациентов, из которых 107 умерли) между группами больных с гастроэнтерологической симптоматикой и без таковой не выявлено [10]. В то же время по данным других китайских авторов такие отличия существуют [11]. При анализе клинической картины пациентов в Ухани с конца декабря 2019 г. до начала февраля 2020 г. у 26% больных COVID-19 выявлены гастроэнтерологические жалобы, причем они чаще наблюдались у женщин [6].
Установлено, что по результатам полимеразной цепной реакции коронавирус обнаруживается в дыхательных путях в среднем в течение 16,7 дня от начала заболевания, а в кале – 27,9 дня, т.е. значительно дольше. Частота обнаружения РНК вируса в кале составляет около 50% у больных COVID-19 [10–12].
В другом метаанализе, выполненном гонконгскими учеными (60 исследований, 4234 пациента), установлено, что желудочно-кишечные симптомы наблюдались в 17,6% случаев, причем чаще при тяжелом течении COVID-19 [13].
По данным итальянских исследователей из Милана, среди 292 больных COVID-19 какие-либо из гастроэнтерологических жалоб наблюдались в 28,2% случаев, причем диарея отмечена у 27,1% от общего числа пациентов [14].
По результатам американского исследования (Бостон), включавшем 318 обследованных пациентов с COVID-19, хотя бы один симптом гастроэнтерологического характера наблюдался в 61,3% случаев. Чаще всего отмечались потеря аппетита (34,8%), диарея (33,7%) и тошнота (26,4%). В качестве основных признаков коронавирусного заболевания гастроинтестинальные симптомы манифестировали у 20,3% больных, а у 14,2% это были первые клинические проявления инфекции. Кроме перечисленных жалоб наблюдались рвота (в 15,4% всех случаев), боль в животе (14,5%), снижение массы тела (9,4%), запоры (0,9%) и мелена (0,6%). При наличии желудочно-кишечных проявлений инфекции чаще, чем при их отсутствии, регистрировались слабость, миалгия, боль в горле, потеря обоняния (аносмия) или вкусовой чувствительности (агевзия) [15]. Примечательно, что, по данным последнего обзора, агевзия/дисгевзия встречалась примерно у 1/2 больных коронавирусной инфекцией [16].
Другой командой врачей в Бостоне описан случай инфекции COVID-19, начавшейся запором и проявлявшейся мигрирующей болью сначала в паху, а затем в животе, спине и груди в течение 8 дней. При компьютерной томографии (КТ) в легких были выявлены «матовые стекла» и признаки пневмонии, а в нисходящей и сигмовидной кишке – утолщение ее стенки, что было расценено как колит. Хотя за 2 дня до появления этой симптоматики имело место субъективное ощущение повышения температуры тела, никаких других признаков, характерных для гриппа, не наблюдалось [17]. Аналогичные случаи СOVID-19 с абдоминальной болью или гастроинтестинальными симптомами при клиническом отсутствии респираторной симптоматики, но наличием объективного характерного поражения легких на КТ описаны также другими авторами. Возможна гастроэнтерологическая манифестация COVID-19 без дыхательной симптоматики [18].
Еще одно американское исследование из Нью-Йорка (район Флашинг) основано на ретроспективном анализе наблюдений 892 больных COVID-19, проходивших во 2-й половине марта 2020 г. стационарное лечение, причем только 18,7% человек были белой расы. Какой-либо из гастроэнтерологических симптомов обнаружен у 24,6% пациентов. Диарея выявлена в 19,8% случаев, тошнота – 16,6%, рвота – 10,2%, потеря аппетита – 11,8%, абдоминальная боль – 7,8%, потеря вкуса – 2,4%. Средний возраст всех пациентов – 59 лет, умерли 215 человек (24,1%). Статистически значимых отличий в частоте летальных исходов, госпитализации в реанимационное отделение и проведением интубаций между группами с наличием и отсутствием гастроэнтерологических симптомов не выявлено [19].
В исследовании из Нью-Йоркского городского госпиталя проанализированы наблюдения 1059 больных COVID-19 (март–апрель 2020 г.). И установлено, что 22% пациентов имели диарею, 7% – боль в животе, 16% – тошноту, 9% – рвоту, а хотя бы один симптом из перечисленных выявлялся в 33% случаев. В то же время при наличии гастроэнтерологических симптомов смертельные исходы регистрировались реже [20], что противоречит другим исследованиям.
В обзоре Американской гастроэнтерологической ассоциации (American Gastroenterological Association – AGA) указывается, что диарея без респираторной симптоматики анализировалась в двух исследованиях и достигала частоты 16% [4]. Эксперты сделали важное клиническое заключение: в период пандемии амбулаторные пациенты с появившимися желудочно-кишечными жалобами должны пройти тестирование на COVID-19. Возникновение тошноты, рвоты, диареи и боли в животе возможно при лечении хлорохином или гидроксихлорохином, но частота этих симптомов не определена. В случае использования лопинавира/ритонавира описанные жалобы регистрировались в 1–30% случаев.
Изменение кишечной стенки у пациентов без исходных хронических заболеваний кишечника




Описанные случаи изменения кишечника при COVID-19 у пациентов без исходных хронических заболеваний кишечника могут быть следствием мезентериального тромбоза, т.е. являются ишемическими [21] или расцениваются как колит без детализации [17]. Принимая во внимание развивающийся в ряде случаев «цитокиновый шторм», имеются предположения о возникновении васкулита с поражением кишечника. Кроме того, учитывая мощное антибактериальное лечение пневмонии антибиотиками, возможно развитие псевдомембранозного колита, что наблюдалось нами достаточно часто (рис. 1, 2). В тяжелых случаях поражение захватывало тонкую кишку.
В нашей практике имел место случай тяжелого течения верифицированной инфекции COVID-19 у женщины
56 лет, которая жаловалась на боль в животе, диарею и одышку. При КТ была диагностирована пневмония с «матовыми стеклами», в последующем развился респираторный дистресс-синдром. Пациентка 10 дней находилась в реанимационном отделении, ей была осуществлена интубация и искусственная вентиляция легких. В последующем состояние пациентки улучшилось, однако при ультразвуковом исследовании печени выявлены изменения, характерные для поражения интерстициальной ткани легких (рис. 3), а также утолщение стенки ободочной кишки (рис. 4). Подобные изменения неспецифичны, возможны при ВЗК, мезотромбозе и другой патологии кишки [22].
Особенности течения и лечения язвенного колита и болезни Крона в период пандемии COVID-19
Риск тяжелого течения коронавирусной инфекции у больных ВЗК такой же, как и в общей популяции: пожилой возраст (старше 66 лет), ожирение, гипертензия и применение ингибиторов АПФ2 [23].Особенности ведения больных ВЗК в условиях пандемии COVID-19 были недавно обобщены AGA [24] и Британским обществом гастроэнтерологов (British Society of Gastroenterology – BSG) [25]. В рекомендациях AGA указывается, что риск инфицирования больных ВЗК не выше популяционного [24]. Нет доказательств повышения риска заражения коронавирусом даже в случае приема иммуносупрессантов и биологической терапии [25], хотя теоретическая основа такого явления имеется. В отношении ведолизумаба нет доказательств и существенных теоретических предпосылок для повышения риска инфицирования COVID-19.
BSG стратифицировало риск тяжелого течения COVID-19 в зависимости от клинической ситуации и получаемого при ВЗК лечения. Высокий риск устанавливается в следующих случаях: 1) пациент имеет коморбидную патологию (со стороны дыхательной или сердечно-сосудистой системы, гипертонию, сахарный диабет) и/или возраст 70 лет и старше, причем активность ВЗК умеренная/высокая или применяется лечение, перечисленное ниже для среднего риска; 2) пациент начинает получать внутривенные или пероральные стероиды в высокой дозе (20 мг/сут и более преднизолона); 3) начато применение системного ГКС или биологической терапии в сочетании с иммуносупрессантом в течение последних 6 нед; 4) умеренная или более высокая активность ВЗК при отсутствии ответа на лечение, указанного ниже для среднего риска; 5) синдром короткой кишки, требующий нутриционной поддержки; 6) потребность в парентеральном питании. Таким пациентам с высоким риском тяжелого течения возможной коронавирусной инфекции в период пандемии необходима изоляция. Средний риск тяжелого течения COVID-19 в случае инфицирования определен в следующих случаях: 1) пациент получает лечение (любое из следующего: биологическая терапия моноклональными антителами к фактору некроза опухоли, т.е. инфликсимаб, адалимумаб, голимумаб или цертолизумаб, как монотерапия; биологическая терапия плюс иммуномодулятор у стабильных пациентов; устекинумаб; ведолизумаб; азатиоприн, меркаптопурин, метотрексат; такролимус или циклоспорин; тофацитиниб; иммуносупрессант в рамках клинического исследования; микофенолата мофетил; талидомид; преднизолон менее 20 мг/сут или другие системные ГКС в эквивалентной дозировке); 2) пациенты с высокой или умеренной активностью ВЗК, не получающие никакой из препаратов, перечисленные в предыдущем пункте. Таким пациентам со средним риском в период пандемии показано строгое социальное дистанцирование. Низкий риск определен пациентам с ВЗК, получающим препараты 5-аминосалициловой кислоты (5-ASA), ректально свечи или клизмы, будесонид или беклометазон внутрь, антибиотики для лечения синдрома избыточного бактериального роста и противодиарейные лекарственные средства (ЛС). Рекомендуется социальное дистанцирование.
Ключевым вопросом является определение особенностей лечения ВЗК. Что касается препаратов 5-ASA, будесонида внутрь, местного лечения и использования антибиотиков, то умозрительных или фактических данных о неблагоприятных эффектах на течение COVID-19 или опасности взаимодействия с ЛС, применяемыми для лечения этой инфекции, нет. Сложнее ситуация с системными ГКС, иммуносупрессантами и биологической терапией.
Самое главное правило – пациентам с язвенным колитом и болезнью Крона при отсутствии инфекции COVID-19 лечение проводится обычно, нельзя прекращать введение ГКС, иммуносупрессантов или применение биологической терапии, но, если есть возможность, лучше избегать назначения тиопуринов, метотрексата и тофацитиниба. В то же время этим больным следует строго соблюдать профилактические мероприятия. Это положение поддерживается AGA [26]. Примечательно, что при использовании ГКС в лечении больных COVID-19 длительность выделения РНК вируса в кале составляет 20 дней, а при отсутствии такого лечения – 11 дней (p<0,001) [27]. Это подтверждает известное положение о возможности усиления репликации вируса на фоне приема ГКС.
В рекомендациях AGA указывается, что при инфицировании COVID-19 больных ВЗК алгоритм лечения определяется тяжестью инфекции. Если имеется инфицирование без клинической симптоматики, доза преднизолона должна быть снижена (менее 20 мг/сут) или, при возможности, следует перейти на будесонид. Необходимо временно воздержаться от применения тиопуринов, мето-трексата и тофацитиниба. Биологическую терапию необходимо отложить на 2 нед, до выздоровления от инфекции. В идеале возобновление биологической терапии следует осуществлять при исчезновении в сыворотке крови антител IgM и появлении антител IgG к коронавирусу.
В случае средней или выраженной степени тяжести инфекции COVID-19 следует уменьшить дозу ГКС или перейти на будесонид или бекламетазон. Доза системных ГКС в пересчете на преднизолон должна быть не более 20 мг/сут. Быстрое снижение дозы ГКС предполагает темп в 10 мг за неделю. Будесонид назначают внутрь в дозе 9 мг/сут на 8 нед, особенно он показан при тонкокишечном или илеоцекальном поражении [25]. Следует временно воздержаться от применения тиопуринов, метотрексата и тофацитиниба и отложить на 2 нед биологическую терапию до выздоровления от инфекции и исчезновения в сыворотке крови антител IgM к коронавирусу. Упор в лечении должен быть на подавление инфекции COVID-19 и ее осложнений. Обсуждается возможность применения тоцилизумаба и ингибитора янус-киназы барацитиниба (но не тофацитиниба), которые снижают провоспалительный цитокиновый выброс и потенциально приемлемы для лечения активных форм ВЗК.
Частота поражений печени при инфекции COVID-19
В настоящее время имеется несколько десятков публикаций, посвященных изменениям исходно здоровой печени при COVID-19. Вместе с тем наличие хронического заболевания печени влияет на течение коронавирусной инфекции и ее прогноз. Установлено, что исходная неалкогольная жировая болезнь печени (НАЖБП) увеличивает риск тяжелого течения коронавирусной инфекции в 6 раз [28, 29].Метаанализ китайских специалистов на основании 12 исследований (1267 пациентов) показал, что лабораторные признаки поражения печени наблюдались в 19% случаев, причем уровень сывороточной аспартатаминотрансферазы (АСТ) был повышен в 21%, аланинаминотрансферазы (АЛТ) – в 19%, общего билирубина – в 6% случаев. Повышение АСТ и, в меньшей степени, АЛТ ассоциировано с тяжелым течением инфекции [10].
В миланском исследовании среди больных COVID-19 обнаружено повышение АСТ в 26,7%, АЛТ – 18,5%, γ-глутамилтранспептидазы (γ-ГТП) – 36,2%, щелочной фосфатазы – 9,6%, общего билирубина – 10,6%, прямого билирубина – 24,7% случаев. Примечательно, что у 14,9% пациентов повышался уровень амилазы, а у 11,2% – липазы, что свидетельствует о возможном поражении поджелудочной железы [14].
В упомянутом американском ретроспективном исследовании, включавшем 892 больных COVID-19, при поступлении 43,0% пациентов имели нормальный уровень сывороточной АСТ, 40,0% – незначительное (1–2 верхних границ нормы – ВГН), 13,8% – умеренное (2–5 ВГН), 2,8% – значительное повышение активности фермента (более 5 ВГН). Что касается АЛТ, при поступлении 60% пациентов имели нормальный уровень, повышенный – 26,5%, 11,5% и 1,9% соответственно. Общий билирубин превышал референтные значения при поступлении у 4,3%, щелочная фосфатаза – у 11,9% пациентов. Повышенное значение международного нормализованного отношения отмечено в 24,0% случаев. Ключевое значение имеет следующий факт: патологический уровень общего билирубина ассоциирован с повышением смертности. Подъем уровня АСТ при поступлении чаще наблюдался у пациентов с более тяжелым течением инфекции, которые нуждались в госпитализации в реанимационное отделение и интубации. Смертность в этой группе пациентов была выше. При повышении АЛТ таких закономерностей не выявлено. Полученные результаты вполне объяснимы, так как АСТ локализуется в цитозоле и митохондриях, и вирусное повреждение митохондриальных компонентов постулируется как механизм высвобождения АСТ. Кроме того, высокие значения АСТ могут отражать повреждение зоны 3 гепатоцита, которая наиболее подвержена гипоксии и является самым большим печеночным резервуаром АСТ. Таким образом, превалирование повышения уровня АСТ над АЛТ отражает более глубокое повреждение гепатоцита [19]. В то же время следует учитывать возможность внепеченочных причин подъема сывороточного уровня АСТ, например при миозите [30].
В исследовании из городского госпиталя в Нью-Йорке установлено, что 62% пациентов имели хотя бы один патологический биохимический печеночный показатель. Наличие лабораторных признаков поражения печени ассоциировано с более высокой смертностью, и значимость этого предиктора определена как вторая после гипоксии [20].

Патологические изменения биохимических показателей могут быть результатом лекарственного поражения печени, учитывая повсеместное применение ацетаминофена как жаропонижающего, антибиотиков, безрецептурных противовирусных препаратов и гидроксихлорохина. Особенно часто отмечены биохимические сдвиги после введения лопинавира и ритонавира. В одном из исследований в Китае определено, что при поступлении в стационар у больных COVID-19 изменения лабораторных печеночных показателей наблюдались в 37,2% случаев, однако установить влияние амбулаторного приема различных ЛС (левофлоксацин, азитромицин, цефалоспорины, ибупрофен, умифеновир, осельтамивир, ацикловир) на печеночные показатели не удалось. Среди пациентов с нормальными печеночными показателями их изменения в процессе лечения в стационаре наблюдались чаще в случае использования лопинавира и ритонавира [31].
Метаанализ на основании 20 ретроспективных исследований (3428 пациентов) подтвердил, что нарушение печеночных показателей, прежде всего повышение АСТ, ассоциировано с более тяжелым течением COVID-19 и может рассматриваться как ранний индикатор такой ситуации [32]. Поэтому важна оценка наличия изменения печеночных показателей при поступлении пациента в стационар до проведения интенсивной терапии. Выявлена корреляция между степенью лимфопении и биохимическими показателями поражения печени [3].
Особенности ведения пациентов с хроническими заболеваниями печени
Новые требования к лечению заболеваний печени в условиях пандемии COVID-19 оговорены рекомендациями таких организаций, как Европейская ассоциация по изучению печени (European Association for the Study of the Liver – EASL), Азиатско-Тихоокеанская ассоциация по изучению печени (The Asian Pacific Association for the Study of the Liver – APASL), Американская ассоциация изучения болезней печени (American Association for the Study of Liver Diseases – AASLD) [4, 25, 33]. Прежде всего все эксперты рекомендуют принять известные и широко обсуждаемые на сегодняшний день меры по снижению риска передачи инфекции. Пациенты с циррозом печени (ЦП), хроническими заболеваниями печени на фоне приема иммуносупрессантов, вновь появившейся энцефалопатией или другими проявлениями печеночной декомпенсации должны иметь приоритет при обследовании на COVID-19. Далее рассматриваются вопросы лечения хронических заболеваний печени при отсутствии инфицирования коронавирусом и при наличии такового.Что касается пациентов с хроническими заболеваниями печени, неинфицированных COVID-19, им следует продолжать лечение в полном объеме, исходя из его обычной клинической обоснованности. Это касается также больных хроническим вирусным гепатитом B и С. В то же время начинать лечение вирусного гепатита В и С, если предполагается вспышка COVID-19, не рекомендуется. Скрининговые обследования в отношении гепатоцеллюлярного рака у больных ЦП могут быть отложены при высоком риске инфицирования на срок до 2 мес [33].
Весьма актуальна оценка взаимодействия противовирусных ЛС и иммуносупрессантов у пациентов с аутоиммунным гепатитом или после проведения трансплантации печени. Такие рекомендации сделаны специалистами Liverpool Drug Interactions Group (5 апреля 2020 г.) и в последующем дополнены (см. таблицу) [3].
Пациентам после трансплантации печени эксперты AASLD, APASL и EASL единодушно рекомендуют не уменьшать дозу иммуносупрессантов при легком течении COVID-19. При средней тяжести вирусной инфекции возможно некоторое снижение дозы иммуносупрессантов.
В случае инфицирования COVID-19 пациента с хроническими заболеваниями печени рекомендуется мониторировать показатели функции печени, а также учитывать гепатотоксичность ЛС, используемых для лечения вирусной инфекции. AASLD рекомендует отдавать при лечении предпочтение ацетаминофену в дозе до 2 г/сут, EASL – до 2–3 г/сут, причем нестероидные противовоспалительные препараты (НПВП) допускаются при необходимости американскими экспертами, но ограничиваются европейскими коллегами [33]. Наш опыт свидетельствует, что прием НПВП больными ЦП нередко приводит к декомпенсации заболевания, а на фоне инфекции COVID-19 можно ожидать весьма драматическое прогрессирование заболевания у части пациентов [34].
Важным аспектом лечения инфекции COVID-19 является возможность активации вирусного гепатита B при использовании ГКС или тоцилизумаба, уменьшающих цитокиновое воздействие [28]. Поэтому эксперты APASL рекомендуют дополнительное скринирование на HBs-антиген.
Предположить влияние инфекции COVID-19 на течение ЦП можно исходя из сформулированных несколько лет назад экспертами EASL положений, касающихся нового синдрома – «острая печеночная недостаточность, возникающая на фоне имевшейся хронической» (ОПНХ). Согласно этой концепции, у больных ЦП инфекция, как и любой повреждающий фактор, приводит к развитию ОПНХ, которая сопровождается высокой смертностью [34]. В находящемся в печати итальянском исследовании проанализировано течение заболевания у 50 пациентов с ЦП и инфекцией COVID-19. Установлено, что 30-дневная смертность при ЦП в сочетании с COVID-19 составила 34%, в то время как у аналогичных больных COVID-19 без ЦП – 18% (p=0,035). В случае ЦП с бактериальной инфекцией 30-дневная смертность равнялась 17% (p=0,030) [35].
В соответствии с рекомендациями APASL декомпенсация заболеваний печени и повышение уровня сывороточной АСТ более 5 ВГН является противопоказанием для назначения ремдесивира [33].
Заключение
Особенности поражения органов пищеварения при инфекции COVID-19 в настоящее время интенсивно изучаются. Имеющиеся на сегодняшний день фактические исследования носят преимущественно ретроспективный характер, что снижает их научную и доказательную ценность при отсутствии стандартизированных подходов. Гастроэнтерологические проявления у больных COVID-19 встречаются примерно у 1/4 пациентов и ассоциированы с тяжелым течением заболевания. Поражение печени выявляется более чем у 1/3 (по многим данным, у 1/2) заболевших и является предиктором тяжелой инфекции и повышенного риска летального исхода. Основной задачей в международных рекомендациях считается предотвращение заболевания COVID-19 у пациентов с ВЗК и хронической патологией печени. Лечение большими дозами системных ГКС, иммуносупрессантами и использование биологической терапии повышает риск тяжелого течения COVID-19 в случае инфицирования. Больные ЦП при коронавирусной инфекции имеют высокий риск фатальной декомпенсации заболевания.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Пиманов Сергей Иванович – д-р мед. наук, проф., зав. кафедрой терапии №2 фак-та повышения квалификации и переподготовки кадров УО ВГМУ. E-mail: pimanovs@tut.by; ORCID: https://orcid.org/0000-0001-6067-3600
Sergey I. Pimanov – D. Sci. (Med.), Full Prof., Vitebsk State Order of Peoples’ Friendship Medical University. E-mail: pimanovs@tut.by;
ORCID: https://orcid.org/0000-0001-6067-3600
Дикарева Елена Александровна – канд. мед. наук, доцент кафедры терапии №2 фак-та повышения квалификации и переподготовки кадров УО ВГМУ. E-mail: ruselikelena@mail.ru; ORCID: https://orcid.org/0000-0002-4928-8864
Elena A. Dikareva – Ph. D. (Med.), Prof. Assist., Vitebsk State Order of Peoples’ Friendship Medical University. E-mail: ruselikelena@mail.ru; ORCID: https://orcid.org/0000-0002-4928-8864
Статья поступила в редакцию / The article received: 05.07.2020
Статья принята к печати / The article approved for publication: 24.07.2020
Список исп. литературыСкрыть список1. Ивашкин В.Т., Зольникова О.Ю., Охлобыстин А.В. и др. Новая коронавирусная инфекция (COVID-19) и система органов пищеварения. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2020; 30 (3). DOI: 10.22416/1382-4376-2020-30-3-7
[Ivashkin V.T., Sheptulin A.A., Zolnikova O.Y. et al. New coronavirus infection (COVID-19) and digestive system. Russian Journal of Gastroenterology, Hepatology, Coloproctology. 2020; 30 (3). DOI: 10.22416/1382-4376-2020-30-3-7 (in Russian).]
2. Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». Версия 7 (03.06.2020).
[Temporary guidelines «Prevention, diagnosis and treatment of new coronavirus infection (COVID-19)» Version 7 (06/03/2020). rosminzdrav.ru/ministry/med_covid19 (in Russian).]
3. Alqahtani SA, Schattenberg JM. Liver injury in COVID-19: The current evidence. United European Gastroenterol J 2020; 8 (5): 509–19. DOI: 10.1177/2050640620924157
4. Sultan S, Altayar O, Siddique SM et al. AGA Institute Rapid Review of the Gastrointestinal and Liver Manifestations of COVID-19, Meta-Analysis of International Data, and Recommendations for the Consultative Management of Patients with COVID-19 [published online ahead of print, 2020 May 11]. Gastroenterology 2020; S0016-5085 (20): 30593-X. DOI: 10.1053/j.gastro.2020.05.001
5. Wu Y, Guo C, Tang L et al. Prolonged presence of SARS-CoV-2 viral RNA in faecal samples. Lancet Gastroenterol Hepatol 2020; 5 (5): 434–5. DOI: 10.1016/ S2468-1253(20)30083-2
6. Zhou Z, Zhao N, Shu Y et al. Effect of Gastrointestinal Symptoms in Patients With COVID-19. Gastroenterology 2020; 158 (8): 2294–7. DOI: 10.1053/j.gastro.2020.03.020
7. Kopel J, Perisetti A, Gajendran M et al. Clinical Insights into the Gastrointestinal Manifestations of COVID-19. Dig Dis Sci 2020; 65 (7): 1932–9. DOI: 10.1007/s10620-020-06362-8
8. Mönkemüller K, Fry L, Rickes S. COVID-19, coronavirus, SARS-CoV-2 and the small bowel. Rev Esp Enferm Dig 2020; 112 (5): 383–8. DOI: 10.17235/reed.2020.7137/2020
9. D'Amico F, Baumgart DC, Danese S et al. Diarrhea During COVID-19 Infection: Pathogenesis, Epidemiology, Prevention, and Management. Clin Gastroenterol Hepatol 2020; 18 (8): 1663–72. DOI: 10.1016/j.cgh.2020.04.001
10. Mao R, Qiu Y, He J-S et al. Manifestations and prognosis of gastrointestinal and liver involvement in patients with COVID-19: a systematic review and meta-analysis. Lancet Gastroenterol Hepatol 2020; 5 (7): 667–78. DOI: 10.1016/S2468-1253(20)30126-6
11. Yang L, Tu L. Implications of gastrointestinal manifestations of COVID-19 Lancet Gastroenterol Hepatol 2020; 5 (7): 629–30. DOI: 10.1016/S2468-1253(20)30132-1
12. Yunle Wan, Jie Li, Lihan Shen et al. Enteric Involvement in Hospitalised Patients With COVID-19 Outside Wuhan. Lancet Gastroenterol Hepatol 2020; 5 (6): 534–5. DOI: 10.1016/S2468-1253(20) 30118-7
13. Cheung KS, Hung IFN, Chan PPY et al. Gastrointestinal Manifestations of SARS-CoV-2 Infection and Virus Load in Fecal Samples From a Hong Kong Cohort: Systematic Review and Meta-analysis [published online ahead of print, 2020 Apr 3]. Gastroenterology 2020; S0016-5085 (20): 30448-0. DOI: 10.1053/j.gastro.2020.03.065
14. Aghemo A, Piovani D, Parigi TL et al. Covid-19 digestive system involvement and clinical outcomes in a large academic hospital in Milan, Italy [published online ahead of print, 2020 May 10]. Clin Gastroenterol Hepatol 2020; S1542–3565 (20): 30646–7. DOI: 10.1016/j.cgh.2020.05.011
15. Redd WD, Zhou JC, Hathorn KE et al. Prevalence and Characteristics of Gastrointestinal Symptoms in Patients with SARS-CoV-2 Infection in the United States: A Multicenter Cohort Study [published online ahead of print, 2020 Apr 22]. Gastroenterology 2020; S0016–5085 (20): 30564–3. DOI: 10.1053/j.gastro.2020.04.045
16. Aziz M, Perisetti A, Lee-Smith WM et al. Taste Changes (Dysgeusia) in COVID-19: A systematic review and metaanalysis [published online ahead of print, 2020 May 5]. Gastroenterology 2020; S0016–5085 (20): 30595–3. DOI: 10.1053/j.gastro.2020.05.003
17. Kim J, Thomsen T, Sell N et al. Abdominal and testicular pain: An atypical presentation of COVID-19. Am J Emerg Med 2020 (in press). DOI: 10.1016/j.ajem.2020.03.052
18. Cha MH, Regueiro M, Sandhu DS. Gastrointestinal and hepatic manifestations of COVID-19: A comprehensive review. World J Gastroenterol 2020; 26 (19): 2323–32. DOI: 10.3748/wjg.v26.i19.2323
19. Ferm S, Fisher C, Pakala T et al. Analysis of Gastrointestinal and Hepatic Manifestations of SARS-CoV-2 Infection in 892 patients in Queens, NY [published online ahead of print, 2020 Jun 1]. Clin Gastroenterol Hepatol 2020; S1542–3565 (20): 30756–4. DOI: 10.1016/j.cgh.2020.05.049
20. Hajifathalian K, Krisko T, Mehta A et al. Gastrointestinal and Hepatic Manifestations of 2019 Novel Coronavirus Disease in a Large Cohort of Infected Patients From New York: Clinical Implications [published online ahead of print, 2020 May 7]. Gastroenterology 2020; S0016–5085 (20): 30602–8. DOI: 10.1053/j.gastro.2020.05.010
21. English WJ, Banerjee S. Coagulopathy and mesenteric ischaemia in severe SARS CoV-2 infection [published online ahead of print, 2020 Jul 4]. ANZ J Surg 2020; 10.1111/ans.16151. DOI: 10.1111/ans.16151
22. Пиманов С.И. Ультразвуковая диагностика в гастроэнтерологии. М.: Практическая медицина, 2016.
[Pimanov S.I. Ultrasonic diagnostics in gastroenterology. Moscow: Practical medicine, 2016 (in Russian)].
23. Gubatan J, Levitte S, Balabanis T et al. SARS-CoV-2 Testing, Prevalence, and Predictors of COVID-19 in Patients with Inflammatory Bowel Disease in Northern California [published online ahead of print, 2020 May 6]. Gastroenterology 2020; S0016-5085 (20): 30601–6. DOI: 10.1053/j.gastro.2020.05.009
24. Rubin DT, Feuerstein JD, Wang AY, Cohen RD. AGA Clinical Practice Update on Management of Inflammatory Bowel Disease During the COVID-19 Pandemic: Expert Commentary [published online ahead of print, 2020 Apr 10]. Gastroenterology 2020; S0016-5085 (20): 30482–0. DOI: 10.1053/j.gastro.2020.04.012
25. Kennedy NA, Jones GR, Lamb CA et al. British Society of Gastroenterology guidance for management of inflammatory bowel disease during the COVID-19 pandemic. Gut 2020; 69 (6): 984–90. DOI: 10.1136/gutjnl-2020-321244
26. Al-Ani AH, Prentice RE, Rentsch CA et al. Review article: prevention, diagnosis and management of COVID-19 in the IBD patient. Aliment Pharmacol Ther 2020; 52 (1): 54–72. DOI: 10.1111/apt.15779
27. Ling Y, Xu SB, Lin YX et al. Persistence and clearance of viral RNA in 2019 novel coronavirus disease rehabilitation patients. Chin Med J (Engl) 2020; 133 (9): 1039–43. DOI: 10.1097/CM9.0000000000000 774
28. Reddy KR. SARS-CoV-2 and the Liver: Considerations in Hepatitis B and Hepatitis C Infections. Clin Liver Dis (Hoboken) 2020; 15 (5): 191–4. DOI: 10.1002/cld.970
29. Kushner T, Cafardi J. Chronic Liver Disease and COVID-19: Alcohol Use Disorder/Alcohol-Associated Liver Disease, Nonalcoholic Fatty Liver Disease/Nonalcoholic Steatohepatitis, Autoimmune Liver Disease, and Compensated Cirrhosis. Clin Liver Dis (Hoboken) 2020; 15 (5): 195–9. DOI: 10.1002/cld.974
30. Su TH, Kao JH. The clinical manifestations and management of COVID-19-related liver injury. J Formos Med Assoc 2020; 119 (6): 1016–8. DOI: 10.1016/j.jfma.2020.04.020
31. Fan Z, Chen L, Li J et al. Clinical Features of COVID-19-Related Liver Functional Abnormality. Clin Gastroenterol Hepatol 2020; 18 (7): 1561–6. DOI: 10.1016/j.cgh.2020.04.002
32. Youssef M, Hussein M, Attia AS et al. COVID-19 and Liver Dysfunction: a systematic review and meta-analysis of retrospective studies [published online ahead of print, 2020 May 23]. J Med Virol 2020; 10.1002/jmv.26055. DOI: 10.1002/jmv.26055
33. Lau G, Ward JW. Synthesis of Liver Associations Recommendations for Hepatology and Liver Transplant Care During the COVID-19 Pandemic. Clin Liver Dis (Hoboken) 2020; 15 (5): 204–9. DOI: 10.1002/cld.972
34. Пиманов С.И. Декомпенсированный цирроз печени: лечение с учетом международных рекомендаций. М.: Практическая медицина, 2016.
[Pimanov S.I. Dekompensirovannyj cirroz pecheni: lechenie s uchetom mezhdunarodnyh rekomendacij. Moscow: Prakticheskaya medicina, 2016 (in Russian).]
35. Iavarone M, D'Ambrosio R, Soria A et al. High rates of 30-day mortality in patients with cirrhosis and COVID-19 [published online ahead of print, 2020 Jun 8]. J Hepatol 2020; S0168–8278 (20): 30365–2. DOI: 10.1016/j.jhep.2020.06.001
10 октября 2020
Количество просмотров: 40381

