Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Аннотация
Статья посвящена специфическим дерматозам беременности (СДБ) – заболеваниям, которые возникают у беременных или сразу после родов. Авторы делятся собственными наблюдениями и анализируют опыт своих коллег. По современной классификации к СДБ относятся пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз беременных, атопический дерматит беременных. Под атопическим дерматитом подразумеваются экзема, пруриго и зудящий фолликулит беременных. Частота встречаемости, прогноз для беременной и плода, риск рецидивирования при последующих беременностях этих заболеваний различны. По данным литературы, самым частым дерматозом беременных является полиморфный дерматоз беременных, самым опасным для плода – внутрипеченочный холестаз беременных. В большинстве случаев для лечения СДБ необходима поддерживающая терапия (антигистаминные, топические и системные кортикостероиды), специфического лечения с применением урсодезоксихолевой кислоты требует внутрипеченочный холестаз беременных.
Ключевые слова: дерматозы беременных, пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз беременных, атопический дерматит беременных.
Для цитирования: Козловская В.В., Тихоновская И.В. Специфические дерматозы беременности. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 17–21. DOI: 10.47407/kragr2022.2.34.000037
Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Специфические дерматозы беременности
Аннотация
Статья посвящена специфическим дерматозам беременности (СДБ) – заболеваниям, которые возникают у беременных или сразу после родов. Авторы делятся собственными наблюдениями и анализируют опыт своих коллег. По современной классификации к СДБ относятся пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз беременных, атопический дерматит беременных. Под атопическим дерматитом подразумеваются экзема, пруриго и зудящий фолликулит беременных. Частота встречаемости, прогноз для беременной и плода, риск рецидивирования при последующих беременностях этих заболеваний различны. По данным литературы, самым частым дерматозом беременных является полиморфный дерматоз беременных, самым опасным для плода – внутрипеченочный холестаз беременных. В большинстве случаев для лечения СДБ необходима поддерживающая терапия (антигистаминные, топические и системные кортикостероиды), специфического лечения с применением урсодезоксихолевой кислоты требует внутрипеченочный холестаз беременных.
Ключевые слова: дерматозы беременных, пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз беременных, атопический дерматит беременных.
Для цитирования: Козловская В.В., Тихоновская И.В. Специфические дерматозы беременности. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 17–21. DOI: 10.47407/kragr2022.2.34.000037
Pregnancy-specific dermatoses
Viktoria V. Kozlovskaya1, Irina V. Tikhonovskaya2
Abstract
The paper focuses on the pregnancy-specific dermatoses (PSD), the disorders that occur during pregnancy or immediately after delivery. The
authors present their own findings and assess the experience acquired by their colleagues. According to modern classification, PSD include gestational pemphigoid, polymorphic eruption of pregnancy, intrahepatic cholestasis of pregnancy, and atopic dermatitis of pregnancy. Atopic dermatitis refers to eczema, prurigo, and pruritic folliculitis of pregnancy. The prevalence, prognosis for pregnant women and fetuses, and the recurrence risk in subsequent pregnancies vary in these disorders. According to literature, polymorphic eruption of pregnancy is the most common PSD, and intrahepatic cholestasis of pregnancy is the most dangerous for the fetus. In the majority of cases the PSD treatment requires maintenance therapy (antihistamines, topical and systemic corticosteroids); intrahepatic cholestasis of pregnancy requires specific treatment with ursodeoxycholic acid.
Key words: dermatoses of pregnancy, gestational pemphigoid, polymorphic eruption of pregnancy, intrahepatic cholestasis of pregnancy, atopic dermatitis of pregnancy.
For citation: Kozlovskaya V.V., Tikhonovskaya I.V. Pregnancy-specific dermatoses. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 17–21. DOI: 10.47407/kragr2022.2.34.000037
Во время беременности кожа подвержена влиянию гормональных факторов, что приводит к различным ее изменениям. Изменения кожи у беременных можно условно разделить на три основные группы: физиологические состояния (например, усиление гиперпигментации сосков), ухудшение или улучшение кожных заболеваний, развившихся до беременности (например, обострение псориаза у части беременных) и специфические дерматозы беременности (СДБ). Под понятием СДБ подразумеваются заболевания, которые развиваются на фоне беременности или сразу после нее и не возникают у небеременных. Учитывая значимость патологии в клинической практике дерматологов и акушеров-гинекологов, статья посвящена этим заболеваниям.
По последней классификации (C. Ambros-Rudolph и соавт., 2006) к СДБ относят пемфигоид беременных – ПБ (устаревший синоним: герпес беременных), полиморфный дерматоз беременных (ПДБ), внутрипеченочный холестаз беременности – ВХБ (синоним: зуд беременных), атопический дерматит беременных – АДБ (синоним: атопические высыпания беременных).
Пемфигоид беременных
ПБ – редкое аутоиммунное заболевание беременности, возникающее с частотой 1 случай на 50 тыс. беременностей. В 1/4 случаев заболевание может начаться после родов и повторяться во время приема оральных контрацептивов, а также может рецидивировать при последующих беременностях. ПБ был описан при трофобластических опухолях плацентарного ложа [1]. Основой патогенеза ПБ является повышенный уровень антител подкласса иммуноглобулинов (Ig) G1 к трансмембранному протеину гемидесмосом BP180.
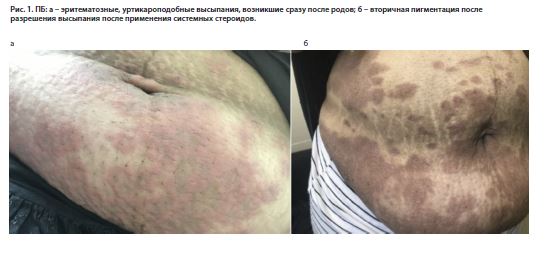 Заболевание начинается остро, сопровождается выраженным зудом и уртикароподобными высыпаниями, которые вначале локализуются в околопупочной области (специфический признак), а затем распространяются центробежно, вовлекая конечности (рис. 1). Лицо, ладони, слизистые обычно не поражены. Важно отметить, что папулы, бляшки, везикулы и пузыри обычно начинаются позже, что может отложить диагноз ПБ. Диагностика ПБ невозможна без рутинной гистопатологии и прямой иммунофлюоресценции (ПИФ). Для ПИФ необходимо забирать клинически неизмененную кожу. Гистологически определяются субэпидермальные пузыри и инфильтрат с большим количеством эозинофилов. До формирования пузырей в биоптате может преобладать спонгиоз, как при экземах. При ПИФ выявляются отложения комплемента 3 (С3) с/без отложения IgG. Метод непрямой иммунофлюоресценции менее чувствительный. В некоторых странах доступен модифицированный метод непрямой иммунофлюоресценции с использованием комплемента, а также коммерчески доступен иммуноферментный анализ для выявления антител против BP180-NC16a в крови [2].
Заболевание начинается остро, сопровождается выраженным зудом и уртикароподобными высыпаниями, которые вначале локализуются в околопупочной области (специфический признак), а затем распространяются центробежно, вовлекая конечности (рис. 1). Лицо, ладони, слизистые обычно не поражены. Важно отметить, что папулы, бляшки, везикулы и пузыри обычно начинаются позже, что может отложить диагноз ПБ. Диагностика ПБ невозможна без рутинной гистопатологии и прямой иммунофлюоресценции (ПИФ). Для ПИФ необходимо забирать клинически неизмененную кожу. Гистологически определяются субэпидермальные пузыри и инфильтрат с большим количеством эозинофилов. До формирования пузырей в биоптате может преобладать спонгиоз, как при экземах. При ПИФ выявляются отложения комплемента 3 (С3) с/без отложения IgG. Метод непрямой иммунофлюоресценции менее чувствительный. В некоторых странах доступен модифицированный метод непрямой иммунофлюоресценции с использованием комплемента, а также коммерчески доступен иммуноферментный анализ для выявления антител против BP180-NC16a в крови [2].
Имеются данные о том, что раннее начало ПБ и наличие пузырей связаны с неблагоприятными исходами для плода в виде преждевременных родов. Примерно у 10% новорожденных отмечается легкая форма ПБ, которая постепенно проходит. После беременности возникает повышенный риск вторичных аутоиммунных заболеваний, из которых наиболее распространенным является диффузный токсический зоб. ПБ часто проходит без лечения в течение недель или месяцев после родов. При сильном зуде применяются местные и системные глюкокортикостероиды, а также антигистаминные препараты, которые позволяют добиться ремиссии в более чем 80% случаев. По показаниям применяется преднизолон в начальной дозе
20–40 мг/сут или 0,5 мг/кг/сут с постепенным повышением до 1–2 мг/кг/сут при необходимости и снижением дозы до поддерживающей после достижения клинического эффекта [3]. Если заболевание персистирует после беременности, возможно применение иммуносупрессивных препаратов (циклоспорин, дапсон, азатиоприн). Был описан редкий случай ПБ, который длительно персистировал после беременности, не поддавался терапии глюкокортикостероидами и другими традиционными методами лечения и купировался после курса внутривенного IgG и ритуксимаба [4]. Также описан и случай успешного применения дупилумаба для лечения ПБ [5].
Полиморфный дерматоз беременных
ПДБ – самый частый дерматоз беременности, возникающий примерно у каждой 200-й роженицы. Патогенез ПДБ неизвестен. Одна из наиболее правдоподобных теорий предполагает, что растяжение кожи живота приводит к повреждению соединительной ткани и аллергической реакции.
Высыпания обычно напоминают крапивницу, реже отмечаются бляшки или эритематозные пятна. Также описаны экзематозные элементы, полициклическая эритема, мишеневидные высыпания, которые напоминают многоформную экссудативную эритему. Реже выявляются везикулы или псевдовезикулы. Характерна локализация высыпаний в области растяжек при отсутствии поражения кожи области пупка.
Гистопатологическое исследование при ПДБ неспецифично и ПИФ отрицательна [6]. Заболевание обычно протекает без последствий для плода и матери и, как правило, не повторяется, за исключением многоплодных беременностей. При сильном зуде могут использоваться топические стероиды или антигистаминные препараты. Системная терапия обычно не требуется.
Внутрипеченочный холестаз беременных ВХБ является редким генетическим гормонозависимым заболеванием. Обычно он развивается в поздние сроки беременности с внезапного возникновения зуда. Заболевание чаще всего наблюдается в Южной Америке, а самая низкая заболеваемость – в Европе и Северной Америке. Самая высокая встречаемость ВХБ в Чили. Его распространенность в Западной Европе составляет от 0,3 до 0,7% [7].
Одним из факторов патогенеза является мутация в генах (ABCB4, ABCB11 и ATP8B1), кодирующих белки – переносчики желчи. Легкая дисфункция этих генов может не привести к клиническим симптомам у небеременных, однако, когда способность транспортеров выделять субстраты превышена (во время беременности), возникает холестаз. Холестатическое влияние метаболитов эстрогена и прогестерона в позднем периоде беременности, вирусная инфекция гепатита В и С, дефицит селена, повышение проницаемости кишечного тракта и прием некоторых медикаментов (цетиризин, метилдопа, макролидные антибиотики и др.) являются дополнительными отягощающими факторами [7].
Пациенты обычно жалуются на интенсивный генерализованный зуд, который часто начинается на ладонях и подошвах. Первичных поражений кожи не наблюдается, из вторичных изменений отмечаются экскориации, лихенификация, пруриго. Поверхности конечностей, ягодиц и живота обычно поражены сильнее. Желтуха является осложнением у людей с наиболее тяжелыми и длительными эпизодами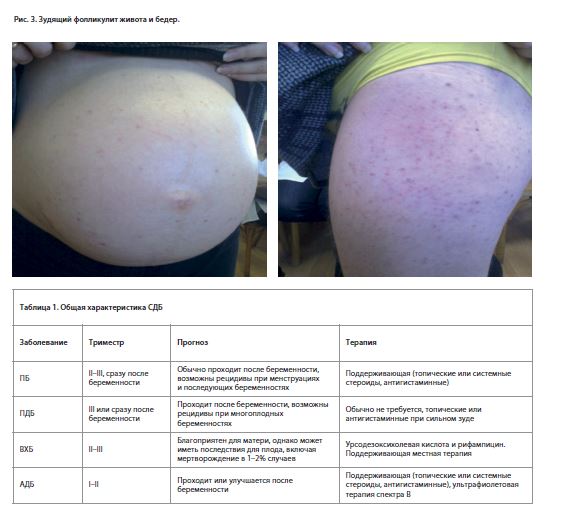 заболевания. Зуд обычно сохраняется до родов, а затем проходит спонтанно в течение нескольких дней. Практически у 1/2 пациенток заболевание повторяется при последующих беременностях.
заболевания. Зуд обычно сохраняется до родов, а затем проходит спонтанно в течение нескольких дней. Практически у 1/2 пациенток заболевание повторяется при последующих беременностях.
ВХБ связан со значительным риском для плода (преждевременные роды, интранатальный дистресс плода, окрашивание меконием амниотической жидкости, аномальный сердечный ритм плода). В редких случаях (1–2%) может произойти потеря плода. Риск для плода коррелирует с повышением уровня сывороточной желчи выше 40 мкмоль/л и поздним началом ВХБ (больше 34 нед беременности). Пациентки с прегестационным диабетом, преэклампсией, BХБ или холецистэктомией в анамнезе, а также курящие более склонны к развитию тяжелого заболевания [8]. Материнский прогноз благоприятный, но ночной зуд может быть довольно мучительным, вызывая бессонницу, усталость, психический стресс. Тяжесть зуда, однако, не коррелирует с уровнем желчной кислоты в сыворотке крови [7].
Гистопатология неспецифична и проводится лишь для исключения другой патологии. Диагноз подтверждается обнаружением повышенного уровня желчных кислот в сыворотке крови (выше 11 мкмоль/л у беременной при норме 0–6 мкмоль/л).
Для терапии применяется урсодезоксихолевая кислота, которая используется в дозе 15 мг/кг или 1 г в день вне зависимости от массы тела (на один или два приема), при отсутствии клинического или биохимического улучшения доза может быть повышена постепенно на 500 мг каждые 3–14 дней до 2 г (2000 мг) в сутки.
Есть наблюдения, указывающие на эффективность рифампицина при лечении ВХБ за счет его способности снижать уровень желчных кислот в сыворотке крови. По полученным данным, общая суточная доза рифампицина составляла от 300 до 1200 мг. Зуд улучшился у 11 из 16 (69%) пациенток, а уровень желчных кислот снизился у 14 из 27 (54%) [9, 10].
Применение холестирамина препятствует реабсорбции желчных кислот, однако может сопровождаться стеатореей с выведением жирорастворимых витаминов. Снижение уровня витамина K может привести
к значительному перинатальному кровотечению у матери и новорожденного. Исследование с участием
84 беременных женщин, сравнивающих урсодезоксихолевую кислоту с холестирамином, показало, что холестирамин менее эффективен и плохо переносится [11].
Атопический дерматит беременных
В понятие АДБ объединены экзема, пруриго (почесуха) и зудящий фолликулит беременных. Заболевание чаще всего является обострением раннее существующего атопического дерматита, но иногда возникает самостоятельно. Нормальная беременность характеризуется отсутствием сильной иммунной реакции и сниженным ответом Th1 и цитокинов (например, интерлейкин-12, интерферон-γ), что приводит к доминантному ответу Th2 и ухудшает дисбаланс лимфоцитов, уже имеющийся у большинства пациентов с атопией.
В большинстве случаев высыпания возникают в типичных для атопии местах, таких как лицо, шея и сгибательные поверхности конечностей, но у части пациенток могут быть на туловище и конечностях (рис. 2). У 1/3 пациенток развивается папулезная сыпь по типу классических проявлений почесухи либо фолликулита (рис. 3). Также отмечаются сухость кожи и другие признаки атопического дерматита.
Заболевание протекает благоприятно для матери и плода. Высыпания продолжаются в течение беременности, а затем регрессируют через нескольких недель после родов. Возможно рецидивирование при последующих беременностях. В большинстве случаев достаточно поддерживающей терапии увлажняющими средствами, местными негалогенизированными глюкокортикостероидами на небольшие участки тела для предотвращение системного эффекта и антигистаминными препаратами. Ультрафиолетовая терапия спектра
B безопасна для беременности и может применяться при отсутствии эффекта от традиционного лечения.
В особо тяжелых случаях может быть применен циклоспорин [12]. Короткие курсы преднизолона также могут быть использованы в III триместре, однако циклоспорин считается более безопасным [13].
Таким образом, СДБ могут проявляться в разных клинических формах, иногда требуют специальных методов диагностики, отличаются по прогнозу для беременной и плода. Беременную должны курировать дерматолог совместно с акушером-гинекологом, лечение назначается с учетом национальных протоколов.
Общая характеристика СДБ отражена в табл. 1.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Козловская Виктория Владимировна – канд. мед. наук, доц., Питтсубргский университет. E-mail: viktoriakozlovskaya@yahoo.com
Viktoria V. Kozlovskaya – Cand. Sci. (Med.), Associate Professor, University of Pittsburgh. E-mail: viktoriakozlovskaya@yahoo.com
Тихоновская Ирина Владимировна – канд. мед. наук, доц. каф. дерматовенерологии и косметологии УО ВГМУ
Irina V. Tikhonovskaya – Cand. Sci. (Med.), Associate Professor, Vitebsk State Medical University
Статья поступила в редакцию / The article received: 04.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022
Viktoria V. Kozlovskaya1, Irina V. Tikhonovskaya2
Abstract
The paper focuses on the pregnancy-specific dermatoses (PSD), the disorders that occur during pregnancy or immediately after delivery. The
authors present their own findings and assess the experience acquired by their colleagues. According to modern classification, PSD include gestational pemphigoid, polymorphic eruption of pregnancy, intrahepatic cholestasis of pregnancy, and atopic dermatitis of pregnancy. Atopic dermatitis refers to eczema, prurigo, and pruritic folliculitis of pregnancy. The prevalence, prognosis for pregnant women and fetuses, and the recurrence risk in subsequent pregnancies vary in these disorders. According to literature, polymorphic eruption of pregnancy is the most common PSD, and intrahepatic cholestasis of pregnancy is the most dangerous for the fetus. In the majority of cases the PSD treatment requires maintenance therapy (antihistamines, topical and systemic corticosteroids); intrahepatic cholestasis of pregnancy requires specific treatment with ursodeoxycholic acid.
Key words: dermatoses of pregnancy, gestational pemphigoid, polymorphic eruption of pregnancy, intrahepatic cholestasis of pregnancy, atopic dermatitis of pregnancy.
For citation: Kozlovskaya V.V., Tikhonovskaya I.V. Pregnancy-specific dermatoses. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 17–21. DOI: 10.47407/kragr2022.2.34.000037
Во время беременности кожа подвержена влиянию гормональных факторов, что приводит к различным ее изменениям. Изменения кожи у беременных можно условно разделить на три основные группы: физиологические состояния (например, усиление гиперпигментации сосков), ухудшение или улучшение кожных заболеваний, развившихся до беременности (например, обострение псориаза у части беременных) и специфические дерматозы беременности (СДБ). Под понятием СДБ подразумеваются заболевания, которые развиваются на фоне беременности или сразу после нее и не возникают у небеременных. Учитывая значимость патологии в клинической практике дерматологов и акушеров-гинекологов, статья посвящена этим заболеваниям.
По последней классификации (C. Ambros-Rudolph и соавт., 2006) к СДБ относят пемфигоид беременных – ПБ (устаревший синоним: герпес беременных), полиморфный дерматоз беременных (ПДБ), внутрипеченочный холестаз беременности – ВХБ (синоним: зуд беременных), атопический дерматит беременных – АДБ (синоним: атопические высыпания беременных).
Пемфигоид беременных
ПБ – редкое аутоиммунное заболевание беременности, возникающее с частотой 1 случай на 50 тыс. беременностей. В 1/4 случаев заболевание может начаться после родов и повторяться во время приема оральных контрацептивов, а также может рецидивировать при последующих беременностях. ПБ был описан при трофобластических опухолях плацентарного ложа [1]. Основой патогенеза ПБ является повышенный уровень антител подкласса иммуноглобулинов (Ig) G1 к трансмембранному протеину гемидесмосом BP180.
Имеются данные о том, что раннее начало ПБ и наличие пузырей связаны с неблагоприятными исходами для плода в виде преждевременных родов. Примерно у 10% новорожденных отмечается легкая форма ПБ, которая постепенно проходит. После беременности возникает повышенный риск вторичных аутоиммунных заболеваний, из которых наиболее распространенным является диффузный токсический зоб. ПБ часто проходит без лечения в течение недель или месяцев после родов. При сильном зуде применяются местные и системные глюкокортикостероиды, а также антигистаминные препараты, которые позволяют добиться ремиссии в более чем 80% случаев. По показаниям применяется преднизолон в начальной дозе
20–40 мг/сут или 0,5 мг/кг/сут с постепенным повышением до 1–2 мг/кг/сут при необходимости и снижением дозы до поддерживающей после достижения клинического эффекта [3]. Если заболевание персистирует после беременности, возможно применение иммуносупрессивных препаратов (циклоспорин, дапсон, азатиоприн). Был описан редкий случай ПБ, который длительно персистировал после беременности, не поддавался терапии глюкокортикостероидами и другими традиционными методами лечения и купировался после курса внутривенного IgG и ритуксимаба [4]. Также описан и случай успешного применения дупилумаба для лечения ПБ [5].
Полиморфный дерматоз беременных
ПДБ – самый частый дерматоз беременности, возникающий примерно у каждой 200-й роженицы. Патогенез ПДБ неизвестен. Одна из наиболее правдоподобных теорий предполагает, что растяжение кожи живота приводит к повреждению соединительной ткани и аллергической реакции.
Высыпания обычно напоминают крапивницу, реже отмечаются бляшки или эритематозные пятна. Также описаны экзематозные элементы, полициклическая эритема, мишеневидные высыпания, которые напоминают многоформную экссудативную эритему. Реже выявляются везикулы или псевдовезикулы. Характерна локализация высыпаний в области растяжек при отсутствии поражения кожи области пупка.
Гистопатологическое исследование при ПДБ неспецифично и ПИФ отрицательна [6]. Заболевание обычно протекает без последствий для плода и матери и, как правило, не повторяется, за исключением многоплодных беременностей. При сильном зуде могут использоваться топические стероиды или антигистаминные препараты. Системная терапия обычно не требуется.
Внутрипеченочный холестаз беременных ВХБ является редким генетическим гормонозависимым заболеванием. Обычно он развивается в поздние сроки беременности с внезапного возникновения зуда. Заболевание чаще всего наблюдается в Южной Америке, а самая низкая заболеваемость – в Европе и Северной Америке. Самая высокая встречаемость ВХБ в Чили. Его распространенность в Западной Европе составляет от 0,3 до 0,7% [7].
Одним из факторов патогенеза является мутация в генах (ABCB4, ABCB11 и ATP8B1), кодирующих белки – переносчики желчи. Легкая дисфункция этих генов может не привести к клиническим симптомам у небеременных, однако, когда способность транспортеров выделять субстраты превышена (во время беременности), возникает холестаз. Холестатическое влияние метаболитов эстрогена и прогестерона в позднем периоде беременности, вирусная инфекция гепатита В и С, дефицит селена, повышение проницаемости кишечного тракта и прием некоторых медикаментов (цетиризин, метилдопа, макролидные антибиотики и др.) являются дополнительными отягощающими факторами [7].
Пациенты обычно жалуются на интенсивный генерализованный зуд, который часто начинается на ладонях и подошвах. Первичных поражений кожи не наблюдается, из вторичных изменений отмечаются экскориации, лихенификация, пруриго. Поверхности конечностей, ягодиц и живота обычно поражены сильнее. Желтуха является осложнением у людей с наиболее тяжелыми и длительными эпизодами
ВХБ связан со значительным риском для плода (преждевременные роды, интранатальный дистресс плода, окрашивание меконием амниотической жидкости, аномальный сердечный ритм плода). В редких случаях (1–2%) может произойти потеря плода. Риск для плода коррелирует с повышением уровня сывороточной желчи выше 40 мкмоль/л и поздним началом ВХБ (больше 34 нед беременности). Пациентки с прегестационным диабетом, преэклампсией, BХБ или холецистэктомией в анамнезе, а также курящие более склонны к развитию тяжелого заболевания [8]. Материнский прогноз благоприятный, но ночной зуд может быть довольно мучительным, вызывая бессонницу, усталость, психический стресс. Тяжесть зуда, однако, не коррелирует с уровнем желчной кислоты в сыворотке крови [7].
Гистопатология неспецифична и проводится лишь для исключения другой патологии. Диагноз подтверждается обнаружением повышенного уровня желчных кислот в сыворотке крови (выше 11 мкмоль/л у беременной при норме 0–6 мкмоль/л).
Для терапии применяется урсодезоксихолевая кислота, которая используется в дозе 15 мг/кг или 1 г в день вне зависимости от массы тела (на один или два приема), при отсутствии клинического или биохимического улучшения доза может быть повышена постепенно на 500 мг каждые 3–14 дней до 2 г (2000 мг) в сутки.
Есть наблюдения, указывающие на эффективность рифампицина при лечении ВХБ за счет его способности снижать уровень желчных кислот в сыворотке крови. По полученным данным, общая суточная доза рифампицина составляла от 300 до 1200 мг. Зуд улучшился у 11 из 16 (69%) пациенток, а уровень желчных кислот снизился у 14 из 27 (54%) [9, 10].
Применение холестирамина препятствует реабсорбции желчных кислот, однако может сопровождаться стеатореей с выведением жирорастворимых витаминов. Снижение уровня витамина K может привести
к значительному перинатальному кровотечению у матери и новорожденного. Исследование с участием
84 беременных женщин, сравнивающих урсодезоксихолевую кислоту с холестирамином, показало, что холестирамин менее эффективен и плохо переносится [11].
Атопический дерматит беременных
В понятие АДБ объединены экзема, пруриго (почесуха) и зудящий фолликулит беременных. Заболевание чаще всего является обострением раннее существующего атопического дерматита, но иногда возникает самостоятельно. Нормальная беременность характеризуется отсутствием сильной иммунной реакции и сниженным ответом Th1 и цитокинов (например, интерлейкин-12, интерферон-γ), что приводит к доминантному ответу Th2 и ухудшает дисбаланс лимфоцитов, уже имеющийся у большинства пациентов с атопией.
В большинстве случаев высыпания возникают в типичных для атопии местах, таких как лицо, шея и сгибательные поверхности конечностей, но у части пациенток могут быть на туловище и конечностях (рис. 2). У 1/3 пациенток развивается папулезная сыпь по типу классических проявлений почесухи либо фолликулита (рис. 3). Также отмечаются сухость кожи и другие признаки атопического дерматита.
Заболевание протекает благоприятно для матери и плода. Высыпания продолжаются в течение беременности, а затем регрессируют через нескольких недель после родов. Возможно рецидивирование при последующих беременностях. В большинстве случаев достаточно поддерживающей терапии увлажняющими средствами, местными негалогенизированными глюкокортикостероидами на небольшие участки тела для предотвращение системного эффекта и антигистаминными препаратами. Ультрафиолетовая терапия спектра
B безопасна для беременности и может применяться при отсутствии эффекта от традиционного лечения.
В особо тяжелых случаях может быть применен циклоспорин [12]. Короткие курсы преднизолона также могут быть использованы в III триместре, однако циклоспорин считается более безопасным [13].
Таким образом, СДБ могут проявляться в разных клинических формах, иногда требуют специальных методов диагностики, отличаются по прогнозу для беременной и плода. Беременную должны курировать дерматолог совместно с акушером-гинекологом, лечение назначается с учетом национальных протоколов.
Общая характеристика СДБ отражена в табл. 1.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Козловская Виктория Владимировна – канд. мед. наук, доц., Питтсубргский университет. E-mail: viktoriakozlovskaya@yahoo.com
Viktoria V. Kozlovskaya – Cand. Sci. (Med.), Associate Professor, University of Pittsburgh. E-mail: viktoriakozlovskaya@yahoo.com
Тихоновская Ирина Владимировна – канд. мед. наук, доц. каф. дерматовенерологии и косметологии УО ВГМУ
Irina V. Tikhonovskaya – Cand. Sci. (Med.), Associate Professor, Vitebsk State Medical University
Статья поступила в редакцию / The article received: 04.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022
Список исп. литературыСкрыть список1. Inani K, Meziane M, Bouyahyaoui Y et al. [Choriocarcinoma: a hidden face of pemphigoid gestationis]. Gynecol Obstet Fertil 2014; 42 (5): 357–9.
2. Al Saif F, Jouen F, Hebert V, et al. Sensitivity and specificity of BP180 NC16A enzyme-linked immunosorbent assay for the diagnosis of pemphigoid gestationis. J Am Acad Dermatol 2017; 76 (3): 560–2.
3. Genovese G, Derlino F, Cerri A, et al. A Systematic Review of Treatment Options and Clinical Outcomes in Pemphigoid Gestationis. Front Med (Lausanne) 2020; 7: 604945.
4. Narayanan A, Pangti R, Agarwal S, Bhari N. Pemphigoid gestationis: a rare pregnancy dermatosis treated with a combination of IVIg and rituximab. BMJ Case Rep 2021;14 (3).
5. Riquelme-Mc Loughlin C, Mascaró Jr. JM. Treatment of pemphigoid gestationis with dupilumab. Clin Exper Dermatol 2021; 46 (8):
1578–9.
6. Massone C, Cerroni L, Heidrun N, et al. Histopathological diagnosis of atopic eruption of pregnancy and polymorphic eruption of pregnancy: a study on 41 cases. Am J Dermatopathol 2014; 36 (10):
812–21.
7. Hagenbeck C, Hamza A, Kehl S, et al. Management of Intrahepatic Cholestasis of Pregnancy: Recommendations of the Working Group on Obstetrics and Prenatal Medicine – Section on Maternal Disorders. Geburtshilfe Frauenheilkd 2021; 81 (8): 922–39.
8. Mashburn S, Schleckman E, Cackovic P, et al. Intrahepatic cholestasis of pregnancy: risk factors for severe disease. J Matern Fetal Neonatal Med 2021; p. 1–5.
9. Liu J, Murray AM, Mankus EB, et al. Adjuvant Use of Rifampin for Refractory Intrahepatic Cholestasis of Pregnancy. Obstet Gynecol 2018; 132 (3): 678–81.
10. Geenes V, Chambers J, Khurana R, et al. Rifampicin in the treatment of severe intrahepatic cholestasis of pregnancy. Eur J Obstet Gynecol Reprod Biol 2015; 189: 59–63.
11. Kondrackiene J, Beuers U, Kupcinskas L. Efficacy and safety of ursodeoxycholic acid versus cholestyramine in intrahepatic cholestasis of pregnancy. Gastroenterology 2005; 129 (3): 894–901.
12. Lehrhoff S, Pomeranz MK. Specific dermatoses of pregnancy and their treatment. Dermatol Ther 2013; 26 (4): 274–84.
13. Koutroulis I, Papoutsis J, Kroumpouzos G. Atopic dermatitis in pregnancy: current status and challenges. Obstet Gynecol Survey 2011; 66 (10): 654–63.
29 декабря 2022
Количество просмотров: 1931
