Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№06 2018
Комплексная специализированная помощь пациентам с первым психотическим эпизодом №06 2018
Номера страниц в выпуске:23-34
Современные подходы к терапии и реабилитации пациентов с первым психотическим эпизодом способствуют снижению длительности пребывания в стационаре до 45–50 дней. В целом же работа, проводимая на всех этапах ведения пациентов с первым эпизодом, приводит к тому, что процент повторных госпитализаций составляет в данной группе лиц всего 6,2%, что значительно ниже, чем среди других пациентов с шизофренией и расстройствами аффективного спектра. Одной из причин положительных результатов программы «Первый психотический эпизод» является использование разумного подхода и оптимизация психофармакотерапии путем назначения современных пролонгированных форм препаратов, что обеспечивает непрерывное гарантированное лечение с благоприятным соотношением «безопасность/эффект».
Ключевые слова: первый психотический эпизод, инъекционный пролонгированный палиперидона пальмитат, психофармакотерапия, психосоциальная реабилитация.
Для цитирования: Шеллер А.Д., Чеперин А.И., Паненко О.А. Комплексная специализированная помощь пациентам с первым психотическим эпизодом. Психиатрия и психофармакотерапия. 2018; 20 (6): 23–34.
Ключевые слова: первый психотический эпизод, инъекционный пролонгированный палиперидона пальмитат, психофармакотерапия, психосоциальная реабилитация.
Для цитирования: Шеллер А.Д., Чеперин А.И., Паненко О.А. Комплексная специализированная помощь пациентам с первым психотическим эпизодом. Психиатрия и психофармакотерапия. 2018; 20 (6): 23–34.
Современные подходы к терапии и реабилитации пациентов с первым психотическим эпизодом способствуют снижению длительности пребывания в стационаре до 45–50 дней. В целом же работа, проводимая на всех этапах ведения пациентов с первым эпизодом, приводит к тому, что процент повторных госпитализаций составляет в данной группе лиц всего 6,2%, что значительно ниже, чем среди других пациентов с шизофренией и расстройствами аффективного спектра. Одной из причин положительных результатов программы «Первый психотический эпизод» является использование разумного подхода и оптимизация психофармакотерапии путем назначения современных пролонгированных форм препаратов, что обеспечивает непрерывное гарантированное лечение с благоприятным соотношением «безопасность/эффект».
Ключевые слова: первый психотический эпизод, инъекционный пролонгированный палиперидона пальмитат, психофармакотерапия, психосоциальная реабилитация.
Для цитирования: Шеллер А.Д., Чеперин А.И., Паненко О.А. Комплексная специализированная помощь пациентам с первым психотическим эпизодом. Психиатрия и психофармакотерапия. 2018; 20 (6): 23–34.
Clinical Psychiatric Hospital. N.N.Solodnikova. 644070, Russian Federation, Omsk, ul. Kuybysheva, d. 30 okpb.buzoo@gmail.ru
Modern approaches to the treatment and rehabilitation of patients with the first psychotic episode contribute to reducing the length of hospital stay up to 45–50 days. AT. In general, the work carried out at all stages of managing patients with the first episode leads to the fact that the percentage of repeated hospitalizations in this group of individuals is only 6.2%, which is significantly lower than among other patients with schizophrenia and affective spectrum disorders. One of the reasons for the positive results of the First Psychotic Episode program is to use a rational approach and optimize psychopharmacotherapy by prescribing modern prolonged forms of drugs, which ensures continuous, guaranteed treatment with a favorable safety/effect ratio.
Key words: first psychotic episode, injectable prolonged paliperidone palmitate, psychopharmacotherapy, psychosocial rehabilitation.
For citation: Scheller A.D., Cheperin A.I., Panenko O.A. Comprehensive specialized care for patients with the first psychotic episode.
Psychiatry and Psychopharmacotherapy. 2018; 20 (6): 23–34.
БУЗОО «КПБ им. Н.Н.Солодникова» отвечает всем современным требованиям, предъявляемым к организациям, оказывающим комплексную психиатрическую помощь гражданам Российской Федерации.
В учреждении предоставляется помощь в разных формах как для лиц, проживающих в районном центре, так и жителям Омской области в соответствии с существующими законодательными нормами.
Одним из значимых и активно развивающихся направлений помощи лицам, страдающим психическими расстройствами, является программа «Первый психотический эпизод», целью которой служит раннее выявление эндогенных психических расстройств, своевременное и быстрое купирование обострений болезни для предупреждения развития нейрокогнитивного дефицита, уменьшения риска социальных потерь у пациентов с первыми эпизодами психического расстройства.
Активные терапевтические вмешательства на ранних этапах в большинстве случаев способствуют социальному восстановлению больных, улучшению прогноза течения болезни за счет вторичной профилактики обострений хронических психических расстройств, а в долгосрочной перспективе – удешевлению помощи данному контингенту за счет уменьшения числа и длительности госпитализаций [1, 3, 4, 7–9, 13, 45].
Отделение первого психотического эпизода №26 открылось в 2003 г. на базе БУЗОО «КПБ им. Н.Н.Солодникова». На первом этапе оно включало в себя 50 коек круглосуточного стационара, 10 мест дневного пребывания, специализированный участок в диспансерном отделении.
С 2007 г. число мест дневного пребывания возросло до 20, создана бригада интенсивного лечения в сообществе на 15 мест для купирования впервые возникших психотических состояний во внебольничных условиях. В 2016 г. круглосуточный стационар расширен до 60 коек.
Увеличение организационных форм и коечного состава обусловлено высокой потребностью в данном виде помощи, в том числе за счет улучшения информирования и развития преемственности между врачами-психиатрами всех структурных подразделений (общепсихиатрические отделения стационара, участки диспансерного отделения, сельские кабинеты приема, амбулаторное психотерапевтическое отделение, кабинеты частного психотерапевтического приема).
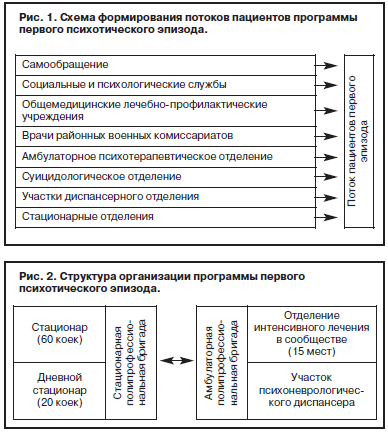 Схема формирования потоков пациентов для включения в программу первого психотического эпизода представлена на рис. 1.
Схема формирования потоков пациентов для включения в программу первого психотического эпизода представлена на рис. 1.
Структура программы первого психотического эпизода БУЗОО «КПБ им. Н.Н.Солодникова» на сегодняшний день включает следующие компоненты (рис. 2):
• отделение первого эпизода на 60 коек круглосуточного пребывания;
• 20 коек дневного пребывания при отделении первого эпизода;
• 15 мест на базе отделения интенсивного лечения в сообществе (на дому), обслуживаемые ассертивной бригадой, с целью оказания интенсивной помощи данному контингенту во внебольничных условиях;
• психиатрический участок для амбулаторного наблюдения пациентов с первым психотическим эпизодом на базе психиатрического диспансерного отделения.
Подобная организация лечебно-реабилитационного процесса предполагает комплексное ведение больных двумя полипрофессиональными бригадами: стационарной и амбулаторной, между которыми существует полная преемственность.
В программу включаются следующие категории пациентов, страдающих психическими расстройствами:
1. Лица с впервые возникшими психотическими состояниями, диагностируемыми в рамках расстройств шизофренического спектра и аффективных психозов (в соответствии с Международной классификацией болезней 10-го пересмотра: F20.х–25.х; F3).
2. Лица, перенесшие не более трех обострений, требующих госпитализации.
3. Лица с длительностью заболевания менее 5 лет.
4. Лица моложе 55 лет.
Противопоказаниями для включения в программу являются:
1. Наличие у пациентов психопатологических расстройств социально опасного характера, приводящих к антисоциальному поведению.
2. Отягощение клинической картины заболевания у пациента наличием коморбидной патологии (наркологическая: злоупотребление алкоголем и/или наркотиками) и тяжелыми соматическими заболеваниями.
При выявлении противопоказаний, больные, которые могут быть включены в когорту лиц с первыми эпизодами болезни, направляются в общепсихиатрические отделения стационара, и впоследствии (например, по мере смягчения психопатологических расстройств), часть из них переводится в специализированное отделение первого психотического эпизода.
При изучении данной группы пациентов обозначилась когорта больных с так называемым ложным первым эпизодом, у которых перенесенные ранее психотические эпизоды не были своевременно диагностированы [29] и пролечены по разным клиническим и социальным причинам:
• особое течение эндогенного процесса с медленным постепенным нарастанием негативной симптоматики при отсутствии острых психозов;
• маскированность процессуальной симптоматики коморбидными аддиктивными расстройствами, прежде всего – алкоголизацией или злоупотреблением наркотическими средствами;
• преобладание в структуре заболевания поведенческих расстройств (по типу психопатоподобной шизофрении), влекущих за собой криминальную активность и пребывание в исправительно-трудовых учреждениях;
• поздняя диагностика в силу удаленности проживания пациента от психиатрических учреждений и позднее обращение за помощью;
• низкий образовательный уровень родственников, и ближайшего окружения, их незаинтересованность в социальной жизни больного.
У пациентов, включенных в группу «ложного первого эпизода», к моменту обращения за психиатрической помощью в анамнезе выявлялись признаки давно существующего эндогенного заболевания, в актуальном психическом статусе превалировала негативная симптоматика с выраженными нарушениями мышления, эмоциональной отгороженностью, апатоабулическими расстройствами, аутизмом, отрывочными галлюцинаторными, галлюцинаторно-бредовыми либо парафренными переживаниями зачастую с формированием значительного дефекта личности. Эти больные отличались социальной пассивностью, высоким уровнем социальных проблем (отсутствие работы и/или профессионального образования, без определенного места жительства, утрата документов, неоднократные судимости), наличием коморбидных наркологических расстройств.
После госпитализации и соответствующей диагностической квалификации такие пациенты не включались в программу первого психотического эпизода, а получали лечение в рамках иных структурных подразделений (общепсихиатрические отделения, отделения внебольничной реабилитации, активного диспансерного наблюдения, загородное реабилитационное отделение).
На сегодняшний день пациентов первого эпизода полностью обслуживают две полипрофессиональные бригады, состоящие из врачей-психиатров, психотерапевтов, психологов, специалистов по социальной работе, медицинских сестер. В работе бригады используются принципы биопсихосоциальной модели оказания психиатрической помощи, направленные на обеспечение психотерапевтической среды в подразделениях, уменьшение стресса, связанного с первой госпитализацией в психиатрическую больницу, формирование доверительного отношения пациента к процессу лечения и службе в целом.
На рис. 2 отражено, что существует четыре формы наблюдения лиц, включенных в программу первого психотического эпизода. На каждом этапе лечения клинические и социальные показатели пациентов существенно различаются, что обусловливает различия как терапевтических воздействий, так и реабилитационных форм и методов работы.
В круглосуточном стационаре больные находятся в остром и подостром состоянии, поэтому проведение активных психосоциальных воздействий ограниченно [30, 37, 59]. На этапе купирования психоза в терапии чаще используются типичные нейролептики, антидепрессанты, транквилизаторы в инъекционной форме с последующим переходом на пероральные формы препаратов. У пациентов с недостаточной критикой к болезни широко используются растворы для приема внутрь (галоперидола, неулептила, рисперидона) и диспергируемые таблетки (оланзапин, рисперидон).
На данном этапе помимо психиатрического обследования происходит оценка, социальных характеристик пациента специалистом по социальной работе путем изучения медицинской документации с целью планирования дальнейшей работы на совете полипрофессиональной бригады. Врач совместно с психологом ведет психообразовательную работу с родственниками. Пациенту оказывается эмоциональная поддержка с последующей мотивацией на участие групповых занятия на промежуточных этапах лечения. Специалист по социальной работе организует работу медицинских сестер по оказанию первичных психосоциальных мер.
По мере улучшения состояния пациента идет подбор лекарственных препаратов для долговременного приема [10, 11, 16, 17, 19–21, 26, 42–44, 46, 47, 53, 55, 58, 60], в том числе после выписки из стационара. Согласно региональной льготе в первую очередь в отделении назначаются препараты амисульприд, рисперидон, палиперидон, кветиапин, оланзапин, арипипразол, сертиндол. В это время становится возможным проведение первичного патопсихологического обследования, сбора социального анамнеза. В соответствии с полученными данными проводится анализ социального статуса. Социальное и психологическое обследование дает возможность разработать индивидуальный реабилитационный маршрут пациента [24, 25], который на данном этапе предполагает организацию для него несложных дел в отделении, позволяющих разнообразить досуг и облегчить стрессовое состояние, вызванное пребыванием в психиатрическом стационаре.
В этот же период происходит активное включение родственников пациента в групповой психообразовательный тренинг, проводятся индивидуальные беседы по сложным вопросам. Большое внимание уделяется коррекции семейных взаимоотношений с целью формирования благоприятного психологического климата [38].
Если необходимо, в рамках инструментальной поддержки родственники получают консультации по вопросам оформления, продления и восстановления документов.
После купирования острого психотического состояния пациент переводится в дневной стационар, где несколько меняется подход к терапии, расширяется спектр психосоциальных воздействий.
Многие пациенты продолжают прием атипичных нейролептиков. Формируется комплаентность и настрой на самостоятельный контроль за приемом препаратов [2]. В этой связи нередко предпочтение отдается пролонгированным формам препаратов, в том числе в форме таблеток или инъекций (кветиапина фумарат, рисперидон конста, палиперидона пальмитат) [17, 18, 20–22, 27, 33, 34, 50, 55, 62].
В условиях дневного стационара использование групповых форм повышает качество психообразования для пациентов (тренинги «Жизнь с болезнью», «Прием лекарственных препаратов», «Преодоление стигмы»), так как пациенты получают новые знания через обратную связь с людьми, имеющими сходные проблемы. Появляется возможность организации тренинга совместно с пациентами и их родственниками по программе «Формирование благоприятного климата в семье». Квалифицировать психологическое состояние пациентов, познакомиться с ними лучше и сформировать мотивацию к групповой работе позволяют творческие группы. Существенным дополнением к лечению является когнитивная психотерапия с пациентами и их родственниками.
По мере формирования ремиссии у больного он включается в коммуникативные тренинги, тренинги адекватного поведения в социуме, расширяется проблематика тем индивидуальных консультаций. На данном этапе актуальными становятся занятия с психотерапевтом. Так же ведется работа по профессиональной реадаптации и расширению социально-ролевого спектра [28, 40].
При переводе пациента на диспансерное наблюдение на первый план выходят задачи возвращения пациента в социум, адаптации его к привычному образу жизни и формированию активной жизненной позиции. Наряду с поддерживающей психофармакотерапией (с преобладанием пролонгированных форм препаратов) проводится поддерживающая психосоциальная терапия в виде групповых и индивидуальных психообразовательных тренингов с пациентами и их родственниками, занятия по формированию навыков уверенного поведения, социального взаимодействия, разрешения конфликтных ситуаций в семье и на работе, когнитивные тренинги [8, 9, 23–25, 38]. Больным и их родственникам оказывается эмоциональная поддержка. Одним из наиболее важных аспектов работы является профессиональная и учебная реадаптация пациентов. В случаях появления проблемы при взаимодействии с административными структурами больным оказывается инструментальная помощь и поддержка.
При стабилизации состояния пациента и формировании стойкой ремиссии психосоциальное влияние на него снижается и принимает формы регулярного ежемесячного наблюдения. Проводится повторное патопсихологическое и социальное обследование, которое обычно верифицирует позитивную динамику.
Для анализа всех аспектов оказания помощи пациентам с первым психотическим эпизодом в КПБ им. Н.Н.Солодникова в рамках существующей программы автоматизированного статистического учета («АСУ психиатрия») создана подпрограмма «Первый психотический эпизод».
Эффективность внедрения программы первого эпизода выражается в позитивных социальных и экономических показателях. Так, среди лиц, перенесших первый психотический эпизод (включенных в программу), 72,3% ресоциализировались, вернувшись к работе или учебе. Получили социальную поддержку в виде оформления III группы инвалидности в связи с утратой трудоспособности 9,2% из числа лиц, госпитализированных в отделение первого эпизода. В 65,4% случаев длительное наблюдение выявило улучшение взаимоотношений внутри семей в связи с осознанием и принятием факта наличия психического расстройства у близкого человека, что, в свою очередь, способствовало повышению уровня комплаентности поддерживающей терапии.
Современные подходы к терапии и реабилитации описываемой когорты больных способствовали снижению длительности пребывания в стационаре до 45–50 дней.
В целом же работа, проводимая на всех этапах ведения пациентов с первым эпизодом, привела к тому, что процент повторных госпитализаций составляет в данной группе лиц всего 6,2%, что значительно ниже, чем среди других пациентов с шизофренией и расстройствами аффективного спектра.
Одной из причин положительных результатов данной программы мы считаем использование разумного подхода и оптимизацию психофармакотерапии путем назначения пролонгированных форм препаратов, что обеспечивало непрерывное гарантированное лечение с благоприятным соотношением «безопасность/эффект».
Нами был проведен анализ результатов терапии пациентов, получающих лечение пролонгированными формами атипичных нейролептиков (рисперидон, палиперидона пальмитат в форме инъекций) более 3 лет. Проанализированы 100 клинических случаев лиц, которым описанная терапия была назначена в период 2011–2017 гг. (1-я группа). Данные пациенты сравнивались по основным показателям с аналогичной группой больных (2-я группа, n=100), которые не получали пролонгированные атипичные нейролептики по причине отказа от инъекций, эффективной терапии другими нейролептиками в течение 3 лет в тот же временной период. Средний возраст больных 1-й группы составил 21±3,4 года, 2-й – 21±3,4 года. Первичная госпитализация произошла в среднем через 2,3±3,4 и 2,2±3,4 года от дебюта заболевания в 1 и 2-й группах соответственно. Все исследуемые пациенты страдали расстройствами шизофренического спектра (F). Среди них являлись инвалидами по психическому расстройству 4% (3,2 и 3,4% в 1 и 2-й группах соответственно), остальные имели разную степень социализации, не отвечающей критериям стойкого снижения трудоспособности. За период наблюдения в 5% случаев в 1-й группе отмечались повторные госпитализации в стационар, когда не проводилась отмена пролонгированного нейролептика. При этом длительность госпитализации составила в среднем 25±12 дней, что значительно ниже, чем во 2-й группе, где в 16% случаев отмечались повторные госпитализации продолжительностью 47±17 дней.
Далее приводится клинический пример успешного применения инъекционной пролонгированной формы палиперидона пальмитата (Ксеплион) с кратностью введения один раз в месяц у пациента, включенного в программу «Первый психотический эпизод».
Поступил в психиатрический стационар повторно по направлению врача-психиатра скорой помощи КПБ в сопровождении родителей.
Жалоб активно не предъявлял.
Анамнез собран со слов пациента и его родственников.
Наследственность психопатологически отягощена: двоюродная тетя по линии отца наблюдается у психиатра. Пациент родился в Омске, в полной семье, первым ребенком, имеет младшего брата. Проживал ранее один, сейчас с родителями.
Рос и развивался соответственно возрасту. В детском саду ничем от других детей не отличался. В школу пошел вовремя, адаптировался с трудностями, отставал от сверстников в чтении, но к 3-му классу с программой справлялся на «отлично», был лучшим учеником в классе, участвовал в чтецов, утренниках и праздниках, родители отмечают, что «была отличная память на запоминание стихов». Часто конфликтовал с братом, дрался, считал, что «родители брата любят больше». С 7-го класса успеваемость резко снизилась, начал прогуливать уроки, наибольшие трудности были с математикой. Окончил 11 классов. В свободное время занимался спортом, увлекался плаваньем, боксом. После школы поступил в Омский государственный университет путей сообщения (специальность «Торговое дело»). В вузе стал религиозен, начал ходить в церковь. В армии не служил (плоскостопие 3-й степени). После окончания вуза нигде не работал, находился на иждивении родителей, периодически имел случайные заработки.
Анамнез заболевания. Изменение психического состояния родители начали замечать с 2012 г., когда, учась в ОмГУПС, стал религиозен, начал ходить в церковь, отказываться проживать с ними, был агрессивно настроен, «чуть квартиру не разнес». Наиболее выраженно состояние менялось в феврале-марте 2014 г., тогда высказывал множество идей религиозного содержания о Боге и Сатане, такое состояние продолжалось в течение 2–4 нед, затем самостоятельно проходило. В остальное время был относительно упорядочен в высказываниях. Тогда же стал увлекаться правильным питанием – «ел то, что растет в земле», отказался от употребления мяса, рыбы, молочных продуктов. Перестал следить за собой, общаться с друзьями, стал отгорожен, менял номера телефонов, чтоб его не нашли, дома читал книги о спорте, правильном питании, Библию. По настоянию родителей обращался к психологам, психиатру, целителям, но после этого «только замыкался больше в себе, становился мрачным». За 10 дней до первого поступления в психиатрический стационар прекратил есть, спать, говорил о вселении Сатаны, Боге, Библии, был агрессивен к матери.
Госпитализирован в стационарное отделение КПБ 05.02.2015 в недобровольном порядке. Внешне был неряшлив, волосы грязные, не стрижен. Сонлив, несколько заторможен. В беседу вступал спонтанно: «Во-первых, здравствуйте, во-вторых, какой укол мне поставили... я всю ночь молился Богу, молил, умолял...» Речь была практически монологом, несвязная, перескакивал с темы на тему, на вопросы в основном отвечал не по существу. Был загружен болезненными переживаниями. Охотно рассказывал: «С 23 августа обливался холодной водой, стал архангелом, об этом мне сказал Бог, начал искушать Сатана... вселяется в умы, души, пытается убить меня, говорит кого-то убить или себя... психиатр советовал излить семя на порнуху, чуть с братом не совокупился... Стал чувствовать сверхспособности, читаю мысли других». При этом в беседе демонстрировал их, рассказывая про собеседников, называл их вымышленными именами. Мышление было паралогичное с множественными соскальзываниями, ближе к разорванному. Обманы восприятия обнаруживал: замолкал, прислушивался к чему-то. На момент осмотра суицидальные мысли формально отрицал: «Я с ними борюсь, мне Бог помогает», – суицидальных тенденций не обнаруживал. Критика полностью отсутствовала: «Я на самом деле не дурак». Госпитализацию считал «волей Божьей». Лечение получал на основании решения Куйбышевского райсуда Омска от 09.02.2015. На фоне терапии галоперидолом и аминазином в поведении был упорядочен, от еды и лечения не отказывался, спал достаточно. Агрессии и суицидальной настроенности не обнаруживал, но галлюцинаторно-параноидная симптоматика сохранялась.
С 17.02.2015 по 27.02.2015 находился на лечении с диагнозом: левосторонний хронический гнойный верхнечелюстной синусит, этмоидит, левосторонний острый фронтит, реактивный отек клетчатки левой орбиты в ЛОР-отделении МСЧ №4 с индивидуальным постом, проведена операция, дренирование левой лобной пазухи. Кроме лечения ЛОР-патологии принимал галоперидол 5 мг 3 раза в день. Со слов персонала, режиму ЛОР-отделения подчинялся, был спокоен, спал достаточно, общался избирательно со сверстниками, играл в настольные игры с ними, ел хорошо, поведением острой психопродукции не обнаруживал, но в беседах был фиксирован на религиозных темах, периодически отмечалась неусидчивость. По возвращении из МСЧ №4 активно продолжал высказывать бредовые идеи воздействия, величия, могущества. Сообщал, что является проводником Бога, через него Он передает все мысли и действия, может показать, какие, при этом демонстрировал «чтение мыслей» окружающих собеседников, «дар ясновидения». В процессе психокоррекционной и психообразовательной беседы согласился на продолжение лечения в условиях отделения первого психотического эпизода.
В связи с первичной госпитализацией 03.03.2015 был переведен в 26-е отделение, где при осмотре на вопросы отвечал в плане заданного, был многоречив. Активно высказывал бредовые идеи религиозного содержания: «Церковь – это центр мира», «я являюсь посланником Бога». Госпитализацию в КПБ объяснял: «Что-то вроде семейного конфликта, моя семья почему-то не верит в Бога». Считал, что обладает божественным даром нести просвещение и веру в Бога людям. Моторно был заторможен, сонлив. Настроение сниженно. Продолжена терапия галоперидолом 15 мг/сут, циклодолом 4 мг/сут, в связи с побочными явлениями дополнительно получал инфузионную терапию с витаминами и пирацетамом. В отделении адаптировался с трудом, оставался малообщительным, время проводил праздно, в пределах постели. Фон настроения оставался ровно сниженным, но сам пациент считал свое настроение хорошим: «Ведь со мною Бог, от этого мне хорошо». Эмоционально был обеднен. Обманы восприятия и суицидальные мысли категорически отрицал. Сохранялись бредовые идеи религиозного содержания. В дальнейшем на фоне терапии появилась частичная критика к болезни. Был настроен на длительный прием лекарств. Нормализовались отношения с родителями. Осмотрен комиссионно, выставлен диагноз «шизофрения параноидная». Во время комиссионного осмотра дал письменное информированное согласие на госпитализацию и лечение в условиях психиатрического стационара. В дальнейшем в контрольных анализах крови было выявлено повышение трансаминаз, неоднократно осматривался терапевтом, выставлен диагноз: токсический (лекарственный) гепатит, назначены ферменты, детоксикация, гепатопротекторы. В связи с очередным резким повышением трансаминаз: аланинаминотрансферазы – до 350 Е/л, аспартатаминотрансферазы – 177 Е/л. Были скорректированы соматическая терапия, а также психофармакотерапия – переведен на препарат Инвега. Пациент отмечал улучшение самочувствия, «уменьшилась сонливость, заторможенность, улучшилось настроение». Бредовые идеи утратили свою актуальность. Стал высказывать планы на будущее, тяготиться пребыванием. Ходил на прогулки с родителями, участвовал в трудотерапии, с работой справлялся. Неоднократно находился в адаптационных отпусках, в которых выполнял все рекомендации лечащего врача. В биохимическом анализе крови отмечалась положительная динамика – уменьшились показатели трансаминаз, продолжал получать гепатопротекторы.
В последующем в связи с недостаточной критикой к заболеванию был переведен на палиперидон пальмитат (Ксеплион) 150 мг 4 нед. Получил три плановых инъекции за время нахождения в стационаре, перенес смену терапии хорошо. Показатели биохимического анализа крови пришли в норму. В психическом статусе ухудшения не было. Выписан из отделения с ровным настроением, отсутствием психопродуктивной симптоматики. Рекомендации пациенту о дальнейшем длительном приеме психофармакотерапии были даны родителям.
После выписки продолжил проживать самостоятельно, родители регулярно навещали. Трудоустраивался грузчиком. Много читал исторической литературы. Активно посещал участкового психиатра, получал инъекции Ксеплиона 150 мг один раз в 4 нед. Психическое состояние было стабильным. Отказался от терапии в феврале 2017 г. Полгода состояние было относительно удовлетворительным, поведение упорядоченным, но снова стал испытывать слуховые псевдогаллюцинации. Психическое состояние ухудшилось резко, за 3 нед до госпитализации, появились императивные голоса, нарушился сон, аппетит, периодически был возбужден. Мать написала заявление с просьбой о госпитализации сына.
Доставлен скорой помощью в КПБ 02.12.2017. Во время госпитализации в приемное отделение был возбужден, в связи с чем дежурным врачом направлен в 7-е отделение, назначен препарат Аминазин с целью купирования психомоторного возбуждения. Госпитализирован в недобровольном порядке согласно ст. 29 п. «а, в» закона РФ «О психиатрической помощи и гарантиях прав граждан при ее оказании». При осмотре в отделении был ориентирован во всех сферах правильно. Моторно спокоен, немного медлителен, гипомимичен. Фон настроения несколько снижен, но сам пациент считал свое настроение хорошим. Сказал, что слышит «голоса демонов». Показал, как он защищается от них, положив свои руки в область паха: «Демоны пытаются мной овладеть, слышу их голоса в голове, надо создавать семью». Суицидальные мысли отрицал. Мышление было паралогичное, в беседе формален, полностью переживаниями не делился. Внимание быстроистощаемое. Память и интеллект не страдали. Критика к болезни формальная, но был настроен на лечение. В ходе психиатрического освидетельствования в присутствии комиссии врачей-психиатров дал письменное согласие и расписался в стандартных бланках. На фоне начатого лечения раствором галоперидола, Аминазина вел себя спокойно, большую часть времени находился в постели, ночью спал.
Переведен для дальнейшего лечения в отделение первого психотического эпизода (26-е). При поступлении ориентирован во всех сферах верно. Моторно был спокоен, немного заторможен. В беседу вступал охотно, был склонен к рассуждательству, особенно на религиозную тематику. Фон настроения был ближе к приподнятому, считал себя «посланником Бога». Тревоги, раздражительности не было. Мышление протекало в среднем темпе, было разноплановое, паралогичное, с символизмом, бредовое, с парафренизацией. Активно высказывал бредовые идеи воздействия, религиозного характера, считал себя «приближенным к Господу», что им «овладевают злые силы, Сатана», слышит его голос, «он проверяет меня так». Во время беседы с врачом обнаруживал слуховые обманы восприятия, сам этого не отрицал.
В 26-м отделении продолжено лечение инъекционным галоперидолом с корректором, Аминазином. Активно высказывал бредовые идеи. Критические способности были снижены. С пациентом регулярно проводилась психообразовательная работа.
В последующем на увеличении дозы галоперидола до 20 мг/сут сохранялась активная галлюцинаторная симптоматика бредовые идеи религиозного характера. Во время одной из прогулок с медицинским персоналом по территории больницы под воздействием императивных слуховых галлюцинаций пытался сбежать. Как рассказал пациент впоследствии: «Голоса сказали мне, что я свободен», – но, добежав до поста охраны, «напугался содеянного» и вернулся самостоятельно в отделение. В связи с резистентностью к терапии, сохраняющейся галлюцинаторно-бредовой продукцией был переведен на клозапин с постепенным наращиванием дозировки до 300 мг/сут. Мышление протекало в среднем темпе, было разноплановым, паралогичным, аутистичным, с парафренизацией. Периодически испытывал слуховые обманы восприятия, галлюциноз носил хронический характер. Из домашних отпусков возвращался в отделение вовремя, дома принимал терапию регулярно. Родители ставили вопрос о направлении пациента на медико-социальную экспертизу для установления группы инвалидности.
Выписан 31.01.2018 для долечивания и проведения реабилитационных мероприятий в 33-е отделение. Фон настроения был ближе к ровному. Эмоционально был обеднен, маловыразителен. Гипомимичен. Мышление в замедленном темпе, паралогичное. Сохранялись отрывочные бредовые идеи религиозного, парафренного характера, а также проявления хронического слухового галлюциноза: «Слышал голоса ангелов, которые говорят, что надо заниматься спортом, вести здоровый образ жизни». В связи с этим пациент в настоящую госпитализацию бросил курить и спрашивал у врача, можно ли снова стать вегетарианцем. Критика к состоянию была крайне поверхностная, но формально был настроен на лечение в дневном стационаре, куда приходил вовремя, регулярно, в сопровождении кого-то из родителей. Резких колебаний настроения не отмечалось. Сохраняются отрывочные бредовые идеи религиозного, парафренного характера, а также хронический слуховой галлюциноз, «голоса» носят комментирующий характер, говорят вести «здоровый образ жизни». В биохимическом анализе крови отмечалось повышение трансаминаз. Пациент жаловался на выраженную сонливость. Проведена коррекция психофармакотерапии: к лечению был добавлен палиперидон, проведено постепенное снижение дозы клозапина с последующей полной его отменой. Самочувствие пациента улучшилось, уменьшились дневная сонливость и интенсивность галлюцинаторных переживаний. Несмотря на регулярно проводимую психообразовательную работу, критика к болезни у пациента оставалась крайне поверхностная, и для облегчения контроля за приемом лекарств в амбулаторных условиях он был переведен на инъекционный пролонгированный палиперидон (Ксеплион) с последующей положительной динамикой состояния. Нормализовались показатели трансаминаз в биохимическом анализе крови. Больной стал более откровенен в беседах с врачом, проявляет активность на групповых реабилитационных занятиях. Дома без побуждения родителей вовлекается в домашние дела, отношения с ними ровные. Увлекся рисованием, приобрел принадлежности для этого. Высказывает реальные планы на будущее: намерен трудоустроиться, совместно со специалистом по социальной работе отделения составил резюме для размещения на соответствующем сайте. Лучше следит за внешним видом. Родители не настаивают на определении инвалидности сыну, у которого планируется выписка на психиатрический участок для пациентов первого психотического эпизода, где будут продолжены подобранная психофармакотерапия и психосоциальная реабилитация.
Сведения об авторах
Шеллер Анна Дмитриевна – зам. глав. врача по амбулаторно-поликлинической помощи БУЗОО «КПБ им. Н.Н.Солодникова». E-mail: okpb.buzoo@gmail.ru
Чеперин Андрей Игоревич – канд. мед. наук, глав. врач БУЗОО «КПБ им. Н.Н.Солодникова»
Паненко Ольга Александровна – зав. психиатрическим отд-нием первого психотического эпизода БУЗОО «КПБ им. Н.Н.Солодникова»
Ключевые слова: первый психотический эпизод, инъекционный пролонгированный палиперидона пальмитат, психофармакотерапия, психосоциальная реабилитация.
Для цитирования: Шеллер А.Д., Чеперин А.И., Паненко О.А. Комплексная специализированная помощь пациентам с первым психотическим эпизодом. Психиатрия и психофармакотерапия. 2018; 20 (6): 23–34.
Comprehensive specialized care for patients with the first psychotic episode
A.D.Scheller, A.I.Cheperin, O.A.PanenkoClinical Psychiatric Hospital. N.N.Solodnikova. 644070, Russian Federation, Omsk, ul. Kuybysheva, d. 30 okpb.buzoo@gmail.ru
Modern approaches to the treatment and rehabilitation of patients with the first psychotic episode contribute to reducing the length of hospital stay up to 45–50 days. AT. In general, the work carried out at all stages of managing patients with the first episode leads to the fact that the percentage of repeated hospitalizations in this group of individuals is only 6.2%, which is significantly lower than among other patients with schizophrenia and affective spectrum disorders. One of the reasons for the positive results of the First Psychotic Episode program is to use a rational approach and optimize psychopharmacotherapy by prescribing modern prolonged forms of drugs, which ensures continuous, guaranteed treatment with a favorable safety/effect ratio.
Key words: first psychotic episode, injectable prolonged paliperidone palmitate, psychopharmacotherapy, psychosocial rehabilitation.
For citation: Scheller A.D., Cheperin A.I., Panenko O.A. Comprehensive specialized care for patients with the first psychotic episode.
Psychiatry and Psychopharmacotherapy. 2018; 20 (6): 23–34.
БУЗОО «КПБ им. Н.Н.Солодникова» отвечает всем современным требованиям, предъявляемым к организациям, оказывающим комплексную психиатрическую помощь гражданам Российской Федерации.
В учреждении предоставляется помощь в разных формах как для лиц, проживающих в районном центре, так и жителям Омской области в соответствии с существующими законодательными нормами.
Одним из значимых и активно развивающихся направлений помощи лицам, страдающим психическими расстройствами, является программа «Первый психотический эпизод», целью которой служит раннее выявление эндогенных психических расстройств, своевременное и быстрое купирование обострений болезни для предупреждения развития нейрокогнитивного дефицита, уменьшения риска социальных потерь у пациентов с первыми эпизодами психического расстройства.
Активные терапевтические вмешательства на ранних этапах в большинстве случаев способствуют социальному восстановлению больных, улучшению прогноза течения болезни за счет вторичной профилактики обострений хронических психических расстройств, а в долгосрочной перспективе – удешевлению помощи данному контингенту за счет уменьшения числа и длительности госпитализаций [1, 3, 4, 7–9, 13, 45].
Отделение первого психотического эпизода №26 открылось в 2003 г. на базе БУЗОО «КПБ им. Н.Н.Солодникова». На первом этапе оно включало в себя 50 коек круглосуточного стационара, 10 мест дневного пребывания, специализированный участок в диспансерном отделении.
С 2007 г. число мест дневного пребывания возросло до 20, создана бригада интенсивного лечения в сообществе на 15 мест для купирования впервые возникших психотических состояний во внебольничных условиях. В 2016 г. круглосуточный стационар расширен до 60 коек.
Увеличение организационных форм и коечного состава обусловлено высокой потребностью в данном виде помощи, в том числе за счет улучшения информирования и развития преемственности между врачами-психиатрами всех структурных подразделений (общепсихиатрические отделения стационара, участки диспансерного отделения, сельские кабинеты приема, амбулаторное психотерапевтическое отделение, кабинеты частного психотерапевтического приема).
 Схема формирования потоков пациентов для включения в программу первого психотического эпизода представлена на рис. 1.
Схема формирования потоков пациентов для включения в программу первого психотического эпизода представлена на рис. 1.Структура программы первого психотического эпизода БУЗОО «КПБ им. Н.Н.Солодникова» на сегодняшний день включает следующие компоненты (рис. 2):
• отделение первого эпизода на 60 коек круглосуточного пребывания;
• 20 коек дневного пребывания при отделении первого эпизода;
• 15 мест на базе отделения интенсивного лечения в сообществе (на дому), обслуживаемые ассертивной бригадой, с целью оказания интенсивной помощи данному контингенту во внебольничных условиях;
• психиатрический участок для амбулаторного наблюдения пациентов с первым психотическим эпизодом на базе психиатрического диспансерного отделения.
Подобная организация лечебно-реабилитационного процесса предполагает комплексное ведение больных двумя полипрофессиональными бригадами: стационарной и амбулаторной, между которыми существует полная преемственность.
В программу включаются следующие категории пациентов, страдающих психическими расстройствами:
1. Лица с впервые возникшими психотическими состояниями, диагностируемыми в рамках расстройств шизофренического спектра и аффективных психозов (в соответствии с Международной классификацией болезней 10-го пересмотра: F20.х–25.х; F3).
2. Лица, перенесшие не более трех обострений, требующих госпитализации.
3. Лица с длительностью заболевания менее 5 лет.
4. Лица моложе 55 лет.
Противопоказаниями для включения в программу являются:
1. Наличие у пациентов психопатологических расстройств социально опасного характера, приводящих к антисоциальному поведению.
2. Отягощение клинической картины заболевания у пациента наличием коморбидной патологии (наркологическая: злоупотребление алкоголем и/или наркотиками) и тяжелыми соматическими заболеваниями.
При выявлении противопоказаний, больные, которые могут быть включены в когорту лиц с первыми эпизодами болезни, направляются в общепсихиатрические отделения стационара, и впоследствии (например, по мере смягчения психопатологических расстройств), часть из них переводится в специализированное отделение первого психотического эпизода.
При изучении данной группы пациентов обозначилась когорта больных с так называемым ложным первым эпизодом, у которых перенесенные ранее психотические эпизоды не были своевременно диагностированы [29] и пролечены по разным клиническим и социальным причинам:
• особое течение эндогенного процесса с медленным постепенным нарастанием негативной симптоматики при отсутствии острых психозов;
• маскированность процессуальной симптоматики коморбидными аддиктивными расстройствами, прежде всего – алкоголизацией или злоупотреблением наркотическими средствами;
• преобладание в структуре заболевания поведенческих расстройств (по типу психопатоподобной шизофрении), влекущих за собой криминальную активность и пребывание в исправительно-трудовых учреждениях;
• поздняя диагностика в силу удаленности проживания пациента от психиатрических учреждений и позднее обращение за помощью;
• низкий образовательный уровень родственников, и ближайшего окружения, их незаинтересованность в социальной жизни больного.
У пациентов, включенных в группу «ложного первого эпизода», к моменту обращения за психиатрической помощью в анамнезе выявлялись признаки давно существующего эндогенного заболевания, в актуальном психическом статусе превалировала негативная симптоматика с выраженными нарушениями мышления, эмоциональной отгороженностью, апатоабулическими расстройствами, аутизмом, отрывочными галлюцинаторными, галлюцинаторно-бредовыми либо парафренными переживаниями зачастую с формированием значительного дефекта личности. Эти больные отличались социальной пассивностью, высоким уровнем социальных проблем (отсутствие работы и/или профессионального образования, без определенного места жительства, утрата документов, неоднократные судимости), наличием коморбидных наркологических расстройств.
После госпитализации и соответствующей диагностической квалификации такие пациенты не включались в программу первого психотического эпизода, а получали лечение в рамках иных структурных подразделений (общепсихиатрические отделения, отделения внебольничной реабилитации, активного диспансерного наблюдения, загородное реабилитационное отделение).
На сегодняшний день пациентов первого эпизода полностью обслуживают две полипрофессиональные бригады, состоящие из врачей-психиатров, психотерапевтов, психологов, специалистов по социальной работе, медицинских сестер. В работе бригады используются принципы биопсихосоциальной модели оказания психиатрической помощи, направленные на обеспечение психотерапевтической среды в подразделениях, уменьшение стресса, связанного с первой госпитализацией в психиатрическую больницу, формирование доверительного отношения пациента к процессу лечения и службе в целом.
На рис. 2 отражено, что существует четыре формы наблюдения лиц, включенных в программу первого психотического эпизода. На каждом этапе лечения клинические и социальные показатели пациентов существенно различаются, что обусловливает различия как терапевтических воздействий, так и реабилитационных форм и методов работы.
В круглосуточном стационаре больные находятся в остром и подостром состоянии, поэтому проведение активных психосоциальных воздействий ограниченно [30, 37, 59]. На этапе купирования психоза в терапии чаще используются типичные нейролептики, антидепрессанты, транквилизаторы в инъекционной форме с последующим переходом на пероральные формы препаратов. У пациентов с недостаточной критикой к болезни широко используются растворы для приема внутрь (галоперидола, неулептила, рисперидона) и диспергируемые таблетки (оланзапин, рисперидон).
На данном этапе помимо психиатрического обследования происходит оценка, социальных характеристик пациента специалистом по социальной работе путем изучения медицинской документации с целью планирования дальнейшей работы на совете полипрофессиональной бригады. Врач совместно с психологом ведет психообразовательную работу с родственниками. Пациенту оказывается эмоциональная поддержка с последующей мотивацией на участие групповых занятия на промежуточных этапах лечения. Специалист по социальной работе организует работу медицинских сестер по оказанию первичных психосоциальных мер.
По мере улучшения состояния пациента идет подбор лекарственных препаратов для долговременного приема [10, 11, 16, 17, 19–21, 26, 42–44, 46, 47, 53, 55, 58, 60], в том числе после выписки из стационара. Согласно региональной льготе в первую очередь в отделении назначаются препараты амисульприд, рисперидон, палиперидон, кветиапин, оланзапин, арипипразол, сертиндол. В это время становится возможным проведение первичного патопсихологического обследования, сбора социального анамнеза. В соответствии с полученными данными проводится анализ социального статуса. Социальное и психологическое обследование дает возможность разработать индивидуальный реабилитационный маршрут пациента [24, 25], который на данном этапе предполагает организацию для него несложных дел в отделении, позволяющих разнообразить досуг и облегчить стрессовое состояние, вызванное пребыванием в психиатрическом стационаре.
В этот же период происходит активное включение родственников пациента в групповой психообразовательный тренинг, проводятся индивидуальные беседы по сложным вопросам. Большое внимание уделяется коррекции семейных взаимоотношений с целью формирования благоприятного психологического климата [38].
Если необходимо, в рамках инструментальной поддержки родственники получают консультации по вопросам оформления, продления и восстановления документов.
После купирования острого психотического состояния пациент переводится в дневной стационар, где несколько меняется подход к терапии, расширяется спектр психосоциальных воздействий.
Многие пациенты продолжают прием атипичных нейролептиков. Формируется комплаентность и настрой на самостоятельный контроль за приемом препаратов [2]. В этой связи нередко предпочтение отдается пролонгированным формам препаратов, в том числе в форме таблеток или инъекций (кветиапина фумарат, рисперидон конста, палиперидона пальмитат) [17, 18, 20–22, 27, 33, 34, 50, 55, 62].
В условиях дневного стационара использование групповых форм повышает качество психообразования для пациентов (тренинги «Жизнь с болезнью», «Прием лекарственных препаратов», «Преодоление стигмы»), так как пациенты получают новые знания через обратную связь с людьми, имеющими сходные проблемы. Появляется возможность организации тренинга совместно с пациентами и их родственниками по программе «Формирование благоприятного климата в семье». Квалифицировать психологическое состояние пациентов, познакомиться с ними лучше и сформировать мотивацию к групповой работе позволяют творческие группы. Существенным дополнением к лечению является когнитивная психотерапия с пациентами и их родственниками.
По мере формирования ремиссии у больного он включается в коммуникативные тренинги, тренинги адекватного поведения в социуме, расширяется проблематика тем индивидуальных консультаций. На данном этапе актуальными становятся занятия с психотерапевтом. Так же ведется работа по профессиональной реадаптации и расширению социально-ролевого спектра [28, 40].
При переводе пациента на диспансерное наблюдение на первый план выходят задачи возвращения пациента в социум, адаптации его к привычному образу жизни и формированию активной жизненной позиции. Наряду с поддерживающей психофармакотерапией (с преобладанием пролонгированных форм препаратов) проводится поддерживающая психосоциальная терапия в виде групповых и индивидуальных психообразовательных тренингов с пациентами и их родственниками, занятия по формированию навыков уверенного поведения, социального взаимодействия, разрешения конфликтных ситуаций в семье и на работе, когнитивные тренинги [8, 9, 23–25, 38]. Больным и их родственникам оказывается эмоциональная поддержка. Одним из наиболее важных аспектов работы является профессиональная и учебная реадаптация пациентов. В случаях появления проблемы при взаимодействии с административными структурами больным оказывается инструментальная помощь и поддержка.
При стабилизации состояния пациента и формировании стойкой ремиссии психосоциальное влияние на него снижается и принимает формы регулярного ежемесячного наблюдения. Проводится повторное патопсихологическое и социальное обследование, которое обычно верифицирует позитивную динамику.
Для анализа всех аспектов оказания помощи пациентам с первым психотическим эпизодом в КПБ им. Н.Н.Солодникова в рамках существующей программы автоматизированного статистического учета («АСУ психиатрия») создана подпрограмма «Первый психотический эпизод».
Эффективность внедрения программы первого эпизода выражается в позитивных социальных и экономических показателях. Так, среди лиц, перенесших первый психотический эпизод (включенных в программу), 72,3% ресоциализировались, вернувшись к работе или учебе. Получили социальную поддержку в виде оформления III группы инвалидности в связи с утратой трудоспособности 9,2% из числа лиц, госпитализированных в отделение первого эпизода. В 65,4% случаев длительное наблюдение выявило улучшение взаимоотношений внутри семей в связи с осознанием и принятием факта наличия психического расстройства у близкого человека, что, в свою очередь, способствовало повышению уровня комплаентности поддерживающей терапии.
Современные подходы к терапии и реабилитации описываемой когорты больных способствовали снижению длительности пребывания в стационаре до 45–50 дней.
В целом же работа, проводимая на всех этапах ведения пациентов с первым эпизодом, привела к тому, что процент повторных госпитализаций составляет в данной группе лиц всего 6,2%, что значительно ниже, чем среди других пациентов с шизофренией и расстройствами аффективного спектра.
Одной из причин положительных результатов данной программы мы считаем использование разумного подхода и оптимизацию психофармакотерапии путем назначения пролонгированных форм препаратов, что обеспечивало непрерывное гарантированное лечение с благоприятным соотношением «безопасность/эффект».
Нами был проведен анализ результатов терапии пациентов, получающих лечение пролонгированными формами атипичных нейролептиков (рисперидон, палиперидона пальмитат в форме инъекций) более 3 лет. Проанализированы 100 клинических случаев лиц, которым описанная терапия была назначена в период 2011–2017 гг. (1-я группа). Данные пациенты сравнивались по основным показателям с аналогичной группой больных (2-я группа, n=100), которые не получали пролонгированные атипичные нейролептики по причине отказа от инъекций, эффективной терапии другими нейролептиками в течение 3 лет в тот же временной период. Средний возраст больных 1-й группы составил 21±3,4 года, 2-й – 21±3,4 года. Первичная госпитализация произошла в среднем через 2,3±3,4 и 2,2±3,4 года от дебюта заболевания в 1 и 2-й группах соответственно. Все исследуемые пациенты страдали расстройствами шизофренического спектра (F). Среди них являлись инвалидами по психическому расстройству 4% (3,2 и 3,4% в 1 и 2-й группах соответственно), остальные имели разную степень социализации, не отвечающей критериям стойкого снижения трудоспособности. За период наблюдения в 5% случаев в 1-й группе отмечались повторные госпитализации в стационар, когда не проводилась отмена пролонгированного нейролептика. При этом длительность госпитализации составила в среднем 25±12 дней, что значительно ниже, чем во 2-й группе, где в 16% случаев отмечались повторные госпитализации продолжительностью 47±17 дней.
Далее приводится клинический пример успешного применения инъекционной пролонгированной формы палиперидона пальмитата (Ксеплион) с кратностью введения один раз в месяц у пациента, включенного в программу «Первый психотический эпизод».
Анамнез: Пациент Щ. 1990 года рождения.
Диагноз: F20.016.Поступил в психиатрический стационар повторно по направлению врача-психиатра скорой помощи КПБ в сопровождении родителей.
Жалоб активно не предъявлял.
Анамнез собран со слов пациента и его родственников.
Наследственность психопатологически отягощена: двоюродная тетя по линии отца наблюдается у психиатра. Пациент родился в Омске, в полной семье, первым ребенком, имеет младшего брата. Проживал ранее один, сейчас с родителями.
Рос и развивался соответственно возрасту. В детском саду ничем от других детей не отличался. В школу пошел вовремя, адаптировался с трудностями, отставал от сверстников в чтении, но к 3-му классу с программой справлялся на «отлично», был лучшим учеником в классе, участвовал в чтецов, утренниках и праздниках, родители отмечают, что «была отличная память на запоминание стихов». Часто конфликтовал с братом, дрался, считал, что «родители брата любят больше». С 7-го класса успеваемость резко снизилась, начал прогуливать уроки, наибольшие трудности были с математикой. Окончил 11 классов. В свободное время занимался спортом, увлекался плаваньем, боксом. После школы поступил в Омский государственный университет путей сообщения (специальность «Торговое дело»). В вузе стал религиозен, начал ходить в церковь. В армии не служил (плоскостопие 3-й степени). После окончания вуза нигде не работал, находился на иждивении родителей, периодически имел случайные заработки.
Анамнез заболевания. Изменение психического состояния родители начали замечать с 2012 г., когда, учась в ОмГУПС, стал религиозен, начал ходить в церковь, отказываться проживать с ними, был агрессивно настроен, «чуть квартиру не разнес». Наиболее выраженно состояние менялось в феврале-марте 2014 г., тогда высказывал множество идей религиозного содержания о Боге и Сатане, такое состояние продолжалось в течение 2–4 нед, затем самостоятельно проходило. В остальное время был относительно упорядочен в высказываниях. Тогда же стал увлекаться правильным питанием – «ел то, что растет в земле», отказался от употребления мяса, рыбы, молочных продуктов. Перестал следить за собой, общаться с друзьями, стал отгорожен, менял номера телефонов, чтоб его не нашли, дома читал книги о спорте, правильном питании, Библию. По настоянию родителей обращался к психологам, психиатру, целителям, но после этого «только замыкался больше в себе, становился мрачным». За 10 дней до первого поступления в психиатрический стационар прекратил есть, спать, говорил о вселении Сатаны, Боге, Библии, был агрессивен к матери.
Госпитализирован в стационарное отделение КПБ 05.02.2015 в недобровольном порядке. Внешне был неряшлив, волосы грязные, не стрижен. Сонлив, несколько заторможен. В беседу вступал спонтанно: «Во-первых, здравствуйте, во-вторых, какой укол мне поставили... я всю ночь молился Богу, молил, умолял...» Речь была практически монологом, несвязная, перескакивал с темы на тему, на вопросы в основном отвечал не по существу. Был загружен болезненными переживаниями. Охотно рассказывал: «С 23 августа обливался холодной водой, стал архангелом, об этом мне сказал Бог, начал искушать Сатана... вселяется в умы, души, пытается убить меня, говорит кого-то убить или себя... психиатр советовал излить семя на порнуху, чуть с братом не совокупился... Стал чувствовать сверхспособности, читаю мысли других». При этом в беседе демонстрировал их, рассказывая про собеседников, называл их вымышленными именами. Мышление было паралогичное с множественными соскальзываниями, ближе к разорванному. Обманы восприятия обнаруживал: замолкал, прислушивался к чему-то. На момент осмотра суицидальные мысли формально отрицал: «Я с ними борюсь, мне Бог помогает», – суицидальных тенденций не обнаруживал. Критика полностью отсутствовала: «Я на самом деле не дурак». Госпитализацию считал «волей Божьей». Лечение получал на основании решения Куйбышевского райсуда Омска от 09.02.2015. На фоне терапии галоперидолом и аминазином в поведении был упорядочен, от еды и лечения не отказывался, спал достаточно. Агрессии и суицидальной настроенности не обнаруживал, но галлюцинаторно-параноидная симптоматика сохранялась.
С 17.02.2015 по 27.02.2015 находился на лечении с диагнозом: левосторонний хронический гнойный верхнечелюстной синусит, этмоидит, левосторонний острый фронтит, реактивный отек клетчатки левой орбиты в ЛОР-отделении МСЧ №4 с индивидуальным постом, проведена операция, дренирование левой лобной пазухи. Кроме лечения ЛОР-патологии принимал галоперидол 5 мг 3 раза в день. Со слов персонала, режиму ЛОР-отделения подчинялся, был спокоен, спал достаточно, общался избирательно со сверстниками, играл в настольные игры с ними, ел хорошо, поведением острой психопродукции не обнаруживал, но в беседах был фиксирован на религиозных темах, периодически отмечалась неусидчивость. По возвращении из МСЧ №4 активно продолжал высказывать бредовые идеи воздействия, величия, могущества. Сообщал, что является проводником Бога, через него Он передает все мысли и действия, может показать, какие, при этом демонстрировал «чтение мыслей» окружающих собеседников, «дар ясновидения». В процессе психокоррекционной и психообразовательной беседы согласился на продолжение лечения в условиях отделения первого психотического эпизода.
В связи с первичной госпитализацией 03.03.2015 был переведен в 26-е отделение, где при осмотре на вопросы отвечал в плане заданного, был многоречив. Активно высказывал бредовые идеи религиозного содержания: «Церковь – это центр мира», «я являюсь посланником Бога». Госпитализацию в КПБ объяснял: «Что-то вроде семейного конфликта, моя семья почему-то не верит в Бога». Считал, что обладает божественным даром нести просвещение и веру в Бога людям. Моторно был заторможен, сонлив. Настроение сниженно. Продолжена терапия галоперидолом 15 мг/сут, циклодолом 4 мг/сут, в связи с побочными явлениями дополнительно получал инфузионную терапию с витаминами и пирацетамом. В отделении адаптировался с трудом, оставался малообщительным, время проводил праздно, в пределах постели. Фон настроения оставался ровно сниженным, но сам пациент считал свое настроение хорошим: «Ведь со мною Бог, от этого мне хорошо». Эмоционально был обеднен. Обманы восприятия и суицидальные мысли категорически отрицал. Сохранялись бредовые идеи религиозного содержания. В дальнейшем на фоне терапии появилась частичная критика к болезни. Был настроен на длительный прием лекарств. Нормализовались отношения с родителями. Осмотрен комиссионно, выставлен диагноз «шизофрения параноидная». Во время комиссионного осмотра дал письменное информированное согласие на госпитализацию и лечение в условиях психиатрического стационара. В дальнейшем в контрольных анализах крови было выявлено повышение трансаминаз, неоднократно осматривался терапевтом, выставлен диагноз: токсический (лекарственный) гепатит, назначены ферменты, детоксикация, гепатопротекторы. В связи с очередным резким повышением трансаминаз: аланинаминотрансферазы – до 350 Е/л, аспартатаминотрансферазы – 177 Е/л. Были скорректированы соматическая терапия, а также психофармакотерапия – переведен на препарат Инвега. Пациент отмечал улучшение самочувствия, «уменьшилась сонливость, заторможенность, улучшилось настроение». Бредовые идеи утратили свою актуальность. Стал высказывать планы на будущее, тяготиться пребыванием. Ходил на прогулки с родителями, участвовал в трудотерапии, с работой справлялся. Неоднократно находился в адаптационных отпусках, в которых выполнял все рекомендации лечащего врача. В биохимическом анализе крови отмечалась положительная динамика – уменьшились показатели трансаминаз, продолжал получать гепатопротекторы.
В последующем в связи с недостаточной критикой к заболеванию был переведен на палиперидон пальмитат (Ксеплион) 150 мг 4 нед. Получил три плановых инъекции за время нахождения в стационаре, перенес смену терапии хорошо. Показатели биохимического анализа крови пришли в норму. В психическом статусе ухудшения не было. Выписан из отделения с ровным настроением, отсутствием психопродуктивной симптоматики. Рекомендации пациенту о дальнейшем длительном приеме психофармакотерапии были даны родителям.
После выписки продолжил проживать самостоятельно, родители регулярно навещали. Трудоустраивался грузчиком. Много читал исторической литературы. Активно посещал участкового психиатра, получал инъекции Ксеплиона 150 мг один раз в 4 нед. Психическое состояние было стабильным. Отказался от терапии в феврале 2017 г. Полгода состояние было относительно удовлетворительным, поведение упорядоченным, но снова стал испытывать слуховые псевдогаллюцинации. Психическое состояние ухудшилось резко, за 3 нед до госпитализации, появились императивные голоса, нарушился сон, аппетит, периодически был возбужден. Мать написала заявление с просьбой о госпитализации сына.
Доставлен скорой помощью в КПБ 02.12.2017. Во время госпитализации в приемное отделение был возбужден, в связи с чем дежурным врачом направлен в 7-е отделение, назначен препарат Аминазин с целью купирования психомоторного возбуждения. Госпитализирован в недобровольном порядке согласно ст. 29 п. «а, в» закона РФ «О психиатрической помощи и гарантиях прав граждан при ее оказании». При осмотре в отделении был ориентирован во всех сферах правильно. Моторно спокоен, немного медлителен, гипомимичен. Фон настроения несколько снижен, но сам пациент считал свое настроение хорошим. Сказал, что слышит «голоса демонов». Показал, как он защищается от них, положив свои руки в область паха: «Демоны пытаются мной овладеть, слышу их голоса в голове, надо создавать семью». Суицидальные мысли отрицал. Мышление было паралогичное, в беседе формален, полностью переживаниями не делился. Внимание быстроистощаемое. Память и интеллект не страдали. Критика к болезни формальная, но был настроен на лечение. В ходе психиатрического освидетельствования в присутствии комиссии врачей-психиатров дал письменное согласие и расписался в стандартных бланках. На фоне начатого лечения раствором галоперидола, Аминазина вел себя спокойно, большую часть времени находился в постели, ночью спал.
Переведен для дальнейшего лечения в отделение первого психотического эпизода (26-е). При поступлении ориентирован во всех сферах верно. Моторно был спокоен, немного заторможен. В беседу вступал охотно, был склонен к рассуждательству, особенно на религиозную тематику. Фон настроения был ближе к приподнятому, считал себя «посланником Бога». Тревоги, раздражительности не было. Мышление протекало в среднем темпе, было разноплановое, паралогичное, с символизмом, бредовое, с парафренизацией. Активно высказывал бредовые идеи воздействия, религиозного характера, считал себя «приближенным к Господу», что им «овладевают злые силы, Сатана», слышит его голос, «он проверяет меня так». Во время беседы с врачом обнаруживал слуховые обманы восприятия, сам этого не отрицал.
В 26-м отделении продолжено лечение инъекционным галоперидолом с корректором, Аминазином. Активно высказывал бредовые идеи. Критические способности были снижены. С пациентом регулярно проводилась психообразовательная работа.
В последующем на увеличении дозы галоперидола до 20 мг/сут сохранялась активная галлюцинаторная симптоматика бредовые идеи религиозного характера. Во время одной из прогулок с медицинским персоналом по территории больницы под воздействием императивных слуховых галлюцинаций пытался сбежать. Как рассказал пациент впоследствии: «Голоса сказали мне, что я свободен», – но, добежав до поста охраны, «напугался содеянного» и вернулся самостоятельно в отделение. В связи с резистентностью к терапии, сохраняющейся галлюцинаторно-бредовой продукцией был переведен на клозапин с постепенным наращиванием дозировки до 300 мг/сут. Мышление протекало в среднем темпе, было разноплановым, паралогичным, аутистичным, с парафренизацией. Периодически испытывал слуховые обманы восприятия, галлюциноз носил хронический характер. Из домашних отпусков возвращался в отделение вовремя, дома принимал терапию регулярно. Родители ставили вопрос о направлении пациента на медико-социальную экспертизу для установления группы инвалидности.
Выписан 31.01.2018 для долечивания и проведения реабилитационных мероприятий в 33-е отделение. Фон настроения был ближе к ровному. Эмоционально был обеднен, маловыразителен. Гипомимичен. Мышление в замедленном темпе, паралогичное. Сохранялись отрывочные бредовые идеи религиозного, парафренного характера, а также проявления хронического слухового галлюциноза: «Слышал голоса ангелов, которые говорят, что надо заниматься спортом, вести здоровый образ жизни». В связи с этим пациент в настоящую госпитализацию бросил курить и спрашивал у врача, можно ли снова стать вегетарианцем. Критика к состоянию была крайне поверхностная, но формально был настроен на лечение в дневном стационаре, куда приходил вовремя, регулярно, в сопровождении кого-то из родителей. Резких колебаний настроения не отмечалось. Сохраняются отрывочные бредовые идеи религиозного, парафренного характера, а также хронический слуховой галлюциноз, «голоса» носят комментирующий характер, говорят вести «здоровый образ жизни». В биохимическом анализе крови отмечалось повышение трансаминаз. Пациент жаловался на выраженную сонливость. Проведена коррекция психофармакотерапии: к лечению был добавлен палиперидон, проведено постепенное снижение дозы клозапина с последующей полной его отменой. Самочувствие пациента улучшилось, уменьшились дневная сонливость и интенсивность галлюцинаторных переживаний. Несмотря на регулярно проводимую психообразовательную работу, критика к болезни у пациента оставалась крайне поверхностная, и для облегчения контроля за приемом лекарств в амбулаторных условиях он был переведен на инъекционный пролонгированный палиперидон (Ксеплион) с последующей положительной динамикой состояния. Нормализовались показатели трансаминаз в биохимическом анализе крови. Больной стал более откровенен в беседах с врачом, проявляет активность на групповых реабилитационных занятиях. Дома без побуждения родителей вовлекается в домашние дела, отношения с ними ровные. Увлекся рисованием, приобрел принадлежности для этого. Высказывает реальные планы на будущее: намерен трудоустроиться, совместно со специалистом по социальной работе отделения составил резюме для размещения на соответствующем сайте. Лучше следит за внешним видом. Родители не настаивают на определении инвалидности сыну, у которого планируется выписка на психиатрический участок для пациентов первого психотического эпизода, где будут продолжены подобранная психофармакотерапия и психосоциальная реабилитация.
Сведения об авторах
Шеллер Анна Дмитриевна – зам. глав. врача по амбулаторно-поликлинической помощи БУЗОО «КПБ им. Н.Н.Солодникова». E-mail: okpb.buzoo@gmail.ru
Чеперин Андрей Игоревич – канд. мед. наук, глав. врач БУЗОО «КПБ им. Н.Н.Солодникова»
Паненко Ольга Александровна – зав. психиатрическим отд-нием первого психотического эпизода БУЗОО «КПБ им. Н.Н.Солодникова»
Список исп. литературыСкрыть список1. Абрамов В.А., Жигулина И.В., Кислицкая И.И. Первый психотический эпизод и проблемы медико-социальной реабилитации больных. Журн. психиатрии и мед. психологии. 2005; 1: 3–9. / Abramov V.A., Zhigulina I.V., Kislitskaia I.I. Pervyi psikhoticheskii epizod i problemy mediko-sotsial'noi reabilitatsii bol'nykh. Zhurn. psikhiatrii i med. psikhologii. 2005; 1: 3–9. [in Russian]
2. Аведисова А.С., Ястребов Д.В. и др. Мотивы отказов больных шизофренией̆ от длительной̆ антипсихотической̆ терапии. Психиатрия и психофармакотерапия. 2009. / Avedisova A.S., Iastrebov D.V. i dr. Motivy otkazov bol'nykh shizofrenieĭ ot dlitel'noĭ antipsikhoticheskoĭ terapii. Psikhiatriia i psikhofarmakoterapiia. 2009. [in Russian]
3. Альшина Е.Н., Шадрина И.В., Мамин Г.В., Пугачев А.Н. Комплексное лечение первого эпизода параноидной шизофрении у пациентов молодого возраста. Вестн. ЮУрГУ. 2012; 28: 63–6. / Al'shina E.N., Shadrina I.V., Mamin G.V., Pugachev A.N. Kompleksnoe lechenie pervogo epizoda paranoidnoi shizofrenii u patsientov molodogo vozrasta. Vestn. IuUrGU. 2012; 28: 63–6. [in Russian]
4. Бессонова А.А., Любов Е.Б. Первый эпизод шизофрении: клинико-эпидемиологический и социально-экономический аспекты. Рос. психиатрич. журн. 2008; 2: 46–50. / Bessonova A.A., Liubov E.B. Pervyi epizod shizofrenii: kliniko-epidemiologicheskii i sotsial'no-ekonomicheskii aspekty. Ros. psikhiatrich. zhurn. 2008; 2: 46–50. [in Russian]
5. Будза В.Г., Отмахов А.П., Прусс Г.Б. Отделение первого психотического эпизода – новая форма организации психиатрической помощи больным шизофренией. Соц. и клин. психиатрия. 2005; 15 (4): 58–62. / Budza V.G., Otmakhov A.P., Pruss G.B. Otdelenie pervogo psikhoticheskogo epizoda – novaia forma organizatsii psikhiatricheskoi pomoshchi bol'nym shizofreniei. Sots. i klin. psikhiatriia. 2005; 15 (4): 58–62. [in Russian]
6. Былим И.А., Шикин Ю.М. Эффективность терапии и психосоциальной реабилитации больных с первым психотическим эпизодом. Сиб. вестн. психиатрии и наркологии. 2007; 4 (47): 113–5. / Bylim I.A., Shikin Iu.M. Effektivnost' terapii i psikhosotsial'noi reabilitatsii bol'nykh s pervym psikhoticheskim epizodom. Sib. vestn. psikhiatrii i narkologii. 2007; 4 (47): 113–5. [in Russian]
7. Воловик В.М. К вопросу о ранней реабилитации больных шизофренией. Журн. невропатологии и психиатрии им. С.С.Корсакова. 1972; 72 (3): 417–37. / Volovik V.M. K voprosu o rannei reabilitatsii bol'nykh shizofreniei. Zhurn. nevropatologii i psikhiatrii im. S.S.Korsakova. 1972; 72 (3): 417–37. [in Russian]
8. Гурович И.Я., Шмуклер А.Б. Первый психотический эпизод (проблемы и психиатрическая помощь). М., 2010. / Gurovich I.Ia., Shmukler A.B. Pervyi psikhoticheskii epizod (problemy i psikhiatricheskaia pomoshch'). M., 2010. [in Russian]
9. Гурович И.Я., Шмуклер А.Б., Дороднова А.С., Мовина Л.Г. Клиника первого психотического эпизода (дневной стационар или отделение с режимом дневного стационара, профилированные для помощи больным с первым психотическим эпизодом). Методические рекомендации. М., 2003. / Gurovich I.Ia., Shmukler A.B., Dorodnova A.S., Movina L.G. Klinika pervogo psikhoticheskogo epizoda (dnevnoi statsionar ili otdelenie s rezhimom dnevnogo statsionara, profilirovannye dlia pomoshchi bol'nym s pervym psikhoticheskim epizodom). Metodicheskie rekomendatsii. M., 2003. [in Russian]
10. Гурович И.Я., Шмуклер А.Б. Длительное применение рисперидона у больных с первым психотическим эпизодом. Психиатрия. 2010; 4: 52–7. / Gurovich I.Ia., Shmukler A.B. Dlitel'noe primenenie risperidona u bol'nykh s pervym psikhoticheskim epizodom. Psikhiatriia. 2010; 4: 52–7. [in Russian]
11. Гурович И.Я., Шмуклер А.Б., Дороднова А.С., Калашникова И.И. Ресоциализирующий эффект антипсихотиков в комплексной терапии больных с впервые возникшими психотическими состояниями. Соц. и клин. психиатрия. 2011; 21 (1): 43–8. / Gurovich I.Ia., Shmukler A.B., Dorodnova A.S., Kalashnikova I.I. Resotsializiruiushchii effekt antipsikhotikov v kompleksnoi terapii bol'nykh s vpervye voznikshimi psikhoticheskimi sostoianiiami. Sots. i klin. psikhiatriia. 2011; 21 (1): 43–8. [in Russian]
12. Дороднова А.С. Клинико-социальные и организационные аспекты помощи больным шизофренией и расстройствами шизофренического спектра с первыми психотическими эпизодами. Дис. … канд. мед. наук. М., 2006. / Dorodnova A.S. Kliniko-sotsial'nye i organizatsionnye aspekty pomoshchi bol'nym shizofreniei i rasstroistvami shizofrenicheskogo spektra s pervymi psikhoticheskimi epizodami. Dis. … kand. med. nauk. M., 2006. [in Russian]
13. Дороднова А.С. Оценка эффективности помощи больным в клинике первого психотического эпизода по сравнению с традиционными подходами. Материалы ХIV съезда психиатров России. Москва, 15–18 ноября 2005 г. М., 2005; с. 51. / Dorodnova A.S. Otsenka effektivnosti pomoshchi bol'nym v klinike pervogo psikhoticheskogo epizoda po sravneniiu s traditsionnymi podkhodami. Materialy KhIV s"ezda psikhiatrov Rossii. Moskva, 15–18 noiabria 2005 g. M., 2005; s. 51. [in Russian]
14. Зайцева Ю.С., Корсакова Н.К. Динамика нейрокогнитивного дефицита у пациентов с различной степенью прогредиентности шизофрении при первых приступах и в течение
5-летнего катамнеза. Соц. и клин. психиатрия. 2008; 18 (2): 15–25. / Zaitseva Iu.S., Korsakova N.K. Dinamika neirokognitivnogo defitsita u patsientov s razlichnoi stepen'iu progredientnosti shizofrenii pri pervykh pristupakh i v techenie 5-letnego katamneza. Sots. i klin. psikhiatriia. 2008; 18 (2): 15–25. [in Russian]
15. Зайцева Ю.С., Саркисян Г.Р., Саркисян В.В., Сторожакова Я.А. Сравнительное исследование нейрокогнитивного профиля больных параноидной шизофренией и шизоаффективным расстройством с первыми психотическими эпизодами. Соц. и клин. психиатрия. 2011; 21 (2): 5–11. / Zaitseva Iu.S., Sarkisian G.R., Sarkisian V.V., Storozhakova Ia.A. Sravnitel'noe issledovanie neirokognitivnogo profilia bol'nykh paranoidnoi shizofreniei i shizoaffektivnym rasstroistvom s pervymi psikhoticheskimi epizodami. Sots. i klin. psikhiatriia. 2011; 21 (2): 5–11. [in Russian]
16. Кан Р.С., Флейчхакер В.В., Ботер Х. и др. Эффективность антипсихотических препаратов при первом эпизоде шизофрении и шизофреноформного расстройства: открытое рандомизированное клиническое исследование. Соц. и клин. психиатрия. 2008; 18 (3): 39–49. / Kan R.S., Fleichkhaker V.V., Boter Kh. i dr. Effektivnost' antipsikhoticheskikh preparatov pri pervom epizode shizofrenii i shizofrenoformnogo rasstroistva: otkrytoe randomizirovannoe klinicheskoe issledovanie. Sots. i klin. psikhiatriia. 2008; 18 (3): 39–49. [in Russian]
17. Ким Б., Ли С.-Х., Янг Й.К. и др. Инъекционные антипсихотики длительного действия для лечения больных c первым эпизодом шизофрении: за и против. Соц. и клин. психиатрия. 2013; 23 (3): 79–82. / Kim B., Li S.-Kh., Iang I.K. i dr. In"ektsionnye antipsikhotiki dlitel'nogo deistviia dlia lecheniia bol'nykh c pervym epizodom shizofrenii: za i protiv. Sots. i klin. psikhiatriia. 2013; 23 (3): 79–82. [in Russian]
18. Колюцкая Е.В., Смулевич А.Б. Палиперидона пальмитат (ксеплион) при поддерживающей терапии больных шизофренией: результаты натуралистического исследования. Журн. неврологии и психиатрии. 2013; 11: 50–3. / Koliutskaia E.V., Smulevich A.B.
Paliperidona pal'mitat (kseplion) pri podderzhivaiushchei terapii bol'nykh shizofreniei: rezul'taty naturalisticheskogo issledovaniia. Zhurn. nevrologii i psikhiatrii. 2013; 11: 50–3. [in Russian]
19. Любов Е.Б., Чапурин С.А., Чурилин Ю.Ю. Фармакоэкономический анализ поддерживающей терапии сероквелем, рисполептом и зипрексой больных с первым эпизодом шизофрении. Соц. и клин. психиатрия. 2005; 15 (2): 50–7. / Liubov E.B., Chapurin S.A., Churilin Iu.Iu. Farmakoekonomicheskii analiz podderzhivaiushchei terapii serokvelem, rispoleptom i zipreksoi bol'nykh s pervym epizodom shizofrenii. Sots. i klin. psikhiatriia. 2005; 15 (2): 50–7. [in Russian]
20. Любов Е.Б. Многосторонний анализ эффективности длительного лечения шизофрении Рисполептом Конста в повседневной психиатрической практике (данные 12 месяцев лечения пациентов российской когорты международного исследования E-STAR). Соц. и клин. психиатрия. 2011; 21 (3): 66–73. / Liubov E.B. Mnogostoronnii analiz effektivnosti dlitel'nogo lecheniia shizofrenii Rispoleptom Konsta v povsednevnoi psikhiatricheskoi praktike (dannye 12 mesiatsev lecheniia patsientov rossiiskoi kogorty mezhdunarodnogo issledovaniia E-STAR). Sots. i klin. psikhiatriia. 2011; 21 (3): 66–73. [in Russian]
21. Любов Е.Б. Инъекционные антипсихотики длительного действия при первом эпизоде шизофрении: клиническая перспектива (аналитический обзор). Рос. психиатрич. журн. 2013; 6: 59–9. / Liubov E.B. In'ektsionnye antipsikhotiki dlitel'nogo deistviia pri pervom epizode shizofrenii: klinicheskaia perspektiva (analiticheskii obzor). Ros. psikhiatrich. zhurn. 2013; 6: 59–9.
[in Russian]
22. Любов Е.Б. Пятилетнее лечение палиперидоном пальмитатом (Ксеплионом®) больных в первом эпизоде шизофрении: фармакоэкономический прогноз. Материалы Всероссийской научно-практич. конференции с международным участием «Междисциплинарный подход в понимании и лечении психических расстройств: миф или реальность?» (Санкт-Петербург, 14–17 мая 2014 г.). СПб., 2014; с. 799–800. / Liubov E.B. Piatiletnee lechenie paliperidonom pal'mitatom (Kseplionom®) bol'nykh v pervom epizode shizofrenii: farmakoekonomicheskii prognoz. Materialy Vserossiiskoi nauchno-praktich. konferentsii s mezhdunarodnym uchastiem "Mezhdistsiplinarnyi podkhod v ponimanii i lechenii psikhicheskikh rasstroistv: mif ili real'nost'?' (Sankt-Peterburg, 14–17 maia 2014 g.). SPb., 2014; s. 799–800. [in Russian]
23. Михайлова И.И. Самостигматизация психически больных: описание и типология. Психиатрия. 2004; 2: 23–30. / Mikhailova I.I. Samostigmatizatsiia psikhicheski bol'nykh: opisanie i tipologiia. Psikhiatriia. 2004; 2: 23–30. [in Russian]
24. Мовина Л.Г. Опыт применения программы комплексного терапевтического вмешательства у больных шизофренией и расстройствами шизофренического спектра на начальных этапах заболевания. Соц. и клин. психиатрия. 2007; 17 (3): 48–56. / Movina L.G. Opyt primeneniia programmy kompleksnogo terapevticheskogo vmeshatel'stva u bol'nykh shizofreniei i rasstroistvami shizofrenicheskogo spektra na nachal'nykh etapakh zabolevaniia. Sots. i klin. psikhiatriia. 2007; 17 (3): 48–56. [in Russian]
25. Мовина Л.Г. Психосоциальная терапия больных шизофренией и расстройствами шизофренического спектра с первыми психотическими эпизодами. Дис. … канд. мед. наук. М., 2005. / Movina L.G. Psikhosotsial'naia terapiia bol'nykh shizofreniei i rasstroistvami shizofrenicheskogo spektra s pervymi psikhoticheskimi epizodami. Dis. … kand. med. nauk. M., 2005. [in Russian]
26. Петрова Н.Н., Кучер Е.О. Препараты пролонгированного действия в поддерживающей терапии больных с первым психотическим эпизодом. Соц. и клин. психиатрия. 2014; 24 (3): 67–72. / Petrova N.N., Kucher E.O. Preparaty prolongirovannogo deistviia v podderzhivaiushchei terapii bol'nykh s pervym psikhoticheskim epizodom. Sots. i klin. psikhiatriia. 2014; 24 (3): 67–72. [in Russian]
27. Петрова Н.Н., Серазетдинова Л.Г., Баранов С.Н. и др. Ксеплион в решении актуальных проблем лечения больных шизофренией. Соц. и клин. психиатрия. 2013; 23 (1): 73–8. / Petrova N.N., Serazetdinova L.G., Baranov S.N. i dr. Kseplion v reshenii aktual'nykh problem lecheniia bol'nykh shizofreniei. Sots. i klin. psikhiatriia. 2013; 23 (1): 73–8. [in Russian]
28. Савин А.А. Взаимосвязь степени нарушения когнитивных функций и показателей социального функционирования у больных с первым психотическим эпизодом. Журн. психиатрии и мед. психологии. 2010; 1–2: 115–8. / Savin A.A. Vzaimosviaz' stepeni narusheniia kognitivnykh funktsii i pokazatelei sotsial'nogo funktsionirovaniia u bol'nykh s pervym psikhoticheskim epizodom. Zhurn. psikhiatrii i med. psikhologii. 2010; 1–2: 115–8.
[in Russian]
29. Сергеева О.Е. Особенности доманифестных состояний у больных с первым психотическим эпизодом. Психиатрия и психофармакотерапия им. П.Б.Ганнушкина. 2012; 2: 30–4. / Sergeeva O.E. Osobennosti domanifestnykh sostoianii u bol'nykh s pervym psikhoticheskim epizodom. Psikhiatriia i psikhofarmakoterapiia im. P.B.Gannushkina. 2012; 2: 30–4. [in Russian]
30. Фаддеев Д.В., Петрова Н.Н., Разыграева С.Ю. Диагностика и терапия больных с первым эпизодом в условиях психиатрического стационара. Материалы Всероссийской научно-практич. конференции с международным участием «Междисциплинарный подход в понимании и лечении психических расстройств: миф или реальность?» (Санкт-Петербург, 14–17 мая 2014 г.). СПб., 2014; с. 201–3. / Faddeev D.V., Petrova N.N., Razygraeva S.Iu. Diagnostika i terapiia bol'nykh s pervym epizodom v usloviiakh psikhiatricheskogo statsionara. Materialy Vserossiiskoi nauchno-praktich. konferentsii s mezhdunarodnym uchastiem "Mezhdistsiplinarnyi podkhod v ponimanii i lechenii psikhicheskikh rasstroistv: mif ili real'nost'?' (Sankt-Peterburg, 14–17 maia 2014 g.). SPb., 2014; s. 201–3. [in Russian]
31. Хальшоф П., Канн Р.С. Что происходит после первого эпизода? Обзор литературы о развитии изменений структуры мозга у больных хронической шизофренией. Соц. и клин. психиатрия. 2011; 21 (1): 54–60. / Khal'shof P., Kann R.S. Chto proiskhodit posle pervogo epizoda? Obzor literatury o razvitii izmenenii struktury mozga u bol'nykh khronicheskoi shizofreniei. Sots. i klin. psikhiatriia. 2011; 21 (1): 54–60. [in Russian]
32. Питер Б. Джонс, Питер Ф. Бакли. Шизофрения: клиническое руководство. Пер. с англ. под ред. С.Н.Мосолова. М.: МЕДпрессин-форм, 2009. / Piter B. Dzhons, Piter F. Bakli. Shizofreniia: klinicheskoe rukovodstvo. Per. s angl. pod red. S.N.Mosolova. M.: MEDpressin-form, 2009. [in Russian]
33. Ястребов В.С. Антипсихотическая терапия с использованием современных инъекционных препаратов длительного выведения. Клинико-фармакологические рекомендации по применению препарата Ксеплион (https://www.rmj.ru/articles/ psikhiatriya). / Iastrebov V.S. Antipsikhoticheskaia terapiia s ispol'zovaniem sovremennykh in"ektsionnykh preparatov dlitel'nogo vyvedeniia. Kliniko-farmakologicheskie rekomendatsii po primeneniiu preparata Kseplion (https://www.rmj.ru/articles/psikhiatriya). [in Russian]
34. Ястребов В.С., Михайлова И.И. Самостигматизация больных при основных психических заболеваниях. Журн. неврологии и психиатрии им. С.С.Корсакова. 2005; 105 (11): 50–4. / Iastrebov V.S., Mikhailova I.I. Samostigmatizatsiia bol'nykh pri osnovnykh psikhicheskikh zabolevaniiakh. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2005; 105 (11): 50–4. [in Russian]
35. Alps L, Gopal S et al. Are the Long-Acting Intramuscular Formulations of Risperidone or Paliperidone Palmitate Associated with Post-Injection Delirium/Sedation Syndrome? An Assessment of Safety Databases. Cur Drug Safety 2011; 6: 43–5.
36. Bellack AS. Psychological treatments in schizophrenia: II. Metaanalyses of randomized controlled trials of social skills training and cognitive remediation. Psychol Med 2002; 32: 783–91.
37. Birchwood M, Todd P, Jackson C. Early intervention in psychosis. The critical period hypothesis. Br J Psychiatry 1998; 172 (Suppl. 33): 53–9.
38. Bressi C, Manenti S, Frongia P et al. Systematic family therapy in schizophrenia: a randomized clinical trial of effectiveness. Psychother Psychosom 2008; 77: 43–9.
39. Cahn W, van Haren NEM et al. Brain volume changes in the first year of illness and 5-year outcome of schizophrenia. Br J Psychiatry 2006; 189: 381–2.
40. Carlsson R, Nyman H, Ganse G, Cullberg S. Neuropsychological functions predict 1- and 3-years outcome in first episode psychosis. Acta Psychiatr Scand 2005; 113: 102–11.
41. Carone BJ, Harrow M, Westmeyer JF. Post hospital course and outcome in schizophrenia. Arch Gen Psychiatry 1991; 48: 247–53.
42. Coldham EL, Addington J, Addington D. Medication adherence of individuals with a first episode of psychosis. Acta Psychiatr Scand 2002; 106 (4): 286–90.
43. Emsley R, Oosthuizen Р, Koen L et al. First-line treatment with long-acting risperidone in patients with first-episode psychosis: safety and efficacy results from a 6-month interim analysis. Poster no. P03.168 presented at CINP 2006; Chicago IL, USA, 9–13 July 2006.
44. Gaebel W, Muller HJ, Buchkremer G et al. Pharmacological long-term treatment strategies in first episode schizophrenia. Eur Arch Psychiatry Clin Neurosci 2004; 254:129–40.
45. Guest JF, Cookson RF. Cost of schizophrenia to UK society. An incidence-based cost-of-illness model for the first 5 years following diagnosis. Pharmacoeconomics 1999; 15: 597–610.
46. Hasan A, Falkai P, Wobrock T et al. World Federation of Societies of Biological Psychiatry (WFSBP) Guidelines for Biological Treatment of Schizophrenia, Pt 2: Update 2012 on the long-term treatment of schizophrenia and management of antipsychotic-induced side effects. World J Biol Psychiatry 2013; 14: 2–44.
47. Jeong H-G, Lee M-S. Long-acting Injectable Antipsychotics in Firstepisode Schizophrenia. Clin Psychopharmacol Neurosci 2013; 11: 1–6.
48. Kettle JWL, O'Brien-Simpson L, Allen NB. Impaired theory of mind in first-episode schizophrenia: comparison with community, university and depressed controls. Schizophr Res 2008; 99: 96–102.
49. Keshavan MS, Schooler NR. First-episode studies in schizophrenia: criteria and characterization. Schizophr Bull 1992; 18 (3): 491–513.
50. Lambert T, Olivares JM, Peuskens J et al. Effectiveness of injectable risperidone long-acting therapy for schizophrenia: data from the US, Spain, Australia, and Belgium. Ann Gen Psychiatry 2011; 10 (1): 1–7.
51. Lehtinen V, Aaltonen J, Koffert T et al. Two-year outcome in first-episode psychosis treated according to an integrated model. Is immediate neuroleptisation always needed? Eur Psychiatry 2000; 15 (5): 312–20.
52. Masand P, Narasimhan M. Improving adherence to antipsychotic pharmacotherapy. Curr Clin Pharmacol 2006; 1: 47–56.
53. Olivares JM, Rodriguez-Morales A, Diels J et al. Long-term outcomes in patients with schizophrenia treated with risperidone long-acting injection or oral antipsychotics in Spain: Results from the electronic Schizophrenia Treatment Adherence Registry (e-STAR). Eur Psychiatry 2009; 20: 1–10.
54. Pandina G et al. Randomised, placebo-controlled study to assess the efficacy and safety of 3 doses of paliperidone palmitate in adults with acutely exacerbated schizophrenia. J Clin Psychopharmacol 2010; 30: 235–44.
55. Remington G, Kapur S, Zipursky RB. Pharmacotherapy of firstepisode schizophrenia. Br J Psychiatry 1998; 172: 66–70.
56. Robinson D, Woerner MG, Alvir JM et al. Predictors of relapse following response from a first episode of schizophrenia or schizoaffective disorder. Arch Gen Psychiatry 1999; 56: 241–7.
57. Robinson DG, Woerner MG, Alvir JMJ et al. Predictors ofmedication discontinuation by patients with first-episode schizophrenia and schizoaffective disorder. Schizophr Res 2002; 57: 209–19.
58. Robinson DG, Woerner MG, Delman HM, Kane JM. Pharmacological treatments for first-episode schizophrenia. Schizophr Bull 2005;
31: 705–22.
59. Sanbrook M, Harris A, Parada R et al. The effectiveness of an early intervention team in the treatment of first-episode psychosis. AeJAMH 2003; l: l–9.
60. Schennach R, Riedel M, Musil M, Moller HJ. Treatment response in first episode schizophrenia. Clin Psychopharmacol Neurosci 2012;
10: 78–87.
61. Sullivan S, Herzig D, Mohr C et al. Theory of mind and social functioning in first episode psychosis. Cognit Neuropsychiatry 2012;
18: 219–42.
62. Taylor DM, Young CL, Mace S, Patel MX. Early clinical experience with risperidone long-acting injection: a prospective, 6-month follow-up of 100 patients. J Clin Psychiatry 2004; 65: 1076–83.
63. Wyatt RJ, Damiani LM, Henter ID. First-episode schizophrenia. Early intervention and medication discontinuation in the context of course and treatment. Br J Psychiatry (Suppl.) 1998; 172 (33): 77–83.
27 декабря 2018
Количество просмотров: 1773
