Акушерство и гинекология
Обследовать нельзя не обследовать: лабораторная диагностика в гинекологии. Дайджест лекции
Ю.А.Колода, кандидат медицинских наук, доцент кафедры акушерства и гинекологии ФГБОУ ДПО РМАНПО, врач акушер-гинеколог, репродуктолог ВРТ-отделения Центра репродукции «Линия жизни», ответственный редактор журнала «Проблемы репродукции», председатель комитета по образованию Российской ассоциации репродукции человека.
Проблема гипо- и гипердиагностики в гинекологии со временем становится все актуальнее. Практикующему врачу важно четко понимать, в каких ситуациях он должен назначать определенный перечень обследований и какими документами регламентирован этот список.
Так, важно обследовать пациентку при наличии жалоб, перед хирургическими вмешательствами, планированием беременности, при бесплодии и перед проведением программ вспомогательных репродуктивных технологи (ВРТ), в послеродовом периоде, перед назначением гормональной терапии (комбинированных оральных контрацептивов – КОК, менопаузальной гормональной терапии), в постменопаузе, а также в рамках различных скринингов.
Одним из важнейших для диагностики анализов становится исследование системы гемостаза. Показаниями для развернутого исследования становятся:
- Осложненная беременность.
- Привычное невынашивание беременности.
- Многократные неудачи программ ВРТ.
- Маточные кровотечения.
- Подозрение на венозные тромбоэмболические осложнения (ВТЭО) любой локализации.
- Подозрение или клинические проявления ДВС-синдрома.
- Онкологические заболевания любой локализации.
- Обследование перед назначением КОК у пациенток группы высокого риска (отягощенный семейный анамнез по тромбозам и ВТЭО, ожирение, сахарный диабет, курение и др.).
- Обследование перед назначением менопаузальной гормональной терапии у пациенток группы высокого риска.
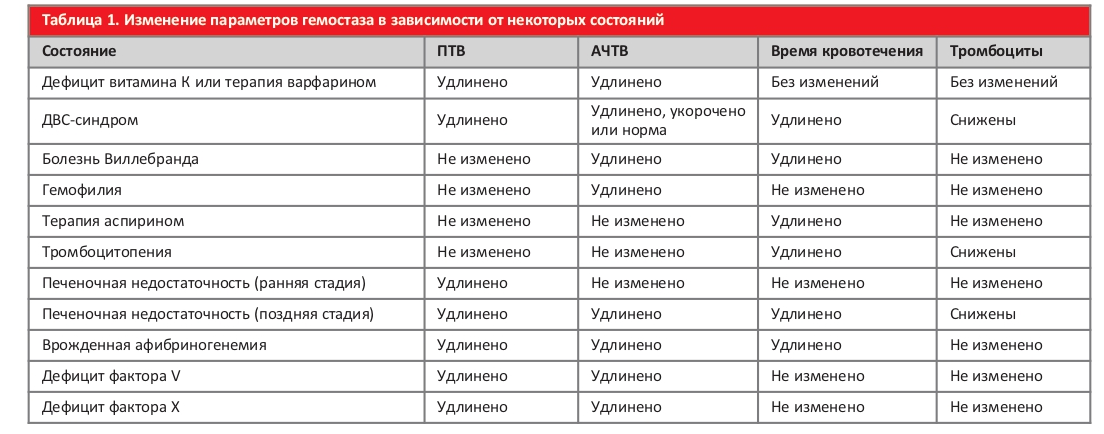
На гиперкоагуляцию могут указывать пониженное активированное частичное тромбопластиновое время – АЧТВ (встречается при нормальной беременности, тромбозах, тромбоэмболии), протромбиновое время – ПТВ (при нормальной беременности, приеме КОК, использовании концентратов протромбинового комплекса), международное нормализованное отношение (МНО), тромбиновое время (при гиперфибриногенемии, гиперкоагуляционной фазе острого и подострого ДВС-синдрома), повышение уровня фибриногена (при инфекционных, воспалительных и аутоиммунных процессах; подостром и хроническом ДВС-синдроме; нормально протекающей беременности) и снижение тромбоцитов (при гестационной тромбоцитопении, заболеваниях печени, вирусных заболеваниях, эклампсии и преэклампсии, HELLP-синдроме). О гипокоагуляции могут свидетельствовать повышение АЧТВ (при болезни Виллебранда, ДВС-синдроме), ПТВ (при длительной терапии гепаринами, при синдроме мальабсорбции), МНО, тромбиновое время (в случаях развития острого ДВС-синдрома и при тромболитической терапии), снижение уровня фибриногена (маркер преэклампсии тяжелой степени) и тромбоцитов (при хронических воспалительных и инфекционных заболеваниях, выраженной анемии), также АЧТВ может повышаться при антифосфолипидном синдроме (табл. 1).
Довольно часто акушеры-гинекологи обследуют пациентку на предмет выявления наследственно обусловленных заболеваний свертывающей системы крови (тромбофилий). Показания к обследованию однозначны:
- ВТЭО в анамнезе до 50 лет.
- ВТЭО у родственников 1-й линии до 60 лет.
- Наличие у пациентки или ее родственников I и II степени родства тромбоза и/или ишемической болезни сердца до 50 лет.
- Потеря плода после 10 нед беременности.
- Тяжелая задержка развития плода или плацентарная недостаточность.
- Привычное невынашивание.
- Тяжелая преэклампсия, HELLP-синдром.
Наследственные тромбофилии (такие как мутация V фактора Лейдена, мутация в гене протромбина, дефицит протеина C, S и антитромбина III) служат мощным самостоятельным фактором риска тромботических осложнений, при котором, в частности, противопоказано назначение КОК. Так, в соответствии с Медицинскими критериями приемлемости для использования методов контрацепции (Всемирная организация здравоохранения, 2015 г.), при оценке безопасности применения того или иного контрацептива врач должен предложить пациентке заполнить опросник для выявления риска тромбозов (табл. 2). Если, согласно полученным данным, у женщины не выявлено факторов риска тромбозов, то дополнительные методы исследования рекомендовать не стоит, можно сразу назначать пациентке оральную контрацепцию. В случае выявления факторов риска уместно продолжить обследования. Рутинный скрининг на наличие врожденных тромбофилий нецелесообразен в связи с его высокой стоимостью и высокой вероятностью получения ложноположительных результатов: установлено, что при скрининге 1 млн кандидатов для назначения КОК на основные известные нарушения или мутации факторов свертывания будут выявлены лишь около 50 женщин с истинным повышением риска тромбоза и прибли-зительно 62 тыс. женщин с ложноположительным результатом.
Многие состояния, сопровождающиеся тромботическими осложнениями (тромбоз глубоких вен / тромбоэмболия легочной артерии, ишемическая болезнь сердца, инсульт, высокое артериальное давление, длительная иммобилизация), являются противопоказаниями для назначения КОК. Как врачу исключить факторы риска венозных тромбозов перед назначением этой группы контрацептивов? Важно тщательно собрать анамнез у пациентки, на приеме измерить артериальное давление и рассчитать индекс массы тела и, согласно полученным результатам, принимать решение о целесообразности назначения КОК.
Риск развития ВТЭО зависит от дозы этинилэстрадиола (ЭЭ) и типа гестагена. ЭЭ дозозависимо увеличивает коагуляционный потенциал свертывающей системы крови. Низкодозированные средства, содержащие менее 40 мкг ЭЭ, оказывают слабое влияние на свертывающую систему: изменения ее показателей не превышают 10–15% и, как правило, находятся в пределах референсных значений.
Сегодня, после вывода из употребления препаратов с высоким содержанием ЭЭ ключевым параметром для дифференциации между препаратами с высоким и низким относительным риском ВТЭО служит тип прогестина (табл. 3). В этом ключе хлормадинона ацетат (ХМА) – препарат Белара показал большую степень безопасности даже по сравнению с «эталонным» левоноргестрелом.
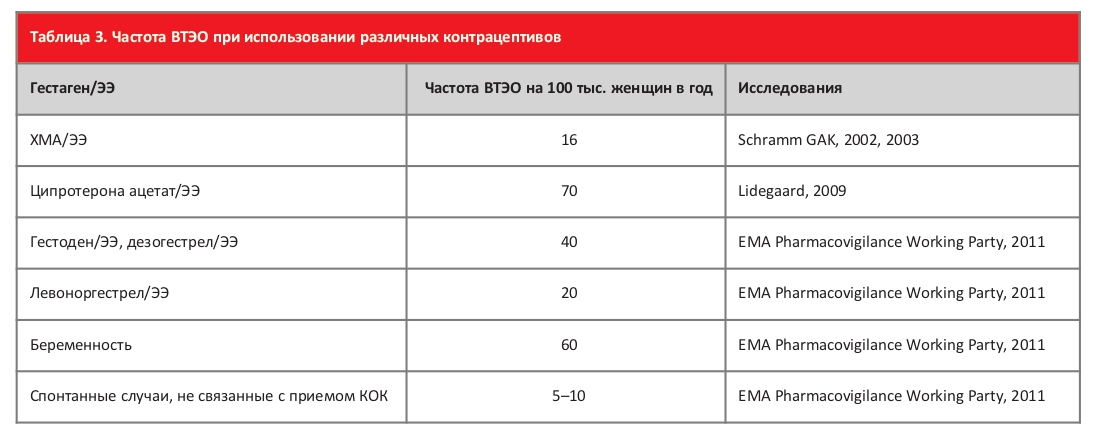
Показано, что эпизоды ВТЭО происходили чаще у женщин, не принимавших никаких контрацептивов, чем у женщин, использующих ХМА в качестве монотерапии длительно (33 мес).
Перед назначением препарата целесообразно оценить гормональный статус пациентки. Обследование проводят на 3–5-й день спонтанного или индуцированного гестагенами менструального цикла, при аменорее – в любой произвольно выбранный день. Базовый перечень исследуемых параметров включает в себя оценку уровня фолликулостимулирующего, лютеинизирующего и тиреотропного гормонов, пролактина, при подозрении на гиперандрогению - измерение уровня андрогенов (тестостерона, андростендиона, 17-ОН-прогестерона, дегидроэпиандростерон сульфата – ДГЭА-С), для оценки овуляции и полноценности лютеиновой фазы цикла- прогестерона (за неделю до менструации), а для оценки овариального резерва и ответа на стимуляцию - антимюллерова гормона. При выявлении гиперандрогении дальнейшая терапия включает назначение гестагенов с антиандрогенной активностью и наиболее метаболически нейтральные.
В диапазоне, используемом в оральных контрацептивах, ХМА показал схожую антиандрогенную эффективность с ципротерона ацетатом – самым «сильным» по указанному параметру гестагеном. Было показано, что на фоне приема ХМА-содержащих КОК значительно снижается уровень тестостерона и удваивается уровень уровень глобулина, связывающего половые гормоны ГСПС . Кроме того, M. Guido и соавт., R. Uras и соавт. продемонстрировали отсутствие негативного влияния на метаболизм глюкозы и инсулина на фоне приема комбинации ЭЭ/ХМА. Белара, снижая соотношение липопротеидов высокой/низкой плотности, оказывает положительное (антиатерогенное) влияние на жировой обмен.
H.P. Zahradnik и соавт. оценивали долгосрочную эффективность и переносимость монофазного низкодозированного КОК Белара: так, во время приема препарата не наблюдалось изменений среднего артериального давления и частоты сердечных сокращений, а также клинически значимых изменений печеночных или гематологических показателей, гемостаза или углеводного обмена. Авторы заключили, что Белара – контрацептив с хорошей переносимостью, способствующий контролю цикла и купированию признаков андрогенизации, эффективность препарата сохранялась на всем сроке лечения в течение до 5 лет. Не было обнаружено доказательств повышенного риска тромбоэмболических событий, развития атерогенных состояний или рака шейки матки при приеме Белары, что делает препарат подходящим для долгосрочного использования.


