Диагностическая и интервенционная радиология 2015
№02 2015
Возможности ультразвукового исследования в диагностике неокклюзионного нарушения кровообращения кишечника №02 2015
Материалы и методы: проведен анализ ультразвуковых данных 50 больных с динамической кишечной непроходимостью (ДКН). Пациенты с выраженным вздутием поперечно-ободочной кишки и наличием свободного газа в брюшной полости в исследование включены не были.Всем пациентам было выполнено ультразвуковое исследование. Оценивали функциональное и морфологическое состояние тонкой и толстой кишок, чревного ствола и верхней брыжеечной артерии (ВБА), исследовали интраорганный кровоток в стенках тонкой и толстой кишок с определением индекса резистентности (ИР) и линейной скорости кровотока. Ультразвуковые данные верифицированы у 34 интраоперационно и морфологически, в 12 случаях только морфологически. Колоноскопия выполнена 4 больным, у которых при УЗИ проводился дифференциальный диагноз между неокклюзионным нарушением кровообращения в стенках ободочной кишки и псевдомембранозным колитом.
Результаты: в 3 случаях неокклюзионное нарушение кровообращения не подтвердилось. На основании эндоскопических и бактериологических данных выявлен псевдомембранозный колит (ПМК). У 1 пациентки с ультразвуковыми признаками воспалительных изменений в стенках нисходящей ободочной кишки при колоноскопии выявлен язвенно-некротический колит и заподозрено нарушение кровообращения в кишечной стенке. У 24 пациентов морфологически выявлено неокклюзионное нарушение кровообращения в стенках тонкой кишки, у 10 пациентов с неокклюзионным сегментарным инфарктом тонкой и толстой кишок, 12 больных − с неокклюзионным сегментарным инфарктом толстой кишки.
Выводы: ультразвуковое исследование, проводимое в динамике, пациентам с ДКН, позволяет выявить воспалительные и ишемические изменения в стенках тонкой и толстой кишок, что обеспечивает выбор оптимального метода лечения этих пациентов, в ряде случаев прогнозирует течение патологического процесса. Абсолютными признаками неокклюзионной ишемии кишечника при проведении УЗИ в режиме ЦДК являются нарушение или отсутствие интраорганного кровотока в стенках пораженного отдела кишечника при сохранении его в тканях брыжейки, у ряда больных наличие пузырьков газа в структуре стенок кишечника. Косвенным признаком нарушения кровообращения тонкой кишки является совокупность таких ультразвуковых признаков как расширение ее диаметра с жидким содержимым, утолщение стенок за счет отека подслизистого слоя, сглаженность складок слизистой и отсутствие перистальтики. Косвенным признаком нарушения кровообращения ободочной кишки при УЗИ является выявление фрагмента ободочной кишки с утолщенными стенками слоистой структуры, сглаженность гаустр, отсутствие кровотока в структуре стенки при наличии его в брыжейке. При сопоставлении ультразвуковых, эндоскопических и морфологических данных в ряде случаев при жизни пациента возможно проведение дифференциального диагноза между неокклюзионным нарушением кровообращения кишечника и псевдомембранозным колитом.
Ключевые слова:
• ультразвуковая диагностика
• нарушение кровообращения кишечника
Цель: выявить особенности эхографической картины состояния кишечника у больных с подозрением на неокклюзионное нарушение кровообращения кишечника.
Материалы и методы: проведен анализ ультразвуковых данных 50 больных с динамической кишечной непроходимостью (ДКН). Пациенты с выраженным вздутием поперечно-ободочной кишки и наличием свободного газа в брюшной полости в исследование включены не были.Всем пациентам было выполнено ультразвуковое исследование. Оценивали функциональное и морфологическое состояние тонкой и толстой кишок, чревного ствола и верхней брыжеечной артерии (ВБА), исследовали интраорганный кровоток в стенках тонкой и толстой кишок с определением индекса резистентности (ИР) и линейной скорости кровотока. Ультразвуковые данные верифицированы у 34 интраоперационно и морфологически, в 12 случаях только морфологически. Колоноскопия выполнена 4 больным, у которых при УЗИ проводился дифференциальный диагноз между неокклюзионным нарушением кровообращения в стенках ободочной кишки и псевдомембранозным колитом.
Результаты: в 3 случаях неокклюзионное нарушение кровообращения не подтвердилось. На основании эндоскопических и бактериологических данных выявлен псевдомембранозный колит (ПМК). У 1 пациентки с ультразвуковыми признаками воспалительных изменений в стенках нисходящей ободочной кишки при колоноскопии выявлен язвенно-некротический колит и заподозрено нарушение кровообращения в кишечной стенке. У 24 пациентов морфологически выявлено неокклюзионное нарушение кровообращения в стенках тонкой кишки, у 10 пациентов с неокклюзионным сегментарным инфарктом тонкой и толстой кишок, 12 больных − с неокклюзионным сегментарным инфарктом толстой кишки.
Выводы: ультразвуковое исследование, проводимое в динамике, пациентам с ДКН, позволяет выявить воспалительные и ишемические изменения в стенках тонкой и толстой кишок, что обеспечивает выбор оптимального метода лечения этих пациентов, в ряде случаев прогнозирует течение патологического процесса. Абсолютными признаками неокклюзионной ишемии кишечника при проведении УЗИ в режиме ЦДК являются нарушение или отсутствие интраорганного кровотока в стенках пораженного отдела кишечника при сохранении его в тканях брыжейки, у ряда больных наличие пузырьков газа в структуре стенок кишечника. Косвенным признаком нарушения кровообращения тонкой кишки является совокупность таких ультразвуковых признаков как расширение ее диаметра с жидким содержимым, утолщение стенок за счет отека подслизистого слоя, сглаженность складок слизистой и отсутствие перистальтики. Косвенным признаком нарушения кровообращения ободочной кишки при УЗИ является выявление фрагмента ободочной кишки с утолщенными стенками слоистой структуры, сглаженность гаустр, отсутствие кровотока в структуре стенки при наличии его в брыжейке. При сопоставлении ультразвуковых, эндоскопических и морфологических данных в ряде случаев при жизни пациента возможно проведение дифференциального диагноза между неокклюзионным нарушением кровообращения кишечника и псевдомембранозным колитом.
Ключевые слова:
• ультразвуковая диагностика
• нарушение кровообращения кишечника
Possibilities of ultrasound in the diagnosis of nonocclusive mesenteric blood-flow disorders
Ermolov A.S. – MD, PhD, professor
*Alekseechkina O.A. – MD, PhD
Abuchina V.M. – MD
Lebedev A.G. – MD, PhD, professor
Titova G.P. – MD, PhD, professor
Budanova M.B. – MD
Scientific-Research Institute of Emergency Medicine named after N.V. Sklifosovsky, Moscow, Russian Federation
3, Sukharevskaya sq., Russian Federation, Moscow, 129010
ABSТRACT:
Aim: was to identify features of echographic imaging in patients with suspicion on nonocclusive mesenteric blood-flow disorders.
Materials and methods: we analyzed ultrasound data of 50 patients with dynamic ileus (DI). Patients with severe bulging of the transverse colon and the presence of free gas in the abdominal cavity were not included into the research. All patients underwent ultrasound examination. We evaluated the functional and morphological state of small intestine and colon, celiac trunk and the superior mesenteric artery (SMA). We also examined intraorganic blood flow in walls of small intestine and colon with the determination of the resistance index (RI) and the linear velocity of blood flow. The ultrasonic data was verified in 34 cases intraoperatively and morphologically, in 12 cases - only morphologically. Colonoscopy was performed in 4 patients whose ultrasound differential diagnosis between nonocclusive blood-flow disorders in colon walls and pseudomembranous colitis.
Results: in 3 cases nonocclusive blood-flow disorder was not confirmed. Based on endoscopic and bacteriological data we revealed pseudomembranous colitis (PMC). In 1 patient with ultrasound signs of inflammatory changes in walls of the descending colon at colonoscopy revealed necrotizing ulcerative colitis and suspected circulatory problems in the intestinal wall. It was morphologically identified that 24 patients had nonocclusive blood-flow disorders in walls of the small intestine,10 patients had nonocclusive segmental infarction of small intestine and colon, in 12 patients had nonocclusive segmental infarction of colon. Conclusion: ultrasound study, conducted in dynamics, in patients with DI, reveals inflammatory and ischemic changes in walls of the small intestine and colon, which provides an abillity to choose the optimal method of treatment of these patients, in some cases predicted for the pathological process.
Absolute symptoms of nonocclusion ischemia of intestine during ultrasound mode in colour doppler imaging (CDI) are: violation of diameter, lack or absence of blood flow in intraorganic walls of the affected intestine while maintaining its mesentery tissue, in a number of patients - bubbles of gas in the intestinal wall. An indirect sign of circulatory disorders of the small intestine is a complex of ultrasonic signs as an extension of its diameter with liquid contents, wall thickening by submucosal edema, mucosal folds flattening and lack of peristalsis. An indirect sign of circulatory disorders of the colon during US is identification of a fragment of the colon with thick walls layered structure haustrum smoothness, lack of blood flow in the structure of the wall in the presence of it in the mesentery. When comparing ultrasound, endoscopic and morphological data, in some cases it is possible to make differential diagnosis between nonocclusive intestinal blood-flow disorder and pseudomembranous colitis.
Key-words:
• ultrasound diagnosis
• mesenteric blood-flow disorders
Введение
Неокклюзионная ишемия кишечника возникает у больных с различной патологией, в частности, у больных, перенесших шок, кровопотерю, после операций на сердце и сосудах с использованием АИК, у пациентов с ожоговой болезнью, а также при полиорганной недостаточности и нестабильной гемодинамике. При этом виде нарушения кровоснабжения изменения в стенках кишки связаны с падением перфузионного давления и ангиоспазмом в сосудах кишечной стенки. Давление в брыжеечных сосудах резко снижается в результате малого сердечного выброса и выраженной артериальной гипотензии. Чаще поражается подвздошная кишка [1–4].
Клиническая картина неокклюзионного очагового нарушения кровотока в кишечной стенке характери-зуется наличием паралитической динамической кишечной непроходимости, при этом мезентериальные сосуды остаются проходимыми. Обратная ситуация неокклюзионная ишемия кишечника может наблюдаться при динамической кишечной непроходимости, осложняющей течение травматической болезни при сочетанной травме, перитоните и после операций на органах брюшной полости [5–7].
Цель нашей работы: выявить особенности эхографической картины состояния кишечника у больных с подозрением на неокклюзионное нарушение кровообращения кишечника.
Материалы и методы
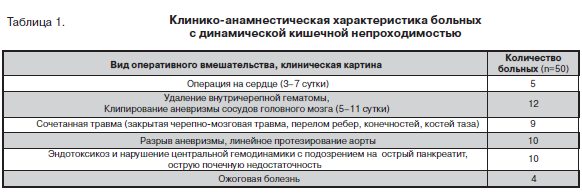
Проведен анализ данных, полученных при ультразвуковом исследовании 50 больных с динамической кишечной непроходимостью (ДКН) (табл.1).
Ультразвуковые исследования выполняли по общепринятой методике в В-режиме с применением цветового допплеровского картирования (ЦДК) с использованием конвексного датчика 3,5 мГц и линейного датчика 5–7мГц. Оценивали функциональное и морфологическое состояние тонкой и толстой кишок, чревного ствола и верхней брыжеечной артерии (ВБА), исследовали интраорганный кровоток в стенках тонкой и толстой кишок с определением линейной скорости кровотока и индекса резистентности (ИР).
Для получения изображения верхней трети брюшного отдела аорты, устья чревного ствола и ВБА ультразвуковой датчик устанавливали продольно в области левой доли печени и тела поджелудочной железы в сагиттальной плоскости. При компрессии датчиком вытесняли газ из подлежащего участка кишки, при этом возникала возможность визуализации висцеральных ветвей аорты. Меняя угол наклона датчика, находили продольный срез брюшной аорты, устье чревного ствола, ВБА, селезеночную и общую печеночную артерии. Оценивали анатомический ход сосуда, просвет артерий, состояние их устьев.
Для визуализации петли тонкой кишки датчик располагали слева продольно в мезогастрии. Подвздошную кишку визуализировали, установив датчик справа в мезо- и гипогастрии. При этом видны фрагменты брыжейки тонкой кишки с артериями и венами. Оценивали перистальтику кишечника, диаметр просвета, содержимое, толщину стенок в разных отделах тонкой кишки.
При установке датчика продольно над правым латеральным каналом оценивали восходящий отдел ободочной кишки. От правого изгиба ободочной кишки прослеживали поперечно-ободочную кишку, перемещая датчик вдоль гаустр. Для исследования нисходящего отдела ободочной кишки датчик устанавливали продольно слева, при визуализации просвета кишки, перемещая датчик каудально, прослеживали сигмовидную кишку. Оценивали диаметр толстой кишки в разных отделах, состояние гаустр, характер содержимого, толщину стенок, клетчатку параколон справа и слева.
Проводили исследование интраорганного кровотока в стенках тонкой и толстой кишок. После получения адекватной ультразвуковой картины фрагмента кишки с четкой дифференцировкой слоев стенки по брыжеечному краю в В-режиме, проводили исследование в режиме ЦДК, получали кровоток в мелких сосудах с измерением линейной скорости кровотока и ИР.
Ультразвуковые данные верифицированы у 34 больных интраоперационно и морфологически, в 12 случаях только морфологически. В 3 наблюдениях неокклюзионное нарушение кровообращения не подтвердилось. На основании эндоскопических и бактериологических данных выявлен псевдомембранозный колит (ПМК). У 1 пациентки с ультразвуковыми признаками воспалительных изменений в стенках нисходящей ободочной кишки при колоноскопии выявлен язвенно-некротический колит и заподозрено нарушение кровообращения в кишечной стенке.
По данным морфологического исследования у 24 пациентов диагностировано неокклюзионное нарушение кровообращения в стенках тонкой кишки, у 10 больных неокклюзионный сегментарный инфаркт тонкой и толстой кишок, и в 12 наблюдениях − неокклюзионный сегментарный инфаркт толстой кишки.
Колоноскопия выполнена 4 больным, у которых при УЗИ проводился дифференциальный диагноз между неокклюзионным нарушением кровообращения в стенках ободочной кишки и псевдомембранозным колитом.
В исследование не были включены пациенты с выраженным вздутием поперечно-ободочной кишки и наличием свободного газа в брюшной полости.
Результаты
Ультразвуковая диагностика неокклюзионных нарушений кровообращения тонкой кишки
По данным УЗИ у 34 больных наблюдали расширение петель тонкой кишки от 2,5 до 3,5 см, из них у 19 больных слева в мезогастрии были расширены петли тощей кишки с жидкостным содержимым без перистальтики, у остальных перистальтика была ослаблена. Толщина стенок составила 2–4 мм. У 10 больных складки слизистой были сглажены. У 16 пациентов лоцировался фрагмент подвздошной кишки в гипогастрии справа диаметром 3,0 см. Определялись утолщенные стенки до 4–7 мм, гиперэхогенная слизистая и отек подслизистого слоя. У 3 пациентов в структуре утолщенных стенок тонкой кишки имелись единичные пузырьки газа.
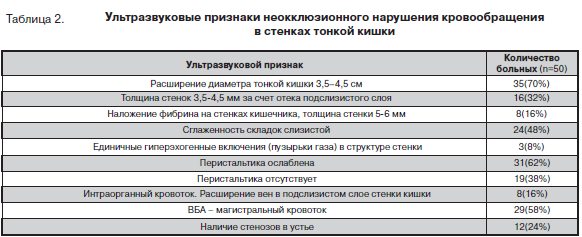
У 29 больных нарушений гемодинамики в чревном стволе и ВБА выявлено не было, регистрировался магистральный кровоток. Также неизмененный кровоток регистрировался и в верхней брыжеечной вене. Интраорганный кровоток в измененных стенках кишечника получить не удалось. У 8 пациентов в подслизистом слое дифференцировались только вены (табл.2).
Расширение диаметра тонкой кишки, слаженность складок слизистой отсутствие или ослабление перистальтики соответствуют динамической кишечной непроходимости и не являются специфичными для неокклюзионного нарушения кровообращения кишечника. Наличие отека подслизистого слоя с расширенными венами на фоне сглаженных складок слизистой (32%) может свидетельствовать о неокклюзионном нарушении кровообращения, появление единичных пузырьков газа в структуре стенки (8%) свидетельствует о некротических изменениях в стенке кишки.
Клинический пример1
 Больная К., 56 лет, поступила в клинику с митральным пороком сердца и была оперирована, выполнено протезирование митрального клапана. Послеоперационный период осложнился появлением гидроперикарда и 2 стороннего гидроторакса, гемодинамика была нестабильной, проводились реанимационные мероприятия. На 3–4 сутки после операции пациентку стали беспокоить тошнота, рвота, боли и вздутие живота. Отмечено увеличение живота в объеме.
Больная К., 56 лет, поступила в клинику с митральным пороком сердца и была оперирована, выполнено протезирование митрального клапана. Послеоперационный период осложнился появлением гидроперикарда и 2 стороннего гидроторакса, гемодинамика была нестабильной, проводились реанимационные мероприятия. На 3–4 сутки после операции пациентку стали беспокоить тошнота, рвота, боли и вздутие живота. Отмечено увеличение живота в объеме.
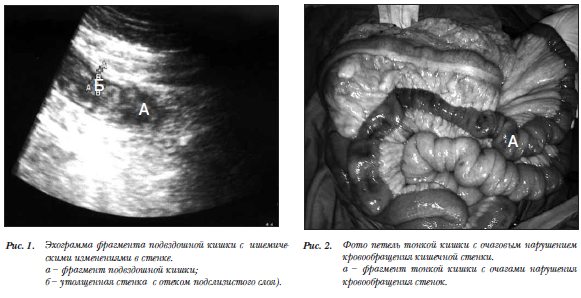
На 4 сутки с целью исключения острой хирургической патологии проведено ультразвуковое исследование, при котором выявлено незначительное количество свободной жидкости в брюшной полости. Расширение тонкой кишки до 3,5 см и маятникообразное движение жидкого кишечного содержимого, с четкими складками слизистой и толщиной стенок 2–3 мм. При установке датчика справа в гипогастрии лоцировался фрагмент подвздошной кишки диаметром 3,0 см с жидкостным содержимым без перистальтики. Стенки подвздошной кишки были отечные, толщиной 4–5 мм, подслизистый слой пониженной эхогенности (рис.1). При исследовании воротной вены обращало на себя внимание наличие перемещающихся мелких плотных включений.
При исследовании желудка отмечен гастростаз, вздутие ободочной кишки. В режиме ЦДК чревный ствол и ВБА проходимы с магистральным кровотоком. Оценить кровоток в стенках подвздошной кишки не удалось. Прослежен артериальный и венозный кровоток в брыжейке тонкой кишки. При УЗИ проводился дифференциальный диагноз между мезентериальным тромбозом, механической тонкокишечной непроходимостью, динамической кишечной непроходимостью на фоне снижения центральной гемодинамики и возможным неокклюзионным нарушением кровообращения в стенках тонкой кишки. Данных за мезентериальный тромбоз получено не было, так как висцеральные ветви аорты и артериальные стволы в доступных осмотру отделах брыжейки тонкой кишки были проходимы. Расширение тонкой кишки было равномерным в разных отделах брюшной полости, что не характерно для механической кишечной непроходимости. Указание на падение центральной гемодинамики у больной после операции на сердце, наличие отечных стенок подвздошной кишки при УЗИ и признаки динамической кишечной непроходимости, не позволили исключить неокклюзионное нарушение кровообращения в подвздошной кишке. Больная была оперирована. Интраоперационно поставлен диагноз неокклюзионного нарушения кровообращения подвздошной кишки, произведена назоинтестинальная интубация тонкой кишки, дренирование брюшной полости (рис.2).
Данные ультразвукового исследования совпали с интраоперационными.
Ультразвуковые исследования при неокклюзионном нарушении кровообращения ободочной кишки
У 22 пациентов диагностированы изменения в стенках ободочной кишки. У 8 из них было выявлено утолще-ние стенок восходящего отдела ободочной кишки, у 10 больных − нисходящего отдела и сигмовидной кишки. В структуре утолщенных стенок ободочной кишки в режиме ЦДК артериальный кровоток получить не удалось, имелись единичные расширенные вены. У 4 пациентов с поражением ректосигмоидного отдела с утолщением стенок 5–16 мм в подслизистом слое средней эхогенности выявлялись гипоэхогенные клиновидные зоны, основанием обращенные к противобрыжеечному краю кишки, у 3 из них в подслизистом слое выявлены единичные включения газа, в одном случае овальное гипоэхогенное образование с гиперэхогенными включениями (пузырьки газа).
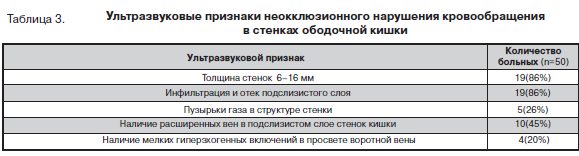
У 4 пациентов при осмотре воротной вены в просвете определяли перемещение мелких плотных частиц (пузырьков газа), а стенки тонкой кишки были утолщены за счет наложений повышенной эхогенности фибрина, что свидетельствовало о наличии воспалительного процесса в брюшной полости (табл. 3).
Утолщение стенок ободочной кишки не является специфичным признаком для неокклюзионного нарушения кровообращения, так как встречается при других заболеваниях кишечника, наиболее часто, в нашей практике, при псевдомембранозном колите. Но при этом заболевании чаще наблюдается поражение всех отделов толстой кишки. Отек и инфильрация подслизистого слоя (86%), выявление пузырьков газа в структуре стенки (26%) свидетельствует о деструкции стенки, проявлении язвенно-некротического колита, а также глубоких язв при ПМК. Для неокклюзионного нарушения кровообращения в стенках ободочной кишки характерна сегментарность поражения, изменения в стенках фрагмента толстой кишки, а также отсутствие артериального кровотока в ней, наличие единичных расширенных вен в подслизистом слое.
Клинический пример 2
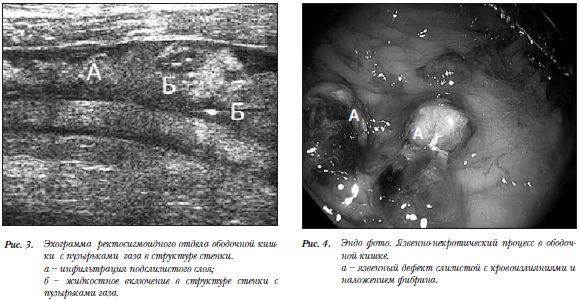 Больной К., 47 лет, поступил в стационар с черепно-мозговой травмой. В течение травматической болезни наблюдались нарушения центральной гемодинамики. На 4 сутки с момента травмы при контрольном УЗ-исследовании органов брюшной полости выявлена свободная жидкость в брюшной полости и утолщение стенок ректосигмоидного отдела ободочной кишки до 1,2–1,6 см. Стенки неоднородной структуры с повышением эхогенности подслизистого слоя с участками пониженной эхогенности и единичными плотными включениями (пузырьки газа) (рис.3).
Больной К., 47 лет, поступил в стационар с черепно-мозговой травмой. В течение травматической болезни наблюдались нарушения центральной гемодинамики. На 4 сутки с момента травмы при контрольном УЗ-исследовании органов брюшной полости выявлена свободная жидкость в брюшной полости и утолщение стенок ректосигмоидного отдела ободочной кишки до 1,2–1,6 см. Стенки неоднородной структуры с повышением эхогенности подслизистого слоя с участками пониженной эхогенности и единичными плотными включениями (пузырьки газа) (рис.3).
При УЗИ в режиме ЦДК кровоток в структуре стенок не определялся.
В заключении ультразвукового исследования высказано подозрение на нарушение кровообращения в стенках ректосигмоидного отдела толстой кишки. При эндоскопическом исследовании выявлены язвенно-некротические изменения в стенках ректосигмоидного отдела кишки, взята биопсия из язв.
Пациенту проводилась инфузионная терапия, направленная на восстановление центральной гемодинамики. При проведении контрольного УЗИ в режиме ЦДК определялись вены в подслизистом слое стенок толстой кишки, на 2–3 сутки лечения выявлен артериальный кровоток. При микробиологическом исследовании выявлен токсин Cl. Dificile. Начато проведение антибактериальной терапии.
Таким образом, у пациента на фоне снижения центральной гемодинамики возникли нарушения кровообращения в стенках толстой кишки, а также присоединились явления псевдомембранозного колита. После восстановления центральной гемодинамики, проведения консервативной терапии, направленной на подавление роста Cl. Dificile, в состоянии пациента отмечена положительная динамика.
Выявленные в структуре измененной стенки кишки пузырьки газа не позволили исключить ее деструкцию, однако, подобные изменения при УЗИ могут наблюдаться при ПМК, в связи с чем необходимо проводить дифференциальный диагноз при помощи выше указанных методов исследований.
Клинический пример 3
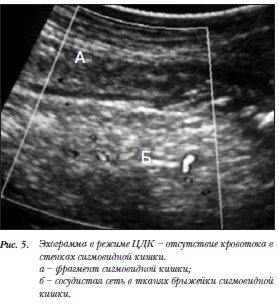 Пациент Г., поступил в клинику с разрывом аневризмы брюшной аорты и массивной забрюшинной гематомой, выявленной при УЗИ. Больной был оперирован, произведена резекция аневризмы брюшной аорты и линейное протезирование. Изменений со стороны кишечника не было. При УЗИ на 7 сутки с момента операции выявлен фрагмент ректосигмоидного отдела ободочной кишки с утолщенными стенками 1,3 см слоистой структуры. В режиме ЦДК кровоток в структуре стенки получить не удалось, а в тканях брыжейки сигмовидной кишки прослежена артериальная и венозная сеть. Ультразвуковые признаки соответствовали нарушению кровообращения в кишечной стенке (рис.5).
Пациент Г., поступил в клинику с разрывом аневризмы брюшной аорты и массивной забрюшинной гематомой, выявленной при УЗИ. Больной был оперирован, произведена резекция аневризмы брюшной аорты и линейное протезирование. Изменений со стороны кишечника не было. При УЗИ на 7 сутки с момента операции выявлен фрагмент ректосигмоидного отдела ободочной кишки с утолщенными стенками 1,3 см слоистой структуры. В режиме ЦДК кровоток в структуре стенки получить не удалось, а в тканях брыжейки сигмовидной кишки прослежена артериальная и венозная сеть. Ультразвуковые признаки соответствовали нарушению кровообращения в кишечной стенке (рис.5).
Пациент оперирован. При релапаротомии выявлен воспалительный инфильтрат с вовлечением ректосигмоидного отдела ободочной кишки с утолщенными стенками, выявлена деструкция стенки с перфорацией на фоне неокклюзионных нарушений кровообраще-ния, что подтверждает данные УЗИ. Произведена резекция сигмовидной кишки, сформирована колостома. Состояние больного было тяжелым. Отмечалось развитие явлений полиорганной недостаточности, наступил летальный исход.
Обсуждение
 В связи с тем, что в кишечнике очень рано развивается воспалительная реакция под влиянием активизирующейся кишечной флоры на фоне снижения иммунного статуса организма и проведения антибактериальной терапии, дисциркуляторные некрозы толстой кишки, ограничивающиеся слизистой оболочкой и сопровождающиеся ее изъязвлением следует дифференцировать с псевдомембранозным колитом.
В связи с тем, что в кишечнике очень рано развивается воспалительная реакция под влиянием активизирующейся кишечной флоры на фоне снижения иммунного статуса организма и проведения антибактериальной терапии, дисциркуляторные некрозы толстой кишки, ограничивающиеся слизистой оболочкой и сопровождающиеся ее изъязвлением следует дифференцировать с псевдомембранозным колитом.
При проведении дифференциального диагноза при УЗИ неокклюзионное нарушение кровообращения в ободочной кишке характеризуется сегментарностью или очаговостью поражения, слоистостью стенок, неоднородной структурой подслизистого слоя, наличием участков ткани с пузырьками газа, при исследовании в режиме ЦДК кровоток в стенках толстой кишки определяться не будет. При неокклюзионном поражении сигмовидной кишки, отчетливо выявляются изменения в клетчатке ее брыжейки, может сформироваться воспалительный инфильтрат с вовлечением фрагмента кишки.
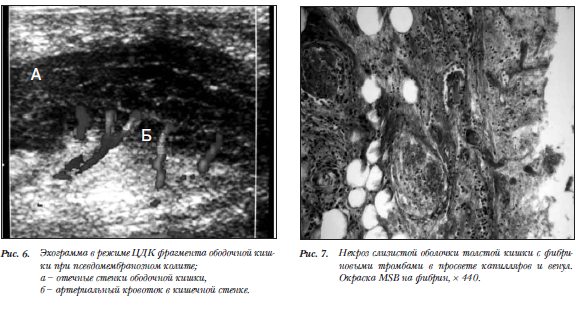
В случаях с ПМК при ультразвуковом исследовании чаще поражаются все отделы ободочной кишки, наблюдается выраженный отек слизистой и подслизистого слоя, при проведении исследования в режиме ЦДК в структуре стенки прослеживается артериальная и венозная сеть (рис.6).
При гистологическом исследовании в случаях неокклюзионного нарушения кровообращения просветы капилляров и венул слизистой оболочки и подслизистой основы выполнены окклюзирующими фибриновыми или смешанными тромбами, что объясняет отсутствие кровотока при УЗИ в стенках ободочной кишки. При отторжении некротизированных тканей слизистой оболочки формируются обширные эрозивные поверхности с формированием постнекротических острых язв с воспалением в дне, что при эндоскопическом исследовании оценивается как язвенный колит. При наличии геморрагического компонента в зонах повреждения кишечной стенки выявляются паретичные расширенные сосуды слизистой оболочки и подслизистого слоя с массивным геморрагическим пропитыванием собственной пластинки слизистой оболочки, внутрисосудистым выпадением фибрина в капиллярах и венулах на фоне стаза (рис.7).
При сравнении с биоптатами в слизистой оболочке при псевдомембранозном колите отсутствуют тромбы в ее микроциркуляторном русле, имеются очаги фибринозного некроза, фибринозно-некротические наложения на поверхности, нередко чередующиеся с изъязвлением.
Выше сказанное идентично ультразвуковой картине состояния кишечной стенки при неокклюзионном нарушении кровообращения. С целью дифференциальной диагностики неокклюзионной ишемии кишечника и псевдомембранозного колита показан клинико-морфологический анализ и определение А и В токсинов Cl. dificile.
Выводы
Ультразвуковое исследование, проводимое в динамике, пациентам с ДКН, позволяет выявить воспалительные и ишемические изменения в стенках тонкой и толстой кишок, что обеспечивает выбор оптимального метода лечения этих пациентов, в ряде случаев позволяет прогнозировать течение патологического процесса.
Абсолютными признаками неокклюзионной ишемии кишечника при проведении УЗИ в режиме ЦДК являются нарушение или отсутствие интраорганного кровотока в стенках пораженного отдела кишечника при сохранении его в тканях брыжейки, у ряда больных− наличие пузырьков газа в структуре стенок кишечника.
Косвенным признаком нарушения кровообращения тонкой кишки является совокупность таких ультразвуковых признаков как расширение ее диаметра с жидким содержимым, утолщение стенок за счет отека подслизистого слоя, сглаженность складок слизистой и отсутствие перистальтики.
Косвенным признаком нарушения кровообращения ободочной кишки при УЗИ является выявление фрагмента ободочной кишки с утолщенными стенками слоистой структуры, сглаженность гаустр, отсутствие кровотока в структуре стенки при наличии его в брыжейке.
При сопоставлении ультразвуковых, эндоскопических и морфологических данных в ряде случаев при жизни пациента возможно проведение дифференциального диагноза между неокклюзионным нарушением кровообращения кишечника и псевдомембранозным колитом.
Список исп. литературыСкрыть список1. Савельев В.С., Спиридонов И.В. Острые нарушения мезентериального кровообращения. М. Медицина. 1979; 233С.
Savelev V.S. Spiridonov I.V. Ostrie narushenia mezenterialnogo krovoobraschenia. [Acute disorders of mesenterial blood-flow]М.Меdicina. 1979; 233 p [In Russ].
2. Савельев B.C. Руководство по неотложной хирургии органов брюшной полости Текст. М., 2005; 470С.
Savelev V.S. Rukovodstvo po neotlozhnoij hirurgii organov bryushnoj polosti. [Urgent abdominal surgery: guide-line].М., 2005; 470 p [In Russ].
3. Бушуров С.Е. Морфологические изменения в кишечнике при острой кровопотере. Автореф. дисс. канд.мед. наук. 2010; 98 с.
Bushurov S.E. Morfologicheskie izmeneniya v kishechnike pri ostroj krovopotere. [Morphologic changes in intestinal wall during blood loss] Avtoref. kand med. nauk 2010; 98 р [In Russ].
4. Титова Т.П., Платонова Г.А., Попова Т.С. Морфофункциональные нарушения в тонкой кишке при острой обтурационной непроходимости. Архив патологии. 1999; 2: 27–31.
Titova G.P., Platonova G.A., Popova T.S. еt al. Morfofunkcionalnye narusheniya v tonkoj kishke pri ostroj obturacionnoj neprohodimosti. [Morphofunctional disorders in intestine during acute obturative ileus] Arhiv patologii. 1999; 2: 27–31 [In Russ].
5. Пелипась Ю.В. Ишемические и реперфузионные повреждения тонкой кишки при странгуляционной кишечной непроходимости» автореф. дисс.канд. мед.наук., 2005; 24 с.
Pelipas Yu.V. Ishemicheskie i reperfuzionnye povrezhdeniya tonkoj kishki pri strangulyacionnoj kishechnoj neprohodimosti» [Ischemia and reperfusion defeat of intestine during strangulated intestinal obstruction] Avtoref. diss. kand. med. nauk., 2005; 24Р].
6. Ковалев А.Н. Тактика лечения больных синдромом абдоминальной ишемии. Автореф. дисс.канд. мед. yаук. 2010; 21С.
Kovalev A.N. Taktika lecheniya bolnyh sindromom abdominalnoj ishemii . [Treatment tactics in patients with abdominal ischemic syndrome] Avtoref. diss. kand med. nauk, 2010; 21P[In Russ].
7. Цыренжапов М.Б. Патогенетические основы профилактики тромбогеморрагических осложнений у больных с острой кровопотерей на этапах хирургического лечения. Автореф. канд. мед наук. 2005; 25 c.
Cirenzhapov M.B. Patogeneticheskie osnovy profilaktiki trombogemorragicheskih oslozhnenij u bolnyh s ostroj krovopoterej na etapah hirurgicheskogo lecheniya. [Pathogenetic basics of prophylaxis of thrombotic and hemorrhagic complications in patients with acute blood loss at surgical stages of treatment] Avtoref. kand. med nauk. 2005; 25P
[In Russ].
