Психиатрия Дневник психиатра (психиатрическая газета)







Психиатрия Дневник психиатра (психиатрическая газета)
№04 2015
Болезнь Блейлера–Снежневского №04 2015
Номера страниц в выпуске:3-8
Прошло немногим более ста лет со времени исследований Е.Kraepelin и Е.Bleuler, заложивших основы современных представлений о клинике и систематике эндогенных заболеваний в целом, и шизофрении (dementia praecox) в частности. Однако концептуализация шизофрении как самостоятельного нозологического образования, соответствующего критериям валидной диагностической единицы, вопросы, связанные с классификацией отдельных форм и определением границ этого заболевания, до настоящего времени остаются предметом оживленной дискуссии.


Для того чтобы вскрыть истоки противоречий и критически оценить доминирующую в современной западной психиатрии тенденцию к «реконструкции» или даже полной «деконструкции» концепта шизофрении как модели самостоятельного заболевания, необходимо хотя бы вкратце остановиться на истории вопроса – с появления крепелиновской нозологии.
Сразу же подчеркнем, что, несмотря на критические выступления в адрес Е.Kraepelin, звучавшие на всех этапах формирования концепции dementia praecox, вклад этого автора в развитие психиатрии как клинической дисциплины трудно переоценить. Е.Kraepelin оказал глубокое влияние на психиатрическую диагностику, основал клиническое направление, представляющее большую практическую ценность, создал не только стимул к построению новых научных гипотез, но и базу для дальнейших исследований.
Основной принцип крепелиновской концепции dementia praecox – интеграция дебютирующих в юношеском возрасте различных по клинической картине психических расстройств (гебефрения, кататония, параноидная форма, dementia simplex) в единое заболевание на основе эволюционного критерия – стереотипа течения (непрерывное прогредиентное развитие процесса) с исходом в деменцию (рис. 1).
Выделяя в ряду психических расстройств группу самостоятельных нозологических образований, Е.Kraepelin (с учетом революционных достижений современной автору науки – открытия этиологии прогрессивного паралича) предполагал их соответствие нейробиологическим зависимостям, включаемым в критерии при построении классификации соматических заболеваний. Такой подход в первую очередь относился к выделению dementia praecox, реализованному на базе характеристик клинических проявлений, их динамики и исхода. При этом автор предполагает, что биологические маркеры, отражающие этиологию и патогенез заболевания, будут определены позднее. Однако это предположение в ходе дальнейших фундаментальных исследований не получило окончательного подтверждения. (В этом плане концептуализация dementia praecox в качестве нозологически самостоятельного заболевания в соответствии с позицией ряда современных авторов, как это будет показано ниже, остается рабочей гипотезой.)
Следующий этап в развитии учения о dementia praecox связан с пересмотром на основе новых клинических и психологических критериев базисных расстройств, что привело к кардинальному изменению представлений не только о структуре дефекта, но и об эндогенном процессе в целом.
В результате, как указывает A.Ey (1955 г.), адресуясь к новому содержанию понятия dementia praecox, «в клиническом пространстве этого заболевания образовался целый пласт психических расстройств – фантастических, загадочных, странных, не соответствующих фатальной простоте деменции».
Речь идет об исследованиях E.Bleuler, впервые представившего свою концепцию заболевания на Ежегодном пленуме немецкого общества психиатров в Берлине (апрель 1908 г.)1. Автор формулирует свою позицию следующим образом: «Крепелиновская dementia praecox необязательно деменция и необязательно ранняя. Поэтому я позволяю себе использовать термин “шизофрения” взамен крепелиновского определения».

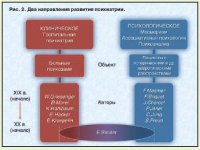
При разработке модели шизофрении E.Bleuler объединил (или, во всяком случае, пытался объединить) два господствовавшие в конце XIX – начале XX вв. направления развития психиатрии: клиническое (госпитальная психиатрия – больные психозами), базирующееся на трудах W.Grisinger, B.Morel, K.Kahlbaum, E.Hecker, E.Kraepelin, и психологическое [месмеризм, ассоциативная психология, психоанализ (F.Mesmer, P.Briquet, J.Charcot, P.Janet, C.Jung, S.Freud) – пациенты с «пограничными» расстройствами]; рис. 2.
Хотя некоторые авторы склонны ограничивать вклад E.Bleuler в развитие учения о шизофрении введением психологического анализа в клиническую концепцию E.Kraepelin, такая позиция представляется односторонней.
E.Bleuler, придерживаясь крепелиновских принципов нозологии (шизофрения – самостоятельное заболевание, имеющее биологическую – конституционально-генетическую основу), но при этом разделяя теорию диссоциации P.Janet, по существу создает новую клиническую модель шизофрении, значительно расширившую границы этого заболевания, и разрабатывает принципы психопатологической дифференциации его проявлений2 (рис. 3).
В качестве базисного постулата модели шизофрении E.Bleuler выдвигает принцип подразделения всех проявлений заболевания на первичное расстройство – расщепление (splitting, spaltung)3 – непосредственно связанное с биологическим процессом, и вторичные симптомы (бред, галлюцинации и др.). В ряду первичных симптомов, определяющих диагностический профиль шизофрении, E.Bleuler выделяет анормальность (дезинтеграцию) мышления и речи (утрату ассоциативных связей), амбивалентность (волевую неустойчивость), аффективную инконгруэнтность, аутизм – отрыв от реальности. Первичное расстройство (расщепление) предполагает образование комплексов (komplexe)

и ослабление (lockerung) ассоциативных процессов.
Концепции аффективно заряженных идей – комплексов E.Bleuler (1906, 1911 гг.) – предшествовал целый ряд исследований, рассматривавших проблему в контексте различных клинических и психологических теорий4. Представления E.Bleuler, как это следует из приводимой ниже цитаты, совпадают с введенным P.Janet понятием фрагментации структуры «я» и тем самым соотносятся с диссоциативными расстройствами. «Отдельные эмоционально заряженные идеи или побуждения приобретают определенную степень автономности настолько, что личность распадается на фрагменты. Эти фрагменты могут впоследствии существовать одновременно и поочередно овладевать личностью, сознательной частью пациента» (E.Bleuler, 1950)5.
Очевидно, что в отличие от E.Kraepelin E.Bleuler отказывается от критерия непрерывного прогредиентного течения, рассматривавшегося в качестве облигатного критерия dementia praecox. В связи с выделением первичных симптомов, являющихся по E.Bleuler основными признаками шизофрении, отпадает и второй – основной критерий dementia praecox – исход в деменцию. В результате происходит значительное расширение границ заболевания. Шизофрения в понимании E.Bleuler «поглощает» большинство хронических бредовых и галлюцинаторных психозов. В рамки заболевания включаются постепенно развивающиеся и абортивные формы: латентная шизофрения (ganz leichte, latente Schizophrenie), психогенно провоцированные эндоформные расстройства, атипичные депрессивные и гипоманиакальные фазы.
Созданием новой модели шизофрении значение исследований E.Bleuler не ограничивается. К заслугам автора следует отнести выделение единой группы (группа шизофрений) психопатологически гетерогенных расстройств, клинический диапазон которых варьирует в широких пределах: от психических нарушений, примыкающих к конституциональным аномалиям, до психотических форм. В качестве их общего свойства наряду с подверженностью психогенным, нозогенным, соматогенным, социальным и конституциональным влияниям (несмотря на различия присвоенных в процессе последующих исследований таксономических обозначений. – Прим. А.С.) рассматривается эндогенная природа страдания.
Необходимо подчеркнуть, что концепция E.Bleuler заложила в явной или завуалированной форме основные направления будущих исследований шизофрении. В этом плане необходимо в первую очередь указать на полярные тенденции – декларируемые и скрытые (реализованные в трудах последующих лет) в определении границ шизофрении.

Декларируемая автором тенденция к объединению широкого круга психических расстройств на базе единого психологического (но имеющего биологическую основу) механизма – расщепления. Скрытая тенденция – к сужению границ заболевания (и в итоге – деструкции концепции шизофрении как нозологического образования), реализованная в исследованиях середины XX – начала XXI вв. (J.Strauss, 1974; R.Buchanan, W.Carpenter, 2007). Авторы этих исследований полагают, что попытки построения E.Bleuler единого психологического (психофизиологического) пространства шизофрении на базе «основного расстройства»6 завершились выделением клинически гетерогенных или даже независимых синдромов, из которых часть рассматривается сегодня вне пределов процессуально обусловленных состояний.
Концепция E.Bleuler, устанавливающая дихотомическую структуру клинических проявлений шизофрении (первичные–вторичные симптомокомплексы), определила направление дальнейших исследований психопатологии этого заболевания: послужила «краеугольным камнем» в смене парадигмы шизофрении с категориальной на дименсиональную.
Наконец, E.Bleuler, выделивший латентную шизофрению и группу примыкающих к ней расстройств, оказался предтечей выдвинутой в дальнейшем концепции расстройств шизофренического спектра (рис. 4).
Исследования расстройств шизофренического спектра, производных от латентной шизофрении E.Bleuler, развивались в двух направлениях: клиническом, завершившемся выделением шизотипического расстройства, объединяющего стертые формы эндогенного заболевания, и «семейном» – описывающим структуру личностных девиаций у родственников больных шизофренией [выделение шизофренической конституции (П.Б.Ганнушкин, 1914), а затем – шизотипического расстройства личности – РЛ (K.Kendler, 1984; S.Torgerson, 1984)].
Определение границ шизофрении, начиная c 30-х годов XX в., проводилось в следующих двух противоположных направлениях.

Первое – клинико-динамическое (A.Ey, А.В.Снежневский, Д.Е.Мелехов и др.), имеющее целью укрепление парадигмы единой болезни (рис. 5).
Последовательный сторонник этого направления – А.В.Снежневский, значительно расширивший представления о клинике шизофрении7, устанавливает закономерности течения процесса на базе категориальной модели E.Kraepelin, но в границах заболевания, соответствующих модели E.Bleuler (рис. 6).
А.В.Снежневский (1964 г.) подразделяет шизофрению на два типа течения: непрерывно-поступательное и перемежающе-поступательное (в форме сдвигов, или «шубов»). Очерченное автором клиническое пространство шизофрении включает варианты заболевания, диапазон которых ранжируется от острых эпизодов, завершающихся почти полным выздоровлением, до континуального непрерывного развития процесса, сопровождающегося нарушениями когнитивного и социального функционирования.
Исследования второго направления определяет тенденция к сужению границ шизофрении (W.Keller и соавт., 2011), ограничению ее клинического пространства прогредиентными формами заболевания.
Клинические систематики, разработанные представителями этого направления (М.А.Останков, 1925; G.Langfeldt, 1939; K.Schneider, 1957; H.Rümke, 1958), имеют целью не только выделение в пределах эндогенного процесса однородных образований с тождественным прогнозом, относящихся к группе «ядерной» шизофрении, но и также отграничение этой группы от психопатологически гетерогенных расстройств, выносимых за границы шизофрении (шизоаффективное расстройство J.Kasanin, 1933; шизофреноформный психоз G.Langfeldt, 1939).
Наибольшую известность в ряду исследований этого направления получила концепция симптомов 1-го ранга K.Schneider (1957 г.) – маркеров шизофрении, включающих наиболее тяжелые проявления психоза: симптомокомплексы психического автоматизма и бреда воздействия (звучание собственных мыслей, вербальные галлюцинации комментирующего характера, соматические галлюцинации, убежденность в контроле собственных мыслей извне/отнятие, вкладывание, открытость мыслей/чувств и действий, бредовое восприятие).
В 1980 г. симптомы 1-го ранга были введены в DSM-3 в качестве диагностических критериев шизофрении, отражая тем самым заложенную в этой систематике тенденцию к ограничению клинического пространства заболевания прогредиентными формами. Подчеркивая эту тенденцию, J.Garrabé (2000 г.) отмечает, что симптомы 1-го ранга K.Schneider «вставляются подобно шарниру между прошлым шизофрении (понимаемым в широких, очерченных E.Bleuler границах. – Прим. А.С.) и ее будущим».
G.Langfeld выделяет «ядерную» шизофрению (дереализация, деперсонализация, хронические и вычурные формы галлюцинаций, соматические галлюцинации, «бред пассивности» – открытость мыслей, внешний контроль над движениями, высказываниями, импульсами, чувствами, волей) как комплекс процессуальных расстройств, завершающихся неблагоприятным исходом. При этом автор дифференцирует выделяемые им ядерные формы от психических расстройств с «малосимптомным» развитием и относительно благоприятным прогнозом, определяя их в рамках псевдошизофрении (шизофреноформное расстройство).
Необходимо подчеркнуть, что большинство психиатров посткрепелиновского/постблейлеровского периода подходят к построению диагностической модели шизофрении в свете джексоновской иерархии (J.Jackson, 1831) и, соответственно, рассматривают позитивные и негативные расстройства как психопатологическое единство. В этом плане показательна концепция А.В.Снежневского о симультанном нарастании тяжести позитивных и негативных расстройств по мере прогредиентного развития эндогенного процесса (рис. 7).

Тенденция к объединению позитивных и негативных симптомокомплексов в рамках единого синдрома отчетливо выступает даже при описании конечных состояний шизофрении (H.Ey, 1955; В.Н.Фаворина, 1965), при которых, казалось бы, должны доминировать проявления дефекта.
Следующий этап в развитии концепции шизофрении (конец ХХ – начало XXI вв.) знаменует тенденция к дезинтеграции шизофрении как психопатологического единства, по существу означающая разрыв с джексонианскими традициями в психиатрии. Наряду с крепелиновской категориальной моделью (формы шизофрении – гебефреническая, кататоническая и другие, объединяющие позитивные и негативные симптомокомплексы) получает развитие и дименсиональная парадигма заболевания.
Предпосылкой к разработке и научному обоснованию дименсиональной модели шизофрении послужил целый ряд факторов. Наиболее существенный из них – неполное соответствие категориальной модели клинической практике, выявленное благодаря зарегистрированному с середины XX в. расширению круга доступных наблюдению психических расстройств за счет неманифестных, непсихотических форм8. Оказалось, что разрешающая способность категориальной модели (концепция психопатологического единства шизофрении, соответствовавшая эпохе госпитальной психиатрии) релевантна анализу психотических форм и не распространяется на расстройства неманифестных этапов заболевания. В то же время в рамках таких форм (продромы, латентная шизофрения, варианты эндогенного процесса с малопрогредиентным течением, ремиссии, включая синдромальные, предполагающие полную редукцию позитивных расстройств, резидуальные состояния) негативные и позитивные расстройства могут представлять собой не перекрывающиеся, изолированные психопатологические образования.
Среди других предпосылок к смене парадигмы, способствовавших созданию дименсиональной модели шизофрении, – прогресс исследований в области нейронаук9, а также успехи психофармакологии. Клинические эффекты психотропных препаратов, целевыми симптомами которых являются изолированные психопатологические образования (бред, аффективные, когнитивные и другие расстройства), реализуются «расщеплением» клинической картины, т.е. выявлением ее дименсиональной структуры за счет элиминации психопатологических дименсий позитивного ряда. Соответственно, на первый план в качестве независимо существующих психопатологических образований выдвигаются негативные расстройства (рис. 8).
Основополагающей идеей, определившей направление исследований на этапе разработки дименсиональной модели, представляется выдвинутая T.Crow (1980 г.) и развиваемая другими авторами (N.Andreasen, 1982; M.Trimble, 1986; H.Sass, 1989; С.Н.Мосолов, 2001; B.Kirkpatrick, 2011) концепция позитивной/ негативной шизофрении, предполагающая дихотомическое деление эндогенного процесса (рис. 9).
Эта концепция позволяет дифференцировать психопатологические проявления эндогенного заболевания (но в его границах) на гетерогенные (дефицитарную и недефицитарную) группы, различающиеся не только по симптоматике, но и течению, факторам риска, ответу на терапию, а также нейробиологическим (электрофизиологическим, метаболическим, генетическим) параметрам. В рамки позитивной шизофрении включаются психопатологические образования, соответствующие симптомам 1-го ранга K.Schneider, а негативной – первичные по E.Bleuler или базисные по G.Huber (1983 г.) симптомокомплексы.
Необходимо отметить, что концепция позитивной/негативной шизофрении, обозначив одно из актуальных направлений современных исследований эндогенных заболеваний, при реализации в клинической практике имеет некоторые ограничения. Дело в том, что разграничение контингентов больных на страдающих этими полярными формами сопряжено с трудностями. Последние возрастают при оценке проявлений, наблюдающихся на манифестных этапах заболевания: в случаях, когда дефицитарные расстройства интегрированы в клиническую картину психоза.
В этом плане в качестве объекта исследования позитивной/негативной шизофрении наиболее адекватны некоторые варианты шизотипического расстройства – вялотекущая шизофрения. При этом к категории негативной могут быть отнесены вялотекущая простая шизофрения, а также варианты, протекающие с преобладанием астенических и ценестетических расстройств. В рамках позитивной шизофрении рассматриваются варианты заболевания, протекающие с преобладанием обсессивно-фобических (неврозоподобная шизофрения), конверсионных расстройств, галлюцинаций и бреда воображения (истерошизофрения), органоневротических симптомокомплексов (ипохондрическая шизофрения), расстройств самосознания с явлениями ауто-, алло- и соматопсихической деперсонализации (диссоциативная шизофрения).
Тем не менее, как на это указывают данные H-J.Möller и соавт. (2002 г.), реализуются и некоторые перспективные в плане установления клинического и социального прогноза аспекты исследований позитивной/негативной шизофрении. Использование этой модели позволяет оценить на уровне тенденции вектор трансформации (дальнейшее течение в направлении генерализации позитивных расстройств либо углубления дефицитарной симптоматики) основных проявлений шизофрении.
Завершая обсуждение модели прогредиентного эндогенного психоза, необходимо подчеркнуть, что ее пересмотр в посткрепелиновский/постблейлеровский период является отражением закономерного, последовавшего за сменой веков прогресса в области научного обоснования некоторых фундаментальных проблем психиатрии. При этом необходимо остановиться на крайних позициях в отношении нозологической квалификации шизофрении, по существу представляющих ревизию сформировавшихся в первой половине ХХ в. взглядов на клинику и патогенез этого заболевания.

В соответствии с представлениями авторов, занимающих эту позицию, валидность концепции шизофрении как единой болезни полностью отрицается. В этом плане привлекают внимание публикации W.Carpenter (2011 г.)10. В лекции «Шизофрения: начало, изменения, будущее», представленной на XV Всемирном конгрессе по психиатрии (2011 г.), автор прогнозирует процесс дезинтеграции этого заболевания – концептуализацию шизофрении как синдрома11,12. При этом выдвигается представление о существовании в пределах ранее выделявшегося E.Kraepelin, E.Bleuler и другими авторами нозологически самостоятельного заболевания гетерогенных, имеющих разную этиологию, патогенез, клинический и социальный прогноз групп – нескольких заболеваний «внутри» синдрома. (В качестве одного из таких заболеваний, трактуемых в пределах синдрома, рассматривается дефицитарная шизофрения.) С этим представлением согласуется дефиниция шизофрении, сформулированная R.Buchanan и W.Carpenter еще в 2005 г. в «Руководстве по психиатрии» (Comprehensive Textbook of Psychiatry. Под ред. J.Kaplan, B.Sadock). Авторы дают следующее определение: «шизофрения – клинический синдром, характеризующийся разнообразной, но тяжелой психопатологической симптоматикой, включающей нарушения мышления, эмоций, восприятия и других поведенческих паттернов».
Суммируя данные исследований W.Carpenter (2011 г.), J.Strauss (1974 г.), B.Kirkpatrick (2011 г.), а также их единомышленников и последователей, можно констатировать, что в понимании этих авторов dementia praecox/шизофрении в определении E.Kraepelin и E.Bleuler не существует, а концепция E.Kraepelin (1899 г.) в ретроспективе являет вид великой утопии, владевшей умами психиатров на протяжении целого столетия13.
Соответственно, шизофрения концептуализируется не как заболевание (нозологическая единица), а как синдром. Логика рассуждений при этом в общем виде сводится к следующим позициям. За сто лет, прошедших со времени предложенной E.Kraepelin нозологической парадигмы, не были вскрыты ни этиологические, ни патогенетические механизмы шизофрении. Соответственно, вся идея о построенной на нозологическом принципе структуре психической патологии (и шизофрении в частности), заимствованная из общей медицины (наличие специфического этиологического фактора, патогенеза, общего для всех проявлений болезни и др.), не соответствует реальности. Не существует болезней – существуют синдромы, психозы, дименсии и т.д.

В качестве итогового документа, отражающего изложенные подходы к концептуализации шизофрении в психопатологическом и клиническом аспектах и по существу фиксирующего деструкцию концепции нозологической самостоятельности шизофрении, выступает систематика, представленная в DSM-5 (2013 г.). Как видно на схеме, шизофрения в систематике психических заболеваний сохранена, но, будучи лишенной кататонии14 и других крепелиновских форм15, квалифицируется в качестве гетерогенного клинического синдрома, выделяемого на основе дименсиональных критериев (бред, галлюцинации, дезорганизация речи и др.); рис. 10.
На правах нового класса психических расстройств вне пределов шизофрении рассматриваются и продромальные проявления эндогенного заболевания, выделяемые в рамках аттенуированного (ослабленного) психотического синдрома (attenuated psychosis syndrome).
Изложенные выше представления в свете некоторых философских, психологических, патофизиологических и клинических взглядов могут составить предмет не только дискуссии, но и (что самое главное) дальнейших исследований. При этом по существу проблема «деструкции» шизофрении распадается на две части.
Первая – устранение гетерогенности в психопатологических проявлениях шизофрении и тем самым ограничение клинического пространства этого заболевания сравнительно с моделью широкого охвата эндогенных (как злокачественных, так и относительно благоприятных форм) психических расстройств Е.Bleuler – А.В.Снежневского.
Вторая – ликвидация понятия «шизофрения» как нозологически самостоятельного заболевания.
Обращаясь к первой части проблемы, сводящейся фактически к выделению за пределы шизофрении относительно благоприятных эндогенных форм, можно констатировать, что такую фиксируемую во многих клинических исследованиях трансформацию модели шизофрении следует признать оправданной, т.е. соответствующей клинической реальности.
Однако ограничение клинического пространства шизофрении должно реализоваться не за счет расширенной диагностики психопатологических образований круга пограничной психической патологии (невротических, психогенных, соматогенных расстройств, аномалий личности, а также органических психических расстройств), но расстройств шизофренического спектра (с указанием типологического варианта), рассматриваемых в качестве самостоятельных эндогенных (эндоформных) заболеваний16. Такой подход влечет за собой необходимость изменений в систематике психической патологии с выделением «новых» клинических единиц (что и происходит в международных и некоторых национальных систематиках психических болезней, в рамках которых рассматриваются такие категории, как шизотипическое расстройство, аттенуированный синдром и т.д.).

За пределы шизофрении при таком подходе могут быть вынесены также различные варианты шизоаффективных состояний: рекуррентная депрессия и биполярные расстройства, манифестирующие на гетерономной (у шизотипических личностей) почве, хроническая гипомания/ дистимия с изменениями типа фершробен и др.
Нозологическая квалификация группы эндогенных заболеваний, траектория развития которых включает два этапа, I – соответствующий параметрам прогредиентной шизофрении, II – расстройствам шизофренического спектра, является предметом дискуссии.
Разные варианты эндогенного процесса с двухэтапным развитием определяются как шизофрения с прогредиентным течением (Л.М.Шмаонова), резидуальная шизофрения, шизофрения с длительной симптоматической/ипохондрической ремиссией и т.д.
Дебютируя симптоматикой манифестного психоза с последующим формированием негативных изменений, относящихся к разным вариантам шизофренического дефекта (I этап), эндогенный процесс в своем прогредиентном развитии (в плане расширения свойственной манифестной шизофрении симптоматики и нарастания негативных расстройств) завершается, но обнаруживает свойства дальнейшего течения (II этап).
Течение заболевания на этом этапе реализуется на фоне уже сформировавшихся, но более не углубляющихся негативных изменений шизофренического типа, феноменами наиболее легких психопатологических регистров. К состояниям, симптоматика которых соответствует проявлениям II этапа заболевания, относится нажитая циклотимия, формирующаяся после перенесенного шизофренического психоза и протекающая в форме рекуррентных депрессий без признаков дальнейшего усугубления негативных изменений. В эту же категорию могут быть включены длительные паранойяльные состояния, направленные на предотвращение повторных приступов бредового психоза (сложная система охранительных мероприятий, охватывающих все стороны жизни). Такие состояния формируются в рамках поздних ремиссий параноидной шизофрении (ремиссии по типу «новой жизни»), а также так называемые постпроцессуальные патологические развития личности (Н.Г.Холзакова, 1940).
К рассматриваемой группе относятся затяжные ипохондрические состояния, формирующиеся при негативных изменениях типа фершробен, не обнаруживающие по завершении прогредиентного (психотическая/субпсихотическая шизофрения) этапа эндогенного процесса признаков дальнейшего усложнения симптоматики и не подверженные вместе с тем полному обратному развитию. Клинически сопоставимые состояния в отечественной литературе квалифицировались в рамках ипохондрических/невротических развитий. Н.А.Бунеев (1923 г.) вводит для обозначения этих расстройств термин «шизоидные невротики», а S.Rado (1956 г.) – «проприоцептивный диатез».
Однако фактически, как свидетельствуют клинические наблюдения, речь идет об особой (рассматриваемой в настоящем исследовании в рамках II этапа заболевания) группе психических расстройств, динамика которых, с одной стороны, несмотря на наличие патохарактерологических изменений, релевантных шизофреническому дефекту, не соответствует прогредиентной шизофрении, а с другой – не может рассматриваться в рамках диатеза или резидуальных – постпроцессуальных состояний (динамика нажитых психопатий, постпроцессуальных развитий), поскольку обнаруживает свойства реальной болезни – синдромально оформленный комплекс позитивных расстройств, многолетнее течение с ремиссиями и экзацербациями в форме аутохтонных или психогенно/соматогенно/нозогенно провоцированных фаз.
Расстройства этой группы не могут ни по степени прогредиентности, ни по психопатологической структуре позитивных симптомокомплексов квалифицироваться в рамках манифестной шизофрении. Соответственно, представляется правомерной постановка вопроса об изменении их нозологической оценки. Наиболее адекватным в плане нозологического отграничения от прогредиентного эндогенного психоза представляется отнесение этой группы заболеваний к клиническому пространству расстройств шизофренического спектра.
Для обоснования такой диагностической позиции релевантной представляется дименсиональная психопатологическая модель, базирующаяся на концепции независимого течения основных составляющих эндогенного процесса: позитивных и негативных расстройств.
Можно предположить, что формирование стойких, не подверженных дальнейшим изменениям дефицитарных расстройств отражает завершение поступательной эволюции негативной симптоматики, а применительно к рассматриваемому двухэтапному развитию эндогенного процесса – завершение прогредиентного (I) этапа его течения.
В своем дальнейшем течении заболевание (как по степени прогредиентности, так и степени выраженности позитивных расстройств) соответствует стандартам «второй» (по отношению к манифестной шизофрении) болезни – развертывается на уровне легких психопатологических регистров – аффективных и телесно ориентированных соматизированных, соматоформных, коэнестезиопатических симптомокомплексов (диапазон этих расстройств ранжируется от астенических и конверсионных расстройств до идиопатических алгий типа ограниченной ипохондрии, органных неврозов, инкапсулированного органного психоза). Однако сформировавшиеся на патологически измененной почве17 – на базе завершившего свое развитие шизофренического дефекта – позитивные симптомокомплексы, определяющие клинические проявления «второй» болезни, обнаруживают целый ряд психопатологических характеристик, свидетельствующих о принадлежности к расстройствам шизофренического спектра.
Однако установление критериев, позволяющих разграничить ядерную шизофрению и расстройства шизофренического спектра, требует доказательной базы и в первую очередь – клинических, катамнестических и эпидемиологических исследований.
В этом плане необходимо отметить, что клинические характеристики, позволяющие дифференцировать ядерную шизофрению от более благоприятно протекающих расстройств шизофренического спектра в общем виде (хотя они требуют целого ряда уточнений), были, как уже говорилось, разработаны G.Langfeldt, K.Schneider еще в середине XX в. Однако в диагностических критериях, представленных в систематиках цитируемых авторов, на первый план выдвигаются позитивные симптомокомплексы, в то время как негативные расстройства лишены статуса самостоятельного психопатологического феномена, а соответственно, их роль как дифференцирующих маркеров минимизируется.
В статье «Столетие», посвященной юбилею издания монографии E.Bleuler «Dementia Praecox oder Gruppe Der Schizophrenie» (1911 г.), W.Carpenter указывает на эти существенные недостатки предлагаемой на современном этапе исследований системы отграничения шизофрении. Среди них – акцент на нарушениях восприятия реальности (т.е. на позитивных расстройствах. – Прим. А.С.) и недооценка в качестве диагностических критериев, выделяемых E.Bleuler, первичных – непосредственно связанных с эндогенным процессом (т.е. психопатологических проявлений негативного ряда. – Прим. А.С.) симптомов.
Таким образом, необходимо признать, что на современном уровне знаний основная «линия разлома» при разграничении расстройств, составляющих пространство шизофрении, располагается в сфере негативных изменений.
Однако при анализе проблемы негативных дименсий как дифференцирующего критерия при разграничении ядерной шизофрении и более благоприятных эндогенных форм и проведении в этом направлении дальнейших исследований необходимо принять два допущения.
1. Расстройства негативного ряда при их рассмотрении в клиническом аспекте отличаются полиморфизмом и составляют, по данным исследований школы А.В.Снежневского, многоуровневую структуру. Соответственно, их концептуализация несовместима с моделью расщепления (первичное расстройство по E.Bleuler) как универсального – единого для всех случаев шизофрении расстройства. Клинический полиморфизм негативных изменений тесно связан с констелляцией ряда факторов – структура конституционального предрасположения, возраст дебюта заболевания, пол, степень прогредиентности процесса, характеристики проводимой терапии и др.
2. Психопатологические проявления негативного ряда свойственны (но в клинически различных формах) не только злокачественно протекающим вариантам эндогенного психоза, но и расстройствам шизофренического спектра. Соответственно, вектор дифференциации имеет не одностороннюю (наличие или отсутствие дефекта), но разностороннюю направленность (разграничение различных вариантов негативных расстройств).
В отличие от свойственных ядерной шизофрении тяжелых форм шизофренического дефекта психопатологические проявления негативного ряда при расстройствах шизофренического спектра ограничены, как свидетельствуют данные некоторых исследований (В.Ю.Воробьев, 1988; А.Б.Смулевич, 1987, 2012), главным образом кругом психопатоподобных изменений, не сопровождающихся выраженной редукцией энергетического потенциала и социальной дезадаптацией. В ряду этих изменений постпроцессуальные развития (по типу эволюционирующей шизоидии), псевдопсихопатии с акцентуацией по типу зависимых, ананкастных, астенических дименсий.
Обращаясь ко второй части проблемы – попыткам некоторых сторонников «деструкции» шизофрении ликвидировать само понятие этого заболевания, изъять его из нозологической систематики психических расстройств, сразу же подчеркнем, что с этой позицией, с нашей точки зрения, нельзя согласиться.
Шизофрения, и прежде всего ее основные, «ядерные», формы, хотя и не могут с полным основанием (отсутствие доказательных данных о единых этиопатогенетических механизмах) квалифицироваться в рамках принятой в общей медицине нозологической парадигмы, но исходя из клинических и эпидемиологических данных (одинаковая – 0,8–1% распространенность в разных популяциях) может рассматриваться в качестве валидного таксона/диагностической категории.
«Ликвидация» шизофрении как самостоятельной нозологической формы не только чревата негативными последствиями в плане клинической практики (диагноз шизофрении обеспечивает информацией о течении, клиническом и социальном прогнозе, исходе, необходимых терапевтических мероприятиях), но и влечет за собой более серьезные последствия. Речь идет не только об альтернативе «шизофрения – заболевание или синдром».
Отказ от понимания шизофрении как эндогенного заболевания может иметь результатом отрицание аутохтонной (эндогенной) природы психических расстройств, объединяемых этим понятием, с интерпретацией их природы исключительно воздействием ситуационных, психогенных или соматогенных факторов. При этом нивелируются установленные фундаментальными клиническими исследованиями (в том числе принадлежащими А.В.Снежневскому и его школе), проводившимися на протяжении ХХ в., факты, валидные при любой диагностической системе. В соответствии с результатами этих исследований существует группа эндогенных психических расстройств («ядерная» шизофрения, шизотипическое, шизоаффективное расстройство, бредовые психозы), формирующихся на базе конституционально-генетического предрасположения, манифестация которых на современном уровне знаний не может быть удовлетворительно аргументирована тем или иным неблагоприятным воздействием. Существование этой группы и должно найти отражение в новых систематиках психических расстройств.
Как пишет J.Garrabé (1992 г.), «XX век с точки зрения культурной истории умопомешательства – век шизофрении». XXI в. должен стать веком новой модели, концептуализирующей выделение группы эндогенных заболеваний.
1 Опубликована в «Allgemeine Zeitschrift fǖr Psychiatrie und psychisch-gerichtliche» (Medizin 1908; 65: 438–64).
2 В связи с концептуализацией E.Bleuler новой модели шизофрении в некоторых изданиях название этого заболевания дополнено эпонимическим определением «болезнь Блейлера».
3 Следует отметить, что в качестве синонима понятия «расщепление» в современных исследованиях используется термин «диссоциация».
4 C.Wernicke (1892, 1906 гг.) – сверхценные идеи; P.Janet (1894 г.) – фиксированные идеи; C.Jung (1907 г.) – идеи, фиксированные сильным (powerful) аффектом; H.Maier (1912 г.) – кататимные идеи.
5 Dementia praecox or the group of schizopshrenias. International Universities Press 1950.
6 Попытки (в большинстве своем не завершавшиеся на клиническом уровне реальным результатом) вслед за E.Bleuler верифицировать основное расстройство как патологический механизм, объединяющий шизофрению, предпринимались целым рядом авторов. При этом использовался различный, зависящий от теоретических позиций исследователя терминологический аппарат: E.Stransky (1903 г.) – интрапсихическая атаксия; J.Berze (1914 г.) – расстройство сознания «я», снижение интенциональности «я», гипотония сознания; K.Beringer (1926 г.) – ослабление интенциональной дуги; K.Conrad (1958 г.) – редукция энергетического потенциала; W.Janzarik (1959 г.) – динамическое опустошение; B.Kimura (1963 г.) – снижение интенциональности сознания.
7 Поскольку фундаментальные исследования А.В.Снежневского дополнили и значительно углубили концепцию шизофрении E.Bleuler, традиционный термин «болезнь Блейлера» может быть изменен на «болезнь Блейлера–Снежневского».
8 Такое изменение контингента страдающих психическими заболеваниями связано в первую очередь с изменением социальных условий и расширением диапазона медикаментозных воздействий, обеспечивших возможность проведения экстрамуральной (поддерживающей, амбулаторной) терапии.
9 Освещение и анализ результатов нейрофизиологических, морфологических, генетических исследований, свидетельствующих о гетерогенности психопатологической структуры шизофрении, не входит в задачи настоящей публикации.
10 William T.Carpenter – директор психиатрического исследовательского центра Мэриленда (Балтимор, США). Результаты исследований этого автора опубликованы в целом ряде изданий, а на конгрессе APA (Буэнос-Айрес, 2011) представлены лекцией и двумя докладами.
11 В этом контексте необходимо упомянуть и о предпринимаемых на протяжении последнего десятилетия попытках замены термина «шизофрения» как клинического понятия, обозначающего нозологически самостоятельное заболевание, нейрофизиологическими определениями на уровне синдромов: синдром дисрегуляции дофаминергической системы (R.Murray, 2007); синдром салиенсной дисрегуляции (salience dysregulation syndrome – J. van Os, S.Kapur, 2009). «Салиенс» (англ. – выпуклость, выступ, отличительная черта) – нейрофизиологический механизм, приводящий к резкому усилению дофаминергической активности в мезолимбической области, ответственный за манифестацию позитивных психопатологических расстройств.
12 В докладе T.Maruta, N.Shinfuku, C. Matsumoto (Experts opinions on renaming schizophrenia: a global survey) необходимость замены термина «шизофрения» аргументируется стигматизирующим воздействием этого диагноза. Соответственно, в 2002 г. решением японского общества психиатров и неврологов в Японии диагноз шизофрении был заменен на «расстройство утраты координации» («togoshitcho-sho» – «loss of coordination disorder»).
13 Справедливости ради необходимо упомянуть о критических выступлениях современников E.Kraepelin – A.Hoche и O.Bumke, отзывавшихся о нозологической крепелиновской модели dementia praecox как об «охоте за фантомами» (цит.: А.С.Кронфельд, 1940. Проблемы синдромологии и нозологии в современной психиатрии. В кн.: Труды института им. Ганнушкина. Выпуск 5-й. М., 1940; с. 5–147). В.П.Сербский (1903–1904 гг.) определял концепцию Е.Кraepelin как «разнородный симптоматический каталог».
14 В DSM-5 кататония выносится за пределы шизофрении и рассматривается в качестве самостоятельной клинической категории в связи с выдвигаемым представлением о нозологической неспецифичности кататонического синдрома, манифестация которого возможна не только при шизофрении, но и аффективных психозах, а также при ряде неврологических и соматических заболеваний. «Ликвидация» кататонии как одной из форм шизофрении в DSM-5 является следствием подхода, согласно которому целесообразна унификация кататонических состояний, хотя и сопоставимых по синдромальной структуре, т.е. дескриптивно-однородных, но возникающих на гетерогенной почве (шизофрения, аффективные, соматические, неврологические заболевания) и, соответственно, – психопатологически неидентичных с выделением кататонии как самостоятельной номенклатурной единицы. Однако прийти к консенсусу с исследователями, придерживающимися такого подхода, затруднительно. Интерпретация кататонии как автономного клинического образования, потенциально провоцируемого в равной мере разными заболеваниями, восходит к учению А.Hoche о пределикционных типах реакций – «реактивных готовностях». Вместе с тем с клинических позиций такой подход представляется проблематичным. Достаточно указать на концепцию С.Г.Жислина о влиянии «почвы» (соматического заболевания) на симптомообразование и модель G.Berrios (2011 г.), представляющую симптом/синдром как гибридный объект. В качестве облигатной составляющей этой модели выступает «примордиальный суп» – по существу та же «почва», обусловленная целым рядом факторов, в том числе психической или соматической патологией, существенным образом влияющей на формирование и психопатологическую структуру синдрома.
15 Отдельные типы/формы (параноидная, гебефреническая), по мысли составителей DSM-5, следует рассматривать не как стабильные категории, но как сменяющие друг друга состояния, позволяющие судить о проявлениях патологического процесса лишь на данном, отдельно взятом отрезке его развития.
16 В отличие от использованного в DSM-5 это определение (хотя и синонимическое) предполагает отграничение ядерной шизофрении от непсихотических, стертых форм.
17 Термин заимствован из публикаций С.Г.Жислина. В дефиниции автора речь идет о видоизменении психопатологических расстройств, формирующихся на соматически измененной почве. В нашей версии термин определяет характеристики аффективных и соматизированных расстройств, формирующихся на психопатологически измененной почве.
25 декабря 2015
Количество просмотров: 4698

