Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Аннотация
В статье представлены современные данные о применении противоаллергических средств при беременности, а также освещены вопросы терапии ряда аллергических заболеваний у беременных.
Ключевые слова: беременность, аллергия, лечение, плод, лекарственные средства, препарат.
Для цитирования: Аникин Г.С., Илютина С.А., Мехоношина О.О., Хачатуров М.В., Костин Р.К., Исаакян Ю.А., Мезенчук А.И., Лавров В.С. Особенности терапии аллергических заболеваний у беременных. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 12–16. DOI: 10.47407/kragr2022.2.34.000036
Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Особенности терапии аллергических заболеваний у беременных
Аннотация
В статье представлены современные данные о применении противоаллергических средств при беременности, а также освещены вопросы терапии ряда аллергических заболеваний у беременных.
Ключевые слова: беременность, аллергия, лечение, плод, лекарственные средства, препарат.
Для цитирования: Аникин Г.С., Илютина С.А., Мехоношина О.О., Хачатуров М.В., Костин Р.К., Исаакян Ю.А., Мезенчук А.И., Лавров В.С. Особенности терапии аллергических заболеваний у беременных. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 12–16. DOI: 10.47407/kragr2022.2.34.000036
Features of allergy treatment in pregnant women
Georgy S. Anikin1–3, Serafima A. Ilyutina1, Olga O. Mekhonoshina1, Mikhail V. Khachaturov1, Roman K. Kostin1, Yury A. Isaakyan1, Anastasia I. Mezenchyuk1, Vladislav S. Lavrov1
Abstract
The paper reports the current data on the use of allergy drugs in pregnancy and discusses the issues related to therapy of certain types of allergy in pregnant women.
Key words: pregnancy, allergy, treatment, fetus, medications, drug.
For citation: Anikin G.S., Ilyutina S.A., Mekhonoshina O.O., Khachaturov M.V., Kostin R.K., Isaakyan Yu.A., Mezenchyuk A.I., Lavrov V.S. Features of allergy treatment in pregnant women. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 12–16.
DOI: 10.47407/kragr2022.2.34.000036
В настоящее в мире от аллергии страдают более
1 млрд человек [1]. Активная урбанизация, рост числа загрязняющих производств, увеличение возраста первородящих постоянно увеличивают число людей, страдающих аллергией. Во время беременности наличие аллергического заболевания влияет как на мать, так и на плод, но в настоящее время нет четко выявленной взаимосвязи между наличием аллергии и неблагоприятными исходами беременности, таким как мертворождение или преждевременные роды. Так, H. Trønnes и соавт. в 2014 г. провели анализ национальных норвежских регистров, проанализировав в общей сложности 1 974 226 фактов рождения. С одной стороны, они подтвердили ранее известную связь астмы у матери с повышенным риском преждевременных родов, но с другой – неожиданно обнаружили, что наличие атопического дерматита и аллергического риноконъюнктивита у матери достоверно ассоциировано со снижением риска преждевременных родов и мертворождения. Механизмы этих защитных ассоциаций остаются неясны, и эти результаты требуют подтверждения в дальнейших исследованиях [2]. В другом анализе M. Saito-Abe и соавт. в рамках национального когортного исследования «Окружающая среда и дети», проводимого в Японии с 2011 г., выявили, что наличие таких аллергических заболеваний у матери, как астма, аллергический ринит, аллергический конъюнктивит, пищевая аллергия, лекарственная аллергия и контактный дерматит, за исключением атопического дерматита, могут повышать риск преждевременных родов [3].
Интересно, что наличие высшего образования и высокий социально-экономический статус ассоциированы не только с более высоким риском аллергии, но в то же время с более низким риском неблагоприятного исхода беременности [4, 5].
Т. Wegmann и соавт. в 1993 г. впервые отметили, что во время беременности происходит сдвиг от ответа Th1 к Th2, что способствует предотвращению развития реакции отторжения плода [6]. Ряд клинических исследований также показал смещение в сторону Th2. В то же время увеличение Th1-отношения наблюдается в случаях повторного невынашивания беременности и при преэклампсии [7, 8].
Превалирование Th2 физиологически необходимо на разных стадиях развития плода. В то же время преобладание Th2 характерно и для аллергического воспаления. Женщины, склонные к аллергии, легче могут забеременеть, а их дети рождаются в лучшем общем состоянии [9].
С другой стороны, H. Danielewicz и соавт. в своем исследовании показали, что 48,0% беременных женщин, живущих в городе, сенсибилизированы как минимум к одному аллергену. Женщины с атопией реже имели дома домашних животных, а также имели более высокий уровень общего иммуноглобулина (Ig)E. Из 200 женщин
190 (95%) были успешно прослежены до 3-го месяца жизни ребенка, когда был проведен первый врачебный осмотр. Основные параметры новорожденных статистически значимо не отличались у женщин с атопией и без нее [10].
К диагностике и лечению аллергических заболеваний и возникших аллергических реакций у беременных необходимо подходить предельно грамотно и взвешенно. Диагностика аллергических состояний у беременных должна опираться на подробный анамнез и анализ симптомов. Для диагностики могут быть полезны дневник симптомов аллергии и избегание предполагаемых аллергенов, сопровождаемое мониторингом изменений аллергических симптомов. Следует подчеркнуть, что для диагностики пищевой аллергии важно не рекомендовать беременной жесткую элиминационную диету, поскольку это может негативно повлиять на статус питания как матери, так и растущего ребенка [11].
Диагностика in vitro должна включать серологические тесты на аллерген-специфический IgE, ImmunoCAP, или радиоаллергосорбентный тест (RAST-тест), или тест трансформации лимфоцитов для диагностики аллергических реакций 4-го типа. Данные тесты предпочтительнее кожных и провокационных тестов, которые следует отложить до послеродового периода из-за возможных, хотя и крайне редких, анафилактических реакций [12].
Терапию аллергических заболеваний разделяют на немедикаментозную и медикаментозную. Краеугольным камнем не только немедикаментозного лечения, но и профилактики аллергии стоит считать диетические рекомендации, направленные на избегание потребления аллергенных продуктов, однако к ним во время беременности стоит прибегать с осторожностью.
В то же время данные ряда исследований показывают, что отказ матери от аллергенных продуктов во время беременности не снижает риск аллергических заболеваний у детей, независимо от того, относится ли младенец к группе высокого риска или нет. Таким образом, Американская ассоциация педиатров (ААР), Европейское общество детской аллергологии и клинической иммунологии (ESPACI) и Европейское общество детской гастроэнтерологии, гепатологии и питания (ESPGHAN)
не рекомендуют во время беременности строгие ограничивающие диеты для беременных [13, 14].
Напротив, некоторые исследования показывают, что избегание может фактически увеличить риск для потомства. Так, например, в крупном когортном исследовании S. Bunyavanich и соавт. изучали потребление беременными арахиса, молока и пшеницы во время беременности и последующего развития аллергических заболеваний в 1277 парах мать-ребенок [15]. Участники заполняли анкеты начиная с первого пренатального скрининга, на протяжении всей беременности и ежегодно после рождения. Детей отслеживали до среднего возраста 7,9 года и оценивали наличие пищевой аллергии, астмы, аллергического ринита и атопического дерматита, а также измеряли уровни сывороточного специфического IgE. Оказалось, что большее потребление матерью арахиса в течение I триместра беременности было связано со снижением вероятности аллергической реакции на арахис (отношение шансов – ОШ 0,53, 95% доверительный интервал – ДИ 0,30–0,94), а более высокое потребление молока в I триместре было связано со снижением вероятности астмы и аллергического ринита. В еще одном проспективном когортном исследовании среди 8205 детей, принимавших участие в исследовании «Растем сегодня 2» (Growing Up Today Study 2), у 140 детей была выявлена аллергия на арахис или лесной орех. Аллергия была подтверждена независимыми специалистами. Частота аллергии на арахис или лесные орехи была значительно ниже среди детей матерей, не страдающих аллергией на орехи, которые потребляли арахис или лесные орехи более пяти раз в месяц в своем рационе до беременности, по сравнению с детьми матерей, которые потребляли арахис или лесные орехи реже одного раза в месяц (ОШ 0,31, 95% ДИ 0,13–0,75) [16].
Противоаллергические лекарственные средства и беременность
В настоящее время безопасность назначения лекарственных средств (ЛС) при беременности может представлять некоторые сложности для практикующего врача. Основный принцип терапии аллергии во время беременности – избегать контакта с аллергеном, когда это возможно, ввиду того что применение системных ЛС должно быть сведено к минимуму.
Прежде всего стоит напомнить, что основные противоаллергические ЛС можно классифицировать следующим образом:
1. Средства, препятствующие освобождению гистамина и других медиаторов аллергии:
а) глюкокортикоиды;
б) кромоглициевая кислота.
2. Противогистаминные средства.
С 1979 г. в мире существует классификация ЛС, применяемых при беременности, утвержденная FDA (Food and Drug Administration – Управление по контролю за качеством пищевых продуктов и лекарственных средств США). Классификация включает 5 рангов (A, B, C, D и X), обозначающих возрастающие уровни риска. Эта система классификации широко применяется в США и во всем мире. Категория А указывает на то, что адекватные и хорошо контролируемые исследования, проведенные среди беременных женщин, не выявили неблагоприятного воздействия на плод. Категория B указывает на то, что репродуктивные исследования на животных не выявили риска для плода, в то время как адекватные хорошо контролируемые исследования с участием беременных женщин не проводились. Категория C говорит о том, что адекватные и хорошо контролируемые исследования среди беременных женщин не выявили риска, но исследования на животных показали неблагоприятное воздействие на плод. Категория D указывает на доказательства существования риска для плода, основанные на данных о нежелательных реакциях, полученных в ходе исследований и постмаркетинговых исследований или исследований с участием людей. Потенциальные преимущества могут служить основанием для применения препаратов категорий С и D во время беременности, несмотря на потенциальные риски. Категория X указывает на то, что контролируемые исследования на животных или людях показали аномалии развития плода; таким образом, риски явно превышают потенциальную пользу [17].
С другой стороны, не все ЛС в настоящее время классифицированы FDA по риску для плода. В этих случаях возможно обратиться к австралийской классификации AU TGA, которая несколько отличается от классификации FDA, но в целом основана на тех же принципах. Категория А включает ЛС, которые принимали большое число беременных женщин и женщин детородного возраста без какого-либо доказанного увеличения частоты пороков развития или других, прямых или косвенных вредных воздействий на плод. Категория В включает несколько подкатегорий: B1, B2 и B3. Категория В1 охватывает ЛС, которые принимались только ограниченным числом беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека. При этом исследования на животных не выявили свидетельств повышенного риска повреждения плода. В категорию В2 входят ЛС, которые применяли только у ограниченного числа беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека, а исследования на животных неадекватны или могут отсутствовать, но имеющиеся данные не свидетельствуют о повышенном риске повреждения плода. Категория В3 охватывает ЛС, которые принимались только ограниченным числом беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека. Исследования на животных показали свидетельства учащения случаев повреждения плода, значение которого у человека считается неопределенным. Категория С включает ЛС, которые вследствие своего фармакологического действия оказали или могут быть заподозрены в причинении вредного воздействия на плод человека или новорожденного, не вызывая пороков развития. Эти эффекты могут быть обратимыми. В категорию D входят ЛС, которые вызвали, предположительно вызвали или могут вызвать увеличение частоты случаев пороков развития человеческого плода или необратимых повреждений. Эти препараты также могут иметь неблагоприятные фармакологические эффекты. Категория Х включает ЛС, которые имеют настолько высокий риск необратимого повреждения плода, что их не следует использовать во время беременности или при возможности беременности [18].
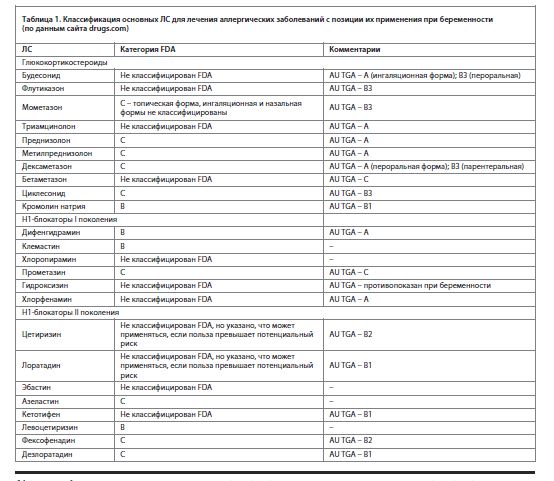 Таким образом, в решении о назначении ЛС в спорных ситуациях возможно обращение к данным двум классификациям.
Таким образом, в решении о назначении ЛС в спорных ситуациях возможно обращение к данным двум классификациям.
Классификация основных ЛС для лечения аллергических заболеваний с позиции их применения при беременности представлена в табл. 1.
Отдельно стоит упомянуть применение при беременности назальных деконгестантов. В ряде случаев врачи при лечении аллергического ринита находят применение и данной группе ЛС. Ни один из них в настоящее не классифицирован FDA и AU TGA. В крупном эпидемиологическом исследовании, авторы которого проанализировали данные за 17 лет (1993–2010 гг.), было показано, что с применением интраназальных деконгестантов в I триместре беременности связано развитие пилоростеноза (ОШ 1,9, 95% ДИ 1,0–3,5), выше вероятность при применении производных имидазолина – оксиметазолина или ксилометазолина (ОШ 2,2, 95% ДИ 1,1–4,5) и наиболее часто пилоростеноз развивался при применении ксилометазолина (ОШ 2,9, 95% ДИ 1,0–7,9). Во II или III триместрах таких взаимосвязей обнаружено не было. Риск образования трахеопищеводного свища был связан с приемом производных имидазолина в I триместре (ОШ 3,3, 95% ДИ 1,2,–8,9). Эта связь отсутствовала во II или III триместре. Авторы также обнаружили связь между аномалиями собирательной системы почек и воздействием оксиметазолина во II триместре (ОШ 3,1, 95% ДИ 1,3–6,9) [19].
Общая рекомендация при применении интраназальных деконгестанов – не превышать рекомендуемую дозу.
Таким образом, на основании имеющихся данных можно предложить следующие рекомендации:
1. Женщин с тяжелыми аллергическими заболеваниями следует обследовать до беременности для
безопасного проведения кожных проб, провокационных тестов или других исследований, которые могут быть необходимы для постановки окончательного диагноза, и формирования плана ведения их во время беременности.
2. Ринит достаточно часто встречается во время беременности, и его этиология включает ринит беременных, аллергический ринит, синусит и медикаментозный ринит. В данной ситуации промывание носа физиологическим раствором может быть эффективно при всех формах ринита и должно быть рекомендовано в первую очередь [20, 21].
3. Отдельно стоит упомянуть ринит беременных, к симптомам которого относятся заложенность носа и выделения, продолжающиеся в течение 6 нед или более во время беременности, при отсутствии других причин ринита. Симптомы полностью разрешаются в течение
2 нед после родов. В большинстве случаев с ринитом беременных возможно справиться только немедикаментозными мерами [22].
4. У беременных женщин с сохраняющимися симптомами аллергического ринита на фоне немедикаментозного лечения возможно применять:
а) интраназальные формы кромолина натрия (одно впрыскивание в ноздрю до шести раз в день) для пациентов с легкими симптомами;
б) назальные спреи с глюкокортикоидами в случае средней и тяжелой степени течения заболевания;
в) пероральные H1-антигистаминные препараты цетиризин и лоратадин могут быть препаратами выбора в данном случае;
г) избегать или ограниченно использовать назальные деконгестанты, так как они могут вызвать повторную заложенность после нескольких дней использования.
5. Беременным с хронической крапивницей возможно назначение лоратадина или цетиризина. В случае тяжелых обострений возможно пероральное назначение преднизолона, лучше во II и III триместрах [23].
6. Лечение атопического дерматита во время беременности должно быть направлено на предотвращение контакта с провоцирующими факторами, максимальное использование смягчающих средств и пероральных антигистаминных препаратов при наличии зуда:
а) из топических средств возможно применение гидрокортизона;
б) возможно назначение коротких пероральных курсов преднизолона во II и III триместрах, однако следует избегать приема пероральных глюкокортикоидов в течение I триместра.
Учитывая, что в настоящее время нет единых рекомендаций, посвященных терапии аллергических заболеваний при беременности, во многих случаях безопасность лечения зависит от мнения и опыта врача.
В связи с этим необходимо создание клинических рекомендаций лечения аллергических заболеваний, в соответствии с которыми практикующий специалист может принять верное решение.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Аникин Георгий Станиславович – доц. каф. клинической фармакологии и пропедевтики внутренних болезней Института клинической медицины ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет), ФГБУ «Поликлиника №3», филиал «Хадасса Медикал ЛТД». E-mail: medi321@mail.ru
Georgy S. Anikin – Associate Professor, Sechenov First Moscow State Medical University (Sechenov University), Clinic №3, Branch Office of Hadassah Medical Ltd. E-mail: medi321@mail.ru
Илютина Серафима Анатольевна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Serafima A. Ilyutina – student, Sechenov First Moscow State Medical University (Sechenov University)
Мехоношина Ольга Олеговна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Olga O. Mekhonoshina – student, Sechenov First Moscow State Medical University (Sechenov University)
Хачатуров Михаил Викторович – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Mikhail V. Khachaturov – student, Sechenov First Moscow State Medical University (Sechenov University)
Костин Роман Константинович – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Roman K. Kostin – student, Sechenov First Moscow State Medical University (Sechenov University)
Исаакян Юрий Анатольевич – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Yury A. Isaakyan – student, Sechenov First Moscow State Medical University (Sechenov University)
Мезенчук Анастасия Игоревна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Anastasia I. Mezenchyuk – student, Sechenov First Moscow State Medical University (Sechenov University)
Лавров Владислав Сергеевич – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Vladislav S. Lavrov – student, Sechenov First Moscow State Medical University (Sechenov University)
Статья поступила в редакцию / The article received: 21.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022
Georgy S. Anikin1–3, Serafima A. Ilyutina1, Olga O. Mekhonoshina1, Mikhail V. Khachaturov1, Roman K. Kostin1, Yury A. Isaakyan1, Anastasia I. Mezenchyuk1, Vladislav S. Lavrov1
Abstract
The paper reports the current data on the use of allergy drugs in pregnancy and discusses the issues related to therapy of certain types of allergy in pregnant women.
Key words: pregnancy, allergy, treatment, fetus, medications, drug.
For citation: Anikin G.S., Ilyutina S.A., Mekhonoshina O.O., Khachaturov M.V., Kostin R.K., Isaakyan Yu.A., Mezenchyuk A.I., Lavrov V.S. Features of allergy treatment in pregnant women. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 12–16.
DOI: 10.47407/kragr2022.2.34.000036
В настоящее в мире от аллергии страдают более
1 млрд человек [1]. Активная урбанизация, рост числа загрязняющих производств, увеличение возраста первородящих постоянно увеличивают число людей, страдающих аллергией. Во время беременности наличие аллергического заболевания влияет как на мать, так и на плод, но в настоящее время нет четко выявленной взаимосвязи между наличием аллергии и неблагоприятными исходами беременности, таким как мертворождение или преждевременные роды. Так, H. Trønnes и соавт. в 2014 г. провели анализ национальных норвежских регистров, проанализировав в общей сложности 1 974 226 фактов рождения. С одной стороны, они подтвердили ранее известную связь астмы у матери с повышенным риском преждевременных родов, но с другой – неожиданно обнаружили, что наличие атопического дерматита и аллергического риноконъюнктивита у матери достоверно ассоциировано со снижением риска преждевременных родов и мертворождения. Механизмы этих защитных ассоциаций остаются неясны, и эти результаты требуют подтверждения в дальнейших исследованиях [2]. В другом анализе M. Saito-Abe и соавт. в рамках национального когортного исследования «Окружающая среда и дети», проводимого в Японии с 2011 г., выявили, что наличие таких аллергических заболеваний у матери, как астма, аллергический ринит, аллергический конъюнктивит, пищевая аллергия, лекарственная аллергия и контактный дерматит, за исключением атопического дерматита, могут повышать риск преждевременных родов [3].
Интересно, что наличие высшего образования и высокий социально-экономический статус ассоциированы не только с более высоким риском аллергии, но в то же время с более низким риском неблагоприятного исхода беременности [4, 5].
Т. Wegmann и соавт. в 1993 г. впервые отметили, что во время беременности происходит сдвиг от ответа Th1 к Th2, что способствует предотвращению развития реакции отторжения плода [6]. Ряд клинических исследований также показал смещение в сторону Th2. В то же время увеличение Th1-отношения наблюдается в случаях повторного невынашивания беременности и при преэклампсии [7, 8].
Превалирование Th2 физиологически необходимо на разных стадиях развития плода. В то же время преобладание Th2 характерно и для аллергического воспаления. Женщины, склонные к аллергии, легче могут забеременеть, а их дети рождаются в лучшем общем состоянии [9].
С другой стороны, H. Danielewicz и соавт. в своем исследовании показали, что 48,0% беременных женщин, живущих в городе, сенсибилизированы как минимум к одному аллергену. Женщины с атопией реже имели дома домашних животных, а также имели более высокий уровень общего иммуноглобулина (Ig)E. Из 200 женщин
190 (95%) были успешно прослежены до 3-го месяца жизни ребенка, когда был проведен первый врачебный осмотр. Основные параметры новорожденных статистически значимо не отличались у женщин с атопией и без нее [10].
К диагностике и лечению аллергических заболеваний и возникших аллергических реакций у беременных необходимо подходить предельно грамотно и взвешенно. Диагностика аллергических состояний у беременных должна опираться на подробный анамнез и анализ симптомов. Для диагностики могут быть полезны дневник симптомов аллергии и избегание предполагаемых аллергенов, сопровождаемое мониторингом изменений аллергических симптомов. Следует подчеркнуть, что для диагностики пищевой аллергии важно не рекомендовать беременной жесткую элиминационную диету, поскольку это может негативно повлиять на статус питания как матери, так и растущего ребенка [11].
Диагностика in vitro должна включать серологические тесты на аллерген-специфический IgE, ImmunoCAP, или радиоаллергосорбентный тест (RAST-тест), или тест трансформации лимфоцитов для диагностики аллергических реакций 4-го типа. Данные тесты предпочтительнее кожных и провокационных тестов, которые следует отложить до послеродового периода из-за возможных, хотя и крайне редких, анафилактических реакций [12].
Терапию аллергических заболеваний разделяют на немедикаментозную и медикаментозную. Краеугольным камнем не только немедикаментозного лечения, но и профилактики аллергии стоит считать диетические рекомендации, направленные на избегание потребления аллергенных продуктов, однако к ним во время беременности стоит прибегать с осторожностью.
В то же время данные ряда исследований показывают, что отказ матери от аллергенных продуктов во время беременности не снижает риск аллергических заболеваний у детей, независимо от того, относится ли младенец к группе высокого риска или нет. Таким образом, Американская ассоциация педиатров (ААР), Европейское общество детской аллергологии и клинической иммунологии (ESPACI) и Европейское общество детской гастроэнтерологии, гепатологии и питания (ESPGHAN)
не рекомендуют во время беременности строгие ограничивающие диеты для беременных [13, 14].
Напротив, некоторые исследования показывают, что избегание может фактически увеличить риск для потомства. Так, например, в крупном когортном исследовании S. Bunyavanich и соавт. изучали потребление беременными арахиса, молока и пшеницы во время беременности и последующего развития аллергических заболеваний в 1277 парах мать-ребенок [15]. Участники заполняли анкеты начиная с первого пренатального скрининга, на протяжении всей беременности и ежегодно после рождения. Детей отслеживали до среднего возраста 7,9 года и оценивали наличие пищевой аллергии, астмы, аллергического ринита и атопического дерматита, а также измеряли уровни сывороточного специфического IgE. Оказалось, что большее потребление матерью арахиса в течение I триместра беременности было связано со снижением вероятности аллергической реакции на арахис (отношение шансов – ОШ 0,53, 95% доверительный интервал – ДИ 0,30–0,94), а более высокое потребление молока в I триместре было связано со снижением вероятности астмы и аллергического ринита. В еще одном проспективном когортном исследовании среди 8205 детей, принимавших участие в исследовании «Растем сегодня 2» (Growing Up Today Study 2), у 140 детей была выявлена аллергия на арахис или лесной орех. Аллергия была подтверждена независимыми специалистами. Частота аллергии на арахис или лесные орехи была значительно ниже среди детей матерей, не страдающих аллергией на орехи, которые потребляли арахис или лесные орехи более пяти раз в месяц в своем рационе до беременности, по сравнению с детьми матерей, которые потребляли арахис или лесные орехи реже одного раза в месяц (ОШ 0,31, 95% ДИ 0,13–0,75) [16].
Противоаллергические лекарственные средства и беременность
В настоящее время безопасность назначения лекарственных средств (ЛС) при беременности может представлять некоторые сложности для практикующего врача. Основный принцип терапии аллергии во время беременности – избегать контакта с аллергеном, когда это возможно, ввиду того что применение системных ЛС должно быть сведено к минимуму.
Прежде всего стоит напомнить, что основные противоаллергические ЛС можно классифицировать следующим образом:
1. Средства, препятствующие освобождению гистамина и других медиаторов аллергии:
а) глюкокортикоиды;
б) кромоглициевая кислота.
2. Противогистаминные средства.
С 1979 г. в мире существует классификация ЛС, применяемых при беременности, утвержденная FDA (Food and Drug Administration – Управление по контролю за качеством пищевых продуктов и лекарственных средств США). Классификация включает 5 рангов (A, B, C, D и X), обозначающих возрастающие уровни риска. Эта система классификации широко применяется в США и во всем мире. Категория А указывает на то, что адекватные и хорошо контролируемые исследования, проведенные среди беременных женщин, не выявили неблагоприятного воздействия на плод. Категория B указывает на то, что репродуктивные исследования на животных не выявили риска для плода, в то время как адекватные хорошо контролируемые исследования с участием беременных женщин не проводились. Категория C говорит о том, что адекватные и хорошо контролируемые исследования среди беременных женщин не выявили риска, но исследования на животных показали неблагоприятное воздействие на плод. Категория D указывает на доказательства существования риска для плода, основанные на данных о нежелательных реакциях, полученных в ходе исследований и постмаркетинговых исследований или исследований с участием людей. Потенциальные преимущества могут служить основанием для применения препаратов категорий С и D во время беременности, несмотря на потенциальные риски. Категория X указывает на то, что контролируемые исследования на животных или людях показали аномалии развития плода; таким образом, риски явно превышают потенциальную пользу [17].
С другой стороны, не все ЛС в настоящее время классифицированы FDA по риску для плода. В этих случаях возможно обратиться к австралийской классификации AU TGA, которая несколько отличается от классификации FDA, но в целом основана на тех же принципах. Категория А включает ЛС, которые принимали большое число беременных женщин и женщин детородного возраста без какого-либо доказанного увеличения частоты пороков развития или других, прямых или косвенных вредных воздействий на плод. Категория В включает несколько подкатегорий: B1, B2 и B3. Категория В1 охватывает ЛС, которые принимались только ограниченным числом беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека. При этом исследования на животных не выявили свидетельств повышенного риска повреждения плода. В категорию В2 входят ЛС, которые применяли только у ограниченного числа беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека, а исследования на животных неадекватны или могут отсутствовать, но имеющиеся данные не свидетельствуют о повышенном риске повреждения плода. Категория В3 охватывает ЛС, которые принимались только ограниченным числом беременных женщин и женщин детородного возраста без увеличения частоты пороков развития или других прямых или косвенных вредных воздействий на плод человека. Исследования на животных показали свидетельства учащения случаев повреждения плода, значение которого у человека считается неопределенным. Категория С включает ЛС, которые вследствие своего фармакологического действия оказали или могут быть заподозрены в причинении вредного воздействия на плод человека или новорожденного, не вызывая пороков развития. Эти эффекты могут быть обратимыми. В категорию D входят ЛС, которые вызвали, предположительно вызвали или могут вызвать увеличение частоты случаев пороков развития человеческого плода или необратимых повреждений. Эти препараты также могут иметь неблагоприятные фармакологические эффекты. Категория Х включает ЛС, которые имеют настолько высокий риск необратимого повреждения плода, что их не следует использовать во время беременности или при возможности беременности [18].
Классификация основных ЛС для лечения аллергических заболеваний с позиции их применения при беременности представлена в табл. 1.
Отдельно стоит упомянуть применение при беременности назальных деконгестантов. В ряде случаев врачи при лечении аллергического ринита находят применение и данной группе ЛС. Ни один из них в настоящее не классифицирован FDA и AU TGA. В крупном эпидемиологическом исследовании, авторы которого проанализировали данные за 17 лет (1993–2010 гг.), было показано, что с применением интраназальных деконгестантов в I триместре беременности связано развитие пилоростеноза (ОШ 1,9, 95% ДИ 1,0–3,5), выше вероятность при применении производных имидазолина – оксиметазолина или ксилометазолина (ОШ 2,2, 95% ДИ 1,1–4,5) и наиболее часто пилоростеноз развивался при применении ксилометазолина (ОШ 2,9, 95% ДИ 1,0–7,9). Во II или III триместрах таких взаимосвязей обнаружено не было. Риск образования трахеопищеводного свища был связан с приемом производных имидазолина в I триместре (ОШ 3,3, 95% ДИ 1,2,–8,9). Эта связь отсутствовала во II или III триместре. Авторы также обнаружили связь между аномалиями собирательной системы почек и воздействием оксиметазолина во II триместре (ОШ 3,1, 95% ДИ 1,3–6,9) [19].
Общая рекомендация при применении интраназальных деконгестанов – не превышать рекомендуемую дозу.
Таким образом, на основании имеющихся данных можно предложить следующие рекомендации:
1. Женщин с тяжелыми аллергическими заболеваниями следует обследовать до беременности для
безопасного проведения кожных проб, провокационных тестов или других исследований, которые могут быть необходимы для постановки окончательного диагноза, и формирования плана ведения их во время беременности.
2. Ринит достаточно часто встречается во время беременности, и его этиология включает ринит беременных, аллергический ринит, синусит и медикаментозный ринит. В данной ситуации промывание носа физиологическим раствором может быть эффективно при всех формах ринита и должно быть рекомендовано в первую очередь [20, 21].
3. Отдельно стоит упомянуть ринит беременных, к симптомам которого относятся заложенность носа и выделения, продолжающиеся в течение 6 нед или более во время беременности, при отсутствии других причин ринита. Симптомы полностью разрешаются в течение
2 нед после родов. В большинстве случаев с ринитом беременных возможно справиться только немедикаментозными мерами [22].
4. У беременных женщин с сохраняющимися симптомами аллергического ринита на фоне немедикаментозного лечения возможно применять:
а) интраназальные формы кромолина натрия (одно впрыскивание в ноздрю до шести раз в день) для пациентов с легкими симптомами;
б) назальные спреи с глюкокортикоидами в случае средней и тяжелой степени течения заболевания;
в) пероральные H1-антигистаминные препараты цетиризин и лоратадин могут быть препаратами выбора в данном случае;
г) избегать или ограниченно использовать назальные деконгестанты, так как они могут вызвать повторную заложенность после нескольких дней использования.
5. Беременным с хронической крапивницей возможно назначение лоратадина или цетиризина. В случае тяжелых обострений возможно пероральное назначение преднизолона, лучше во II и III триместрах [23].
6. Лечение атопического дерматита во время беременности должно быть направлено на предотвращение контакта с провоцирующими факторами, максимальное использование смягчающих средств и пероральных антигистаминных препаратов при наличии зуда:
а) из топических средств возможно применение гидрокортизона;
б) возможно назначение коротких пероральных курсов преднизолона во II и III триместрах, однако следует избегать приема пероральных глюкокортикоидов в течение I триместра.
Учитывая, что в настоящее время нет единых рекомендаций, посвященных терапии аллергических заболеваний при беременности, во многих случаях безопасность лечения зависит от мнения и опыта врача.
В связи с этим необходимо создание клинических рекомендаций лечения аллергических заболеваний, в соответствии с которыми практикующий специалист может принять верное решение.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Аникин Георгий Станиславович – доц. каф. клинической фармакологии и пропедевтики внутренних болезней Института клинической медицины ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет), ФГБУ «Поликлиника №3», филиал «Хадасса Медикал ЛТД». E-mail: medi321@mail.ru
Georgy S. Anikin – Associate Professor, Sechenov First Moscow State Medical University (Sechenov University), Clinic №3, Branch Office of Hadassah Medical Ltd. E-mail: medi321@mail.ru
Илютина Серафима Анатольевна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Serafima A. Ilyutina – student, Sechenov First Moscow State Medical University (Sechenov University)
Мехоношина Ольга Олеговна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Olga O. Mekhonoshina – student, Sechenov First Moscow State Medical University (Sechenov University)
Хачатуров Михаил Викторович – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Mikhail V. Khachaturov – student, Sechenov First Moscow State Medical University (Sechenov University)
Костин Роман Константинович – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Roman K. Kostin – student, Sechenov First Moscow State Medical University (Sechenov University)
Исаакян Юрий Анатольевич – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Yury A. Isaakyan – student, Sechenov First Moscow State Medical University (Sechenov University)
Мезенчук Анастасия Игоревна – студентка ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Anastasia I. Mezenchyuk – student, Sechenov First Moscow State Medical University (Sechenov University)
Лавров Владислав Сергеевич – студент ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Vladislav S. Lavrov – student, Sechenov First Moscow State Medical University (Sechenov University)
Статья поступила в редакцию / The article received: 21.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022
29 декабря 2022
Количество просмотров: 1746

