Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Клинический разбор в акушерстве, гинекологии и репродуктологии № 3-4 2022
Особенности программ вспомогательных репродуктивных технологий у пациенток с ожирением: клинические рекомендации и собственные данные
Аннотация
Специалисты утверждают, то ожирение – это глобальная эпидемия, охватившая весь мир. По данным Всемирной организации здравоохранения, 1,6 млрд человек имеют избыточную массу тела, а 40 млн страдают ожирением. Растет и число детей с ожирением. Более 1/2 всех людей, страдающих ожирением, живут в десяти странах мира – к сожалению, Россия входит в их число. Этой важной теме было посвящено выступление в рамках инновационного проекта FERTILITY TODAY Юлии Алексеевны Колоды – гинеколога-эндокринолога, репродуктолога, кандидата медицинских наук, доцента кафедры акушерства и гинекологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, медицинского директора центра репродукции «Линии жизни», руководителя комитета по образованию Российской ассоциации репродукции человека, члена Европейского общества репродукции человека.
Ключевые слова: ожирение, беременность, коморбидная патология, репродуктивные потери.
Для цитирования: Колода Ю.А. Особенности программ вспомогательных репродуктивных технологий у пациенток с ожирением: клинические рекомендации и собственные данные. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 47–50.
DOI: 10.47407/kragr2022.2.34.000042
Специалисты утверждают, то ожирение – это глобальная эпидемия, охватившая весь мир. По данным Всемирной организации здравоохранения, 1,6 млрд человек имеют избыточную массу тела, а 40 млн страдают ожирением. Растет и число детей с ожирением. Более 1/2 всех людей, страдающих ожирением, живут в десяти странах мира – к сожалению, Россия входит в их число. Этой важной теме было посвящено выступление в рамках инновационного проекта FERTILITY TODAY Юлии Алексеевны Колоды – гинеколога-эндокринолога, репродуктолога, кандидата медицинских наук, доцента кафедры акушерства и гинекологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, медицинского директора центра репродукции «Линии жизни», руководителя комитета по образованию Российской ассоциации репродукции человека, члена Европейского общества репродукции человека.
Ключевые слова: ожирение, беременность, коморбидная патология, репродуктивные потери.
Для цитирования: Колода Ю.А. Особенности программ вспомогательных репродуктивных технологий у пациенток с ожирением: клинические рекомендации и собственные данные. Клинический разбор в акушерстве, гинекологии и репродуктологии. 2022; 3–4: 47–50.
DOI: 10.47407/kragr2022.2.34.000042
Features of assisted reproductive technology programmes in obese patients: clinical guidelines and original data
Yulia A. Koloda
Abstract
Experts say that obesity is a global pandemic that is sweeping the world. According to the World Health Organization, 1.6 billion people are overweight and 40 million are obese. The number of obese children is rising too. More than 1/2 of all obese people live in ten countries around the world. Unfortunately, Russia is one of these countries. The speech of Yulia A. Koloda, gynecologist-endocrinologist, fertility specialist, Cand. Sci. (Med.), Associate Professor at the Department of Obstetrics and Gynecology of the Russian Medical Academy of Continuous Professional Education, medical director at the Life Line reproductive care center, Head of the Education Committee of the Russian Association of Human Reproduction, member of the European Society of Human Reproduction, as part of the FERTILITY TODAY innovative project was focused on this challenging issue.
Key words: obesity, pregnancy, comorbidity, reproductive losses.
For citation: Koloda Yu.A. Features of assisted reproductive technology programmes in obese patients: clinical guidelines and original data. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 47–50. DOI: 10.47407/kragr2022.2.34.000042
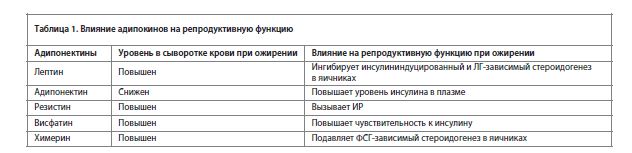 Влияние ожирения на репродуктивную сферу изучено довольно подробно. Пациенткам с ожирением требуется больше времени для наступления беременности, а частота бесплодия у них в 3 раза выше (вероятность наступления беременности снижается на 5% на каждый кг/м2 при индексе массы тела – ИМТ более 29 кг/м2). У пациенток с ожирением чаще бывают нарушения менструального цикла и ановуляцция, патология эндометрия и в целом наблюдается сниженный потенциал к оплодотворению. Но врачу важно помнить, что фертильность у таких женщин не сведена к нулю и поэтому они нуждаются в контрацепции. Неблагоприятное влияние избыточной массы тела реализуется за счет развития гиперинсулинемии и инсулинорезистентности (ИР), гиперандрогении, повышения уровня лептина и лептинорезистентности, гиперкоагуляции и нарушения фибринолиза, воспалительных изменений. Было показано, что многие адипокины, вырабатываемые жировой тканью, негативно влияют на репродуктивную функцию (табл. 1), изменяя выработку лютеинизирующего гормона (ЛГ), инсулина, стероидогенез. Таким образом, ожирение может стать основной или сопутствующей причиной бесплодия. Среди женщин, обращающихся к специалистам для лечения методами вспомогательных репродуктивных технологий (ВРТ), распространенность ожирения весьма высока.
Влияние ожирения на репродуктивную сферу изучено довольно подробно. Пациенткам с ожирением требуется больше времени для наступления беременности, а частота бесплодия у них в 3 раза выше (вероятность наступления беременности снижается на 5% на каждый кг/м2 при индексе массы тела – ИМТ более 29 кг/м2). У пациенток с ожирением чаще бывают нарушения менструального цикла и ановуляцция, патология эндометрия и в целом наблюдается сниженный потенциал к оплодотворению. Но врачу важно помнить, что фертильность у таких женщин не сведена к нулю и поэтому они нуждаются в контрацепции. Неблагоприятное влияние избыточной массы тела реализуется за счет развития гиперинсулинемии и инсулинорезистентности (ИР), гиперандрогении, повышения уровня лептина и лептинорезистентности, гиперкоагуляции и нарушения фибринолиза, воспалительных изменений. Было показано, что многие адипокины, вырабатываемые жировой тканью, негативно влияют на репродуктивную функцию (табл. 1), изменяя выработку лютеинизирующего гормона (ЛГ), инсулина, стероидогенез. Таким образом, ожирение может стать основной или сопутствующей причиной бесплодия. Среди женщин, обращающихся к специалистам для лечения методами вспомогательных репродуктивных технологий (ВРТ), распространенность ожирения весьма высока.
До сих пор влияние ожирения на программы ВРТ остается неоднозначным и продолжает обсуждаться. Недостаток клинических исследований в этой области заключается в том, что они почти все ретроспективные, наблюдательные, выборка крайне гетерогенная: в одной группе могут быть пациенты с ожирением и избыточной массой тела, врачи используют разные протоколы стимуляции, разные стартовые дозы гонадотропинов, пациентки обладают разными метаболическими и гормональными характеристиками и имеют разный тип ожирения. На успешность программ ВРТ в принципе влияет немало факторов – это и овариальный резерв, и возраст пациентки, и наличие сопутствующих заболеваний (например, синдром поликистозных яичников – СПКЯ).
Первый систематический обзор, опубликованный в 2007 г., показал, что пациенткам с ожирением требуется более высокая доза гонадотропинов, у них получают меньше ооцитов, выше частота отмены циклов экстракорпорального оплодотворения (ЭКО). При этом, понимая, что пациентки с ожирением могут относиться к разным категориям (например, с плохим ответом на стимуляцию из-за гонадотропинорезистентности), исследователи показали, что ожирение в сочетании с ИР, гиперинсулинемией и СПКЯ сопровождается высоким риском синдрома гиперстимуляции яичников, поэтому стимулировать таких пациенток сложно, ведь нужно особенно аккуратно рассчитывать дозу препаратов. С увеличением ИМТ повышается порог экзогенного фолликулостимулирующего гормона (ФСГ) за счет ИР и лептинорезистентности, различий в метаболическом клиренсе, нарушенной абсорбции в подкожно-жировой ткани и пр. При ожирении снижается экспрессия рецепторов ФСГ и продукция эстрадиола в клетках гранулезы. По данным литературы, существует положительная корреляция между показателями ИМТ и уровнем инсулина и глюкозы в крови и фолликулярной жидкости (корреляции с лептином не выявлено). Некоторые специалисты сообщают, что у пациенток с ожирением и избыточной массой тела получают меньшее число ооцитов из-за технических трудностей при пункции (большая доза наркотизирующих средств, более длительная анестезия, затруднение визуализации яичника во время манипуляции), а также меньшего числа растущих фолликулов.
 Метаанализ 2011 г., включавший 33 исследования (47 967 циклов), в которых участвовали пациентки с избыточной массой тела и отдельно – ожирением, показал снижение частоты наступления беременности в программах ВРТ, при этом наименьшая эффективность программ отмечалась у женщин с ИМТ>30 кг/м2 и в возрасте старше 35 лет. Другой метаанализ, опубликованный в 2019 г. (21 исследование), продемонстрировал, что у пациенток с ожирением (ИМТ>30 кг/м2) частота живорождений ниже, чем у пациенток с нормальной массой тела (ИМТ 18,5–24,9 кг/м2). Подгрупповой анализ данных показал, что прогноз ухудшается у женщин с СПКЯ. Китайские ученые (2019 г.) показали, что частота невынашивания беременности в I и II триместре у пациенток с ожирением выше, чем у женщин с нормальной массой тела, кроме того, ожирение ассоциировалось со значительным снижением частоты имплантации, клинической беременности и частоты живорождений. Показано, что у пациенток с ожирением нередко сложно увидеть кончик катетера при переносе эмбрионов и в нем чаще обнаруживается кровь, а ведь известно, что перенос эмбрионов под контролем ультразвукового исследования повышает частоту наступления беременности, а качество визуализации коррелирует с указанной частотой (хорошее – 41,5%, плохое – 16,7%).
Метаанализ 2011 г., включавший 33 исследования (47 967 циклов), в которых участвовали пациентки с избыточной массой тела и отдельно – ожирением, показал снижение частоты наступления беременности в программах ВРТ, при этом наименьшая эффективность программ отмечалась у женщин с ИМТ>30 кг/м2 и в возрасте старше 35 лет. Другой метаанализ, опубликованный в 2019 г. (21 исследование), продемонстрировал, что у пациенток с ожирением (ИМТ>30 кг/м2) частота живорождений ниже, чем у пациенток с нормальной массой тела (ИМТ 18,5–24,9 кг/м2). Подгрупповой анализ данных показал, что прогноз ухудшается у женщин с СПКЯ. Китайские ученые (2019 г.) показали, что частота невынашивания беременности в I и II триместре у пациенток с ожирением выше, чем у женщин с нормальной массой тела, кроме того, ожирение ассоциировалось со значительным снижением частоты имплантации, клинической беременности и частоты живорождений. Показано, что у пациенток с ожирением нередко сложно увидеть кончик катетера при переносе эмбрионов и в нем чаще обнаруживается кровь, а ведь известно, что перенос эмбрионов под контролем ультразвукового исследования повышает частоту наступления беременности, а качество визуализации коррелирует с указанной частотой (хорошее – 41,5%, плохое – 16,7%).
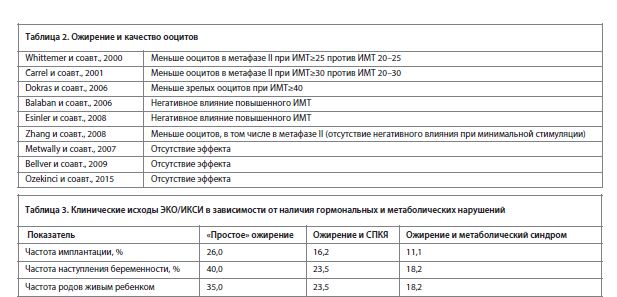
Вопрос о качестве ооцитов у женщин с ожирением остается отрытым. В научной литературе опубликованы работы, которые показывают как негативное влияние избыточной массы тела на ооциты, так и нейтральное (табл. 2). Существуют исследования, в которых возможными причинами получения ооцитов/эмбрионов худшего качества при ожирении считают отрицательную корреляцию между ИМТ и внутрифолликулярной концентрацией хорионического гонадотропина человека, а также высокие дозы гонадотропинов, необходимых для стимуляции овуляции пациенток с гонадотропинорезистентностью.
Опыты, проводимые на животных, показали, что употребление пищи, богатой жирами, приводит к изменениям митохондриальной ДНК, структуры митохондрий, нарушению расхождения хромосом, что повышает риск анеуплоидии. Исследования с участием людей продемонстрировали снижение объема и количества внутриклеточной массы ооцитов, а также клеток трофэктодермы у пациенток с ожирением.
Также у пациенток с ожирением меняется состояние эндометрия. Показано, что у них наблюдается более низкая частота имплантации и наступления беременности, более высокая частота невынашивания беременности и более низкая частота прогрессирующей беременности. За счет чего развиваются столь негативные эффекты? Прежде всего, из-за гиперэстрогении, наступающей благодаря высокой активности ароматазы (повышенная продукция эстрадиола), сниженной концентрации глобулина, связывающего половые стероиды (повышенная концентрация свободного эстрадиола), повышенной концентрации эстрона. Наблюдаются утолщение эндометрия (возможно, толщина более 15 мм сопровождается снижением частоты наступления беременности, но данные противоречивы) и более высокая частота гиперплазии и полипов эндометрия. Может изменяться не только толщина эндометрия, но и его качество из-за отрицательной корреляции между ИМТ и количеством рецепторов эстрадиола и прогестерона, а также концентрацией провоспалительного фактора LIF в железах эндометрия. К другим факторам относят лептинорезистентность в периферических тканях, ИР и гиперинсулинемию (снижение уровня гликоделина в эндометрии связано с привычным невынашиванием, а снижение уровня ИПФР-связывающего белка препятствует адгезии), повышенную выработку белков острой фазы и провоспалительных цитокинов (интерлейкина-6, PAI-1, фактора некроза опухоли α), оказывающих негативное влияние на эндометрий и ранние этапы развития эмбриона.
В 2018 г. была опубликована работа, демонстрирующая негативное влияние мужского ожирения на успешность программ ВРТ: снижается и частота наступления беременности, и частота живорождений. Поэтому изменения в спермограмме у мужчин с избыточной массой тела – это веский повод для снижения массы тела.
Ю.А. Колода поделилась собственной оценкой влияния ожирения на репродуктивные исходы. Так, совместно с коллегами она оценивала результаты ВРТ у пациенток с ожирением в зависимости не только от показателя ИМТ, но и от типа ожирения и наличия метаболических и гормональных нарушений. Результаты подтвердили тот факт, что с увеличением массы тела усиливалась потребность в гонадотропинах и увеличивалась продолжительность стимуляции овуляции. Также специалисты сделали вывод о том, что андроидный тип ожирения в сочетании с СПКЯ и метаболическим синдромом снижает эффективность программ ВРТ и повышает риск развития синдрома гиперстимуляции яичников. Во время овариальной стимуляции концентрация глюкозы крови не менялась в зависимости от массы тела, а вот концентрация инсулина и лептина в крови значимо увеличилась у пациенток с ожирением, при этом никакой корреляции с отрицательными исходами программ ВРТ выявлено не было – в отличие от ИР, гиперинсулинемии и частоты невынашивания, которые чаще отмечались у пациенток с ожирением. Также оказалось, что ожирение, не сопровождавшееся ни СПКЯ, ни метаболическим синдромом, не оказывало значимого влияния на частоту имплантации и наступления беременности (табл. 3). Самым неблагоприятным образом на клинические исходы ВРТ влияло сочетание ожирения и метаболического синдрома.
Показано, что ожирение негативно влияет на течение беременности, повышая риск развития невынашивания, гестационных гипертензии и диабета, преэклампсии, задержки развития плода, преждевременной отслойки нормально расположенной плаценты, ожирения и сахарного диабета 2-го типа у ребенка. Пациентки с ИМТ≥25 кг/м2 имеют повышенный риск невынашивания независимо от метода зачатия, а также в циклах с донорскими ооцитами и индукции овуляции в рамках планирования спонтанной беременности. Пациенткам с избыточной массой тела и ожирением не рекомендовано переносить по два эмбриона из-за увеличения риска преждевременных родов, истмико-цервикальной недостаточности, невынашивания беременности, задержки роста плода.
В литературе встречаются данные о повышении рисков появления врожденных пороков развития плода (дефект нервной трубки, сердечно-сосудистые аномалии, расщелина неба) у матерей с ожирением из-за возможного гестационного диабета, а также маскировки повышенного уровня хорионического гонадотропина человека из-за гемодилюции (которые могли бы быть выявлены у пациенток с нормальной массой тела) и ухудшения визуализации на ультразвуковом исследовании.
 Международные рекомендации относительно ведения пациенток с ожирением, планирующих беременность, хоть и немного отличаются по цифрам, но весьма однозначны: так, NICE рекомендует снижать массу тела до ИМТ 30 кг/м2 и ниже, ASRM – до 35 кг/м2 и ниже. В 2019 г. в российских клинических рекомендациях опубликован пункт о необходимости снижения массы тела на 10–15% у всех женщин с ИМТ>30 кг/м2, поскольку избыточная масса тела и ожирение снижают частоту клинической беременности и родов живым плодом в программах ВРТ. В клинических рекомендациях Минздрава России «Женское бесплодие» 2021 г. также указано, что женщинам с ожирением (ИМТ≥30 кг/м2) рекомендованы снижение массы тела и коррекция метаболических нарушений.
Международные рекомендации относительно ведения пациенток с ожирением, планирующих беременность, хоть и немного отличаются по цифрам, но весьма однозначны: так, NICE рекомендует снижать массу тела до ИМТ 30 кг/м2 и ниже, ASRM – до 35 кг/м2 и ниже. В 2019 г. в российских клинических рекомендациях опубликован пункт о необходимости снижения массы тела на 10–15% у всех женщин с ИМТ>30 кг/м2, поскольку избыточная масса тела и ожирение снижают частоту клинической беременности и родов живым плодом в программах ВРТ. В клинических рекомендациях Минздрава России «Женское бесплодие» 2021 г. также указано, что женщинам с ожирением (ИМТ≥30 кг/м2) рекомендованы снижение массы тела и коррекция метаболических нарушений.
Перед пациенткой нужно ставить конкретные цели. Кому-то крайне важен косметический эффект, кому-то – улучшение качества жизни, профилактика и лечение ассоциированных с ожирением заболеваний. В большинстве рекомендаций хорошим целевым эффектом с точки зрения здоровья считаются снижение массы тела на
3–10% в течение 6 мес и последующее его удержание. При ИМТ>35 кг/м2 и наличии коморбидной патологии рекомендуют снижение массы тела более чем на 10%, а при ИМТ>40 кг/м2 – на 20–25% (ААСЕ/АСЕ, 2014). Перед пациенткой необходимо ставить реальные цели по снижению массы тела: например, потерю массы тела до 10% от исходной или потерю на 3–5% от исходной массы тела при наличии сердечно-сосудистых факторов риска (артериальная гипертензия, гиперлипидемия и гипергликемия). Нечеткие цели, в свою очередь, способствуют нарушению диеты, отказу от выполнения рекомендаций, возвращению к привычному образу жизни и последующему еще большему увеличению массы тела (США, 2014).
Сегодня в арсенале специалиста существуют препараты для терапии ожирения, одобренные в России (табл. 4). Средства назначают при ИМТ>30 кг/м2 или при ИМТ>27 кг/м2 у пациенток с сопутствующими заболеваниями, если коррекция диетой неэффективна. Даже получая медикаментозную терапию, пациентка должна иметь план питания и физических нагрузок. Также может быть эффективна бариатрическая хирургия, после которой у части пациенток снижаются потребность в гонадотропинах и длительность стимуляции овуляции. Важно учитывать тот факт, что интервал от операции до беременности должен составлять 12–18 мес. Известно, что ожирение – это многоплановая проблема. К здоровью пациенток с ожирением, планирующих беременность, требуется мультидисциплинарный подход, заключающийся в консилиуме репродуктолога, психолога, эндокринолога, терапевта и прочих специалистов. Показано, что даже небольшое снижение массы тела на 10% при ановуляторном бесплодии у пациенток с ожирением может привести к восстановлению овуляции. Врачу важно определить, для какой категории пациенток снижение массы тела будет полезным и каков необходимый интервал от снижения массы тела до начала программы ЭКО, так как на смену этому фактору приходит другой, гораздо более неблагоприятный, – возраст. Тем не менее снижение массы тела является «золотым стандартом» подготовки к программе ЭКО у пациенток с ожирением, что позволяет снизить риск осложнений беременности и пороков развития у детей.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Колода Юлия Алексеевна – канд. мед. наук, доц. каф. акушерства и гинекологии ФГБОУ ДПО РМАНПО, мед. дир. центра репродукции «Линии жизни», гинеколог-эндокринолог, репродуктолог, рук. комитета по образованию Российской ассоциации репродукции человека, член Европейского общества репродукции человека
Yulia A. Koloda – Cand. Sci. (Med.), Associate Professor, Russian Medical Academy of Continuous Professional Education, "Life Lines" Reproduction Center, gynecologist-endocrinologist, fertility specialist
Статья поступила в редакцию / The article received: 16.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022
Yulia A. Koloda
Abstract
Experts say that obesity is a global pandemic that is sweeping the world. According to the World Health Organization, 1.6 billion people are overweight and 40 million are obese. The number of obese children is rising too. More than 1/2 of all obese people live in ten countries around the world. Unfortunately, Russia is one of these countries. The speech of Yulia A. Koloda, gynecologist-endocrinologist, fertility specialist, Cand. Sci. (Med.), Associate Professor at the Department of Obstetrics and Gynecology of the Russian Medical Academy of Continuous Professional Education, medical director at the Life Line reproductive care center, Head of the Education Committee of the Russian Association of Human Reproduction, member of the European Society of Human Reproduction, as part of the FERTILITY TODAY innovative project was focused on this challenging issue.
Key words: obesity, pregnancy, comorbidity, reproductive losses.
For citation: Koloda Yu.A. Features of assisted reproductive technology programmes in obese patients: clinical guidelines and original data. Clinical analysis in obstetrics, gynecology and reproductology. 2022; 3–4: 47–50. DOI: 10.47407/kragr2022.2.34.000042
До сих пор влияние ожирения на программы ВРТ остается неоднозначным и продолжает обсуждаться. Недостаток клинических исследований в этой области заключается в том, что они почти все ретроспективные, наблюдательные, выборка крайне гетерогенная: в одной группе могут быть пациенты с ожирением и избыточной массой тела, врачи используют разные протоколы стимуляции, разные стартовые дозы гонадотропинов, пациентки обладают разными метаболическими и гормональными характеристиками и имеют разный тип ожирения. На успешность программ ВРТ в принципе влияет немало факторов – это и овариальный резерв, и возраст пациентки, и наличие сопутствующих заболеваний (например, синдром поликистозных яичников – СПКЯ).
Первый систематический обзор, опубликованный в 2007 г., показал, что пациенткам с ожирением требуется более высокая доза гонадотропинов, у них получают меньше ооцитов, выше частота отмены циклов экстракорпорального оплодотворения (ЭКО). При этом, понимая, что пациентки с ожирением могут относиться к разным категориям (например, с плохим ответом на стимуляцию из-за гонадотропинорезистентности), исследователи показали, что ожирение в сочетании с ИР, гиперинсулинемией и СПКЯ сопровождается высоким риском синдрома гиперстимуляции яичников, поэтому стимулировать таких пациенток сложно, ведь нужно особенно аккуратно рассчитывать дозу препаратов. С увеличением ИМТ повышается порог экзогенного фолликулостимулирующего гормона (ФСГ) за счет ИР и лептинорезистентности, различий в метаболическом клиренсе, нарушенной абсорбции в подкожно-жировой ткани и пр. При ожирении снижается экспрессия рецепторов ФСГ и продукция эстрадиола в клетках гранулезы. По данным литературы, существует положительная корреляция между показателями ИМТ и уровнем инсулина и глюкозы в крови и фолликулярной жидкости (корреляции с лептином не выявлено). Некоторые специалисты сообщают, что у пациенток с ожирением и избыточной массой тела получают меньшее число ооцитов из-за технических трудностей при пункции (большая доза наркотизирующих средств, более длительная анестезия, затруднение визуализации яичника во время манипуляции), а также меньшего числа растущих фолликулов.
Вопрос о качестве ооцитов у женщин с ожирением остается отрытым. В научной литературе опубликованы работы, которые показывают как негативное влияние избыточной массы тела на ооциты, так и нейтральное (табл. 2). Существуют исследования, в которых возможными причинами получения ооцитов/эмбрионов худшего качества при ожирении считают отрицательную корреляцию между ИМТ и внутрифолликулярной концентрацией хорионического гонадотропина человека, а также высокие дозы гонадотропинов, необходимых для стимуляции овуляции пациенток с гонадотропинорезистентностью.
Опыты, проводимые на животных, показали, что употребление пищи, богатой жирами, приводит к изменениям митохондриальной ДНК, структуры митохондрий, нарушению расхождения хромосом, что повышает риск анеуплоидии. Исследования с участием людей продемонстрировали снижение объема и количества внутриклеточной массы ооцитов, а также клеток трофэктодермы у пациенток с ожирением.
Также у пациенток с ожирением меняется состояние эндометрия. Показано, что у них наблюдается более низкая частота имплантации и наступления беременности, более высокая частота невынашивания беременности и более низкая частота прогрессирующей беременности. За счет чего развиваются столь негативные эффекты? Прежде всего, из-за гиперэстрогении, наступающей благодаря высокой активности ароматазы (повышенная продукция эстрадиола), сниженной концентрации глобулина, связывающего половые стероиды (повышенная концентрация свободного эстрадиола), повышенной концентрации эстрона. Наблюдаются утолщение эндометрия (возможно, толщина более 15 мм сопровождается снижением частоты наступления беременности, но данные противоречивы) и более высокая частота гиперплазии и полипов эндометрия. Может изменяться не только толщина эндометрия, но и его качество из-за отрицательной корреляции между ИМТ и количеством рецепторов эстрадиола и прогестерона, а также концентрацией провоспалительного фактора LIF в железах эндометрия. К другим факторам относят лептинорезистентность в периферических тканях, ИР и гиперинсулинемию (снижение уровня гликоделина в эндометрии связано с привычным невынашиванием, а снижение уровня ИПФР-связывающего белка препятствует адгезии), повышенную выработку белков острой фазы и провоспалительных цитокинов (интерлейкина-6, PAI-1, фактора некроза опухоли α), оказывающих негативное влияние на эндометрий и ранние этапы развития эмбриона.
В 2018 г. была опубликована работа, демонстрирующая негативное влияние мужского ожирения на успешность программ ВРТ: снижается и частота наступления беременности, и частота живорождений. Поэтому изменения в спермограмме у мужчин с избыточной массой тела – это веский повод для снижения массы тела.
Ю.А. Колода поделилась собственной оценкой влияния ожирения на репродуктивные исходы. Так, совместно с коллегами она оценивала результаты ВРТ у пациенток с ожирением в зависимости не только от показателя ИМТ, но и от типа ожирения и наличия метаболических и гормональных нарушений. Результаты подтвердили тот факт, что с увеличением массы тела усиливалась потребность в гонадотропинах и увеличивалась продолжительность стимуляции овуляции. Также специалисты сделали вывод о том, что андроидный тип ожирения в сочетании с СПКЯ и метаболическим синдромом снижает эффективность программ ВРТ и повышает риск развития синдрома гиперстимуляции яичников. Во время овариальной стимуляции концентрация глюкозы крови не менялась в зависимости от массы тела, а вот концентрация инсулина и лептина в крови значимо увеличилась у пациенток с ожирением, при этом никакой корреляции с отрицательными исходами программ ВРТ выявлено не было – в отличие от ИР, гиперинсулинемии и частоты невынашивания, которые чаще отмечались у пациенток с ожирением. Также оказалось, что ожирение, не сопровождавшееся ни СПКЯ, ни метаболическим синдромом, не оказывало значимого влияния на частоту имплантации и наступления беременности (табл. 3). Самым неблагоприятным образом на клинические исходы ВРТ влияло сочетание ожирения и метаболического синдрома.
Показано, что ожирение негативно влияет на течение беременности, повышая риск развития невынашивания, гестационных гипертензии и диабета, преэклампсии, задержки развития плода, преждевременной отслойки нормально расположенной плаценты, ожирения и сахарного диабета 2-го типа у ребенка. Пациентки с ИМТ≥25 кг/м2 имеют повышенный риск невынашивания независимо от метода зачатия, а также в циклах с донорскими ооцитами и индукции овуляции в рамках планирования спонтанной беременности. Пациенткам с избыточной массой тела и ожирением не рекомендовано переносить по два эмбриона из-за увеличения риска преждевременных родов, истмико-цервикальной недостаточности, невынашивания беременности, задержки роста плода.
В литературе встречаются данные о повышении рисков появления врожденных пороков развития плода (дефект нервной трубки, сердечно-сосудистые аномалии, расщелина неба) у матерей с ожирением из-за возможного гестационного диабета, а также маскировки повышенного уровня хорионического гонадотропина человека из-за гемодилюции (которые могли бы быть выявлены у пациенток с нормальной массой тела) и ухудшения визуализации на ультразвуковом исследовании.
Перед пациенткой нужно ставить конкретные цели. Кому-то крайне важен косметический эффект, кому-то – улучшение качества жизни, профилактика и лечение ассоциированных с ожирением заболеваний. В большинстве рекомендаций хорошим целевым эффектом с точки зрения здоровья считаются снижение массы тела на
3–10% в течение 6 мес и последующее его удержание. При ИМТ>35 кг/м2 и наличии коморбидной патологии рекомендуют снижение массы тела более чем на 10%, а при ИМТ>40 кг/м2 – на 20–25% (ААСЕ/АСЕ, 2014). Перед пациенткой необходимо ставить реальные цели по снижению массы тела: например, потерю массы тела до 10% от исходной или потерю на 3–5% от исходной массы тела при наличии сердечно-сосудистых факторов риска (артериальная гипертензия, гиперлипидемия и гипергликемия). Нечеткие цели, в свою очередь, способствуют нарушению диеты, отказу от выполнения рекомендаций, возвращению к привычному образу жизни и последующему еще большему увеличению массы тела (США, 2014).
Сегодня в арсенале специалиста существуют препараты для терапии ожирения, одобренные в России (табл. 4). Средства назначают при ИМТ>30 кг/м2 или при ИМТ>27 кг/м2 у пациенток с сопутствующими заболеваниями, если коррекция диетой неэффективна. Даже получая медикаментозную терапию, пациентка должна иметь план питания и физических нагрузок. Также может быть эффективна бариатрическая хирургия, после которой у части пациенток снижаются потребность в гонадотропинах и длительность стимуляции овуляции. Важно учитывать тот факт, что интервал от операции до беременности должен составлять 12–18 мес. Известно, что ожирение – это многоплановая проблема. К здоровью пациенток с ожирением, планирующих беременность, требуется мультидисциплинарный подход, заключающийся в консилиуме репродуктолога, психолога, эндокринолога, терапевта и прочих специалистов. Показано, что даже небольшое снижение массы тела на 10% при ановуляторном бесплодии у пациенток с ожирением может привести к восстановлению овуляции. Врачу важно определить, для какой категории пациенток снижение массы тела будет полезным и каков необходимый интервал от снижения массы тела до начала программы ЭКО, так как на смену этому фактору приходит другой, гораздо более неблагоприятный, – возраст. Тем не менее снижение массы тела является «золотым стандартом» подготовки к программе ЭКО у пациенток с ожирением, что позволяет снизить риск осложнений беременности и пороков развития у детей.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Сonflict of interests. The authors declare that there is not conflict of interests.
Колода Юлия Алексеевна – канд. мед. наук, доц. каф. акушерства и гинекологии ФГБОУ ДПО РМАНПО, мед. дир. центра репродукции «Линии жизни», гинеколог-эндокринолог, репродуктолог, рук. комитета по образованию Российской ассоциации репродукции человека, член Европейского общества репродукции человека
Yulia A. Koloda – Cand. Sci. (Med.), Associate Professor, Russian Medical Academy of Continuous Professional Education, "Life Lines" Reproduction Center, gynecologist-endocrinologist, fertility specialist
Статья поступила в редакцию / The article received: 16.11.2022
Статья принята к печати / The article approved for publication: 22.12.2022

