Клинический разбор в общей медицине №08 2021
Клинический разбор в общей медицине №08 2021
Кандидоз полости рта как следствие общих заболеваний или их медикаментозного лечения
Аннотация
Возникновение, развитие и лечение общих заболеваний может сопровождаться активированием сапрофитной грибковой флоры, в том числе на слизистой оболочке полости рта. В таких случаях пациенты жалуются на дискомфорт и болезненность от раздражителей. Легкие формы лечатся локальными воздействиями. Генерализованный кандидоз требует назначения общей терапии, что осуществляется врачом общей практики (терапевтом). Стоматолог выполняет местные мероприятия.
Ключевые слова: кандидоз, грибковый стоматит.
Для цитирования: Луцкая И.К. Кандидоз полости рта как следствие общих заболеваний или их медикаментозного лечения. Клинический разбор в общей медицине. 2021; 8: 6–11. DOI: 10.47407/kr2021.2.8.00092
Возникновение, развитие и лечение общих заболеваний может сопровождаться активированием сапрофитной грибковой флоры, в том числе на слизистой оболочке полости рта. В таких случаях пациенты жалуются на дискомфорт и болезненность от раздражителей. Легкие формы лечатся локальными воздействиями. Генерализованный кандидоз требует назначения общей терапии, что осуществляется врачом общей практики (терапевтом). Стоматолог выполняет местные мероприятия.
Ключевые слова: кандидоз, грибковый стоматит.
Для цитирования: Луцкая И.К. Кандидоз полости рта как следствие общих заболеваний или их медикаментозного лечения. Клинический разбор в общей медицине. 2021; 8: 6–11. DOI: 10.47407/kr2021.2.8.00092
Oral candidiasis as a consequence of the systemic disease or its drug therapy
Irina K. Lutskaya
Abstract
The emergence, development and treatment of systemic diseases could go along with activation of saprophytic fungal flora, including in the oral mucosa. In such cases, the patients complain of discomfort and soreness in response to irritants. Local treatment is used for mild forms. Generalized candidiasis requires prescribing systemic therapy, which is provided by the general practitioner (primary care physician). The dentist provides topical treatment.
Key words: candidiasis, fungal stomatitis.
For citation: Lutskaya I.K. Oral candidiasis as a consequence of the systemic disease or its drug therapy. Clinical review for general practice. 2021; 8: 6–11. DOI: 10.47407/kr2021.2.8.00092
Болезни внутренних органов и систем организма нередко сопровождаются изменениями слизистой оболочки полости рта (СОПР) [1]. В одних случаях они являются симптомами конкретных заболеваний, в других – связаны с побочным действием лекарственных средств. Сочетание этиотропных факторов повышает риск их повреждающего воздействия на СОПР. Одним из таких патогенных механизмов является развитие грибковой флоры, которая обитает на коже и слизистой оболочке полости рта, зева, верхних дыхательных путей, наружных половых органов и нижних отделов кишечника, будучи безвредным представителем нормальной микрофлоры здорового человека. Основными возбудителями кандидоза у человека является Candida albicans, реже заболевания обусловливаются C. tropicalis, C. pseudotropicalis, C. Krusei, C. parakrusei, C. guilliermondii и другими видами. При этом вызываемая грибами патология или осложняет другое заболевание, или развивается самостоятельно. Поэтому характеристика дрожжеподобных грибов рода Candida отличается даже у одного и того же больного на разных этапах его обследования. Правильная оценка лабораторных данных при определении кандидоза иногда труднее, чем при диагностике других инфекционных заболеваний (микробной или вирусной природы).
Поскольку дрожжеподобные грибы широко распространены в природе, обнаруживаются на плодах, ягодах, в молочных продуктах, их можно выделить с предметов и вещей, окружающих человека (в больничных палатах, перевязочных, ингаляториях, купальных, душевых, производственных помещениях, где перерабатываются фрукты, ягоды, готовятся молочные продукты, кремы, пирожные, карамели и др.). Более того, дрожжеподобные грибы, преимущественно сапрофиты, постоянно обнаруживаются на здоровой коже человека [2].
В полости рта наиболее часто встречаются грибы рода Candida, причем свыше 50% населения являются носителями сапрофитных форм. Последние нуждаются в углеводах, белках, витаминах, однако легко приспосабливаются и растут в условиях ограниченного питания. Candida чувствительны к препаратам йода, кислотам, щелочам, анилиновым краскам.
Заболевание возникает эндогенно, будучи обусловлено не столько свойствами возбудителя, сколько ослаблением резистентности организма человека. При определенных условиях грибы становятся болезнетворными, размножаясь преимущественно в углублениях, складках, трещинах кожи и слизистых оболочек. Именно поэтому предрасполагающими факторами являются такие физиологические образования, как складки языка, зубодесневые карманы, а также образующиеся в результате травмирования эрозии, участки десквамации, налеты. Грибковая флора в полости рта начинает активироваться и проявлять патогенные свойства на фоне значительного уменьшения обычного количества микроорганизмов, например при длительном применении больших доз антибиотиков [3].
В связи с этим кандидоз развивается у больных с инфекционными заболеваниями, получающих антибиотики, особенно продолжительное время, что ведет к дисбактериозу, способствующему усиленному развитию грибов рода Candida.
У онкологических пациентов на фоне химио- и лучевой терапии в полости рта обнаруживаются поражения слизистой оболочки различного характера и степени тяжести [4]. Они связаны с применением препаратов для лечения злокачественных заболеваний, которые угнетают общую резистентность организма, оказывают отрицательное влияние на рост, созревание и замену клеток слизистой оболочки, воздействуя на ДНК, РНК и синтез белков [5]. Ослабление местных защитных механизмов повышает чувствительность СОПР к токсическому действию противоопухолевых средств, банальной микрофлоре и другим повреждающим факторам (например, травме). При этом основная клиническая проблема связана с воспалением слизистой оболочки, нарушением ее целостности и развитием стоматитов вследствие присоединения условно-патогенных и патогенных микроорганизмов, в том числе грибковой микрофлоры.
Кандидозный стоматит развивается также при различных системных заболеваниях в результате снижения общего иммунитета и местной резистентности тканей [1, 2]. Так, патология желудочно-кишечного тракта (ЖКТ), сердечно-сосудистой системы часто обусловливает развитие грибковых поражений слизистой оболочки. Нарушение углеводного обмена, в свою очередь, провоцирует активное развитие гриба Candida, причем симптомы могут способствовать ранней диагностике сахарного диабета. Более того, именно при диабете проявляется склонность к развитию хронических форм кандидоза, трудно поддающихся лечению. Нарушения витаминного баланса снижают резистентность организма к дрожжевой инфекции. Возможно также влияние неблагоприятных условий производства (обработка фруктов, ягод) у кондитеров, виноделов.
При наличии предрасполагающих факторов происходит биологическая активация грибов (усиленное размножение), а в последующем – проникновение их с поверхности слизистых оболочек и кожи, где они присутствуют как сапрофиты, вглубь тканей. Это приводит к некротизации, а затем к гибели клеток и образованию местных патологических процессов и очагов. При благоприятных условиях грибы проникают также в кровь, разносятся по организму и вызывают генерализованные формы кандидоза с вторичными очагами в различных органах.
Развитие кандидозного стоматита на фоне общих заболеваний или вследствие медикаментозного лечения, а также возможность генерализации процесса требует знания методов диагностики и лечения грибковых поражений не только от стоматолога, но и от врачей общей практики, а также узких специалистов [6, 7]. Подобные сведения могут обеспечить выполнение профилактических мероприятий, раннюю диагностику и выбор оптимальных методов лечения.
Целью настоящего исследования является повышение эффективности диагностики и лечения кандидозного стоматита.
Результаты исследования представлены анализом данных медицинской документации и клинического наблюдения пациентов, обратившихся на консультативный прием.
Если кандидозные поражения отмечаются на отдельных участках – языке, красной кайме губ, миндалинах, то заболевание диагностируется как кандидозный глоссит, хейлит, ангина. При кандидозном стоматите изменения наблюдаются на слизистой оболочке всей полости рта.
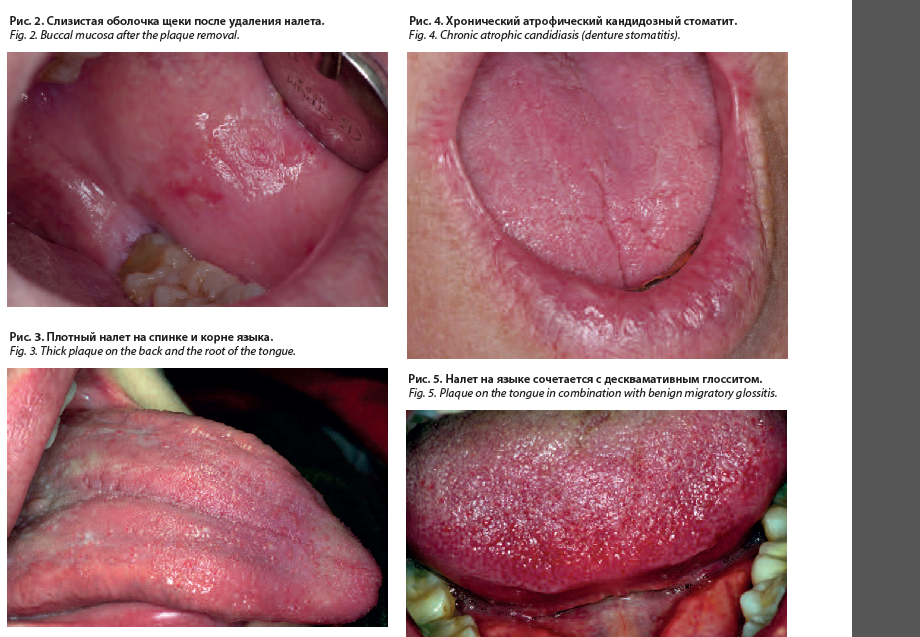
Острый кандидоз (молочница) возникает обычно у грудных детей или ослабленных людей (болезни крови, гиповитаминозы), а также у лиц, длительно получающих большие дозы кортикостероидов, цитостатиков, антибиотиков. На гиперемированной отечной слизистой оболочке щек, нёба, десен, языка появляются белесоватые участки, которые сливаются, образуя рыхлый «творожистый» налет белого цвета (рис. 1). Вначале он состоит из десквамированных клеток эпителия, остатков пищи, мицелий гриба. После снятия налета обнажается гладкая гиперемированная слизистая оболочка, без повреждения либо с небольшими эрозиями и десквамацией эпителия (рис. 2).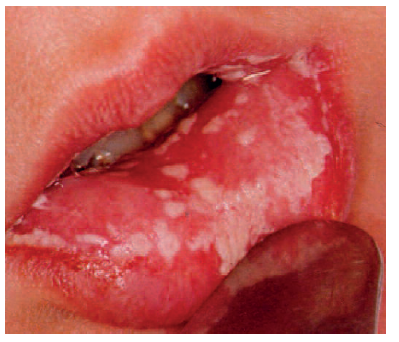
Характерным, легко определяемым признаком является пенистая слюна, собирающаяся в ретромолярной области и на спинке языка. При наличии достаточного количества слюны может появляться субъективное ощущение сухости в ротовой полости, дискомфорта. Во время приема пищи, особенно соленой, кислой, острой, отмечается болезненность пораженных участков.
В дальнейшем налет пропитывается фибрином, приобретая вид плотной пленки сероватого или желтоватого цвета, плотно прикрепляющейся к поверхности эпителиального слоя (рис. 3). Удаляется пленка с трудом. При этом обнажается эрозивная кровоточащая поверхность. Такая форма заболевания диагностируется как псевдомембранозный кандидоз.
На языке, деснах, миндалинах, зеве обнаруживаются участки покраснения, эрозивные поверхности и характерные белые, пленчатые налеты. На слизистой оболочке нёба, щеках на эриматозном фоне определяются одиночные и множественные беловатые пятна. Реже отмечаются мелкие изъязвления и афтоподобные элементы. Больных беспокоят сухость во рту, нарушение вкусовых ощущений, повышенная чувствительность слизистой оболочки, потеря аппетита.
Длительное течение заболевания может проявляться как хронический атрофический кандидоз: слизистая нёба, щек истончается, на фоне атрофии нитевидных сосочков языка обнаруживается скудный белесоватый налет, который полностью не удаляется (рис. 4).
При кандидозном глоссите в зависимости от течения (острое или хроническое), локальных условий, общего состояния организма клинические симптомы могут представлять типичную картину, не вызывающую затруднений в диагностике, либо проявляют сходство с самостоятельными или симптоматическими глосситами. В частности, такие формы, как географический, складчатый, черный волосатый язык, проявляют склонность к развитию дрожжеподобного гриба (рис. 5).
Начальными симптомами заболевания могут быть точечные покраснения краевых зон и кончика языка, уменьшение слюноотделения, приводящее к сухости полости рта. При хроническом кандидозном глоссите на языке могут появляться небольшие борозды с белыми налетами по краям и на дне.
Кандидозные изменения вначале обнаруживаются на основании языка, а в дальнейшем распространяются на остальные части, захватывая его боковые поверхности. Более выраженные изменения определяются в средней части языка. Пациенты с кандидозным глосситом отмечают чувство жжения, болезненность и сухость языка, боль во время приема пищи. Возможно извращение вкусовых ощущений.
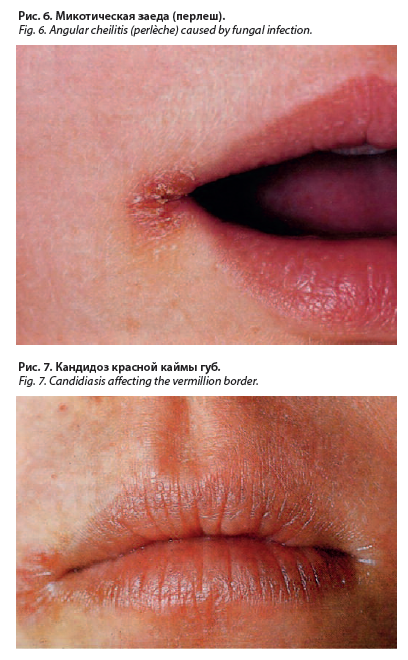 Кандидоз может протекать в виде микотической заеды (перлеш), когда поражается кожа в углах рта (рис. 6). При обследовании в глубине складок обнаруживается краснота, белый налет, который легко снимается, эрозии, трещины, мелкие чешуйки. Слизистая оболочка углов рта мацерируется, приобретает перламутровый вид. Пациенты жалуются на болезненность при открывании рта.
Кандидоз может протекать в виде микотической заеды (перлеш), когда поражается кожа в углах рта (рис. 6). При обследовании в глубине складок обнаруживается краснота, белый налет, который легко снимается, эрозии, трещины, мелкие чешуйки. Слизистая оболочка углов рта мацерируется, приобретает перламутровый вид. Пациенты жалуются на болезненность при открывании рта.
Поражение красной каймы губ при кандидозе проявляется сухостью, гиперемией, отеком, шелушением. Могут возникать болезненные эрозии, мелкие трещины, тонкие серые чешуйки (рис. 7). Субъективные ощущения заключаются в напряжении, жжении. Заболевание отличается длительностью течения, рецидивами.
 Кандидозный (Candida albicans) стоматит практически всегда диагностируется и проявляется в нескольких клинических формах.
Кандидозный (Candida albicans) стоматит практически всегда диагностируется и проявляется в нескольких клинических формах.
Псевдомембранозный кандидоз чаще начинается как острый, однако при ВИЧ-инфекции он может продолжаться или рецидивировать, поэтому рассматривается уже как хронический процесс. Грибковое поражение характеризуется наличием белого или желтоватого налета на слизистой оболочке рта, которая может быть гипере-мирована либо не изменена в цвете. В отличие от классической молочницы, когда творожистый белый налет легко снимается шпателем, при СПИДе налет плотно удерживается на поверхности эпителия, удаляется с трудом. При этом обнажаются кровоточащие участки слизистой. Излюбленная локализация налета – щеки, губы, язык, твердое и мягкое нёбо (см. рис. 1).
Эритематозный, или атрофический, кандидоз развивается в виде ярко-красных пятен или диффузной гиперемии, имеет хроническое течение. Чаще поражается нёбо, которое приобретает неравномерную ярко-красную окраску. Эпителий истончается, могут появляться эрозии. Локализация очагов поражения на спинке языка приводит к атрофии нитевидных сосочков вдоль средней линии (см. рис. 2).
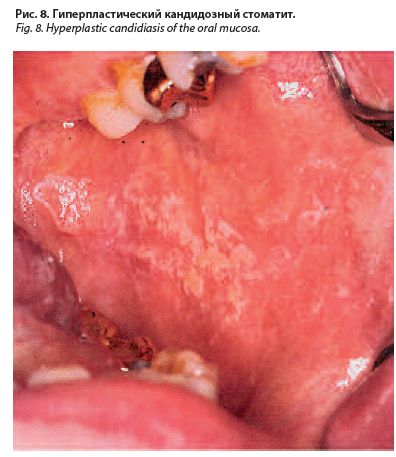
Хронический гиперпластический кандидоз встречается значительно реже и характеризуется расположением элементов симметрично на слизистой оболочке щек в виде полигональных возвышающихся очагов гиперплазии, покрытых желто-белым, желтовато-коричневым налетом.
Дифференциальная диагностика кандидоза красной каймы губ проводится с самостоятельными хейлитами (эксфолиативным, метеорологическим, актиническим), бактериальным поражением, проявлением гиповитаминозов. Гиперпластический кандидозный стоматит дифференцируют с гиперкератозами. При лейкоплакии, красном плоском лишае белая пленка не отделяется при поскабливании. При сифилисе бляшки имеют плотное основание, сочетаются с высыпаниями на других участках слизистой оболочки и кожи.
Для постановки и подтверждения диагноза кандидоза необходимы комплексные лабораторные исследования в динамике – микроскопические, культуральные (с определением вида гриба), в некоторых случаях – гистопатологические. В целях выявления кандидозной аллергии и других иммунологических сдвигов в организме больных используют внутрикожные пробы, реакции связывания комплемента, непрямой гемагглютинации, иммуноэлектрофорез, тест угнетения миграции макрофагов, показатель повреждения нейтрофилов, РИФ-80 и другие реакции.
 Микроскопическое исследование неокрашенных и окрашенных препаратов – необходимый этап лабораторной диагностики кандидоза.
Микроскопическое исследование неокрашенных и окрашенных препаратов – необходимый этап лабораторной диагностики кандидоза.
При микроскопическом изучении материала грибы рода Candida обнаруживаются в виде дрожжеподобных клеток и псевдомицелия.
Обнаружение псевдомицелия или цепочек из округлых, удлиненных почкующихся клеток считается достаточным для установления диагноза кандидоза. Выявление только дрожжевой формы гриба может быть при его сапрофитной вегетации. Преобладание дрожжевых клеток при единичных нитях псевдомицелия свидетельствует о поверхностном кандидозе. Преобладание нитчатой формы над клеточной указывает на паразитарную активность гриба и чаще определяется при висцеральных поражениях.
Пациентов с распространенными и рецидивирующими формами кандидоза нужно тщательно обследовать для выявления нарушений, предрасполагающих к грибковому заболеванию. Проводят анализы крови и мочи на сахар, исследуют функциональное состояние печени.
Оценка эффективности лечения производится на основе динамики роста колоний: снижение числа колоний на питательной среде при повторных посевах в процессе терапии свидетельствуют о рациональной тактике стоматологических воздействий.
Лечение пациентов с кандидозом должно производиться с учетом общего состояния и особенностей течения патологического процесса. Местная терапия преследует цель воздействия на грибы Candida и вызванные ими изменения слизистой оболочки, общая, неспецифическая терапия – влияние на иммунологическую и неспецифическую резистентность организма. Таким образом, назначается этиотропное, патогенетическое и симптоматическое лечение.
В большинстве случаев орофарингеального кандидоза назначают местную терапию: антимикотики и антисептики в виде аппликаций.
Высоким эффектом обладают антибиотики нистатинового ряда, которые оказывают фунгистатическое и фунгицидное действие. Молекула антибиотика встраивается в мембрану грибковой клетки с образованием множества каналов, способствующих неконтролируемому транспорту воды, электролитов и неэлектролитов. Клетка теряет устойчивость к воздействию внешних осмотических сил и лизируется. После приема внутрь нистатин практически не всасывается в ЖКТ, поэтому его резорбтивное действие не выражено. Активен в отношении дрожжеподобных грибов рода Candida и аспергиллы. Нистатиновую мазь наносят 3 раза в день ежедневно, смазывая заинтересованные участки. Курс лечения – от нескольких дней до 2–4 нед: до исчезновения жалоб и клинических проявлений, а затем в течение еще 1 нед.
Нистатиновую, левориновую, декаминовую мази лучше чередовать во избежание привыкания микрофлоры (3 раза в день ежедневно смазывать заинтересованные участки, чередуя мази в любом порядке). Декамин можно применять также в виде драже (6–8 карамелей в день) под язык. Курс лечения длится 10 дней с перерывом на 7–10 дней и повторением курса. Контрольные соскобы для исследования обязательны по окончании терапии.
Крем миконазол в качестве действующего вещества содержит производное имидазола – миконазола нитрат. Он ингибирует биосинтез эргостерола и изменяет липидный состав мембраны, вызывая гибель клетки гриба. Крем наносят 2 раза в сутки (утром и вечером) тонким слоем на предварительно вымытую пораженную поверхность и тщательно втирают, захватывая небольшой участок вокруг очага поражения. Продолжительность курса лечения может составлять от 2 до
6 нед: в течение 7–10 дней после исчезновения клинических симптомов заболевания. При наличии съемных протезов внутренняя их поверхность обрабатывается так же, как и слизистая оболочка.
Антисептики с противогрибковым действием обычно назначают в форме смазываний или полосканий. Смазывания проводят 1–2% водными растворами бриллиантовой зелени или метиленовой синьки, нанося их на предварительно высушенную поверхность слизистой. Эти препараты широко распространены, однако по эффективности уступают антимикотикам, к ним быстро развивается устойчивость, а непрерывное использование ведет к раздражению слизистой. Лучшее действие оказывают разведенный в 2–3 раза раствор Люголя, 10–15% раствор буры в глицерине. Местные антисептики рекомендуется чередовать каждую неделю. Полоскания растворами марганцовокислого калия (1:5000), 1% борной кислоты, йодной воды (5–10 капель йодной настойки на стакан) назначают обычно для профилактики рецидивов после системного или местного лечения или одновременно с назначением системных препаратов. Полоскания рекомендуется проводить 2–3 раза в день.
Эффективно использование 0,05% хлоргексидина биглюконата. Полоскания (10–15 мл раствора) проводятся в течение 30–60 с после приема пищи дважды в день. Хлоргексидин обладает широким спектром антибактериального и противогрибкового действия.
Затяжное течение кандидоза требует общего лечения у соответствующего специалиста и назначения внутрь противогрибковых препаратов с целью предупреждения инфицирования слизистых оболочек ЖКТ. Антигрибковые препараты назначаются сочетано внутрь или парентерально в оптимальных дозах (в зависимости от локализации висцерального кандидоза). Препараты йода используют в виде 3–12% водного раствора йодида натрия (на молоке, бульоне).
Антибиотики полиеновой группы (нистатин, леворин) плохо растворимы в воде, поэтому необходимо рассасывать их во рту, а затем проглатывать. Назначают нистатин от 500 000 ЕД 3–4 раза в сутки до 1 000 000 ЕД в сутки в зависимости от тяжести течения (слишком малые дозы оказываются неэффективными). Таблетки леворина также содержат по 500 000 ЕД и проявляют эффективность при рассасывании. Широкое применение находят препараты пролонгированного действия и их производные: флуконазол (капсулы 50, 100, 150 мг), интраконазол (капсулы 100 мг).
Врач-стоматолог во всех случаях назначает местное лечение.
Важнейшую роль в предупреждении кандидозов и рецидивов заболевания играет индивидуальная гигиена полости рта, своевременная санация, рациональное протезирование.
Общетерапевтическая профилактика грибкового стоматита заключается в назначении специальных препаратов на фоне лечения онкологических, эндокринных, инфекционных заболеваний.
Заключение
Большая часть взрослого населения являются носителями сапрофитных форм грибковой флоры. Последняя может активироваться в условиях сниженного иммунитета организма на фоне тяжелых заболеваний или длительного приема некоторых препаратов. Речь идет, в первую очередь, о цитостатиках и антибиотиках. Развиваясь в полости рта, грибы рода Candida вызывают яркие клинические проявления, сопровождающиеся субъективными ощущениями сухости, болезненности, чувствительности к раздражителям. Первым жалобы может услышать врач общей практики (терапевт) и направить пациента к стоматологу для назначения местного лечения. Генерализованный кандидоз требует применения препаратов общего воздействия. На фоне лечения заболеваний с существенным подавлением иммунитета профилактически следует назначать средства противогрибкового действия.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Луцкая Ирина Константиновна – проф., д-р мед. наук, проф. каф. терапевтической стоматологии, ГУО «Белорусская медицинская академия последипломного образования» (БелМАПО). E-mail: lutskaja@mail.ru
Irina K. Lutskaya – Full Prof., D. Sci. (Med.), Belarusian medical academy of postgraduate education. E-mail: lutskaja@mail.ru
Статья поступила в редакцию / The article received: 17.11.2021
Статья принята к печати / The article approved for publication: 18.11.2021
Irina K. Lutskaya
Abstract
The emergence, development and treatment of systemic diseases could go along with activation of saprophytic fungal flora, including in the oral mucosa. In such cases, the patients complain of discomfort and soreness in response to irritants. Local treatment is used for mild forms. Generalized candidiasis requires prescribing systemic therapy, which is provided by the general practitioner (primary care physician). The dentist provides topical treatment.
Key words: candidiasis, fungal stomatitis.
For citation: Lutskaya I.K. Oral candidiasis as a consequence of the systemic disease or its drug therapy. Clinical review for general practice. 2021; 8: 6–11. DOI: 10.47407/kr2021.2.8.00092
Болезни внутренних органов и систем организма нередко сопровождаются изменениями слизистой оболочки полости рта (СОПР) [1]. В одних случаях они являются симптомами конкретных заболеваний, в других – связаны с побочным действием лекарственных средств. Сочетание этиотропных факторов повышает риск их повреждающего воздействия на СОПР. Одним из таких патогенных механизмов является развитие грибковой флоры, которая обитает на коже и слизистой оболочке полости рта, зева, верхних дыхательных путей, наружных половых органов и нижних отделов кишечника, будучи безвредным представителем нормальной микрофлоры здорового человека. Основными возбудителями кандидоза у человека является Candida albicans, реже заболевания обусловливаются C. tropicalis, C. pseudotropicalis, C. Krusei, C. parakrusei, C. guilliermondii и другими видами. При этом вызываемая грибами патология или осложняет другое заболевание, или развивается самостоятельно. Поэтому характеристика дрожжеподобных грибов рода Candida отличается даже у одного и того же больного на разных этапах его обследования. Правильная оценка лабораторных данных при определении кандидоза иногда труднее, чем при диагностике других инфекционных заболеваний (микробной или вирусной природы).
Поскольку дрожжеподобные грибы широко распространены в природе, обнаруживаются на плодах, ягодах, в молочных продуктах, их можно выделить с предметов и вещей, окружающих человека (в больничных палатах, перевязочных, ингаляториях, купальных, душевых, производственных помещениях, где перерабатываются фрукты, ягоды, готовятся молочные продукты, кремы, пирожные, карамели и др.). Более того, дрожжеподобные грибы, преимущественно сапрофиты, постоянно обнаруживаются на здоровой коже человека [2].
В полости рта наиболее часто встречаются грибы рода Candida, причем свыше 50% населения являются носителями сапрофитных форм. Последние нуждаются в углеводах, белках, витаминах, однако легко приспосабливаются и растут в условиях ограниченного питания. Candida чувствительны к препаратам йода, кислотам, щелочам, анилиновым краскам.
Заболевание возникает эндогенно, будучи обусловлено не столько свойствами возбудителя, сколько ослаблением резистентности организма человека. При определенных условиях грибы становятся болезнетворными, размножаясь преимущественно в углублениях, складках, трещинах кожи и слизистых оболочек. Именно поэтому предрасполагающими факторами являются такие физиологические образования, как складки языка, зубодесневые карманы, а также образующиеся в результате травмирования эрозии, участки десквамации, налеты. Грибковая флора в полости рта начинает активироваться и проявлять патогенные свойства на фоне значительного уменьшения обычного количества микроорганизмов, например при длительном применении больших доз антибиотиков [3].
В связи с этим кандидоз развивается у больных с инфекционными заболеваниями, получающих антибиотики, особенно продолжительное время, что ведет к дисбактериозу, способствующему усиленному развитию грибов рода Candida.
У онкологических пациентов на фоне химио- и лучевой терапии в полости рта обнаруживаются поражения слизистой оболочки различного характера и степени тяжести [4]. Они связаны с применением препаратов для лечения злокачественных заболеваний, которые угнетают общую резистентность организма, оказывают отрицательное влияние на рост, созревание и замену клеток слизистой оболочки, воздействуя на ДНК, РНК и синтез белков [5]. Ослабление местных защитных механизмов повышает чувствительность СОПР к токсическому действию противоопухолевых средств, банальной микрофлоре и другим повреждающим факторам (например, травме). При этом основная клиническая проблема связана с воспалением слизистой оболочки, нарушением ее целостности и развитием стоматитов вследствие присоединения условно-патогенных и патогенных микроорганизмов, в том числе грибковой микрофлоры.
Кандидозный стоматит развивается также при различных системных заболеваниях в результате снижения общего иммунитета и местной резистентности тканей [1, 2]. Так, патология желудочно-кишечного тракта (ЖКТ), сердечно-сосудистой системы часто обусловливает развитие грибковых поражений слизистой оболочки. Нарушение углеводного обмена, в свою очередь, провоцирует активное развитие гриба Candida, причем симптомы могут способствовать ранней диагностике сахарного диабета. Более того, именно при диабете проявляется склонность к развитию хронических форм кандидоза, трудно поддающихся лечению. Нарушения витаминного баланса снижают резистентность организма к дрожжевой инфекции. Возможно также влияние неблагоприятных условий производства (обработка фруктов, ягод) у кондитеров, виноделов.
При наличии предрасполагающих факторов происходит биологическая активация грибов (усиленное размножение), а в последующем – проникновение их с поверхности слизистых оболочек и кожи, где они присутствуют как сапрофиты, вглубь тканей. Это приводит к некротизации, а затем к гибели клеток и образованию местных патологических процессов и очагов. При благоприятных условиях грибы проникают также в кровь, разносятся по организму и вызывают генерализованные формы кандидоза с вторичными очагами в различных органах.
Развитие кандидозного стоматита на фоне общих заболеваний или вследствие медикаментозного лечения, а также возможность генерализации процесса требует знания методов диагностики и лечения грибковых поражений не только от стоматолога, но и от врачей общей практики, а также узких специалистов [6, 7]. Подобные сведения могут обеспечить выполнение профилактических мероприятий, раннюю диагностику и выбор оптимальных методов лечения.
Целью настоящего исследования является повышение эффективности диагностики и лечения кандидозного стоматита.
Результаты исследования представлены анализом данных медицинской документации и клинического наблюдения пациентов, обратившихся на консультативный прием.
Если кандидозные поражения отмечаются на отдельных участках – языке, красной кайме губ, миндалинах, то заболевание диагностируется как кандидозный глоссит, хейлит, ангина. При кандидозном стоматите изменения наблюдаются на слизистой оболочке всей полости рта.
Острый кандидоз (молочница) возникает обычно у грудных детей или ослабленных людей (болезни крови, гиповитаминозы), а также у лиц, длительно получающих большие дозы кортикостероидов, цитостатиков, антибиотиков. На гиперемированной отечной слизистой оболочке щек, нёба, десен, языка появляются белесоватые участки, которые сливаются, образуя рыхлый «творожистый» налет белого цвета (рис. 1). Вначале он состоит из десквамированных клеток эпителия, остатков пищи, мицелий гриба. После снятия налета обнажается гладкая гиперемированная слизистая оболочка, без повреждения либо с небольшими эрозиями и десквамацией эпителия (рис. 2).
Характерным, легко определяемым признаком является пенистая слюна, собирающаяся в ретромолярной области и на спинке языка. При наличии достаточного количества слюны может появляться субъективное ощущение сухости в ротовой полости, дискомфорта. Во время приема пищи, особенно соленой, кислой, острой, отмечается болезненность пораженных участков.
В дальнейшем налет пропитывается фибрином, приобретая вид плотной пленки сероватого или желтоватого цвета, плотно прикрепляющейся к поверхности эпителиального слоя (рис. 3). Удаляется пленка с трудом. При этом обнажается эрозивная кровоточащая поверхность. Такая форма заболевания диагностируется как псевдомембранозный кандидоз.
На языке, деснах, миндалинах, зеве обнаруживаются участки покраснения, эрозивные поверхности и характерные белые, пленчатые налеты. На слизистой оболочке нёба, щеках на эриматозном фоне определяются одиночные и множественные беловатые пятна. Реже отмечаются мелкие изъязвления и афтоподобные элементы. Больных беспокоят сухость во рту, нарушение вкусовых ощущений, повышенная чувствительность слизистой оболочки, потеря аппетита.
Длительное течение заболевания может проявляться как хронический атрофический кандидоз: слизистая нёба, щек истончается, на фоне атрофии нитевидных сосочков языка обнаруживается скудный белесоватый налет, который полностью не удаляется (рис. 4).
При кандидозном глоссите в зависимости от течения (острое или хроническое), локальных условий, общего состояния организма клинические симптомы могут представлять типичную картину, не вызывающую затруднений в диагностике, либо проявляют сходство с самостоятельными или симптоматическими глосситами. В частности, такие формы, как географический, складчатый, черный волосатый язык, проявляют склонность к развитию дрожжеподобного гриба (рис. 5).
Начальными симптомами заболевания могут быть точечные покраснения краевых зон и кончика языка, уменьшение слюноотделения, приводящее к сухости полости рта. При хроническом кандидозном глоссите на языке могут появляться небольшие борозды с белыми налетами по краям и на дне.
Кандидозные изменения вначале обнаруживаются на основании языка, а в дальнейшем распространяются на остальные части, захватывая его боковые поверхности. Более выраженные изменения определяются в средней части языка. Пациенты с кандидозным глосситом отмечают чувство жжения, болезненность и сухость языка, боль во время приема пищи. Возможно извращение вкусовых ощущений.
Поражение красной каймы губ при кандидозе проявляется сухостью, гиперемией, отеком, шелушением. Могут возникать болезненные эрозии, мелкие трещины, тонкие серые чешуйки (рис. 7). Субъективные ощущения заключаются в напряжении, жжении. Заболевание отличается длительностью течения, рецидивами.
Псевдомембранозный кандидоз чаще начинается как острый, однако при ВИЧ-инфекции он может продолжаться или рецидивировать, поэтому рассматривается уже как хронический процесс. Грибковое поражение характеризуется наличием белого или желтоватого налета на слизистой оболочке рта, которая может быть гипере-мирована либо не изменена в цвете. В отличие от классической молочницы, когда творожистый белый налет легко снимается шпателем, при СПИДе налет плотно удерживается на поверхности эпителия, удаляется с трудом. При этом обнажаются кровоточащие участки слизистой. Излюбленная локализация налета – щеки, губы, язык, твердое и мягкое нёбо (см. рис. 1).
Эритематозный, или атрофический, кандидоз развивается в виде ярко-красных пятен или диффузной гиперемии, имеет хроническое течение. Чаще поражается нёбо, которое приобретает неравномерную ярко-красную окраску. Эпителий истончается, могут появляться эрозии. Локализация очагов поражения на спинке языка приводит к атрофии нитевидных сосочков вдоль средней линии (см. рис. 2).
Хронический гиперпластический кандидоз встречается значительно реже и характеризуется расположением элементов симметрично на слизистой оболочке щек в виде полигональных возвышающихся очагов гиперплазии, покрытых желто-белым, желтовато-коричневым налетом.
Дифференциальная диагностика кандидоза красной каймы губ проводится с самостоятельными хейлитами (эксфолиативным, метеорологическим, актиническим), бактериальным поражением, проявлением гиповитаминозов. Гиперпластический кандидозный стоматит дифференцируют с гиперкератозами. При лейкоплакии, красном плоском лишае белая пленка не отделяется при поскабливании. При сифилисе бляшки имеют плотное основание, сочетаются с высыпаниями на других участках слизистой оболочки и кожи.
Для постановки и подтверждения диагноза кандидоза необходимы комплексные лабораторные исследования в динамике – микроскопические, культуральные (с определением вида гриба), в некоторых случаях – гистопатологические. В целях выявления кандидозной аллергии и других иммунологических сдвигов в организме больных используют внутрикожные пробы, реакции связывания комплемента, непрямой гемагглютинации, иммуноэлектрофорез, тест угнетения миграции макрофагов, показатель повреждения нейтрофилов, РИФ-80 и другие реакции.
При микроскопическом изучении материала грибы рода Candida обнаруживаются в виде дрожжеподобных клеток и псевдомицелия.
Обнаружение псевдомицелия или цепочек из округлых, удлиненных почкующихся клеток считается достаточным для установления диагноза кандидоза. Выявление только дрожжевой формы гриба может быть при его сапрофитной вегетации. Преобладание дрожжевых клеток при единичных нитях псевдомицелия свидетельствует о поверхностном кандидозе. Преобладание нитчатой формы над клеточной указывает на паразитарную активность гриба и чаще определяется при висцеральных поражениях.
Пациентов с распространенными и рецидивирующими формами кандидоза нужно тщательно обследовать для выявления нарушений, предрасполагающих к грибковому заболеванию. Проводят анализы крови и мочи на сахар, исследуют функциональное состояние печени.
Оценка эффективности лечения производится на основе динамики роста колоний: снижение числа колоний на питательной среде при повторных посевах в процессе терапии свидетельствуют о рациональной тактике стоматологических воздействий.
Лечение пациентов с кандидозом должно производиться с учетом общего состояния и особенностей течения патологического процесса. Местная терапия преследует цель воздействия на грибы Candida и вызванные ими изменения слизистой оболочки, общая, неспецифическая терапия – влияние на иммунологическую и неспецифическую резистентность организма. Таким образом, назначается этиотропное, патогенетическое и симптоматическое лечение.
В большинстве случаев орофарингеального кандидоза назначают местную терапию: антимикотики и антисептики в виде аппликаций.
Высоким эффектом обладают антибиотики нистатинового ряда, которые оказывают фунгистатическое и фунгицидное действие. Молекула антибиотика встраивается в мембрану грибковой клетки с образованием множества каналов, способствующих неконтролируемому транспорту воды, электролитов и неэлектролитов. Клетка теряет устойчивость к воздействию внешних осмотических сил и лизируется. После приема внутрь нистатин практически не всасывается в ЖКТ, поэтому его резорбтивное действие не выражено. Активен в отношении дрожжеподобных грибов рода Candida и аспергиллы. Нистатиновую мазь наносят 3 раза в день ежедневно, смазывая заинтересованные участки. Курс лечения – от нескольких дней до 2–4 нед: до исчезновения жалоб и клинических проявлений, а затем в течение еще 1 нед.
Нистатиновую, левориновую, декаминовую мази лучше чередовать во избежание привыкания микрофлоры (3 раза в день ежедневно смазывать заинтересованные участки, чередуя мази в любом порядке). Декамин можно применять также в виде драже (6–8 карамелей в день) под язык. Курс лечения длится 10 дней с перерывом на 7–10 дней и повторением курса. Контрольные соскобы для исследования обязательны по окончании терапии.
Крем миконазол в качестве действующего вещества содержит производное имидазола – миконазола нитрат. Он ингибирует биосинтез эргостерола и изменяет липидный состав мембраны, вызывая гибель клетки гриба. Крем наносят 2 раза в сутки (утром и вечером) тонким слоем на предварительно вымытую пораженную поверхность и тщательно втирают, захватывая небольшой участок вокруг очага поражения. Продолжительность курса лечения может составлять от 2 до
6 нед: в течение 7–10 дней после исчезновения клинических симптомов заболевания. При наличии съемных протезов внутренняя их поверхность обрабатывается так же, как и слизистая оболочка.
Антисептики с противогрибковым действием обычно назначают в форме смазываний или полосканий. Смазывания проводят 1–2% водными растворами бриллиантовой зелени или метиленовой синьки, нанося их на предварительно высушенную поверхность слизистой. Эти препараты широко распространены, однако по эффективности уступают антимикотикам, к ним быстро развивается устойчивость, а непрерывное использование ведет к раздражению слизистой. Лучшее действие оказывают разведенный в 2–3 раза раствор Люголя, 10–15% раствор буры в глицерине. Местные антисептики рекомендуется чередовать каждую неделю. Полоскания растворами марганцовокислого калия (1:5000), 1% борной кислоты, йодной воды (5–10 капель йодной настойки на стакан) назначают обычно для профилактики рецидивов после системного или местного лечения или одновременно с назначением системных препаратов. Полоскания рекомендуется проводить 2–3 раза в день.
Эффективно использование 0,05% хлоргексидина биглюконата. Полоскания (10–15 мл раствора) проводятся в течение 30–60 с после приема пищи дважды в день. Хлоргексидин обладает широким спектром антибактериального и противогрибкового действия.
Затяжное течение кандидоза требует общего лечения у соответствующего специалиста и назначения внутрь противогрибковых препаратов с целью предупреждения инфицирования слизистых оболочек ЖКТ. Антигрибковые препараты назначаются сочетано внутрь или парентерально в оптимальных дозах (в зависимости от локализации висцерального кандидоза). Препараты йода используют в виде 3–12% водного раствора йодида натрия (на молоке, бульоне).
Антибиотики полиеновой группы (нистатин, леворин) плохо растворимы в воде, поэтому необходимо рассасывать их во рту, а затем проглатывать. Назначают нистатин от 500 000 ЕД 3–4 раза в сутки до 1 000 000 ЕД в сутки в зависимости от тяжести течения (слишком малые дозы оказываются неэффективными). Таблетки леворина также содержат по 500 000 ЕД и проявляют эффективность при рассасывании. Широкое применение находят препараты пролонгированного действия и их производные: флуконазол (капсулы 50, 100, 150 мг), интраконазол (капсулы 100 мг).
Врач-стоматолог во всех случаях назначает местное лечение.
Важнейшую роль в предупреждении кандидозов и рецидивов заболевания играет индивидуальная гигиена полости рта, своевременная санация, рациональное протезирование.
Общетерапевтическая профилактика грибкового стоматита заключается в назначении специальных препаратов на фоне лечения онкологических, эндокринных, инфекционных заболеваний.
Заключение
Большая часть взрослого населения являются носителями сапрофитных форм грибковой флоры. Последняя может активироваться в условиях сниженного иммунитета организма на фоне тяжелых заболеваний или длительного приема некоторых препаратов. Речь идет, в первую очередь, о цитостатиках и антибиотиках. Развиваясь в полости рта, грибы рода Candida вызывают яркие клинические проявления, сопровождающиеся субъективными ощущениями сухости, болезненности, чувствительности к раздражителям. Первым жалобы может услышать врач общей практики (терапевт) и направить пациента к стоматологу для назначения местного лечения. Генерализованный кандидоз требует применения препаратов общего воздействия. На фоне лечения заболеваний с существенным подавлением иммунитета профилактически следует назначать средства противогрибкового действия.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Луцкая Ирина Константиновна – проф., д-р мед. наук, проф. каф. терапевтической стоматологии, ГУО «Белорусская медицинская академия последипломного образования» (БелМАПО). E-mail: lutskaja@mail.ru
Irina K. Lutskaya – Full Prof., D. Sci. (Med.), Belarusian medical academy of postgraduate education. E-mail: lutskaja@mail.ru
Статья поступила в редакцию / The article received: 17.11.2021
Статья принята к печати / The article approved for publication: 18.11.2021
26 октября 2021
Количество просмотров: 5256


