Клинический разбор в общей медицине №10 2021
Аннотация
В рамках модульной медицинской программы iПрактик на профессиональном медицинском портале CON-MED.RU, посвященной терапии пациентов с коморбидной патологией, ведущие эксперты в области психиатрии и неврологии рассмотрели особенности ведения пациентов с функциональными неврологическими расстройствами, хроническим болевым синдромом и другими смежными патологиями. В рамках программы были представлены новая терминология, классификация, уже зафиксированная в Международной классификации болезней 11-го пересмотра, а также разобраны принципы терапии «сложных» пациентов.
Ключевые слова: функциональное неврологическое расстройство, хронический болевой синдром, антидепрессанты, МКБ-11.
Для цитирования: Функциональный больной между психиатрией и неврологией. Тревожно-депрессивные расстройства: диалог невролога и психиатра (обзор конференции). Клинический разбор в общей медицине. 2021; 10: 35–40. DOI: 10.47407/kr2021.2.10.00117
Patient with functional disorder at the interface of psychiatry and neurology. Anxiety and depressive disorders: dialogue between neurologist and psychiatrist (conference overview)
Editorial article
Abstract
The leading experts in psychiatry and neurology considered the features of managing patients with functional neurological disorders, chronic pain syndrome and related disorders within the the framework of the iPractic modular medical curriculum, focused on treating the patients with comorbid conditions, on the portal for the healthcare professionals CON-MED.RU. New terminology and classification already documented in ICD-11 were presented within the framework of the curriculum, the treatment principles for “difficult” patients were also discussed.
Key words: functional neurological disorder, chronic pain syndrome, antidepressants, ICD-11.
For citation: Patient with functional disorder at the interface of psychiatry and neurology. Anxiety and depressive disorders: dialogue between neurologist and psychiatrist (conference overview). Clinical review for general practice. 2021; 10: 35–40. DOI: 10.47407/kr2021.2.10.00117
 В клинической практике неврологов и психиатров нередко встречаются больные, симптомокомплекс которых нельзя четко отнести к определенной психиатрической или неврологической нозологии. На профессиональном медицинском портале CON-MED.RU
В клинической практике неврологов и психиатров нередко встречаются больные, симптомокомплекс которых нельзя четко отнести к определенной психиатрической или неврологической нозологии. На профессиональном медицинском портале CON-MED.RU
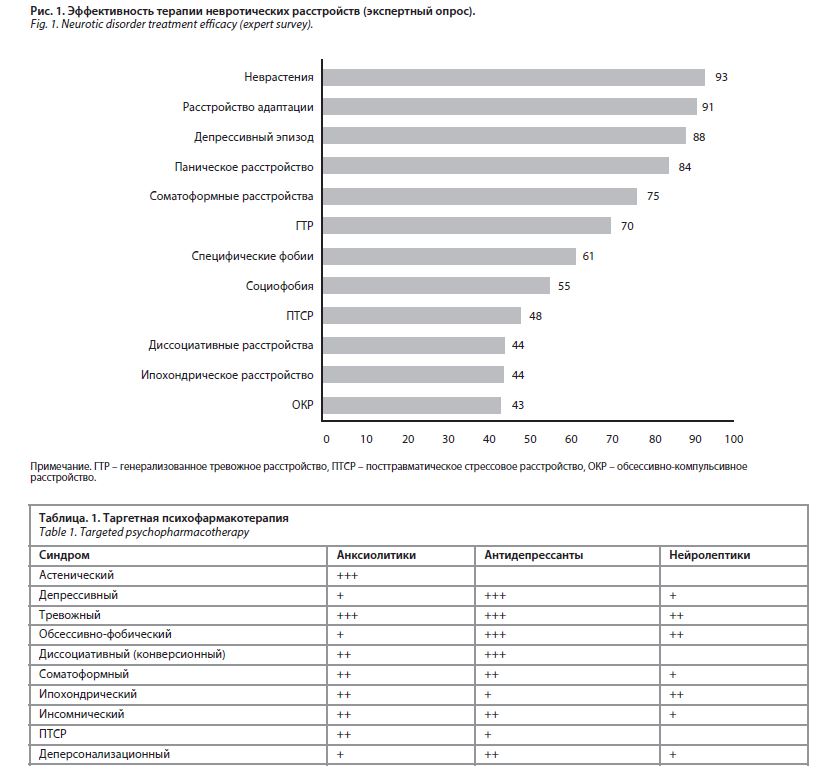
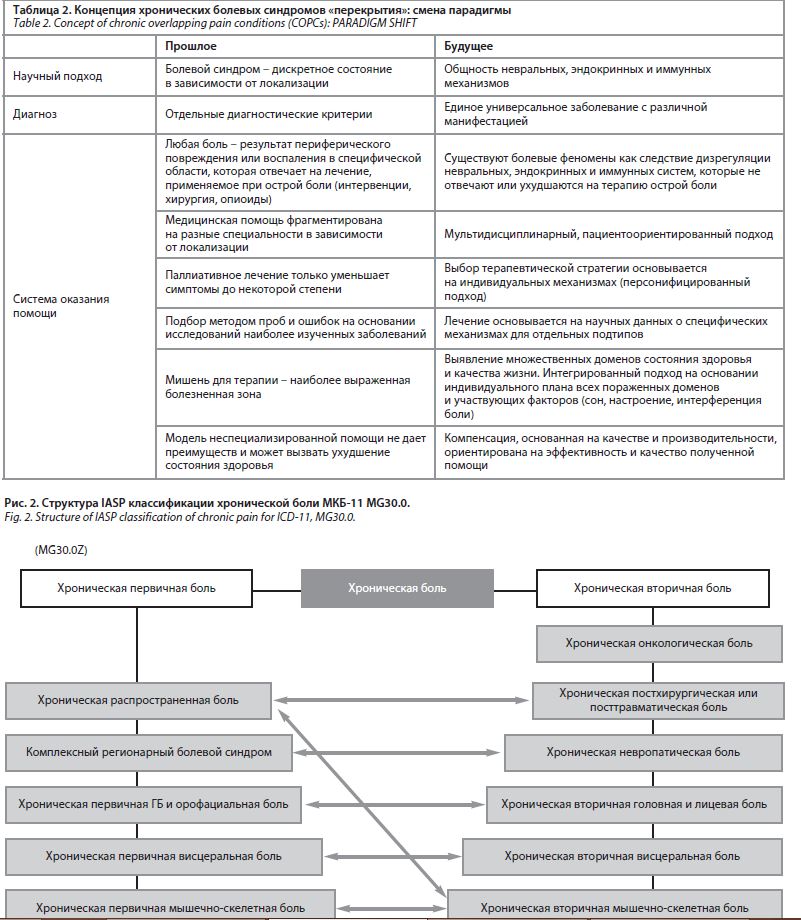
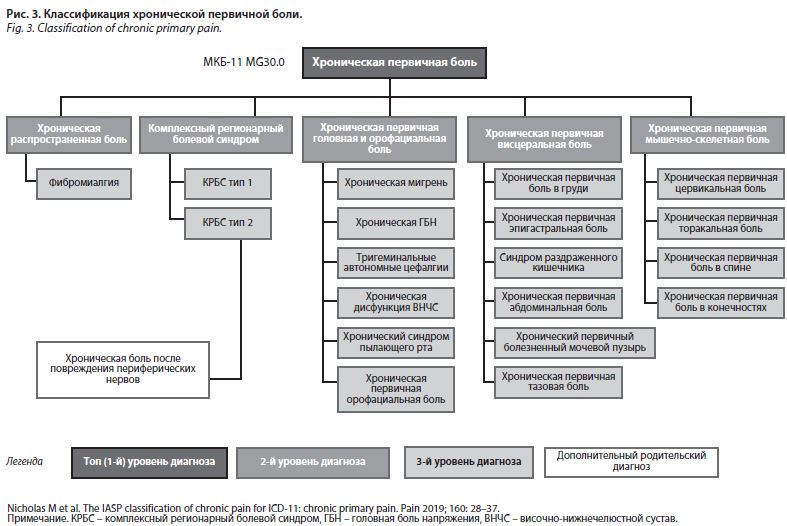
Владимир Давыдович Менделевич, д-р мед. наук, проф., зав. каф. медицинской и общей психологии с курсом педагогики Казанского государственного медицинского университета, эксперт Всемирной организации здравоохранения, член межведомственной комиссии по подготовке клинических (медицинских) психологов при Минздраве России, и Гюзяль Рафкатовна Табеева, д-р мед. наук, проф. каф. нервных болезней Первого МГМУ им. И.М. Сеченова, руководитель отдела неврологии и клинической нейрофизиологии НИЦ Первого МГМУ им. И.М. Сеченова, президент «Российского общества по изучению головной боли», обсудили принципы диагностики «смежных» заболеваний и алгоритмы терапии таких пациентов. Изменения, которые планируют внести в МКБ-11 – 11-й пересмотр Международной статистической классификации болезней и проблем, связанных со здоровьем, весьма масштабны, революционны и призваны улучшить эффективность медицинской помощи. В статье «Расстройство разума и мозга: загадочное состояние, когда-то известное как истерия, бросает вызов разделению психиатрии и неврологии» указано, что у 1/3 пациентов неврологических клиник выявляются симптомы, которые нельзя объяснить с медицинской точки зрения. Физические симптомы (например, паралич), но без явных повреждений мозга обозначаются как функциональное неврологическое расстройство. Нейровизуализация показывает наличие взаимосвязи между областями, участвующими в управлении движениями и отвечающими за внимание и эмоции. Растущее число исследований нейровизуализации проливают свет на возникающую патофизиологию функциональных неврологических расстройств. Этот возобновленный научный интерес возник параллельно с расширением междисциплинарного сотрудничества психиатров и неврологов. Среди функциональных расстройств выделяют соматические, неврологические, психические. Понятие трудного (функционального) больного может включать симуляцию, «истерию», ипохондрию (небредовую), соматоформное расстройство. В МКБ-11 уже не существует понятия «соматоформное расстройство», есть термин «телесный дистресс». Расстройства, связанные с телесным самоощущением и телесным дискомфортом, включают два пункта – телесный дискомфорт и дисфорию целостности восприятия собственного тела. Расстройство телесного дискомфорта МКБ-11 заменяет соматоформные расстройства МКБ-10 и характеризуется наличием телесных симптомов, причиняющих человеку боль, сопровождающихся чрезмерной фиксацией внимания на симптомах и повторяющимися контактами с медицинскими работниками. Ипохондрия (МКБ-10) в эту группу не входит, а находится в группе обсессивно-компульсивных расстройств. Функциональное неврологическое расстройство (ФНР), которое ранее обозначалось как диссоциативное конверсионное расстройство и находилось в разделе психиатрии, в МКБ-11 переходит в рубрику неврологических патологий наряду с нейрокогнитивными нарушениями. ФНР включает в себя один или несколько симптомов, отражающих нарушение движений или чувствительности, которые нельзя объяснить неврологическим или другим психическим заболеванием. Симптомы вызывают серьезный стресс или проблемы в социальной сфере, работе, других областях жизни или они настолько значительны, что рекомендуется медицинское вмешательство. Традиционно в психиатрии к функциональным расстройствам относят, в первую очередь, невротические, соматоформные и связанные со стрессом состояния. Но чаще всего специалисты говорят о диссоциативных (конверсионных) расстройствах, которые кодируются в МКБ-10 под пунктом F44. При этом психиатры включают в это понятие также и органические диссоциативные расстройства (F06.5). При этом диссоциативные (конверсионные) расстройства известны давно и представляют группу заболеваний, которые выражаются, с одной стороны, в утрате сознательного контроля над памятью и ощущениями, с другой – над контролем движений тела. Однако не все диссоциативные расстройства курируются неврологами. Психиатры лечат диссоциативные расстройства (амнезию, трансы, фуги, одержимость, деперсонализацию и дереализацию), а двигательные, чувствительные, пароксизмальные симптомы входят в ФНР и становятся уделом деятельности неврологов. Термин «конверсионное расстройство» удален из МКБ-11. Ранее в своих публикациях проф. Дамулин И.В. и проф. Сиволап Ю.П. обратщали внимание, что у больных шизофренией могут выявляться негрубые неврологические нарушения, непосредственно обусловленные шизофренией как таковой, не связанные с возрастом или длительностью болезни, а также с приемом нейролептиков, либо обусловленные кататонией и коррелирующие с атрофией различных отделов коры больших полушарий головного мозга. Это наводит на мысль о том, что в сфере «органического» и «функционального» происходят революционные изменения. Важнейшей задачей становится понимание этиопатогенетических механизмов ФНР, которое, согласно современной классификации, «перетекло» из психиатрии в неврологию. Диссоциативные конверсионные расстройства относятся к психогенным, а значит, должны удовлетворять критериям К. Ясперса: психогенное заболевание развивается непосредственно после воздействия психической травмы; проявления болезни непосредственно вытекают из содержания психотравмы, между ними имеются психологически понятные связи; течение заболевания тесно связано с выраженностью и актуальностью психотравмы, ее разрешение приводит к прекращению или значительному ослаблению проявления болезни. Однако в представленной триаде есть клинические противоречия. Так, во многих случаях не удается обнаружить связи между психической травмой и расстройством (например, при обсессивно-компульсивном расстройстве и диссоциативных расстройствах). Травма не всегда присутствует, и часто после дезактуализации психотравмы расстройство не исчезает. Взаимодействие психотравмы и симптома характеризуется тем, что нередко ситуация, спровоцировавшая симптом, давно уже поменялась, а застывшая форма реагирования осталась, воплотилась в симптом. Стоит признать, что, согласно результатам экспертного опроса, проведенного несколько лет назад, лечение диссоциативных нарушений, а значит ФНР, крайне затруднено. Так, всего 44% экспертов сообщили об эффективности терапии ФНР (рис. 1), в то время как неврастения, расстройство адаптации, депрессивные эпизоды и прочее гораздо легче поддаются лечению. Мультимодальный подход к терапии включает возможности физиотерапии, психотерапии, медицинского сопровождения, семейной поддержки и пр. Стоит отметить, что существующие данные по физиотерапевтическому лечению функциональных моторных симптомов низкого качества и ограничены по объему. Согласно суммарным данным 131 рандомизированного клинического исследования, когнитивно-поведенческая психотерапия и психодинамическая терапия могут способствовать улучшению среднего уровня, однако данные долгосрочного наблюдения отсутствуют. Что касается фармакологического подхода, то применяют транквилизаторы, антидепрессанты и «малые» нейролептики. Выбор терапии основан на преобладании в клинической картине того или иного синдрома (табл. 1). Так, нейролептики крайне редко применяются при функциональных расстройствах, особенно при диссоциативном, зато на первое место в терапии этой патологии выходят антидепрессанты. Сегодня основой назначения антидепрессантов становится таргетность – воздействие на депрессию, тревогу, боль, ангедонию, диссомнию, аноргазмию. Антидепрессанты могут помочь многим пациентам с функциональными нарушениями, и даже тем, у кого не обнаруживается симптомов депрессии. Неврологи часто ведут пациентов с хроническим болевым синдромом (ХБС) – с монотонной периодически усиливающейся болью, длящейся не менее 3–6 мес, с характерным «синдромальным окружением», определенным болевым анамнезом и соответствующим поведением. У хронической боли есть определенный коморбидный фенотип, который также характеризуется нарушениями в психической сфере. Так, у пациентов наблюдается высокий уровень дезадаптации, которую нельзя объяснить ни интенсивностью болевого синдрома, ни типом течения. Меняется патофизиология боли, патологический процесс затрагивает и ноцицептивные, и антиноцицептивные системы, вовлекаются различные структуры мозга, которые отвечают также и за когнитивную, эмоциональную сферы, аффективную составляющую, регуляцию сна и бодрствования, аппетита и пищевого поведения. Поэтому появляется новый термин «хронические болевые синдромы перекрытия», когда ХБС могут сосуществовать одновременно или развиваться последовательно в течение жизни. Появление этого нового понятия обусловливает новый мультидисциплинарный подход к ведению пациентов (табл. 2). Новая классификация хронической боли по МКБ-11 предусматривает ее выделение как отдельной нозологической единицы, имеющей единый диагностический код. Диагноз должен ставиться не только с учетом интенсивности боли, но и степени инвалидизации, дистресса и роли психосоциальных факторов. Это позволит оптимизировать изучение эпидемиологии и стратегий мультимодального обезболивания. Так, согласно нововведениям, хроническая боль – это боль в одной или нескольких анатомических зонах, которая сохраняется или рецидивирует более 3 мес, ассоциируется со значительным эмоциональным расстройством (например, тревога, гнев, разочарование или подавленное настроение) и/или со значительной функциональной дезадаптацией (повседневное, социальное функционирование), и симптомы боли не объясняются другими причинами. Международная ассоциация по изучению боли (англ. International Association for the Study of Pain, IASP) предложила разделить хроническую боль на первичную и вторичную (рис. 2). Хроническая первичная боль может быть любой локализации или носить диффузный характер (рис. 3). Есть общие закономерности в течении хронических болевых синдромов. Так, специалисты отмечают их флюктуирующий характер, трудности верификации (отсутствие органических дефектов, низкая приверженность пациентов из-за определенного снижения когнитивного функционирования), перекрестность между болевыми, соматическими и психическими симптомами болезни. Еще один термин, о котором говорит медицинская общественность в последнее время, – это ноципластическая боль, возникающая из-за изменения ноцицепции, несмотря на отсутствие явных доказательств актуального или потенциального повреждения ткани, вызывающего активацию периферических ноцицепторов, или свидетельств заболевания или поражения соматосенсорной системы, вызывающих боль. Эта боль входит в более широкое понятие «смешанной боли» – сложного наложения различных известных типов боли (ноцицептивной, нейропатической и ноципластической) в любой комбинации, действующих одновременно, вызывая боль в одной и той же области тела. Любой из этих механизмов может быть более клинически преобладающим в любой момент времени. Смешанная боль может быть острой или хронической; к потенциальным типам смешанной боли относят хроническую неспецифическую боль в нижней части спины (БНС), цервикалгии, онкологические боли, остеоартрит, анкилозирующий спондилит и проч (80% пациентов с хронической БНС имеют неспецифический характер боли, до 55% – невропатический компонент). Согласно эпидемиологическим данным, распространенность депрессии у пациентов с хронической болью очень высокая, в частности у пациентов с ХБС, хроническими головными болями, фибромиалгией, кардиалгией и проч. Изменения могут затрагивать префронтальную кору, миндалевидный комплекс, гиппокамп. Такие пациенты также показывают высокий уровень дезадаптации. 7–12% пациентов назначаются антидепрессанты, оказывающие анальгетический эффект. Кроме этой группы препаратов назначаются и другие медикаменты, когнитивно-поведенческая и общеукрепляющая терапия, физические упражнения. Такой мультимодальный подход к ведению пациентов с хроническими болевыми синдромами позволяет улучшить качество жизни больных.
Клинический разбор в общей медицине №10 2021
Функциональный больной между психиатрией и неврологией. Тревожно-депрессивные расстройства: диалог невролога и психиатра (обзор конференции)
Аннотация
В рамках модульной медицинской программы iПрактик на профессиональном медицинском портале CON-MED.RU, посвященной терапии пациентов с коморбидной патологией, ведущие эксперты в области психиатрии и неврологии рассмотрели особенности ведения пациентов с функциональными неврологическими расстройствами, хроническим болевым синдромом и другими смежными патологиями. В рамках программы были представлены новая терминология, классификация, уже зафиксированная в Международной классификации болезней 11-го пересмотра, а также разобраны принципы терапии «сложных» пациентов.
Ключевые слова: функциональное неврологическое расстройство, хронический болевой синдром, антидепрессанты, МКБ-11.
Для цитирования: Функциональный больной между психиатрией и неврологией. Тревожно-депрессивные расстройства: диалог невролога и психиатра (обзор конференции). Клинический разбор в общей медицине. 2021; 10: 35–40. DOI: 10.47407/kr2021.2.10.00117
Patient with functional disorder at the interface of psychiatry and neurology. Anxiety and depressive disorders: dialogue between neurologist and psychiatrist (conference overview)
Editorial article
Abstract
The leading experts in psychiatry and neurology considered the features of managing patients with functional neurological disorders, chronic pain syndrome and related disorders within the the framework of the iPractic modular medical curriculum, focused on treating the patients with comorbid conditions, on the portal for the healthcare professionals CON-MED.RU. New terminology and classification already documented in ICD-11 were presented within the framework of the curriculum, the treatment principles for “difficult” patients were also discussed.
Key words: functional neurological disorder, chronic pain syndrome, antidepressants, ICD-11.
For citation: Patient with functional disorder at the interface of psychiatry and neurology. Anxiety and depressive disorders: dialogue between neurologist and psychiatrist (conference overview). Clinical review for general practice. 2021; 10: 35–40. DOI: 10.47407/kr2021.2.10.00117
Владимир Давыдович Менделевич, д-р мед. наук, проф., зав. каф. медицинской и общей психологии с курсом педагогики Казанского государственного медицинского университета, эксперт Всемирной организации здравоохранения, член межведомственной комиссии по подготовке клинических (медицинских) психологов при Минздраве России, и Гюзяль Рафкатовна Табеева, д-р мед. наук, проф. каф. нервных болезней Первого МГМУ им. И.М. Сеченова, руководитель отдела неврологии и клинической нейрофизиологии НИЦ Первого МГМУ им. И.М. Сеченова, президент «Российского общества по изучению головной боли», обсудили принципы диагностики «смежных» заболеваний и алгоритмы терапии таких пациентов. Изменения, которые планируют внести в МКБ-11 – 11-й пересмотр Международной статистической классификации болезней и проблем, связанных со здоровьем, весьма масштабны, революционны и призваны улучшить эффективность медицинской помощи. В статье «Расстройство разума и мозга: загадочное состояние, когда-то известное как истерия, бросает вызов разделению психиатрии и неврологии» указано, что у 1/3 пациентов неврологических клиник выявляются симптомы, которые нельзя объяснить с медицинской точки зрения. Физические симптомы (например, паралич), но без явных повреждений мозга обозначаются как функциональное неврологическое расстройство. Нейровизуализация показывает наличие взаимосвязи между областями, участвующими в управлении движениями и отвечающими за внимание и эмоции. Растущее число исследований нейровизуализации проливают свет на возникающую патофизиологию функциональных неврологических расстройств. Этот возобновленный научный интерес возник параллельно с расширением междисциплинарного сотрудничества психиатров и неврологов. Среди функциональных расстройств выделяют соматические, неврологические, психические. Понятие трудного (функционального) больного может включать симуляцию, «истерию», ипохондрию (небредовую), соматоформное расстройство. В МКБ-11 уже не существует понятия «соматоформное расстройство», есть термин «телесный дистресс». Расстройства, связанные с телесным самоощущением и телесным дискомфортом, включают два пункта – телесный дискомфорт и дисфорию целостности восприятия собственного тела. Расстройство телесного дискомфорта МКБ-11 заменяет соматоформные расстройства МКБ-10 и характеризуется наличием телесных симптомов, причиняющих человеку боль, сопровождающихся чрезмерной фиксацией внимания на симптомах и повторяющимися контактами с медицинскими работниками. Ипохондрия (МКБ-10) в эту группу не входит, а находится в группе обсессивно-компульсивных расстройств. Функциональное неврологическое расстройство (ФНР), которое ранее обозначалось как диссоциативное конверсионное расстройство и находилось в разделе психиатрии, в МКБ-11 переходит в рубрику неврологических патологий наряду с нейрокогнитивными нарушениями. ФНР включает в себя один или несколько симптомов, отражающих нарушение движений или чувствительности, которые нельзя объяснить неврологическим или другим психическим заболеванием. Симптомы вызывают серьезный стресс или проблемы в социальной сфере, работе, других областях жизни или они настолько значительны, что рекомендуется медицинское вмешательство. Традиционно в психиатрии к функциональным расстройствам относят, в первую очередь, невротические, соматоформные и связанные со стрессом состояния. Но чаще всего специалисты говорят о диссоциативных (конверсионных) расстройствах, которые кодируются в МКБ-10 под пунктом F44. При этом психиатры включают в это понятие также и органические диссоциативные расстройства (F06.5). При этом диссоциативные (конверсионные) расстройства известны давно и представляют группу заболеваний, которые выражаются, с одной стороны, в утрате сознательного контроля над памятью и ощущениями, с другой – над контролем движений тела. Однако не все диссоциативные расстройства курируются неврологами. Психиатры лечат диссоциативные расстройства (амнезию, трансы, фуги, одержимость, деперсонализацию и дереализацию), а двигательные, чувствительные, пароксизмальные симптомы входят в ФНР и становятся уделом деятельности неврологов. Термин «конверсионное расстройство» удален из МКБ-11. Ранее в своих публикациях проф. Дамулин И.В. и проф. Сиволап Ю.П. обратщали внимание, что у больных шизофренией могут выявляться негрубые неврологические нарушения, непосредственно обусловленные шизофренией как таковой, не связанные с возрастом или длительностью болезни, а также с приемом нейролептиков, либо обусловленные кататонией и коррелирующие с атрофией различных отделов коры больших полушарий головного мозга. Это наводит на мысль о том, что в сфере «органического» и «функционального» происходят революционные изменения. Важнейшей задачей становится понимание этиопатогенетических механизмов ФНР, которое, согласно современной классификации, «перетекло» из психиатрии в неврологию. Диссоциативные конверсионные расстройства относятся к психогенным, а значит, должны удовлетворять критериям К. Ясперса: психогенное заболевание развивается непосредственно после воздействия психической травмы; проявления болезни непосредственно вытекают из содержания психотравмы, между ними имеются психологически понятные связи; течение заболевания тесно связано с выраженностью и актуальностью психотравмы, ее разрешение приводит к прекращению или значительному ослаблению проявления болезни. Однако в представленной триаде есть клинические противоречия. Так, во многих случаях не удается обнаружить связи между психической травмой и расстройством (например, при обсессивно-компульсивном расстройстве и диссоциативных расстройствах). Травма не всегда присутствует, и часто после дезактуализации психотравмы расстройство не исчезает. Взаимодействие психотравмы и симптома характеризуется тем, что нередко ситуация, спровоцировавшая симптом, давно уже поменялась, а застывшая форма реагирования осталась, воплотилась в симптом. Стоит признать, что, согласно результатам экспертного опроса, проведенного несколько лет назад, лечение диссоциативных нарушений, а значит ФНР, крайне затруднено. Так, всего 44% экспертов сообщили об эффективности терапии ФНР (рис. 1), в то время как неврастения, расстройство адаптации, депрессивные эпизоды и прочее гораздо легче поддаются лечению. Мультимодальный подход к терапии включает возможности физиотерапии, психотерапии, медицинского сопровождения, семейной поддержки и пр. Стоит отметить, что существующие данные по физиотерапевтическому лечению функциональных моторных симптомов низкого качества и ограничены по объему. Согласно суммарным данным 131 рандомизированного клинического исследования, когнитивно-поведенческая психотерапия и психодинамическая терапия могут способствовать улучшению среднего уровня, однако данные долгосрочного наблюдения отсутствуют. Что касается фармакологического подхода, то применяют транквилизаторы, антидепрессанты и «малые» нейролептики. Выбор терапии основан на преобладании в клинической картине того или иного синдрома (табл. 1). Так, нейролептики крайне редко применяются при функциональных расстройствах, особенно при диссоциативном, зато на первое место в терапии этой патологии выходят антидепрессанты. Сегодня основой назначения антидепрессантов становится таргетность – воздействие на депрессию, тревогу, боль, ангедонию, диссомнию, аноргазмию. Антидепрессанты могут помочь многим пациентам с функциональными нарушениями, и даже тем, у кого не обнаруживается симптомов депрессии. Неврологи часто ведут пациентов с хроническим болевым синдромом (ХБС) – с монотонной периодически усиливающейся болью, длящейся не менее 3–6 мес, с характерным «синдромальным окружением», определенным болевым анамнезом и соответствующим поведением. У хронической боли есть определенный коморбидный фенотип, который также характеризуется нарушениями в психической сфере. Так, у пациентов наблюдается высокий уровень дезадаптации, которую нельзя объяснить ни интенсивностью болевого синдрома, ни типом течения. Меняется патофизиология боли, патологический процесс затрагивает и ноцицептивные, и антиноцицептивные системы, вовлекаются различные структуры мозга, которые отвечают также и за когнитивную, эмоциональную сферы, аффективную составляющую, регуляцию сна и бодрствования, аппетита и пищевого поведения. Поэтому появляется новый термин «хронические болевые синдромы перекрытия», когда ХБС могут сосуществовать одновременно или развиваться последовательно в течение жизни. Появление этого нового понятия обусловливает новый мультидисциплинарный подход к ведению пациентов (табл. 2). Новая классификация хронической боли по МКБ-11 предусматривает ее выделение как отдельной нозологической единицы, имеющей единый диагностический код. Диагноз должен ставиться не только с учетом интенсивности боли, но и степени инвалидизации, дистресса и роли психосоциальных факторов. Это позволит оптимизировать изучение эпидемиологии и стратегий мультимодального обезболивания. Так, согласно нововведениям, хроническая боль – это боль в одной или нескольких анатомических зонах, которая сохраняется или рецидивирует более 3 мес, ассоциируется со значительным эмоциональным расстройством (например, тревога, гнев, разочарование или подавленное настроение) и/или со значительной функциональной дезадаптацией (повседневное, социальное функционирование), и симптомы боли не объясняются другими причинами. Международная ассоциация по изучению боли (англ. International Association for the Study of Pain, IASP) предложила разделить хроническую боль на первичную и вторичную (рис. 2). Хроническая первичная боль может быть любой локализации или носить диффузный характер (рис. 3). Есть общие закономерности в течении хронических болевых синдромов. Так, специалисты отмечают их флюктуирующий характер, трудности верификации (отсутствие органических дефектов, низкая приверженность пациентов из-за определенного снижения когнитивного функционирования), перекрестность между болевыми, соматическими и психическими симптомами болезни. Еще один термин, о котором говорит медицинская общественность в последнее время, – это ноципластическая боль, возникающая из-за изменения ноцицепции, несмотря на отсутствие явных доказательств актуального или потенциального повреждения ткани, вызывающего активацию периферических ноцицепторов, или свидетельств заболевания или поражения соматосенсорной системы, вызывающих боль. Эта боль входит в более широкое понятие «смешанной боли» – сложного наложения различных известных типов боли (ноцицептивной, нейропатической и ноципластической) в любой комбинации, действующих одновременно, вызывая боль в одной и той же области тела. Любой из этих механизмов может быть более клинически преобладающим в любой момент времени. Смешанная боль может быть острой или хронической; к потенциальным типам смешанной боли относят хроническую неспецифическую боль в нижней части спины (БНС), цервикалгии, онкологические боли, остеоартрит, анкилозирующий спондилит и проч (80% пациентов с хронической БНС имеют неспецифический характер боли, до 55% – невропатический компонент). Согласно эпидемиологическим данным, распространенность депрессии у пациентов с хронической болью очень высокая, в частности у пациентов с ХБС, хроническими головными болями, фибромиалгией, кардиалгией и проч. Изменения могут затрагивать префронтальную кору, миндалевидный комплекс, гиппокамп. Такие пациенты также показывают высокий уровень дезадаптации. 7–12% пациентов назначаются антидепрессанты, оказывающие анальгетический эффект. Кроме этой группы препаратов назначаются и другие медикаменты, когнитивно-поведенческая и общеукрепляющая терапия, физические упражнения. Такой мультимодальный подход к ведению пациентов с хроническими болевыми синдромами позволяет улучшить качество жизни больных.
31 октября 2021
Количество просмотров: 2555

