Клинический разбор в общей медицине №1 2022
Аннотация
Внешний облик человека – это прежде всего объективная совокупность его психической и телесной организации. Он влияет на восприятие человека другими людьми, а также определяет особенности психологии индивида. В качестве физического компонента внешний облик представляет собой систему элементов телесной организации человека, которые являются анатомическими и антропологическими структурами. Любые изменения или несоответствия общепринятым «шаблонам внешности» в этих структурах, в частности в анатомических, особенно приводящие к стойкому изменению лица, тела человека, могут вести к психологическим нарушением вплоть до формирований стойких психических нарушений. Ощущение собственной неполноценности, ущербности отражается на настроении, мировосприятии больного, взаимоотношениях с окружающими, обусловливать навязчивое желание улучшать свой внешний облик. В психиатрии подобное расстройство психики носит термин «дисморфофобия». В дерматовенерологии существует значительное количество дерматозов, способных вызвать данное расстройство. В статье представлено клиническое наблюдение молодой женщины с выраженными дефектами кожи лица, длительно страдающей красной волчанкой и развившейся дисморфофобией. Описаны сложности диагностики, клинической картины и лечения этого расстройства, а также особенности консультирования дерматологом таких пациентов.
Ключевые слова: дисморфофобия, аутодеструктивные дерматозы, дискоидная красная волчанка, клинический случай.
Для цитирования: Перламутров Ю.Н., Волкова С.Б., Задионченко Е.В., Годзенко Т.А. Случай развития дисморфофобии у пациентки, длительно страдающей дискоидной красной волчанкой с поражением кожи лица. Клинический разбор в общей медицине. 2022; 1: 24–28. DOI: 10.47407/kr2022.3.1.00114
Клинический разбор в общей медицине №1 2022
Случай развития дисморфофобии у пациентки, длительно страдающей дискоидной красной волчанкой с поражением кожи лица
Аннотация
Внешний облик человека – это прежде всего объективная совокупность его психической и телесной организации. Он влияет на восприятие человека другими людьми, а также определяет особенности психологии индивида. В качестве физического компонента внешний облик представляет собой систему элементов телесной организации человека, которые являются анатомическими и антропологическими структурами. Любые изменения или несоответствия общепринятым «шаблонам внешности» в этих структурах, в частности в анатомических, особенно приводящие к стойкому изменению лица, тела человека, могут вести к психологическим нарушением вплоть до формирований стойких психических нарушений. Ощущение собственной неполноценности, ущербности отражается на настроении, мировосприятии больного, взаимоотношениях с окружающими, обусловливать навязчивое желание улучшать свой внешний облик. В психиатрии подобное расстройство психики носит термин «дисморфофобия». В дерматовенерологии существует значительное количество дерматозов, способных вызвать данное расстройство. В статье представлено клиническое наблюдение молодой женщины с выраженными дефектами кожи лица, длительно страдающей красной волчанкой и развившейся дисморфофобией. Описаны сложности диагностики, клинической картины и лечения этого расстройства, а также особенности консультирования дерматологом таких пациентов.
Ключевые слова: дисморфофобия, аутодеструктивные дерматозы, дискоидная красная волчанка, клинический случай.
Для цитирования: Перламутров Ю.Н., Волкова С.Б., Задионченко Е.В., Годзенко Т.А. Случай развития дисморфофобии у пациентки, длительно страдающей дискоидной красной волчанкой с поражением кожи лица. Клинический разбор в общей медицине. 2022; 1: 24–28. DOI: 10.47407/kr2022.3.1.00114
A case report of development of dysmorphophobia in a patient suffering from long-term discoid lupus erythematosus localized on face
Yuri N. Perlamutrov1, Svetlana B. Volkova2, Ekaterina V. Zadionchenko1, Tatiana A. Godzenko2
Abstract
The external appearance of a person is, first of all, an objective set of his mental and bodily organization. It affects the perception of a person by others, and also determines the characteristics of the psychology of the individual. As a physical component, appearance is a system of elements of a person's body organization, which are anatomical and anthropological structures. Any changes or inconsistencies with the generally accepted "patterns of appearance" in these structures, especially in the anatomical ones, especially leading to a permanent change in the face, body of a person, can lead to a psychological disorder, up to the formation of persistent mental disorders. The feeling of one's own inferiority, is reflected in the mood, worldview of the patient, relationships with others, and causes an obsessive desire to improve one's appearance. In psychiatry, such mental disorder is called dysmorphophobia. In dermatovenereology, there is a significant number of dermatoses that can cause this disorder. The article presents a case report of a young woman with severe facial skin defects, suffering from lupus erythematosus for a long time and developed dysmorphophobia. The difficulties of diagnosis, clinical picture and treatment of this disorder, as well as the features of counseling such patients by a dermatologist are described.
Key words: dysmorphophobia, autodestructive dermatoses, discoid lupus erythematosus, clinical case.
For citation: Perlamutrov Yu.N., Volkova S.B., Zadionchenko E.V., Godzenko T.A. A case report of development of dysmorphophobia in a patient suffering from long-term discoid lupus erythematosus localized on face. Clinical review for general practice. 2022; 1: 24–28. DOI: 10.47407/kr2022.3.1.00114
Лицо человека играет значительную роль в процессе общественной коммуникации. Поэтому многие люди уделяли и уделяют состоянию кожи лица чрезмерное внимание, придавая своей внешности характер сверхценной идеи [1]. В результате любые изменения и поражения кожи косметически значимой локализации у лиц с чертами сенситивности приводят к нарушению адаптации такой личности в обществе с формированием навязчивых (ипохондрических) идей. В рамках дерматологической практики ипохондрия красоты – доминирующее представление больного о своей идеально гладкой коже как непременной составляющей залога успеха в жизни, отношениях, самореализации; безупречное состояние кожного покрова (особенно лица) является «стержнем» самооценки пациента, предметом гордости [2]. Соответственно, любые изменения на коже (развитие дерматологического заболевания, старение кожи, посттравматические рубцы) воспринимаются пациентом как трагедия и считаются триггерным фактором развития обсессивно-компульсивного стремления к устранению патологических проявлений, нарушающих безупречность кожи. В такой ситуации на первый план в поведении пациента выступают явления дисморфофобии. Дисморфофобия – это хроническое персистирующее психическое расстройство с доминированием идеи мнимого физического недостатка, развивающееся преимущественно в подростковом или постменопаузальном возрасте и приводящее к значительному снижению качества жизни таких больных. Впервые термин «дисморфофобия» использовал итальянский суицидолог Enrico Morselli (1889 г.). Согласно эпидемиологическим данным, распространенность дисморфофобии в дерматологической и косметологической практике значительно выше (6,7–14%), чем среди пациентов психиатрического профиля (2%) или населения в целом (0,7–2,4%) [3, 4]. Установлено, что дисморфофобия может манифестировать в рамках шизофрении, расстройства личности, аффективных и психических расстройств органического генеза, т.е. нозологическая природа этого состояния разнообразна [5]. Синдром дисморфофобии может возникать под влиянием психоэмоционального стресса или аутохтонно (вне зависимости от внешних факторов) [4].
Клинические проявления дисморфофобических расстройств включают:
• стойкое (навязчивое, сверхценное или даже бредовое) представление пациента о наличии у него неприятного для окружающих физического недостатка с фиксацией своего внимания на малозначительных дерматологических аномалиях. При этом установлено, что субъективная оценка больным степени тяжести поражения кожи четко коррелирует с выраженностью психоэмоциональных расстройств и в большинстве случаев бывает существенно завышена по отношению к объективной степени тяжести кожного заболевания или дефекта;
• подобное представление о себе приводит к развитию охранительных защитных действий, нацеленных на маскировку изъянов кожи (ритуалу наложения макияжа, причесывания, постоянного ношения головного убора или париков при высыпаниях на волосистой части головы, посещения солярия);
• в тяжелых случаях у таких пациентов могут развиваться избегающее поведение, семейная и профессиональная дезадаптация: прекращение половых и семейных контактов, замкнутый образ жизни, удаленная работа или работа, не соответствующая уровню квалификации;
• возникает потребность в искоренении и устранении своего «уродства», «дефекта», «всего инородного», результатом чего является развитие аутоагрессивного поведения. Пациенты часами рассматривают себя в зеркале и других отражающих поверхностях (симптом зеркала). Обнаруживают малейшие изменения, осуществляют всевозможные манипуляции по самостоятельному «очищению» кожи: компульсивное расчесывание, сдавливание, щипание, наносимое ногтями или механическими предметами, порезы (с помощью бритвы, ножа), ожоги (раскаленным предметом, химическими веществами) [6]. Клиническая картина повреждений кожи в этом случае представлена типичными аутодеструкциями в доступных для расчесывания областях (волосистая часть головы, лицо, верхние конечности, бедра, верхняя треть спины). Наблюдаются точечные или линейные экскориации различной глубины вплоть до глубоких язвенных дефектов, покрытых геморрагическими или гнойными корочками, заживающих с развитием рубцов, стойких пигментных пятен [7–9]. Аутодеструктивные элементы имеют необычные геометрически правильные или причудливые очертания и размеры, четкие границы. Для них характерно линейное расположение, при этом типичной особенностью дерматологического статуса является диссоциация между количеством самодеструктивных и воспалительных элементов дерматоза с существенным превалированием экскориаций. Более того, на месте прежних экскориаций могут обнаруживаться пруригоподобные вторичные папулы, которые возникают вследствие ежедневной травматизации уже существующих регенерирующих экскориаций. Это существенно усложняет верификацию кожного патологического процесса и становится источником большого числа диагностических ошибок. Вышесказанное является примером самоиндуцированного членовредительства, которое со временем может переходить в «доверительное» путем возложения ответственности за устранение «недостатков» на других, чаще хирургов (пластическая хирургия) или косметологов. В этом случае пациенты упорно настаивают и проводят, вопреки отсутствию показаний, многократные эстетические процедуры (инъекции ботокса и филлеров, микродермабразия, поверхностные пилингии, чистки) [2]. Данные процедуры не сопровождаются (по понятным причинам) облегчением, и такие пациенты вынуждены менять врачей и клиники или обращаться за помощью к народной медицине, знахарям, гадалкам [10].
Лечение подобных состояний представляет собой сложную задачу и должно осуществляться в рамках модели «интегративной медицины», обеспечивающей взаимодействие врача-дерматовенеролога и психиатра. Психофармакотерапия (наряду с психотерапией) является основным методом лечения таких больных и включает дифференцированное назначение различных комбинаций основных классов психотропных средств в зависимости от природы и структуры психопатологических проявлений дисморфофобии. Как показывает практика, наиболее эффективно назначение антидепрессантов из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) в средних терапевтических дозировках. В случаях недостаточной эффективности возможно добавление атипичных антипсихотиков или смена СИОЗС на комбинацию антипсихолитиков с антидепрессантами из группы СИОЗСН [2, 11, 12]. При реализации аутодеструктивного поведения на фоне дерматологических заболеваний необходимо полноценное лечение кожной патологии с назначением (по показаниям) антигистаминных средств, наружных эпителизирующих средств (сульфадиазин серебра, гиалуронат цинка), а в случае присоединения вторичной инфекции – кортикостероидных мазей, комбинированных с антибактериальными средствами. Однако, в отличие от психофармакотерапии, дерматотропное лечение не является в этом случае основным [4].
К развитию дисморфофобических расстройств у пациентов дерматологического профиля могут приводить различные заболевания кожи. Наиболее часто такая патология встречается среди пациентов, страдающих акне (экскориированные акне), розацеей, себорейной экземой, атопическим дерматитом, рецидивирующим герпесом,
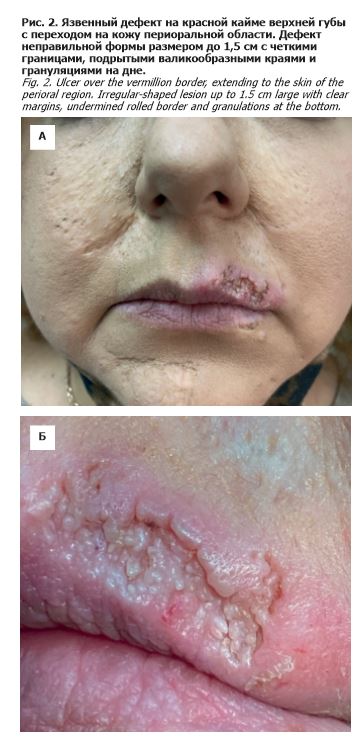 хронической пиодермией, дискоидной красной волчанкой [13, 14]. Кроме того, у 55% больных красной волчанкой в процесс вовлекается и красная кайма губ (люпус-хейлит), что клинически проявляется в виде довольно ограниченных инфильтрированных бляшек с плотно сидящими белого цвета чешуйками, при удалении которых появляются болезненность и кровоточивость, образование эрозий [14].
хронической пиодермией, дискоидной красной волчанкой [13, 14]. Кроме того, у 55% больных красной волчанкой в процесс вовлекается и красная кайма губ (люпус-хейлит), что клинически проявляется в виде довольно ограниченных инфильтрированных бляшек с плотно сидящими белого цвета чешуйками, при удалении которых появляются болезненность и кровоточивость, образование эрозий [14].
Клиническое наблюдение
Больная Е. 1976 года рождения, бухгалтер по образованию, обратилась в ГБУЗ МНПЦДК в сентябре 2021 г. с жалобами на высыпания на коже лица и красной кайме верхней губы. Из анамнеза известно, что с 2003 г. пациентка страдает дискоидной красной волчанкой, начало заболевания связывает с беременностью и родами. Диагноз был подтвержден гистологически. Пациентка обследована ревматологом в ФГБНУ «НИИ ревматологии им. В.А. Насоновой» – данных о системности процесса не выявлено. На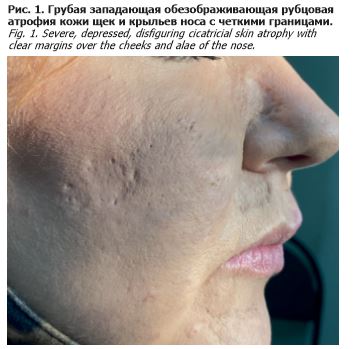 протяжении 10 лет женщина наблюдалась у дерматологов различных клиник Москвы и получала следующую терапию: таблетки преднизолон в дозе 20 мг в день, наружно – кортикостероидные мази с положительным эффектом (регресс части и отсутствие новых высыпаний). В связи с эффективностью терапии дозировка преднизолона была снижена до 10 мг в день и сохранялась на протяжении 8 лет. Настоящее обострение наблюдается в течение 3 лет, когда на фоне психоэмоционального стресса (развод с супругом) пациентка отметила появление корочек на красной кайме верхней губы, а также увеличение патологических очагов в размерах на коже лица. Стесняясь своей внешности, пациентка уволилась с работы, ограничила социальные контакты, не позволяла себе выйти на улицу без ежедневного длительного накладывания грима на пораженные очаги. На приеме у дерматолога долго отказывается снимать медицинскую маску или прийти без маскирующей косметики, чтобы оценить характер высыпаний. Признается, что для устранения образующихся корочек и дефектов внешности прибегает к повреждению кожи, в том числе с использованием медицинского пинцета, также длительно прижигает элементы раствором йода. Частично осознает, что наносит повреждения сама себе, но не понимает, что этим провоцирует высыпания. К врачам за помощью на протяжении 3 лет не обращалась, считая медикаментозную традиционную терапию неэффективной и бесполезной для себя. Но, поверив в эффективность косметологических процедур, на протяжении 3 лет в условиях клиники эстетической медицины провела несколько дермабразий, лазерных шлифовок и процедур фотоомоложения, чем способствовала усугублению основного заболевания. При осмотре: на коже щек и крыльев носа определяется грубая западающая обезображивающая рубцовая атрофия кожи с четкими границами, сильно замаскированная тональным кремом (рис. 1). На красной кайме верхней губы с переходом на кожу периоральной области имеется язвенный дефект неправильной причудливой формы размером до 1,5 см с четкими границами, подрытыми валикообразными краями и грануляциями на дне (рис. 2). На слизистой оболочке ротовой полости патологических высыпаний не выявлено. При лабораторном обследовании в клиническом и биохимическом анализах крови патологических отклонений не выявлено. При иммунологическом исследовании: антинуклеарные антитела (ANA), анти-Ro/SS-A и анти-La/SS-B не определяются.Пациентка консультирована ревматологом по месту жительства (данных о системности процесса не выявлено), а также онкологом. Учитывая визуальные особенности патологического очага и данные пальпаторного исследования, дополнительно проведено цитологическое исследование с язвенного дефекта. Однако данных о злокачественном процессе не обнаружено. Выявленные патогистологические изменения характерны для хронического воспаления. Учитывая выраженность клинических симптомов, пациентке рекомендовано назначение препарата гидроксихлорин в дозировке 6,5 мг/кг в сутки курсом не менее 2 мес под наблюдением офтальмолога (для исключения ретинопатии) и контролем лабораторных показателей, а также наружные кортикостероидные препараты сроком приема 6–8 нед и постоянное использование фотопротективных кремов. При получении положительного эффекта от лечения необходимо постепенно снижать дозу гидроксихлорина до минимальной поддерживающей, продолжая прием в течение многих месяцев. Для купирования дисморфофобических расстройств пациентке необходимо лечение у врача-психиатра с вероятным применением СИОЗС или других антипсихотических средств. Несмотря на отсутствие в патогистологическом анализе, с язвенного очага, признаков злокачественной атипии клеток, требуется постоянный контроль – онконастороженность и возможное повторное гистологическое исследование при развитии отрицательной динамики, которая может развиться, если пациентка продолжит травмировать эту зону. Таким образом, проблема аутодеструктивных дерматозов, в том числе в рамках дисморфофобических состояний, становится более актуальной в связи с увеличением числа таких пациентов. Клинические проявления психической патологии в дерматологической практике отличаются значительным разнообразием, что приводит к ошибкам в диагностике этих состояний, а длительное отсутствие специализированной психиатрической помощи способствует нарастанию тяжести кожной патологии и инвалидизации, что вызывает еще более тяжелую социальную дезадаптацию пациентов.
протяжении 10 лет женщина наблюдалась у дерматологов различных клиник Москвы и получала следующую терапию: таблетки преднизолон в дозе 20 мг в день, наружно – кортикостероидные мази с положительным эффектом (регресс части и отсутствие новых высыпаний). В связи с эффективностью терапии дозировка преднизолона была снижена до 10 мг в день и сохранялась на протяжении 8 лет. Настоящее обострение наблюдается в течение 3 лет, когда на фоне психоэмоционального стресса (развод с супругом) пациентка отметила появление корочек на красной кайме верхней губы, а также увеличение патологических очагов в размерах на коже лица. Стесняясь своей внешности, пациентка уволилась с работы, ограничила социальные контакты, не позволяла себе выйти на улицу без ежедневного длительного накладывания грима на пораженные очаги. На приеме у дерматолога долго отказывается снимать медицинскую маску или прийти без маскирующей косметики, чтобы оценить характер высыпаний. Признается, что для устранения образующихся корочек и дефектов внешности прибегает к повреждению кожи, в том числе с использованием медицинского пинцета, также длительно прижигает элементы раствором йода. Частично осознает, что наносит повреждения сама себе, но не понимает, что этим провоцирует высыпания. К врачам за помощью на протяжении 3 лет не обращалась, считая медикаментозную традиционную терапию неэффективной и бесполезной для себя. Но, поверив в эффективность косметологических процедур, на протяжении 3 лет в условиях клиники эстетической медицины провела несколько дермабразий, лазерных шлифовок и процедур фотоомоложения, чем способствовала усугублению основного заболевания. При осмотре: на коже щек и крыльев носа определяется грубая западающая обезображивающая рубцовая атрофия кожи с четкими границами, сильно замаскированная тональным кремом (рис. 1). На красной кайме верхней губы с переходом на кожу периоральной области имеется язвенный дефект неправильной причудливой формы размером до 1,5 см с четкими границами, подрытыми валикообразными краями и грануляциями на дне (рис. 2). На слизистой оболочке ротовой полости патологических высыпаний не выявлено. При лабораторном обследовании в клиническом и биохимическом анализах крови патологических отклонений не выявлено. При иммунологическом исследовании: антинуклеарные антитела (ANA), анти-Ro/SS-A и анти-La/SS-B не определяются.Пациентка консультирована ревматологом по месту жительства (данных о системности процесса не выявлено), а также онкологом. Учитывая визуальные особенности патологического очага и данные пальпаторного исследования, дополнительно проведено цитологическое исследование с язвенного дефекта. Однако данных о злокачественном процессе не обнаружено. Выявленные патогистологические изменения характерны для хронического воспаления. Учитывая выраженность клинических симптомов, пациентке рекомендовано назначение препарата гидроксихлорин в дозировке 6,5 мг/кг в сутки курсом не менее 2 мес под наблюдением офтальмолога (для исключения ретинопатии) и контролем лабораторных показателей, а также наружные кортикостероидные препараты сроком приема 6–8 нед и постоянное использование фотопротективных кремов. При получении положительного эффекта от лечения необходимо постепенно снижать дозу гидроксихлорина до минимальной поддерживающей, продолжая прием в течение многих месяцев. Для купирования дисморфофобических расстройств пациентке необходимо лечение у врача-психиатра с вероятным применением СИОЗС или других антипсихотических средств. Несмотря на отсутствие в патогистологическом анализе, с язвенного очага, признаков злокачественной атипии клеток, требуется постоянный контроль – онконастороженность и возможное повторное гистологическое исследование при развитии отрицательной динамики, которая может развиться, если пациентка продолжит травмировать эту зону. Таким образом, проблема аутодеструктивных дерматозов, в том числе в рамках дисморфофобических состояний, становится более актуальной в связи с увеличением числа таких пациентов. Клинические проявления психической патологии в дерматологической практике отличаются значительным разнообразием, что приводит к ошибкам в диагностике этих состояний, а длительное отсутствие специализированной психиатрической помощи способствует нарастанию тяжести кожной патологии и инвалидизации, что вызывает еще более тяжелую социальную дезадаптацию пациентов.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declares that there is not conflict of interests.
Yuri N. Perlamutrov1, Svetlana B. Volkova2, Ekaterina V. Zadionchenko1, Tatiana A. Godzenko2
Abstract
The external appearance of a person is, first of all, an objective set of his mental and bodily organization. It affects the perception of a person by others, and also determines the characteristics of the psychology of the individual. As a physical component, appearance is a system of elements of a person's body organization, which are anatomical and anthropological structures. Any changes or inconsistencies with the generally accepted "patterns of appearance" in these structures, especially in the anatomical ones, especially leading to a permanent change in the face, body of a person, can lead to a psychological disorder, up to the formation of persistent mental disorders. The feeling of one's own inferiority, is reflected in the mood, worldview of the patient, relationships with others, and causes an obsessive desire to improve one's appearance. In psychiatry, such mental disorder is called dysmorphophobia. In dermatovenereology, there is a significant number of dermatoses that can cause this disorder. The article presents a case report of a young woman with severe facial skin defects, suffering from lupus erythematosus for a long time and developed dysmorphophobia. The difficulties of diagnosis, clinical picture and treatment of this disorder, as well as the features of counseling such patients by a dermatologist are described.
Key words: dysmorphophobia, autodestructive dermatoses, discoid lupus erythematosus, clinical case.
For citation: Perlamutrov Yu.N., Volkova S.B., Zadionchenko E.V., Godzenko T.A. A case report of development of dysmorphophobia in a patient suffering from long-term discoid lupus erythematosus localized on face. Clinical review for general practice. 2022; 1: 24–28. DOI: 10.47407/kr2022.3.1.00114
Лицо человека играет значительную роль в процессе общественной коммуникации. Поэтому многие люди уделяли и уделяют состоянию кожи лица чрезмерное внимание, придавая своей внешности характер сверхценной идеи [1]. В результате любые изменения и поражения кожи косметически значимой локализации у лиц с чертами сенситивности приводят к нарушению адаптации такой личности в обществе с формированием навязчивых (ипохондрических) идей. В рамках дерматологической практики ипохондрия красоты – доминирующее представление больного о своей идеально гладкой коже как непременной составляющей залога успеха в жизни, отношениях, самореализации; безупречное состояние кожного покрова (особенно лица) является «стержнем» самооценки пациента, предметом гордости [2]. Соответственно, любые изменения на коже (развитие дерматологического заболевания, старение кожи, посттравматические рубцы) воспринимаются пациентом как трагедия и считаются триггерным фактором развития обсессивно-компульсивного стремления к устранению патологических проявлений, нарушающих безупречность кожи. В такой ситуации на первый план в поведении пациента выступают явления дисморфофобии. Дисморфофобия – это хроническое персистирующее психическое расстройство с доминированием идеи мнимого физического недостатка, развивающееся преимущественно в подростковом или постменопаузальном возрасте и приводящее к значительному снижению качества жизни таких больных. Впервые термин «дисморфофобия» использовал итальянский суицидолог Enrico Morselli (1889 г.). Согласно эпидемиологическим данным, распространенность дисморфофобии в дерматологической и косметологической практике значительно выше (6,7–14%), чем среди пациентов психиатрического профиля (2%) или населения в целом (0,7–2,4%) [3, 4]. Установлено, что дисморфофобия может манифестировать в рамках шизофрении, расстройства личности, аффективных и психических расстройств органического генеза, т.е. нозологическая природа этого состояния разнообразна [5]. Синдром дисморфофобии может возникать под влиянием психоэмоционального стресса или аутохтонно (вне зависимости от внешних факторов) [4].
Клинические проявления дисморфофобических расстройств включают:
• стойкое (навязчивое, сверхценное или даже бредовое) представление пациента о наличии у него неприятного для окружающих физического недостатка с фиксацией своего внимания на малозначительных дерматологических аномалиях. При этом установлено, что субъективная оценка больным степени тяжести поражения кожи четко коррелирует с выраженностью психоэмоциональных расстройств и в большинстве случаев бывает существенно завышена по отношению к объективной степени тяжести кожного заболевания или дефекта;
• подобное представление о себе приводит к развитию охранительных защитных действий, нацеленных на маскировку изъянов кожи (ритуалу наложения макияжа, причесывания, постоянного ношения головного убора или париков при высыпаниях на волосистой части головы, посещения солярия);
• в тяжелых случаях у таких пациентов могут развиваться избегающее поведение, семейная и профессиональная дезадаптация: прекращение половых и семейных контактов, замкнутый образ жизни, удаленная работа или работа, не соответствующая уровню квалификации;
• возникает потребность в искоренении и устранении своего «уродства», «дефекта», «всего инородного», результатом чего является развитие аутоагрессивного поведения. Пациенты часами рассматривают себя в зеркале и других отражающих поверхностях (симптом зеркала). Обнаруживают малейшие изменения, осуществляют всевозможные манипуляции по самостоятельному «очищению» кожи: компульсивное расчесывание, сдавливание, щипание, наносимое ногтями или механическими предметами, порезы (с помощью бритвы, ножа), ожоги (раскаленным предметом, химическими веществами) [6]. Клиническая картина повреждений кожи в этом случае представлена типичными аутодеструкциями в доступных для расчесывания областях (волосистая часть головы, лицо, верхние конечности, бедра, верхняя треть спины). Наблюдаются точечные или линейные экскориации различной глубины вплоть до глубоких язвенных дефектов, покрытых геморрагическими или гнойными корочками, заживающих с развитием рубцов, стойких пигментных пятен [7–9]. Аутодеструктивные элементы имеют необычные геометрически правильные или причудливые очертания и размеры, четкие границы. Для них характерно линейное расположение, при этом типичной особенностью дерматологического статуса является диссоциация между количеством самодеструктивных и воспалительных элементов дерматоза с существенным превалированием экскориаций. Более того, на месте прежних экскориаций могут обнаруживаться пруригоподобные вторичные папулы, которые возникают вследствие ежедневной травматизации уже существующих регенерирующих экскориаций. Это существенно усложняет верификацию кожного патологического процесса и становится источником большого числа диагностических ошибок. Вышесказанное является примером самоиндуцированного членовредительства, которое со временем может переходить в «доверительное» путем возложения ответственности за устранение «недостатков» на других, чаще хирургов (пластическая хирургия) или косметологов. В этом случае пациенты упорно настаивают и проводят, вопреки отсутствию показаний, многократные эстетические процедуры (инъекции ботокса и филлеров, микродермабразия, поверхностные пилингии, чистки) [2]. Данные процедуры не сопровождаются (по понятным причинам) облегчением, и такие пациенты вынуждены менять врачей и клиники или обращаться за помощью к народной медицине, знахарям, гадалкам [10].
Лечение подобных состояний представляет собой сложную задачу и должно осуществляться в рамках модели «интегративной медицины», обеспечивающей взаимодействие врача-дерматовенеролога и психиатра. Психофармакотерапия (наряду с психотерапией) является основным методом лечения таких больных и включает дифференцированное назначение различных комбинаций основных классов психотропных средств в зависимости от природы и структуры психопатологических проявлений дисморфофобии. Как показывает практика, наиболее эффективно назначение антидепрессантов из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) в средних терапевтических дозировках. В случаях недостаточной эффективности возможно добавление атипичных антипсихотиков или смена СИОЗС на комбинацию антипсихолитиков с антидепрессантами из группы СИОЗСН [2, 11, 12]. При реализации аутодеструктивного поведения на фоне дерматологических заболеваний необходимо полноценное лечение кожной патологии с назначением (по показаниям) антигистаминных средств, наружных эпителизирующих средств (сульфадиазин серебра, гиалуронат цинка), а в случае присоединения вторичной инфекции – кортикостероидных мазей, комбинированных с антибактериальными средствами. Однако, в отличие от психофармакотерапии, дерматотропное лечение не является в этом случае основным [4].
К развитию дисморфофобических расстройств у пациентов дерматологического профиля могут приводить различные заболевания кожи. Наиболее часто такая патология встречается среди пациентов, страдающих акне (экскориированные акне), розацеей, себорейной экземой, атопическим дерматитом, рецидивирующим герпесом,
Клиническое наблюдение
Больная Е. 1976 года рождения, бухгалтер по образованию, обратилась в ГБУЗ МНПЦДК в сентябре 2021 г. с жалобами на высыпания на коже лица и красной кайме верхней губы. Из анамнеза известно, что с 2003 г. пациентка страдает дискоидной красной волчанкой, начало заболевания связывает с беременностью и родами. Диагноз был подтвержден гистологически. Пациентка обследована ревматологом в ФГБНУ «НИИ ревматологии им. В.А. Насоновой» – данных о системности процесса не выявлено. На
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declares that there is not conflict of interests.

