Клинический разбор в общей медицине №5 2023
Burdenko National Medical Research Centre for Neurosurgery, Moscow, Russia
Likhterman@nsi.ru
Abstract
The paper reports the analysis of the stereotactic irradiation outcomes in 430 patients with pilocytic astrocytomas (PAs), who underwent treatment in 2005–2018. The comprehensive approach to treatment of patients with intracranial pilocytic astrocytomas (PAs) that includes surgical removal, drug therapy (mostly in young children) and radiation therapy, is justified. The paper defines the roles of stereotactic radiosurgery and radiotherapy as the methods of choice used in the radiation therapy of patients with pilocytic astrocytomas. These methods show high conformity and selectivity, which is of special importance in patients with the PA localization in the functionally important structures.
Key words: stereotactic irradiation, radiosurgery, pilocytic astrocytoma, low grade gliomas, pseudoprogression.
For citation: Trunin Yu.Yu., Golanov A.V., Konovalov A.N. et al. Stereotactic radiosurgery and radiotherapy in complex treatment of patients with intracranial pilocytic astrocytomas. Clinical review for general practice. 2023; 4 (5): 25–31 (In Russ.). DOI: 10.47407/kr2023.4.5.00231
Хирургическое удаление опухоли – основной вид лечения первичных и рецидивирующих ПА различной локализации [4–7]. По данным большинства авторов, у пациентов с субтотальным или частичным удалением опухоли показатель 10-летней безрецидивной выживаемости (10-БРВ) не превышает 15–50% для всех локализаций, с высоким риском развития рецидива в ранние сроки после операции [5, 6]. Этот факт говорит о необходимости обсуждения вопроса комбинированного или комплексного лечения пациентов с нерадикальным удалением опухоли, одним из основных компонентов которого является лучевое лечение.
Стереотаксическая лучевая терапия (СРТ) и стереотаксическая радиохирургия (СРХ) на сегодняшний день являются методами выбора в лучевом лечении пациентов с ПА. Применение стереотаксической техники позволяет существенно уменьшить нагрузку на окружающие здоровые ткани, и соответственно, снизить риск развития осложнений и лучевых реакций. Это особенно важно при лечении пациентов детского возраста. По данным большинства авторов, СРХ и СРТ способствуют длительной ремиссии заболевания при неоперабельных опухолях и при возникновении рецидива. Лучевое лечение обеспечивает значительно лучший контроль роста опухоли, чем химиотерапия, но необходимо учитывать возможные риски отдаленных осложнений, особенно у детей младшего возраста (до 5–7 лет). Потенциальные риски осложнений являются основной причиной переноса лучевого лечения на более поздние сроки, вплоть до возникновения прогрессии заболевания [8–10].
Наша серия – наиболее крупная в мире из представленных в литературе в рамках одноцентровых исследований, что, с учетом применяемых методик лечения, определило актуальность настоящего исследования и позволило нам выявить ряд закономерностей.
Н.Н. Бурденко) с апреля 2005 г. по декабрь 2018 г. лучевое лечение с применением современных методов стереотаксического облучения (радиохирургия, гипофракционирование, стандартное фракционирование) прошли 431 пациент с диагнозом «интракраниальная пилоидная астроцитома».
В исследование включено 410 пациентов: 185 (45,1%) пациентов мужского пола и 225 (54,9%) – женского. Соотношение мужчин и женщин: 1:1,21. Пациентов детского возраста (до 18 лет) – 300 (73,2%) и взрослых пациентов – 110 (26,8%). Медиана возраста для всех пациентов – 10,8 года (Q1–Q3: 5,4–19,3 года). Для детской группы медиана возраста составила 7,2 года (Q1–Q3: 4,4–11,9 года).
У большинства пациентов, в независимости от возраста, опухоль чаще располагалась в области зрительных путей (ОЗП) (152 или 37% от общего числа пациентов). Далее пациенты с опухолями ствола головного мозга – 133 или 32,4%: у 53 (12,9%) пациентов в области среднего мозга, в том числе с распространением на ножки мозга, у 23 (5,6%) – в области моста, у 52 (12,7%) – в области продолговатого мозга. Далее следуют пациенты с опухолями подкорковых узлов (57 и 13,9%), мозжечка (44 и 10,7%) и больших полушарий (24 и 5,9%). У 33 пациентов ПА ассоциирована с нейрофиброматозом 1-го типа: 28 пациентов с ОЗП, 3 – с ПА ствола головного мозга, по 1 – с опухолями подкорковых узлов и полушарной.
Шунтирующая операция, установка системы Оммайя или пункция кисты без гистологической верификации проведены у 14, 4 и 3 пациентов соответственно. У 103 (25,1%) гистологически неверифицированных пациентов (82 или 20% неоперированных и 21 или 5,1% прооперированных без верификации) диагноз ПА выставлен на основании клинико-рентгенологических данных. Из них большинство пациентов – 70 (68%) – с опухолями зрительных путей (у 25 на фоне нейрофиброматоза 1-го типа), 18 (17,5%) пациентов – с опухолями ствола головного мозга, по 5 (4,9%) пациентов с опухолями подкорковых узлов, мозжечка и в области больших полушарий.
Химиотерапевтическое лечение
Прошли курс полихимиотерапии (ПХТ) перед лучевой терапией (ЛТ) 24 (5,9%) пациента. Большинство пациентов – младшего детского возраста – медиана возраста – 4 года (Q1–Q3: 2,2–7,6 года) и с опухолями зрительных путей – 22 (92%) пациента.
Лечение всем пациентам проводилось по протоколам SIOP 2000/LGG или SIOP-LGG 2004. Количество циклов проведенной ПХТ – 4–16 (медиана 12).
Медиана суммарной очаговой дозы (СОД) при проведении СРТ в стандартном режиме фракционирования (разовая очаговая доза – РОД 1,8–2,0 Гр) составила
54 Гр (45,3–66 Гр). Медиана объема опухоли СTV – 19,2 см3 (0,91–237 см3).
При использовании режима гипофракционирования РОД составила 5–7 Гр (медиана 5 Гр), количество фракций 3–7 (медиана 5) до СОД 21–30 Гр (медиана 28 Гр). Медиана объема СTV – 11,51 cм3 (0,1–36,9 cм3).
При проведении радиохирургического лечения (СРХ) медиана дозы по 50–95% предписанной изодозе составила 18 Гр (12–30 Гр). Медиана объема опухоли (СTV) составила 1,9 см3 (0,14–19,3 см3).
Медиана наблюдения за пациентами от момента проведения ЛТ – 45 мес (3–162 мес).
После проведенного лечения у 314 (80,3%) пациентов из 391 доступных катамнезу выявлен частичный (51,6%), полный ответ (7,2%) опухоли на проводимое лечение или стабилизация болезни (21,5%).
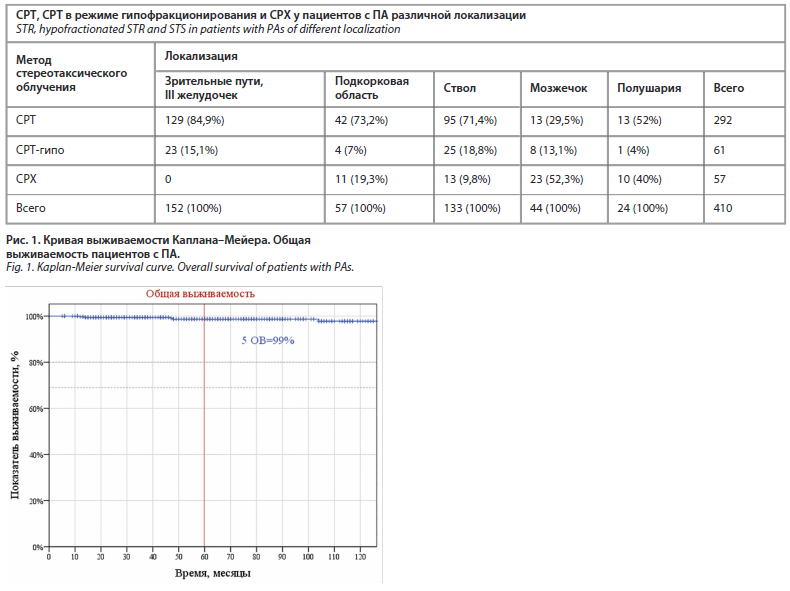
На рис. 2 представлено МРТ-исследование пациента с ПА тракта: пример полного ответа опухоли через 6 мес после курса ЛТ, при этом отмечено существенное клиническое улучшение (регресс головной боли и улучшение зрительной функции).
У 77 (19,7%) пациентов возникли различные «события»: у большинства пациентов (67 или 89,5% от всех событий) отмечено развитие состояния псевдопрогрессии (ПСП), которая нами определена как состояние, сопровождающееся увеличением объема опухоли на 10% и более, как правило, за счет кистозного компонента и в ранние сроки после ЛТ (чаще в течение 1 года) с последующим самопроизвольным регрессом опухоли или отсутствием прогрессии после опорожнения кисты/частичного удаления опухоли без какого-либо дополнительного противоопухолевого лечения. В этой группе пациентов у двух в дальнейшем возник рецидив заболевания. У 4 пациентов (5,2% от всех событий) появились новые очаги, вне зоны проведенного лечения: у 1 – единичный, у 3 – множественные. У 4 (5,2%) пациентов отмечен локальный продолженный рост опухоли, из которых у двух после развития ПСП. У 1 (1,3%) пациента отмечено развитие лучевого некроза. У 1 (1,3%) пациента произошло кровоизлияние в опухоль.
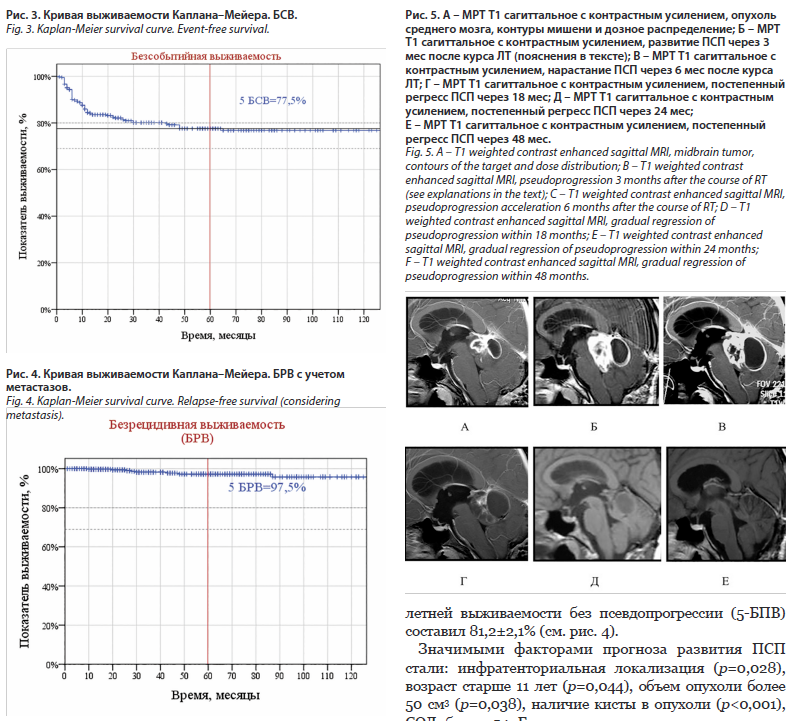
Таким образом, показатель 5-летней бессобытийной выживаемости (5-БСВ) составил 77,5% (рис. 3).
Под рецидивом (событие для оценки БРВ) мы понимаем продолженный рост опухоли или появление метастазов. В нашей серии частота развития метастазов и локальных рецидивов ПА была сопоставима: по 4 пациента (всего 8 или 2% от общего числа пациентов). Рецидивы (продолженный рост опухоли) и метастазы чаще всего возникали у пациентов детского возраста с опухолями хиазмально-селларной области (6 из 8) с продолженным ростом опухоли после операции, ПХТ или наблюдения (6 (75%) из 8). Продолженный рост выявлялся через 20–63 мес (медиана 27,5 мес). Показатель 5-БРВ составил 97,5% (с учетом метастазов); рис. 4.
В большинстве случаев локальные рецидивы (продолженный рост опухоли) и метастазы возникали у пациентов детского возраста (7 (87,5%) из 8), при локализации опухоли в области зрительных путей (6 (75%) из 8), у пациентов, проходивших лечение по поводу рецидива после операции, ПХТ или наблюдения (6 (75%) из 8).
Большинство «событий» после лучевого лечения являлись псевдопрогрессией. У 61 (91%) пациента из 67 ПСП произошла в первые 12 мес после ЛТ. События в оставшихся 6 (9%) случаях произошли в сроки от 12–48 мес. Медиана развития ПСП – 6 мес. Показатель 5-летней выживаемости без псевдопрогрессии (5-БПВ) составил 81,2±2,1% (см. рис. 4).
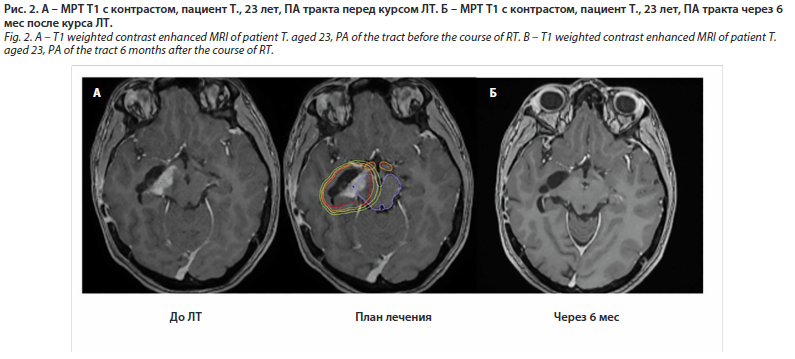
Значимыми факторами прогноза развития ПСП стали: инфратенториальная локализация (р=0,028), возраст старше 11 лет (р=0,044), объем опухоли более 50 см3 (р=0,038), наличие кисты в опухоли (р<0,001), СОД более 54 Гр при использовании стандартного фракционирования (р=0,016) и применение радиохирургического лечения (р=0,022). Возраст, локализация опухоли и наличие кисты подтвердили свою статистическую значимость при проведении многофакторного анализа. Остальные факторы были исключены в процессе отбора независимых переменных с использованием статистики Вальда. На рис. 5 представлен пример развития ПСП (рис. 5, А, Б, В) с последующим ее регрессом (рис. 5, Г, Д, Е).
(42 пациента).
У 33,4% пациентов с опухолями переднего зрительного пути отмечено нарастание эндокринных нарушений: дефицит гормонов роста, гонадотропного и тиреотропного гормонов. Наиболее значимыми факторами риска в развитии эндокринных нарушений являются объем опухоли (CTV) более 11 см3 (р=0,046, точный критерий Фишера) и диффузный рост опухоли в III желудочке (р=0,019, χ2).
Кровоизлияние в опухоль отмечено у 2 (0,5%) пациентов, лучевой некроз – у 1 (0,25%) пациента.
ПА чаще всего встречается у пациентов детского возраста [2], что подтверждается нашей статистикой: 73,2% пациентов – дети (до 18 лет). У взрослых частота встречаемости составляет 0,5–5,0% от всех интракраниальных образований [1]. По данным литературы, в популяции чаще встречаются опухоли мозжечка, которые, как правило, могут быть удалены радикально, и не требуют проведения лучевого лечения [11]. Опухоли зрительных путей как наименее доступные радикальной операции занимают 1-е место по частоте встречаемости в популяции после опухолей мозжечка [12]. В нашем исследовании у большинства пациентов (37,1%) опухоль была локализована в области переднего зрительного пути.
Хирургическое удаление опухоли – основной вид лечения первичных и рецидивирующих ПА различной локализации [3–7]. После тотального удаления опухоли лучевое лечение не проводится. В нашей серии большинство пациентов (328 или 80%) до лучевого лечения были прооперированы: как правило, проводилось хирургическое удаление опухоли (у 92,3%). Важно отметить, что у 94 пациентов с 2 и более операциями в анамнезе медиана между операциями (т.е. медиана до первого рецидива) составила 20 мес, что подтверждает факт, что большинство рецидивов возникают в первые 2–3 года после нерадикальной операции [7, 13].
Современные протоколы комплексного лечения детей с глиомами низкой степени злокачественности, особенно младшего возраста, предполагают применение ПХТ после операции или вместо хирургического лечения (чаще у пациентов с глиомами зрительных путей) [14, 15]. В нашем исследовании химиотерапию до ЛТ прошли 24 (5,9%) пациента. Большинство пациентов – дети младшего возраста (медиана 4 года) с опухолями зрительных путей (92%). Медиана до возникновения рецидива опухоли после ПХТ у этих больных составила 19 мес (31 мес от начала ПХТ). В литературе средневзвешенный показатель 5-БРВ для пациентов, прошедших ПХТ, составляет 45,8%. ХТ позволяет добиться ремиссии заболевания у некоторых пациентов и в ряде случаев отсрочить или заменить проведение ЛТ у детей младшего возраста [8, 14, 15].
В нашей работе у пациентов с неполным удалением опухоли с последующим наблюдением или ПХТ медиана до возникновения рецидива одинаковая – 31 меc, что может свидетельствовать об отсутствии эффекта от проведения ПХТ у некоторых пациентов с ПА зрительных путей, что находит подтверждение в литературе [13].
После проведенного лучевого лечения у 77 (19,7%) пациентов произошли различного рода «события»: рецидивы, метастазы и ПСП. По данным подразделения RAPNO (Pediatric), на сегодняшний день, по мнению большинства американских и европейских сообществ (COG, PBTC, SIOPE, ITCC), нет единого стандарта определения ответа или прогрессии опухоли у детей. Также нет единого определения ПСП и псевдоответа опухоли [16]. В нашем исследовании под понятием «рецидив» после лучевого лечения подразумевается появление признаков увеличения объема опухоли за счет солидного компонента (+ткань) на 10% и более через 1 год и более после курса ЛТ. То есть речь идет о гистологическом рецидиве – росте и пролиферации клеток. ПСП мы определяли как состояние, сопровождающееся увеличением объема опухоли на 10% и более, как правило, за счет кистозного компонента и в ранние сроки после ЛТ (в течение 1 года) с последующим самопроизвольным регрессом опухоли или отсутствием прогрессии после опорожнения кисты/частичного удаления опухоли без какого-либо дополнительного противоопухолевого лечения.
При медиане наблюдения в 45 мес рецидивы и метастазы возникли у 8 (2%) пациентов (4 пациента с рецидивами – 1%, 4 пациента с метастазами – 1%) из 410.
В большинстве случаев рецидивы и метастазы возникали у пациентов детского возраста (7 (87,5%) из 8), с локализацией в области зрительных путей (6 (75%) из 8), с рецидивом/продолженным ростом опухоли после операции, ПХТ или наблюдения (6 (75%) из 8). По данным литературы, более агрессивное течение заболевания отмечено у пациентов младшего детского возраста [6], с локализацией опухоли в области зрительных путей [12, 14, 17] и с рецидивом/продолженным ростом опухоли [10, 18]. D. Tsang и соавт. подтверждают, что у пациентов с ПА хиазмы, частота метастазирования выше, чем у пациентов с ПА других локализаций [19].
Показатель 5-БРВ после стереотаксического облучения пациентов с ПА в различных режимах фракционирования составил 97,5%. Важно отметить, что 204 (49,8%) пациента проходили лучевое лечение по причине рецидива заболевания после неоднократного хирургического удаления и/или химиотерапии. По данным анализа литературы, средневзвешенный показатель 5-БРВ составил 78,2% [10, 13, 14, 20], что существенно ниже, чем в нашей работе. Это может быть связано со следующими фактами: в нашей работе оценивались результаты современного стереотаксического облучения; большинство исследований в литературе ретроспективного характера, накапливали материал в течение нескольких десятилетий и не учитывали такого состояния, как ПСП (состояние ПСП расценивали как рецидив опухоли); во многих случаях в анализ попадали все пациенты с глиомами низкой степени злокачественности, а не только пациенты с ПА. Число пациентов с ПА составляло 30–80% от общего числа пациентов, что, вероятно, могло снижать показатели выживаемости в этих группах. В нашем исследовании показатель 5-БСВ – 77,5% – соответствует показателю 5-БРВ в литературе, что подтверждает предположение, что большинство событий после лучевого лечения, которые сегодня верифицированы как ПСП, ранее в литературе расценивались как рецидив опухоли.
Из 391 пациента, доступных катамнезу, у 67 пациентов (17,1% от общего числа больных с ПА) возникло состояние, которое мы расценили как ПСП. При анализе источников литературы с общим количеством ПА, сопоставимым с нашим (n=492), частота развития ПСП составила 20–54% (средневзвешенный процент ПСП – 35%) [21, 22]. Более высокий процент ПСП в литературе, вероятнее всего, связан с отсутствием единых критериев, определяющих состояние ПСП. Возможной причиной более частого возникновения ПСП являлись технические особенности: использование устаревшего оборудования, большие «краевые захваты», отсутствие гомогенности дозного распределения, более высокая доза на опухоль и окружающие здоровые ткани.
Медиана развития ПСП от момента начала курса ЛТ составила 6 мес (3–48 мес). В литературе средневзвешенное значение времени появления ПСП после ЛТ –
9 мес, но в наиболее крупном исследовании D. Tsang, где проведен анализ 127 пациентов с ПА – 6,1 мес [21], что полностью соответствует нашим данным. У большинства пациентов в нашем исследовании – 61 (91%) – ПСП началось в течение первого года после ЛТ. У оставшихся 6 (9%) пациентов – в сроки от 22 до 48 мес. В работе отмечено, что ПСП чаще происходит в течение первого года, но у 25% пациентов ПСП возникало через 1 год и более после ЛТ.
В конечном счете у абсолютного большинства пациентов с ПА (96,2%) достигнут контроль роста опухоли.
У детей чаще отмечалось развитие частичного и полного ответа опухоли на проводимую ЛТ, чем у взрослых. Сокращение объема опухоли чаще происходило, если не было признаков ее продолженного роста перед курсом ЛТ (80,4% против 66,7% у пациентов с продолженным ростом опухоли, р=0,003 χ2). У пациентов со стабильными размерами опухоли шансы получить ответ опухоли на ЛТ были в 2,05 раза выше, чем у пациентов с продолженным ростом опухоли после операции.
У первичных пациентов при сравнении с рецидивными больными также отмечалась тенденция к более частому ответу опухоли на ЛТ (р=0,053). В литературе мы не нашли указаний на существование подобных корреляции. Возможно, более высокие показатели выживаемости у первичных пациентов могут быть связаны с более частым развитием ответа опухоли на лучевое лечение у первичных пациентов, в сравнении с рецидивами [23].
У 33,4% пациентов с ПА зрительных путей возникли эндокринные нарушения. Чаще всего развивался дефицит гормона роста (+28,6%), половых гормонов (+19,1%) и гормонов щитовидной железы (+11,9%).
По данным ряда авторов, отдаленные последствия и осложнения лучевого лечения, в том числе эндокринные нарушения, коррелируют с объемом облучения здоровых тканей и высокими дозами ЛТ [20], а также с возрастом менее 5–7 лет, что является основной причиной переноса лучевого лечения на более поздние сроки [8, 9].
фракционирования вызывает более частый ответ опухоли в виде уменьшения ее объема.
Использованные методы эффективны и безопасны как у первичных пациентов, так и у пациентов с рецидивами вне зависимости от объема опухоли и ее локализации. Полученные данные позволяют рекомендовать при удалении опухоли в функционально-значимых областях мозга избегать попыток выполнить радикальную операцию, если она сопровождается высоким риском развития осложнений. С учетом последующей ЛТ, это позволит сохранить высокое качество жизни пациентов при сопоставимых с радикальной операцией показателях безрецидивной и общей выживаемости.
Нами выявлено и изучено состояние ПСП. Частота развития ПСП значительно превышает частоту развития истинных рецидивов. Выявление этого феномена позволит исключить повторное нейрохирургическое вмешательство и/или любое другое противоопухолевое лечение при отсутствии нарастания неврологической симптоматики у пациентов с ПСП.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах:
Трунин Юрий Юрьевич – д-р мед. наук, вед. науч. сотр., врач-радиотерапевт отд-ния радиотерапии, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-4240-5036
Yury Yu. Trunin – Dr. Sci. (Med.), Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0002-4240-5036
Голанов Андрей Владимирович – чл.-корр. РАН, д-р мед. наук, проф., зав. отднием радиотерапии, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-0976-4547
Andrey V. Golanov – Corr. Memb. RAS, Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery.
ORCID: 0000-0002-0976-4547
Коновалов Александр Николаевич – д-р мед. наук, проф., акад. РАН, почетный президент ФГАУ «НМИЦ нейрохирургии
им. акад. Н.Н. Бурденко». ORCID: 0000-0002-5048-0298
Alexander N. Konovalov – Dr. Sci. (Med.), Prof., Acad. RAS, Honorary President of the Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0002-5048-0298
Пронин Игорь Николаевич – чл.-корр. РАН, д-р мед. наук, проф., зав. отделением рентгеновских и радиоизотопных методов диагностики, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-4480-0275
Igor N. Pronin – Corr. Memb. RAS, Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery.
ORCID: 0000-0002-4480-0275
Лихтерман Леонид Болеславович – д-р мед. наук, проф., гл. науч. сотр. 9-го нейрохирургического отделения, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». E-mail: Likhterman@nsi.ru; ORCID: 0000-0002-9948-9816
Leonid B. Likhterman – Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery. E-mail: Likhterman@nsi.ru; ORCID: 0000-0002-9948-9816
Загиров Руслан Ирекович – врач-радиолог отд-ния радиотерапии, ФГАУ НМИЦ нейрохирургии им. ак. Н.Н. Бурденко Минздрава России. ORCID: 0000-0003-3965-4426
Ruslan I. Zagirov – Radiologist, Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0003-3965-4426
Поступила в редакцию: 14.06.2023
Поступила после рецензирования: 19.06.2023
Принята к публикации: 22.06.2023
Received: 14.06.2023
Revised: 19.06.2023
Accepted: 22.06.2023
Участие авторов
Концепция и дизайн исследования – Ю.Ю. Трунин, А.В. Голанов, А.Н. Коновалов.
Сбор и обработка материала – Ю.Ю. Трунин, Р.И. Загиров.
Анализ литературы – Ю.Ю. Трунин.
Написание текста – Ю.Ю. Трунин, А.В. Голанов, А.Н. Коновалов.
Редактирование – И.Н. Пронин, А.В. Голанов, А.Н. Коновалов.
Клинический разбор в общей медицине №5 2023
Стереотаксическая радиохирургия и радиотерапия в комплексном лечении пациентов с интракраниальными пилоидными астроцитомами
Номера страниц в выпуске:25-31
Аннотация
В настоящей работе проведен анализ результатов стереотаксического облучения 430 пациентов с пилоидными астроцитомами, которые прошли лечение в период с 2005 по 2018 г. Обоснован комплексный подход к лечению пациентов с интракраниальными пилоидными астроцитомами, включающий в себя хирургическое удаление опухоли, лекарственную терапию (преимущественно у детей младшего возраста) и лучевую терапию. Определена роль стереотаксической радиохирургии и радиотерапии как методов выбора в лучевом лечении пациентов с пилоидными астроцитомами. Данные методы обладают высокими показателями конформности и селективности. Это особенно значимо при локализации пилоидных астроцитом в области функционально-значимых структур.
Ключевые слова: стереотаксическое облучение, радиохирургия, пилоидная астроцитома, глиомы низкой степени злокачественности, псевдопрогрессия.
Для цитирования: Трунин Ю.Ю., Голанов А.В., Коновалов А.Н. и др. Стереотаксическая радиохирургия и радиотерапия в комплексном лечении пациентов с интракраниальными пилоидными астроцитомами. Клинический разбор в общей медицине. 2023; 4 (5): 25–31. DOI: 10.47407/kr2023.4.5.00231
В настоящей работе проведен анализ результатов стереотаксического облучения 430 пациентов с пилоидными астроцитомами, которые прошли лечение в период с 2005 по 2018 г. Обоснован комплексный подход к лечению пациентов с интракраниальными пилоидными астроцитомами, включающий в себя хирургическое удаление опухоли, лекарственную терапию (преимущественно у детей младшего возраста) и лучевую терапию. Определена роль стереотаксической радиохирургии и радиотерапии как методов выбора в лучевом лечении пациентов с пилоидными астроцитомами. Данные методы обладают высокими показателями конформности и селективности. Это особенно значимо при локализации пилоидных астроцитом в области функционально-значимых структур.
Ключевые слова: стереотаксическое облучение, радиохирургия, пилоидная астроцитома, глиомы низкой степени злокачественности, псевдопрогрессия.
Для цитирования: Трунин Ю.Ю., Голанов А.В., Коновалов А.Н. и др. Стереотаксическая радиохирургия и радиотерапия в комплексном лечении пациентов с интракраниальными пилоидными астроцитомами. Клинический разбор в общей медицине. 2023; 4 (5): 25–31. DOI: 10.47407/kr2023.4.5.00231
Stereotactic radiosurgery and radiotherapy in complex treatment of patients with intracranial pilocytic astrocytomas
Yury Yu. Trunin, Andrey V. Golanov, Alexander N. Konovalov, Igor N. Pronin, Leonid B. Likhterman, Ruslan I. ZagirovBurdenko National Medical Research Centre for Neurosurgery, Moscow, Russia
Likhterman@nsi.ru
Abstract
The paper reports the analysis of the stereotactic irradiation outcomes in 430 patients with pilocytic astrocytomas (PAs), who underwent treatment in 2005–2018. The comprehensive approach to treatment of patients with intracranial pilocytic astrocytomas (PAs) that includes surgical removal, drug therapy (mostly in young children) and radiation therapy, is justified. The paper defines the roles of stereotactic radiosurgery and radiotherapy as the methods of choice used in the radiation therapy of patients with pilocytic astrocytomas. These methods show high conformity and selectivity, which is of special importance in patients with the PA localization in the functionally important structures.
Key words: stereotactic irradiation, radiosurgery, pilocytic astrocytoma, low grade gliomas, pseudoprogression.
For citation: Trunin Yu.Yu., Golanov A.V., Konovalov A.N. et al. Stereotactic radiosurgery and radiotherapy in complex treatment of patients with intracranial pilocytic astrocytomas. Clinical review for general practice. 2023; 4 (5): 25–31 (In Russ.). DOI: 10.47407/kr2023.4.5.00231
Введение
Пилоидная астроцитома (ПА) – глиальная опухоль низкой степени злокачественности (WHO grade I), которая чаще всего встречается в детском возрасте и составляет около 25–30% от всех опухолей центральной нервной системы у детей [1–3].Хирургическое удаление опухоли – основной вид лечения первичных и рецидивирующих ПА различной локализации [4–7]. По данным большинства авторов, у пациентов с субтотальным или частичным удалением опухоли показатель 10-летней безрецидивной выживаемости (10-БРВ) не превышает 15–50% для всех локализаций, с высоким риском развития рецидива в ранние сроки после операции [5, 6]. Этот факт говорит о необходимости обсуждения вопроса комбинированного или комплексного лечения пациентов с нерадикальным удалением опухоли, одним из основных компонентов которого является лучевое лечение.
Стереотаксическая лучевая терапия (СРТ) и стереотаксическая радиохирургия (СРХ) на сегодняшний день являются методами выбора в лучевом лечении пациентов с ПА. Применение стереотаксической техники позволяет существенно уменьшить нагрузку на окружающие здоровые ткани, и соответственно, снизить риск развития осложнений и лучевых реакций. Это особенно важно при лечении пациентов детского возраста. По данным большинства авторов, СРХ и СРТ способствуют длительной ремиссии заболевания при неоперабельных опухолях и при возникновении рецидива. Лучевое лечение обеспечивает значительно лучший контроль роста опухоли, чем химиотерапия, но необходимо учитывать возможные риски отдаленных осложнений, особенно у детей младшего возраста (до 5–7 лет). Потенциальные риски осложнений являются основной причиной переноса лучевого лечения на более поздние сроки, вплоть до возникновения прогрессии заболевания [8–10].
Наша серия – наиболее крупная в мире из представленных в литературе в рамках одноцентровых исследований, что, с учетом применяемых методик лечения, определило актуальность настоящего исследования и позволило нам выявить ряд закономерностей.
Материалы и методы
В ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» (далее – НМИЦ нейрохирургии им. акад.Н.Н. Бурденко) с апреля 2005 г. по декабрь 2018 г. лучевое лечение с применением современных методов стереотаксического облучения (радиохирургия, гипофракционирование, стандартное фракционирование) прошли 431 пациент с диагнозом «интракраниальная пилоидная астроцитома».
В исследование включено 410 пациентов: 185 (45,1%) пациентов мужского пола и 225 (54,9%) – женского. Соотношение мужчин и женщин: 1:1,21. Пациентов детского возраста (до 18 лет) – 300 (73,2%) и взрослых пациентов – 110 (26,8%). Медиана возраста для всех пациентов – 10,8 года (Q1–Q3: 5,4–19,3 года). Для детской группы медиана возраста составила 7,2 года (Q1–Q3: 4,4–11,9 года).
У большинства пациентов, в независимости от возраста, опухоль чаще располагалась в области зрительных путей (ОЗП) (152 или 37% от общего числа пациентов). Далее пациенты с опухолями ствола головного мозга – 133 или 32,4%: у 53 (12,9%) пациентов в области среднего мозга, в том числе с распространением на ножки мозга, у 23 (5,6%) – в области моста, у 52 (12,7%) – в области продолговатого мозга. Далее следуют пациенты с опухолями подкорковых узлов (57 и 13,9%), мозжечка (44 и 10,7%) и больших полушарий (24 и 5,9%). У 33 пациентов ПА ассоциирована с нейрофиброматозом 1-го типа: 28 пациентов с ОЗП, 3 – с ПА ствола головного мозга, по 1 – с опухолями подкорковых узлов и полушарной.
Хирургическое лечение
328 (80,0%) пациентов в анамнезе были прооперированы. Из них 224 (68,3%) пациента были оперированы 1 раз, 79 (24%) пациентов – 2 раза, 25 (7,6%) пациентов – перенесли от 3 до 6 операций. Из оперированных 328 пациентов у 307 (92,3%) проведена гистологическая верификация опухоли: в 289 случаях – удаление опухоли (субтотальное у 11 – остаточный объем опухоли менее 1 см3, частичное у 285, в 14 – биопсия). У большинства пациентов (292 или 95,1%) была верифицирована ПА. У 22 (7,2%) пациентов – пиломиксоидный вариант опухоли. У 8 (2,6%) пациентов – установлен диагноз «анапластическая пилоидная астроцитома» (при наличии индекса Ki67>10%, пролиферации эндотелия сосудов и митозов).Шунтирующая операция, установка системы Оммайя или пункция кисты без гистологической верификации проведены у 14, 4 и 3 пациентов соответственно. У 103 (25,1%) гистологически неверифицированных пациентов (82 или 20% неоперированных и 21 или 5,1% прооперированных без верификации) диагноз ПА выставлен на основании клинико-рентгенологических данных. Из них большинство пациентов – 70 (68%) – с опухолями зрительных путей (у 25 на фоне нейрофиброматоза 1-го типа), 18 (17,5%) пациентов – с опухолями ствола головного мозга, по 5 (4,9%) пациентов с опухолями подкорковых узлов, мозжечка и в области больших полушарий.
Химиотерапевтическое лечение
Прошли курс полихимиотерапии (ПХТ) перед лучевой терапией (ЛТ) 24 (5,9%) пациента. Большинство пациентов – младшего детского возраста – медиана возраста – 4 года (Q1–Q3: 2,2–7,6 года) и с опухолями зрительных путей – 22 (92%) пациента.
Лечение всем пациентам проводилось по протоколам SIOP 2000/LGG или SIOP-LGG 2004. Количество циклов проведенной ПХТ – 4–16 (медиана 12).
Лучевое лечение
Режим фракционирования определялся с учетом таких факторов, как состояние пациентов, размер и локализация опухоли, характер ее роста, отношение к функционально-значимым структурам. Стереотаксическая радиотерапия (СРТ) в стандартном режиме фракционирования применялась в большинстве случаев (292 пациента или 71,2%), СРТ в режиме гипофракционирования (СРТ-гипо) как альтернатива радиохирургии (СРХ) применялся у 61 пациента (14,9% случаев); см таблицу.Медиана суммарной очаговой дозы (СОД) при проведении СРТ в стандартном режиме фракционирования (разовая очаговая доза – РОД 1,8–2,0 Гр) составила
54 Гр (45,3–66 Гр). Медиана объема опухоли СTV – 19,2 см3 (0,91–237 см3).
При использовании режима гипофракционирования РОД составила 5–7 Гр (медиана 5 Гр), количество фракций 3–7 (медиана 5) до СОД 21–30 Гр (медиана 28 Гр). Медиана объема СTV – 11,51 cм3 (0,1–36,9 cм3).
При проведении радиохирургического лечения (СРХ) медиана дозы по 50–95% предписанной изодозе составила 18 Гр (12–30 Гр). Медиана объема опухоли (СTV) составила 1,9 см3 (0,14–19,3 см3).
Результаты
Катамнестическому осмотру были доступны 391 пациент или 95,4% от общего числа пациентов. Медиана наблюдения за пациентами от момента начала заболевания составила 68 мес (3–318 мес). На момент завершения катамнестического наблюдения (25.02.2019) из 410 пациентов, прошедших курс ЛТ, – 405 (98,8%) живы. Показатель 5-ОВ составил 99% (рис. 1).Медиана наблюдения за пациентами от момента проведения ЛТ – 45 мес (3–162 мес).
После проведенного лечения у 314 (80,3%) пациентов из 391 доступных катамнезу выявлен частичный (51,6%), полный ответ (7,2%) опухоли на проводимое лечение или стабилизация болезни (21,5%).

На рис. 2 представлено МРТ-исследование пациента с ПА тракта: пример полного ответа опухоли через 6 мес после курса ЛТ, при этом отмечено существенное клиническое улучшение (регресс головной боли и улучшение зрительной функции).
У 77 (19,7%) пациентов возникли различные «события»: у большинства пациентов (67 или 89,5% от всех событий) отмечено развитие состояния псевдопрогрессии (ПСП), которая нами определена как состояние, сопровождающееся увеличением объема опухоли на 10% и более, как правило, за счет кистозного компонента и в ранние сроки после ЛТ (чаще в течение 1 года) с последующим самопроизвольным регрессом опухоли или отсутствием прогрессии после опорожнения кисты/частичного удаления опухоли без какого-либо дополнительного противоопухолевого лечения. В этой группе пациентов у двух в дальнейшем возник рецидив заболевания. У 4 пациентов (5,2% от всех событий) появились новые очаги, вне зоны проведенного лечения: у 1 – единичный, у 3 – множественные. У 4 (5,2%) пациентов отмечен локальный продолженный рост опухоли, из которых у двух после развития ПСП. У 1 (1,3%) пациента отмечено развитие лучевого некроза. У 1 (1,3%) пациента произошло кровоизлияние в опухоль.

Таким образом, показатель 5-летней бессобытийной выживаемости (5-БСВ) составил 77,5% (рис. 3).
Под рецидивом (событие для оценки БРВ) мы понимаем продолженный рост опухоли или появление метастазов. В нашей серии частота развития метастазов и локальных рецидивов ПА была сопоставима: по 4 пациента (всего 8 или 2% от общего числа пациентов). Рецидивы (продолженный рост опухоли) и метастазы чаще всего возникали у пациентов детского возраста с опухолями хиазмально-селларной области (6 из 8) с продолженным ростом опухоли после операции, ПХТ или наблюдения (6 (75%) из 8). Продолженный рост выявлялся через 20–63 мес (медиана 27,5 мес). Показатель 5-БРВ составил 97,5% (с учетом метастазов); рис. 4.
В большинстве случаев локальные рецидивы (продолженный рост опухоли) и метастазы возникали у пациентов детского возраста (7 (87,5%) из 8), при локализации опухоли в области зрительных путей (6 (75%) из 8), у пациентов, проходивших лечение по поводу рецидива после операции, ПХТ или наблюдения (6 (75%) из 8).
Большинство «событий» после лучевого лечения являлись псевдопрогрессией. У 61 (91%) пациента из 67 ПСП произошла в первые 12 мес после ЛТ. События в оставшихся 6 (9%) случаях произошли в сроки от 12–48 мес. Медиана развития ПСП – 6 мес. Показатель 5-летней выживаемости без псевдопрогрессии (5-БПВ) составил 81,2±2,1% (см. рис. 4).
Значимыми факторами прогноза развития ПСП стали: инфратенториальная локализация (р=0,028), возраст старше 11 лет (р=0,044), объем опухоли более 50 см3 (р=0,038), наличие кисты в опухоли (р<0,001), СОД более 54 Гр при использовании стандартного фракционирования (р=0,016) и применение радиохирургического лечения (р=0,022). Возраст, локализация опухоли и наличие кисты подтвердили свою статистическую значимость при проведении многофакторного анализа. Остальные факторы были исключены в процессе отбора независимых переменных с использованием статистики Вальда. На рис. 5 представлен пример развития ПСП (рис. 5, А, Б, В) с последующим ее регрессом (рис. 5, Г, Д, Е).

Осложнения лучевого лечения
Острые лучевые реакции в виде временного появления или нарастания очаговой или общемозговой неврологической симптоматики отмечены в 10% случаев(42 пациента).
У 33,4% пациентов с опухолями переднего зрительного пути отмечено нарастание эндокринных нарушений: дефицит гормонов роста, гонадотропного и тиреотропного гормонов. Наиболее значимыми факторами риска в развитии эндокринных нарушений являются объем опухоли (CTV) более 11 см3 (р=0,046, точный критерий Фишера) и диффузный рост опухоли в III желудочке (р=0,019, χ2).
Кровоизлияние в опухоль отмечено у 2 (0,5%) пациентов, лучевой некроз – у 1 (0,25%) пациента.
Обсуждение
Наша серия, которая включила в себя 431 пациента с диагнозом «пилоидная астроцитома», является наиболее крупным одноцентровым исследованием из представленных в литературе.ПА чаще всего встречается у пациентов детского возраста [2], что подтверждается нашей статистикой: 73,2% пациентов – дети (до 18 лет). У взрослых частота встречаемости составляет 0,5–5,0% от всех интракраниальных образований [1]. По данным литературы, в популяции чаще встречаются опухоли мозжечка, которые, как правило, могут быть удалены радикально, и не требуют проведения лучевого лечения [11]. Опухоли зрительных путей как наименее доступные радикальной операции занимают 1-е место по частоте встречаемости в популяции после опухолей мозжечка [12]. В нашем исследовании у большинства пациентов (37,1%) опухоль была локализована в области переднего зрительного пути.
Хирургическое удаление опухоли – основной вид лечения первичных и рецидивирующих ПА различной локализации [3–7]. После тотального удаления опухоли лучевое лечение не проводится. В нашей серии большинство пациентов (328 или 80%) до лучевого лечения были прооперированы: как правило, проводилось хирургическое удаление опухоли (у 92,3%). Важно отметить, что у 94 пациентов с 2 и более операциями в анамнезе медиана между операциями (т.е. медиана до первого рецидива) составила 20 мес, что подтверждает факт, что большинство рецидивов возникают в первые 2–3 года после нерадикальной операции [7, 13].
Современные протоколы комплексного лечения детей с глиомами низкой степени злокачественности, особенно младшего возраста, предполагают применение ПХТ после операции или вместо хирургического лечения (чаще у пациентов с глиомами зрительных путей) [14, 15]. В нашем исследовании химиотерапию до ЛТ прошли 24 (5,9%) пациента. Большинство пациентов – дети младшего возраста (медиана 4 года) с опухолями зрительных путей (92%). Медиана до возникновения рецидива опухоли после ПХТ у этих больных составила 19 мес (31 мес от начала ПХТ). В литературе средневзвешенный показатель 5-БРВ для пациентов, прошедших ПХТ, составляет 45,8%. ХТ позволяет добиться ремиссии заболевания у некоторых пациентов и в ряде случаев отсрочить или заменить проведение ЛТ у детей младшего возраста [8, 14, 15].
В нашей работе у пациентов с неполным удалением опухоли с последующим наблюдением или ПХТ медиана до возникновения рецидива одинаковая – 31 меc, что может свидетельствовать об отсутствии эффекта от проведения ПХТ у некоторых пациентов с ПА зрительных путей, что находит подтверждение в литературе [13].
После проведенного лучевого лечения у 77 (19,7%) пациентов произошли различного рода «события»: рецидивы, метастазы и ПСП. По данным подразделения RAPNO (Pediatric), на сегодняшний день, по мнению большинства американских и европейских сообществ (COG, PBTC, SIOPE, ITCC), нет единого стандарта определения ответа или прогрессии опухоли у детей. Также нет единого определения ПСП и псевдоответа опухоли [16]. В нашем исследовании под понятием «рецидив» после лучевого лечения подразумевается появление признаков увеличения объема опухоли за счет солидного компонента (+ткань) на 10% и более через 1 год и более после курса ЛТ. То есть речь идет о гистологическом рецидиве – росте и пролиферации клеток. ПСП мы определяли как состояние, сопровождающееся увеличением объема опухоли на 10% и более, как правило, за счет кистозного компонента и в ранние сроки после ЛТ (в течение 1 года) с последующим самопроизвольным регрессом опухоли или отсутствием прогрессии после опорожнения кисты/частичного удаления опухоли без какого-либо дополнительного противоопухолевого лечения.
При медиане наблюдения в 45 мес рецидивы и метастазы возникли у 8 (2%) пациентов (4 пациента с рецидивами – 1%, 4 пациента с метастазами – 1%) из 410.
В большинстве случаев рецидивы и метастазы возникали у пациентов детского возраста (7 (87,5%) из 8), с локализацией в области зрительных путей (6 (75%) из 8), с рецидивом/продолженным ростом опухоли после операции, ПХТ или наблюдения (6 (75%) из 8). По данным литературы, более агрессивное течение заболевания отмечено у пациентов младшего детского возраста [6], с локализацией опухоли в области зрительных путей [12, 14, 17] и с рецидивом/продолженным ростом опухоли [10, 18]. D. Tsang и соавт. подтверждают, что у пациентов с ПА хиазмы, частота метастазирования выше, чем у пациентов с ПА других локализаций [19].
Показатель 5-БРВ после стереотаксического облучения пациентов с ПА в различных режимах фракционирования составил 97,5%. Важно отметить, что 204 (49,8%) пациента проходили лучевое лечение по причине рецидива заболевания после неоднократного хирургического удаления и/или химиотерапии. По данным анализа литературы, средневзвешенный показатель 5-БРВ составил 78,2% [10, 13, 14, 20], что существенно ниже, чем в нашей работе. Это может быть связано со следующими фактами: в нашей работе оценивались результаты современного стереотаксического облучения; большинство исследований в литературе ретроспективного характера, накапливали материал в течение нескольких десятилетий и не учитывали такого состояния, как ПСП (состояние ПСП расценивали как рецидив опухоли); во многих случаях в анализ попадали все пациенты с глиомами низкой степени злокачественности, а не только пациенты с ПА. Число пациентов с ПА составляло 30–80% от общего числа пациентов, что, вероятно, могло снижать показатели выживаемости в этих группах. В нашем исследовании показатель 5-БСВ – 77,5% – соответствует показателю 5-БРВ в литературе, что подтверждает предположение, что большинство событий после лучевого лечения, которые сегодня верифицированы как ПСП, ранее в литературе расценивались как рецидив опухоли.
Из 391 пациента, доступных катамнезу, у 67 пациентов (17,1% от общего числа больных с ПА) возникло состояние, которое мы расценили как ПСП. При анализе источников литературы с общим количеством ПА, сопоставимым с нашим (n=492), частота развития ПСП составила 20–54% (средневзвешенный процент ПСП – 35%) [21, 22]. Более высокий процент ПСП в литературе, вероятнее всего, связан с отсутствием единых критериев, определяющих состояние ПСП. Возможной причиной более частого возникновения ПСП являлись технические особенности: использование устаревшего оборудования, большие «краевые захваты», отсутствие гомогенности дозного распределения, более высокая доза на опухоль и окружающие здоровые ткани.
Медиана развития ПСП от момента начала курса ЛТ составила 6 мес (3–48 мес). В литературе средневзвешенное значение времени появления ПСП после ЛТ –
9 мес, но в наиболее крупном исследовании D. Tsang, где проведен анализ 127 пациентов с ПА – 6,1 мес [21], что полностью соответствует нашим данным. У большинства пациентов в нашем исследовании – 61 (91%) – ПСП началось в течение первого года после ЛТ. У оставшихся 6 (9%) пациентов – в сроки от 22 до 48 мес. В работе отмечено, что ПСП чаще происходит в течение первого года, но у 25% пациентов ПСП возникало через 1 год и более после ЛТ.
В конечном счете у абсолютного большинства пациентов с ПА (96,2%) достигнут контроль роста опухоли.
У детей чаще отмечалось развитие частичного и полного ответа опухоли на проводимую ЛТ, чем у взрослых. Сокращение объема опухоли чаще происходило, если не было признаков ее продолженного роста перед курсом ЛТ (80,4% против 66,7% у пациентов с продолженным ростом опухоли, р=0,003 χ2). У пациентов со стабильными размерами опухоли шансы получить ответ опухоли на ЛТ были в 2,05 раза выше, чем у пациентов с продолженным ростом опухоли после операции.
У первичных пациентов при сравнении с рецидивными больными также отмечалась тенденция к более частому ответу опухоли на ЛТ (р=0,053). В литературе мы не нашли указаний на существование подобных корреляции. Возможно, более высокие показатели выживаемости у первичных пациентов могут быть связаны с более частым развитием ответа опухоли на лучевое лечение у первичных пациентов, в сравнении с рецидивами [23].
У 33,4% пациентов с ПА зрительных путей возникли эндокринные нарушения. Чаще всего развивался дефицит гормона роста (+28,6%), половых гормонов (+19,1%) и гормонов щитовидной железы (+11,9%).
По данным ряда авторов, отдаленные последствия и осложнения лучевого лечения, в том числе эндокринные нарушения, коррелируют с объемом облучения здоровых тканей и высокими дозами ЛТ [20], а также с возрастом менее 5–7 лет, что является основной причиной переноса лучевого лечения на более поздние сроки [8, 9].
Заключение
Показана эффективность и безопасность современных методов стереотаксического облучения, таких как радиохирургия, гипофракционирование, стандартное фракционирование у пациентов с ПА интракраниальной локализации. Все использованные режимы лучевого лечения являются одинаково эффективными с точки зрения контроля роста опухоли. Режим гипо-фракционирования вызывает более частый ответ опухоли в виде уменьшения ее объема.
Использованные методы эффективны и безопасны как у первичных пациентов, так и у пациентов с рецидивами вне зависимости от объема опухоли и ее локализации. Полученные данные позволяют рекомендовать при удалении опухоли в функционально-значимых областях мозга избегать попыток выполнить радикальную операцию, если она сопровождается высоким риском развития осложнений. С учетом последующей ЛТ, это позволит сохранить высокое качество жизни пациентов при сопоставимых с радикальной операцией показателях безрецидивной и общей выживаемости.
Нами выявлено и изучено состояние ПСП. Частота развития ПСП значительно превышает частоту развития истинных рецидивов. Выявление этого феномена позволит исключить повторное нейрохирургическое вмешательство и/или любое другое противоопухолевое лечение при отсутствии нарастания неврологической симптоматики у пациентов с ПСП.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах:
Трунин Юрий Юрьевич – д-р мед. наук, вед. науч. сотр., врач-радиотерапевт отд-ния радиотерапии, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-4240-5036
Yury Yu. Trunin – Dr. Sci. (Med.), Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0002-4240-5036
Голанов Андрей Владимирович – чл.-корр. РАН, д-р мед. наук, проф., зав. отднием радиотерапии, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-0976-4547
Andrey V. Golanov – Corr. Memb. RAS, Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery.
ORCID: 0000-0002-0976-4547
Коновалов Александр Николаевич – д-р мед. наук, проф., акад. РАН, почетный президент ФГАУ «НМИЦ нейрохирургии
им. акад. Н.Н. Бурденко». ORCID: 0000-0002-5048-0298
Alexander N. Konovalov – Dr. Sci. (Med.), Prof., Acad. RAS, Honorary President of the Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0002-5048-0298
Пронин Игорь Николаевич – чл.-корр. РАН, д-р мед. наук, проф., зав. отделением рентгеновских и радиоизотопных методов диагностики, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». ORCID: 0000-0002-4480-0275
Igor N. Pronin – Corr. Memb. RAS, Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery.
ORCID: 0000-0002-4480-0275
Лихтерман Леонид Болеславович – д-р мед. наук, проф., гл. науч. сотр. 9-го нейрохирургического отделения, ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко». E-mail: Likhterman@nsi.ru; ORCID: 0000-0002-9948-9816
Leonid B. Likhterman – Dr. Sci. (Med.), Prof., Burdenko National Medical Research Center for Neurosurgery. E-mail: Likhterman@nsi.ru; ORCID: 0000-0002-9948-9816
Загиров Руслан Ирекович – врач-радиолог отд-ния радиотерапии, ФГАУ НМИЦ нейрохирургии им. ак. Н.Н. Бурденко Минздрава России. ORCID: 0000-0003-3965-4426
Ruslan I. Zagirov – Radiologist, Burdenko National Medical Research Center for Neurosurgery. ORCID: 0000-0003-3965-4426
Поступила в редакцию: 14.06.2023
Поступила после рецензирования: 19.06.2023
Принята к публикации: 22.06.2023
Received: 14.06.2023
Revised: 19.06.2023
Accepted: 22.06.2023
Участие авторов
Концепция и дизайн исследования – Ю.Ю. Трунин, А.В. Голанов, А.Н. Коновалов.
Сбор и обработка материала – Ю.Ю. Трунин, Р.И. Загиров.
Анализ литературы – Ю.Ю. Трунин.
Написание текста – Ю.Ю. Трунин, А.В. Голанов, А.Н. Коновалов.
Редактирование – И.Н. Пронин, А.В. Голанов, А.Н. Коновалов.
Список исп. литературыСкрыть список1. Lee KJ, Marchan E, Peterson J et al. Management and Survival of Adult Patients with Pilocytic Astrocytoma in the National Cancer Database. World Neurosurgery 2018; 112: e881–e887.
2. Ohgaki H, Kleihues P. Population-based studies on incidence, survival rates, and genetic alterations in astrocytic and oligodendroglial glioma. J Neuropathology Exp Neuro 2005; 64 (6): 479–89.
3. Коновалов А.Н., Корниенко В.Н., Озерова В.И., Пронин И.Н. Нейрорентгенология детского возраста. М., 2001.
Konovalov A.N., Kornienko V.N., Ozerova V.I., Pronin I.N. Neurorentgenology of childhood. Moscow, 2001 (in Russian).
4. Berger MS, Deliganis AV, Dobbins J, Keles GE. The effect of extent of resection on recurrence in patients with low grade cerebral hemisphere gliomas. Cancer 1994; 74 (6): 1784–91.
5. Pollack IF. Management of low-grade gliomas in childhood. World Neurosurgery 2014; 81 (2): 265–7.
6. Wisoff JH, Sanford RA, Heier LA et al. Primary neurosurgery for pediatric low-grade gliomas: A prospective multi-institutional study from the Children's Oncology Group. Neurosurgery 2011; 68 (6): 1548–54; discussion 1554–5.
7. Горелышев С.К. Опухоли хиазммы и дна III желудочка. Дис. д-ра мед. наук. М., 2004.
Gorelyshev S.K. Tumors of the chiasm and the bottom of the III ventricle. Dis. Doctor of Medical Sciences. Mоscow, 2004 (in Russian).
8. Ater JL, Zhou T, Holmes E et al. Randomized study of two chemotherapy regimens for treatment of low-grade glioma in young children: A report from the Children's Oncology Group. J Clin Oncol 2012; 30 (21): 2641–7.
9. Chadderton RD, West CG, Schuller S et al. Radiotherapy in the treatment of low-grade astrocytomas. II. The physical and cognitive sequelae. Child's Nervous System: ChNS 1995; 11 (8): 443–8.
10. Paulino AC, Mazloom A, Terashima K et al. Intensity-modulated radiotherapy (IMRT) in pediatric low-grade glioma. Cancer 2013; 119 (14): 2654–9.
11. Ogiwara H, Bowman RM, Tomita T. Long-term follow-up of pediatric benign cerebellar astrocytomas. Neurosurgery 2012; 70 (1): 40–7; discussion 47–8.
12. Walker DA. Brain and spinal tumors of childhood. London: Arnorld, 2004.
13. Terashima K, Chow K, Jones J et al. Long-term outcome of centrally located low-grade glioma in children. Cancer 2013; 119 (14): 2630–8.
14. Gnekow AK, Falkenstein F, Hornstein S von et al. Long-term follow-up of the multicenter, multidisciplinary treatment study HIT-LGG-1996 for low-grade glioma in children and adolescents of the German Speaking Society of Pediatric Oncology and Hematology. Neuro-oncology 2012; 14 (10): 1265–84.
15. Gnekow AK, Walker DA, Kandels D et al. A European randomised controlled trial of the addition of etoposide to standard vincristine and carboplatin induction as part of an 18-month treatment programme for childhood (≤16 years) low grade glioma – A final report. Eur J Cancer 2017; 81: 206–25.
16. Warren KE, Poussaint TY, Vezina G et al. Challenges with defining response to antitumor agents in pediatric neuro-oncology: A report from the response assessment in pediatric neuro-oncology (RAPNO) working group. Pediatric Blood Cancer 2013; 60 (9): 1397–401.
17. Koeller KK, Rushing EJ. From the archives of the AFIP: Pilocytic astrocytoma: radiologic-pathologic correlation. Radiographics: a review publication of the Radiological Society of North America, Inc. 2004; 24 (6): 1693–708.
18. van den Bent MJ, Afra D, Witte O de et al. Long-term efficacy of early versus delayed radiotherapy for low-grade astrocytoma and oligodendroglioma in adults: The EORTC 22845 randomised trial. Lancet 2005; 366 (9490): 985–90.
19. Tsang DS, Murphy ES, Merchant TE. Radiation Therapy for Optic Pathway and Hypothalamic Low-Grade Gliomas in Children. Int J Radiation Oncol Biol Physics 2017; 99 (3): 642–51.
20. Saran FH, Baumert BG, Khoo VS et al. Stereotactically guided conformal radiotherapy for progressive low-grade gliomas of childhood. Int J Radiation Oncol Biol Physics 2002; 53 (1): 43–51.
21. Tsang DS, Murphy ES, Lucas JT et al. Pseudoprogression in pediatric low-grade glioma after irradiation. J Neurooncol 2017; 135 (2), 371–9. DOI: 10.1007/s11060-017-2583-9
22. Chawla S, Korones DN, Milano MT et al. Spurious progression in pediatric brain tumors. J Neurooncol 2012; 107 (3): 651–7.
23. van den Bent MJ, Snijders TJ, Bromberg JEC. Current treatment of low grade gliomas. Memo 2012; 5 (3): 223–227.
31 июля 2023
Количество просмотров: 854

