Клинический разбор в общей медицине №2 2024
Клинический разбор в общей медицине №2 2024
Клинический случай: Туберкулезные маски рака легких (дифференциальный диагноз, клинические наблюдения)
Номера страниц в выпуске:64-71
Аннотация
В статье приведены основные моменты дифференциальной диагностики туберкулеза и различных видов рака легкого (центрального, бронхиолоальвеолярного, периферического), представлены собственные клинические наблюдения случаев онкологической патологии, принятой за туберкулез. Выделены ключевые клинико-рентгенологические особенности, позволяющие предположить рак легкого, проанализированы причины диагностических ошибок, намечены пути повышения качества диагностики. Подчеркиваются необходимость проведения комплекса дополнительных обследований при малейшем сомнении в специфической природе заболевания, важность оценки результатов наблюдения в динамике. Показано, что однократное выявление бактериовыделения не является свидетельством активного туберкулеза легких в случае наличия клинико-лучевых признаков онкологической патологии.
Ключевые слова: туберкулез, рак легкого, дифференциальная диагностика, клинический случай
Для цитирования: Корж Е.В. Туберкулезные маски рака легких (дифференциальный диагноз, клинические наблюдения). Клинический разбор в общей медицине. 2024; 5 (2): 64–71. DOI: 10.47407/kr2023.5.2.00390
В статье приведены основные моменты дифференциальной диагностики туберкулеза и различных видов рака легкого (центрального, бронхиолоальвеолярного, периферического), представлены собственные клинические наблюдения случаев онкологической патологии, принятой за туберкулез. Выделены ключевые клинико-рентгенологические особенности, позволяющие предположить рак легкого, проанализированы причины диагностических ошибок, намечены пути повышения качества диагностики. Подчеркиваются необходимость проведения комплекса дополнительных обследований при малейшем сомнении в специфической природе заболевания, важность оценки результатов наблюдения в динамике. Показано, что однократное выявление бактериовыделения не является свидетельством активного туберкулеза легких в случае наличия клинико-лучевых признаков онкологической патологии.
Ключевые слова: туберкулез, рак легкого, дифференциальная диагностика, клинический случай
Для цитирования: Корж Е.В. Туберкулезные маски рака легких (дифференциальный диагноз, клинические наблюдения). Клинический разбор в общей медицине. 2024; 5 (2): 64–71. DOI: 10.47407/kr2023.5.2.00390
Clinical Case
Gorky Donetsk State Medical University, Donetsk, Russia;
Republican Clinical Tuberculosis Hospital, Donetsk, Russia
Korzh191061@mail.ru
Abstract
The article presents the main points of differential diagnosis of tuberculosis and various types of lung cancer (central, bronchioloalveolar, peripheral), presents own clinical cases of oncological pathology look like tuberculosis. The key clinical and radiological features that suggest lung cancer are highlighted, the diagnostic errors are analyzed, and ways to improve the quality of diagnosis are outlined. The necessity of integrated additional examinations in case of the slightest doubt about the specific nature of the disease, the importance of evaluating the results of observation in dynamics is emphasized. It has been shown that a single detection of bacterial excretion is not evidence of active pulmonary tuberculosis in the presence of clinical and radiation signs of oncological pathology.
Keywords: tuberculosis, lung cancer, differential diagnosis, clinical case.
For citation: Korzh E.V. Tuberculosis masks of lung cancer (differential diagnosis, clinical observations). Clinical analysis in general medicine. 2024; 5 (2): 64–71 (In Russ.). DOI: 10.47407/kr2023.5.2.00390
После неспецифических воспалительных процессов второй по частоте патологией, с которой приходится дифференцировать туберкулез легких, является рак. Схожесть клинико-лучевой картины, отсутствие эффекта от антибиотиков широкого спектра действия, выполнение неполного объема диагностического обследования затягивают выявление рака легкого и ухудшают прогноз [1]. Анализ медицинских карт стационарных больных Республиканской клинической туберкулезной больницы (РКТБ) г. Донецка, у которых после дополнительного обследования был исключен туберкулез легких и диагностирован рак, показал, что на догоспитальном этапе чаще всего к диагностическим ошибкам приводили ложноположительные результаты микроскопии мокроты на наличие кислотоустойчивых бактерий (КУБ), редкое проведение фибробронхоскопии (ФБС), спиральной компьютерной томографии (СКТ) органов грудной клетки (ОГК), консультаций узких специалистов [2].
Клинико-лабораторная картина не имеет существенной дифференциально-диагностической ценности, особенно на ранних стадиях опухоли. Кашель, кровохарканье, боль в грудной клетке, интоксикационный синдром встречаются при обоих заболеваниях. По нашим наблюдениям, у лиц моложе 40 лет лихорадка, кровохарканье, снижение массы тела и другие симптомы умеренной интоксикации свидетельствуют в пользу туберкулеза, хотя мы иногда наблюдали больных раком легкого в более молодом возрасте. Тяжелая дыхательная недостаточность не характерна для неосложненного туберкулеза легких даже при обширных процессах. Исключение составляет острый милиарный туберкулез, диагностика которого не представляет особой сложности ввиду характерной рентгенологической картины. Прогрессирование одышки параллельно с ростом тени и появлением очаговых (фокусных) теней вокруг указывает на онкологическую природу заболевания [3].
На рентгенограммах как при раке, так и при туберкулезе изменения могут локализоваться в верхнезадних сегментах, определяются ателектатические и воспалительные изменения. В случае туберкулеза ателектазы являются следствием специфического эндобронхита с рубцовой деформацией и гипертрофией слизистой бронха. В отличие от рака, для туберкулеза характерны инфильтраты с множественными деструкциями без уровней жидкости, очаги бронхогенного отсева вокруг и в соседнем легком, четкий овальный (округлый) внутренний контур полости распада с инфильтрированным нечетким наружным, дорожка к корню с видимым просветом дренирующего бронха, отходящая от сформированной полости. Важным моментом является отсутствие увеличенных лимфоузлов в корнях даже при обширных процессах у взрослых ВИЧ-неинфицированных лиц. После двухнедельной антибактериальной и противовоспалительной терапии размер туберкулезного инфильтрата может остаться без изменений или уменьшиться за счет исчезновения зоны перифокального воспаления, реже наблюдается незначительное увеличение размеров тени. Одновременно происходят повышение интенсивности и четкости контуров, появление деструкций, очагов бронхогенного отсева, плеврального выпота. Динамика туберкулезных изменений на рентгенограмме отличается медлительностью даже при больших объемах поражения легких, состояние пациентов при этом остается удовлетворительным [2]. Прогрессирование туберкулезного процесса на фоне контролируемой химиотерапии препаратами 1-го ряда при отсутствии результатов теста лекарственной чувствительности может быть следствием недиагностированной лекарственной устойчивости микобактерий туберкулеза (МБТ), однако в таких случаях происходит, как правило, появление деструкций легких и бактериовыделения. Отсутствие этих признаков является основанием для уточнения диагноза.
Течение опухолей характеризуется упорным прогрессирующим характером, не поддается неспецифическому лечению, размер тени неуклонно увеличивается, нарастают ателектатические изменения, появляются метастазы в лимфоузлы корня, в легкие и другие органы, наличие которых на последних стадиях определяет клиническую картину заболевания. Метастазы в легкие выглядят, как правило, в виде округлых теней средней интенсивности с относительно четкими контурами, что отличает их от очагов бронхогенного отсева при туберкулезе, имеющих неправильную форму и размытые границы. Рак может распадаться, однако это происходит, как правило, при больших размерах – более 2–3 см, полость распада при раке имеет нечеткий, рваный внутренний контур. При туберкулезе распад может появиться и при меньшем размере инфильтрата, по мере отторжения казеозных масс внутренний контур туберкулезной полости становится более гладким. При больших размерах опухоли в течение небольшого промежутка времени (1–2 мес) наблюдается заметное увеличение ее размеров и количества метастазов в легкие, состояние больных быстро ухудшается, нарастают интоксикация и дыхательная недостаточность, иногда очень мучительная для больного [3, 4].
У больных раком легкого при исследовании мокроты МБТ не находят, однако при попадании в зону опухолевого распада старых заживших туберкулезных очагов возможно появление бактериовыделения, которое при явных признаках злокачественной опухоли не исключает рак легкого и не является доказательством туберкулезной этиологии процесса. Это бактериовыделение в пашей практике получило название «МБТ выхода». При распадающемся раке в мокроте можно обнаружить атипичные раковые клетки, вероятность их выявления повышается, если мокроту исследовать ежедневно и многократно [3, 5].
Проба Манту не имеет практической ценности для дифференциальной диагностики туберкулеза и рака легкого, поскольку подавляющее большинство взрослых лиц в Донецком регионе инфицированы МБТ.
Более того, в ряде случаев мы наблюдали пышные гиперергические реакции на туберкулин у пациентов с гистологически подтвержденным раком легкого при отсутствии активного туберкулезного процесса. Проведение в последние годы диаскин-теста нашим пациентам с подтвержденным туберкулезом легких без бактериовыделения не всегда сопровождалось положительными реакциями и не могло служить критерием исключения специфического процесса. Исследование периферической крови неинформативно, анемия даже при распространенных онкологических процессах в легких встречалась относительно редко и на последних стадиях.
Центральный рак у половины больных вначале расценивают как пневмонию или туберкулез и только после безуспешного лечения выставляют правильный диагноз [1]. Опухоль может распространяться эндобронхиально в просвет бронха, экзобронхиально в толщу легочной паренхимы и разветвленно с перибронхиальным ростом вокруг бронхов [4]. В своей практике мы наиболее часто сталкивались со следующими симптомами, наличие которых позволяло предположить опухоль:
1. Сухой, досаждающий больному, надсадный кашель, который возникает при росте опухоли в зоне кашлевых рецепторов. Кашель непродуктивный, не поддается лечению, носит нарастающий характер. Длительный упорный кашель является показанием для бронхоскопии.
2. Охриплость голоса. Возникает вследствие метастазирования опухоли в лимфоузлы средостения с поражением гортанного возвратного нерва. Требует дифференциальной диагностики с туберкулезом гортани и другими неспецифическими заболеваниями. Уточнить диагноз помогает ларингоскопия с биопсией.
3. Увеличение регионарных периферических лимфоузлов. Является результатом отдаленных метастазов, особое подозрение должно вызывать увеличение лимфоузлов надключичной области. Узлы подвижные, безболезненные, каменистой плотности. Для уточнения диагноза проводят биопсию с гистологическим изучением.
4. Локальные сухие свистящие хрипы. Возникают над местом обтурации бронха растущей опухолью, лучше выслушиваются при форсированном выдохе, не сопровождаются явлениями распространенного бронхоспазма. Иногда по той же причине можно визуально заметить уменьшение объема легкого.
5. Упорный прогрессирующий характер процесса, не поддающийся антибактериальному и противотуберкулезному лечению.
Рентгенологически центральный рак проявляется наличием опухолевого узла с бугристыми контурами, увеличением регионарных лимфоузлов в корне, развитием клапанной эмфиземы, гиповентиляции и ателектаза дистальнее обтурации бронха [1, 3, 4]. Присоединение вторичной флоры в зону ателектаза способно привести к абсцедированию с формированием ретростенотического абсцесса. Под влиянием антибактериального лечения воспалительные изменения могут частично разрешиться, однако в дальнейшем заболевание прогрессирует, состояние больного вновь ухудшается. Длительное существование толстостенной полости и отсутствие эффекта от антибактериальной терапии приводят к ошибочной диагностике туберкулеза и госпитализации больных в специализированное отделение. На фоне противотуберкулезной химиотерапии наблюдаются увеличение размеров опухоли, появление метастазов вокруг, в соседнем легком, в других органах.
Ключевая роль в диагностике центрального рака легкого принадлежит бронхоскопии (визуализация, биопсия), обязательна также СКТ (характер тени, проходимость бронхов, метастазы в лимфоузлы средостения, плевральный выпот). Если диагноз своевременно не верифицирован, большую ценность имеет изучение клинико-лабораторной и лучевой картины заболевания в динамике. Для иллюстрации вышесказанного приводим следующее клиническое наблюдение.
Больной Г. 66 лет поступил в туберкулезно-легочное отделение с жалобами на повышение температуры тела до 38,0°С, кашель со слизисто-гнойной мокротой, кровохарканье, общую слабость, головокружение, плохой аппетит, потерю массы тела до 10 кг за последние 3 мес.
Туберкулезом легких болел в 1981 г., получил полный курс лечения, был излечен и снят с учета. Работал водителем более 33 лет, профосмотр проходил 5 лет назад. Больной курит, алкоголем не злоупотребляет, прием наркотиков отрицает.
Заболел остро 5 мес назад, когда находился за пределами ДНР на заработках. На фоне полного здоровья поднялась температура до 37,5–38,0°С, появились боль в грудной клетке, кашель с гнойной мокротой и неприятным запахом. Рентгенологически в верхней доле левого легкого определялись обширные воспалительно-ателектатические изменения с крупной толстостенной полостью, слева в области ключицы – интенсивные тени остаточных изменений после перенесенного туберкулеза (рис. 1, а). КУБ в мокроте не обнаружены. Больной госпитализирован в терапевтическое отделение, где в течение 2 мес получил несколько курсов антибактериальной терапии. Общее состояние полностью нормализовалось, однако в легких сохранялись остаточные инфильтративные изменения, размеры полости уменьшились незначительно. При повторном исследовании мокроты КУБ не обнаружены.
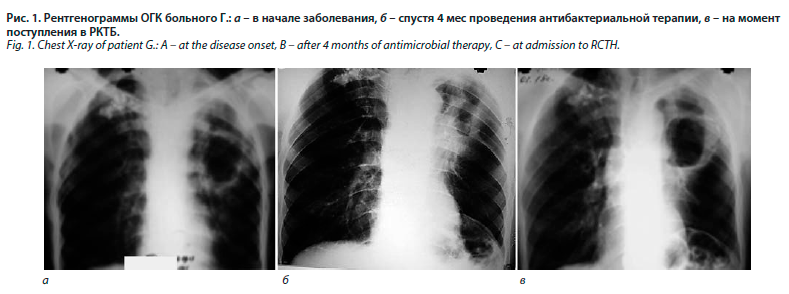
Диагностирован хронический абсцесс верхней доли левого легкого, больной выписан к труду с рекомендациями. Спустя 1,5 мес состояние вновь ухудшилось: появилась фебрильная лихорадка, усилился кашель, увеличилось количество гнойной мокроты. При микроскопии мокроты КУБ не обнаружены. Госпитализирован повторно, проведен курс антибактериальной терапии в течение 14 дней. После лечения на контрольной рентгенограмме определялось уменьшение объема верхней доли, частичное рассасывание инфильтрации с незначительным уменьшением размера полости (рис. 1, б). Больной выписан, в течение месяца продолжил лечение амбулаторно, однако состояние не улучшалось. После возвращения в Донецк был направлен на консультацию к фтизиатру и госпитализирован РКТБ с диагнозом «фиброзно-кавернозный туберкулез легких».
При поступлении состояние тяжелое, пониженного питания, выражена астенизация. Уровень сознания – оглушение (13–14 баллов по шкале Глазго), на вопросы отвечает медленно, с задержкой, быстро истощается. Менингеальных знаков нет. Кожа бледная, с землистым оттенком, периферические лимфоузлы не увеличены. Частота дыхания 20 в минуту. В легких дыхание с жестким оттенком, слева в верхних отделах – сухие хрипы. Тоны сердца глухие, ритм правильный. Артериальное давление 100/70 мм рт. ст., частота сердечных сокращений 103 уд/мин. Печень у края реберной дуги, селезенка не увеличена. Отеков нет.
В отделении обследован. Рентгенологически по сравнению с началом заболевания на момент поступления в РКТБ определялись прогрессирующее уменьшение левого легкого в объеме, увеличение размеров полости с выраженным перифокальным лимфангитом, расширение тени левого корня за счет увеличенных лимфоузлов. В S1,2,6 правого легкого определялись старые посттуберкулезные изменения без динамики (рис. 1, в).
В крови выявлена гипохромная анемия (эритроциты 2,8×1012/л, гемоглобин 82,5 г/л, цветной показатель 0,88), повышение СОЭ до 62 мм/ч, состав белой крови не изменен. Содержание общего белка 56,0 г/л, остальные показатели (глюкоза, билирубин, мочевина, креатинин, активность трансаминаз) находились в пределах физиологической нормы. В моче патологии не было. В крови антитела к ВИЧ не выявлены. При многократной микроскопии мазков мокроты КУБ и атипичные клетки (АК) не обнаружены, молекулярно-генетическим методом GeeneXpert MTB/Rif [6] ДНК МБТ не обнаружены. В дальнейшем роста МБТ на питательных средах не получено.
С учетом анамнеза, изучения рентгенологического архива за период наблюдения, отсутствия МБТ в мокроте на фоне наличия крупной полости туберкулез был исключен, диагностирован центральный рак легкого с развитием ретростенотического абсцесса. Состояние больного прогрессивно ухудшалось: нарастали явления интоксикации и неврологические расстройства, последние были расценены как результат метастазирования опухоли в головной мозг. Больному выполнена СКТ головы, выявлены расширение желудочков мозга, кольцевидное образование до 25 мм в диаметре с уплотненными стенками и массивным перифокальным отеком в затылочной области левой гемисферы. Больной заочно консультирован онкологом, выставлен диагноз рака легкого, осложнившегося обтурационным пневмонитом и метастазами в головной мозг. Состояние продолжало прогрессивно ухудшаться, и через 6 сут после поступления в РКТБ на фоне нарастающих явлений отека головного мозга наступила смерть. На аутопсии клинический диагноз был подтвержден.
Таким образом, у данного пациента диагноз фиброзно-кавернозного туберкулеза легких был исключен сразу после первичного осмотра в специализированном отделении РКТБ. Диагнозу туберкулеза с самого начала заболевания противоречило несколько моментов. Прежне всего, при длительном течении специфического процесса, особенно с такой крупной полостью и без противотуберкулезного лечения, практически у всех больных определяется прогрессирование процесса с увеличением размеров инфильтрации, появлением деструкций, очагов бронхогенного отсева вокруг полости и в соседнем легком. По тем же причинам выявляется и бактериовыделение. Туберкулезная каверна при отсутствии специфического лечения не способна уменьшаться, не характерным для туберкулеза является и прогрессирующее увеличение лимфоузлов в корне. Уменьшение объема пораженного легкого может быть следствием ателектаза, возникшего как в результате обтурации бронха опухолью, так и вследствие рубцовой деформации и гипертрофии слизистой бронха при туберкулезном эндобронхите. В любом случае совокупность представленных выше данных являлась прямым показанием для диагностической бронхоскопии, что не было сделано в начальных стадиях заболевания.
Наиболее трудно диагностируемым считается бронхиолоальвеолярный рак, который способен создать большие проблемы при дифференциальной диагностике с туберкулезом [1, 3]. Течение бронхиолоальвеолярного рака длительное, без склонности к лимфогенному метастазированию, продолжительность жизни больных даже без лечения составляет от 2 до 8 лет, что у многих клиницистов трудно ассоциируется с опухолевым характером патологии. Бронхиолоальвеолярный рак может быть секретирующим и несекретирующим. Особенностью секретирующих форм является выделение большого количества слизистой пенистой мокроты (бронхорея), несекретирующие формы часто протекают бессимптомно. Рентгенологически выделяют узловой, пневмониеподобный, многоузловой, диссеминированный рак. Узловая форма выглядит в виде округлой тени с нечеткими полициклическими контурами; пневмониеподобная представляет собой однородное интенсивное затемнение в пределах нескольких сегментов или доли, часто с двух сторон; многоузловая состоит из нескольких опухолевых узлов; диссеминированная представлена мелкоочаговой диссеминацией с преимущественной концентрацией в средних и нижних отделах. Общий лучевой признак всех форм – неизмененные просветы бронхов и сосудов внутри зоны инфиль-трации. При ФБС в 75–80% случаев обнаруживают продолговатое, овальное или полипообразное хорошо васкуляризированное образование темно-красного цвета, часто на ножке. В оставшихся случаях опухоль располагается вне зоны зрения бронхоскопа, что может создавать дополнительные диагностические трудности.
В мокроте МБТ не выявляют, часто находят АК, особенно при многократном исследовании.
Наиболее коварным в плане дифференциальной диагностики с туберкулезом является пневмониеподобный несекретирующий бронхиолоальвеолярный рак. Длительное течение, удовлетворительное состояние больных, неэффективное лечение антибиотиками, отсутствие в ряде случаев опухоли в просвете бронха приводят к ошибочной диагностике туберкулеза и проведению длительной антимикобактериальной химиотерапии. В таких случаях отрицательная клинико-рентгенологическая динамика на фоне контролируемого противотуберкулезного лечения заставляет усомниться в диагнозе и провести дополнительное обследование. Для демонстрации приводим следующее наблюдение.
Больной В., 74 года. При поступлении жаловался на слабость, ночную потливость, умеренную одышку при физической нагрузке, субфебрилитет, кашель с небольшим количеством слизистой мокроты.
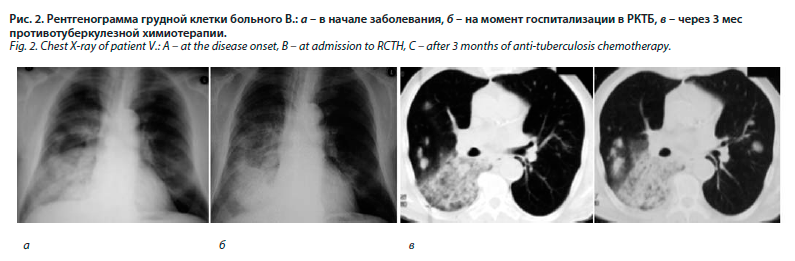
Туберкулезом ранее не болел, последний раз проходил флюорографию 2 года назад, патологии в легких не было. Заболел 10 мес назад остро, после переохлаждения, когда появились фебрильная лихорадка, сухой кашель, боль в правой половине грудной клетки. Обратился к участковому терапевту, был обследован, КУБ в мокроте не обнаружены, рентгенологически в нижней доле правого легкого определялся участок обширного затемнения (рис. 2, а).
В условиях терапевтического стационара в течение 20 дней проведено лечение предполагаемой пневмонии без клинико-рентгенологического эффекта. Консультирован фтизиатром, рекомендовано продолжить антибактериальную терапию. Тогда же выполнена ФБС, диагностирован диффузный катаральный эндобронхит, доступные обзору бронхи были проходимы. Больной выписан, в течение последующих 10 мес в связи с сохранением кашля и интоксикационных жалоб периодически проходил курсы лечения антибиотиками. Состояние не улучшалось, изменения в легких оставались стабильными. Для уточнения диагноза выполнена повторная ФБС, изменений в бронхах не обнаружено. Вновь консультирован фтизиатром, госпитализирован в РКТБ с диагнозом «инфильтративный туберкулез правого легкого».
При поступлении состояние удовлетворительное, правильного телосложения, нормального питания. Кожа и слизистые чистые, справа в надключичной области пальпируется плотный подвижный лимфатический узел размером до 4,0 см. Температура тела 37,1°С. Ниже угла правой лопатки определяется притупление перкуторного звука, там же дыхание ослаблено, над остальной поверхностью легких дыхание везикулярное. Частота дыхания 16 в минуту. Артериальное давление 140/90 мм рт. ст. Остальные данные – без особенностей.
В отделении обследован. Рентгенологически на момент госпитализации по сравнению с началом заболевания (11 мес назад) в правом легком увеличились размеры затемнения в нижней доле, появились участки уплотнения легочной ткани в верхней доле и в S5 (рис. 2, б)
Состав периферической крови был не изменен, СОЭ 25 мм/ч. Показатели биохимического состава крови (С-реактивный белок, общий белок, билирубин, мочевина, креатинин, глюкоза, активность трансаминаз) находились в пределах нормы. В моче патологии нет.
В мокроте методом микроскопии КУБ не обнаружены. Антитела к ВИЧ не обнаружены.
Больному выставлен диагноз инфильтративного туберкулеза легких, начата противотуберкулезная химиотерапия препаратами 1-го ряда (изониазид, рифампицин, пиразинамид, этамбутол). Для уточнения диагноза выполнена биопсия надключичного лимфоузла справа, в препарате определялись участки склерозирования, элементы воспаления, гиперплазия лимфоидной ткани. АК не обнаружены. При диагностической ФБС выявлен деформирующий эндобронхит нижнедолевого бронха справа, проходимость бронхов была сохранена. В бронхолегочном смыве КУБ и АК не обнаружены. Консультация онколога Донецкого республиканского опухолевого центра (РОЦ) – данных в пользу рака легкого нет.
Через 2 мес противотуберкулезной химиотерапии состояние больного оставалось стабильным, КУБ в мокроте не находили, роста МБТ на питательных средах не было. Рентгенологически отмечались увеличение размеров инфильтрации в правом легком, появление очаговых теней в S6 слева. Повторно выполнена ФБС, обнаружена экстрабронхиальная деформация В3 и В10 справа. В мокроте и бронхолегочных смывах найдены АК, препараты исследованы в цитологической лаборатории РОЦ, клетки расценены как элементы воспаления. В связи с высокой вероятностью онкологического процесса в условиях РКТБ выполнена диагностическая видеоторакоскопия с пункционной биопсией ткани легкого, в препаратах АК не обнаружены.
Больному продолжена противотуберкулезная химиотерапия. Еще через месяц лечения состояние оставалось удовлетворительным, однако отмечались снижение массы тела на 1,5 кг, появление эпизодов лихорадки до 38,0–38,5°С. Выполнена СКТ ОГК, обнаружены обширные зоны уплотнения легочной ткани в правом легком с сохраненным бронхо-сосудистым компонентом, появление округлых теней до 2–3 см в диаметре в обоих легких (рис. 2, в). Больной повторно направлен на консультацию в РОЦ, опухоль легкого была исключена. Лечение туберкулеза продлено еще на 2 мес.
К концу 5-го месяца противотуберкулезной химиотерапии отмечались нарастание интоксикации, снижение массы тела на 7 кг, появление охриплости голоса и стойкой фебрильной лихорадки до 38,5–39,0°С. Данные лабораторного обследования крови и мочи оставались в пределах нормы. Больному выполнены повторная рентгенография и СКТ ОГК, отмечено дальнейшее увеличение размеров инфильтрации в правом легком и количества округлых теней с обеих сторон. Больной вновь направлен на консультацию в РОЦ, где выставлен диагноз «бронхиолоальвеолярный рак», в дальнейшем подтвержденный гистологически.
Таким образом, общая продолжительность заболевания от момента выявления изменений в легких до окончательной верификации диагноза составила 16 мес. Практически все это время состояние больного оставалось удовлетворительным, показатели лабораторного и биохимического обследования были в пределах нормы, рентгенологически определялось медленное прогрессирование процесса. Противотуберкулезное лечение продолжали 5 мес, за это время исследовали ткань левого надключичного лимфоузла, провели видеоторакоскопию с биопсией, несколько раз выполняли диагностическую ФБС, достоверных признаков опухоли найдено не было. Сразу после госпитализации в РКТБ диагноз туберкулеза представлялся высоко вероятным, настороженность вызывал увеличенный надключичный лимфоузел, однако при гистологическом исследовании АК обнаружены не были. Первые сомнения возникли спустя 2 мес противотуберкулезной химиотерапии, когда были зафиксированы прогрессирование процесса в легких, появление экстрабронхиальной деформации бронхов, клеток с признаками атипии в мокроте и смывах. Однако заключение онколога и отрицательные результаты гистологического исследования материалов биопсии, полученных во время видеоторакоскопии, не позволили верифицировать онкологическую природу заболевания. Очевидно, что пункционная биопсия легкого не является достаточно надежным методом диагностики в силу малого количества получаемого материала. В дальнейшем ухудшение состояния больного, появление охриплости голоса, неуклонное увеличение объема поражения легких, наличие сохраненного бронхо-сосудистого компонента внутри тени по данным СКТ позволили предположить бронхиолоальвеолярный рак, что было подтверждено в РОЦ, в том числе результатами гистологического изучения материалов биопсии.
Диагностические сложности могут возникнуть при дифференциальной диагностике туберкулеза с периферическим раком легкого. Периферический рак развивается из эпителия мелких бронхов или альвеолярного эпителия. Различают узловую и пневмониеподобную форму, а также рак верхушки легкого (Пенкоста) [4]. Клинические проявления периферического рака, особенно на ранних стадиях, не выражены, иногда больных беспокоит кашель с небольшим количеством слизистой или слизисто-гнойной мокроты без запаха. Данные объективного и лабораторного обследования неспецифичны, эффекта после лечения антибиотиками не наблюдается. Все это делает рак легкого похожим на туберкулез. С учетом периферической локализации тени диагностическая ценность бронхоскопии невелика. Основную роль в диагностике периферического рака играет лучевое и гистологическое исследование. Компьютерная томография не всегда позволяет уточнить этиологию периферического образования, однако увеличенные лимфатические узлы в средостении более характерны для рака, а вкрапления извести, плотные очаги или участки фиброза вокруг тени свидетельствуют в пользу туберкулеза. Периферический рак является одиночным образованием и может располагаться в любых сегментах легких, характерной локализацией ранее считался S3, однако в настоящее время это положение оспаривается. Периферический рак имеет вид узла или округлой тени, гомогенной на ранних стадиях [4]. Контуры тени могут быть различными, как четкими, так и нечеткими, характерными являются симптомы «бугристости и лучистости». Первый обусловлен неравномерным ростом и слиянием раковых узлов, лучистость образуют раковый лимфангит и прорастание опухоли по ходу бронхов и сосудов.
По мере роста опухоли появляются метастазы вокруг опухолевого узла и в соседнем легком.
Исследование мокроты неинформативно, при распадающемся раке иногда находят АК. При попадании в зону распада старого зажившего туберкулезного очага в мокроте можно обнаружить КУБ, что не является свидетельством активного туберкулеза, но практически всегда служит поводом для госпитализации в противотуберкулезное отделение и назначения специфической химиотерапии [1, 5]. Переоценка однократного выявления КУБ в мокроте иногда приводит к пролонгации неадекватного лечения даже в случаях стойкого отсутствия бактериовыделения при обследовании в противотуберкулезном диспансере. При туберкулезе стабильность изменений в легких или отрицательная рентгенологическая динамика на фоне контролируемой противотуберкулезной химиотерапии в случае отсутствия роста культуры и результатов теста лекарственной чувствительности традиционно связываются с лекарственной устойчивостью МБТ. Однако в таких случаях необходимо рассматривать и версии нетуберкулезной этиологии процесса, проводить оценку клинико-рентгенологической картины заболевания в плане соответствия или несоответствия предполагаемому диагнозу. Все вышесказанное демонстрирует следующее наблюдение.
Больная Б., 59 лет, при поступлении жаловалась на одышку при малейшем физическом усилии и в покое, кашель со слизисто-гнойной мокротой, общую слабость, отсутствие аппетита, снижение массы тела на 15 кг за последние 3 мес.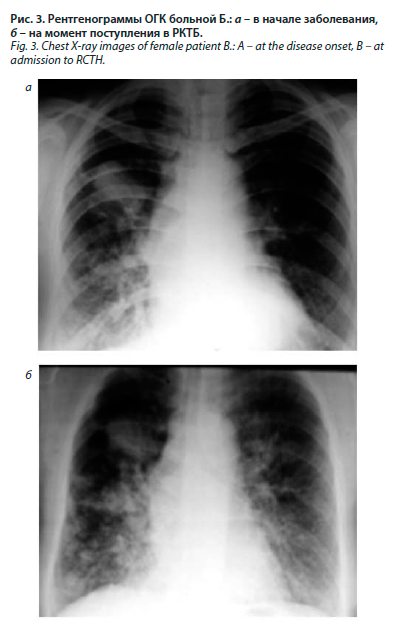
Туберкулезом ранее не болела, тубконтакт не установлен. Сестра умерла от рака легкого. В анамнезе – хронический холецистит, панкреатит, гипертоническая болезнь II стадии. Вредных привычек нет.
Заболела остро 5 мес назад, когда на фоне полного здоровья поднялась температура тела, появились кашель, слабость, потливость. При обращении в поликлинику рентгенологически в верхней доле правого легкого выявлена бугристая гомогенная тень 6,0×5,0 см с относительно четкими контурами и наличием очагов вокруг (рис. 3, а).
Изменения были расценены как внебольничная пневмония, в амбулаторных условиях проведен курс антибактериальной терапии без клинико-рентгенологического эффекта. При исследовании мокроты выявлены КУБ 3+. Госпитализирована в противотуберкулезный диспансер по месту жительства, начата специфическая химиотерапия четырьмя препаратами 1-го ряда (изониазид, рифампицин, пиразинамид, этамбутол). В отделении методами микроскопии, GeeneXpert MTB/Rif и посева на питательные среды обнаружить МБТ не удалось, после 3 мес лечения рентгенологическая динамика тени в легком отсутствовала. Больная переведена в поддерживающую фазу, продолжила лечение амбулаторно двумя препаратами (изониазид и рифампицин). После выписки состояние прогрессивно ухудшалось: нарастали одышка, слабость, интоксикация, через 2 мес амбулаторного лечения на контрольной рентгенограмме определялось прогрессирование процесса с появлением лимфангита, увеличением размеров тени в верхней доле правого легкого, количества округлых очагов и фокусных теней вокруг и в соседнем легком (рис. 3, б). Участковым фтизиатром случай туберкулеза классифицирован как «неудача лечения», больная госпитализирована в РКТБ.
При поступлении состояние тяжелое, одышка при разговоре и в покое, цианоз носогубного треугольника. Сатурация кислорода 75%. Частота дыхания 24 в минуту. Над легкими жесткое дыхание, справа рассеянные сухие хрипы на вдохе и выдохе. Тоны сердца глухие, тахикардия до 104 уд/мин. Артериальное давление 145/85 мм рт. ст. Органы брюшной полости без особенностей.
В мокроте методом микроскопии КУБ не обнаружены, методом GeneXpert MTB/Rif ДНК МБТ не обнаружена, в дальнейшем на питательных средах роста МБТ не зафиксировано. СКТ ОГК не выполнена по техническим причинам. Ультразвуковое исследование внутренних органов патологии не выявило. ФБС не проводили из-за тяжести состояния.
Быстрое развитие тяжелой дыхательной недостаточности, многоузловой контур тени и округлая форма очагов вокруг, неуклонное прогрессирование процесса на фоне адекватного противотуберкулезного лечения, стойкое отсутствие бактериовыделения позволили исключить туберкулез и выставить диагноз рака легкого. При многократном цитологическом исследовании мокроты найдены АК с признаками бронхокарциномы. Для дальнейшего лечения больная переведена в РОЦ.
В данном случае сложность верификации рака легкого была обусловлена ложноположительными результатами микроскопии мокроты, наличием очаговых теней вокруг образования, расцененных как бронхогенная диссеминация, стабильностью рентгенологической картины после 3 мес специфической химиотерапии, что не характерно для опухоли больших размеров, которая за такой срок наблюдения должна была увеличиться в размерах.
Вместе с тем бугристые контуры тени, округлая форма очагов и фокусных теней вокруг, отсутствие бактериовыделения при исследовании мокроты всеми методами, а также быстрое развитие нехарактерной для туберкулеза тяжелой дыхательной недостаточности должны были настораживать в плане онкологической патологии и требовали проведения диагностической ФБС и СКТ ОГК после первого контрольного обследования по окончании интенсивной фазы.
Таким образом, дифференциальная диагностика туберкулеза и рака легких является достаточно сложной и требует своевременного проведения комплекса дополнительного обследования при малейшем сомнении в специфической природе заболевания. Большое значение для уточнения диагноза имеет динамическое наблюдение за больным с анализом результатов обследования и лечения с течением времени. Однократное выявление бактериовыделения не является основанием для выставления диагноза туберкулеза при наличии клинико-лучевых признаков онкологической патологии легких.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Информация об авторе
Information about the author
Корж Елена Владимировна – д-р мед. наук, проф. каф. фтизиатрии и пульмонологии, ФГБОУ ВО ДонГМУ, врач-фтизиатр туберкулезно-легочного отд-ния для взрослых №1 РКОД.
Е-mail: Korzh191061@mail.ru; ORCID: 0000-0003-0571-9666
Elena V. Korzh – Dr. Sci. (Med.), Professor, Gorky Donetsk State Medical University, Republican Clinical Tuberculosis Hospital. Е-mail: Korzh191061@mail.ru;
ORCID: 0000-0003-0571-9666
Поступила в редакцию: 09.03.2024
Поступила после рецензирования: 15.03.2024
Принята к публикации: 21.03.2024
Received: 09.03.2024
Revised: 15.03.2024
Accepted: 21.03.2024
Tuberculosis masks of lung cancer (differential diagnosis, clinical observations)
Elena V. KorzhGorky Donetsk State Medical University, Donetsk, Russia;
Republican Clinical Tuberculosis Hospital, Donetsk, Russia
Korzh191061@mail.ru
Abstract
The article presents the main points of differential diagnosis of tuberculosis and various types of lung cancer (central, bronchioloalveolar, peripheral), presents own clinical cases of oncological pathology look like tuberculosis. The key clinical and radiological features that suggest lung cancer are highlighted, the diagnostic errors are analyzed, and ways to improve the quality of diagnosis are outlined. The necessity of integrated additional examinations in case of the slightest doubt about the specific nature of the disease, the importance of evaluating the results of observation in dynamics is emphasized. It has been shown that a single detection of bacterial excretion is not evidence of active pulmonary tuberculosis in the presence of clinical and radiation signs of oncological pathology.
Keywords: tuberculosis, lung cancer, differential diagnosis, clinical case.
For citation: Korzh E.V. Tuberculosis masks of lung cancer (differential diagnosis, clinical observations). Clinical analysis in general medicine. 2024; 5 (2): 64–71 (In Russ.). DOI: 10.47407/kr2023.5.2.00390
После неспецифических воспалительных процессов второй по частоте патологией, с которой приходится дифференцировать туберкулез легких, является рак. Схожесть клинико-лучевой картины, отсутствие эффекта от антибиотиков широкого спектра действия, выполнение неполного объема диагностического обследования затягивают выявление рака легкого и ухудшают прогноз [1]. Анализ медицинских карт стационарных больных Республиканской клинической туберкулезной больницы (РКТБ) г. Донецка, у которых после дополнительного обследования был исключен туберкулез легких и диагностирован рак, показал, что на догоспитальном этапе чаще всего к диагностическим ошибкам приводили ложноположительные результаты микроскопии мокроты на наличие кислотоустойчивых бактерий (КУБ), редкое проведение фибробронхоскопии (ФБС), спиральной компьютерной томографии (СКТ) органов грудной клетки (ОГК), консультаций узких специалистов [2].
Клинико-лабораторная картина не имеет существенной дифференциально-диагностической ценности, особенно на ранних стадиях опухоли. Кашель, кровохарканье, боль в грудной клетке, интоксикационный синдром встречаются при обоих заболеваниях. По нашим наблюдениям, у лиц моложе 40 лет лихорадка, кровохарканье, снижение массы тела и другие симптомы умеренной интоксикации свидетельствуют в пользу туберкулеза, хотя мы иногда наблюдали больных раком легкого в более молодом возрасте. Тяжелая дыхательная недостаточность не характерна для неосложненного туберкулеза легких даже при обширных процессах. Исключение составляет острый милиарный туберкулез, диагностика которого не представляет особой сложности ввиду характерной рентгенологической картины. Прогрессирование одышки параллельно с ростом тени и появлением очаговых (фокусных) теней вокруг указывает на онкологическую природу заболевания [3].
На рентгенограммах как при раке, так и при туберкулезе изменения могут локализоваться в верхнезадних сегментах, определяются ателектатические и воспалительные изменения. В случае туберкулеза ателектазы являются следствием специфического эндобронхита с рубцовой деформацией и гипертрофией слизистой бронха. В отличие от рака, для туберкулеза характерны инфильтраты с множественными деструкциями без уровней жидкости, очаги бронхогенного отсева вокруг и в соседнем легком, четкий овальный (округлый) внутренний контур полости распада с инфильтрированным нечетким наружным, дорожка к корню с видимым просветом дренирующего бронха, отходящая от сформированной полости. Важным моментом является отсутствие увеличенных лимфоузлов в корнях даже при обширных процессах у взрослых ВИЧ-неинфицированных лиц. После двухнедельной антибактериальной и противовоспалительной терапии размер туберкулезного инфильтрата может остаться без изменений или уменьшиться за счет исчезновения зоны перифокального воспаления, реже наблюдается незначительное увеличение размеров тени. Одновременно происходят повышение интенсивности и четкости контуров, появление деструкций, очагов бронхогенного отсева, плеврального выпота. Динамика туберкулезных изменений на рентгенограмме отличается медлительностью даже при больших объемах поражения легких, состояние пациентов при этом остается удовлетворительным [2]. Прогрессирование туберкулезного процесса на фоне контролируемой химиотерапии препаратами 1-го ряда при отсутствии результатов теста лекарственной чувствительности может быть следствием недиагностированной лекарственной устойчивости микобактерий туберкулеза (МБТ), однако в таких случаях происходит, как правило, появление деструкций легких и бактериовыделения. Отсутствие этих признаков является основанием для уточнения диагноза.
Течение опухолей характеризуется упорным прогрессирующим характером, не поддается неспецифическому лечению, размер тени неуклонно увеличивается, нарастают ателектатические изменения, появляются метастазы в лимфоузлы корня, в легкие и другие органы, наличие которых на последних стадиях определяет клиническую картину заболевания. Метастазы в легкие выглядят, как правило, в виде округлых теней средней интенсивности с относительно четкими контурами, что отличает их от очагов бронхогенного отсева при туберкулезе, имеющих неправильную форму и размытые границы. Рак может распадаться, однако это происходит, как правило, при больших размерах – более 2–3 см, полость распада при раке имеет нечеткий, рваный внутренний контур. При туберкулезе распад может появиться и при меньшем размере инфильтрата, по мере отторжения казеозных масс внутренний контур туберкулезной полости становится более гладким. При больших размерах опухоли в течение небольшого промежутка времени (1–2 мес) наблюдается заметное увеличение ее размеров и количества метастазов в легкие, состояние больных быстро ухудшается, нарастают интоксикация и дыхательная недостаточность, иногда очень мучительная для больного [3, 4].
У больных раком легкого при исследовании мокроты МБТ не находят, однако при попадании в зону опухолевого распада старых заживших туберкулезных очагов возможно появление бактериовыделения, которое при явных признаках злокачественной опухоли не исключает рак легкого и не является доказательством туберкулезной этиологии процесса. Это бактериовыделение в пашей практике получило название «МБТ выхода». При распадающемся раке в мокроте можно обнаружить атипичные раковые клетки, вероятность их выявления повышается, если мокроту исследовать ежедневно и многократно [3, 5].
Проба Манту не имеет практической ценности для дифференциальной диагностики туберкулеза и рака легкого, поскольку подавляющее большинство взрослых лиц в Донецком регионе инфицированы МБТ.
Более того, в ряде случаев мы наблюдали пышные гиперергические реакции на туберкулин у пациентов с гистологически подтвержденным раком легкого при отсутствии активного туберкулезного процесса. Проведение в последние годы диаскин-теста нашим пациентам с подтвержденным туберкулезом легких без бактериовыделения не всегда сопровождалось положительными реакциями и не могло служить критерием исключения специфического процесса. Исследование периферической крови неинформативно, анемия даже при распространенных онкологических процессах в легких встречалась относительно редко и на последних стадиях.
Центральный рак у половины больных вначале расценивают как пневмонию или туберкулез и только после безуспешного лечения выставляют правильный диагноз [1]. Опухоль может распространяться эндобронхиально в просвет бронха, экзобронхиально в толщу легочной паренхимы и разветвленно с перибронхиальным ростом вокруг бронхов [4]. В своей практике мы наиболее часто сталкивались со следующими симптомами, наличие которых позволяло предположить опухоль:
1. Сухой, досаждающий больному, надсадный кашель, который возникает при росте опухоли в зоне кашлевых рецепторов. Кашель непродуктивный, не поддается лечению, носит нарастающий характер. Длительный упорный кашель является показанием для бронхоскопии.
2. Охриплость голоса. Возникает вследствие метастазирования опухоли в лимфоузлы средостения с поражением гортанного возвратного нерва. Требует дифференциальной диагностики с туберкулезом гортани и другими неспецифическими заболеваниями. Уточнить диагноз помогает ларингоскопия с биопсией.
3. Увеличение регионарных периферических лимфоузлов. Является результатом отдаленных метастазов, особое подозрение должно вызывать увеличение лимфоузлов надключичной области. Узлы подвижные, безболезненные, каменистой плотности. Для уточнения диагноза проводят биопсию с гистологическим изучением.
4. Локальные сухие свистящие хрипы. Возникают над местом обтурации бронха растущей опухолью, лучше выслушиваются при форсированном выдохе, не сопровождаются явлениями распространенного бронхоспазма. Иногда по той же причине можно визуально заметить уменьшение объема легкого.
5. Упорный прогрессирующий характер процесса, не поддающийся антибактериальному и противотуберкулезному лечению.
Рентгенологически центральный рак проявляется наличием опухолевого узла с бугристыми контурами, увеличением регионарных лимфоузлов в корне, развитием клапанной эмфиземы, гиповентиляции и ателектаза дистальнее обтурации бронха [1, 3, 4]. Присоединение вторичной флоры в зону ателектаза способно привести к абсцедированию с формированием ретростенотического абсцесса. Под влиянием антибактериального лечения воспалительные изменения могут частично разрешиться, однако в дальнейшем заболевание прогрессирует, состояние больного вновь ухудшается. Длительное существование толстостенной полости и отсутствие эффекта от антибактериальной терапии приводят к ошибочной диагностике туберкулеза и госпитализации больных в специализированное отделение. На фоне противотуберкулезной химиотерапии наблюдаются увеличение размеров опухоли, появление метастазов вокруг, в соседнем легком, в других органах.
Ключевая роль в диагностике центрального рака легкого принадлежит бронхоскопии (визуализация, биопсия), обязательна также СКТ (характер тени, проходимость бронхов, метастазы в лимфоузлы средостения, плевральный выпот). Если диагноз своевременно не верифицирован, большую ценность имеет изучение клинико-лабораторной и лучевой картины заболевания в динамике. Для иллюстрации вышесказанного приводим следующее клиническое наблюдение.
Больной Г. 66 лет поступил в туберкулезно-легочное отделение с жалобами на повышение температуры тела до 38,0°С, кашель со слизисто-гнойной мокротой, кровохарканье, общую слабость, головокружение, плохой аппетит, потерю массы тела до 10 кг за последние 3 мес.
Туберкулезом легких болел в 1981 г., получил полный курс лечения, был излечен и снят с учета. Работал водителем более 33 лет, профосмотр проходил 5 лет назад. Больной курит, алкоголем не злоупотребляет, прием наркотиков отрицает.
Заболел остро 5 мес назад, когда находился за пределами ДНР на заработках. На фоне полного здоровья поднялась температура до 37,5–38,0°С, появились боль в грудной клетке, кашель с гнойной мокротой и неприятным запахом. Рентгенологически в верхней доле левого легкого определялись обширные воспалительно-ателектатические изменения с крупной толстостенной полостью, слева в области ключицы – интенсивные тени остаточных изменений после перенесенного туберкулеза (рис. 1, а). КУБ в мокроте не обнаружены. Больной госпитализирован в терапевтическое отделение, где в течение 2 мес получил несколько курсов антибактериальной терапии. Общее состояние полностью нормализовалось, однако в легких сохранялись остаточные инфильтративные изменения, размеры полости уменьшились незначительно. При повторном исследовании мокроты КУБ не обнаружены.

Диагностирован хронический абсцесс верхней доли левого легкого, больной выписан к труду с рекомендациями. Спустя 1,5 мес состояние вновь ухудшилось: появилась фебрильная лихорадка, усилился кашель, увеличилось количество гнойной мокроты. При микроскопии мокроты КУБ не обнаружены. Госпитализирован повторно, проведен курс антибактериальной терапии в течение 14 дней. После лечения на контрольной рентгенограмме определялось уменьшение объема верхней доли, частичное рассасывание инфильтрации с незначительным уменьшением размера полости (рис. 1, б). Больной выписан, в течение месяца продолжил лечение амбулаторно, однако состояние не улучшалось. После возвращения в Донецк был направлен на консультацию к фтизиатру и госпитализирован РКТБ с диагнозом «фиброзно-кавернозный туберкулез легких».
При поступлении состояние тяжелое, пониженного питания, выражена астенизация. Уровень сознания – оглушение (13–14 баллов по шкале Глазго), на вопросы отвечает медленно, с задержкой, быстро истощается. Менингеальных знаков нет. Кожа бледная, с землистым оттенком, периферические лимфоузлы не увеличены. Частота дыхания 20 в минуту. В легких дыхание с жестким оттенком, слева в верхних отделах – сухие хрипы. Тоны сердца глухие, ритм правильный. Артериальное давление 100/70 мм рт. ст., частота сердечных сокращений 103 уд/мин. Печень у края реберной дуги, селезенка не увеличена. Отеков нет.
В отделении обследован. Рентгенологически по сравнению с началом заболевания на момент поступления в РКТБ определялись прогрессирующее уменьшение левого легкого в объеме, увеличение размеров полости с выраженным перифокальным лимфангитом, расширение тени левого корня за счет увеличенных лимфоузлов. В S1,2,6 правого легкого определялись старые посттуберкулезные изменения без динамики (рис. 1, в).
В крови выявлена гипохромная анемия (эритроциты 2,8×1012/л, гемоглобин 82,5 г/л, цветной показатель 0,88), повышение СОЭ до 62 мм/ч, состав белой крови не изменен. Содержание общего белка 56,0 г/л, остальные показатели (глюкоза, билирубин, мочевина, креатинин, активность трансаминаз) находились в пределах физиологической нормы. В моче патологии не было. В крови антитела к ВИЧ не выявлены. При многократной микроскопии мазков мокроты КУБ и атипичные клетки (АК) не обнаружены, молекулярно-генетическим методом GeeneXpert MTB/Rif [6] ДНК МБТ не обнаружены. В дальнейшем роста МБТ на питательных средах не получено.
С учетом анамнеза, изучения рентгенологического архива за период наблюдения, отсутствия МБТ в мокроте на фоне наличия крупной полости туберкулез был исключен, диагностирован центральный рак легкого с развитием ретростенотического абсцесса. Состояние больного прогрессивно ухудшалось: нарастали явления интоксикации и неврологические расстройства, последние были расценены как результат метастазирования опухоли в головной мозг. Больному выполнена СКТ головы, выявлены расширение желудочков мозга, кольцевидное образование до 25 мм в диаметре с уплотненными стенками и массивным перифокальным отеком в затылочной области левой гемисферы. Больной заочно консультирован онкологом, выставлен диагноз рака легкого, осложнившегося обтурационным пневмонитом и метастазами в головной мозг. Состояние продолжало прогрессивно ухудшаться, и через 6 сут после поступления в РКТБ на фоне нарастающих явлений отека головного мозга наступила смерть. На аутопсии клинический диагноз был подтвержден.
Таким образом, у данного пациента диагноз фиброзно-кавернозного туберкулеза легких был исключен сразу после первичного осмотра в специализированном отделении РКТБ. Диагнозу туберкулеза с самого начала заболевания противоречило несколько моментов. Прежне всего, при длительном течении специфического процесса, особенно с такой крупной полостью и без противотуберкулезного лечения, практически у всех больных определяется прогрессирование процесса с увеличением размеров инфильтрации, появлением деструкций, очагов бронхогенного отсева вокруг полости и в соседнем легком. По тем же причинам выявляется и бактериовыделение. Туберкулезная каверна при отсутствии специфического лечения не способна уменьшаться, не характерным для туберкулеза является и прогрессирующее увеличение лимфоузлов в корне. Уменьшение объема пораженного легкого может быть следствием ателектаза, возникшего как в результате обтурации бронха опухолью, так и вследствие рубцовой деформации и гипертрофии слизистой бронха при туберкулезном эндобронхите. В любом случае совокупность представленных выше данных являлась прямым показанием для диагностической бронхоскопии, что не было сделано в начальных стадиях заболевания.
Наиболее трудно диагностируемым считается бронхиолоальвеолярный рак, который способен создать большие проблемы при дифференциальной диагностике с туберкулезом [1, 3]. Течение бронхиолоальвеолярного рака длительное, без склонности к лимфогенному метастазированию, продолжительность жизни больных даже без лечения составляет от 2 до 8 лет, что у многих клиницистов трудно ассоциируется с опухолевым характером патологии. Бронхиолоальвеолярный рак может быть секретирующим и несекретирующим. Особенностью секретирующих форм является выделение большого количества слизистой пенистой мокроты (бронхорея), несекретирующие формы часто протекают бессимптомно. Рентгенологически выделяют узловой, пневмониеподобный, многоузловой, диссеминированный рак. Узловая форма выглядит в виде округлой тени с нечеткими полициклическими контурами; пневмониеподобная представляет собой однородное интенсивное затемнение в пределах нескольких сегментов или доли, часто с двух сторон; многоузловая состоит из нескольких опухолевых узлов; диссеминированная представлена мелкоочаговой диссеминацией с преимущественной концентрацией в средних и нижних отделах. Общий лучевой признак всех форм – неизмененные просветы бронхов и сосудов внутри зоны инфиль-трации. При ФБС в 75–80% случаев обнаруживают продолговатое, овальное или полипообразное хорошо васкуляризированное образование темно-красного цвета, часто на ножке. В оставшихся случаях опухоль располагается вне зоны зрения бронхоскопа, что может создавать дополнительные диагностические трудности.
В мокроте МБТ не выявляют, часто находят АК, особенно при многократном исследовании.
Наиболее коварным в плане дифференциальной диагностики с туберкулезом является пневмониеподобный несекретирующий бронхиолоальвеолярный рак. Длительное течение, удовлетворительное состояние больных, неэффективное лечение антибиотиками, отсутствие в ряде случаев опухоли в просвете бронха приводят к ошибочной диагностике туберкулеза и проведению длительной антимикобактериальной химиотерапии. В таких случаях отрицательная клинико-рентгенологическая динамика на фоне контролируемого противотуберкулезного лечения заставляет усомниться в диагнозе и провести дополнительное обследование. Для демонстрации приводим следующее наблюдение.
Больной В., 74 года. При поступлении жаловался на слабость, ночную потливость, умеренную одышку при физической нагрузке, субфебрилитет, кашель с небольшим количеством слизистой мокроты.
Туберкулезом ранее не болел, последний раз проходил флюорографию 2 года назад, патологии в легких не было. Заболел 10 мес назад остро, после переохлаждения, когда появились фебрильная лихорадка, сухой кашель, боль в правой половине грудной клетки. Обратился к участковому терапевту, был обследован, КУБ в мокроте не обнаружены, рентгенологически в нижней доле правого легкого определялся участок обширного затемнения (рис. 2, а).
В условиях терапевтического стационара в течение 20 дней проведено лечение предполагаемой пневмонии без клинико-рентгенологического эффекта. Консультирован фтизиатром, рекомендовано продолжить антибактериальную терапию. Тогда же выполнена ФБС, диагностирован диффузный катаральный эндобронхит, доступные обзору бронхи были проходимы. Больной выписан, в течение последующих 10 мес в связи с сохранением кашля и интоксикационных жалоб периодически проходил курсы лечения антибиотиками. Состояние не улучшалось, изменения в легких оставались стабильными. Для уточнения диагноза выполнена повторная ФБС, изменений в бронхах не обнаружено. Вновь консультирован фтизиатром, госпитализирован в РКТБ с диагнозом «инфильтративный туберкулез правого легкого».
При поступлении состояние удовлетворительное, правильного телосложения, нормального питания. Кожа и слизистые чистые, справа в надключичной области пальпируется плотный подвижный лимфатический узел размером до 4,0 см. Температура тела 37,1°С. Ниже угла правой лопатки определяется притупление перкуторного звука, там же дыхание ослаблено, над остальной поверхностью легких дыхание везикулярное. Частота дыхания 16 в минуту. Артериальное давление 140/90 мм рт. ст. Остальные данные – без особенностей.
В отделении обследован. Рентгенологически на момент госпитализации по сравнению с началом заболевания (11 мес назад) в правом легком увеличились размеры затемнения в нижней доле, появились участки уплотнения легочной ткани в верхней доле и в S5 (рис. 2, б)

Состав периферической крови был не изменен, СОЭ 25 мм/ч. Показатели биохимического состава крови (С-реактивный белок, общий белок, билирубин, мочевина, креатинин, глюкоза, активность трансаминаз) находились в пределах нормы. В моче патологии нет.
В мокроте методом микроскопии КУБ не обнаружены. Антитела к ВИЧ не обнаружены.
Больному выставлен диагноз инфильтративного туберкулеза легких, начата противотуберкулезная химиотерапия препаратами 1-го ряда (изониазид, рифампицин, пиразинамид, этамбутол). Для уточнения диагноза выполнена биопсия надключичного лимфоузла справа, в препарате определялись участки склерозирования, элементы воспаления, гиперплазия лимфоидной ткани. АК не обнаружены. При диагностической ФБС выявлен деформирующий эндобронхит нижнедолевого бронха справа, проходимость бронхов была сохранена. В бронхолегочном смыве КУБ и АК не обнаружены. Консультация онколога Донецкого республиканского опухолевого центра (РОЦ) – данных в пользу рака легкого нет.
Через 2 мес противотуберкулезной химиотерапии состояние больного оставалось стабильным, КУБ в мокроте не находили, роста МБТ на питательных средах не было. Рентгенологически отмечались увеличение размеров инфильтрации в правом легком, появление очаговых теней в S6 слева. Повторно выполнена ФБС, обнаружена экстрабронхиальная деформация В3 и В10 справа. В мокроте и бронхолегочных смывах найдены АК, препараты исследованы в цитологической лаборатории РОЦ, клетки расценены как элементы воспаления. В связи с высокой вероятностью онкологического процесса в условиях РКТБ выполнена диагностическая видеоторакоскопия с пункционной биопсией ткани легкого, в препаратах АК не обнаружены.
Больному продолжена противотуберкулезная химиотерапия. Еще через месяц лечения состояние оставалось удовлетворительным, однако отмечались снижение массы тела на 1,5 кг, появление эпизодов лихорадки до 38,0–38,5°С. Выполнена СКТ ОГК, обнаружены обширные зоны уплотнения легочной ткани в правом легком с сохраненным бронхо-сосудистым компонентом, появление округлых теней до 2–3 см в диаметре в обоих легких (рис. 2, в). Больной повторно направлен на консультацию в РОЦ, опухоль легкого была исключена. Лечение туберкулеза продлено еще на 2 мес.
К концу 5-го месяца противотуберкулезной химиотерапии отмечались нарастание интоксикации, снижение массы тела на 7 кг, появление охриплости голоса и стойкой фебрильной лихорадки до 38,5–39,0°С. Данные лабораторного обследования крови и мочи оставались в пределах нормы. Больному выполнены повторная рентгенография и СКТ ОГК, отмечено дальнейшее увеличение размеров инфильтрации в правом легком и количества округлых теней с обеих сторон. Больной вновь направлен на консультацию в РОЦ, где выставлен диагноз «бронхиолоальвеолярный рак», в дальнейшем подтвержденный гистологически.
Таким образом, общая продолжительность заболевания от момента выявления изменений в легких до окончательной верификации диагноза составила 16 мес. Практически все это время состояние больного оставалось удовлетворительным, показатели лабораторного и биохимического обследования были в пределах нормы, рентгенологически определялось медленное прогрессирование процесса. Противотуберкулезное лечение продолжали 5 мес, за это время исследовали ткань левого надключичного лимфоузла, провели видеоторакоскопию с биопсией, несколько раз выполняли диагностическую ФБС, достоверных признаков опухоли найдено не было. Сразу после госпитализации в РКТБ диагноз туберкулеза представлялся высоко вероятным, настороженность вызывал увеличенный надключичный лимфоузел, однако при гистологическом исследовании АК обнаружены не были. Первые сомнения возникли спустя 2 мес противотуберкулезной химиотерапии, когда были зафиксированы прогрессирование процесса в легких, появление экстрабронхиальной деформации бронхов, клеток с признаками атипии в мокроте и смывах. Однако заключение онколога и отрицательные результаты гистологического исследования материалов биопсии, полученных во время видеоторакоскопии, не позволили верифицировать онкологическую природу заболевания. Очевидно, что пункционная биопсия легкого не является достаточно надежным методом диагностики в силу малого количества получаемого материала. В дальнейшем ухудшение состояния больного, появление охриплости голоса, неуклонное увеличение объема поражения легких, наличие сохраненного бронхо-сосудистого компонента внутри тени по данным СКТ позволили предположить бронхиолоальвеолярный рак, что было подтверждено в РОЦ, в том числе результатами гистологического изучения материалов биопсии.
Диагностические сложности могут возникнуть при дифференциальной диагностике туберкулеза с периферическим раком легкого. Периферический рак развивается из эпителия мелких бронхов или альвеолярного эпителия. Различают узловую и пневмониеподобную форму, а также рак верхушки легкого (Пенкоста) [4]. Клинические проявления периферического рака, особенно на ранних стадиях, не выражены, иногда больных беспокоит кашель с небольшим количеством слизистой или слизисто-гнойной мокроты без запаха. Данные объективного и лабораторного обследования неспецифичны, эффекта после лечения антибиотиками не наблюдается. Все это делает рак легкого похожим на туберкулез. С учетом периферической локализации тени диагностическая ценность бронхоскопии невелика. Основную роль в диагностике периферического рака играет лучевое и гистологическое исследование. Компьютерная томография не всегда позволяет уточнить этиологию периферического образования, однако увеличенные лимфатические узлы в средостении более характерны для рака, а вкрапления извести, плотные очаги или участки фиброза вокруг тени свидетельствуют в пользу туберкулеза. Периферический рак является одиночным образованием и может располагаться в любых сегментах легких, характерной локализацией ранее считался S3, однако в настоящее время это положение оспаривается. Периферический рак имеет вид узла или округлой тени, гомогенной на ранних стадиях [4]. Контуры тени могут быть различными, как четкими, так и нечеткими, характерными являются симптомы «бугристости и лучистости». Первый обусловлен неравномерным ростом и слиянием раковых узлов, лучистость образуют раковый лимфангит и прорастание опухоли по ходу бронхов и сосудов.
По мере роста опухоли появляются метастазы вокруг опухолевого узла и в соседнем легком.
Исследование мокроты неинформативно, при распадающемся раке иногда находят АК. При попадании в зону распада старого зажившего туберкулезного очага в мокроте можно обнаружить КУБ, что не является свидетельством активного туберкулеза, но практически всегда служит поводом для госпитализации в противотуберкулезное отделение и назначения специфической химиотерапии [1, 5]. Переоценка однократного выявления КУБ в мокроте иногда приводит к пролонгации неадекватного лечения даже в случаях стойкого отсутствия бактериовыделения при обследовании в противотуберкулезном диспансере. При туберкулезе стабильность изменений в легких или отрицательная рентгенологическая динамика на фоне контролируемой противотуберкулезной химиотерапии в случае отсутствия роста культуры и результатов теста лекарственной чувствительности традиционно связываются с лекарственной устойчивостью МБТ. Однако в таких случаях необходимо рассматривать и версии нетуберкулезной этиологии процесса, проводить оценку клинико-рентгенологической картины заболевания в плане соответствия или несоответствия предполагаемому диагнозу. Все вышесказанное демонстрирует следующее наблюдение.
Больная Б., 59 лет, при поступлении жаловалась на одышку при малейшем физическом усилии и в покое, кашель со слизисто-гнойной мокротой, общую слабость, отсутствие аппетита, снижение массы тела на 15 кг за последние 3 мес.

Туберкулезом ранее не болела, тубконтакт не установлен. Сестра умерла от рака легкого. В анамнезе – хронический холецистит, панкреатит, гипертоническая болезнь II стадии. Вредных привычек нет.
Заболела остро 5 мес назад, когда на фоне полного здоровья поднялась температура тела, появились кашель, слабость, потливость. При обращении в поликлинику рентгенологически в верхней доле правого легкого выявлена бугристая гомогенная тень 6,0×5,0 см с относительно четкими контурами и наличием очагов вокруг (рис. 3, а).
Изменения были расценены как внебольничная пневмония, в амбулаторных условиях проведен курс антибактериальной терапии без клинико-рентгенологического эффекта. При исследовании мокроты выявлены КУБ 3+. Госпитализирована в противотуберкулезный диспансер по месту жительства, начата специфическая химиотерапия четырьмя препаратами 1-го ряда (изониазид, рифампицин, пиразинамид, этамбутол). В отделении методами микроскопии, GeeneXpert MTB/Rif и посева на питательные среды обнаружить МБТ не удалось, после 3 мес лечения рентгенологическая динамика тени в легком отсутствовала. Больная переведена в поддерживающую фазу, продолжила лечение амбулаторно двумя препаратами (изониазид и рифампицин). После выписки состояние прогрессивно ухудшалось: нарастали одышка, слабость, интоксикация, через 2 мес амбулаторного лечения на контрольной рентгенограмме определялось прогрессирование процесса с появлением лимфангита, увеличением размеров тени в верхней доле правого легкого, количества округлых очагов и фокусных теней вокруг и в соседнем легком (рис. 3, б). Участковым фтизиатром случай туберкулеза классифицирован как «неудача лечения», больная госпитализирована в РКТБ.
При поступлении состояние тяжелое, одышка при разговоре и в покое, цианоз носогубного треугольника. Сатурация кислорода 75%. Частота дыхания 24 в минуту. Над легкими жесткое дыхание, справа рассеянные сухие хрипы на вдохе и выдохе. Тоны сердца глухие, тахикардия до 104 уд/мин. Артериальное давление 145/85 мм рт. ст. Органы брюшной полости без особенностей.
В мокроте методом микроскопии КУБ не обнаружены, методом GeneXpert MTB/Rif ДНК МБТ не обнаружена, в дальнейшем на питательных средах роста МБТ не зафиксировано. СКТ ОГК не выполнена по техническим причинам. Ультразвуковое исследование внутренних органов патологии не выявило. ФБС не проводили из-за тяжести состояния.
Быстрое развитие тяжелой дыхательной недостаточности, многоузловой контур тени и округлая форма очагов вокруг, неуклонное прогрессирование процесса на фоне адекватного противотуберкулезного лечения, стойкое отсутствие бактериовыделения позволили исключить туберкулез и выставить диагноз рака легкого. При многократном цитологическом исследовании мокроты найдены АК с признаками бронхокарциномы. Для дальнейшего лечения больная переведена в РОЦ.
В данном случае сложность верификации рака легкого была обусловлена ложноположительными результатами микроскопии мокроты, наличием очаговых теней вокруг образования, расцененных как бронхогенная диссеминация, стабильностью рентгенологической картины после 3 мес специфической химиотерапии, что не характерно для опухоли больших размеров, которая за такой срок наблюдения должна была увеличиться в размерах.
Вместе с тем бугристые контуры тени, округлая форма очагов и фокусных теней вокруг, отсутствие бактериовыделения при исследовании мокроты всеми методами, а также быстрое развитие нехарактерной для туберкулеза тяжелой дыхательной недостаточности должны были настораживать в плане онкологической патологии и требовали проведения диагностической ФБС и СКТ ОГК после первого контрольного обследования по окончании интенсивной фазы.
Таким образом, дифференциальная диагностика туберкулеза и рака легких является достаточно сложной и требует своевременного проведения комплекса дополнительного обследования при малейшем сомнении в специфической природе заболевания. Большое значение для уточнения диагноза имеет динамическое наблюдение за больным с анализом результатов обследования и лечения с течением времени. Однократное выявление бактериовыделения не является основанием для выставления диагноза туберкулеза при наличии клинико-лучевых признаков онкологической патологии легких.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Информация об авторе
Information about the author
Корж Елена Владимировна – д-р мед. наук, проф. каф. фтизиатрии и пульмонологии, ФГБОУ ВО ДонГМУ, врач-фтизиатр туберкулезно-легочного отд-ния для взрослых №1 РКОД.
Е-mail: Korzh191061@mail.ru; ORCID: 0000-0003-0571-9666
Elena V. Korzh – Dr. Sci. (Med.), Professor, Gorky Donetsk State Medical University, Republican Clinical Tuberculosis Hospital. Е-mail: Korzh191061@mail.ru;
ORCID: 0000-0003-0571-9666
Поступила в редакцию: 09.03.2024
Поступила после рецензирования: 15.03.2024
Принята к публикации: 21.03.2024
Received: 09.03.2024
Revised: 15.03.2024
Accepted: 21.03.2024
Список исп. литературыСкрыть список1. Акрамов А.Р. Алгоритмы дифференциальной диагностики рака и туберкулеза легкого. Вестник врача. 2011;(2):31-6. Режим доступа: https://inlibrary.uz/index.php/doctors_herald/article/view/11655
Akramov A.R. Algorithms for the differential diagnosis of cancer and pulmonary tuberculosis. Doctor's Bulletin. 2011;(2):31-6. Available at: https://inlibrary.uz/index.php/doctors_herald/article/view/11655 (in Russian).
2. Корж Е.В., Подчос Н.А., Завгородний А.Ф. Гипердиагностика туберкулеза у больных, направляемых на госпитализацию в противотуберкулезное отделение. Туберкулез и болезни легких. 2023;101(1):55-62. DOI: 10.58838/2075-1230-2023-101-1-55-62
Korzh E.V., Podchos N.A., Zavgorodniy A.F. Overdiagnosis of tuberculosis in patients referred for hospitalization in the anti-tuberculosis department. Tuberculosis and lung diseases. 2023;101(1):55-62. DOI: 10.58838/2075-1230-2023-101-1-55-62 (in Russian).
3. Корж Е.В., Тарасенко В.Д., Подчос Н.А. Туберкулез: основы дифференциального диагноза, клинические наблюдения. Донецк: Донецкий национальный медицинский университет им. М. Горького, 2019.
Korzh E.V., Tarasenko V.D., Podchos N.A. Tuberculosis: basics of differential diagnosis, clinical observations. Donetsk: Donetsk National Medical University named after. M. Gorky, 2019 (in Russian).
4. Трахтенберг А.Х., Колбанов К.И., Седых С.А. Особенности диагностики и лечения рака легкого. Пульмонология. 2008;(4):5-17.
Trakhtenberg A.Kh., Kolbanov K.I., Sedykh S.A. Features of diagnosis and treatment of lung cancer. Pulmonology. 2008;(4):5-17 (in Russian).
5. Кривонос П.С., Тамашакина Г.Н. Частота и характер бактериовыделения у больных раком легкого. Туберкулез современного периода: материалы международной научно-практической конференции «Современные медицинские технологии в диагностике, лечении и диспансерном наблюдении пациентов с туберкулезом», Минск, 7–8 июня, 2012; c. 214-6.
Krivonos P.S., Tamashakina G.N. Frequency and nature of bacterial excretion in patients with lung cancer. Tuberculosis of the modern period: materials of the international scientific and practical conference “Modern medical technologies in diagnosis, treatment and follow-up of patients with tuberculosis”, Minsk, June 7–8, 2012; p. 214-6 (in Russian).
6. Nicol MP, Whitelaw A, Wendy S. Using Xpert MTB/RIF. Curr Respir Med Rev 2013;(9):187-92. DOI: 10.2174/1573398X113099990015
28 марта 2024
Количество просмотров: 316

