Клинический разбор в общей медицине №3 2024
Клинический разбор в общей медицине №3 2024
Роль самоконтроля гликемии в управлении гестационным сахарным диабетом
Номера страниц в выпуске:105-110
Аннотация
Гестационный сахарный диабет (ГСД) – заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям манифестного сахарного диабета (СД). Декомпенсация ГСД нередко может явиться причиной перинатальной смертности. При ГСД чаще развивается преэклампсия и эклампсия, что требует экстренного родоразрешения путем кесарева сечения. Современный подход к управлению ГСД включает необходимость обязательного проведения самоконтроля глюкозы крови. Достижение целевых значений глюкозы невозможно без мониторинга гликемии самой беременной в домашних условиях. Контроль гликемии во время беременности должен быть точным, простым и удобным, позволяя беременной самостоятельно корригировать инсулинотерапию ГСД. Одним из главных аспектов самоконтроля глюкозы крови является выбор глюкометра. С точки зрения врача, наиболее важным критерием для выбора глюкометра является соответствие стандартам точности, а с точки зрения пациента – удобство и простота использования. Благодаря совершенствованию технологий возрастает точность измерений глюкозы крови, упрощается процедура самоконтроля гликемии, что приводит к повышению приверженности лечению и эффективности проводимой терапии. Достижение и поддержание целевого уровня гликемии невозможны без активного полноправного участия самой пациентки с ГСД, самоконтроля глюкозы крови с помощью точного и удобного для пациента глюкометра, одним из которых является Контур Плюс Уан.
Ключевые слова: самоконтроль гликемии, глюкометр Контур Плюс Уан, гестационный сахарный диабет.
Для цитирования: Батрак Г.А., Батрак Н.В. Роль самоконтроля гликемии в управлении гестационным сахарным диабетом. Клинический разбор в общей медицине. 2024; 5 (3): 105–110. DOI: 10.47407/kr2023.5.3.00379
Гестационный сахарный диабет (ГСД) – заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям манифестного сахарного диабета (СД). Декомпенсация ГСД нередко может явиться причиной перинатальной смертности. При ГСД чаще развивается преэклампсия и эклампсия, что требует экстренного родоразрешения путем кесарева сечения. Современный подход к управлению ГСД включает необходимость обязательного проведения самоконтроля глюкозы крови. Достижение целевых значений глюкозы невозможно без мониторинга гликемии самой беременной в домашних условиях. Контроль гликемии во время беременности должен быть точным, простым и удобным, позволяя беременной самостоятельно корригировать инсулинотерапию ГСД. Одним из главных аспектов самоконтроля глюкозы крови является выбор глюкометра. С точки зрения врача, наиболее важным критерием для выбора глюкометра является соответствие стандартам точности, а с точки зрения пациента – удобство и простота использования. Благодаря совершенствованию технологий возрастает точность измерений глюкозы крови, упрощается процедура самоконтроля гликемии, что приводит к повышению приверженности лечению и эффективности проводимой терапии. Достижение и поддержание целевого уровня гликемии невозможны без активного полноправного участия самой пациентки с ГСД, самоконтроля глюкозы крови с помощью точного и удобного для пациента глюкометра, одним из которых является Контур Плюс Уан.
Ключевые слова: самоконтроль гликемии, глюкометр Контур Плюс Уан, гестационный сахарный диабет.
Для цитирования: Батрак Г.А., Батрак Н.В. Роль самоконтроля гликемии в управлении гестационным сахарным диабетом. Клинический разбор в общей медицине. 2024; 5 (3): 105–110. DOI: 10.47407/kr2023.5.3.00379
Review
Ivanovo State Medical University, Ivanovo, Russia
gbatrak@mail.ru
Abstract
Gestational diabetes mellitus (GDM) is a disorder characterized by hyperglycemia first recognized during pregnancy that does not meet the criteria of manifest diabetes mellitus (DM). The GDM decompensation can be a common cause of perinatal mortality. GDM is associated with higher rates of preeclampsia and eclampsia, which require emergency caesarean section. Contemporary approach to GDM management includes the need for mandatory self-monitoring of blood glucose. The target blood glucose range cannot be achieved without self-monitoring of blood glucose done by the pregnant woman at home. Glycemic control during pregnancy should be accurate, simple and user-friendly, allowing the pregnant woman to adjust insulin therapy for GDM by herself. Choosing a blood glucose meter is one of the major aspects of blood glucose self-monitoring. From the physician's perspective, compliance with accuracy standards is the most important criterion for blood glucose meter selection, while from the patient’s perspective, the most important criteria are user friendliness, and simplicity of use. Blood glucose level measurement accuracy is improved, and self-monitoring of blood glucose becomes easier due to technical improvements, which results in improved adherence to treatment and higher therapy efficacy. Achieving and maintaining glycemic targets are impossible without active and meaningful participation of the patient with GDM, as well as without self-monitoring of blood glucose with precise and user-friendly blood glucose meter, such as Contour Plus One.
Keywords: self-monitoring of blood glucose, Contour Plus One blood glucose meter, gestational diabetes mellitus.
For citation: G.A. Batrak, Batrak N.V. Role of blood glucose self-monitoring in management of gestational diabetes mellitus. Clinical review for general practice. 2024; 5 (3): 105–110. (In Russ.). DOI: 10.47407/kr2023.5.3.00379
Достижение целевых значений глюкозы во время беременности играет основную роль в профилактике осложнений беременности и родов как у матери, так и у ребенка.
β-клеток поджелудочной железы с развитием в последующем абсолютного дефицита инсулина до нарушений, вызывающих развитие резистентности периферических органов-мишеней к действию инсулина. Преимущественная инсулинорезистентность и относительная инсулиновая недостаточность характерна для развития СД 2 [8].
При беременности развивается физиологическая инсулинорезистентность.
Инсулинорезистентность, постепенно нарастающая по мере созревания плаценты, играет основную роль в развитии нарушения углеводного обмена во время беременности. Фетоплацентарные гормоны (плацентарный лактоген и прогестерон) и гормоны матери (кортизол, эстрогены, пролактин) являются контринсулярными, их концентрация возрастает в крови с увеличением срока беременности. Процесс развития инсулинорезистентности компенсируется повышением продукции инсулина матери. Инсулинорезистентность усугубляется увеличением калорийности пищи во время беременности, снижением физической активности и прибавкой массы тела.
При наличии эндогенных факторов (наследственная предрасположенность к СД 2, ожирение, синдром поликистозных яичников, многоплодие) секреция инсулина становится недостаточной для преодоления инсулинорезистентности, что и приводит к появлению гипергликемии и возникновению ГСД [9]. Примерно у 10–31% беременных с ГСД выявлены аутоантитела к инсулину, островковым клеткам поджелудочной железы, глутаматдекарбоксилазе и антитела к поверхности островковых клеток.
Диабетическая фетопатия. Диабетическая фетопатия – заболевания плода и новорожденных, матери которых страдают СД, характеризующиеся полисистемным поражением, метаболическими и эндокринными дисфункциями. Декомпенсация ГСД может быть причиной перинатальной смертности, способствовать развитию преэклампсии и эклампсии. УЗ-признаки диабетической фетопатии: диаметр живота плода не менее 75-го перцентиля, гепатоспленомегалия, кардиомегалия/кардиопатия, двухконтурность головки плода, отек и утолщение подкожно-жирового слоя, утолщение шейной складки.
Клиническая картина заболевания. ГСД не проявляется специфической клинической картиной, характерной для СД 1 или СД 2. Симптомы гипергликемии могут расцениваться как проявления беременности. Необходимо проводить лабораторный скрининг у всех беременных [10].
Исследование HAPO, проведенное в 2000–2006 гг., показало, что используемые в то время критерии Всемирной организации здравоохранения (ВОЗ), принятые в 1999 г. для диагностики ГСД, требуют пересмотра [11, 12]. Так, среди наблюдаемых женщин неблагоприятные исходы беременности прямо пропорционально возрастали, начиная со значительно более низкого уровня гликемии, чем принятый в то время в качестве критерия ГСД. В 2008 г. в г. Пасадене (США) Международной ассоциацией групп изучения диабета и беременности (International Association of Diabetes and Pregnancy Study Groups – IADPSG) были предложены для обсуждения новые критерии диагностики ГСД, основанные на результатах исследования HAPO [13]. В течение 2010–2011 гг. ряд развитых стран (США, Япония, Германия, Израиль и др.) самостоятельно приняли эти новые критерии. В 2012 г. на основании согласованного мнения экспертов Российской ассоциации эндокринологов и Российской ассоциации акушеров-гинекологов был принят Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» [10]. В 2013 г. ВОЗ также были пересмотрены и приняты новые критерии диагностики ГСД, основанные на результатах исследования HAPO [14].
Для уточнения диагноза ГСД исследуется только уровень глюкозы в венозной плазме (табл. 1). Не допускается определение глюкозы в сыворотке крови или цельной капиллярной крови. Определение глюкозы венозной плазмы проводится только в лаборатории на биохимических анализаторах, либо на анализаторах глюкозы после предварительного голодания в течение не менее 8 ч и не более 14 ч. Забор крови производится в холодную вакуумную пробирку, содержащую консерванты фторид натрия (6 мг на 1 мл цельной крови), как ингибитор энолазы для предотвращения спонтанного гликолиза, и EDTA или цитрат натрия, как антикоагулянты. Пробирка помещается в лед. Затем немедленно (не позднее ближайших 30 мин) кровь центрифугируется для разделения плазмы и форменных элементов. Плазма переносится во вторичную пробирку. В этой биологической жидкости (венозная плазма) и производится определение уровня глюкозы. Использование капиллярной крови является нецелесообразным. В данном случае для постановки диагноза портативные глюкометры не используются. Достаточно одного аномального значения гликемии в венозной плазме на любом сроке беременности для уточнения диагноза ГСД. Для установления диагноза по результатам теста толерантности к глюкозе достаточно одного аномального значения из трех, соответствующего критериям диагностики ГСД. Всем женщинам, у которых не выявлено нарушение углеводного обмена на ранних сроках беременности, на 24–28-й неделе проводится пероральный глюкозотолерантный тест с 75 г глюкозы. Не рекомендуется использовать значения гликозилированного гемоглобина (HbA1c) для диагностики ГСД [15].
Лечение. В настоящее время рекомендуется использовать междисциплинарный подход (акушер-гинеколог, терапевт/эндокринолог/врач общей практики) к ведению и лечению беременных с ГСД для снижения материнской и перинатальной заболеваемости и смертности [16, 17].
Основы лечения ГСД составляют рациональное питание, самоконтроль глюкозы глюкометром, контроль в моче кетоновых тел, физические нагрузки, при недостижении целевых значений гликемии – назначение инсулинотерапии.
После постановки диагноза ГСД рекомендуются умеренная физическая активность, соблюдение диеты, мониторирование уровня глюкозы капиллярной крови. Беременным с ГСД рекомендуется ограничение калорийности суточного рациона, снижение употребления легкоусвояемых углеводов, контроль прибавки массы тела, равномерное распределение пищи на 4–6 приемов. Доля углеводов в суточном рационе должна составлять 38–55%, белков – 20–25%, жиров – до 30% суточной калорийности пищи. Для предупреждения «голодного кетоза» рекомендуется питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки). При появлении кетонурии рекомендуется дополнительный прием углеводов (12–15 г) перед сном или в ночное время.
Употребление углеводов с высоким гликемическим индексом исключается. Пациентки с ГСД должны соблюдать умеренную физическую нагрузку (ходьба не менее 150 мин в неделю, плавание в бассейне). Физические нагрузки не должны приводить к повышению артериального давления (АД) и тонусу матки. У женщин с избыточной массой тела прибавка массы тела за беременность должна быть не более 4–8 кг. Чем больше избыток массы тела, тем меньше должна быть ее прибавка во время беременности. Питание при гестационном диабете должно быть частым (три основных и три промежуточных приема пищи). Нельзя допускать большие промежутки между приемами пищи. Перед сном или ночью необходим дополнительный прием 12–15 г углеводов для предупреждения «голодного кетоза». Использование сахарозаменителей типа сахарина и цикламата запрещено.
Таблетированные сахароснижающие препараты при ГСД не разрешены. Если на фоне рационального питания целевые уровни глюкозы крови в течение двух недель не достигаются, назначается введение инсулина. Инсулин при гестационном диабете назначается только на период беременности и после родов отменяется.
Схема инсулинотерапии назначается в зависимости от показателей гликемии. Если глюкоза крови повышена после еды, назначается инсулин короткого действия перед основными приемами пищи. При повышении глюкозы крови утром натощак назначается пролонгированный инсулин перед сном. При недостаточной эффективности назначается инсулин короткого действия в комбинации с инсулином продленного действия.
Беременной с ГСД необходимо регулярно проводить самоконтроль уровня глюкозы с помощью портативного глюкометра. Целевой уровень глюкозы крови при гестационном диабете: натощак, перед едой, на ночь и ночью – <5,1 ммоль/л, через 1 ч после еды – <7,0 ммоль/л.
При невозможности достижения целевых показателей гликемии (два нецелевых значения гликемии и более при соблюдении рекомендаций по диетотерапии) в течение 1–2 нед самостоятельного контроля назначается инсулинотерапия. Также инсулинотерапия назначается при наличии признаков диабетической фетопатии по данным ультразвукового исследования, которая является косвенным свидетельством хронической гипергликемии. При наличии диабетической фетопатии рекомендуется незамедлительная коррекция диеты и назначение препрандиального инсулина. Многоводие (в случае исключения других причин многоводия) также является показанием для назначения инсулинотерапии. При беременности разрешено использование препаратов инсулина короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт), сверхбыстрого (аспарт, имеющий в составе вспомогательные вещества никотинамид и аргинин) и длительного (детемир, гларгин 100 ЕД/мл, деглудек) действия. Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты назначаются беременным с обязательным указанием торгового наименования. Инсулинотерапия ГСД проводится с обязательным проведением беременной самоконтроля глюкозы крови.
Ведение родов при ГСД. Беременным с ГСД показана плановая госпитализация в стационар, срок и метод родоразрешения определяются акушерскими показаниями.
ГСД не является показанием для досрочного родоразрешения или операции кесарева сечения. Показания к проведению кесарева сечения являются общепринятыми в акушерстве, но они расширяются при наличии у плода диабетической фетопатии.
Показания для госпитализации. Плановая и экстренная госпитализация беременных с ГСД в акушерский стационар осуществляется по общепринятым в акушерстве показаниям. При наличии акушерских осложнений матери и/или плода у беременных с ГСД плановая госпитализация проводится не позднее 38 нед в акушерский стационар 3-го уровня для определения оптимального срока и метода родоразрешения. При отсутствии акушерских осложнений матери и/или плода у беременных с ГСД плановая госпитализация проводится не позднее 40 нед в акушерский стационар 2–3-го уровня для профилактики материнских и перинатальных осложнений при родоразрешении (при отсутствии самопроизвольного развития родовой деятельности в более ранние сроки).
Материнские осложнения: преэклампсия, артериальная гипертензия во время беременности, протеинурия, вызванная беременностью.
Осложнения плода: диабетическая фетопатия, многоводие, макросомия, дистресс плода, задержка роста плода.
Ведение пациенток с ГСД после родов. Инсулинотерапия после родов при ГСД отменяется, через 4–12 нед проводится реклассификация заболевания для оценки степени нарушения углеводного обмена. Лечение ожирения, соблюдение диеты для снижения массы тела – наиболее важный метод профилактики ГСД при последующей беременности. Последующие беременности у женщины с ГСД в анамнезе должны планироваться.
Необходимо информировать педиатров о контроле за состоянием углеводного обмена и профилактике СД 2 у ребенка, у матери которого во время беременности диагностирован ГСД.
Профилактика и диспансерное наблюдение после беременности женщин с ГСД. При наличии избыточной массы тела и ожирения рекомендуется модификация образа жизни (коррекция питания и физической активности) у женщин высокого риска по развитию СД 2 для профилактики развития СД 2 в будущем. Необходимо продолжение наблюдения эндокринологом пациенток, перенесших ГСД, для профилактики развития СД 2. На этапе планирования беременности всем женщинам, имеющим факторы риска СД 2, необходимо провести стандартное обследование для выявления прегестационного СД, а также рекомендовать модификацию образа жизни.
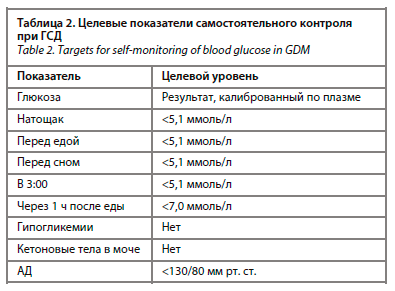 Мониторирование уровня глюкозы в домашних условиях является методом самостоятельного контроля при ГСД (табл. 2). Кроме того, один раз в две недели необходимо проверять мочу на кетоновые тела. При склонности к кетонурии проверки надо проводить чаще. При появлении кетонурии необходимо увеличить количество углеводов в рационе под контролем глюкозы крови.
Мониторирование уровня глюкозы в домашних условиях является методом самостоятельного контроля при ГСД (табл. 2). Кроме того, один раз в две недели необходимо проверять мочу на кетоновые тела. При склонности к кетонурии проверки надо проводить чаще. При появлении кетонурии необходимо увеличить количество углеводов в рационе под контролем глюкозы крови.
Беременная с ГСД должна вести дневник самоконтроля и пищевой дневник, в который вносится пища, глюкоза крови, наличие кетоновых тел в моче, при назначении инсулинотерапии – дозы инсулина. Рекомендуется заносить в дневник самоконтроля уровень АД и фиксировать шевеление плода.
Частота проведения самоконтроля. Рекомендуется проведение ежедневного самоконтроля гликемии до конца беременности всем беременным женщинам с ГСД для оценки компенсации углеводного обмена [18–22]. При ГСД необходимо проводить ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 ч от начала основных приемов пищи, если пациентка находится на диетотерапии [19]. При назначении инсулинотерапии – ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 ч после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3:00 и 6:00 [20, 23–26]. Дневник самостоятельного контроля и пищевой дневник пациентка с ГСД представляет врачу на каждом визите. Дневник наблюдения включает результаты определения гликемии с помощью глюкометра натощак, перед и через 1 ч от начала основных приемов пищи. Рекомендуется определение кетонурии, АД, шевелений плода, массы тела. Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197–2015 по аналитической и клинической точности [27].
При назначении инсулинотерапии рекомендуется дополнительный контроль гликемии перед сном, при плохом самочувствии, в 3:00 по показаниям (риск гипогликемии, титрация дозы пролонгированного инсулина перед сном).
Выбор глюкометра для самоконтроля глюкозы крови у беременной. Современные подходы к управлению ГСД включают обязательное проведение самоконтроля глюкозы крови. Самоконтроль гликемии должен быть точным, простым и удобным, позволяя пациентке самой проводить коррекцию лечения при ГСД. Важным моментом при организации самоконтроля глюкозы крови у беременной является выбор глюкометра. Правильный выбор глюкометра для самоконтроля способствует повышению эффективности и безопасности проводимой терапии у пациенток с ГСД. Использование современных глюкометров с автоматическим кодированием для определения гликемии (технология «Без кодирования») позволяет избежать ошибки неправильной установки кода тест-полосок. Достижение целевого уровня гликемии во многом зависит от точности в работе глюкометра. Для врача наиболее важным является соответствие глюкометра стандартам точности. Результаты тестирования глюкометров оцениваются в соответствии с критериями Международной организации по стандартизации ISO («Системы для диагностики in vitro. Требования к системам мониторинга уровня глюкозы в крови для самоконтроля при лечении сахарного диабета») [27, 28]. Из-за неточных измерений уровня глюкозы крови с помощью глюкометра неправильно подбирается доза инсулина, возникает риск гипо- и гипергликемических состояний.

Одним из глюкометров с доказанной точностью является Контур Плюс Уан.
Точность при более жестком диапазоне отклонений. При использовании глюкометра Контур Плюс Уан отмечается точность при более жестком диапазоне отклонений, чем требуют современные стандарты точности ISO 15197:2013, с 95% результатов в пределах ±0,52 ммоль/л или ±9,4% (в сравнении с результатами YSI-анализатора). 99,8% результатов глюкометра Контур Плюс Уан попадают в Зону A Согласительной Решетки Ошибок.
Показания глюкометра корректируются с учетом уровня гематокрита. Данная функция дает возможность получать высокую точность результатов при широком диапазоне гематокрита при различных заболеваниях.
Технология «Без кодирования»: устраняет риск неточных результатов, связанных с неправильным кодированием. Данная функция является удобной для применения, в том числе у беременных.
Технология «Второй шанс» позволяет пациентам повторно измерить уровень глюкозы в крови при помощи той же полоски, если первого образца крови недостаточно. Можно нанести повторно каплю крови в течение 60 с.
Цветовой индикатор глюкометра Контур Плюс Уан имеет три цвета и демонстрирует, находятся ли показания гликемии в пределах целевого значения, выше или ниже целевого диапазона, что удобно для быстрой визуальной оценки результата.
Синхронизация с мобильным приложением Контур Диабитис (Contour™ Diabetes). Глюкометр Контур Плюс Уан имеет дополнительные возможности. Он автоматически синхронизирован с мобильным приложением Contour™ Diabetes, которое позволяет пациентам вести дневник самоконтроля в электронном виде, анализировать показатели глюкозы крови в течение суток, при различных жизненных ситуациях, натощак и после приема пищи, фиксировать примечания, информацию о принятой пище, хлебных единицах, дозах инсулина, физической активности, рассчитывать среднее значение гликемии за период: 7, 14, 30 и 90 дней.
Функция отчета. С помощью функции отчетов пациент может предоставлять врачу в электронном виде достоверную информацию, которая синхронизируется из приложения Contour™ Diabetes (см. рисунок). Это дает возможность эндокринологу получить подробную информацию о мониторинге гликемии при ГСД и выяснить причины изменения уровня глюкозы крови.
Современный подход к управлению ГСД включает необходимость обязательного проведения самоконтроля глюкозы крови самой беременной. Достижение целевых значений глюкозы невозможно без мониторинга гликемии в домашних условиях в течение всей беременности. Контроль гликемии во время беременности должен быть точным, простым и удобным, позволяя беременной самостоятельно корригировать инсулинотерапию ГСД. Одним из главных аспектов самоконтроля глюкозы крови является выбор глюкометра. Самоконтроль глюкозы крови у беременных с ГСД должен проводиться с помощью современных, точных и простых в применении портативных глюкометров, одним из которых является Контур Плюс Уан.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Батрак Галина Алексеевна – д-р мед. наук, доц., проф. каф. терапии, эндокринологии и диетологии, ФГБОУ ВО «Ивановский ГМУ». E-mail: gbatrak@mail.ru; ORCID: 0000-0001-7874-2176
Galina A. Batrak – Dr. Sci. (Med.), Assoc. Prof., Ivanovo State Medical University. E-mail: gbatrak@mail.ru;
ORCID: 0000-0001-7874-2176
Батрак Наталия Владимировна – канд. мед. наук, доц. каф. акушерства, гинекологии и медицинской генетики, ФГБОУ ВО «Ивановский ГМУ». ORCID: 0000-0002-5230-9961
Nataliya V. Batrak – Cand. Sci. (Med.), Ivanovo State Medical University. ORCID: 0000-0002-5230-9961
Поступила в редакцию: 15:03.2024
Поступила после рецензирования: 20.03.2024
Принята к публикации: 22.03.2024
Received: 15:03.2024
Revised: 20.03.2024
Accepted: 22.03.2024
Role of blood glucose self-monitoring in management of gestational diabetes mellitus
Galina A. Batrak, Nataliya V. BatrakIvanovo State Medical University, Ivanovo, Russia
gbatrak@mail.ru
Abstract
Gestational diabetes mellitus (GDM) is a disorder characterized by hyperglycemia first recognized during pregnancy that does not meet the criteria of manifest diabetes mellitus (DM). The GDM decompensation can be a common cause of perinatal mortality. GDM is associated with higher rates of preeclampsia and eclampsia, which require emergency caesarean section. Contemporary approach to GDM management includes the need for mandatory self-monitoring of blood glucose. The target blood glucose range cannot be achieved without self-monitoring of blood glucose done by the pregnant woman at home. Glycemic control during pregnancy should be accurate, simple and user-friendly, allowing the pregnant woman to adjust insulin therapy for GDM by herself. Choosing a blood glucose meter is one of the major aspects of blood glucose self-monitoring. From the physician's perspective, compliance with accuracy standards is the most important criterion for blood glucose meter selection, while from the patient’s perspective, the most important criteria are user friendliness, and simplicity of use. Blood glucose level measurement accuracy is improved, and self-monitoring of blood glucose becomes easier due to technical improvements, which results in improved adherence to treatment and higher therapy efficacy. Achieving and maintaining glycemic targets are impossible without active and meaningful participation of the patient with GDM, as well as without self-monitoring of blood glucose with precise and user-friendly blood glucose meter, such as Contour Plus One.
Keywords: self-monitoring of blood glucose, Contour Plus One blood glucose meter, gestational diabetes mellitus.
For citation: G.A. Batrak, Batrak N.V. Role of blood glucose self-monitoring in management of gestational diabetes mellitus. Clinical review for general practice. 2024; 5 (3): 105–110. (In Russ.). DOI: 10.47407/kr2023.5.3.00379
Введение
Для Российской Федерации, как и для всех стран мирового сообщества, характерны высокие темпы роста заболеваемости сахарным диабетом (СД), в том числе гестационным сахарным диабетом (ГСД). ГСД является одним из основных факторов риска развития у женщин в дальнейшем сахарного диабета 2-го типа (СД 2). ГСД – гипергликемия во время беременности, не соответствующая критериям манифестного СД. В России распространенность ГСД составляет 8–9%, в мире – до 10,0–37,7%, причем наблюдается явная тенденция к росту заболеваемости [1]. По данным атласа Международной диабетической федерации, в 2019 г. распространенность гипергликемии у беременных составила около 15,8%, из них 83,6% случаев были связаны с ГСД [4]. Хроническая гипергликемия способствует повреждению, дисфункции и развитию недостаточности различных органов: глаз, почек, нервов, сердца и кровеносных сосудов [2, 3]. Гипергликемия во время беременности способствует развитию диабетических фетопатий и перинатальной смертности. Результаты многоцентрового исследования НАРО (Hyperglycemia and Adverse Pregnancy Outcomes – Гипергликемия и неблагоприятные исходы беременности) продемонстрировали взаимосвязь между уровнем гликемии у матери и неблагоприятными исходами беременности как для матери, так и для плода [5]. Другие исследования показали более высокий риск ожирения в течение жизни и развитие СД 2 у потомства во взрослом возрасте независимо от рисков, связанных с ожирением и генетической предрасположенностью [6, 7].Достижение целевых значений глюкозы во время беременности играет основную роль в профилактике осложнений беременности и родов как у матери, так и у ребенка.
Роль инсулинорезистентности в развитии гестационного сахарного диабета
В развитии СД участвуют несколько патогенетических процессов – от аутоиммунного поврежденияβ-клеток поджелудочной железы с развитием в последующем абсолютного дефицита инсулина до нарушений, вызывающих развитие резистентности периферических органов-мишеней к действию инсулина. Преимущественная инсулинорезистентность и относительная инсулиновая недостаточность характерна для развития СД 2 [8].
При беременности развивается физиологическая инсулинорезистентность.
Инсулинорезистентность, постепенно нарастающая по мере созревания плаценты, играет основную роль в развитии нарушения углеводного обмена во время беременности. Фетоплацентарные гормоны (плацентарный лактоген и прогестерон) и гормоны матери (кортизол, эстрогены, пролактин) являются контринсулярными, их концентрация возрастает в крови с увеличением срока беременности. Процесс развития инсулинорезистентности компенсируется повышением продукции инсулина матери. Инсулинорезистентность усугубляется увеличением калорийности пищи во время беременности, снижением физической активности и прибавкой массы тела.
При наличии эндогенных факторов (наследственная предрасположенность к СД 2, ожирение, синдром поликистозных яичников, многоплодие) секреция инсулина становится недостаточной для преодоления инсулинорезистентности, что и приводит к появлению гипергликемии и возникновению ГСД [9]. Примерно у 10–31% беременных с ГСД выявлены аутоантитела к инсулину, островковым клеткам поджелудочной железы, глутаматдекарбоксилазе и антитела к поверхности островковых клеток.
Диабетическая фетопатия. Диабетическая фетопатия – заболевания плода и новорожденных, матери которых страдают СД, характеризующиеся полисистемным поражением, метаболическими и эндокринными дисфункциями. Декомпенсация ГСД может быть причиной перинатальной смертности, способствовать развитию преэклампсии и эклампсии. УЗ-признаки диабетической фетопатии: диаметр живота плода не менее 75-го перцентиля, гепатоспленомегалия, кардиомегалия/кардиопатия, двухконтурность головки плода, отек и утолщение подкожно-жирового слоя, утолщение шейной складки.
Клиническая картина заболевания. ГСД не проявляется специфической клинической картиной, характерной для СД 1 или СД 2. Симптомы гипергликемии могут расцениваться как проявления беременности. Необходимо проводить лабораторный скрининг у всех беременных [10].
Исследование HAPO, проведенное в 2000–2006 гг., показало, что используемые в то время критерии Всемирной организации здравоохранения (ВОЗ), принятые в 1999 г. для диагностики ГСД, требуют пересмотра [11, 12]. Так, среди наблюдаемых женщин неблагоприятные исходы беременности прямо пропорционально возрастали, начиная со значительно более низкого уровня гликемии, чем принятый в то время в качестве критерия ГСД. В 2008 г. в г. Пасадене (США) Международной ассоциацией групп изучения диабета и беременности (International Association of Diabetes and Pregnancy Study Groups – IADPSG) были предложены для обсуждения новые критерии диагностики ГСД, основанные на результатах исследования HAPO [13]. В течение 2010–2011 гг. ряд развитых стран (США, Япония, Германия, Израиль и др.) самостоятельно приняли эти новые критерии. В 2012 г. на основании согласованного мнения экспертов Российской ассоциации эндокринологов и Российской ассоциации акушеров-гинекологов был принят Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» [10]. В 2013 г. ВОЗ также были пересмотрены и приняты новые критерии диагностики ГСД, основанные на результатах исследования HAPO [14].

Для уточнения диагноза ГСД исследуется только уровень глюкозы в венозной плазме (табл. 1). Не допускается определение глюкозы в сыворотке крови или цельной капиллярной крови. Определение глюкозы венозной плазмы проводится только в лаборатории на биохимических анализаторах, либо на анализаторах глюкозы после предварительного голодания в течение не менее 8 ч и не более 14 ч. Забор крови производится в холодную вакуумную пробирку, содержащую консерванты фторид натрия (6 мг на 1 мл цельной крови), как ингибитор энолазы для предотвращения спонтанного гликолиза, и EDTA или цитрат натрия, как антикоагулянты. Пробирка помещается в лед. Затем немедленно (не позднее ближайших 30 мин) кровь центрифугируется для разделения плазмы и форменных элементов. Плазма переносится во вторичную пробирку. В этой биологической жидкости (венозная плазма) и производится определение уровня глюкозы. Использование капиллярной крови является нецелесообразным. В данном случае для постановки диагноза портативные глюкометры не используются. Достаточно одного аномального значения гликемии в венозной плазме на любом сроке беременности для уточнения диагноза ГСД. Для установления диагноза по результатам теста толерантности к глюкозе достаточно одного аномального значения из трех, соответствующего критериям диагностики ГСД. Всем женщинам, у которых не выявлено нарушение углеводного обмена на ранних сроках беременности, на 24–28-й неделе проводится пероральный глюкозотолерантный тест с 75 г глюкозы. Не рекомендуется использовать значения гликозилированного гемоглобина (HbA1c) для диагностики ГСД [15].
Лечение. В настоящее время рекомендуется использовать междисциплинарный подход (акушер-гинеколог, терапевт/эндокринолог/врач общей практики) к ведению и лечению беременных с ГСД для снижения материнской и перинатальной заболеваемости и смертности [16, 17].
Основы лечения ГСД составляют рациональное питание, самоконтроль глюкозы глюкометром, контроль в моче кетоновых тел, физические нагрузки, при недостижении целевых значений гликемии – назначение инсулинотерапии.
После постановки диагноза ГСД рекомендуются умеренная физическая активность, соблюдение диеты, мониторирование уровня глюкозы капиллярной крови. Беременным с ГСД рекомендуется ограничение калорийности суточного рациона, снижение употребления легкоусвояемых углеводов, контроль прибавки массы тела, равномерное распределение пищи на 4–6 приемов. Доля углеводов в суточном рационе должна составлять 38–55%, белков – 20–25%, жиров – до 30% суточной калорийности пищи. Для предупреждения «голодного кетоза» рекомендуется питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки). При появлении кетонурии рекомендуется дополнительный прием углеводов (12–15 г) перед сном или в ночное время.
Употребление углеводов с высоким гликемическим индексом исключается. Пациентки с ГСД должны соблюдать умеренную физическую нагрузку (ходьба не менее 150 мин в неделю, плавание в бассейне). Физические нагрузки не должны приводить к повышению артериального давления (АД) и тонусу матки. У женщин с избыточной массой тела прибавка массы тела за беременность должна быть не более 4–8 кг. Чем больше избыток массы тела, тем меньше должна быть ее прибавка во время беременности. Питание при гестационном диабете должно быть частым (три основных и три промежуточных приема пищи). Нельзя допускать большие промежутки между приемами пищи. Перед сном или ночью необходим дополнительный прием 12–15 г углеводов для предупреждения «голодного кетоза». Использование сахарозаменителей типа сахарина и цикламата запрещено.
Таблетированные сахароснижающие препараты при ГСД не разрешены. Если на фоне рационального питания целевые уровни глюкозы крови в течение двух недель не достигаются, назначается введение инсулина. Инсулин при гестационном диабете назначается только на период беременности и после родов отменяется.
Схема инсулинотерапии назначается в зависимости от показателей гликемии. Если глюкоза крови повышена после еды, назначается инсулин короткого действия перед основными приемами пищи. При повышении глюкозы крови утром натощак назначается пролонгированный инсулин перед сном. При недостаточной эффективности назначается инсулин короткого действия в комбинации с инсулином продленного действия.
Беременной с ГСД необходимо регулярно проводить самоконтроль уровня глюкозы с помощью портативного глюкометра. Целевой уровень глюкозы крови при гестационном диабете: натощак, перед едой, на ночь и ночью – <5,1 ммоль/л, через 1 ч после еды – <7,0 ммоль/л.
При невозможности достижения целевых показателей гликемии (два нецелевых значения гликемии и более при соблюдении рекомендаций по диетотерапии) в течение 1–2 нед самостоятельного контроля назначается инсулинотерапия. Также инсулинотерапия назначается при наличии признаков диабетической фетопатии по данным ультразвукового исследования, которая является косвенным свидетельством хронической гипергликемии. При наличии диабетической фетопатии рекомендуется незамедлительная коррекция диеты и назначение препрандиального инсулина. Многоводие (в случае исключения других причин многоводия) также является показанием для назначения инсулинотерапии. При беременности разрешено использование препаратов инсулина короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт), сверхбыстрого (аспарт, имеющий в составе вспомогательные вещества никотинамид и аргинин) и длительного (детемир, гларгин 100 ЕД/мл, деглудек) действия. Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты назначаются беременным с обязательным указанием торгового наименования. Инсулинотерапия ГСД проводится с обязательным проведением беременной самоконтроля глюкозы крови.
Ведение родов при ГСД. Беременным с ГСД показана плановая госпитализация в стационар, срок и метод родоразрешения определяются акушерскими показаниями.
ГСД не является показанием для досрочного родоразрешения или операции кесарева сечения. Показания к проведению кесарева сечения являются общепринятыми в акушерстве, но они расширяются при наличии у плода диабетической фетопатии.
Показания для госпитализации. Плановая и экстренная госпитализация беременных с ГСД в акушерский стационар осуществляется по общепринятым в акушерстве показаниям. При наличии акушерских осложнений матери и/или плода у беременных с ГСД плановая госпитализация проводится не позднее 38 нед в акушерский стационар 3-го уровня для определения оптимального срока и метода родоразрешения. При отсутствии акушерских осложнений матери и/или плода у беременных с ГСД плановая госпитализация проводится не позднее 40 нед в акушерский стационар 2–3-го уровня для профилактики материнских и перинатальных осложнений при родоразрешении (при отсутствии самопроизвольного развития родовой деятельности в более ранние сроки).
Материнские осложнения: преэклампсия, артериальная гипертензия во время беременности, протеинурия, вызванная беременностью.
Осложнения плода: диабетическая фетопатия, многоводие, макросомия, дистресс плода, задержка роста плода.
Ведение пациенток с ГСД после родов. Инсулинотерапия после родов при ГСД отменяется, через 4–12 нед проводится реклассификация заболевания для оценки степени нарушения углеводного обмена. Лечение ожирения, соблюдение диеты для снижения массы тела – наиболее важный метод профилактики ГСД при последующей беременности. Последующие беременности у женщины с ГСД в анамнезе должны планироваться.
Необходимо информировать педиатров о контроле за состоянием углеводного обмена и профилактике СД 2 у ребенка, у матери которого во время беременности диагностирован ГСД.
Профилактика и диспансерное наблюдение после беременности женщин с ГСД. При наличии избыточной массы тела и ожирения рекомендуется модификация образа жизни (коррекция питания и физической активности) у женщин высокого риска по развитию СД 2 для профилактики развития СД 2 в будущем. Необходимо продолжение наблюдения эндокринологом пациенток, перенесших ГСД, для профилактики развития СД 2. На этапе планирования беременности всем женщинам, имеющим факторы риска СД 2, необходимо провести стандартное обследование для выявления прегестационного СД, а также рекомендовать модификацию образа жизни.
Самоконтроль глюкозы крови
 Мониторирование уровня глюкозы в домашних условиях является методом самостоятельного контроля при ГСД (табл. 2). Кроме того, один раз в две недели необходимо проверять мочу на кетоновые тела. При склонности к кетонурии проверки надо проводить чаще. При появлении кетонурии необходимо увеличить количество углеводов в рационе под контролем глюкозы крови.
Мониторирование уровня глюкозы в домашних условиях является методом самостоятельного контроля при ГСД (табл. 2). Кроме того, один раз в две недели необходимо проверять мочу на кетоновые тела. При склонности к кетонурии проверки надо проводить чаще. При появлении кетонурии необходимо увеличить количество углеводов в рационе под контролем глюкозы крови.Беременная с ГСД должна вести дневник самоконтроля и пищевой дневник, в который вносится пища, глюкоза крови, наличие кетоновых тел в моче, при назначении инсулинотерапии – дозы инсулина. Рекомендуется заносить в дневник самоконтроля уровень АД и фиксировать шевеление плода.
Частота проведения самоконтроля. Рекомендуется проведение ежедневного самоконтроля гликемии до конца беременности всем беременным женщинам с ГСД для оценки компенсации углеводного обмена [18–22]. При ГСД необходимо проводить ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 ч от начала основных приемов пищи, если пациентка находится на диетотерапии [19]. При назначении инсулинотерапии – ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 ч после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3:00 и 6:00 [20, 23–26]. Дневник самостоятельного контроля и пищевой дневник пациентка с ГСД представляет врачу на каждом визите. Дневник наблюдения включает результаты определения гликемии с помощью глюкометра натощак, перед и через 1 ч от начала основных приемов пищи. Рекомендуется определение кетонурии, АД, шевелений плода, массы тела. Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197–2015 по аналитической и клинической точности [27].
При назначении инсулинотерапии рекомендуется дополнительный контроль гликемии перед сном, при плохом самочувствии, в 3:00 по показаниям (риск гипогликемии, титрация дозы пролонгированного инсулина перед сном).
Выбор глюкометра для самоконтроля глюкозы крови у беременной. Современные подходы к управлению ГСД включают обязательное проведение самоконтроля глюкозы крови. Самоконтроль гликемии должен быть точным, простым и удобным, позволяя пациентке самой проводить коррекцию лечения при ГСД. Важным моментом при организации самоконтроля глюкозы крови у беременной является выбор глюкометра. Правильный выбор глюкометра для самоконтроля способствует повышению эффективности и безопасности проводимой терапии у пациенток с ГСД. Использование современных глюкометров с автоматическим кодированием для определения гликемии (технология «Без кодирования») позволяет избежать ошибки неправильной установки кода тест-полосок. Достижение целевого уровня гликемии во многом зависит от точности в работе глюкометра. Для врача наиболее важным является соответствие глюкометра стандартам точности. Результаты тестирования глюкометров оцениваются в соответствии с критериями Международной организации по стандартизации ISO («Системы для диагностики in vitro. Требования к системам мониторинга уровня глюкозы в крови для самоконтроля при лечении сахарного диабета») [27, 28]. Из-за неточных измерений уровня глюкозы крови с помощью глюкометра неправильно подбирается доза инсулина, возникает риск гипо- и гипергликемических состояний.

Одним из глюкометров с доказанной точностью является Контур Плюс Уан.
Точность при более жестком диапазоне отклонений. При использовании глюкометра Контур Плюс Уан отмечается точность при более жестком диапазоне отклонений, чем требуют современные стандарты точности ISO 15197:2013, с 95% результатов в пределах ±0,52 ммоль/л или ±9,4% (в сравнении с результатами YSI-анализатора). 99,8% результатов глюкометра Контур Плюс Уан попадают в Зону A Согласительной Решетки Ошибок.
Показания глюкометра корректируются с учетом уровня гематокрита. Данная функция дает возможность получать высокую точность результатов при широком диапазоне гематокрита при различных заболеваниях.
Технология «Без кодирования»: устраняет риск неточных результатов, связанных с неправильным кодированием. Данная функция является удобной для применения, в том числе у беременных.
Технология «Второй шанс» позволяет пациентам повторно измерить уровень глюкозы в крови при помощи той же полоски, если первого образца крови недостаточно. Можно нанести повторно каплю крови в течение 60 с.
Цветовой индикатор глюкометра Контур Плюс Уан имеет три цвета и демонстрирует, находятся ли показания гликемии в пределах целевого значения, выше или ниже целевого диапазона, что удобно для быстрой визуальной оценки результата.
Синхронизация с мобильным приложением Контур Диабитис (Contour™ Diabetes). Глюкометр Контур Плюс Уан имеет дополнительные возможности. Он автоматически синхронизирован с мобильным приложением Contour™ Diabetes, которое позволяет пациентам вести дневник самоконтроля в электронном виде, анализировать показатели глюкозы крови в течение суток, при различных жизненных ситуациях, натощак и после приема пищи, фиксировать примечания, информацию о принятой пище, хлебных единицах, дозах инсулина, физической активности, рассчитывать среднее значение гликемии за период: 7, 14, 30 и 90 дней.
Функция отчета. С помощью функции отчетов пациент может предоставлять врачу в электронном виде достоверную информацию, которая синхронизируется из приложения Contour™ Diabetes (см. рисунок). Это дает возможность эндокринологу получить подробную информацию о мониторинге гликемии при ГСД и выяснить причины изменения уровня глюкозы крови.
Заключение
Профилактика развития осложнений беременности и родов как у женщины с ГСД, так и у ребенка в первую очередь включает достижение и поддержание целевого уровня гликемии на всем протяжении беременности.Современный подход к управлению ГСД включает необходимость обязательного проведения самоконтроля глюкозы крови самой беременной. Достижение целевых значений глюкозы невозможно без мониторинга гликемии в домашних условиях в течение всей беременности. Контроль гликемии во время беременности должен быть точным, простым и удобным, позволяя беременной самостоятельно корригировать инсулинотерапию ГСД. Одним из главных аспектов самоконтроля глюкозы крови является выбор глюкометра. Самоконтроль глюкозы крови у беременных с ГСД должен проводиться с помощью современных, точных и простых в применении портативных глюкометров, одним из которых является Контур Плюс Уан.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Батрак Галина Алексеевна – д-р мед. наук, доц., проф. каф. терапии, эндокринологии и диетологии, ФГБОУ ВО «Ивановский ГМУ». E-mail: gbatrak@mail.ru; ORCID: 0000-0001-7874-2176
Galina A. Batrak – Dr. Sci. (Med.), Assoc. Prof., Ivanovo State Medical University. E-mail: gbatrak@mail.ru;
ORCID: 0000-0001-7874-2176
Батрак Наталия Владимировна – канд. мед. наук, доц. каф. акушерства, гинекологии и медицинской генетики, ФГБОУ ВО «Ивановский ГМУ». ORCID: 0000-0002-5230-9961
Nataliya V. Batrak – Cand. Sci. (Med.), Ivanovo State Medical University. ORCID: 0000-0002-5230-9961
Поступила в редакцию: 15:03.2024
Поступила после рецензирования: 20.03.2024
Принята к публикации: 22.03.2024
Received: 15:03.2024
Revised: 20.03.2024
Accepted: 22.03.2024
Список исп. литературыСкрыть список1. Эндокринология. Национальное руководство. Краткое издание. Под ред. И.И. Дедова, Г.А. Мельниченко. 2-е изд., перераб. и доп. М.: ГЭОТАР-Медиа, 2018.
Endocrinology. National leadership. A short edition. Ed. I.I. Dedov, G.A. Melnichenko. 2nd ed., reprint and add. Moscow: GEOTAR-Media, 2018 (in Russian).
2. Батрак Г.А., Бродовская А.Н., Мясоедова С.Е. Роль самоконтроля гликемии в снижении риска развития диабетических микро- и макроангиопатий. Consilium Medicum. 2019;21(12):55-8.
Batrak G.A., Brodovskaya A.N., Myasoedova S.E. The role of self-control of glycemia in reducing the risk of developing diabetic micro- and macroangiopathies. Consilium Medicum. 2019;21(12):55-8 (in Russian).
3. Бродовская А.Н., Батрак Г.А. Взаимосвязь вариабельности гликемии и поражения почек у больных с впервые выявленным сахарным диабетом 2-го типа. Вестник Ивановской медицинской академии. 2018;23(2):48-9.
Brodovskaya A.N., Batrak G.A. The relationship between the variability of glycemia and kidney damage in patients with newly diagnosed type 2 diabetes mellitus. Bulletin of the Ivanovo Medical Academy. 2018;23(2):48-9 (in Russian).
4. Federation ID. IDF Diabetes Atlas. 9th edition Brussels, Belgium: International Diabetes Federation; 2019.
5. Metzger BE et al. Hyperglycemia and adverse pregnancy outcomes. N Engl J Med. 2008;358(19):1991-2002.
6. Fetita L-S et al. Consequences of fetal exposure to maternal diabetes in offspring. J Clin Endocrinol Metab. 2006;91(10): 3718-24.
7. Lowe WL et al. Hyperglycemia and adverse pregnancy outcome follow-up study (HAPO FUS): maternal gestational diabetes mellitus and childhood glucose metabolism. Diabetes Care. 2019;42(3):372-80.
8. Осложнения сахарного диабета: лечение и профилактика. Под. ред. И.И. Дедова, М.В. Шестаковой. М.: Медицинское информационное агентство, 2017.
Complications of diabetes mellitus: treatment and prevention. Edited by I.I. Dedov, M.V. Shestakova. Moscow: Medical Information Agency, 2017 (in Russian).
9. Сахарный диабет и репродуктивная система. Под. ред. И.И. Дедова, М.В. Шестаковой. М.: Медицинское информационное агентство, 2016.
Diabetes mellitus and the reproductive system. Edited by I.I. Dedov,
M.V. Shestakova. Moscow: Medical Information Agency, 2016 (in Russian).
10. Дедов И.И., Краснопольский В.И., Сухих Г.Т. Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение. Российский национальный консенсус. Сахарный диабет. 2012;15 (4):4-10.
Dedov I.I., Krasnopolsky V.I., Sukhoi G.T. Gestational diabetes mellitus: diagnosis, treatment, postpartum follow-up. The Russian national consensus. Diabetes mellitus. 2012;15 (4):4-10 (in Russian).
11. Metzger B, Oats J, Coustan D. Hod Results of the HAPO study: progress towards a new paradigm for detection & diagnosis of GDM. 5th International simposium on Diabetes and pregnancу. Italy (Sorrento), 2009.
12. Organization WH. Definition, diagnosis and classification of diabetes mellitus and its complications: report of a WHO consultation. Part 1, Diagnosis and classification of diabetes mellitus. Geneva: World Health Organization, 1999.
13. Diabetes, I.A.o. and P.S.G.C. Panel, International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes care. 2010;33(3):676-82.
14. Organization WH. Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy. Geneva: World Health Organization, 2013.
15. Hanna FW et al. Diagnosing gestational diabetes mellitus: implications of recent changes in diagnostic criteria and role of glycated haemoglobin (HbA1c). Clinical Medicine. 2017;17(2):108.
16. Kintiraki E, Goulis DG. Gestational diabetes mellitus: Multi-disciplinary treatment approaches. Metabolism. 2018;86:91-101.
17. Скворцова М.В. Приказ Министерства здравоохранения Российской Федерации № 72н от 1 ноября 2012 г. Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий). Российская газета, 2013.
Skvortsova M.V. Order of the Ministry of Health of the Russian Federation No. 72n dated November 1, 2012. On approval of the Procedure for providing medical care in the field of obstetrics and gynecology (with the exception of the use of assisted reproductive technologies). Rossiyskaya Gazeta, 2013 (in Russian).
18. Mendez-Figueroa H et al. Comparing daily versus less frequent blood glucose monitoring in patients with mild gestational diabetes. J Maternal-Fetal Neonatal Med. 2013;26(13):1268-72.
19. Hawkins JS et al. Weekly compared with daily blood glucose monitoring in women with diet-treated gestational diabetes. Obstetrics Gynecol. 2009;113(6):1307-12.
20. de Veciana M et al. Postprandial versus preprandial blood glucose monitoring in women with gestational diabetes mellitus requiring insulin therapy. New Eng J Med. 1995;333(19):1237-41.
21. Mendez-Figueroa H et al. Gestational diabetes mellitus and frequency of blood glucose monitoring: a randomized controlled trial. Obstetrics Gynecol. 2017;130(1):163-70.
22. Laird M, Jason and McFarland M, FACE, Kay F. Fasting blood glucose levels and initiation of insulin therapy in gestational diabetes. Endocrine Practice. 1996;2(5):330-2.
23. Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под ред. И.И. Дедова, М.В. Шестаковой,
А.Ю. Майорова. 11-й выпуск. М., 2023.
Algorithms of specialized medical care for patients with diabetes mellitus. Ed. by I.I. Dedov, M.V. Shestakova, A.Yu. Mayorov. 11th edition. Moscow, 2023 (in Russian).
24. Moses GR, Luca EM, Knights S. Gestational diabetes mellitus. At what time should the postprandial glucose level be monitored? Australian and New Zealand Journal of Obstetrics and Gynaecology. 1999;39(4):457-60.
25. Sivan E et al. One or two hours postprandial glucose measurements: are they the same? Am J Obstetrics Gynecol. 2001;185(3): 604-7.
26. Weisz B et al. One hour versus two hours postprandial glucose measurement in gestational diabetes: a prospective study. J Perinat. 2005;25(4):241-2.
27. ГОСТ Р ИСО 15197–2015. Тест-системы для диагностики in vitro. Требования к системам мониторинга глюкозы в крови для самоконтроля при лечении сахарного диабета. М., 2015. URL: http://docs.cntd.ru/document/1200120137
GOST R ISO 15197–2015. In vitro diagnostic test systems. Requirements for blood glucose monitoring systems for self-testing in managing diabetes mellitus. Moscow, 2015. URL: http://docs.cntd.ru/document/1200120137 (in Russian).
28. Гестационный сахарный диабет: диагностика, лечение, акушерская тактика, послеродовое наблюдение. Клинические рекомендации. М., 2020.
Gestational diabetes mellitus: diagnosis, treatment, obstetric tactics, postpartum follow-up. Clinical recommendations. Moscow, 2020 (in Russian).
4 июня 2024
Количество просмотров: 419

