Клинический разбор в общей медицине №6 2024
Аннотация
Поверхностные микозы кожи являются проблемой практического здравоохранения во всех странах мира. Учитывая высокую заболеваемость микозами кожи, очевидна потребность в мониторировании уровня эффективности и безопасности топических антимикотиков, подтвержденные в крупных клинических исследованиях. На настоящий момент наиболее эффективными антимикотиками для лечения микозов кожи считаются препараты двух групп – аллиламины и азолы. В рамках обзора проанализированы результаты крупных клинических исследований и метаанализов с целью определения места современных топических антимикотиков в терапии микозов кожи. Возможности оптимизации лечения поверхностных микозов рассмотрены на примере нафтифина как родоначальника класса аллиламинов, обладающего не только антимикотической, но и антибактериальной и противовоспалительной активностью.
Ключевые слова: микозы кожи, дерматофития, онихомикоз, противогрибковые препараты, антимикотики, нафтифин.
Для цитирования: Тамразова О.Б. Наружные антимикотики в терапии поверхностных микозов кожи. Клинический разбор в общей медицине. 2024; 5 (6): 82–88. DOI: 10.47407/kr2024.5.6.00439
Клинический разбор в общей медицине №6 2024
Наружные антимикотики в терапии поверхностных микозов кожи
Аннотация
Поверхностные микозы кожи являются проблемой практического здравоохранения во всех странах мира. Учитывая высокую заболеваемость микозами кожи, очевидна потребность в мониторировании уровня эффективности и безопасности топических антимикотиков, подтвержденные в крупных клинических исследованиях. На настоящий момент наиболее эффективными антимикотиками для лечения микозов кожи считаются препараты двух групп – аллиламины и азолы. В рамках обзора проанализированы результаты крупных клинических исследований и метаанализов с целью определения места современных топических антимикотиков в терапии микозов кожи. Возможности оптимизации лечения поверхностных микозов рассмотрены на примере нафтифина как родоначальника класса аллиламинов, обладающего не только антимикотической, но и антибактериальной и противовоспалительной активностью.
Ключевые слова: микозы кожи, дерматофития, онихомикоз, противогрибковые препараты, антимикотики, нафтифин.
Для цитирования: Тамразова О.Б. Наружные антимикотики в терапии поверхностных микозов кожи. Клинический разбор в общей медицине. 2024; 5 (6): 82–88. DOI: 10.47407/kr2024.5.6.00439
Topical antifungals in treatment of superficial cutaneous mycoses
Olga B. Tamrazova1-3
1 Patrice Lumumba People’s Friendship University of Russia (RUDN University), Moscow, Russia;
2 Bashlyaeva Children's City Clinical Hospital, Moscow, Russia;
3 Moscow Scientific and Practical Center of Dermatovenerology and Cosmetology, Moscow, Russia
anait_tamrazova@mail.ru
Abstract
Superficial cutaneous mycoses are a challenge for practical healthcare all over the world. Considering high incidence of cutaneous mycoses, it is obvious that there is a need to monitor the efficacy and safety of topical antifungals confirmed in the large-scale clinical trials. Today, drugs of two classes, allylamines and azoles, are considered to be the most effective antifungals for treatment of cutaneous mycoses. The review provides the analysis of the results of large-scale clinical trials and meta-analyses aimed to determine the role of modern topical antifungals in treatment of cutaneous mycoses. The options for optimization of the cutaneous mycosis treatment are exemplified by naftifine as a founder of the class of allylamines possessing not only antifungal, but also antibacterial and anti-inflammatory activity.
Keywords: cutaneous mycoses, dermatophytosis, onychomycosis, antifungal drugs, antifungals, naftifine.
For citation: Tamrazova O.B. Topical antifungals in treatment of superficial cutaneous mycoses. Clinical review for general practice. 2024; 5 (6): 82–88 (In Russ.). DOI: 10.47407/kr2024.5.6.00439
Поверхностные микозы кожи (ПМК) – часто встречающееся грибковое заболевание кожи, которое регистрируется во всех странах [1, 2]. Несмотря на то, что микозы редко представляют опасность для жизни пациентов, они все же могут приводить к изнурительным последствиям, влияющим на качество жизни [3–5]. ПМК регистрируются не менее чем у 20% мировой популяции [6, 7], причем заболеваемость продолжает расти из-за увеличения числа пациентов с ослабленным иммунитетом, лиц, активно занимающихся спортом (в том числе посещающих общие бассейны и спортзалы), а также в связи с повышением процента людей в популяции пожилого и старческого возраста [3].
В структуре кожной патологии заболеваемость грибковыми поражениями кожи продолжает занимать лидирующее место: по разным данным на долю микозов приходится от 37 до 42% всех заболеваний кожи и ногтей [8, 9].
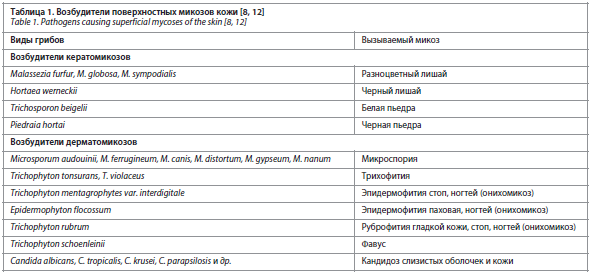
 Кожные микозы варьируют в зависимости от клинических форм и возбудителей, но наиболее частыми их возбудителями являются дерматофиты (80–90%), далее следуют дрожжи (5–17%) и недерматофитные нитчатые грибы – non-dermatophytes filamentous fungi – NDFF (3–12%) [10, 11]. Грибы, вызывающие ПМК, широко распространены в природе (табл. 1) [8, 12].
Кожные микозы варьируют в зависимости от клинических форм и возбудителей, но наиболее частыми их возбудителями являются дерматофиты (80–90%), далее следуют дрожжи (5–17%) и недерматофитные нитчатые грибы – non-dermatophytes filamentous fungi – NDFF (3–12%) [10, 11]. Грибы, вызывающие ПМК, широко распространены в природе (табл. 1) [8, 12].
В 2012–2013 гг. проведено многоцентровое исследование по изучению встречаемости поверхностных микозов кожи у амбулаторных больных на дерматологическом приеме. В исследовании изучено 5025 анкет из 50 городов Российской Федерации. Результаты показали, что преобладают дерматофитии (55,4%). Доля микозов стоп составила 35,7%. Эпидермофития в 1,4 раза преобладала над рубромикозом. Среди рубромикозов наиболее часто регистрировались интертригинозная форма эпидермофитии стоп (41,2%) и сквамозно-гиперкератотическая форма. Минимальные проявления онихомикозов встречались у 25,2% больных. Гипертрофический тип онихомикоза наблюдался в 51,8% случаев, исключительно в области мизинца. Нормотрофический тип онихомикоза зарегистрирован в 48,2% случаев, чаще на III–IV пальцах [13].
Лечение ПМК отличается от лечения системных инфекций и зачастую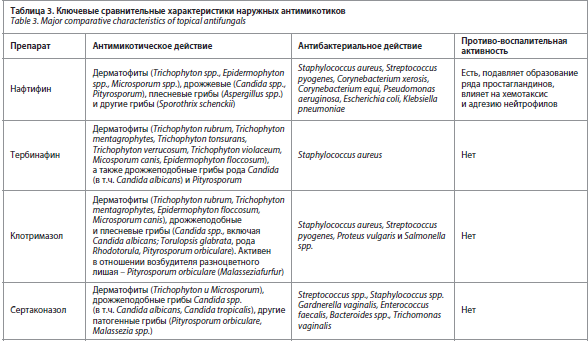 заключается в первичном применении противогрибковых препаратов для наружного применения [14, 15]. В России рынок топических антимикотиков разнообразен и представлен аллиламинами (нафтифин, тербинафин), имидазолами (более 10 наименований), циклопироксом и морфолинами [16].
заключается в первичном применении противогрибковых препаратов для наружного применения [14, 15]. В России рынок топических антимикотиков разнообразен и представлен аллиламинами (нафтифин, тербинафин), имидазолами (более 10 наименований), циклопироксом и морфолинами [16].
На настоящий момент наиболее эффективными антимикотиками для лечения микозов кожи считаются препараты двух групп – аллиламины и азолы. Азольные препараты (миконазол, клотримазол, кетоконазол) оказывают фунгистатическое действие: увеличивают проницаемость мембраны клеток гриба, таким образом ограничивая скорость их деления. Эффективность азолов выше при непосредственном контакте с грибами. Аллиламины (тербинафин, нафтифин, бутенафин) оказывают не только фунгистатическое действие, опосредованное ингибированием фермента скваленэпоксидазы, но и фунгицидное действие благодаря накоплению сквалена в клетках гриба. Действуют аллиламины значительно быстрее, чем азольные препараты, что выражается в более быстром достижении клинического эффекта [17].
Учитывая высокую заболеваемость ПМК в экономически развитых странах, очевидна потребность в мониторировании уровня эффективности и безопасности топических антимикотиков, подтвержденных в крупных клинических исследованиях [18]. Однако если метаанализы научных исследований, обобщающие данные по эффективности системных антимикотиков в мировой практике, проводились начиная с 2004 г., то объективного сравнения эффективности действия наружных антимикотиков не было долгое время. Только в 2007 г.
Е. Crawford и соавт. впервые провели метаанализ 11 международных исследований, в которых сравнивались аллиламины и азолы. Результаты показали, что аллиламины, представителем которых является нафтифин, проявили более высокую клиническую эффективность по сравнению с азолами. Достоверные отличия были продемонстрированы для нафтифина как по сравнению с 5 препаратами сравнения (азолы, циклопироксоламин, толнафтат, бутенафин, ундеканоаты), так и по степени различий нафтифина и препаратов сравнения с плацебо [19].
Исходя из отсутствия систематических и количественных обзорных исследований, связанных с лечением дерматомикозов топическими антимикотиками,
I. Rotta и соавт. в 2012 г. опубликовали количественный систематический обзор, целью которого было определение эффективности местных противогрибковых препаратов при лечении каждого дерматомикоза. Авторы в обзоре постарались отметить возможные различия между фармакологическими классами противогрибковых препаратов. В метаанализ были включены 49 исследований, которые соответствовали критериям приемлемости. Из них были получены данные 57 сравнений, в которых приняли участие 6044 пациента.
Проанализированные данные по эффективности свидетельствовали о превосходстве противогрибковых препаратов по сравнению с плацебо, независимо от оцениваемого дерматомикоза, при этом значения отношения шансов варьировали от 2,05 (95% доверительный интервал – ДИ 1,18–3,54) до 67,53 (95% ДИ 11,43–398,86) [20].
В 19 исследованиях (n=1937), включенных в метаанализ, сравнивались противогрибковые препараты из классов азолов и аллиламинов с плацебо в лечении микоза стоп (Tinea pedis), который является наиболее распространенным видом дерматомикоза. Из них в 7 исследованиях сравнивались азолы эконазол 1%, миконазол 2%, оксиконазол 1%, сертаконазол 2% и клотримазол 1% с плацебо, при этом период лечения составлял от 28 до 42 дней. В 12 оставшихся исследованиях аллиламины нафтифин 1% и тербинафин 1 и 3% сравнивались с плацебо, при этом период лечения варьировался
от 1 дня, в случае применения формы раствора, для которого требуется однократная доза, – до 28 дней. Результаты показали, что аллиламины обеспечивают более длительное микологическое излечение по сравнению с препаратами на основе азолов [20].
Авторы исследования отмечают, что впечатляющее сохранение эффекта после окончания терапии может быть обеспечено липофильными и кератинофильными свойствами аллиламинов, позволяющими им сохранять фармакологическую активность в коже даже после прекращения лечения. Фунгицидный механизм действия аллиламинов, противоположный фунгистатическому механизму азольных препаратов, возможно, также способствовал улучшению результатов, полученных при использовании препаратов этого класса [20, 21].
В 2013 г. I. Rotta и соавт. [22] провели метанализ
4400 исследований активности топических антимикотиков в отношении дерматофитов и подтвердили высокую эффективность аллиламинов (нафтифина и тербинафина) в отношении отдаленных результатов наружного лечения дерматофитий. Следует отметить, что для нафтифина была продемонстрирована статистически достоверно более высокая эффективность в поддержании стойкой ремиссии по сравнению с клотримазолом: нафтифин был статистически достоверно эффективнее клотримазола в поддержании стойкой ремиссии данных грибковых поражений кожи (ОШ 0,35; 95% ДИ 0,14–0,87). Существенным преимуществом оказались и более выгодные фармакоэкономические результаты стоимости курсового лечения аллиламинами.
В 2014 г. опубликованы данные систематического Кокрейновского обзора, включавшего 129 рандомизированных исследований клинической эффективности различных топических антимикотиков в терапии микоза стоп, онихомикоза и гладкой кожи туловища, в них приняли участие 18 086 человек. В обзор вошли 8 исследований, в которых статистически доказан высокий клинический эффект нафтифина по сравнению с плацебо [23].
Интересны публикации 2015–2016 гг., выполненные L. Stein Gold и соавт., которые изучали эффективность терапии с применением нафтифина микоза стоп по типу «мокасин» по сравнению с эффективностью интертригинозного микоза. В исследование были включены 1174 пациента, из которых у 500 диагностировали сочетание интертригинозного микоза и микоза свода и боковых поверхностей стопы. После 2 нед терапии нафтифином улучшение было незначительным по сравнению с плацебо (1,7 и 0,9% соответственно), через 6 нед клиническая эффективность в группе нафтифина составила уже 66% против 8% в группе плацебо. Полное излечение составило 19,2% против 0,9% соответственно [24, 25].
В многоцентровом плацебо-контролируемом исследовании A. Verma и соавт. (2015 г.) показана пролонгированная эффективность нафтифина в терапии микоза стоп у детей [26].
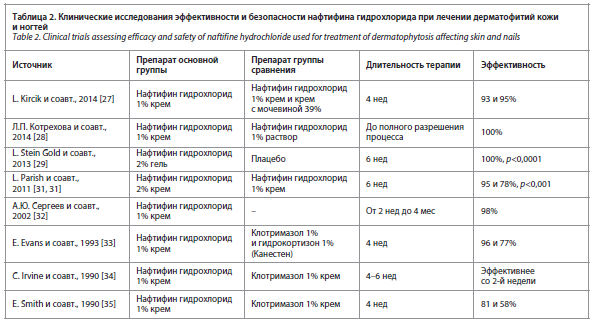
Представленные данные, а также другие опубликованные исследования (табл. 2) показывают, что нафтифин эффективен в терапии микотических инфекций кожи (онихомикоза, микоза стоп и гладкой кожи туловища), может использоваться короткими курсами, удлиняет ремиссию.
Нафтифина гидрохлорид (Экзодерил®) является родоначальником класса аллиламинов и с момента появления на фармацевтическом рынке продемонстрировал выраженную фунгицидную активность против дерматофитов, аспергилл и грибов рода Candida [36] и нашел широкое применение в практике.
Нафтифин избирательно ингибирует грибковый фермент скваленэпоксидазу, который участвует в биосинтезе эргостерина [37]. Эргостерин является компонентом клеточных мембран грибов. Скваленэпоксидаза также необходима для биосинтеза холестерина у млекопитающих, но нафтифин обладает высокой селективностью к ферментам грибов, при этом оказывая минимальное влияние на биосинтез холестерина у млекопитающих [38].
Клинический ответ наиболее выражен через 6–8 нед после начала лечения нафтифином [30, 31]. Нафтифин сохраняет фунгицидную активность и после прекращения лечения (дальнейшее улучшение процесса наблюдается до 4 нед), поскольку уровень фунгицидной концентрации препарата в роговом слое кожи и ногтевой пластине остается относительно неизменным в течение нескольких недель после лечения [30, 31].
Способность нафтифина сохраняться в различных слоях ногтевой пластины была изучена в ряде исследований, в которых нафтифин обнаруживается во всех слоях ногтевой пластины, при этом нафтифин раствор (Экзодерил® раствор) в отличие от лаков и мазей быстро проникает в зоны онихолизиса даже при явлениях выраженного гиперкератоза. При трансдермальном пути введения нафтифин (Экзодерил® крем) аккумулируется в высоких концентрациях во всех слоях эпидермиса, дермы и подкожной клетчатке [39]. Нафтифин присутствовал во всех собранных образцах эпидермиса в течение 28 дней после 2 нед применения препарата [30, 31, 40].
В 2012 г. A. Verma и соавт. опубликовали результаты исследования, в ходе которого определяли минимальные ингибирующие и фунгицидные концентрации (MIC-MFC) нафтифина методом разведений в отношении дерматофитов. Нафтифин продемонстрировал фунгицидную активность в отношении 100% штаммов T. rubrum, 78% штаммов T. mentagrophytes, 72% штаммов T. tonsurans, а также фунгистатическую активность в отношении M. canis и Epidermophyton floccosum. Авторы подчеркивают, что после повторной экспозиции исследуемых штаммов развития резистентности к нафтифину не зарегистрировано [41].
Изучению чувствительности дерматофитов к нафтифину посвящено также исследование M. Ghannoum и соавт. [42], в котором показано отсутствие формирования устойчивости к препарату. Для получения резистентных штаммов было проведено длительное культивирование 6 наиболее распространенных в мире штаммов дерматофитов в присутствии высокой дозы нафтифина. В результате такого культивирования минимальная подавляющая концентрация не изменилась, что свидетельствовало о сохранении чувствительности возбудителей к препарату. В конце исследования нафтифин продемонстрировал выраженную фунгицидную активность против 85% протестированных штаммов Trichophyton spp. (к 81% штаммов T. mentagrophytes, к 74% – T. tonsurans и к 96% штаммов T. rubrum). Фунгистатическая активность отмечалась в отношении 72% штаммов E. floccosum и 83% протестированных штаммов M. canis.
Помимо широкого спектра активности в отношении грибов нафтифин обладает и антибактериальной активностью [43, 44], как и некоторые другие антимикотики. Однако, например, широко применяемый представитель азолов клотримазол обладает антибактериальной активностью, что было показано in vitro, в отношении штаммов Staphylococcus aureus, Streptococcus pyogenes, Proteus vulgaris и Salmonella spp., при этом к действию клотримазола остаются устойчивыми Escherichia coli, Klebsiella pneumoniae, Proteus mirabilis и Pseudomonas aeruginosa. Спектр возбудителей, в отношении которых нафтифин проявляет антибактериальную активность, шире: S. aureus, S. pyogenes, Corynebacterium xerosis, Corynebacterium equi, P. aeruginosa, E. coli, K. pneumoniae [43, 44].
Нафтифин также обладает и противовоспалительными свойствами: подавляет образование ряда простагландинов, а также влияет на хемотаксис и адгезию нейтрофилов и поэтому может подавлять местную воспалительную реакцию [43, 44].
Е. Evans и соавт. провели исследование, целью которого была непосредственно оценка наличия противовоспалительной активности нафтифина. Для этого эффективность препарата сравнивали с комбинацией антимикотик + стероид (1% клотримазол и 1% гидрокортизон). В обеих группах были получены одинаковые результаты микологического излечения. Клиническая оценка не выявила какого-либо преимущества или отличий стероидной комбинации по сравнению с нафтифином в отношении купирования воспалительных явлений [33]. Сравнение эффективности нафтифина и комбинации эконазола с триамцинолоном ацетонидом дало похожие результаты [45].
Таким образом, тройное действие нафтифина (действующего вещества препарата Экзодерил®), которое включает противогрибковый эффект, антибактериальную и противовоспалительную активность [46], можно считать его основным преимуществом. В этом свете представляют интерес результаты проспективного рандомизированного открытого сравнительного исследования эффективности крема Экзодерил® и комбинированного крема, содержащего бетаметазона дипропионат, клотримазол и гентамицина сульфат, в терапии больных (n=75) микозом стоп, осложненного бактериальной инфекцией и протекающего с выраженной воспалительной реакцией. Результаты исследования показали, что крем Экзодерил® высокоэффективен в терапии разных клинических форм микоза кожи, в том числе и протекающего с выраженной воспалительной реакцией и/или присоединением бактериальной инфекции. Микологическая эффективность нафтифина составила 97% и была выше микологической эффективности препарата сравнения, составившей 82%. Антибактериальный (94%) и противовоспалительный (94%) эффекты нафтифина были такими же, как и у комбинированного препарата, содержащего клотримазол, гентамицин и бетаметазон (94 и 95% соответственно). Полная эффективность нафтифина составила 92%, а в группе сравнения – 82%. Автор исследования отмечает, что применение однокомпонентных антифунгальных средств, действующие вещества которых обладают как фунгицидным действием, позволяющим полностью уничтожить грибковые клетки, так и противовоспалительной и антибактериальной активностью, можно считать оптимальным [47].
Не все антимикотики в достаточной мере оказывают противовоспалительное и антибактериальное действие (табл. 3), поэтому часто применяют двух- или трехкомпонентные комбинированные препараты, в состав которых, как правило, входят глюкокортикоиды (гидрокортизон, бетаметазон), антибиотики (гентамицин, неомицин, тетрациклин) и противогрибковые средства (клотримазол, натамицин). Однако не всегда эти комбинации дают хороший результат [47].
Кроме того, при использовании стероидсодержащих препаратов возможно развитие распространенных форм дерматофитий вследствие потенцирования роста грибов и более глубокой их инвазии; при местном использовании глюкокортикоидов возможна системная абсорбция в зависимости от фармакокинетических свойств препарата и структурных изменений кожи с развитием угнетения гипоталамо-гипофизарно-надпочечниковой системы, кушингоидного синдрома, кортикостероидного диабета и т.д. Особого контроля при использовании требуют топические стероиды у иммунокомпрометированных пациентов [48].
Не стоит забывать и про резистентность ряда бактериальных возбудителей к антибактериальным препаратам. Так, практическим врачам хорошо известно, что, например, чувствительность S. aureus значительно снизилась к «старым» антибактериальным средствам: гентамицину, левомицетину, тетрациклину и др. [49].
В данном аспекте интересны результаты исследования, опубликованного в 2020 г., в нем показано, что нафтифин играет важную роль в фотодинамической антибактериальной терапии (PACT) S. aureus. Стафилоксантин (фактор вирулентности, продуцируемый S. aureus, включая метициллин-резистентный S. aureus) ослаблял действие PACT на S. aureus дозозависимым образом, что, вероятно, связано с его биологической функцией по уничтожению активных форм кислорода. Напротив, чувствительность S. aureus к PACT значительно улучшилась после инкубации с нафтифином по сравнению с S. aureus, не обработанными нафтифином. Причина этого явления заключается в том, что нафтифин ингибирует биосинтез стафилотоксина. Авторы исследования заключили, что нафтифин может способствовать повышению эффективности лечения инфекции S. aureus без развития резистентности [50].
Важным критерием выбора препарата является и его безопасность. Показано, что побочные эффекты нафтифина ограничиваются местными явлениями легкой и средней степени тяжести и встречаются у очень небольшого числа пациентов [51]. Нафтифин обладает профилем безопасности, сопоставимым с профилем имидазольных противогрибковых препаратов, таких как эконазол, клотримазол и миконазол [52–54]. Побочные реакции, о которых сообщалось при применении нафтифина всего в 1% случаев, включали жжение, сухость, эритему, зуд и местное раздражение [55]. Дерматотоксикологические исследования с участием людей не выявили признаков раздражения, фототоксичность, сенсибилизацию или фотосенсибилизацию при приеме нафтифина [51]. Системная абсорбция после однократного приема нафтифина составляет от 4,2 до 6% от применяемой дозы и при использовании нафтифина не отмечено никаких побочных системных явлений [55].
Значительным преимуществом можно считать возможность применения нафтифина (Экзодерил®) 1 раз в сутки. Сокращение частоты применения повышает приверженность курсу терапии и способствует уменьшению количества отказов от лечения, в том числе и связанных с развитием побочных реакций, и как следствие – повышает эффективность терапии [51].
Таким образом, в терапии ПМК наиболее перспективным является применение антимикотических препаратов с уникальным сочетанием противогрибкового, антибактериального и противовоспалительного действия, например 1% крем или раствор нафтифина – Экзодерил® (для нанесения на кожу рационально использование формы крема, раствор оптимален для нанесения на ногти). С позиций доказательной медицины нафтифин является одним из наиболее эффективных современных наружных противогрибковых средств, используемых для лечения поверхностных микозов. Применение нафтифина позволяет оптимизировать современную терапию.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Информация об авторах
Information about the authors
Тамразова Ольга Борисовна – д-р мед. наук, проф. каф. дерматовенерологии с курсом косметологии ФНМО МИ РУДН,
врач-консультант ГБУЗ «ДГКБ им. З.А. Башляевой», ГБУЗ МНПЦДК, член Европейской ассоциации дерматовенерологов.
E-mail: anait_tamrazova@mail.ru; ORCID: 0000-0003-3261-6718
Olga B. Tamrazova – Dr. Sci. (Med.), Prof., Patrice Lumumba People’s Friendship University of Russia (RUDN University), Bashlyaeva Children's City Clinical Hospital, Moscow Scientific and Practical Center of Dermatovenerology and Cosmetology.
E-mail: anait_tamrazova@mail.ru; ORCID: 0000-0003-3261-6718
Поступила в редакцию: 03.06.2024
Поступила после рецензирования: 14.06.2024
Принята к публикации: 20.06.2024
Received: 03.06.2024
Revised: 14.06.2024
Accepted: 20.06.2024
Olga B. Tamrazova1-3
1 Patrice Lumumba People’s Friendship University of Russia (RUDN University), Moscow, Russia;
2 Bashlyaeva Children's City Clinical Hospital, Moscow, Russia;
3 Moscow Scientific and Practical Center of Dermatovenerology and Cosmetology, Moscow, Russia
anait_tamrazova@mail.ru
Abstract
Superficial cutaneous mycoses are a challenge for practical healthcare all over the world. Considering high incidence of cutaneous mycoses, it is obvious that there is a need to monitor the efficacy and safety of topical antifungals confirmed in the large-scale clinical trials. Today, drugs of two classes, allylamines and azoles, are considered to be the most effective antifungals for treatment of cutaneous mycoses. The review provides the analysis of the results of large-scale clinical trials and meta-analyses aimed to determine the role of modern topical antifungals in treatment of cutaneous mycoses. The options for optimization of the cutaneous mycosis treatment are exemplified by naftifine as a founder of the class of allylamines possessing not only antifungal, but also antibacterial and anti-inflammatory activity.
Keywords: cutaneous mycoses, dermatophytosis, onychomycosis, antifungal drugs, antifungals, naftifine.
For citation: Tamrazova O.B. Topical antifungals in treatment of superficial cutaneous mycoses. Clinical review for general practice. 2024; 5 (6): 82–88 (In Russ.). DOI: 10.47407/kr2024.5.6.00439
Поверхностные микозы кожи (ПМК) – часто встречающееся грибковое заболевание кожи, которое регистрируется во всех странах [1, 2]. Несмотря на то, что микозы редко представляют опасность для жизни пациентов, они все же могут приводить к изнурительным последствиям, влияющим на качество жизни [3–5]. ПМК регистрируются не менее чем у 20% мировой популяции [6, 7], причем заболеваемость продолжает расти из-за увеличения числа пациентов с ослабленным иммунитетом, лиц, активно занимающихся спортом (в том числе посещающих общие бассейны и спортзалы), а также в связи с повышением процента людей в популяции пожилого и старческого возраста [3].
В структуре кожной патологии заболеваемость грибковыми поражениями кожи продолжает занимать лидирующее место: по разным данным на долю микозов приходится от 37 до 42% всех заболеваний кожи и ногтей [8, 9].

 Кожные микозы варьируют в зависимости от клинических форм и возбудителей, но наиболее частыми их возбудителями являются дерматофиты (80–90%), далее следуют дрожжи (5–17%) и недерматофитные нитчатые грибы – non-dermatophytes filamentous fungi – NDFF (3–12%) [10, 11]. Грибы, вызывающие ПМК, широко распространены в природе (табл. 1) [8, 12].
Кожные микозы варьируют в зависимости от клинических форм и возбудителей, но наиболее частыми их возбудителями являются дерматофиты (80–90%), далее следуют дрожжи (5–17%) и недерматофитные нитчатые грибы – non-dermatophytes filamentous fungi – NDFF (3–12%) [10, 11]. Грибы, вызывающие ПМК, широко распространены в природе (табл. 1) [8, 12].В 2012–2013 гг. проведено многоцентровое исследование по изучению встречаемости поверхностных микозов кожи у амбулаторных больных на дерматологическом приеме. В исследовании изучено 5025 анкет из 50 городов Российской Федерации. Результаты показали, что преобладают дерматофитии (55,4%). Доля микозов стоп составила 35,7%. Эпидермофития в 1,4 раза преобладала над рубромикозом. Среди рубромикозов наиболее часто регистрировались интертригинозная форма эпидермофитии стоп (41,2%) и сквамозно-гиперкератотическая форма. Минимальные проявления онихомикозов встречались у 25,2% больных. Гипертрофический тип онихомикоза наблюдался в 51,8% случаев, исключительно в области мизинца. Нормотрофический тип онихомикоза зарегистрирован в 48,2% случаев, чаще на III–IV пальцах [13].
Лечение ПМК отличается от лечения системных инфекций и зачастую
 заключается в первичном применении противогрибковых препаратов для наружного применения [14, 15]. В России рынок топических антимикотиков разнообразен и представлен аллиламинами (нафтифин, тербинафин), имидазолами (более 10 наименований), циклопироксом и морфолинами [16].
заключается в первичном применении противогрибковых препаратов для наружного применения [14, 15]. В России рынок топических антимикотиков разнообразен и представлен аллиламинами (нафтифин, тербинафин), имидазолами (более 10 наименований), циклопироксом и морфолинами [16].На настоящий момент наиболее эффективными антимикотиками для лечения микозов кожи считаются препараты двух групп – аллиламины и азолы. Азольные препараты (миконазол, клотримазол, кетоконазол) оказывают фунгистатическое действие: увеличивают проницаемость мембраны клеток гриба, таким образом ограничивая скорость их деления. Эффективность азолов выше при непосредственном контакте с грибами. Аллиламины (тербинафин, нафтифин, бутенафин) оказывают не только фунгистатическое действие, опосредованное ингибированием фермента скваленэпоксидазы, но и фунгицидное действие благодаря накоплению сквалена в клетках гриба. Действуют аллиламины значительно быстрее, чем азольные препараты, что выражается в более быстром достижении клинического эффекта [17].
Учитывая высокую заболеваемость ПМК в экономически развитых странах, очевидна потребность в мониторировании уровня эффективности и безопасности топических антимикотиков, подтвержденных в крупных клинических исследованиях [18]. Однако если метаанализы научных исследований, обобщающие данные по эффективности системных антимикотиков в мировой практике, проводились начиная с 2004 г., то объективного сравнения эффективности действия наружных антимикотиков не было долгое время. Только в 2007 г.
Е. Crawford и соавт. впервые провели метаанализ 11 международных исследований, в которых сравнивались аллиламины и азолы. Результаты показали, что аллиламины, представителем которых является нафтифин, проявили более высокую клиническую эффективность по сравнению с азолами. Достоверные отличия были продемонстрированы для нафтифина как по сравнению с 5 препаратами сравнения (азолы, циклопироксоламин, толнафтат, бутенафин, ундеканоаты), так и по степени различий нафтифина и препаратов сравнения с плацебо [19].
Исходя из отсутствия систематических и количественных обзорных исследований, связанных с лечением дерматомикозов топическими антимикотиками,
I. Rotta и соавт. в 2012 г. опубликовали количественный систематический обзор, целью которого было определение эффективности местных противогрибковых препаратов при лечении каждого дерматомикоза. Авторы в обзоре постарались отметить возможные различия между фармакологическими классами противогрибковых препаратов. В метаанализ были включены 49 исследований, которые соответствовали критериям приемлемости. Из них были получены данные 57 сравнений, в которых приняли участие 6044 пациента.
Проанализированные данные по эффективности свидетельствовали о превосходстве противогрибковых препаратов по сравнению с плацебо, независимо от оцениваемого дерматомикоза, при этом значения отношения шансов варьировали от 2,05 (95% доверительный интервал – ДИ 1,18–3,54) до 67,53 (95% ДИ 11,43–398,86) [20].
В 19 исследованиях (n=1937), включенных в метаанализ, сравнивались противогрибковые препараты из классов азолов и аллиламинов с плацебо в лечении микоза стоп (Tinea pedis), который является наиболее распространенным видом дерматомикоза. Из них в 7 исследованиях сравнивались азолы эконазол 1%, миконазол 2%, оксиконазол 1%, сертаконазол 2% и клотримазол 1% с плацебо, при этом период лечения составлял от 28 до 42 дней. В 12 оставшихся исследованиях аллиламины нафтифин 1% и тербинафин 1 и 3% сравнивались с плацебо, при этом период лечения варьировался
от 1 дня, в случае применения формы раствора, для которого требуется однократная доза, – до 28 дней. Результаты показали, что аллиламины обеспечивают более длительное микологическое излечение по сравнению с препаратами на основе азолов [20].
Авторы исследования отмечают, что впечатляющее сохранение эффекта после окончания терапии может быть обеспечено липофильными и кератинофильными свойствами аллиламинов, позволяющими им сохранять фармакологическую активность в коже даже после прекращения лечения. Фунгицидный механизм действия аллиламинов, противоположный фунгистатическому механизму азольных препаратов, возможно, также способствовал улучшению результатов, полученных при использовании препаратов этого класса [20, 21].
В 2013 г. I. Rotta и соавт. [22] провели метанализ
4400 исследований активности топических антимикотиков в отношении дерматофитов и подтвердили высокую эффективность аллиламинов (нафтифина и тербинафина) в отношении отдаленных результатов наружного лечения дерматофитий. Следует отметить, что для нафтифина была продемонстрирована статистически достоверно более высокая эффективность в поддержании стойкой ремиссии по сравнению с клотримазолом: нафтифин был статистически достоверно эффективнее клотримазола в поддержании стойкой ремиссии данных грибковых поражений кожи (ОШ 0,35; 95% ДИ 0,14–0,87). Существенным преимуществом оказались и более выгодные фармакоэкономические результаты стоимости курсового лечения аллиламинами.
В 2014 г. опубликованы данные систематического Кокрейновского обзора, включавшего 129 рандомизированных исследований клинической эффективности различных топических антимикотиков в терапии микоза стоп, онихомикоза и гладкой кожи туловища, в них приняли участие 18 086 человек. В обзор вошли 8 исследований, в которых статистически доказан высокий клинический эффект нафтифина по сравнению с плацебо [23].
Интересны публикации 2015–2016 гг., выполненные L. Stein Gold и соавт., которые изучали эффективность терапии с применением нафтифина микоза стоп по типу «мокасин» по сравнению с эффективностью интертригинозного микоза. В исследование были включены 1174 пациента, из которых у 500 диагностировали сочетание интертригинозного микоза и микоза свода и боковых поверхностей стопы. После 2 нед терапии нафтифином улучшение было незначительным по сравнению с плацебо (1,7 и 0,9% соответственно), через 6 нед клиническая эффективность в группе нафтифина составила уже 66% против 8% в группе плацебо. Полное излечение составило 19,2% против 0,9% соответственно [24, 25].
В многоцентровом плацебо-контролируемом исследовании A. Verma и соавт. (2015 г.) показана пролонгированная эффективность нафтифина в терапии микоза стоп у детей [26].
Представленные данные, а также другие опубликованные исследования (табл. 2) показывают, что нафтифин эффективен в терапии микотических инфекций кожи (онихомикоза, микоза стоп и гладкой кожи туловища), может использоваться короткими курсами, удлиняет ремиссию.
Нафтифина гидрохлорид (Экзодерил®) является родоначальником класса аллиламинов и с момента появления на фармацевтическом рынке продемонстрировал выраженную фунгицидную активность против дерматофитов, аспергилл и грибов рода Candida [36] и нашел широкое применение в практике.
Нафтифин избирательно ингибирует грибковый фермент скваленэпоксидазу, который участвует в биосинтезе эргостерина [37]. Эргостерин является компонентом клеточных мембран грибов. Скваленэпоксидаза также необходима для биосинтеза холестерина у млекопитающих, но нафтифин обладает высокой селективностью к ферментам грибов, при этом оказывая минимальное влияние на биосинтез холестерина у млекопитающих [38].
Клинический ответ наиболее выражен через 6–8 нед после начала лечения нафтифином [30, 31]. Нафтифин сохраняет фунгицидную активность и после прекращения лечения (дальнейшее улучшение процесса наблюдается до 4 нед), поскольку уровень фунгицидной концентрации препарата в роговом слое кожи и ногтевой пластине остается относительно неизменным в течение нескольких недель после лечения [30, 31].
Способность нафтифина сохраняться в различных слоях ногтевой пластины была изучена в ряде исследований, в которых нафтифин обнаруживается во всех слоях ногтевой пластины, при этом нафтифин раствор (Экзодерил® раствор) в отличие от лаков и мазей быстро проникает в зоны онихолизиса даже при явлениях выраженного гиперкератоза. При трансдермальном пути введения нафтифин (Экзодерил® крем) аккумулируется в высоких концентрациях во всех слоях эпидермиса, дермы и подкожной клетчатке [39]. Нафтифин присутствовал во всех собранных образцах эпидермиса в течение 28 дней после 2 нед применения препарата [30, 31, 40].
В 2012 г. A. Verma и соавт. опубликовали результаты исследования, в ходе которого определяли минимальные ингибирующие и фунгицидные концентрации (MIC-MFC) нафтифина методом разведений в отношении дерматофитов. Нафтифин продемонстрировал фунгицидную активность в отношении 100% штаммов T. rubrum, 78% штаммов T. mentagrophytes, 72% штаммов T. tonsurans, а также фунгистатическую активность в отношении M. canis и Epidermophyton floccosum. Авторы подчеркивают, что после повторной экспозиции исследуемых штаммов развития резистентности к нафтифину не зарегистрировано [41].
Изучению чувствительности дерматофитов к нафтифину посвящено также исследование M. Ghannoum и соавт. [42], в котором показано отсутствие формирования устойчивости к препарату. Для получения резистентных штаммов было проведено длительное культивирование 6 наиболее распространенных в мире штаммов дерматофитов в присутствии высокой дозы нафтифина. В результате такого культивирования минимальная подавляющая концентрация не изменилась, что свидетельствовало о сохранении чувствительности возбудителей к препарату. В конце исследования нафтифин продемонстрировал выраженную фунгицидную активность против 85% протестированных штаммов Trichophyton spp. (к 81% штаммов T. mentagrophytes, к 74% – T. tonsurans и к 96% штаммов T. rubrum). Фунгистатическая активность отмечалась в отношении 72% штаммов E. floccosum и 83% протестированных штаммов M. canis.
Помимо широкого спектра активности в отношении грибов нафтифин обладает и антибактериальной активностью [43, 44], как и некоторые другие антимикотики. Однако, например, широко применяемый представитель азолов клотримазол обладает антибактериальной активностью, что было показано in vitro, в отношении штаммов Staphylococcus aureus, Streptococcus pyogenes, Proteus vulgaris и Salmonella spp., при этом к действию клотримазола остаются устойчивыми Escherichia coli, Klebsiella pneumoniae, Proteus mirabilis и Pseudomonas aeruginosa. Спектр возбудителей, в отношении которых нафтифин проявляет антибактериальную активность, шире: S. aureus, S. pyogenes, Corynebacterium xerosis, Corynebacterium equi, P. aeruginosa, E. coli, K. pneumoniae [43, 44].
Нафтифин также обладает и противовоспалительными свойствами: подавляет образование ряда простагландинов, а также влияет на хемотаксис и адгезию нейтрофилов и поэтому может подавлять местную воспалительную реакцию [43, 44].
Е. Evans и соавт. провели исследование, целью которого была непосредственно оценка наличия противовоспалительной активности нафтифина. Для этого эффективность препарата сравнивали с комбинацией антимикотик + стероид (1% клотримазол и 1% гидрокортизон). В обеих группах были получены одинаковые результаты микологического излечения. Клиническая оценка не выявила какого-либо преимущества или отличий стероидной комбинации по сравнению с нафтифином в отношении купирования воспалительных явлений [33]. Сравнение эффективности нафтифина и комбинации эконазола с триамцинолоном ацетонидом дало похожие результаты [45].
Таким образом, тройное действие нафтифина (действующего вещества препарата Экзодерил®), которое включает противогрибковый эффект, антибактериальную и противовоспалительную активность [46], можно считать его основным преимуществом. В этом свете представляют интерес результаты проспективного рандомизированного открытого сравнительного исследования эффективности крема Экзодерил® и комбинированного крема, содержащего бетаметазона дипропионат, клотримазол и гентамицина сульфат, в терапии больных (n=75) микозом стоп, осложненного бактериальной инфекцией и протекающего с выраженной воспалительной реакцией. Результаты исследования показали, что крем Экзодерил® высокоэффективен в терапии разных клинических форм микоза кожи, в том числе и протекающего с выраженной воспалительной реакцией и/или присоединением бактериальной инфекции. Микологическая эффективность нафтифина составила 97% и была выше микологической эффективности препарата сравнения, составившей 82%. Антибактериальный (94%) и противовоспалительный (94%) эффекты нафтифина были такими же, как и у комбинированного препарата, содержащего клотримазол, гентамицин и бетаметазон (94 и 95% соответственно). Полная эффективность нафтифина составила 92%, а в группе сравнения – 82%. Автор исследования отмечает, что применение однокомпонентных антифунгальных средств, действующие вещества которых обладают как фунгицидным действием, позволяющим полностью уничтожить грибковые клетки, так и противовоспалительной и антибактериальной активностью, можно считать оптимальным [47].
Не все антимикотики в достаточной мере оказывают противовоспалительное и антибактериальное действие (табл. 3), поэтому часто применяют двух- или трехкомпонентные комбинированные препараты, в состав которых, как правило, входят глюкокортикоиды (гидрокортизон, бетаметазон), антибиотики (гентамицин, неомицин, тетрациклин) и противогрибковые средства (клотримазол, натамицин). Однако не всегда эти комбинации дают хороший результат [47].
Кроме того, при использовании стероидсодержащих препаратов возможно развитие распространенных форм дерматофитий вследствие потенцирования роста грибов и более глубокой их инвазии; при местном использовании глюкокортикоидов возможна системная абсорбция в зависимости от фармакокинетических свойств препарата и структурных изменений кожи с развитием угнетения гипоталамо-гипофизарно-надпочечниковой системы, кушингоидного синдрома, кортикостероидного диабета и т.д. Особого контроля при использовании требуют топические стероиды у иммунокомпрометированных пациентов [48].
Не стоит забывать и про резистентность ряда бактериальных возбудителей к антибактериальным препаратам. Так, практическим врачам хорошо известно, что, например, чувствительность S. aureus значительно снизилась к «старым» антибактериальным средствам: гентамицину, левомицетину, тетрациклину и др. [49].
В данном аспекте интересны результаты исследования, опубликованного в 2020 г., в нем показано, что нафтифин играет важную роль в фотодинамической антибактериальной терапии (PACT) S. aureus. Стафилоксантин (фактор вирулентности, продуцируемый S. aureus, включая метициллин-резистентный S. aureus) ослаблял действие PACT на S. aureus дозозависимым образом, что, вероятно, связано с его биологической функцией по уничтожению активных форм кислорода. Напротив, чувствительность S. aureus к PACT значительно улучшилась после инкубации с нафтифином по сравнению с S. aureus, не обработанными нафтифином. Причина этого явления заключается в том, что нафтифин ингибирует биосинтез стафилотоксина. Авторы исследования заключили, что нафтифин может способствовать повышению эффективности лечения инфекции S. aureus без развития резистентности [50].
Важным критерием выбора препарата является и его безопасность. Показано, что побочные эффекты нафтифина ограничиваются местными явлениями легкой и средней степени тяжести и встречаются у очень небольшого числа пациентов [51]. Нафтифин обладает профилем безопасности, сопоставимым с профилем имидазольных противогрибковых препаратов, таких как эконазол, клотримазол и миконазол [52–54]. Побочные реакции, о которых сообщалось при применении нафтифина всего в 1% случаев, включали жжение, сухость, эритему, зуд и местное раздражение [55]. Дерматотоксикологические исследования с участием людей не выявили признаков раздражения, фототоксичность, сенсибилизацию или фотосенсибилизацию при приеме нафтифина [51]. Системная абсорбция после однократного приема нафтифина составляет от 4,2 до 6% от применяемой дозы и при использовании нафтифина не отмечено никаких побочных системных явлений [55].
Значительным преимуществом можно считать возможность применения нафтифина (Экзодерил®) 1 раз в сутки. Сокращение частоты применения повышает приверженность курсу терапии и способствует уменьшению количества отказов от лечения, в том числе и связанных с развитием побочных реакций, и как следствие – повышает эффективность терапии [51].
Таким образом, в терапии ПМК наиболее перспективным является применение антимикотических препаратов с уникальным сочетанием противогрибкового, антибактериального и противовоспалительного действия, например 1% крем или раствор нафтифина – Экзодерил® (для нанесения на кожу рационально использование формы крема, раствор оптимален для нанесения на ногти). С позиций доказательной медицины нафтифин является одним из наиболее эффективных современных наружных противогрибковых средств, используемых для лечения поверхностных микозов. Применение нафтифина позволяет оптимизировать современную терапию.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Conflict of interests. The author declares that there is not conflict of interests.
Информация об авторах
Information about the authors
Тамразова Ольга Борисовна – д-р мед. наук, проф. каф. дерматовенерологии с курсом косметологии ФНМО МИ РУДН,
врач-консультант ГБУЗ «ДГКБ им. З.А. Башляевой», ГБУЗ МНПЦДК, член Европейской ассоциации дерматовенерологов.
E-mail: anait_tamrazova@mail.ru; ORCID: 0000-0003-3261-6718
Olga B. Tamrazova – Dr. Sci. (Med.), Prof., Patrice Lumumba People’s Friendship University of Russia (RUDN University), Bashlyaeva Children's City Clinical Hospital, Moscow Scientific and Practical Center of Dermatovenerology and Cosmetology.
E-mail: anait_tamrazova@mail.ru; ORCID: 0000-0003-3261-6718
Поступила в редакцию: 03.06.2024
Поступила после рецензирования: 14.06.2024
Принята к публикации: 20.06.2024
Received: 03.06.2024
Revised: 14.06.2024
Accepted: 20.06.2024
16 августа 2024
Количество просмотров: 657

