Клинический разбор в общей медицине №8 2024
Клинический разбор в общей медицине №8 2024
Самоконтроль уровня глюкозы у пациентов с сахарным диабетом 2-го типа
Номера страниц в выпуске:116-124
Аннотация
На протяжении десятилетий самоконтроль уровня глюкозы в крови считался краеугольным камнем адекватного управления диабетом. Структурированный самоконтроль приводит к улучшению уровня компенсации нарушений углеводного обмена, снижению риска гипогликемии и улучшению качества жизни больных СД. Технологии, удобство использования и точность глюкометров значительно усовершенствовались с момента их появления несколько десятилетий назад. Современные глюкометры имеют небольшие размеры и просты в использовании, они требуют небольших объемов капиллярной крови и предоставляют результаты измерений в течение нескольких секунд. Кроме того, глюкометры все чаще оснащаются такими функциями, как подключение к другим устройствам и/или цифровым дневникам и инструментам управления диабетом. Хотя точность измерений может быть близкой или равной качеству лабораторных биохимических анализаторов, некоторые глюкометры по-прежнему не соответствуют принятым на международном уровне стандартам точности, таким как стандарт Международной организации по стандартизации, ISO-15197. Многочисленные отчеты из ряда стран, таких как Россия, Китай, Индия и Бразилия, основанные на данных рутинной практики, свидетельствуют о том, что в дополнение к проблемам с точностью глюкометров необходимо преодолеть и другие препятствия для оптимизации использования систем мониторинга гликемии. Тем не менее адекватное использование данных самоконтроля уровня глюкозы в крови имеет большое значение для лечения пациентов с сахарным диабетом 2-го типа.
Ключевые слова: самоконтроль уровня глюкозы в крови, сахарный диабет 2-го типа, системы мониторинга уровня глюкозы в крови, точность, управление диабетом, глюкометры.
Для цитирования: Овсянников К.В., Праскурничий Е.А. Самоконтроль уровня глюкозы у пациентов с сахарным диабетом 2-го типа. Клинический разбор в общей медицине. 2024; 5 (8): 116–124. DOI: 10.47407/kr2024.5.8.00469
На протяжении десятилетий самоконтроль уровня глюкозы в крови считался краеугольным камнем адекватного управления диабетом. Структурированный самоконтроль приводит к улучшению уровня компенсации нарушений углеводного обмена, снижению риска гипогликемии и улучшению качества жизни больных СД. Технологии, удобство использования и точность глюкометров значительно усовершенствовались с момента их появления несколько десятилетий назад. Современные глюкометры имеют небольшие размеры и просты в использовании, они требуют небольших объемов капиллярной крови и предоставляют результаты измерений в течение нескольких секунд. Кроме того, глюкометры все чаще оснащаются такими функциями, как подключение к другим устройствам и/или цифровым дневникам и инструментам управления диабетом. Хотя точность измерений может быть близкой или равной качеству лабораторных биохимических анализаторов, некоторые глюкометры по-прежнему не соответствуют принятым на международном уровне стандартам точности, таким как стандарт Международной организации по стандартизации, ISO-15197. Многочисленные отчеты из ряда стран, таких как Россия, Китай, Индия и Бразилия, основанные на данных рутинной практики, свидетельствуют о том, что в дополнение к проблемам с точностью глюкометров необходимо преодолеть и другие препятствия для оптимизации использования систем мониторинга гликемии. Тем не менее адекватное использование данных самоконтроля уровня глюкозы в крови имеет большое значение для лечения пациентов с сахарным диабетом 2-го типа.
Ключевые слова: самоконтроль уровня глюкозы в крови, сахарный диабет 2-го типа, системы мониторинга уровня глюкозы в крови, точность, управление диабетом, глюкометры.
Для цитирования: Овсянников К.В., Праскурничий Е.А. Самоконтроль уровня глюкозы у пациентов с сахарным диабетом 2-го типа. Клинический разбор в общей медицине. 2024; 5 (8): 116–124. DOI: 10.47407/kr2024.5.8.00469
Review
1 Burnazyan Federal Medical Biophysical Center of the FMBA of Russia, Moscow, Russia;
2 Clinical Hospital No85, Moscow, Russia
kvovsn@gmail.com
Abstract
Self-monitoring of blood glucose has been considered to be a cornerstone of adequate diabetes management for decades. The structured self-monitoring leads to better compensation of carbohydrate metabolism disorders, decreased risk of hypoglycemia, and quality of life improvement in patients with DM. The technologies, as well as the glucose meter convenience and accuracy have improved considerably since the moment these were introduced several decades ago. Modern glucose meters are small and easy to use; these require small amounts of capillary blood and provide measurement results within seconds. Furthermore, glucose meters are more and more often equipped with such features, as connectivity with other devices and/or electronic diaries and instruments for diabetes management. Despite the fact that the measurement accuracy can be close to or equal to the quality level ensured by laboratory biochemical analyzers, some glucose meters continue to fall short of the internationally accepted accuracy standards, such as ISO-15197, the standard of the International Organization for Standardization. Numerous reports from the number of countries, such as Russia, China, India, and Brazil, that are based on the routine practice data suggest that in addition to the problems with the glucose meter accuracy, there are other obstacles to overcome to optimize the use of blood glucose monitoring systems. Nevertheless, the adequate use of blood glucose self-monitoring data is very important for treatment of patients with type 2 diabetes mellitus.
Keywords: self-monitoring of blood glucose, type 2 diabetes mellitus, blood glucose monitoring systems, accuracy, diabetes management, glucose meters.
For citation: Ovsyannikov K.V., Praskurnichiy E.A. Self-monitoring of blood glucose levels in patients with type 2 diabetes mellitus. Clinical review for general practice. 2024; 5 (8): 116–124 (In Russ.). DOI: 10.47407/kr2024.5.8.00469
Более полумиллиарда взрослых и 1,2 млн детей и подростков во всем мире в настоящее время страдают сахарным диабетом 1-го типа (СД 1) или СД 2-го типа (СД 2). В 2023 г. 6,7 млн человек умерли либо в результате диабета, либо из-за осложнений диабета, связанных с преобладающим высоким уровнем глюкозы в крови, включая сердечно-сосудистые заболевания и хроническую болезнь почек [1].
Самоконтроль уровня глюкозы в крови был определен несколько десятилетий назад как необходимое условие для оптимизации сахароснижающей терапии пациентов с диабетом [2], особенно для тех, кто находится на инсулинотерапии [3], или тех, кто использует пероральные сахароснижающие препараты, которые могут вызывать гипогликемию. Преимущества структурированного самоконтроля гликемии с точки зрения улучшения управления СД и качества жизни пациентов были показаны неоднократно [4, 5]. Однако существуют также исследования с противоречивыми данными, приводящими к противоположным выводам, которые не показали никакой пользы или выявили только краткосрочные преимущества (≤6 мес) структурированных измерений гликемии для людей с СД 2, не получающих инсулинотерапию [6–8]. И хотя последние исследования вызвали сомнения относительно эффективности структурированного самоконтроля, важно отметить, что в них значения гликемии не использовались для принятия решений о лечении, в то время как краткосрочная польза для пациентов с СД 2 была связана с приверженностью лечению. Чтобы получить оптимальную выгоду от структурированного самоконтроля, полученные значения гликемии должны активно использоваться пациентами с СД или их врачами для принятия терапевтических решений или корректировки терапии, таких как изменение пищевого поведения, образа жизни и/или сахароснижающей терапии [9].
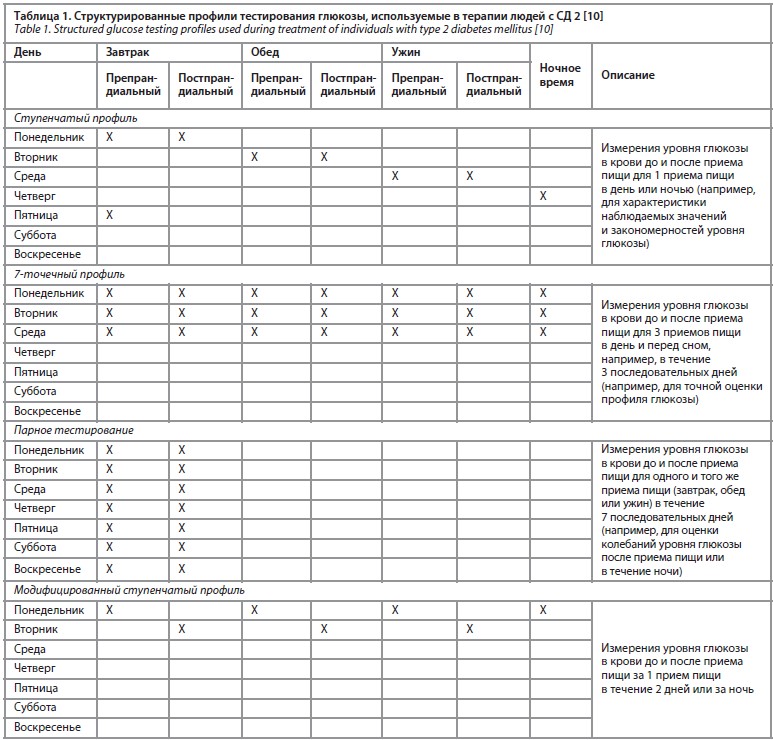
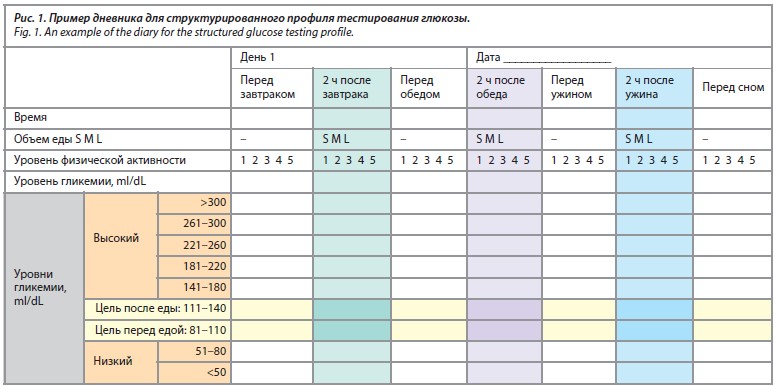
Структурированный самоконтроль чрезвычайно важен, если, например, значения гликемии натощак или после приема пищи превышают клинически определенный целевой уровень глюкозы и необходимы последовательные шаги титрования дозы инсулина, основанные на текущих показаниях уровня гликемии. Кроме того, оптимальное время приема и доза пероральных сахароснижающих препаратов, таких как метформин, производные сульфонилмочевины, ингибиторы дипептидилпептидазы 4 или ингибиторы натрий-глюкозного котранспортера 2, а также их эффект в отношении снижения уровня глюкозы, должны быть подтверждены и при необходимости скорректированы путем определения значений гликемии. Для сахароснижающих препаратов, которые могут вызывать гипогликемию в качестве побочного эффекта, таких как производные сульфонилмочевины, самоконтроль может использоваться для выявления таких гликемических эпизодов для их своевременного купирования и их дальнейшей профилактики. Структурированный самоконтроль необходим для принятия немедленных решений о тактике действий, в то время как использование гликированного гемоглобина (HbA1c) в качестве оценки долгосрочного гликемического контроля и принятия стратегических решений бесполезно в этом отношении [8]. Схема измерения (частота и время измерения уровня глюкозы в крови) может быть адаптирована в зависимости от индивидуальных потребностей пациента [10] (табл. 1). Например, измеряя показатели гликемии до и после еды и до и после физических упражнений соответственно, пациенты с СД могут получить свою индивидуальную «биологическую обратную связь» (рис. 1).
В последние годы интерес и внимание производителей медицинского оборудования и академических кругов были в значительной степени направлены на непрерывный мониторинг глюкозы (НМГ), т.е. постоянное измерение глюкозы в интерстициальной жидкости подкожной [11]. Благодаря улучшенным аналитическим характеристикам последних поколений систем НМГ, самоконтроль уровня глюкозы в крови больше не является единственным надежным вариантом для мониторинга глюкозы. В настоящее время системы НМГ используются многими пациентами с СД 1, а также некоторыми больными с СД 2, по крайней мере, в некоторых странах [11]. Однако, хотя было показано, что использование систем НМГ улучшает результаты терапии для пациентов с СД 1 [12, 13], были получены неоднозначные результаты по использованию систем непрерывного мониторинга глюкозы людьми с СД 2 [14, 15]. Следует иметь в виду, что глюкометры, как правило, более точны, чем системы НМГ [16], и что могут быть различия между концентрацией глюкозы в интерстициальной жидкости и концентрацией глюкозы в кровотоке из-за физиологических процессов [17]. Кроме того, экономическая эффективность использования НМГ у пациентов с СД 2 все еще остается открытым вопросом [15], и во многих странах стоимость систем НМГ является непомерно высокой.
Необходимо упомянуть, что в повседневной практике на точность измерений глюкометром могут влиять экзогенные соединения, такие как ацетаминофен, аскорбиновая кислота или L-ДОФА, эндогенные факторы (например, повышенный уровень мочевой кислоты или триглицеридов, а также низкий или высокий гематокрит). Кроме того, факторы окружающей среды, такие как давление кислорода (в зависимости от высоты места измерения) или температура, также могут влиять на точность показаний [26]. Соответствующая информация о правильном использовании устройства должна быть предоставлена в инструкции. Довольно часто значимость таких факторов не учитывается лечащим врачом и впоследствии пациентами с СД [26]. Важно учитывать результаты исследований по влиянию интерферирующих факторов, которые проводят некоторые производители глюкометров. Так, например, глюкометры линейки Контур были протестированы на воздействие потенциально интерферирующих веществ, появляющихся в крови при лечении и присутствующих в крови естественным образом: аскорбиновая кислота, парацетамол, дофамин, ибупрофен, метилдопа, пралидоксим, салицилат, толазамид, толбутамид, билирубин, холестерин, креатинин, галактоза. Никакого интерферирующего эффекта не наблюдалось ни для одного вещества при самой высокой концентрации, либо токсической концентрации, либо трехкратной максимальной терапевтической концентрации [27].
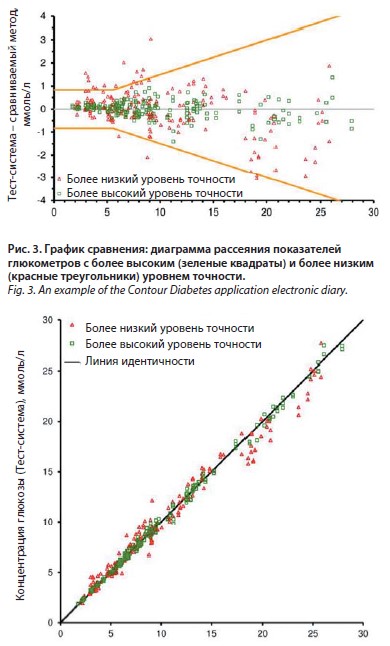 Точность измерений уровня глюкозы различными глюкометрами можно визуализировать графически с помощью графиков, отображающих разницу между результатами измерений, полученными с помощью данной системы самоконтроля уровня глюкозы в крови, и результатами, полученными с помощью лабораторной системы (так называемый график разностей; рис. 2) или прямым сравнением (график сравнения; рис. 3). Такие графики позволяют быстро оценить аналитическую эффективность различных глюкометров. Кроме того, эти приборы можно оценить с точки зрения того, соответствуют ли они требованиям точности, установленным, например, в стандарте ISO 15197, и в какой степени, в различных диапазонах глюкозы [22]. Значения измерений, полученные с помощью точных глюкометров, находятся ближе к линии, указывающей на нулевую разницу (см. рис. 2) или ближе к линии тождества (см. рис. 3) соответственно. Однако графики разностей имеют определенные преимущества по сравнению с графиками рассеяния [28]; например, графики рассеяния показывают только корреляцию между двумя переменными, а не их различия. Значения, полученные с помощью различных глюкометров, могут быть близки к линии идентичности и иметь высокий коэффициент корреляции (r=~1), но все равно иметь соответствующее систематическое различие (смещение), которое не распознается при таком графическом представлении (см. рис. 3). Напротив, эффективность глюкометров, особенно при низких концентрациях глюкозы, можно лучше оценить с помощью графика разности (см. рис. 2). Кроме того, можно оценить смещение между средними различиями в показаниях глюкометров и рассчитать интервал согласия, т.е. определенный интервал различий для результатов метода сравнения, в который попадают 95% измерений.
Точность измерений уровня глюкозы различными глюкометрами можно визуализировать графически с помощью графиков, отображающих разницу между результатами измерений, полученными с помощью данной системы самоконтроля уровня глюкозы в крови, и результатами, полученными с помощью лабораторной системы (так называемый график разностей; рис. 2) или прямым сравнением (график сравнения; рис. 3). Такие графики позволяют быстро оценить аналитическую эффективность различных глюкометров. Кроме того, эти приборы можно оценить с точки зрения того, соответствуют ли они требованиям точности, установленным, например, в стандарте ISO 15197, и в какой степени, в различных диапазонах глюкозы [22]. Значения измерений, полученные с помощью точных глюкометров, находятся ближе к линии, указывающей на нулевую разницу (см. рис. 2) или ближе к линии тождества (см. рис. 3) соответственно. Однако графики разностей имеют определенные преимущества по сравнению с графиками рассеяния [28]; например, графики рассеяния показывают только корреляцию между двумя переменными, а не их различия. Значения, полученные с помощью различных глюкометров, могут быть близки к линии идентичности и иметь высокий коэффициент корреляции (r=~1), но все равно иметь соответствующее систематическое различие (смещение), которое не распознается при таком графическом представлении (см. рис. 3). Напротив, эффективность глюкометров, особенно при низких концентрациях глюкозы, можно лучше оценить с помощью графика разности (см. рис. 2). Кроме того, можно оценить смещение между средними различиями в показаниях глюкометров и рассчитать интервал согласия, т.е. определенный интервал различий для результатов метода сравнения, в который попадают 95% измерений.
Так, например, глюкометры Контур ТС и Контур Плюс и глюкометр Контур Плюс Уан в ходе исследований продемонстрировали высокую точность, превосходящую минимальные требования стандарта ISO 15197:2013 [19, 48, 49] . Контур Плюс Уан показал 97,5% измерений, находящихся в пределах ±0,8 ммоль/л при уровне гликемии меньше 5,6 ммоль/л, при этом зафиксировано 95,6% измерений в пределах ±0,6 ммоль/л, что превосходит современные требования ISO [50]. При уровне гликемии более 5,6 ммоль/л в пределах ±15% зафиксировано 99,7%, одновременно было показано, что в пределах ±10% попало 96,7% измерений, что также существенно превосходит требования последнего пересмотра ISO 15197 к точности глюкометров
 Напоминания о запланированных измерениях гликемии или приеме лекарств могут способствовать соблюдению режима лечения, что увеличивает пользу от самоконтроля уровня глюкозы в крови у пациентов с СД 2 и впоследствии противодействует существующей клинической инертности [2, 5, 30, 31]. Простой в использовании цифровой дневник (рис. 4) может помочь больным с СД 2 в обсуждении их терапии диабета с лечащими врачами. Например, определенные клинические события, которые не совпадают с повседневным образом жизни, или диетой, или даже болезнью, могут быть записаны таким образом, что позволит провести комплексную ретроспективную оценку. Для тех пациентов с СД 2, которые используют инсулин, наличие регистраторов дозы и времени инъекции, подключенной к умным инсулиновым ручкам, позволяет получить более полную картину их терапевтических решений в отношении значений гликемии, измеренных с помощью глюкометров, объединенных в единую экосистему. Кроме того, калькуляторы болюса, интегрированные в программное обеспечение/приложения, могут снизить неправильные расчеты болюса пользователем и, следовательно, риск гипогликемических событий [32].
Напоминания о запланированных измерениях гликемии или приеме лекарств могут способствовать соблюдению режима лечения, что увеличивает пользу от самоконтроля уровня глюкозы в крови у пациентов с СД 2 и впоследствии противодействует существующей клинической инертности [2, 5, 30, 31]. Простой в использовании цифровой дневник (рис. 4) может помочь больным с СД 2 в обсуждении их терапии диабета с лечащими врачами. Например, определенные клинические события, которые не совпадают с повседневным образом жизни, или диетой, или даже болезнью, могут быть записаны таким образом, что позволит провести комплексную ретроспективную оценку. Для тех пациентов с СД 2, которые используют инсулин, наличие регистраторов дозы и времени инъекции, подключенной к умным инсулиновым ручкам, позволяет получить более полную картину их терапевтических решений в отношении значений гликемии, измеренных с помощью глюкометров, объединенных в единую экосистему. Кроме того, калькуляторы болюса, интегрированные в программное обеспечение/приложения, могут снизить неправильные расчеты болюса пользователем и, следовательно, риск гипогликемических событий [32].
Полученные данные по гликемии также можно графически проанализировать и представить в отчетах в виде паттерн-анализа.
В отчете с паттерн-анализом, сформированного из приложения Контур Диабитис, индивидуальные результаты гликемии нанесены на график вдоль оси X (времени) в течение 14-дневного периода, а средние результаты гликемии отображены горизонтальными уровнями различных цветов. Хотя этот анализ фиксирует только закономерности, полученные из измерений глюкозы, и, таким образом, сильно зависит от частоты и времени измерений, он позволяет врачам и пациентам вносить более обоснованные терапевтические корректировки [33]. Кроме того, такие отчеты могут показывать другие параметры и показатели, такие как средняя концентрация глюкозы и стандартное отклонение (SD), процент измерений в целевом диапазоне, выше/ниже целевого диапазона, при этом хорошо идентифицируются закономерности и паттерны гликемии. Эти отчеты не только поддерживают пользователей с точки зрения оптимизации их собственных решений по терапии, но и помогают врачам в оценке успешности или неудачи терапии диабета, включая такие факторы, как приверженность и последующие возможные корректировки терапии. Таким образом, самоконтроль гликемии поддерживает более результативное сотрудничество между пациентом с СД и врачом и не должен рассматриваться как отдельная процедура, а скорее как часть структурированной петли обратной связи, направленной на значительное улучшение клинических результатов у больных СД [34]. Не менее важное значение имеет возможность загрузки данных гликемии в облако (такое, например, как Contour Cloud для глюкометра Контур Плюс Уан). Это не только поддерживает обмен данными и взаимодействие с врачом, появляется возможность более глубокого анализа этих показателей с использованием подходов, использующих передовые алгоритмы, а также в ближайшем будущем и алгоритмы искусственного интеллекта, который создаст дополнительные идеи, имеющие медицинскую ценность [35].
В одном из исследований, проведенных в Китае, было показано, что эффективность и регулярность проведения самоконтроля может быть значительно улучшена за счет повышения знаний у пациентов с СД 2 посредством обучения и образования [40]. Кроме того, такой образовательный подход в сочетании с расширенными функциями глюкометров, которые были упомянуты выше, может предоставить платформу для взаимодействия между врачом и пациентом, позволяя проводить удаленные консультации и помогая больным с диабетом быстрее достигать своих гликемических целей [41].
Одной из возможных проблем, ухудшающих комплаенс для проведения самоконтроля пациентами, является то, что у врачей нет времени просматривать записи показаний гликемии на листах бумаги, подготовленные больными с СД. Если врач не проявляет достаточного интереса к записям, пациент отчасти демотивируется и часто вообще прекращает проводить измерения [42]. Дополнительными причинами низкой комплаентности в использовании глюкометров могут быть болезненность получения капли капиллярной крови для самоконтроля уровня глюкозы в крови (хотя ланцеты постоянно совершенствуются, и это больше не должно быть сдерживающим фактором). Хронический характер СД означает, что необходимо пожизненное тестирование уровня глюкозы в крови. Изначально каждый пациент с энтузиазмом относится к проверке уровня гликемии, однако со временем мотивация обычно падает, и, за редким исключением, больные СД начинают пропускать измерения или вообще прекращают тестирование. Следует отметить, что социальные сети распространяют фейковые новости, состоящие из всевозможных мифов и неправды о диабете [43], что, к сожалению, приводит к снижению приверженности пациентов к проведению самоконтроля гликемии. Например, обнаруживаются новости и сообщения о том, что высокий уровень глюкозы в крови является нормальной физиологической реакцией и что лечение не требуется. В некоторых сообщениях даже утверждается, что диабета не существует и что это заболевание является творением врачей и фармацевтической промышленности для зарабатывания денег. Существует также большое лобби против научно обоснованных и современных методов лечения. Практикующие «альтернативные» системы (например, аюрведа или гомеопатия) утверждают, что они могут «вылечить» или обратить вспять диабет, тогда как сахароснижающая терапия только маскирует «симптомы» диабета [44]. Пациентов с СД часто привлекает перспектива избавления от болезни, и тем самым такого рода ложные обещания и заявления приводят к ухудшению контроля над диабетом. Решение этих проблем заключается в повышении осведомленности о необходимости проведения самоконтроля гликемии, поскольку отрицательная динамика гликемического контроля при несоблюдении данных врачом рекомендаций с переходом на «альтернативные» методы терапии может послужить наглядной и яркой иллюстрацией неэффективности таких подходов.
Важное значение имеет то, насколько удобным является работа с глюкометром. Национальное многоцентровое исследование в Бразилии показало, что мотивация проведения самоконтроля существенно зависела от используемого устройства (учитывая время получения результатов, количество необходимой крови, используемую технологию), так же как и от характеристик пациентов (возраст, гликемический контроль) [45]. Еще одним вопросом, на который следует обратить внимание, является количество измерений гликемии, необходимых для улучшения гликемического контроля. Так, например, было показано, что использование ограниченной структурированной схемы самоконтроля (натощак, 3 раза в неделю) не улучшило контроль у пациентов с СД 2, не получающих инсулин, что предполагает, что для получения лучших результатов потребуется более интенсивный контроль уровня гликемии [46].
Многие из перечисленных проблем можно решить путем создания программ обучения пациентов с СД. Важность обучения была продемонстрирована в исследовании, в котором обучение самостоятельному подбору доз инсулина сочеталось со структурированным самоконтролем уровня глюкозы в крови. Такой подход продемонстрировал существенное улучшение гликемического контроля у пациентов с СД 2, находящихся на инсулинотерапии с недостижением целевых значений HbA1c на момент включения в это исследование [47]. Такая стратегия может способствовать проведению более быстрой и своевременной коррекции инсулинотерапии в повседневной медицинской практике, отчасти компенсировать клиническую инертность со стороны врачей при интенсификации сахароснижающей терапии и, таким образом, улучшить гликемический контроль и отдаленные исходы заболевания.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Овсянников Константин Валерьевич – канд. мед. наук, проф. каф. терапии, ФГБУ «ГНЦ ФМБЦ им. А.И. Бурназяна» ФМБА России, руководитель эндокринологического центра ФГБУЗ «Клиническая больница №85». E-mail: kvovsn@gmail.com
Konstantin V. Ovsyannikov – Cand. Sci. (Med.), Burnazyan Federal Medical Biophysical Center of the FMBA of Russia, Head of the Endocrinology Center, Clinical Hospital No85.
E-mail: kvovsn@gmail.com
Праскурничий Евгений Аркадьевич – д-р мед. наук, проф., зав. каф. терапии, ФГБУ «ГНЦ ФМБЦ им. А.И. Бурназяна» ФМБА России. E-mail: praskurnichey@mail.ru; ORCID: 0000-0002-9523-5966
Evgeny A. Praskurnichiy – Dr. Sci. (Med.), Full Prof., Burnazyan Federal Medical Biophysical Center of the FMBA of Russia.
E-mail: praskurnichey@mail.ru; ORCID: 0000-0002-9523-5966
Поступила в редакцию: 21.08.2024
Поступила после рецензирования: 28.08.2024
Принята к публикации: 29.08.2024
Received: 21.08.2024
Revised: 28.08.2024
Accepted: 29.08.2024
Self-monitoring of blood glucose levels in patients with type 2 diabetes mellitus
Konstantin V. Ovsyannikov1,2, Evgeny A. Praskurnichiy11 Burnazyan Federal Medical Biophysical Center of the FMBA of Russia, Moscow, Russia;
2 Clinical Hospital No85, Moscow, Russia
kvovsn@gmail.com
Abstract
Self-monitoring of blood glucose has been considered to be a cornerstone of adequate diabetes management for decades. The structured self-monitoring leads to better compensation of carbohydrate metabolism disorders, decreased risk of hypoglycemia, and quality of life improvement in patients with DM. The technologies, as well as the glucose meter convenience and accuracy have improved considerably since the moment these were introduced several decades ago. Modern glucose meters are small and easy to use; these require small amounts of capillary blood and provide measurement results within seconds. Furthermore, glucose meters are more and more often equipped with such features, as connectivity with other devices and/or electronic diaries and instruments for diabetes management. Despite the fact that the measurement accuracy can be close to or equal to the quality level ensured by laboratory biochemical analyzers, some glucose meters continue to fall short of the internationally accepted accuracy standards, such as ISO-15197, the standard of the International Organization for Standardization. Numerous reports from the number of countries, such as Russia, China, India, and Brazil, that are based on the routine practice data suggest that in addition to the problems with the glucose meter accuracy, there are other obstacles to overcome to optimize the use of blood glucose monitoring systems. Nevertheless, the adequate use of blood glucose self-monitoring data is very important for treatment of patients with type 2 diabetes mellitus.
Keywords: self-monitoring of blood glucose, type 2 diabetes mellitus, blood glucose monitoring systems, accuracy, diabetes management, glucose meters.
For citation: Ovsyannikov K.V., Praskurnichiy E.A. Self-monitoring of blood glucose levels in patients with type 2 diabetes mellitus. Clinical review for general practice. 2024; 5 (8): 116–124 (In Russ.). DOI: 10.47407/kr2024.5.8.00469
Более полумиллиарда взрослых и 1,2 млн детей и подростков во всем мире в настоящее время страдают сахарным диабетом 1-го типа (СД 1) или СД 2-го типа (СД 2). В 2023 г. 6,7 млн человек умерли либо в результате диабета, либо из-за осложнений диабета, связанных с преобладающим высоким уровнем глюкозы в крови, включая сердечно-сосудистые заболевания и хроническую болезнь почек [1].
Самоконтроль уровня глюкозы в крови был определен несколько десятилетий назад как необходимое условие для оптимизации сахароснижающей терапии пациентов с диабетом [2], особенно для тех, кто находится на инсулинотерапии [3], или тех, кто использует пероральные сахароснижающие препараты, которые могут вызывать гипогликемию. Преимущества структурированного самоконтроля гликемии с точки зрения улучшения управления СД и качества жизни пациентов были показаны неоднократно [4, 5]. Однако существуют также исследования с противоречивыми данными, приводящими к противоположным выводам, которые не показали никакой пользы или выявили только краткосрочные преимущества (≤6 мес) структурированных измерений гликемии для людей с СД 2, не получающих инсулинотерапию [6–8]. И хотя последние исследования вызвали сомнения относительно эффективности структурированного самоконтроля, важно отметить, что в них значения гликемии не использовались для принятия решений о лечении, в то время как краткосрочная польза для пациентов с СД 2 была связана с приверженностью лечению. Чтобы получить оптимальную выгоду от структурированного самоконтроля, полученные значения гликемии должны активно использоваться пациентами с СД или их врачами для принятия терапевтических решений или корректировки терапии, таких как изменение пищевого поведения, образа жизни и/или сахароснижающей терапии [9].
Структурированный самоконтроль чрезвычайно важен, если, например, значения гликемии натощак или после приема пищи превышают клинически определенный целевой уровень глюкозы и необходимы последовательные шаги титрования дозы инсулина, основанные на текущих показаниях уровня гликемии. Кроме того, оптимальное время приема и доза пероральных сахароснижающих препаратов, таких как метформин, производные сульфонилмочевины, ингибиторы дипептидилпептидазы 4 или ингибиторы натрий-глюкозного котранспортера 2, а также их эффект в отношении снижения уровня глюкозы, должны быть подтверждены и при необходимости скорректированы путем определения значений гликемии. Для сахароснижающих препаратов, которые могут вызывать гипогликемию в качестве побочного эффекта, таких как производные сульфонилмочевины, самоконтроль может использоваться для выявления таких гликемических эпизодов для их своевременного купирования и их дальнейшей профилактики. Структурированный самоконтроль необходим для принятия немедленных решений о тактике действий, в то время как использование гликированного гемоглобина (HbA1c) в качестве оценки долгосрочного гликемического контроля и принятия стратегических решений бесполезно в этом отношении [8]. Схема измерения (частота и время измерения уровня глюкозы в крови) может быть адаптирована в зависимости от индивидуальных потребностей пациента [10] (табл. 1). Например, измеряя показатели гликемии до и после еды и до и после физических упражнений соответственно, пациенты с СД могут получить свою индивидуальную «биологическую обратную связь» (рис. 1).


В последние годы интерес и внимание производителей медицинского оборудования и академических кругов были в значительной степени направлены на непрерывный мониторинг глюкозы (НМГ), т.е. постоянное измерение глюкозы в интерстициальной жидкости подкожной [11]. Благодаря улучшенным аналитическим характеристикам последних поколений систем НМГ, самоконтроль уровня глюкозы в крови больше не является единственным надежным вариантом для мониторинга глюкозы. В настоящее время системы НМГ используются многими пациентами с СД 1, а также некоторыми больными с СД 2, по крайней мере, в некоторых странах [11]. Однако, хотя было показано, что использование систем НМГ улучшает результаты терапии для пациентов с СД 1 [12, 13], были получены неоднозначные результаты по использованию систем непрерывного мониторинга глюкозы людьми с СД 2 [14, 15]. Следует иметь в виду, что глюкометры, как правило, более точны, чем системы НМГ [16], и что могут быть различия между концентрацией глюкозы в интерстициальной жидкости и концентрацией глюкозы в кровотоке из-за физиологических процессов [17]. Кроме того, экономическая эффективность использования НМГ у пациентов с СД 2 все еще остается открытым вопросом [15], и во многих странах стоимость систем НМГ является непомерно высокой.
Современные требования к глюкометрам
С тех пор как несколько десятилетий назад в повседневную практику были введены глюкометры [18], технология этих устройств заметно продвинулась вперед. Современные глюкометры небольшие и простые в использовании, требуют очень маленьких образцов капиллярной крови и предоставляют показания в течение нескольких секунд. Кроме того, их удобство использования и, что еще важнее, точность измерения глюкозы значительно улучшились. Последние поколения глюкометров в настоящее время обеспечивают качество измерения глюкозы, близкое к качеству лабораторных анализаторов. Такая высокая точность измерения, а также простота использования помогают избежать неправильных решений о лечении, таких как ошибки дозировки инсулина [19, 20]. Установление стандартов и методологических принципов для оценки точности измерений и оценки производительности пользователей для глюкометров значительно способствуют этому развитию [21, 22]. Глюкометры, представленные сегодня на рынке, соответствуют требованиям к точности, указанным в таких стандартах; однако неоднократно было показано, что существенное число приборов не соответствуют этим требованиям при оценке независимыми исследовательскими центрами [23]. В таком исследовании, проведенном D. Klonoff и соавт. [24], только 33% оцененных глюкометров соответствовали требованиям к точности стандарта Международной организации по стандартизации (ISO) 15197:2013, тогда как в исследовании Плеуса и соавт. [24] 77% оцененных глюкометров соответствовали этому стандарту. В связи с этим рекомендуется учитывать наличие исследований оценки точности конкретной модели глюкометра, а не только связанные с покупкой прямые финансовые затраты. При этом также важно убедиться, что исследования по оценке точности соответствуют стандартам, упомянутым выше, или аналогичной процедуре [21, 22, 25].Необходимо упомянуть, что в повседневной практике на точность измерений глюкометром могут влиять экзогенные соединения, такие как ацетаминофен, аскорбиновая кислота или L-ДОФА, эндогенные факторы (например, повышенный уровень мочевой кислоты или триглицеридов, а также низкий или высокий гематокрит). Кроме того, факторы окружающей среды, такие как давление кислорода (в зависимости от высоты места измерения) или температура, также могут влиять на точность показаний [26]. Соответствующая информация о правильном использовании устройства должна быть предоставлена в инструкции. Довольно часто значимость таких факторов не учитывается лечащим врачом и впоследствии пациентами с СД [26]. Важно учитывать результаты исследований по влиянию интерферирующих факторов, которые проводят некоторые производители глюкометров. Так, например, глюкометры линейки Контур были протестированы на воздействие потенциально интерферирующих веществ, появляющихся в крови при лечении и присутствующих в крови естественным образом: аскорбиновая кислота, парацетамол, дофамин, ибупрофен, метилдопа, пралидоксим, салицилат, толазамид, толбутамид, билирубин, холестерин, креатинин, галактоза. Никакого интерферирующего эффекта не наблюдалось ни для одного вещества при самой высокой концентрации, либо токсической концентрации, либо трехкратной максимальной терапевтической концентрации [27].
 Точность измерений уровня глюкозы различными глюкометрами можно визуализировать графически с помощью графиков, отображающих разницу между результатами измерений, полученными с помощью данной системы самоконтроля уровня глюкозы в крови, и результатами, полученными с помощью лабораторной системы (так называемый график разностей; рис. 2) или прямым сравнением (график сравнения; рис. 3). Такие графики позволяют быстро оценить аналитическую эффективность различных глюкометров. Кроме того, эти приборы можно оценить с точки зрения того, соответствуют ли они требованиям точности, установленным, например, в стандарте ISO 15197, и в какой степени, в различных диапазонах глюкозы [22]. Значения измерений, полученные с помощью точных глюкометров, находятся ближе к линии, указывающей на нулевую разницу (см. рис. 2) или ближе к линии тождества (см. рис. 3) соответственно. Однако графики разностей имеют определенные преимущества по сравнению с графиками рассеяния [28]; например, графики рассеяния показывают только корреляцию между двумя переменными, а не их различия. Значения, полученные с помощью различных глюкометров, могут быть близки к линии идентичности и иметь высокий коэффициент корреляции (r=~1), но все равно иметь соответствующее систематическое различие (смещение), которое не распознается при таком графическом представлении (см. рис. 3). Напротив, эффективность глюкометров, особенно при низких концентрациях глюкозы, можно лучше оценить с помощью графика разности (см. рис. 2). Кроме того, можно оценить смещение между средними различиями в показаниях глюкометров и рассчитать интервал согласия, т.е. определенный интервал различий для результатов метода сравнения, в который попадают 95% измерений.
Точность измерений уровня глюкозы различными глюкометрами можно визуализировать графически с помощью графиков, отображающих разницу между результатами измерений, полученными с помощью данной системы самоконтроля уровня глюкозы в крови, и результатами, полученными с помощью лабораторной системы (так называемый график разностей; рис. 2) или прямым сравнением (график сравнения; рис. 3). Такие графики позволяют быстро оценить аналитическую эффективность различных глюкометров. Кроме того, эти приборы можно оценить с точки зрения того, соответствуют ли они требованиям точности, установленным, например, в стандарте ISO 15197, и в какой степени, в различных диапазонах глюкозы [22]. Значения измерений, полученные с помощью точных глюкометров, находятся ближе к линии, указывающей на нулевую разницу (см. рис. 2) или ближе к линии тождества (см. рис. 3) соответственно. Однако графики разностей имеют определенные преимущества по сравнению с графиками рассеяния [28]; например, графики рассеяния показывают только корреляцию между двумя переменными, а не их различия. Значения, полученные с помощью различных глюкометров, могут быть близки к линии идентичности и иметь высокий коэффициент корреляции (r=~1), но все равно иметь соответствующее систематическое различие (смещение), которое не распознается при таком графическом представлении (см. рис. 3). Напротив, эффективность глюкометров, особенно при низких концентрациях глюкозы, можно лучше оценить с помощью графика разности (см. рис. 2). Кроме того, можно оценить смещение между средними различиями в показаниях глюкометров и рассчитать интервал согласия, т.е. определенный интервал различий для результатов метода сравнения, в который попадают 95% измерений.Так, например, глюкометры Контур ТС и Контур Плюс и глюкометр Контур Плюс Уан в ходе исследований продемонстрировали высокую точность, превосходящую минимальные требования стандарта ISO 15197:2013 [19, 48, 49] . Контур Плюс Уан показал 97,5% измерений, находящихся в пределах ±0,8 ммоль/л при уровне гликемии меньше 5,6 ммоль/л, при этом зафиксировано 95,6% измерений в пределах ±0,6 ммоль/л, что превосходит современные требования ISO [50]. При уровне гликемии более 5,6 ммоль/л в пределах ±15% зафиксировано 99,7%, одновременно было показано, что в пределах ±10% попало 96,7% измерений, что также существенно превосходит требования последнего пересмотра ISO 15197 к точности глюкометров
Роль самоконтроля в терапии СД
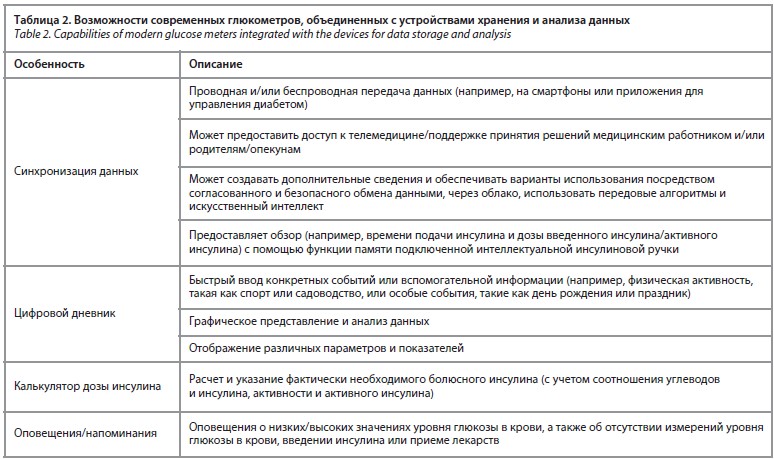
Оптимизация управления диабетом требует от пациентов с СД 2 понимания взаимосвязи между образом жизни, приемом пищи, терапевтическими вмешательствами и текущими значениями гликемии [3], учитываются все факторы, которые обычно включаются в обучение самостоятельному управлению диабетом. Пациенты лучше понимают закономерности и успешнее управляют заболеванием, помещая значения гликемии в такой контекст и корректируя свое лечение в соответствии со своими паттернами гликемии. Чтобы получить информацию для оптимизации терапии, пациенты должны не только быть адекватно обучены и регулярно совершенствовать свои навыки, но и постоянно проводить самоконтроль, и связанное со значениями гликемии управление диабетом должно проводиться часто, последовательно и структурированно [29]. Чтобы упростить анализ громоздких массивов получаемых данных гликемии, современные глюкометры обычно предлагают несколько вариантов загрузки и анализа. Некоторые из существующих глюкометров могут быть подключены проводным или беспроводным способом через Bluetooth к облаку, компьютеру или смартфону, а также к другим устройствам или инструментам для управления диабетом (например, приложениям для смартфонов). Такое подключение позволяет обмениваться данными, так что показатели гликемии, хранящиеся в данном глюкометре, можно загружать и/или обменивать между различными устройствами. Впоследствии данные можно анализировать с помощью специализированных программных инструментов или цифровых мобильных приложений для здоровья. Результаты этого анализа можно использовать для принятия решений по управлению диабетом. Специализированное программное обеспечение или приложения могут, например, напоминать пользователям о запланированных измерениях гликемии или приеме лекарств, вести цифровой дневник, отмечать высокие или низкие значения уровня глюкозы в крови, поддерживать расчет доз болюсного инсулина или связывать значения гликемии с введенными дозами инсулина (табл. 2).
 Напоминания о запланированных измерениях гликемии или приеме лекарств могут способствовать соблюдению режима лечения, что увеличивает пользу от самоконтроля уровня глюкозы в крови у пациентов с СД 2 и впоследствии противодействует существующей клинической инертности [2, 5, 30, 31]. Простой в использовании цифровой дневник (рис. 4) может помочь больным с СД 2 в обсуждении их терапии диабета с лечащими врачами. Например, определенные клинические события, которые не совпадают с повседневным образом жизни, или диетой, или даже болезнью, могут быть записаны таким образом, что позволит провести комплексную ретроспективную оценку. Для тех пациентов с СД 2, которые используют инсулин, наличие регистраторов дозы и времени инъекции, подключенной к умным инсулиновым ручкам, позволяет получить более полную картину их терапевтических решений в отношении значений гликемии, измеренных с помощью глюкометров, объединенных в единую экосистему. Кроме того, калькуляторы болюса, интегрированные в программное обеспечение/приложения, могут снизить неправильные расчеты болюса пользователем и, следовательно, риск гипогликемических событий [32].
Напоминания о запланированных измерениях гликемии или приеме лекарств могут способствовать соблюдению режима лечения, что увеличивает пользу от самоконтроля уровня глюкозы в крови у пациентов с СД 2 и впоследствии противодействует существующей клинической инертности [2, 5, 30, 31]. Простой в использовании цифровой дневник (рис. 4) может помочь больным с СД 2 в обсуждении их терапии диабета с лечащими врачами. Например, определенные клинические события, которые не совпадают с повседневным образом жизни, или диетой, или даже болезнью, могут быть записаны таким образом, что позволит провести комплексную ретроспективную оценку. Для тех пациентов с СД 2, которые используют инсулин, наличие регистраторов дозы и времени инъекции, подключенной к умным инсулиновым ручкам, позволяет получить более полную картину их терапевтических решений в отношении значений гликемии, измеренных с помощью глюкометров, объединенных в единую экосистему. Кроме того, калькуляторы болюса, интегрированные в программное обеспечение/приложения, могут снизить неправильные расчеты болюса пользователем и, следовательно, риск гипогликемических событий [32].Полученные данные по гликемии также можно графически проанализировать и представить в отчетах в виде паттерн-анализа.
В отчете с паттерн-анализом, сформированного из приложения Контур Диабитис, индивидуальные результаты гликемии нанесены на график вдоль оси X (времени) в течение 14-дневного периода, а средние результаты гликемии отображены горизонтальными уровнями различных цветов. Хотя этот анализ фиксирует только закономерности, полученные из измерений глюкозы, и, таким образом, сильно зависит от частоты и времени измерений, он позволяет врачам и пациентам вносить более обоснованные терапевтические корректировки [33]. Кроме того, такие отчеты могут показывать другие параметры и показатели, такие как средняя концентрация глюкозы и стандартное отклонение (SD), процент измерений в целевом диапазоне, выше/ниже целевого диапазона, при этом хорошо идентифицируются закономерности и паттерны гликемии. Эти отчеты не только поддерживают пользователей с точки зрения оптимизации их собственных решений по терапии, но и помогают врачам в оценке успешности или неудачи терапии диабета, включая такие факторы, как приверженность и последующие возможные корректировки терапии. Таким образом, самоконтроль гликемии поддерживает более результативное сотрудничество между пациентом с СД и врачом и не должен рассматриваться как отдельная процедура, а скорее как часть структурированной петли обратной связи, направленной на значительное улучшение клинических результатов у больных СД [34]. Не менее важное значение имеет возможность загрузки данных гликемии в облако (такое, например, как Contour Cloud для глюкометра Контур Плюс Уан). Это не только поддерживает обмен данными и взаимодействие с врачом, появляется возможность более глубокого анализа этих показателей с использованием подходов, использующих передовые алгоритмы, а также в ближайшем будущем и алгоритмы искусственного интеллекта, который создаст дополнительные идеи, имеющие медицинскую ценность [35].
Проблемы и вызовы, связанные с самоконтролем гликемии
Соблюдение самоконтроля уровня глюкозы в крови у пациентов с СД 2, к сожалению, недостаточное, несмотря на усилия специалистов в области диабета и существенный прогресс в сфере технологий глюкометров. Так, одно исследование диабетического образования, самоконтроля и гликемического контроля у больных СД 2 показало, что самое низкое значение комплаентности было получено за тестирование уровня глюкозы в крови, а самое высокое – за прием лекарств, за которым следует соблюдение диеты [36]. Различные поперечные исследования показали, что менее 1/4 пациентов в этих исследованиях проводили самоконтроль уровня глюкозы в крови чаще одного раза в день, а существенная часть больных проводили измерения реже одного раза в неделю, при этом большинство (>70%) не придерживались рекомендаций относительно частоты и времени проведения самоконтроля уровня глюкозы в крови [37–39]. При детальном анализе причин низкого комплаенса больных в отношении самоконтроля уровня глюкозы в крови удалось установить, что они в себя включают [39]: высокую стоимость тест-полосок (37,9%); сложность проведения исследования (28,3%); нехватку времени на проведение тестирования (24,4%); считают ненужным проведение самоконтроля (15,9%); отсутствие знаний о том, как использовать данные самоконтроля для управления гликемией (6,6%). Низкий уровень реализации структурированного самоконтроля обусловлен не только социально-экономическими факторами, но и недостатком знаний у пациентов с СД 2.В одном из исследований, проведенных в Китае, было показано, что эффективность и регулярность проведения самоконтроля может быть значительно улучшена за счет повышения знаний у пациентов с СД 2 посредством обучения и образования [40]. Кроме того, такой образовательный подход в сочетании с расширенными функциями глюкометров, которые были упомянуты выше, может предоставить платформу для взаимодействия между врачом и пациентом, позволяя проводить удаленные консультации и помогая больным с диабетом быстрее достигать своих гликемических целей [41].
Одной из возможных проблем, ухудшающих комплаенс для проведения самоконтроля пациентами, является то, что у врачей нет времени просматривать записи показаний гликемии на листах бумаги, подготовленные больными с СД. Если врач не проявляет достаточного интереса к записям, пациент отчасти демотивируется и часто вообще прекращает проводить измерения [42]. Дополнительными причинами низкой комплаентности в использовании глюкометров могут быть болезненность получения капли капиллярной крови для самоконтроля уровня глюкозы в крови (хотя ланцеты постоянно совершенствуются, и это больше не должно быть сдерживающим фактором). Хронический характер СД означает, что необходимо пожизненное тестирование уровня глюкозы в крови. Изначально каждый пациент с энтузиазмом относится к проверке уровня гликемии, однако со временем мотивация обычно падает, и, за редким исключением, больные СД начинают пропускать измерения или вообще прекращают тестирование. Следует отметить, что социальные сети распространяют фейковые новости, состоящие из всевозможных мифов и неправды о диабете [43], что, к сожалению, приводит к снижению приверженности пациентов к проведению самоконтроля гликемии. Например, обнаруживаются новости и сообщения о том, что высокий уровень глюкозы в крови является нормальной физиологической реакцией и что лечение не требуется. В некоторых сообщениях даже утверждается, что диабета не существует и что это заболевание является творением врачей и фармацевтической промышленности для зарабатывания денег. Существует также большое лобби против научно обоснованных и современных методов лечения. Практикующие «альтернативные» системы (например, аюрведа или гомеопатия) утверждают, что они могут «вылечить» или обратить вспять диабет, тогда как сахароснижающая терапия только маскирует «симптомы» диабета [44]. Пациентов с СД часто привлекает перспектива избавления от болезни, и тем самым такого рода ложные обещания и заявления приводят к ухудшению контроля над диабетом. Решение этих проблем заключается в повышении осведомленности о необходимости проведения самоконтроля гликемии, поскольку отрицательная динамика гликемического контроля при несоблюдении данных врачом рекомендаций с переходом на «альтернативные» методы терапии может послужить наглядной и яркой иллюстрацией неэффективности таких подходов.
Важное значение имеет то, насколько удобным является работа с глюкометром. Национальное многоцентровое исследование в Бразилии показало, что мотивация проведения самоконтроля существенно зависела от используемого устройства (учитывая время получения результатов, количество необходимой крови, используемую технологию), так же как и от характеристик пациентов (возраст, гликемический контроль) [45]. Еще одним вопросом, на который следует обратить внимание, является количество измерений гликемии, необходимых для улучшения гликемического контроля. Так, например, было показано, что использование ограниченной структурированной схемы самоконтроля (натощак, 3 раза в неделю) не улучшило контроль у пациентов с СД 2, не получающих инсулин, что предполагает, что для получения лучших результатов потребуется более интенсивный контроль уровня гликемии [46].
Многие из перечисленных проблем можно решить путем создания программ обучения пациентов с СД. Важность обучения была продемонстрирована в исследовании, в котором обучение самостоятельному подбору доз инсулина сочеталось со структурированным самоконтролем уровня глюкозы в крови. Такой подход продемонстрировал существенное улучшение гликемического контроля у пациентов с СД 2, находящихся на инсулинотерапии с недостижением целевых значений HbA1c на момент включения в это исследование [47]. Такая стратегия может способствовать проведению более быстрой и своевременной коррекции инсулинотерапии в повседневной медицинской практике, отчасти компенсировать клиническую инертность со стороны врачей при интенсификации сахароснижающей терапии и, таким образом, улучшить гликемический контроль и отдаленные исходы заболевания.
Заключение
Самоконтроль гликемии определен как краеугольный камень терапии для пациентов с СД несколько десятилетий назад. Его польза, включая больных СД 2, находящихся на инсулинотерапии, неоспорима. У больных СД 2, не использующих инсулин, эффективность связана с активным использованием значений гликемии для принятия клинических решений или корректировки терапии. Глюкометры, используемые для самоконтроля, заметно изменились с течением времени. Они не только стали более точными, современные глюкометры предлагают несколько вариантов обмена данных и взаимодействия с мобильными телефонами и облачными хранилищами для более удобного и успешного управления гликемией и, таким образом, значительно улучшают отдаленные результаты лечения заболевания. Основными факторами, которые необходимо преодолеть, по-видимому, являются высокая стоимость глюкометров и расходных материалов, а также недостаточное образование пациентов с СД. Устранение этих препятствий приведет не только к улучшению результатов терапии для больных СД, но и к более высокому качеству жизни. Помимо программ по частичному финансированию расходных материалов для глюкометров, сами производители часто проводят специальные акции по снижению стоимости тест-полосок, поступающих в розничные аптечные сети. Цифровые платформы, которые позволяют анализировать данные и безопасно ими обмениваться, а также способствуют образованию и мотивации больных СД, помогают оптимизировать рабочий процесс для врачей и даже являются источником базы данных для проведения исследований. Смартфоны в настоящее время являются наиболее распространенным средством связи во всем мире, а наличие глюкометров с беспроводной передачей данных, с последующим накоплением информации в облачных хранилищах позволяет анализировать результаты терапии и при необходимости ее изменять, в том числе и дистанционно. Ярким примером может служить глюкометр Контур Плюс Уан с высокой точностью измерений, превосходящей требования к точности действующего стандарта ISO, технологией «Второй шанс» – возможность в течение 60 с дополнительно нанести кровь на ту же тест-полоску в случае ее недозаполнения, с беспроводной интеграцией с мобильным приложением Контур Диабитис, а также с облачным хранилищем данных Контур Клауд. Такого рода разработки будут использоваться и в дальнейшем для создания программ поддержки принятия клинического решения, в том числе с помощью алгоритмов и искусственного интеллекта, и играть важную роль в достижении лучшего гликемического управления у больных СД.Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Овсянников Константин Валерьевич – канд. мед. наук, проф. каф. терапии, ФГБУ «ГНЦ ФМБЦ им. А.И. Бурназяна» ФМБА России, руководитель эндокринологического центра ФГБУЗ «Клиническая больница №85». E-mail: kvovsn@gmail.com
Konstantin V. Ovsyannikov – Cand. Sci. (Med.), Burnazyan Federal Medical Biophysical Center of the FMBA of Russia, Head of the Endocrinology Center, Clinical Hospital No85.
E-mail: kvovsn@gmail.com
Праскурничий Евгений Аркадьевич – д-р мед. наук, проф., зав. каф. терапии, ФГБУ «ГНЦ ФМБЦ им. А.И. Бурназяна» ФМБА России. E-mail: praskurnichey@mail.ru; ORCID: 0000-0002-9523-5966
Evgeny A. Praskurnichiy – Dr. Sci. (Med.), Full Prof., Burnazyan Federal Medical Biophysical Center of the FMBA of Russia.
E-mail: praskurnichey@mail.ru; ORCID: 0000-0002-9523-5966
Поступила в редакцию: 21.08.2024
Поступила после рецензирования: 28.08.2024
Принята к публикации: 29.08.2024
Received: 21.08.2024
Revised: 28.08.2024
Accepted: 29.08.2024
Список исп. литературыСкрыть список
3 октября 2024
Количество просмотров: 595