Клинический разбор в общей медицине №02 2020
1International Society “Stress under Control”, Moscow, Russia;
2Sklifosovsky Research Institute of Emergency Medicine, Moscow, Russia;
3Pirogov Russian National Research Medical University, Moscow, Russia;
4Rehabilitation center Rehaline, Krasnogorsk, Russia;
5Russian Medical Academy of Continuous Professional Education, Moscow, Russia;
6National Medical Research Center for Cardiology, Moscow, Russia;
7Tyumen State Medical University, Tyumen, Russia;
8Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russia;
9The Russian Presidential Academy of National Economy and Public Administration, Moscow, Russia;
10Medical center Unison, Moscow, Russia;
11Rehabilitation center Median, Trier, Germany ol_kotova@mail.ru
Abstract
World Health Organization declared COVID-19 outbreak a pandemic on March 11, 2020. Fear of illness, self-isolation/quarantine, and reduced quality of life dramatically increased the prevalence of stress-related disorders in the population. Therefore, it is necessary to implement the preventive health-care measures aimed at short-term and long-term COVID-19 pandemic consequences reduction and promotion of social stability.
Key words: coVId-19, distress, stress-related disorders, treatment, prevention.
For citation: Akarachkova E.S., Beliaev A.A., Blinov D.V. et al. COVID-19 pandemic. Effects of stress. Clinical review for general practice. 2020; 2: 16–24. DOI: 10.47407/kr2020.1.2.00013
Эпидемия COVID-19 стала новым мощным психосоциальным стрессом для населения всего мира. Наблюдаемые ранние стресс-связанные последствия не заканчиваются в момент снятия режима самоизоляции и дистанцирования. Ожидается, что отдаленные последствия еще длительное время будут наблюдаться у населения и негативно влиять на общее соматическое и психическое здоровье людей.
По результатам анализа ранних последствий эпидемии COVID-19 установлено, что отрицательные эмоции (например, тревога, депрессия, возмущение, отрицание) усиливались с течением времени, повышалась чувствительность к социальным рискам, в то время как количество положительных эмоций (например, ощущение счастья) и удовлетворенность жизнью уменьшились. Люди больше заботились о своем здоровье и семье, но меньше заботились об отдыхе (табл. 1) [1].

Благодаря китайскому опыту преодоления эпидемии COVID-19, были выделены 6 групп населения по первоочередности оказания психологической или медицинской помощи [2, 3]:
1. Пациенты с установленным COVID-19.
2. Лица с подозрением на COVID-19.
3. Работники здравоохранения.
4. Лица, непосредственно контактирующие с пациентами с COVID-19.
5. Больные лица с COVID-19, которые отказываются обращаться за помощью.
6. Остальное население.
Ключевым моментом снижения уровня психосоциального напряжения населения в условиях самоизоляции/карантина является донесение достоверной информации о коронавирусной инфекции, особенно в условиях «инфодемии» (переизбыток информации в социальных сетях и средствах массовой информации, что представляет серьезный риск для психического здоровья населения во время эпидемии) [4]:
• вирус может поражать пациентов всех возрастов;
• COVID-19 может проявляться как бессимптомное носительство, острое респираторное заболевание и пневмония;
• тяжелые случаи с большей вероятностью будут среди людей старшего поколения и людей с сопутствующими заболеваниями;
• плохие прогностические факторы: мужской пол, возраст ≥60 лет, исходная диагностированная тяжелая пневмония и задержка в постановке диагноза, множественная инфильтрация легких, лимфопения, бактериальная коинфекция, курение, гипертония;
• на сегодняшний день эффективное лечение SARS-CoV-2 отсутствует;
• в настоящее время самоизоляция/карантинные меры являются единственным способом предотвращения распространения SARS-CoV-2 [5].
Длительно сохраняющийся стресс повреждает механизмы саморегуляции организма. Это приводит к нарушениям биоритмов (сон и бодрствование, суточные колебания уровня гормонов, ритмов дыхания и сердцебиения, проницаемости различных тканевых барьеров), угнетению иммунной системы и подавлению неспецифических защитных реакций. Дистресс и последующая депрессия ослабляют иммунитет и осложняют течение и прогноз любого соматического заболевания, включая инфекционные [7, 8].
Пандемия COVID-19 дала повод вспомнить о так называемой «поведенческой иммунной системе» (the behavioral immune system), которая играет важную роль как в развитии, так и выходе из пандемии. Поведенческая иммунная система – это набор психологических и поведенческих механизмов, позволяющих организму человека, с одной стороны, опознавать инфекции, вредные вещества или вызывающие болезни паразитов, с другой – проявить профилактическое поведение для предотвращения заболеваний, в частности избежать контакта с этими объектами. Люди могут испытывать отрицательные эмоции (например, брезгливость, отвращение, беспокойство и т.д.) и демонстрировать негативную когнитивную оценку для самозащиты. Столкнувшись с потенциальной угрозой заболевания, люди склонны развивать избегающее поведение (например, избегать контактов с людьми с симптомами, напоминающими пневмонию) и строго соблюдать социальные нормы (например, социальное дистанцирование) [9].
Текущая психосоциальная ситуация с эпидемией COVID-19 является мощным хроническим стрессом для населения. В этой связи ожидается рост возникновения и/или обострений хронических соматических заболеваний, а также психических стресс-связанных расстройств, среди которых:
1. Тревожные расстройства, включая острое стрессовое расстройство, посттравматическое стрессовое расстройство (ПТСР), паническое расстройство, агорафобию, социальную фобию, обсессивно-компульсивное расстройство и генерализованное тревожное расстройство.
2. Различные степени депрессии.
3. Выгорание. Медицинские работники в условиях пандемии коронавирусной инфекции являются наиболее уязвимой категорией населения из-за чрезмерной рабочей нагрузки, опасности физического истощения, формирования страха, эмоциональных расстройств и проблем со сном [10].
4. Конверсионные реакции.
В США в ситуации с эпидемией COVID-19 почти 1/2 людей испытывали серьезный уровень тревоги и 40% опасались, что они сами или их близкие могут заболеть COVID-19 в тяжелой форме и умереть. При этом все симптомы чаще встречались у женщин и отрицательно коррелировали с возрастом [11]. Близкие результаты были получены ранее в КНР: симптомы выраженной тревоги отмечались у 30% населения, депрессии – у 17% [12], а травматические стрессовые симптомы – у 35%.
И также эта симптоматика чаще наблюдалась у женщин и учащейся молодежи [13].
ПТСР – частое стресс-связанное состояние при эпидемиях. Введенный в США карантин привел к существенному стрессу среди населения, и его длительность коррелировала с развитием симптомов ПТСР [14]. Симптомы фрустрации, страха, чувство одиночества, социальной отгороженности и отчуждения, разочарования и бесперспективности, ожидание угрозы, оживление негативных переживаний из прошлой жизни (флешбэки), яркие образные представления о собственном заражении коронавирусной инфекцией, ночные кошмары, бессонница, раздражительность и вспышки гнева, домашнее насилие, поведение избегания, иррациональные поступки, включая покупку оружия и военной амуниции, и импульсивные решения бегства из находящихся на карантине населенных пунктов – вот неполный список симптомов ПТСР, массово наблюдающихся в США в период эпидемии COVID-19[15] и являющихся значимыми факторами риска для развития хронического ПТСР [16].
Онлайн-скрининг по нескольким специальным шкалам и опросникам среди более 18 тыс. человек в Италии в период эпидемического пика COVID-19 с 26 марта по 5 апреля 2020 г., т.е. находящихся на карантине уже в течение 3–4 нед, обнаружил, что клинически значимые симптомы ПТСР наблюдались у 37% опрошенных, выраженного стресса – у 22,8%, расстройства адаптации – 21,8%, тревоги – 20,8%, депрессии – 17,3% и бессонницы – у 7,3% респондентов [17].
Наиболее частые среди населения стресс-связанные нарушения поведения:
• Злоупотребление психоактивными веществами: табак, алкоголь и наркотики.
• Насилие, непредумышленное убийство.
• Суицид. Ограничение социальной активности, вынужденная изоляция, обострение внутрисемейных проблем, злоупотребление алкоголем (абузусы), бессонница, нагнетаемая тревожная информация и негативные переживания являются известными факторами повышенного суицидального риска [18].
• Повышенная восприимчивость к несчастным случаям.
• Расстройства пищевого поведения: переедание приводит к ожирению, которое ассоциировано с кардиоваскулярными и мышечно-скелетными проблемами; недоедание может привести к анорексии, которая часто связана с депрессией.
7. Сексуальные дисфункции. Некоторые люди отмечают, что сохранение баланса в семейной жизни в период самоизоляции для них является мощным источником стресса.
Основание для консультации и ведения пациента психиатром:
• наличие у пациента суицидальных мыслей (даже если пациент утверждает, что никогда не совершит суицид, например по религиозным соображениям);
• наличие у пациента суицидальных действий и намерений (например, пациент подбирает метод реализации суицида: оценка высоты падения, количество определенных таблеток и т.д.);
• наличие продуктивной симптоматики (бредовые идеи, галлюцинации), психические заболевания в анамнезе [6].
К современным эффективным психотропным средствам относятся: анксиолитики, антидепрессанты, нейролептики.
1. Анксиолитики. Бензодиазепины по профилю переносимости и безопасности не являются средствами первой линии выбора, назначаются коротко (не более 1 мес) и, скорее всего, будут полезны лицам, испытывающим период острого кризиса или необычно сильный стресс. Бензодиазепины противопоказаны пациентам с коронавирусной инфекцией, так как есть вероятность тяжелого течения инфекции с дыхательными нарушениями, что может усугубиться при назначении бензодиазепинов. Кроме того, лечение бензодиазепинами может ослабить мотивацию личности к поиску эффективного решения для выхода из сложившейся стрессорной ситуации. Задача терапии – сформировать адекватную физиологическую реакцию пациента на стресс и активизировать собственные противотревожные механизмы без истощения ресурсов нервной системы. Неселективные бензодиазепины из-за своего неселективного связывания с бензодиазепиновыми рецепторами 2 и 3-го подтипа могут вызвать множество побочных эффектов [19]. Атипичные бензодиазепины (алпразолам, клоназепам, лоразепам) имеют в 3 раза выше сродство к бензодиазепиновым рецепторам по сравнению с таковым у типичных бензодиазепинов, поэтому оказывают более мощное влияние. Они не вызывают инициального обострения тревоги. Однако по профилю переносимости и безопасности данные препараты не являются средствами 1-й линии выбора. Применение атипичных бензодиазепинов, так же как и типичных, должно проводиться короткими курсами, иногда они рекомендованы в качестве «бензодиазепинового моста» в первые 2–3 нед инициального периода терапии антидепрессантами.
ГАМКергические анксиолитики. Барбитураты. Фенобарбитал – мощный ГАМКергический препарат, эффективно купирует тревогу. Входит в состав многих лекарственных препаратов (Валокордин, Корвалол, Валосердин, Седалгин Нео, Пенталгин Плюс, Андипал, Беллатаминал). Однако побочные эффекты препарата настолько выражены, что ограничивают его применение. Одновременное применение фенобарбитала с другими действующими седативно препаратами приводит к усилению седативно-гипнотического эффекта и может сопровождаться угнетением дыхания и гипотонией (вплоть до коллапса при совместном применении с гипотензивными средствами). Вызывает привыкание (выявляется примерно через 2 нед лечения), лекарственную зависимость (психическую и физическую), синдром отмены и «отдачи». Постановлением Правительства Российской Федерации от 4 февраля 2013 г. №78 фенобарбитал внесен в Перечень наркотических средств, психотропных веществ и их прекурсоров, подлежащих контролю в РФ (Список II – психотропные вещества, оборот которых в РФ ограничен).
Популярные в России препараты из группы ГАМКергических наряду с положительным эффектом могут оказывать негативное влияние. Например, при длительном применении γ-амино-β-фенилмасляной кислоты (производное γ-аминомасляной кислоты со свойствами транквилизатора) необходимо контролировать показатели функции печени и картину периферической крови. В последние годы в зарубежной литературе появились данные о возможном развитии зависимости и синдрома отмены [20].
Анксиолитики с другим механизмом. В комплексной терапии активно и успешно применяются лекарственные средства на основе лекарственных трав, гомеопатические препараты, небензодиазепиновые транквилизаторы. Они оказывают хороший поддерживающий эффект в случае постепенной отмены психотропного лечения.
2. Антидепрессанты – класс психотропных препаратов с широким спектром не только антидепрессивной, но и противотревожной активности (в отличие от анксиолитиков и транквилизаторов, которые не влияют на симптомы депрессии). Антидепрессанты могут эффективно купировать симптомы стресс-связанных расстройств, особенно если их применять в комбинации с психотерапией.
В настоящее время известно, что наиболее мощное влияние оказывают трициклические антидепрессанты (ТЦА). Но у пациентов c соматическими заболеваниями ТЦА – это не препараты 1-й линии выбора в лечении тревоги и депрессии, что связано с негативным лекарственным взаимодействием и широким спектром их побочных эффектов (снижение секреции бронхиальных желез, угнетение кроветворения, эозинофилия, ортостатическая гипотензия, проаритмогенный эффект, нарушение проводимости, синусовая тахикардия, снижение сократимости миокарда, гиперсекреция пролактина, гипогликемия, сексуальные расстройства, атония мочевого пузыря, увеличение массы тела, снижение секреции слюнных желез, ослабление перистальтики кишечника, гепатотоксическое действие, снижение активности кислотно-пептического действия). К современным средствам первого выбора для лечения как патологической тревоги, так и депрессии относятся селективные ингибиторы обратного захвата серотонина (СИОЗС) [21]. Они рекомендованы к широкому применению и имеют преимущества перед ТЦА: наряду с клиническим эффектом (противотревожный, антидепрессивный, антипанический, анальгетический) они лишены большинства побочных эффектов ТЦА. Спектр побочных эффектов СИОЗС ограничивается гипогликемией, сексуальными расстройствами, снижением массы тела, снижением секреции слюнных желез. Есть риск обострения тревоги, усиления перистальтики кишечника, тошноты, других диспепсических расстройств в течение первых нескольких недель лечения, нивелировать которые можно приемом препарата после полноценного приема пищи и назначением противотревожных препаратов коротким курсом.
У пожилых людей СИОЗС могут приводить к нежелательным взаимодействиям. СИОЗС не следует назначать пациентам, принимающим нестероидные противовоспалительные препараты, так как увеличивается риск гастроинтестинального кровотечения, а также пациентам, принимающим варфарин, гепарин, так как усиливается антитромботический эффект с угрозой кровотечения [21].
3. Нейролептики могут применяться в комплексной терапии таких видов патологической тревоги, как паническое расстройство, генерализованное тревожное расстройство, смешанное тревожно-депрессивное расстройство и др. Нейролептики рекомендуются для усиления эффектов СИОЗС – стратегия аугментации.
Нейролептики нуждаются в титрации дозы: начиная с 1/3–1/4 начальной дозы и доводя постепенно каждые 3–7 дней при необходимости до максимальной ежедневной дозы.
Длительность терапии составляет в среднем 2 мес, при необходимости более длительного приема следует проводить оценку уровня пролактина [6].
Продолжительность курсового лечения:
• через 2 нед от начала использования полноценной терапевтической дозы СИОЗС необходимо оценить начальную эффективность и наличие побочных эффектов от лечения. В этот период возможно применение «нейролептического моста;
• при хорошей и умеренной переносимости, а также при признаках положительной динамики в состоянии пациента необходимо продолжить терапию сроком до 12 нед. В этот период обязательно обучение базовым навыкам стрессоустойчивости;
• через 12 нед следует решать вопрос о продолжении терапии (минимум еще на 6 мес) или поиске альтернативных методов. Цель терапии – достижение ремиссии, которую можно определить, как отсутствие симптомов тревоги и/или депрессии (абсолютный критерий ремиссии ≤7 баллов по шкале Гамильтона) с возвращением к состоянию, которое было до начала заболевания. Для пациента наиболее важным критерием ремиссии является улучшение настроения, появление оптимистического настроя, уверенности в себе и возвращение к нормальному уровню социального и личностного функционирования, характерного данному человеку до начала заболевания [6].
Тактика отмены психотропного препарата зависит в первую очередь от психологического настроя пациента. Отмена препарата может происходить резко, так называемый «обрыв» лечения. Однако при наличии у больного страха перед отменой длительно принимаемого средства сама отмена препарата может вызвать ухудшение состояния. В подобных ситуациях рекомендуют постепенную отмену (градуированная отмена) или перевод пациента на «мягкие» анксиолитики, в том числе растительные или гомеопатические средства [22].
Немедикаментозная терапия. Психотерапия проводится врачом-психотерапевтом после психологического консультирования, которое позволяет отличить нормальный (физиологический) ответ на стрессоры от неадекватного, а также значительно повышает эффективность проводимого медикаментозного лечения [23]. К пациенту, направляемому к психотерапевту, предъявляются основные требования:
• сохранность структуры личности;
• ограничения, связанные с возрастом, уровнем интеллекта и культуральными особенностями;
• достаточная мотивация к прохождению курса психотерапии.
Аутотренинг (аутогенная тренировка) – наиболее простая для освоения и практики психотерапевтическая методика с хорошей эффективностью при регулярном применении. Методика аутогенной тренировки (аутотренинга) основана на применении мышечной релаксации, самовнушении и аутодидактике (самовоспитании). Противопоказания к применению аутотренинга: состояния неясного сознания и бреда, острые соматические заболевания, панические атаки.
 Основы стрессоустойчивости включают общие рекомендации по организации сна, физической активности, питания, а также базовые антистресс-навыки.
Основы стрессоустойчивости включают общие рекомендации по организации сна, физической активности, питания, а также базовые антистресс-навыки.
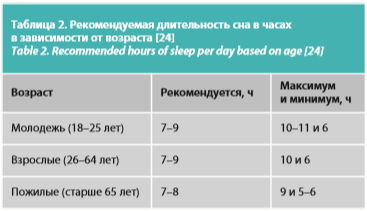
Сон. Человеку нужно спать столько часов, сколько требуется организму (табл. 2). Для профилактики отдаленных и ранних последствий эпидемии данная рекомендация является основой стрессоустойчивости.
Для нормализации сна в период самоизоляции в первую очередь пациента необходимо научить соблюдать правила гигиены сна, которые позволят улучшить наступление сна, а также сформируют благоприятные привычки на будущее.
Питание играет косвенную роль в реакции на стресс. Но правильное питание способствует улучшению общего состояния человека. Здоровые пищевые привычки уменьшают подверженность стрессу. Питательные вещества, витамины и микроэлементы должны поступать в организм с пищей. Их соотношение должно быть сбалансировано. С 2016 г. для россиян ежедневная пищевая профилактика стресса состоит в потреблении 15% белков, 18% жиров, 67% углеводов. Врач должен рекомендовать пациенту есть сбалансированную пищу по зерновым (40%), овощам (25%), бобовым (20%), фруктам (10%) и животным продуктам (5%) в каждый прием пищи.
Важно, что кофеин стимулирует реакцию на стресс. Люди, употребляющие более 600 мг кофе в день (около 5 или 6 чашек обычного кофе), подвергаются риску стать зависимыми. Безопасным для взрослых считается потребление кофеина менее 300 мг в день.
Регулярная физическая активность позволяет снять напряжение, повысить адаптацию и стрессоустойчивость. Общие рекомендации: не менее 30 мин физической активности умеренной интенсивности (особенно аэробные упражнения, такие как бег трусцой, быстрая ходьба, езда на велосипеде или гребля) 5 раз в неделю [25].
Рекомендации применимы также и для пожилых людей с инвалидностью, однако они могут быть скорректированы в каждом отдельном случае с учетом текущего состояния здоровья. Люди, ведущие пассивный образ жизни или имеющие какие-либо ограничения в связи с болезнями, могут чувствовать себя лучше даже при минимальном регулярном уровне физической активности.
Базовые антистрессовые навыки направлены на повышение стрессоустойчивости, физиологического баланса и позитивного аффекта у человека. Особенно это важно в период самоизоляции. Это основные навыки, которые пациент ежедневно может развивать самостоятельно.
Диафрагмальное дыхание, т.е. медленное, глубокое дыхание животом, которое может оказать положительное влияние в моменты гнева или сильных эмоций, потому что медленный и глубокий выдох способствует замедлению сердечного ритма. Пациента следует предупредить, что это не терапия «скорой помощи», но скорее долговременная тренировка, которая коренным образом улучшает здоровье и успокаивает реакции организма.
Регулярные упражнения, развивающие гибкость, помогают снять напряжение крупных мышц тела, которое неизбежно возникает в результате стресса. Это мягкое растягивание рук и ног, сгибание головы из стороны в сторону, круговые движения плечами и растягивание задней поверхности ног. Особенно это важно для людей, которые долго работают за компьютером, что приводит к мышечному напряжению. Таким пациентам следует делать так называемые стретчинг-перерывы через каждые 30 мин или час работы.
Чувство юмора и смех позитивно влияют на стрессоустойчивость. Юмор и здоровый смех повышают естественную активность нейроиммунной системы.
Научить пациента адекватному выходу эмоций: личные дневники, беседа (разговор), воспроизведение плача, смех и крик в соответствующей обстановке, где эмоции могут быть естественно выражены.
Смена деятельности дает возможность переключить внимание пациента и легче пережить влияние стресса, но при этом не учит избеганию реальности и призвана сокращать периоды ожидания отрицательных последствий стресса, способствует более быстрому восстановлению. Сменой деятельности могут быть такие различные позитивные моменты в жизни, как совместное времяпрепровождение со значимыми людьми, расслабление в тихом спокойном месте и обстановке. Релаксационные тренировки (обучение расслаблению) – это естественный «противовес» реакции напряжения, предназначенный для минимизации негативных реакций на стресс.
Можно рекомендовать следующую последовательность выполнения релаксационных тренировок:
• выберите спокойное место;
• сядьте удобно в комфортной позе;
• закройте глаза;
• расслабьте свои мышцы;
• дышите медленно и естественно;
• будьте пассивными; позвольте мыслям свободно приходить и уходить;
• продолжайте этот процесс около 20 мин; не включайте будильник;
• когда будете готовы, откройте глаза и снова займитесь своими делами.
Более сложные формы релаксации включают в себя медитацию, прогрессивное мышечное расслабление, а также комплекс методик с психотерапевтом и/или психологом [6].
Таким образом, пациент, который пришел на прием к врачу по окончании периода самоизоляции наряду с соматическими и неврологическими расстройствами может иметь психические и поведенческие нарушения, что отражает вовлечение всех систем организма в стресс-индуцированные реакции. Врач может дать конкретные лечебно-профилактические рекомендации, выполнение которых поможет пациенту успешно преодолеть последствия эпидемии, а также повысить стрессоустойчивость и качество последующей жизни.
2. Поддерживайте безопасные человеческие и социальные контакты: общайтесь с друзьями, членами семьи и близкими на расстоянии. Видеочаты или групповые звонки с членами семьи могут помочь уменьшить ощущение одиночества и социальной незащищенности.
3. Поддерживайте свой обычный ритм: соблюдайте обычный ритм жизни, поддерживая регулярные ритмы сна и бодрствования и схемы питания. Для профилактики аддиктивного поведения рекомендуется интеллектуальная, физическая и социальная (даже виртуальная) деятельность.
4. Сосредоточьтесь на пользе изоляции: необходимо осознавать, что это временные меры, изоляция необходима для защиты нашего собственного здоровья и здоровья других людей.
5. Обратитесь за профессиональной помощью, когда это необходимо. Обратитесь за помощью к психиатру, если последствия стресса становятся слишком агрессивными.
Из анамнеза: подобные приступы беспокоят часто с апреля 2020 г., были спровоцированы чередой стрессовых ситуаций (вынужденная самоизоляция, смерть пожилых родственников от COVID-ассоциированной инфекции).
Со слов пациентки с подросткового возраста стала отмечать повышенную тревожность с проявлениями мышечной дрожи в конечностях и теле при страхе и напряжении.
В апреле была консультирована дистанционно кардиологом, установлен диагноз: соматоформная вегетативная дисфункция, соматоформная дисфункция вегетативной нервной системы, артериальная гипертензия (?). Был начат прием гипотензивной терапии: Конкор и Арифон. Однако приступы страха, повышения артериального давления, боли в грудной клетке и нарушения сна стали чаще и интенсивнее, присоединилась агорафобия. Психотропную терапию не получала.
Объективно: без очаговой неврологической симптоматики, симптом Хвостека 3-й степени, высокие сухожильные рефлексы (без патологических знаков), влажные кисти и стопы. Сколиоз, косой таз, болезненность при пальпации мышц шеи и паравертебральных мышц с акцентом справа, а также мышц, окружающих правый плечевой сустав, плоскостопие, деформация грудной клетки (с детства).
Диагноз: расстройство вегетативной нервной системы неуточненное; синдром тревожного расстройства, панические атаки как стресс-связанное последствие эпидемии COVID-19; синдром дисплазии соединительной ткани; сколиоз, косой таз, плоскостопие.
Рекомендовано:
1. Консультация ортопеда.
2. Продолжить прием препаратов Конкор и Арифон до получения результатов суточного мониторирования артериального давления.
3. Сертралин 50 мг 1 таблетка вечером после еды (6 мес).
4. Хлорпротиксен 15 мг по 1 таблетке утром и на ночь (до 2 мес), затем 1 таблетка на ночь (до 6 мес).
5. Цитрат магния (400 мг/сут) по 2 таблетки 2 раза в день до 6 ч вечера (6 мес).
6. Грандаксин по 50 мг, по 1 таблетке 3 раза в день (2 нед).
7. Мелатонин 3 мг, по 1 таблетке за 40 мин до сна (6 мес), ложиться спать в 9–10 ч вечера, подъем не позднее 8–9 ч утра.
8. Фитнес (кардиотренировки) или танцы 5–7 раз
в неделю по 30–60 мин в день.
Пациентка Е., 43 года. Обратилась в июне 2020 г. с жалобами на нарушения сна из-за боли в спине и груди, жжение между лопаток в течение около 2 мес.
Из анамнеза: спит менее 5 ч, боится спать, потому что болит спина, это будит пациентку. Боль сопровождается страхом, потливостью, сердцебиением, удушьем.
У родной сестры пациентки была диагностирована коронавирусная пневмония с выраженными дыхательными нарушениями.
Объективно: эмоционально лабильна.
В неврологическом статусе: красный стойкий дермографизм, симптом Хвостека 3-й степени, высокие сухожильные рефлексы, без патологических знаков.
Чувствует себя виноватой, но четких аргументов не приводит (абстрактное чувство вины, идеи самообвинения), настроение снижено.
Имеют место суицидальные мысли.
Консультирована психиатром: тревожно-депрессивное расстройство, тяжелая степень; панические атаки, инсомния.
Рекомендации: от госпитализации в кризисное отделение отказалась.
Назначено:
1. Кветиапин 50 мг 2 раза в сутки (с титрованием дозы с 1/2 таблетки 25 мг). Кветиапин по 25 мг – 1 таблетка на ночь, 3 дня, далее – 2 таблетки на ночь. При условии восстановления сна – остановиться на дозе 50 мг, если инсомния не корректируется – продолжить титровать препарат по 25 мг каждые 3–5 дней до достижения эффективной дозировки (легкое засыпание, глубокий сон, легкое пробуждение). Длительность – до года.
2. Атаракс по 25 мг, 1/4 таблетки – утром, 1/4 таблетки – в обед, 1 таблетка – на ночь, при недостаточной эффективности – увеличение дозировки до целой таблетки 3–4 раза в день (с титрованием дозы с 1/4 таблетки 25 мг).
3. Мелатонин 3 мг на ночь.
Наблюдение и повторный осмотр психиатра.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Акарачкова Елена Сергеевна – д-р мед. наук, врач-невролог, президент АНО «МО "Стресс под контролем"»; зам. глав. врача реабилитационного центра Rehaline, г. Красногорск. E-mail: nevrorus@mail.ru
Elena S. Akarachkova – D. Sci. (Med.), International Society “Stress under Control”, Rehabilitation center Rehaline, Krasnogorsk. E-mail: nevrorus@mail.ru
Беляев Антон Андреевич – врач-невролог, мл. науч. сотр. отд-ния неотложной сосудистой хирургии, ГБУЗ «НИИ СП им. Н.В. Склифосовского»
Anton A. Beliaev – Research Assistant, Sklifosovsky Research Institute of Emergency Medicine
Блинов Дмитрий Владиславович – канд. мед. наук, врач-невролог, науч. сотр., ФГАОУ ВО «РНИМУ им. Н.И. Пирогова»
Dmitrii V. Blinov – Cand. Sci. (Med.), Pirogov Russian National Research Medical University, Moscow, Russia
Бугорский Евгений Владимирович – врач-невролог, глав. врач реабилитационного центра Rehaline, г. Красногорск
Evgenii V. Bugorskii – Chief doctor, Rehabilitation center Rehaline, Krasnogorsk
Кадырова Лидия Ринадовна – канд. мед. наук, врач-невролог, засл. врач Республики Татарстан, доц. каф. неврологии и мануальной терапии, ФГБОУ ДПО РМАНПО, чл. Российской ассоциации по остеопорозу, чл. Республиканского Научного общества неврологов г. Казань
Lidiya R. Kadyrova – Cand. Sci. (Med.), Russian Medical Academy of Continuous Professional Education
Котова Ольга Владимировна – канд. мед. наук, врач-невролог, психиатр, ФГБУ «НМИЦ кардиологии», вице-президент АНО «МО “Стресс под контролем”». E-mail: ol_kotova@mail.ru
Olga V. Kotova – Cand. Sci. (Med.), National Medical Research Center for Cardiology, International Society “Stress under Control”. E-mail: ol_kotova@mail.ru
Лебедева Джинна Ивановна – канд. мед. наук, доц., ФГБОУ ВО «Тюменский ГМУ», ГАУЗ ТО «Областной лечебно-реабилитационный центр»
Jinna I. Lebedeva – Cand. Sci. (Med.), Tyumen State Medical University
Орлова Александра Сергеевна – канд. мед. наук, доц., каф. патологии человека, ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Alexandra S. Orlova – Cand. Sci. (Med.), Sechenov First Moscow State Medical University (Sechenov University)
Травникова Елена Валерьевна – реабилитолог, Российская академия народного хозяйства и государственной службы при Президенте Российской Федерации
Elena V. Travnikova – rehabilitologist, The Russian Presidential Academy of National Economy and Public Administration
Царева Елена Вячеславовна – врач-невролог, сомнолог, МЦ «Унисон»
Elena V. Tsareva – neurologist, Medical center "Unison"
Яковлев Олег Николаевич – психоневролог, психоаналитик, зав. отд-нием психосоматики клиники «Медиан», руководитель амбулатории, г. Трир, ФРГ
Oleg N. Yakovlev – Chtfartz Privatpraxis Trier, Attending physician Median Rhea-Zentrum Bernkastel-Kues, Fachartzt Universitatsklinik Saarland, Homburg
Статья поступила в редакцию / The article received: 24.07.2020
Статья принята к печати / The article approved for publication: 21.08.2020
Клинический разбор в общей медицине №02 2020
Эпидемия COVID-19. Стресс-связанные последствия
Номера страниц в выпуске:16-24
Аннотация
Всемирная организация здравоохранения 11 марта 2020 г. объявила вспышку COVID-19 пандемией. Страх перед болезнью, самоизоляция/карантин, снижение качества жизни резко повысили уровень стресс-связанных расстройств среди населения. В этой связи необходимо внедрение лечебно-профилактических мероприятий для снижения риска ранних и отдаленных последствий, вызванных эпидемией COVID-19, и содействия социальной стабильности.
Ключевые слова: COVID-19, дистресс, стресс-связанные расстройства, лечение, профилактика.
Для цитирования: Акарачкова Е.С., Беляев А.А., Блинов Д.В. и др. Эпидемия COVID-19. Стресс-связанные последствия. Клинический разбор в общей медицине. 2020; 2: 16–24. DOI: 10.47407/kr2020.1.2.00013
Всемирная организация здравоохранения 11 марта 2020 г. объявила вспышку COVID-19 пандемией. Страх перед болезнью, самоизоляция/карантин, снижение качества жизни резко повысили уровень стресс-связанных расстройств среди населения. В этой связи необходимо внедрение лечебно-профилактических мероприятий для снижения риска ранних и отдаленных последствий, вызванных эпидемией COVID-19, и содействия социальной стабильности.
Ключевые слова: COVID-19, дистресс, стресс-связанные расстройства, лечение, профилактика.
Для цитирования: Акарачкова Е.С., Беляев А.А., Блинов Д.В. и др. Эпидемия COVID-19. Стресс-связанные последствия. Клинический разбор в общей медицине. 2020; 2: 16–24. DOI: 10.47407/kr2020.1.2.00013
COVID-19 pandemic. Effects of stress
Elena S. Akarachkova1,4, Anton A. Beliaev2, Dmitrii V. Blinov3, Evgenii V. Bugorskii4, Lidiya R. Kadyrova5, Olga V. Kotova1,6, Jinna I. Lebedeva7, Alexandra S. Orlova8, Elena V. Travnikova9, Elena V. Tsareva10, Oleg N. Yakovlev111International Society “Stress under Control”, Moscow, Russia;
2Sklifosovsky Research Institute of Emergency Medicine, Moscow, Russia;
3Pirogov Russian National Research Medical University, Moscow, Russia;
4Rehabilitation center Rehaline, Krasnogorsk, Russia;
5Russian Medical Academy of Continuous Professional Education, Moscow, Russia;
6National Medical Research Center for Cardiology, Moscow, Russia;
7Tyumen State Medical University, Tyumen, Russia;
8Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russia;
9The Russian Presidential Academy of National Economy and Public Administration, Moscow, Russia;
10Medical center Unison, Moscow, Russia;
11Rehabilitation center Median, Trier, Germany ol_kotova@mail.ru
Abstract
World Health Organization declared COVID-19 outbreak a pandemic on March 11, 2020. Fear of illness, self-isolation/quarantine, and reduced quality of life dramatically increased the prevalence of stress-related disorders in the population. Therefore, it is necessary to implement the preventive health-care measures aimed at short-term and long-term COVID-19 pandemic consequences reduction and promotion of social stability.
Key words: coVId-19, distress, stress-related disorders, treatment, prevention.
For citation: Akarachkova E.S., Beliaev A.A., Blinov D.V. et al. COVID-19 pandemic. Effects of stress. Clinical review for general practice. 2020; 2: 16–24. DOI: 10.47407/kr2020.1.2.00013
Эпидемия COVID-19 стала новым мощным психосоциальным стрессом для населения всего мира. Наблюдаемые ранние стресс-связанные последствия не заканчиваются в момент снятия режима самоизоляции и дистанцирования. Ожидается, что отдаленные последствия еще длительное время будут наблюдаться у населения и негативно влиять на общее соматическое и психическое здоровье людей.
По результатам анализа ранних последствий эпидемии COVID-19 установлено, что отрицательные эмоции (например, тревога, депрессия, возмущение, отрицание) усиливались с течением времени, повышалась чувствительность к социальным рискам, в то время как количество положительных эмоций (например, ощущение счастья) и удовлетворенность жизнью уменьшились. Люди больше заботились о своем здоровье и семье, но меньше заботились об отдыхе (табл. 1) [1].

Благодаря китайскому опыту преодоления эпидемии COVID-19, были выделены 6 групп населения по первоочередности оказания психологической или медицинской помощи [2, 3]:
1. Пациенты с установленным COVID-19.
2. Лица с подозрением на COVID-19.
3. Работники здравоохранения.
4. Лица, непосредственно контактирующие с пациентами с COVID-19.
5. Больные лица с COVID-19, которые отказываются обращаться за помощью.
6. Остальное население.
Ключевым моментом снижения уровня психосоциального напряжения населения в условиях самоизоляции/карантина является донесение достоверной информации о коронавирусной инфекции, особенно в условиях «инфодемии» (переизбыток информации в социальных сетях и средствах массовой информации, что представляет серьезный риск для психического здоровья населения во время эпидемии) [4]:
• вирус может поражать пациентов всех возрастов;
• COVID-19 может проявляться как бессимптомное носительство, острое респираторное заболевание и пневмония;
• тяжелые случаи с большей вероятностью будут среди людей старшего поколения и людей с сопутствующими заболеваниями;
• плохие прогностические факторы: мужской пол, возраст ≥60 лет, исходная диагностированная тяжелая пневмония и задержка в постановке диагноза, множественная инфильтрация легких, лимфопения, бактериальная коинфекция, курение, гипертония;
• на сегодняшний день эффективное лечение SARS-CoV-2 отсутствует;
• в настоящее время самоизоляция/карантинные меры являются единственным способом предотвращения распространения SARS-CoV-2 [5].
Психофизиология стресса и клинические проявления стресса
Во время экстренных стрессовых ситуаций требуется мобилизация ресурсов, чтобы справиться с воздействием стрессоров. Но подобные реакции начинают представлять риск для здоровья, если они поддерживаются в течение длительного периода, случаются часто или с высокой интенсивностью, приводя к развитию соматических, поведенческих и психологических расстройств. Стресс, особенно хронический, рассматривается в качестве высокого фактора риска для развития различных заболеваний и расстройств [6].Длительно сохраняющийся стресс повреждает механизмы саморегуляции организма. Это приводит к нарушениям биоритмов (сон и бодрствование, суточные колебания уровня гормонов, ритмов дыхания и сердцебиения, проницаемости различных тканевых барьеров), угнетению иммунной системы и подавлению неспецифических защитных реакций. Дистресс и последующая депрессия ослабляют иммунитет и осложняют течение и прогноз любого соматического заболевания, включая инфекционные [7, 8].
Пандемия COVID-19 дала повод вспомнить о так называемой «поведенческой иммунной системе» (the behavioral immune system), которая играет важную роль как в развитии, так и выходе из пандемии. Поведенческая иммунная система – это набор психологических и поведенческих механизмов, позволяющих организму человека, с одной стороны, опознавать инфекции, вредные вещества или вызывающие болезни паразитов, с другой – проявить профилактическое поведение для предотвращения заболеваний, в частности избежать контакта с этими объектами. Люди могут испытывать отрицательные эмоции (например, брезгливость, отвращение, беспокойство и т.д.) и демонстрировать негативную когнитивную оценку для самозащиты. Столкнувшись с потенциальной угрозой заболевания, люди склонны развивать избегающее поведение (например, избегать контактов с людьми с симптомами, напоминающими пневмонию) и строго соблюдать социальные нормы (например, социальное дистанцирование) [9].
Текущая психосоциальная ситуация с эпидемией COVID-19 является мощным хроническим стрессом для населения. В этой связи ожидается рост возникновения и/или обострений хронических соматических заболеваний, а также психических стресс-связанных расстройств, среди которых:
1. Тревожные расстройства, включая острое стрессовое расстройство, посттравматическое стрессовое расстройство (ПТСР), паническое расстройство, агорафобию, социальную фобию, обсессивно-компульсивное расстройство и генерализованное тревожное расстройство.
2. Различные степени депрессии.
3. Выгорание. Медицинские работники в условиях пандемии коронавирусной инфекции являются наиболее уязвимой категорией населения из-за чрезмерной рабочей нагрузки, опасности физического истощения, формирования страха, эмоциональных расстройств и проблем со сном [10].
4. Конверсионные реакции.
В США в ситуации с эпидемией COVID-19 почти 1/2 людей испытывали серьезный уровень тревоги и 40% опасались, что они сами или их близкие могут заболеть COVID-19 в тяжелой форме и умереть. При этом все симптомы чаще встречались у женщин и отрицательно коррелировали с возрастом [11]. Близкие результаты были получены ранее в КНР: симптомы выраженной тревоги отмечались у 30% населения, депрессии – у 17% [12], а травматические стрессовые симптомы – у 35%.
И также эта симптоматика чаще наблюдалась у женщин и учащейся молодежи [13].
ПТСР – частое стресс-связанное состояние при эпидемиях. Введенный в США карантин привел к существенному стрессу среди населения, и его длительность коррелировала с развитием симптомов ПТСР [14]. Симптомы фрустрации, страха, чувство одиночества, социальной отгороженности и отчуждения, разочарования и бесперспективности, ожидание угрозы, оживление негативных переживаний из прошлой жизни (флешбэки), яркие образные представления о собственном заражении коронавирусной инфекцией, ночные кошмары, бессонница, раздражительность и вспышки гнева, домашнее насилие, поведение избегания, иррациональные поступки, включая покупку оружия и военной амуниции, и импульсивные решения бегства из находящихся на карантине населенных пунктов – вот неполный список симптомов ПТСР, массово наблюдающихся в США в период эпидемии COVID-19[15] и являющихся значимыми факторами риска для развития хронического ПТСР [16].
Онлайн-скрининг по нескольким специальным шкалам и опросникам среди более 18 тыс. человек в Италии в период эпидемического пика COVID-19 с 26 марта по 5 апреля 2020 г., т.е. находящихся на карантине уже в течение 3–4 нед, обнаружил, что клинически значимые симптомы ПТСР наблюдались у 37% опрошенных, выраженного стресса – у 22,8%, расстройства адаптации – 21,8%, тревоги – 20,8%, депрессии – 17,3% и бессонницы – у 7,3% респондентов [17].
Наиболее частые среди населения стресс-связанные нарушения поведения:
• Злоупотребление психоактивными веществами: табак, алкоголь и наркотики.
• Насилие, непредумышленное убийство.
• Суицид. Ограничение социальной активности, вынужденная изоляция, обострение внутрисемейных проблем, злоупотребление алкоголем (абузусы), бессонница, нагнетаемая тревожная информация и негативные переживания являются известными факторами повышенного суицидального риска [18].
• Повышенная восприимчивость к несчастным случаям.
• Расстройства пищевого поведения: переедание приводит к ожирению, которое ассоциировано с кардиоваскулярными и мышечно-скелетными проблемами; недоедание может привести к анорексии, которая часто связана с депрессией.
7. Сексуальные дисфункции. Некоторые люди отмечают, что сохранение баланса в семейной жизни в период самоизоляции для них является мощным источником стресса.
Основание для консультации и ведения пациента психиатром:
• наличие у пациента суицидальных мыслей (даже если пациент утверждает, что никогда не совершит суицид, например по религиозным соображениям);
• наличие у пациента суицидальных действий и намерений (например, пациент подбирает метод реализации суицида: оценка высоты падения, количество определенных таблеток и т.д.);
• наличие продуктивной симптоматики (бредовые идеи, галлюцинации), психические заболевания в анамнезе [6].
Терапия стресс-связанных последствий эпидемии COVID-19
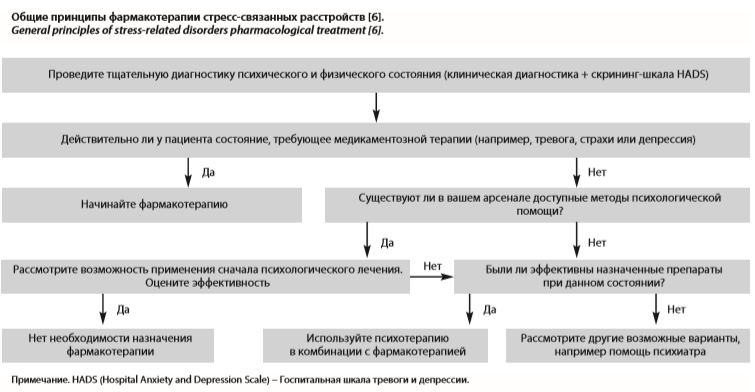
Фармакотерапия – важный элемент лечения и профилактики рецидива стресс-связанных расстройств. Далее приводится алгоритм по выбору фармакологической терапии (см. рисунок) [6].К современным эффективным психотропным средствам относятся: анксиолитики, антидепрессанты, нейролептики.
1. Анксиолитики. Бензодиазепины по профилю переносимости и безопасности не являются средствами первой линии выбора, назначаются коротко (не более 1 мес) и, скорее всего, будут полезны лицам, испытывающим период острого кризиса или необычно сильный стресс. Бензодиазепины противопоказаны пациентам с коронавирусной инфекцией, так как есть вероятность тяжелого течения инфекции с дыхательными нарушениями, что может усугубиться при назначении бензодиазепинов. Кроме того, лечение бензодиазепинами может ослабить мотивацию личности к поиску эффективного решения для выхода из сложившейся стрессорной ситуации. Задача терапии – сформировать адекватную физиологическую реакцию пациента на стресс и активизировать собственные противотревожные механизмы без истощения ресурсов нервной системы. Неселективные бензодиазепины из-за своего неселективного связывания с бензодиазепиновыми рецепторами 2 и 3-го подтипа могут вызвать множество побочных эффектов [19]. Атипичные бензодиазепины (алпразолам, клоназепам, лоразепам) имеют в 3 раза выше сродство к бензодиазепиновым рецепторам по сравнению с таковым у типичных бензодиазепинов, поэтому оказывают более мощное влияние. Они не вызывают инициального обострения тревоги. Однако по профилю переносимости и безопасности данные препараты не являются средствами 1-й линии выбора. Применение атипичных бензодиазепинов, так же как и типичных, должно проводиться короткими курсами, иногда они рекомендованы в качестве «бензодиазепинового моста» в первые 2–3 нед инициального периода терапии антидепрессантами.
ГАМКергические анксиолитики. Барбитураты. Фенобарбитал – мощный ГАМКергический препарат, эффективно купирует тревогу. Входит в состав многих лекарственных препаратов (Валокордин, Корвалол, Валосердин, Седалгин Нео, Пенталгин Плюс, Андипал, Беллатаминал). Однако побочные эффекты препарата настолько выражены, что ограничивают его применение. Одновременное применение фенобарбитала с другими действующими седативно препаратами приводит к усилению седативно-гипнотического эффекта и может сопровождаться угнетением дыхания и гипотонией (вплоть до коллапса при совместном применении с гипотензивными средствами). Вызывает привыкание (выявляется примерно через 2 нед лечения), лекарственную зависимость (психическую и физическую), синдром отмены и «отдачи». Постановлением Правительства Российской Федерации от 4 февраля 2013 г. №78 фенобарбитал внесен в Перечень наркотических средств, психотропных веществ и их прекурсоров, подлежащих контролю в РФ (Список II – психотропные вещества, оборот которых в РФ ограничен).

Популярные в России препараты из группы ГАМКергических наряду с положительным эффектом могут оказывать негативное влияние. Например, при длительном применении γ-амино-β-фенилмасляной кислоты (производное γ-аминомасляной кислоты со свойствами транквилизатора) необходимо контролировать показатели функции печени и картину периферической крови. В последние годы в зарубежной литературе появились данные о возможном развитии зависимости и синдрома отмены [20].
Анксиолитики с другим механизмом. В комплексной терапии активно и успешно применяются лекарственные средства на основе лекарственных трав, гомеопатические препараты, небензодиазепиновые транквилизаторы. Они оказывают хороший поддерживающий эффект в случае постепенной отмены психотропного лечения.
2. Антидепрессанты – класс психотропных препаратов с широким спектром не только антидепрессивной, но и противотревожной активности (в отличие от анксиолитиков и транквилизаторов, которые не влияют на симптомы депрессии). Антидепрессанты могут эффективно купировать симптомы стресс-связанных расстройств, особенно если их применять в комбинации с психотерапией.
В настоящее время известно, что наиболее мощное влияние оказывают трициклические антидепрессанты (ТЦА). Но у пациентов c соматическими заболеваниями ТЦА – это не препараты 1-й линии выбора в лечении тревоги и депрессии, что связано с негативным лекарственным взаимодействием и широким спектром их побочных эффектов (снижение секреции бронхиальных желез, угнетение кроветворения, эозинофилия, ортостатическая гипотензия, проаритмогенный эффект, нарушение проводимости, синусовая тахикардия, снижение сократимости миокарда, гиперсекреция пролактина, гипогликемия, сексуальные расстройства, атония мочевого пузыря, увеличение массы тела, снижение секреции слюнных желез, ослабление перистальтики кишечника, гепатотоксическое действие, снижение активности кислотно-пептического действия). К современным средствам первого выбора для лечения как патологической тревоги, так и депрессии относятся селективные ингибиторы обратного захвата серотонина (СИОЗС) [21]. Они рекомендованы к широкому применению и имеют преимущества перед ТЦА: наряду с клиническим эффектом (противотревожный, антидепрессивный, антипанический, анальгетический) они лишены большинства побочных эффектов ТЦА. Спектр побочных эффектов СИОЗС ограничивается гипогликемией, сексуальными расстройствами, снижением массы тела, снижением секреции слюнных желез. Есть риск обострения тревоги, усиления перистальтики кишечника, тошноты, других диспепсических расстройств в течение первых нескольких недель лечения, нивелировать которые можно приемом препарата после полноценного приема пищи и назначением противотревожных препаратов коротким курсом.
У пожилых людей СИОЗС могут приводить к нежелательным взаимодействиям. СИОЗС не следует назначать пациентам, принимающим нестероидные противовоспалительные препараты, так как увеличивается риск гастроинтестинального кровотечения, а также пациентам, принимающим варфарин, гепарин, так как усиливается антитромботический эффект с угрозой кровотечения [21].
3. Нейролептики могут применяться в комплексной терапии таких видов патологической тревоги, как паническое расстройство, генерализованное тревожное расстройство, смешанное тревожно-депрессивное расстройство и др. Нейролептики рекомендуются для усиления эффектов СИОЗС – стратегия аугментации.
Нейролептики нуждаются в титрации дозы: начиная с 1/3–1/4 начальной дозы и доводя постепенно каждые 3–7 дней при необходимости до максимальной ежедневной дозы.
Длительность терапии составляет в среднем 2 мес, при необходимости более длительного приема следует проводить оценку уровня пролактина [6].
Продолжительность курсового лечения:
• через 2 нед от начала использования полноценной терапевтической дозы СИОЗС необходимо оценить начальную эффективность и наличие побочных эффектов от лечения. В этот период возможно применение «нейролептического моста;
• при хорошей и умеренной переносимости, а также при признаках положительной динамики в состоянии пациента необходимо продолжить терапию сроком до 12 нед. В этот период обязательно обучение базовым навыкам стрессоустойчивости;
• через 12 нед следует решать вопрос о продолжении терапии (минимум еще на 6 мес) или поиске альтернативных методов. Цель терапии – достижение ремиссии, которую можно определить, как отсутствие симптомов тревоги и/или депрессии (абсолютный критерий ремиссии ≤7 баллов по шкале Гамильтона) с возвращением к состоянию, которое было до начала заболевания. Для пациента наиболее важным критерием ремиссии является улучшение настроения, появление оптимистического настроя, уверенности в себе и возвращение к нормальному уровню социального и личностного функционирования, характерного данному человеку до начала заболевания [6].
Тактика отмены психотропного препарата зависит в первую очередь от психологического настроя пациента. Отмена препарата может происходить резко, так называемый «обрыв» лечения. Однако при наличии у больного страха перед отменой длительно принимаемого средства сама отмена препарата может вызвать ухудшение состояния. В подобных ситуациях рекомендуют постепенную отмену (градуированная отмена) или перевод пациента на «мягкие» анксиолитики, в том числе растительные или гомеопатические средства [22].
Немедикаментозная терапия. Психотерапия проводится врачом-психотерапевтом после психологического консультирования, которое позволяет отличить нормальный (физиологический) ответ на стрессоры от неадекватного, а также значительно повышает эффективность проводимого медикаментозного лечения [23]. К пациенту, направляемому к психотерапевту, предъявляются основные требования:
• сохранность структуры личности;
• ограничения, связанные с возрастом, уровнем интеллекта и культуральными особенностями;
• достаточная мотивация к прохождению курса психотерапии.
Аутотренинг (аутогенная тренировка) – наиболее простая для освоения и практики психотерапевтическая методика с хорошей эффективностью при регулярном применении. Методика аутогенной тренировки (аутотренинга) основана на применении мышечной релаксации, самовнушении и аутодидактике (самовоспитании). Противопоказания к применению аутотренинга: состояния неясного сознания и бреда, острые соматические заболевания, панические атаки.
 Основы стрессоустойчивости включают общие рекомендации по организации сна, физической активности, питания, а также базовые антистресс-навыки.
Основы стрессоустойчивости включают общие рекомендации по организации сна, физической активности, питания, а также базовые антистресс-навыки.Сон. Человеку нужно спать столько часов, сколько требуется организму (табл. 2). Для профилактики отдаленных и ранних последствий эпидемии данная рекомендация является основой стрессоустойчивости.
Для нормализации сна в период самоизоляции в первую очередь пациента необходимо научить соблюдать правила гигиены сна, которые позволят улучшить наступление сна, а также сформируют благоприятные привычки на будущее.
Питание играет косвенную роль в реакции на стресс. Но правильное питание способствует улучшению общего состояния человека. Здоровые пищевые привычки уменьшают подверженность стрессу. Питательные вещества, витамины и микроэлементы должны поступать в организм с пищей. Их соотношение должно быть сбалансировано. С 2016 г. для россиян ежедневная пищевая профилактика стресса состоит в потреблении 15% белков, 18% жиров, 67% углеводов. Врач должен рекомендовать пациенту есть сбалансированную пищу по зерновым (40%), овощам (25%), бобовым (20%), фруктам (10%) и животным продуктам (5%) в каждый прием пищи.
Важно, что кофеин стимулирует реакцию на стресс. Люди, употребляющие более 600 мг кофе в день (около 5 или 6 чашек обычного кофе), подвергаются риску стать зависимыми. Безопасным для взрослых считается потребление кофеина менее 300 мг в день.
Регулярная физическая активность позволяет снять напряжение, повысить адаптацию и стрессоустойчивость. Общие рекомендации: не менее 30 мин физической активности умеренной интенсивности (особенно аэробные упражнения, такие как бег трусцой, быстрая ходьба, езда на велосипеде или гребля) 5 раз в неделю [25].
Рекомендации применимы также и для пожилых людей с инвалидностью, однако они могут быть скорректированы в каждом отдельном случае с учетом текущего состояния здоровья. Люди, ведущие пассивный образ жизни или имеющие какие-либо ограничения в связи с болезнями, могут чувствовать себя лучше даже при минимальном регулярном уровне физической активности.
Базовые антистрессовые навыки направлены на повышение стрессоустойчивости, физиологического баланса и позитивного аффекта у человека. Особенно это важно в период самоизоляции. Это основные навыки, которые пациент ежедневно может развивать самостоятельно.
Диафрагмальное дыхание, т.е. медленное, глубокое дыхание животом, которое может оказать положительное влияние в моменты гнева или сильных эмоций, потому что медленный и глубокий выдох способствует замедлению сердечного ритма. Пациента следует предупредить, что это не терапия «скорой помощи», но скорее долговременная тренировка, которая коренным образом улучшает здоровье и успокаивает реакции организма.
Регулярные упражнения, развивающие гибкость, помогают снять напряжение крупных мышц тела, которое неизбежно возникает в результате стресса. Это мягкое растягивание рук и ног, сгибание головы из стороны в сторону, круговые движения плечами и растягивание задней поверхности ног. Особенно это важно для людей, которые долго работают за компьютером, что приводит к мышечному напряжению. Таким пациентам следует делать так называемые стретчинг-перерывы через каждые 30 мин или час работы.
Чувство юмора и смех позитивно влияют на стрессоустойчивость. Юмор и здоровый смех повышают естественную активность нейроиммунной системы.
Научить пациента адекватному выходу эмоций: личные дневники, беседа (разговор), воспроизведение плача, смех и крик в соответствующей обстановке, где эмоции могут быть естественно выражены.
Смена деятельности дает возможность переключить внимание пациента и легче пережить влияние стресса, но при этом не учит избеганию реальности и призвана сокращать периоды ожидания отрицательных последствий стресса, способствует более быстрому восстановлению. Сменой деятельности могут быть такие различные позитивные моменты в жизни, как совместное времяпрепровождение со значимыми людьми, расслабление в тихом спокойном месте и обстановке. Релаксационные тренировки (обучение расслаблению) – это естественный «противовес» реакции напряжения, предназначенный для минимизации негативных реакций на стресс.
Можно рекомендовать следующую последовательность выполнения релаксационных тренировок:
• выберите спокойное место;
• сядьте удобно в комфортной позе;
• закройте глаза;
• расслабьте свои мышцы;
• дышите медленно и естественно;
• будьте пассивными; позвольте мыслям свободно приходить и уходить;
• продолжайте этот процесс около 20 мин; не включайте будильник;
• когда будете готовы, откройте глаза и снова займитесь своими делами.
Более сложные формы релаксации включают в себя медитацию, прогрессивное мышечное расслабление, а также комплекс методик с психотерапевтом и/или психологом [6].
Таким образом, пациент, который пришел на прием к врачу по окончании периода самоизоляции наряду с соматическими и неврологическими расстройствами может иметь психические и поведенческие нарушения, что отражает вовлечение всех систем организма в стресс-индуцированные реакции. Врач может дать конкретные лечебно-профилактические рекомендации, выполнение которых поможет пациенту успешно преодолеть последствия эпидемии, а также повысить стрессоустойчивость и качество последующей жизни.
Международные рекомендации по сохранению психического здоровья во время и после эпидемии COVID-19 [26]:
1. Ограничьте источники стресса: полагайтесь на ограниченное количество официальных источников информации и ограничьте время дня, посвященного этой деятельности, игнорируя информацию, которая поступает из неофициальных источников.2. Поддерживайте безопасные человеческие и социальные контакты: общайтесь с друзьями, членами семьи и близкими на расстоянии. Видеочаты или групповые звонки с членами семьи могут помочь уменьшить ощущение одиночества и социальной незащищенности.
3. Поддерживайте свой обычный ритм: соблюдайте обычный ритм жизни, поддерживая регулярные ритмы сна и бодрствования и схемы питания. Для профилактики аддиктивного поведения рекомендуется интеллектуальная, физическая и социальная (даже виртуальная) деятельность.
4. Сосредоточьтесь на пользе изоляции: необходимо осознавать, что это временные меры, изоляция необходима для защиты нашего собственного здоровья и здоровья других людей.
5. Обратитесь за профессиональной помощью, когда это необходимо. Обратитесь за помощью к психиатру, если последствия стресса становятся слишком агрессивными.
Клинический случай: торакалгия в период самоизоляции эпидемии COVID-19
Пациентка Б., 25 лет. Жалобы на приступы боли и онемение в грудном отделе позвоночника, усиливающиеся на фоне тревоги, страха, сопровождающиеся повышением артериального давления, головокружением, онемением в области лба и макушки головы, а также в кистях и стопах, дрожью в теле и конечностях, дискомфортом за грудиной, диареей. Постоянные головные боли в области лба и темени. После снятия карантинных мер появился страх перед большим скоплением людей и выхода из дома, нарушения сна и устрашающие сновидения.Из анамнеза: подобные приступы беспокоят часто с апреля 2020 г., были спровоцированы чередой стрессовых ситуаций (вынужденная самоизоляция, смерть пожилых родственников от COVID-ассоциированной инфекции).
Со слов пациентки с подросткового возраста стала отмечать повышенную тревожность с проявлениями мышечной дрожи в конечностях и теле при страхе и напряжении.
В апреле была консультирована дистанционно кардиологом, установлен диагноз: соматоформная вегетативная дисфункция, соматоформная дисфункция вегетативной нервной системы, артериальная гипертензия (?). Был начат прием гипотензивной терапии: Конкор и Арифон. Однако приступы страха, повышения артериального давления, боли в грудной клетке и нарушения сна стали чаще и интенсивнее, присоединилась агорафобия. Психотропную терапию не получала.
Объективно: без очаговой неврологической симптоматики, симптом Хвостека 3-й степени, высокие сухожильные рефлексы (без патологических знаков), влажные кисти и стопы. Сколиоз, косой таз, болезненность при пальпации мышц шеи и паравертебральных мышц с акцентом справа, а также мышц, окружающих правый плечевой сустав, плоскостопие, деформация грудной клетки (с детства).
Диагноз: расстройство вегетативной нервной системы неуточненное; синдром тревожного расстройства, панические атаки как стресс-связанное последствие эпидемии COVID-19; синдром дисплазии соединительной ткани; сколиоз, косой таз, плоскостопие.
Рекомендовано:
1. Консультация ортопеда.
2. Продолжить прием препаратов Конкор и Арифон до получения результатов суточного мониторирования артериального давления.
3. Сертралин 50 мг 1 таблетка вечером после еды (6 мес).
4. Хлорпротиксен 15 мг по 1 таблетке утром и на ночь (до 2 мес), затем 1 таблетка на ночь (до 6 мес).
5. Цитрат магния (400 мг/сут) по 2 таблетки 2 раза в день до 6 ч вечера (6 мес).
6. Грандаксин по 50 мг, по 1 таблетке 3 раза в день (2 нед).
7. Мелатонин 3 мг, по 1 таблетке за 40 мин до сна (6 мес), ложиться спать в 9–10 ч вечера, подъем не позднее 8–9 ч утра.
8. Фитнес (кардиотренировки) или танцы 5–7 раз
в неделю по 30–60 мин в день.
Пациентка Е., 43 года. Обратилась в июне 2020 г. с жалобами на нарушения сна из-за боли в спине и груди, жжение между лопаток в течение около 2 мес.
Из анамнеза: спит менее 5 ч, боится спать, потому что болит спина, это будит пациентку. Боль сопровождается страхом, потливостью, сердцебиением, удушьем.
У родной сестры пациентки была диагностирована коронавирусная пневмония с выраженными дыхательными нарушениями.
Объективно: эмоционально лабильна.
В неврологическом статусе: красный стойкий дермографизм, симптом Хвостека 3-й степени, высокие сухожильные рефлексы, без патологических знаков.
Чувствует себя виноватой, но четких аргументов не приводит (абстрактное чувство вины, идеи самообвинения), настроение снижено.
Имеют место суицидальные мысли.
Консультирована психиатром: тревожно-депрессивное расстройство, тяжелая степень; панические атаки, инсомния.
Рекомендации: от госпитализации в кризисное отделение отказалась.
Назначено:
1. Кветиапин 50 мг 2 раза в сутки (с титрованием дозы с 1/2 таблетки 25 мг). Кветиапин по 25 мг – 1 таблетка на ночь, 3 дня, далее – 2 таблетки на ночь. При условии восстановления сна – остановиться на дозе 50 мг, если инсомния не корректируется – продолжить титровать препарат по 25 мг каждые 3–5 дней до достижения эффективной дозировки (легкое засыпание, глубокий сон, легкое пробуждение). Длительность – до года.
2. Атаракс по 25 мг, 1/4 таблетки – утром, 1/4 таблетки – в обед, 1 таблетка – на ночь, при недостаточной эффективности – увеличение дозировки до целой таблетки 3–4 раза в день (с титрованием дозы с 1/4 таблетки 25 мг).
3. Мелатонин 3 мг на ночь.
Наблюдение и повторный осмотр психиатра.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах / Information about the authors
Акарачкова Елена Сергеевна – д-р мед. наук, врач-невролог, президент АНО «МО "Стресс под контролем"»; зам. глав. врача реабилитационного центра Rehaline, г. Красногорск. E-mail: nevrorus@mail.ru
Elena S. Akarachkova – D. Sci. (Med.), International Society “Stress under Control”, Rehabilitation center Rehaline, Krasnogorsk. E-mail: nevrorus@mail.ru
Беляев Антон Андреевич – врач-невролог, мл. науч. сотр. отд-ния неотложной сосудистой хирургии, ГБУЗ «НИИ СП им. Н.В. Склифосовского»
Anton A. Beliaev – Research Assistant, Sklifosovsky Research Institute of Emergency Medicine
Блинов Дмитрий Владиславович – канд. мед. наук, врач-невролог, науч. сотр., ФГАОУ ВО «РНИМУ им. Н.И. Пирогова»
Dmitrii V. Blinov – Cand. Sci. (Med.), Pirogov Russian National Research Medical University, Moscow, Russia
Бугорский Евгений Владимирович – врач-невролог, глав. врач реабилитационного центра Rehaline, г. Красногорск
Evgenii V. Bugorskii – Chief doctor, Rehabilitation center Rehaline, Krasnogorsk
Кадырова Лидия Ринадовна – канд. мед. наук, врач-невролог, засл. врач Республики Татарстан, доц. каф. неврологии и мануальной терапии, ФГБОУ ДПО РМАНПО, чл. Российской ассоциации по остеопорозу, чл. Республиканского Научного общества неврологов г. Казань
Lidiya R. Kadyrova – Cand. Sci. (Med.), Russian Medical Academy of Continuous Professional Education
Котова Ольга Владимировна – канд. мед. наук, врач-невролог, психиатр, ФГБУ «НМИЦ кардиологии», вице-президент АНО «МО “Стресс под контролем”». E-mail: ol_kotova@mail.ru
Olga V. Kotova – Cand. Sci. (Med.), National Medical Research Center for Cardiology, International Society “Stress under Control”. E-mail: ol_kotova@mail.ru
Лебедева Джинна Ивановна – канд. мед. наук, доц., ФГБОУ ВО «Тюменский ГМУ», ГАУЗ ТО «Областной лечебно-реабилитационный центр»
Jinna I. Lebedeva – Cand. Sci. (Med.), Tyumen State Medical University
Орлова Александра Сергеевна – канд. мед. наук, доц., каф. патологии человека, ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет)
Alexandra S. Orlova – Cand. Sci. (Med.), Sechenov First Moscow State Medical University (Sechenov University)
Травникова Елена Валерьевна – реабилитолог, Российская академия народного хозяйства и государственной службы при Президенте Российской Федерации
Elena V. Travnikova – rehabilitologist, The Russian Presidential Academy of National Economy and Public Administration
Царева Елена Вячеславовна – врач-невролог, сомнолог, МЦ «Унисон»
Elena V. Tsareva – neurologist, Medical center "Unison"
Яковлев Олег Николаевич – психоневролог, психоаналитик, зав. отд-нием психосоматики клиники «Медиан», руководитель амбулатории, г. Трир, ФРГ
Oleg N. Yakovlev – Chtfartz Privatpraxis Trier, Attending physician Median Rhea-Zentrum Bernkastel-Kues, Fachartzt Universitatsklinik Saarland, Homburg
Статья поступила в редакцию / The article received: 24.07.2020
Статья принята к печати / The article approved for publication: 21.08.2020
Список исп. литературыСкрыть список1. Li S, Wang Y, Xue J et al. The Impact of COVID-19 Epidemic Declaration on Psychological Consequences: A Study on Active Weibo Users. Int J Environ Res Public Health 2020; 17 (6). PII: E2032. DOI: 10.3390/ijerph17062032
2. Wuhan Mental Health Center. Psychological Crisis Intervention for "Novel Pneumonia" (in Chinese). 2020 (access February 23, 2020). http://dy163com/v2/article/detail/F3URP4L805346KFDhtml
3. National Health Commission of China. Principles for Emergency Psychological Crisis Intervention for COVID-19 Pneumonia Epidemic (in Chinese). 2020 (access February 17, 2020). http://wwwnhcgovcn/ jkj/s3577/202001/6adc08b966594253b2b791be5c3b9467shtml
4. Dong L, Bouey J. Public Mental Health Crisis during COVID-19 Pandemic, China. Emerg Infect Dis 2020; 26 (7).
5. Lai CC, Liu YH, Wang CY et al. Asymptomatic carrier state, acute respiratory disease, and pneumonia due to severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2): Facts and myths. J Microbiol Immunol Infect 2020; 53 (3): 404–12. DOI: 10.1016/j.jmii. 2020.02.012
6. Акарачкова Е.С., Котова О.В., Кадырова Л.Р. Эпидемия COVID-19. Стресс-связанные последствия. Учебное пособие для врачей. Казань: КГМА, 2020.
[Akarachkova E.S., Kotova O.V., Kadyrova L.R. Epidemiia COVID-19. Stress-sviazannye posledstviia. Uchebnoe posobie dlia vrachei. Kazan': KGMA, 2020 (in Russian).]
7. Кекелидзе З.И., Чехонин В.П. Критические состояния в психиатрии. Клинические и иммунохимические аспекты. М.: Государственный научный центр социальной и судебной психиатрии
им. В.П. Сербского, 1997.
[Kekelidze Z.I., Chekhonin V.P. Kriticheskie sostoianiia v psikhiatrii. Klinicheskie i immunokhimicheskie aspekty. Moscow: Gosudarstvennyi nauchnyi tsentr sotsial'noi i sudebnoi psikhiatrii im. V.P. Serbskogo, 1997 (in Russian).]
8. Александровский Ю.А., Чехонин В.П. Клиническая иммунология пограничных психических расстройств. М.: ГЭОТАР-Медиа, 2005.
[Aleksandrovskii Iu.A., Chekhonin V.P. Klinicheskaia immunologiia pogranichnykh psikhicheskikh rasstroistv. Moscow: GEOTAR-Media, 2005 (in Russian).]
9. John ATJ; Natalie JS, Michael AM. The behavioral immune system and social conservatism: A meta-analysis. Evol Hum Behav 2013; 34: 99–108.
10. Li W, Yang Y, Liu ZH et al. Progression of Mental Health Services during the COVID-19 Outbreak in China. Int J Biol Sci 2020; 16 (10): 1732–8. DOI: 10.7150/ijbs.45120.eCollection 2020
11. Schwartz BJ. New Poll: COVID-19 Impacting Mental Well-Being: Americans Feeling Anxious, Especially for Loved Ones. APA News releases 2020 (March 25). https://www.psychiatry.org/newsroom/ news-releases/new-poll-covid-19-impacting-mentalwell-being-americans-feeling-anxious-especially-for-loved-ones-older-adults-are-lessanxious
12. Wang C, Pan R, Wan X et al. Immediate Psychological Responses and Associated Factors during the Initial Stage of the 2019 Coronavirus Disease (COVID-19) Epidemic among the General Population in China. Int J Env Res Public Health 2020; 17: 1729. https://doi.org/ 10.3390/ijerph17051729
13. Qiu J, Shen B, Zhao M et al. A nationwide survey of psychological distress among Chinese people in the COVID-19 epidemic: Implications and policy recommendations. Gen Psychiatry 2020; 33: 19–21. https://doi.org/10.1136/gpsych-2020-100213
14. Brooks SK, Webster RK, Smith LE et al. The psychological impact of quarantine and how to reduce it: rapid review of the evidence. Lancet 2020; 395 (10227): 912–20. https://doi.org/10.1016/s0140-6736(20)30460-8
15. Galea S, Merchant RM, Lurie N. The Mental Health Consequences of COVID-19 and Physical Distancing: The Need for Prevention and Early Intervention. JAMA Intern Med 2020; 180 (6): 817–8). https://doi.org/10.1001/jamainternmed.2020.1562
16. Tracy M, Norris FH, Galea S. Differences in the determinants of posttraumatic stress disorder and depression after a mass traumatic event. Depress Anxiety 2011; 28 (8): 666–75. https://doi.org/ 10.1002/da.20838
17. Rossi R, Socci V, Talevi D et al. COVID-19 pandemic and lockdown measures impact on mental health among the general population in Italy. An N=18147 web-based survey 2020. medRxiv preprint. DOI: https://doi.org/10.1101/2020.04.09.20057802
18. Tubbs AS, Perlis ML, Basner M et al. Relationship of nocturnal wakefulness to suicide risk across months and methods of suicide. J Clin Psychiatry 2020; 81 (2): 19m12964. https://doi.org/10.4088/ jcp.19m12964
16. WHO, 2013. www.who.int/mediacentre/news/releases/2013/trauma_mental_health_20130806/ru/
20. Magsalin RM, Khan AY. Withdrawal symptoms after Internet purchase of phenibut (b-phenyl-g-aminobutyric acid Hcl). J Clin Psychopharmacol 2010; 30 (5): 648–9.
21. Мосолов С.Н. Клиническое применение современных антидепрессантов. РМЖ. Психиатрия. 2005; 13 (12): 852–7.
[Mosolov S.N. Klinicheskoe primenenie sovremennykh antidepressantov. RMZh. Psikhiatriia. 2005; 13 (12): 852–7 (in Russian).]
22. Мосолов С.Н. Справочное руководство по психофармакологии. Психофармакологические и противоэпилептические препараты, разрешенные к применению в России: 2-е изд. М.: БИНОМ, 2004.
[Mosolov S.N. Spravochnoe rukovodstvo po psikhofarmakologii. Psikhofarmakologicheskie i protivoepilepticheskie preparaty, razreshennye k primeneniiu v Rossii. Ed. 2. Moscow.: BINOM, 2004 (in Russian).]
23. Холмогорова А.Б., Пуговкина О.Д. Психотерапия и ее эффективность: история научного изучения и современное состояние проблемы. Современная терапия психических расстройств. 2009; 2: 10–9.
[Kholmogorova A.B., Pugovkina O.D. Psikhoterapiia i ee effektivnost': istoriia nauchnogo izucheniia i sovremennoe sostoianie problemy. Sovremennaia terapiia psikhicheskikh rasstroistv. 2009; 2: 10–9 (in Russian).]
24. Hirshkowitz M, Whiton K, Albert S et al. National Sleep Foundation's updated sleep duration recommendations: final report. Sleep Health 2015; 1: 233–43.
25. WHO, 2020. www.who.int/topics/physical_activity/ru/
26. ЕПА, 2020. https://con-med.ru/partner_article/all/rekomendatsii-evropeyskoy-psikhiatricheskoy-assotsiatsii-epa/
17 декабря 2020
Количество просмотров: 9221

