Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№03 2012
Расстройства личности и хроническая соматическая патология: на модели ревматоидного артрита и хронической обструктивной болезни легких №03 2012
Номера страниц в выпуске:7-15
Данные литературы позволяют предположить, что различия представленности психической патологии при соматических заболеваниях (СЗ) могут быть в значительной мере связаны с особенностями конституционально-личностного предрасположения. В качестве модели для изучения были избраны ревматоидный артрит (РА) и хроническая обструктивная болезнь легких (ХОБЛ).
Резюме. Данные литературы позволяют предположить, что различия представленности психической патологии при соматических заболеваниях (СЗ) могут быть в значительной мере связаны с особенностями конституционально-личностного предрасположения. В качестве модели для изучения были избраны ревматоидный артрит (РА) и хроническая обструктивная болезнь легких (ХОБЛ).
Цель. Определить вклад конституционально-личностного предрасположения в формирование провоцированных хроническим СЗ психопатологических расстройств.
Материалы и методы. Выборка составила 100 пациентов (средний возраст 59,2±14,4 года) стационарных отделений УКБ №1 Первого МГМУ им. И.М.Сеченова, из них 57 получали лечение по поводу РА, 43 – по поводу ХОБЛ. Исследование проводилось психопатологическим методом. Применялись также шкала депрессии Beck Depression Inventory,опросник качества жизниSF-36.
Результаты. В группе РА на момент обследования в большинстве (87,7%) случаев наблюдались психопатологические расстройства: нозогенные депрессии, соматогенно провоцированные хронические гипоманиакальные состояния, ипохондрические развития (ИР), при этом выявлялась ассоциация аффективной патологии с накоплением гипертимного расстройства личности (РЛ) при этой нозологии (49,1%). При ХОБЛ, напротив, лишь в 41,9% случаев выявлялась актуальная нозогенная психическая патология (ИР, нозогенные депрессии). Предпочтительное для ХОБЛ диссоциальное (возбудимое) РЛ (32,6%) было ассоциировано с резистентностью к формированию нозогений. Пациенты с истерическим и избегающим РЛ, одинаково представленные при РА и ХОБЛ, в целом обнаруживали повышенную готовность к возникновению нозогенной патологии.
Ключевые слова: личность, расстройства личности, нозогении, депрессия, ревматоидный артрит, ХОБЛ, факторы предрасположения, образ тела.
Personality disorders and chronic medical disease: a comparative analysis of rheumatoid arthritis and chronic obstructive pulmonary disease
D.F.Pushkarev1, B.A.Volel2, S.I.Ovcharenko2, Y.K.Galetskayte2, E.A.Las1
1Mental Health Research Center of RAMS
2I.M.Sechenov First Moscow State Medical University
Summary. Available scientific data suggests that personality may be an important predisposition or protection factor affecting the possibility of developing psychiatric disorders in medical patients. Two chronic medical diseases (rheumatoid arthri-tis – RA, and chronic obstructive pulmonary disease – COPD) were chosen for a comparative analysis to assess the significance of personality traits and personality disorders (PD).
Aim. To assess the role of personality traits and personality disorders in the development of psychiatric disorders among medical patients.
Materials and methods. The total sample consisted of 100 inpatients (mean age 59,2±14,4 yr.), 57 of which received care for RA, 43 – for COPD. Each patient was interviewed by an expert psychiatrist. Psychometric and projective instruments were also used (Beck Depression Inventory, SF-36, Draw a Person Test).
Key words: personality, personality disorder, depression, anxiety, resilience, predisposition, rheumatoid arthritis, COPD.
Введение
Высокая распространенность психических расстройств у больных общемедицинской сети (J.Levenson, 2010) ставит перед исследователями вопрос о причинах этих нарушений и о факторах, их опосредующих. В этой связи представляется актуальным изучение вклада личности в формирование психопатологических расстройств у пациентов, страдающих хроническими СЗ.
Прежде чем перейти к непосредственному освещению литературных источников, затрагивающих тему работы, необходимо сразу отметить, что экзогенные или органические психические расстройства будут оставлены за скобками, что связано с минимальной ролью личностного фактора в патогенезе экзогенных расстройств и ключевой – биологического страдания головного мозга (K.Bonhoeffer, 1917; А.С.Тиганов, 1999).
В числе ранних клинических работ, затрагивающих рассматриваемую проблему, следует отметить труды B.Morel (1860 г.) и K.Jaspers (1913 г.)1, в которых впервые подчеркивается связь между конституциональным личностным предрасположением и возникновением психопатологических нарушений. В дальнейшем в зарубежной литературе соотношение между аномальной личностью и соматической провокацией рассматривалось главным образом в свете концепции ипохондрической конституции (E.Kahn, 1928; K.Schneider, 1959; H.Weitbrecht, 1966; P.Tyrer и соавт., 1990), а также «поведенческих соматических стилей» – somatic styles (A.Barsky, G.Klerman, 1983; C.Cheng, 2000; S.Chaturvedi и соавт., 2006).
В отечественной психиатрии возникающая в условиях соматической болезни психическая патология традиционно интерпретировалась с позиций динамики психопатий – патологических (нозогенных) реакций (А.Б.Смулевич, 2000, 2007; Н.Д.Лакосина, И.И.Сергеев, 2005). Соответственно, типологическая модель нозогений (аффективные, тревожно-фобические, сверхценные и пр.) предполагает их тесную связь с характеристиками личности больного. Наряду с реакциями авторы исследуют возникающие в условиях хронической соматической патологии патохарактерологические развития (Г.К.Ушаков, 1987; Н.Д.Лакосина, И.И.Сергеев, 2005; П.И.Сидоров, 2008). В публикациях, освещающих проблему ИР (А.Б.Смулевич, Б.А.Волель, 2008), последние ранжируются в зависимости от вклада личностного фактора в виде РЛ. В одних случаях РЛ имеет первостепенное значение (например, при паранойяльном ИР), в то время как для некоторых других типов ИР вклад этого фактора минимален (например, при ИР по типу ипохондрической дистимии). При этом авторы предполагают существование особых личностных дименсий – «соматоперцептивная конституция» (R.Lemke, 1951), ответственных за возможность манифестации психической патологии под действием соматической вредности.
В последние годы публикуется все больше междисциплинарных исследований, использующих нозологически дифференцированный подход, т.е. оценивающих роль РЛ не при соматической патологии в целом, но при заболеваниях отдельных органов и систем организма (A.Aquarius и соавт., 2007; O.Smith и соавт., 2008; L.Stafford и соавт., 2009), включая ХОБЛ (И.В.Теслинов, 2009; Singer и соавт., 2001; H.McCathie и соавт., 2002; de C.Souza и соавт., 2003; L.Laurin и соавт., 2007) и РА (Р.А.Грехов, 2010; L.-O.Persson, D.Sahlberg, 2002; T.Covic и соавт., 2003).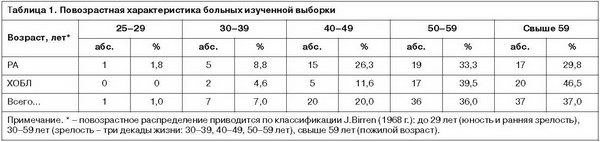 Эти работы подтверждают факт влияния личностных характеристик пациента на возникновение психопатологических расстройств при хронических СЗ. Однако авторы в большинстве случаев ограничиваются лишь регистрацией (при помощи психометрических и патопсихологических опросников) симптомов и личностных черт, тогда как клинический анализ остается за рамками исследований (И.В.Теслинов, 2009; H.Singer и соавт., 2001; H.McCathie и соавт., 2002; L.-O.Persson, D.Sahlberg, 2002; L.Laurin и соавт., 2007; L.Stafford и соавт., 2009). В настоящем сообщении в качестве модели для изучения вклада личности в формирование соматогенно провоцированных психопатологических расстройств рассматриваются два хронических СЗ с сопоставимым бременем болезни – РА и ХОБЛ. Обе нозологии характеризуются прогредиентным ремиттирующим течением, высоким риском инвалидизации (В.Н.Амирджанова, 1989; Б.А.Черняк, И.Н.Трофименко, 2008), сравнимы по степени неблагоприятного влияния на качество жизни (Б.А.Черняк, И.Н.Трофименко, 2008). Однако возможность формирования психопатологических нарушений в условиях соматического недуга, согласно данным литературы, для этих двух заболеваний существенно различается. Так, РА характеризуется высокой распространенностью нозогенных реакций (в первую очередь аффективного круга (C.Dickens и соавт., 2003; А.Е.Зелтынь, 2010; Р.Р.Ахунова, К.К.Яхин и соавт., 2012) и ИР (Б.А.Волель, Д.Ф.Пушкарев, 2011). У больных ХОБЛ, напротив, провоцированные СЗ психопатологические проявления регистрируются сравнительно редко (О.С.Ахмедова, 2008; Singer и соавт., 2001) и возникают, как правило, лишь на крайне тяжелых, терминальных стадиях заболевания (E.Wagena, W.Arrindell, 2005). Учитывая сопоставимость бремени болезни для РА и ХОБЛ, представляется допустимым предположить, что различия психопатологических расстройств при ХОБЛ и РА могут быть в значительной мере обусловлены фактором личностного предрасположения.
Эти работы подтверждают факт влияния личностных характеристик пациента на возникновение психопатологических расстройств при хронических СЗ. Однако авторы в большинстве случаев ограничиваются лишь регистрацией (при помощи психометрических и патопсихологических опросников) симптомов и личностных черт, тогда как клинический анализ остается за рамками исследований (И.В.Теслинов, 2009; H.Singer и соавт., 2001; H.McCathie и соавт., 2002; L.-O.Persson, D.Sahlberg, 2002; L.Laurin и соавт., 2007; L.Stafford и соавт., 2009). В настоящем сообщении в качестве модели для изучения вклада личности в формирование соматогенно провоцированных психопатологических расстройств рассматриваются два хронических СЗ с сопоставимым бременем болезни – РА и ХОБЛ. Обе нозологии характеризуются прогредиентным ремиттирующим течением, высоким риском инвалидизации (В.Н.Амирджанова, 1989; Б.А.Черняк, И.Н.Трофименко, 2008), сравнимы по степени неблагоприятного влияния на качество жизни (Б.А.Черняк, И.Н.Трофименко, 2008). Однако возможность формирования психопатологических нарушений в условиях соматического недуга, согласно данным литературы, для этих двух заболеваний существенно различается. Так, РА характеризуется высокой распространенностью нозогенных реакций (в первую очередь аффективного круга (C.Dickens и соавт., 2003; А.Е.Зелтынь, 2010; Р.Р.Ахунова, К.К.Яхин и соавт., 2012) и ИР (Б.А.Волель, Д.Ф.Пушкарев, 2011). У больных ХОБЛ, напротив, провоцированные СЗ психопатологические проявления регистрируются сравнительно редко (О.С.Ахмедова, 2008; Singer и соавт., 2001) и возникают, как правило, лишь на крайне тяжелых, терминальных стадиях заболевания (E.Wagena, W.Arrindell, 2005). Учитывая сопоставимость бремени болезни для РА и ХОБЛ, представляется допустимым предположить, что различия психопатологических расстройств при ХОБЛ и РА могут быть в значительной мере обусловлены фактором личностного предрасположения.
Это предположение является исходной рабочей гипотезой настоящего исследования.
Цель исследования – определить вклад личностного фактора в формирование провоцированных хроническим СЗ психопатологических расстройств (на модели РА и ХОБЛ).
Материалы и методы
Исследование выполнено при совместном участии сотрудников кафедры психиатрии и психосоматики ФППОВ Первого МГМУ им. И.М.Сеченова (заведующий кафедрой – академик РАМН А.Б.Смулевич), кафедры факультетской терапии №1 Первого МГМУ им. И.М.Сеченова (заведующий кафедрой – доктор медицинских наук, профессор В.А.Сулимов), а также артрологического отделения Центра суставной боли Университетской клинической больницы (УКБ) №1 Первого МГМУ им. И.М.Сеченова (руководитель центра – доктор медицинских наук И.В.Меньшикова, заведующий отделением – Н.В.Петухова).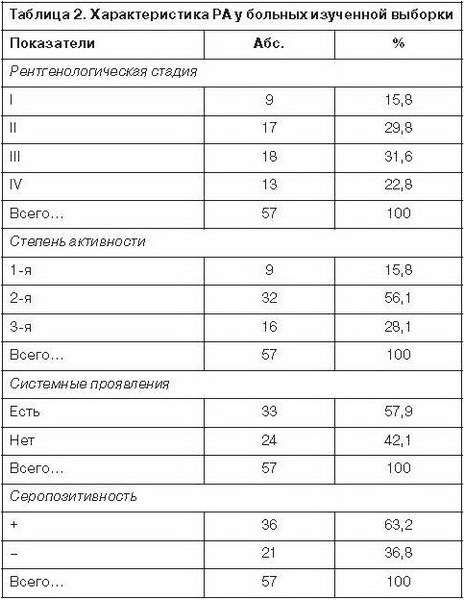
Набор материала проводился на базе терапевтического отделения Клиники факультетской терапии (заведующий отделением – кандидат медицинских наук С.Р.Белоусов) и артрологического отделения Центра суставной боли (заведующий отделением – Н.В.Петухова) УКБ №1 Первого МГМУ им. И.М.Сеченова среди пациентов, получавших стационарное лечение по поводу РА или ХОБЛ.
Критерии включения: мужчины и женщины в возрасте от 27 до 80 лет2. Подтвержденный диагноз следующих СЗ: РА (М05.3 – РА с вовлечением других органов и систем, М05.8 – другие серопозитивные РА, М05.9 – серопозитивный РА неуточненный, М06.0 – серонегативный РА, М06.8 – другие уточненные РА, М06.9 – РА неуточненный), I–IV рентгенологической стадии по Штейнброкеру; 1–3-й степени активности (по критериям DAS28); I–III функционального класса. Или ХОБЛ (J44 – другая ХОБЛ, J44.0 – ХОБЛ с острой респираторной инфекцией нижних дыхательных путей, J44.1 – ХОБЛ с обострением неуточненная, J44.8 – другая уточненная ХОБЛ, J44.9 – ХОБЛ неуточненная), включая сочетанную патологию – бронхиальная астма. Дебют СЗ в возрасте не менее 25 лет; длительность течения СЗ не менее 2 лет. Критерии исключения: шизофрения (параноидная – F20.0, гебефреническая – F20.1, кататоническая – F20.2; хронические бредовые расстройства – F22; острые психотические расстройства – F23; шизоаффективные расстройства – F25); биполярное аффективное расстройство, текущий маниакальный эпизод с психотическими симптомами – F31.2; органические психические расстройства (деменция при болезни Альцгеймера – F00, сосудистая деменция – F01; деменция при других болезнях, классифицированных в других рубриках – F02; деменция неуточненная – F03; органический амнестический синдром – F04; делирий, не вызванный алкоголем или другими психоактивными веществами – F05; органический галлюциноз – F06.0; органическое кататоническое состояние – F06.1; органическое бредовое шизофреноподобное расстройство – F06.2); психические расстройства и расстройства поведения, связанные с употреблением психоактивных веществ (острая интоксикация – F01.x0; абстинентное состояние с делирием – F01.x4; психотическое расстройство – F01.x5; амнестический синдром – F01.x6); состояния тяжелой соматической декомпенсации, не позволяющие провести полноценное психопатологическое обследование3.
Исследование выполнено клиническим методом (психопатологическое обследование, субъективные и объективные анамнестические данные). Применялась психометрическая шкала Beck Depression Inventory (A.Beck и соавт., 1979), а также проективные психологические опросники «Цветовой тест отношений» (Е.Ф.Бажин, А.М.Эткинд, 1985) и «Проективный рисунок человека» (K.Machover, 1949). Кроме того, оценивалось качество жизни больных при помощи русскоязычной версии опросника SF-36 (Н.Н.Бримкулов и соавт., 1998).
Верификация соматического диагноза проводилась в условиях стационарных отделений Университетской клинической больницы №1 в соответствии с принятыми стандартами4.
Изученная выборка включает 100 наблюдений, из них 57 – больные РА, 43 – больные ХОБЛ. Всего в исследовании приняли участие 57 женщин и 43 мужчины. Гендерное соотношение различалось для нозологических групп пациентов: среди больных РА преобладали женщины (7 мужчин, 50 женщин в соотношении 7:1), среди больных ХОБЛ – мужчины (36 мужчин, 7 женщин) в соотношении 5:1. С высокой долей вероятности эти различия, хотя и обнаруживают смещение, связанное с ограниченным объемом выборки, но обусловлены эпидемиологическими характеристиками соответствующих заболеваний: по данным литературы, при РА соотношение женщин и мужчин оценивается как 3:1 (Е.А.Лебедева, 2007), при ХОБЛ – 1:5 (V.Peña и соавт., 2000). Средний возраст обследованных 59,2±14,4 года. Повозрастное распределение больных представлено в табл. 1.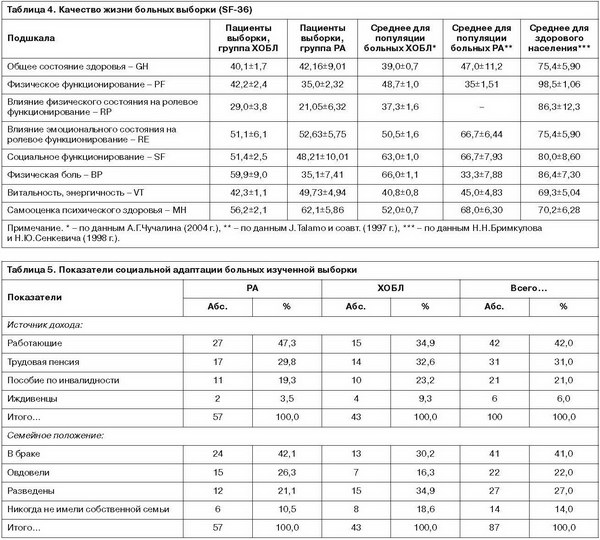
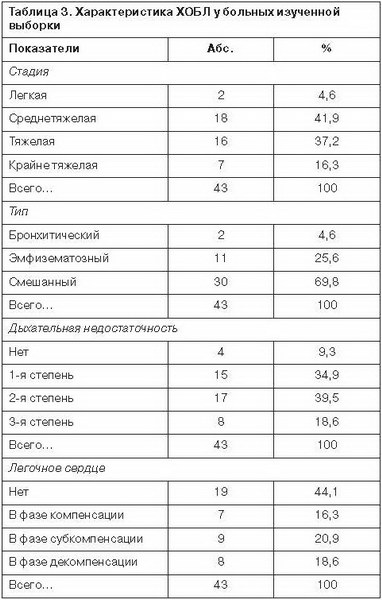
 Средний возраст манифестации для пациентов с диагнозом РА составил 43,7±11,1 года, средняя продолжительность заболевания 13,4±9,6 года. Для больных ХОБЛ эти показатели были на уровне 59,2±8,6 и 6,4±2,7 года соответственно. Клинические характеристики соматической патологии у пациентов изученной выборки можно в целом рассматривать как типичные для данных заболеваний. Важнейшие соматические показатели обследованных представлены в табл. 2 и 3.
Средний возраст манифестации для пациентов с диагнозом РА составил 43,7±11,1 года, средняя продолжительность заболевания 13,4±9,6 года. Для больных ХОБЛ эти показатели были на уровне 59,2±8,6 и 6,4±2,7 года соответственно. Клинические характеристики соматической патологии у пациентов изученной выборки можно в целом рассматривать как типичные для данных заболеваний. Важнейшие соматические показатели обследованных представлены в табл. 2 и 3.
Качество жизни пациентов выборки, как видно из табл. 4, было значительно снижено по сравнению с показателем, средним для населения. При этом показатели качества жизни сопоставимы для 2 нозологических групп и приближаются к средним значениям для популяций больных РА и ХОБЛ (J.Talamo и соавт., 1997; Б.А.Черняк, И.Н.Трофименко, 2008). Таким образом, общее бремя хронической соматической болезни между группами пациентов РА и ХОБЛ в изученной выборке существенно не различалось. Как было отмечено выше, оба заболевания характеризуются высокой степенью инвалидизации: среди 57 обследованных больных РА – 26 случаев инвалидности, из них 12 (46,1%) – II группа и 14 (53,9%) – III группа; среди 43 пациентов с ХОБЛ – 15 инвалидов, из них 9 (60,0%) – II группа и 6 (40,0%) – III группа. Во всех случаях (за исключением 2 больных из группы ХОБЛ) инвалидность определялась в связи с профильным заболеванием. Показатели социальной адаптации больных представлены в табл. 5.
Результаты
Переходя к обсуждению провоцированных соматической патологией психопатологических расстройств у больных РА, остановимся на характеристиках преморбидной личности пациентов.
Среди больных РА (57 наблюдений) наблюдалась тенденция к накоплению гипертимного РЛ (28 из 57 пациентов; 49,1%)5, относимого к группе аффективных психопатий (А.Б.Смулевич, 2009)6. В анамнезе (до манифестации РА) у значительной части пациентов отмечались психогенно провоцированные депрессивные эпизоды (выявлены у 15 из 28; 53% пациентов, страдающих РА), как правило, связанные с объективно значимыми стрессогенными воздействиями (смерть или тяжелая болезнь близких). В клинической картине таких депрессивных эпизодов (их длительность не превышала 3–4 нед) преобладали гипотимия, тягостные размышления по поводу психотравмирующей ситуации, отмечались нарушения сна и аппетита. Указанные состояния соответствовали критериям Международной классификации болезней 10-го пересмотра (МКБ-10) для легкой или умеренно выраженной депрессии, протекали амбулаторно и обходились без медикаментозного лечения.
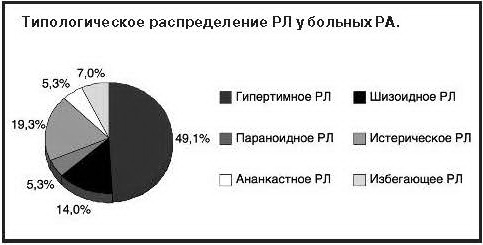 В остальной части наблюдений (больные РА) преморбидный склад не обнаруживает отчетливой связи с характерологическими аномалиями аффективного спектра: истерическое (11–19,3%), шизоидное (8–14,0%), избегающее (4–7,0%), ананкастное и паранойяльное (по 3 наблюдения; всего 10,6%) Типологическое распределение РЛ среди больных РА представлено на рисунке.
В остальной части наблюдений (больные РА) преморбидный склад не обнаруживает отчетливой связи с характерологическими аномалиями аффективного спектра: истерическое (11–19,3%), шизоидное (8–14,0%), избегающее (4–7,0%), ананкастное и паранойяльное (по 3 наблюдения; всего 10,6%) Типологическое распределение РЛ среди больных РА представлено на рисунке.
При анализе связанных с соматической провокацией психопатологических расстройств у больных РА сразу же отметим преобладание расстройств аффективного спектра.
Нозогенные депрессивные реакции выявлялись на момент обследования у 19,2% пациентов (11 из 57 наблюдений), а в анамнезе у 47,3% (27 из 57 наблюдений)7. Тяжесть депрессий была преимущественно умеренной (среднее значение по шкале депрессии Бека – 14,1 балла), в клинической картине преобладали гипотимия, тревожные опасения ипохондрического содержания, страх инвалидизации, невозможности в будущем полноценно себя обслуживать. Поглощенные тягостными размышлениями о своем соматическом состоянии, пациенты существенно сокращали свою повседневную активность, становились вялыми, малоподвижными, что усугубляло явления скованности и болезненности суставов, обусловленные РА. Признаки эндогенизации – загрудинная тоска, идеи вины, как правило, отсутствовали. Суточные изменения психического состояния коррелировали с соматическими проявлениями РА: время суток, на которое приходилось усугубление симптомов артрита (преимущественно ночные часы и раннее утро), сопровождалось наибольшей выраженностью депрессивных проявлений. Как правило, депрессивное состояние длилось от 3 до 6 нед, в среднем около 1 мес. Завершение депрессии обычно совпадало по времени с становлением ремиссии РА (терапевтической либо спонтанной).
В дальнейшем (в среднем через 3,4±0,6 года после манифестации РА) в значительной части наблюдений (23 из 57 пациентов; 40,3%), преимущественно у личностей стенического круга (гипертимное РЛ, экспансивный полюс шизоидного РЛ), постепенно формировался «преодолевающий» тип отношения к болезни, обозначенный как ИР по типу конфронтации с болезнью (Б.А.Волель, Д.Ф.Пушкарев, 2011), с клинической точки зрения соответствующий понятию сверхценной ипохондрии (W.Jahrreis, 1930), – активное преодоление СЗ (полиартрита) и связанных с ним функциональных ограничений. Охваченные идеей восстановления подвижности суставов, в целях улучшения работы опорно-двигательной системы пациенты совершали длительные изнурительные прогулки на большие расстояния. Несмотря на мышечную слабость, превозмогая артритические боли, «тренировали» мышечно-суставной аппарат путем переноски тяжелых сумок, выполнения работ на приусадебном участке. В оздоровительный режим включались также общеукрепляющие мероприятия: плавание, гимнастика на свежем воздухе, горячие ванны. Принимая за основу рекомендованное ревматологом лечение, больные в ряде случаев модифицировали терапию, дополняя средствами народной медицины (растирания, травяные примочки, гомеопатические мази). Таким образом, пациенты с признаками рассмотренного ИР подчиняли свой распорядок жизни преодолению проявлений РА, не жалея ни времени (затрачивали на выполнение сложного комплекса оздоровительных мероприятий до нескольких часов ежедневно), ни материальных средств. У части больных РА (8 из 57 наблюдений; 14,0%), обнаруживавших признаки гипертимного РЛ, после прекращения первичной нозогенной депрессивной реакции отмечалась инверсия аффекта, достигавшего уровня клинической гипомании. У пациентов выявлялись типичные признаки гипоманиакального состояния: повышение общего (витального) тонуса, жизнерадостность, чувство благополучия, чрезмерный, несоизмеримый с реальным положением дел оптимизм (А.С.Тиганов, 1999; C.Doran, 2008). Темп мышления и речи был заметно ускорен.
Отношение к проявлениям СЗ во многом соответствовало «анастрофическому мышлению» по F.Colom и E.Vieta (2007 г.)8 и характеризовалось односторонним отбором позитивной информации о заболевании. По миновании обострения РА опыт предшествующей болезни стирался – пациенты были уверены, что «полностью взяли заболевание под контроль» либо даже «исцелились навсегда», а риск рецидива РА рассматривали как незначительный. Необоснованно оптимистическое отношение к болезни, как правило, имело негативные последствия, поскольку нарушало комплаентность (приверженность) лечению. Терапевтические рекомендации воспринимались в искаженном виде, пациенты пренебрегали назначенной им базисной терапией (глюкокортикоиды, цитостатики), что ухудшало прогноз заболевания.
Состояние хронической гипомании сохранялось обычно на протяжении многих лет (в среднем 8,2±7,4 года), перемежаясь кратковременными субдепрессивными эпизодами, возникавшими при очередных обострениях РА, т.е. в ритме течения СЗ (А.Б.Смулевич, Э.Б.Дубницкая, 2009). В качестве рабочей гипотезы представляется допустимым предположить принадлежность регистрируемых у больных РА хронических гипоманиакальных состояний к эндогеноморфной аффективной патологии (P.Berner, 1977; А.Б.Смулевич, Э.Б.Дубницкая, 2009).
В 19 из 57 наблюдений (33,3% от общего числа больных РА), в которых преморбидный склад пациентов в половине (10 наблюдений) случаев оценен в рамках истерического РЛ, а в другой половине – другими РЛ (в порядке убывания): избегающее (4 наблюдения) РЛ, шизоидное (3 наблюдения), ананкастное (2 наблюдения), проявления психической патологии определялись ИР по типу невротической ипохондрии (J.Glatzel, 1981)9.
Для больных ХОБЛ (n=43) в отличие от пациентов, страдающих РА, предпочтителен иной преморбидный склад. Около 1/3 пациентов (14 из 43; 32,5%) составили личности возбудимого круга: истеро-возбудимое РЛ по Б.В.Шостаковичу (2006 г.), что соответствует понятию диссоциального РЛ с патологией влечений по аддиктивному типу (А.Б.Смулевич, 2009)10. К облигатным составляющим структуры РЛ у этих пациентов относятся расстройства влечений, при этом аддиктивное поведение проявлялось как в форме химических (табачной и алкогольной), так и поведенческих зависимостей (влечение к экстремальным видам спорта, гэмблинг, в отдельных случаях – одержимость телефильмами и видеоиграми). У них отмечалась также подтвержденная объективными данными склонность к антисоциальным поступкам (драки, мелкое хулиганство, нарушения общественного порядка), что приводило к столкновениям с законом (5 из 14 пациентов; 35,7% имели судимость). РЛ других типов в этой нозологической группе распределялись следующим образом: истерическое РЛ (8 из 43 наблюдений; 18,6%), шизоидное (6 наблюдений; 13,9%), параноидное/паранойяльное (5 наблюдений; 11,6%), ананкастное (4 наблюдения; 9,3%), избегающее и гипертимное – по 3 (по 6,9%) наблюдения11.
Показатель частоты нозогенных депрессий у больных ХОБЛ (в отличие от РА) вдвое ниже: лишь у 4 (9,3% против 19,1% при РА) пациентов на момент обследования диагностирована депрессия. При этом выявленные депрессивные состояния соответствовали критериям легкого депрессивного эпизода по МКБ-10 (средний балл по шкале депрессии Бека – 9,4), протекали с преобладанием апато-дисфорического аффекта и отличались транзиторностью
(в среднем 2–4 нед).
В плане провоцированных СЗ психопатологических расстройств представляется возможным разделить больных ХОБЛ на 2 группы. У большинства (25 из 43; 58,1%) пациентов (1-я группа), за исключением аномалий преморбидного склада – РЛ диссоциального (n=14), шизоидного (n=6) и параноидного/паранойяльного (n=5) круга, ассоциированных с СЗ психопатологических расстройств не выявлялось. Как и на протяжении всей предшествующей жизни, они оставались индифферентны к телесному недугу. Несмотря на объективную тяжесть проявлений легочной патологии, отчетливых представлений о болезни не формировалось, что соответствовало понятию «аберрантной ипохондрии» (G.Deny, P.Сamus, 1905; Б.А.Волель, 2009). Больные пренебрегали информацией о своем заболевании, пытались отнести возникшие симптомы к «возрастным изменениям», игнорировали рекомендации пульмонолога, пропускали назначенные визиты к врачу, продолжали курить12.
Другая, меньшая по численности группа больных ХОБЛ (18 наблюдений; 41,9%), была представлена пациентами, у которых за время болезни сформировалась картина невротической (n=11) либо маскированной (n=7)13 ипохондрии. Аномальный преморбидный склад почти в половине наблюдений определялся как истерический (8 из 18; 44,4%); в остальных случаях речь идет об ананкастном (n=4), гипертимном (n=3), избегающем (n=3) РЛ.
Обсуждение
У пациентов, страдающих РА, на момент обследования в большинстве (87,7%) случаев наблюдались психопатологические расстройства: нозогенные депрессии, соматогенно провоцированные хронические гипоманиакальные состояния, ИР по типу сверхценной и невротической ипохондрии. При ХОБЛ, напротив, актуальная психическая патология (ИР по типу невротической и маскированной ипохондрии, нозогенные депрессии) выявлялась менее чем в половине (41,9%) случаев.
Существенные различия наблюдаемых при РА и ХОБЛ психопатологических расстройств были связаны с типологическим распределением РЛ при указанных нозологиях: с накоплением гипертимного РЛ при РА (49,1%) и диссоциального (возбудимого) РЛ (32,6%) при ХОБЛ. Накопление указанных РЛ становится еще более очевидным при рассмотрении альтернативных групп – больные РА с очерченными психопатологическими расстройствами (56,0% гипертимиков) и больные ХОБЛ без актуальных психопатологических нарушений (56,0% аномалий диссоциального/возбудимого круга).
В качестве важной характеристики пациентов с истерическим и избегающим РЛ (равномерно представленными в изученных профильных группах) выделена повышенная восприимчивость к соматическому неблагополучию. Как при РА, так и при ХОБЛ у этих больных возникают депрессивные нозогенные реакции, а также формируется картина невротической ипохондрии14.
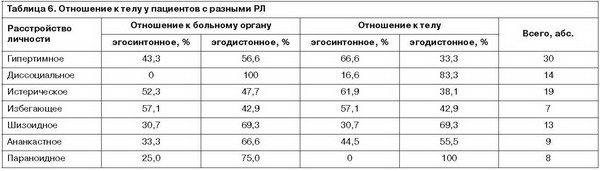
Заслуживает отдельного обсуждения факт отсутствия соматогенно провоцированных психопатологических расстройств у диссоциальных/возбудимых личностей (этот склад предпочтителен для больных ХОБЛ и практически не встречается среди больных РА)15. При этом явления аберрантной ипохондрии отмечаются у пациентов с диссоциальным РЛ и до манифестации патологии легких. Такая толерантность к соматической патологии может предположительно быть связана с особенностями психологической структуры РЛ этого типа. Выдвинутое в качестве рабочей гипотезы предположение находит подтверждение при анализе данных, полученных в настоящем исследовании при помощи проективных психометрических методик, позволивших определить образ тела16 у пациентов с диссоциальным РЛ в терминах: «бедный», «малодифференцированный», а отношение к собственному телу как «эгодистонное», что отличает их от пациентов с другими РЛ – истерическим, избегающим и гипертимным, демонстрирующим «зрелый» образ тела и «эгосинтонное» отношение к собственному телу (табл. 6).
Цель. Определить вклад конституционально-личностного предрасположения в формирование провоцированных хроническим СЗ психопатологических расстройств.
Материалы и методы. Выборка составила 100 пациентов (средний возраст 59,2±14,4 года) стационарных отделений УКБ №1 Первого МГМУ им. И.М.Сеченова, из них 57 получали лечение по поводу РА, 43 – по поводу ХОБЛ. Исследование проводилось психопатологическим методом. Применялись также шкала депрессии Beck Depression Inventory,опросник качества жизниSF-36.
Результаты. В группе РА на момент обследования в большинстве (87,7%) случаев наблюдались психопатологические расстройства: нозогенные депрессии, соматогенно провоцированные хронические гипоманиакальные состояния, ипохондрические развития (ИР), при этом выявлялась ассоциация аффективной патологии с накоплением гипертимного расстройства личности (РЛ) при этой нозологии (49,1%). При ХОБЛ, напротив, лишь в 41,9% случаев выявлялась актуальная нозогенная психическая патология (ИР, нозогенные депрессии). Предпочтительное для ХОБЛ диссоциальное (возбудимое) РЛ (32,6%) было ассоциировано с резистентностью к формированию нозогений. Пациенты с истерическим и избегающим РЛ, одинаково представленные при РА и ХОБЛ, в целом обнаруживали повышенную готовность к возникновению нозогенной патологии.
Ключевые слова: личность, расстройства личности, нозогении, депрессия, ревматоидный артрит, ХОБЛ, факторы предрасположения, образ тела.
Personality disorders and chronic medical disease: a comparative analysis of rheumatoid arthritis and chronic obstructive pulmonary disease
D.F.Pushkarev1, B.A.Volel2, S.I.Ovcharenko2, Y.K.Galetskayte2, E.A.Las1
1Mental Health Research Center of RAMS
2I.M.Sechenov First Moscow State Medical University
Summary. Available scientific data suggests that personality may be an important predisposition or protection factor affecting the possibility of developing psychiatric disorders in medical patients. Two chronic medical diseases (rheumatoid arthri-tis – RA, and chronic obstructive pulmonary disease – COPD) were chosen for a comparative analysis to assess the significance of personality traits and personality disorders (PD).
Aim. To assess the role of personality traits and personality disorders in the development of psychiatric disorders among medical patients.
Materials and methods. The total sample consisted of 100 inpatients (mean age 59,2±14,4 yr.), 57 of which received care for RA, 43 – for COPD. Each patient was interviewed by an expert psychiatrist. Psychometric and projective instruments were also used (Beck Depression Inventory, SF-36, Draw a Person Test).
Key words: personality, personality disorder, depression, anxiety, resilience, predisposition, rheumatoid arthritis, COPD.
Введение
Высокая распространенность психических расстройств у больных общемедицинской сети (J.Levenson, 2010) ставит перед исследователями вопрос о причинах этих нарушений и о факторах, их опосредующих. В этой связи представляется актуальным изучение вклада личности в формирование психопатологических расстройств у пациентов, страдающих хроническими СЗ.
Прежде чем перейти к непосредственному освещению литературных источников, затрагивающих тему работы, необходимо сразу отметить, что экзогенные или органические психические расстройства будут оставлены за скобками, что связано с минимальной ролью личностного фактора в патогенезе экзогенных расстройств и ключевой – биологического страдания головного мозга (K.Bonhoeffer, 1917; А.С.Тиганов, 1999).
В числе ранних клинических работ, затрагивающих рассматриваемую проблему, следует отметить труды B.Morel (1860 г.) и K.Jaspers (1913 г.)1, в которых впервые подчеркивается связь между конституциональным личностным предрасположением и возникновением психопатологических нарушений. В дальнейшем в зарубежной литературе соотношение между аномальной личностью и соматической провокацией рассматривалось главным образом в свете концепции ипохондрической конституции (E.Kahn, 1928; K.Schneider, 1959; H.Weitbrecht, 1966; P.Tyrer и соавт., 1990), а также «поведенческих соматических стилей» – somatic styles (A.Barsky, G.Klerman, 1983; C.Cheng, 2000; S.Chaturvedi и соавт., 2006).
В отечественной психиатрии возникающая в условиях соматической болезни психическая патология традиционно интерпретировалась с позиций динамики психопатий – патологических (нозогенных) реакций (А.Б.Смулевич, 2000, 2007; Н.Д.Лакосина, И.И.Сергеев, 2005). Соответственно, типологическая модель нозогений (аффективные, тревожно-фобические, сверхценные и пр.) предполагает их тесную связь с характеристиками личности больного. Наряду с реакциями авторы исследуют возникающие в условиях хронической соматической патологии патохарактерологические развития (Г.К.Ушаков, 1987; Н.Д.Лакосина, И.И.Сергеев, 2005; П.И.Сидоров, 2008). В публикациях, освещающих проблему ИР (А.Б.Смулевич, Б.А.Волель, 2008), последние ранжируются в зависимости от вклада личностного фактора в виде РЛ. В одних случаях РЛ имеет первостепенное значение (например, при паранойяльном ИР), в то время как для некоторых других типов ИР вклад этого фактора минимален (например, при ИР по типу ипохондрической дистимии). При этом авторы предполагают существование особых личностных дименсий – «соматоперцептивная конституция» (R.Lemke, 1951), ответственных за возможность манифестации психической патологии под действием соматической вредности.
В последние годы публикуется все больше междисциплинарных исследований, использующих нозологически дифференцированный подход, т.е. оценивающих роль РЛ не при соматической патологии в целом, но при заболеваниях отдельных органов и систем организма (A.Aquarius и соавт., 2007; O.Smith и соавт., 2008; L.Stafford и соавт., 2009), включая ХОБЛ (И.В.Теслинов, 2009; Singer и соавт., 2001; H.McCathie и соавт., 2002; de C.Souza и соавт., 2003; L.Laurin и соавт., 2007) и РА (Р.А.Грехов, 2010; L.-O.Persson, D.Sahlberg, 2002; T.Covic и соавт., 2003).
 Эти работы подтверждают факт влияния личностных характеристик пациента на возникновение психопатологических расстройств при хронических СЗ. Однако авторы в большинстве случаев ограничиваются лишь регистрацией (при помощи психометрических и патопсихологических опросников) симптомов и личностных черт, тогда как клинический анализ остается за рамками исследований (И.В.Теслинов, 2009; H.Singer и соавт., 2001; H.McCathie и соавт., 2002; L.-O.Persson, D.Sahlberg, 2002; L.Laurin и соавт., 2007; L.Stafford и соавт., 2009). В настоящем сообщении в качестве модели для изучения вклада личности в формирование соматогенно провоцированных психопатологических расстройств рассматриваются два хронических СЗ с сопоставимым бременем болезни – РА и ХОБЛ. Обе нозологии характеризуются прогредиентным ремиттирующим течением, высоким риском инвалидизации (В.Н.Амирджанова, 1989; Б.А.Черняк, И.Н.Трофименко, 2008), сравнимы по степени неблагоприятного влияния на качество жизни (Б.А.Черняк, И.Н.Трофименко, 2008). Однако возможность формирования психопатологических нарушений в условиях соматического недуга, согласно данным литературы, для этих двух заболеваний существенно различается. Так, РА характеризуется высокой распространенностью нозогенных реакций (в первую очередь аффективного круга (C.Dickens и соавт., 2003; А.Е.Зелтынь, 2010; Р.Р.Ахунова, К.К.Яхин и соавт., 2012) и ИР (Б.А.Волель, Д.Ф.Пушкарев, 2011). У больных ХОБЛ, напротив, провоцированные СЗ психопатологические проявления регистрируются сравнительно редко (О.С.Ахмедова, 2008; Singer и соавт., 2001) и возникают, как правило, лишь на крайне тяжелых, терминальных стадиях заболевания (E.Wagena, W.Arrindell, 2005). Учитывая сопоставимость бремени болезни для РА и ХОБЛ, представляется допустимым предположить, что различия психопатологических расстройств при ХОБЛ и РА могут быть в значительной мере обусловлены фактором личностного предрасположения.
Эти работы подтверждают факт влияния личностных характеристик пациента на возникновение психопатологических расстройств при хронических СЗ. Однако авторы в большинстве случаев ограничиваются лишь регистрацией (при помощи психометрических и патопсихологических опросников) симптомов и личностных черт, тогда как клинический анализ остается за рамками исследований (И.В.Теслинов, 2009; H.Singer и соавт., 2001; H.McCathie и соавт., 2002; L.-O.Persson, D.Sahlberg, 2002; L.Laurin и соавт., 2007; L.Stafford и соавт., 2009). В настоящем сообщении в качестве модели для изучения вклада личности в формирование соматогенно провоцированных психопатологических расстройств рассматриваются два хронических СЗ с сопоставимым бременем болезни – РА и ХОБЛ. Обе нозологии характеризуются прогредиентным ремиттирующим течением, высоким риском инвалидизации (В.Н.Амирджанова, 1989; Б.А.Черняк, И.Н.Трофименко, 2008), сравнимы по степени неблагоприятного влияния на качество жизни (Б.А.Черняк, И.Н.Трофименко, 2008). Однако возможность формирования психопатологических нарушений в условиях соматического недуга, согласно данным литературы, для этих двух заболеваний существенно различается. Так, РА характеризуется высокой распространенностью нозогенных реакций (в первую очередь аффективного круга (C.Dickens и соавт., 2003; А.Е.Зелтынь, 2010; Р.Р.Ахунова, К.К.Яхин и соавт., 2012) и ИР (Б.А.Волель, Д.Ф.Пушкарев, 2011). У больных ХОБЛ, напротив, провоцированные СЗ психопатологические проявления регистрируются сравнительно редко (О.С.Ахмедова, 2008; Singer и соавт., 2001) и возникают, как правило, лишь на крайне тяжелых, терминальных стадиях заболевания (E.Wagena, W.Arrindell, 2005). Учитывая сопоставимость бремени болезни для РА и ХОБЛ, представляется допустимым предположить, что различия психопатологических расстройств при ХОБЛ и РА могут быть в значительной мере обусловлены фактором личностного предрасположения.
Это предположение является исходной рабочей гипотезой настоящего исследования.
Цель исследования – определить вклад личностного фактора в формирование провоцированных хроническим СЗ психопатологических расстройств (на модели РА и ХОБЛ).
Материалы и методы
Исследование выполнено при совместном участии сотрудников кафедры психиатрии и психосоматики ФППОВ Первого МГМУ им. И.М.Сеченова (заведующий кафедрой – академик РАМН А.Б.Смулевич), кафедры факультетской терапии №1 Первого МГМУ им. И.М.Сеченова (заведующий кафедрой – доктор медицинских наук, профессор В.А.Сулимов), а также артрологического отделения Центра суставной боли Университетской клинической больницы (УКБ) №1 Первого МГМУ им. И.М.Сеченова (руководитель центра – доктор медицинских наук И.В.Меньшикова, заведующий отделением – Н.В.Петухова).


Набор материала проводился на базе терапевтического отделения Клиники факультетской терапии (заведующий отделением – кандидат медицинских наук С.Р.Белоусов) и артрологического отделения Центра суставной боли (заведующий отделением – Н.В.Петухова) УКБ №1 Первого МГМУ им. И.М.Сеченова среди пациентов, получавших стационарное лечение по поводу РА или ХОБЛ.
Критерии включения: мужчины и женщины в возрасте от 27 до 80 лет2. Подтвержденный диагноз следующих СЗ: РА (М05.3 – РА с вовлечением других органов и систем, М05.8 – другие серопозитивные РА, М05.9 – серопозитивный РА неуточненный, М06.0 – серонегативный РА, М06.8 – другие уточненные РА, М06.9 – РА неуточненный), I–IV рентгенологической стадии по Штейнброкеру; 1–3-й степени активности (по критериям DAS28); I–III функционального класса. Или ХОБЛ (J44 – другая ХОБЛ, J44.0 – ХОБЛ с острой респираторной инфекцией нижних дыхательных путей, J44.1 – ХОБЛ с обострением неуточненная, J44.8 – другая уточненная ХОБЛ, J44.9 – ХОБЛ неуточненная), включая сочетанную патологию – бронхиальная астма. Дебют СЗ в возрасте не менее 25 лет; длительность течения СЗ не менее 2 лет. Критерии исключения: шизофрения (параноидная – F20.0, гебефреническая – F20.1, кататоническая – F20.2; хронические бредовые расстройства – F22; острые психотические расстройства – F23; шизоаффективные расстройства – F25); биполярное аффективное расстройство, текущий маниакальный эпизод с психотическими симптомами – F31.2; органические психические расстройства (деменция при болезни Альцгеймера – F00, сосудистая деменция – F01; деменция при других болезнях, классифицированных в других рубриках – F02; деменция неуточненная – F03; органический амнестический синдром – F04; делирий, не вызванный алкоголем или другими психоактивными веществами – F05; органический галлюциноз – F06.0; органическое кататоническое состояние – F06.1; органическое бредовое шизофреноподобное расстройство – F06.2); психические расстройства и расстройства поведения, связанные с употреблением психоактивных веществ (острая интоксикация – F01.x0; абстинентное состояние с делирием – F01.x4; психотическое расстройство – F01.x5; амнестический синдром – F01.x6); состояния тяжелой соматической декомпенсации, не позволяющие провести полноценное психопатологическое обследование3.
Исследование выполнено клиническим методом (психопатологическое обследование, субъективные и объективные анамнестические данные). Применялась психометрическая шкала Beck Depression Inventory (A.Beck и соавт., 1979), а также проективные психологические опросники «Цветовой тест отношений» (Е.Ф.Бажин, А.М.Эткинд, 1985) и «Проективный рисунок человека» (K.Machover, 1949). Кроме того, оценивалось качество жизни больных при помощи русскоязычной версии опросника SF-36 (Н.Н.Бримкулов и соавт., 1998).
Верификация соматического диагноза проводилась в условиях стационарных отделений Университетской клинической больницы №1 в соответствии с принятыми стандартами4.
Изученная выборка включает 100 наблюдений, из них 57 – больные РА, 43 – больные ХОБЛ. Всего в исследовании приняли участие 57 женщин и 43 мужчины. Гендерное соотношение различалось для нозологических групп пациентов: среди больных РА преобладали женщины (7 мужчин, 50 женщин в соотношении 7:1), среди больных ХОБЛ – мужчины (36 мужчин, 7 женщин) в соотношении 5:1. С высокой долей вероятности эти различия, хотя и обнаруживают смещение, связанное с ограниченным объемом выборки, но обусловлены эпидемиологическими характеристиками соответствующих заболеваний: по данным литературы, при РА соотношение женщин и мужчин оценивается как 3:1 (Е.А.Лебедева, 2007), при ХОБЛ – 1:5 (V.Peña и соавт., 2000). Средний возраст обследованных 59,2±14,4 года. Повозрастное распределение больных представлено в табл. 1.

 Средний возраст манифестации для пациентов с диагнозом РА составил 43,7±11,1 года, средняя продолжительность заболевания 13,4±9,6 года. Для больных ХОБЛ эти показатели были на уровне 59,2±8,6 и 6,4±2,7 года соответственно. Клинические характеристики соматической патологии у пациентов изученной выборки можно в целом рассматривать как типичные для данных заболеваний. Важнейшие соматические показатели обследованных представлены в табл. 2 и 3.
Средний возраст манифестации для пациентов с диагнозом РА составил 43,7±11,1 года, средняя продолжительность заболевания 13,4±9,6 года. Для больных ХОБЛ эти показатели были на уровне 59,2±8,6 и 6,4±2,7 года соответственно. Клинические характеристики соматической патологии у пациентов изученной выборки можно в целом рассматривать как типичные для данных заболеваний. Важнейшие соматические показатели обследованных представлены в табл. 2 и 3.
Качество жизни пациентов выборки, как видно из табл. 4, было значительно снижено по сравнению с показателем, средним для населения. При этом показатели качества жизни сопоставимы для 2 нозологических групп и приближаются к средним значениям для популяций больных РА и ХОБЛ (J.Talamo и соавт., 1997; Б.А.Черняк, И.Н.Трофименко, 2008). Таким образом, общее бремя хронической соматической болезни между группами пациентов РА и ХОБЛ в изученной выборке существенно не различалось. Как было отмечено выше, оба заболевания характеризуются высокой степенью инвалидизации: среди 57 обследованных больных РА – 26 случаев инвалидности, из них 12 (46,1%) – II группа и 14 (53,9%) – III группа; среди 43 пациентов с ХОБЛ – 15 инвалидов, из них 9 (60,0%) – II группа и 6 (40,0%) – III группа. Во всех случаях (за исключением 2 больных из группы ХОБЛ) инвалидность определялась в связи с профильным заболеванием. Показатели социальной адаптации больных представлены в табл. 5.
Результаты
Переходя к обсуждению провоцированных соматической патологией психопатологических расстройств у больных РА, остановимся на характеристиках преморбидной личности пациентов.
Среди больных РА (57 наблюдений) наблюдалась тенденция к накоплению гипертимного РЛ (28 из 57 пациентов; 49,1%)5, относимого к группе аффективных психопатий (А.Б.Смулевич, 2009)6. В анамнезе (до манифестации РА) у значительной части пациентов отмечались психогенно провоцированные депрессивные эпизоды (выявлены у 15 из 28; 53% пациентов, страдающих РА), как правило, связанные с объективно значимыми стрессогенными воздействиями (смерть или тяжелая болезнь близких). В клинической картине таких депрессивных эпизодов (их длительность не превышала 3–4 нед) преобладали гипотимия, тягостные размышления по поводу психотравмирующей ситуации, отмечались нарушения сна и аппетита. Указанные состояния соответствовали критериям Международной классификации болезней 10-го пересмотра (МКБ-10) для легкой или умеренно выраженной депрессии, протекали амбулаторно и обходились без медикаментозного лечения.
 В остальной части наблюдений (больные РА) преморбидный склад не обнаруживает отчетливой связи с характерологическими аномалиями аффективного спектра: истерическое (11–19,3%), шизоидное (8–14,0%), избегающее (4–7,0%), ананкастное и паранойяльное (по 3 наблюдения; всего 10,6%) Типологическое распределение РЛ среди больных РА представлено на рисунке.
В остальной части наблюдений (больные РА) преморбидный склад не обнаруживает отчетливой связи с характерологическими аномалиями аффективного спектра: истерическое (11–19,3%), шизоидное (8–14,0%), избегающее (4–7,0%), ананкастное и паранойяльное (по 3 наблюдения; всего 10,6%) Типологическое распределение РЛ среди больных РА представлено на рисунке.
При анализе связанных с соматической провокацией психопатологических расстройств у больных РА сразу же отметим преобладание расстройств аффективного спектра.
Нозогенные депрессивные реакции выявлялись на момент обследования у 19,2% пациентов (11 из 57 наблюдений), а в анамнезе у 47,3% (27 из 57 наблюдений)7. Тяжесть депрессий была преимущественно умеренной (среднее значение по шкале депрессии Бека – 14,1 балла), в клинической картине преобладали гипотимия, тревожные опасения ипохондрического содержания, страх инвалидизации, невозможности в будущем полноценно себя обслуживать. Поглощенные тягостными размышлениями о своем соматическом состоянии, пациенты существенно сокращали свою повседневную активность, становились вялыми, малоподвижными, что усугубляло явления скованности и болезненности суставов, обусловленные РА. Признаки эндогенизации – загрудинная тоска, идеи вины, как правило, отсутствовали. Суточные изменения психического состояния коррелировали с соматическими проявлениями РА: время суток, на которое приходилось усугубление симптомов артрита (преимущественно ночные часы и раннее утро), сопровождалось наибольшей выраженностью депрессивных проявлений. Как правило, депрессивное состояние длилось от 3 до 6 нед, в среднем около 1 мес. Завершение депрессии обычно совпадало по времени с становлением ремиссии РА (терапевтической либо спонтанной).
В дальнейшем (в среднем через 3,4±0,6 года после манифестации РА) в значительной части наблюдений (23 из 57 пациентов; 40,3%), преимущественно у личностей стенического круга (гипертимное РЛ, экспансивный полюс шизоидного РЛ), постепенно формировался «преодолевающий» тип отношения к болезни, обозначенный как ИР по типу конфронтации с болезнью (Б.А.Волель, Д.Ф.Пушкарев, 2011), с клинической точки зрения соответствующий понятию сверхценной ипохондрии (W.Jahrreis, 1930), – активное преодоление СЗ (полиартрита) и связанных с ним функциональных ограничений. Охваченные идеей восстановления подвижности суставов, в целях улучшения работы опорно-двигательной системы пациенты совершали длительные изнурительные прогулки на большие расстояния. Несмотря на мышечную слабость, превозмогая артритические боли, «тренировали» мышечно-суставной аппарат путем переноски тяжелых сумок, выполнения работ на приусадебном участке. В оздоровительный режим включались также общеукрепляющие мероприятия: плавание, гимнастика на свежем воздухе, горячие ванны. Принимая за основу рекомендованное ревматологом лечение, больные в ряде случаев модифицировали терапию, дополняя средствами народной медицины (растирания, травяные примочки, гомеопатические мази). Таким образом, пациенты с признаками рассмотренного ИР подчиняли свой распорядок жизни преодолению проявлений РА, не жалея ни времени (затрачивали на выполнение сложного комплекса оздоровительных мероприятий до нескольких часов ежедневно), ни материальных средств. У части больных РА (8 из 57 наблюдений; 14,0%), обнаруживавших признаки гипертимного РЛ, после прекращения первичной нозогенной депрессивной реакции отмечалась инверсия аффекта, достигавшего уровня клинической гипомании. У пациентов выявлялись типичные признаки гипоманиакального состояния: повышение общего (витального) тонуса, жизнерадостность, чувство благополучия, чрезмерный, несоизмеримый с реальным положением дел оптимизм (А.С.Тиганов, 1999; C.Doran, 2008). Темп мышления и речи был заметно ускорен.
Отношение к проявлениям СЗ во многом соответствовало «анастрофическому мышлению» по F.Colom и E.Vieta (2007 г.)8 и характеризовалось односторонним отбором позитивной информации о заболевании. По миновании обострения РА опыт предшествующей болезни стирался – пациенты были уверены, что «полностью взяли заболевание под контроль» либо даже «исцелились навсегда», а риск рецидива РА рассматривали как незначительный. Необоснованно оптимистическое отношение к болезни, как правило, имело негативные последствия, поскольку нарушало комплаентность (приверженность) лечению. Терапевтические рекомендации воспринимались в искаженном виде, пациенты пренебрегали назначенной им базисной терапией (глюкокортикоиды, цитостатики), что ухудшало прогноз заболевания.
Состояние хронической гипомании сохранялось обычно на протяжении многих лет (в среднем 8,2±7,4 года), перемежаясь кратковременными субдепрессивными эпизодами, возникавшими при очередных обострениях РА, т.е. в ритме течения СЗ (А.Б.Смулевич, Э.Б.Дубницкая, 2009). В качестве рабочей гипотезы представляется допустимым предположить принадлежность регистрируемых у больных РА хронических гипоманиакальных состояний к эндогеноморфной аффективной патологии (P.Berner, 1977; А.Б.Смулевич, Э.Б.Дубницкая, 2009).
В 19 из 57 наблюдений (33,3% от общего числа больных РА), в которых преморбидный склад пациентов в половине (10 наблюдений) случаев оценен в рамках истерического РЛ, а в другой половине – другими РЛ (в порядке убывания): избегающее (4 наблюдения) РЛ, шизоидное (3 наблюдения), ананкастное (2 наблюдения), проявления психической патологии определялись ИР по типу невротической ипохондрии (J.Glatzel, 1981)9.
Для больных ХОБЛ (n=43) в отличие от пациентов, страдающих РА, предпочтителен иной преморбидный склад. Около 1/3 пациентов (14 из 43; 32,5%) составили личности возбудимого круга: истеро-возбудимое РЛ по Б.В.Шостаковичу (2006 г.), что соответствует понятию диссоциального РЛ с патологией влечений по аддиктивному типу (А.Б.Смулевич, 2009)10. К облигатным составляющим структуры РЛ у этих пациентов относятся расстройства влечений, при этом аддиктивное поведение проявлялось как в форме химических (табачной и алкогольной), так и поведенческих зависимостей (влечение к экстремальным видам спорта, гэмблинг, в отдельных случаях – одержимость телефильмами и видеоиграми). У них отмечалась также подтвержденная объективными данными склонность к антисоциальным поступкам (драки, мелкое хулиганство, нарушения общественного порядка), что приводило к столкновениям с законом (5 из 14 пациентов; 35,7% имели судимость). РЛ других типов в этой нозологической группе распределялись следующим образом: истерическое РЛ (8 из 43 наблюдений; 18,6%), шизоидное (6 наблюдений; 13,9%), параноидное/паранойяльное (5 наблюдений; 11,6%), ананкастное (4 наблюдения; 9,3%), избегающее и гипертимное – по 3 (по 6,9%) наблюдения11.
Показатель частоты нозогенных депрессий у больных ХОБЛ (в отличие от РА) вдвое ниже: лишь у 4 (9,3% против 19,1% при РА) пациентов на момент обследования диагностирована депрессия. При этом выявленные депрессивные состояния соответствовали критериям легкого депрессивного эпизода по МКБ-10 (средний балл по шкале депрессии Бека – 9,4), протекали с преобладанием апато-дисфорического аффекта и отличались транзиторностью
(в среднем 2–4 нед).
В плане провоцированных СЗ психопатологических расстройств представляется возможным разделить больных ХОБЛ на 2 группы. У большинства (25 из 43; 58,1%) пациентов (1-я группа), за исключением аномалий преморбидного склада – РЛ диссоциального (n=14), шизоидного (n=6) и параноидного/паранойяльного (n=5) круга, ассоциированных с СЗ психопатологических расстройств не выявлялось. Как и на протяжении всей предшествующей жизни, они оставались индифферентны к телесному недугу. Несмотря на объективную тяжесть проявлений легочной патологии, отчетливых представлений о болезни не формировалось, что соответствовало понятию «аберрантной ипохондрии» (G.Deny, P.Сamus, 1905; Б.А.Волель, 2009). Больные пренебрегали информацией о своем заболевании, пытались отнести возникшие симптомы к «возрастным изменениям», игнорировали рекомендации пульмонолога, пропускали назначенные визиты к врачу, продолжали курить12.
Другая, меньшая по численности группа больных ХОБЛ (18 наблюдений; 41,9%), была представлена пациентами, у которых за время болезни сформировалась картина невротической (n=11) либо маскированной (n=7)13 ипохондрии. Аномальный преморбидный склад почти в половине наблюдений определялся как истерический (8 из 18; 44,4%); в остальных случаях речь идет об ананкастном (n=4), гипертимном (n=3), избегающем (n=3) РЛ.
Обсуждение
У пациентов, страдающих РА, на момент обследования в большинстве (87,7%) случаев наблюдались психопатологические расстройства: нозогенные депрессии, соматогенно провоцированные хронические гипоманиакальные состояния, ИР по типу сверхценной и невротической ипохондрии. При ХОБЛ, напротив, актуальная психическая патология (ИР по типу невротической и маскированной ипохондрии, нозогенные депрессии) выявлялась менее чем в половине (41,9%) случаев.
Существенные различия наблюдаемых при РА и ХОБЛ психопатологических расстройств были связаны с типологическим распределением РЛ при указанных нозологиях: с накоплением гипертимного РЛ при РА (49,1%) и диссоциального (возбудимого) РЛ (32,6%) при ХОБЛ. Накопление указанных РЛ становится еще более очевидным при рассмотрении альтернативных групп – больные РА с очерченными психопатологическими расстройствами (56,0% гипертимиков) и больные ХОБЛ без актуальных психопатологических нарушений (56,0% аномалий диссоциального/возбудимого круга).
В качестве важной характеристики пациентов с истерическим и избегающим РЛ (равномерно представленными в изученных профильных группах) выделена повышенная восприимчивость к соматическому неблагополучию. Как при РА, так и при ХОБЛ у этих больных возникают депрессивные нозогенные реакции, а также формируется картина невротической ипохондрии14.
Заслуживает отдельного обсуждения факт отсутствия соматогенно провоцированных психопатологических расстройств у диссоциальных/возбудимых личностей (этот склад предпочтителен для больных ХОБЛ и практически не встречается среди больных РА)15. При этом явления аберрантной ипохондрии отмечаются у пациентов с диссоциальным РЛ и до манифестации патологии легких. Такая толерантность к соматической патологии может предположительно быть связана с особенностями психологической структуры РЛ этого типа. Выдвинутое в качестве рабочей гипотезы предположение находит подтверждение при анализе данных, полученных в настоящем исследовании при помощи проективных психометрических методик, позволивших определить образ тела16 у пациентов с диссоциальным РЛ в терминах: «бедный», «малодифференцированный», а отношение к собственному телу как «эгодистонное», что отличает их от пациентов с другими РЛ – истерическим, избегающим и гипертимным, демонстрирующим «зрелый» образ тела и «эгосинтонное» отношение к собственному телу (табл. 6).

Список исп. литературыСкрыть список1. Levenson JL. Textbook of psychosomatic medicine: psychiatric care of the medically Ill. Am Psychiat Publishing, 2010.
2. Bonhoeffer K. Die exogenen Reaktionstypen. Archiv für Psychiatrie und Nervenkrankheiten 58. Berlin, 1917; p. 50–70.
3. Тиганов А.С. Руководство по психиатрии. В 2 т. М.: Медицина, 1999.
4. Morel BD. Traite des maladies mentales. Livre IV. Pathologie spe-ciale et theraputique generale. Paris, 1860; p. 668–772.
5. Jaspers K. Allgemeine Psychopathologie. Berlin: Springer, 1913.
6. Kahn E. Hypochondrische Psychopathen. In: Handbuch der Geisteskrankheiten, hrsg. O. Bumke, Bd. 15, spez. teil 1. Berlin, 1928; 438–42.
7. Schneider K. Klinische Psychopathologie (5 Afl). Stuttgard, 1959.
8. Weitbrecht H. Psychiatrische Fehldiagnosen in der Allgemeinpraxis. Fibel der Differentialdiagnostik. Stuttgart, 1966.
9. Tyrer P, Fowler-Dixon R, Ferguson B, Kelemen A. A plea for the diagnosis of hypochondriacal personality disorder. J Psychosom Res 1990; 34: 637–42.
10. Barsky AJ, Klerman GL. Overview: Hypochondriasis, Bodily Complaints, and Somatic Styles. Am J Psychiat 1983; 140 (3): 273–83.
11. Cheng C. Seeking medical consultation: perceptual and behavioural characteristics distinguishing consulters and nonconsulters with functional dyspepsia. Psychosom Med 2000; 62: 844–52.
12. Chaturvedi SK, Desai G, Shaligram D. Somatoform disorders, somatization and abnormal illness behaviour. International Rev Psychiat 2006; 18 (1): 75–80.
13. Смулевич А.Б. Пограничная психическая патология в общемедицинской практике. М.: Русский врач, 2000.
14. Смулевич А.Б. Психосоматическая медицина. Психич. расстройства в общей медицине. 2007; 2 (1).
15. Лакосина Н.Д., Сергеев И.И., Панкова О.Ф., Ушаков К. Клиническая психология. М.: МЕДпресс-информ, 2005.
16. Ушаков Г.К. Пограничные нервно-психические расстройства. М., 1987.
17. Сидоров П.И., Парняков А.В. Клиническая психология. 3-е изд. М., 2008.
18. Смулевич А.Б., Волель Б.А. Расстройства личности и соматическая болезнь (проблема ипохондрического развития личности). Журн. неврол. и психиатр. им. С.С.Корсакова. 2008; 5: 4–12.
19. Lemke R. Über die Bedeutung der Leibgefühle in der psychiatrischen Diagnostik. Psychiat Neurol Med Psychol 1951; 3: 325–40.
20. Aquarius AE, Denollet J, Hamming JF et al. Type-D personality and ankle brachial index as predictors of impaired quality of life and depressive symptoms in peripheral arterial disease. Arch Surg 2007; 142 (7): 662–7.
21. Smith OR, Pedersen SS, Van Domburg R, Denollet J. Symptoms of fatigue and depression in ischemic heart disease are driven by personality characteristics rather than disease stage: a comparison of CAD and CHF patients. Europ J Cardiovasc Prevent & Rehabilitat, 2008; 15: 583–8.
22. Stafford L, Jackson JH, Berk M. Cognitive-personality style as vulnerability to depression in patients with coronary artery disease: roles of sociotropy and autonomy. Psychosomatic Med 2009; 71: 63–9.
23. Теслинов И.В. Психосоматические аспекты терапии больных хронической обструктивной болезнью легких. Автореф. дис. … канд. мед. наук. Воронеж, 2009.
24. Singer HK, Ruchinskas RA, Riley KC et al. The psychological impact of end-stage lung disease. Chest 2001; 120 (4).
25. McCathie HC, Spence SH, Tate RL. Adjustment to chronic obstructive pulmonary disease: the importance of psychological factors. Eur Respir J 2002; 19: 47–53.
26. de Souza CB, Cendon S, Cavalhero L et al. Anxiety, depression and traits of personality in COPD patients. Psicologia, saúde & doenças 2003; 4 (1): 149–62.
27. Laurin C, Lavoie KL, Bacon SL et al. Sex differences in the prevalence of psychiatric disorders and psychological distress in patients with COPD. Chest 2007; 132: 148–55.
28. Грехов Р.А. Психосоматические соотношения и внутренняя картина болезни у ревматологических пациентов. Автореф. дис. … д-ра мед. наук. Волгоград, 2010.
29. Persson L-O, Sahlberg D. The impact of negative illness perception and neuroticism on subjective symptoms and mood in rheumatoid arthritis patients. Ann Rheum Dis 2002; 61: 1000–6.
30. Covic T, Adamson B, Spencer D, Howe G. A biopsychosocial model of pain and depression in rheumatoid arthritis: a 12-month longitudinal study. Rheumatol 2003; 42 (11).
31. Амирджанова В.Н., Фаломеева О.М., Цветкова Е.С. Ревматология. 1989; 3: 56–61.
32. Черняк Б.А., Трофименко И.Н. Качество жизни у больных бронхиальной астмой и хронической обструктивной болезнью легких. В кн.: Хроническая обструктивная болезнь легких. Под ред. А.Г.Чучалина. М.: Атмосфера, 2008.
33. Dickens C, Jackson J, Tomenson B et al. Associations of depression in rheumatoid arthritis. Psychosomatics 2003; 44: 209–15.
34. Зелтынь А.Е. Роль психической травмы в структуре и динамике расстройств тревожно-депрессивного спектра при ревматоидном артрите. Автореф. дис. … канд. мед. наук. М., 2010.
35. Ахунова Р.Р., Яхин К.К., Якупова С.П., Салихов И.Г. Распространенность и структура пограничных психических расстройств при ревматоидном артрите. Психич. расстройства в общей медицине. 2012 (в печати).
36. Волель Б.А., Пушкарев Д.Ф., Тарасова А.К. Динамика расстройств личности при ревматоидном артрите. Психич. расстройства в общей медицине. 2011; 2.
37. Ахмедова О.С. Психологический статус и качество жизни пациентов с хронической обструктивной болезнью легких. Автореф. дис. … канд. псих. наук. СПб., 2008.
38. Wagena EJ, Arrindell WA, Wouters EF, van Schayck CP. Are patients with COPD psychologically distressed? Eur Respir J 2005; 26: 242–8.
39. Личко А.Е. Психопатии и акцентуации характера у подростков. Изд. 2-е доп. и перераб., Л.: Медицина, 1983.
40. Волель Б.А. Небредовая ипохондрия при соматических, психических заболеваниях и расстройствах личности (психосоматические соотношения, психопатология, терапия). Автореф. дис. … д-ра мед. наук. М., 2009.
41. Beck AT, Rush AJ, Shaw BF, Emery G. Cognitive therapy of depression. Guilford Press 1979.
42. Бажин Е.Ф., Эткинд А.М. Цветовой тест отношений (методические рекомендации). Л.: Ленинградский научно-исследовательский психоневрологический институт им. В.М.Бехтерева, 1985.
43. Machover K. Personality projection: in the drawing of a human figure. Springfield, IL: Charles C Thomas Publisher.
44. Бримкулов Н.Н., Сенкевич Н.Ю., Калиева А.Д. Применение опросника SF-36 для оценки качества жизни. Центрально-Азиатский мед. журн. 1998; 4–5: 236–41.
45. Лебедева Е.А. Клинико-эпидемиологическая характеристика заболеваний суставов у городского населения. Автореф. дис. … канд. мед. наук. Ивановская гос. медицинская академия. Ярославль, 2007.
46. Peña VS, Miravitlles M, Gabriel R et al. Geographic Variations in Prevalence and Underdiagnosis of COPD: Results of the IBERPOC Multicentre Epidemiological Study. CHEST 2000; 118 (4): 981–9.
47. Birren JE. Research on aging: a frontier of science and social gain. Gerontologist 1968; 8 (1): 7–13.
48. Talamo J, Frater A, Gallivan S, Young A. Use of the short form 36 (SF-36) for health status measurement in rheumatoid arthritis. Br J Rheumat 1997; 36: 463–9.
49. Черняк Б.А., Трофименко И.Н. Качество жизни у больных бронхиальной астмой и хронической обструктивной болезнью легких. В кн.: Хроническая обструктивная болезнь легких. Под ред. А.Г.Чучалина. М.: Атмосфера, 2008.
50. Чучалин А.Г. Актуальные вопросы пульмонологии. Белая книга. Рос. мед. журн. 2004; 12 (2): 53.
51. Смулевич А.Б. Психопатология личности и коморбидных расстройств. М.: МЕДпресс-Информ, 2009.
52. Dunbar F. Psychosomatic Diagnosis, Medical Book Dept of Harper & Brothers 1943; p. 741.
53. Alexander F. Psychosomatic medicine in principles and applications. W.W.Norton & Company 1950; p. 296.
54. Kraepelin E. Psychiatrie. 5. Auflage. Leipzig: Johann Ambrosius Barth 1896.
55. Kretschmer E. Körperbau und Charakter. Berlin: Springer, 1921 Leonhard K, 1976.
56. Akiskal HS, Hirschfield RM, Yerevanian BI. The relationship of personality to affective disorders: a critical review. Arch Gen Psychiat 1983; 40.
57. Possl J, von Zerssen D. A case history analysis of the «manic type» and the «melancholic type» of premorbid personality in affectively ill patients. Eur Arch Psychiat Neurol Sci 1990; 23: 347–55.
58. Fritze F, Ehrt U, Brieger P. Zum Konzept der Hyperthymie: Historische Entwicklung und aktuelle Aspekte. Fortschr Neurol Psychiat 2002; 70: 117–25.
59. Doran С.M. The Hypomania Handbook: The Challenge of Elevated Mood 2008.
60. Akiskal HS, Brieger P, Mundt C et al. Temperament and affective disorders. The TEMPS-A Scale as a convergence of European and US-American concepts. Nervenarzt 2002;


