Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№03 2012
Психические расстройства и комплаенс больных с хронической сердечной недостаточностью №03 2012
Номера страниц в выпуске:26-31
Представлены данные о влиянии психических расстройств на приверженность лечению больных с хронической сердечной недостаточностью. Проводится оценка тревожно-депрессивных расстройств с помощью разных психометрических методик. Проанализированы показатели качества жизни в зависимости от особенностей психических расстройств у кардиологических пациентов.
Резюме. Представлены данные о влиянии психических расстройств на приверженность лечению больных с хронической сердечной недостаточностью. Проводится оценка тревожно-депрессивных расстройств с помощью разных психометрических методик. Проанализированы показатели качества жизни в зависимости от особенностей психических расстройств у кардиологических пациентов. Показано, что низкий уровень комплаентности выявляется более чем в 20% случаев, у большинства (63,8%) пациентов регистрируется средний уровень комплаентности, и лишь 14,9% соответствуют полной комплаентности. При наличии умеренной тревоги показатели комплаенса достоверно повышаются, в то время как другие варианты психических расстройств негативно сказываются на уровне комплаентности больных. Пациенты с диастолической сердечной недостаточностью в большей степени привержены терапии по сравнению с больными систолической сердечной недостаточностью. Психические расстройства ухудшают качество жизни в основном за счет эмоциональной составляющей.
Ключевые слова: психические расстройства, комплаенс, качество жизни, сердечная недостаточность.
Mental disorders and compliance of patients with chronic heart failure
N.N.Petrova, Y.V.Pilevina
St.-Petersburg State University, medical faculty
Summary. The article presents data about the peculiarities of the influence of psychic disorders on the adherence to treatment in patients with chronic heart failure. Assessment of psychic disorders with different psychometric methods was carried out. Influence of mental disorders on Quality of life in cardiac patients was investigated. It was shown, that the low level of compliance reached more than 20% of patients. The majority (63,8%) of patients demonstrated partial compliance, and only 14,9% of them corresponded to full compliance. Data noted that compliance increase in patients with moderate anxiety. Patients with diastolic heart failure are characterized by better compliance in comparison with patients with systolic heart failure. Psychic disorders influence negatively the quality of life due to the emotional component.
Key words: psychic disorders, compliance, quality of life, heart failure.
Введение
В настоящее время понятие комплаенса находится на этапе разработки. I.Leppik выделяет три составляющие комплаенса: тип поведения, степень комплаентности и степень целеустремленности пациента. При этом тип поведения включает прием препарата, регулярность визитов в клинику и правильное выполнение других врачебных рекомендаций. Нонкомплаентность предполагает, что пациент принимает неправильную дозу препарата (слишком маленькую или слишком большую), не соблюдает кратность и продолжительность приема лекарственных средств или применяет другие (не рекомендованные врачом) препараты [1–4].
В отчете Американского национального координационного центра (National Coordinating Centre for NHS Service Delivery and Organisation R&D), посвященном приему лекарств, приводятся определения этих синонимичных, но не тождественных понятий.
В нашем исследовании под комплаенсом понимали согласие пациента следовать рекомендациям врача как в отношении приема препаратов, так и всего лечения в целом. Отказы больных от лекарственной терапии и связанные с этим проблемы встречаются при разных заболеваниях. Так, в хирургии и кардиологии примерно каждый седьмой пациент отказывается от полного объема предложенной ему терапии [5]. Количество отказов от лечения выше в тех ситуациях, где оно связано с риском для здоровья или является недостаточно эффективным. Например, доля отказов от лечения среди онкологических больных достигает 45%, а среди больных пожилого и старческого возраста – 25% [6]. Изучение комплаенса у больных, перенесших инфаркт миокарда, выявило его низкий уровень.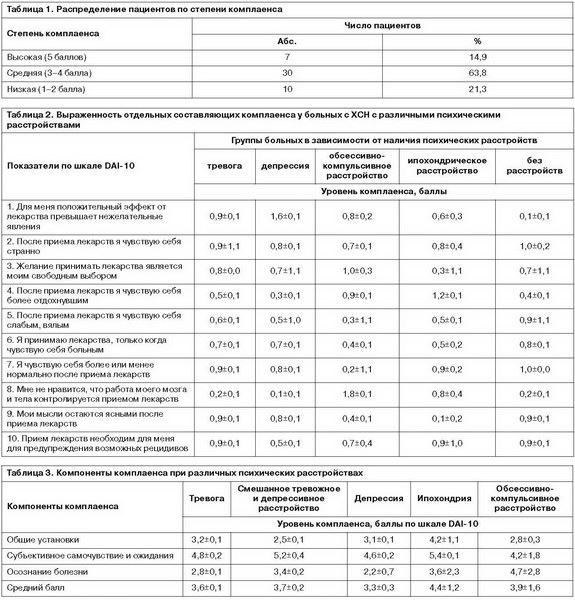
 Отсутствие комплаенса проявлялось в недоверии к врачу, перепроверке его действий, стремлении вносить коррективы в терапевтическую стратегию, нарушениях ограничительного режима, несоблюдении диеты, произвольной отмене терапии, преждевременной активизации [8].
Отсутствие комплаенса проявлялось в недоверии к врачу, перепроверке его действий, стремлении вносить коррективы в терапевтическую стратегию, нарушениях ограничительного режима, несоблюдении диеты, произвольной отмене терапии, преждевременной активизации [8].
Приверженность пациентов терапии играет значительную роль в лечении хронических заболеваний. Более всего эта проблема касается пациентов, вынужденных принимать лекарственные препараты в течение длительного времени или пожизненно. Наиболее актуальной эта проблема становится при назначении длительной терапии по поводу заболеваний, не сопровождающихся отчетливыми субъективными расстройствами, прежде всего болевым синдромом. К числу таких заболеваний следует отнести хроническую сердечную недостаточность (ХСН), которая может протекать при отсутствии выраженных субъективных жалоб. Соответственно, ожидаемая приверженность лечению у этой категории пациентов крайне низка, тогда как необходимость постоянной терапии очевидна и продиктована необходимостью превенции фатальных осложнений [7].
Коморбидность заболеваний сердечно-сосудистой системы и психических расстройств в настоящее время представляется актуальной междисциплинарной проблемой. Сочетание этих расстройств утяжеляет проявления каждого из них в отдельности, значительно снижает качество жизни (КЖ) больных и ухудшает прогноз [12]. Так, в ряде исследований установлена связь выраженности депрессии и тревоги с неблагоприятными исходами сердечной недостаточности [14]. Указывается, что наличие симптомов депрессии является одним из факторов, снижающих приверженность кардиологических пациентов (в том числе больных ХСН) лечению [13], нарушает коммуникацию между врачом и пациентом, способствует затруднению самоотчета больного, повышает уровень алекситимии и препятствует четкому изложению жалоб [15].
Традиционно принято считать, что частота отказов от лечения среди психически больных выше [9–11], так как психические расстройства оказывают существенное влияние на суждения человека и его критические способности. Среди наиболее значимых причин нонкомплаентности называют побочные эффекты психофармакотерапии, длительность лечения и сложность схемы приема препаратов, субъективное улучшение самочувствия, отсутствие критики к своему состоянию, недостаточность информации о заболевании и назначаемом лечении. Предполагают, что для комплаенса оказывается значимым не только объективный факт наличия побочных явлений при приеме лекарственных препаратов, но и субъективная переносимость этих нежелательных явлений [10]. Таким образом, уточнение влияния коморбидных психических расстройств на комплаенс и КЖ больных ХСН представляется весьма актуальной задачей.
В исследование включено 47 пациентов (36 мужчин и 11 женщин) в возрасте от 46 до 79 лет (средний возраст 61,4±3,6 года) с ХСН II и III функционального класса – ФК (NYHA, 1964) (74 и 26% соответственно). ФК сердечной недостаточности определялся с помощью специальной шкалы активности, разработанной на основе расчета метаболической стоимости разных видов деятельности человека [24]. Диагноз ХСН с сохраненной систолической функцией (СН-ССФ), а также с систолической дисфункцией – систолическая сердечная недостаточность (ССН) – устанавливался на основании Российских национальных рекомендаций ВНОК и ОССН по диагностике и лечению ХСН (3-й пересмотр) [22]. Определяющим для дифференциации выраженности ХСН являлся показатель фракции выброса (ФВ) по данным эхокардиографии (ФВ>50% характеризовала сохранную функцию левого желудочка) [23]. Всем пациентам проводились электрокардиографическое исследование в 12 общепринятых отведениях, сделанных на аппарате SCHILLER, эхокардиография (на аппарате VIVID-7-Dimension), бифункциональное суточное мониторирование для оценки функционального состояния сердечно-сосудистой системы. В качестве показателей, влияющих на прогноз, у пациентов с ХСН оценивались: ФК сердечной недостаточности и толерантность к физическим нагрузкам. Для оценки толерантности к физическим нагрузкам и объективизации функционального статуса проводился тест 6-минутной ходьбы [25, 26].
Включенные в исследование пациенты находились в стабильном состоянии и получали стандартную терапию по основному и сопутствующим заболеваниям.
Исследование проведено на амбулаторно-поликлиническом этапе наблюдения больных. Ведущей причиной развития ХСН у обследованных больных была ишемическая болезнь сердца (ИБС) в сочетании с гипертонической болезнью. Значительно реже диагностировали приобретенный порок сердца – аортальный стеноз (в основном атеросклеротической этиологии).
Исследование носило комплексный характер и включало клинический, психометрический методы в сочетании с результатами лабораторной диагностики. Скрининг психических расстройств осуществлялся с помощью госпитальной шкалы тревоги и депрессии. Для оценки выраженности психических нарушений применялись объективные клинические шкалы: шкала депрессии и шкала тревоги Гамильтона [27].
Комплаенс оценивался с помощью опросника отношения к лекарствам Drug Attitude Inventory (DAI-10) [28]. Этот опросник оперирует данными самоотчета больных и отражает три фактора: общие установки, субъективное самочувствие и ожидания, осознание болезни (чем меньше балл, тем ниже степень комплаенса). Объективная (экспертная) оценка комплаенса проводилась врачом на основании оригинальной 5-балльной шкалы, включающей следующие параметры: соблюдение приема препаратов (пропуск приема менее 25% – полная комплаентность, 25–65% – частичная комплаентность, более 65% – нонкомплаентность); регулярность посещения врача; выполнение рекомендаций по диете; соблюдение режима; выполнение рекомендаций по образу жизни и дозированной физической нагрузке. Общая оценка комплаенса по этим показателям составляла: 5 баллов – высокий комплаенс, 3–4 балла – средний и менее 3 баллов – низкий комплаенс.
КЖ изучалось с помощью Миннесотского опросника качества жизни у пациентов с ХСН [29]. КЖ оценивается больными с позиции, насколько имеющаяся сердечная недостаточность ограничивает: 1 – физические (функциональные) возможности больного справляться с обычными повседневными нагрузками (самообслуживание, толерантность к физическим, социальным, эмоциональным нагрузкам, необходимость иметь адекватный сон и отдых, мобильность и независимость); 2 – социально-экономические аспекты жизни и общественные связи пациента (место пациента в семье, участие в жизни семьи, материальное обеспечение и расходы на лечение, профессиональные обязанности, общение с друзьями и активный отдых); 3 – положительное/негативное эмоциональное восприятие жизни (чувство, что служит обузой для семьи и друзей, потеря контроля над жизнью, страх за будущее и безысходность).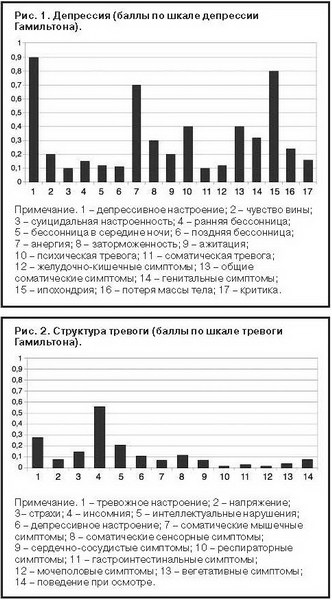 Статистическая обработка материала выполнялась с использованием стандартного пакета программ прикладного статистического анализа (Statistica 6.0). Критический уровень достоверности нулевой статистической гипотезы (об отсутствии значимых различий или факторных влияний) принимали равным 0,05.
Статистическая обработка материала выполнялась с использованием стандартного пакета программ прикладного статистического анализа (Statistica 6.0). Критический уровень достоверности нулевой статистической гипотезы (об отсутствии значимых различий или факторных влияний) принимали равным 0,05.
Результаты и обсуждение
По данным скрининга, клинически очерченная депрессия была выявлена у 14,9% амбулаторных пациентов с ХСН. Выраженность депрессии составила в среднем 8,85±1,06 балла по госпитальной шкале тревоги и депрессии. Согласно самооценке больных с ХСН тревога встречалась чаще – у 40,4% больных, причем ее выраженность была большей по сравнению с депрессией и достигала 9,42±1,34 балла по госпитальной шкале.
Несмотря на то что доминировали жалобы соматического характера, при углубленном опросе больные предъявляли также жалобы на сниженное настроение, разные нарушения сна, снижение аппетита, ограничение круга интересов, снижение уверенности в себе, появление пессимистического отношения к будущему, повышенную утомляемость, раздражительность, неспособность расслабиться. В клинической картине гипотимия нередко сочеталась с тревогой, страхом внезапной смерти, чувством напряжения.
По данным шкалы Гамильтона, депрессия отмечалась у 36 (76,6%) больных и достигала 14,63±9,87 балла. Из них у 25 (53,2%) больных наблюдался «малый» депрессивный эпизод, у 11 (23,4%) – «большая» депрессия.
Повышенный уровень тревоги имел место у 32 (68,1%) больных (16,68±9,12 балла по шкале тревоги Гамильтона), среди них у 23 (48,9%) пациентов наблюдались отдельные симптомы тревоги, а у 9 (19,2%) – клинически очерченное тревожное состояние. В структуре депрессии преобладали симптомы депрессивного настроения, ипохондрии и анергии (рис. 1).
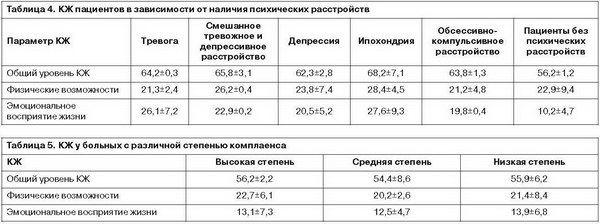
В структуре тревожных расстройств доминировали инсомния, в меньшей степени были выражены тревожное настроение и когнитивный компонент тревоги (рис. 2).
В клинической картине психических расстройств у обследованных больных наряду с тревогой и депрессией в 32% случаев были отмечены ипохондрические расстройства. В значительной степени также были выражены астенический синдром с преобладанием эмоционально-гиперестетической слабости (46,4%) и обсессивно-фобический синдром с преобладанием кардиофобий (14%). Можно констатировать определенное расхождение объективных и субъективных данных обследования, что обусловлено, по-видимому, тем, что пациенты в большей степени страдают от тревожных проявлений, чем от депрессивных расстройств (рис. 3).
В соответствии с критериями Международной классификации болезней 10-го пересмотра у амбулаторных больных с ХСН на этапе стабилизации состояния были диагностированы следующие расстройства: F41.2 «Смешанное тревожное и депрессивное расстройство» (59,6%); F41.1 «Генерализованное тревожное расстройство» (19,1%); F43.23 «Расстройство адаптации с преобладанием нарушения других эмоций» (10,6%); F45.2 «Ипохондрическое расстройство» (6,4%); F42.2 «Смешанные навязчивые мысли и действия» (4,3%).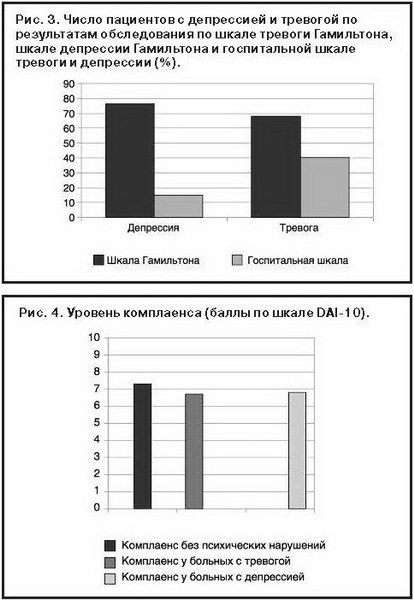
Как видно из данных, представленных в табл. 1, согласно экспертной оценке комплаенса, среди обследованных пациентов преобладали лица со средним комплаенсом при достаточно высокой (21,3%) частоте нонкомплаентности. Высокий комплаенс, по мнению врачей, наблюдался только у 7 пациентов; средний (4 балла) – у 14 больных и (3 балла) – у 16 больных; низкий (2 балла) – у 8 пациентов и (1 балл) – у 2 пациентов. Уровень комплаенса, согласно самооценке пациентов, составил 6,83 балла по шкале DAI-10, т.е. в целом по группе был удовлетворительным (согласно c2-критерию Пирсона средний уровень соответствовал 6 баллам). Установлено, что при наличии умеренно выраженной тревоги, подтвержденной результатами обследования по шкале тревоги Гамильтона, показатели комплаенса были достоверно выше, чем у больных с ХСН без тревоги (7,3±1,9 и 5,7±2,1 балла по шкале DAI-10 соответственно; p=0,013). При депрессивных расстройствах общий уровень комплаенса был несколько ниже, чем в случаях тревоги или отсутствия психических расстройств (рис. 4).
Следует отметить, что значимым фактором низкого комплаенса у пациентов с депрессией является забывчивость (r=0,310; р=0,034), т.е. комплаентность больных опосредуется выраженностью когнитивных расстройств, вероятно, обусловленных депрессией.
Из данных, представленных в табл. 2, следует, что наибольшей проблемой для пациентов с депрессией являлось самочувствие непосредственно после приема лекарств, при этом они в большей степени были терпимы в отношении нежелательных явлений, связанных с терапией. Больные депрессией не имели установки на длительный прием профилактической и поддерживающей терапии ХСН, что может ухудшать отдаленный прогноз заболевания. Слабость, вялость после приема лекарств заметно больше были выражены у пациентов как с тревогой, так и с депрессией по сравнению с пациентами без психических расстройств. Уровень комплаенса больных ХСН с тревогой по большинству отдельных показателей был близок комплаентности пациентов без психической патологии, а по некоторым из них (свобода выбора приема препаратов, ощущение непосредственного позитивного эффекта после приема лекарственного средства) превысил его.
Характеристика компонентов комплаенса в зависимости от особенностей психического состояния больных с ХСН представлена в табл. 3.
Общие установки и ожидания от терапии имели наиболее высокие параметры у больных с ипохондрическими нарушениями, что соответствует фиксации пациентов на проблеме здоровья. Показатели «Осознания болезни» были значительно выше у пациентов с обсессивно-компульсивной симптоматикой, что, видимо, отражает наличие обсессий, связанных с переживанием болезни и ее лечения. При депрессии осознание болезни страдает в большей степени. При смешанном тревожном и депрессивном расстройстве общие установки на соблюдение режима были наиболее низкими.
Характеристики субъективного и объективного комплаенса не коррелировали между собой (c2=0,08).
При анализе факторов, влияющих на показатели комплаенса, установлено, что у пациентов с сохраненной систолической функцией (СН-ССФ) [23] комплаентность существенно выше, чем у пациентов с низкой ФВ, т.е. с ССН (p<0,05), причем независимо от наличия психических расстройств.
Установлен прямой параллелизм между утолщением массы миокарда, по данным эхокардиографии, и выраженностью депрессии (r=0,496; р=0,019) и обсессивно-фобических расстройств (r=0,426; р=0,049), что, вероятно, связано с наличием у этих пациентов гипертонической болезни.
Больные с депрессией обнаруживали большую комплаентность в отношении препаратов группы ингибиторов ангиотензинпревращающего фермента (r=0,384; р=0,043), которые являются препаратами 1-й линии терапии для лечения гипертонической болезни, осложненной ХСН [32]. Однако эти пациенты самостоятельно отказывались от приема нитратов (r=-0,327; р=0,025), что могло быть обусловлено, с одной стороны, мотивацией больных на лечение субъективно более выраженной гипертензии, а с другой – плохой переносимостью нитратов. Объективная тяжесть соматического заболевания, возраст, сопутствующая патология не влияли на комплаенс и развитие психических расстройств.
Обнаружено, что больные с расстройствами тревожного круга чаще отказывались от коронарографии – инвазивного вмешательства для диагностики ИБС, а также от реваскуляризации коронарных сосудов
(r=-0,303; р=0,038), вероятно, в связи с опасением неблагоприятного исхода оперативного вмешательства [33]. Показано, что пациенты как с тревогой (r=0,322; р=0,027), так и с депрессией (r=0,295; р=0,044) имели в целом достоверно более низкий (p<0,05) уровень КЖ по сравнению с пациентами без психических нарушений, причем в большей степени за счет эмоциональной составляющей (табл. 4). КЖ пациентов с обсессивно-компульсивным расстройством также значительно снижено по сравнению с больными без психических расстройств как в целом, так и по отдельным показателям. При смешанном тревожно-депрессивном состоянии КЖ снижается в большей степени по сравнению с изолированной депрессией, особенно выделяется неудовлетворенностью уровнем своего физического функционирования. В наибольшей степени страдает по всем составляющим КЖ больных с ипохондрией.
Уровень КЖ достоверно не различался у пациентов с разной степенью комплаенса, однако можно констатировать тенденцию к более высокому КЖ у больных со средней степенью комплаенса (частичная комплаентность) в основном за счет удовлетворенности своими возможностями справляться с обычной повседневной нагрузкой (табл. 5).
Таким образом, у больных с ХСН в амбулаторной кардиологической практике наблюдается значительная частота коморбидных психических расстройств пограничного уровня, преимущественно тревожного и депрессивного спектра, смешанного (психогенного и соматогенного) характера. Имеет место расхождение субъективной и объективной оценки психического состояния, причем пациенты в первую очередь склонны недооценивать депрессивные расстройства. Психические расстройства достоверно влияют на комплаентность и КЖ больных с ХСН. Умеренная генерализованная тревога в отличие от других вариантов психических расстройств может способствовать повышению комплаентности больных с ХСН.
Сведения об авторе
Петрова Наталия Николаевна – д-р мед. наук, зав. каф. психиатрии и наркологии медицинского факультета СПбГМУ им. акад. И.П.Павлова. E-mail: petrova_nn@mail.ru
Пилевина Юлия Владимировна – заочный аспирант каф. факультетской терапии СПбГМУ им. акад. И.П.Павлова. E-mail: julia020782@mail.ru
Ключевые слова: психические расстройства, комплаенс, качество жизни, сердечная недостаточность.
Mental disorders and compliance of patients with chronic heart failure
N.N.Petrova, Y.V.Pilevina
St.-Petersburg State University, medical faculty
Summary. The article presents data about the peculiarities of the influence of psychic disorders on the adherence to treatment in patients with chronic heart failure. Assessment of psychic disorders with different psychometric methods was carried out. Influence of mental disorders on Quality of life in cardiac patients was investigated. It was shown, that the low level of compliance reached more than 20% of patients. The majority (63,8%) of patients demonstrated partial compliance, and only 14,9% of them corresponded to full compliance. Data noted that compliance increase in patients with moderate anxiety. Patients with diastolic heart failure are characterized by better compliance in comparison with patients with systolic heart failure. Psychic disorders influence negatively the quality of life due to the emotional component.
Key words: psychic disorders, compliance, quality of life, heart failure.
Введение
В настоящее время понятие комплаенса находится на этапе разработки. I.Leppik выделяет три составляющие комплаенса: тип поведения, степень комплаентности и степень целеустремленности пациента. При этом тип поведения включает прием препарата, регулярность визитов в клинику и правильное выполнение других врачебных рекомендаций. Нонкомплаентность предполагает, что пациент принимает неправильную дозу препарата (слишком маленькую или слишком большую), не соблюдает кратность и продолжительность приема лекарственных средств или применяет другие (не рекомендованные врачом) препараты [1–4].
В отчете Американского национального координационного центра (National Coordinating Centre for NHS Service Delivery and Organisation R&D), посвященном приему лекарств, приводятся определения этих синонимичных, но не тождественных понятий.
В нашем исследовании под комплаенсом понимали согласие пациента следовать рекомендациям врача как в отношении приема препаратов, так и всего лечения в целом. Отказы больных от лекарственной терапии и связанные с этим проблемы встречаются при разных заболеваниях. Так, в хирургии и кардиологии примерно каждый седьмой пациент отказывается от полного объема предложенной ему терапии [5]. Количество отказов от лечения выше в тех ситуациях, где оно связано с риском для здоровья или является недостаточно эффективным. Например, доля отказов от лечения среди онкологических больных достигает 45%, а среди больных пожилого и старческого возраста – 25% [6]. Изучение комплаенса у больных, перенесших инфаркт миокарда, выявило его низкий уровень.

 Отсутствие комплаенса проявлялось в недоверии к врачу, перепроверке его действий, стремлении вносить коррективы в терапевтическую стратегию, нарушениях ограничительного режима, несоблюдении диеты, произвольной отмене терапии, преждевременной активизации [8].
Отсутствие комплаенса проявлялось в недоверии к врачу, перепроверке его действий, стремлении вносить коррективы в терапевтическую стратегию, нарушениях ограничительного режима, несоблюдении диеты, произвольной отмене терапии, преждевременной активизации [8].
Приверженность пациентов терапии играет значительную роль в лечении хронических заболеваний. Более всего эта проблема касается пациентов, вынужденных принимать лекарственные препараты в течение длительного времени или пожизненно. Наиболее актуальной эта проблема становится при назначении длительной терапии по поводу заболеваний, не сопровождающихся отчетливыми субъективными расстройствами, прежде всего болевым синдромом. К числу таких заболеваний следует отнести хроническую сердечную недостаточность (ХСН), которая может протекать при отсутствии выраженных субъективных жалоб. Соответственно, ожидаемая приверженность лечению у этой категории пациентов крайне низка, тогда как необходимость постоянной терапии очевидна и продиктована необходимостью превенции фатальных осложнений [7].
Коморбидность заболеваний сердечно-сосудистой системы и психических расстройств в настоящее время представляется актуальной междисциплинарной проблемой. Сочетание этих расстройств утяжеляет проявления каждого из них в отдельности, значительно снижает качество жизни (КЖ) больных и ухудшает прогноз [12]. Так, в ряде исследований установлена связь выраженности депрессии и тревоги с неблагоприятными исходами сердечной недостаточности [14]. Указывается, что наличие симптомов депрессии является одним из факторов, снижающих приверженность кардиологических пациентов (в том числе больных ХСН) лечению [13], нарушает коммуникацию между врачом и пациентом, способствует затруднению самоотчета больного, повышает уровень алекситимии и препятствует четкому изложению жалоб [15].
Традиционно принято считать, что частота отказов от лечения среди психически больных выше [9–11], так как психические расстройства оказывают существенное влияние на суждения человека и его критические способности. Среди наиболее значимых причин нонкомплаентности называют побочные эффекты психофармакотерапии, длительность лечения и сложность схемы приема препаратов, субъективное улучшение самочувствия, отсутствие критики к своему состоянию, недостаточность информации о заболевании и назначаемом лечении. Предполагают, что для комплаенса оказывается значимым не только объективный факт наличия побочных явлений при приеме лекарственных препаратов, но и субъективная переносимость этих нежелательных явлений [10]. Таким образом, уточнение влияния коморбидных психических расстройств на комплаенс и КЖ больных ХСН представляется весьма актуальной задачей.
В исследование включено 47 пациентов (36 мужчин и 11 женщин) в возрасте от 46 до 79 лет (средний возраст 61,4±3,6 года) с ХСН II и III функционального класса – ФК (NYHA, 1964) (74 и 26% соответственно). ФК сердечной недостаточности определялся с помощью специальной шкалы активности, разработанной на основе расчета метаболической стоимости разных видов деятельности человека [24]. Диагноз ХСН с сохраненной систолической функцией (СН-ССФ), а также с систолической дисфункцией – систолическая сердечная недостаточность (ССН) – устанавливался на основании Российских национальных рекомендаций ВНОК и ОССН по диагностике и лечению ХСН (3-й пересмотр) [22]. Определяющим для дифференциации выраженности ХСН являлся показатель фракции выброса (ФВ) по данным эхокардиографии (ФВ>50% характеризовала сохранную функцию левого желудочка) [23]. Всем пациентам проводились электрокардиографическое исследование в 12 общепринятых отведениях, сделанных на аппарате SCHILLER, эхокардиография (на аппарате VIVID-7-Dimension), бифункциональное суточное мониторирование для оценки функционального состояния сердечно-сосудистой системы. В качестве показателей, влияющих на прогноз, у пациентов с ХСН оценивались: ФК сердечной недостаточности и толерантность к физическим нагрузкам. Для оценки толерантности к физическим нагрузкам и объективизации функционального статуса проводился тест 6-минутной ходьбы [25, 26].
Включенные в исследование пациенты находились в стабильном состоянии и получали стандартную терапию по основному и сопутствующим заболеваниям.
Исследование проведено на амбулаторно-поликлиническом этапе наблюдения больных. Ведущей причиной развития ХСН у обследованных больных была ишемическая болезнь сердца (ИБС) в сочетании с гипертонической болезнью. Значительно реже диагностировали приобретенный порок сердца – аортальный стеноз (в основном атеросклеротической этиологии).
Исследование носило комплексный характер и включало клинический, психометрический методы в сочетании с результатами лабораторной диагностики. Скрининг психических расстройств осуществлялся с помощью госпитальной шкалы тревоги и депрессии. Для оценки выраженности психических нарушений применялись объективные клинические шкалы: шкала депрессии и шкала тревоги Гамильтона [27].
Комплаенс оценивался с помощью опросника отношения к лекарствам Drug Attitude Inventory (DAI-10) [28]. Этот опросник оперирует данными самоотчета больных и отражает три фактора: общие установки, субъективное самочувствие и ожидания, осознание болезни (чем меньше балл, тем ниже степень комплаенса). Объективная (экспертная) оценка комплаенса проводилась врачом на основании оригинальной 5-балльной шкалы, включающей следующие параметры: соблюдение приема препаратов (пропуск приема менее 25% – полная комплаентность, 25–65% – частичная комплаентность, более 65% – нонкомплаентность); регулярность посещения врача; выполнение рекомендаций по диете; соблюдение режима; выполнение рекомендаций по образу жизни и дозированной физической нагрузке. Общая оценка комплаенса по этим показателям составляла: 5 баллов – высокий комплаенс, 3–4 балла – средний и менее 3 баллов – низкий комплаенс.
КЖ изучалось с помощью Миннесотского опросника качества жизни у пациентов с ХСН [29]. КЖ оценивается больными с позиции, насколько имеющаяся сердечная недостаточность ограничивает: 1 – физические (функциональные) возможности больного справляться с обычными повседневными нагрузками (самообслуживание, толерантность к физическим, социальным, эмоциональным нагрузкам, необходимость иметь адекватный сон и отдых, мобильность и независимость); 2 – социально-экономические аспекты жизни и общественные связи пациента (место пациента в семье, участие в жизни семьи, материальное обеспечение и расходы на лечение, профессиональные обязанности, общение с друзьями и активный отдых); 3 – положительное/негативное эмоциональное восприятие жизни (чувство, что служит обузой для семьи и друзей, потеря контроля над жизнью, страх за будущее и безысходность).
 Статистическая обработка материала выполнялась с использованием стандартного пакета программ прикладного статистического анализа (Statistica 6.0). Критический уровень достоверности нулевой статистической гипотезы (об отсутствии значимых различий или факторных влияний) принимали равным 0,05.
Статистическая обработка материала выполнялась с использованием стандартного пакета программ прикладного статистического анализа (Statistica 6.0). Критический уровень достоверности нулевой статистической гипотезы (об отсутствии значимых различий или факторных влияний) принимали равным 0,05.
Результаты и обсуждение
По данным скрининга, клинически очерченная депрессия была выявлена у 14,9% амбулаторных пациентов с ХСН. Выраженность депрессии составила в среднем 8,85±1,06 балла по госпитальной шкале тревоги и депрессии. Согласно самооценке больных с ХСН тревога встречалась чаще – у 40,4% больных, причем ее выраженность была большей по сравнению с депрессией и достигала 9,42±1,34 балла по госпитальной шкале.
Несмотря на то что доминировали жалобы соматического характера, при углубленном опросе больные предъявляли также жалобы на сниженное настроение, разные нарушения сна, снижение аппетита, ограничение круга интересов, снижение уверенности в себе, появление пессимистического отношения к будущему, повышенную утомляемость, раздражительность, неспособность расслабиться. В клинической картине гипотимия нередко сочеталась с тревогой, страхом внезапной смерти, чувством напряжения.
По данным шкалы Гамильтона, депрессия отмечалась у 36 (76,6%) больных и достигала 14,63±9,87 балла. Из них у 25 (53,2%) больных наблюдался «малый» депрессивный эпизод, у 11 (23,4%) – «большая» депрессия.
Повышенный уровень тревоги имел место у 32 (68,1%) больных (16,68±9,12 балла по шкале тревоги Гамильтона), среди них у 23 (48,9%) пациентов наблюдались отдельные симптомы тревоги, а у 9 (19,2%) – клинически очерченное тревожное состояние. В структуре депрессии преобладали симптомы депрессивного настроения, ипохондрии и анергии (рис. 1).
В структуре тревожных расстройств доминировали инсомния, в меньшей степени были выражены тревожное настроение и когнитивный компонент тревоги (рис. 2).
В клинической картине психических расстройств у обследованных больных наряду с тревогой и депрессией в 32% случаев были отмечены ипохондрические расстройства. В значительной степени также были выражены астенический синдром с преобладанием эмоционально-гиперестетической слабости (46,4%) и обсессивно-фобический синдром с преобладанием кардиофобий (14%). Можно констатировать определенное расхождение объективных и субъективных данных обследования, что обусловлено, по-видимому, тем, что пациенты в большей степени страдают от тревожных проявлений, чем от депрессивных расстройств (рис. 3).
В соответствии с критериями Международной классификации болезней 10-го пересмотра у амбулаторных больных с ХСН на этапе стабилизации состояния были диагностированы следующие расстройства: F41.2 «Смешанное тревожное и депрессивное расстройство» (59,6%); F41.1 «Генерализованное тревожное расстройство» (19,1%); F43.23 «Расстройство адаптации с преобладанием нарушения других эмоций» (10,6%); F45.2 «Ипохондрическое расстройство» (6,4%); F42.2 «Смешанные навязчивые мысли и действия» (4,3%).

Как видно из данных, представленных в табл. 1, согласно экспертной оценке комплаенса, среди обследованных пациентов преобладали лица со средним комплаенсом при достаточно высокой (21,3%) частоте нонкомплаентности. Высокий комплаенс, по мнению врачей, наблюдался только у 7 пациентов; средний (4 балла) – у 14 больных и (3 балла) – у 16 больных; низкий (2 балла) – у 8 пациентов и (1 балл) – у 2 пациентов. Уровень комплаенса, согласно самооценке пациентов, составил 6,83 балла по шкале DAI-10, т.е. в целом по группе был удовлетворительным (согласно c2-критерию Пирсона средний уровень соответствовал 6 баллам). Установлено, что при наличии умеренно выраженной тревоги, подтвержденной результатами обследования по шкале тревоги Гамильтона, показатели комплаенса были достоверно выше, чем у больных с ХСН без тревоги (7,3±1,9 и 5,7±2,1 балла по шкале DAI-10 соответственно; p=0,013). При депрессивных расстройствах общий уровень комплаенса был несколько ниже, чем в случаях тревоги или отсутствия психических расстройств (рис. 4).
Следует отметить, что значимым фактором низкого комплаенса у пациентов с депрессией является забывчивость (r=0,310; р=0,034), т.е. комплаентность больных опосредуется выраженностью когнитивных расстройств, вероятно, обусловленных депрессией.
Из данных, представленных в табл. 2, следует, что наибольшей проблемой для пациентов с депрессией являлось самочувствие непосредственно после приема лекарств, при этом они в большей степени были терпимы в отношении нежелательных явлений, связанных с терапией. Больные депрессией не имели установки на длительный прием профилактической и поддерживающей терапии ХСН, что может ухудшать отдаленный прогноз заболевания. Слабость, вялость после приема лекарств заметно больше были выражены у пациентов как с тревогой, так и с депрессией по сравнению с пациентами без психических расстройств. Уровень комплаенса больных ХСН с тревогой по большинству отдельных показателей был близок комплаентности пациентов без психической патологии, а по некоторым из них (свобода выбора приема препаратов, ощущение непосредственного позитивного эффекта после приема лекарственного средства) превысил его.
Характеристика компонентов комплаенса в зависимости от особенностей психического состояния больных с ХСН представлена в табл. 3.
Общие установки и ожидания от терапии имели наиболее высокие параметры у больных с ипохондрическими нарушениями, что соответствует фиксации пациентов на проблеме здоровья. Показатели «Осознания болезни» были значительно выше у пациентов с обсессивно-компульсивной симптоматикой, что, видимо, отражает наличие обсессий, связанных с переживанием болезни и ее лечения. При депрессии осознание болезни страдает в большей степени. При смешанном тревожном и депрессивном расстройстве общие установки на соблюдение режима были наиболее низкими.
Характеристики субъективного и объективного комплаенса не коррелировали между собой (c2=0,08).
При анализе факторов, влияющих на показатели комплаенса, установлено, что у пациентов с сохраненной систолической функцией (СН-ССФ) [23] комплаентность существенно выше, чем у пациентов с низкой ФВ, т.е. с ССН (p<0,05), причем независимо от наличия психических расстройств.
Установлен прямой параллелизм между утолщением массы миокарда, по данным эхокардиографии, и выраженностью депрессии (r=0,496; р=0,019) и обсессивно-фобических расстройств (r=0,426; р=0,049), что, вероятно, связано с наличием у этих пациентов гипертонической болезни.
Больные с депрессией обнаруживали большую комплаентность в отношении препаратов группы ингибиторов ангиотензинпревращающего фермента (r=0,384; р=0,043), которые являются препаратами 1-й линии терапии для лечения гипертонической болезни, осложненной ХСН [32]. Однако эти пациенты самостоятельно отказывались от приема нитратов (r=-0,327; р=0,025), что могло быть обусловлено, с одной стороны, мотивацией больных на лечение субъективно более выраженной гипертензии, а с другой – плохой переносимостью нитратов. Объективная тяжесть соматического заболевания, возраст, сопутствующая патология не влияли на комплаенс и развитие психических расстройств.
Обнаружено, что больные с расстройствами тревожного круга чаще отказывались от коронарографии – инвазивного вмешательства для диагностики ИБС, а также от реваскуляризации коронарных сосудов
(r=-0,303; р=0,038), вероятно, в связи с опасением неблагоприятного исхода оперативного вмешательства [33]. Показано, что пациенты как с тревогой (r=0,322; р=0,027), так и с депрессией (r=0,295; р=0,044) имели в целом достоверно более низкий (p<0,05) уровень КЖ по сравнению с пациентами без психических нарушений, причем в большей степени за счет эмоциональной составляющей (табл. 4). КЖ пациентов с обсессивно-компульсивным расстройством также значительно снижено по сравнению с больными без психических расстройств как в целом, так и по отдельным показателям. При смешанном тревожно-депрессивном состоянии КЖ снижается в большей степени по сравнению с изолированной депрессией, особенно выделяется неудовлетворенностью уровнем своего физического функционирования. В наибольшей степени страдает по всем составляющим КЖ больных с ипохондрией.

Уровень КЖ достоверно не различался у пациентов с разной степенью комплаенса, однако можно констатировать тенденцию к более высокому КЖ у больных со средней степенью комплаенса (частичная комплаентность) в основном за счет удовлетворенности своими возможностями справляться с обычной повседневной нагрузкой (табл. 5).
Таким образом, у больных с ХСН в амбулаторной кардиологической практике наблюдается значительная частота коморбидных психических расстройств пограничного уровня, преимущественно тревожного и депрессивного спектра, смешанного (психогенного и соматогенного) характера. Имеет место расхождение субъективной и объективной оценки психического состояния, причем пациенты в первую очередь склонны недооценивать депрессивные расстройства. Психические расстройства достоверно влияют на комплаентность и КЖ больных с ХСН. Умеренная генерализованная тревога в отличие от других вариантов психических расстройств может способствовать повышению комплаентности больных с ХСН.
Сведения об авторе
Петрова Наталия Николаевна – д-р мед. наук, зав. каф. психиатрии и наркологии медицинского факультета СПбГМУ им. акад. И.П.Павлова. E-mail: petrova_nn@mail.ru
Пилевина Юлия Владимировна – заочный аспирант каф. факультетской терапии СПбГМУ им. акад. И.П.Павлова. E-mail: julia020782@mail.ru
Список исп. литературыСкрыть список1. Leppik IE. Сompliance during treatment of epilepsy. Epilepsia 1988; 29: 79–84.
2. Jin J, Sklar G, Li SC. Factors affecting therapeutic compliance: a review from the patient’s perspective. Ther Clin Risk Manag 2008; 4: 269–86.
3. Paschal AM, Hawley SR, Romain TS et al. Measures of adherence to epilepsy treatment: review of present practices and recommendations for future directions. Epilepsia 2008; 49: 1115–22.
4. Аведисова А.С. От нонкомплаенса к отказу от психофармакотерапии. Психиатр. и психофармакотер. 2005; 6: 316–8.
5. Бородин В.И. Факторы, обусловливающие отказы от психофармакотерапии больных с депрессивными расстройствами. Психиатр. и психофармакотер. 2004; 5.
6. Бородин В.И. Типология и распространенность отказов от психофармакотерапии у больных с депрессивными расстройствами. Рос. психиатр. журн. 2005; 5: 45–9.
7. Конради А.О. Значение приверженности терапии в лечении кардиологических заболеваний. Справ. поликлин. врача. 2007; 4: 8–12.
8. Коркина М.В., Цивилько М.А., Кисляк О.А. и др. Выраженность алекситимии и уровень комплаенса у больных, перенесших инфаркт миокарда. Соц. и клин. психиатрия. 1999; 9: 20–2.
9. Бородин В.И. Отказы от психофармакотерапии у больных с депрессивными расстройствами. Рос. психиатр. журн. 2005; 6: 44–9.
10. Лутова Н.Б. Комплаенс в психиатрии и способ его оценки. Психиатр. и психофармакотер. 2008; 1.
11. Смулевич А.Б., Сыркин А.Л. Психокардиология. М.: МИА, 2005.
12. Kane JM. Compliance in long treatment of schizophrenia. Psychopharmacol Bull 1985; 21: 23–7.
13. Havranek EP, Ware MG, Lowes BD. Prevalence of depression in congestive heart failure. Am J Cardiol 1999; 84: 348–50.
14. Martje HL, Jaarsma T, Moser DK et al. Compliance in heart failure patients: the importance of knowledge and beliefs. Eur Heart J 2005; 27: 434–40.
15. Moser DK, Worster PL. Effect of psychosocial factors on physiologic outcomes in patients with heart failure. J Cardiovasc Nurs 2000; 14: 106–15.
16. Краснов В.Н., Довженко Т.В., Бобров А.Е. Тревожно-депрессивные расстройства у пациентов первичной медицинской сети. Мед. вестник. 2010; 11: 516.
17. Погосова Г.В. Депрессия – новый фактор риска ишемической болезни сердца и предиктор коронарной смерти. Кардиология. 2002; 4: 86–91.
18. Murray CJ, Lopez AD. Regional patterns of disability-free life expectancy and disability-adjusted life expectancy: global burden of disease study. Lancet 1997; 349: 347–52.
19. Murray CJ, Lopez AD. Alternative projections of mortality and disability by cause 1990–2020: global burden of disease study. Lancet 1997; 349: 1498–504.
20. Moser DK, Dracup K. Is anxiety early after myocardial infarction associated with subsequent ischemic and arrhythmic events? Psychosom Med 1996; 58: 395–401.
21. Смулевич А.Б., Сыркин А.Л. Терапия кардионевротических расстройств в общетерапевтической практике: опыт применения атаракса. Клин. мед. 1999; 1: 43–6.
22. Оганов Р.Г., Ольбинская Л.И. Депрессия в общемедицинской практике. Результаты программы КОМПАС. Кардиология. 2004; 1: 48–54.
23. Российские национальные рекомендации ВНОК и ОССН по диагностике и лечению ХСН (3-й пересмотр). Сердечная недостаточность. 2010; 11: 3–62.
24. Goldman L, Hashimoto B, Cook F et al. Comparative reproducibility and validity of systems for assessing cardiovascular functional class: advantages of a new specific activity scale. Circulation. 1981; 64: 1227–34.
25. Crapo RO, Casaburi R, Coates AL et al. ATS Statement: guidelines for the six-minute walk test. Am J Respir Crit Care Med 2002; 166: 1111–7.
26. Либис Р.А., Коц Я.И. Показатели качества жизни у больных с хронической сердечной недостаточностью. Кардиология. 1995; 11: 13–7.
27. Herrmann C. International experiences with the Hospital Anxiety and Depression Scale – a review of validation data and clinical results. J Psychosom Res 1997; 42: 17–41.
28. Hamilton M. A rating scale for depression. J Neurol Neurosurg Psychiat 1960; 23: 56–62.
29. Hogan TP, Awad AG, Eastwood R. A self-report scale predictive of drug. Psychol Med 1983; 13: 177–83.
30. Rector TS, Kubo SH, Cohn JN. Patients´ self-assessment of their congestive heart failure. Part 2. Content, reliability and validity of a new measure, the Minnesota Living with Heart Failure questionnaire. Heart Failure 1987; 3: 198–209.
31. Смулевич А.Б. Психосоматические расстройства (клиника, терапия, организация медицинской помощи). Психиатр. и психофармакотер. 2000; 2 (2).
32. Алмазов В.А., Шляхто Е.В. Гипертоническая болезнь. М., 2000.
33. Эйдемиллер Э.Г. Психология и психотерапия семьи. СПб.: Питер, 2010.
1 марта 2012
Количество просмотров: 3356


