Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№04 2009
Сравнительная эффективность различных вариантов психофармакотерапии у больных с острым инфарктом миокарда и невротическими тревожно-депрессивными расстройствами №04 2009
Номера страниц в выпуске:26-29
Изучена эффективность психофармакотерапии у больных с острым инфарктом миокарда (ИМ), осложненным тревожно-депрессивными расстройствами. За 3-месячный период наблюдения установлено, что психофармакотерапия способствует не только положительной динамике психических нарушений, но и благоприятному течению ИМ. Исключение представляет категория больных с достоверным преобладанием соматических факторов риска неблагоприятного прогноза острого ИМ (ранняя постинфарктная стенокардия, обширная зона инфаркта, стойкая синусовая тахикардия, экстрасистолия высоких градаций, систолическая дисфункция левого желудочка и др.). В этой части случаев неэффективность психофармакотерапии может служить дополнительным и достаточно показательным предиктором ближайшего неблагоприятного исхода острого ИМ.
Резюме. Изучена эффективность психофармакотерапии у больных с острым инфарктом миокарда (ИМ), осложненным тревожно-депрессивными расстройствами. За 3-месячный период наблюдения установлено, что психофармакотерапия способствует не только положительной динамике психических нарушений, но и благоприятному течению ИМ. Исключение представляет категория больных с достоверным преобладанием соматических факторов риска неблагоприятного прогноза острого ИМ (ранняя постинфарктная стенокардия, обширная зона инфаркта, стойкая синусовая тахикардия, экстрасистолия высоких градаций, систолическая дисфункция левого желудочка и др.). В этой части случаев неэффективность психофармакотерапии может служить дополнительным и достаточно показательным предиктором ближайшего неблагоприятного исхода острого ИМ.
Ключевые слова: инфаркт миокарда, тревожно-депрессивные расстройства, психофармакотерапия.
Comparative effects of different variants of psychopharmacotherapy in patients with acute myocardial infarction and anxiety-depressive disorders.
S.R.Abseitova
South Kazakhstan Medical Academy,
Regional cardiology center, Shymkent city
Summary. Comparative effects of different variants of psychopharmacotherapy in patients with acute myocardial infarction (AMI), complicated with anxiety-depressive type neurotic psychopathological disorders were studied. Some drugs in treatment used dosage improved psychological profile of personality in majority patients with AMI, positively influenced to clinical course of AMI in 3 month monitoring period. But, availability of patients with unfavorable course of AMI even with psychofarmacotherapy background showed that contribution psychological disorders to record clinical picture of disorder in part of patients with AMI could not be major and definitive in close prognosis of AMI. Somatic risk-factors of unfavorable prognosis of AMI prevailing in this category of patient (early post-infarction stenocardia, extensive AMI, firm sinus type tachycardia, high grades of extrasystoly, systolic disfunction of left ventricule and others). Ineffectiveness of psychopharmacotherapy in this part of patients with AMI in spite of availability of neurotic level psychological disorders, may serve as additional and sufficient predictor of unfavorable course of AMI in close future, and becomes a basis to forward the patient to cardiosurgery.
Keywords: acute myocardial infarction, neurolytic level anxiety-depressive disorders, psychopharmacotherapy.
Введение
Инфаркт миокарда (ИМ) – острое и самое драматичное проявление ишемической болезни сердца (ИБС), которому нередко сопутствуют патологические нозогенные реакции [1, 2]. Эта клиническая ситуация требует от врача не только своевременной диагностики и адекватной терапии сердечно-сосудистой патологии, но и экспресс-психодиагностики и дифференцированной психокоррекции в наиболее ранние сроки острого ИМ [3–5].
Цель работы. В рамках открытого рандомизированного сравнительного исследования изучена сравнительная эффективность различных вариантов психофармакотерапии у больных с острым ИМ, протекающим с психопатологическими расстройствами тревожно-депрессивного и фобического круга.
Материал и методы
Обследованы 104 больных с острым ИМ обоего пола, поступивших в кардиореанимационное отделение в период с 2003 по 2005 г. Среди обследованных ИБС с приступами стенокардии напряжения в анамнезе имели 50 (46,1%) больных, в прошлом перенес ИМ 31 (2,8%) больной, сопутствующую артериальную гипертензию (АГ) имел 51 (49,0%) больной, сахарный диабет (СД) типа 2 в стадии компенсации – 21 (20,2%), гипертрофию левого желудочка – 42 (40,4%), 32 (30,8%) больных курили, 35 (33,7%) страдали ожирением. ИМ с подъемом сегмента ST зарегистрирован у 64 (61,5%) больных. Из них у 36 (34,6% от всех больных или 56,3% больных с ИМ с подъемом сегмента ST) ИМ был передним.
До момента поступления в клинику большинство больных регулярно получали препараты сердечно-сосудистого действия (b-адреноблокаторы. антагонисты кальция, ингибиторы ангиотензинпревращающего фермента – ИАПФ, нитраты). Ни один из больных за 2 мес до поступления не получал психотропные препараты.
Всем больным в первые дни после поступления и на этапах наблюдения (через 2–4 нед при выписке из стационара, 2 и 3 мес) было проведено тщательное клиническое обследование с использованием клинико-инструментальных методов, включающих регистрацию электрокардиограммы в покое, эхокардиографию с оценкой параметров функции левого желудочка, анализы показателей углеводного обмена и липидного спектра. Для объективизации оценки течения постинфарктного периода всем больным перед выпиской из стационара и на этапах наблюдения проводили велоэргометрические тесты по модифицированному протоколу Брюса. Для выявления психопатологических расстройств невротического уровня и оценки их характера применяли набор психометрических тестов (беседа-интервью, шкалы тревоги Спилбергера и депрессии Цунга, сокращенный многопрофильный опросник для исследования личности – СМОЛ). Анализировали данные больных с тревожно-фобическими (ТФР), тревожно-депрессивными (ТДР) и депрессивными расстройствами.
Всем больным в соответствии со стандартами лечения больных с острым ИМ, а также с учетом характера догоспитальной терапии с момента поступления назначали базисную терапию, включающая по показаниям тромболизис, нефракционированный или низкомолекулярный гепарин, аспирин и/или клопидогрель, антиангинальные препараты (b-адреноблокаторы, антагонисты кальция, нитраты), ИАПФ и антиаритмические средства (при необходимости), препараты для коррекции липидного (статины для больных с документированной дислипидемией) и углеводного (для больных СД типа 2) обмена,. Выбор препаратов и титрование их доз осуществляли с целью в ближайшие 2–3 сут от момента госпитализации добиться достижения целевых уровней артериального давления, частоты сердечных сокращений и других показателей центральной гемодинамики. При выписке больного из стационара рекомендовали стандартную поддерживающую терапию (антиангинальная, аспирин, при необходимости – ИАПФ, клопидогрель и статин).
Для коррекции психопатологических расстройств невротического уровня в качестве средств психофармакотерапии использовали следующие рекомендованные к применению при коморбидной психической и сердечно-сосудистой патологии [7, 9–11] препараты: анксиолитик тофизепам в дозе 50 мг 2 раза в сутки в первой половине дня (n=27) в течение 4 нед; атипичный нейролептик сульпирид в дозе 50 мг 2 раза в сутки (n=27) в течение 4–6 нед, а также антидепрессант сертралин (n=26) в дозе 12,5–25 мг однократно утром в течение всего периода наблюдения. Психофармакотерапию назначали больным с психопатологическими расстройствами невротического уровня в случайном порядке. Отказавшиеся от приема психотропных препаратов больные были включены в контрольную группу. По полу, возрасту, исходным изучаемым соматическим и психологическим параметрам больные сравниваемых групп были сопоставимы. Об эффективности терапии судили по динамике клинического состояния (частота приступов стенокардии и количество употребляемых таблеток нитроглицерина, наличие осложнений), изменению функционального класса стенокардии по классификации Канадского кардиологического общества (CCS).
После завершения наблюдения анализ течения острого ИМ проводили по современным критериям «от обратного»: были выделены подгруппы с различными вариантами психофармакотерапии с благоприятным и неблагоприятным соматическим течением. Критериями неблагоприятного течения болезни были смерть, повторный ИМ или ранняя постинфарктная стенокардия, формирование сердечной недостаточности. Полученные данные обработаны методами вариационной статистики.
Согласно результатам психометрических тестов, у 92 (88,5%) больных с ИМ выявлены психопатологические расстройства непсихотического уровня, которые требовали психофармакотерапии. При этом тревожно-фобические расстройства диагностированы у 29 (27,9%), тревожно-депрессивные – у 39 (37,5%) и депрессивные – у 24 (23,1%)1. Изучение соотношения исходного соматического и психического статуса показало превалирование факторов неблагоприятного течения ИМ у больных с психическими расстройствами, особенно с ТФР и ТДР. При этом статистически достоверным оказалось преобладание в группе с психопатологическими расстройствами невротического уровня больных, ранее перенесших ИМ, имевших исходную тахикардию, длительный болевой синдром, ИМ с подъемом сегмента ST, систолическую дисфункцию левого желудочка, нарушения ритма и проводимости сердца, ожирение, СД. Для оценки влияния психических расстройств и их коррекции на характер течения острого ИМ была сопоставлена частота этих соматических факторов риска неблагоприятного прогноза у лиц с благоприятным и неблагоприятным течением ИМ. Благоприятное течение острого ИМ и 3-месячного постинфарктного периода имело место у 68 (65,4%) обследованных больных. В группе больных без психических расстройств невротического уровня доля лиц с благоприятным течением заболевания составила 75%, что ассоциировалось с меньшей частотой выявленных соматических факторов риска неблагоприятного прогноза. При этом среди лиц с благоприятным течением достоверно реже выявлялись больные с АГ (особенно диастолической), стенокардией в анамнезе, ожирением, отсутствовали больные с подъемом сегмента ST при поступлении. Среди лиц с психопатологическими расстройствами невротического уровня, не получавших психофармакотерапию, доля больных с благоприятным течением оказалась существенно ниже (33,3%), а структура психических расстройств изменялась статистически незначимо (c2=3,3; р=0,46).
Сравнительный анализ полученных результатов по группам психофармакологического вмешательства показал, что динамика психологического и соматического статуса у больных с острым ИМ на фоне различных вариантов психофармакотерапии (тофизепам, сульпирид, сертралин) имела свои особенности.
У больных с ИМ на фоне терапии тофизепамом с первых дней постепенно стало выравниваться психическое состояние, что проявлялось уменьшением тревоги, страха смерти, резких перепадов настроения в течение дня, улучшением концентрации внимания без фиксации на сердечно-болевом синдроме. Но, тем не менее, по данным теста СМОЛ (рис. 1), при достоверном снижении уровня тревоги (шкалы 1 и 7) на фоне лечения тофизепамом к 3-му месяцу психоэмоциональное состояние оставалось потенциально неустойчивым и при незначительных изменениях в соматическом статусе сохранялся риск его дестабилизации с усилением тревоги и депрессии. Об этом свидетельствовало сохранение относительного подъема показателей по клиническим шкалам 1, 2, 3, 7 и депрессивных нарушений на этапах наблюдения. Очевидно, что такое состояние в постинфарктном периоде из-за возможного отрицательного влияния на кардиологический статус не желательно и требует усиления психофармакотерапии.
Вместе с тем в группе больных, получавших тофизепам, достоверно реже регистрировали синусовую тахикардию, аритмию, уменьшилась частота и интенсивность сердечно-болевого синдрома, что свидетельствовало о наличии у препарата самостоятельного благоприятного кардиотропного эффекта. На этапах наблюдения в группе тофизепама было достоверно больше лиц с благоприятным течением ИМ.
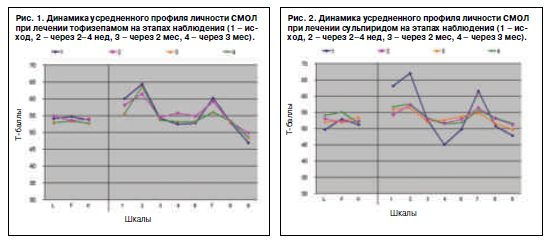
Неблагоприятное течение ИМ в описываемой группе ассоциировалось не только с сохранением ТДР, но и с наличием дополнительных соматических факторов риска неблагоприятного прогноза острого ИМ, о которых уже упоминалось выше.
На фоне терапии сульпиридом у больных с ИМ отмечено улучшение психического состояния с достоверным снижением не только уровня тревоги, но и пессимистических высказываний в отношении своего здоровья с регрессом ипохондрических расстройств. На фоне повышения настроения формировалась адекватная оценка своего физического состояния. Это сопровождалось уменьшением частоты и степени выраженности сердечно-болевого синдрома. Потребность в приеме нитроглицерина у больных этой группы уменьшилась в среднем в 5,9 раза сравнительно с 1-м месяцем терапии. Показатели теста СМОЛ (рис. 2) практически нормализовалось к 1-му месяцу, а в последующем стойко сохранялись на средненормативных значениях. Средняя продолжительность лечения сульпиридом составила 4–6 нед, в единичных случаях за 3-месячный период наблюдения при появлении ипохондрических тенденций допускали 2-недельный повторный прием препарата.
У больных с острым ИМ сертралин изначально назначали в сочетании с транквилизатором для предупреждения возможной вегетативной активации или нарушений сна.
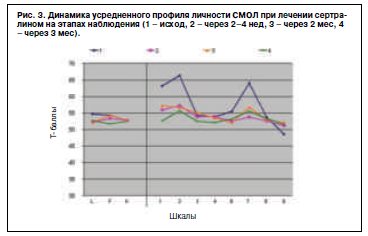
При этом уже к концу 1-й недели уменьшались явления тревоги, выравнивалось настроение, а ко 2-й неделе состояние стабилизировалось – исчезала излишняя драматизация ситуации, возрастал интерес к окружающему, практически не возникало приступов острой тревоги (паники), имевших место в первые часы и дни ИМ. Показатели теста СМОЛ (рис. 3) за месяц лечения достоверно снизились по клиническим шкалам тревоги (1, 7), ипохондрии (2) и депрессии (3), пессимистические тенденции сохранялись (относительно низкая 9-я шкала). Ко 2 и 3-му месяцу лечения психологический профиль СМОЛ на фоне сертралина квалифицировали как стойко нормальный. Однако у части больных с неблагоприятным течением ИМ и на фоне психофармакотерапии сертралином сохранялись признаки психоэмоциональной неустойчивости с ростом тревожности, страха смерти. Эта были больные, исходно имевшие соматические факторы риска неблагоприятного прогноза, прежде всего, ранней постинфарктной стенокардии, обширный ИМ, стойкую синусовую тахикардию. Специально проведенный сравнительный анализ по группам лечения различными психотропными средствами у больных с ИМ не выявил клинически значимых гемодинамических, биохимических, электрокардиографических и иных побочных эффектов и нежелательных лекарственных взаимодействий с препаратами базисной терапии.
Таким образом, проведенное исследование подтверждает необходимость параллельного кардиологического и психопатологического обследования больных с острым ИМ с тем, чтобы в наиболее ранние сроки определить вклад психопатологических расстройств в клиническое течение болезни.
При выявлении психических нарушений тревожно-депрессивного круга показана психофармакотерапия психотропными средствами различных классов (антидепрессанты группы селективных ингибиторов обратного захвата серотонина и/или антипсихотиками со стимулирующим эффектом – сульпирид, или транквилизаторами, назначаемыми с учетом их эффективности, безопасности и нежелательных взаимодействий).
Вклад психопатологических расстройств в клиническую картину болезни у части больных с острым ИМ с неблагоприятным течением может быть невелик и не определять ближайший прогноз болезни. У этой категории больных достоверно превалируют соматические факторы риска неблагоприятного исхода острого ИМ (ранняя постинфарктная стенокардия, обширная зона инфаркта, стойкая синусовая тахикардия, экстрасистолия высоких градаций, систолическая дисфункция левого желудочка и др.). В этих случаях неэффективность психофармакотерапии, несмотря на выявление психопатологических расстройств непсихотического уровня, может служить предиктором ближайшего неблагоприятного исхода ИМ.
Ключевые слова: инфаркт миокарда, тревожно-депрессивные расстройства, психофармакотерапия.
Comparative effects of different variants of psychopharmacotherapy in patients with acute myocardial infarction and anxiety-depressive disorders.
S.R.Abseitova
South Kazakhstan Medical Academy,
Regional cardiology center, Shymkent city
Summary. Comparative effects of different variants of psychopharmacotherapy in patients with acute myocardial infarction (AMI), complicated with anxiety-depressive type neurotic psychopathological disorders were studied. Some drugs in treatment used dosage improved psychological profile of personality in majority patients with AMI, positively influenced to clinical course of AMI in 3 month monitoring period. But, availability of patients with unfavorable course of AMI even with psychofarmacotherapy background showed that contribution psychological disorders to record clinical picture of disorder in part of patients with AMI could not be major and definitive in close prognosis of AMI. Somatic risk-factors of unfavorable prognosis of AMI prevailing in this category of patient (early post-infarction stenocardia, extensive AMI, firm sinus type tachycardia, high grades of extrasystoly, systolic disfunction of left ventricule and others). Ineffectiveness of psychopharmacotherapy in this part of patients with AMI in spite of availability of neurotic level psychological disorders, may serve as additional and sufficient predictor of unfavorable course of AMI in close future, and becomes a basis to forward the patient to cardiosurgery.
Keywords: acute myocardial infarction, neurolytic level anxiety-depressive disorders, psychopharmacotherapy.
Введение
Инфаркт миокарда (ИМ) – острое и самое драматичное проявление ишемической болезни сердца (ИБС), которому нередко сопутствуют патологические нозогенные реакции [1, 2]. Эта клиническая ситуация требует от врача не только своевременной диагностики и адекватной терапии сердечно-сосудистой патологии, но и экспресс-психодиагностики и дифференцированной психокоррекции в наиболее ранние сроки острого ИМ [3–5].
Цель работы. В рамках открытого рандомизированного сравнительного исследования изучена сравнительная эффективность различных вариантов психофармакотерапии у больных с острым ИМ, протекающим с психопатологическими расстройствами тревожно-депрессивного и фобического круга.
Материал и методы
Обследованы 104 больных с острым ИМ обоего пола, поступивших в кардиореанимационное отделение в период с 2003 по 2005 г. Среди обследованных ИБС с приступами стенокардии напряжения в анамнезе имели 50 (46,1%) больных, в прошлом перенес ИМ 31 (2,8%) больной, сопутствующую артериальную гипертензию (АГ) имел 51 (49,0%) больной, сахарный диабет (СД) типа 2 в стадии компенсации – 21 (20,2%), гипертрофию левого желудочка – 42 (40,4%), 32 (30,8%) больных курили, 35 (33,7%) страдали ожирением. ИМ с подъемом сегмента ST зарегистрирован у 64 (61,5%) больных. Из них у 36 (34,6% от всех больных или 56,3% больных с ИМ с подъемом сегмента ST) ИМ был передним.
До момента поступления в клинику большинство больных регулярно получали препараты сердечно-сосудистого действия (b-адреноблокаторы. антагонисты кальция, ингибиторы ангиотензинпревращающего фермента – ИАПФ, нитраты). Ни один из больных за 2 мес до поступления не получал психотропные препараты.
Всем больным в первые дни после поступления и на этапах наблюдения (через 2–4 нед при выписке из стационара, 2 и 3 мес) было проведено тщательное клиническое обследование с использованием клинико-инструментальных методов, включающих регистрацию электрокардиограммы в покое, эхокардиографию с оценкой параметров функции левого желудочка, анализы показателей углеводного обмена и липидного спектра. Для объективизации оценки течения постинфарктного периода всем больным перед выпиской из стационара и на этапах наблюдения проводили велоэргометрические тесты по модифицированному протоколу Брюса. Для выявления психопатологических расстройств невротического уровня и оценки их характера применяли набор психометрических тестов (беседа-интервью, шкалы тревоги Спилбергера и депрессии Цунга, сокращенный многопрофильный опросник для исследования личности – СМОЛ). Анализировали данные больных с тревожно-фобическими (ТФР), тревожно-депрессивными (ТДР) и депрессивными расстройствами.
Всем больным в соответствии со стандартами лечения больных с острым ИМ, а также с учетом характера догоспитальной терапии с момента поступления назначали базисную терапию, включающая по показаниям тромболизис, нефракционированный или низкомолекулярный гепарин, аспирин и/или клопидогрель, антиангинальные препараты (b-адреноблокаторы, антагонисты кальция, нитраты), ИАПФ и антиаритмические средства (при необходимости), препараты для коррекции липидного (статины для больных с документированной дислипидемией) и углеводного (для больных СД типа 2) обмена,. Выбор препаратов и титрование их доз осуществляли с целью в ближайшие 2–3 сут от момента госпитализации добиться достижения целевых уровней артериального давления, частоты сердечных сокращений и других показателей центральной гемодинамики. При выписке больного из стационара рекомендовали стандартную поддерживающую терапию (антиангинальная, аспирин, при необходимости – ИАПФ, клопидогрель и статин).
Для коррекции психопатологических расстройств невротического уровня в качестве средств психофармакотерапии использовали следующие рекомендованные к применению при коморбидной психической и сердечно-сосудистой патологии [7, 9–11] препараты: анксиолитик тофизепам в дозе 50 мг 2 раза в сутки в первой половине дня (n=27) в течение 4 нед; атипичный нейролептик сульпирид в дозе 50 мг 2 раза в сутки (n=27) в течение 4–6 нед, а также антидепрессант сертралин (n=26) в дозе 12,5–25 мг однократно утром в течение всего периода наблюдения. Психофармакотерапию назначали больным с психопатологическими расстройствами невротического уровня в случайном порядке. Отказавшиеся от приема психотропных препаратов больные были включены в контрольную группу. По полу, возрасту, исходным изучаемым соматическим и психологическим параметрам больные сравниваемых групп были сопоставимы. Об эффективности терапии судили по динамике клинического состояния (частота приступов стенокардии и количество употребляемых таблеток нитроглицерина, наличие осложнений), изменению функционального класса стенокардии по классификации Канадского кардиологического общества (CCS).
После завершения наблюдения анализ течения острого ИМ проводили по современным критериям «от обратного»: были выделены подгруппы с различными вариантами психофармакотерапии с благоприятным и неблагоприятным соматическим течением. Критериями неблагоприятного течения болезни были смерть, повторный ИМ или ранняя постинфарктная стенокардия, формирование сердечной недостаточности. Полученные данные обработаны методами вариационной статистики.
Согласно результатам психометрических тестов, у 92 (88,5%) больных с ИМ выявлены психопатологические расстройства непсихотического уровня, которые требовали психофармакотерапии. При этом тревожно-фобические расстройства диагностированы у 29 (27,9%), тревожно-депрессивные – у 39 (37,5%) и депрессивные – у 24 (23,1%)1. Изучение соотношения исходного соматического и психического статуса показало превалирование факторов неблагоприятного течения ИМ у больных с психическими расстройствами, особенно с ТФР и ТДР. При этом статистически достоверным оказалось преобладание в группе с психопатологическими расстройствами невротического уровня больных, ранее перенесших ИМ, имевших исходную тахикардию, длительный болевой синдром, ИМ с подъемом сегмента ST, систолическую дисфункцию левого желудочка, нарушения ритма и проводимости сердца, ожирение, СД. Для оценки влияния психических расстройств и их коррекции на характер течения острого ИМ была сопоставлена частота этих соматических факторов риска неблагоприятного прогноза у лиц с благоприятным и неблагоприятным течением ИМ. Благоприятное течение острого ИМ и 3-месячного постинфарктного периода имело место у 68 (65,4%) обследованных больных. В группе больных без психических расстройств невротического уровня доля лиц с благоприятным течением заболевания составила 75%, что ассоциировалось с меньшей частотой выявленных соматических факторов риска неблагоприятного прогноза. При этом среди лиц с благоприятным течением достоверно реже выявлялись больные с АГ (особенно диастолической), стенокардией в анамнезе, ожирением, отсутствовали больные с подъемом сегмента ST при поступлении. Среди лиц с психопатологическими расстройствами невротического уровня, не получавших психофармакотерапию, доля больных с благоприятным течением оказалась существенно ниже (33,3%), а структура психических расстройств изменялась статистически незначимо (c2=3,3; р=0,46).
Сравнительный анализ полученных результатов по группам психофармакологического вмешательства показал, что динамика психологического и соматического статуса у больных с острым ИМ на фоне различных вариантов психофармакотерапии (тофизепам, сульпирид, сертралин) имела свои особенности.
У больных с ИМ на фоне терапии тофизепамом с первых дней постепенно стало выравниваться психическое состояние, что проявлялось уменьшением тревоги, страха смерти, резких перепадов настроения в течение дня, улучшением концентрации внимания без фиксации на сердечно-болевом синдроме. Но, тем не менее, по данным теста СМОЛ (рис. 1), при достоверном снижении уровня тревоги (шкалы 1 и 7) на фоне лечения тофизепамом к 3-му месяцу психоэмоциональное состояние оставалось потенциально неустойчивым и при незначительных изменениях в соматическом статусе сохранялся риск его дестабилизации с усилением тревоги и депрессии. Об этом свидетельствовало сохранение относительного подъема показателей по клиническим шкалам 1, 2, 3, 7 и депрессивных нарушений на этапах наблюдения. Очевидно, что такое состояние в постинфарктном периоде из-за возможного отрицательного влияния на кардиологический статус не желательно и требует усиления психофармакотерапии.
Вместе с тем в группе больных, получавших тофизепам, достоверно реже регистрировали синусовую тахикардию, аритмию, уменьшилась частота и интенсивность сердечно-болевого синдрома, что свидетельствовало о наличии у препарата самостоятельного благоприятного кардиотропного эффекта. На этапах наблюдения в группе тофизепама было достоверно больше лиц с благоприятным течением ИМ.

Неблагоприятное течение ИМ в описываемой группе ассоциировалось не только с сохранением ТДР, но и с наличием дополнительных соматических факторов риска неблагоприятного прогноза острого ИМ, о которых уже упоминалось выше.
На фоне терапии сульпиридом у больных с ИМ отмечено улучшение психического состояния с достоверным снижением не только уровня тревоги, но и пессимистических высказываний в отношении своего здоровья с регрессом ипохондрических расстройств. На фоне повышения настроения формировалась адекватная оценка своего физического состояния. Это сопровождалось уменьшением частоты и степени выраженности сердечно-болевого синдрома. Потребность в приеме нитроглицерина у больных этой группы уменьшилась в среднем в 5,9 раза сравнительно с 1-м месяцем терапии. Показатели теста СМОЛ (рис. 2) практически нормализовалось к 1-му месяцу, а в последующем стойко сохранялись на средненормативных значениях. Средняя продолжительность лечения сульпиридом составила 4–6 нед, в единичных случаях за 3-месячный период наблюдения при появлении ипохондрических тенденций допускали 2-недельный повторный прием препарата.
У больных с острым ИМ сертралин изначально назначали в сочетании с транквилизатором для предупреждения возможной вегетативной активации или нарушений сна.

При этом уже к концу 1-й недели уменьшались явления тревоги, выравнивалось настроение, а ко 2-й неделе состояние стабилизировалось – исчезала излишняя драматизация ситуации, возрастал интерес к окружающему, практически не возникало приступов острой тревоги (паники), имевших место в первые часы и дни ИМ. Показатели теста СМОЛ (рис. 3) за месяц лечения достоверно снизились по клиническим шкалам тревоги (1, 7), ипохондрии (2) и депрессии (3), пессимистические тенденции сохранялись (относительно низкая 9-я шкала). Ко 2 и 3-му месяцу лечения психологический профиль СМОЛ на фоне сертралина квалифицировали как стойко нормальный. Однако у части больных с неблагоприятным течением ИМ и на фоне психофармакотерапии сертралином сохранялись признаки психоэмоциональной неустойчивости с ростом тревожности, страха смерти. Эта были больные, исходно имевшие соматические факторы риска неблагоприятного прогноза, прежде всего, ранней постинфарктной стенокардии, обширный ИМ, стойкую синусовую тахикардию. Специально проведенный сравнительный анализ по группам лечения различными психотропными средствами у больных с ИМ не выявил клинически значимых гемодинамических, биохимических, электрокардиографических и иных побочных эффектов и нежелательных лекарственных взаимодействий с препаратами базисной терапии.
Таким образом, проведенное исследование подтверждает необходимость параллельного кардиологического и психопатологического обследования больных с острым ИМ с тем, чтобы в наиболее ранние сроки определить вклад психопатологических расстройств в клиническое течение болезни.
При выявлении психических нарушений тревожно-депрессивного круга показана психофармакотерапия психотропными средствами различных классов (антидепрессанты группы селективных ингибиторов обратного захвата серотонина и/или антипсихотиками со стимулирующим эффектом – сульпирид, или транквилизаторами, назначаемыми с учетом их эффективности, безопасности и нежелательных взаимодействий).
Вклад психопатологических расстройств в клиническую картину болезни у части больных с острым ИМ с неблагоприятным течением может быть невелик и не определять ближайший прогноз болезни. У этой категории больных достоверно превалируют соматические факторы риска неблагоприятного исхода острого ИМ (ранняя постинфарктная стенокардия, обширная зона инфаркта, стойкая синусовая тахикардия, экстрасистолия высоких градаций, систолическая дисфункция левого желудочка и др.). В этих случаях неэффективность психофармакотерапии, несмотря на выявление психопатологических расстройств непсихотического уровня, может служить предиктором ближайшего неблагоприятного исхода ИМ.
Список исп. литературыСкрыть список1. Васюк Ю.А., Лебедев А.В. Депрессия, тревога и инфаркт миокарда: все только начинается. Рационал. фармакотер. в кардиол. 2007; 3: 41–51.
2. Оганов Р.Г., Погосова Г.В. Стресс: что мы знаем сегодня об этом факторе риска? Рационал. фармакотер. в кардиол. 2007; 3: 60–7.
3. Салимова Н.Р. Кардио-церебральные расстройства у больных острым инфарктом миокарда и их динамика при применении антиангинальных препаратов. Дис. ... канд. мед. наук. Ташкент, 1991.
4. Frasure-Smith N, Lesperans F, Talajic M. Depression and 18 month prognosis after miocardial infarction. Circulation. 1995; 91: 999–1005.
5. Golstein DS. Stress, cateholamins and cardiovascular disease. New York, 1995.
6. Мосолов С.Н. Клиническое применение современных антидепрессантов. СПб.: Медицинское информационное агентство, 1995.
7. Райский В.А. Психотропные средства в клинике внутренних болезней. М.: Медицина 1988.
8. Смулевич А.Б. Психосоматические расстройства. В кн.: Руководство по психиатрии. М.: Медицина, 1999; 2: 466–90.
9. Александровский Ю.А., Барденштейн Л.М., Аведисова А.С. Психофармакотерапия пограничных психических расстройств. М.: ГЭОТАР-Медицина, 2000.
10. Rouillon F, Rahola G, van Moffaert M et al. Sulpiride in the treatment of somatoform disorders: results of a European Observational Study to chracterize the responder profile. J Intern Med Res 2001; 29: 304–13.
11. Чазов Е.И. Реальность и надежды кардиологии. Вестник Академии наук Российской федерации. 12-я сессия РАМН. 2003.
11. Serebruany VL, Glassman AH, Malinin AI et al. Sertraline AntiDepressant Heart Attack Randomized Trial Study Group. Platelet/endothelial biomarkers in depressed patients treated with the selective serotonin reuptake inhibitor sertraline after acute coronary events: the Sertraline AntiDepressant Heart Attack Randomized Trial (SADHART) Platelet Substudy. Circulation 2003; 26 (108): 939–44.


