Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№03-04 2014
Диссоциативные расстройства в онкологии: психопатология, аспекты коморбидности с расстройствами личности №03-04 2014
Номера страниц в выпуске:4-14
Диссоциативные расстройства занимают значимое место среди нозогенных (развивающихся в ответ на стресс, обусловленный выявлением онкологического заболевания) реакций в онкологии, проявляясь неадекватным (частичным или полным) преуменьшением реальной угрозы обнаруженной болезни в сознании пациента.
Резюме. Обоснование. Нозогенные (связанные со стрессогенным воздействием соматического заболевания) диссоциативные расстройства (НДР), ассоциированные с диагностикой рака, отличаются высокой распространенностью и могут сопровождаться недостаточной комплаентностью. Однако до сих пор НДР в онкологии изучались преимущественно в контексте психологических (отрицание) или поведенческих (откладывание обращения за медицинской помощью) парадигм, не получая должной психопатологической и нозологической оценки.
Цель исследования – клинический анализ провоцированных стрессом стойких диссоциативных расстройств, а также конституциональных аномалий, составляющих «почву» для их формирования.
Методы: клинический, экспериментально-психологический.
Материалы: 44 пациента с НДР, распределенные в соответствии с бинарной моделью диссоциации на 2 группы – детачмент-диссоциации (ДД, 17 человек) и компартмент-диссоциации (КД, 27 человек). Группы сопоставимы по демографическим и онкологическим показателям.
Результаты. Ключевые клинические характеристики НДР следующие: ДД – отрицание болезни и/или связанной с ней угрозы жизни, некомплаентность; КД – полное/частичное отчуждение компонентов реакции на стресс (эмоциональных, когнитивных), адекватная комплаентность. Диссоциативные расстройства представляют собой вторичные психопатологические феномены. ДД формируется в рамках шизофренических нозогенных реакций на основе сверхценных идей соматического благополучия (либо полной излечимости злокачественного новообразования) и обнаруживает сродство с шизотипическим расстройством личности. КД манифестирует в пределах невротических нозогенных реакций на базе психогенных комплексов бинарной структуры – патологии воображения (синдром «прекрасного равнодушия») в сочетании с тревогой о реально существующем заболевании и обнаруживает сродство с расстройствами личности истерического круга.
Заключение. НДР в онкологии обнаруживают гетерогенность по ведущим клиническим и поведенческим характеристикам и могут значимо влиять на прогноз онкологического заболевания (в первую очередь ДД вследствие откладывания обращения за медицинской помощью), что определяет актуальность их клинического изучения для оптимизации диагностики и методов психологической и психофармакологической коррекции.
Ключевые слова: диссоциативные расстройства, расстройства личности, стресс, нозогения, онкология.
Dissociative disorders in oncology: psychopathology,
comorbidity with personality disorders
А.B.Smulevich1,2, S.V.Ivanov1,2, L.K.Myasnikova1, S.Y.Dvoynikov3, M.A.Samushiya2, D.S.Petelin2
1Mental Health Research Center RAS, Moscow;
2First Moscow State Medical University I.M.Sechenov, Russian Ministry of Healthcare;
3N.N.Blokhin Russian Cancer Research Center, Moscow
Summary. Introduction. Nosogenic (related to stress) dissociative disorders (NDD) induced by cancer are of high prevalence and may be associated with poor compliance. However till now NDD in oncology have been studied predominantly in the context of psychological (denial) or behavioral (procrastination in seeking medical help) paradigm.
Objectives – clinical psychiatric assessment of oncological stress induced NDD and personality disorders as a basis for NDD manifestation and phenomenological differentiation.
Methods. 44 oncology patients with NDD given informed consent were selected according to binary model of dissociation – detachment-dissociation (DD) and compartment-dissociation (CD), assessed using psychiatric interview and psychometric scales (17 and 27 patients respectively).
Results. Key clinical features of NDD studied were as follows: DD – negation of the fact of cancer and/or its life threatening nature, non-compliance (complete/partial rejection of medical help); CD – negation (complete/partial) of emotional and/or cognitive components of stress reaction, good compliance. In all cases studied NDDs were presented as secondary psychopathological phenomena. DD is manifesting on the basis of overvalued ideas of full somatic well-being in schizophrenic nosogenic reactions in patients with schizotypal personality disorders. CD is manifesting with binary structure (anti-hypochondria with «la belle indifference» behavior in front and illness anxiety behind) in neurotic nosogenic reactions in patients with hysterical personality disorders features.
Conclusions. Nosogenic dissociative disorders in oncology patients are clinically and behaviorally (in terms of compliance) heterogenous, may influence cancer outcome (especially DD type – procrastination in seeking medical help) and deserve further clinical research to clarify their symptomatology and elaborate matching methods of therapy.
Key words: dissociative disorders, personality disorders, stress, nosogenia, oncology.
В соответствии с современными эпидемиологическими исследованиями диссоциативные расстройства при онкологических заболеваниях отличаются высокой распространенностью. По данным эпидемиологического исследования «СИНТЕЗ», эти расстройства в онкологии встречаются в 19,7% случаев (А.Б.Смулевич
и соавт., 2009; А.В.Андрющенко, 2011). Такой уровень распространенности, подтвержденный и в ряде других исследований онкологических пациентов (M.Wong и соавт., 2006; G.Lensvelt-Mulders и соавт., 2008), многократно превышает показатели встречаемости диссоциативных расстройств как в других областях медицины – 4,4 и 2,4% при кардиологических и дерматологических заболеваниях соответственно, так и в популяции – от 9,1 до 10% соответственно (J.Johnson и соавт., 2006; V.Sar и соавт., 2007). Сопоставимые или даже более высокие показатели приводятся в многочисленных публикациях психологического направления, в которых диссоциативные расстройства в онкологии рассматриваются в пределах феномена отрицания болезни (denial; A.Moyer, E.Levine, 1998; P.Salander, G.Windahl, 1999) [1, 2]. Так, по данным аналитического обзора M.Vos и соавт. (2007 г.) [3], распространенность отрицания диагноза рака варьирует от 4 до 47%, отрицания последствий рака – от 8 до 70%, отрицания эмоциональной реакции на угрожающую жизни опухоль – от 18 до 42%.
Ключевые факторы манифестации диссоциативных нозогений, как и нозогенных реакций с другой психопатологической симптоматикой (тревожных, депрессивных и пр.), на диагностическом этапе онкологического заболевания представлены комплексом событий, включающих предположения о наличии злокачественного новообразования, возникающие в процессе соматического обследования или диспансеризации, клинические и лабораторные исследования, консультации специалистов и т.д. Однако следует отметить и определенные особенности собственно стресса, связанного с выявлением злокачественных новообразований, как минимум отчасти определяющие накопление диссоциативных нозогений в популяции онкологических пациентов, а именно – исключительно психогенную природу стрессового воздействия. В большинстве случаев онкологическая патология на первых этапах заболевания не сопровождается ни отчетливыми симптомами, ни даже проявлениями общего соматического неблагополучия. В связи с этим стресс, сопряженный с объявлением пациенту диагноза рака, относится к так называемым «невидимым» стрессорам и сопоставим с психотравмирующими воздействиями, которым, например, подвергаются лица, побывавшие в зоне радиационного или токсического заражения (Н.В.Тарабрина, 2003). Связанная с обнаруженным на диагностическом этапе новообразованием угроза воспринимается преимущественно на когнитивном уровне – в качестве предположения о существовании заболевания, опасного для жизни, в то время как соматические проявления злокачественного новообразования (боли, нарушения функций органов и т.д.), т.е. соматогенный компонент стрессорного воздействия, наступают много позднее.
Данные исследований свидетельствуют о высокой вероятности негативного влияния диссоциативных расстройств на прогноз онкологических заболеваний вследствие сопровождающих диссоциацию нарушений комплаенса, связанных с патологической недооценкой угрозы болезни. Связанное с рассматриваемыми расстройствами аномальное поведение пациентов, реализующееся откладыванием (задержкой) обращения за онкологическим лечением, отмечается в 38% случаев (C.Dunkel-Schetter и соавт., 1992; P.Reynolds и соавт., 2000) [4, 5]. В связи с этим следует подчеркнуть, что феномен откладывания (прокрастинация) обращения за медицинской помощью после выявления угрожающего жизни заболевания находит наибольшее отражение в публикациях по психоонкологии. Однако в доступной на сегодня научной литературе собственно диссоциативные расстройства в онкологии не получают должного внимания в качестве предмета психопатологического анализа, а, как правило, рассматриваются в рамках психологических подходов психоаналитического, бихевиорального и других направлений (в терминах психодинамических конфликтов, защитных механизмов, аномалий поведения и др.).
Обращаясь к более фундаментальным исследованиям диссоциативных расстройств в рамках реакций на стрессовые воздействия, следует отметить, что на современном уровне знаний их анализ в исследованиях, ориентированных на главенство стрессорного воздействия, проводится на базе модели перитравматической диссоциации (C.Marmar и соавт., 1994; C.Fullerton и соавт., 2000; P.Boelen и соавт., 2012) либо посттравматического стрессового расстройства (В.А.Агарков и соавт., 2001; Н.В.Тарабрина, 2003; D.Spiegel и соавт., 1988; C.Evren и соавт., 2011; C.Blevins и соавт., 2014). К этой группе диссоциативных расстройств чаще всего относятся диссоциативная амнезия, фуга, ступор, а также психопатологические образования, включающие целый ряд псевдоневрологических симптомокомплексов (параличи, потеря чувствительности, явления астазии-абазии и др.).
Однако наряду с этими сопровождающимися отчуждением тех или иных психических функций проявлениями диссоциации обнаруживаются более стойкие и протяженные во времени формы расстройств самосознания, сопровождающиеся отчуждением (полным или парциальным) травматического события и его последствий.
В соответствии с разработанной на основе современных психологических исследований бинарной моделью диссоциации этот тип расстройств самосознания относится к сепарирующей диссоциации (detachment – сепарация, разъединение; J.Allen, 1999; R.Brown, 2006; E.Holmes и соавт., 2005). Наряду с этим выделяется изолирующая, или истерическая, диссоциация (compartmentalization – инкапсуляция, изоляция), при которой расстройства психической деятельности носят парциальный характер – определяются не полным отчуждением, а дефицитом способности контролировать психические процессы, доступные в норме контролю со стороны сознания (E.Cardeña, D.Spiegel, 1994). В соответствии с исследованиями O. van der Hart и соавт. (2004 г.), E.Holmes и соавт. (2005 г.) и др. компартмент-диссоциация (КД) в отличие от детачмент-диссоциации (ДД) не сопровождается полной сепарацией стресс-провоцированных событий. «Будучи компартментализированным, психический процесс продолжает функционировать и влиять на эмоции, когнитивные процессы и поведение» (цит. по: E.Holmes и соавт., 2005)1.
Согласно психологическим и нейрофизиологическим исследованиям ДД представляет ядерное образование с единым нейропсихологическим профилем, включающим снижение активации зон мозга, ответственных за переживание эмоций. Этот тип диссоциации сопровождается искажением кодирования информации о травматическом событии (перитравматический детачмент по E.Holmes и соавт., 2005) и, соответственно, приводит к элиминации (полной или частичной) из сферы «внутренней реальности» не только когнитивных, но и эмоциональных составляющих стрессорного воздействия и его последствий (R.Brown, 2006).
В то время как КД клинически хорошо изучена (синдромы «бравого солдата», «прекрасного равнодушия»
и др.), а преморбид больных, склонных к таким видам расстройств самосознания, как об этом свидетельствуют данные целого ряда исследований (P.Janet, 1907; M.Ashton и соавт., 2012; D.Cicero, J.Kerns, 2010; E.Koffel, D.Watson, 2009), определяется в рамках расстройств личности драматического кластера, то применительно к ДД вопросы клинической структуры, «почвы» для формирования расстройств самосознания, а также их нозологической квалификации остаются предметом, актуальным для дальнейших исследований (A.Ludwig, 1983; B. van der Kolk и соавт., 1996; R.Meares, 1999; A.Moskowitz и соавт., 2009)2.
Цель исследования – клинический анализ провоцированных стрессом стойких диссоциативных расстройств, а также конституциональных аномалий, представляющих собой «почву» для их формирования.
В исследовании использовались клинический и психологический (психометрический) методы3. Диагностическая процедура осуществлялась в рамках клинического метода на основе непосредственного обследования больных и включала анализ психического состояния, субъективных и объективных анамнестических сведений (учитывалась информация, полученная от пациентов, близкого окружения и лечащих врачей-онкологов), медицинской документации (истории болезни, амбулаторные карты). В итоге в рамках клинических разборов с участием сотрудников ФГБУ НЦПЗ РАН под руководством академика РАН А.Б.Смулевича и профессора С.В.Иванова формулировалось диагностическое заключение. Психологическое обследование предусматривало применение трех опросников: 1) «Мини-мульт» (базовые шкалы методики выявляют такие показатели, как ипохондрия, депрессия, истерия, психопатизация, паранойяльность, психастения, шизоидность, гипомания); 2) личностный опросник Бехтеревского института (диагностика типов отношения к болезни у пациентов с хроническими соматическими заболеваниями)4; 3) индекс жизненного стиля (определение защитных механизмов).
В исследование включались пациенты любого пола в возрасте 18–75 лет с онкологической патологией, верифицированной в процессе стационарного/амбулаторного обследования в ФГБНУ РОНЦ им. Н.Н.Блохина. Облигатным условием отбора было наличие стойких диссоциативных расстройств (F44 по Международной классификации болезней 10-го пересмотра – МКБ-10), манифестирующих в ответ на стресс, связанный с процессом диагностирования злокачественного новообразования (F43 по МКБ-10). В ряду критериев исключения учитывались другие формы расстройств сознания (делирий, сумерки, псевдодеменция, синдром Ганзера), тяжелые энцефалопатии и другие формы органического поражения нервной системы (опухоли головного мозга, атрофическоие заболевания) с выраженной деменцией; прогредиентно протекающие эндогенные заболевания (шизофрения); терминальные состояния онкологических и других соматических заболеваний с выраженной сердечно-легочной, печеночной и почечной недостаточностью; злоупотребление и зависимость от психоактивных веществ (алкоголь, наркотики).
Для реализации основной задачи – изучения стойких, стресс-провоцированных диссоциативных расстройств, сопровождающихся отчуждением травматического события – перитравматической диссоциации (E.Holmes и соавт., 2005), а также для установления клинических характеристик конституциональных аномалий, выступающих в качестве «почвы» для манифестации этих расстройств, предусматривалось проведение сравнительного исследования двух типов диссоциативных расстройств (согласно представленной выше бинарной модели) – сепарирующей диссоциации и изолирующей диссоциации. Соответственно, формировались две группы пациентов с диссоциативными расстройствами, провоцированными одним и тем же нозогенным стрессом (онкологическое заболевание). Распределение пациентов по группам осуществлялось на основании следующих психопатологических и поведенческих критериев:
1) группа ДД (основная) – полное/частичное отчуждение самого факта травматического события (злокачественного новообразования) и его угрожающих жизни последствий: отрицание болезни и/или связанной с ней угрозы жизни с некомплаентным поведением (отказ от специализированной онкологической помощи);
2) группа КД (контрольная) – полное/частичное отчуждение компонентов реакции на стресс (эмоциональных, когнитивных) без сепарации стресс-провоцированных событий при сохраняющейся способности тестирования реальности: отрицание тревоги и мыслей о неблагоприятном исходе заболевания при адекватном уровне комплаентности.
Представленные критерии двух типов диссоциации сформулированы с учетом дефиниций, приводимых в цитированных выше публикациях, и адаптированы к ситуации нозогенного (связанного с онкологическим заболеванием) стресса. Также следует отметить вынужденные различия в методике обследования, обусловленные поведенческими особенностями больных. Информация по сепарирующей диссоциации получена преимущественно ретроспективно (субъективные/объективные сведения), так как поступление таких пациентов в онкологическую клинику означало как минимум значительную редукцию явлений отчуждения факта болезни. В свою очередь все пациенты с изолирующей диссоциацией обследованы непосредственно в периоде изучаемой нозогенной реакции.
При статистической обработке учитывалось, что результаты исследования представляют собой характеристику двух независимых, ненормально распределенных малых выборок с широким диапазоном значений. Соответственно, наряду с методами дескриптивной статистики использовались U-тест Манна–Уитни и тест Колмогорова–Смирнова.
Выборку исследования составили 44 пациента (7 мужчин и 37 женщин), разделенных на две группы: основную – группа ДД (17 человек) и контрольную – группа КД (27 человек)5. По социально-демографическим характеристикам основная и контрольная группы оказались сопоставимыми (табл. 1) без достоверных различий по всем параметрам (возраст, образование, социальный и профессиональный статус). Исключение представляет распределение пациентов по полу: в основной группе удельный вес мужчин выше, чем в контрольной, – 41,6% против 8% соответственно, что согласуется с клинической структурой диссоциативного расстройства (преобладание при КД истерических феноменов, предпочтительных для женщин; А.Б.Смулевич, 2012).
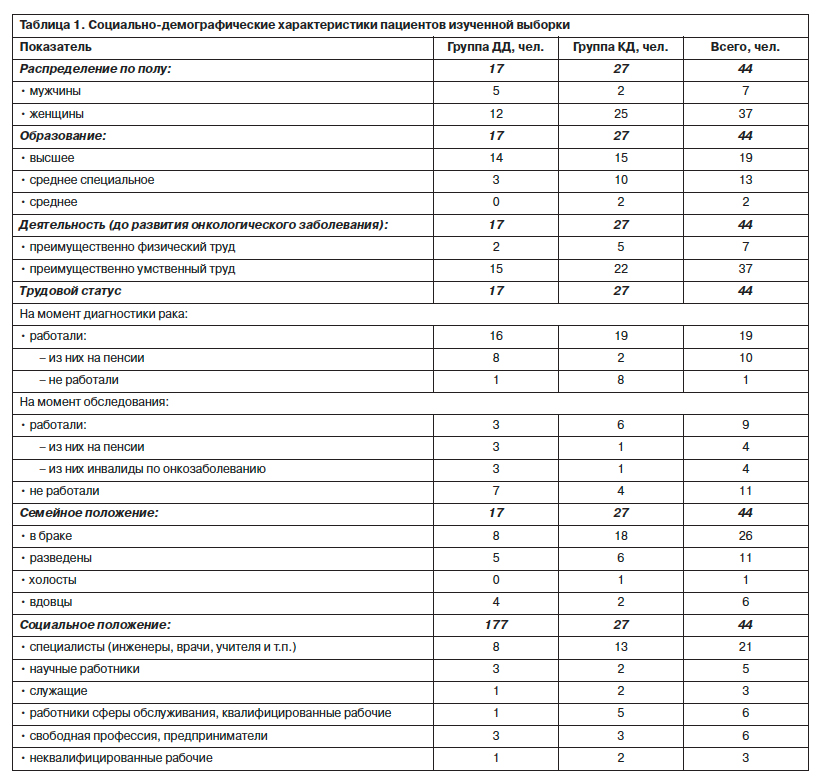
Средний возраст пациентов основной группы составил 61,2±8,4 года, контрольной – 54,7±8,8 года. В обеих группах большинство пациентов имеет высшее образование, среди них преобладают квалифицированные специалисты, служащие, предприниматели, научные работники, что свидетельствует о достаточно высоком социальном статусе.
После проведения соответствующих статистических перерасчетов в пределах двух выделенных групп достоверных различий по перечисленным в табл. 1 показателям не обнаружено.
По локализации злокачественных новообразований обе группы также можно считать сопоставимыми (p=0,174), что позволяет исключить тип злокачественного новообразования из числа потенциальных факторов, способствующих дифференциации диссоциативных расстройств (табл. 2).
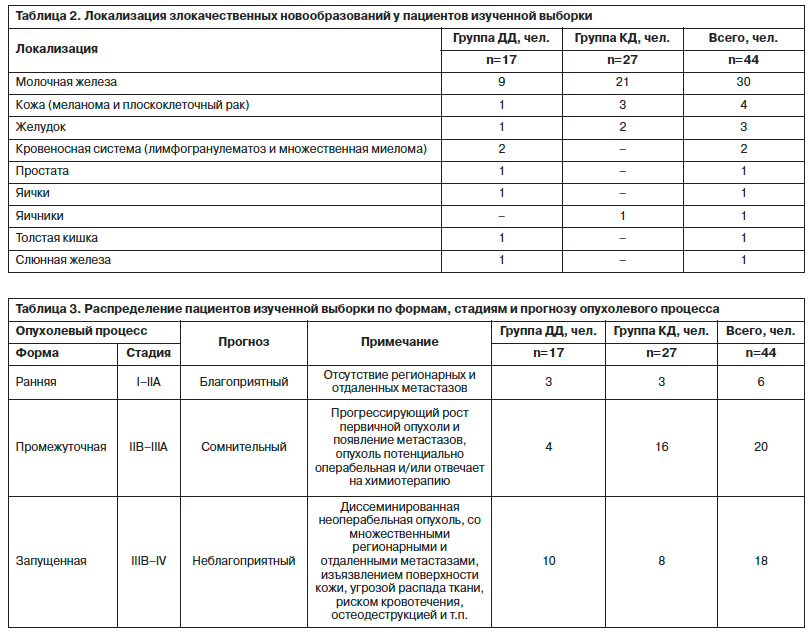
С учетом того обстоятельства, что в изученную выборку включены пациенты, страдающие разными по локализации злокачественными новообразованиями, а в онкологии классификация опухолей носит комплексный характер (тяжесть состояния и прогноз заболевания зависят не только от размеров опухоли, распространенности процесса, наличия/отсутствия местных и распространенных метастазов, но и от гистологического типа опухолевых клеток), то объединить их в единую систему стадирования опухолевого процесса затруднительно. В силу сказанного выше оказалось возможным распределить обследованных по характеристикам опухолевого процесса: ранние, промежуточные и запущенные формы (табл. 3).
Необходимо подчеркнуть, что между изначально (на диагностическом этапе) сопоставимыми группами пациентов на отдаленных этапах патологического процесса выявляются существенные различия. Уже на этапе лечения более половины (58,8%) пациентов – 10 из 17 человек основной группы могут быть расценены как тяжелые, относящиеся к запущенным/терминальным формам онкологических заболеваний – с плохим прогнозом (IIIB–IV стадии)6; в контрольной группе на данном этапе та же доля (59,2%) больных – 16 из 27 человек относятся к промежуточным формам (IIB–IIIA стадии) с сомнительным прогнозом.
До развития онкологического заболевания и сопряженных с ним психических расстройств большинство пациентов основной группы за психиатрической помощью не обращались (единственное исключение – пациент, лечившийся амбулаторно по поводу панических атак). В контрольной группе потребность в лечении у психиатров в анамнезе возникла у 3 пациентов: в 2 случаях проводилась стационарная терапия в связи с реактивной депрессией; в 1 наблюдении за 35 лет до момента обследования пациентка перенесла послеродовый психоз, потребовавший госпитализации в психиатрическую клинику.
Диссоциативные расстройства в наблюдениях основной группы7 возникают на этапе ранних, чаще всего еще не верифицированных на уровне специализированного онкологического учреждения предположений о наличии злокачественного новообразования (обнаружение болезненного узла в молочной железе или растущей под кожей опухоли, признаков кишечного кровотечения, резкого похудения, неоднородности пигментации, увеличения в размерах «родимого пятна»
и пр.). Вслед за кратковременным периодом тревожных опасений, а в части случаев (4 из 10 пациентов) весьма определенных предположений о наличии рака наступает сдвиг в осознании реальной ситуации. Резко снижается «способность тестирования реальности (dysfunctional reality testing abilities; A.Morrison и соавт., 2003), критической оценки создавшейся ситуации.
В развертывающихся процессах диссоциации/сепарации выделяется две фазы – аберрантной ипохондрии (G.Deny, P.Сamus, 1905)8 и сверхценных образований.
Фаза аберрантной ипохондрии проявляется нивелировкой соматических симптомов злокачественного новообразования и отчуждением (полным или парциальным) как самого факта онкологического заболевания, так и связанной с ним угрозы существованию. При ретроспективной оценке этого периода пациенты подчеркивают, что даже не допускали мысли о наличии онкологического заболевания, не придавали значения увеличивающейся в размерах опухоли, не тяготились связанным с новообразованием косметическим дефектом.
Нарушения, сопоставимые с наблюдавшимися в нашей казуистике процессами диссоциации в фазе отчуждения (аберрантная ипохондрия), но интерпретируемые в рамках психоаналитической концепции отрицания болезни (феномен отрицания – denial), также рассматриваются в связи со стрессогенным воздействием жизнеугрожающих соматических (и в их числе онкологических) заболеваний (A.Freud, 1937; A.Weisman, 1972; R.Lazarus, 1981; M.Vos, 2009)9.
На следующем этапе динамики диссоциативных процессов (фаза сверхценных образований) проявления аберрантной ипохондрии – отчуждение симптомов заболевания – дополняются кататимно окрашенным (гипертимия) комплексом здоровья, занимающим доминирующее положение в клинической картине и определяющим поведение пациентов на всем протяжении нозогенной реакции.
В ситуации диагностики злокачественного новообразования пациенты занимают позицию, не допускающую каких-либо сомнений в собственном соматическом благополучии.
Дистанцируясь от реально существующих медицинских фактов (увеличение размеров опухоли, изъязвление ее поверхности, сопровождающееся кровотечением, появление рентгенологических и ультразвуковых признаков метастазов во внутренних органах), они сохраняют спокойствие, невозмутимость, вовне импонирующие как беспечность; не обнаруживая ни страхов, ни тревожных опасений – пребывают в хорошем расположении духа, выглядят бодрыми, даже веселыми.
Доминирующими становятся представления, что тревога была ложной: «не верится», «показалось», «никакой реальной опасности нет».
Формирование комплексов полного здоровья у лиц с тяжелой соматической или неврологической патологией рассматривается в исследованиях, выполненных в традиции гуманистической психологии, в рамках концепции «полета в здоровье» (A.Beisser, 1979). При этом, несмотря на некоторые негативные стороны этого явления, на которых мы остановимся ниже, ряд авторов подчеркивают, что изменения сознания с акцентуацией на проблемах здоровья имеют положительные стороны, способствуя «росту личности» и достижению более высокого уровня функционирования.
В нашей выборке формирование в рамках диссоциативных расстройств комплекса «полного здоровья» приводит к обратным результатам, сопровождаясь патологическим поведением в болезни (I.Pilowsky, 1969).
Диссоциативные процессы в большинстве случаев (15 из 17 пациентов основной группы) реализуются в рамках синдрома откладывания обращения за медицинской помощью. Комплаентность в этих случаях в плане сотрудничества со специалистами онкологической службы отсутствует. Посещение онколога игнорируется, направление на биопсию новообразования либо теряется, либо о нем забывают, как только оказываются за пределами поликлиники. Пациенты продолжают жить привычной жизнью, не внося никаких корректив в служебный график и планы проведения отпусков (длительные зарубежные поездки, посещение южных курортов и т.п.).
Длительность персистирования синдрома откладывания обращения за медицинской помощью, а соответственно, расстройств самосознания в наблюдениях основной группы варьирует в широких пределах: от 3 до 252 мес (21 года), что в среднем составляет 39,2±35,5 мес. При этом при сопоставлении продолжительности периода откладывания в основной и контрольной группах обнаруживаются статистически достоверные (p=0,03) различия (в контрольной группе этот показатель составил 2,41±2,07 мес).
В дебюте (первые 1–2 мес) синдрома откладывания полное отрицание заболевания имеет место у всех пациентов основной группы. В последующем в одной части (5 из 17) наблюдений полное отрицание сохраняется длительно (до полугода), во второй, большей (12 из 17) части наблюдений диссоциативные расстройства имеют парциальный характер. При формальном признании факта подтвержденного диагноза доминируют представления о благоприятном прогнозе злокачественного новообразования, полной его излечимости и/или о возможности ликвидации собственными силами без привлечения специализированной онкологической службы (средства народной медицины, знахари, целители, незарегистрированные экспериментальные методики)10.
Переходя к анализу структуры характерологических аномалий у лиц с расстройствами самосознания, отнесенных к основной группе (группе ДД), необходимо подчеркнуть ограниченность в доступной литературе сведений по этой проблеме. (В то же время преморбид при диссоциативных расстройствах, отнесенных к контрольной группе, как уже упоминалось, большинством авторов определяется в рамках расстройства личности драматического кластера.)
Данные ряда публикаций, выполненных в психологической/психоаналитической традиции (большая часть исследований проводилась с помощью шкалирования контингентов здоровой популяции и не содержит сведений клинического характера) (T.Giesbrecht и соавт., 2007; M.Startup, 1999; D.Watson, 2001; R.Feinstein, 2006), позволяют предположить, что в качестве «почвы» для формирования стойких диссоциативных расстройств, приводящих к сепарации в сфере сознания стресс-индуцированных событий, выступают шизоидное/шизотипическое расстройство личности и расстройства шизофренического спектра (согласно Руководству по диагностике и статистике психических расстройств 5-го пересмотра, 2014). Отдельные указания на наличие в преморбиде пациентов с диссоциативными реакциями расстройства личности шизофренического спектра содержатся в клинических исследованиях (Н.А.Ильина, А.В.Бурлаков, 2005; А.Б.Смулевич и соавт., 2007; Д.С.Скрябин, 2009; Д.Э.Выборных и соавт., 2009; Д.Э.Выборных, 2014) [6].
Обращаясь к собственным наблюдениям, отметим, что конституциональные аномалии, свойственные контингенту больных основной группы, определяются в рамках расстройства личности типа фершробен (verschroben; K.Birnbaum, 1906; E.Kahn, 1928; L.Binswanger, 1952).
О правомерности такой квалификации в первую очередь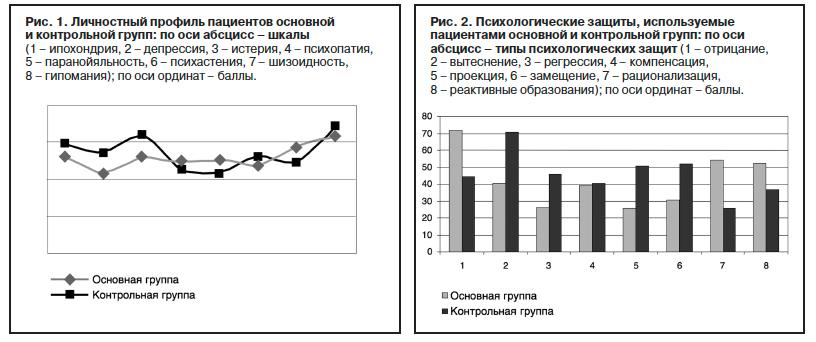 свидетельствует наличие свойственных расстройству личности шизоидного спектра аномалий круга «oddity» (от англ. «странность, чудаковатость, диковинка, несуразность»; J.Wiggins и соавт., 1989; T.Widiger, E.Simonsen, 2005; D.Watson и соавт., 2008). В пределах «oddity» описываются наблюдающиеся в наших случаях очевидные, бросающиеся в глаза странности поведения (эксцентричность, вычурность, необычный уклад жизни, интерес к паранормальным явлениям, нелепые хобби), внешнего облика (неряшливость, сочетающаяся с излишней стилизованностью в одежде, прическе и макияже), а также безразличие к традиционным атрибутам обыденной жизни.
свидетельствует наличие свойственных расстройству личности шизоидного спектра аномалий круга «oddity» (от англ. «странность, чудаковатость, диковинка, несуразность»; J.Wiggins и соавт., 1989; T.Widiger, E.Simonsen, 2005; D.Watson и соавт., 2008). В пределах «oddity» описываются наблюдающиеся в наших случаях очевидные, бросающиеся в глаза странности поведения (эксцентричность, вычурность, необычный уклад жизни, интерес к паранормальным явлениям, нелепые хобби), внешнего облика (неряшливость, сочетающаяся с излишней стилизованностью в одежде, прическе и макияже), а также безразличие к традиционным атрибутам обыденной жизни.
Подчеркнем, что по характеристикам преморбида рассматриваемая группа пациентов может быть отнесена к категории «хорошо компенсированных шизотайпов» (P.Meehl, 1990), обладающих, несмотря на ряд личностных девиаций, достаточно высокой адаптивностью. На первый взгляд – это успешные в социальном плане люди, хотя и отличающиеся некоторыми странностями, но в целом (и это отражают данные табл. 1) – соответствующие конвенциональным нормам: их профессиональный маршрут соответствует уровню полученного образования, они поддерживают корпоративные отношения, создают семьи, воспитывают детей.
Представленная выше дифференциация изученных групп пациентов по клиническим характеристикам расстройств личности согласуется с результатами психометрической оценки личностного профиля по методике «Мини-мульт». У пациентов обеих групп выявлены пики по шкале «гипомания», образующие сочетания с разными показателями по другим шкалам: в основной группе – со шкалой «шизоидность», в контрольной группе – со шкалой «истерия» (рис. 1).
Различия в психопатологических и поведенческих особенностях между сравниваемыми группами соотносятся с результатами оценки отношения к болезни (личностный опросник Бехтеревского института) и профилей психологических защитных механизмов (индекс жизненного стиля). В основной группе преобладают анозогнозический и эйфорический типы, в контрольной – эйфорический и тревожный типы отношения к болезни, что реализуется отрицанием болезни с феноменом откладывания в группе ДД и свойственными для истерической нозогенной диссоциации (группа КД) реакциями двойного плана (бравада и демонстративное благополучие на фоне латентной тревоги) (А.Б.Смулевич и соавт., 2007) [6]. Соответственно, распределяются и профили психологических защит: пациенты основной группы в качестве ведущего механизма используют отрицание, тогда как больные из группы контроля – вытеснение (рис. 2).
При этом необходимо подчеркнуть, что при переходе от психологических к клиническим оценкам проблемы диссоциативные расстройства (в психопатологическом аспекте) выступают в качестве эпифеномена, формирующегося на базе первичных психопатологических образований.
Основываясь на клинических наблюдениях настоящего исследования, можно предположить, что в основе диссоциативных расстройств, проявлениями которых исчерпывается симптоматика стресс-провоцированных реакций основной группы (ДД), при анализе этого феномена на уровне психопатологических образований лежит формирование стойких, кататимно заряженных монотематических комплексов (сверхценных образований) с доминирующими идеями соматического благополучия либо полной излечимости злокачественного новообразования. В пользу такой интерпретации свойств этого феномена свидетельствуют исследования E.Bleuler (1911 г.), рассматривающего автономность от сознательного контроля в качестве фундаментальных проявлений кататимно заряженных комплексов.
Сверхценные образования, если следовать выдвинутому предположению, создают ситуацию диссоциированности доминирующих идей полного здоровья от остальных проявлений психической жизни и дальнейшего персистирования этих идей в полном отрыве от обусловленных соматическим стрессом реальных обстоятельств.
Диссоциативные реакции у лиц с аномалиями драматического кластера (контрольная группа) формируются на базе психогенных комплексов (ипохондрия cum materia) бинарной структуры, определяющихся, с одной стороны, идеями полного здоровья, выступающими в регистре патологии воображения (синдромы «бравого солдата», «прекрасного равнодушия» и др.), а с другой – сохраняющейся на уровне «молчаливой» ипохондрии (G.Ladee, 1966; Б.А.Волель, 2009) тревогой о реально существующем заболевании. Такая дихотомия психопатологической структуры, предполагающая перекрывание тревожно-ипохондрических расстройств с контрастными – по типу антифобий11 – представлениями о соматическом благополучии, реализуется парциальным, изолированным (compartment) отчуждением травматического события с сохраняющейся тревогой о здоровье. Так, у пациентов с нарушениями оценки тяжести собственного заболевания на уровне феномена «бравого солдата» (веселье, шутки, пренебрежительное отношение к информации о состоянии здоровья, «сверхоптимизм» по T.Millon, 1981) в ряду проявлений компартментализации, как правило, персистируют тревожные опасения – «испуганные мысли» о здоровье, перекрывающиеся с танатофобией и перепадами настроения.
Переходя к проблеме провоцированных стрессом диссоциативных реакций в аспекте конституциональной предуготованности этих состояний, необходимо предварительно остановиться на данных исследований диссоциативных расстройств, выполненных на эмпирической базе клинических когорт и контингентах общей популяции в рамках дименсионального подхода с применением психометрических инструментов – шкалы диссоциации (Dissociative Experience Scale – DES; E.Bernstein, F.Putnam, 1986). Материалы, представленные в этих публикациях, свидетельствуют о значительном перекрывании диссоциативных и шизотипических расстройств (A.Moskowitz, S.Barlson-Collo, L.Ellson, 2005). При этом в качестве предпочтительной, основанной на данных факторного анализа выделяют двухфакторную модель, в соответствии с которой диссоциация и шизотипия представляют две различные, но родственные (related) дименсии (D.Watson, 2001). В качестве факторов, соучаствующих в перекрывании этих дименсий, рассматриваются: 1) «предрасположенность к фантазированию» (fantasy proneness)12 – черта личности, которая считается «смежной» для шизотипии и диссоциации (коэффициент корреляции составляет 0,5)13; 2) «открытость опыту» (openness to experience) – личностная характеристика (дименсия), описывающая способность адекватно принимать идеи, ситуации и образы жизни, даже если они принципиально новые и необычные; 3) когнитивный дефицит (T.Giesbrecht, H.Merckelbach, 2007).
Отметим, что при этом большинство исследователей сходятся во мнении, согласно которому наличием лишь этих факторов не может быть удовлетворительно объяснен вклад шизотипии как конституционального предрасположения к формированию диссоциативных расстройств (H.Merckelbach, E.Rassin, P.Muris, 2000).
Таким образом, судя по данным опубликованных исследований, вопрос о характеристиках дименсиональной структуры расстройства личности шизоидного круга, реализующихся явлениями реактивной лабильности в форме психогений с картиной сепарирующей диссоциации, остается открытым.
Обращаясь к собственному материалу, представляется правомерной попытка (в порядке рабочей гипотезы, основанной лишь на клинических наблюдениях без формализованных показателей соотношения дименсиональных составляющих структуры шизотипической личности) сформулировать модель конституциональной подверженности диссоциативным реакциям.
Характерологические аномалии, определяющие преморбид в наших наблюдениях, отличают двойственность натуры, полярность дименсиональной структуры, что обусловливает существование личностей типа фершробен (verschroben) как бы в двух измерениях – во «внутренней» и «внешней» реальности14.
В плане субъективного мировосприятия пациенты (учитывая их аутистические установки с дистанцированностью от событий внешнего мира и ограниченностью связей с окружающей действительностью) существуют как бы в своей – «внутренней» реальности, что выражается в суждениях, не учитывающих нюансов взаимоотношений с окружающими, действиях, реализуемых вне контекста ситуации (отсюда кажущиеся странными высказывания и поступки), представлениях, абстрагированных от реальной обстановки, отвлеченных как от интересов окружающих, так и от потребностей даже ближайших родственников.
Вместе с тем речь не идет о лицах с утратой аллопсихического резонанса (E.Kretschmer, 1931) – полным нарушением контактов с внешним миром. В большинстве своем это успешные или во всяком случае «не тонущие» в житейском море люди. Достаточно высокий уровень социальной адаптации, соответствие (несмотря на некоторые странности) конвенциональным нормам свидетельствуют о сохраняющейся наряду со стойкой аутистической акцентуацией открытости внешнему опыту, возможности существования во «внешней» реальности.
Сразу же подчеркнем, что наличие этого свойства – «двойственности натуры» рассматривается в целом ряде исследований в качестве одного из коренных характеристик шизоидного расстройства личности. По выражению E.Kretschmer (1913 г.), у шизоидов «различают внешнюю сторону и глубину»; по П.Б.Ганнушкину (1933 г.) – «в психике шизоидов словно две плоскости».
Можно предполагать, что сосуществование двух полярных дименсий в пределах структуры расстройства личности типа фершробен, представляющих, с одной стороны, аутизм с ощущением отстраненности от внешнего мира («внутренняя реальность»), а с другой, – конвенциональные установки личности («внешняя реальность»), т.е. существование одновременно в двух реальностях, отражает неустойчивость в сфере самосознания. В пользу такого предположения свидетельствуют данные исследований аутизма у шизоидных личностей. A.Ballerini (2012 г.), также регистрирующий в рамках рассматриваемого круга характерологических аномалий ситуацию неустойчивости в оценке действительности, интерпретирует ее возникновение как результат сепарации между «Я» и окружающим миром. H.Bűrger-Prinz и соавт. (1969 г.), описывая неустойчивость в сфере самосознания как «иллюзорный вариант бытия» аутистов, подчеркивают лежащую в основе такого «бытия» двойственность позиции личности, с одной стороны представляющую реальное положение в обществе, а с другой – отражающую воображаемую, основанную на собственных идеализированных представлениях ситуацию.
Переходя из области психологии аутизма к клиническим фактам, можно полагать, что неустойчивость в сфере самосознания, свойственная шизоидным личностям типа фершробен, и составляет основу конституциональной предуготованности к диссоциации, фенотипическая реализация которой выступает в стресс-провоцированных ситуациях (H.Ey и соавт., 1967).
В качестве одной из патохарактерологических дименсий, облигатных для всей группы рассматриваемых наблюдений, также предрасполагающих к формированию диссоциативных реакций (C.McCreery, G.Claridge, 1995, Н.А.Ильина, 2006), выступает свойственная пациентам с детских лет гипертимия (оптимизм, сочетающийся с монотонно приподнятым аффектом, самоуверенность, повышенная активность и работоспособность). Отрыву от реальности при таком типе аффективной акцентуации [гипертимные стеничные чудаки/verschroben по E.Kahn, 1928 г.; happy (счастливый) schizotype по C.McCreery, G.Claridge, 1995 г.; benign (безобидный) schizotype по N.Holt и соавт., 2008 г.] способствует свойственная этим лицам некритичность – неточность как самооценки, так и оценки ближайших и отдаленных перспектив, включающих иллюзорные (идущие вразрез с медицинской ситуацией) надежды на выздоровление.
Что касается клинической (нозологической) квалификации диссоциативных реакций, представленных в настоящем сообщении, то приведенные выше данные о сепарирующей диссоциации как производном дименсий – облигатных составляющих аномалий личности – позволяют квалифицировать психогении, составляющие нашу казуистику, в ряду конституционально обусловленных («однозначных» по Б.В.Шостаковичу, 2006 г., типу расстройства личности) реакций в пределах структуры личности (Н.И.Фелинская, 1968)15.
Однако таким определением не исчерпывается клиническая характеристика рассматриваемых психогений. Учитывая структуру «почвы» (конституциональные аномалии шизоидного круга), а также клинические проявления, их квалификации адекватно определение «шизоидных, не сопровождающихся манифестацией эндогенного процесса, реакций» (E.Kahn, 1921). Вместе с тем, как показали исследования, выполненные в нашей клинике (Д.Э.Выборных и соавт., 2011; О.В.Шушпанова, 2013; А.Б.Смулевич, С.В.Иванов, 2014), речь идет об особой группе шизоидных реакций, которые – провоцированные соматическим стрессом расстройств самосознания, формирующиеся у лиц с расстройствами шизофренического спектра – могут быть отнесены к кругу шизофренических нозогений (Н.А.Ильина, 2006).
О правомерности такой квалификации свидетельствует наличие в клинической картине нозогений «реактивно-шизоидного комплекса симптомов», формирующегося на психопатической «почве» вследствие особой «эндогенной» реактивной лабильности (E.Popper, 1920).
В рамках шизофренических нозогений реактивно-шизоидный комплекс принимает разные формы. Среди них зарегистрированные в наших наблюдениях паттерны, выделяемые в рамках патологического поведения в болезни: аутоагрессия с нелепым следованием методам народной медицины; негативизм с грубым нарушением комплаенса (М.Р.Шафигуллин, 2009; Д.А.Бескова, О.А.Сиранчиева, 2009) [7], а также игнорирование дисфункций внутренних органов и других проявлений соматической катастрофы/«устойчивость» к телесному неблагополучию (I.Pilowsky, 1969).
Однако центральное положение в ряду симптомов реактивно-шизоидного комплекса, свидетельствующих о принадлежности диссоциативных реакций, наблюдающихся в нашей казуистике, к кругу шизофренических нозогений, занимает кататимно заряженный комплекс, представляющий один из ведущих вариантов расстройств шизофренического спектра – аутистическое отчуждение с «утратой чувства реальности» (E.Minkowsky, 1927; A.Narayan и соавт., 2013). К характеристикам этого феномена относятся не только гипонозогнозия – отрицание угрожающей жизни болезни, но и сверхценные идеи полного соматического благополучия.
В заключение остановимся на аспектах оказания специализированной психологической и психиатрической помощи указанным пациентам. Очевидно, что в силу значимых различий представленных двух типов диссоциативных нозогений в онкологии они требуют дифференцированных подходов. Так, при первом типе – сепарирующей диссоциации (ДД) – коррекция психопатологических расстройств наиболее актуальна в связи с его сопряженностью с непосредственной угрозой жизни больного вследствие длительного откладывания обращения за медицинской помощью после первичного сообщения о диагнозе. В этих случаях речь прежде всего идет о своевременном выявлении пациентов, относящихся к группе высокого риска развития подобных диссоциативных реакций. При этом особое значение приобретают полученные данные о корреляции сепарирующей диссоциации с шизотипическим расстройством личности, характеризующимся определенными паттернами эмоциональных реакций и поведения, позволяющими выявлять таких больных в ходе диагностических процедур. Что касается пациентов с сепарирующей диссоциацией с частичным отчуждением угрозы последствий заболевания (обращение за помощью, но неполное выполнение врачебных рекомендаций), то после поступления в онкологический стационар или в рамках амбулаторного наблюдения им, как и пациентам с изолирующей диссоциацией (КД), может быть оказана соответствующая психологическая и психиатрическая помощь. В связи с этим следует отметить успешно апробированную двухэтапную модель комбинированной психотерапии и психофармакотерапии диссоциативных нозогений в онкологии (Д.А.Бескова, О.А.Сиранчиева, 2009) [7]. На первом этапе проводится психотерапевтическая коррекция, направленная на актуализацию угрожающих аспектов онкологического заболевания в сознании пациентов и, соответственно, повышение уровня комплаенса. На втором этапе (в случае успешных результатов первого) выполняется психотерапевтическая и/или психофармакологическая коррекция нозогенных тревожно-фобических расстройств, манифестирующих или усиливающихся по мере осознания пациентами угрозы здоровью.
2Анализу диссоциативных расстройств, выступающих в пределах эндогенно-процессуальной части шизофренического спектра (в клинике шизофрении), посвящено большое количество клинических исследований (М.В.Ахапкина, 1993; Е.Б.Беззубова 1985, 1991; В.Ю.Воробьев, 1971; K.Haug, 1939). В качестве объекта психопатологического анализа в большинстве из них выступают явления ауто-, алло- и соматопсихической деперсонализации, а также психической анестезии (anaestesia psychica dolorosa), т.е. диссоциативные расстройства, относимые к категории детачмента. В пределах этой категории рассматриваются манифестирующие аутохтонно нарушения самосознания – сепарация тех или иных психических функций – сознания собственного «Я», окружающей действительности, отчуждение чувств и собственной телесности.
3Психологическое и психометрическое обследование выполнено клиническим психологом, младшим научным сотрудником отдела по изучению пограничной психической патологии и психосоматических расстройств ФГБУ Научный центр психического здоровья РАМН А.Д.Скалон.
4Методика личностного опросника Бехтеревского института позволяет выявить следующие варианты отношения к болезни: гармоничный, тревожный, ипохондрический, меланхолический, апатический, неврастенический, обсессивно-фобический, сенситивный, эгоцентрический, эйфорический, анозогнозический, эргопатический, паранойяльный.
5Кроме приведенных в данной публикации наблюдений было выявлено еще 5 онкологических пациентов с диссоциативными нозогенными реакциями, состояние которых соответствовало критериям обоих типов диссоциации без отчетливого преобладания одного из них. В целях более сфокусированной оценки и с учетом малого числа подобных наблюдений эти пациенты исключены из анализа результатов настоящего исследования.
6Столь тяжелые проявления онкопатологии во многом обусловлены длительным периодом откладывания обращения за медицинской помощью.
7Отметим, что клиническая картина диссоциативной реакции у пациентов контрольной группы проявляется следующим образом: диссоциативные расстройства (как и у пациентов основной группы) манифестируют на диагностическом этапе и проявляются отчуждением сознания онкологического заболевания (вплоть до отрицания). События, связанные с обнаружением опухоли, воспринимаются с позиции стороннего «нейтрального» наблюдателя – «как бы со стороны» или «как во сне», «будто не со мной». Однако несмотря на отрицание (вопреки данным предварительного обследования, четко указывающего на злокачественное новообразование) и сохраняющийся привычный образ жизни (реализация ранее намеченных планов, путешествия, развлечения и т.п.), полной уверенности в собственном благополучии не наступает. В клинической картине выявляются симптомокомплексы субсиндромальной соматизированной тревоги с приступами сердцебиения и явлениями гипервентиляции, конверсионными расстройствами, диссомнией с кошмарными сновидениями и внезапными пробуждениями, а также ипохондрические фобии. Периодически возникает ощущение нереальности представлений о собственной ситуации как о лишенной рисков и угрозы существованию.
8Термин «аберрантная ипохондрия» обозначает нивелировку проблем физического здоровья с убежденностью в способности собственными силами преодолеть телесный недуг.
9Не останавливаясь на анализе психологических механизмов феномена отрицания болезни (denial), отметим неоднозначность оценок этого явления в психологической/психоаналитической литературе. В то время как в ряде исследований (A.Freud, 1937) феномен отрицания болезни рассматривается как проявление адаптивной стратегии, в других публикациях – как неэффективный механизм психологической защиты от сверхтяжелых для личности событий (Krisis Study Group); некоторые авторы, подчеркивая нереалистичность однозначной оценки роли (адаптивной/дезадаптивной) феномена отрицания болезни, оценивают значимость этого феномена для личности в ключе «цены и выигрыша» (costs and benefits; R.Lazarus, 1981).
10Последствиями синдрома откладывания при диссоциативных реакциях, формирующихся в рамках расстройства личности шизофренического спектра (более затяжных и сопровождающихся грубым нарушением комплаенса, включая отказ от лечения у специалистов и опыт аутоагрессивного самолечения), становится прогрессирование онкологического заболевания. Попадая из-за длительного откладывания обращения за медицинской помощью в поле зрения онкологов уже на более поздних стадиях, больные сталкиваются с тем, что прогноз их неутешителен: с учетом распространенности процесса более 50% наблюдений основной группы относят уже к запущенным формам злокачественных новообразований с существенно сократившимся сроком выживания (IIIB–IV стадия), в то время как более 50% пациентов контрольной группы
(с истерическим расстройством личности) – к промежуточным формам (IIB–IIIA стадия) с сомнительным прогнозом. Эта закономерность – корреляция продолжительности синдрома откладывания и плохого прогноза онкологических заболеваний уже была описана в литературе (D.Eddy, J.Eddy, 1984).
11Термин «антифобия» вводится на основе сопоставимости с понятием «антиипохондрия» (G.Ladee, 1966). Симптомокомплексы, определяемые в рамках антифобии и антиипохондрии, относятся к кругу анозогнозии. По регистру психопатологических расстройств симптомы антифобии совместимы с проявлениями антиипохондрических реакций. Как указывает G.Ladee, патологические образования, квалифицируемые в рамках антиипохондрических, в широком смысле могут быть отнесены (как и феномен антифобии. – А.С.) к расстройствам сферы воображения (phantasmal phenomena).
12Склонность к яркому образному фантазированию свойственна и составляющим нашу казуистику шизоидным расстройствам личности типа фершробен. В анамнезе у этих больных диссоциативные переживания, близкие к трансовым, с «ощущением запахов, прикосновений, вкуса» и «отключением от реальной действительности»; эпизоды деперсонализации и дереализации с чувством «отделенности от окружающих», «невидимой пленки, изолирующей от сверстников» и пр.
13Такие личности «проводят часы в необычайно живых и ярких фантазиях, причем порой эти фантазии сопровождаются ощущениями на физическом уровне, соответствующими контексту фантазийного переживания» (T.Giesbrecht и соавт., 2007). Шизотипические фантазеры склонны к «переживанию выхода из собственного тела» (out-of-body experiences) (C.Murray и соавт., 2005) и другим паранормальным явлениям; нередко именно они досконально помнят целые события из детства в мельчайших подробностях и могут рассказывать о них так живо и красочно, словно это было вчера.
14В ряде исследований конституциональных/нажитых аномалий шизоидного/шизотипического круга, выполненных в психологической (психоаналитической) традиции, такая диссоциированность личностной структуры интерпретируется как проявление множественной личности.
15Психогении с явлениями сепарирующей диссоциации, составляющие нашу казуистику, хотя и манифестируют в прямой временной связи с внезапно возникшей, угрожающей жизни ситуацией, но учитывая значительный вклад в их формирование конституциональных факторов, не могут быть идентифицированы с острыми, также протекающими с расстройствами самосознания (достигающими уровня диссоциативного ступора) реакциями на стресс (Ю.А.Александровский, 2014).
Иванов Станислав Викторович – д-р мед. наук, проф. отд. по изучению пограничной психической патологии и психосоматических расстройств, зав. отд-нием по изучению соматогенной психической патологии ФГБНУ НЦПЗ, проф. каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России.
E-mail: stanislvi@gmail.com
Мясникова Любовь Константиновна – канд. мед. наук, мл. науч. сотр. отд-ния соматогенной психической патологии отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ.
E-mail: pavl257@mail.ru
Двойников Сергей Юрьевич – канд. мед. наук, зам. глав. врача по мед. работе ФГБНУ РОНЦ им. Н.Н.Блохина.
E-mail: dvoynikovsy@mail.ru
Самушия Марина Антиповна – канд. мед. наук, доц. каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России
Петелин Дмитрий Сергеевич – клин. ординатор каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России
Цель исследования – клинический анализ провоцированных стрессом стойких диссоциативных расстройств, а также конституциональных аномалий, составляющих «почву» для их формирования.
Методы: клинический, экспериментально-психологический.
Материалы: 44 пациента с НДР, распределенные в соответствии с бинарной моделью диссоциации на 2 группы – детачмент-диссоциации (ДД, 17 человек) и компартмент-диссоциации (КД, 27 человек). Группы сопоставимы по демографическим и онкологическим показателям.
Результаты. Ключевые клинические характеристики НДР следующие: ДД – отрицание болезни и/или связанной с ней угрозы жизни, некомплаентность; КД – полное/частичное отчуждение компонентов реакции на стресс (эмоциональных, когнитивных), адекватная комплаентность. Диссоциативные расстройства представляют собой вторичные психопатологические феномены. ДД формируется в рамках шизофренических нозогенных реакций на основе сверхценных идей соматического благополучия (либо полной излечимости злокачественного новообразования) и обнаруживает сродство с шизотипическим расстройством личности. КД манифестирует в пределах невротических нозогенных реакций на базе психогенных комплексов бинарной структуры – патологии воображения (синдром «прекрасного равнодушия») в сочетании с тревогой о реально существующем заболевании и обнаруживает сродство с расстройствами личности истерического круга.
Заключение. НДР в онкологии обнаруживают гетерогенность по ведущим клиническим и поведенческим характеристикам и могут значимо влиять на прогноз онкологического заболевания (в первую очередь ДД вследствие откладывания обращения за медицинской помощью), что определяет актуальность их клинического изучения для оптимизации диагностики и методов психологической и психофармакологической коррекции.
Ключевые слова: диссоциативные расстройства, расстройства личности, стресс, нозогения, онкология.
Dissociative disorders in oncology: psychopathology,
comorbidity with personality disorders
А.B.Smulevich1,2, S.V.Ivanov1,2, L.K.Myasnikova1, S.Y.Dvoynikov3, M.A.Samushiya2, D.S.Petelin2
1Mental Health Research Center RAS, Moscow;
2First Moscow State Medical University I.M.Sechenov, Russian Ministry of Healthcare;
3N.N.Blokhin Russian Cancer Research Center, Moscow
Summary. Introduction. Nosogenic (related to stress) dissociative disorders (NDD) induced by cancer are of high prevalence and may be associated with poor compliance. However till now NDD in oncology have been studied predominantly in the context of psychological (denial) or behavioral (procrastination in seeking medical help) paradigm.
Objectives – clinical psychiatric assessment of oncological stress induced NDD and personality disorders as a basis for NDD manifestation and phenomenological differentiation.
Methods. 44 oncology patients with NDD given informed consent were selected according to binary model of dissociation – detachment-dissociation (DD) and compartment-dissociation (CD), assessed using psychiatric interview and psychometric scales (17 and 27 patients respectively).
Results. Key clinical features of NDD studied were as follows: DD – negation of the fact of cancer and/or its life threatening nature, non-compliance (complete/partial rejection of medical help); CD – negation (complete/partial) of emotional and/or cognitive components of stress reaction, good compliance. In all cases studied NDDs were presented as secondary psychopathological phenomena. DD is manifesting on the basis of overvalued ideas of full somatic well-being in schizophrenic nosogenic reactions in patients with schizotypal personality disorders. CD is manifesting with binary structure (anti-hypochondria with «la belle indifference» behavior in front and illness anxiety behind) in neurotic nosogenic reactions in patients with hysterical personality disorders features.
Conclusions. Nosogenic dissociative disorders in oncology patients are clinically and behaviorally (in terms of compliance) heterogenous, may influence cancer outcome (especially DD type – procrastination in seeking medical help) and deserve further clinical research to clarify their symptomatology and elaborate matching methods of therapy.
Key words: dissociative disorders, personality disorders, stress, nosogenia, oncology.
Введение
Диссоциативные расстройства занимают значимое место среди нозогенных (развивающихся в ответ на стресс, обусловленный выявлением онкологического заболевания) реакций в онкологии, проявляясь неадекватным (частичным или полным) преуменьшением реальной угрозы обнаруженной болезни в сознании пациента.В соответствии с современными эпидемиологическими исследованиями диссоциативные расстройства при онкологических заболеваниях отличаются высокой распространенностью. По данным эпидемиологического исследования «СИНТЕЗ», эти расстройства в онкологии встречаются в 19,7% случаев (А.Б.Смулевич
и соавт., 2009; А.В.Андрющенко, 2011). Такой уровень распространенности, подтвержденный и в ряде других исследований онкологических пациентов (M.Wong и соавт., 2006; G.Lensvelt-Mulders и соавт., 2008), многократно превышает показатели встречаемости диссоциативных расстройств как в других областях медицины – 4,4 и 2,4% при кардиологических и дерматологических заболеваниях соответственно, так и в популяции – от 9,1 до 10% соответственно (J.Johnson и соавт., 2006; V.Sar и соавт., 2007). Сопоставимые или даже более высокие показатели приводятся в многочисленных публикациях психологического направления, в которых диссоциативные расстройства в онкологии рассматриваются в пределах феномена отрицания болезни (denial; A.Moyer, E.Levine, 1998; P.Salander, G.Windahl, 1999) [1, 2]. Так, по данным аналитического обзора M.Vos и соавт. (2007 г.) [3], распространенность отрицания диагноза рака варьирует от 4 до 47%, отрицания последствий рака – от 8 до 70%, отрицания эмоциональной реакции на угрожающую жизни опухоль – от 18 до 42%.
Ключевые факторы манифестации диссоциативных нозогений, как и нозогенных реакций с другой психопатологической симптоматикой (тревожных, депрессивных и пр.), на диагностическом этапе онкологического заболевания представлены комплексом событий, включающих предположения о наличии злокачественного новообразования, возникающие в процессе соматического обследования или диспансеризации, клинические и лабораторные исследования, консультации специалистов и т.д. Однако следует отметить и определенные особенности собственно стресса, связанного с выявлением злокачественных новообразований, как минимум отчасти определяющие накопление диссоциативных нозогений в популяции онкологических пациентов, а именно – исключительно психогенную природу стрессового воздействия. В большинстве случаев онкологическая патология на первых этапах заболевания не сопровождается ни отчетливыми симптомами, ни даже проявлениями общего соматического неблагополучия. В связи с этим стресс, сопряженный с объявлением пациенту диагноза рака, относится к так называемым «невидимым» стрессорам и сопоставим с психотравмирующими воздействиями, которым, например, подвергаются лица, побывавшие в зоне радиационного или токсического заражения (Н.В.Тарабрина, 2003). Связанная с обнаруженным на диагностическом этапе новообразованием угроза воспринимается преимущественно на когнитивном уровне – в качестве предположения о существовании заболевания, опасного для жизни, в то время как соматические проявления злокачественного новообразования (боли, нарушения функций органов и т.д.), т.е. соматогенный компонент стрессорного воздействия, наступают много позднее.
Данные исследований свидетельствуют о высокой вероятности негативного влияния диссоциативных расстройств на прогноз онкологических заболеваний вследствие сопровождающих диссоциацию нарушений комплаенса, связанных с патологической недооценкой угрозы болезни. Связанное с рассматриваемыми расстройствами аномальное поведение пациентов, реализующееся откладыванием (задержкой) обращения за онкологическим лечением, отмечается в 38% случаев (C.Dunkel-Schetter и соавт., 1992; P.Reynolds и соавт., 2000) [4, 5]. В связи с этим следует подчеркнуть, что феномен откладывания (прокрастинация) обращения за медицинской помощью после выявления угрожающего жизни заболевания находит наибольшее отражение в публикациях по психоонкологии. Однако в доступной на сегодня научной литературе собственно диссоциативные расстройства в онкологии не получают должного внимания в качестве предмета психопатологического анализа, а, как правило, рассматриваются в рамках психологических подходов психоаналитического, бихевиорального и других направлений (в терминах психодинамических конфликтов, защитных механизмов, аномалий поведения и др.).
Обращаясь к более фундаментальным исследованиям диссоциативных расстройств в рамках реакций на стрессовые воздействия, следует отметить, что на современном уровне знаний их анализ в исследованиях, ориентированных на главенство стрессорного воздействия, проводится на базе модели перитравматической диссоциации (C.Marmar и соавт., 1994; C.Fullerton и соавт., 2000; P.Boelen и соавт., 2012) либо посттравматического стрессового расстройства (В.А.Агарков и соавт., 2001; Н.В.Тарабрина, 2003; D.Spiegel и соавт., 1988; C.Evren и соавт., 2011; C.Blevins и соавт., 2014). К этой группе диссоциативных расстройств чаще всего относятся диссоциативная амнезия, фуга, ступор, а также психопатологические образования, включающие целый ряд псевдоневрологических симптомокомплексов (параличи, потеря чувствительности, явления астазии-абазии и др.).
Однако наряду с этими сопровождающимися отчуждением тех или иных психических функций проявлениями диссоциации обнаруживаются более стойкие и протяженные во времени формы расстройств самосознания, сопровождающиеся отчуждением (полным или парциальным) травматического события и его последствий.
В соответствии с разработанной на основе современных психологических исследований бинарной моделью диссоциации этот тип расстройств самосознания относится к сепарирующей диссоциации (detachment – сепарация, разъединение; J.Allen, 1999; R.Brown, 2006; E.Holmes и соавт., 2005). Наряду с этим выделяется изолирующая, или истерическая, диссоциация (compartmentalization – инкапсуляция, изоляция), при которой расстройства психической деятельности носят парциальный характер – определяются не полным отчуждением, а дефицитом способности контролировать психические процессы, доступные в норме контролю со стороны сознания (E.Cardeña, D.Spiegel, 1994). В соответствии с исследованиями O. van der Hart и соавт. (2004 г.), E.Holmes и соавт. (2005 г.) и др. компартмент-диссоциация (КД) в отличие от детачмент-диссоциации (ДД) не сопровождается полной сепарацией стресс-провоцированных событий. «Будучи компартментализированным, психический процесс продолжает функционировать и влиять на эмоции, когнитивные процессы и поведение» (цит. по: E.Holmes и соавт., 2005)1.
Согласно психологическим и нейрофизиологическим исследованиям ДД представляет ядерное образование с единым нейропсихологическим профилем, включающим снижение активации зон мозга, ответственных за переживание эмоций. Этот тип диссоциации сопровождается искажением кодирования информации о травматическом событии (перитравматический детачмент по E.Holmes и соавт., 2005) и, соответственно, приводит к элиминации (полной или частичной) из сферы «внутренней реальности» не только когнитивных, но и эмоциональных составляющих стрессорного воздействия и его последствий (R.Brown, 2006).
В то время как КД клинически хорошо изучена (синдромы «бравого солдата», «прекрасного равнодушия»
и др.), а преморбид больных, склонных к таким видам расстройств самосознания, как об этом свидетельствуют данные целого ряда исследований (P.Janet, 1907; M.Ashton и соавт., 2012; D.Cicero, J.Kerns, 2010; E.Koffel, D.Watson, 2009), определяется в рамках расстройств личности драматического кластера, то применительно к ДД вопросы клинической структуры, «почвы» для формирования расстройств самосознания, а также их нозологической квалификации остаются предметом, актуальным для дальнейших исследований (A.Ludwig, 1983; B. van der Kolk и соавт., 1996; R.Meares, 1999; A.Moskowitz и соавт., 2009)2.
Цель исследования – клинический анализ провоцированных стрессом стойких диссоциативных расстройств, а также конституциональных аномалий, представляющих собой «почву» для их формирования.
Материалы и методы
Настоящее исследование выполнено сотрудниками отдела по изучению пограничной психической патологии и психосоматических расстройств (руководитель – академик РАН, профессор А.Б.Смулевич) ФГБУ Научный центр психического здоровья РАН (директор – академик РАН А.С.Тиганов) и кафедры психиатрии и психосоматики Института профессионального образования ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России (ректор – член-корреспондент РАН, профессор П.В.Глыбочко) на базе ФГБНУ Российский онкологический научный центр им. Н.Н.Блохина (директор – академик РАН М.И.Давыдов). На момент обследования все пациенты проходили стационарное или амбулаторное лечение (получали лучевую и/или химиотерапию либо находились в пред- или послеоперационном периоде хирургического лечения онкологического заболевания).В исследовании использовались клинический и психологический (психометрический) методы3. Диагностическая процедура осуществлялась в рамках клинического метода на основе непосредственного обследования больных и включала анализ психического состояния, субъективных и объективных анамнестических сведений (учитывалась информация, полученная от пациентов, близкого окружения и лечащих врачей-онкологов), медицинской документации (истории болезни, амбулаторные карты). В итоге в рамках клинических разборов с участием сотрудников ФГБУ НЦПЗ РАН под руководством академика РАН А.Б.Смулевича и профессора С.В.Иванова формулировалось диагностическое заключение. Психологическое обследование предусматривало применение трех опросников: 1) «Мини-мульт» (базовые шкалы методики выявляют такие показатели, как ипохондрия, депрессия, истерия, психопатизация, паранойяльность, психастения, шизоидность, гипомания); 2) личностный опросник Бехтеревского института (диагностика типов отношения к болезни у пациентов с хроническими соматическими заболеваниями)4; 3) индекс жизненного стиля (определение защитных механизмов).
В исследование включались пациенты любого пола в возрасте 18–75 лет с онкологической патологией, верифицированной в процессе стационарного/амбулаторного обследования в ФГБНУ РОНЦ им. Н.Н.Блохина. Облигатным условием отбора было наличие стойких диссоциативных расстройств (F44 по Международной классификации болезней 10-го пересмотра – МКБ-10), манифестирующих в ответ на стресс, связанный с процессом диагностирования злокачественного новообразования (F43 по МКБ-10). В ряду критериев исключения учитывались другие формы расстройств сознания (делирий, сумерки, псевдодеменция, синдром Ганзера), тяжелые энцефалопатии и другие формы органического поражения нервной системы (опухоли головного мозга, атрофическоие заболевания) с выраженной деменцией; прогредиентно протекающие эндогенные заболевания (шизофрения); терминальные состояния онкологических и других соматических заболеваний с выраженной сердечно-легочной, печеночной и почечной недостаточностью; злоупотребление и зависимость от психоактивных веществ (алкоголь, наркотики).
Для реализации основной задачи – изучения стойких, стресс-провоцированных диссоциативных расстройств, сопровождающихся отчуждением травматического события – перитравматической диссоциации (E.Holmes и соавт., 2005), а также для установления клинических характеристик конституциональных аномалий, выступающих в качестве «почвы» для манифестации этих расстройств, предусматривалось проведение сравнительного исследования двух типов диссоциативных расстройств (согласно представленной выше бинарной модели) – сепарирующей диссоциации и изолирующей диссоциации. Соответственно, формировались две группы пациентов с диссоциативными расстройствами, провоцированными одним и тем же нозогенным стрессом (онкологическое заболевание). Распределение пациентов по группам осуществлялось на основании следующих психопатологических и поведенческих критериев:
1) группа ДД (основная) – полное/частичное отчуждение самого факта травматического события (злокачественного новообразования) и его угрожающих жизни последствий: отрицание болезни и/или связанной с ней угрозы жизни с некомплаентным поведением (отказ от специализированной онкологической помощи);
2) группа КД (контрольная) – полное/частичное отчуждение компонентов реакции на стресс (эмоциональных, когнитивных) без сепарации стресс-провоцированных событий при сохраняющейся способности тестирования реальности: отрицание тревоги и мыслей о неблагоприятном исходе заболевания при адекватном уровне комплаентности.
Представленные критерии двух типов диссоциации сформулированы с учетом дефиниций, приводимых в цитированных выше публикациях, и адаптированы к ситуации нозогенного (связанного с онкологическим заболеванием) стресса. Также следует отметить вынужденные различия в методике обследования, обусловленные поведенческими особенностями больных. Информация по сепарирующей диссоциации получена преимущественно ретроспективно (субъективные/объективные сведения), так как поступление таких пациентов в онкологическую клинику означало как минимум значительную редукцию явлений отчуждения факта болезни. В свою очередь все пациенты с изолирующей диссоциацией обследованы непосредственно в периоде изучаемой нозогенной реакции.
При статистической обработке учитывалось, что результаты исследования представляют собой характеристику двух независимых, ненормально распределенных малых выборок с широким диапазоном значений. Соответственно, наряду с методами дескриптивной статистики использовались U-тест Манна–Уитни и тест Колмогорова–Смирнова.
Выборку исследования составили 44 пациента (7 мужчин и 37 женщин), разделенных на две группы: основную – группа ДД (17 человек) и контрольную – группа КД (27 человек)5. По социально-демографическим характеристикам основная и контрольная группы оказались сопоставимыми (табл. 1) без достоверных различий по всем параметрам (возраст, образование, социальный и профессиональный статус). Исключение представляет распределение пациентов по полу: в основной группе удельный вес мужчин выше, чем в контрольной, – 41,6% против 8% соответственно, что согласуется с клинической структурой диссоциативного расстройства (преобладание при КД истерических феноменов, предпочтительных для женщин; А.Б.Смулевич, 2012).

Средний возраст пациентов основной группы составил 61,2±8,4 года, контрольной – 54,7±8,8 года. В обеих группах большинство пациентов имеет высшее образование, среди них преобладают квалифицированные специалисты, служащие, предприниматели, научные работники, что свидетельствует о достаточно высоком социальном статусе.
После проведения соответствующих статистических перерасчетов в пределах двух выделенных групп достоверных различий по перечисленным в табл. 1 показателям не обнаружено.
По локализации злокачественных новообразований обе группы также можно считать сопоставимыми (p=0,174), что позволяет исключить тип злокачественного новообразования из числа потенциальных факторов, способствующих дифференциации диссоциативных расстройств (табл. 2).

С учетом того обстоятельства, что в изученную выборку включены пациенты, страдающие разными по локализации злокачественными новообразованиями, а в онкологии классификация опухолей носит комплексный характер (тяжесть состояния и прогноз заболевания зависят не только от размеров опухоли, распространенности процесса, наличия/отсутствия местных и распространенных метастазов, но и от гистологического типа опухолевых клеток), то объединить их в единую систему стадирования опухолевого процесса затруднительно. В силу сказанного выше оказалось возможным распределить обследованных по характеристикам опухолевого процесса: ранние, промежуточные и запущенные формы (табл. 3).
Необходимо подчеркнуть, что между изначально (на диагностическом этапе) сопоставимыми группами пациентов на отдаленных этапах патологического процесса выявляются существенные различия. Уже на этапе лечения более половины (58,8%) пациентов – 10 из 17 человек основной группы могут быть расценены как тяжелые, относящиеся к запущенным/терминальным формам онкологических заболеваний – с плохим прогнозом (IIIB–IV стадии)6; в контрольной группе на данном этапе та же доля (59,2%) больных – 16 из 27 человек относятся к промежуточным формам (IIB–IIIA стадии) с сомнительным прогнозом.
До развития онкологического заболевания и сопряженных с ним психических расстройств большинство пациентов основной группы за психиатрической помощью не обращались (единственное исключение – пациент, лечившийся амбулаторно по поводу панических атак). В контрольной группе потребность в лечении у психиатров в анамнезе возникла у 3 пациентов: в 2 случаях проводилась стационарная терапия в связи с реактивной депрессией; в 1 наблюдении за 35 лет до момента обследования пациентка перенесла послеродовый психоз, потребовавший госпитализации в психиатрическую клинику.
Результаты исследования
Диссоциативные нозогенные реакции в контрольной группе, формирующиеся по механизму компартментализации, уже получали подробное освещение в литературе (А.Б.Смулевич и соавт., 2007) [6], в связи с чем будут представлены в данной публикации в краткой форме. Собственно диссоциативные расстройства ограничиваются минимальными признаками отчуждения при адекватном уровне комплаентности. На первый план в клинической картине выступают бравада и демонстративно-пренебрежительное отрицание беспокойства по поводу лечения и исхода онкологического заболевания, наигранный оптимизм, выражение убежденности в благоприятном исходе болезни. Однако за внешней бравадой выявляются признаки стойкой латентной тревоги, реализующиеся в первую очередь лабильностью аффекта. При обсуждении последних результатов диагностических мероприятий или клинического прогноза на ближайшие годы в ходе психиатрического обследования выявляются дисфорические реакции с недовольством, раздражением, подчас сопровождающиеся плаксивостью, во время которых высказываются категорические требования изменить тему беседы вплоть до угроз прекращения обследования, если подобные требования не будут выполнены. Сходные реакции регистрируются и медицинским персоналом: эпизоды гневливости или плаксивости после очередных диагностических и лечебных процедур, вынужденных обсуждений с лечащим врачом дальнейших перспектив лечения, необходимости оформления группы инвалидности, предстоящих ограничений в бытовой и профессиональной активности и пр. К признакам латентной тревоги следует также отнести эпизодические (по 1–3 дня) нарушения сна (преимущественно ранняя и средняя инсомния) и отчетливое снижение аппетита, как правило, вслед за дисфорическими реакциями. Больные с изолирующей диссоциацией полностью выполняют рекомендации онкологов, соблюдают предписанный режим терапии, диетические ограничения, аккуратно посещают плановые обследования.Диссоциативные расстройства в наблюдениях основной группы7 возникают на этапе ранних, чаще всего еще не верифицированных на уровне специализированного онкологического учреждения предположений о наличии злокачественного новообразования (обнаружение болезненного узла в молочной железе или растущей под кожей опухоли, признаков кишечного кровотечения, резкого похудения, неоднородности пигментации, увеличения в размерах «родимого пятна»
и пр.). Вслед за кратковременным периодом тревожных опасений, а в части случаев (4 из 10 пациентов) весьма определенных предположений о наличии рака наступает сдвиг в осознании реальной ситуации. Резко снижается «способность тестирования реальности (dysfunctional reality testing abilities; A.Morrison и соавт., 2003), критической оценки создавшейся ситуации.
В развертывающихся процессах диссоциации/сепарации выделяется две фазы – аберрантной ипохондрии (G.Deny, P.Сamus, 1905)8 и сверхценных образований.
Фаза аберрантной ипохондрии проявляется нивелировкой соматических симптомов злокачественного новообразования и отчуждением (полным или парциальным) как самого факта онкологического заболевания, так и связанной с ним угрозы существованию. При ретроспективной оценке этого периода пациенты подчеркивают, что даже не допускали мысли о наличии онкологического заболевания, не придавали значения увеличивающейся в размерах опухоли, не тяготились связанным с новообразованием косметическим дефектом.
Нарушения, сопоставимые с наблюдавшимися в нашей казуистике процессами диссоциации в фазе отчуждения (аберрантная ипохондрия), но интерпретируемые в рамках психоаналитической концепции отрицания болезни (феномен отрицания – denial), также рассматриваются в связи со стрессогенным воздействием жизнеугрожающих соматических (и в их числе онкологических) заболеваний (A.Freud, 1937; A.Weisman, 1972; R.Lazarus, 1981; M.Vos, 2009)9.
На следующем этапе динамики диссоциативных процессов (фаза сверхценных образований) проявления аберрантной ипохондрии – отчуждение симптомов заболевания – дополняются кататимно окрашенным (гипертимия) комплексом здоровья, занимающим доминирующее положение в клинической картине и определяющим поведение пациентов на всем протяжении нозогенной реакции.
В ситуации диагностики злокачественного новообразования пациенты занимают позицию, не допускающую каких-либо сомнений в собственном соматическом благополучии.
Дистанцируясь от реально существующих медицинских фактов (увеличение размеров опухоли, изъязвление ее поверхности, сопровождающееся кровотечением, появление рентгенологических и ультразвуковых признаков метастазов во внутренних органах), они сохраняют спокойствие, невозмутимость, вовне импонирующие как беспечность; не обнаруживая ни страхов, ни тревожных опасений – пребывают в хорошем расположении духа, выглядят бодрыми, даже веселыми.
Доминирующими становятся представления, что тревога была ложной: «не верится», «показалось», «никакой реальной опасности нет».
Формирование комплексов полного здоровья у лиц с тяжелой соматической или неврологической патологией рассматривается в исследованиях, выполненных в традиции гуманистической психологии, в рамках концепции «полета в здоровье» (A.Beisser, 1979). При этом, несмотря на некоторые негативные стороны этого явления, на которых мы остановимся ниже, ряд авторов подчеркивают, что изменения сознания с акцентуацией на проблемах здоровья имеют положительные стороны, способствуя «росту личности» и достижению более высокого уровня функционирования.
В нашей выборке формирование в рамках диссоциативных расстройств комплекса «полного здоровья» приводит к обратным результатам, сопровождаясь патологическим поведением в болезни (I.Pilowsky, 1969).
Диссоциативные процессы в большинстве случаев (15 из 17 пациентов основной группы) реализуются в рамках синдрома откладывания обращения за медицинской помощью. Комплаентность в этих случаях в плане сотрудничества со специалистами онкологической службы отсутствует. Посещение онколога игнорируется, направление на биопсию новообразования либо теряется, либо о нем забывают, как только оказываются за пределами поликлиники. Пациенты продолжают жить привычной жизнью, не внося никаких корректив в служебный график и планы проведения отпусков (длительные зарубежные поездки, посещение южных курортов и т.п.).
Длительность персистирования синдрома откладывания обращения за медицинской помощью, а соответственно, расстройств самосознания в наблюдениях основной группы варьирует в широких пределах: от 3 до 252 мес (21 года), что в среднем составляет 39,2±35,5 мес. При этом при сопоставлении продолжительности периода откладывания в основной и контрольной группах обнаруживаются статистически достоверные (p=0,03) различия (в контрольной группе этот показатель составил 2,41±2,07 мес).
В дебюте (первые 1–2 мес) синдрома откладывания полное отрицание заболевания имеет место у всех пациентов основной группы. В последующем в одной части (5 из 17) наблюдений полное отрицание сохраняется длительно (до полугода), во второй, большей (12 из 17) части наблюдений диссоциативные расстройства имеют парциальный характер. При формальном признании факта подтвержденного диагноза доминируют представления о благоприятном прогнозе злокачественного новообразования, полной его излечимости и/или о возможности ликвидации собственными силами без привлечения специализированной онкологической службы (средства народной медицины, знахари, целители, незарегистрированные экспериментальные методики)10.
Переходя к анализу структуры характерологических аномалий у лиц с расстройствами самосознания, отнесенных к основной группе (группе ДД), необходимо подчеркнуть ограниченность в доступной литературе сведений по этой проблеме. (В то же время преморбид при диссоциативных расстройствах, отнесенных к контрольной группе, как уже упоминалось, большинством авторов определяется в рамках расстройства личности драматического кластера.)
Данные ряда публикаций, выполненных в психологической/психоаналитической традиции (большая часть исследований проводилась с помощью шкалирования контингентов здоровой популяции и не содержит сведений клинического характера) (T.Giesbrecht и соавт., 2007; M.Startup, 1999; D.Watson, 2001; R.Feinstein, 2006), позволяют предположить, что в качестве «почвы» для формирования стойких диссоциативных расстройств, приводящих к сепарации в сфере сознания стресс-индуцированных событий, выступают шизоидное/шизотипическое расстройство личности и расстройства шизофренического спектра (согласно Руководству по диагностике и статистике психических расстройств 5-го пересмотра, 2014). Отдельные указания на наличие в преморбиде пациентов с диссоциативными реакциями расстройства личности шизофренического спектра содержатся в клинических исследованиях (Н.А.Ильина, А.В.Бурлаков, 2005; А.Б.Смулевич и соавт., 2007; Д.С.Скрябин, 2009; Д.Э.Выборных и соавт., 2009; Д.Э.Выборных, 2014) [6].
Обращаясь к собственным наблюдениям, отметим, что конституциональные аномалии, свойственные контингенту больных основной группы, определяются в рамках расстройства личности типа фершробен (verschroben; K.Birnbaum, 1906; E.Kahn, 1928; L.Binswanger, 1952).
О правомерности такой квалификации в первую очередь
 свидетельствует наличие свойственных расстройству личности шизоидного спектра аномалий круга «oddity» (от англ. «странность, чудаковатость, диковинка, несуразность»; J.Wiggins и соавт., 1989; T.Widiger, E.Simonsen, 2005; D.Watson и соавт., 2008). В пределах «oddity» описываются наблюдающиеся в наших случаях очевидные, бросающиеся в глаза странности поведения (эксцентричность, вычурность, необычный уклад жизни, интерес к паранормальным явлениям, нелепые хобби), внешнего облика (неряшливость, сочетающаяся с излишней стилизованностью в одежде, прическе и макияже), а также безразличие к традиционным атрибутам обыденной жизни.
свидетельствует наличие свойственных расстройству личности шизоидного спектра аномалий круга «oddity» (от англ. «странность, чудаковатость, диковинка, несуразность»; J.Wiggins и соавт., 1989; T.Widiger, E.Simonsen, 2005; D.Watson и соавт., 2008). В пределах «oddity» описываются наблюдающиеся в наших случаях очевидные, бросающиеся в глаза странности поведения (эксцентричность, вычурность, необычный уклад жизни, интерес к паранормальным явлениям, нелепые хобби), внешнего облика (неряшливость, сочетающаяся с излишней стилизованностью в одежде, прическе и макияже), а также безразличие к традиционным атрибутам обыденной жизни.
Подчеркнем, что по характеристикам преморбида рассматриваемая группа пациентов может быть отнесена к категории «хорошо компенсированных шизотайпов» (P.Meehl, 1990), обладающих, несмотря на ряд личностных девиаций, достаточно высокой адаптивностью. На первый взгляд – это успешные в социальном плане люди, хотя и отличающиеся некоторыми странностями, но в целом (и это отражают данные табл. 1) – соответствующие конвенциональным нормам: их профессиональный маршрут соответствует уровню полученного образования, они поддерживают корпоративные отношения, создают семьи, воспитывают детей.
Представленная выше дифференциация изученных групп пациентов по клиническим характеристикам расстройств личности согласуется с результатами психометрической оценки личностного профиля по методике «Мини-мульт». У пациентов обеих групп выявлены пики по шкале «гипомания», образующие сочетания с разными показателями по другим шкалам: в основной группе – со шкалой «шизоидность», в контрольной группе – со шкалой «истерия» (рис. 1).
Различия в психопатологических и поведенческих особенностях между сравниваемыми группами соотносятся с результатами оценки отношения к болезни (личностный опросник Бехтеревского института) и профилей психологических защитных механизмов (индекс жизненного стиля). В основной группе преобладают анозогнозический и эйфорический типы, в контрольной – эйфорический и тревожный типы отношения к болезни, что реализуется отрицанием болезни с феноменом откладывания в группе ДД и свойственными для истерической нозогенной диссоциации (группа КД) реакциями двойного плана (бравада и демонстративное благополучие на фоне латентной тревоги) (А.Б.Смулевич и соавт., 2007) [6]. Соответственно, распределяются и профили психологических защит: пациенты основной группы в качестве ведущего механизма используют отрицание, тогда как больные из группы контроля – вытеснение (рис. 2).
Обсуждение
Благодаря идентификации проявлений нозогенных реакций основной и контрольной групп, составивших нашу казуистику, создаются условия для сопоставления стойких и протяженных во времени форм расстройств самосознания, относящихся к сепарирующей диссоциации (ДД), сопровождающихся отчуждением (полным или парциальным) травматического события, т.е. сознания болезни и ее последствий, с проявлениями истерической диссоциации (КД).При этом необходимо подчеркнуть, что при переходе от психологических к клиническим оценкам проблемы диссоциативные расстройства (в психопатологическом аспекте) выступают в качестве эпифеномена, формирующегося на базе первичных психопатологических образований.
Основываясь на клинических наблюдениях настоящего исследования, можно предположить, что в основе диссоциативных расстройств, проявлениями которых исчерпывается симптоматика стресс-провоцированных реакций основной группы (ДД), при анализе этого феномена на уровне психопатологических образований лежит формирование стойких, кататимно заряженных монотематических комплексов (сверхценных образований) с доминирующими идеями соматического благополучия либо полной излечимости злокачественного новообразования. В пользу такой интерпретации свойств этого феномена свидетельствуют исследования E.Bleuler (1911 г.), рассматривающего автономность от сознательного контроля в качестве фундаментальных проявлений кататимно заряженных комплексов.
Сверхценные образования, если следовать выдвинутому предположению, создают ситуацию диссоциированности доминирующих идей полного здоровья от остальных проявлений психической жизни и дальнейшего персистирования этих идей в полном отрыве от обусловленных соматическим стрессом реальных обстоятельств.
Диссоциативные реакции у лиц с аномалиями драматического кластера (контрольная группа) формируются на базе психогенных комплексов (ипохондрия cum materia) бинарной структуры, определяющихся, с одной стороны, идеями полного здоровья, выступающими в регистре патологии воображения (синдромы «бравого солдата», «прекрасного равнодушия» и др.), а с другой – сохраняющейся на уровне «молчаливой» ипохондрии (G.Ladee, 1966; Б.А.Волель, 2009) тревогой о реально существующем заболевании. Такая дихотомия психопатологической структуры, предполагающая перекрывание тревожно-ипохондрических расстройств с контрастными – по типу антифобий11 – представлениями о соматическом благополучии, реализуется парциальным, изолированным (compartment) отчуждением травматического события с сохраняющейся тревогой о здоровье. Так, у пациентов с нарушениями оценки тяжести собственного заболевания на уровне феномена «бравого солдата» (веселье, шутки, пренебрежительное отношение к информации о состоянии здоровья, «сверхоптимизм» по T.Millon, 1981) в ряду проявлений компартментализации, как правило, персистируют тревожные опасения – «испуганные мысли» о здоровье, перекрывающиеся с танатофобией и перепадами настроения.
Переходя к проблеме провоцированных стрессом диссоциативных реакций в аспекте конституциональной предуготованности этих состояний, необходимо предварительно остановиться на данных исследований диссоциативных расстройств, выполненных на эмпирической базе клинических когорт и контингентах общей популяции в рамках дименсионального подхода с применением психометрических инструментов – шкалы диссоциации (Dissociative Experience Scale – DES; E.Bernstein, F.Putnam, 1986). Материалы, представленные в этих публикациях, свидетельствуют о значительном перекрывании диссоциативных и шизотипических расстройств (A.Moskowitz, S.Barlson-Collo, L.Ellson, 2005). При этом в качестве предпочтительной, основанной на данных факторного анализа выделяют двухфакторную модель, в соответствии с которой диссоциация и шизотипия представляют две различные, но родственные (related) дименсии (D.Watson, 2001). В качестве факторов, соучаствующих в перекрывании этих дименсий, рассматриваются: 1) «предрасположенность к фантазированию» (fantasy proneness)12 – черта личности, которая считается «смежной» для шизотипии и диссоциации (коэффициент корреляции составляет 0,5)13; 2) «открытость опыту» (openness to experience) – личностная характеристика (дименсия), описывающая способность адекватно принимать идеи, ситуации и образы жизни, даже если они принципиально новые и необычные; 3) когнитивный дефицит (T.Giesbrecht, H.Merckelbach, 2007).
Отметим, что при этом большинство исследователей сходятся во мнении, согласно которому наличием лишь этих факторов не может быть удовлетворительно объяснен вклад шизотипии как конституционального предрасположения к формированию диссоциативных расстройств (H.Merckelbach, E.Rassin, P.Muris, 2000).
Таким образом, судя по данным опубликованных исследований, вопрос о характеристиках дименсиональной структуры расстройства личности шизоидного круга, реализующихся явлениями реактивной лабильности в форме психогений с картиной сепарирующей диссоциации, остается открытым.
Обращаясь к собственному материалу, представляется правомерной попытка (в порядке рабочей гипотезы, основанной лишь на клинических наблюдениях без формализованных показателей соотношения дименсиональных составляющих структуры шизотипической личности) сформулировать модель конституциональной подверженности диссоциативным реакциям.
Характерологические аномалии, определяющие преморбид в наших наблюдениях, отличают двойственность натуры, полярность дименсиональной структуры, что обусловливает существование личностей типа фершробен (verschroben) как бы в двух измерениях – во «внутренней» и «внешней» реальности14.
В плане субъективного мировосприятия пациенты (учитывая их аутистические установки с дистанцированностью от событий внешнего мира и ограниченностью связей с окружающей действительностью) существуют как бы в своей – «внутренней» реальности, что выражается в суждениях, не учитывающих нюансов взаимоотношений с окружающими, действиях, реализуемых вне контекста ситуации (отсюда кажущиеся странными высказывания и поступки), представлениях, абстрагированных от реальной обстановки, отвлеченных как от интересов окружающих, так и от потребностей даже ближайших родственников.
Вместе с тем речь не идет о лицах с утратой аллопсихического резонанса (E.Kretschmer, 1931) – полным нарушением контактов с внешним миром. В большинстве своем это успешные или во всяком случае «не тонущие» в житейском море люди. Достаточно высокий уровень социальной адаптации, соответствие (несмотря на некоторые странности) конвенциональным нормам свидетельствуют о сохраняющейся наряду со стойкой аутистической акцентуацией открытости внешнему опыту, возможности существования во «внешней» реальности.
Сразу же подчеркнем, что наличие этого свойства – «двойственности натуры» рассматривается в целом ряде исследований в качестве одного из коренных характеристик шизоидного расстройства личности. По выражению E.Kretschmer (1913 г.), у шизоидов «различают внешнюю сторону и глубину»; по П.Б.Ганнушкину (1933 г.) – «в психике шизоидов словно две плоскости».
Можно предполагать, что сосуществование двух полярных дименсий в пределах структуры расстройства личности типа фершробен, представляющих, с одной стороны, аутизм с ощущением отстраненности от внешнего мира («внутренняя реальность»), а с другой, – конвенциональные установки личности («внешняя реальность»), т.е. существование одновременно в двух реальностях, отражает неустойчивость в сфере самосознания. В пользу такого предположения свидетельствуют данные исследований аутизма у шизоидных личностей. A.Ballerini (2012 г.), также регистрирующий в рамках рассматриваемого круга характерологических аномалий ситуацию неустойчивости в оценке действительности, интерпретирует ее возникновение как результат сепарации между «Я» и окружающим миром. H.Bűrger-Prinz и соавт. (1969 г.), описывая неустойчивость в сфере самосознания как «иллюзорный вариант бытия» аутистов, подчеркивают лежащую в основе такого «бытия» двойственность позиции личности, с одной стороны представляющую реальное положение в обществе, а с другой – отражающую воображаемую, основанную на собственных идеализированных представлениях ситуацию.
Переходя из области психологии аутизма к клиническим фактам, можно полагать, что неустойчивость в сфере самосознания, свойственная шизоидным личностям типа фершробен, и составляет основу конституциональной предуготованности к диссоциации, фенотипическая реализация которой выступает в стресс-провоцированных ситуациях (H.Ey и соавт., 1967).
В качестве одной из патохарактерологических дименсий, облигатных для всей группы рассматриваемых наблюдений, также предрасполагающих к формированию диссоциативных реакций (C.McCreery, G.Claridge, 1995, Н.А.Ильина, 2006), выступает свойственная пациентам с детских лет гипертимия (оптимизм, сочетающийся с монотонно приподнятым аффектом, самоуверенность, повышенная активность и работоспособность). Отрыву от реальности при таком типе аффективной акцентуации [гипертимные стеничные чудаки/verschroben по E.Kahn, 1928 г.; happy (счастливый) schizotype по C.McCreery, G.Claridge, 1995 г.; benign (безобидный) schizotype по N.Holt и соавт., 2008 г.] способствует свойственная этим лицам некритичность – неточность как самооценки, так и оценки ближайших и отдаленных перспектив, включающих иллюзорные (идущие вразрез с медицинской ситуацией) надежды на выздоровление.
Что касается клинической (нозологической) квалификации диссоциативных реакций, представленных в настоящем сообщении, то приведенные выше данные о сепарирующей диссоциации как производном дименсий – облигатных составляющих аномалий личности – позволяют квалифицировать психогении, составляющие нашу казуистику, в ряду конституционально обусловленных («однозначных» по Б.В.Шостаковичу, 2006 г., типу расстройства личности) реакций в пределах структуры личности (Н.И.Фелинская, 1968)15.
Однако таким определением не исчерпывается клиническая характеристика рассматриваемых психогений. Учитывая структуру «почвы» (конституциональные аномалии шизоидного круга), а также клинические проявления, их квалификации адекватно определение «шизоидных, не сопровождающихся манифестацией эндогенного процесса, реакций» (E.Kahn, 1921). Вместе с тем, как показали исследования, выполненные в нашей клинике (Д.Э.Выборных и соавт., 2011; О.В.Шушпанова, 2013; А.Б.Смулевич, С.В.Иванов, 2014), речь идет об особой группе шизоидных реакций, которые – провоцированные соматическим стрессом расстройств самосознания, формирующиеся у лиц с расстройствами шизофренического спектра – могут быть отнесены к кругу шизофренических нозогений (Н.А.Ильина, 2006).
О правомерности такой квалификации свидетельствует наличие в клинической картине нозогений «реактивно-шизоидного комплекса симптомов», формирующегося на психопатической «почве» вследствие особой «эндогенной» реактивной лабильности (E.Popper, 1920).
В рамках шизофренических нозогений реактивно-шизоидный комплекс принимает разные формы. Среди них зарегистрированные в наших наблюдениях паттерны, выделяемые в рамках патологического поведения в болезни: аутоагрессия с нелепым следованием методам народной медицины; негативизм с грубым нарушением комплаенса (М.Р.Шафигуллин, 2009; Д.А.Бескова, О.А.Сиранчиева, 2009) [7], а также игнорирование дисфункций внутренних органов и других проявлений соматической катастрофы/«устойчивость» к телесному неблагополучию (I.Pilowsky, 1969).
Однако центральное положение в ряду симптомов реактивно-шизоидного комплекса, свидетельствующих о принадлежности диссоциативных реакций, наблюдающихся в нашей казуистике, к кругу шизофренических нозогений, занимает кататимно заряженный комплекс, представляющий один из ведущих вариантов расстройств шизофренического спектра – аутистическое отчуждение с «утратой чувства реальности» (E.Minkowsky, 1927; A.Narayan и соавт., 2013). К характеристикам этого феномена относятся не только гипонозогнозия – отрицание угрожающей жизни болезни, но и сверхценные идеи полного соматического благополучия.
В заключение остановимся на аспектах оказания специализированной психологической и психиатрической помощи указанным пациентам. Очевидно, что в силу значимых различий представленных двух типов диссоциативных нозогений в онкологии они требуют дифференцированных подходов. Так, при первом типе – сепарирующей диссоциации (ДД) – коррекция психопатологических расстройств наиболее актуальна в связи с его сопряженностью с непосредственной угрозой жизни больного вследствие длительного откладывания обращения за медицинской помощью после первичного сообщения о диагнозе. В этих случаях речь прежде всего идет о своевременном выявлении пациентов, относящихся к группе высокого риска развития подобных диссоциативных реакций. При этом особое значение приобретают полученные данные о корреляции сепарирующей диссоциации с шизотипическим расстройством личности, характеризующимся определенными паттернами эмоциональных реакций и поведения, позволяющими выявлять таких больных в ходе диагностических процедур. Что касается пациентов с сепарирующей диссоциацией с частичным отчуждением угрозы последствий заболевания (обращение за помощью, но неполное выполнение врачебных рекомендаций), то после поступления в онкологический стационар или в рамках амбулаторного наблюдения им, как и пациентам с изолирующей диссоциацией (КД), может быть оказана соответствующая психологическая и психиатрическая помощь. В связи с этим следует отметить успешно апробированную двухэтапную модель комбинированной психотерапии и психофармакотерапии диссоциативных нозогений в онкологии (Д.А.Бескова, О.А.Сиранчиева, 2009) [7]. На первом этапе проводится психотерапевтическая коррекция, направленная на актуализацию угрожающих аспектов онкологического заболевания в сознании пациентов и, соответственно, повышение уровня комплаенса. На втором этапе (в случае успешных результатов первого) выполняется психотерапевтическая и/или психофармакологическая коррекция нозогенных тревожно-фобических расстройств, манифестирующих или усиливающихся по мере осознания пациентами угрозы здоровью.
Примечания
1Расстройства самосознания, сопоставимые с КД, описывались термином двойного сознания (doubling of consciousness) целым рядом как старых (P.Briquet, 1859; J.-M.Charcot, 1887; P.Janet, 1889), так и современных авторов (O. van der Hart, 2009) в качестве феномена, характерного для расстройств истерического круга. В отечественной литературе синдром двойного сознания выделен Р.Я.Голанд (1935 г.) в ряду дегенеративных стигм истерических личностей.2Анализу диссоциативных расстройств, выступающих в пределах эндогенно-процессуальной части шизофренического спектра (в клинике шизофрении), посвящено большое количество клинических исследований (М.В.Ахапкина, 1993; Е.Б.Беззубова 1985, 1991; В.Ю.Воробьев, 1971; K.Haug, 1939). В качестве объекта психопатологического анализа в большинстве из них выступают явления ауто-, алло- и соматопсихической деперсонализации, а также психической анестезии (anaestesia psychica dolorosa), т.е. диссоциативные расстройства, относимые к категории детачмента. В пределах этой категории рассматриваются манифестирующие аутохтонно нарушения самосознания – сепарация тех или иных психических функций – сознания собственного «Я», окружающей действительности, отчуждение чувств и собственной телесности.
3Психологическое и психометрическое обследование выполнено клиническим психологом, младшим научным сотрудником отдела по изучению пограничной психической патологии и психосоматических расстройств ФГБУ Научный центр психического здоровья РАМН А.Д.Скалон.
4Методика личностного опросника Бехтеревского института позволяет выявить следующие варианты отношения к болезни: гармоничный, тревожный, ипохондрический, меланхолический, апатический, неврастенический, обсессивно-фобический, сенситивный, эгоцентрический, эйфорический, анозогнозический, эргопатический, паранойяльный.
5Кроме приведенных в данной публикации наблюдений было выявлено еще 5 онкологических пациентов с диссоциативными нозогенными реакциями, состояние которых соответствовало критериям обоих типов диссоциации без отчетливого преобладания одного из них. В целях более сфокусированной оценки и с учетом малого числа подобных наблюдений эти пациенты исключены из анализа результатов настоящего исследования.
6Столь тяжелые проявления онкопатологии во многом обусловлены длительным периодом откладывания обращения за медицинской помощью.
7Отметим, что клиническая картина диссоциативной реакции у пациентов контрольной группы проявляется следующим образом: диссоциативные расстройства (как и у пациентов основной группы) манифестируют на диагностическом этапе и проявляются отчуждением сознания онкологического заболевания (вплоть до отрицания). События, связанные с обнаружением опухоли, воспринимаются с позиции стороннего «нейтрального» наблюдателя – «как бы со стороны» или «как во сне», «будто не со мной». Однако несмотря на отрицание (вопреки данным предварительного обследования, четко указывающего на злокачественное новообразование) и сохраняющийся привычный образ жизни (реализация ранее намеченных планов, путешествия, развлечения и т.п.), полной уверенности в собственном благополучии не наступает. В клинической картине выявляются симптомокомплексы субсиндромальной соматизированной тревоги с приступами сердцебиения и явлениями гипервентиляции, конверсионными расстройствами, диссомнией с кошмарными сновидениями и внезапными пробуждениями, а также ипохондрические фобии. Периодически возникает ощущение нереальности представлений о собственной ситуации как о лишенной рисков и угрозы существованию.
8Термин «аберрантная ипохондрия» обозначает нивелировку проблем физического здоровья с убежденностью в способности собственными силами преодолеть телесный недуг.
9Не останавливаясь на анализе психологических механизмов феномена отрицания болезни (denial), отметим неоднозначность оценок этого явления в психологической/психоаналитической литературе. В то время как в ряде исследований (A.Freud, 1937) феномен отрицания болезни рассматривается как проявление адаптивной стратегии, в других публикациях – как неэффективный механизм психологической защиты от сверхтяжелых для личности событий (Krisis Study Group); некоторые авторы, подчеркивая нереалистичность однозначной оценки роли (адаптивной/дезадаптивной) феномена отрицания болезни, оценивают значимость этого феномена для личности в ключе «цены и выигрыша» (costs and benefits; R.Lazarus, 1981).
10Последствиями синдрома откладывания при диссоциативных реакциях, формирующихся в рамках расстройства личности шизофренического спектра (более затяжных и сопровождающихся грубым нарушением комплаенса, включая отказ от лечения у специалистов и опыт аутоагрессивного самолечения), становится прогрессирование онкологического заболевания. Попадая из-за длительного откладывания обращения за медицинской помощью в поле зрения онкологов уже на более поздних стадиях, больные сталкиваются с тем, что прогноз их неутешителен: с учетом распространенности процесса более 50% наблюдений основной группы относят уже к запущенным формам злокачественных новообразований с существенно сократившимся сроком выживания (IIIB–IV стадия), в то время как более 50% пациентов контрольной группы
(с истерическим расстройством личности) – к промежуточным формам (IIB–IIIA стадия) с сомнительным прогнозом. Эта закономерность – корреляция продолжительности синдрома откладывания и плохого прогноза онкологических заболеваний уже была описана в литературе (D.Eddy, J.Eddy, 1984).
11Термин «антифобия» вводится на основе сопоставимости с понятием «антиипохондрия» (G.Ladee, 1966). Симптомокомплексы, определяемые в рамках антифобии и антиипохондрии, относятся к кругу анозогнозии. По регистру психопатологических расстройств симптомы антифобии совместимы с проявлениями антиипохондрических реакций. Как указывает G.Ladee, патологические образования, квалифицируемые в рамках антиипохондрических, в широком смысле могут быть отнесены (как и феномен антифобии. – А.С.) к расстройствам сферы воображения (phantasmal phenomena).
12Склонность к яркому образному фантазированию свойственна и составляющим нашу казуистику шизоидным расстройствам личности типа фершробен. В анамнезе у этих больных диссоциативные переживания, близкие к трансовым, с «ощущением запахов, прикосновений, вкуса» и «отключением от реальной действительности»; эпизоды деперсонализации и дереализации с чувством «отделенности от окружающих», «невидимой пленки, изолирующей от сверстников» и пр.
13Такие личности «проводят часы в необычайно живых и ярких фантазиях, причем порой эти фантазии сопровождаются ощущениями на физическом уровне, соответствующими контексту фантазийного переживания» (T.Giesbrecht и соавт., 2007). Шизотипические фантазеры склонны к «переживанию выхода из собственного тела» (out-of-body experiences) (C.Murray и соавт., 2005) и другим паранормальным явлениям; нередко именно они досконально помнят целые события из детства в мельчайших подробностях и могут рассказывать о них так живо и красочно, словно это было вчера.
14В ряде исследований конституциональных/нажитых аномалий шизоидного/шизотипического круга, выполненных в психологической (психоаналитической) традиции, такая диссоциированность личностной структуры интерпретируется как проявление множественной личности.
15Психогении с явлениями сепарирующей диссоциации, составляющие нашу казуистику, хотя и манифестируют в прямой временной связи с внезапно возникшей, угрожающей жизни ситуацией, но учитывая значительный вклад в их формирование конституциональных факторов, не могут быть идентифицированы с острыми, также протекающими с расстройствами самосознания (достигающими уровня диссоциативного ступора) реакциями на стресс (Ю.А.Александровский, 2014).
Сведения об авторах
Смулевич Анатолий Болеславович – акад. РАН, проф., рук. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ; зав. каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава РоссииИванов Станислав Викторович – д-р мед. наук, проф. отд. по изучению пограничной психической патологии и психосоматических расстройств, зав. отд-нием по изучению соматогенной психической патологии ФГБНУ НЦПЗ, проф. каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России.
E-mail: stanislvi@gmail.com
Мясникова Любовь Константиновна – канд. мед. наук, мл. науч. сотр. отд-ния соматогенной психической патологии отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ.
E-mail: pavl257@mail.ru
Двойников Сергей Юрьевич – канд. мед. наук, зам. глав. врача по мед. работе ФГБНУ РОНЦ им. Н.Н.Блохина.
E-mail: dvoynikovsy@mail.ru
Самушия Марина Антиповна – канд. мед. наук, доц. каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России
Петелин Дмитрий Сергеевич – клин. ординатор каф. психиатрии и психосоматики ИПО ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России
Список исп. литературыСкрыть список1. Moyer A, Levine EG. Clarification of the conceptualization and measurement of denial in psychosocial oncology research. Ann Behav Med 1998; 20 (3): 149–60.
2. Salander P, Windahl G. Does «denial» really cover our everyday experiences in clinical oncology? A critical view from a psychoanalytic perspective on the use of «denial». Br J Med Psychol 1999; 72 (Pt. 2): 267–79.
3. Vos MS, De Haes JCJM. Denial in cancer patients, an explorative review. Psychooncology 2007; 16: 12–25.
4. Dunkel-Schetter C, Feinstein LG, Taylor SE, Falke RL. Patterns of coping with cancer. Health Psychol 1992; 11 (2): 79–87.
5. Reynolds P, Hurley S, Torres M et al. Use of coping strategies and breast cancer survival: results from the Black. White Cancer Survival Study. Am J Epidemiol 2000; 152 (10): 940–94.
6. Смулевич А.Б., Иванов С.В., Бескова Д.А., Шафигуллин М.Р. Нозогенные реакции у больных раком желудка. Психические расстройства в общей медицине. 2007; 2 (3): 4–10.
7. Бескова Д.А., Сиранчиева О.А. Дифференцированный подход к выбору метода психотерапии нозогенных реакций на госпитальном этапе лечения онкологических заболеваний. Психические расстройства в общей медицине. 2009; 1: 46–52.


