Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№03-04 2017
Кардионевроз: современное состояние проблемы (обзор иностранной литературы). Часть 1 №03-04 2017
Номера страниц в выпуске:47-56
В части 1 обзора проблема кардионевроза рассмотрена в историческом аспекте, представлены актуальные эпидемиологические данные, описаны типичная манифестация и динамика данного состояния, клинические проявления и их типология, определена нозологическая принадлежность данных состояний. Представлены современные модели и теории развития и персистенции кардионевроза.
Ключевые слова: кардионевроз, синдром да Коста, функциональные нарушения сердечно-сосудистой системы, вазорегуляторная астения, боли в сердце некардиологического происхождения.
Для цитирования: Матюшенко Е.Н. Кардионевроз: современное состояние проблемы (обзор иностранной литературы). Часть 1. Психические расстройства в общей медицине. 2017; 3–4: 47–56.
Ключевые слова: кардионевроз, синдром да Коста, функциональные нарушения сердечно-сосудистой системы, вазорегуляторная астения, боли в сердце некардиологического происхождения.
Для цитирования: Матюшенко Е.Н. Кардионевроз: современное состояние проблемы (обзор иностранной литературы). Часть 1. Психические расстройства в общей медицине. 2017; 3–4: 47–56.
В части 1 обзора проблема кардионевроза рассмотрена в историческом аспекте, представлены актуальные эпидемиологические данные, описаны типичная манифестация и динамика данного состояния, клинические проявления и их типология, определена нозологическая принадлежность данных состояний. Представлены современные модели и теории развития и персистенции кардионевроза.
Ключевые слова: кардионевроз, синдром да Коста, функциональные нарушения сердечно-сосудистой системы, вазорегуляторная астения, боли в сердце некардиологического происхождения.
Для цитирования: Матюшенко Е.Н. Кардионевроз: современное состояние проблемы (обзор иностранной литературы). Часть 1. Психические расстройства в общей медицине. 2017; 3–4: 47–56.
Cardiac neurosis: modern state of the problem (review of foreign literature). Part 1
E.N.Matyushenko
I.M.Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation. 119991, Russian Federation, Moscow, ul. Trubetskaia, d. 8, str. 2
mne-84@mail.ru
Cardioneurosis as the most frequent variant of organ neurosis is a serious public health problem and is associated with limitations in daily activities, reduced quality of life, professional and social maladaptation, comparable to that in patients with coronary heart disease. The presence of cardioneurosis leads to increased health care costs due to frequent consultations and hospitalizations, referrals to emergency departments, inappropriate prescriptions of cardiac drugs, and repeated diagnostic procedures, including invasive ones. The review presents comprehensive assessment of currently available scientific data on cardioneurosis. The review includes description of historical perspective of this problem, current epidemiological data on cardioneurosis, description of typical manifestation and dynamics of this condition, clinical symptoms and their typology, definition of its nosological diagnosis. Special attention is paid to the comorbidity of cardioneurosis with mental disorders and somatic diseases and to their role in the persistence of cardioneurosis. The etiological and predisposing factors, including psychological factors such as neuroticism, hypochondriacal behavior, alexithymia and somatization related to noncardiac chest pain are discussed. The overview presents contemporary models and theories of development and persistence of cardioneurosis. The diagnostic scales used in clinical practice, aspects of differential diagnosis, as well as the main approaches to therapy and prognosis are provided.
Key words: cardioneurosis, Da Costa's syndrome, functional cardiovascular disease, neurocirculatory asthenia, non cardiac chest pain.
For citation: Matyushenko E.N. Cardiac neurosis: modern state of the problem (review of foreign literature). Part 1. Mental Disorders in General Medicine. 2017; 3–4: 47–56.
Введение
Кардионевроз – вариант «невроза органов» (термин введен G.Bergmann, 1932), клиническое описание которого было приведено J.Da Costa еще в 1871 г. [22]. Синонимический термин «вазорегуляторная астения» введен A.Holmgren (1957 г.) для определения состояния пациентов с жалобами на «сердечные симптомы» (сердцебиение, боль в области сердца), одышку, усталость и беспокойство при отсутствии клинических признаков болезни сердца [41].
Как показали популяционные исследования, боль в груди – один из наиболее распространенных симптомов: некардиальные боли в груди (non-cardiac chest pain – NCCP) определяются как рецидивирующая боль в груди, которая неотличима от ишемической боли в сердце, исключенной после соответствующего обследования. Исследования показали, что по крайней мере 33% населения однократно в течение жизни отмечали боль в груди [31]. Показатель распространенности этого феномена и учащенного сердцебиения составляет 20–40 и 11%, причем соответствующие жалобы являются самыми частыми причинами обращения к кардиологу. По данным норвежского исследования, 50–86% пациентов, обратившихся в амбулаторное кардиологическое отделение для первичной оценки боли в груди, не имели каких-нибудь доказательств наличия ишемической болезни сердца (ИБС), другого заболевания сердца или соматического заболевания, которое могло бы объяснить эти симптомы [23, 40, 52, 60].
До 89% пациентов с болью в груди в клинике внутренних болезней не соответствуют критериям «органического» диагноза [49]. Кроме того, более 50% новых обращений в кардиологические клиники по поводу болей в груди приходится на состояния, не связанные с ИБС или другими серьезными соматическими расстройствами [7, 34], а у 10–40% пациентов, направленных для проведения нагрузочного теста или коронарографии, результаты тестов отрицательные [2].
Еще более усложняет проблему тот факт, что даже пациенты с диагностированной ИБС могут отмечать жалобы на боли в груди неишемического происхождения [81].
Кардионевроз является серьезной проблемой здравоохранения и связан с ограничениями в повседневной активности, снижением качества жизни, профессиональной и социальной адаптации, сравнимой с таковой у пациентов с ИБС. Многие пациенты испытывают периодическую боль в груди, отмечают тревогу, беспокойство, озабоченность работой сердца, неудовлетворенность оказываемой им медицинской помощью. Кардионевроз приводит к увеличению расходов на здравоохранение за счет частых консультаций и госпитализаций, посещений отделения неотложной помощи, неадекватных назначений кардиологических препаратов и повторных диагностических исследований [51, 54, 83, 111].
Несмотря на благоприятный долгосрочный сердечно-сосудистый прогноз для выживания (99% сердечно-сосудистая выживаемость за 5 лет и 98% – за 10 лет) [Papanicolaou и соавт., 1986] и будущего риска заболеваний сердца, сходный с прогнозами для общей популяции, 50–80% пациентов с кардионеврозом продолжают страдать от боли в груди с развитием сопутствующей социальной и профессиональной инвалидизации [25].
Для кардионевроза характерен высокий уровень коморбидных психических расстройств. Так, в исследованиях на кардиологических выборках обнаружена высокая частота психических расстройств (25–50%), особенно панического расстройства [44]. В экспериментальном исследовании в скоровспомощном госпитале диагноз панического расстройства и/или депрессии был установлен 83% пациентов с некардиальной болью в грудной клетке или учащенным сердцебиением. При этом только 15% из этой группы предположение о психической патологии был высказано лечащим кардиологом [51]. В целом до 98% пациентов с паническим расстройством кардиологами не распознается [34].
Большинство пациентов с кардионеврозом выписывают из центров первой кардиологической помощи со следующими диагнозами: атипичная боль в груди, некардиологическое происхождение жалоб (NCCP), отсутствие нарушения сердечной деятельности, некардиальные боли в груди, необъяснимые с медицинской точки зрения боли в груди (unexplained chest pain) или синдром гипервентиляции [51].
Однако исследования показали, что 47% пациентов с некардиологической болью в груди по-прежнему продолжают испытывать боль в груди в течение последующих 5 мес после первичной оценки, а более 50% пациентов не уверены в отсутствии кардиологичеcкого заболевания [28].
Терминология
При рассмотрении проблемы кардионевроза важно учитывать различие между болезнью (illness) и заболеванием (disease), предложенное Eisenberg (1977 г.). Болезнь представляет собой реакцию пациента и его семьи на имеющиеся симптомы. В отличие от болезни заболевание – патофизиологический процесс, связанный с документируемыми физическими нарушениями или диагностированный врачом. Пациент может иметь заболевание без болезни и болезнь без заболевания. Так, пациент с соматоформным расстройством (СФР) считает, что он болен, несмотря на отсутствие признаков заболевания; или (если признаки заболевания присутствуют) реакция пациента преувеличена. Одной из таких реакций является аномальное поведение в болезни, выделенное Pilowsky (1987 г.), – «несоответствующее или недостаточное восприятие, оценка или действие в отношении собственного состояния здоровья» [1].
Термин «необъяснимые с медицинской точки зрения (физические) симптомы» приобрел популярность в последние годы среди врачей общей практики для описания телесных жалоб пациента при неясной этиологии.
Существует множество других терминов, которые сегодня используют для описания группы необъяснимых с медицинской точки зрения симптомов: СФР, «функциональное расстройство» или «функциональный соматический синдром» (ФСС), «телесный дистресс-синдром/расстройство» или «телесный стресс-синдром/расстройство», «психическое расстройство с преобладанием соматических симптомов», «психофизическое/психофизиологическое расстройство», «психосоматическое расстройство» и «заболевание, определяющееся симптомом/синдромом». Помимо этих категориальных терминов тенденция к развитию соматического дистресса в ответ на психологический стресс и обращениям за медицинской помощью относится к «соматизации» в дименсиональном виде, понимаемой как функция, которая может иметь разную степень выраженности [21].
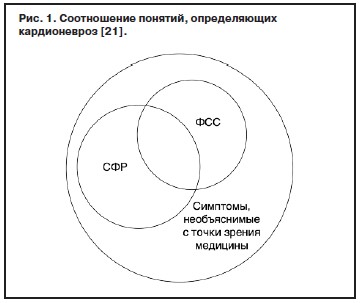 Необъяснимые с медицинской точки зрения симптомы, СФР и ФСС – три «диагноза», применяемые ранее для описания разных групп пациентов, которые в значительной степени перекрываются. Термин «необъяснимые с медицинской точки зрения симптомы» является самым широким и включает в себя в виде подгрупп СФР и ФСС. Эти подгруппы представлены в виде схемы на рис. 1.
Необъяснимые с медицинской точки зрения симптомы, СФР и ФСС – три «диагноза», применяемые ранее для описания разных групп пациентов, которые в значительной степени перекрываются. Термин «необъяснимые с медицинской точки зрения симптомы» является самым широким и включает в себя в виде подгрупп СФР и ФСС. Эти подгруппы представлены в виде схемы на рис. 1.
Распространенность необъяснимых с медицинской точки зрения симптомов при оказании специализированной помощи в Нидерландах, Великобритании и Германии составляет среди впервые обратившихся амбулаторных пациентов 35–53%. При этом боли в груди и ощущение учащенного сердцебиения входят в число наиболее часто отмечаемых симптомов.
Такие симптомы часто возникают у пациентов с соматическими заболеваниями, но отмечаемые симптомы нельзя объяснить лишь за счет физической болезни. Примером таких симптомов являются некардиальные боли в груди у пациентов с болезнью сердца.
Термин ФСС определяет отдельные, хорошо известные медицинские синдромы (синдром раздраженного кишечника – СРК, фибромиалгии, хроническая усталость, боль височно-нижнечелюстного сустава, синдром множественной химической чувствительности, некардиологические боли в сердце). Эти диагнозы часто регистрируются в клинической практике, но поскольку их причина неясна, они, как правило, трактуются как необъяснимые с медицинской точки зрения синдромы. Эти синдромы часто встречаются как в первичной сети, так и в рамках специализированных клиник [21].
В исследовании, проведенном С.Nimnuan и соавт. (2001 г.) в семи клиниках (Великобритания), установлено преобладание «ожидаемых» синдромов для каждой клиники [63]. Например, в гастроэнтерологической клинике СРК отмечался у 25% пациентов, однако там были распространены также головные боли напряжения, боли в мышцах и суставах и «сердечная» боль в груди. Некардиологическая боль в груди – это не только один из наиболее частых симптомов, встречающийся в кардиологических клиниках и отделениях неотложной помощи, но и симптом, распространенный в большинстве других специализированных клиник [63].
СФР и функциональные соматические симптомы, включающие необъяснимые с медицинской точки зрения проявления, некоторыми авторами рассматриваются в качестве синонимов. Отчасти такое положение верно, так как недифференцированное СФР предполагает наличие в своей структуре одного или более стойких необъяснимых с медицинской точки зрения симптомов, которые приводят к нарушению качества жизни. Каждый из ФСС подходит под это описание. Однако в случае множественных соматических симптомов картина несколько иная. Только часть пациентов с ФСС отмечают множественные соматические симптомы. Так, например, выделяемый гастроэнтерологами СРК проявляется исключительно симптомами со стороны желудочно-кишечного тракта – ЖКТ (неосложненный СРК), в то время как у других пациентов отмечаются множественные «экстра-желудочно-кишечные» симптомы («осложненный» СРК или СРК с множественными симптомами). Это же положение верно в отношении других ФСС [38].
Таким образом, распространенные в населении необъяснимые с позиций медицины симптомы, отличающиеся постоянством и приводящие к дистрессу, диагностируются как СФР. ФСС также широко распространены, но только у некоторых пациентов с этими синдромами отмечаются и многочисленные соматические симптомы. Пациенты с функциональными соматическими симптомами описываются как имеющие «неосложненный единичный ФСС», тогда как те, кто имеет многочисленные соматические симптомы, рассматриваются как пациенты с «осложненными» ФСС [38]. Кроме того, в новой классификации «телесного дистресс-расстройства» у почти 1/2 пациентов ФСС классифицируется как «тяжелый, полиорганный тип телесного дистресс-синдрома», что противопоставляется одноорганному типу, который встречается гораздо чаще [32].
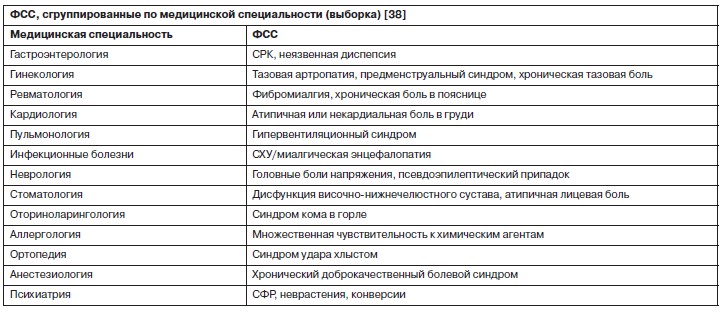
Термин ФСС не является фиксированным, общее мнение о включении в него определенных синдромов не сформулировано, хотя три синдрома всегда упоминаются в качестве прототипов ФСС: СРК (Международная классификация 10-го пересмотра – МКБ-10 – K58), фибромиалгия (МКБ-10 – М79.7) и синдром хронической усталости – СХУ (в МКБ-10 существует категория только для синдрома поствирусной усталости – G93.3). В то же время в категорию СХУ исследователи включают множество синдромов (см. таблицу)1.
В классификациях ФСС находятся вне раздела психических расстройств и кодируются в рубриках, отводимых для оценки поражения различных органов и систем органов, например в разделах по заболеваниям ЖКТ или скелетно-мышечной системы. Существует широко распространенное мнение о том, что нет четкой логики в наличии параллельной классификации определенных состояний, классифицируемых либо как СФР, либо как ФСС, и потому основной вопрос заключается в том, кто устанавливает диагноз, а не в том, что это за состояние, если пациент, например, отмечает хроническую распространенную боль и ему установлен диагноз «стойкое болевое СФР» или «фибромиалгия» [38].
Кроме того, существует распространенное мнение, что разделение ФСС на отдельные синдромы является проблематичным: во-первых, наблюдается перекрывание симптомов между различными ФСС; во-вторых, хотя есть случаи, когда пациенты отмечают только симптомы, принадлежащие одному ФСС (например, «неосложненный» СРК), многие другие отвечают критериям более одного ФСС; в-третьих, разные ФСС отвечают на одни и те же виды терапии – психотерапию, антидепрессанты и комбинированное лечение. В результате большинство исследователей убеждены в том, что отдельные ФСС – в первую очередь артефакты специализированной диагностики в системе здравоохранения.
После описания S.Freud тревожного невроза и выделения панического расстройства в отдельную категорию характерные симптомы тревоги стали считаться функциональными или «невротическими медицинскими состояниями». Диагностика и определение тревожных расстройств оказали большое влияние на диагностику и лечение симптомов, связанных с болью в груди [39].
Диагноз «соматизированное расстройство» берет свое начало в концепции истерии. Он был введен в DSM-III (Диагностическое и статистическое руководство по психическим расстройствам III издания) в 1980 г. в качестве рубрики в кластере СФР и основывался на результатах исследования M.Perley и S.Guze начала 1960-х годов [67]. На основании оценки симптомов 39 пациенток, госпитализированных в психиатрическое отделение с диагнозом «истерия», авторы этого исследования создали диагностические критерии для проявлений истерии, сопоставимых с синдромом Брике [67].
По результатам факторного анализа всех симптомов выделили 59 физических и психологических феноменов, распределенных по 10 группам: для соответствия диагнозу «синдром Брике» требовалось 25 симптомов из 9 групп. Это исследование было пионерским – одной из первых работ, проведенных с использованием факторного анализа для выявления кластеров симптомов. Вместе с тем, в связи с нерепрезентативностью выборки, оно имело серьезные ограничения. Соответственно, категория «соматизированное расстройство» была создана с учетом риска дублирования с другими психиатрическими диагнозами.
Диагностические критерии подверглись пересмотру и в DSM-IV и требуют наличия 3 симптомов из 4 групп (боль, желудочно-кишечные симптомы, симптомы со стороны сексуальной сферы и псевдоневрологические симптомы). Категория «соматоформное расстройство» была включена в МКБ-10 (1992 г.), но критерии МКБ-10 включают перечень отличных от DSM-IV симптомов и требуют другое количество симптомов по сравнению с соответствующими критериями DSM. Основа других диагнозов в рубрике «Соматоформные расстройства» в DSM и МКБ малопонятна. Для повышения чувствительности диагноза СФР J.Escobar и соавт. (1989 г.) [29] введен сокращенный индекс соматизации, согласно которому необходимо наличие 4 симптомов для мужчин и 6 – для женщин из 37 соматических симптомов, перечисленных в DSM-III, по сравнению с 12 и 14 симптомами, приводимыми в DSM-III для полного диагноза соматизированного расстройства.
K.Kroenke и соавт. (1997 г.) [50] был предложен диагноз «мультисоматоформное расстройство», определяемый как 3 или более необъяснимых с медицинской точки зрения симптомов из 15-симптомного контрольного списка при наличии как минимум 2-летнего периода соматизации.
Однако эти сокращенные версии имели одни и те же основные проблемы, как и оригинальные, а именно – количество симптомов является произвольным, а не эмпирическим. Кроме того, многие исследования опирались на предопределенный список симптомов, полученный из списка симптомов DSM-III и широко используемый диагностический инструментарий (Структурированный международный диагностический опросник – CIDI, диагностический опросник-перечень – DIS), предназначенный для изучения исключительно симптомов, включенных в список симптомов DSM-III. Это означает, что критерии, которые выходят за эти рамки, не были исследованы.
Проблемы современной классификации
Из-за проблем терминологии и систематики необъяснимых с медицинской точки зрения симптомов в современной классификации принят подход, важной ступенью которого стало включение позитивных психоповеденческих критериев [98, 72]. Недавно проведенное популяционное исследование выявило 10 (в двоичном коде) психоповеденческих переменных, которые позволяют выявлять тех пациентов с соматическими симптомами, которые нуждаются в оказании медицинской помощи и/или имеют признаки инвалидизации (например, избегание физической активности, смещение атрибуции соматического заболевания, концепция о себе как физически слабом и отчаяние по причине наличия соматических симптомов) [72].
Существуют также свидетельства того, что психологические симптомы могут являться предикторами течения заболевания и исхода лечения [98]. Акцентирование на психоповеденческих особенностях на этапе диагностики может также позже облегчить проведение терапии. С другой стороны, многие пациенты с этой патологией обращаются за помощью в учреждения первичной медицинской сети или специализированные соматические клиники, где оценка психоповеденческих характеристик может потребовать слишком много времени и специальных знаний. Что же является эмпирической основой положительных психоповеденческих дескрипторов?
1. Сфокусированное на теле внимание,телесное самонаблюдение
A.Barsky и соавт. (1990 г.) описан процесс «соматосенсорной амплификации» [5] – сосредоточение внимания на восприятии соматических ощущений, повышающее интенсивность восприятия. Более интенсивное соматическое восприятие, в свою очередь, увеличивает риск более негативных и катастрофизирующих интерпретаций. Теория Barsky была изначально основана на результатах шкалы самооценки соматосенсорной амплификации. В большинстве последующих исследований эта теория подтверждается тем, что «сканирование тела» более выражено у пациентов с соматизацией и ипохондрией. Процесс ментального сканирования тела описывает тенденцию к мысленной проверке разных частей тела и функций организма для решения о том, правильно ли они работают (например, проверка частей тела с целью поиска признаков рака; наблюдение за интенсивностью отмечаемых болевых симптомов). Кроме того, многие пациенты снижают свою социальную активность и другие внешние источники раздражения, что еще больше увеличивает интенсивность внутренних раздражителей (например, соматических симптомов) и поддерживает процесс сохранения этих жалоб. Тем не менее недавно проведенные исследования и обзоры о роли соматосенсорной амплификации в развитии и поддержании необъяснимых с медицинской точки зрения, соматоформных или функциональных симптомов принижают ее значение [98, 72]. И напротив, нейровизуализационные исследования подтверждают предположение о том, что фокусирование внимания способствует усилению восприятия соматических симптомов, в то время как отвлечение внимания снижает интенсивность восприятия [3]. Авторам удалось показать, что порог активации болевой матрицы в головном мозге ниже при условии, если объект пытается отвлечь свое внимание (в отличие от фокусирования внимания на болевых стимулах). Непрерывная концентрация внимания на соматических симптомах может привести к процессам нейросенсибилизации, которые усиливают процессы хронизации.
2. Преувеличенная интерпретация телесных симптомов
Преувеличенная интерпретация (катастрофизация) телесных симптомов – еще одна психоповеденческая особенность, которая частично входит в модель соматосенсорной амплификации Barsky. В исследованиях хронической боли выявлено, что у пациентов с высокой склонностью к катастрофизации соматических симптомов наблюдается повышенный риск хронизации. Поэтому катастрофизация является «желтым флагом» для сохранения симптомов, а также для обращения за медицинской помощью в последние 12 мес [72]. Несмотря на то, что катастрофизация не представляется необходимым условием для соматических жалоб, авторы последних обзоров пришли к выводу, что она представляет собой важную описательную характеристику СФР, а изменение таких убеждений связано с положительными результатами [98].
3. Я-концепция телесной немощи/слабости
Было показано, что пациенты с хроническими необъяснимыми с медицинской точки зрения симптомами отмечают негативное восприятие себя как слабых, не переносящих стрессов и каких-либо физических нагрузок. Это понятие не следует путать с катастрофизацией при интерпретации соматических ощущений.
В то время как последняя акцентирует внимание на эпизодах интерпретации текущей симптоматики, негативная Я-концепция – это черта, которая сохраняется с течением времени даже при отсутствии восприятия соматических симптомов. Поэтому она может считаться хроническим и непрерывным фактором риска. Повторный анализ ранее полученных данных показал, что отрицательная Я-концепция является одним из сильнейших предикторов неблагоприятного исхода в исследованиях по психологическим вмешательствам, но этот результат еще требует утверждения в продольных исследованиях. В популяционном исследовании самосознание телесной слабости независимо определяло тех носителей соматических симптомов, кто нуждался в медицинской помощи и/или был серьезно инвалидизирован [72].
4. Ожидание и память
Ожидание симптомов провоцирует состояние усиленного восприятия телесных жалоб, причем каждое из этих состояний приводит к активации очень схожих структур головного мозга [108]. Согласно модели ошибочного восприятия симптомов Брауна [13], наличие следов памяти о восприятии симптома может быть вызвано другими внешними и внутренними раздражителями. Эта провокация ошибочных восприятий более выражена у пациентов с необъяснимыми с медицинской точки зрения симптомами. Хотя изучение участия процессов памяти в развитии и персистенции соматических симптомов требует дальнейших исследований, это чрезвычайно интересный и актуальный подход.
5. Тревога о здоровье
Тревога о здоровье (также называемая тревогой о наличии заболевания) является центральным элементом ипохондрии. Однако даже при наличии необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов без ипохондрии у многих пациентов регистрируются повышенные баллы по тревоге о здоровье [98]. На основе популяционных данных о клинически значимых необъяснимых с медицинской точки зрения симптомах W.Rief и соавт. (2010 г.) предложили, что новая классификация должна включать руманиции о физических жалобах, беспокойство о здоровье и болезнях [72]. Но при этом наличие тревоги о здоровье не является обязательным условием, хотя она часто наблюдается у таких пациентов. Некоторые пациенты хорошо поддаются разубеждению, считают, что их симптомы не связаны с наличием опасного для жизни заболевания, но продолжают отмечать соматические жалобы.
6. Аномальное поведение в болезни
I. I.Pilowsky (1993 г.) предложил концепцию аномального поведения в болезни, согласно которой такое поведение является характерной особенностью пациентов с соматизацией и ипохондрией [68]. В нескольких исследованиях было показано, что обращаемость за медицинской помощью тесно связана с количеством соматических симптомов, отмечаемых пациентом. Поведение в болезни может быть весьма неоднородным. В то время как некоторые пациенты отмечают повышенную потребность в разуверении (например, повторное подтверждение диагноза), другие описывают необходимость в выполнении медицинских вмешательств (например, прием лекарств), а третьи – переносят симптомы на социальные связи и отмечают рост инвалидности. По-видимому, существует связь между необъяснимыми с медицинской точки зрения симптомами и аномальным или дисфункциональным поведением в болезни, но она сложна и недостаточно изучена [21].
7. Избегание физической активности и других стимулов, рассматриваемых в качестве провоцирующих симптомы
Снижение физической активности при наличии жалоб является одним из лучших предикторов хронических болевых симптомов. Однако избегание физической деятельности ограничено не только избеганием в целом, но может сосредоточиться и на каких-то определенных участках тела (синдромы неупотребления частей тела и т.д.). Модель «избегания боли» описывает, как избегание физической активности переходит в аспекты физической дезадаптации и облегчает восприятие соматических жалоб. В то время как некоторые пациенты при ипохондрии одержимы сбором информации по вопросам здоровья, другие полностью избегают каких-либо новостей о здоровье и болезни. Кроме того, многие пациенты с соматизацией и/или ипохондрией отмечают защитные ритуалы в виде «safety behavior». Они избегают не только деятельности, но и места, информации и социальных контактов, которые, как предполагается, могут вызывать симптомы [21].
8. Межличностные проблемы
Существует также важный межличностный аспект необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов, что особенно проявляется в удовлетворенности медицинским обслуживанием; многие отношения между врачом и пациентом описываются проблемными как со стороны врачей, так и пациентов. Пациенты с соматизацией, как правило, менее удовлетворены медицинской помощью по сравнению с пациентами с тяжелыми соматическими заболеваниями или аффективными расстройствами. Это недовольство приводит к дисфункциональному использованию ресурсов здравоохранения: частая смена врачей, прекращение лечения, сокрытие результатов предыдущих обследований. При этом предполагается наличие более глубоких нарушений развития личности, а не просто реактивных межличностных проблем [99].
Таким образом, существует набор определяющих черт, помогающих охарактеризовать эту группу пациентов, что может оказать огромную помощь в плане раннего выявления, а также планирования индивидуального подхода, ориентированного на изменение дисфункциональных мыслей и действий [21].
Психоповеденческие характеристики не следует путать с причинно-следственными факторами. Их этиологическая роль в процессе развития и сохранения симптоматики далеко не ясна: многие из перечисленных особенностей могут быть не только условиями для последующего появления симптомов, но и следствиями симптомов или предикторами неблагоприятного исхода.
Ранее применяемый в DSM-IV термин СФР имел определенные недостатки. Так, его использование подразумевало наличие психогенного происхождения состояния, поэтому было малоприемлемым для пациентов. Применяемый в настоящее время термин «психическое расстройство с преобладанием соматических симптомов» справедливо подчеркивает сложность вопроса, признавая, что состояние определяется соматическими симптомами, но существуют также и другие аспекты (такие как диспропорциональность страданий или психоповеденческие характеристики) [27]. Он имеет, впрочем, неопределенную стержневую концепцию, сомнительно широкое применение в разных культурах и не способствует мультидисциплинарному лечению. Кроме того, кажется странным называть что-либо симптомом и расстройством в одно и то же время. Тем не менее в DSM-V СФР переименовано в психическое расстройство с преобладанием соматических симптомов.
Термин «функциональные соматические расстройства/синдромы» удовлетворяет большинству критериев; он получил широкое признание, потому что является нейтральным по отношению к психическому или органическому происхождению [85]. Есть некоторая путаница в отношении его основной концепции, так как она может ссылаться на функциональные нарушения органов, подразумеваемые в телесных жалобах (в традиционном понимании), и на функциональные нарушения систем головного мозга, лежащих в основе опыта переживания симптома (предпочитаемая в настоящее время точка зрения) [21].
DSM-5 (как и DSM-IV) больше основано на феноменологическом, чем на этиологическом подходе. При подготовке этой классификации рассматривались два возможных варианта – сложное психическое расстройство с преобладанием соматических симптомов (Complex somatic symptom disorder – SSD) или телесный дистресс-синдром (Bodily distress syndrome – BDS).
BDS рассматривался как альтернатива. «Визитной карточкой» BDS является тот факт, что больные отмечают различные физические симптомы. Крупное диагностическое исследование на выборках разных медицинских специальностей обеспечило эмпирическую основу диагностических критериев BDS. Факторный анализ позволил выявить три кластера симптомов: сердечно-легочные, в том числе вегетативные симптомы, симптомы со стороны опорно-двигательного аппарата и ЖКТ.
В группу сердечно-легочных симптомов были включены: ощущение усиленного сердцебиения, прекардиальный дискомфорт, одышка, гипервентиляция, жар или холодный пот, дрожь, сухость во рту, вздутие в желудке, приливы или покраснение кожи.
Хотя симптомы могут быть сгруппированы в 3 кластера, латентный классовый анализ показал, что эти кластеры не позволяют разделить пациентов на отдельные группы, так как некоторые отмечали общие неспецифичные симптомы (усталость, головная боль, головокружение, трудности концентрации) во всех 3 кластерах. Однако латентный классовый анализ, включающий в себя 3 группы симптомов плюс группу из 5 дополнительных общих неспецифических симптомов, позволил построить клинико-диагностические критерии BDS, разделяющие пациентов на 3 класса: группа пациентов, не отмечающих телесных симптомов; группа пациентов с тяжелым, полиорганным типом телесного дистресса (распространенность 3,3%) и умеренный, моноорганный тип с наличием симптомов преимущественно из одной системы органов (распространенность 25,3%). Моноорганный тип телесного дистресса подразделяется на 4 подтипа: сердечно-легочные симптомы, симптомы со стороны ЖКТ, симптомы со стороны опорно-двигательного аппарата и общие симптомы.
Стоит отметить, что выделенные профили симптомов соотносятся с данными других исследований, использующих совершенно разные подходы, их структура была подтверждена и в популяционнном исследовании [33, 36]. Исходя из этого, выделение подтипов BDS представлялось достаточно надежным.
Таким образом, рассматриваемый в качестве альтернативы BDS включает некардиологическую боль в сердце и другие «необъяснимые» симптомы со стороны сердечно-сосудистой системы в качестве одного из ведущих кластеров. Однако выбор был сделан в пользу SSD, так как термин BDS не позволял дать комплексную характеристику данным нарушениям и не включал в себя психологический и поведенческий компоненты.
В своей статье под названием «Невероятная ненадежность психиатрической нозологии» K.Kendler и P.Zachar (2008 г.) как возможный выход из этой дилеммы обсуждают создание более расширенных диагностических классов более высокого порядка [47]. Эти конструкты более высокого порядка будут менее восприимчивы к каким-либо изменениям в диагностической системе или контекстно-зависимым изменениям проявления расстройства. Одна возможность для конструкта более высокого порядка основана на том, что перекрывание соматических, депрессивных и тревожных симптомов является скорее правилом, чем исключением. Учитывая этот факт, некоторые авторы выступали за создание дименсиональных моделей внутри спектра того, что часто называют расстройствами интернализации. Тогда как первые модели были сосредоточены только на тревоге и депрессии, новые модели включают также соматические симптомы или соматизацию в качестве одного из измерений. Они предлагают довольно большой общий фактор (в основном называемый негативной аффективностью) и специфические факторы дифференциации, например между депрессией и соматизацией [37].
Другая возможность для расширенного диагностического класса более высокого порядка может быть представлена «расстройствами на границе общей медицины–психиатрии». В принципе, этот конструкт остается проблематичным, поскольку он связан с дуалистической позицией психологических либо органических нарушений. Однако с прагматичной точки зрения он может служить полезной основополагающей категорией, в рамках которой суммированы все ФСС, СФР или психические расстройства с преобладанием соматических жалоб. И это оправдано тем фактом, что они не являются ни исключительно органическими, ни исключительно психическими расстройствами и имеют свои общие характеристики в рамках особенностей лечения (концентрация на телесных симптомах и в то же время субъективный опыт и поведение).
Психофизиологические модели кардионевроза
Важный концептуальный вопрос касается влияния на классификацию психофизиологических моделей опыта инвалидизирующих телесных симптомов. Хотя классификации DSM и МКБ постулируют свою атеоретичность и являются описательными, очевидно, что это утверждение представляет собой идеализацию и патофизиологические модели в значительной степени оказали влияние на классификацию.
Особенно наглядным примером является категория «вегетативные СФР», которая в силу своего названия включает дисфункции вегетативной нервной системы в качестве основы для жалоб со стороны сердца, дыхания, пищеварения и так далее, хотя на сегодняшний день нет убедительных доказательств, что такая дисфункция является актуальной. Другим примером является категория «конверсионные расстройства», что заведомо предполагает определенную, т.е. психогенную этиологию.
Телесные сигналы или ощущения являются частью повседневной жизни и необходимы для выживания человека. Человек может реагировать и на стрессовые жизненные события телесными ощущениями или симптомами (например, скелетно-мышечные боли или головная боль). Можно провести параллель между эмоциональными и телесными реакциями на стресс, и телесные симптомы следует рассматривать как прямую реакцию на стресс, а не что-то вторичное по отношению к эмоциям. Иногда они могут рассматриваться как телесный коррелят эмоций, например, когда кто-то реагирует на угрожающий стрессорный фактор дрожью, не испытывая при этом тревоги, но даже тогда они не являются соматизированными эмоциональными реакциями. Понимание телесных симптомов как менее зрелых реакций у людей, которые не могут выразить свои чувства, является устаревшим, и обычно телесные симптомы не представляют собой маскированную эмоциональную реакцию. Подобные телесные ощущения и реакции не включены и не должны быть включены в классификацию. Они являются симптомами (и, следовательно, потенциально объектами классификации), когда ощущения требуют медицинского вмешательства или становятся дискомфортными или интерпретируются пациентом или врачом как заболевание. Проблема в том, что в повседневной речи, а также медицинской практике симптомы и ощущения часто не различают – это может приводить к игнорированию симптомов телесных страданий у многих тяжело больных пациентов.
Толкование телесных симптомов как реакции на стресс не всегда вполне адекватно по двум причинам: во-первых, телесные симптомы очень часто происходят независимо от каких-либо очевидных возможных объяснений их как телесных коррелятов эмоций. Только в некоторых случаях дальнейшее течение и, в частности, психотерапевтическое лечение позже вскрывают информацию, сообщающую о вероятности того, что телесные симптомы выступали коррелятами эмоциональных реакций в угрожающей или другой конфликтной ситуации, изначально не осознаваясь в качестве таковых. Во-вторых, для поддержания этих симптомов многие стресс-независимые механизмы могут вступить в игру как на психосоциальном уровне (например, оперантное научение), так и на нейробиологическом (например, нейронная пластичность).
Так, в самом общем смысле слова феномен стойких телесных жалоб может быть описан как выражение нарушенного гомеостаза организма, будь то сугубо телесный тип эмоциональной реакции в смысле описанной A.Craig (2002 г.) боли в качестве гомеостатической эмоции или нарушение гомеостаза, индуцированное другими механизмами, лучше всего охарактеризованными на психологическом и нейробиологическом уровнях [20].
Из этого общего описания следует несколько важных моментов, которые имеют отношение к поиску как физиологической, так и психологической основы для классификации. Во-первых, патологические периферические раздражители не являются основной физиологической причиной стойких телесных жалоб, концептуализируемых как нарушенный гомеостаз. Такой вид «нормальной» центральной обработки «патологических» периферических процессов «подходит» для традиционных органических заболеваний, а не для необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов. Вместо этого, несомненно, в настоящее время наиболее очевидные физиологические дисфункции у пациентов с таким телесным дистрессом могут быть обнаружены в центральной нервной системе (ЦНС) с большим количеством доказательств функциональной и структурной нейровизуализации, поддерживающих эту точку зрения. Но (и об этом часто забывают) принятие центральной патопсихофизиологической роли ЦНС концептуально подходит для двух довольно разных и нелегко совместимых моделей: в настоящее время более популярная модель рассматривает дисфункцию ЦНС как измененную, дополненную обработку нормальных периферических раздражителей, по-разному называемую, например сенсибилизацией или амплификацией. Эта дополненная обработка концептуально близка психологическим описаниям нарушенного внимания, сосредоточения, размышлениям о телесных процессах и так далее, тем самым способствуя сохранению старой психофизической дихотомии. Другая модель рассматривает дисфункцию ЦНС не как ошибочную, указывающую на наличие периферических проблем, но как следствие и выражение нарушенного гомеостаза, где периферические стимулы играют более низкую и более произвольную роль как источник материала для более автономных центральных процессов. Во второй модели опыт телесного дистресса представляет собой более унитарный психофизический процесс или процесс на организменном уровне, который нелегко разделяется на физический и когнитивно-эмоциональный компоненты.
Принятие центральной роли за дисфункциональными процессами ЦНС объясняет, почему телесный дистресс развивается часто совместно с депрессией и тревогой, так как они являются синдромами патологических стрессовых реакций с эмоциональным содержанием, при которых также центральную роль играют дисфункциональные процессы в ЦНС.
В рамках классификации эта общность должна быть отражена, например, посредством избегания употребления термина «коморбидность» для совместного развития, которое эпидемиологически скорее является правилом, чем исключением. В качестве альтернативы дименсиональные модели, включающие тревогу, депрессию и телесный дистресс как три взаимосвязанных, но нетождественных дименсии, предлагают лучшую основу классификации [37]. Тем не менее для целей классификации существуют еще различия между двумя моделями типа ЦНС, кратко описанными выше. Первый косвенно подходит при учете клинически значимых необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов (т.е. расстройства телесных синдромов) под определением «психические расстройства», потому что предполагаемая патопсихофизиология является психологической (когнитивно-эмоциональные процессы, лежащие в основе сенсибилизации и амплификации).
Вторая модель подходит при предложении создания превосходящей по порядку пограничной категории для телесного дистресс-синдрома между «нормальной» соматической медициной и «нормальной» психологической медициной, так как эти организменные дисфункции одинаково далеки от обеих.
Такие размышления позволяют сделать несколько выводов: SSD, как новая концепция, признает страдания пациентов и таким образом (правильно) вносит субъективный компонент. Далее, требуя наличия телесных, а также психоповеденческих симптомов, он все еще разделяет телесную от психологической плоскости, но тем не менее прочно поддерживает биопсихосоциальную модель болезни. Диагноз SSD подразумевается категориальным (либо присутствует, либо нет); дименсиональные оценки предлагаются только «вполсилы». Его простое требование наличия телесных симптомов, не связанное с их объяснимостью, радикально антидвойственное, не дающее никаких утверждений об этиологии симптомов [21].
СФР представлены и в МКБ-102 и ее американском аналоге – DSM-53.
В то же время состав двух схожих диагностических групп в двух доминирующих международных классификациях неидентичен.
SSD – категория DSM-5 в значительной степени совпадает с описанием соматизированного расстройства, ипохондрии, болевого расстройства и недифференцированного СФР и характеризуется наличием соматических симптомов, которые приводят к развитию существенного дистресса либо значительному нарушению функционирования, а также чрезмерными мыслями, чувствами и психоповеденческими характеристиками в отношении этих симптомов. Для постановки диагноза SSD симптомы должны быть персистирующими (обычно не менее 6 мес).
Другим ключевым изменением критериев DSM-5 является то, что необъяснимые с медицинской точки зрения симптомы являлись ключевой особенностью многих расстройств в DSM-IV, для постановки диагноза SSD не требуется наличия соматических симптомов, необъяснимых с медицинской точки зрения. Другими словами, симптомы могут быть, а могут и не быть связаны с другим заболеванием. В критериях SSD дается предупреждение о том, что диагностика психического расстройства не основывается исключительно на том факте, что не может быть доказано наличие медицинской причины состояния. Кроме того, объяснимы или нет соматические симптомы с медицинской точки зрения, для диагноза SSD необходимо соответствие остальным критериям SSD.
С учетом того, что пациенты с SSD встречаются прежде всего в общей медицинской сети, а не в специализированных психиатрических учреждениях, обновленные критерии в DSM-5 разработаны таким образом, чтобы уточнить запутанные термины и сократить количество расстройств и подкатегорий и тем самым сделать критерии более пригодными для врачей непсихиатров.
Комплексная оценка требует признания того, что психические отклонения чаще отмечаются у пациентов с медицинскими проблемами. В то время как систематика DSM-IV была построена на базе концепции необъяснимых с медицинской точки зрения симптомов, в DSM-5 делается акцент на то, в какой степени мысли, чувства и поведение пациента по отношению к своим соматическим симптомам являются несоразмерными и завышенными. В комментариях к SSD указывается, что некоторые пациенты с физическими заболеваниями, такими как болезни сердца или рак, действительно испытывают несоразмерные и чрезмерные мысли, чувства и психоповеденческие симптомы, связанные с их болезнью, и потому могут квалифицироваться в рамках диагноза SSD. Это в свою очередь может позволить получить этим пациентам доступ к лечению.
В этом смысле разработчики DSM-5 проводят аналогию между SSD и депрессией; SSD может развиться в контексте серьезного соматического заболевания. Такое изменение в расстановке акцентов убирает разделение разума и тела, которое подразумевалось в DSM-IV, и призывает клиницистов проводить комплексную оценку с использованием клинического мышления, чтобы пациенты, которые страдают как от SSD, так и другого медицинского заболевания, могли получить необходимую им помощь [42].
Таким образом, SSD обладает наилучшей на сегодняшний день конструктивной и дескриптивной валидностью, так как отражает все аспекты современной биопсихосоциальной модели соматизации и выходит за рамки соматического симптома посредством включения психологических и поведенческих симптомов [21].
1 Для таких расстройств разработаны исследовательские критерии, используемые вне официальной диагностической системы МКБ-10 (например, Римские критерии СРК, критерии Центра по контролю за заболеваниями и их профилактике). Другие ФСС тоже часто упоминаются, хотя для большинства из них исследовательские диагностические критерии отсутствуют: множественная химическая чувствительность, головные боли напряжения, расстройство височно-нижнечелюстного сустава, неспецифические боли в грудной клетке, неязвенная диспепсия и многие другие.
2 В МКБ-10 кардионевроз классифицируется в рубрике «Соматоформная дисфункция вегетативной нервной системы (F45.3)» как F45.30 – соматоформная дисфункция вегетативной нервной системы сердца и сердечно-сосудистой системы. Соматоформная дисфункция вегетативной нервной системы – группа состояний, прежде объединяемых термином «органные неврозы». Диагностические критерии соматоформной дисфункции вегетативной нервной системы по МКБ-10 включают:
• симптомы вегетативного возбуждения (сердцебиение, потливость, тремор, покраснение) которые имеют хронический характер и причиняют беспокойство;
• наличие дополнительных субъективных симптомов, которые относятся к определенному органу или системе;
• озабоченность больного по поводу возможного серьезного, но, как правило, неопределенного заболевания этого органа или системы, причем повторные объяснения и разуверения врачей остаются бесплодными;
• данных за существенное структурное или функциональное расстройство данного органа или системы нет. Для диагностики должны соблюдаться все критерии.
3 В DSM-5 категория «соматоформные расстройства» заменена на «психические расстройства с преобладанием соматических симптомов и родственные им состояния», при этом внесены существенные изменения в критерии для исключения перекрывания между различными СФР и уточнения их границ. Внесенные изменения, по мнению авторов, лучше отражают сложные взаимосвязи между психическим и физическим здоровьем.
Сведения об авторе
Матюшенко Екатерина Николаевна – канд. мед. наук, врач-психиатр межклинического психосоматического отд-ния Клинического центра ФГАОУ ВО
«Первый МГМУ им. И.М.Сеченова». E-mail: mne-84@mail.ru
Ключевые слова: кардионевроз, синдром да Коста, функциональные нарушения сердечно-сосудистой системы, вазорегуляторная астения, боли в сердце некардиологического происхождения.
Для цитирования: Матюшенко Е.Н. Кардионевроз: современное состояние проблемы (обзор иностранной литературы). Часть 1. Психические расстройства в общей медицине. 2017; 3–4: 47–56.
Cardiac neurosis: modern state of the problem (review of foreign literature). Part 1
E.N.Matyushenko
I.M.Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation. 119991, Russian Federation, Moscow, ul. Trubetskaia, d. 8, str. 2
mne-84@mail.ru
Cardioneurosis as the most frequent variant of organ neurosis is a serious public health problem and is associated with limitations in daily activities, reduced quality of life, professional and social maladaptation, comparable to that in patients with coronary heart disease. The presence of cardioneurosis leads to increased health care costs due to frequent consultations and hospitalizations, referrals to emergency departments, inappropriate prescriptions of cardiac drugs, and repeated diagnostic procedures, including invasive ones. The review presents comprehensive assessment of currently available scientific data on cardioneurosis. The review includes description of historical perspective of this problem, current epidemiological data on cardioneurosis, description of typical manifestation and dynamics of this condition, clinical symptoms and their typology, definition of its nosological diagnosis. Special attention is paid to the comorbidity of cardioneurosis with mental disorders and somatic diseases and to their role in the persistence of cardioneurosis. The etiological and predisposing factors, including psychological factors such as neuroticism, hypochondriacal behavior, alexithymia and somatization related to noncardiac chest pain are discussed. The overview presents contemporary models and theories of development and persistence of cardioneurosis. The diagnostic scales used in clinical practice, aspects of differential diagnosis, as well as the main approaches to therapy and prognosis are provided.
Key words: cardioneurosis, Da Costa's syndrome, functional cardiovascular disease, neurocirculatory asthenia, non cardiac chest pain.
For citation: Matyushenko E.N. Cardiac neurosis: modern state of the problem (review of foreign literature). Part 1. Mental Disorders in General Medicine. 2017; 3–4: 47–56.
Введение
Кардионевроз – вариант «невроза органов» (термин введен G.Bergmann, 1932), клиническое описание которого было приведено J.Da Costa еще в 1871 г. [22]. Синонимический термин «вазорегуляторная астения» введен A.Holmgren (1957 г.) для определения состояния пациентов с жалобами на «сердечные симптомы» (сердцебиение, боль в области сердца), одышку, усталость и беспокойство при отсутствии клинических признаков болезни сердца [41].
Как показали популяционные исследования, боль в груди – один из наиболее распространенных симптомов: некардиальные боли в груди (non-cardiac chest pain – NCCP) определяются как рецидивирующая боль в груди, которая неотличима от ишемической боли в сердце, исключенной после соответствующего обследования. Исследования показали, что по крайней мере 33% населения однократно в течение жизни отмечали боль в груди [31]. Показатель распространенности этого феномена и учащенного сердцебиения составляет 20–40 и 11%, причем соответствующие жалобы являются самыми частыми причинами обращения к кардиологу. По данным норвежского исследования, 50–86% пациентов, обратившихся в амбулаторное кардиологическое отделение для первичной оценки боли в груди, не имели каких-нибудь доказательств наличия ишемической болезни сердца (ИБС), другого заболевания сердца или соматического заболевания, которое могло бы объяснить эти симптомы [23, 40, 52, 60].
До 89% пациентов с болью в груди в клинике внутренних болезней не соответствуют критериям «органического» диагноза [49]. Кроме того, более 50% новых обращений в кардиологические клиники по поводу болей в груди приходится на состояния, не связанные с ИБС или другими серьезными соматическими расстройствами [7, 34], а у 10–40% пациентов, направленных для проведения нагрузочного теста или коронарографии, результаты тестов отрицательные [2].
Еще более усложняет проблему тот факт, что даже пациенты с диагностированной ИБС могут отмечать жалобы на боли в груди неишемического происхождения [81].
Кардионевроз является серьезной проблемой здравоохранения и связан с ограничениями в повседневной активности, снижением качества жизни, профессиональной и социальной адаптации, сравнимой с таковой у пациентов с ИБС. Многие пациенты испытывают периодическую боль в груди, отмечают тревогу, беспокойство, озабоченность работой сердца, неудовлетворенность оказываемой им медицинской помощью. Кардионевроз приводит к увеличению расходов на здравоохранение за счет частых консультаций и госпитализаций, посещений отделения неотложной помощи, неадекватных назначений кардиологических препаратов и повторных диагностических исследований [51, 54, 83, 111].
Несмотря на благоприятный долгосрочный сердечно-сосудистый прогноз для выживания (99% сердечно-сосудистая выживаемость за 5 лет и 98% – за 10 лет) [Papanicolaou и соавт., 1986] и будущего риска заболеваний сердца, сходный с прогнозами для общей популяции, 50–80% пациентов с кардионеврозом продолжают страдать от боли в груди с развитием сопутствующей социальной и профессиональной инвалидизации [25].
Для кардионевроза характерен высокий уровень коморбидных психических расстройств. Так, в исследованиях на кардиологических выборках обнаружена высокая частота психических расстройств (25–50%), особенно панического расстройства [44]. В экспериментальном исследовании в скоровспомощном госпитале диагноз панического расстройства и/или депрессии был установлен 83% пациентов с некардиальной болью в грудной клетке или учащенным сердцебиением. При этом только 15% из этой группы предположение о психической патологии был высказано лечащим кардиологом [51]. В целом до 98% пациентов с паническим расстройством кардиологами не распознается [34].
Большинство пациентов с кардионеврозом выписывают из центров первой кардиологической помощи со следующими диагнозами: атипичная боль в груди, некардиологическое происхождение жалоб (NCCP), отсутствие нарушения сердечной деятельности, некардиальные боли в груди, необъяснимые с медицинской точки зрения боли в груди (unexplained chest pain) или синдром гипервентиляции [51].
Однако исследования показали, что 47% пациентов с некардиологической болью в груди по-прежнему продолжают испытывать боль в груди в течение последующих 5 мес после первичной оценки, а более 50% пациентов не уверены в отсутствии кардиологичеcкого заболевания [28].
Терминология
При рассмотрении проблемы кардионевроза важно учитывать различие между болезнью (illness) и заболеванием (disease), предложенное Eisenberg (1977 г.). Болезнь представляет собой реакцию пациента и его семьи на имеющиеся симптомы. В отличие от болезни заболевание – патофизиологический процесс, связанный с документируемыми физическими нарушениями или диагностированный врачом. Пациент может иметь заболевание без болезни и болезнь без заболевания. Так, пациент с соматоформным расстройством (СФР) считает, что он болен, несмотря на отсутствие признаков заболевания; или (если признаки заболевания присутствуют) реакция пациента преувеличена. Одной из таких реакций является аномальное поведение в болезни, выделенное Pilowsky (1987 г.), – «несоответствующее или недостаточное восприятие, оценка или действие в отношении собственного состояния здоровья» [1].
Термин «необъяснимые с медицинской точки зрения (физические) симптомы» приобрел популярность в последние годы среди врачей общей практики для описания телесных жалоб пациента при неясной этиологии.
Существует множество других терминов, которые сегодня используют для описания группы необъяснимых с медицинской точки зрения симптомов: СФР, «функциональное расстройство» или «функциональный соматический синдром» (ФСС), «телесный дистресс-синдром/расстройство» или «телесный стресс-синдром/расстройство», «психическое расстройство с преобладанием соматических симптомов», «психофизическое/психофизиологическое расстройство», «психосоматическое расстройство» и «заболевание, определяющееся симптомом/синдромом». Помимо этих категориальных терминов тенденция к развитию соматического дистресса в ответ на психологический стресс и обращениям за медицинской помощью относится к «соматизации» в дименсиональном виде, понимаемой как функция, которая может иметь разную степень выраженности [21].
 Необъяснимые с медицинской точки зрения симптомы, СФР и ФСС – три «диагноза», применяемые ранее для описания разных групп пациентов, которые в значительной степени перекрываются. Термин «необъяснимые с медицинской точки зрения симптомы» является самым широким и включает в себя в виде подгрупп СФР и ФСС. Эти подгруппы представлены в виде схемы на рис. 1.
Необъяснимые с медицинской точки зрения симптомы, СФР и ФСС – три «диагноза», применяемые ранее для описания разных групп пациентов, которые в значительной степени перекрываются. Термин «необъяснимые с медицинской точки зрения симптомы» является самым широким и включает в себя в виде подгрупп СФР и ФСС. Эти подгруппы представлены в виде схемы на рис. 1.Распространенность необъяснимых с медицинской точки зрения симптомов при оказании специализированной помощи в Нидерландах, Великобритании и Германии составляет среди впервые обратившихся амбулаторных пациентов 35–53%. При этом боли в груди и ощущение учащенного сердцебиения входят в число наиболее часто отмечаемых симптомов.
Такие симптомы часто возникают у пациентов с соматическими заболеваниями, но отмечаемые симптомы нельзя объяснить лишь за счет физической болезни. Примером таких симптомов являются некардиальные боли в груди у пациентов с болезнью сердца.
Термин ФСС определяет отдельные, хорошо известные медицинские синдромы (синдром раздраженного кишечника – СРК, фибромиалгии, хроническая усталость, боль височно-нижнечелюстного сустава, синдром множественной химической чувствительности, некардиологические боли в сердце). Эти диагнозы часто регистрируются в клинической практике, но поскольку их причина неясна, они, как правило, трактуются как необъяснимые с медицинской точки зрения синдромы. Эти синдромы часто встречаются как в первичной сети, так и в рамках специализированных клиник [21].
В исследовании, проведенном С.Nimnuan и соавт. (2001 г.) в семи клиниках (Великобритания), установлено преобладание «ожидаемых» синдромов для каждой клиники [63]. Например, в гастроэнтерологической клинике СРК отмечался у 25% пациентов, однако там были распространены также головные боли напряжения, боли в мышцах и суставах и «сердечная» боль в груди. Некардиологическая боль в груди – это не только один из наиболее частых симптомов, встречающийся в кардиологических клиниках и отделениях неотложной помощи, но и симптом, распространенный в большинстве других специализированных клиник [63].

СФР и функциональные соматические симптомы, включающие необъяснимые с медицинской точки зрения проявления, некоторыми авторами рассматриваются в качестве синонимов. Отчасти такое положение верно, так как недифференцированное СФР предполагает наличие в своей структуре одного или более стойких необъяснимых с медицинской точки зрения симптомов, которые приводят к нарушению качества жизни. Каждый из ФСС подходит под это описание. Однако в случае множественных соматических симптомов картина несколько иная. Только часть пациентов с ФСС отмечают множественные соматические симптомы. Так, например, выделяемый гастроэнтерологами СРК проявляется исключительно симптомами со стороны желудочно-кишечного тракта – ЖКТ (неосложненный СРК), в то время как у других пациентов отмечаются множественные «экстра-желудочно-кишечные» симптомы («осложненный» СРК или СРК с множественными симптомами). Это же положение верно в отношении других ФСС [38].
Таким образом, распространенные в населении необъяснимые с позиций медицины симптомы, отличающиеся постоянством и приводящие к дистрессу, диагностируются как СФР. ФСС также широко распространены, но только у некоторых пациентов с этими синдромами отмечаются и многочисленные соматические симптомы. Пациенты с функциональными соматическими симптомами описываются как имеющие «неосложненный единичный ФСС», тогда как те, кто имеет многочисленные соматические симптомы, рассматриваются как пациенты с «осложненными» ФСС [38]. Кроме того, в новой классификации «телесного дистресс-расстройства» у почти 1/2 пациентов ФСС классифицируется как «тяжелый, полиорганный тип телесного дистресс-синдрома», что противопоставляется одноорганному типу, который встречается гораздо чаще [32].
Термин ФСС не является фиксированным, общее мнение о включении в него определенных синдромов не сформулировано, хотя три синдрома всегда упоминаются в качестве прототипов ФСС: СРК (Международная классификация 10-го пересмотра – МКБ-10 – K58), фибромиалгия (МКБ-10 – М79.7) и синдром хронической усталости – СХУ (в МКБ-10 существует категория только для синдрома поствирусной усталости – G93.3). В то же время в категорию СХУ исследователи включают множество синдромов (см. таблицу)1.
В классификациях ФСС находятся вне раздела психических расстройств и кодируются в рубриках, отводимых для оценки поражения различных органов и систем органов, например в разделах по заболеваниям ЖКТ или скелетно-мышечной системы. Существует широко распространенное мнение о том, что нет четкой логики в наличии параллельной классификации определенных состояний, классифицируемых либо как СФР, либо как ФСС, и потому основной вопрос заключается в том, кто устанавливает диагноз, а не в том, что это за состояние, если пациент, например, отмечает хроническую распространенную боль и ему установлен диагноз «стойкое болевое СФР» или «фибромиалгия» [38].
Кроме того, существует распространенное мнение, что разделение ФСС на отдельные синдромы является проблематичным: во-первых, наблюдается перекрывание симптомов между различными ФСС; во-вторых, хотя есть случаи, когда пациенты отмечают только симптомы, принадлежащие одному ФСС (например, «неосложненный» СРК), многие другие отвечают критериям более одного ФСС; в-третьих, разные ФСС отвечают на одни и те же виды терапии – психотерапию, антидепрессанты и комбинированное лечение. В результате большинство исследователей убеждены в том, что отдельные ФСС – в первую очередь артефакты специализированной диагностики в системе здравоохранения.
После описания S.Freud тревожного невроза и выделения панического расстройства в отдельную категорию характерные симптомы тревоги стали считаться функциональными или «невротическими медицинскими состояниями». Диагностика и определение тревожных расстройств оказали большое влияние на диагностику и лечение симптомов, связанных с болью в груди [39].
Диагноз «соматизированное расстройство» берет свое начало в концепции истерии. Он был введен в DSM-III (Диагностическое и статистическое руководство по психическим расстройствам III издания) в 1980 г. в качестве рубрики в кластере СФР и основывался на результатах исследования M.Perley и S.Guze начала 1960-х годов [67]. На основании оценки симптомов 39 пациенток, госпитализированных в психиатрическое отделение с диагнозом «истерия», авторы этого исследования создали диагностические критерии для проявлений истерии, сопоставимых с синдромом Брике [67].
По результатам факторного анализа всех симптомов выделили 59 физических и психологических феноменов, распределенных по 10 группам: для соответствия диагнозу «синдром Брике» требовалось 25 симптомов из 9 групп. Это исследование было пионерским – одной из первых работ, проведенных с использованием факторного анализа для выявления кластеров симптомов. Вместе с тем, в связи с нерепрезентативностью выборки, оно имело серьезные ограничения. Соответственно, категория «соматизированное расстройство» была создана с учетом риска дублирования с другими психиатрическими диагнозами.
Диагностические критерии подверглись пересмотру и в DSM-IV и требуют наличия 3 симптомов из 4 групп (боль, желудочно-кишечные симптомы, симптомы со стороны сексуальной сферы и псевдоневрологические симптомы). Категория «соматоформное расстройство» была включена в МКБ-10 (1992 г.), но критерии МКБ-10 включают перечень отличных от DSM-IV симптомов и требуют другое количество симптомов по сравнению с соответствующими критериями DSM. Основа других диагнозов в рубрике «Соматоформные расстройства» в DSM и МКБ малопонятна. Для повышения чувствительности диагноза СФР J.Escobar и соавт. (1989 г.) [29] введен сокращенный индекс соматизации, согласно которому необходимо наличие 4 симптомов для мужчин и 6 – для женщин из 37 соматических симптомов, перечисленных в DSM-III, по сравнению с 12 и 14 симптомами, приводимыми в DSM-III для полного диагноза соматизированного расстройства.
K.Kroenke и соавт. (1997 г.) [50] был предложен диагноз «мультисоматоформное расстройство», определяемый как 3 или более необъяснимых с медицинской точки зрения симптомов из 15-симптомного контрольного списка при наличии как минимум 2-летнего периода соматизации.
Однако эти сокращенные версии имели одни и те же основные проблемы, как и оригинальные, а именно – количество симптомов является произвольным, а не эмпирическим. Кроме того, многие исследования опирались на предопределенный список симптомов, полученный из списка симптомов DSM-III и широко используемый диагностический инструментарий (Структурированный международный диагностический опросник – CIDI, диагностический опросник-перечень – DIS), предназначенный для изучения исключительно симптомов, включенных в список симптомов DSM-III. Это означает, что критерии, которые выходят за эти рамки, не были исследованы.
Проблемы современной классификации
Из-за проблем терминологии и систематики необъяснимых с медицинской точки зрения симптомов в современной классификации принят подход, важной ступенью которого стало включение позитивных психоповеденческих критериев [98, 72]. Недавно проведенное популяционное исследование выявило 10 (в двоичном коде) психоповеденческих переменных, которые позволяют выявлять тех пациентов с соматическими симптомами, которые нуждаются в оказании медицинской помощи и/или имеют признаки инвалидизации (например, избегание физической активности, смещение атрибуции соматического заболевания, концепция о себе как физически слабом и отчаяние по причине наличия соматических симптомов) [72].
Существуют также свидетельства того, что психологические симптомы могут являться предикторами течения заболевания и исхода лечения [98]. Акцентирование на психоповеденческих особенностях на этапе диагностики может также позже облегчить проведение терапии. С другой стороны, многие пациенты с этой патологией обращаются за помощью в учреждения первичной медицинской сети или специализированные соматические клиники, где оценка психоповеденческих характеристик может потребовать слишком много времени и специальных знаний. Что же является эмпирической основой положительных психоповеденческих дескрипторов?
1. Сфокусированное на теле внимание,телесное самонаблюдение
A.Barsky и соавт. (1990 г.) описан процесс «соматосенсорной амплификации» [5] – сосредоточение внимания на восприятии соматических ощущений, повышающее интенсивность восприятия. Более интенсивное соматическое восприятие, в свою очередь, увеличивает риск более негативных и катастрофизирующих интерпретаций. Теория Barsky была изначально основана на результатах шкалы самооценки соматосенсорной амплификации. В большинстве последующих исследований эта теория подтверждается тем, что «сканирование тела» более выражено у пациентов с соматизацией и ипохондрией. Процесс ментального сканирования тела описывает тенденцию к мысленной проверке разных частей тела и функций организма для решения о том, правильно ли они работают (например, проверка частей тела с целью поиска признаков рака; наблюдение за интенсивностью отмечаемых болевых симптомов). Кроме того, многие пациенты снижают свою социальную активность и другие внешние источники раздражения, что еще больше увеличивает интенсивность внутренних раздражителей (например, соматических симптомов) и поддерживает процесс сохранения этих жалоб. Тем не менее недавно проведенные исследования и обзоры о роли соматосенсорной амплификации в развитии и поддержании необъяснимых с медицинской точки зрения, соматоформных или функциональных симптомов принижают ее значение [98, 72]. И напротив, нейровизуализационные исследования подтверждают предположение о том, что фокусирование внимания способствует усилению восприятия соматических симптомов, в то время как отвлечение внимания снижает интенсивность восприятия [3]. Авторам удалось показать, что порог активации болевой матрицы в головном мозге ниже при условии, если объект пытается отвлечь свое внимание (в отличие от фокусирования внимания на болевых стимулах). Непрерывная концентрация внимания на соматических симптомах может привести к процессам нейросенсибилизации, которые усиливают процессы хронизации.
2. Преувеличенная интерпретация телесных симптомов
Преувеличенная интерпретация (катастрофизация) телесных симптомов – еще одна психоповеденческая особенность, которая частично входит в модель соматосенсорной амплификации Barsky. В исследованиях хронической боли выявлено, что у пациентов с высокой склонностью к катастрофизации соматических симптомов наблюдается повышенный риск хронизации. Поэтому катастрофизация является «желтым флагом» для сохранения симптомов, а также для обращения за медицинской помощью в последние 12 мес [72]. Несмотря на то, что катастрофизация не представляется необходимым условием для соматических жалоб, авторы последних обзоров пришли к выводу, что она представляет собой важную описательную характеристику СФР, а изменение таких убеждений связано с положительными результатами [98].
3. Я-концепция телесной немощи/слабости
Было показано, что пациенты с хроническими необъяснимыми с медицинской точки зрения симптомами отмечают негативное восприятие себя как слабых, не переносящих стрессов и каких-либо физических нагрузок. Это понятие не следует путать с катастрофизацией при интерпретации соматических ощущений.
В то время как последняя акцентирует внимание на эпизодах интерпретации текущей симптоматики, негативная Я-концепция – это черта, которая сохраняется с течением времени даже при отсутствии восприятия соматических симптомов. Поэтому она может считаться хроническим и непрерывным фактором риска. Повторный анализ ранее полученных данных показал, что отрицательная Я-концепция является одним из сильнейших предикторов неблагоприятного исхода в исследованиях по психологическим вмешательствам, но этот результат еще требует утверждения в продольных исследованиях. В популяционном исследовании самосознание телесной слабости независимо определяло тех носителей соматических симптомов, кто нуждался в медицинской помощи и/или был серьезно инвалидизирован [72].
4. Ожидание и память
Ожидание симптомов провоцирует состояние усиленного восприятия телесных жалоб, причем каждое из этих состояний приводит к активации очень схожих структур головного мозга [108]. Согласно модели ошибочного восприятия симптомов Брауна [13], наличие следов памяти о восприятии симптома может быть вызвано другими внешними и внутренними раздражителями. Эта провокация ошибочных восприятий более выражена у пациентов с необъяснимыми с медицинской точки зрения симптомами. Хотя изучение участия процессов памяти в развитии и персистенции соматических симптомов требует дальнейших исследований, это чрезвычайно интересный и актуальный подход.
5. Тревога о здоровье
Тревога о здоровье (также называемая тревогой о наличии заболевания) является центральным элементом ипохондрии. Однако даже при наличии необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов без ипохондрии у многих пациентов регистрируются повышенные баллы по тревоге о здоровье [98]. На основе популяционных данных о клинически значимых необъяснимых с медицинской точки зрения симптомах W.Rief и соавт. (2010 г.) предложили, что новая классификация должна включать руманиции о физических жалобах, беспокойство о здоровье и болезнях [72]. Но при этом наличие тревоги о здоровье не является обязательным условием, хотя она часто наблюдается у таких пациентов. Некоторые пациенты хорошо поддаются разубеждению, считают, что их симптомы не связаны с наличием опасного для жизни заболевания, но продолжают отмечать соматические жалобы.
6. Аномальное поведение в болезни
I. I.Pilowsky (1993 г.) предложил концепцию аномального поведения в болезни, согласно которой такое поведение является характерной особенностью пациентов с соматизацией и ипохондрией [68]. В нескольких исследованиях было показано, что обращаемость за медицинской помощью тесно связана с количеством соматических симптомов, отмечаемых пациентом. Поведение в болезни может быть весьма неоднородным. В то время как некоторые пациенты отмечают повышенную потребность в разуверении (например, повторное подтверждение диагноза), другие описывают необходимость в выполнении медицинских вмешательств (например, прием лекарств), а третьи – переносят симптомы на социальные связи и отмечают рост инвалидности. По-видимому, существует связь между необъяснимыми с медицинской точки зрения симптомами и аномальным или дисфункциональным поведением в болезни, но она сложна и недостаточно изучена [21].
7. Избегание физической активности и других стимулов, рассматриваемых в качестве провоцирующих симптомы
Снижение физической активности при наличии жалоб является одним из лучших предикторов хронических болевых симптомов. Однако избегание физической деятельности ограничено не только избеганием в целом, но может сосредоточиться и на каких-то определенных участках тела (синдромы неупотребления частей тела и т.д.). Модель «избегания боли» описывает, как избегание физической активности переходит в аспекты физической дезадаптации и облегчает восприятие соматических жалоб. В то время как некоторые пациенты при ипохондрии одержимы сбором информации по вопросам здоровья, другие полностью избегают каких-либо новостей о здоровье и болезни. Кроме того, многие пациенты с соматизацией и/или ипохондрией отмечают защитные ритуалы в виде «safety behavior». Они избегают не только деятельности, но и места, информации и социальных контактов, которые, как предполагается, могут вызывать симптомы [21].
8. Межличностные проблемы
Существует также важный межличностный аспект необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов, что особенно проявляется в удовлетворенности медицинским обслуживанием; многие отношения между врачом и пациентом описываются проблемными как со стороны врачей, так и пациентов. Пациенты с соматизацией, как правило, менее удовлетворены медицинской помощью по сравнению с пациентами с тяжелыми соматическими заболеваниями или аффективными расстройствами. Это недовольство приводит к дисфункциональному использованию ресурсов здравоохранения: частая смена врачей, прекращение лечения, сокрытие результатов предыдущих обследований. При этом предполагается наличие более глубоких нарушений развития личности, а не просто реактивных межличностных проблем [99].
Таким образом, существует набор определяющих черт, помогающих охарактеризовать эту группу пациентов, что может оказать огромную помощь в плане раннего выявления, а также планирования индивидуального подхода, ориентированного на изменение дисфункциональных мыслей и действий [21].
Психоповеденческие характеристики не следует путать с причинно-следственными факторами. Их этиологическая роль в процессе развития и сохранения симптоматики далеко не ясна: многие из перечисленных особенностей могут быть не только условиями для последующего появления симптомов, но и следствиями симптомов или предикторами неблагоприятного исхода.
Ранее применяемый в DSM-IV термин СФР имел определенные недостатки. Так, его использование подразумевало наличие психогенного происхождения состояния, поэтому было малоприемлемым для пациентов. Применяемый в настоящее время термин «психическое расстройство с преобладанием соматических симптомов» справедливо подчеркивает сложность вопроса, признавая, что состояние определяется соматическими симптомами, но существуют также и другие аспекты (такие как диспропорциональность страданий или психоповеденческие характеристики) [27]. Он имеет, впрочем, неопределенную стержневую концепцию, сомнительно широкое применение в разных культурах и не способствует мультидисциплинарному лечению. Кроме того, кажется странным называть что-либо симптомом и расстройством в одно и то же время. Тем не менее в DSM-V СФР переименовано в психическое расстройство с преобладанием соматических симптомов.
Термин «функциональные соматические расстройства/синдромы» удовлетворяет большинству критериев; он получил широкое признание, потому что является нейтральным по отношению к психическому или органическому происхождению [85]. Есть некоторая путаница в отношении его основной концепции, так как она может ссылаться на функциональные нарушения органов, подразумеваемые в телесных жалобах (в традиционном понимании), и на функциональные нарушения систем головного мозга, лежащих в основе опыта переживания симптома (предпочитаемая в настоящее время точка зрения) [21].
DSM-5 (как и DSM-IV) больше основано на феноменологическом, чем на этиологическом подходе. При подготовке этой классификации рассматривались два возможных варианта – сложное психическое расстройство с преобладанием соматических симптомов (Complex somatic symptom disorder – SSD) или телесный дистресс-синдром (Bodily distress syndrome – BDS).
BDS рассматривался как альтернатива. «Визитной карточкой» BDS является тот факт, что больные отмечают различные физические симптомы. Крупное диагностическое исследование на выборках разных медицинских специальностей обеспечило эмпирическую основу диагностических критериев BDS. Факторный анализ позволил выявить три кластера симптомов: сердечно-легочные, в том числе вегетативные симптомы, симптомы со стороны опорно-двигательного аппарата и ЖКТ.
В группу сердечно-легочных симптомов были включены: ощущение усиленного сердцебиения, прекардиальный дискомфорт, одышка, гипервентиляция, жар или холодный пот, дрожь, сухость во рту, вздутие в желудке, приливы или покраснение кожи.
Хотя симптомы могут быть сгруппированы в 3 кластера, латентный классовый анализ показал, что эти кластеры не позволяют разделить пациентов на отдельные группы, так как некоторые отмечали общие неспецифичные симптомы (усталость, головная боль, головокружение, трудности концентрации) во всех 3 кластерах. Однако латентный классовый анализ, включающий в себя 3 группы симптомов плюс группу из 5 дополнительных общих неспецифических симптомов, позволил построить клинико-диагностические критерии BDS, разделяющие пациентов на 3 класса: группа пациентов, не отмечающих телесных симптомов; группа пациентов с тяжелым, полиорганным типом телесного дистресса (распространенность 3,3%) и умеренный, моноорганный тип с наличием симптомов преимущественно из одной системы органов (распространенность 25,3%). Моноорганный тип телесного дистресса подразделяется на 4 подтипа: сердечно-легочные симптомы, симптомы со стороны ЖКТ, симптомы со стороны опорно-двигательного аппарата и общие симптомы.
Стоит отметить, что выделенные профили симптомов соотносятся с данными других исследований, использующих совершенно разные подходы, их структура была подтверждена и в популяционнном исследовании [33, 36]. Исходя из этого, выделение подтипов BDS представлялось достаточно надежным.
Таким образом, рассматриваемый в качестве альтернативы BDS включает некардиологическую боль в сердце и другие «необъяснимые» симптомы со стороны сердечно-сосудистой системы в качестве одного из ведущих кластеров. Однако выбор был сделан в пользу SSD, так как термин BDS не позволял дать комплексную характеристику данным нарушениям и не включал в себя психологический и поведенческий компоненты.
В своей статье под названием «Невероятная ненадежность психиатрической нозологии» K.Kendler и P.Zachar (2008 г.) как возможный выход из этой дилеммы обсуждают создание более расширенных диагностических классов более высокого порядка [47]. Эти конструкты более высокого порядка будут менее восприимчивы к каким-либо изменениям в диагностической системе или контекстно-зависимым изменениям проявления расстройства. Одна возможность для конструкта более высокого порядка основана на том, что перекрывание соматических, депрессивных и тревожных симптомов является скорее правилом, чем исключением. Учитывая этот факт, некоторые авторы выступали за создание дименсиональных моделей внутри спектра того, что часто называют расстройствами интернализации. Тогда как первые модели были сосредоточены только на тревоге и депрессии, новые модели включают также соматические симптомы или соматизацию в качестве одного из измерений. Они предлагают довольно большой общий фактор (в основном называемый негативной аффективностью) и специфические факторы дифференциации, например между депрессией и соматизацией [37].
Другая возможность для расширенного диагностического класса более высокого порядка может быть представлена «расстройствами на границе общей медицины–психиатрии». В принципе, этот конструкт остается проблематичным, поскольку он связан с дуалистической позицией психологических либо органических нарушений. Однако с прагматичной точки зрения он может служить полезной основополагающей категорией, в рамках которой суммированы все ФСС, СФР или психические расстройства с преобладанием соматических жалоб. И это оправдано тем фактом, что они не являются ни исключительно органическими, ни исключительно психическими расстройствами и имеют свои общие характеристики в рамках особенностей лечения (концентрация на телесных симптомах и в то же время субъективный опыт и поведение).
Психофизиологические модели кардионевроза
Важный концептуальный вопрос касается влияния на классификацию психофизиологических моделей опыта инвалидизирующих телесных симптомов. Хотя классификации DSM и МКБ постулируют свою атеоретичность и являются описательными, очевидно, что это утверждение представляет собой идеализацию и патофизиологические модели в значительной степени оказали влияние на классификацию.
Особенно наглядным примером является категория «вегетативные СФР», которая в силу своего названия включает дисфункции вегетативной нервной системы в качестве основы для жалоб со стороны сердца, дыхания, пищеварения и так далее, хотя на сегодняшний день нет убедительных доказательств, что такая дисфункция является актуальной. Другим примером является категория «конверсионные расстройства», что заведомо предполагает определенную, т.е. психогенную этиологию.
Телесные сигналы или ощущения являются частью повседневной жизни и необходимы для выживания человека. Человек может реагировать и на стрессовые жизненные события телесными ощущениями или симптомами (например, скелетно-мышечные боли или головная боль). Можно провести параллель между эмоциональными и телесными реакциями на стресс, и телесные симптомы следует рассматривать как прямую реакцию на стресс, а не что-то вторичное по отношению к эмоциям. Иногда они могут рассматриваться как телесный коррелят эмоций, например, когда кто-то реагирует на угрожающий стрессорный фактор дрожью, не испытывая при этом тревоги, но даже тогда они не являются соматизированными эмоциональными реакциями. Понимание телесных симптомов как менее зрелых реакций у людей, которые не могут выразить свои чувства, является устаревшим, и обычно телесные симптомы не представляют собой маскированную эмоциональную реакцию. Подобные телесные ощущения и реакции не включены и не должны быть включены в классификацию. Они являются симптомами (и, следовательно, потенциально объектами классификации), когда ощущения требуют медицинского вмешательства или становятся дискомфортными или интерпретируются пациентом или врачом как заболевание. Проблема в том, что в повседневной речи, а также медицинской практике симптомы и ощущения часто не различают – это может приводить к игнорированию симптомов телесных страданий у многих тяжело больных пациентов.
Толкование телесных симптомов как реакции на стресс не всегда вполне адекватно по двум причинам: во-первых, телесные симптомы очень часто происходят независимо от каких-либо очевидных возможных объяснений их как телесных коррелятов эмоций. Только в некоторых случаях дальнейшее течение и, в частности, психотерапевтическое лечение позже вскрывают информацию, сообщающую о вероятности того, что телесные симптомы выступали коррелятами эмоциональных реакций в угрожающей или другой конфликтной ситуации, изначально не осознаваясь в качестве таковых. Во-вторых, для поддержания этих симптомов многие стресс-независимые механизмы могут вступить в игру как на психосоциальном уровне (например, оперантное научение), так и на нейробиологическом (например, нейронная пластичность).
Так, в самом общем смысле слова феномен стойких телесных жалоб может быть описан как выражение нарушенного гомеостаза организма, будь то сугубо телесный тип эмоциональной реакции в смысле описанной A.Craig (2002 г.) боли в качестве гомеостатической эмоции или нарушение гомеостаза, индуцированное другими механизмами, лучше всего охарактеризованными на психологическом и нейробиологическом уровнях [20].
Из этого общего описания следует несколько важных моментов, которые имеют отношение к поиску как физиологической, так и психологической основы для классификации. Во-первых, патологические периферические раздражители не являются основной физиологической причиной стойких телесных жалоб, концептуализируемых как нарушенный гомеостаз. Такой вид «нормальной» центральной обработки «патологических» периферических процессов «подходит» для традиционных органических заболеваний, а не для необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов. Вместо этого, несомненно, в настоящее время наиболее очевидные физиологические дисфункции у пациентов с таким телесным дистрессом могут быть обнаружены в центральной нервной системе (ЦНС) с большим количеством доказательств функциональной и структурной нейровизуализации, поддерживающих эту точку зрения. Но (и об этом часто забывают) принятие центральной патопсихофизиологической роли ЦНС концептуально подходит для двух довольно разных и нелегко совместимых моделей: в настоящее время более популярная модель рассматривает дисфункцию ЦНС как измененную, дополненную обработку нормальных периферических раздражителей, по-разному называемую, например сенсибилизацией или амплификацией. Эта дополненная обработка концептуально близка психологическим описаниям нарушенного внимания, сосредоточения, размышлениям о телесных процессах и так далее, тем самым способствуя сохранению старой психофизической дихотомии. Другая модель рассматривает дисфункцию ЦНС не как ошибочную, указывающую на наличие периферических проблем, но как следствие и выражение нарушенного гомеостаза, где периферические стимулы играют более низкую и более произвольную роль как источник материала для более автономных центральных процессов. Во второй модели опыт телесного дистресса представляет собой более унитарный психофизический процесс или процесс на организменном уровне, который нелегко разделяется на физический и когнитивно-эмоциональный компоненты.
Принятие центральной роли за дисфункциональными процессами ЦНС объясняет, почему телесный дистресс развивается часто совместно с депрессией и тревогой, так как они являются синдромами патологических стрессовых реакций с эмоциональным содержанием, при которых также центральную роль играют дисфункциональные процессы в ЦНС.
В рамках классификации эта общность должна быть отражена, например, посредством избегания употребления термина «коморбидность» для совместного развития, которое эпидемиологически скорее является правилом, чем исключением. В качестве альтернативы дименсиональные модели, включающие тревогу, депрессию и телесный дистресс как три взаимосвязанных, но нетождественных дименсии, предлагают лучшую основу классификации [37]. Тем не менее для целей классификации существуют еще различия между двумя моделями типа ЦНС, кратко описанными выше. Первый косвенно подходит при учете клинически значимых необъяснимых с медицинской точки зрения соматоформных или функциональных симптомов (т.е. расстройства телесных синдромов) под определением «психические расстройства», потому что предполагаемая патопсихофизиология является психологической (когнитивно-эмоциональные процессы, лежащие в основе сенсибилизации и амплификации).
Вторая модель подходит при предложении создания превосходящей по порядку пограничной категории для телесного дистресс-синдрома между «нормальной» соматической медициной и «нормальной» психологической медициной, так как эти организменные дисфункции одинаково далеки от обеих.
Такие размышления позволяют сделать несколько выводов: SSD, как новая концепция, признает страдания пациентов и таким образом (правильно) вносит субъективный компонент. Далее, требуя наличия телесных, а также психоповеденческих симптомов, он все еще разделяет телесную от психологической плоскости, но тем не менее прочно поддерживает биопсихосоциальную модель болезни. Диагноз SSD подразумевается категориальным (либо присутствует, либо нет); дименсиональные оценки предлагаются только «вполсилы». Его простое требование наличия телесных симптомов, не связанное с их объяснимостью, радикально антидвойственное, не дающее никаких утверждений об этиологии симптомов [21].
СФР представлены и в МКБ-102 и ее американском аналоге – DSM-53.
В то же время состав двух схожих диагностических групп в двух доминирующих международных классификациях неидентичен.
SSD – категория DSM-5 в значительной степени совпадает с описанием соматизированного расстройства, ипохондрии, болевого расстройства и недифференцированного СФР и характеризуется наличием соматических симптомов, которые приводят к развитию существенного дистресса либо значительному нарушению функционирования, а также чрезмерными мыслями, чувствами и психоповеденческими характеристиками в отношении этих симптомов. Для постановки диагноза SSD симптомы должны быть персистирующими (обычно не менее 6 мес).
Другим ключевым изменением критериев DSM-5 является то, что необъяснимые с медицинской точки зрения симптомы являлись ключевой особенностью многих расстройств в DSM-IV, для постановки диагноза SSD не требуется наличия соматических симптомов, необъяснимых с медицинской точки зрения. Другими словами, симптомы могут быть, а могут и не быть связаны с другим заболеванием. В критериях SSD дается предупреждение о том, что диагностика психического расстройства не основывается исключительно на том факте, что не может быть доказано наличие медицинской причины состояния. Кроме того, объяснимы или нет соматические симптомы с медицинской точки зрения, для диагноза SSD необходимо соответствие остальным критериям SSD.
С учетом того, что пациенты с SSD встречаются прежде всего в общей медицинской сети, а не в специализированных психиатрических учреждениях, обновленные критерии в DSM-5 разработаны таким образом, чтобы уточнить запутанные термины и сократить количество расстройств и подкатегорий и тем самым сделать критерии более пригодными для врачей непсихиатров.
Комплексная оценка требует признания того, что психические отклонения чаще отмечаются у пациентов с медицинскими проблемами. В то время как систематика DSM-IV была построена на базе концепции необъяснимых с медицинской точки зрения симптомов, в DSM-5 делается акцент на то, в какой степени мысли, чувства и поведение пациента по отношению к своим соматическим симптомам являются несоразмерными и завышенными. В комментариях к SSD указывается, что некоторые пациенты с физическими заболеваниями, такими как болезни сердца или рак, действительно испытывают несоразмерные и чрезмерные мысли, чувства и психоповеденческие симптомы, связанные с их болезнью, и потому могут квалифицироваться в рамках диагноза SSD. Это в свою очередь может позволить получить этим пациентам доступ к лечению.
В этом смысле разработчики DSM-5 проводят аналогию между SSD и депрессией; SSD может развиться в контексте серьезного соматического заболевания. Такое изменение в расстановке акцентов убирает разделение разума и тела, которое подразумевалось в DSM-IV, и призывает клиницистов проводить комплексную оценку с использованием клинического мышления, чтобы пациенты, которые страдают как от SSD, так и другого медицинского заболевания, могли получить необходимую им помощь [42].
Таким образом, SSD обладает наилучшей на сегодняшний день конструктивной и дескриптивной валидностью, так как отражает все аспекты современной биопсихосоциальной модели соматизации и выходит за рамки соматического симптома посредством включения психологических и поведенческих симптомов [21].
1 Для таких расстройств разработаны исследовательские критерии, используемые вне официальной диагностической системы МКБ-10 (например, Римские критерии СРК, критерии Центра по контролю за заболеваниями и их профилактике). Другие ФСС тоже часто упоминаются, хотя для большинства из них исследовательские диагностические критерии отсутствуют: множественная химическая чувствительность, головные боли напряжения, расстройство височно-нижнечелюстного сустава, неспецифические боли в грудной клетке, неязвенная диспепсия и многие другие.
2 В МКБ-10 кардионевроз классифицируется в рубрике «Соматоформная дисфункция вегетативной нервной системы (F45.3)» как F45.30 – соматоформная дисфункция вегетативной нервной системы сердца и сердечно-сосудистой системы. Соматоформная дисфункция вегетативной нервной системы – группа состояний, прежде объединяемых термином «органные неврозы». Диагностические критерии соматоформной дисфункции вегетативной нервной системы по МКБ-10 включают:
• симптомы вегетативного возбуждения (сердцебиение, потливость, тремор, покраснение) которые имеют хронический характер и причиняют беспокойство;
• наличие дополнительных субъективных симптомов, которые относятся к определенному органу или системе;
• озабоченность больного по поводу возможного серьезного, но, как правило, неопределенного заболевания этого органа или системы, причем повторные объяснения и разуверения врачей остаются бесплодными;
• данных за существенное структурное или функциональное расстройство данного органа или системы нет. Для диагностики должны соблюдаться все критерии.
3 В DSM-5 категория «соматоформные расстройства» заменена на «психические расстройства с преобладанием соматических симптомов и родственные им состояния», при этом внесены существенные изменения в критерии для исключения перекрывания между различными СФР и уточнения их границ. Внесенные изменения, по мнению авторов, лучше отражают сложные взаимосвязи между психическим и физическим здоровьем.
Сведения об авторе
Матюшенко Екатерина Николаевна – канд. мед. наук, врач-психиатр межклинического психосоматического отд-ния Клинического центра ФГАОУ ВО
«Первый МГМУ им. И.М.Сеченова». E-mail: mne-84@mail.ru


