Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№02 2018
Дифференциальная диагностика психических расстройств в неврологической практике №02 2018
Номера страниц в выпуске:4-10
В работе представлены анализ психопатологических расстройств и их разграничение по профилям психической и неврологической патологии. В этом аспекте рассматриваются нейропсихиатрические проявления депрессий, псевдобульбарного аффекта, галлюцинаторно-бредовых, кататонических и деперсонализационных расстройств.
Ключевые слова: дифференциальная диагностика, психическое расстройство, неврология.
Для цитирования: Смулевич А.Б., Романов Д.В., Дамулин И.В. Дифференциальная диагностика психических расстройств в неврологической практике. Психические расстройства в общей медицине. 2018; 2: 4–10.
Ключевые слова: дифференциальная диагностика, психическое расстройство, неврология.
Для цитирования: Смулевич А.Б., Романов Д.В., Дамулин И.В. Дифференциальная диагностика психических расстройств в неврологической практике. Психические расстройства в общей медицине. 2018; 2: 4–10.
В работе представлены анализ психопатологических расстройств и их разграничение по профилям психической и неврологической патологии. В этом аспекте рассматриваются нейропсихиатрические проявления депрессий, псевдобульбарного аффекта, галлюцинаторно-бредовых, кататонических и деперсонализационных расстройств.
Ключевые слова: дифференциальная диагностика, психическое расстройство, неврология.
Для цитирования: Смулевич А.Б., Романов Д.В., Дамулин И.В. Дифференциальная диагностика психических расстройств в неврологической практике. Психические расстройства в общей медицине. 2018; 2: 4–10.
1Mental Health Research Centre. 115522, Russian Federation, Moscow, Kashirskoe sh., d. 34;
2I.M.Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation. 119991, Russian Federation, Moscow, ul. Trubetskaia, d. 8, str. 2absmulevich@list.ru
This study represents the analysis of psychopathological disorders and their distinction between psychiatric and neurological pathology profiles. Manifestations of depression, pseudobulbar affective disorder, hallucinatory-delusional, catatonic and depersonalization disorders are considered in this perspective.
Key words: differential diagnosis, mental disorders, neurology.
For citation: Smulevich A.B., Romanov D.V., Damulin I.V. Differential diagnosis of mental disorders in neurologic practice. Mental Disorders in General Medicine. 2018; 2: 4–10.
Распознавание психопатологических расстройств и их разграничение по профилям психической и неврологической патологии начинается с первой встречи с пациентом. Основываясь на оценке общего облика и поведенческих характеристиках, еще до проведения тщательного клинического и инструментального обследования врач имеет возможность наметить1 общее направление диагностического поиска. Такие связанные с патохарактерологической структурой личности проявления, как необычность и чудаковатость в манере одеваться, дистонность в отношениях с окружающими, потеря чувства такта и дистанции в общении с врачом, а также странности речи, неологизмы, стереотипные иноязычные обороты, парадоксальность суждений, позволяют предполагать наличие у пациента расстройств шизофренического спектра (А.Б.Смулевич и соавт., 2017; А.К.Мухорина, 2018). Признаки поведенческой дезингибиции – гиперактивность, импульсивность, тенденция к словесной и физической агрессии, сочетающиеся с эмоциональной неустойчивостью, внезапным взрывом патологического смеха и плача – могут свидетельствовать об изменениях, связанных с лобной дисфункцией, в частности у больных, перенесших черепно-мозговую травму – ЧМТ (D.Kaufman, H.Geyer, M.Milstein, 2017). Наличие таких визуально определяемых признаков, как маскообразность лица, замедленность и обедненность движений, согбенная поза («поза просителя»), а также тремора покоя (по типу «пересчета монет») может указывать на паркинсонизм.
В свою очередь, оромандибулярную дистонию – непроизвольные открывания рта, движения нижней челюсти, жевательные движения (симптом «кролика») – следует рассматривать в качестве весьма характерного для лекарственного паркинсонизма синдрома, в большинстве случаев обусловленного приемом нейролептиков (экстрапирамидные симптомы – нейролепсия). Появление несвойственных ранее признаков аберрантного, потенциально опасного для самого больного и окружающих поведения – гиперсексуальности, патологического пристрастия к азартным играм (гэмблинг), расточительства, переедания и других нарушений импульс-контроля – в целом ряде случаев (в 14% – D.Kaufman и соавт., 2017) выступает в качестве осложнения терапии леводопой и агонистами дофаминовых рецепторов при болезни Паркинсона (А.В.Никитина, Н.В.Федорова, 2013; L.Marsh, 2017). Гемипаретическая походка (снижение мышечной силы в ноге и повышенный мышечный тонус по спастическому типу) и поза Вернике–Манна (повышение тонуса в сгибателях руки и разгибателях ноги), а также иные (помимо гемипареза) двигательные (пирамидные) расстройства (повышение мышечного тонуса по спастическому типу, гиперрефлексия, положительные патологические пирамидные рефлексы, в частности рефлекс Бабинского), нередко сочетающиеся с центральным парезом черепных нервов – VII пары (сглаженность носогубной складки с одной стороны) и XII пары (девиация языка без признаков его атрофии и фасцикуляций), могут быть первыми обращающими на себя внимание признаками инсульта.
Психопатологические расстройства, выступающие в клиническом пространстве неврологической патологии, формируют ряд общих – при оценке с позиций транснозологической модели (Strauss G., Cohen S., 2017) – с психическими заболеваниями симптомокомплексов, включая депрессию, тревогу, апатию, астению, галлюцинаторно-бредовые, кататонические и другие синдромы.
Однако, как об этом свидетельствует целый ряд исследований (D.Jeste и соавт., 2006; K.Miyoshi и соавт., 2010), дименсиональная структура психических расстройств, коморбидных неврологическим заболеваниям, включает целый ряд психопатологических образований, отражающих нозологическую природу страдания – симптоматику, свойственную сосудистой, травматической, нейродегенеративной или нейроинфекционной патологии.
Выявление этих признаков и является основой (наряду с результатами параклинического обследования) разграничения психопатологических расстройств, манифестирующих при неврологических и психических заболеваниях.
Нейропсихиатрические симптомы/синдромы, дифференциально-диагностическая значимость которых обсуждается ниже, включают депрессию, псевдобульбарный аффект (аффективную лабильность, недержание аффекта), галлюцинаторно-бредовые, кататонические, деперсонализационные расстройства.
Депрессии, коморбидные неврологическим заболеваниям, как и аффективные расстройства в других областях соматической медицины, подразделяются на нозогенные, эндоформные и органические – обусловленные церебральным процессом2. Необходимо оговориться, что указанные механизмы формирования депрессий (нозогенный, когда подавленность, тревога, чувство безнадежности возникают в рамках психогенной реакции на совершившуюся соматическую катастрофу; эндоформный, чаще всего отражающий соучастие конституционального предрасположения к формированию аффективных фаз циркулярного круга; органический, когда интенсивность аффективных симптомокомплексов – тревожно-дисфорический аффект, апатия, астения, слезливость – коррелирует с тяжестью неврологических расстройств и локализацией поражения мозга), а гипотимические расстройства могут сосуществовать, формируя картину реакций деморализации и реакций горя, невротических и маскированных депрессий с феноменами циркулярной меланхолии и др.
Спектр неврологических заболеваний, провоцирующих возникновение депрессий, манифестация которых связана с необходимостью дифференциации с аффективной патологией эндогенного круга, достаточно широк (табл. 1).
 Распознавание депрессий, манифестирующих в пространстве неврологической патологии, в ряде случаев представляется трудной задачей. Аффективные расстройства могут маскироваться такими широко распространенными в неврологической практике симптомокомплексами, как боли и другие сенсорные расстройства, головокружения, обмороки, нарушения сна, явления астении, апатии и гипокинезии.
Распознавание депрессий, манифестирующих в пространстве неврологической патологии, в ряде случаев представляется трудной задачей. Аффективные расстройства могут маскироваться такими широко распространенными в неврологической практике симптомокомплексами, как боли и другие сенсорные расстройства, головокружения, обмороки, нарушения сна, явления астении, апатии и гипокинезии.
Большими трудностями могут сопровождаться попытки разграничения неврологической и аффективной (протекающей с преобладанием депрессивной моторной и идеаторной заторможенности) патологии при наличии у больных речевых расстройств (афазии, выраженной дизартрии). В этих случаях опорой для диагностики депрессии могут служить такие невербальные признаки гипотимии, как страдальческое, напряженное выражение лица, отказ от пищи, приема лекарств, нежелание контактировать с родными и медперсоналом (Н.Г.Катаева и соавт., 2008).
Актуальна проблема дифференциации часто встречающихся при неврологической патологии вне рамок депрессии амотивационных симптомов (абулии) и апатии. Так, апатия наблюдается у 40% лиц с болезнью Паркинсона, при том что лишь у 3/4 этих пациентов выявляется депрессия (S.Starkstein и соавт., 1992). У больных с инсультом апатия отмечается в 20% случаев, и лишь у 1/2 из них диагностируется депрессия (S.Starkstein и соавт., 1993). Имитировать депрессию может характерная для паркинсонизма диспросодия (нарушения интонационной окраски речи), сочетающаяся с замедленностью и обедненностью движений.
Трудности дифференциальной диагностики депрессии в неврологии также могут быть обусловлены особенностями аффективных расстройств в позднем возрасте (B.Fogel, 1996; Т.Г.Вознесенская, 2003), в частности такой особенностью клинической картины, как накопление тревожно-ипохондрических и дисфорических проявлений.
Еще более усложняется задача дифференциальной диагностики у пациентов с выраженными когнитивными нарушениями или спутанностью (D.Knopman и соавт., 1996; Т.Г.Вознесенская, 2000). В этом плане определенные трудности может представлять разграничение деменций разного генеза и депрессий. В первую очередь имеются в виду случаи, когда депрессия проявляется симптоматикой, имитирующей клинику деменции, и доминируют жалобы на снижение памяти, особенно на недавние события, замедленность мышления, а соответственно, и речи (C.Patterson, 1986; J.Haggerty и соавт., 1988; D.Price, 1996; H.Zapotoczky, 1998; W.Pryse-Phillips, L.-O.Wahlund, 1999; L.-O.Wahlund и соавт., 2002). Однако в отличие от деменций разного генеза, несмотря на жалобы на «провалы памяти» и выраженный субъективный дистресс в связи с ними, больные с аффективной патологией, как правило, довольно подробно излагают детали анамнеза заболевания и жизни, не обнаруживая объективных, прежде всего поведенческих, признаков, соответствующих тяжелой когнитивной дисфункции (R.Adams, M.Victor, 1989). Больных депрессией скорее отличает преобладание безучастности, пассивности, когда любое действие требует усилия, преодоления себя, а попытки «компенсировать» когнитивную несостоятельность отсутствуют, при устойчивой и часто полной утрате социальных контактов. Напротив, при истинной деменции преобладают отвлекаемость, озабоченность, достигающая степени суетливости («борьба» за выполнение действия) со стремлением возместить несостоятельность (например, забывчивость – заметками на память) при относительной сохранности социальных контактов.
При дифференциальной диагностике депрессивной псевдодеменции и когнитивных нарушений органической природы обращает на себя внимание своеобразие отношения больного к недостаточности интеллектуально-мнестических функций. Если депрессивный больной склонен признавать наличие у себя расстройств памяти и даже преувеличивать их тяжесть, обнаруживая критическое к ним отношение, то пациент с признаками деменции, например с болезнью Альцгеймера, как правило, некритичен либо даже склонен диссимулировать соответствующие расстройства.
Дифференциации депрессии и деменции способствует оценка динамики состояния. Аффективные нарушения с вовлечением когнитивной сферы, как правило, характеризуются острым/подострым дебютом – имеют более или менее очерченное начало, часто возникая в течение нескольких дней или нескольких недель (D.Price, 1996), в отличие от подспудно/постепенно нарастающих проявлений ослабоумливающего (например, нейродегенеративного) процесса, начинающегося настолько малозаметно, что попытки точно датировать его манифестацию чаще всего безуспешны. Кроме того, среди основных критериев отличия депрессивной псевдодеменции от истинных деменций закономерно выделяется обратимость когнитивных расстройств (параллельно редукции депрессивной симптоматики); C.Wells, 1979. Дифференциации обсуждаемых состояний может способствовать также оценка суточного ритма когнитивных расстройств: типичное ухудшение в утренние часы при депрессии и, напротив, усиление дисфункции в вечернее и ночное время при деменции (достигающей в ряде случаев степени спутанности – sun down syndrome; D.Bliwise, 1993).
При клиническом обследовании в неврологическом статусе у больных депрессивной псевдодеменцией крайне редко выявляются нарушения речи (характерные для деменции афатические нарушения разной степени выраженности) и зрительно-пространственных функций, диспраксия (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; L.-O.Wahlund и соавт., 2002), а при нейропсихологическом тестировании могут отмечаться значительные флюктуации выраженности когнитивных симптомов (D.Price, 1996; O.Devinsky и соавт., 1997). По данным параклинического исследования (компьютерная/магнитно-резонансная томография головного мозга) структурно-морфологических изменений обычно не выявляется (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; И.В.Дамулин, 2002; З.И.Кекелидзе, Н.Г.Незнанов, 2014).
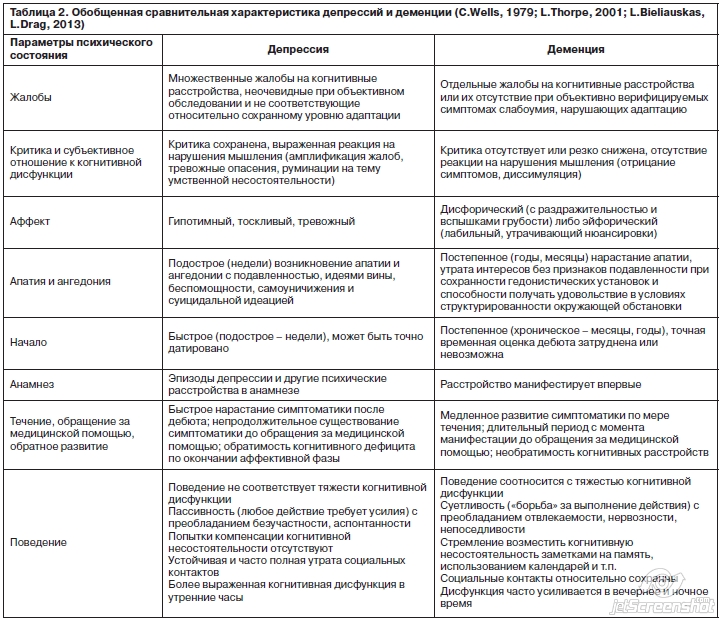
Психопатологические признаки, способствующие отграничению депрессий с явлениями псевдодеменции от истинной деменции, резюмированы в табл. 2.
Необходимо иметь в виду, что констатация депрессивной псевдодеменции оставляет широкое поле для диагностических сомнений и не позволяет надежно и полностью исключить нейродегенеративный/атрофический процесс. Результаты катамнестического наблюдения показывают, что состояние почти 1/2 (43%) больных (G.Alexopoulos и соавт., 1993) с явлениями депрессивной псевдодеменции в последующие 2–3 года, несмотря на обратное (по окончании депрессивной фазы) развитие аффективных и мнестико-интеллектуальных расстройств, завершается стойкой деменцией. Как это следует из ретроспективной оценки, такие состояния правильнее определять не как «депрессивную псевдодеменцию», а как «депрессию с явлениями обратимой деменции» (S.Koose, D.Devanand, 1999).
При некоторых органических поражениях центральной нервной системы (болезнь Паркинсона, болезнь Гентингтона, рассеянный склероз, опухоли лобных долей головного мозга) депрессия на начальных этапах патологического процесса может рассматриваться в качестве одного из ранних симптомов, маскирующих проявления основного заболевания. Так, при паркинсонизме аффективные расстройства в 12% случаев предшествуют манифестации двигательных проявлений (В.Л.Голубев, Я.И.Левин, А.М.Вейн, 1999). Нередко депрессия предшествует возникновению деменции при болезни Альцгеймера, также фактически представляет собой продромальный симптомокомплекс (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; G.Alexopoulos, 2003). При этом обращают на себя внимание рудиментарность и незавершенность аффективных проявлений (сниженное настроение, плаксивость, периодически возникающая тревожность, нарушения сна), интерпретируемых Н.Wieck (1959 г.) как «переходный синдром», на смену которому приходят органические симптомокомплексы и явления расстроенного сознания.
Депрессия часто отмечается у пациентов с сосудистой и первично-дегенеративной (болезнь Альцгеймера) деменцией. При этом наибольшие трудности для квалификации состояния и определения клинического прогноза возникают при сочетании проявлений обоих расстройств. В этих случаях речь может идти либо о медленно развивающейся сосудистой деменции, связанной с поражением мелких сосудов, либо о «фазно» манифестирующих обратимых симптомах деменции (фазный дефект – по аналогии с «транзиторными» негативными расстройствами при шизофрении в описании R.Tendon, 2013), психопатологические проявления которой на ранних (латентных) этапах ослабоумливающего процесса могут совмещаться с эпизодами депрессии (S.Koose, D.Devanand, 1999).
Ниже представлены значимые для дифференциальной диагностики признаки депрессии при сосудистой патологии центральной нервной системы (включая инсульт), болезни Паркинсона, ЧМТ, рассеянном склерозе, болезни Гентингтона.
Сосудистые депрессии, наблюдающиеся как при острых (инсульт, транзиторные ишемические атаки), так и при хронических нарушениях мозгового кровообращения (мультиинфарктное состояние, поражение мелких церебральных сосудов), встречаются в популяции с частотой 2–4%. При этом на долю сосудистых депрессий приходится около 1/2 всех депрессивных эпизодов позднего возраста (J.Park и соавт., 2015).
Наиболее характерными симптомами сосудистой депрессии считаются ангедония и анергия (W.Taylor и соавт., 2002; Т.Г.Вознесенская, 2009) со снижением или утратой интереса к профессиональной деятельности, семейным проблемам, социально-бытовой сфере, прежним увлечениям и хобби, снижением активности, жалобами на быструю утомляемость с поглощенностью занятиями, не требующими усилий (например, просмотром телевизора и т.п.).
Отличительной клинической характеристикой сосудистой депрессии является значительная выраженность когнитивных нарушений (G.Alexopoulos и соавт., 1997; Y.Sheline и соавт., 2010; J.Sneed, 2011) чаще всего в форме брадифрении – замедления темпа когнитивных процессов. Интеллектуальная деятельность требует все больше времени, и одновременно нарушается способность к сосредоточению, концентрации и поддержанию оптимального уровня внимания в течение необходимого времени. Отмечается также инертность мышления – наибольшие трудности вызывает необходимость быстрого переключения внимания с одного вида деятельности на другой (Н.Н.Яхно, В.В.Захаров, 2002; В.В.Захаров, 2014).
Для сосудистой депрессии также характерны обилие соматических и ипохондрических жалоб, однообразие и назойливость поведения – «жалующиеся», «ноющие» депрессии (Э.Я.Штернберг, 1983). В картине таких депрессий выявляются слезливость, головная боль, алгии другой локализации, головокружение, шум в ушах, повышенная утомляемость, истощаемость при интеллектуальных и физических нагрузках (G.Alexopoulos и соавт., 1997; В.В.Захаров, 2014). Среди признаков, способствующих распознаванию сосудистой природы депрессий, – стойкие нарушения сна, сопровождающиеся транзиторными онейрическими эпизодами, воспринимаемыми больными как кошмарные сновидения (В.Иванов, С.Тодосов, 1989).
Постинсультные депрессии выделяются среди сосудистых депрессий в отдельную группу не только в связи с их высокой частотой (встречаются у 30–70% пациентов, перенесших острое нарушение мозгового кровообращения; D.Wade и соавт., 1987; H.Lavretsky, A.Kumar, 2002), но прежде всего – в связи с тяжестью медицинских и социальных последствий (значительное влияние на прогноз; S.Everson, 1998). Постинсультная депрессия, с одной стороны, характеризуется симптоматикой, не зависящей от очага поражения, а с другой – проявлениями, ассоциированными с определенной локализацией повреждения ткани головного мозга.
Независимо от топики поражения наряду с гипотимией наблюдаются выраженная утомляемость, слабость, гиперестезия к звукам, сниженная способность к сосредоточению внимания, ранимость с повышенной чувствительностью в сфере межличностных отношений, элементы недержания аффекта, а также проявления когнитивной (93,8%) и соматической (63%) тревоги c ипохондрической фиксацией на состоянии организма3 (М.А.Савина, 2005; В.А.Концевой, А.В.Медведев, 2007; Н.Г.Катаева и соавт., 2008).
Полиморфизм клинических проявлений постинсультных депрессий обнаруживает зависимость от локализации инсульта. При поражении левой гемисферы ведущим проявлением депрессии у большинства больных (89,7%) является тревожно-тоскливый аффект. Чаще, чем при других локализациях инсульта, наблюдаются утрата интересов и способности получать удовольствие, идеи виновности, сниженная самооценка, поздняя инсомния, сниженный аппетит. При правополушарной локализации процесса ведущим аффектом выступают тревога и тоска. Тревожный аффект сочетается с фобическими симптомами (превалируют страх повторного инсульта, беспокойство за будущее свое и близких людей). Чаще, чем при других локализациях инсульта, депрессивные расстройства сочетаются с идеаторными ипохондрическими образованиями, адинамией и анергией, отмечается снижение мотивации к выздоровлению. При поражении ствола головного мозга превалирует депрессия с тревожными симптомами (89%) и когнитивными ипохондрическими образованиями (16,4%), патологическими телесными сенсациями сенестопатического характера (Н.А.Корнетов).
Депрессии при паркинсонизме и болезни Паркинсона наблюдаются у 30% рассматриваемого контингента пациентов (DSM-5). Выраженность аффективных расстройств варьирует от субсиндромальных депрессий – стертые, маскированные соматоформной симптоматикой проявления гипотимии (J.Reijinders, 2008) – до большого депрессивного эпизода – тоска с чувством безнадежности, пессимистической оценкой будущего, идеями малоценности (A.Rosenblatt, Y.Leroi, 2000).
Среди наиболее частых клинических проявлений: подавленность, дисфория, раздражительность, тревога. Характерны и такие общие для депрессий и болезни Паркинсона симптомы, как апатия и расстройства сна (O.Tusceher, L.Tebartz van Elst, 2012), а также выраженные явления моторной и идеаторной заторможенности (T.Pincus и соавт., 2009).
В ряду аффективных расстройств при паркинсонизме описываются также нарушения астенического полюса – жалобы на общую слабость, утомляемость, отсутствие сил (В.Л.Голубев, 1998). Могут отмечаться расстройства депрессивно-ипохондрического, тревожно-тоскливого круга – генерализованная тревога, панические атаки, социофобии.
Для депрессии при болезни Паркинсона характерно «двухфазное распределение» (P.Frisina и соавт., 2008; Н.Н.Яхно, М.Р.Нодель, 2013): проявления гипотимии чаще отмечаются в дебюте заболевания, предшествуя манифестации моторных нарушений, а также на отдаленных его этапах.
В качестве уникального признака, способствующего распознаванию депрессий, свойственных болезни Паркинсона, выступает феномен «включения-выключения» (on-off) – изменение выраженности аффективных и двигательных расстройств в зависимости от приема антипаркинсонических препаратов. В фазе «выключения» (уменьшение дофаминергического влияния на двигательные функции) актуализируется чувство тоски, нарастают дисфория, тревога, ажитация (L.Marsh, 2017).
Депрессии при ЧМТ наблюдаются у 25–50% больных (D.Kaufman, H.Geyer, M.Milstein, 2017); возникают в различные сроки: иногда в остром периоде, но чаще на отдаленных этапах (персистируют на протяжении 10–12 лет после ЧМТ – D.Hoofien и соавт., 2001), при явлениях посттравматической энцефалопатии. Среди аффективных симптомокомплексов превалируют дисфорические депрессии – тоскливо-злобный аффект, недовольство, сочетающиеся с органической истощаемостью, слезливостью, расстройствами сна (М.О.Гуревич, 1948). Наряду с этим наблюдаются тоскливые, тревожные, а также апатические (вялость, безразличие, безучастность) депрессии (Т.А.Доброхотова и соавт., 2006).
Среди отличительных свойств депрессий, манифестирующих в связи с ЧМТ, – остро возникающие и персистирующие суицидальные идеи и соответственно – повышенный риск суицидальных попыток, нередко завершающихся смертельным исходом. Приблизительно 1% пациентов с ЧМТ (за 15-летний период с момента травмы) совершают суицид, что значительно превышает показатели суицидального риска в популяции (S.Mensah, M.Kerr, 2012).
Дифференциация с аффективными расстройствами эндогенного круга проводится с учетом атипии клинических проявлений депрессий при ЧМТ. В отличие от денотата, свойственного циркулярной меланхолии, содержательный комплекс депрессий при ЧМТ лишен идей малоценности и самообвинения; вектор вины чаще всего направлен на окружающих. Вместе с тем обращает на себя внимание выраженность таких общих для депрессий и посттравматической энцефалопатии симптомов, как резкое снижение побуждений к любому виду деятельности, ангедония, дисмнестические расстройства, расстройства концентрации внимания (D.Kaufman и соавт., 2017). Возможность утвердиться в диагнозе обусловленного ЧМТ аффективного расстройства возникает при наличии коморбидных депрессии психопатоподобных изменений, свойственных посттравматической энцефалопатии (раздражительность, эксплозивные реакции с вербальной и физической агрессией), а также расстройств влечений (импульсивные поступки, сексуальные девиации, алкоголизм, злоупотребление психоактивными веществами).
Рассеянный склероз. Распространенность депрессии на момент обследования среди больных рассеянным склерозом составляет 15–30%, а в течение жизни достигает 40–60% (E.Caine, S.Schwid, 2002).
По клинической структуре аффективные нарушения соответствуют эндоформным депрессиям (суточные ритмы, идеи вины, выраженная ажитация). Однако в качестве наиболее значимого симптома депрессии, ассоциированного с рассеянным склерозом, рассматривается прогрессирующая астения, которая почти всегда препятствует активности пациента (M.Maj и соавт., 2010).
Особого внимания заслуживает повышенный суицидальный риск, превышающий таковой в общей популяции в 7,5 раза (R.Siegert, D.Abernathy, 2005). Частота суицидальных идей среди больных рассеянным склерозом достигает 30%, а 6–12% пациентов с данным неврологическим заболеванием совершают суицидальные попытки. Соответственно, суицид находится на третьем месте среди причин смерти больных рассеянным склерозом (A.Sadovnick и соавт., 1991).
Депрессии при болезни Гентингтона наблюдаются с частотой 30–40% (A.Rosenblatt, 2007). Аффективные нарушения чаще всего протекают с преобладанием тоскливо-дисфорической симптоматики. Клиническая структура депрессии может усложняться за счет типичных патохарактерологических изменений, свойственных болезни Гентингтона: раздражительность, подозрительность, расторможенность, возбудимость с девиациями, достигающими степени антисоциального поведения. Соответствующие поведенческие расстройства предшествуют манифестации неврологических нарушений приблизительно в 1/3 случаев.
Гипотимические расстройства наблюдаются преимущественно на начальных этапах заболевания; в последующем, по мере прогрессирования неврологического дефицита, наблюдается смена аффекта, сопровождающаяся нарастанием безразличия и эйфории. Клинически выраженные мании встречаются при болезни Гентингтона в 2% случаев. Суицидальный риск при депрессиях, коморбидных болезни Гентингтона, в сопоставлении с общей популяцией повышен в 4–6 раз (L.Di Maio и соавт., 1993, a и b; B.O'Shea, 1997).
Псевдобульбарный аффект выступает в форме внезапных вспышек эмоциональной лабильности (недержание аффекта, патологический плач/смех), не поддающихся произвольному контролю, возникающих в ситуациях либо нейтральных, либо конгруэнтных или неконгруэнтных аффекту. Проявления патологической слезливости (насильственный плач), не являющиеся признаком гипотимии, необходимо дифференцировать от депрессии или реакции горя.
Псевдобульбарный аффект наблюдается при двустороннем поражении белого вещества полушарий головного мозга (поздние стадии рассеянного склероза, повторные инсульты).
Сведения об авторах
Смулевич Анатолий Болеславович – акад. РАН, д-р мед. наук, проф., зав. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ, зав. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М.Сеченова»
Романов Дмитрий Владимирович – д-р мед. наук, проф. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им.И.М.Сеченова», вед. науч. сотр. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ
Дамулин Игорь Владимирович – д-р мед. наук, проф. каф. нервных болезней и нейрохирургии лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М.Сеченова»
Ключевые слова: дифференциальная диагностика, психическое расстройство, неврология.
Для цитирования: Смулевич А.Б., Романов Д.В., Дамулин И.В. Дифференциальная диагностика психических расстройств в неврологической практике. Психические расстройства в общей медицине. 2018; 2: 4–10.
Differential diagnosis of mental disorders in neurologic practice
A.B.Smulevich1,2, D.V.Romanov1,2, I.V.Damulin21Mental Health Research Centre. 115522, Russian Federation, Moscow, Kashirskoe sh., d. 34;
2I.M.Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation. 119991, Russian Federation, Moscow, ul. Trubetskaia, d. 8, str. 2absmulevich@list.ru
This study represents the analysis of psychopathological disorders and their distinction between psychiatric and neurological pathology profiles. Manifestations of depression, pseudobulbar affective disorder, hallucinatory-delusional, catatonic and depersonalization disorders are considered in this perspective.
Key words: differential diagnosis, mental disorders, neurology.
For citation: Smulevich A.B., Romanov D.V., Damulin I.V. Differential diagnosis of mental disorders in neurologic practice. Mental Disorders in General Medicine. 2018; 2: 4–10.
Распознавание психопатологических расстройств и их разграничение по профилям психической и неврологической патологии начинается с первой встречи с пациентом. Основываясь на оценке общего облика и поведенческих характеристиках, еще до проведения тщательного клинического и инструментального обследования врач имеет возможность наметить1 общее направление диагностического поиска. Такие связанные с патохарактерологической структурой личности проявления, как необычность и чудаковатость в манере одеваться, дистонность в отношениях с окружающими, потеря чувства такта и дистанции в общении с врачом, а также странности речи, неологизмы, стереотипные иноязычные обороты, парадоксальность суждений, позволяют предполагать наличие у пациента расстройств шизофренического спектра (А.Б.Смулевич и соавт., 2017; А.К.Мухорина, 2018). Признаки поведенческой дезингибиции – гиперактивность, импульсивность, тенденция к словесной и физической агрессии, сочетающиеся с эмоциональной неустойчивостью, внезапным взрывом патологического смеха и плача – могут свидетельствовать об изменениях, связанных с лобной дисфункцией, в частности у больных, перенесших черепно-мозговую травму – ЧМТ (D.Kaufman, H.Geyer, M.Milstein, 2017). Наличие таких визуально определяемых признаков, как маскообразность лица, замедленность и обедненность движений, согбенная поза («поза просителя»), а также тремора покоя (по типу «пересчета монет») может указывать на паркинсонизм.
В свою очередь, оромандибулярную дистонию – непроизвольные открывания рта, движения нижней челюсти, жевательные движения (симптом «кролика») – следует рассматривать в качестве весьма характерного для лекарственного паркинсонизма синдрома, в большинстве случаев обусловленного приемом нейролептиков (экстрапирамидные симптомы – нейролепсия). Появление несвойственных ранее признаков аберрантного, потенциально опасного для самого больного и окружающих поведения – гиперсексуальности, патологического пристрастия к азартным играм (гэмблинг), расточительства, переедания и других нарушений импульс-контроля – в целом ряде случаев (в 14% – D.Kaufman и соавт., 2017) выступает в качестве осложнения терапии леводопой и агонистами дофаминовых рецепторов при болезни Паркинсона (А.В.Никитина, Н.В.Федорова, 2013; L.Marsh, 2017). Гемипаретическая походка (снижение мышечной силы в ноге и повышенный мышечный тонус по спастическому типу) и поза Вернике–Манна (повышение тонуса в сгибателях руки и разгибателях ноги), а также иные (помимо гемипареза) двигательные (пирамидные) расстройства (повышение мышечного тонуса по спастическому типу, гиперрефлексия, положительные патологические пирамидные рефлексы, в частности рефлекс Бабинского), нередко сочетающиеся с центральным парезом черепных нервов – VII пары (сглаженность носогубной складки с одной стороны) и XII пары (девиация языка без признаков его атрофии и фасцикуляций), могут быть первыми обращающими на себя внимание признаками инсульта.
Психопатологические расстройства, выступающие в клиническом пространстве неврологической патологии, формируют ряд общих – при оценке с позиций транснозологической модели (Strauss G., Cohen S., 2017) – с психическими заболеваниями симптомокомплексов, включая депрессию, тревогу, апатию, астению, галлюцинаторно-бредовые, кататонические и другие синдромы.
Однако, как об этом свидетельствует целый ряд исследований (D.Jeste и соавт., 2006; K.Miyoshi и соавт., 2010), дименсиональная структура психических расстройств, коморбидных неврологическим заболеваниям, включает целый ряд психопатологических образований, отражающих нозологическую природу страдания – симптоматику, свойственную сосудистой, травматической, нейродегенеративной или нейроинфекционной патологии.
Выявление этих признаков и является основой (наряду с результатами параклинического обследования) разграничения психопатологических расстройств, манифестирующих при неврологических и психических заболеваниях.
Нейропсихиатрические симптомы/синдромы, дифференциально-диагностическая значимость которых обсуждается ниже, включают депрессию, псевдобульбарный аффект (аффективную лабильность, недержание аффекта), галлюцинаторно-бредовые, кататонические, деперсонализационные расстройства.
Депрессии, коморбидные неврологическим заболеваниям, как и аффективные расстройства в других областях соматической медицины, подразделяются на нозогенные, эндоформные и органические – обусловленные церебральным процессом2. Необходимо оговориться, что указанные механизмы формирования депрессий (нозогенный, когда подавленность, тревога, чувство безнадежности возникают в рамках психогенной реакции на совершившуюся соматическую катастрофу; эндоформный, чаще всего отражающий соучастие конституционального предрасположения к формированию аффективных фаз циркулярного круга; органический, когда интенсивность аффективных симптомокомплексов – тревожно-дисфорический аффект, апатия, астения, слезливость – коррелирует с тяжестью неврологических расстройств и локализацией поражения мозга), а гипотимические расстройства могут сосуществовать, формируя картину реакций деморализации и реакций горя, невротических и маскированных депрессий с феноменами циркулярной меланхолии и др.
Спектр неврологических заболеваний, провоцирующих возникновение депрессий, манифестация которых связана с необходимостью дифференциации с аффективной патологией эндогенного круга, достаточно широк (табл. 1).
 Распознавание депрессий, манифестирующих в пространстве неврологической патологии, в ряде случаев представляется трудной задачей. Аффективные расстройства могут маскироваться такими широко распространенными в неврологической практике симптомокомплексами, как боли и другие сенсорные расстройства, головокружения, обмороки, нарушения сна, явления астении, апатии и гипокинезии.
Распознавание депрессий, манифестирующих в пространстве неврологической патологии, в ряде случаев представляется трудной задачей. Аффективные расстройства могут маскироваться такими широко распространенными в неврологической практике симптомокомплексами, как боли и другие сенсорные расстройства, головокружения, обмороки, нарушения сна, явления астении, апатии и гипокинезии.Большими трудностями могут сопровождаться попытки разграничения неврологической и аффективной (протекающей с преобладанием депрессивной моторной и идеаторной заторможенности) патологии при наличии у больных речевых расстройств (афазии, выраженной дизартрии). В этих случаях опорой для диагностики депрессии могут служить такие невербальные признаки гипотимии, как страдальческое, напряженное выражение лица, отказ от пищи, приема лекарств, нежелание контактировать с родными и медперсоналом (Н.Г.Катаева и соавт., 2008).
Актуальна проблема дифференциации часто встречающихся при неврологической патологии вне рамок депрессии амотивационных симптомов (абулии) и апатии. Так, апатия наблюдается у 40% лиц с болезнью Паркинсона, при том что лишь у 3/4 этих пациентов выявляется депрессия (S.Starkstein и соавт., 1992). У больных с инсультом апатия отмечается в 20% случаев, и лишь у 1/2 из них диагностируется депрессия (S.Starkstein и соавт., 1993). Имитировать депрессию может характерная для паркинсонизма диспросодия (нарушения интонационной окраски речи), сочетающаяся с замедленностью и обедненностью движений.
Трудности дифференциальной диагностики депрессии в неврологии также могут быть обусловлены особенностями аффективных расстройств в позднем возрасте (B.Fogel, 1996; Т.Г.Вознесенская, 2003), в частности такой особенностью клинической картины, как накопление тревожно-ипохондрических и дисфорических проявлений.
Еще более усложняется задача дифференциальной диагностики у пациентов с выраженными когнитивными нарушениями или спутанностью (D.Knopman и соавт., 1996; Т.Г.Вознесенская, 2000). В этом плане определенные трудности может представлять разграничение деменций разного генеза и депрессий. В первую очередь имеются в виду случаи, когда депрессия проявляется симптоматикой, имитирующей клинику деменции, и доминируют жалобы на снижение памяти, особенно на недавние события, замедленность мышления, а соответственно, и речи (C.Patterson, 1986; J.Haggerty и соавт., 1988; D.Price, 1996; H.Zapotoczky, 1998; W.Pryse-Phillips, L.-O.Wahlund, 1999; L.-O.Wahlund и соавт., 2002). Однако в отличие от деменций разного генеза, несмотря на жалобы на «провалы памяти» и выраженный субъективный дистресс в связи с ними, больные с аффективной патологией, как правило, довольно подробно излагают детали анамнеза заболевания и жизни, не обнаруживая объективных, прежде всего поведенческих, признаков, соответствующих тяжелой когнитивной дисфункции (R.Adams, M.Victor, 1989). Больных депрессией скорее отличает преобладание безучастности, пассивности, когда любое действие требует усилия, преодоления себя, а попытки «компенсировать» когнитивную несостоятельность отсутствуют, при устойчивой и часто полной утрате социальных контактов. Напротив, при истинной деменции преобладают отвлекаемость, озабоченность, достигающая степени суетливости («борьба» за выполнение действия) со стремлением возместить несостоятельность (например, забывчивость – заметками на память) при относительной сохранности социальных контактов.
При дифференциальной диагностике депрессивной псевдодеменции и когнитивных нарушений органической природы обращает на себя внимание своеобразие отношения больного к недостаточности интеллектуально-мнестических функций. Если депрессивный больной склонен признавать наличие у себя расстройств памяти и даже преувеличивать их тяжесть, обнаруживая критическое к ним отношение, то пациент с признаками деменции, например с болезнью Альцгеймера, как правило, некритичен либо даже склонен диссимулировать соответствующие расстройства.
Дифференциации депрессии и деменции способствует оценка динамики состояния. Аффективные нарушения с вовлечением когнитивной сферы, как правило, характеризуются острым/подострым дебютом – имеют более или менее очерченное начало, часто возникая в течение нескольких дней или нескольких недель (D.Price, 1996), в отличие от подспудно/постепенно нарастающих проявлений ослабоумливающего (например, нейродегенеративного) процесса, начинающегося настолько малозаметно, что попытки точно датировать его манифестацию чаще всего безуспешны. Кроме того, среди основных критериев отличия депрессивной псевдодеменции от истинных деменций закономерно выделяется обратимость когнитивных расстройств (параллельно редукции депрессивной симптоматики); C.Wells, 1979. Дифференциации обсуждаемых состояний может способствовать также оценка суточного ритма когнитивных расстройств: типичное ухудшение в утренние часы при депрессии и, напротив, усиление дисфункции в вечернее и ночное время при деменции (достигающей в ряде случаев степени спутанности – sun down syndrome; D.Bliwise, 1993).
При клиническом обследовании в неврологическом статусе у больных депрессивной псевдодеменцией крайне редко выявляются нарушения речи (характерные для деменции афатические нарушения разной степени выраженности) и зрительно-пространственных функций, диспраксия (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; L.-O.Wahlund и соавт., 2002), а при нейропсихологическом тестировании могут отмечаться значительные флюктуации выраженности когнитивных симптомов (D.Price, 1996; O.Devinsky и соавт., 1997). По данным параклинического исследования (компьютерная/магнитно-резонансная томография головного мозга) структурно-морфологических изменений обычно не выявляется (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; И.В.Дамулин, 2002; З.И.Кекелидзе, Н.Г.Незнанов, 2014).
Психопатологические признаки, способствующие отграничению депрессий с явлениями псевдодеменции от истинной деменции, резюмированы в табл. 2.
Необходимо иметь в виду, что констатация депрессивной псевдодеменции оставляет широкое поле для диагностических сомнений и не позволяет надежно и полностью исключить нейродегенеративный/атрофический процесс. Результаты катамнестического наблюдения показывают, что состояние почти 1/2 (43%) больных (G.Alexopoulos и соавт., 1993) с явлениями депрессивной псевдодеменции в последующие 2–3 года, несмотря на обратное (по окончании депрессивной фазы) развитие аффективных и мнестико-интеллектуальных расстройств, завершается стойкой деменцией. Как это следует из ретроспективной оценки, такие состояния правильнее определять не как «депрессивную псевдодеменцию», а как «депрессию с явлениями обратимой деменции» (S.Koose, D.Devanand, 1999).

При некоторых органических поражениях центральной нервной системы (болезнь Паркинсона, болезнь Гентингтона, рассеянный склероз, опухоли лобных долей головного мозга) депрессия на начальных этапах патологического процесса может рассматриваться в качестве одного из ранних симптомов, маскирующих проявления основного заболевания. Так, при паркинсонизме аффективные расстройства в 12% случаев предшествуют манифестации двигательных проявлений (В.Л.Голубев, Я.И.Левин, А.М.Вейн, 1999). Нередко депрессия предшествует возникновению деменции при болезни Альцгеймера, также фактически представляет собой продромальный симптомокомплекс (D.Price, 1996; W.Pryse-Phillips, L.-O.Wahlund, 1999; G.Alexopoulos, 2003). При этом обращают на себя внимание рудиментарность и незавершенность аффективных проявлений (сниженное настроение, плаксивость, периодически возникающая тревожность, нарушения сна), интерпретируемых Н.Wieck (1959 г.) как «переходный синдром», на смену которому приходят органические симптомокомплексы и явления расстроенного сознания.
Депрессия часто отмечается у пациентов с сосудистой и первично-дегенеративной (болезнь Альцгеймера) деменцией. При этом наибольшие трудности для квалификации состояния и определения клинического прогноза возникают при сочетании проявлений обоих расстройств. В этих случаях речь может идти либо о медленно развивающейся сосудистой деменции, связанной с поражением мелких сосудов, либо о «фазно» манифестирующих обратимых симптомах деменции (фазный дефект – по аналогии с «транзиторными» негативными расстройствами при шизофрении в описании R.Tendon, 2013), психопатологические проявления которой на ранних (латентных) этапах ослабоумливающего процесса могут совмещаться с эпизодами депрессии (S.Koose, D.Devanand, 1999).
Ниже представлены значимые для дифференциальной диагностики признаки депрессии при сосудистой патологии центральной нервной системы (включая инсульт), болезни Паркинсона, ЧМТ, рассеянном склерозе, болезни Гентингтона.
Сосудистые депрессии, наблюдающиеся как при острых (инсульт, транзиторные ишемические атаки), так и при хронических нарушениях мозгового кровообращения (мультиинфарктное состояние, поражение мелких церебральных сосудов), встречаются в популяции с частотой 2–4%. При этом на долю сосудистых депрессий приходится около 1/2 всех депрессивных эпизодов позднего возраста (J.Park и соавт., 2015).
Наиболее характерными симптомами сосудистой депрессии считаются ангедония и анергия (W.Taylor и соавт., 2002; Т.Г.Вознесенская, 2009) со снижением или утратой интереса к профессиональной деятельности, семейным проблемам, социально-бытовой сфере, прежним увлечениям и хобби, снижением активности, жалобами на быструю утомляемость с поглощенностью занятиями, не требующими усилий (например, просмотром телевизора и т.п.).
Отличительной клинической характеристикой сосудистой депрессии является значительная выраженность когнитивных нарушений (G.Alexopoulos и соавт., 1997; Y.Sheline и соавт., 2010; J.Sneed, 2011) чаще всего в форме брадифрении – замедления темпа когнитивных процессов. Интеллектуальная деятельность требует все больше времени, и одновременно нарушается способность к сосредоточению, концентрации и поддержанию оптимального уровня внимания в течение необходимого времени. Отмечается также инертность мышления – наибольшие трудности вызывает необходимость быстрого переключения внимания с одного вида деятельности на другой (Н.Н.Яхно, В.В.Захаров, 2002; В.В.Захаров, 2014).
Для сосудистой депрессии также характерны обилие соматических и ипохондрических жалоб, однообразие и назойливость поведения – «жалующиеся», «ноющие» депрессии (Э.Я.Штернберг, 1983). В картине таких депрессий выявляются слезливость, головная боль, алгии другой локализации, головокружение, шум в ушах, повышенная утомляемость, истощаемость при интеллектуальных и физических нагрузках (G.Alexopoulos и соавт., 1997; В.В.Захаров, 2014). Среди признаков, способствующих распознаванию сосудистой природы депрессий, – стойкие нарушения сна, сопровождающиеся транзиторными онейрическими эпизодами, воспринимаемыми больными как кошмарные сновидения (В.Иванов, С.Тодосов, 1989).
Постинсультные депрессии выделяются среди сосудистых депрессий в отдельную группу не только в связи с их высокой частотой (встречаются у 30–70% пациентов, перенесших острое нарушение мозгового кровообращения; D.Wade и соавт., 1987; H.Lavretsky, A.Kumar, 2002), но прежде всего – в связи с тяжестью медицинских и социальных последствий (значительное влияние на прогноз; S.Everson, 1998). Постинсультная депрессия, с одной стороны, характеризуется симптоматикой, не зависящей от очага поражения, а с другой – проявлениями, ассоциированными с определенной локализацией повреждения ткани головного мозга.
Независимо от топики поражения наряду с гипотимией наблюдаются выраженная утомляемость, слабость, гиперестезия к звукам, сниженная способность к сосредоточению внимания, ранимость с повышенной чувствительностью в сфере межличностных отношений, элементы недержания аффекта, а также проявления когнитивной (93,8%) и соматической (63%) тревоги c ипохондрической фиксацией на состоянии организма3 (М.А.Савина, 2005; В.А.Концевой, А.В.Медведев, 2007; Н.Г.Катаева и соавт., 2008).
Полиморфизм клинических проявлений постинсультных депрессий обнаруживает зависимость от локализации инсульта. При поражении левой гемисферы ведущим проявлением депрессии у большинства больных (89,7%) является тревожно-тоскливый аффект. Чаще, чем при других локализациях инсульта, наблюдаются утрата интересов и способности получать удовольствие, идеи виновности, сниженная самооценка, поздняя инсомния, сниженный аппетит. При правополушарной локализации процесса ведущим аффектом выступают тревога и тоска. Тревожный аффект сочетается с фобическими симптомами (превалируют страх повторного инсульта, беспокойство за будущее свое и близких людей). Чаще, чем при других локализациях инсульта, депрессивные расстройства сочетаются с идеаторными ипохондрическими образованиями, адинамией и анергией, отмечается снижение мотивации к выздоровлению. При поражении ствола головного мозга превалирует депрессия с тревожными симптомами (89%) и когнитивными ипохондрическими образованиями (16,4%), патологическими телесными сенсациями сенестопатического характера (Н.А.Корнетов).
Депрессии при паркинсонизме и болезни Паркинсона наблюдаются у 30% рассматриваемого контингента пациентов (DSM-5). Выраженность аффективных расстройств варьирует от субсиндромальных депрессий – стертые, маскированные соматоформной симптоматикой проявления гипотимии (J.Reijinders, 2008) – до большого депрессивного эпизода – тоска с чувством безнадежности, пессимистической оценкой будущего, идеями малоценности (A.Rosenblatt, Y.Leroi, 2000).
Среди наиболее частых клинических проявлений: подавленность, дисфория, раздражительность, тревога. Характерны и такие общие для депрессий и болезни Паркинсона симптомы, как апатия и расстройства сна (O.Tusceher, L.Tebartz van Elst, 2012), а также выраженные явления моторной и идеаторной заторможенности (T.Pincus и соавт., 2009).
В ряду аффективных расстройств при паркинсонизме описываются также нарушения астенического полюса – жалобы на общую слабость, утомляемость, отсутствие сил (В.Л.Голубев, 1998). Могут отмечаться расстройства депрессивно-ипохондрического, тревожно-тоскливого круга – генерализованная тревога, панические атаки, социофобии.
Для депрессии при болезни Паркинсона характерно «двухфазное распределение» (P.Frisina и соавт., 2008; Н.Н.Яхно, М.Р.Нодель, 2013): проявления гипотимии чаще отмечаются в дебюте заболевания, предшествуя манифестации моторных нарушений, а также на отдаленных его этапах.
В качестве уникального признака, способствующего распознаванию депрессий, свойственных болезни Паркинсона, выступает феномен «включения-выключения» (on-off) – изменение выраженности аффективных и двигательных расстройств в зависимости от приема антипаркинсонических препаратов. В фазе «выключения» (уменьшение дофаминергического влияния на двигательные функции) актуализируется чувство тоски, нарастают дисфория, тревога, ажитация (L.Marsh, 2017).
Депрессии при ЧМТ наблюдаются у 25–50% больных (D.Kaufman, H.Geyer, M.Milstein, 2017); возникают в различные сроки: иногда в остром периоде, но чаще на отдаленных этапах (персистируют на протяжении 10–12 лет после ЧМТ – D.Hoofien и соавт., 2001), при явлениях посттравматической энцефалопатии. Среди аффективных симптомокомплексов превалируют дисфорические депрессии – тоскливо-злобный аффект, недовольство, сочетающиеся с органической истощаемостью, слезливостью, расстройствами сна (М.О.Гуревич, 1948). Наряду с этим наблюдаются тоскливые, тревожные, а также апатические (вялость, безразличие, безучастность) депрессии (Т.А.Доброхотова и соавт., 2006).
Среди отличительных свойств депрессий, манифестирующих в связи с ЧМТ, – остро возникающие и персистирующие суицидальные идеи и соответственно – повышенный риск суицидальных попыток, нередко завершающихся смертельным исходом. Приблизительно 1% пациентов с ЧМТ (за 15-летний период с момента травмы) совершают суицид, что значительно превышает показатели суицидального риска в популяции (S.Mensah, M.Kerr, 2012).
Дифференциация с аффективными расстройствами эндогенного круга проводится с учетом атипии клинических проявлений депрессий при ЧМТ. В отличие от денотата, свойственного циркулярной меланхолии, содержательный комплекс депрессий при ЧМТ лишен идей малоценности и самообвинения; вектор вины чаще всего направлен на окружающих. Вместе с тем обращает на себя внимание выраженность таких общих для депрессий и посттравматической энцефалопатии симптомов, как резкое снижение побуждений к любому виду деятельности, ангедония, дисмнестические расстройства, расстройства концентрации внимания (D.Kaufman и соавт., 2017). Возможность утвердиться в диагнозе обусловленного ЧМТ аффективного расстройства возникает при наличии коморбидных депрессии психопатоподобных изменений, свойственных посттравматической энцефалопатии (раздражительность, эксплозивные реакции с вербальной и физической агрессией), а также расстройств влечений (импульсивные поступки, сексуальные девиации, алкоголизм, злоупотребление психоактивными веществами).
Рассеянный склероз. Распространенность депрессии на момент обследования среди больных рассеянным склерозом составляет 15–30%, а в течение жизни достигает 40–60% (E.Caine, S.Schwid, 2002).
По клинической структуре аффективные нарушения соответствуют эндоформным депрессиям (суточные ритмы, идеи вины, выраженная ажитация). Однако в качестве наиболее значимого симптома депрессии, ассоциированного с рассеянным склерозом, рассматривается прогрессирующая астения, которая почти всегда препятствует активности пациента (M.Maj и соавт., 2010).
Особого внимания заслуживает повышенный суицидальный риск, превышающий таковой в общей популяции в 7,5 раза (R.Siegert, D.Abernathy, 2005). Частота суицидальных идей среди больных рассеянным склерозом достигает 30%, а 6–12% пациентов с данным неврологическим заболеванием совершают суицидальные попытки. Соответственно, суицид находится на третьем месте среди причин смерти больных рассеянным склерозом (A.Sadovnick и соавт., 1991).
Депрессии при болезни Гентингтона наблюдаются с частотой 30–40% (A.Rosenblatt, 2007). Аффективные нарушения чаще всего протекают с преобладанием тоскливо-дисфорической симптоматики. Клиническая структура депрессии может усложняться за счет типичных патохарактерологических изменений, свойственных болезни Гентингтона: раздражительность, подозрительность, расторможенность, возбудимость с девиациями, достигающими степени антисоциального поведения. Соответствующие поведенческие расстройства предшествуют манифестации неврологических нарушений приблизительно в 1/3 случаев.
Гипотимические расстройства наблюдаются преимущественно на начальных этапах заболевания; в последующем, по мере прогрессирования неврологического дефицита, наблюдается смена аффекта, сопровождающаяся нарастанием безразличия и эйфории. Клинически выраженные мании встречаются при болезни Гентингтона в 2% случаев. Суицидальный риск при депрессиях, коморбидных болезни Гентингтона, в сопоставлении с общей популяцией повышен в 4–6 раз (L.Di Maio и соавт., 1993, a и b; B.O'Shea, 1997).
Псевдобульбарный аффект выступает в форме внезапных вспышек эмоциональной лабильности (недержание аффекта, патологический плач/смех), не поддающихся произвольному контролю, возникающих в ситуациях либо нейтральных, либо конгруэнтных или неконгруэнтных аффекту. Проявления патологической слезливости (насильственный плач), не являющиеся признаком гипотимии, необходимо дифференцировать от депрессии или реакции горя.
Псевдобульбарный аффект наблюдается при двустороннем поражении белого вещества полушарий головного мозга (поздние стадии рассеянного склероза, повторные инсульты).
Сведения об авторах
Смулевич Анатолий Болеславович – акад. РАН, д-р мед. наук, проф., зав. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ, зав. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М.Сеченова»
Романов Дмитрий Владимирович – д-р мед. наук, проф. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им.И.М.Сеченова», вед. науч. сотр. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ
Дамулин Игорь Владимирович – д-р мед. наук, проф. каф. нервных болезней и нейрохирургии лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М.Сеченова»
Список исп. литературыСкрыть список1. Смулевич А.Б., Романов Д.В., Воронова Е.И. и др. Эволюция учения о шизофреническом дефекте. Журн. неврологии и психиатрии им. С.С.Корсакова. 2017; 117 (9): 4–14. https://doi.org/10.17116/jnevro2017117914-14 / Smulevich A.B., Romanov D.V., Voronova E.I. i dr. Evoliutsiia ucheniia o shizofrenicheskom defekte. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2017; 117 (9): 4–14. https://doi.org/10.17116/ jnevro2017117914-14 [in Russian]
2. Мухорина А.К. Негативная шизофрения с изменениями типа фершробен (психопатология, клиника, терапия). Автореф. дис. ... канд. мед. наук. М., 2018. / Mukhorina A.K. Negativnaia shizofreniia s izmeneniiami tipa fershroben (psikhopatologiia, klinika, terapiia). Avtoref. dis. ... kand. med. nauk. M., 2018. [in Russian]
3. Kaufman DM, Geyer HL, Milstein MJ. Kaufman's Clinical Neurology for Psychiatrists E-Book. Elsevier Health Sciences, 2016.
4. Marsh L. Depression and Parkinson’s Disease: Current Knowledge. Current neurology and neuroscience reports. 2013; 13 (12): 409. https://doi.org/10.1007/s11910-013-0409-5
5. Психиатрические аспекты неврологических заболеваний. Подходы к ведению больных. Под ред. К.Г.Ликетсоса, П.В.Рэбинса, Дж.Р.Липси, Ф.Р.Слэвни. Пер. с англ. под ред. Н.Н.Яхно. М.: МЕДпресс-информ, 2017. / Psikhiatricheskie aspekty nevrologicheskikh zabolevanii. Podkhody k vedeniiu bol'nykh. Pod red. K.G.Liketsosa, P.V.Rebinsa, Dzh.R.Lipsi, F.R.Slevni. Per. s angl. pod red. N.N.Iakhno. M.: MEDpress-inform, 2017. [in Russian]
6. Никитина А.В., Федорова Н.В. Импульсивно-компульсивный синдром при болезни Паркинсона. Журн. неврологии и психиатрии им. С.С.Корсакова. 2013; 113 (7): 32–8. https://www.mediasphera.ru/issues/zhurnal-nevrologii-i-psikhiatrii-im-s-s-korsakova-2/2013/7/031997-... / Nikitina A.V., Fedorova N.V. Impul'sivno-kompul'sivnyi sindrom pri bolezni Parkinsona. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2013; 113 (7): 32–8. https://www.mediasphera.ru/issues/ zhurnal-nevrologii-i-psikhiatrii-im-s-s-korsakova-2/2013/7/ 031997-72982013723 [in Russian]
7. Strauss G, Cohen A. A Transdiagnostic Review of Negative Symptom Phenomenology and Etiology. Schizophr Bull 2017; 43 (4): 712–9. https://doi.org/10.1093/schbul/sbx066
8. Jeste D, Friedman J. Psychiatry For Neurologists. Totowa, N.J.: Humana Press, 2006.
9. Miyoshi K, Morimura Y, Maeda K. Neuropsychiatric Disorders. Tokyo: Springer Japan; 2010.
10. Pandya M, Altinay M, Malone D, Anand A. Where in the Brain Is Depression? Curr Psychiatry Rep 2012; 14 (6): 634–42. https://doi.org/10.1007/s11920-012-0322-7
11. Benoit M, Robert P. Imaging correlates of apathy and depression in Parkinson's disease. J Neurol Sci 2011; 310 (1–2): 58–60. https://doi.org/10.1016/j.jns.2011.07.006
12. Thiruvady DR, Georgiou-Karistianis N, Egan GF. Functional connectivity of the prefrontal cortex in Huntington’s disease. J Neurol Neurosurg Psychiatry 2007; 78: 127–33. http://doi.org/ 10.1136/jnnp.2006.098368
13. Катаева Н.Г., Корнетов Н.А., Алифирова В.М., Левина А.Ю. Постинсультная депрессия. Томск: Сибирский государственный медицинский университет, 2008. / Kataeva N.G., Kornetov N.A., Alifirova V.M., Levina A.Yu. Postinsul'tnaya depressiya. Tomsk: Sibirskii gosudarstvennyi meditsinskii universitet, 2008. [in Russian]
14. Starkstein SE, Mayberg HS, Preziosi T et al. Reliability, validity, and clinical correlates of apathy in Parkinson's disease. J Neuropsychiatry Clin Neurosci 1992; 4 (2): 134–9. https://doi.org/ 10.1176/jnp.4.2.134
15. Starkstein S, Fedoroff J, Price T et al. Apathy following cerebrovascular lesions. Stroke 1993; 24 (11): 1625–30. https://doi.org/10.1161/01.STR.24.11.1625
16. Вознесенская Т.Г. Депрессии в неврологической практике. Трудный пациент. 2003; 1 (2): 26–30. / Voznesenskaya T.G. Depressii v nevrologicheskoi praktike. Trudnyi patsient. 2003;
1 (2): 26–30. [in Russian]
17. Fogel BS. Psychiatric issue in neurologic practice. In: Office Practice of Neurology. Ed. by M.A.Samuels et al. New York etc.: Churchill Livingstone, 1996; p. 790–805.
18. Вознесенская Т.Г. Антидепрессанты в неврологической практике. Лечение нервных болезней. 2000; 1: 8–13. / Voznesenskaya T.G. Antidepressanty v nevrologicheskoi praktike. Lechenie nervnykh boleznei. 2000; 1: 8–13. [in Russian]
19. Knopman D, Schneider L, Davis K et al. Long-term tacrine (Cognex) treatment: Effects on nursing home placement and mortality. Neurology. 1996; 47 (1): 166–77. https://doi.org/10.1212/ WNL.47.1.166
20. Haggerty JJ, Golden RN, Evans DL et al. Differential diagnosis of pseudodementia in the elderly. Geriatrics 1988; 43: 61–74.
21. Patterson C. The Diagnosis and Differential Diagnosis of Dementia and Pseudo-dementia in the Elderly. Canadian Family Physician 1986; 32: 2607–10.
22. Price D, Borchelt D, Wong P et al. Neurodegenerative Diseases and Model Systems. Cold Spring Harb Symp Quant Biol 1996; 61 (1): 725–38. https://doi.org/10.1101/sqb.1996.061.01.072
23. Pryse-Phillips W, Wahlund L-O. Other dementias. In: Diagnosis and Management of Dementia. A Manual for Memory Disorders Teams. Ed by GK Wilcock et al. Oxford: Oxford University Press 1999;
p. 252–76.
24. Wahlund L-O, Basun H, Waldemar G. Reversible or arrestable dementias. In: Evidence-based Dementia Practice. Ed by N.Qizilbash et al. Oxford: Blackwell Sciences, 2002; p. 330–40.
25. Zapotoczky H. Problems of differential diagnosis between depressive pseudodementia and Alzheimer’s disease. J Neural Transmission Suppl 1998; p. 91–5. https://doi.org/10.1007/978-3-7091-6467-9_8
26. Adams RD, Victor M. Principles of neurology, Ed 4. New York: McGraw-Hill, 1989.
27. Wells CE. Pseudodementia. Am J Psychiatry 1979; 136 (7): 895–900. https://doi.org/10.1176/ajp.136.7.895
28. Bliwise D, Carroll J, Lee K et al. Sleep and “sundowning” in nursing home patients with dementia. Psychiatry Res 1993; 48 (3): 277–92. https://doi.org/10.1016/0165-1781(93)90078-U
29. Devinsky O, Feldmann E, Weinreb HJ et al. The Resident's Neurology Book. 1st ed. Philadelphia: F A Davis Company, 1997; p. 282.
30. Дамулин И.В. Болезнь Альцгеймера и сосудистая деменция. Под ред. H.H.Яхно. М., 2002. / Damulin I.V. Bolezn' Al'tsgeimera i sosudistaya dementsiya. Pod red. N.N.Yakhno. M., 2002. [in Russian]
31. Кекелидзе З.И., Незнанов Н.Г. Рекуррентное депрессивное расстройство, диагностика и лечение. Клинические рекомендации. 2014. / Kekelidze Z.I., Neznanov N.G. Rekurrentnoe depressivnoe rasstroistvo, diagnostika i lechenie. Klinicheskie rekomendatsii. 2014. [in Russian]
32. Thorpe L, Groulx B. Depressive Syndromes in Dementia. Canadian J Neurol Sci 2001; 28 (S1): S83–S95. https://doi.org/10.1017/ S0317167100001256
33. Bieliauskas LA, Drag LL. Differential Diagnosis of Depression and Dementia. In: L.Ravdin, H. Katzen, eds. Handbook On The Neuropsychology Of Aging And Dementia. New York: Springer, 2013.
34. Alexopolous GS, Meyers BS, Young RC et al. The course of geriatric depression with “reversible dementia”: a controlled study. Am J Psychiat 1993; 150: 1693–9. https://doi.org/10.1176/ajp. 150.11.1693
35. Roose S, Devanand D. The Interface Between Dementia And Depression. London: Martin Dunitz, 1999.
36. Голубев В.Л., Левин Я.И., Вейн А.М. Болезнь Паркинсона и синдром паркинсонизма. М.: МЕДпресс, 1999. / Golubev V.L., Levin Ia.I., Vein A.M. Bolezn' Parkinsona i sindrom parkinsonizma. M.: MEDpress, 1999. [in Russian]
37. Alexopoulos GS. Vascular disease, depression and dementia. J Am Ger Soc 2003; 51: 1178–80. https://doi.org/10.1046/j.1532-5415.2003.51373.x
38. Tendon R. Schizophrenia spectrum and other psychotic disorders. Psychopharm Rev 2013; 48 (5): 33–9. https://doi.org/10.1097/ 01.PSYPHR.0000430951.60967.d6
39. Park J, Lee S, Lee J et al. Epidemiology of MRI-defined vascular depression: A longitudinal, community-based study in Korean elders. J Affect Disord 2015; 180: 200–6. https://doi.org/ 10.1016/j.jad.2015.04.008
40. Воскресенская Т.Г. Депрессия при цереброваскулярных заболеваниях. Неврология, нейропсихиатрия, психосоматика. 2009; 1 (2): 9–13. / Voskresenskaia T.G. Depressiia pri tserebrovaskuliarnykh zabolevaniiakh. Nevrologiia, neiropsikhiatriia, psikhosomatika. 2009; 1 (2): 9–13. [in Russian]
41. Taylor WD, Steffens DC, Krishnan RR. Vascular depression: a new subtype of depressive disorder? In: E.Chiu, D.Ames, C.Katona (Eds.). Vascular Disease and Affective Disorders. London: Martin Dunitz, 2002; p. 149–60.
42. Alexopoulos GS, Meners BS, Young RC et al. Clinically defined vascular depression. Am J Psychiatry 1997; 154 (4): 562–5. DOI: 10.1176/ajp.154.4.562
43. Sneed JR, Culang-Reinlieb ME. The vascular depression hypothesis: An update. Am J Geriatr Psychiatry 2011; 19 (2): 99–103. https://doi.org/10.1097/jgp.0b013e318202fc8a
44. Sheline Y, Pieper C, Barch D et al. Support for the Vascular Depression Hypothesis in Late-Life Depression. Arch Gen Psychiatry 2010; 67 (3): 277. https://doi.org/10.1001/ archgenpsychiatry.2009.204
45. Захаров В.В. Депрессия при сосудистых заболеваниях головного мозга. Эффективная фармакотерапия. Неврология и психиатрия. 2014; 31 (3): 4–11. http://umedp.ru/articles/depressiya_pri_sosudistykh_zabolevaniyakh_golovnogo_mozga.html / Zakharov V.V. Depressiia pri sosudistykh zabolevaniiakh golovnogo mozga. Effektivnaia farmakoterapiia. Nevrologiia i psikhiatriia. 2014; 31 (3): 4–11. http://umedp.ru/articles/depressiya_pri_sosudistykh_zabolevaniyakh_golovnogo_mozga.html [in Russian]
46. Яхно Н.Н., Захаров В.В. Когнитивные и эмоционально-аффективные нарушения при дисциркуляторной энцефалопатии. Рус. мед. журн. 2002; 10 (12/13): 531–51/ Iakhno N.N., Zakharov V.V. Kognitivnye i emotsional'no-affektivnye narusheniia pri distsirkuliatornoi entsefalopatii. Rus. med. zhurn. 2002; 10 (12/13): 531–51. [in Russian]
47. Штернберг Э.Я. Сосудистые заболевания головного мозга. Руководство по психиатрии. Под ред. А.В.Снежневского. 1983; с. 93–108.
48. Alexopoulos G. 'Vascular Depression' Hypothesis. Arch Gen Psychiatry 1997; 54 (10): 915. https://doi.org/10.1001/archpsyc. 1997.01830220033006
49. Wade D, Legh-Smith J, Hewer R. Depressed Mood After Stroke. Br J Psychiatry 1987; 151 (2): 200–5. https://doi.org/10.1192/bjp. 151.2.200
50. Robinson R. Poststroke depression: prevalence, diagnosis, treatment, and disease progression. Biol Psychiatry 2003; 54 (3): 376–87. https://doi.org/10.1016/s0006-3223(03)00423-2
51. Lavretsky H, Kumar A. Depressive disorders and cerebrovascular disease. Vascular disease and affective disorders. Eds by E.Chiu et al. London: Martin Dunitz, 2002; 127–43.
52. Everson SA, Roberts RE, Goldberg DE et al. Depressive symptoms and increased risk of stroke mortality over a 29 year period. Arch Intern Med 1998; 158 (10): 1133–8.
53. Катаева Н.Г., Корнетов Н.А., Левина А.Ю. Клиника и реабилитация постинсультной депрессии. Бюл. сибирской медицины (Прил.). 2008; 1: 234–7. / Kataeva N.G., Kornetov N.A., Levina A.Iu. Klinika i reabilitatsiia postinsul'tnoi depressii. Biul. sibirskoi meditsiny (Pril.). 2008; 1: 234–7. [in Russian]
54. Савина М.А. Постинсультная депрессия. Журн. неврологии и психиатрии им. С.С. Корсакова. 2005; 105 (7): 67–76. / Savina M.A. Postinsul'tnaya depressiya. Zhurnal nevrologii i psikhiatrii im. S.S. Korsakova. 2005; 105 (7): 67–76. [in Russian]
55. Концевой В.А., Медведев А.В. Депрессия и инсульт. Журн. неврологии и психиатрии им. С.С.Корсакова (Спецвып.). 2007; 351: 7–13. / Kontsevoi V.A., Medvedev A.V. Depressiia i insul't. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova (Spetsvyp.). 2007; 351: 7–13. [in Russian]
56. Корнетов Н.А. Депрессивные расстройства (диагностика, систематика, семиотика, терапия). 2-е изд., испр. и доп. Томск: Сибирский издательский дом, 2003. / Kornetov N.A. Depressivnye rasstroistva (diagnostika, sistematika, semiotika, terapiia). 2-e izd., ispr. i dop. Tomsk: Sibirskii izdatel'skii dom, 2003. [in Russian]
57. Reijnders J, Ehrt U, Weber W et al. A systematic review of prevalence studies of depression in Parkinson's disease. Movement Disord 2007; 23 (2): 183–9. https://doi.org/10.1002/mds.21803
58. Rosenblatt A, Leroi I. Neuropsychiatry of Huntington’s Disease and Other Basal Ganglia Disorders. Psychosomatics 2000; 41 (1): 24–30. https://doi.org/10.1016/s0033-3182(00)71170-4
59. Tusceher O, Tebartz van Elst L. Depressidersn and Movement Disorders. In Depression in Neurologic Disorders: Diagnosis and Management. Ed. A.Kanner. New York: John Wiley & Sons, 2012; p. 145–56.
60. Pincus A, Ansell E, Pimentel C et al. Initial construction and validation of the Pathological Narcissism Inventory. Psychol Assess 2009; 21 (3): 365–79. https://doi.org/10.1037/a0016530
61. Голубев В.Л. Депрессии при органических заболеваниях нервной системы. Депрессии в неврологической практике. М.: МИА, 1998; c. 39–55. / Golubev V.L. Depressii pri organicheskikh zabolevaniyakh nervnoi sistemy. Depressii v nevrologicheskoi praktike. M.: MIA, 1998; s. 39–55. [in Russian]
62. Frisina PG, Borod JC, Foldi NS, Tenenbaum HR. Depression in Parkinson's disease: Health risks, etiology, and treatment options. Neuropsychiatr Dis Treatment 2008; 4 (1A): 81–91.
63. Яхно Н.Н., Нодель М.Р. Особенности депрессии при болезни Паркинсона. Доктор.Ру. 2013; 5: 50–5. / Yakhno N.N., Nodel' M.R. Osobennosti depressii pri bolezni Parkinsona. Doktor.Ru. 2013; 5: 50–5. [in Russian]
64. Hoofien D, Gildoa A, Vakil E et al. Traumatic brain injury (TBI) 10–20 years later: a comprehensive outcome study of psychiatric symptomatology, cognitive abilities and psychosocial functioning. Brain Inj 2001; 15 (3): 189–209. https://doi.org/10.1080/ 026990501300005659
65. Гуревич М.О. Нервные и психические расстройства при закрытых травмах черепа. М.: Академия медицинских наук СССР, 1948. / Gurevich M.O. Nervnye i psikhicheskie rasstroistva pri zakrytykh travmakh cherepa. M.: Akademiya meditsinskikh nauk SSSR, 1948. [in Russian]
66. Доброхотова Т.А., Зайцев О.С., Ураков С.В. Психические нарушения при черепно-мозговой травме. В кн.: Нейропсихиатрия. Под ред. Т.А. Доброхотовой. М.: БИНОМ, 2006. / Dobrokhotova T.A., Zaitsev O.S., Urakov S.V. Psikhicheskie narusheniia pri cherepno-mozgovoi travme. V kn.: Neiropsikhiatriia. Pod red. T.A. Dobrokhotovoi. M.: BINOM, 2006. [in Russian]
67. Mensah S, Kerr M. Depression and Traumatic Brain Injury. Depression in Neurologic Disorders: Diagnosis and Management. 2012; p. 189–205. https://doi.org/10.1002/97811183480 93.ch15
68. Caine E, Schwid S. Multiple sclerosis, depression, and the risk of suicide. Neurology 2002; 59 (5): 662–3. https://doi.org/10.1212/ wnl.59.5.662
69. Maj M, Sartorius N, Tasman A, Gureje O. WPA educational programme on depressive disorders, Volume II. The World Psychiatric Association; 2008.
70. Siegert R, Abernathy D. Depression in multiple sclerosis: a review.
J Neurol Neurosurg Psychiatry 2005; 76 (4): 469–75. https://doi.org/10.1136/jnnp.2004.054635
71. Sadovnick A, Eisen K, Ebers G, Paty D. Cause of death in patients attending multiple sclerosis clinics. Neurology 1991; 41 (8): 1193. https://doi.org/10.1212/wnl.41.8.1193
72. Di Maio L, Squitieri F, Napolitano G et al. Onset symptoms in 510 patients with Huntington's disease. J Med Genet 1993; 30: 289–92. http://doi.org/10.1136/jmg.30.4.289
73. Di Maio L, Squitieri F, Napolitano G et al. Suicide risk in Huntington's disease. J Med Genet 1993; 30: 293–5. http://doi.org/10.1136/jmg.30.4.293
74. O'Shea B. A review of Huntington's disease. Int J Psychiatry Clin Pract 1997; 1 (2): 135–40. https://doi.org/10.3109/1365150 9709024715
25 октября 2018
Количество просмотров: 6120


