Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№03-04 2018
Психосоматические аспекты хронической крапивницы в клинической практике №03-04 2018
Номера страниц в выпуске:27-30
Аннотация
Представлена казуистика – 8 наблюдений, в которых хроническая крапивница реализуется в рамках психодерматологических расстройств, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
Ключевые слова: хроническая крапивница, психодерматология, психосоматика, преморбид, расстройство личности.
Для цитирования: Дороженок И.Ю. Психосоматические аспекты хронической крапивницы в клинической практике. Психические расстройства в общей медицине. 2018; 3–4: 27–30.
Представлена казуистика – 8 наблюдений, в которых хроническая крапивница реализуется в рамках психодерматологических расстройств, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
Ключевые слова: хроническая крапивница, психодерматология, психосоматика, преморбид, расстройство личности.
Для цитирования: Дороженок И.Ю. Психосоматические аспекты хронической крапивницы в клинической практике. Психические расстройства в общей медицине. 2018; 3–4: 27–30.
Аннотация
Представлена казуистика – 8 наблюдений, в которых хроническая крапивница реализуется в рамках психодерматологических расстройств, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
Ключевые слова: хроническая крапивница, психодерматология, психосоматика, преморбид, расстройство личности.
Для цитирования: Дороженок И.Ю. Психосоматические аспекты хронической крапивницы в клинической практике. Психические расстройства в общей медицине. 2018; 3–4: 27–30.
Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russia;
Mental Health Research Center, Moscow, Russia igordoro@mail.ru
Abstract
Casuistry (8 observations) is presented, in which chronic urticaria is implemented within psychodermatological disorders, in the genesis of which the patient's personality structure, somatoperceptual accentuation and stress response character play an important role.
Key words: chronic urticaria, psychodermatology, psychosomatics, premorbid, personality disorder.
For citation: Dorozhenok I.Yu. Psychosomatic issues of chronic urticaria in clinical practice Mental Disorders in General Medicine. 2018; 3–4: 27–30.
Работа посвящена стойко персистирующим аллергическим кожным проявлениям по типу крапивницы, имеющим наибольшее клиническое сходство с хронической идиопатической крапивницей (ХИК). ХИК характеризуется частым или ежедневным появлением волдырей на коже, сопровождающихся зудом, длительностью не менее 6 мес без явных причин (собственно аллергические, аутоиммунные и физические факторы внешней среды). У большинства пациентов заболевание длится от нескольких месяцев до нескольких лет, после чего редуцируется самостоятельно.
Актуальность изучения психосоматических проявлений хронической крапивницы обусловлена распространенностью дерматологической патологии этого круга, сопровождающейся выраженным дискомфортом, неэффективностью рутинной соматотропной терапии (применение обширного арсенала лекарственных средств: от новейших антигистаминных препаратов до «тяжелой артиллерии» – системных глюкокортикостероидов), существенным снижением качества жизни и социальной/профессиональной активности пациентов.
Начиная с XIX в., когда австрийский ученый Ferdinand Hebra писал: «Мы по большей части остаемся в неведении о причинах хронической крапивницы», ее этиология остается неясной. Большинство современных аллергологов считают, что ХИК провоцируется рядом факторов: пищевые аллергены, ацетилсалициловая кислота и нестероидные противовоспалительные препараты, лихорадка, аутоиммунные факторы, а также их сочетание. В руководстве по крапивнице 2009 г. (T. Zuberbier и соавт., 2009) приводится упоминание, что «для эффективной коррекции процесса у некоторых пациентов стоит принимать во внимание психологические факторы». При этом исследователи в области аллергологии рассматривают сложившуюся ситуацию как следствие недооценки личностных и психосоматических (прежде всего – стрессогенных) факторов в манифестации и динамике кожной аллергии. По мнению C. Broom (2010 г.), позиционирующему важность подбора индивидуальных психотерапевтических программ для пациентов с ХИК и сетующему на отсутствие структурированных исследований, сравнивающих эффективность медикаментозного (соматотропного) и психотерапевтического лечения, лишь в 1940–50-х годах внимание исследователей начинает привлекать взаимосвязь психики и аллергии (H. Abrahamson, 1948). Однако психологическая гипотеза этиологии крапивницы (ассоциируемая исключительно с психоанализом) трактуется аллергологическим сообществом как маргинальная1. С развитием иммунологии как клинической дисциплины в последние годы доминирует биомедицинская модель крапивницы.
В то же время еще J. Stokes (1940 г.), разделявший концепцию полиэтиологической природы крапивницы, утверждал, что наряду с наследственными, физиологическими, бактериологическими, иммунологическими и другими патогенными и защитными факторами должны приниматься во внимание и психологические детерминанты, участвующие в патогенезе крапивницы.
При оценке данных литературы в этом аспекте следует учитывать расхождения между привычными клиническому психиатру дефинициями и используемой авторами обсуждаемых ниже публикаций терминологии, заимствованной из психоаналитического лексикона и применяемого ими оценочного аппарата (язык психометрических шкал).
Соответственно, на этом языке для пациентов с крапивницей приводятся следующие характеристики. При сравнении с условно здоровыми (контрольные группы) они оцениваются как менее «доминантные» (более «интрапунитивные» – склонные обвинять себя, более «невротичные») [G. Lyketsos и соавт., 1985], отличаются значимо более высоким уровнем «невротизма» (L. Ma и соавт., 2002) и более низким уровнем «экстраверсии» (M. Chung и соавт., 2010).
A. Sevil и соавт. (2015 г.) с помощью опросника Cloninger (Temperament and Character Inventory – TCI) у 70 пациентов с ХИК выявили достоверно более высокие показатели по следующим подшкалам: «поиск новизны», «расточительность» и низкие по таким параметрам, как «нерешительность», «кооперативность», «социальное принятие», «эмпатия», «готовность помочь», «сострадание», чем у 60 здоровых субъектов группы сравнения.
В психопатологическом понимании речь идет о широком спектре патохарактерологических черт, требующих оценки и систематизации в согласии с клинической классификацией расстройств личности.
В ряде исследований подтверждена роль стресса в патогенезе ХИК. J. Stokes в 1940 г. отмечал влияние психогенных факторов на развитие крапивницы в 79% случаев (J. Stokes, 1940); G. Fava и соавт. – в 90% случаев. L. Rees отмечает, что 51% из 100 пациентов с ХИК испытывали стрессовые события перед манифестацией заболевания по сравнению с 8% в группе контроля (больные хирургическими заболеваниями). В исследовании G. Michaelsson (1969 г.) 36% назвали стресс главным фактором обострения крапивницы (23% – температурное воздействие; 8% – анальгетики). K. Czubalski и E. Rudzki (1977 г.) отмечают, что «фрустрирующие ситуации» ассоциированы в 80% случаев с дермографизмом и в 75% с адрен-ергической крапивницей.
В современных работах уделяется большое внимание связи ХИК с посттравматическим стрессовым расстройством (ПТСР). Авторы исходят из предположения, что после пережитого стресса вследствие ПТСР могут возникнуть нарушения в функционировании иммунной системы, что, в свою очередь, приводит к повышенной восприимчивости организма, способствуя обострению различных соматических заболеваний, в том числе – крапивницы (M.Everson и соавт., 1999; A. Dougall, A. Baum, 2001; M.Friedman, B. McEwen, 2004; M. Altemus и соавт., 2006). В ряде исследований в качестве отдельной клинической формы выделяется психогенная крапивница (M. Gupta, A. Gupta, 1996; G. Guillet и соавт., 1998; S. Sachdeva и соавт., 2011). В обоснование правомерности выделения этой формы крапивницы и возможности отграничения ее от иных клинических форм хронической крапивницы приводятся следующие критерии: манифестация кожных проявлений после психотравмирующего воздействия, высокий уровень тревожных расстройств, преобладание проявлений зуда над собственно кожными симптомами, повышение концентрации субстанции P (А.А. Прибытков, Е.А. Орлова, 2014).
В исследовании M. Chung и соавт. (2006 г.) 100 пациентов с ХИК и 60 пациентов с аллергией (группа контроля) была продемонстрирована связь ХИК с ПТСР. Психическое состояние 34% пациентов с ХИК и 18% с аллергией соответствовало диагностическим критериям ПТСР. Психотравмирующие ситуации, перенесенные пациентами, включали: внезапную смерть близкого человека, опасные для жизни травмы или болезни, физическое насилие, серьезные аварии. Авторами сделан предварительный вывод о том, что кататимные травматические воспоминания и эмоции могут реализоваться через кожу, в частности, проявляясь ХИК у некоторых пациентов. Пациенты с ХИК и ПТСР были значимо больше подвержены стрессу (благодаря повышенному невротизму), тяжелее переносили соматические заболевания, имели более высокий уровень тревоги и социальной дезадаптации, оказались значительно более интровертированными.
A. Madhulika и соавт. (2012 г.) в работе «Хроническая идиопатическая крапивница и посттравматическое стрессовое расстройство: нераспознанная коморбидность» приводят клинические случаи ХИК у пациентов с ПТСР. У всех пациентов была диагностирована ХИК без выявленного соматического этиологического фактора. Также у всех пациентов удалось достигнуть ремиссии крапивницы после лечения ПТСР.
По данным P. Staubach и соавт. (2011 г.), среди пациентов с ХИК уровень коморбидности с психическими расстройствами составляет от 35 до 60%. Авторы, обследовав 100 пациентов с ХИК, у 48% выявили одно и более психическое расстройство. Наиболее распространенными были тревожные расстройства (30%), затем депрессивные и соматоформные расстройства (по 17% каждое), расстройства адаптации (4%), ПТСР (3%), злоупотребление алкоголем (3%), ипохондрия, обсессивно-компульсивное расстройство (по 2% каждое), алкогольная зависимость и злоупотребление психоактивными веществами (каждое по 1%). Среди расстройств тревожного спектра наиболее часто встречалась агорафобия (15%). Спектр депрессивных расстройств представлен рекуррентным депрессивным расстройством и дистимиями, соматоформные расстройства включали соматизированные расстройства, соматоформную дисфункцию вегетативной нервной системы и недифференцированное соматоформное расстройство.
В исследовании F. Uguz и соавт. (2008 г.), выполненном на базе мультиаксиального подхода DSM-III, из 89 пациентов с ХИК у 44 (49,4%) выявили по крайней мере одно расстройство оси I (актуальный психопатологический синдром) в соответствии с SCID-I: обсессивно-компульсивное расстройство (25,8%), большое депрессивное расстройство (13,5%), дистимия (9,0%), социофобия (9,0%).
Наиболее дискуссионным аспектом проблемы, с нашей точки зрения, является клиническая и эпидемиологическая оценка аффективной патологии, выявляемой в дерматологической клинике. К. Рreston (1969 г.) на основе результатов обследования 1115 пациентов дерматологической клиники сообщает, что проявления депрессии выявлены у 70% пациентов с экземой и дерматитами и 84% больных хронической крапивницей.
Однако позиционируемые результаты резко расходятся с данными других исследований. Речь, в частности, идет о расчетах, приводимых в масштабном эпидемиологическом исследовании СИНТЕЗ (А.Б. Смулевич и соавт., 2009), согласно которым совокупная доля депрессий (эта патология представлена нозогенными депрессивными реакциями – 26,1% и расстройствами депрессивного спектра – 18,7%) в структуре психической патологии дерматологического контингента существенно ниже и составляет 44,8% нозогенных депрессий.
Цель исследования – клиническое изучение кожной аллергии, не купирующейся традиционными соматотропными средствами, в аспекте коморбидности с психической патологией.
Субъективно выраженный зуд в области высыпаний.
Соматизированные невротические депрессии развивались в контексте субъективно значимых психотравмирующих ситуаций: интерперсональные конфликты с соседями или родственниками; крупный денежный займ после вынужденного размена квартиры.
Клиническая картина депрессивных состояний включала в редуцированной форме собственно аффективные симптомы (гипотимия, дисфория, тревога, плаксивость, вялость, апатия, ангедония, ранняя инсомния). В структуре синдрома наряду с гипотимией выявлены соматизированные проявления (учащенное сердцебиение, потливость, чувство нехватки воздуха, конверсии – ощущение кома в горле, онемение кистей рук по типу перчаток). Доминирующее положение в картине депрессии занимали длительно персистирующие аллергические симптомы «неясной этиологии» (распространенная эритема; эпизодические высыпания на теле по типу крапивницы, сопровождающиеся нестерпимым зудом). Аллергические кожные проявления провоцировались как кататимными, так и ассоцированными с ними экзогенными факторами, также включенными в механизм депрессивно-невротической соматизации. Например, впервые развившиеся на фоне мелкого интерперсонального конфликта локальные преходящие высыпания с приступообразным генерализованным аквагенным зудом при мытье в душе (наряду с отсутствием зуда при мытье посуды и иных контактах с водой).
В преморбиде пациенток выявлены невропатические стигмы (легкие соматизированные реакции с эритемой и жжением кожи; полиморфные алгии, гипертермия, метеочувствительность), проявляющиеся при воздействии субъективно значимых стрессогенных факторов. В анамнезе отмечались невротические депрессивные реакции, включающие следующие соматизированные симптомы: зуд в области боковых поверхностей ребер; выпадение волос; абдоминалгии с гипертермией; головные боли по типу обруча, абдоминалгии с инсомнией.
Ипохондрические реакции выявлены в рамках расстройства личности истеро-шизоидного круга (эгоцентризм, парциальный инфантилизм при развитом интеллекте и высоком уровне образования, жажда признания, богатое воображение, формальная коммуникабельность при эмоциональной холодности). В преморбиде выявлены также черты соматопатии: склонность к ипохондрическим реакциям, частые острые респираторные вирусные инфекции, осложняющиеся бронхитами, аллергия на цитрусовые, «укачивание» в транспорте, обмороки в душных помещениях.
Дерматологическая картина реакций была в обоих случаях ограничена областью кожных покровов и включала островоспалительные высыпания по типу крапивницы, сопровождающиеся интенсивным зудом, а также массивным ипохондрическим поведением (многочисленные обследования, диеты, лечение у врачей разных специальностей) с тревогой за здоровье в связи с отсутствием положительной динамики аллергии.
В анамнезе фигурируют редкие, но массивные психогенные соматизированные реакции: отек Квинке на фоне очередного разочарования в избранной профессии; психогенный логоневроз, тотальная алопеция после публичного взыскания.
Соматизированные реакции шизофренического спектра развивались в связи с психотравмирующими ситуациями (неопределенность в получении вакансии; разрыв отношений с возлюбленной).
У пациентов выявлены черты шизотипического расстройства личности: дефицит эмпатии, рационализм, расчетливость, склонность к эксцентричным поступкам. В анамнезе – детские страхи нелепого содержания, компенсированная социофобия с абстрактной фабулой.
В преморбиде обоих пациентов выявлены черты проприоцептивного диатеза – транзиторные психосоматические кризы, подверженные спонтанному обратному развитию с полной редукцией симптоматики. Такие эпизоды были разделены длительными интервалами и не сопровождались признаками социальной дезадаптации.
Клиническая картина соматизированных реакций была представлена в идеаторной сфере тревогой о здоровье и собственной безопасности; в соматической – в одном случае островоспалительными массивными аллергическими высыпаниями, сопровождающимися генерализованным зудом, в другом – незначительными высыпаниями с интенсивным локальным зудом гетерономной локализации («щекотание» в области бедер и голеней) с признаками телесных фантазий.
Картина психосоматических кризов проявлялась приступами интенсивных цефалгий с подъемом температуры в течение нескольких месяцев, характерны также атипичные панические атаки в виде аутохтонных эпизодов беспредметной тревоги длительностью до нескольких часов, когда без какой-либо провокации учащалось сердцебиение, потели ладони, появлялось чувство приближающейся беды; кроме того, выявлялись не связанные с психогенными воздействиями стойкие боли в эпигастральной области, сопровождающиеся диареей и рвотой, купирующиеся самостоятельно.
Таким образом, в изученных случаях хронической крапивницы выявляются психосоматические расстройства, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
1Активация нейроэндокринной и симпатической систем посредством катехоламина и секреции кортизола оказывает влияние на иммунную систему, изменяя баланс между ответом Th1/Th2 в пользу второго. У лиц, имеющих наследственную предрасположенность, хронический стресс, с одной стороны, может способствовать появлению аллергии, с другой – осложнять лечение уже имеющегося аллергического заболевания.
Сведения об авторе
Дороженок Игорь Юрьевич – канд. мед. наук, доц. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет), ст. науч. сотр. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ. E-mail: igordoro@mail.ru
Представлена казуистика – 8 наблюдений, в которых хроническая крапивница реализуется в рамках психодерматологических расстройств, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
Ключевые слова: хроническая крапивница, психодерматология, психосоматика, преморбид, расстройство личности.
Для цитирования: Дороженок И.Ю. Психосоматические аспекты хронической крапивницы в клинической практике. Психические расстройства в общей медицине. 2018; 3–4: 27–30.
Psychosomatic issues of chronic urticaria in clinical practice
I.Yu. Dorozhenok*Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russia;
Mental Health Research Center, Moscow, Russia igordoro@mail.ru
Abstract
Casuistry (8 observations) is presented, in which chronic urticaria is implemented within psychodermatological disorders, in the genesis of which the patient's personality structure, somatoperceptual accentuation and stress response character play an important role.
Key words: chronic urticaria, psychodermatology, psychosomatics, premorbid, personality disorder.
For citation: Dorozhenok I.Yu. Psychosomatic issues of chronic urticaria in clinical practice Mental Disorders in General Medicine. 2018; 3–4: 27–30.
Работа посвящена стойко персистирующим аллергическим кожным проявлениям по типу крапивницы, имеющим наибольшее клиническое сходство с хронической идиопатической крапивницей (ХИК). ХИК характеризуется частым или ежедневным появлением волдырей на коже, сопровождающихся зудом, длительностью не менее 6 мес без явных причин (собственно аллергические, аутоиммунные и физические факторы внешней среды). У большинства пациентов заболевание длится от нескольких месяцев до нескольких лет, после чего редуцируется самостоятельно.
Актуальность изучения психосоматических проявлений хронической крапивницы обусловлена распространенностью дерматологической патологии этого круга, сопровождающейся выраженным дискомфортом, неэффективностью рутинной соматотропной терапии (применение обширного арсенала лекарственных средств: от новейших антигистаминных препаратов до «тяжелой артиллерии» – системных глюкокортикостероидов), существенным снижением качества жизни и социальной/профессиональной активности пациентов.
Начиная с XIX в., когда австрийский ученый Ferdinand Hebra писал: «Мы по большей части остаемся в неведении о причинах хронической крапивницы», ее этиология остается неясной. Большинство современных аллергологов считают, что ХИК провоцируется рядом факторов: пищевые аллергены, ацетилсалициловая кислота и нестероидные противовоспалительные препараты, лихорадка, аутоиммунные факторы, а также их сочетание. В руководстве по крапивнице 2009 г. (T. Zuberbier и соавт., 2009) приводится упоминание, что «для эффективной коррекции процесса у некоторых пациентов стоит принимать во внимание психологические факторы». При этом исследователи в области аллергологии рассматривают сложившуюся ситуацию как следствие недооценки личностных и психосоматических (прежде всего – стрессогенных) факторов в манифестации и динамике кожной аллергии. По мнению C. Broom (2010 г.), позиционирующему важность подбора индивидуальных психотерапевтических программ для пациентов с ХИК и сетующему на отсутствие структурированных исследований, сравнивающих эффективность медикаментозного (соматотропного) и психотерапевтического лечения, лишь в 1940–50-х годах внимание исследователей начинает привлекать взаимосвязь психики и аллергии (H. Abrahamson, 1948). Однако психологическая гипотеза этиологии крапивницы (ассоциируемая исключительно с психоанализом) трактуется аллергологическим сообществом как маргинальная1. С развитием иммунологии как клинической дисциплины в последние годы доминирует биомедицинская модель крапивницы.
В то же время еще J. Stokes (1940 г.), разделявший концепцию полиэтиологической природы крапивницы, утверждал, что наряду с наследственными, физиологическими, бактериологическими, иммунологическими и другими патогенными и защитными факторами должны приниматься во внимание и психологические детерминанты, участвующие в патогенезе крапивницы.
При оценке данных литературы в этом аспекте следует учитывать расхождения между привычными клиническому психиатру дефинициями и используемой авторами обсуждаемых ниже публикаций терминологии, заимствованной из психоаналитического лексикона и применяемого ими оценочного аппарата (язык психометрических шкал).
Соответственно, на этом языке для пациентов с крапивницей приводятся следующие характеристики. При сравнении с условно здоровыми (контрольные группы) они оцениваются как менее «доминантные» (более «интрапунитивные» – склонные обвинять себя, более «невротичные») [G. Lyketsos и соавт., 1985], отличаются значимо более высоким уровнем «невротизма» (L. Ma и соавт., 2002) и более низким уровнем «экстраверсии» (M. Chung и соавт., 2010).
A. Sevil и соавт. (2015 г.) с помощью опросника Cloninger (Temperament and Character Inventory – TCI) у 70 пациентов с ХИК выявили достоверно более высокие показатели по следующим подшкалам: «поиск новизны», «расточительность» и низкие по таким параметрам, как «нерешительность», «кооперативность», «социальное принятие», «эмпатия», «готовность помочь», «сострадание», чем у 60 здоровых субъектов группы сравнения.
В психопатологическом понимании речь идет о широком спектре патохарактерологических черт, требующих оценки и систематизации в согласии с клинической классификацией расстройств личности.
В ряде исследований подтверждена роль стресса в патогенезе ХИК. J. Stokes в 1940 г. отмечал влияние психогенных факторов на развитие крапивницы в 79% случаев (J. Stokes, 1940); G. Fava и соавт. – в 90% случаев. L. Rees отмечает, что 51% из 100 пациентов с ХИК испытывали стрессовые события перед манифестацией заболевания по сравнению с 8% в группе контроля (больные хирургическими заболеваниями). В исследовании G. Michaelsson (1969 г.) 36% назвали стресс главным фактором обострения крапивницы (23% – температурное воздействие; 8% – анальгетики). K. Czubalski и E. Rudzki (1977 г.) отмечают, что «фрустрирующие ситуации» ассоциированы в 80% случаев с дермографизмом и в 75% с адрен-ергической крапивницей.
В современных работах уделяется большое внимание связи ХИК с посттравматическим стрессовым расстройством (ПТСР). Авторы исходят из предположения, что после пережитого стресса вследствие ПТСР могут возникнуть нарушения в функционировании иммунной системы, что, в свою очередь, приводит к повышенной восприимчивости организма, способствуя обострению различных соматических заболеваний, в том числе – крапивницы (M.Everson и соавт., 1999; A. Dougall, A. Baum, 2001; M.Friedman, B. McEwen, 2004; M. Altemus и соавт., 2006). В ряде исследований в качестве отдельной клинической формы выделяется психогенная крапивница (M. Gupta, A. Gupta, 1996; G. Guillet и соавт., 1998; S. Sachdeva и соавт., 2011). В обоснование правомерности выделения этой формы крапивницы и возможности отграничения ее от иных клинических форм хронической крапивницы приводятся следующие критерии: манифестация кожных проявлений после психотравмирующего воздействия, высокий уровень тревожных расстройств, преобладание проявлений зуда над собственно кожными симптомами, повышение концентрации субстанции P (А.А. Прибытков, Е.А. Орлова, 2014).
В исследовании M. Chung и соавт. (2006 г.) 100 пациентов с ХИК и 60 пациентов с аллергией (группа контроля) была продемонстрирована связь ХИК с ПТСР. Психическое состояние 34% пациентов с ХИК и 18% с аллергией соответствовало диагностическим критериям ПТСР. Психотравмирующие ситуации, перенесенные пациентами, включали: внезапную смерть близкого человека, опасные для жизни травмы или болезни, физическое насилие, серьезные аварии. Авторами сделан предварительный вывод о том, что кататимные травматические воспоминания и эмоции могут реализоваться через кожу, в частности, проявляясь ХИК у некоторых пациентов. Пациенты с ХИК и ПТСР были значимо больше подвержены стрессу (благодаря повышенному невротизму), тяжелее переносили соматические заболевания, имели более высокий уровень тревоги и социальной дезадаптации, оказались значительно более интровертированными.
A. Madhulika и соавт. (2012 г.) в работе «Хроническая идиопатическая крапивница и посттравматическое стрессовое расстройство: нераспознанная коморбидность» приводят клинические случаи ХИК у пациентов с ПТСР. У всех пациентов была диагностирована ХИК без выявленного соматического этиологического фактора. Также у всех пациентов удалось достигнуть ремиссии крапивницы после лечения ПТСР.
По данным P. Staubach и соавт. (2011 г.), среди пациентов с ХИК уровень коморбидности с психическими расстройствами составляет от 35 до 60%. Авторы, обследовав 100 пациентов с ХИК, у 48% выявили одно и более психическое расстройство. Наиболее распространенными были тревожные расстройства (30%), затем депрессивные и соматоформные расстройства (по 17% каждое), расстройства адаптации (4%), ПТСР (3%), злоупотребление алкоголем (3%), ипохондрия, обсессивно-компульсивное расстройство (по 2% каждое), алкогольная зависимость и злоупотребление психоактивными веществами (каждое по 1%). Среди расстройств тревожного спектра наиболее часто встречалась агорафобия (15%). Спектр депрессивных расстройств представлен рекуррентным депрессивным расстройством и дистимиями, соматоформные расстройства включали соматизированные расстройства, соматоформную дисфункцию вегетативной нервной системы и недифференцированное соматоформное расстройство.

В исследовании F. Uguz и соавт. (2008 г.), выполненном на базе мультиаксиального подхода DSM-III, из 89 пациентов с ХИК у 44 (49,4%) выявили по крайней мере одно расстройство оси I (актуальный психопатологический синдром) в соответствии с SCID-I: обсессивно-компульсивное расстройство (25,8%), большое депрессивное расстройство (13,5%), дистимия (9,0%), социофобия (9,0%).
Наиболее дискуссионным аспектом проблемы, с нашей точки зрения, является клиническая и эпидемиологическая оценка аффективной патологии, выявляемой в дерматологической клинике. К. Рreston (1969 г.) на основе результатов обследования 1115 пациентов дерматологической клиники сообщает, что проявления депрессии выявлены у 70% пациентов с экземой и дерматитами и 84% больных хронической крапивницей.
Однако позиционируемые результаты резко расходятся с данными других исследований. Речь, в частности, идет о расчетах, приводимых в масштабном эпидемиологическом исследовании СИНТЕЗ (А.Б. Смулевич и соавт., 2009), согласно которым совокупная доля депрессий (эта патология представлена нозогенными депрессивными реакциями – 26,1% и расстройствами депрессивного спектра – 18,7%) в структуре психической патологии дерматологического контингента существенно ниже и составляет 44,8% нозогенных депрессий.
Цель исследования – клиническое изучение кожной аллергии, не купирующейся традиционными соматотропными средствами, в аспекте коморбидности с психической патологией.
Материал и методы
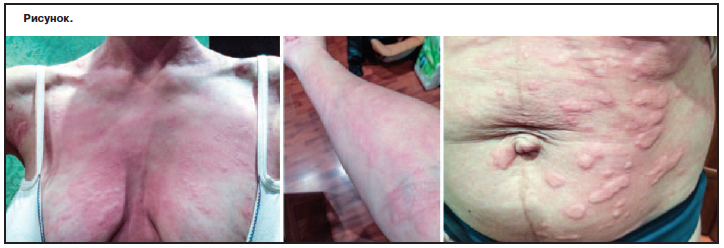
Обследованы 8 пациентов (2 мужчин, 6 женщин; средний возраст 36,1 года) с дерматологическими диагнозами «хроническая крапивница» (6 наблюдений); «идиопатическая крапивница» (1 наблюдение); «холин-ергическая крапивница» (1 наблюдение). Локальный дерматологический статус: в момент обострения процесс островоспалительного характера с локализацией на коже лица, туловища и конечностей. Высыпания представлены волдырями розового цвета размером 1–3 см в диаметре овальной и округлой формы c четкими границами с тенденцией к слиянию (см. рисунок). Дермографизм стойкий, красный. Видимые слизистые оболочки ротовой полости и половых органов свободны от высыпаний. Ногтевые пластины и волосы не поражены. Пальпируемые лимфоузлы не увеличены, безболезненны, не спаяны с окружающими тканями.Субъективно выраженный зуд в области высыпаний.
Клинические случаи
Пациенты были комплексно обследованы в Московском городском дерматологическом научно-практическом центре и затем представлены на междисциплинарный консилиум в ФГБНУ НЦПЗ с участием академика Российской академии наук А.Б. Смулевича.Результаты исследования
В ходе психопатологического обследования установлено, что дерматологические расстройства (крапивница) у изученных пациентов – одна из составляющих психогенно провоцированных реакций, реализующихся соматизированными невротическими депрессиями (4 наблюдения), ипохондрическими реакциями в рамках расстройства личности (2 наблюдения) и соматизированными реакциями шизофренического спектра (2 наблюдения).Соматизированные невротические депрессии развивались в контексте субъективно значимых психотравмирующих ситуаций: интерперсональные конфликты с соседями или родственниками; крупный денежный займ после вынужденного размена квартиры.
Клиническая картина депрессивных состояний включала в редуцированной форме собственно аффективные симптомы (гипотимия, дисфория, тревога, плаксивость, вялость, апатия, ангедония, ранняя инсомния). В структуре синдрома наряду с гипотимией выявлены соматизированные проявления (учащенное сердцебиение, потливость, чувство нехватки воздуха, конверсии – ощущение кома в горле, онемение кистей рук по типу перчаток). Доминирующее положение в картине депрессии занимали длительно персистирующие аллергические симптомы «неясной этиологии» (распространенная эритема; эпизодические высыпания на теле по типу крапивницы, сопровождающиеся нестерпимым зудом). Аллергические кожные проявления провоцировались как кататимными, так и ассоцированными с ними экзогенными факторами, также включенными в механизм депрессивно-невротической соматизации. Например, впервые развившиеся на фоне мелкого интерперсонального конфликта локальные преходящие высыпания с приступообразным генерализованным аквагенным зудом при мытье в душе (наряду с отсутствием зуда при мытье посуды и иных контактах с водой).
В преморбиде пациенток выявлены невропатические стигмы (легкие соматизированные реакции с эритемой и жжением кожи; полиморфные алгии, гипертермия, метеочувствительность), проявляющиеся при воздействии субъективно значимых стрессогенных факторов. В анамнезе отмечались невротические депрессивные реакции, включающие следующие соматизированные симптомы: зуд в области боковых поверхностей ребер; выпадение волос; абдоминалгии с гипертермией; головные боли по типу обруча, абдоминалгии с инсомнией.
Ипохондрические реакции выявлены в рамках расстройства личности истеро-шизоидного круга (эгоцентризм, парциальный инфантилизм при развитом интеллекте и высоком уровне образования, жажда признания, богатое воображение, формальная коммуникабельность при эмоциональной холодности). В преморбиде выявлены также черты соматопатии: склонность к ипохондрическим реакциям, частые острые респираторные вирусные инфекции, осложняющиеся бронхитами, аллергия на цитрусовые, «укачивание» в транспорте, обмороки в душных помещениях.
Дерматологическая картина реакций была в обоих случаях ограничена областью кожных покровов и включала островоспалительные высыпания по типу крапивницы, сопровождающиеся интенсивным зудом, а также массивным ипохондрическим поведением (многочисленные обследования, диеты, лечение у врачей разных специальностей) с тревогой за здоровье в связи с отсутствием положительной динамики аллергии.
В анамнезе фигурируют редкие, но массивные психогенные соматизированные реакции: отек Квинке на фоне очередного разочарования в избранной профессии; психогенный логоневроз, тотальная алопеция после публичного взыскания.
Соматизированные реакции шизофренического спектра развивались в связи с психотравмирующими ситуациями (неопределенность в получении вакансии; разрыв отношений с возлюбленной).
У пациентов выявлены черты шизотипического расстройства личности: дефицит эмпатии, рационализм, расчетливость, склонность к эксцентричным поступкам. В анамнезе – детские страхи нелепого содержания, компенсированная социофобия с абстрактной фабулой.
В преморбиде обоих пациентов выявлены черты проприоцептивного диатеза – транзиторные психосоматические кризы, подверженные спонтанному обратному развитию с полной редукцией симптоматики. Такие эпизоды были разделены длительными интервалами и не сопровождались признаками социальной дезадаптации.
Клиническая картина соматизированных реакций была представлена в идеаторной сфере тревогой о здоровье и собственной безопасности; в соматической – в одном случае островоспалительными массивными аллергическими высыпаниями, сопровождающимися генерализованным зудом, в другом – незначительными высыпаниями с интенсивным локальным зудом гетерономной локализации («щекотание» в области бедер и голеней) с признаками телесных фантазий.
Картина психосоматических кризов проявлялась приступами интенсивных цефалгий с подъемом температуры в течение нескольких месяцев, характерны также атипичные панические атаки в виде аутохтонных эпизодов беспредметной тревоги длительностью до нескольких часов, когда без какой-либо провокации учащалось сердцебиение, потели ладони, появлялось чувство приближающейся беды; кроме того, выявлялись не связанные с психогенными воздействиями стойкие боли в эпигастральной области, сопровождающиеся диареей и рвотой, купирующиеся самостоятельно.
Таким образом, в изученных случаях хронической крапивницы выявляются психосоматические расстройства, в генезе которых важную роль играют структура личности пациента, соматоперцептивные акцентуации и характер реагирования на стресс.
1Активация нейроэндокринной и симпатической систем посредством катехоламина и секреции кортизола оказывает влияние на иммунную систему, изменяя баланс между ответом Th1/Th2 в пользу второго. У лиц, имеющих наследственную предрасположенность, хронический стресс, с одной стороны, может способствовать появлению аллергии, с другой – осложнять лечение уже имеющегося аллергического заболевания.
Сведения об авторе
Дороженок Игорь Юрьевич – канд. мед. наук, доц. каф. психиатрии и психосоматики лечебного фак-та ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» (Сеченовский Университет), ст. науч. сотр. отд. по изучению пограничной психической патологии и психосоматических расстройств ФГБНУ НЦПЗ. E-mail: igordoro@mail.ru
Список исп. литературыСкрыть список1. Warin RP, Champion RH. Urticaria. London: W.B.Saunders Company Ltd, 1974.
2. Zuberbier T, Aberer W, Asero R et al. The EAACI/GA2LEN/EDF/WAO guideline for the definiton, classification, diagnosis and management of urticaria. Allergy 2018; 73 (7): 1393–414.
3. Broom BC. A reappraisal of the role of ‘mindbody’ factors in chronic urticaria. Postgrad Med J 2010; 86: 365–70.
4. Abrahamson HA. Psychodynamics and the allergic patient. Saint Paul and Minneapolis: The Bruce Publishing Company, 1948.
5. Montoro J, Mullol J, Jáuregui I et al. Stress and allergy. J Investig Allergol Clin Immunol 2009; 19 (Suppl. 1): 40–7.
6. Stokes JH. The personality factor in psychoneurogenous reactions of the skin. Arch Derm Syphilol 1940; 42: 780–801.
7. Graham DT, Wolf S, Wolff HG. Changes in tissue sensitivity associated with varying life situations and emotions; their relevance to allergy. J Allergy 1950.
8. Koblenzer CS. Psychosomatic concepts in dermatology. Arch Dermatol 1983; 119: 501–12.
9. Uguz F, Engin B, Yilmaz E. Axis I and Axis II diagnoses in patients with chronic idiopathic urticaria. J Psychosom Res 2008; 64: 225–9.
10. Lyketsos GC, Stratogos GC, Tawil G et al. Hostile personality characteristics, dysthymic states and neurotic symptoms in urticaria, psoriasis and alopecia. Psychother Psychosom 1985; 44: 122–31.
11. Ma LH, Tang LY, Luo GY et al. A survey of psychosocial factors of psychosomatic diseases. Chin J Clin Psychol 2002; 10: 266–9.
12. Chung MC, Symons C, Gilliam J, Kaminski ER. The relationship between posttraumatic stress disorder, psychiatric comorbidity, and personality traits among patients with chronic idiopathic urticaria. Compr Psychiatry 2010; 51: 55–63.
13. Sevil А, Canan F, Karakaş AА, Gecici N. Temperament and character profiles of patients with chronic idiopathic urticaria. Derm Alergol 2015; 32 (3): 167–72.
14. Fava GA, Perini GI, Santonastaso P. Life events and psychological distress in dermatologic disorders: Psoriasis, chronic urticaraia and fungal infections. Br J Med Psychology 1980; 53: 277–82.
15. Rees L. An etiological study of chronic urticaria and angioeneurotic oedema. J Psychosom Res 1957; 3: 172–89.
16. Michaelsson G. Chronic urticaria. Acta Derm Venereol 1969; 49: 404–16.
17. Czubalski K, Rudzki E. Neuropsychic factors in physical urticaria. Dermatologica 1977; 154: 1–4.
18 Altemus M, Dhabhar FS, Yang R. Psychobiology of posttraumatic stress disorders: a decade of progress. Ann NY Acad Sci. 2006; 1071: 167–83.
19. Прибытков А.А., Орлова Е.А. Психогенная крапивница: вопросы диагностики и оптимизации терапии. Неврология, нейропсихиатрия, психосоматика. 2014; 6 (3): 21–6. / Pribytkov A.A., Orlova E.A. Psikhogennaia krapivnitsa: voprosy diagnostiki i optimizatsii terapii. Nevrologiia, neiropsikhiatriia, psikhosomatika. 2014; 6 (3): 21–6. [in Russian]
20. Sachdeva S, Gupta V, Amin SS, Tahseen M. Chronic urticarial. Indian J Dermatol 2011; 56 (6): 622–8.
21. Chung MC, Symons C, Gilliam J, Kaminski ER. The relationship between posttraumatic stress disorder, psychiatric comorbidity, and personality traits among patients with chronic idiopathic urticarial. Comprehensive Psy 2010; 51: 55–63.
22. Gupta MA, Gupta AK. Chronic idiopathic urticaria and post-traumatic stress disorder (PTSD): an under-recognized comorbidity. Clin Dermatol 2012; 30: 351–4.
23. Matussek P, Agerer D, Seibt G. Allergic Disorders in Depressive. Comprehensive Psy 1983; 24: 25–34.
24. Staubach P, Dechene M, Metz M et al. High Prevalence of Mental Disorders and Emotional Distress in Patients with Chronic Spontaneous Urticaria. Acta Derm Venereol 2011; 91: 557–61.
25. Preston K. Depression and skin disease. Med J Aus 1969; 1: 326–32.
10 декабря 2018
Количество просмотров: 5784


