Психиатрия Психические расстройства в общей медицине
Психиатрия Психические расстройства в общей медицине
№04 2013
Одышка, ассоциированная с тревогой: проблемы взаимодействия специалистов в диагностическом центре №04 2013
Номера страниц в выпуске:10-15
Одышка – один из самых частых симптомов в общей врачебной практике, распространенная жалоба среди 1/3 пациентов первичного звена здравоохранения и 1/2 стационарных больных, наиболее частая причина ограничения физической активности и качества жизни.
Резюме. Трудности диагностики причин одышки, сочетающейся с тревогой, обсуждаются на примере двух клинических наблюдений. Вскрываются междисциплинарные диагностические ошибки: «эффект ранней фокусировки», «негативный эффект узкой специализации», т.е. «психосоматическое разъединение» клиники болезни на соматический и психопатологический компоненты. С позиций современной нейрофизиологии рассматриваются механизмы тесной связи указанных феноменов. Фокусируется внимание на проблемах взаимодействия интернистов с психиатрами и психотерапевтами.
Ключевые слова: одышка, тревога, взаимодействие специалистов, психосоматический дуализм.
Dyspnea associated with anxiety: problems of interaction
of specialists in the diagnostic process
E.V.Nemerov, A.N.Kornetov
State Budget Educational Institution of High Professional Education Siberian State Medical University
of Ministry of Healthcare of Russian Federation, Tomsk
Summary. Difficulties in diagnosing causes of dyspnea, comorbid with anxiety, are discussed on the example of two clinical observations. Overlapping multidisciplinary diagnostic errors are revealed: «the effect of the early focusing», «the negative effect of narrow specialization», «psychosomatic separation» – «separation» of the disease clinic in somatic and psychopathological components. From the standpoint of modern neurophysiology mechanisms of the close relationship above sensations explained. The attention is focused on problems of the interaction of specialists, especially it is the interaction of internists with psychiatrists and psychotherapists.
Key words: dyspnea, anxiety, the interaction of specialists, psychosomatic dualism.
Введение
Одышка – один из самых частых симптомов в общей врачебной практике, распространенная жалоба среди 1/3 пациентов первичного звена здравоохранения и 1/2 стационарных больных, наиболее частая причина ограничения физической активности и качества жизни [1–4].
Определения этого состояния продолжают вызывать дискуссии, что отражает трудности четкого понимания этого феномена [1, 2]. Термин «одышка (диспноэ)» применяется для описания разнообразных, неоднородных, качественно различных ощущений затруднения дыхания и даже включает вторичную эмоционально-когнитивную реакцию на эти ощущения, как предложено J.Comroe в 1966 г. [1–3, 5, 6]. В англоязычной литературе не существует даже единого термина, который заменяется разнообразными понятиями, среди которых наиболее частые: «dyspnea», «shortness of breath», «breathlessness», «lack of breath», «difficulty breathing».
В отечественной литературе понятие «одышка (диспноэ)» часто подменяется понятием «одышка (тахипноэ)». P.Simon и соавт. [7, 8] установили, что существуют специфические ощущения одышки при различных патологических состояниях у больных и при разных вариантах ограничения дыхания у здоровых и что в их основе лежат различные патологические и физиологические механизмы.
Причиной этого мучительного симптома может быть широкий спектр состояний – от патологических (при сердечно-сосудистых, легочных, нервно-мышечных и многих других заболеваниях) до функциональных (например, при интенсивных физических нагрузках, эмоциональных стрессах); достигающих наибольшей выраженности при декомпенсации легочных и сердечных болезней (отек легких, приступ бронхиальной астмы), а также при тревожно-фобических расстройствах. Наиболее частыми причинами одышки являются сердечно-сосудистые и легочные болезни [5], поэтому при внезапно возникшей одышке в диагностических кардиологических схемах одно из первых мест занимает тромбоэмболия легочной артерии (ТЭЛА), а у пульмонологов лидирует бронхиальная астма.
Особое значение имеет психическое состояние пациента: одышка часто сочетается с тревогой или входит в ее структуру, образуя сложные взаимоотношения. При этом одышка может быть как причиной (эмоциональная реакция личности на мучительное, пугающее ощущение, часто внезапно возникшее), так и соматическим (вегетативным) проявлением тревоги (генерализованная тревога, панические атаки, агорафобия, гипервентиляционный синдром) [1, 3, 6, 9]. В то же время тревога может быть и пусковым механизмом (триггером), и следствием (эмоциональной реакцией на соматическую патологию) одышки, причем эти два процесса усиливают эффекты друг друга [1, 3, 6, 9]. Интенсивность восприятия одышки обычно более выражена при тревожно-фобических расстройствах сравнительно с тяжелой органической патологией [9].
Кроме того, существует «перекрест» одышки и тревоги с симптоматикой заболеваний, лежащих в основе этих состояний. Поэтому диагностический поиск причин одышки остается затруднительным. Требуется проведение многочисленных (часто дорогостоящих) исследований, участие многих специалистов, чаще кардиологов и пульмонологов, взаимодействие которых облегчается единством терапевтической специальности и многопрофильностью лечебных учреждений. Традиционно одышка воспринимается как сфера компетенции интернистов, а тревожно-фобические расстройства – как прерогатива психиатров и психотерапевтов, но при тесной близости указанных состояний специалисты в этих областях медицины как теоретически, так и практически наиболее отделены друг от друга.
Приведенные ниже клинические наблюдения иллюстрируют эти тенденции.
Наблюдение 1. Женщина 53 лет жалуется на приступы кашля и удушья, возникающие без видимых причин и сопровождающиеся выраженной потливостью, покраснением кожи, сердцебиением, плаксивостью, эмоциональной лабильностью.
Респираторные нарушения появились внезапно на фоне полного здоровья в возрасте 25 лет, связывала их с «простудой» на работе и лечилась народными средствами. В течение нескольких лет наблюдалась у участкового врача с диагнозом «острая респираторно-вирусная инфекция», затем была направлена к пульмонологу. Учитывая пароксизмы одышки и кашля, было высказано предположение о бронхиальной астме. Несколько раз госпитализировалась в пульмонологическое отделение, но вентиляционные показатели были в пределах нормы, признаков гиперреактивности дыхательных путей не выявлялось. В течение последнего года диагностирована варикозная болезнь вен нижних конечностей и в качестве причины пароксизмов одышки предположена ТЭЛА. Проведенное исследование (сцинтиграфия легких и компьютерная томография с контрастированием) не подтвердило этот диагноз, вновь была госпиализирована в пульмонологическое отделение, но показатели вентиляции легких оказались в пределах нормы (объем форсированного выдоха – 94,1%, форсированная жизненная емкость легких – 108,7%), метахолиновый тест отрицательный. Диагнозы «бронхиальная астма» и «хроническая обструктивная болезнь легких» были в очередной раз исключены.
Перенесенные интоксикации отрицает, алкоголем не злоупотребляет.
При осмотре: эмоциональная (резкая смена настроения, плаксивость) и вегетативная (потливость, сердцебиение) лабильность. Над легкими легочный перкуторный звук, везикулярное дыхание. Со стороны других внутренних органов также патологии не выявлено.
Обращает на себя внимание резкий диссонанс между скудной физикальной симптоматикой и выраженными изменениями в эмоциональной сфере. Сбор дополнительных анамнестических сведений позволил выявить стрессовые жизненные события – серьезные трудности в семейной жизни: в 18 лет неудачное замужество, развод, повторный брак, «не принесший семейного благополучия»: «вся жизнь – сплошные конфликты с мужем». Примерно в этот же период появились первые эпизоды дыхательного дискомфорта и непродуктивного кашля. Пациентка не видит четкой связи между жизненными стрессами и нарушением дыхания, лишь отмечает, что при резком нарастании негативных семейных проблем испытывает тревогу, внутреннее напряжение, иногда появление «напряженного дыхания» и желания глубоко вдохнуть. Сама четко отмечает, что «после семейных скандалов с криками и слезами наступает чувство разрядки»: грудь «свободно расширяется» и появляется «легкое дыхание». Соответственно, ведущий клинический синдром расценен как психогенная одышка, и пациентка была направлена для консультации к психиатру и психотерапевту, порекомендовавшему психокоррекцию избыточной массы тела (ИМТ=28), что, однако, не решило проблему одышки. При повторной консультации психиатра разработан план реабилитационной тактики.
Наблюдение 2. Пациент М., 61 год, поступил в терапевтическое отделение по «скорой помощи» с жалобами на приступы одышки, смешанного инспираторно-экспираторного характера, возникающие одновременно с чувством тревоги и внутреннего напряжения, периодически сопровождающиеся учащенным дыханием, слабостью, потливостью, сердцебиением, головокружением и дискомфортом в различных участках тела.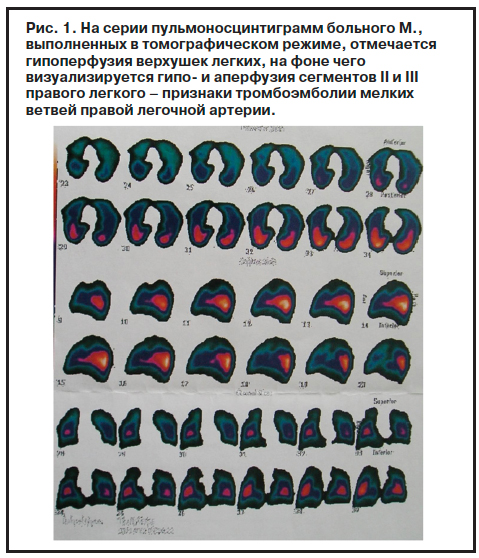
С ранних детских лет «рос боязливым и ранимым», лет примерно с 20 при сильном волнении, связанном с экзаменами в университете, стали возникать эпизоды одышки (затрудненное дыхание, нехватка воздуха, учащенное дыхание), а в дальнейшем после стрессовых жизненных событий – приступы удушья. В 32 года, когда «тяжело пережил смерть матери», перенес «нервный срыв – состояние ни жизни, ни смерти», впервые обратился к психиатру. В течение многих лет наблюдался по поводу тревожно-депрессивного расстройства, лечился транквилизаторами, иногда – антидепрессантами и нейролептиками, которые купировали также и дыхательный дискомфорт. За 5–6 нед до госпитализации впервые появились выраженные приступы удушья, сопровождаемые страхом смерти. Обратился «как обычно, по проторенной схеме» к психиатру, который расценил данное состояние больного как «весеннее обострение старой болезни» и назначил нейролептики. Пытаясь доказать, что «появилось другое ощущение затрудненного дыхания», обратился к неврологу. По результатам исследования (включая магнитно-резонансную томографию головного мозга) был поставлен диагноз «дисциркуляторная энцефалопатия» и назначены мексидол и ноотропная терапия, но приступы удушья не купировались. Обратился к участковому терапевту, которым был направлен в кардиодиспансер. На электрокардиограмме (ЭКГ) патологии не выявлено, но пароксизмы одышки были расценены как эквиваленты стенокардии, был установлен диагноз ишемической болезни сердца (ИБС) и назначены антиагреганты и метаболическая терапия, но приступы удушья стали чаще и интенсивнее. Регулярно вызывал «скорую помощь», направлялся в терапевтический стационар, где после регистрации ЭКГ и проведения рентгенографии легких исключали патологию сердечно-сосудистой и дыхательной систем – «врачи объясняли, что надо лечить нервы». Снова обратился к участковому врачу, у которого находился на больничном по поводу ИБС, и попросил направить на дальнейшее обследование. Получил направление на сцинтиграфию легких. Были выявлены сцинтиграфические признаки тромбоэмболии мелких ветвей правой легочной артерии – аперфузия сегментов II и III правого легкого на фоне гипоперфузии области верхушек обоих легких (рис. 1). Был направлен в дежурный терапевтический стационар.
Объективно при поступлении: то говорит сбивчиво и суетливо, то надолго задумывается, подбирая слова. Беспокоен, эмоционально неустойчив. Астенического телосложения. Над легкими перкуторный тон легочный, дыхание жесткое, хрипов не выслушивается. Частота дыхания – 16 в 1 мин. Сатурация – 96%. Ритм сердечных сокращений правильный, тоны ясные, соотношение тонов не нарушено, шумов нет. Частота сердечных сокращений – 66 в 1 мин. Артериальное давление – 120/70 мм рт. ст. Со стороны других внутренних органов патологии также не выявлено.
В стационаре проводились антикоагулянтная и антиагрегантная терапия и поиск источников ТЭЛА. При этом в записях лечащего врача в истории болезни обращает на себя внимание доминирование невротической симптоматики над очень скудными объективными признаками со стороны внутренних органов: «больной тревожный, беспокойный, эмоциональный, ипохондричный, считает, что все плохо». Сам предполагает, что «одышка связана с эмоциональным статусом». Приглашенный на консультацию психиатр констатирует: «тревожность, беспокойство, раздражительность» и квалифицирует психический статус как тревожно-фобический. Рекомендован сибазон на ночь.
В ходе лечения общее состояние улучшилось, одышка значительно уменьшилась, но генез ТЭЛА остался неустановленным.
Представленные клинические наблюдения прежде всего дают отчетливое представление об алгоритме диагностического поиска и сложности взаимодействия врачей в случаях тесного переплетения соматических и психологических (психопатологических) симптомов.
Оба случая высвечивают характерную диагностическую ошибку, известную в теории диагноза как «эффект ранней фокусировки». Этот термин теории диагноза заимствован у рентгенологов, смысл которого в том, что, прежде чем сфокусировать свое внимание на ярких и необычных особенностях, нужно оценить снимок (клиническую картину) в целом. В первом случае «ранняя фокусировка» только на респираторных симптомах, оставляющая «за кадром» резко выраженный эмоциональный компонент клинической картины, привела терапевта к повторным обследованиям для исключения патологии легких. Во втором случае психиатр, раз и навсегда «сфокусировавшись» на психопатологических расстройствах, уже не допускал возможности, что под теми же симптомами может скрываться серьезное, угрожающее жизни соматическое заболевание – ТЭЛА.
Здесь уместно процитировать Р.Ригельмана [10]: «Таким образом, эффект фокусировки сдерживает ход врачебной мысли, делает мышление менее гибким, что может привести к врачебной ошибке из-за: неспособности распознать истинную цель обращения к врачу; неумения ясно определить понятия; неумения критически оценить достоверность полученных сведений; невнимания к невербальной информации; нежелания пересмотреть вопрос, какая из жалоб основная».
Выбор ведущего синдрома имеет решающее значение, так как определяет направление диагностического поиска. В первом клиническом наблюдении пульмонолог, естественно, в качестве ведущего клинического синдрома выделил бронхиальную обструкцию, оставив без внимания яркий психологический/психопатологический компонент проявлений болезни. Аналогичным образом по принципу: «свой/чужой» действовали и другие специалисты, пытаясь вычленить «свои» клинические синдромы и определить «свои» болезни, не оценивая клиническую картину в целом. В подобных ситуациях основную причину диагностической ошибки можно определить как «негативный эффект узкой специализации», который добавился к «эффекту ранней фокусировки» на соматическую или психопатологическую составляющие болезней.
Возможно, в первом клиническом случае сыграли роль и социокультурные особенности пациентки, хорошо информированной о специализации в медицине и точно знающей, какие жалобы и какому специалисту следует излагать: «врачу-пульмонологу нужно рассказывать только о своих легких».
Узость специализации не всегда следует подвергать критике, во многих случаях это позитивно, но необходим и «широкий» специалист, который четко следит за динамикой клинической картины, осуществляет интегративную функцию, междисциплинарные взаимодействия. Эта функция отводится участковому терапевту, специалисту амбулаторно-поликлинического звена, однако в приведенных случаях его связующая и направляющая роль не прослеживалась.
С увеличением уровня и объема знаний и усложнением диагностических и лечебных технологий в различных областях внутренней медицины усугубилась тенденция четкого разграничения между соматической и психической патологией. Такое разграничение нередко проводится по принципу «или/или»: или соматическое заболевание, или психопатология. Указанная диагностическая проблема является ведущей в обоих обсуждаемых клинических случаях, хотя сочетание соматической болезни и психических расстройств в условиях целого организма является скорее правилом, чем исключением.
Наличие у больных симптомов тревоги наряду с проявлениями вегетативной дисфункции является общим проявлением невротических, связанных со стрессом и соматоформных расстройств, при которых собственно психические нарушения часто скрываются за соматическими (псевдосоматическими) жалобами [11]. Поэтому интернисты обычно обращают внимание на форму (демонстративность) и выраженную эмоциональную окраску изложения больными жалоб, чрезвычайную обеспокоенность своим состоянием, активное стремление к различным диагностическим процедурам как основание, чтобы заподозрить невротическую природу «соматической» симптоматики. Подобный подход прослеживается во втором клиническом случае, когда врач терапевтического стационара, даже имея данные сцинтиграфии легких, оказался под впечатлением яркой клиники тревоги, в то время как консультант-психиатр «серьезную» психопатологию исключает.
В этом контексте показательно, что журнал «Psychosomatic Medicine» («Психосоматическая медицина»), отметив свое 70-летие, решил сменить название, а до принятия окончательного решения добавить подзаголовок: «Biobehavioral Medicine» (биоповеденческая медицина), чтобы впоследствии окончательно отказаться от первого названия [12]. Причиной стало то, что дуализм термина «психосоматический», задуманного как мультидисциплинарный для исследования взаимосвязи психических и телесных процессов в единой биологической системе, так и не удалось преодолеть как в широком медицинском и немедицинском сообществе, так и в узкой среде психиатров. Появление термина «биоповеденческий» означает, что поиски решения проблемы психосоматического единства организма продолжаются, вступая на новый виток своего развития.
Ведение таких пациентов – трудная задача, которая требует сотрудничества разных специалистов в каждом конкретном случае как на этапе диагностики, так и лечения.
Но при этом необходимо обратить внимание на то, что в клинических рекомендациях, предназначенных для практикующих врачей [5], четко регламентирован алгоритм принятия клинических решений при одышке неясного генеза, состоящий из 3 этапов. На I этапе проводятся неотложные мероприятия по диагностике и лечению при угрожающих жизни состояниях, таких как ТЭЛА. На этапе II осуществляется дифференциальная диагностика для исключения наиболее частых причин одышки (болезней органов дыхания и кровообращения). И только на этапе III, в сложных случаях, сопряженных с тревожностью и тревожно-депрессивными состояниями, решается вопрос о психических расстройствах с участием психиатра.
Почему тщательно разработанные и фактически стандартизированные этапы диагностического поиска не были выполнены ни в одном из представленных случаев?
В чем же причина, как это бывает в подобных случаях, часто возникающих диагностических проблем?
Представляется, что главные причины диагностических трудностей кроются в самих синдромах, и особенно в их сочетании. Прежде всего следует подчеркнуть факт наличия многочисленных механизмов развития одышки, связанных с многочисленными стимулами множества рецепторов при широком спектре состояний и болезней с разнообразными симптомами [1–3, 13]. Поэтому ощущение дыхательного дискомфорта разными людьми может испытываться по-разному, а описание и объяснение симптомов может в значительной степени варьировать [9].
Большим прорывом в понимании дыхательного дискомфорта стали нейробиологические исследования, при помощи которых удалось определить и локализовать определенные участки мозга, которые активируются в момент развития ощущения одышки [1], а уже в первых обзорах современных методов функциональной визуализации мозга подчеркивается, что восприятие таких разных ощущений, как одышка и боль, связаны с активацией сходных мозговых структур [14].
Одышка – больше, чем физическое ощущение: влияние на выраженность дыхательного дискомфорта оказывает эмоциональное состояние пациента [3]. Помимо физиологических механизмов существенное влияние могут оказывать психологические факторы (отрицательные эмоции и особенно уровень тревоги). Тревога снижает точность восприятия одышки [9], усиливает чувственное восприятие ее [1], модулирует восприятие пациентом других своих ощущений и значимо сказывается на продуцировании жалоб. Кроме распространенной точки зрения, что одышка – результат механизмов обратной связи на различные изменения в физиологическом состоянии организма, рассматривается и механизм прямой связи, положительной обратной связи, упреждающий механизм (feed-forward mechanism). При разных эмоциональных состояниях, особенно тревожных, одышка может быть результатом несоответствия между текущим паттерном дыхания и дыхательным
паттерном, необходимым «перед лицом воспринятой опасности» [9].
Эти взгляды получили нейробиологическое обоснование в последние годы: выявление сходства мозговых субстанций ощущения одышки и отрицательных эмоций позволило C.Peiffer и соавт. [15] утвердиться в гипотезе, согласно которой эмоциональные факторы влияют на восприятие одышки.
Получено также экспериментальное доказательство тесной связи этих состояний: A. von Leupoldt и соавт. [16], изучая экспериментальные отрицательные эмоции в течение вызванной нагрузкой одышки, установили, что неприятность (мучительное ощущение одышки, собственно дыхательный дискомфорт) связана с нейронными активациями в лимбических структурах мозга: в правой передней инсуле и правой амигдале.
А D.Schön и соавт. [17] показали, что восприятие одышки, особенно воспринятой неприятности (эмоционального компонента) и боли притуплялось с неврологическими повреждениями в этой области. В ходе поиска доказательств прямого влияния тревоги на дыхание в одном из исследований у пациентов с эпилепсией было показано, что правая амигдала преобладающе активизирована при тревоге и связанных с тревогой физиологических реакциях, в том числе учащением дыхания; а хирургическое повреждение области левой амигдалы привело к уменьшению активности в правой амигдале, что сопровождалось снижением как уровня тревоги, так и частоты дыхания [18].
Таким образом, в момент развития и чувства одышки, и тревоги выявлено повышение активности в одних и тех же структурах мозга, относящихся к лимбической системе, ответственной за анализ отрицательных эмоций [1]. Это позволило уже с нейрофизиологических позиций объяснить (рис. 2), почему «одышка всегда ассоциируется с чувством тревоги и страха» [2].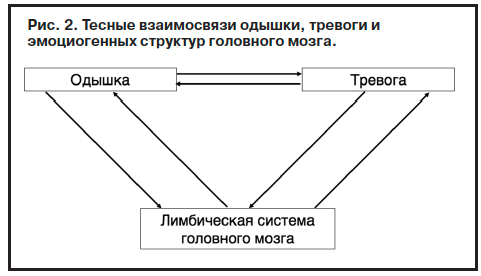
Активация области лимбической системы (правая передняя инсула и правая амигдала) в ответ на влияние негативных эмоций также позволила дифференцировать сенсорный (интенсивность) и эмоциональный (неприятность, страдание, собственно дыхательный дискомфорт) компоненты одышки, подтвердив теоретические предположения о двойной корковой обработке диспноэтических дыхательных сигналов [6, 16]. Поэтому в патофизиологии дыхания тщательно разделяют такие понятия, как «ощущение одышки» (следствие стимуляции периферических рецепторов) и «перцепция одышки» (сложный процесс реакции на ощущение, включающий восприятие, осознание, понимание) [2, 6]. На перцепцию одышки влияют психологические и культурные факторы. В формировании восприятия одышки на конечном этапе участвуют когнитивная и поведенческая функции высших отделов головного мозга [1, 6, 13, 15].
Приведенные сложности патогенеза порождают проблемы обследования пациентов с одышкой в сочетании с симптомами тревоги: трудности описания симптома больными, сбора жалоб и анамнеза, отсутствие детализации и объективной оценки этого дыхательного дискомфорта, что может явиться причиной диагностических ошибок. Так, в эпидемиологическом исследовании астмы установлен факт гипердиагностики: в 30% случаев при выполнении проб на реактивность бронхов предварительный диагноз был отвергнут [19], а у 29% взрослых, которых лечили от астмы в первичном звене здравоохранения, выявили симптомы дисфункционального дыхания [20]. Речь идет о сложном синдроме, обязательно включающем диспноэ (синонимические обозначения: гипервентиляционный синдром, поведенческая одышка [20]). Известно, что симптомы паники и гипервентиляции часто приписывают астме [21], этот диагноз, как правило, остается неизменным всю жизнь [19].
А.Г.Чучалин [1] обращает внимание на парадоксальный факт взаимодействия врача и пациента при самых распространенных жалобах. Если пациента беспокоит боль, то врач тщательно оценивает ее характер, локализацию, иррадиацию и другие особенности, но в случаях дыхательного дискомфорта характеристики одышки обычно не уточняются и не детализируются, а внимание направлено только на интенсивность и причины ее возникновения. Боль обычно воспринимается как угроза повреждения (чаще локального) ткани, в то время как одышка – как угроза повреждения всего организма в результате нарушения газообмена. Это положение иллюстрирует высказывание R.Banzett и соавт. [4] о том, что при удушье страдания, причиненные «сожженной рукой», становятся «ничтожными».
T.Saaresranta и соавт. [22], анализируя трудные случаи диагностики одышки, приходят к выводу, что детальное изучение истории болезни и клинические навыки до сих пор составляют основу, необходимую для достижения правильного диагноза и исключения избыточных обследований.
Многие исследователи заключают, что современная диагностика одышки должна опираться не только на физиологические измерения (особенно состояния легочной и сердечной систем), но и на тщательную оценку субъективных ощущений больного, включающих «язык/словник одышки» – набор предложений, описывающих типичные ощущения затрудненного дыхания, шкалы для измерения одышки [1–3]. При оценке одышки врач должен учитывать и психический статус пациента [3].
Как показывают клинические наблюдения, в ходе диагностического поиска неизбежно возникают проблемы взаимодействия специалистов, требующих дальнейшего совершенствования.
Взаимодействие интернистов с психиатрами и психотерапевтами – особая тема для обсуждения (рис. 3). Многие респираторные симптомы, и особенно одышка, введены в психиатрические глоссарии, но иногда не учитываются, тем более что психиатр обычно участвует только в экстренных консультациях, связанных с оценкой острых психических расстройств суицидального поведения и др. Повседневное лечение больных с аффективными и невротическими расстройствами
(и только в крупных лечебных учреждениях) осуществляется психотерапевтом, применяющим наряду с основными для этой специальности методами психофармакотерапию. Подобная помощь не заложена в стандарт лечения соматически больных и требует длительного времени (с продолжением на амбулаторном этапе), что в свою очередь диктует необходимость взаимодействия психотерапевтов в связи с отсутствием единых подходов и продолжающимся ростом числа психотерапевтических вмешательств [24].
К тому же использование психотропных препаратов у соматически больных сопровождается повышением риска побочных эффектов [24]. И наконец, наиболее эффективной психотерапия оказывается в лечении психопатологических симптомов или психологических проблем (т.е. изолированных от соматических), а так называемые психосоматические симптомы (т.е. интегративные к этим интервенциям) – наиболее резистентны [24, 25]. Сложившаяся ситуация определяет актуальность интегративного подхода при психосоматической патологии [23].
Как показала завершающая стадия диагностического поиска в первом наблюдении, иногда психиатры, к сожалению, также «сфокусированы» только на «больших психозах», не обращая внимания на невротические состояния, поэтому интернисты должны взаимодействовать со специально подготовленными в области психосоматики психиатрами.
В кардиологии уже закрепилось понятие «психогенно провоцированный инфаркт миокарда/гипертонический криз», механизмы развития которых рассматриваются в рамках стресса: медиаторы нейрогуморальных реакций повышают риск спазма сосудов и активируют механизмы свертывающей системы с развитием сосудистой катастрофы [26]. Открывается ключевая проблема – стратегия ведения больных с такими патологическими процессами, когда психические (психогенные, психопатологические) факторы и развивающаяся в ответ органическая патология тесно связаны. Кроме того, имеется много клинических состояний и синдромов «неясного генеза», а пациенты относятся к числу «трудных» больных, что требует единого цельного взгляда не на болезнь, а на больного.
Сведения об авторах
Немеров Евгений Владимирович – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО СибГМУ Минздрава России. E-mail: nemerevg@mail.ru
Корнетов Александр Николаевич – д-р мед. наук, доц. каф. клинической психологии и психотерапии ГБОУ ВПО СибГМУ Минздрава России. E-mail: kornetov@mail.tomsknet.ru
Ключевые слова: одышка, тревога, взаимодействие специалистов, психосоматический дуализм.
Dyspnea associated with anxiety: problems of interaction
of specialists in the diagnostic process
E.V.Nemerov, A.N.Kornetov
State Budget Educational Institution of High Professional Education Siberian State Medical University
of Ministry of Healthcare of Russian Federation, Tomsk
Summary. Difficulties in diagnosing causes of dyspnea, comorbid with anxiety, are discussed on the example of two clinical observations. Overlapping multidisciplinary diagnostic errors are revealed: «the effect of the early focusing», «the negative effect of narrow specialization», «psychosomatic separation» – «separation» of the disease clinic in somatic and psychopathological components. From the standpoint of modern neurophysiology mechanisms of the close relationship above sensations explained. The attention is focused on problems of the interaction of specialists, especially it is the interaction of internists with psychiatrists and psychotherapists.
Key words: dyspnea, anxiety, the interaction of specialists, psychosomatic dualism.
Введение
Одышка – один из самых частых симптомов в общей врачебной практике, распространенная жалоба среди 1/3 пациентов первичного звена здравоохранения и 1/2 стационарных больных, наиболее частая причина ограничения физической активности и качества жизни [1–4].
Определения этого состояния продолжают вызывать дискуссии, что отражает трудности четкого понимания этого феномена [1, 2]. Термин «одышка (диспноэ)» применяется для описания разнообразных, неоднородных, качественно различных ощущений затруднения дыхания и даже включает вторичную эмоционально-когнитивную реакцию на эти ощущения, как предложено J.Comroe в 1966 г. [1–3, 5, 6]. В англоязычной литературе не существует даже единого термина, который заменяется разнообразными понятиями, среди которых наиболее частые: «dyspnea», «shortness of breath», «breathlessness», «lack of breath», «difficulty breathing».
В отечественной литературе понятие «одышка (диспноэ)» часто подменяется понятием «одышка (тахипноэ)». P.Simon и соавт. [7, 8] установили, что существуют специфические ощущения одышки при различных патологических состояниях у больных и при разных вариантах ограничения дыхания у здоровых и что в их основе лежат различные патологические и физиологические механизмы.
Причиной этого мучительного симптома может быть широкий спектр состояний – от патологических (при сердечно-сосудистых, легочных, нервно-мышечных и многих других заболеваниях) до функциональных (например, при интенсивных физических нагрузках, эмоциональных стрессах); достигающих наибольшей выраженности при декомпенсации легочных и сердечных болезней (отек легких, приступ бронхиальной астмы), а также при тревожно-фобических расстройствах. Наиболее частыми причинами одышки являются сердечно-сосудистые и легочные болезни [5], поэтому при внезапно возникшей одышке в диагностических кардиологических схемах одно из первых мест занимает тромбоэмболия легочной артерии (ТЭЛА), а у пульмонологов лидирует бронхиальная астма.
Особое значение имеет психическое состояние пациента: одышка часто сочетается с тревогой или входит в ее структуру, образуя сложные взаимоотношения. При этом одышка может быть как причиной (эмоциональная реакция личности на мучительное, пугающее ощущение, часто внезапно возникшее), так и соматическим (вегетативным) проявлением тревоги (генерализованная тревога, панические атаки, агорафобия, гипервентиляционный синдром) [1, 3, 6, 9]. В то же время тревога может быть и пусковым механизмом (триггером), и следствием (эмоциональной реакцией на соматическую патологию) одышки, причем эти два процесса усиливают эффекты друг друга [1, 3, 6, 9]. Интенсивность восприятия одышки обычно более выражена при тревожно-фобических расстройствах сравнительно с тяжелой органической патологией [9].
Кроме того, существует «перекрест» одышки и тревоги с симптоматикой заболеваний, лежащих в основе этих состояний. Поэтому диагностический поиск причин одышки остается затруднительным. Требуется проведение многочисленных (часто дорогостоящих) исследований, участие многих специалистов, чаще кардиологов и пульмонологов, взаимодействие которых облегчается единством терапевтической специальности и многопрофильностью лечебных учреждений. Традиционно одышка воспринимается как сфера компетенции интернистов, а тревожно-фобические расстройства – как прерогатива психиатров и психотерапевтов, но при тесной близости указанных состояний специалисты в этих областях медицины как теоретически, так и практически наиболее отделены друг от друга.
Приведенные ниже клинические наблюдения иллюстрируют эти тенденции.
Наблюдение 1. Женщина 53 лет жалуется на приступы кашля и удушья, возникающие без видимых причин и сопровождающиеся выраженной потливостью, покраснением кожи, сердцебиением, плаксивостью, эмоциональной лабильностью.
Респираторные нарушения появились внезапно на фоне полного здоровья в возрасте 25 лет, связывала их с «простудой» на работе и лечилась народными средствами. В течение нескольких лет наблюдалась у участкового врача с диагнозом «острая респираторно-вирусная инфекция», затем была направлена к пульмонологу. Учитывая пароксизмы одышки и кашля, было высказано предположение о бронхиальной астме. Несколько раз госпитализировалась в пульмонологическое отделение, но вентиляционные показатели были в пределах нормы, признаков гиперреактивности дыхательных путей не выявлялось. В течение последнего года диагностирована варикозная болезнь вен нижних конечностей и в качестве причины пароксизмов одышки предположена ТЭЛА. Проведенное исследование (сцинтиграфия легких и компьютерная томография с контрастированием) не подтвердило этот диагноз, вновь была госпиализирована в пульмонологическое отделение, но показатели вентиляции легких оказались в пределах нормы (объем форсированного выдоха – 94,1%, форсированная жизненная емкость легких – 108,7%), метахолиновый тест отрицательный. Диагнозы «бронхиальная астма» и «хроническая обструктивная болезнь легких» были в очередной раз исключены.
Перенесенные интоксикации отрицает, алкоголем не злоупотребляет.
При осмотре: эмоциональная (резкая смена настроения, плаксивость) и вегетативная (потливость, сердцебиение) лабильность. Над легкими легочный перкуторный звук, везикулярное дыхание. Со стороны других внутренних органов также патологии не выявлено.
Обращает на себя внимание резкий диссонанс между скудной физикальной симптоматикой и выраженными изменениями в эмоциональной сфере. Сбор дополнительных анамнестических сведений позволил выявить стрессовые жизненные события – серьезные трудности в семейной жизни: в 18 лет неудачное замужество, развод, повторный брак, «не принесший семейного благополучия»: «вся жизнь – сплошные конфликты с мужем». Примерно в этот же период появились первые эпизоды дыхательного дискомфорта и непродуктивного кашля. Пациентка не видит четкой связи между жизненными стрессами и нарушением дыхания, лишь отмечает, что при резком нарастании негативных семейных проблем испытывает тревогу, внутреннее напряжение, иногда появление «напряженного дыхания» и желания глубоко вдохнуть. Сама четко отмечает, что «после семейных скандалов с криками и слезами наступает чувство разрядки»: грудь «свободно расширяется» и появляется «легкое дыхание». Соответственно, ведущий клинический синдром расценен как психогенная одышка, и пациентка была направлена для консультации к психиатру и психотерапевту, порекомендовавшему психокоррекцию избыточной массы тела (ИМТ=28), что, однако, не решило проблему одышки. При повторной консультации психиатра разработан план реабилитационной тактики.
Наблюдение 2. Пациент М., 61 год, поступил в терапевтическое отделение по «скорой помощи» с жалобами на приступы одышки, смешанного инспираторно-экспираторного характера, возникающие одновременно с чувством тревоги и внутреннего напряжения, периодически сопровождающиеся учащенным дыханием, слабостью, потливостью, сердцебиением, головокружением и дискомфортом в различных участках тела.

С ранних детских лет «рос боязливым и ранимым», лет примерно с 20 при сильном волнении, связанном с экзаменами в университете, стали возникать эпизоды одышки (затрудненное дыхание, нехватка воздуха, учащенное дыхание), а в дальнейшем после стрессовых жизненных событий – приступы удушья. В 32 года, когда «тяжело пережил смерть матери», перенес «нервный срыв – состояние ни жизни, ни смерти», впервые обратился к психиатру. В течение многих лет наблюдался по поводу тревожно-депрессивного расстройства, лечился транквилизаторами, иногда – антидепрессантами и нейролептиками, которые купировали также и дыхательный дискомфорт. За 5–6 нед до госпитализации впервые появились выраженные приступы удушья, сопровождаемые страхом смерти. Обратился «как обычно, по проторенной схеме» к психиатру, который расценил данное состояние больного как «весеннее обострение старой болезни» и назначил нейролептики. Пытаясь доказать, что «появилось другое ощущение затрудненного дыхания», обратился к неврологу. По результатам исследования (включая магнитно-резонансную томографию головного мозга) был поставлен диагноз «дисциркуляторная энцефалопатия» и назначены мексидол и ноотропная терапия, но приступы удушья не купировались. Обратился к участковому терапевту, которым был направлен в кардиодиспансер. На электрокардиограмме (ЭКГ) патологии не выявлено, но пароксизмы одышки были расценены как эквиваленты стенокардии, был установлен диагноз ишемической болезни сердца (ИБС) и назначены антиагреганты и метаболическая терапия, но приступы удушья стали чаще и интенсивнее. Регулярно вызывал «скорую помощь», направлялся в терапевтический стационар, где после регистрации ЭКГ и проведения рентгенографии легких исключали патологию сердечно-сосудистой и дыхательной систем – «врачи объясняли, что надо лечить нервы». Снова обратился к участковому врачу, у которого находился на больничном по поводу ИБС, и попросил направить на дальнейшее обследование. Получил направление на сцинтиграфию легких. Были выявлены сцинтиграфические признаки тромбоэмболии мелких ветвей правой легочной артерии – аперфузия сегментов II и III правого легкого на фоне гипоперфузии области верхушек обоих легких (рис. 1). Был направлен в дежурный терапевтический стационар.
Объективно при поступлении: то говорит сбивчиво и суетливо, то надолго задумывается, подбирая слова. Беспокоен, эмоционально неустойчив. Астенического телосложения. Над легкими перкуторный тон легочный, дыхание жесткое, хрипов не выслушивается. Частота дыхания – 16 в 1 мин. Сатурация – 96%. Ритм сердечных сокращений правильный, тоны ясные, соотношение тонов не нарушено, шумов нет. Частота сердечных сокращений – 66 в 1 мин. Артериальное давление – 120/70 мм рт. ст. Со стороны других внутренних органов патологии также не выявлено.
В стационаре проводились антикоагулянтная и антиагрегантная терапия и поиск источников ТЭЛА. При этом в записях лечащего врача в истории болезни обращает на себя внимание доминирование невротической симптоматики над очень скудными объективными признаками со стороны внутренних органов: «больной тревожный, беспокойный, эмоциональный, ипохондричный, считает, что все плохо». Сам предполагает, что «одышка связана с эмоциональным статусом». Приглашенный на консультацию психиатр констатирует: «тревожность, беспокойство, раздражительность» и квалифицирует психический статус как тревожно-фобический. Рекомендован сибазон на ночь.
В ходе лечения общее состояние улучшилось, одышка значительно уменьшилась, но генез ТЭЛА остался неустановленным.
Представленные клинические наблюдения прежде всего дают отчетливое представление об алгоритме диагностического поиска и сложности взаимодействия врачей в случаях тесного переплетения соматических и психологических (психопатологических) симптомов.
Оба случая высвечивают характерную диагностическую ошибку, известную в теории диагноза как «эффект ранней фокусировки». Этот термин теории диагноза заимствован у рентгенологов, смысл которого в том, что, прежде чем сфокусировать свое внимание на ярких и необычных особенностях, нужно оценить снимок (клиническую картину) в целом. В первом случае «ранняя фокусировка» только на респираторных симптомах, оставляющая «за кадром» резко выраженный эмоциональный компонент клинической картины, привела терапевта к повторным обследованиям для исключения патологии легких. Во втором случае психиатр, раз и навсегда «сфокусировавшись» на психопатологических расстройствах, уже не допускал возможности, что под теми же симптомами может скрываться серьезное, угрожающее жизни соматическое заболевание – ТЭЛА.
Здесь уместно процитировать Р.Ригельмана [10]: «Таким образом, эффект фокусировки сдерживает ход врачебной мысли, делает мышление менее гибким, что может привести к врачебной ошибке из-за: неспособности распознать истинную цель обращения к врачу; неумения ясно определить понятия; неумения критически оценить достоверность полученных сведений; невнимания к невербальной информации; нежелания пересмотреть вопрос, какая из жалоб основная».
Выбор ведущего синдрома имеет решающее значение, так как определяет направление диагностического поиска. В первом клиническом наблюдении пульмонолог, естественно, в качестве ведущего клинического синдрома выделил бронхиальную обструкцию, оставив без внимания яркий психологический/психопатологический компонент проявлений болезни. Аналогичным образом по принципу: «свой/чужой» действовали и другие специалисты, пытаясь вычленить «свои» клинические синдромы и определить «свои» болезни, не оценивая клиническую картину в целом. В подобных ситуациях основную причину диагностической ошибки можно определить как «негативный эффект узкой специализации», который добавился к «эффекту ранней фокусировки» на соматическую или психопатологическую составляющие болезней.
Возможно, в первом клиническом случае сыграли роль и социокультурные особенности пациентки, хорошо информированной о специализации в медицине и точно знающей, какие жалобы и какому специалисту следует излагать: «врачу-пульмонологу нужно рассказывать только о своих легких».
Узость специализации не всегда следует подвергать критике, во многих случаях это позитивно, но необходим и «широкий» специалист, который четко следит за динамикой клинической картины, осуществляет интегративную функцию, междисциплинарные взаимодействия. Эта функция отводится участковому терапевту, специалисту амбулаторно-поликлинического звена, однако в приведенных случаях его связующая и направляющая роль не прослеживалась.
С увеличением уровня и объема знаний и усложнением диагностических и лечебных технологий в различных областях внутренней медицины усугубилась тенденция четкого разграничения между соматической и психической патологией. Такое разграничение нередко проводится по принципу «или/или»: или соматическое заболевание, или психопатология. Указанная диагностическая проблема является ведущей в обоих обсуждаемых клинических случаях, хотя сочетание соматической болезни и психических расстройств в условиях целого организма является скорее правилом, чем исключением.
Наличие у больных симптомов тревоги наряду с проявлениями вегетативной дисфункции является общим проявлением невротических, связанных со стрессом и соматоформных расстройств, при которых собственно психические нарушения часто скрываются за соматическими (псевдосоматическими) жалобами [11]. Поэтому интернисты обычно обращают внимание на форму (демонстративность) и выраженную эмоциональную окраску изложения больными жалоб, чрезвычайную обеспокоенность своим состоянием, активное стремление к различным диагностическим процедурам как основание, чтобы заподозрить невротическую природу «соматической» симптоматики. Подобный подход прослеживается во втором клиническом случае, когда врач терапевтического стационара, даже имея данные сцинтиграфии легких, оказался под впечатлением яркой клиники тревоги, в то время как консультант-психиатр «серьезную» психопатологию исключает.
В этом контексте показательно, что журнал «Psychosomatic Medicine» («Психосоматическая медицина»), отметив свое 70-летие, решил сменить название, а до принятия окончательного решения добавить подзаголовок: «Biobehavioral Medicine» (биоповеденческая медицина), чтобы впоследствии окончательно отказаться от первого названия [12]. Причиной стало то, что дуализм термина «психосоматический», задуманного как мультидисциплинарный для исследования взаимосвязи психических и телесных процессов в единой биологической системе, так и не удалось преодолеть как в широком медицинском и немедицинском сообществе, так и в узкой среде психиатров. Появление термина «биоповеденческий» означает, что поиски решения проблемы психосоматического единства организма продолжаются, вступая на новый виток своего развития.
Ведение таких пациентов – трудная задача, которая требует сотрудничества разных специалистов в каждом конкретном случае как на этапе диагностики, так и лечения.
Но при этом необходимо обратить внимание на то, что в клинических рекомендациях, предназначенных для практикующих врачей [5], четко регламентирован алгоритм принятия клинических решений при одышке неясного генеза, состоящий из 3 этапов. На I этапе проводятся неотложные мероприятия по диагностике и лечению при угрожающих жизни состояниях, таких как ТЭЛА. На этапе II осуществляется дифференциальная диагностика для исключения наиболее частых причин одышки (болезней органов дыхания и кровообращения). И только на этапе III, в сложных случаях, сопряженных с тревожностью и тревожно-депрессивными состояниями, решается вопрос о психических расстройствах с участием психиатра.
Почему тщательно разработанные и фактически стандартизированные этапы диагностического поиска не были выполнены ни в одном из представленных случаев?
В чем же причина, как это бывает в подобных случаях, часто возникающих диагностических проблем?
Представляется, что главные причины диагностических трудностей кроются в самих синдромах, и особенно в их сочетании. Прежде всего следует подчеркнуть факт наличия многочисленных механизмов развития одышки, связанных с многочисленными стимулами множества рецепторов при широком спектре состояний и болезней с разнообразными симптомами [1–3, 13]. Поэтому ощущение дыхательного дискомфорта разными людьми может испытываться по-разному, а описание и объяснение симптомов может в значительной степени варьировать [9].
Большим прорывом в понимании дыхательного дискомфорта стали нейробиологические исследования, при помощи которых удалось определить и локализовать определенные участки мозга, которые активируются в момент развития ощущения одышки [1], а уже в первых обзорах современных методов функциональной визуализации мозга подчеркивается, что восприятие таких разных ощущений, как одышка и боль, связаны с активацией сходных мозговых структур [14].
Одышка – больше, чем физическое ощущение: влияние на выраженность дыхательного дискомфорта оказывает эмоциональное состояние пациента [3]. Помимо физиологических механизмов существенное влияние могут оказывать психологические факторы (отрицательные эмоции и особенно уровень тревоги). Тревога снижает точность восприятия одышки [9], усиливает чувственное восприятие ее [1], модулирует восприятие пациентом других своих ощущений и значимо сказывается на продуцировании жалоб. Кроме распространенной точки зрения, что одышка – результат механизмов обратной связи на различные изменения в физиологическом состоянии организма, рассматривается и механизм прямой связи, положительной обратной связи, упреждающий механизм (feed-forward mechanism). При разных эмоциональных состояниях, особенно тревожных, одышка может быть результатом несоответствия между текущим паттерном дыхания и дыхательным
паттерном, необходимым «перед лицом воспринятой опасности» [9].
Эти взгляды получили нейробиологическое обоснование в последние годы: выявление сходства мозговых субстанций ощущения одышки и отрицательных эмоций позволило C.Peiffer и соавт. [15] утвердиться в гипотезе, согласно которой эмоциональные факторы влияют на восприятие одышки.
Получено также экспериментальное доказательство тесной связи этих состояний: A. von Leupoldt и соавт. [16], изучая экспериментальные отрицательные эмоции в течение вызванной нагрузкой одышки, установили, что неприятность (мучительное ощущение одышки, собственно дыхательный дискомфорт) связана с нейронными активациями в лимбических структурах мозга: в правой передней инсуле и правой амигдале.
А D.Schön и соавт. [17] показали, что восприятие одышки, особенно воспринятой неприятности (эмоционального компонента) и боли притуплялось с неврологическими повреждениями в этой области. В ходе поиска доказательств прямого влияния тревоги на дыхание в одном из исследований у пациентов с эпилепсией было показано, что правая амигдала преобладающе активизирована при тревоге и связанных с тревогой физиологических реакциях, в том числе учащением дыхания; а хирургическое повреждение области левой амигдалы привело к уменьшению активности в правой амигдале, что сопровождалось снижением как уровня тревоги, так и частоты дыхания [18].
Таким образом, в момент развития и чувства одышки, и тревоги выявлено повышение активности в одних и тех же структурах мозга, относящихся к лимбической системе, ответственной за анализ отрицательных эмоций [1]. Это позволило уже с нейрофизиологических позиций объяснить (рис. 2), почему «одышка всегда ассоциируется с чувством тревоги и страха» [2].

Активация области лимбической системы (правая передняя инсула и правая амигдала) в ответ на влияние негативных эмоций также позволила дифференцировать сенсорный (интенсивность) и эмоциональный (неприятность, страдание, собственно дыхательный дискомфорт) компоненты одышки, подтвердив теоретические предположения о двойной корковой обработке диспноэтических дыхательных сигналов [6, 16]. Поэтому в патофизиологии дыхания тщательно разделяют такие понятия, как «ощущение одышки» (следствие стимуляции периферических рецепторов) и «перцепция одышки» (сложный процесс реакции на ощущение, включающий восприятие, осознание, понимание) [2, 6]. На перцепцию одышки влияют психологические и культурные факторы. В формировании восприятия одышки на конечном этапе участвуют когнитивная и поведенческая функции высших отделов головного мозга [1, 6, 13, 15].
Приведенные сложности патогенеза порождают проблемы обследования пациентов с одышкой в сочетании с симптомами тревоги: трудности описания симптома больными, сбора жалоб и анамнеза, отсутствие детализации и объективной оценки этого дыхательного дискомфорта, что может явиться причиной диагностических ошибок. Так, в эпидемиологическом исследовании астмы установлен факт гипердиагностики: в 30% случаев при выполнении проб на реактивность бронхов предварительный диагноз был отвергнут [19], а у 29% взрослых, которых лечили от астмы в первичном звене здравоохранения, выявили симптомы дисфункционального дыхания [20]. Речь идет о сложном синдроме, обязательно включающем диспноэ (синонимические обозначения: гипервентиляционный синдром, поведенческая одышка [20]). Известно, что симптомы паники и гипервентиляции часто приписывают астме [21], этот диагноз, как правило, остается неизменным всю жизнь [19].
А.Г.Чучалин [1] обращает внимание на парадоксальный факт взаимодействия врача и пациента при самых распространенных жалобах. Если пациента беспокоит боль, то врач тщательно оценивает ее характер, локализацию, иррадиацию и другие особенности, но в случаях дыхательного дискомфорта характеристики одышки обычно не уточняются и не детализируются, а внимание направлено только на интенсивность и причины ее возникновения. Боль обычно воспринимается как угроза повреждения (чаще локального) ткани, в то время как одышка – как угроза повреждения всего организма в результате нарушения газообмена. Это положение иллюстрирует высказывание R.Banzett и соавт. [4] о том, что при удушье страдания, причиненные «сожженной рукой», становятся «ничтожными».
T.Saaresranta и соавт. [22], анализируя трудные случаи диагностики одышки, приходят к выводу, что детальное изучение истории болезни и клинические навыки до сих пор составляют основу, необходимую для достижения правильного диагноза и исключения избыточных обследований.
Многие исследователи заключают, что современная диагностика одышки должна опираться не только на физиологические измерения (особенно состояния легочной и сердечной систем), но и на тщательную оценку субъективных ощущений больного, включающих «язык/словник одышки» – набор предложений, описывающих типичные ощущения затрудненного дыхания, шкалы для измерения одышки [1–3]. При оценке одышки врач должен учитывать и психический статус пациента [3].
Как показывают клинические наблюдения, в ходе диагностического поиска неизбежно возникают проблемы взаимодействия специалистов, требующих дальнейшего совершенствования.
Взаимодействие интернистов с психиатрами и психотерапевтами – особая тема для обсуждения (рис. 3). Многие респираторные симптомы, и особенно одышка, введены в психиатрические глоссарии, но иногда не учитываются, тем более что психиатр обычно участвует только в экстренных консультациях, связанных с оценкой острых психических расстройств суицидального поведения и др. Повседневное лечение больных с аффективными и невротическими расстройствами

(и только в крупных лечебных учреждениях) осуществляется психотерапевтом, применяющим наряду с основными для этой специальности методами психофармакотерапию. Подобная помощь не заложена в стандарт лечения соматически больных и требует длительного времени (с продолжением на амбулаторном этапе), что в свою очередь диктует необходимость взаимодействия психотерапевтов в связи с отсутствием единых подходов и продолжающимся ростом числа психотерапевтических вмешательств [24].
К тому же использование психотропных препаратов у соматически больных сопровождается повышением риска побочных эффектов [24]. И наконец, наиболее эффективной психотерапия оказывается в лечении психопатологических симптомов или психологических проблем (т.е. изолированных от соматических), а так называемые психосоматические симптомы (т.е. интегративные к этим интервенциям) – наиболее резистентны [24, 25]. Сложившаяся ситуация определяет актуальность интегративного подхода при психосоматической патологии [23].
Как показала завершающая стадия диагностического поиска в первом наблюдении, иногда психиатры, к сожалению, также «сфокусированы» только на «больших психозах», не обращая внимания на невротические состояния, поэтому интернисты должны взаимодействовать со специально подготовленными в области психосоматики психиатрами.
В кардиологии уже закрепилось понятие «психогенно провоцированный инфаркт миокарда/гипертонический криз», механизмы развития которых рассматриваются в рамках стресса: медиаторы нейрогуморальных реакций повышают риск спазма сосудов и активируют механизмы свертывающей системы с развитием сосудистой катастрофы [26]. Открывается ключевая проблема – стратегия ведения больных с такими патологическими процессами, когда психические (психогенные, психопатологические) факторы и развивающаяся в ответ органическая патология тесно связаны. Кроме того, имеется много клинических состояний и синдромов «неясного генеза», а пациенты относятся к числу «трудных» больных, что требует единого цельного взгляда не на болезнь, а на больного.
Сведения об авторах
Немеров Евгений Владимирович – канд. мед. наук, доц. каф. поликлинической терапии ГБОУ ВПО СибГМУ Минздрава России. E-mail: nemerevg@mail.ru
Корнетов Александр Николаевич – д-р мед. наук, доц. каф. клинической психологии и психотерапии ГБОУ ВПО СибГМУ Минздрава России. E-mail: kornetov@mail.tomsknet.ru
Список исп. литературыСкрыть список1. Чучалин А.Г. Одышка: патофизиологические и клинические аспекты. Пульмонология. 2004; 5: 6–16.
2. Абросимов В.Н. Одышка. В кн.: Респираторная медицина. В 2 т. Под ред. А.Г.Чучалина. М.: ГЕОТАР-Медиа, 2007; 1: 407–18.
3. Одышка: механизмы, оценка, лечение. Консенсус. Пульмонология. 2005; 2: 9–36.
4. Banzett RB, Gracely RH, Lansing RW. When it's hard to breathe, maybe pain doesn't matter. Focus on dyspnea as a noxious sensation: inspiratory threshold loading may trigger diffuse noxious inhibitory controls in humans. J Neurophysiol 2007; 97 (2): 959–60.
5. Клинические рекомендации. Стандарты ведения больных. Вып. 2. М.: ГЭОТАР-Медиа, 2010; с. 196–204.
6. Peiffer C. Dyspnea and emotion: what can we learn from functional brain imaging? Am J Respir Crit Care Med 2008; 177 (9): 937–9.
7. Simon PM, Schwartzstein RM, Weiss JW et al. Distinguishable sensations of breathlessness induced in normal volunteers. Am Rev Respir Dis 1989; 140: 1021–7.
8. Simon PM, Schwartzstein PM, Weiss JW et al. Distinguishable types of dyspnea in patients with shortness of breath. Am Rev Respir Dis 1990; 142: 1009–14.
9. De Peuter S, Van Diest I, Lemaigre V et al. Dyspnea: The role of psychological processes. Clin Psychol Rev 2004; 24: 557–81.
10. Ригельман Р. Как избежать врачебных ошибок. Книга практикующих врачей. Пер. с англ. М.: Практика, 1994; с. 28.
11. Трудный больной на приеме у интерниста и психиатра. Вестн. практич. врача. 2003; 1: 7–12.
12. Freedland KE, de Geus EJC, Golden RN et al. What’s in a name? Psychosomatic medicine and biobehavioral medicine. Psychosom Med 2009; 71: 1–4.
13. Burki NK, Lee LY. Mechanisms of dyspnea. Chest 2010; 138 (5): 1196–201.
14. von Leupoldt A, Dahme B. Cortical substrates for the perception of dyspnea. Chest 2005; 128: 345–54.
15. Peiffer C, Poline JP, Thivard L et al. Neural substrates for the perception of acutely induced dyspnea. Am J Respir Crit Care Med 2001; 163: 951–7.
16. von Leupoldt A, Sommer T, Kegat S et al. The unpleasantness of perceived dyspnea is processed in the anterior insula and amygdala. Am J Respir Crit Care Med 2008; 177 (9): 1026–32.
17. Schön D, Rosenkranz M, Regelsberger J et al. Reduced perception of dyspnea and pain after right insular cortex lesions. Am J Respir Crit Care Med 2008; 178 (11):1173–9.
18. Masaoka Y, Hirasawa K, Yamane F et al. Effects of left amygdala lesions on respiration, skin conductance, heart rate, anxiety, and activity of the right amygdala during anticipation of negative stimulus. Behav Modif 2003; 27: 607–19.
19. Luks VP, Vandemheen KL, Aaron SD. Confirmation of asthma in an era of over diagnosis. Eur Respir J 2010; 36: 255–60.
20. Thomas M, McKinley RK, Freeman E, Foy C. Prevalence of dysfunctional breathing in patients treated for asthma in primary care: cross sectional survey. BMJ 2001; 322: 1098–100.
21. Thomas M, Griffiths C. Asthma and panic: scope for intervention? Am J Respir Crit Care Med 2005; 171: 1197–8.
22. Saaresranta T, Anttalainen U, Toikka J, Polo O. Dyspnea: diagnostic challenge. Breathe 2008; 4: 269–73.
23. Смулевич А.Б., Сыркин А.Л., Козырев В.Н. и др. Психосоматические расстройства (клиника, эпидемиология, терапия, модели медицинской помощи). Журн. неврол. и психиатр. им. С.С.Корсакова. 1999; 4: 4–15.
24. Уманский С.В. Психиатрический и психотерапевтический сервис в многопрофильном соматическом стационаре: 15-летний опыт работы. Психич. расстройства в общей медицине. 2012; 3: 32–7.
25. Психотерапевтическая энциклопедия. Под ред. Б.Д.Карвасарского. СПб.: Питер Ком, 2000.
26. Смулевич А.Б., Сыркин А.Л., Дробижев М.Ю., Иванов С.В. Психокардиология. М., 2005.
27. Shepherd M, Cooper B, Brown AC. Psychiatric illness in general practice. Oxford, 1981.


