Психиатрия Всемирная психиатрия
Психиатрия Всемирная психиатрия
№03 2013
Комплексный взгляд: лицом к лицу с вопросами, как и почему люди решают обратиться или не обратиться за психиатрической помощью №03 2013
Номера страниц в выпуске:261-263
Среди имеющих те или иные психические нарушения, до 50 % населения в «развитых» странах и до 85 % населения «развивающихся» стран не получают никакого лечения (1), и эта численная разница неизбежно вызывает ряд вопросов. Существуют стандартные объяснения — доступность, стоимость психиатрической помощи и человеческий фактор; доступность психообразовательной литературы или ее недостаток; и, конечно, большой удельный вес предубеждений и дискриминации, называемых нами стигмой. Однако обширный список коррелятов, полученных в результате многочисленных исследований, еще предстоит связать с теми тонкостями, которые лежат в основе проблемы неудовлетворенных потребностей в медицинской помощи.
Перевод: Войнова Н.А.
Редактура: Буховец И.И.
Среди имеющих те или иные психические нарушения, до 50 % населения в «развитых» странах и до 85 % населения «развивающихся» стран не получают никакого лечения (1), и эта численная разница неизбежно вызывает ряд вопросов. Существуют стандартные объяснения — доступность, стоимость психиатрической помощи и человеческий фактор; доступность психообразовательной литературы или ее недостаток; и, конечно, большой удельный вес предубеждений и дискриминации, называемых нами стигмой. Однако обширный список коррелятов, полученных в результате многочисленных исследований, еще предстоит связать с теми тонкостями, которые лежат в основе проблемы неудовлетворенных потребностей в медицинской помощи.
Существует несколько иной подход, вольно обращающийся с классическими данными и результатами передовых открытий для создания фундаментального, кросскультурного понимания того, как факторы, связанные с пациентами и с системой оказания психиатрической помощи, влияют на поступки, предпринимаемые индивидом в случае возникновения у него психических нарушений. Основные принципы заключают в себе идею о том, что люди, места и профессии всегда и везде имеют значение, хотя и различное в разных сообществах.
Со временем, в рамках междисциплинарного подхода были учтены различные факторы, что привело к развитию модифицированных, комбинированных моделей, а также бесконечному числу диаграмм и схем, претендующих на роль новых теоретических моделей. Тем не менее, у нас до сих пор нет простого и понятного ответа на вопрос относительно проблемы неудовлетворенных потребностей в медицинской помощи. Возможно, дихотомичные представления, которые мы склонны использовать в исследованиях и на практике, мешают нам: или пациент обращается к врачу, или нет; или пациент идет к психиатру, или к врачу общей практики; или убеждения пациента, или отсутствие у него медицинской страховки имеет значение; или человек принадлежит к подавляющему большинству и мыслит соответствующим образом или он является частью этнического/национального/географического меньшинства. Список подобных парных сравнений довольно длинен.
Очевидным является тот факт, что столкновение с возникшими психическими нарушениями является тяжким испытанием для члена любого общества. Почти любой из основных подходов дает нам что-то для понимания того, почему индивид обращается или не обращается за медицинской помощью. Если мы хотим понять причины и силы, от локальных до глобальных, влияющие на то, обратится ли больной с психическим расстройством за медицинской помощью, возможно, только разностороннее рассмотрение проблемы поможет представить всю сложность реакции общества на развитие психического расстройства (2).
В любом обществе находятся различные «советчики», которые, так или иначе, участвуют в обращении пациента за психиатрической помощью. Такие «проводники» (5) оказывают большое влияние на течение и исход сложившейся ситуации. Хотя тот факт, что пациенты, страдающие тяжелой психической патологией, практически всегда получают лечение, кажется обнадеживающим, его оспаривают результаты проведенных ранее и недавних исследований, показавшие, что получение психиатрической помощи больными затягивается по времени и проходит через определенные трудности (6-8).
Таким образом, не каждый случай пользования психиатрической службой связан с «поиском помощи», и необязательно инициатива исходит от страдающего заболеванием человека. Пути получения помощи неэффективны, и это касается даже самых тяжелых случаев. Предположительно, получение пациентом помощи зависит только от нашей способности распознавать начало заболевания и заметить потребность в получении помощи. Начало реагирования индивида на возникновение болезненного состояния Anderson et al очень точно описали термином «сдерживание» (9), имея в виду, что интерпретация психических и соматических изменений отражает социальные и культуральные обстоятельства и опыт, которые стремятся нормализовать ситуацию с минимальными изменениями в привычном укладе жизни.
Это естественное следствие из первого наблюдения. Во многих теориях, изучающих обращаемость за медицинской помощью, подразумевается, что индивид сознательно принимает решение, тщательно взвешивает все за и против прежде, чем пойти к врачу. Некоторые подходы рассматривают, кроме того, влияние окружения человека (т. н. «нормальных»), как еще один фактор. Этот взгляд противоречит многочисленным результатам исследований, показывающих, что начало, осознание и реакция на заболевание обусловлены социальными взаимодействиями. Болезненное поведение заключает в себе не только то, что «делает» сам индивид (идет к врачу, молится, принимает безрецептурные лекарства, занимается «самолечением» при помощи наркотических веществ и алкоголя, упражнений), но также бывает обусловлено получаемыми пациентом «индивидуальными советами», иногда желаемыми, иногда навязываемыми ему (напр., работодателями, учителями, родителями), и выступающими в качестве активирующего воздействия.
Культура может оказывать непосредственное влияние на лечение. Специалисты руководствуются собственными взглядами относительно убеждений своих пациентов, вместо того, чтобы получать более достоверную информацию при непосредственном общении с больным. Пациенты не обязаны идеологически придерживаться той или иной традиции лечения, как и какой-либо определенной теории возникновения психических расстройств. В то же время, воззрения специалиста формируются в процессе его обучения и профессионального роста. Больные подобного опыта не имеют. Они могут одновременно верить в генетические основы и «Божью волю», как этиологические факторы психических заболеваний. Подобные пласты убеждений влияют на разнообразие реакций, возникающих в ответ на психическое расстройство, равно как и на обращаемость за медицинской помощью в случае, если проблема не разрешилась. Культуральные моменты могут влиять на принятие решения обратиться к врачу, а индивидуальный «культуральный набор убеждений» повлияет на последующие шаги, но решающее значение имеет то, почувствует ли больной в конечном счете облегчение.
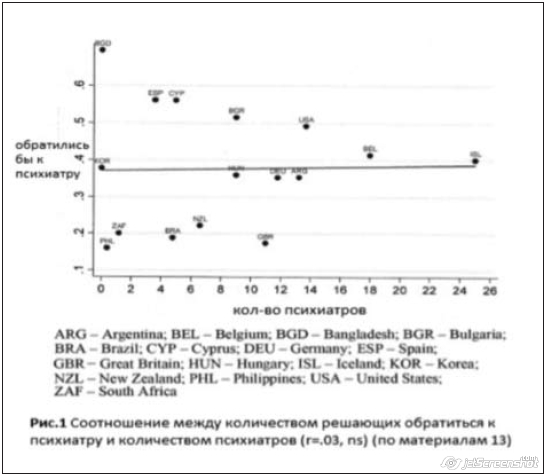
Andersen (12), одним из первых уделивший внимание вопросу доступности медицинской помощи, очень точно подметил, что даже имеющие правильные установки индивиды, которые хотели бы обратиться к врачу, часто ограничены территориальными и финансовыми факторами. Опять же, результаты исследований не совпадают с ожидаемым. Рис.1 иллюстрирует данные, полученные в исследовании Stigma in Global Context Study (13), в котором приняли участи 15 стран, - теоретическом, методологически синхронизированном, национальном репрезентативном исследовании, посвященном общественному пониманию сущности психических расстройств и реакции на них. Когда сразу после прочтения человеком описания случая, где у индивида возникают расстройства, соответствующие критериям шизофрении по DSM/МКБ, задавался открытый вопрос: «Что [имя] должен сделать, если что-то подобное случится?», корреляция между доступностью психиатрической помощи и спонтанным решением о необходимости обращения к врачу была низкой. Примечательно, что жители стран, имеющих достаточную обеспеченность психиатрами на душу населения (напр., Великобритания), не вспоминают о психиатрии, в то время как жители развивающихся стран (напр., Бангладеш), едва ли имеющие надежду когда-либо попасть на прием к психиатру, - напротив. Конечно, эти результаты весьма любоптны и требуют более тщательного анализа и интерпретации, чем возможно провести в этой статье. Наша задача состоит в том, чтобы показать: то, что мы «знаем», и то, что «мы думаем, что мы знаем» — две разные вещи, что требует пересмотра наших позиций относительно большого количества данных и новых достижений науки.
Редактура: Буховец И.И.
Среди имеющих те или иные психические нарушения, до 50 % населения в «развитых» странах и до 85 % населения «развивающихся» стран не получают никакого лечения (1), и эта численная разница неизбежно вызывает ряд вопросов. Существуют стандартные объяснения — доступность, стоимость психиатрической помощи и человеческий фактор; доступность психообразовательной литературы или ее недостаток; и, конечно, большой удельный вес предубеждений и дискриминации, называемых нами стигмой. Однако обширный список коррелятов, полученных в результате многочисленных исследований, еще предстоит связать с теми тонкостями, которые лежат в основе проблемы неудовлетворенных потребностей в медицинской помощи.
Существует несколько иной подход, вольно обращающийся с классическими данными и результатами передовых открытий для создания фундаментального, кросскультурного понимания того, как факторы, связанные с пациентами и с системой оказания психиатрической помощи, влияют на поступки, предпринимаемые индивидом в случае возникновения у него психических нарушений. Основные принципы заключают в себе идею о том, что люди, места и профессии всегда и везде имеют значение, хотя и различное в разных сообществах.
Изучение вопроса о пользовании медицинскими услугами: краткий экскурс
По крайней мере с середины прошлого века в различных дисциплинах стали развиваться прикладные теории, уделяющие основное внимание различным объяснениям факта обращения за лечением. Грубо говоря, медицина и психиатрия ориентируются на учреждения и специалистов, опирающихся в работе на этиологические основы; антропологи и психологи ориентируются на культуральные представления и индивидуальную мотивацию; экономисты и социологи смотрят на финансовую доступность и организационные вопросы, включая различные обстоятельства, облегчающие или затрудняющие получение медицинской помощи.Со временем, в рамках междисциплинарного подхода были учтены различные факторы, что привело к развитию модифицированных, комбинированных моделей, а также бесконечному числу диаграмм и схем, претендующих на роль новых теоретических моделей. Тем не менее, у нас до сих пор нет простого и понятного ответа на вопрос относительно проблемы неудовлетворенных потребностей в медицинской помощи. Возможно, дихотомичные представления, которые мы склонны использовать в исследованиях и на практике, мешают нам: или пациент обращается к врачу, или нет; или пациент идет к психиатру, или к врачу общей практики; или убеждения пациента, или отсутствие у него медицинской страховки имеет значение; или человек принадлежит к подавляющему большинству и мыслит соответствующим образом или он является частью этнического/национального/географического меньшинства. Список подобных парных сравнений довольно длинен.
Очевидным является тот факт, что столкновение с возникшими психическими нарушениями является тяжким испытанием для члена любого общества. Почти любой из основных подходов дает нам что-то для понимания того, почему индивид обращается или не обращается за медицинской помощью. Если мы хотим понять причины и силы, от локальных до глобальных, влияющие на то, обратится ли больной с психическим расстройством за медицинской помощью, возможно, только разностороннее рассмотрение проблемы поможет представить всю сложность реакции общества на развитие психического расстройства (2).
Наблюдение 1: различные подходы к оказанию медицинской помощи появляются в любом обществе, благодаря следованию каждого индивида его «здравому смыслу» (3)
Даже если пациенты проходят лечение в одном стационаре, они могут попадать в это лечебное учреждение разными путями. Существуют различные, обусловленные временными и территориальными особенностями, но стабильные, установленные пути, приводящие человека в стационар. В США, к примеру, только половина из впервые получающих психиатрическую помощь пациентов сами обратились за ней. Более четверти больных попадают в поле зрения психиатров в недобровольном порядке при участии правоохранительных органов (полиции, пенитенциарной системы, судебных предписаний) или под давлением членов семьи. Интересно, что около трети больных сообщают, как они «с грехом пополам» согласились обратиться к психиатру, однако они сами делать этого не планировали, и, в то же время, их никто не заставлял этого делать (4).В любом обществе находятся различные «советчики», которые, так или иначе, участвуют в обращении пациента за психиатрической помощью. Такие «проводники» (5) оказывают большое влияние на течение и исход сложившейся ситуации. Хотя тот факт, что пациенты, страдающие тяжелой психической патологией, практически всегда получают лечение, кажется обнадеживающим, его оспаривают результаты проведенных ранее и недавних исследований, показавшие, что получение психиатрической помощи больными затягивается по времени и проходит через определенные трудности (6-8).
Таким образом, не каждый случай пользования психиатрической службой связан с «поиском помощи», и необязательно инициатива исходит от страдающего заболеванием человека. Пути получения помощи неэффективны, и это касается даже самых тяжелых случаев. Предположительно, получение пациентом помощи зависит только от нашей способности распознавать начало заболевания и заметить потребность в получении помощи. Начало реагирования индивида на возникновение болезненного состояния Anderson et al очень точно описали термином «сдерживание» (9), имея в виду, что интерпретация психических и соматических изменений отражает социальные и культуральные обстоятельства и опыт, которые стремятся нормализовать ситуацию с минимальными изменениями в привычном укладе жизни.
Наблюдение 2: факт обращения за медицинской помощью не является
ни изолированным процессом, ни имеющим идеологическую основу путем получения формального леченияЭто естественное следствие из первого наблюдения. Во многих теориях, изучающих обращаемость за медицинской помощью, подразумевается, что индивид сознательно принимает решение, тщательно взвешивает все за и против прежде, чем пойти к врачу. Некоторые подходы рассматривают, кроме того, влияние окружения человека (т. н. «нормальных»), как еще один фактор. Этот взгляд противоречит многочисленным результатам исследований, показывающих, что начало, осознание и реакция на заболевание обусловлены социальными взаимодействиями. Болезненное поведение заключает в себе не только то, что «делает» сам индивид (идет к врачу, молится, принимает безрецептурные лекарства, занимается «самолечением» при помощи наркотических веществ и алкоголя, упражнений), но также бывает обусловлено получаемыми пациентом «индивидуальными советами», иногда желаемыми, иногда навязываемыми ему (напр., работодателями, учителями, родителями), и выступающими в качестве активирующего воздействия.
Наблюдение 3: влияние культуры на индивидуальном, местном и национальном уровне
Как и предыдущие выводы, данное утверждение взаимосвязано с другими. Если социальные взаимодействия имеют значение, то следует учитывать, что сами они базируются на культуре общества. Господствующие местные убеждения, верования, представления и установки передаются от человека к человеку при повседневном общении. Как недавно показал Mojtabai (11), даже в широком, общенациональном контексте стигма влияет на формирование положительного или отрицательного отношения человека к лечению.Культура может оказывать непосредственное влияние на лечение. Специалисты руководствуются собственными взглядами относительно убеждений своих пациентов, вместо того, чтобы получать более достоверную информацию при непосредственном общении с больным. Пациенты не обязаны идеологически придерживаться той или иной традиции лечения, как и какой-либо определенной теории возникновения психических расстройств. В то же время, воззрения специалиста формируются в процессе его обучения и профессионального роста. Больные подобного опыта не имеют. Они могут одновременно верить в генетические основы и «Божью волю», как этиологические факторы психических заболеваний. Подобные пласты убеждений влияют на разнообразие реакций, возникающих в ответ на психическое расстройство, равно как и на обращаемость за медицинской помощью в случае, если проблема не разрешилась. Культуральные моменты могут влиять на принятие решения обратиться к врачу, а индивидуальный «культуральный набор убеждений» повлияет на последующие шаги, но решающее значение имеет то, почувствует ли больной в конечном счете облегчение.
 Наблюдение 4: организация системы оказания помощи в обществе диктует возможности и ограничения на пути к ее получению
Наблюдение 4: организация системы оказания помощи в обществе диктует возможности и ограничения на пути к ее получению
Andersen (12), одним из первых уделивший внимание вопросу доступности медицинской помощи, очень точно подметил, что даже имеющие правильные установки индивиды, которые хотели бы обратиться к врачу, часто ограничены территориальными и финансовыми факторами. Опять же, результаты исследований не совпадают с ожидаемым. Рис.1 иллюстрирует данные, полученные в исследовании Stigma in Global Context Study (13), в котором приняли участи 15 стран, - теоретическом, методологически синхронизированном, национальном репрезентативном исследовании, посвященном общественному пониманию сущности психических расстройств и реакции на них. Когда сразу после прочтения человеком описания случая, где у индивида возникают расстройства, соответствующие критериям шизофрении по DSM/МКБ, задавался открытый вопрос: «Что [имя] должен сделать, если что-то подобное случится?», корреляция между доступностью психиатрической помощи и спонтанным решением о необходимости обращения к врачу была низкой. Примечательно, что жители стран, имеющих достаточную обеспеченность психиатрами на душу населения (напр., Великобритания), не вспоминают о психиатрии, в то время как жители развивающихся стран (напр., Бангладеш), едва ли имеющие надежду когда-либо попасть на прием к психиатру, - напротив. Конечно, эти результаты весьма любоптны и требуют более тщательного анализа и интерпретации, чем возможно провести в этой статье. Наша задача состоит в том, чтобы показать: то, что мы «знаем», и то, что «мы думаем, что мы знаем» — две разные вещи, что требует пересмотра наших позиций относительно большого количества данных и новых достижений науки.Выводы
Психические расстройства являются комплексными заболеваниями. Из того, как их понимает, и как реагирует на них общественность, а также как ведет себя больной, складывается комплексная реакция. В конечном счете, человек всегда ищет облегчения - хочет почувствовать себя лучше – как было до появления тяжелой психопатологической симптоматики, ухудшившей его самочувствие и, зачастую, явившейся критическим поворотным моментом в его жизни. Если, как и в других областях науки, мы стоим на пороге новой эры, требующей, чтобы наши исследования охватывали все ошибки, проблемы и возможности, наши модели и открытия могут стать основой для улучшений в обществе и клинической практике. Если мы примем положение вещей во всей его сложности, признаем, что обширная система взаимодействий определяет, что делают люди, включая специалистов, мы будем созидать, а не разделять; спрашивать, а не допускать; и концептуализировать запутанную реальность, а не стремиться к неоправданной простоте.Список исп. литературыСкрыть список1. Demyttenaere K, Bruffaerts R, Posada-Villa J et al. Prevalence, severity, and unmet need for treatment of mental disorders in the World Health Organization World Mental Health Surveys. JAMA2004;291:2581-90.
2. Pescosolido BA. Of pride and prejudice: the role of sociology and social networks in integrating the health sciences. J Health Soc Behav 2006;47:189-208.
3. Leventhal H, Brissette I, Leventhal EA. The common sense model of self-regulation in health and illness. In: Cameron LD, Leventhal H (eds). The self-regulation of health and illness behaviour. London: Routledge, 2003:42-65.
4. Pescosolido BA, Brooks-Gardner C, Lubell KM. How people get into mental health services: stories of choice, coercion and ’muddling through’ from ’first-timers’. Soc Sci Med 1998; 46:275-86.
5. Stiffman AR, Pescosolido BA, Cabassa LJ. Building a model to understand youth service access: the Gateway Provider Model. Ment Health Serv Res 2004;6:189-98.
6. Clausen JA, Radke Yarrow M. Pathways to the mental hospital. J Social Issues 1955;11:25-32.
7. Press I. Urban illness: physicians, curers and dual use in Bogota. J Health Soc Behav 1969;10:209-17.
8. Pescosolido BA, Wright ER, Alegrıa M et al. Social networks and patterns of use among the poor with mental health problems in Puerto Rico. Med Care 1998;36:1057-72.
9. Anderson R, Paarup B, Vedsted P et al. ’Containment’ as an analytical framework for understanding patient delay: a qualitative study of cancer patients’ symptom interpretation processes. Soc Sci Med 2010;71:378-85.
10. Antonucci TC, Akiyama H. Convoys and social relations: family and friendships within a life span context. In: Blieszner R, Bedford VH, Westport CT (eds). Handbook of aging and the family. Westport: Greenwood, 1995:355-71.
11. Mojtabai R. Mental illness stigma and willingness to seek mental health care in the European Union. Soc Psychiatry Psychiatr Epidemiol 2010;45:705-12.
12. Andersen R. Revisiting the behavioral model and access to medical care: does it matter? J Health Soc Behav 1995;36:1-10.
13. Pescosolido BA, Medina TR, Martin JK et al. The ‘backbone’ of stigma: identifying the global core of public prejudice associated with mental illness. Am J Public Health 2013;103:853-60.
7 октября 2013
Количество просмотров: 1037


