Психиатрия Всемирная психиатрия
Психиатрия Всемирная психиатрия
№01 2013
Вторичные психозы: современные представления №01 2013
Номера страниц в выпуске:3-13
Психотические расстройства, вызванные соматическими заболеваниями или употреблением психоактивных веществ, в совокупности называют вторичными психозами. В этой статье мы сперва рассмотрим историческую эволюцию понятия вторичных психозов, их противопоставление психозам первичным и то, как это противопоставление вытеснило прежнее, вводившее в заблуждение, деление психозов на органические и функциональные. Далее мы очертим клинические характеристики вторичных психозов и подходы к их диагностике. Такие черты, как атипичные клинические проявления, связь во времени с какой-либо диагностируемой медицинской причиной, свидетельства о прямой физиологической взаимосвязи с этиологическим агентом и отсутствие данных за первичный психоз, который мог бы лучше объяснить клиническую картину, должны предполагать диагноз вторичного психоза. Наконец, мы обсудим, каким образом изучение вторичных психотических расстройств может помочь понять патофизиологию первичных, идиопатических, психических расстройств, таких как шизофрения. Мы проиллюстрируем это положение обсуждением трех вторичных психотических расстройств – психозов, связанных с височной эпилепсией, велокардиофациальным синдромом и анти-NMDA рецепторным энцефалитом, – исследования которых позволяют предложить, соответственно, нейроанатомическую, генетическую и нейрохимическую модели патогенеза шизофрении.
Ключевые слова: Вторичные психозы, височная эпилепсия, велокардиофациальный синдром, анти-NMDA рецепторный энцефалит, шизофрения
Ключевые слова: Вторичные психозы, височная эпилепсия, велокардиофациальный синдром, анти-NMDA рецепторный энцефалит, шизофрения
Психотические расстройства, вызванные соматическими заболеваниями или употреблением психоактивных веществ, в совокупности называют вторичными психозами. В этой статье мы сперва рассмотрим историческую эволюцию понятия вторичных психозов, их противопоставление психозам первичным и то, как это противопоставление вытеснило прежнее, вводившее в заблуждение, деление психозов на органические и функциональные. Далее мы очертим клинические характеристики вторичных психозов и подходы к их диагностике. Такие черты, как атипичные клинические проявления, связь во времени с какой-либо диагностируемой медицинской причиной, свидетельства о прямой физиологической взаимосвязи с этиологическим агентом и отсутствие данных за первичный психоз, который мог бы лучше объяснить клиническую картину, должны предполагать диагноз вторичного психоза. Наконец, мы обсудим, каким образом изучение вторичных психотических расстройств может помочь понять патофизиологию первичных, идиопатических, психических расстройств, таких как шизофрения. Мы проиллюстрируем это положение обсуждением трех вторичных психотических расстройств – психозов, связанных с височной эпилепсией, велокардиофациальным синдромом и анти-NMDA рецепторным энцефалитом, – исследования которых позволяют предложить, соответственно, нейроанатомическую, генетическую и нейрохимическую модели патогенеза шизофрении.
Ключевые слова: Вторичные психозы, височная эпилепсия, велокардиофациальный синдром, анти-NMDA рецепторный энцефалит, шизофрения
Классификация психических расстройств продолжает порождать дискуссии. Идея о том, что психозы можно разделить на связанные с явной анатомической патологией (органические) и не связанные с такой патологией (функциональные) доминировала более ста лет (1). К сожалению, такое деление психозов иногда вводило в заблуждение, особенно в первые десятилетия 20-го века, когда функциональное приравнивалось к психогенному и этиология шизофрении объяснялась психологическими факторами, такими как родительское воспитание.
В последние десятилетия наблюдается постепенное признание того, что целесообразнее классифицировать психические расстройства на вторичные, когда они обусловлены соматическим заболеванием или употреблением психоактивных веществ, и на первичные (идиопатические), если симптоматика не может быть объяснена действием каких-либо других причин. В этом контексте из DSM-IV были исключены термины «органическое» и «функциональное», которые использовались в ранних пересмотрах (2). Акцент был перемещен с анализа наличия или отсутствия значимой патологии головного мозга (которую часто трудно диагностировать даже при многих неврологических заболеваниях) на этиологию (известную, предполагаемую или неизвестную). В DSM-IV также существует разделение на психозы вторичные по отношению к соматическому заболеванию и на вторичные по отношению к употреблению психоактивных веществ.
В данной статье противопоставление первичных и вторичных психозов используется для более глубокого понимания природы психических расстройств, поскольку термин «первичный» имеет то преимущество, что он не исключает нейробиологическую основу психоза. Ниже мы описали не только многообразие вторичных психозов, но и то, как их изучение может помочь выявить нейробиологический субстрат, который лежит в основе первичных (идиопатических) психических расстройств. Мы стремились составить краткий обзор того, что известно в этой области в настоящее время и предложить подход к дифференциальной диагностике между первичными и вторичными психотическими расстройствами.
Предполагается, что черепно-мозговая травма (ЧМТ) может быть фактором риска шизофреноподобных психозов, хотя систематических исследований взаимосвязи между этими состояниями недостаточно.
Fujii и Ahmed (3) провели обзор сообщений с описаниями в общей сложности 69 случаев, к которым они ретроспективно применили критерии DSM-IV. Они пришли к выводу, что ЧМТ может быть либо основной причиной психоза, либо может способствовать развитию психоза косвенно за счет судорожного синдрома, ставшего её результатом. Однако данная работа имеет значимый недостаток, связанный с гетерогенностью клинических случаев, включенных в анализ. В когортном исследовании 3552 финских ветеранов Великой Отечественной войны (4) сообщается о развитии психозов после ЧМТ в 8,9% случаев, но значительная доля открытых травм, возможное наличие сопутствующих заболеваний, а также отсутствие стандартных диагностических инструментов ставит под сомнение возможность распространить эти результаты на все случаи ЧМТ.
Данные других исследований, в том числе эпидемиологических исследований и исследований случай-контроль, указывают на то, что ЧМТ может лишь незначительно увеличивать риск психозов, хотя для людей с генетической предрасположенностью к развитию психоза повышение риска может быть большим (5-7). Считается, что риск развития психозов выше в тех случаях, когда ЧМТ является тяжелой, диффузной, затрагивает лобные и височные доли и сопровождается патологическими находками на электроэнцефалограмме и при нейровизуализационных исследованиях (8-10). Когда шизофреноподобный психоз развивается как последствие ЧМТ, он обычно характеризуется преимущественно бредовыми идеями преследования и слуховыми галлюцинациями при относительной малой выраженности негативной симптоматики (3, 8). Учитывая эти данные, будут оправданы дальнейшие исследования взаимосвязей ЧМТ и генетических факторов риска развития шизофрении.
Симптоматически волчаночные психозы часто проявляются паранойей, слуховыми и зрительными галлюцинациями, бредом величия (14). Иммуносупрессивная терапия, включающая стероидные гормоны и противомалярийные препараты, обычно приводит к разрешению психотической симптоматики, хотя эти препараты сами по себе могут вызывать психозы, что создает дополнительные диагностические трудности (14).
Среди аутоиммунных заболеваний психозы могут развиваться не только при СКВ. Психозы могут возникать при рассеянном склерозе (16,17), они были описаны при болезни Хашимото (18,19).
VCFS представляет особый интерес, потому что результаты нейрокогнитивного тестирования, изменение структуры головного мозга, психотическая симптоматика и особенности ответа на лечение, наблюдаемые при этом расстройстве, схожи с теми, что выявляются при шизофрении (24).
Среди других генетических заболеваний, при которых могут возникать психозы, синдром Прадера-Вилли (при котором частота развития шизофреноподобных психозов составляет приблизительно 16%) (25,26), хорея Гентингтона (частота 5-16%) (27,28) и синдром Фара (29,30).
Лица, употребляющие психоактивные вещества, могут переносить психотическую симптоматику в различных ситуациях, в том числе при острой интоксикации, синдроме отмены, делирии (вызванном или интоксикацией, или отменой), вызванных употреблением психоактивных веществ расстройствах настроения с психотическими симптомами и психозах. Последние лучше всего охарактеризовать как психозы, при которых симптоматика начинается во время употребления психоактивных веществ, но сохраняется в течение нескольких дней или недель при отсутствии дальнейшего употребления вещества.
К веществам, в наибольшей степени способным приводить к развитию психозов, относят стимуляторы (амфетамин, кокаин) (31-33), каннабис (34,35) и психотомиметики (фенциклидин, кетамин) (36,37). Опиаты и никотин не продемонстрировали ясно способности вызывать психозы, тогда как алкоголь и бензодиазепины могут вызывать психозы только при состояниях отмены (33,38,39). Диэтиламид лизергиновой кислоты (ЛСД) и 3,4-метилендиокси-N-метамфетамин (МДМА) могут вызывать галлюцинации при острой интоксикации, но нет четких доказательств того, что они способны вызывать длительные психотические расстройства (40,41).
Сложные взаимосвязи наблюдаются между предрасположенностью к психотическим расстройствам и зависимостями от психоактивных веществ. Существуют доказательства как того, что генетическая предрасположенность к психозу в сочетании со злоупотреблением психоактивными веществами может приводить к развитию психозов, так и того, что люди с такой предрасположенностью могут быть более склонны к злоупотреблению психоактивными веществами.
Интоксикационные психозы могут также развиваться при отравлениях тяжелыми металлами, включая свинец (42), ртуть и мышьяк (43).
Интоксикационные психозы могут быть вызваны многочисленными лекарственными препаратами центрального действия и обычно характеризуются острым нарушением когнитивных функций в дополнение к психотическим симптомам.
По литературным данным показатели распространенности психозов у пациентов, получающих глюкокортикоиды, существенно различаются, хотя есть свидетельства, что при расстройствах настроения, вызванных приемом глюкокортикоидов, психотическая симптоматика наблюдается чаще, чем при первичных расстройствах настроения. Психозы обычно развиваются в начале приема глюкокортикоидов (от нескольких часов до нескольких недель после приема первой дозы глюкокортикоидов, хотя чаще всего это происходит в течение первых нескольких дней) (44).
Пожилые пациенты имеют особый риск развития интоксикационных психозов при приеме препаратов с антихолинергическими свойствами (45,46) и бензодиазепинов (47,48). Возникновение психотических симптомов после начала лечения изониазидом отмечается все чаще (49), неблагоприятное воздействие этого препарата относят к изменению уровня катехоламинов и серотонина в связи ингибированием моноаминоксидазы. Прием противомалярийных препаратов, в том числе хлорохина и мефлохина, приводит к повышению риска развития психозов, причем этот риск выше у пациентов с наличием психических расстройств в анамнезе (50,51). Некоторые другие классы лекарственных препаратов могут также способствовать развитию психотической симптоматики, особенно если их концентрации в крови оказываются токсическими, среди них антидепрессанты (52), антиконвульсанты (53), противорвотные (54), противопаркинсонические препараты (55), нейролептики (47), опиоиды (47), антагонисты гистамина (56), антибиотики (57).
Хотя систематических исследований взаимосвязи между сосудистой деменцией и развитием психотических симптомов было недостаточно, тот факт, что психозы наблюдаются с одинаковой частотой как при сосудистой деменции, так и при болезни Альцгеймера, свидетельствует против того, что существует какой-либо специфичный механизм развития психозов при цереброваскулярных заболеваниях (64).
Исследования, в которых искали доказательства наличия цереброваскулярных нарушений у пациентов, у которых в позднем возрасте возникали психозы, дали противоречивые результаты (65). Основываясь на ограниченных данных, в настоящее время трудно сделать вывод, в какой степени цереброваскулярные заболевания предрасполагают к развитию психотических симптомов. Необходимы дальнейшие исследования, чтобы подтвердить или опровергнуть данную взаимосвязь.
Опухоли, локализованные в области височных долей или лимбических структур, чаще приводят к развитию психозов. В одном из исследований было продемонстрировано, что 20% опухолей в височной доле приводят к развитию психотической симптоматики (69, 73). При этом не было показано никаких связей между гистологическим типом опухоли и частотой психозов, хотя низкодифференцированные, медленнорастущие опухоли чаще производят к развитию психотической симптоматики при отсутствии неврологических симптомов (74).
Нейровизуализация при помощи компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) рекомендуется для всех пожилых пациентов с впервые выявленным психозом и у пациентов, у которых выявляется локальная очаговая симптоматика при клиническом обследовании (75).
По существующим данным психотическая симптоматика развивается у 50% пациентов с метахроматической лейкодистрофией с поздним началом и болезнью Ниманна-Пика типа C (76). Кроме того, были описаны случаи психозов у пациентов с митохондриальными заболеваниями. Считается, что к развитию психозов в этих случаях приводит лейкодистрофия, которая также может наблюдаться при митохондриальных заболеваниях (80-82).
Распространенность психозов при болезни Вильсона, при которой происходит аномальное накопление меди в тканях печени и головного мозга, составляет от 2 до 11% (83,84). Психозы при болезни Вильсона характеризуются не только типичными симптомами, такими как галлюцинации, бред, расстройства мышления, но и множеством дополнительных симптомов, включая эйфорию, сексуальную озабоченность, гебефрению и кататонию (85).
Хотя возможность влияния дефицита фолиевой кислоты на развитие психозов является сомнительной, есть некоторые доказательства того, что назначение фолиевой кислоты больным шизофренией способствует улучшению состояния (92). Психотические симптомы, включающие слуховые галлюцинации, бред преследования и бред паразитарной инвазии, изредка развиваются при пеллагре (дефиците витамина PP), хотя это происходит почти исключительно у лиц хронически употребляющих алкоголь (93, 94).
По разным оценкам частота развития психозов, связанных с ВИЧ-инфекцией, колеблется в пределах от 0,23% до 15%, при этом психозы обычно возникают либо на поздних стадиях ВИЧ-инфекции или когда у пациентов формируется синдром приобретенного иммунодефицита (СПИД) (101, 102). Симптоматика психозов, вызванных ВИЧ-инфекцией, представлена бредом преследования, величия, ипохондрическим бредом, галлюцинации являются вторым важным кластером симптомов (103). Эффект воздействия высокоактивной антиретровирусной терапии на психотические симптомы остается неясными, и его оценка дополнительно осложняется тем, что побочные эффекты антиретровирусных препаратов включают галлюцинации (102). Хотя нейролептики, как правило, эффективны при данных психозах, пациенты с ВИЧ подвергаются повышенному риску развития экстрапирамидных расстройств и поздней дискинезии, особенно при использовании типичных антипсихотических препаратов (101, 104).
Предполагаются и другие инфекционных причины вторичных психозов, в том числе заражение Toxoplasma gondii. Такое предположение основано на том, что была выявлена повышенная распространенность антител к Toxoplasma gondii у пациентов с шизофренией (105, 106).
Наконец, появляется все больше доказательств, подтверждающих, что пренатальные инфекции являются факторами риска развития шизофрении. Хотя по-прежнему недостаточно доказательств, что такие пренатальные инфекции, как грипп, токсоплазмоз, краснуха, вирус простого герпеса или сифилис, могут быть связаны с развитием вторичных психозов (109-113).
Данные о распространенности психотических симптомов при болезни Альцгеймера (БА) значительно варьируют. В одной из работ проведен обзор 55 исследований, общая распространенность психозов составила 41%, при этом 36% пациентов имели бред и 18% галлюцинации (117). Первые три года от начала БА характеризуются ростом частоты новых случаев психотических симптомов, после чего, как представляется, эта частота не меняется (117, 118). Психозы при БА чаще всего представлены бредовыми идеями, обычно ущерба или отношения, ложными узнаваниями, зрительными галлюцинациями, которые встречаются чаще, чем слуховые (119). Эти симптомы, как правило, сочетаются с другими психопатологическими симптомами, включая агрессию, возбуждение, апатию и депрессию (120).
Считается, что при фронто-теменных деменциях психозы развиваются реже, примерно у 20% пациентов, при этом при некоторых подтипах частота выше (121, 122).
Феноменологически психозы, связанные с эпилепсией, трудно отличить от шизофрении, а предположение, что они характеризуются более доброкачественным течением и относительно малой выраженностью негативных симптомов, не подтверждается данными литературы (65, 125). Факторами риска развития вторичных психозов являются тяжелые формы эпилепсии с несколькими типами припадков (127), эпилептический статус в анамнезе (125), резистентность к лекарственной терапии (65). Ассоциация височной эпилепсии с развитием психотических симптомов обсуждается более подробно ниже.
Тиреоидные психозы не содержат характерных симптомов психотического кластера, таких как слуховые и зрительные галлюцинации, бред. Большинство пациентов имеют аффективные нарушения (130, 136). Лечение патологии щитовидной железы приводит к разрешению психоза, так что антипсихотики необходимы только при острых состояниях (128, 132, 136). При этом быстрая коррекция аномальных уровней гормонов щитовидной железы может как вызвать, так и усугубить течение имеющегося психоза (137138).
Связь гиперпаратиреоза и гиперкальциемии с психопатологической симптоматикой хорошо известна, хотя конкретная распространенность психозов у пациентов с гиперпаратиреозом остается неизвестной. Существуют описания клинических случаев пациентов со слуховыми и зрительными галлюцинациями, бредом преследования и дезорганизацией мышления при гиперкальциемии, вызванной гиперпаратиреозом (139, 140). Имеющиеся данные показывают, что коррекция гиперкальциемии, обычно за счет паратиреоидэктомии, приводит к разрешению психотических симптомов без последующих рецидивов (139 – 141).
Хотя такие случаи редки и мало исследованы, но существуют данные, что гипопаратиреоз может также провоцировать развитие психоза. В обзоре 268 случаев гипопаратиреоза, опубликованном в 1962 году, сообщалось, что 11% обследованных пациентов имели психотические симптомы, чаще при хирургически индуцированном гипопаратиреозе (142). Последующие сообщения подтвердили развитие психотических симптомов при гипопаратиреозе и подчеркнули тот факт, что для симптоматического улучшения необходима нормализация магния и кальция в дополнение к лечению нейролептиками (141, 143).
В процессе дифференциальной диагностики между первичными и вторичными психозами сперва важно установить наличие соматического заболевания. Следующий шаг – установление причинно-следственной связи между состоянием здоровья и психозом; выявить такую связь часто бывает трудно, но три ключевых признака могут оказать в этом помощь: атипичность клинической картины, связь во времени и биологическая обоснованность.
Поиск соматической первопричины психоза должен быть особенно интенсивным, если его клиническая картина является атипичной. Примером являются случаи более позднего дебюта: начало психоза в возрасте 70-ти лет должно вызвать подозрение о соматическом заболевании, как о его причине. При этом следует иметь в виду, что ни один отдельно взятый клинический признак или комбинация симптомов не может надежно различить первичные и вторичные психотические расстройства. Однако если определенная особенность преобладает, это должно привлечь наше внимание. Так, выраженная дезориентация или спутанность должна вызывать подозрение. Кататонические симптомы, симптомы нарушения сознания (например, спутанность или сновидное помрачение сознания) и зрительные галлюцинации чаще встречаются при вторичных психозах. Некоторые формы бреда, в частности связанные с ложным узнаванием (например, бред Капгра), считаются более распространенными при вторичных психозах, чем при шизофрении. Наличие сложных (комплексных) галлюцинаций (например, зрительные и тактильные) также повышает вероятность вторичного психотического расстройства.
Сопутствующие симптомы, несоразмерные тому, что можно ожидать при психотических расстройствах, также должны заставлять нас исключать основное медицинское заболевание. Например, значительная потеря веса, которая не может быть объяснена невыраженной депрессией у психотического пациента, может вызвать подозрение о соматическом заболевании.
Специфичные виды психотических симптомов могут также указывать на региональные изменения в функционировании мозга и вызвать подозрения в отношении наличия неврологического заболевания. Так, отрицание слепоты, которое может показаться бредовым, должно вызывать подозрение в отношении синдрома Антона (корковая слепота в связи с поражением зрительных отделов коры), а отрицание пареза делает необходимым исключить анозогнозию (вследствие поражения теменной коры недоминантного полушария). Аналогично изолированные ложные узнавания (синдрома Капгра) и обонятельные галлюцинации указывают на возможное поражение височной доли.
Диагноз вторичного психоза вероятен, если психоз начинается после начала соматического заболевания, его симптоматика изменяется в зависимости от тяжести соматического заболевания и проходит когда соматическое состояние улучшается. Примером может служить появление бреда, когда пациент с гипотиреозом прекращает принимать гормональную терапию, и разрешение симптомов после возобновления лечения. Это правило, однако, имеет множество исключений. Например, психозы при височной эпилепсии могут появляться только через несколько лет после начала приступов. И наоборот, соматическое заболевание может вызвать рецидив или просто ухудшить состояние при шизофрении, не будучи непосредственной причиной болезни.
Ответ на этот вопрос зависит в первую очередь от выявления основного заболевания или факта употребления психоактивных веществ, которые могли быть этиологическим агентом. Для этого требуется тщательный сбор анамнеза, физическое и неврологическое обследование наряду с соответствующими лабораторными исследованиями. Во-вторых, даже если такой причинный фактор существует, часто бывает трудно установить, являются ли симптомы психоза прямым физиологическим следствием этого фактора. Иногда такая взаимосвязь очевидна. Например, наличие вегетативной гиперактивности (расширение зрачков, тахикардия и пр.) вместе с психотической тревогой может свидетельствовать об употреблении симпатомиметических средств, таких как амфетамин и фенциклидин, или об опухоли надпочечников.
Для каждого пациента с первым эпизодом психоза очень важно собрать подробный анамнез и провести полное физическое, в том числе неврологическое обследование и лабораторные исследования, чтобы исключить общемедицинские заболевания (табл. 2). Дополнительные исследования, такие как сканирование мозга, спинномозговая пункция и электрофизиологические исследования могут быть необходимы, особенно при атипичной клинической картине, с тем, чтобы подтвердить диагноз первичного психоза.

Вопрос о необходимости на регулярной основе проводить сканирование мозга у пациентов с подозрением на шизофрению остается спорным. Когда сканирование структур мозга (МРТ или КТ) используют в клинике как часть обследования больного с психозом, задача обычно в том, чтобы исключить объемное образование или порок развития мозга как потенциальную причину психоза. Хотя случайные находки при МРТ исследованиях больных с психозами были описаны (144), такие же находки встречаются и у психически здоровых людей (145), и в целом они редки. Таким образом, в связи с отсутствием возможности разграничения состояний на основе количественного анализа, без учета клинической картины рутинная визуализация мозга не может ничем помочь дифференциальной диагностике психозов (146).
Для определения подходящих для изучения фенокопий шизофрении необходимо определить, что мы знаем о патофизиологии шизофрении. На анатомическом уровне шизофрения характеризуется структурными аномалиями мозга в лобной, височной, теменной долях, базальных ганглиях, таламусе и лимбической системе (148). Функциональные найровизуализационные исследования выявили нарушения функции префронтальной области (гипофронтальность) и нарушение межполушарных и внутриполушарных взаимосвязей. На нейрохимическом уровне накопленные данные указывают на дофаминергическую, глутаматергическую и ГАМКергическую дисфункции с гипотезой N-метил D-аспартата (NMDA) рецепторной гипофункции в качестве ведущей теории патогенеза шизофрении. Некоторые данные также указывают на изменения в иммунной системе и процессах окислительного стресса (149). С этиологической точки зрения шизофрения, как полагают, высоко наследуемое заболевание (наследуемость> 70%), но некоторые факторы окружающей среды, включая вирусы, психоактивные вещества, травмы, акушерские осложнения, могут быть также вовлечены (150). Таким образом, вероятно, симптомы болезни возникают в результате комбинации генетической уязвимости и экологических стрессов.
Учитывая существенную неоднородность шизофрении, было бы трудно представить, чтобы какой-либо один вторичный психоз мог бы быть адекватной моделью, объясняющей все аспекты этого заболевания. Не удивительно, что ряд психотических расстройств, вытекающих из этиологических факторов, перечисленных в таблице 1, показывает лишь частичное сходство с тем, что мы клинически идентифицируем как шизофрению. Некоторые заболевания, однако, демонстрируют более выраженные клинические, патофизиологические или этиологические параллели с шизофренией; мы кратко обсудим их, поскольку они могут дать ключи для лучшего понимания этого заболевания.
По-видимому, психозы развиваются у 7-11% пациентов с эпилепсией, эта частота намного выше, чем среди населения в целом (151). Считается, что психозы, возникающие при височной эпилепсии, напоминают шизофрению, что описано Slater в классической ранней работе (125). Предрасполагающими факторами развития психозов при височной эпилепсии считают начало эпилепсии в возрасте до 20 лет, эпилепсию продолжительностью более 10 лет, комплексные парциальные припадки в анамнезе, левосторонний очаг (152).
Возникновение психозов при височной эпилепсии согласуется с сообщениями о структурных изменениях в медиальной височной коре при шизофрении (148). В частности, позитивные симптомы, такие как слуховые галлюцинации и формальные расстройства мышления, связывают со структурными изменениями в слуховой ассоциативной зоне в верхней височной извилине (148). Поразительная отчетливость позитивных симптомов при височной эпилепсии привела к вопросу о том, может ли быть сходство между височной эпилепсией и нейрохимическими моделями шизофрении. Ando с соавторами (153) исследовали изменения центральных дофаминергических систем в каинатных моделях височной эпилепсии с метамфетамин-индуцированной двигательной активностью в качестве индекса дофаминергической чувствительности у взрослых крыс. Они нашли доказательства дофаминергической гиперчувствительности, которая может четко объяснить механизмы, лежащие в основе эпилептических психозов, и может также указывать на похожие изменения при идиопатических психозах.
В то время как этиология шизофрении остается достоверно неизвестной, существует общее мнение, что генетические факторы оказывают существенный вклад в развитии болезни, по некоторым оценкам влияние фактора наследственности больше, чем 70%. В настоящее время шизофрения считается полигенным и многофакторным заболеванием с небольшой долей случаев, обусловленных вариацией числа копий, таких как микроделеции или микродупликации хромосомных регионов. Большая часть генетической этиологии шизофрении остается неизвестной, что требует изучения дискретных генетических синдромов, которые представлены шизофреноподобными чертами.
VCFS характеризуется большой делецией в одной из хромосом 22 (участок содержит до 30 генов), которая может быть обнаружена при генетическом тестировании. Это наиболее распространенная хромосомная микроделеция у людей, она характеризуется врожденными аномалиями сердца, дисморфизмом лица и когнитивными нарушениями в детском возрасте. У значительной части больных развиваются психические заболевания в подростковом или юношеском возрасте с расстройствами шизофренического спектра, возникающими у 25-30% людей с данным синдромом (20-23).
VCFS может быть предложен как модель взаимосвязи между генетической уязвимостью и риском проявлений симптоматики при шизофрении. Когнитивные нарушения при шизофрении были связаны с полиморфизмом гена, кодирующего катехол-О-метилтрансферазу (COMT), фермент, участвующий в деградации дофамина. Лица с Val/Val полиморфизмом имеют более низкий уровень префронтального дофамина из-за повышенной активности COMT, что, как результат, приводит к нарушению когнитивных функций (154). VCFS связан с когнитивными нарушениями, похожими на те, что отмечаются при шизофрении, в том числе с дефицитом контроля исполнительных функций, памяти и внимания. Лица с VCFS, гетерозиготные по COMT, с Val/Met генотипом имеют лучшие познавательные способности, связанные со снижением ферментативной деградации дофамина (154). Морфологические аномалии мозга, в том числе, потеря серого вещества в префронтальной и поясной областях, аналогичные тем, которые наблюдаются при шизофрении, наблюдаются также при VCFS, и эти нарушения, вероятно, связаны с когнитивными расстройствами (155). Лонгитюдные исследования показывают, что структурные изменения мозга при VCFS могут быть предикторами появления психотических симптомов (156), хотя необходимы дальнейшие исследования, чтобы определить нейробиологические и генотипические профили пациентов с VCFS, у которых развиваются вторичные психозы. Исследования нейробиологической основы психозов при VCFS, возможно, будут полезны для выяснения патофизиологии по крайней мере некоторой подгруппы пациентов с шизофренией.
Хотя был достигнут значительный прогресс в понимании патофизиологических механизмов шизофрении, основная, ядерная дисфункция остается предметом дискуссий. Ведущими в настоящее время являются теории о том, что глутаматергические и ГАМКергические нарушения могут лежать в основе патофизиологии психозов, возможно, через глутаматергическую гипофункцию NMDA-рецепторов (157, 158). Эта модель подтверждается клиническими наблюдениями психозов, напоминающих шизофрению, которые вызывает антагонист NMDA рецепторов фенциклидин, а также нарушением связывания и экспрессии NMDA рецепторов в посмертном мозге пациентов с шизофренией (159). NMDA-рецепторы, таким образом, обеспечивают естественную биологическую модель для дальнейшего изучения и могут дать представление о сложной патофизиологической гетерогенности шизофрении.
Глутаматергическая дисфункция может возникнуть в результате нарушения ГАМК-опосредованного регулирования преимущественно глутаматергических пирамидных нейронов. Эта теория подтверждается наблюдениями пониженного синтеза ГАМК, что отражается в снижении активности 67-кДа изоформы декарбоксилазы глутаминовой кислоты (GAD67) у пациентов с шизофренией (160). Некоторые данные также указывают на изменения иммунных механизмов при шизофрении (161). Существует необходимость в описании связей между моделью NMDA/ГАМК нарушений и теорией изменений иммунной системы при шизофрении. Исследования соответствующих форм вторичных психозов могут быть одним из способов дальнейшей разработки этой модели.
Интригующая форма вторичного психоза, который приводит к состоянию гипофункционирования NMDA-рецепторов, может дать представление о патофизиологии шизофрении. С 2007 года было опубликовано много описаний клинических случаев особой формы энцефалита, в которой у пациентов с неврологическими и психиатрическими симптомами были обнаружены аутоантитела к NR1/NR2 гетеромерам NMDA рецепторов. Dalmau с коллегами (162, 163) исследовали 100 пациентов с анти-NMDA-рецепторным энцефалитом и показали, что 77% пациентов имели различные психиатрические симптомы, включая тревогу, бессонницу, страх, бред, гиперрелигиозность, манию.
Модель, которая объединяет анти-NMDA-рецепторный энцефалит с дисфункцией ГАМК/глутамата, основана на идее, что вызванное антителами снижение числа NMDA-рецепторов могут инактивировать ГАМКергические нейроны, которые обычно служат для ингибирования внеклеточного глутамата. Без регулирующего присутствия ГАМК избыток глутамата может способствовать развитию или усилению психоза. Подобный механизм может присутствовать при шизофрении, хотя окончательных доказательств изменений глутаматергической нейротрансмиссии при этой болезни до сих пор нет. NMDA-рецептор дает представления о биологическом механизме развития психоза, что требует дальнейшего исследования, при этом вариации в особенностях дисфункции NMDA-рецепторов могут объяснять патофизиологическую гетерогенность шизофрении.
Историческое разделение психических расстройств на органические (структурные) и функциональные (чисто психологические) не давало развиваться систематическому исследованию расстройств, которые были признаны психологическими. Классификация на основе наличия или отсутствия идентифицируемых этиологических факторов оказалась клинически более важной.
Выявление у пациентов с психозами лежащих в основе их состояний соматических, ятрогенных причин, интоксикаций может быть сложной задачей. Тщательный сбор анамнеза, осмотр и разумное использование современных лабораторных и инструментальных методов диагностики, в сочетании с общемедицинской эрудицией, помогут врачу вовремя поставить верный диагноз и выбрать оптимальное вмешательство, которое может дать хороший результат.
В полной мере изучив причины вторичных психозов, врач-ученый также проникнет в загадочную патофизиологию и этиологию первичных психотических расстройств, таких как шизофрения.
Ключевые слова: Вторичные психозы, височная эпилепсия, велокардиофациальный синдром, анти-NMDA рецепторный энцефалит, шизофрения
Классификация психических расстройств продолжает порождать дискуссии. Идея о том, что психозы можно разделить на связанные с явной анатомической патологией (органические) и не связанные с такой патологией (функциональные) доминировала более ста лет (1). К сожалению, такое деление психозов иногда вводило в заблуждение, особенно в первые десятилетия 20-го века, когда функциональное приравнивалось к психогенному и этиология шизофрении объяснялась психологическими факторами, такими как родительское воспитание.
В последние десятилетия наблюдается постепенное признание того, что целесообразнее классифицировать психические расстройства на вторичные, когда они обусловлены соматическим заболеванием или употреблением психоактивных веществ, и на первичные (идиопатические), если симптоматика не может быть объяснена действием каких-либо других причин. В этом контексте из DSM-IV были исключены термины «органическое» и «функциональное», которые использовались в ранних пересмотрах (2). Акцент был перемещен с анализа наличия или отсутствия значимой патологии головного мозга (которую часто трудно диагностировать даже при многих неврологических заболеваниях) на этиологию (известную, предполагаемую или неизвестную). В DSM-IV также существует разделение на психозы вторичные по отношению к соматическому заболеванию и на вторичные по отношению к употреблению психоактивных веществ.
В данной статье противопоставление первичных и вторичных психозов используется для более глубокого понимания природы психических расстройств, поскольку термин «первичный» имеет то преимущество, что он не исключает нейробиологическую основу психоза. Ниже мы описали не только многообразие вторичных психозов, но и то, как их изучение может помочь выявить нейробиологический субстрат, который лежит в основе первичных (идиопатических) психических расстройств. Мы стремились составить краткий обзор того, что известно в этой области в настоящее время и предложить подход к дифференциальной диагностике между первичными и вторичными психотическими расстройствами.
Расстройства, проявляющиеся вторичными психотическими симптомами
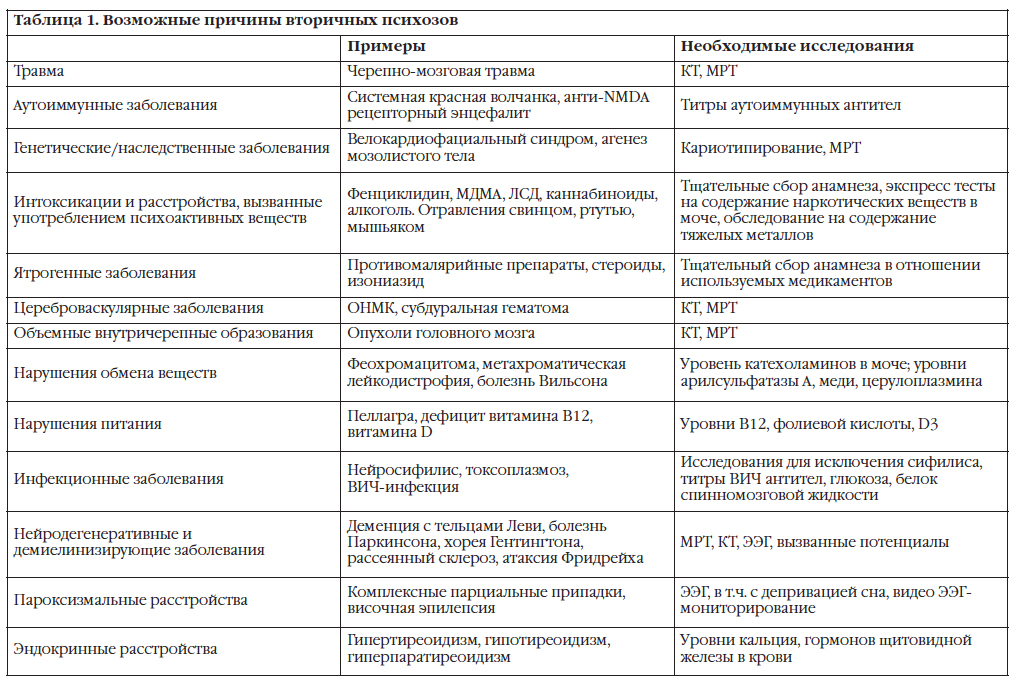
Практически любое психоактивное вещество, назначаемое лекарство или медицинское состояние могут оказывать влияние на функционирование нервной системы и приводить к развитию различной психопатологической симптоматики, в том числе психозов (табл. 1).
Черепно-мозговая травма
Предполагается, что черепно-мозговая травма (ЧМТ) может быть фактором риска шизофреноподобных психозов, хотя систематических исследований взаимосвязи между этими состояниями недостаточно.
Fujii и Ahmed (3) провели обзор сообщений с описаниями в общей сложности 69 случаев, к которым они ретроспективно применили критерии DSM-IV. Они пришли к выводу, что ЧМТ может быть либо основной причиной психоза, либо может способствовать развитию психоза косвенно за счет судорожного синдрома, ставшего её результатом. Однако данная работа имеет значимый недостаток, связанный с гетерогенностью клинических случаев, включенных в анализ. В когортном исследовании 3552 финских ветеранов Великой Отечественной войны (4) сообщается о развитии психозов после ЧМТ в 8,9% случаев, но значительная доля открытых травм, возможное наличие сопутствующих заболеваний, а также отсутствие стандартных диагностических инструментов ставит под сомнение возможность распространить эти результаты на все случаи ЧМТ.
Данные других исследований, в том числе эпидемиологических исследований и исследований случай-контроль, указывают на то, что ЧМТ может лишь незначительно увеличивать риск психозов, хотя для людей с генетической предрасположенностью к развитию психоза повышение риска может быть большим (5-7). Считается, что риск развития психозов выше в тех случаях, когда ЧМТ является тяжелой, диффузной, затрагивает лобные и височные доли и сопровождается патологическими находками на электроэнцефалограмме и при нейровизуализационных исследованиях (8-10). Когда шизофреноподобный психоз развивается как последствие ЧМТ, он обычно характеризуется преимущественно бредовыми идеями преследования и слуховыми галлюцинациями при относительной малой выраженности негативной симптоматики (3, 8). Учитывая эти данные, будут оправданы дальнейшие исследования взаимосвязей ЧМТ и генетических факторов риска развития шизофрении.
Аутоиммунные заболевания
При аутоиммунных заболеваниях психозы редки, хотя известно, что при системной красной волчанке (СКВ) их частота по разным оценкам варьирует в диапазоне от 1 до 11% (11-13). Ретроспективный анализ показывает, что при СКВ психозы чаще всего развиваются в начале заболевания. Примерно в 30-60% случаев психоз диагностируется одновременно с диагнозом СКВ, и до 80% психозов выявляется в течение первого года от постановки диагноза СКВ (13-15). Хотя психоз может быть первым симптомом при СКВ, обычно он возникает вместе с другими симптомами волчанки, чаще всего с поражениями кожи и артритами (13).Симптоматически волчаночные психозы часто проявляются паранойей, слуховыми и зрительными галлюцинациями, бредом величия (14). Иммуносупрессивная терапия, включающая стероидные гормоны и противомалярийные препараты, обычно приводит к разрешению психотической симптоматики, хотя эти препараты сами по себе могут вызывать психозы, что создает дополнительные диагностические трудности (14).
Среди аутоиммунных заболеваний психозы могут развиваться не только при СКВ. Психозы могут возникать при рассеянном склерозе (16,17), они были описаны при болезни Хашимото (18,19).
Наследственные/генетические заболевания
Велокардиофациальный синдром (velocardiofacial syndrome, VCFS), который более детально будет обсуждаться ниже, обусловлен гетерозиготной делецией региона q11.2 двадцать второй хромосомы. При этом синдроме отмечается значимая, но пока не идентифицированная, взаимосвязь между генетикой и психозом. У 25-30% пациентов с VCFS развиваются симптомы, схожие с симптомами шизофрении (20-23).VCFS представляет особый интерес, потому что результаты нейрокогнитивного тестирования, изменение структуры головного мозга, психотическая симптоматика и особенности ответа на лечение, наблюдаемые при этом расстройстве, схожи с теми, что выявляются при шизофрении (24).
Среди других генетических заболеваний, при которых могут возникать психозы, синдром Прадера-Вилли (при котором частота развития шизофреноподобных психозов составляет приблизительно 16%) (25,26), хорея Гентингтона (частота 5-16%) (27,28) и синдром Фара (29,30).
Интоксикации и расстройства, вызванные употреблением психоактивных веществ
Лица, употребляющие психоактивные вещества, могут переносить психотическую симптоматику в различных ситуациях, в том числе при острой интоксикации, синдроме отмены, делирии (вызванном или интоксикацией, или отменой), вызванных употреблением психоактивных веществ расстройствах настроения с психотическими симптомами и психозах. Последние лучше всего охарактеризовать как психозы, при которых симптоматика начинается во время употребления психоактивных веществ, но сохраняется в течение нескольких дней или недель при отсутствии дальнейшего употребления вещества.
К веществам, в наибольшей степени способным приводить к развитию психозов, относят стимуляторы (амфетамин, кокаин) (31-33), каннабис (34,35) и психотомиметики (фенциклидин, кетамин) (36,37). Опиаты и никотин не продемонстрировали ясно способности вызывать психозы, тогда как алкоголь и бензодиазепины могут вызывать психозы только при состояниях отмены (33,38,39). Диэтиламид лизергиновой кислоты (ЛСД) и 3,4-метилендиокси-N-метамфетамин (МДМА) могут вызывать галлюцинации при острой интоксикации, но нет четких доказательств того, что они способны вызывать длительные психотические расстройства (40,41).
Сложные взаимосвязи наблюдаются между предрасположенностью к психотическим расстройствам и зависимостями от психоактивных веществ. Существуют доказательства как того, что генетическая предрасположенность к психозу в сочетании со злоупотреблением психоактивными веществами может приводить к развитию психозов, так и того, что люди с такой предрасположенностью могут быть более склонны к злоупотреблению психоактивными веществами.
Интоксикационные психозы могут также развиваться при отравлениях тяжелыми металлами, включая свинец (42), ртуть и мышьяк (43).
Ятрогенные психозы
Интоксикационные психозы могут быть вызваны многочисленными лекарственными препаратами центрального действия и обычно характеризуются острым нарушением когнитивных функций в дополнение к психотическим симптомам.
По литературным данным показатели распространенности психозов у пациентов, получающих глюкокортикоиды, существенно различаются, хотя есть свидетельства, что при расстройствах настроения, вызванных приемом глюкокортикоидов, психотическая симптоматика наблюдается чаще, чем при первичных расстройствах настроения. Психозы обычно развиваются в начале приема глюкокортикоидов (от нескольких часов до нескольких недель после приема первой дозы глюкокортикоидов, хотя чаще всего это происходит в течение первых нескольких дней) (44).
Пожилые пациенты имеют особый риск развития интоксикационных психозов при приеме препаратов с антихолинергическими свойствами (45,46) и бензодиазепинов (47,48). Возникновение психотических симптомов после начала лечения изониазидом отмечается все чаще (49), неблагоприятное воздействие этого препарата относят к изменению уровня катехоламинов и серотонина в связи ингибированием моноаминоксидазы. Прием противомалярийных препаратов, в том числе хлорохина и мефлохина, приводит к повышению риска развития психозов, причем этот риск выше у пациентов с наличием психических расстройств в анамнезе (50,51). Некоторые другие классы лекарственных препаратов могут также способствовать развитию психотической симптоматики, особенно если их концентрации в крови оказываются токсическими, среди них антидепрессанты (52), антиконвульсанты (53), противорвотные (54), противопаркинсонические препараты (55), нейролептики (47), опиоиды (47), антагонисты гистамина (56), антибиотики (57).
Цереброваскулярные заболевания
В постинсультном периоде психозы развиваются приблизительно у 3-4% пациентов (58,59). Хотя психотические симптомы могут возникать при поражениях любых областей мозга, наиболее часто они возникают при височно-теменно-затылочных поражениях (59). Клиническая картина психозов в постинсультном периоде отличается от шизофрении: чаще присутствуют зрительные, тактильные и обонятельные галлюцинации (60-62). Галлюцинации у больных, перенесших инсульт, разделяют на развернутые галлюцинации и галлюциноз, отличием которого является эгодистонность и сохранение понимания того, что обманы восприятия не являются реальностью (63).Хотя систематических исследований взаимосвязи между сосудистой деменцией и развитием психотических симптомов было недостаточно, тот факт, что психозы наблюдаются с одинаковой частотой как при сосудистой деменции, так и при болезни Альцгеймера, свидетельствует против того, что существует какой-либо специфичный механизм развития психозов при цереброваскулярных заболеваниях (64).
Исследования, в которых искали доказательства наличия цереброваскулярных нарушений у пациентов, у которых в позднем возрасте возникали психозы, дали противоречивые результаты (65). Основываясь на ограниченных данных, в настоящее время трудно сделать вывод, в какой степени цереброваскулярные заболевания предрасполагают к развитию психотических симптомов. Необходимы дальнейшие исследования, чтобы подтвердить или опровергнуть данную взаимосвязь.
Объемные внутричерепные образования
Опухоли мозга являются редкой, но важной причиной развития вторичных психозов, есть доказательства того, что распространенность внутричерепных опухолей у пациентов с психическими расстройствами повышена (66-68). Симптоматика психозов, вторичных по отношению к внутричерепным опухолям, может быть неотличима от шизофрении, хотя при них чаще отмечаются зрительные галлюцинации, несистематизированный бред и отсутствие формальных расстройств мышления (69-72).Опухоли, локализованные в области височных долей или лимбических структур, чаще приводят к развитию психозов. В одном из исследований было продемонстрировано, что 20% опухолей в височной доле приводят к развитию психотической симптоматики (69, 73). При этом не было показано никаких связей между гистологическим типом опухоли и частотой психозов, хотя низкодифференцированные, медленнорастущие опухоли чаще производят к развитию психотической симптоматики при отсутствии неврологических симптомов (74).
Нейровизуализация при помощи компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) рекомендуется для всех пожилых пациентов с впервые выявленным психозом и у пациентов, у которых выявляется локальная очаговая симптоматика при клиническом обследовании (75).
Нарушения обмена веществ
Нарушенная нейрональная коннективность, которая является одним из предполагаемых патогенетических механизмов развития шизофрении, может также наблюдаться при метаболических расстройствах, приводя к нарушениям функционирования нейронов и к их гибели. Например, несмотря на то, что лизосомальные болезни накопления обычно приводят к раннему формированию тяжелого неврологического дефицита, а часто и к смерти, существуют подростковые и взрослые формы этих заболеваний, которые ассоциированы с вторичными психозами. Такие расстройства, как болезнь Ниманна-Пика типа C, болезнь Тея-Сакса и альфа маннозидоз, скорее всего, приводят к развитию психотических симптомов за счет действия патологического процесса на развитие нервной системы, в том числе синаптический прунинг, миелинизацию и изменения коннективности (76-78). Аналогичные нарушения нейрональной коннективности и развития нервной системы обнаруживаются при лейкодистрофиях, а форму метахроматической лейкодистрофии с поздним началом можно считать примером взаимосвязи между этой группой заболеваний и вторичными психозами (76, 79).По существующим данным психотическая симптоматика развивается у 50% пациентов с метахроматической лейкодистрофией с поздним началом и болезнью Ниманна-Пика типа C (76). Кроме того, были описаны случаи психозов у пациентов с митохондриальными заболеваниями. Считается, что к развитию психозов в этих случаях приводит лейкодистрофия, которая также может наблюдаться при митохондриальных заболеваниях (80-82).
Распространенность психозов при болезни Вильсона, при которой происходит аномальное накопление меди в тканях печени и головного мозга, составляет от 2 до 11% (83,84). Психозы при болезни Вильсона характеризуются не только типичными симптомами, такими как галлюцинации, бред, расстройства мышления, но и множеством дополнительных симптомов, включая эйфорию, сексуальную озабоченность, гебефрению и кататонию (85).
Нарушения питания
Связь дефицита веществ, поступающих с пищей, и психопатологической симптоматики исследовалась и обсуждалась на протяжении десятилетий. Существуют доказательства того, что психические расстройства при дефиците витамина В12 могут возникать при отсутствии признаков гематологических или неврологических нарушений (86, 87). Описанные случаи психозов, вызванных дефицитом витамина В12, были представлены бредом преследования, слуховыми и зрительными галлюцинациями, дезорганизацией мышления и психомоторным возбуждением, при этом данная симптоматика не поддавалась лечению нейролептиками, но полностью разрешалась после парентерального введения витамина В12 (88-90). Дополнительным свидетельством существования подобной взаимосвязи являются данные о том, что у пациентов с психотической депрессией отмечаются значительно более низкие уровни В12, чем у пациентов с непсихотической депрессией (91).Хотя возможность влияния дефицита фолиевой кислоты на развитие психозов является сомнительной, есть некоторые доказательства того, что назначение фолиевой кислоты больным шизофренией способствует улучшению состояния (92). Психотические симптомы, включающие слуховые галлюцинации, бред преследования и бред паразитарной инвазии, изредка развиваются при пеллагре (дефиците витамина PP), хотя это происходит почти исключительно у лиц хронически употребляющих алкоголь (93, 94).
Инфекционные заболевания
Нейросифилис в прошлом часто приводил к госпитализациям в психиатрический стационар. В 1900 году 5% всех институализированных психически больных имели диагноз прогрессивного паралича (95). Заболеваемость сифилисом снова возросла с появлением вируса иммунодефицита человека (ВИЧ), и пациенты с психопатологическими симптомами нейросифилиса вновь стали попадать в поле зрения психиатров (96). Такие пациенты могут иметь как психотические, так и аффективные симптомы, которые трудноотличимы от первичных психических расстройств (97). Лечение нейросифилиса антибиотиками и, в случае необходимости, дополнительная антипсихотическая терапия, обычно останавливает прогрессирование заболевания, но не обращает его вспять, т.к. нарушение психического состояния связано с потерей нейронов (98), хотя есть сообщения о случаях значительного клинического улучшения (99 100).По разным оценкам частота развития психозов, связанных с ВИЧ-инфекцией, колеблется в пределах от 0,23% до 15%, при этом психозы обычно возникают либо на поздних стадиях ВИЧ-инфекции или когда у пациентов формируется синдром приобретенного иммунодефицита (СПИД) (101, 102). Симптоматика психозов, вызванных ВИЧ-инфекцией, представлена бредом преследования, величия, ипохондрическим бредом, галлюцинации являются вторым важным кластером симптомов (103). Эффект воздействия высокоактивной антиретровирусной терапии на психотические симптомы остается неясными, и его оценка дополнительно осложняется тем, что побочные эффекты антиретровирусных препаратов включают галлюцинации (102). Хотя нейролептики, как правило, эффективны при данных психозах, пациенты с ВИЧ подвергаются повышенному риску развития экстрапирамидных расстройств и поздней дискинезии, особенно при использовании типичных антипсихотических препаратов (101, 104).
Предполагаются и другие инфекционных причины вторичных психозов, в том числе заражение Toxoplasma gondii. Такое предположение основано на том, что была выявлена повышенная распространенность антител к Toxoplasma gondii у пациентов с шизофренией (105, 106).
Наконец, появляется все больше доказательств, подтверждающих, что пренатальные инфекции являются факторами риска развития шизофрении. Хотя по-прежнему недостаточно доказательств, что такие пренатальные инфекции, как грипп, токсоплазмоз, краснуха, вирус простого герпеса или сифилис, могут быть связаны с развитием вторичных психозов (109-113).
Нейродегенеративные и демиелинизирующие заболевания
Хотя данные о психозах при рассеянном склерозе (РС) были противоречивы, последние исследования свидетельствуют о том, что РС действительно увеличивает вероятность развития психозов (17). В крупном канадском популяционном исследовании были получены данные, что от 2 до 4% пациентов с РС переносят психоз (114). Бред является основным симптомом психозов при РС, в то время как галлюцинации и негативные симптомы встречаются редко (115). Данные о временной взаимосвязи между симптомами РС и психозами неоднозначны (74, 115). Психотические симптомы при РС могут быть связаны с поражением белого вещества перивентрикулярной области и височных рогов, однако их точный патогенез еще предстоит уточнить (116). Хронические психозы при РС кажутся редкостью.Данные о распространенности психотических симптомов при болезни Альцгеймера (БА) значительно варьируют. В одной из работ проведен обзор 55 исследований, общая распространенность психозов составила 41%, при этом 36% пациентов имели бред и 18% галлюцинации (117). Первые три года от начала БА характеризуются ростом частоты новых случаев психотических симптомов, после чего, как представляется, эта частота не меняется (117, 118). Психозы при БА чаще всего представлены бредовыми идеями, обычно ущерба или отношения, ложными узнаваниями, зрительными галлюцинациями, которые встречаются чаще, чем слуховые (119). Эти симптомы, как правило, сочетаются с другими психопатологическими симптомами, включая агрессию, возбуждение, апатию и депрессию (120).
Считается, что при фронто-теменных деменциях психозы развиваются реже, примерно у 20% пациентов, при этом при некоторых подтипах частота выше (121, 122).
Эпилепсия
Шизофреноподобные психозы при эпилепсии исследовались на протяжении столетия и накоплены убедительные доказательства, что хронические психозы чаще встречаются у пациентов с эпилепсией, чем в общей популяции. Психотические синдромы при эпилепсии традиционно классифицируют в зависимости от их временной связи с эпилептическими припадками. Иктальные психозы представляют собой психотические симптомы, наблюдаемые во время бессудорожных припадков, как правило, они длятся от минут до нескольких часов и представлены галлюцинациями и параноидным бредом (65). Постиктальные психозы – краткие психотические эпизоды, которые обычно длятся от часов до нескольких дней, следуют после серии припадков, представлены бредом, галлюцинациями и аффективными симптомами, как правило, проходят в течение нескольких дней (123, 124). Хронические психозы при эпилепсии также хорошо известны, недавние исследования выявили относительный риск равный 2,48 (125, 126).Феноменологически психозы, связанные с эпилепсией, трудно отличить от шизофрении, а предположение, что они характеризуются более доброкачественным течением и относительно малой выраженностью негативных симптомов, не подтверждается данными литературы (65, 125). Факторами риска развития вторичных психозов являются тяжелые формы эпилепсии с несколькими типами припадков (127), эпилептический статус в анамнезе (125), резистентность к лекарственной терапии (65). Ассоциация височной эпилепсии с развитием психотических симптомов обсуждается более подробно ниже.
Эндокринные болезни
Хотя психотические симптомы, вызванные ненормальным функционированием щитовидной железы, встречаются не очень часто, имеются описания случаев психозов при тиреотоксикозе, гипотиреозе и при быстром изменение уровня тиреоидных гормонов. Психозы были описаны как симптомы тиреотоксикоза при болезни Грейвса (128), тиреотоксическом кризе (129), токсическом узловом зобе(130), подостром тиреоидите (131), немом тиреоидите (132). Гипотиреоз также связан с развитием психозов, в одном из исследований сообщается, что от 5-до 15% пациентов с микседемой имеют некоторые формы психотических симптомов (133-135).Тиреоидные психозы не содержат характерных симптомов психотического кластера, таких как слуховые и зрительные галлюцинации, бред. Большинство пациентов имеют аффективные нарушения (130, 136). Лечение патологии щитовидной железы приводит к разрешению психоза, так что антипсихотики необходимы только при острых состояниях (128, 132, 136). При этом быстрая коррекция аномальных уровней гормонов щитовидной железы может как вызвать, так и усугубить течение имеющегося психоза (137138).
Связь гиперпаратиреоза и гиперкальциемии с психопатологической симптоматикой хорошо известна, хотя конкретная распространенность психозов у пациентов с гиперпаратиреозом остается неизвестной. Существуют описания клинических случаев пациентов со слуховыми и зрительными галлюцинациями, бредом преследования и дезорганизацией мышления при гиперкальциемии, вызванной гиперпаратиреозом (139, 140). Имеющиеся данные показывают, что коррекция гиперкальциемии, обычно за счет паратиреоидэктомии, приводит к разрешению психотических симптомов без последующих рецидивов (139 – 141).
Хотя такие случаи редки и мало исследованы, но существуют данные, что гипопаратиреоз может также провоцировать развитие психоза. В обзоре 268 случаев гипопаратиреоза, опубликованном в 1962 году, сообщалось, что 11% обследованных пациентов имели психотические симптомы, чаще при хирургически индуцированном гипопаратиреозе (142). Последующие сообщения подтвердили развитие психотических симптомов при гипопаратиреозе и подчеркнули тот факт, что для симптоматического улучшения необходима нормализация магния и кальция в дополнение к лечению нейролептиками (141, 143).
Дифференциальный диагноз: вторичный психоз или шизофрения
Выявление причинно-следственных связей между психозом и употреблением психоактивных веществ или соматической болезнью – непростая задача. Заподозрить скрытую первопричину психоза в виде соматического заболевания будет вполне оправданный с логической стороны первый шаг, если психоз встречается в общемедицинской сети. Сопутствующие соматические заболевания также весьма распространены у пациентов с психическими расстройствами, особенно среди пожилых людей. А вот заподозрить и выявить соматические болезни у молодых пациентов с психозами в условиях психиатрических учреждений можно считать более сложной задачей.В процессе дифференциальной диагностики между первичными и вторичными психозами сперва важно установить наличие соматического заболевания. Следующий шаг – установление причинно-следственной связи между состоянием здоровья и психозом; выявить такую связь часто бывает трудно, но три ключевых признака могут оказать в этом помощь: атипичность клинической картины, связь во времени и биологическая обоснованность.
Является ли клиническая картина психоза атипичной?
Поиск соматической первопричины психоза должен быть особенно интенсивным, если его клиническая картина является атипичной. Примером являются случаи более позднего дебюта: начало психоза в возрасте 70-ти лет должно вызвать подозрение о соматическом заболевании, как о его причине. При этом следует иметь в виду, что ни один отдельно взятый клинический признак или комбинация симптомов не может надежно различить первичные и вторичные психотические расстройства. Однако если определенная особенность преобладает, это должно привлечь наше внимание. Так, выраженная дезориентация или спутанность должна вызывать подозрение. Кататонические симптомы, симптомы нарушения сознания (например, спутанность или сновидное помрачение сознания) и зрительные галлюцинации чаще встречаются при вторичных психозах. Некоторые формы бреда, в частности связанные с ложным узнаванием (например, бред Капгра), считаются более распространенными при вторичных психозах, чем при шизофрении. Наличие сложных (комплексных) галлюцинаций (например, зрительные и тактильные) также повышает вероятность вторичного психотического расстройства.
Сопутствующие симптомы, несоразмерные тому, что можно ожидать при психотических расстройствах, также должны заставлять нас исключать основное медицинское заболевание. Например, значительная потеря веса, которая не может быть объяснена невыраженной депрессией у психотического пациента, может вызвать подозрение о соматическом заболевании.
Специфичные виды психотических симптомов могут также указывать на региональные изменения в функционировании мозга и вызвать подозрения в отношении наличия неврологического заболевания. Так, отрицание слепоты, которое может показаться бредовым, должно вызывать подозрение в отношении синдрома Антона (корковая слепота в связи с поражением зрительных отделов коры), а отрицание пареза делает необходимым исключить анозогнозию (вследствие поражения теменной коры недоминантного полушария). Аналогично изолированные ложные узнавания (синдрома Капгра) и обонятельные галлюцинации указывают на возможное поражение височной доли.
Имеет ли медицинское состояние или употребление психоактивных веществ временную связь с психозом?
Диагноз вторичного психоза вероятен, если психоз начинается после начала соматического заболевания, его симптоматика изменяется в зависимости от тяжести соматического заболевания и проходит когда соматическое состояние улучшается. Примером может служить появление бреда, когда пациент с гипотиреозом прекращает принимать гормональную терапию, и разрешение симптомов после возобновления лечения. Это правило, однако, имеет множество исключений. Например, психозы при височной эпилепсии могут появляться только через несколько лет после начала приступов. И наоборот, соматическое заболевание может вызвать рецидив или просто ухудшить состояние при шизофрении, не будучи непосредственной причиной болезни.
Не может ли психоз объясняться первичным психотическим расстройством или иным психическим расстройством?
Сопутствующая соматическая патология очень распространена у пациентов с хроническими психотическими расстройствами, такими как шизофрения. В некоторых случаях, даже если сопутствующее соматическое заболевание может вызывать подозрение в отношении вторичного психоза, наличие семейного анамнеза шизофрении и преморбидные шизоидные черты будут говорить в пользу диагноза шизофрении. Так же, у пациентов с анамнезом аффективного расстройства, появление психотических симптомов, вероятно, связано аффективном расстройством, а не соматическим заболеванием.Является ли психоз прямым физиологическим следствием соматического заболевания или употребления психоактивных веществ?
Ответ на этот вопрос зависит в первую очередь от выявления основного заболевания или факта употребления психоактивных веществ, которые могли быть этиологическим агентом. Для этого требуется тщательный сбор анамнеза, физическое и неврологическое обследование наряду с соответствующими лабораторными исследованиями. Во-вторых, даже если такой причинный фактор существует, часто бывает трудно установить, являются ли симптомы психоза прямым физиологическим следствием этого фактора. Иногда такая взаимосвязь очевидна. Например, наличие вегетативной гиперактивности (расширение зрачков, тахикардия и пр.) вместе с психотической тревогой может свидетельствовать об употреблении симпатомиметических средств, таких как амфетамин и фенциклидин, или об опухоли надпочечников.
Для каждого пациента с первым эпизодом психоза очень важно собрать подробный анамнез и провести полное физическое, в том числе неврологическое обследование и лабораторные исследования, чтобы исключить общемедицинские заболевания (табл. 2). Дополнительные исследования, такие как сканирование мозга, спинномозговая пункция и электрофизиологические исследования могут быть необходимы, особенно при атипичной клинической картине, с тем, чтобы подтвердить диагноз первичного психоза.

Вопрос о необходимости на регулярной основе проводить сканирование мозга у пациентов с подозрением на шизофрению остается спорным. Когда сканирование структур мозга (МРТ или КТ) используют в клинике как часть обследования больного с психозом, задача обычно в том, чтобы исключить объемное образование или порок развития мозга как потенциальную причину психоза. Хотя случайные находки при МРТ исследованиях больных с психозами были описаны (144), такие же находки встречаются и у психически здоровых людей (145), и в целом они редки. Таким образом, в связи с отсутствием возможности разграничения состояний на основе количественного анализа, без учета клинической картины рутинная визуализация мозга не может ничем помочь дифференциальной диагностике психозов (146).
Могут ли вторичные психозы помочь раскрыть патофизиологию шизофрении?
Шизофрения – распространенное заболевание, часто приводящее к инвалидности, имеющее неясную этиологию и высокую гетерогенность; возможно, понятие шизофрении включает в себя несколько идиопатических психотических расстройств (147). Чтобы подойти к более глубокому пониманию патофизиологии этого заболевания, важно выделить однородные подгруппы больных. Один из подходов к решению этой задачи является изучение синдромов с известной этиологией, клинические проявления которых близки шизофрении, то есть фенокопий этой болезни.Для определения подходящих для изучения фенокопий шизофрении необходимо определить, что мы знаем о патофизиологии шизофрении. На анатомическом уровне шизофрения характеризуется структурными аномалиями мозга в лобной, височной, теменной долях, базальных ганглиях, таламусе и лимбической системе (148). Функциональные найровизуализационные исследования выявили нарушения функции префронтальной области (гипофронтальность) и нарушение межполушарных и внутриполушарных взаимосвязей. На нейрохимическом уровне накопленные данные указывают на дофаминергическую, глутаматергическую и ГАМКергическую дисфункции с гипотезой N-метил D-аспартата (NMDA) рецепторной гипофункции в качестве ведущей теории патогенеза шизофрении. Некоторые данные также указывают на изменения в иммунной системе и процессах окислительного стресса (149). С этиологической точки зрения шизофрения, как полагают, высоко наследуемое заболевание (наследуемость> 70%), но некоторые факторы окружающей среды, включая вирусы, психоактивные вещества, травмы, акушерские осложнения, могут быть также вовлечены (150). Таким образом, вероятно, симптомы болезни возникают в результате комбинации генетической уязвимости и экологических стрессов.
Учитывая существенную неоднородность шизофрении, было бы трудно представить, чтобы какой-либо один вторичный психоз мог бы быть адекватной моделью, объясняющей все аспекты этого заболевания. Не удивительно, что ряд психотических расстройств, вытекающих из этиологических факторов, перечисленных в таблице 1, показывает лишь частичное сходство с тем, что мы клинически идентифицируем как шизофрению. Некоторые заболевания, однако, демонстрируют более выраженные клинические, патофизиологические или этиологические параллели с шизофренией; мы кратко обсудим их, поскольку они могут дать ключи для лучшего понимания этого заболевания.
Височная эпилепсия: анатомическая модель шизофрении
По-видимому, психозы развиваются у 7-11% пациентов с эпилепсией, эта частота намного выше, чем среди населения в целом (151). Считается, что психозы, возникающие при височной эпилепсии, напоминают шизофрению, что описано Slater в классической ранней работе (125). Предрасполагающими факторами развития психозов при височной эпилепсии считают начало эпилепсии в возрасте до 20 лет, эпилепсию продолжительностью более 10 лет, комплексные парциальные припадки в анамнезе, левосторонний очаг (152).
Возникновение психозов при височной эпилепсии согласуется с сообщениями о структурных изменениях в медиальной височной коре при шизофрении (148). В частности, позитивные симптомы, такие как слуховые галлюцинации и формальные расстройства мышления, связывают со структурными изменениями в слуховой ассоциативной зоне в верхней височной извилине (148). Поразительная отчетливость позитивных симптомов при височной эпилепсии привела к вопросу о том, может ли быть сходство между височной эпилепсией и нейрохимическими моделями шизофрении. Ando с соавторами (153) исследовали изменения центральных дофаминергических систем в каинатных моделях височной эпилепсии с метамфетамин-индуцированной двигательной активностью в качестве индекса дофаминергической чувствительности у взрослых крыс. Они нашли доказательства дофаминергической гиперчувствительности, которая может четко объяснить механизмы, лежащие в основе эпилептических психозов, и может также указывать на похожие изменения при идиопатических психозах.
Велокардиофациальный синдром (VCFS): генетическая модель шизофрении
В то время как этиология шизофрении остается достоверно неизвестной, существует общее мнение, что генетические факторы оказывают существенный вклад в развитии болезни, по некоторым оценкам влияние фактора наследственности больше, чем 70%. В настоящее время шизофрения считается полигенным и многофакторным заболеванием с небольшой долей случаев, обусловленных вариацией числа копий, таких как микроделеции или микродупликации хромосомных регионов. Большая часть генетической этиологии шизофрении остается неизвестной, что требует изучения дискретных генетических синдромов, которые представлены шизофреноподобными чертами.
VCFS характеризуется большой делецией в одной из хромосом 22 (участок содержит до 30 генов), которая может быть обнаружена при генетическом тестировании. Это наиболее распространенная хромосомная микроделеция у людей, она характеризуется врожденными аномалиями сердца, дисморфизмом лица и когнитивными нарушениями в детском возрасте. У значительной части больных развиваются психические заболевания в подростковом или юношеском возрасте с расстройствами шизофренического спектра, возникающими у 25-30% людей с данным синдромом (20-23).
VCFS может быть предложен как модель взаимосвязи между генетической уязвимостью и риском проявлений симптоматики при шизофрении. Когнитивные нарушения при шизофрении были связаны с полиморфизмом гена, кодирующего катехол-О-метилтрансферазу (COMT), фермент, участвующий в деградации дофамина. Лица с Val/Val полиморфизмом имеют более низкий уровень префронтального дофамина из-за повышенной активности COMT, что, как результат, приводит к нарушению когнитивных функций (154). VCFS связан с когнитивными нарушениями, похожими на те, что отмечаются при шизофрении, в том числе с дефицитом контроля исполнительных функций, памяти и внимания. Лица с VCFS, гетерозиготные по COMT, с Val/Met генотипом имеют лучшие познавательные способности, связанные со снижением ферментативной деградации дофамина (154). Морфологические аномалии мозга, в том числе, потеря серого вещества в префронтальной и поясной областях, аналогичные тем, которые наблюдаются при шизофрении, наблюдаются также при VCFS, и эти нарушения, вероятно, связаны с когнитивными расстройствами (155). Лонгитюдные исследования показывают, что структурные изменения мозга при VCFS могут быть предикторами появления психотических симптомов (156), хотя необходимы дальнейшие исследования, чтобы определить нейробиологические и генотипические профили пациентов с VCFS, у которых развиваются вторичные психозы. Исследования нейробиологической основы психозов при VCFS, возможно, будут полезны для выяснения патофизиологии по крайней мере некоторой подгруппы пациентов с шизофренией.
Анти-NMDA-рецепторный энцефалит: патофизиологические модель шизофрении
Хотя был достигнут значительный прогресс в понимании патофизиологических механизмов шизофрении, основная, ядерная дисфункция остается предметом дискуссий. Ведущими в настоящее время являются теории о том, что глутаматергические и ГАМКергические нарушения могут лежать в основе патофизиологии психозов, возможно, через глутаматергическую гипофункцию NMDA-рецепторов (157, 158). Эта модель подтверждается клиническими наблюдениями психозов, напоминающих шизофрению, которые вызывает антагонист NMDA рецепторов фенциклидин, а также нарушением связывания и экспрессии NMDA рецепторов в посмертном мозге пациентов с шизофренией (159). NMDA-рецепторы, таким образом, обеспечивают естественную биологическую модель для дальнейшего изучения и могут дать представление о сложной патофизиологической гетерогенности шизофрении.
Глутаматергическая дисфункция может возникнуть в результате нарушения ГАМК-опосредованного регулирования преимущественно глутаматергических пирамидных нейронов. Эта теория подтверждается наблюдениями пониженного синтеза ГАМК, что отражается в снижении активности 67-кДа изоформы декарбоксилазы глутаминовой кислоты (GAD67) у пациентов с шизофренией (160). Некоторые данные также указывают на изменения иммунных механизмов при шизофрении (161). Существует необходимость в описании связей между моделью NMDA/ГАМК нарушений и теорией изменений иммунной системы при шизофрении. Исследования соответствующих форм вторичных психозов могут быть одним из способов дальнейшей разработки этой модели.
Интригующая форма вторичного психоза, который приводит к состоянию гипофункционирования NMDA-рецепторов, может дать представление о патофизиологии шизофрении. С 2007 года было опубликовано много описаний клинических случаев особой формы энцефалита, в которой у пациентов с неврологическими и психиатрическими симптомами были обнаружены аутоантитела к NR1/NR2 гетеромерам NMDA рецепторов. Dalmau с коллегами (162, 163) исследовали 100 пациентов с анти-NMDA-рецепторным энцефалитом и показали, что 77% пациентов имели различные психиатрические симптомы, включая тревогу, бессонницу, страх, бред, гиперрелигиозность, манию.
Модель, которая объединяет анти-NMDA-рецепторный энцефалит с дисфункцией ГАМК/глутамата, основана на идее, что вызванное антителами снижение числа NMDA-рецепторов могут инактивировать ГАМКергические нейроны, которые обычно служат для ингибирования внеклеточного глутамата. Без регулирующего присутствия ГАМК избыток глутамата может способствовать развитию или усилению психоза. Подобный механизм может присутствовать при шизофрении, хотя окончательных доказательств изменений глутаматергической нейротрансмиссии при этой болезни до сих пор нет. NMDA-рецептор дает представления о биологическом механизме развития психоза, что требует дальнейшего исследования, при этом вариации в особенностях дисфункции NMDA-рецепторов могут объяснять патофизиологическую гетерогенность шизофрении.
ВЫВОДЫ
Историческое разделение психических расстройств на органические (структурные) и функциональные (чисто психологические) не давало развиваться систематическому исследованию расстройств, которые были признаны психологическими. Классификация на основе наличия или отсутствия идентифицируемых этиологических факторов оказалась клинически более важной.
Выявление у пациентов с психозами лежащих в основе их состояний соматических, ятрогенных причин, интоксикаций может быть сложной задачей. Тщательный сбор анамнеза, осмотр и разумное использование современных лабораторных и инструментальных методов диагностики, в сочетании с общемедицинской эрудицией, помогут врачу вовремя поставить верный диагноз и выбрать оптимальное вмешательство, которое может дать хороший результат.
В полной мере изучив причины вторичных психозов, врач-ученый также проникнет в загадочную патофизиологию и этиологию первичных психотических расстройств, таких как шизофрения.
Список исп. литературыСкрыть список1. Mendel LB. The American Physiological Society. Science 1907; 26:765.
2. American Psychiatric Association. Diagnostic and statistical manual of mental disorders, 4th ed., text revision. Washington: American Psychiatric Association, 2000.
3. Fujii D, Ahmed I. Characteristics of psychotic disorder due to
traumatic brain injury: an analysis of case studies in the literature. J Neuropsychiatry Clin Neurosci 2002;14:130-40.
4. Achté KA, Hillbom E, Aalberg V. Psychoses following war brain injuries. Acta Psychiatr Scand 1969;45:1-18.
5. Silver JM, Kramer R, Greenwald S et al. The association between head injuries and psychiatric disorders: findings from the New Haven NIMH Epidemiologic Catchment Area Study. Brain Inj 2001;15:935-45.
6. Harrison G, Whitley E, Rasmussen F et al. Risk of schizophrenia and other non-affective psychosis among individuals exposed to head injury: case control study. Schizophr Res 2006;88:119-26.
7. David AS, Prince M. Psychosis following head injury: a critical review. J Neurol Neurosurg Psychiatry 2005;76 (Suppl. 1): i53-60.
8. Sachdev P, Smith JS, Cathcart S. Schizophrenia-like psychosis following traumatic brain injury: a chart-based descriptive and case-control study. Psychol Med 2001;31:231-9.
9. Cutting J. The phenomenology of acute organic psychosis.
Comparison with acute schizophrenia. Br J Psychiatry 1987;151:324-32.
10. Miller BL, Benson DF, Cummings JL et al. Late-life paraphrenia: an organic delusional syndrome. J Clin Psychiatry 1986;47:204-7.
11. Sibley JT, Olszynski WP, Decoteau WE et al. The incidence and prognosis of central nervous system disease in systemic lupus erythematosus. J Rheumatol 1992;19:47-52.
12. Stojanovich L, Zandman-Goddard G, Pavlovich S et al. Psychiatric manifestations in systemic lupus erythematosus. Autoimmun Rev 2007;6:421-6.
13. Pego-Reigosa JM, Isenberg DA. Psychosis due to systemic lupus erythematosus: characteristics and long-term outcome of this rare manifestation of the disease. Rheumatology 2008;47:1498-502.
14. Appenzeller S, Cendes F, Costallat LTL. Acute psychosis in systemic lupus erythematosus. Rheumatol Int 2008;28:237-43.
15. Ward MM, Studenski S. The time course of acute psychiatric episodes in systemic lupus erythematosus. J Rheumatol 1991;18:535-9.
16. Carrieri PB, Montella S, Petracca M. Psychiatric onset of multiple sclerosis: description of two cases. J Neuropsychiatry Clin Neurosci 2011;23:E6.
17. Kosmidis MH, Giannakou M, Messinis L et al. Psychotic features associated with multiple sclerosis. Int Rev Psychiatry 2010;22: 55-66.
18. Lee M-J, Lee H-S, Hwang J-S et al. A case of Hashimoto’s encephalopathy presenting with seizures and psychosis. Korean J Pediatr 2012;55:111-3.
19. de Holanda N, de Lima D. Hashimoto’s encephalopathy: systematic review of the literature and an additional case. J Neuropsychiatry Clin Neurosci 2011;23:384-90.
20. Shprintzen RJ, Goldberg R, Golding-Kushner KJ et al. Late-onset psychosis in the velo-cardio-facial syndrome. Am J Med Genet 1992;42:141-2.
21. Pulver AE, Nestadt G, Goldberg R et al. Psychotic illness in patients diagnosed with velo-cardio-facial syndrome and their relatives. J Nerv Ment Dis 1994;182:476-8.
22. Papolos DF, Faedda GL, Veit S et al. Bipolar spectrum disorders in patients diagnosed with velo-cardio-facial syndrome: does a hemizygous deletion of chromosome 22q11 result in bipolar affective disorder? Am J Psychiatry 1996;153:1541-7.
23. Murphy KC, Jones LA, Owen MJ. High rates of schizophrenia in adults with velo-cardio-facial syndrome. Arch Gen Psychiatry 1999;56:940-5.
24. Chow EWC, Watson M, Young DA et al. Neurocognitive profile in 22q11 deletion syndrome and schizophrenia. Schizophr Res 2006;87:270-8.
25. Vogels A, Matthijs G, Legius E et al. Chromosome 15 maternal uniparental disomy and psychosis in Prader-Willi syndrome. J Med Genet 2003;40:72-3.
26. Vogels A, De Hert M, Descheemaeker MJ et al. Psychotic disorders in Prader-Willi syndrome. Am J Med Genet A 2004;15; 127A:238-43.
27. Folstein SE, Chase GA, Wahl WE et al. Huntington disease in Maryland: clinical aspects of racial variation. Am J Hum Genet 1987;41:168-79.
28. Shiwach R. Psychopathology in Huntington’s disease patients. Acta Psychiatr Scand 1994;90:241-6.
29. Bourgeois JA. Fahr’s disease — a model of neuropsychiatric illness with cognitive and psychotic symptoms. Acta Psychiatr Scand 2010;121:78.
30. Shakibai SV, Johnson JP, Bourgeois JA. Paranoid delusions and cognitive impairment suggesting Fahr’s disease. Psychosomatics 2005;46:569-72.
31. Curran C, Byrappa N, McBride A. Stimulant psychosis: systematic review. Br J Psychiatry 2004;185:196-204.
32. Post RM. Cocaine psychoses: a continuum model. Am J Psychiatry 1975;132:225-31.
33. Thirthalli J, Benegal V. Psychosis among substance users. Curr Opin Psychiatry 2006;19:239-45.
34. Fergusson DM, Horwood LJ, Swain-Campbell NR. Cannabis dependence and psychotic symptoms in young people. Psychol Med 2003;33:15-21.
35. Fergusson DM, Horwood LJ, Ridder EM. Tests of causal linkages between cannabis use and psychotic symptoms. Addiction 2005;100:354-66.
36. Erard R, Luisada PV, Peele R. The PCP psychosis: prolongedintoxication or drug-precipitated functional illness? J Psychedelic Drugs 1980;12:235-51.
37. Jansen KL. A review of the nonmedical use of ketamine: use, users and consequences. J Psychoactive Drugs 2000; 32:
419-33.
38. Hambrecht M, Häfner H. Do alcohol or drug abuse induce schizophrenia? Nervenarzt 1996;67:36-45.
39. Dalmau A, Bergman B, Brismar B. Psychotic disorders among inpatients with abuse of cannabis, amphetamine and opiates. Do dopaminergic stimulants facilitate psychiatric illness? Eur Psychiatry 1999;14:366-71.
40. Cami J, Farré M, Mas M et al. Human pharmacology of 3,4-methylenedioxymethamphetamine (“ecstasy”): psychomotor performance and subjective effects. J Clin Psychopharmacol 2000;20:455-66.
41. Cole JC, Sumnall HR. Altered states: the clinical effects of Ecstasy. Pharmacol Ther 2003;98:35-58.
42. Kahan VL. Paranoid states occurring in leaded-petrol handlers. J Ment Sci 1950;96:1043-7.
43. Schenk VW, Stolk PJ. Psychosis following arsenic (possibly thallium) poisoning. A clinical-neuropathological report. Psychiatr Neurol Neurochir 1967;70:31-7.
44. Dubovsky AN, Arvikar S, Stern TA et al. The neuropsychiatric complications of glucocorticoid use: steroid psychosis revisited. Psychosomatics 2012;53:103-15.
45. Feinberg M. The problems of anticholinergic adverse effects in older patients. Drugs Aging 1993;3:335-48.
46. Peters NL. Snipping the thread of life. Antimuscarinic side effects of medications in the elderly. Arch Intern Med 1989;149:2414-20.
47. Schor JD, Levkoff SE, Lipsitz LA et al. Risk factors for delirium in hospitalized elderly. JAMA 1992;267:827-31.
48. Marcantonio ER, Juarez G, Goldman L et al. The relationship of postoperative delirium with psychoactive medications. JAMA 1994;272:1518-22.
49. Schrestha S, Alao A. Isoniazid-induced psychosis. Psychosomatics 2009;50:640-1.
50. Tran TM, Browning J, Dell ML. Psychosis with paranoid delusions after a therapeutic dose of mefloquine: a case report. Malar J 2006;5:74.
51. Alisky JM, Chertkova EL, Iczkowski KA. Drug interactions and pharmacogenetic reactions are the basis for chloroquine and mefloquine-induced psychosis. Med Hypotheses 2006;67:1090-4.
52. Gustafson Y, Berggren D, Brännström B et al. Acute confusional states in elderly patients treated for femoral neck fracture. J Am Geriatr Soc 1988;36:525-30.
53. Meador KJ. Cognitive side effects of antiepileptic drugs. Can J Neurol Sci 1994;21:S12-6.
54. Inouye SK, Charpentier PA. Precipitating factors for delirium in hospitalized elderly persons. Predictive model and interrelationship with baseline vulnerability. JAMA 1996;275:852-7.
55. Bowen JD, Larson EB. Drug-induced cognitive impairment. Defining the problem and finding solutions. Drugs Aging 1993;3:349-57.
56. Martin NJ, Stones MJ, Young JE et al. Development of delirium: a prospective cohort study in a community hospital. Int Psychogeriatr 2000;12:117-27.
57. Snavely S. The neurotoxicity of antibacterial agents. Ann Intern Med 1984;101:92-104.
58. Almeida OP, Xiao J. Mortality associated with incident mental health disorders after stroke. Aust N Z J Psychiatry 2007;41:274-81.
59. Kumral E, Oztürk O. Delusional state following acute stroke. Neurology 2004;62:110-3.
60. Nagaratnam N, O’Neile L. Delusional parasitosis following occipito-temporal cerebral infarction. Gen Hosp Psychiatry 2000;22:129-32.
61. Beniczky S, Kéri S, Vörös E et al. Complex hallucinations following occipital lobe damage. Eur J Neurol 2002;9:
175-6.
62. Nye E, Arendts G. Intracerebral haemorrhage presenting as olfactory hallucinations. Emerg Med 2002;14:447-9.
63. Starkstein S, Robinson R. Post-stroke hallucinatory delusional syndromes. Neuropsychiatry Neuropsychol Behav Neurol 1992;5:114-8.
64. Lyketsos CG, Steinberg M, Tschanz JT et al. Mental and behavioral disturbances in dementia: findings from the Cache County Study on Memory in Aging. Am J Psychiatry 2000;157:708-14.
65. Sachdev PS, Keshavan MS. Secondary schizophrenia. Cambridge: Cambridge University Press, 2010.
66. Waggoner RW, Bagchi BK. Initial masking of organic brain changes by psychic symptoms: clinical and electroencephalographic studies. Am J Psychiatry 1954;110:904-10.
67. Klotz M. Incidence of brain tumors in patients hospitalized for chronic mental disorders. Psychiatr Q 1957;31:669-80.
68. Larson C. Intracranial tumors in mental hospital patients a statistical study. Am J Psychiatry 1940;97:49-58.
69. Mulder DW, Daly D. Psychiatric symptoms associated with lesions of temporal lobe. JAMA 1952;150:173-6.
70. Selecki BR. Intracranial space-occupying lesions among patients admitted to mental hospitals. Med J Aust 1965;1:383-90.
71. Malamud N. Psychiatric disorder with intracranial tumors of limbic system. Arch Neurol 1967;17:113-23.
72. Galasko D, Kwo-On-Yuen PF, Thal L. Intracranial mass lesions associated with late-onset psychosis and depression. Psychiatr Clin North Am 1988;11:151-66.
73. Edwards-Lee T. Focal lesions and psychosis. In: Bogousslavsky J, Cummings JL (eds). Behavior and mood disorders. Cambridge: Cambridge University Press, 2000:419-36.
74. Davison K, Bagley CR. Schizophrenia-like psychoses associated with organic disorder of the central nervous system: a review of the literature. In: Herrington RN (ed). Current problems in neuropsychiatry. Ashford: Headley Brothers, 1969:1-45.
75. Hollister LE, Boutros N. Clinical use of CT and MR scans in psychiatric patients. J Psychiatry Neurosci 1991;16:194-8.
76. Benes F. Why does psychosis develop during adolescence and early adulthood? Curr Opin Psychiatry 2003;16:317-9.
77. Feinberg I. Schizophrenia: caused by a fault in programmed synaptic elimination during adolescence? J Psychiatr Res 1982; 17:319-34.
78. Benes FM. Myelination of cortical-hippocampal relays during late adolescence. Schizophr Bull 1989;15:585-93.
79. Weinberger DR, Lipska BK. Cortical maldevelopment, anti-psychotic drugs, and schizophrenia: a search for common ground. Schizophr Res 1995;16:87-110.
80. Mizukami K, Sasaki M, Suzuki T et al. Central nervous system changes in mitochondrial encephalomyopathy: light and electron microscopic study. Acta Neuropathol 1992;83:449-52.
81. Suzuki T, Koizumi J, Shiraishi H et al. Psychiatric disturbance in mitochondrial encephalomyopathy. J Neurol Neurosurg Psychiatry 1989;52:920-2.
82. Amemiya S, Hamamoto M, Goto Y et al. Psychosis and progressing dementia: presenting features of a mitochondriopathy. Neurology 2000;55:600-1.
83. Huang CC, Chu NS. Wilson’s disease: clinical analysis of 71 cases and comparison with previous Chinese series. J Formos Med Assoc 1992;91:502-7.
84. Rathbun J. Neuropsychological aspects of Wilson’s disease. Int J Neurosci 1996;85:221-9.
85. Wilson S. Progressive lenticular degeneration. BMJ 1912; 2:1645.4.
86. Lindenbaum J, Healton EB, Savage DG et al. Neuropsychiatric disorders caused by cobalamin deficiency in the absence of anemia or macrocytosis. N Engl J Med 1988;318:1720-8.
87. Hutto BR. Folate and cobalamin in psychiatric illness. Compr Psychiatry 1997;38:305-14.
88. Evans DL, Edelsohn GA, Golden RN. Organic psychosis without anemia or spinal cord symptoms in patients with vitamin B12 deficiency. Am J Psychiatry 1983;140:218-21.
89. Masalha R, Chudakov B, Muhamad M et al. Cobalamin-responsive psychosis as the sole manifestation of vitamin B12 deficiency. Isr Med Assoc J 2001;3:701-3.
90. Payinda G, Hansen T. Vitamin B(12) deficiency manifested as psychosis without anemia. Am J Psychiatry 2000;157:660-1.
91. Levitt AJ, Joffe RT. Vitamin B12 in psychotic depression. Br J Psychiatry 1988;153:266-7.
92. Godfrey PS, Toone BK, Carney MWet al. Enhancement of recovery from psychiatric illness by methylfolate. Lancet 1990;336:392-5.
93. Prakash R, Gandotra S, Singh LK et al. Rapid resolution of delusional parasitosis in pellagra with niacin augmentation therapy. Gen Hosp Psychiatry 2008;30:581-4.
94. Rudin DO. The major psychoses and neuroses as omega-3 essential fatty acid deficiency syndrome: substrate pellagra. Biol Psychiatry 1981;16:837-50.
95. Hare EH. The origin and spread of dementia paralytica. J Ment Sci 1959;105:594-626.
96. Sobhan T, Rowe HM, Ryan WG et al. Unusual case report: three cases of psychiatric manifestations of neurosyphilis. Psychiatr Serv 2004;55:830-2.
97. Klaus MV, Amarante L, Beam TR. Routine screening for syphilis is justified in patients admitted to psychiatric, alcohol, and drug rehabilitation wards of the Veterans Administration Medical Center. Arch Dermatol 1989;125:1644-6.
98. Hutto B. Syphilis in clinical psychiatry: a review. Psychosomatics 2001;42:453-60.
99. Taycan O, Ugur M, Ozmen M. Quetiapine vs. risperidone in treating psychosis in neurosyphilis: a case report. Gen Hosp Psychiatry 2006;28:359-61.
100. Güler E, Leyhe T. A late form of neurosyphilis manifesting with psychotic symptoms in old age and good response to ceftriaxone therapy. Int Psychogeriatr 2011;23:666-9.
101. Sewell DD. Schizophrenia and HIV. Schizophr Bull 1996;
22:465-73.
102. Dolder CR, Patterson TL, Jeste DV. HIV, psychosis and aging: past, present and future. AIDS 2004;18 (Suppl. 1):S35-42.
103. Harris MJ, Jeste DV, Gleghorn A et al. New-onset psychosis in HIV-infected patients. J Clin Psychiatry 1991;52:369-76.
104. Shedlack KJ, Soldato-Couture C, Swanson CL. Rapidly progressive tardive dyskinesia in AIDS. Biol Psychiatry 1994;35:147-8.
105. Yolken RH, Dickerson FB, Fuller Torrey E. Toxoplasma and
schizophrenia. Parasite Immunol 2009;31:706-15.
106. Torrey EF, Yolken RH. Schizophrenia and toxoplasmosis.
Schizophr Bull 2007;33:727-8.
107. Kramer W. Frontiers of neurological diagnosis in acquired toxoplasmosis. Psychiatr Neurol Neurochir 1966;69:43-64.
108. Freytag HW, Haas H. Psychiatric aspects of acquired toxoplasmosis. A case report. Nervenarzt 1979;50:128-31.
109. Brown AS. Epidemiologic studies of exposure to prenatal infection and risk of schizophrenia and autism. Dev Neurobiol (in press).
110. Brown AS, Begg MD, Gravenstein S et al. Serologic evidence of prenatal influenza in the etiology of schizophrenia. Arch Gen Psychiatry 2004;61:774-80.
111. Mortensen PB, Nørgaard-Pedersen B, Waltoft BL et al. Toxoplasma gondii as a risk factor for early-onset schizophrenia: analysis of filter paper blood samples obtained at birth. Biol Psychiatry 2007;61:688-93.
112. Babulas V, Factor-Litvak P, Goetz R et al. Prenatal exposure to maternal genital and reproductive infections and adult schizophrenia. Am J Psychiatry 2006;163:927-9.
113. Brown AS, Cohen P, Harkavy-Friedman J et al. Prenatal rubella, premorbid abnormalities, and adult schizophrenia. Biol Psychiatry 2001;49:473-86.
114. Patten SB, Svenson LW, Metz LM. Psychotic disorders in MS: population-based evidence of an association. Neurology 2005; 65:1123-5.
115. Feinstein A. The neuropsychiatry of multiple sclerosis. Can J Psychiatry 2004;49:157-63.
116. Feinstein A, Boulay du G, Ron MA. Psychotic illness in multiple sclerosis. A clinical and magnetic resonance imaging study. Br J Psychiatry 1992;161:680-5.
117. Ropacki SA, Jeste DV. Epidemiology of and risk factors for psychosis of Alzheimer’s disease: a review of 55 studies published from 1990 to 2003. Am J Psychiatry 2005;162:2022-30.
118. Paulsen JS, Ready RE, Stout JC et al. Neurobehaviors and psychotic symptoms in Alzheimer’s disease. J Int Neuropsychol Soc 2000;6:815-20.
119. Jeste DV, Finkel SI. Psychosis of Alzheimer’s disease and related dementias. Diagnostic criteria for a distinct syndrome. Am J Geriatr Psychiatry 2000;8:29-34.
120. Rapoport MJ, van Reekum R, Freedman M et al. Relationship of psychosis to aggression, apathy and function in dementia. Int J Geriatr Psychiatry 2001;16:123-30.
121. Gustafson L, Brun A, Passant U. Frontal lobe degeneration of non-Alzheimer type. Baillieres Clin Neurol 1992;1:559-82.
122. Edwards-Lee T, Miller BL, Benson DF et al. The temporal variant of frontotemporal dementia. Brain 1997;120 (Pt 6):1027-40.
123. Logsdail SJ, Toone BK. Post-ictal psychoses. A clinical and phenomenological description. Br J Psychiatry 1988;152: 246-52.
124. Kanner AM, Stagno S, Kotagal P et al. Postictal psychiatric
events during prolonged video-electroencephalographic monitoring studies. Arch Neurol 1996;53:258-63.
125. Slater E, Beard AW, Glithero E. The schizophrenia-like psychoses of epilepsy. Br J Psychiatry 1963;109:95-150.
126. Qin P, Xu H, Laursen TM et al. Risk for schizophrenia and
schizophrenia-like psychosis among patients with epilepsy: population based cohort study. BMJ 2005; 331:23.
127. Standage KF, Fenton GW. Psychiatric symptom profiles of
patients with epilepsy: a controlled investigation. Psychol Med 1975;5:152-60.
128. Katsigiannopoulos K, Georgiadou E, Pazarlis P et al. Psychotic disorder as a manifestation of Graves’ disease. Psychosomatics 2010;51:449-50.
129. Chen T-S, Wen M-J, Hung Y-J et al. A rare storm in a psychiatric ward: thyroid storm. Gen Hosp Psychiatry 2012;34:210.e1–4.
130. Brownlie BE, Rae AM, Walshe JW et al. Psychoses associated with thyrotoxicosis — “thyrotoxic psychosis”. A report of 18 cases, with statistical analysis of incidence. Eur J Endocrinol 2000;142:438-44.
131. Rizvi AA. “Thyrotoxic psychosis” associated with subacute thyroiditis. South Med J 2007;100:837-40.
132. Kobayashi N, Tajiri J, Takano M. Transient psychosis due to
painless thyroiditis in a patient with anxiety disorder: a case report. J Med Case Reports 2011;5:534.
133. Sathya A, Radhika R, Mahadevan S et al. Mania as a presentation of primary hypothyroidism. Singapore Med J 2009;50:65-7.
134. Tor PC, Lee HY, Fones CSL. Late-onset mania with psychosis associated with hypothyroidism in an elderly Chinese lady. Singapore Med J 2007;48:354-7.
135. Hall R. Psychiatric effects of thyroid hormone disturbance. Psychosomatics 1983;24:7-11.
136. Heinrich TW, Grahm G. Hypothyroidism presenting as psychosis: myxedema madness revisited. Prim Care Companion J Clin Psychiatry 2003;5:260-6.
137. Irwin R, Ellis PM, Delahunt J. Psychosis following acute alteration of thyroid status. Aust N Z J Psychiatry 1997;31:762-4.
138. Schofield A, Bracken P. Thyroid-induced psychosis in myxoedema. Ir Med J 1983;76:495-6.
139. Papa A, Bononi F, Sciubba S et al. Primary hyperparathyroidism: acute paranoid psychosis. Am J Emerg Med 2003;21:250-1.
140. Watson LC, Marx CE. New onset of neuropsychiatric symptoms in the elderly: possible primary hyperparathyroidism. Psychosomatics 2002;43:413-7.
141. Velasco PJ, Manshadi M, Breen K et al. Psychiatric aspects of parathyroid disease. Psychosomatics 1999;40:486-90.
142. Denko JD, Kaelbling R. The psychiatric aspects of hypoparathyroidism. Acta Psychiatr Scand 1962;38 (Suppl. 164):1-70.
143. Ang AW, Ko SM, Tan CH. Calcium, magnesium, and psychotic symptoms in a girl with idiopathic hypoparathyroidism. Psychosom Med 1995;57:299-302.
144. Lisanby S, Kohler C, Swanson C. Psychosis secondary to brain tumor. Semin Clin Neuropsychiatry 1998;3:12-22.
145. Illes J, Kirschen M, Edwards E et al. Incidental findings in brain imaging research: what should happen when a researcher sees a potential health problem in a brain scan from a research subject? Science 2006;311:783-84.
146. Lawrie SM, Abukmeil SS, Chiswick A et al. Qualitative
cerebral morphology in schizophrenia: a magnetic resonance imaging study and systematic literature review. Schizophr Res 1997; 24;25:155-66.
147. Keshavan MS, DeLisi LE, Seidman LJ. Early and broadly defined psychosis risk mental states. Schizophr Res 2011;126:1-10.
148. Shenton ME, Whitford TJ, Kubicki M. Structural neuroimaging in schizophrenia: from methods to insights to treatments. Dialogues Clin Neurosci 2010;12:317-32.
149. Keshavan MS, Tandon R, Boutros NN et al. Schizophrenia, “just the facts”: what we know in 2008. Part 3: Neurobiology. Schizophr Res 2008;106:89-107.
150. Tandon R, Keshavan MS, Nasrallah HA. Schizophrenia, “just the facts”: what we know in 2008. 2. Epidemiology and etiology. Schizophr Res 2008;102:1-18.
151. Trimble M. The psychoses of epilepsy. New York: Raven, 1991.
152. Torta R, Keller R. Behavioral, psychotic, and anxiety disorders in epilepsy: etiology, clinical features, and therapeutic implications. Epilepsia 1999;40 (Suppl. 10):S2-20.
153. Ando N, Morimoto K, Watanabe T et al. Enhancement of central dopaminergic activity in the kainate model of temporal lobe epilepsy: implication for the mechanism of epileptic psychosis. Neuropsychopharmacology 2004; 29:1251-8.
154. Shashi V, Keshavan MS, Howard TD et al. Cognitive correlates of a functional COMT polymorphism in children with 22q11.2 deletion syndrome. Clin Genet 2006;69:234-8.
155. Shashi V, Kwapil TR, Kaczorowski J et al. Evidence of gray matter reduction and dysfunction in chromosome 22q11.2 deletion syndrome. Psychiatry Res 2010;181:1-8.
156. Kates WR, Antshel KM, Faraone SV et al. Neuroanatomic predictors to prodromal psychosis in velocardiofacial syndrome (22q11.2 deletion syndrome): a longitudinal study. Biol Psychiatry 2011;69:945-52.
157. Olney JW, Farber NB. Glutamate receptor dysfunction and schizophrenia. Arch Gen Psychiatry 1995;52:998-1007.
158. Moghaddam B. Bringing order to the glutamate chaos in schizophrenia. Neuron 2003;40:881-4.
159. Harrison PJ, Law AJ, Eastwood SL. Glutamate receptors and transporters in the hippocampus in schizophrenia. Ann N Y Acad Sci 2003;1003:94-101.
160. González-Burgos G, Hashimoto T, Lewis DA. Alterations of cortical GABA neurons and network oscillations in schizophrenia. Curr Psychiatry Rep 2010;12:335-44.
161. Potvin S, Stip E, Sepehry AA et al. Inflammatory cytokine alterations in schizophrenia: a systematic quantitative review. Biol Psychiatry 2008;63:801-8.
162. Dalmau J, Tüzün E, Wu H-Y et al. Paraneoplastic anti Nmethyl-D-aspartate receptor encephalitis associated with ovarian teratoma. Ann Neurol 2007;61:25-36.
163. Dalmau J, Rosenfeld MR. Paraneoplastic syndromes of the CNS. Lancet Neurol 2008;7:327-40.
5 февраля 2013
Количество просмотров: 4473


