Психиатрия Всемирная психиатрия
Психиатрия Всемирная психиатрия
№01 2020
Дофамин и глутамат при шизофрении №01 2020
Номера страниц в выпуске:15-32
Резюме
Дофаминергическая и глутаматергическая системы играют различные роли в нейронном сигнализировании, однако обе системы считаются в значительной мере вовлеченными в патофизиологию шизофрении. В данной статье мы рассматриваем исследования, которые изучали вклад обеих систем в этиологию расстройства. Мы проанализируем свидетельства посмертных, доклинических фармакологических и in vivo нейровизуализационных исследований. Фармакологические и доклинические исследования задействуют обе системы, в то время как прижизненная визуализация дофаминергической системы стабильно свидетельствует о повышенном уровне синтеза и выделения дофамина в стриатуме при шизофрении. Визуализация глутаматергической системы и другие исследования дофаминергической системы произвели менее последовательные выводы, что может быть связано с методологическими ограничениями и гетерогенностью расстройства. Сходящиеся доказательства свидетельствуют о том, что генетические и средовые факторы риска шизофрении определяют нарушения глутаматного и дофаминового функционирования. Однако хотя генетика может быть прямой причиной глутаматергической дисфункции, очень малое количество генетичесикх факторов риска задействует дофаминергическую систему, позволяя предположить, что другие факторы являются преимущественной причиной нарушенного дофаминергического сигнализирования. Мы рассмотрим нейронные цепи, посредством которых две системы взаимодействуют, и то, как их нарушение может вызывать психотические симптомы. Мы также обсудим механизмы действия существующих методов лечения, и то, как новые исследования указали на возможности разработки новых подходов к фармакотерапии. В заключение, мы рассмотрим нерешенные вопросы в области, включая то, что остается неизвестным в вопросе глутаматергической и дофаминергической функции при шизофрении, и чего необходимо достигнуть для достижения прогресса в разработке новых методов лечения.
Дофаминергическая и глутаматергическая системы играют различные роли в нейронном сигнализировании, однако обе системы считаются в значительной мере вовлеченными в патофизиологию шизофрении. В данной статье мы рассматриваем исследования, которые изучали вклад обеих систем в этиологию расстройства. Мы проанализируем свидетельства посмертных, доклинических фармакологических и in vivo нейровизуализационных исследований. Фармакологические и доклинические исследования задействуют обе системы, в то время как прижизненная визуализация дофаминергической системы стабильно свидетельствует о повышенном уровне синтеза и выделения дофамина в стриатуме при шизофрении. Визуализация глутаматергической системы и другие исследования дофаминергической системы произвели менее последовательные выводы, что может быть связано с методологическими ограничениями и гетерогенностью расстройства. Сходящиеся доказательства свидетельствуют о том, что генетические и средовые факторы риска шизофрении определяют нарушения глутаматного и дофаминового функционирования. Однако хотя генетика может быть прямой причиной глутаматергической дисфункции, очень малое количество генетичесикх факторов риска задействует дофаминергическую систему, позволяя предположить, что другие факторы являются преимущественной причиной нарушенного дофаминергического сигнализирования. Мы рассмотрим нейронные цепи, посредством которых две системы взаимодействуют, и то, как их нарушение может вызывать психотические симптомы. Мы также обсудим механизмы действия существующих методов лечения, и то, как новые исследования указали на возможности разработки новых подходов к фармакотерапии. В заключение, мы рассмотрим нерешенные вопросы в области, включая то, что остается неизвестным в вопросе глутаматергической и дофаминергической функции при шизофрении, и чего необходимо достигнуть для достижения прогресса в разработке новых методов лечения.
Перевод: Скугаревская Т.О. (Минск)
Редактура: к.м.н. Федотов И.А. (Рязань)
McCutcheon RA, Krystal JH, Howes OD Dopamine and glutamate in schizophrenia: biology, symptoms and treatment. World Psychiatry 2020;19(1):15-33.
Резюме
Дофаминергическая и глутаматергическая системы играют различные роли в нейронном сигнализировании, однако обе системы считаются в значительной мере вовлеченными в патофизиологию шизофрении. В данной статье мы рассматриваем исследования, которые изучали вклад обеих систем в этиологию расстройства. Мы проанализируем свидетельства посмертных, доклинических фармакологических и in vivo нейровизуализационных исследований. Фармакологические и доклинические исследования задействуют обе системы, в то время как прижизненная визуализация дофаминергической системы стабильно свидетельствует о повышенном уровне синтеза и выделения дофамина в стриатуме при шизофрении. Визуализация глутаматергической системы и другие исследования дофаминергической системы произвели менее последовательные выводы, что может быть связано с методологическими ограничениями и гетерогенностью расстройства. Сходящиеся доказательства свидетельствуют о том, что генетические и средовые факторы риска шизофрении определяют нарушения глутаматного и дофаминового функционирования. Однако хотя генетика может быть прямой причиной глутаматергической дисфункции, очень малое количество генетичесикх факторов риска задействует дофаминергическую систему, позволяя предположить, что другие факторы являются преимущественной причиной нарушенного дофаминергического сигнализирования. Мы рассмотрим нейронные цепи, посредством которых две системы взаимодействуют, и то, как их нарушение может вызывать психотические симптомы. Мы также обсудим механизмы действия существующих методов лечения, и то, как новые исследования указали на возможности разработки новых подходов к фармакотерапии. В заключение, мы рассмотрим нерешенные вопросы в области, включая то, что остается неизвестным в вопросе глутаматергической и дофаминергической функции при шизофрении, и чего необходимо достигнуть для достижения прогресса в разработке новых методов лечения.
Шизофрения является тяжелым психическим расстройством, которое характеризуется позитивными симптомами, такими как бред и галлюцинации, негативными, включающими отсутствие мотивации и отстранение от общества, и когнитивными, такими как дефицит рабочей памяти и когнитивной гибкости1. Расстройство несет за собой значительные затраты со стороны здравоохранения и ассоциировано со сниженной приблизительно на 15 лет ожидаемой продолжительностью жизни2.
Антипсихотики были случайно открыты более пятидесяти лет назад, но потребовалось еще около десяти лет, чтобы продемонстрировать, что дофаминовый антагонизм является ключевым для их клинической эффективности3. Впоследствии были накоплены дальнейшие доказательства вовлеченности дофаминергической системы в патофизиологию шизофрении, и до сих пор все лицензированные лекарственные средства первой линии для шизофрении оперируют преимущественно посредством D2 дофаминовых рецепторов4.
Однако, несмотря на ту центральную роль, которую дофамин играет в нашем понимании шизофрении, становится все более понятно, что дисфункции данной системы недостаточно для полного объяснения нескольких феноменов. В частности, дофаминовая блокада неэффективна при лечении негативных и когнитивных симптомов, а у значительной доли пациентов она не ведет также и к улучшению позитивных симптомов. В результате внимание сместилось на дополнительные нейрохимические цели. Глутамат является ключевым возбуждающим нейромедиатором в центральной нервной системе. Открытие того, что антагонисты определенных глутаматергических рецепторов,
N-метил-D-аспартат (NMDA) рецепторов, вызывают психотические симптомы, привело к большому количеству исследований, рассматривающих глутаматергическую систему в патофизиологии шизофрении.
В данной статье мы рассмотрим свидетельства относительно дофаминергического и глутаматергического функционирования при шизофрении. Мы изучим непрямые результаты доклинических, генетических и фармакологических исследований, свидетельства, полученные в посмертных исследованиях, а также результаты нейровизуализационных исследований, характеризующих функционирование живых пациентов. Мы обсудим, каким образом дисрегуляция данных систем может приводить к симптомам расстройства, и терапевтические возможности, ассоциированные с их фармакологической модуляцией. Затем мы обсудим, что может определять такую дисрегуляцию, а также взаимодействие между двумя системами, в заключение упомянув нерешенные вопросы в данном поле исследований.
То, что дофаминергическая дисфункция может играть роль в развитии психотических симптомов, является одной из наиболее долго существующих гипотез относительно патофизиологии шизофрении. Ниже мы обсуждаем свидетельства дофаминергической дисфункции при шизофрении, то, как это может приводить к симптомам шизофрении и механизмы того, как модулирующее дофамин лечение оказывает свой эффект.
Модели шизофрении на грызунах полезны для исследования молекулярных механизмов, которые могут иметь патофизиологическую значимость, и для тестирования новых терапевтических вмешательств.
Одна хорошо описанная модель дофаминергической гиперактивности включает назначение повторных доз амфетамина. Было показано, что это индуцирует симптомы, похожие на таковые у пациентов с шизофренией, такие как сниженное преимпульсное ингибирование, стереотипное поведение и снижение когнитивной гибкости и внимания6. Учитывая, что амфетамин вызывает выброс дофамина, и что описанные выше эффекты могут быть нивелированы назначением антагонистов дофамина, это предоставляет непрямые доказательства роли дофамина в поведении, считающемся моделью психотических симптомов.
Другой пример заключается в том, что мыши, генетически модифицированные для повышенной экспрессии D2 дофаминовых рецепторов в стриатуме, также демонстрируют широкий спектр шизофреноподобного поведения7. Сходным образом, трансгенная инсерция тирозингидроксилазы и гуанозинтрифосфат (ГТФ) циклогидразы 1 в черную субстанцию в раннем подростковом возрасте увеличивает возможности синтеза дофамина, и было ассоциировано с фенотипами с шизофреноподобным поведением8.
Другие примеры не затрагивают дофаминовую систему напрямую, но все равно ассоциированы с дофаминергическиими нарушениями. Модель метилазоксиметанол ацетата (MAM) включает индукцию нарушений нейронного развития в гиппокампе посредством назначения MAM беременным крысам, и ассоциирована с увеличенной частотой импульсации мезостриарных дофаминергических нейронов9. Модель средовых факторов риска, в которой крысы социально изолируются после отлучения от матери также была ассоциирована с повышенным стриарным пресинаптическим дофаминергическим функционированием10.
В итоге, с использованием множества методов было показано, что индукция стриарного дофаминергического сигнализирования в животных моделях стабильно вызывает поведение, аналогичное таковому у пациентов с шизофренией.
Некоторые17-19, но не все20 исследования HVA, обнаружили более высокие ее уровни в СМЖ и плазме пациентов в остром рецидиве по сравнению со стабильными пациентами. Были сделаны предположения, что базовые уровни HVA могут быть предикторами последующего ответа на антипсихотики, что соответствует визуализационным исследованиями, приведенным ниже21.
Такой подход к исследованию дофаминергической системы утратил популярность с годами. Его значительная слабость заключается в том, что измерения проводятся на расстоянии от интересующих дофаминергических нейронов. Поскольку и гипо-, и гиперфункция дофаминергической системы могут сосущестоввать у человека, необходима техника, позволяющая анатомически специфично понять природу и локализацию изменений.
Ранние посмертные исследования позволяли предположить, что стриартные уровни D2 рецепторов могут быть повышены у лиц в психозе22, а мета-анализ семи посмертных исследований заключил, что уровни рецепторов были повышены с большим размером эффекта23. Однако не существует исследований пациентов, не принимавших антипсихотики, и большинство работ проводилось на пациентах, длительно принимавших лечение, что, как было показано, вызывает увеличение концентрации D2 рецепторов24,25.
В посмертных исследованиях также изучалась черная субстанция. В таких исследованиях результаты относительно дофаминергического функционирования непостоянны, некоторые из них показали увеличение уровня тирозингидроксилазы у пациентов26, тогда как другие не обнаружили разницы27,28. В других исследованиях была обнаружена аномальная морфология ядер нейронов черной субстанции29, сниженная экспрессия генов переносчика дофамина (DAT) и везикулярного переносчика моноаминов (VMAT), а также увеличенная экспрессия моноаминоксидазы А28.
Недавние совместные усилия по сбору больших посмертных выборок и применению более сложных методов анализа могут в ближайшем будущем улучшить наше понимание происходящего30. Однако, несмотря на такие улучшения, недостатки посмертных исследований включают гетерогенное качество тканей, тот факт, что большинство образцов принадлежат пожилым пациентам с длительной историей применения антипсихотиков, ограниченную информацию о клиническом фенотипе и то, что смерть сама по себе приводит к широкому спектру нейробиологических изменений, которые могут смазать важные различия.
Исследования живых участников имеют больший потенциал, поскольку включают более молодых людей, не принимавших медикаменты участников, а также предоставляют возможность посмотреть на различия между пациентами в вопросе симптомов и их соотношения с фармакологическими манипуляциями.
Было также отмечено, что такие лекарства как амфетамин, увеличивающие дофаминергическую нейротрансмиссию, могут вызывать психотические симптомы у здоровых людей и усиливать психотические симптомы у пациентов с шизофренией34,35. Сходным образом, лечение L-DOPA при болезни Паркинсона оказалось способным вызывать психотические симптомы у некоторых людей36. Однако, хотя амфетамин-индуцированный психоз характеризуется галлюцинациями, бредом, паранойей и дезорганизацией мышления, обычно он не ассоциирован с негативными и когнитивными симптомами, сходными с таковыми при шизофрении37. Такая относительная специфичность в отношении позитивных психотических симптомов контрастирует с глутаматергической моделью шизофрении (см. ниже).
Визуализация дофамина in vivo
И магнитно-резонансная томография (МРТ), и позитронно-эмиссионная томография (ПЭТ) использовались для характеристики дофаминергической системы in vivo (Таблица 2). ПЭТ предоставляет нам молекулярную специфичность относительно дофаминергической системы, однако у нее более низкое временное и пространственное разрешение по сравнению с МРТ.

Функциональное МРТ (фМРТ) также использовалось в попытках изучить функционирование дофаминергической системы. Основанную на заданиях фМРТ адаптировали для измерения стриарного ответа на вознаграждение, что связано с дофаминергическим функционированием, однако точные их взаимосвязи сложны50. Существуют четкие доказательства сниженной вентральной стриарной активации в ответ на вознаграждение при шизофрении51. Мы рассмотрим, как это сочетается с гипотезой гиперактивной дофаминергической системы в разделе о психотических симптомах ниже.
ПЭТ: рецепторы дофамина
Для исследования рецепторов дофамина применялось большое количество радолигандов. Большинство исследований использовало лиганды, специфичные для рецепторов D2 типа (в т.ч. D2, D3 и D4), однако в некоторых исследованиях рассматривались также рецепторы D1 типа (D1 и D5).
У приведенного выше утверждения, тем не менее, есть слабые стороны. Во-первых, большинство исследований неспособно измерить абсолютную плотность рецепторов, поскольку часть рецепторов будет занята эндогенным дофамином. Если шизофрения связана с увеличением уровня синаптического дофамина, это может маскировать совместное увеличение плотности рецепторов. И действительно, в одном исследовании, где перед ПЭТ-сканированием был снижен уровень дофамина, было показано значительное увеличение доступности дофаминовых рецепторов у пациентов, однако такое увеличение не было значимым в другом исследовании, использовавшем тот же подход53,54.
Во-вторых, большинство лигандов более селективны в отношении D2 рецепторов по сравнению с D3 и D4. Исследования, в которых использовался бутирофенон (имеющий аффинность также к D4 рецепторам в дополнение к D2 и D3) обычно показывали повышенную плотность рецепторов по сравнению с исследованиями, в которых использовался лиганд без аффинности к D4 рецепторам52. В дополнение к потенциальным различиям в соотношении подтипов рецепторов D2/3/4, D2 рецепторы существуют в состояниях с низкой и высокой аффинностью, и некоторые данные предполагают, что шизофрения связана с увеличением доли рецепторов с высокой аффинностью55-58.
Более того, после интернализации рецептора некоторые лиганды остаются связанными с ним, а некоторые диссоциируют. Следовательно, если в одной из групп будет повышена интернализация рецепторов, это будет отмечено как сниженное связывание с рецепторами при использовании лигандов, диссоциирующих при интренализации по сравнению с теми, которые остаются связанными59,60.
В заключение, недавно было показано, что вариабельность стриарных D2 рецепторов выше у пациентов по сравнению с контролем61, предполагая, что разница в плотности D2 рецепторов может существовать, но лишь в подгруппе пациентов, однако остается неясным, отражает ли это первичную патологию или эффект предварительного лечения антипсихотиками.
Рецепторы D1 типа нечасто исследовались в стриатуме, а предпринятые исследования не показали значимых различий между пациентами и контролем52,62.
D1 рецепторы более часто исследовались в коре, чем в стриатуме. Два исследования с использованием [11C] NNC 112 показали их увеличение у пациентов64,65, а одно – снижение66. Четыре исследования с использованием [3H] SCH 23390 показали снижение количества рецепторов62,66-68, в то время как два других не показали значимых различий69,70. Интерпретация этих исследований еще осложняется тем, что снижение уровня дофамина парадоксально снижает связывание [3H] SCH 23390, но не имеет никакого эффекта на связывание [11C]NNC 112. Более того, лечение антипсихотиками снижает экспрессию D1 рецепторов, а оба из упомянутых выше лигандов имеют аффинность к 5-HT2A рецепторам71-73.
Было проведено значительно меньше исследований об экстрастриарных регионах, однако те, которые были предприняты, свидетельствуют в пользу увеличенных уровней DAT у пациентов в таламусе74,75.
VMAT2 транспортирует внутриклеточные моноамины в синаптические пузырьки. Два исследования ПЭТ показали, что его уровень был повышен в вентральном стволе мозга у пациентов с шизофренией, но не обнаружили разницы между пациентами и контролем в стриатуме или таламусе76,77. Это контрастирует с посмертными исследованиями, рассмотренными выше28, но соответствует исследованию, показавшему увеличенную плотность VMAT2 в тромбоцитах пациентов с шизофренией78.
ПЭТ: пресинаптическая дофаминергическая функция
Существует множество методов для измерения пресинаптического дофаминергического функционирования.
В нескольких исследованиях изучалась возможность выброса дофамина посредством изучения реакции дофаминовой системы на острую нагрузку, фармакологическую, такую как амфетамин, или психологическую, такую как вознаграждение или стрессовое задание79. В исследованиях на животных было показано, что сравнение связывания лиганда при выполнении задания и его связывания в спокойном состоянии позволяет предположить количество дофамина, выделенного для выполнения задания80.
Альтернативно, можно определить количество выделяемого в спокойном состоянии дофамина посредством сравнения результата сканирования в спокойном состоянии и скана, полученного после назначения снижающего уровень дофамина агнента, такого как альфа-метилпаратирозин.
В заключение, радиомеченная L-DOPA может быть использована для измерения возможностей синтеза дофамина. Радиомеченная L-DOPA поглощается дофаминергическими нейронами, где она конвертируется декарбоксилазой ароматических L-аминокислот в дофамин, который затем запасается в везикулах в нейронном окончании81. Уровень поглощения отражает возможности синтеза дофамина.
Дальнейшие свидетельства патофизиологической значимости исходят из исследований, показывающих прямую связь между возможностями синтеза дофамина и выраженностью позитивных психотических симптомов84-86. Связь с другими доменами симптомов менее четкая: существуют сообщения об обратной связи с депрессивными симптомами87 и меньшей возможностью синтеза, связанной с худшим когнитивным состоянием88.
Несмотря на то, что кортикальные дофаминергические рецепторы по большей части принадлежат к D1 типу, лиганды к ним тяжело диссоциируют, и по этой причине не подходят для конкурентных исследований. Кортикальные D2 рецепторы существуют, но исследования осложняются их редкостью93. Более того, хотя нагрузочные исследования показали свою валидность в стриатуме, результаты кортикальных исследований сложнее интерпретировать, и конкурентное связывание не всегда имеет место94.
Одно исследование с использованием амфетаминовой нагрузки в комбинации с высокоаффинным лигандом
FLB-457 обнаружило сниженное выделение дофамина в префронтальной коре у пациентов с шизофренией95. Два других недавних исследования с FLB-457 использовали психологические нагрузки. Одно из них использовало психологический стрессор, который не вызвал смещения кортикальной метки у пациентов или контроля96. Другое использовало когнитивный тест исполнительских функций, и оно показало меньшее смещение метки у пациентов, однако интерпретация была затруднена тем фактом, что, опять же, задание не вызывало постоянного выброса дофамина97. Исследование с использованием 18F-фаллипирида не обнаружило различий между пациентами и контролем в вопросе стресс-индуцированного кортикального выброса дофамина98.
Два исследования изучали выброс дофамина в черной субстанции. Одно использовало стрессовую нагрузку и обнаружило повышенный выброс у пациентов99; другое использовало амфетаминовую нагрузку и обнаружило незначимое снижение95.
После того, как роль дофамина в движениях была установлена, доклинические исследования предположили, что он также играет роль в сигнализировании вознаграждения114. Дальнейшие работы показали, что сигнализирование точнее описывается разницей между ожидаемым и получаемым вознаграждением – ошибке предсказания вознаграждения115. Еще более недавно было продемонстрировано, что это сигнализирование связано не исключительно с предсказанием вознаграждения, но может происходить в ответ на большое количество актуальных стимулов116-120, и что в дорзальных областях стриатума дофаминовое сигнализирование более прочно связано со стимулами, относящимися к угрозе118,119.
Существует несколько теорий, объясняющих, каким образом нарушение нормального дофаминового функционирования может лежать в основе таких психотических симптомов как бред и галлюцинации121-123. Нарушенный сигнал от дофаминергического нейрона будет сообщать, что несущественные стимулы являются актуальными, таким образом наполняя восприятие и мышление ненормально большим количеством высокорелевантных стимулов, что в свою очередь ведет к неподходящим ассоциациям и причинно-следственным связям124. Также существуют механизмы, посредством которых некоординированное дофаминовое сигнализирование может способствовать не только бредовым идеям, но и чрезвычайно ригидным формам бреда123,125.
Недавние работы предприняли попытку более точно идентифицировать механизмы, посредством которых дофаминергическая дисфункция может порождать симптомы. Опыт восприятия стимула зависит не только от сенсорных импульсов, им вызванных, но и от предшествующих ожиданий относительно вероятности воспринимаемого. Слуховые галлюцинации образуются от преобладания предшествующих ожиданий над сенсорными ощущениями126, и такое придавание большего веса ожиданиям было ассоциировано с большим уровнем амфетамин-индуцированного выброса дофамина в стриатуме127.
Относительно понимания развития бреда, в комбинированном ПЭТ и МРТ эксперименте было показано, что выброс дофамина связан с нейронным сигнализированием при обновлении убеждений, а не просто при неожиданных сенсорных стимулах128. Это предполагает, что нарушенное дофаминовое сигнализирование может привести к принятию неактуальных стимулов за значимые, и клинически это подтверждается тем, что участники, демонстрировавшие более нарушенное обновление убеждений показывали более выраженную субклиническую паранойяльность128.
В дополнение к мезостриарному дофаминергическому сигнализированию, в обработке релевантности стимулов участвует также несколько корковых регионов129,130. Такая сеть включает переднюю поясную кору и билатеральный островок, а дисфункция этих областей считается ключевым моментом патофизиологии шизофрении131. Данная сеть играет важную роль в переключении между состояниями мозга, например, между отдыхом и состояниями, ассоциированными с выполнением когнитивно тяжелых заданий132. Также важно, что дофамин играет роль в динамической реорганизации мозговых состояний133,134. Недавние работы продемонстрировали, что мезостриарное дофаминовое сигнализирование и связи сети релевантности тесно взаимосвязаны135, однако неизвестно, нарушается ли это взаимодействие при шизофрении.
Кортикальне D1 рецепторы играют центральную роль в формировании точной нейронной репрезентации состояний окружающей среды, позволяя точно ингибировать нейронную активность137. Сниженное кортикальное дофаминовое сигнализирование подразумевает, что стимулы, ассоциированные с вознаграждением, не могут быть правильно закодированы, что эффективно предотвращает их способность руководить поведением137. Более того, сниженное кортикальное дофаминовое сигнализирование может означать, что связанные с вознаграждением репрезентации недолговечны, из чего следует, что даже если они корректно отображаются, их мотивационные свойства имеют более короткое влияние137.
Дофаминергические нейроны возбуждаются в ответ на стимулы, ранее ассоциированные с вознаграждением, и продвигают поведение в отношении действий, ранее с ним связанных138. Стриарное гипердофаминергические состояние может означать, что связанные с вознаграждением стимулы утратили мотивационное значение, поскольку нарушенный базовый уровень дофаминергического сигнализирования снижает соотношение «сигнал-шум» адаптивного фазового сигнализирования139. Данный механизм также может снизить мотивационные свойства награды, таким образом снижая ее влияние на последующее поведение и создавая негативные симптомы, такие как ангедония и амотивация140-142. Это сниженное соотношение «сигнал-шум» может отвечать за сниженную стриарную активацию в ответ на награду, что наблюдается на фМРТ у пациентов с шизофренией51.
Дорсолатеральная префронтальная кора играет центральную роль во многих когнитивных процессах, и как функциональная, так и структурная патология данной области связана с нарушениями, наблюдаемыми при шизофрении146. Однако еще неизвестны молекулярные изменения, лежащие в основе когнитивных симптомов. Учитывая важность D1 сигнализирования для мышления147, долгое время предполагалось, что сниженное кортикальное дофаминергическое сигнализирование играет роль в возникновении когнитивных симптомов шизофрении. Как обсуждалось выше, свидетельства относительно D1 рецепторов при шизофрении неокончательные, и было проведено только одно исследование, показавшее сниженный выброс дофамина в коре95.
Основываясь на доклинической работе, использующей модель стриарной гиперэкспрессии D2 рецепторов, также было выдвинуто предположение, что излишнее стриарное дофаминергическое сигнализирование может приводить к снижению кортикального уровня дофамина и связанным с этим когнитивным симтпомам7. Таким образом, похоже, что и сниженное, и излишнее дофаминергическое сигнализирование может оказывать негативный эффект на когниции, что может объяснить тот факт, что почти не было достигнуто успеха в разработке модулирующих дофамин методов лечения когнитивных симптомов шизофрении4,145.
Накопилось немалое количество свидетельств участия глутаматергической системы в патогенезе шизофрении. Глутамат является главным возбуждающим нейромедиатором в центральной нервной системе, и, в противоположность анатомически локализованным телам дофаминергических нейронов, глутаматергические нейроны широко распространены во всем мозге.
Глутаматергические рецепторы широко варьируют в своих типах, их можно классифицировать на ионотропные и метаботропные. Ионотропные включают NMDA и не-NMDA рецепторы – каинат и альфа-амино-3-гидрокси-5-метил-4-изоксазолпропионовая кислота (AMPA). NMDA и не-NMDA в норме находятся на одних и тех же нейронах и действуют совместно таким образом, что рецепторы NMDA обладают более медленной кинетикой и усиливают деполяризацию, вызванную не-NMDA рецепторами.
После открытия психотомиметических эффектов NMDA-антагонистов, на этих рецепторах было сосредоточено основное внимание при изучении глутаматергической дисфункции при шизофрении. Ниже мы рассмотрим свидетельства, связывающие шизофрению с глутаматергическими аномалиями, предположим, как эти аномалии могут приводить к симптомам, и рассмотрим потенциал препаратов, модулирующих выброс глутамата, а лечении.
Назначение антагонистов NMDA не-человекообразным приматам и грызунам индуцировало спектр шизофреноподобного поведения, такого как сенсомоторное нарушение походки, двигательное возбуждение, ненормальные повторяющиеся движения, когнитивные и социальные нарушения38. NMDA антагонизм также приводил к гиппокампальному гиперметаболизму, сходному с наблюдаемым при шизофрении148,149.
Генетическая модель на животных со сниженным уровнем ко-агониста NMDA D-серина была ассоциирована с нейробиологическими изменениями, сходными с таковыми, наблюдаемыми при шизофрении, такими как сниженная плотность дендритных шипиков и сниженный объем гиппокампа39. Некоторые другие модели на животных, такие как модель с инактивацией D-аминооксидазы40 и снижением концентрации синаптического белка дисбиндина41, также показали гипофункцию NMDA рецепторов, сопровождающуюся поведенческими и нейробиологическими изменениями, аналогичными таковым при шизофрении.
Посмертные исследования структурных альтераций глутаматергических нейронов часто показывали сниженную ветвистость дендритов, плотность шипиков и экспрессию синаптофизина в лобных и височных регионах45.
Экспрессия мРНК специфических глутаматных рецепторов и их субъединиц также исследовалась в нескольких регионах мозга. Несмотря на то, что в некоторых исследованиях была обнаружена сниженная экспрессия субъединиц NMDA рецепторов, таких как GRIN1, GRIN2A и GRIN2C, эта находка не была повторена в других мозговых регионах45, хотя, когда регионы исследовались отдельно, были свидетельства сниженной экспрессии GRIN1 в гиппокампе45. Недавнее исследование, изучающее образцы от более чем 500 людей с шизофренией, обнаружило повышенный пропуск экзонов GRIN1, что повлияло на внеклеточный сайт связывания лиганда30. Меньшее количество исследований рассматривало экспрессию белка этих субъединиц, и их результаты разнятся45.
Также существует небольшое количество исследований, изучающих ферменты, участвующие в метаболизме глутамата. Переносчики возбуждающих аминокислот (EAAT) убирают глутамат из синаптической щели. После обратного захвата его из синапса, глутаминсинтетаза превращает глутамат в глутамин. Когда глутамин доставляется в нейрон, он превращается назад в глутамат глутаминазой. Существуют предварительные свидетельства того, что и уровень мРНК, и уровень белка EAAT2, переносчика, ответственного за большинство захвата глутамата, снижены в лобных и височных зонах у пациентов с шизофрений, в то время как уровень мРНК и ферментной активности глутаминазы были повышены в двух исследованиях, рассматривавших, соответственно, таламус и дорсолатеральную префронтальную кору45.
Несмотря на то, что остаются недостатки посмертных исследований, описанные выше, некоторые из описанных здесь результатов соответствуют нарушенному функционированию NMDA рецепторов. В дополнение к прямой патологии, предполагаемой исследованиями GRIN1, сниженная экспрессия EAAT2 и увеличенная экспрессия глутаминазы могут быть обоснованы как компенсаторные ответы в попытке увеличить синаптические уровни глутамата.
Также было показано, что эти препараты увеличивают проявления столь же широкого спектра симптомов у пациентов с шизофренией, в противоположность амфетаминам, которые ухудшают в основном позитивные симптомы151. Более того, было показано, что анти-NMDA рецепторный энцефалит может быть ассоциирован с психиатрическими репрезентациями, похожими на шизофрению у некоторых пациентов152. Следовательно, NMDA антагонизм можно назвать основной фармакологической моделью шизофрении, по сравнению с амфетаминами, учитывая его способность более достоверно вызывать негативные симптомы вкупе с позитивными153,154.
Болюсное назначение антагонистов NMDA обычно встречается в экспериментальных условиях, поскольку длительное назначение здоровым индивидам не может быть предпринято по этическим соображениям. Однако длительные потребители кетамина демонстрируют подпороговые психотические симптомы в позитивном, негативном и когнитивном доменах47,48, а подгруппа таких длительных потребителей развивает персистирующий психоз, более близкий к шизофрении, чем вызванный однократным применением кетамина155.
Протонная магнитно-резонансная спектроскопия (1H-MRS) – наиболее часто используемая техника для исследования системы глутамата in vivo. Она не требует использования ионизирующего излучения и значительно дешевле ПЭТ.
Однако 1H-MRS имеет несколько недостатков, включая тот факт, что она неспособна отличить внутри-и внеклеточные компартменты156. Глутамат действует не только как нейромедиатор, он также участвует в синтезе белка и метаболизме азота, и является предшественником ГАМК157. Это означает, что невозможно заключить, являются ли различия между пациентами и контрольной группой связанными с синаптической концентрацией глутамата, или с изменениями в других его функциях. Даже если предположить, что отмечаемые аномалии связаны с синаптической нейротрансмиссией, невозможно определить, вторична ли она относительно разницы синаптических концентраций, в противоположность пресинаптической дисфункции, или с измененным обратным захватом глутамата.
При большей силе поля возможно различить глутамат и его метаболит глутамин, но при более низкой силе концентрации обоих, часто сокращаемых как Glx – это все, что можно точно измерить. Глутамин синтезируется из глутамата после его захвата из синаптической щели астроцитами, и уровни глутамина считаются маркером глутаматергической нейротрансмиссии. Однако, как и с глутаматом, глутамин участвует во множестве клеточных процессов, что усложняет интерпретацию158.
Было проведено лишь 50 исследований глутаматергической системы с 1H-MRS при шизофрении. Объединение их результатов затрудняется методологическими отличиями, особенно использованными визуализационными последовательностями, исследуемыми мозговыми регионами и когортами пациентов, принимающих участие. Невзирая на эти сложности, мета-анализ этих исследований обнаружил несколько довольно постоянных результатов159. Существуют доказательства того, что уровни Glx (g=0,4) и глутамата (g=0,6) повышены в базальных ядрах, концентрация глутамина увеличена в таламусе (g=0,6), и уровень Glx повышен в медиальной височной доле(g=0,3) у пациентов с шизофренией (Таблица 2).
Несмотря на то, что эти размеры эффекта сравнимы с теми, которые наблюдаются при изучении пресинаптической дофаминергической функции, они являются отражением значительно меньшего количества исследований. В случае глутамата в базальных ядрах и глутамина в таламусе, было проведено только три исследования, и, следовательно, эти результаты стоит рассматривать как предварительные. Повышенные уровни Glx , наблюдаемые в медиальной височной доле, отражают 18 исследований (13 при шизофрении и 5 у лиц с высоким риском развития психоза).
Если использовать их для отражения синаптических уровней глутамата, результаты относительно височной доли соответствуют результатам посмертных исследований, описанных выше, и исследования ПЭТ, описанного ниже, что предполагает, что дисфункция рецепторов сопровождается компенсаторными изменениями, повышающими уровень глутамата в синапсе. Это также соответствует исследованиям, обнаружившим гиппокампальную гиперактивность при психозе, что потенциально происходит из-за дисфункции NMDA рецепторов, расположенных на ГАМКергических нейронах9,148,149.
В недавние годы было проведено несколько исследований с использованием более высоких сил магнитного поля вплоть до 7 Тесла. Большая сила поля ведет к большей чувствительности, способствуя лучшему различению пиков глутамата и глутамина, что позволяет проводить более точные подсчеты. Два исследования пациентов с первым психотическим эпизодом показали сниженную концентрацию глутамата в передней поясной коре160,161, в то время как другие обнаружили это только в подгруппе пациентов с преимущественно негативными симптомами162. В нескольких других работах различий обнаружено не было163-166. В целом это предполагает, что, даже при большой силе поля, групповые различия непостоянны.
Другое недавнее дополнение – функциональная магнитно-резонансная спектроскопия. Она предполагает получение нескольких измерений во время выполнения задания или действия другого стимула для исследования динамических изменений в концентрации метаболитов. Изменения в параметрах 1H-MRS во время действия стимула предположительно происходят от смены компартментов, поскольку внеклеточный глутамат может производить больший сигнал. Это происходит из-за того, что внутри пресинаптических пузырьков движение метаболитов ограничено, и от этого они могут обладать более высокой скоростью T2 расслабления167.
Исследование с использованием теплового болевого стрессора обнаружило сниженный глутаматергический ответ в передней поясной коре у пациентов с шизофренией по сравнению с контролем168, однако интерпретация этого осложняется тем, что базальный уровень глутамата у пациентов выше. Схожий паттерн был отмечен в исследовании с использованием когнитивного задания, в котором у пациентов был снижен глутаматергический ответ в передней поясной коре по сравнению с контролем166.
В одном из исследований было обнаружено сниженное связывание в левом гиппокампе у пациентов с шизофренией, но последующих исследований предпринято не было, частично по причине сомнений в достаточной специфичности метки. Недавнее исследование с использованием метки для метаботропных рецепторов глутамата 5 типа не обнаружило разницы между пациентами и контролем169. Новые метки находятся в разработке, однако отсутствие специфичности остается проблемой при изучении глутаматергических рецепторов170.
Другая неинвазивная техника визуализации -13C-MRS. По сравнению с 1H-MRS он менее чувствителен, но при сочетании с 13C-меченой инфузией он обладает потенциалом превзойти некоторые из ограничений, связанных с 1H-MRS, в частности те, которые связаны с характеристиками глутамат-глутаминового цикла171. Данная техника применяется для иллюстрации того, что большинство энергопродукции в мозге поддерживает глутаматную активность, и, хотя при шизофрении исследований еще не проводилось, недавно было показано, что у человека кетамин усиливает работу глутамат-глутаминвого цикла172.173.
Другая новая техника для измерения глутамата in vivo – трансфер насыщения химического обмена глутамата (GluCEST). В дополнение у повышенной чувствительности, она позволяет визуализировать весь мозг без необходимости уточнять конкретный воксель174. До сих пор она применялась только в одной работе, в которой сообщалось о сниженном уровне глутамата у пациентов с шизофренией и с высоким риском развития психоза по сравнению с контролем175.
Учитывая, что измерение уровня глутамата посредством 1H-MRS стабильно показывает его уменьшение с возрастом во фронтальной коре, передней поясной коре, гиппокампе и базальных ядрах179-181, может оказаться, что шизофрения связана с определенной траекторией изменений, и поэтому различия становятся заметными только со временем с течением заболевания.
Однако, учитывая ограничения техник для прямого измерения глутаматергической системы in vivo, существует недостаток прямых сведений относительно точной природы глутаматергической дисфункции при шизофрении, а исследования, изучающие взаимодействие между 1H-MRS метками глутамата и выраженностью симптомов, произвели неодинаковые выводы182. В самом деле, и повышенный, и пониженный уровень глутамата при измерении 1H-MRS может поддерживать гипотезу гипофункции NMDA рецепторов при шизофрении183,184.
Различные корковые классы клеток по-разному кодируют информацию. Более поверхностные слои клеток кодируют «разреженно». Это означает, что лишь небольшая доля клеток в регионе будет посылать сигнал, и, таким образом, информация кодируется пространственно186. Это контрастирует с более глубокими слоями, где большинство клеток могут посылать сигнал, и, таким образом, информация кодируется разницей в частоте сигналов186. Разреженное кодирование подразумевает большую пространственную точность в вопросе области возбуждения, и это опосредуется сильным латеральным торможением, вторичным относительно плотных ГАМКергических нейронных сетей внутри поверхностных слоев187.
Разреженное кодирование позволяет поддерживать множественные сети памяти, а также защищать их от посторонних факторов137. Было показано, что нарушение механизмов разреженного кодирования приводит у животных к ложным воспоминаниям188. И пациенты с шизофренией, и здоровые люди, которым назначали антагонисты NMDA рецепторов, демонстрировали феномены, которые могут быть результатом нарушенного разреженного кодирования – меньший объем рабочей памяти, сниженную мнемоническую точность и ложные тревоги рабочей памяти137,189. Сниженное ингибирование, вызванное гипофункцией NMDA рецепторов на ГАМКергических вставочных нейронах, может отвечать за нарушение пространственной точности сигнализирования поверхностного слоя клеток, но это еще требует точного тестирования.
Баланс между возбуждением и ингибированием необходим для нормального физиологического функционирования, и тут NMDA рецепторы играют ключевую роль. Нарушение этого баланса приводит к аномалиям ЭЭГ, наблюдаемым при шизофрении. Это расстройство характеризуется повышенными гамма-осцилляциями в состоянии покоя, которые связывают с когнитивными симптомами. Такое нарушение нормальной осцилляторной активности похоже на то, что наблюдается при назначении кетамина здоровым волонтерам.
Спектр молекулярных изменений, которые потенциально могут приводить к ненормальному возбуждению\ингибированию при шизофрении, включает излишний пруннинг дендритных шипиков и изначальные ГАМКергические аномалии191. Другой возможный механизм – NMDA гипофункция. NMDA антагонисты предпочтительно действуют на ГАМКергические нейроны, поскольку у этих нейронов более деполяризованный мембранный потенциал. Также было выдвинуто предположение, что при шизофрении NMDA гипофункция может преимущественно захватывать вставочные нейроны, что, в свою очередь, может приводить к усиленной активности пирамидных нейронов. Такая нескоординированная усиленная активность может вызывать нарушение нормальной осцилляторной активности, упомянутые выше, и действовать как шум, нарушая передачу координированной активности вниз в подкорковые регионы150.
С помощью крупномасштабных полногеномных ассоциативных исследований (GWAS) было идентифицировано более сотни локусов риска, связанных с шизофренией195. Учитывая свидетельства вовлеченности дофамина в патогенез расстройства, неожиданно, что только один из локусов связан с системой дофамина, точнее с D2 рецептором.
Анализы, специфически рассматривающие гены, вовлеченные в синтез дофамина, сигнализирование и метаболизм, также оказались неспособны обнаружить сигнал кроме как для D2 рецепторов, а это отвечает за в целом незначительную долю генетического риска196. Несмотря на это, некоторые локусы сильно связаны с шизофренией, например, 10q24.32, и они оказались связаны с возможностями синтеза дофамина, как и полиморфизмы гена DISC1198. Несмотря на довольно небольшие размеры выборок, эти исследования предполагают, что генетические факторы, связанные с шизофренией, могут косвенно влиять на систему дофамина.
В случае с глутаматом, множество генов, участвующих в развитии и поддержании состояния глутаматергических синапсов не только содержат локусы, сильно связанные с шизофренией в GWAS193,195, но и рассматривались в исследованиях более редких факторов риска199,200. Это включает гены, напрямую кодирующие компоненты рецепторов глутамата, такие как GRIN2A, GRIA1 и GRM3, и гены, участвующие в способствовании глутаматергической нейротрансмиссии другими путями, такими как кодирование сериновой рацемазы (SRR). Данные результаты предоставляют нам весьма сильные свидетельства нарушения глутаматергического сигнализирования при шизофрении как фундаментального аспекта патофизиологии шизофрении.
Индуцированные плюрипотентные стволовые клетки (iPSC) позволяют развиваться новым нейронам in vitro из соматических клеток пациентов. Такие нейроны лучше всего можно описать, упомянув ткань мозга плода, что в основном отражается в ее генетической архитектуре, свободной от воздействий окружающей среды201. Использование iPSC может быть особенно полезно при определении эффектов генов в таком полигенном расстройстве, как шизофрения, при котором риск растройства кодируется сложной сетью генов, функциональные последствия деятельности которых непросто определить.
В нескольких исследованиях с использованием этой техники были выдвинуты предположения о задействованности дофаминергической системы. В одном исследовании была обнаружена сниженная экспрессия DAT, что отражает незрелость дофаминергических нейронов у пациентов с шизофренией202. Однако другое исследование показало, что нейроны пациентов с шизофренией развиваются быстрее, что отражается в повышенном выбросе дофамина203. На такие различия скорее всего повлияли маленькие размеры выборок и различия в протоколах экспериментов204.
Также iPSC использовались для исследования системы глутамата в нейронах, полученных от пациентов с шизофренией. Два исследования показали дефицит в сигнализировании рецепторов глутамата в клетках, полученных от пациентов205,206, а последующее исследование идентифицировало специфические генетические модули, ассоциированные с такими дефицитами дофаминергического сигнализирования201. Одна работа обнаружила сниженный выброс глутамата в клетках пациентов с шизофренией, дифференцированных в клетки зубчатой извилины гиппокампа207, в то время как другая работа показала задержку созревания и дофаминергических, и глутаматергических нейронов, отражающуюся в их сниженной способности формировать синаптические контакты202.
Хотя острый стресс и увеличивает корковый уровень глутамата в доклинических моделях, это не было показано у людей с использованием 1H-MRS216,217. Исследования с использованием 1H-MRS у потребителей каннабиса сообщали о сниженном уровне глутамата и в корковых регионах, и в подкорковых областях, что соответствует моделям на животных218. Необходимо отметить, что недавнее исследование с iPSC показало, что в нейронах, полученных от пациентов с шизофренией, применение тетрагидроканнабинола приводит к уменьшению дофаминергического сигнализирования219.
Большое количество исследований рассматривали взаимосвязь дофамина и глутамата у людей с использованием фармакологических нагрузок. Назначение амфетамина увеличивало кортикальный уровень глутамата, измеряемый с помощью 1H-MRS220, но антагонисты дофамина не влияли стабильно на уровень глутамата при измерении 1H-MRS221. Некоторые, но не все исследования ПЭТ обнаружили, что назначение кетамина ассоциировано со стриарным выбросом дофамина222. Хотя глутаматергическая дисфункция может приводить к дофаминергическому дезингибированию, ясно, что это не единственная причина симптомов, учитывая, что антагонисты дофамина не полностью перекрывают эффект антагонистов NMDA223.
Недавние исследования комбинировали измерения с помощью ПЭТ и МРТ у одних и тех же лиц для определения связи без фармакологической модуляции. Одно исследование на здоровых участниках показало, что увеличенная способность синтеза дофамина в вентральном стриатуме была ассоциирована со сниженным кортикальным и повышенным стриарным уровнем глутамата224. Это соответствует визуализационным исследованиям, упомянутым выше, в которых увеличенная концентрация и дофамина, и глутамата наблюдались в стриатуме при шизофрении, что потенциально может происходить по причине увеличенной активности дофаминергических проекций в стриатум. Другие исследования обнаружили сходную связь между кортикальным глутаматом и стриарным дофамином при клинически высоком риске и первом психотическом эпизоде, но не в контрольной группе225,226.
Теории о связи дофамина и глутамата предполагали, что дефектные NMDA рецепторы на кортикальных ГАМКергических нейронах приводят к неадекватному ингибированию глутаматергических проекций в средний мозг. Это, в свою очередь, может гиперстимулировать мезостриарные дофаминергические нейроны. Для объяснения упомянутого дефицита дофамина в коре также было выдвинуто предположение, что гиперактивные глутаматергические проекции могут гиперстимулировать ГАМКергические вставочные нейроны в вентральной покрышечной области, таким образом гиперингибируя мезостриарные проекционные нейроны227.
Первый из предложенных механизмов поддерживается исследованиями, демонстрирующими вызванное кетамином выделение дофамина в стриатуме. Оно также соответствует исследованиям с 1H-MRS, упомянутым выше, если использовать повышенный уровень глутамата в базальных ядрах для отражения повышенной активности кортикальных проекций. Второй механизм остается спорным222.
Однако весьма вероятно, что связь глутамата и дофамина не односторонняя, а взаимная. Как было упомянуто выше, исследования на людях предполагают, что модуляция дофаминовой системы влияет на кортикальные уровни глутамата. Доклинические исследования показали, что мыши, генетически модифицированные для увеличения активности дофаминового сигнализирования, демонстрируют нарушенное глутаматергическое сигнализирование таламокортикальных нейронов228. Более того, кортикальные рецепторы дофамина влияют на выделение глутамата229.
Широкий спектр путей, потенциально связывающих две системы, и возможность противоположных эффектов в зависимости от количества вставочных нейронов в цепи означает, что невозможно разделить точные механизмы с помощью доступных на данный момент методов нейровизуализации.
Антипсихотики являются эффективным лечением позитивных симптомов у большинства пациентов с диагнозом шизофрении. Однако около трети пациентов демонстрируют персистирующие позитивные симптомы несмотря на лечение, что называют резистентной к лечению шизофренией230.
Недавние исследования предположили, что способность к синтезу дофамина может помочь предсказать, как пациенты ответят на лечение. Изначальное исследование показало, что она была повышена лишь у тех, кто отвечал на лечение84, что соответствует результатам более нового проспективного исследования231.
Даже будучи эффективными при лечении позитивных симптомов, антагонисты дофамина обычно не имеют значимого эффекта на негативные и когнитивные симптомы. Этого можно было ожидать, если данные симптомы в основном происходят не из-за гипердофаминергического состояния, в особенности, если их причина – дефицит дофаминергического сигнализирования.
Все ныне лицензированные антипсихотики оказывают свой дофаминергический эффект в основном посредством постсинаптических D2 рецепторов, что далее по ходу событий относительно пресинаптического гипердофаминергического состояния, наблюдаемоого в визуализационных исследованиях. В настоящий момент в разработке находится несколько методов лечения, корректирующих дисрегулированное дофаминовое сигнализирование выше по ходу событий.
Было показано, что апоморфин является эффективным лечением в ранних клинических испытаниях232. Хотя поздние исследования не повторили это4, недавнее исследование предположило, что это средство может нормализовать дофаминергическую активность, потенциально путем антагонизма с пресинаптическим ауторецепторами233. Другой восходящий подход включает агонизм с аминовыми рецепторами типа 1. В доклинических условиях было показано, что это снижает дофаминовую активность в среднем мозге у мышей, а также уменьшает моторный ответ на амфетамин234.
В заключение, исследования ПЭТ, упомянутые выше, продемонстрировали, что пресинаптическая дофаминергическая дисфункция наиболее выражена в дорсальном стриатуме83, а позитивные аллостерические модуляторы мускариновых рецепторов 4 типа специфически ингибируют выделение дофамина в дорсальном стриатуме, что было успешно продемонстрировано в нескольких клинических испытаниях235,236.
Дофаминовая система может также ненапрямую регулироваться несколькими вышестоящими путями. Выше мы обсуждали возможность глутаматного сигнала модулировать дофаминовую нейротрансмиссию. Сниженное функционирование ГАМКергических вставочных нейронов также может вносить вклад в дисингибирование дофаминовых нейронов, и были предложены альфа-5 селективные агонисты ГАМК как средство коррекции этого. Хотя нейровизуализация и клинические испытания предоставляют теоретическую поддержку, эффективность у пациентов еще не была продемонстрирована4.
Также существует возможность вмешательства в нижележащие постсинаптические рецепторы. Стимуляция D2 рецепторов ингибирует образование циклического аденозинмонофосфата (цАМФ), в то время как ингибиторы фосфодиэстеразы имеют противоположный эффект на его распад. Следовательно, ингибиторы фосфодиэстеразы могут иметь возможность блокировать нижележащие эффекты излишнего D2 сигнализирования, а также, возможно, увеличивать кортикальный D1 сигнал237. Несмотря та то, что клинические испытания таких средств еще не были успешны4, имеет место регионарная вариабельность в экспрессии подтипов ингибиторов фосфодиэстеразы, и еще не были исследованы те из них, которые наиболее сильно экспрессируются в коре238.
Так как прямое усиление синаптического уровня глутамата может иметь патологический эксайтотоксический эффект, попытки усилить NMDA сигнализирование концентрировались на глициновом модуляторном сайте рецептора. Для активации NMDA рецептора необходимо связывание глицина или D-серина с глициновым модуляторным сайтом на GluN1 субъединице в дополнение к связыванию глутамата с GluN2 субъединицей. Агонисты глицинового модуляторного сайта – включая глицин, D-серин, D-циклосерин – продемонстрировали способность влиять на психотогенный эффект NMDA антагонистов в доклинических исследованиях, хотя это не было достоверно показано на людях150.
Мета-анализ клинических испытаний пациентов с шизофренией предполагает, что D-серин может быть эффективен в лечении негативных симптомов241, однако проведенное впоследствии исследование показало негативные результаты242. Сходный мета-анализ также предполагал, что глицин может оказывать в целом положительное влияние на симптомы, но для четкого подтверждения этого эффекта необходимы большие по масштабу исследования241. Мета-анализ позитивных модуляторов глутамата в лечении когнитивных симптомов, включая D-серин и глицин, не продемонстрировал преимуществ по сравнению с плацебо243.
Плохое прохождение через гематоэнцефалический барьер глицина и некоторых других совместных агонистов подразумевает, что занятость глицинового модуляторного сайта может быть недостаточна для получения клинически измеримых эффектов. Для решения этого, в альтернативном подходе применялись попытки увеличить синаптический уровень глицина блокадой переносчика глицина типа 1, таким образом ингибируя его клиренс из синапса.
Битопертин, ингибитор переносчика глицина 1 типа, подавал надежды в этом плане, хорошо проходя через гематоэнцефалический барьер и демонстрируя подающие надежду результаты в клинических испытаниях244. Однако последующие исследования не были успешными, возможно, из-за неожиданно высокого ответа на плацебо, или использования выборки хронически больных, учитывая, что есть некоторые данные о большей эффективности такого вмешательства на ранних стадиях болезни245. Более недавно, была показана способность другого ингибитора переносчика глицина типа 1 увеличивать долговременное потенцирование (маркер нейропластичности) у пациентов с шизофренией, и средство ожидает проверок в клинических испытаниях246.
Другой потенциальный подход может заключаться в снижении уровня кинуреновой кислоты, которая является эндогенным антагонистом глицинового модуляторного сайта247. Ингибиторы циклооксигеназы-2 снижают ее уровень, а целекоксиб оказывает положительное действие как адьювантное лечение в раннем психозе, но не при хроническом течении248. Однако недавнее исследование in vitro показало, что целекоксиб не снижал значительно уровни кинуреновой кислоты, в то время как парекоксиб и нифлюмик снижали249. Так что, возможно, у других ингибиторов циклооксигеназы-2 может быть потенциал.
Основываясь на исследованиях, о том, что NMDA антагонизм увеличивает синаптический уровень глутамата, второй общий подход фокусировался на гипотезе, что NMDA гипофункция может способствовать патологическому повышению уровня глутамата, таким образом ингибирование выброса глутамата из нервных окончаний может иметь терапевтический эффект150,250.
Метаботропные рецепторы глутамата 2 типа (mGluR2) расположены пресинаптически на глутаматергических нейронах и действуют как ауторецепторы, снижая выброс глутамата251. Позитивные аллостерические модуляторы mGluR2 оказались эффективны в снижении когнитивных нарушений, вызванных кетамином252. Однако их эффективность непостоянно подтверждалась в клинических исследованиях253. Одно осложнение в таких исследованиях – высокий уровень ответа на плацебо.
Рилузол (2-амино-6-трифлуорметоксибензотиазол) также снижает синаптический уровень глутамата большим числом механизмов, и первичное исследование показало его эффективность в лечении негативных симптомов шизофрении, потенциально путем изменения стриарнокортикальных связей254.255. Сходным образом, ламотриджин ингибирует выброс глутамата посредством ингибирования нескольких ионных каналов и усиливает психотомиметический эффект кетамина256. Также было показано, что ламотриджин эффективен как адьювантный препарат при резистентной к терапии клозапином шизофрении, хотя имеющиеся исследования небольшие и их результаты непостоянны257.
Нейровизуализационные исследования предполагали, что резистентная к лечению шизофрения может не демонстрировать дофаминергический дисфункции, присутствующей в обычной шизофрении84,231,258, и что глутаматергические аномалии могут играть большую роль в патофизиологии резистентной шизофрении259,260. В поддержку этого взгляда существуют свидетельства, что кортикальные уровни глутамата более высокие у пациентов с шизофренией по сравнению с отвечающими на лечение261. Одной из причин неудачных клинических испытаний может, таким образом, быть то, что лечение, модулирующее уровень глутамата, оказывает значимый эффект только у подгруппы пациентов.
По этой причине остается неясным, должны ли новые методы лечения стремиться снизить синаптический уровень глутамата или усилить глутаматергическую нейротрансмиссию150. К этому добавляется тот факт, что на данный момент не существует препаратов, модифицирующих уровень глутамата, которые бы демонстрировали неоспоримую эффективность при шизофрении.
Существует потребность в радиолигандах с надежным связыванием с NMDA рецепторами, чтобы можно было изучать аномалии рецепторов при шизофрении. Также значительным шагом вперед была бы разработка лигандов для ПЭТ, участвующих в глутаматергическом сигнализировании, таких как лиганды для AMPA рецепторов, ферментов, участвующие в синтезе и метаболизме глутамата, в кинуреновом пути. В настоящее время другие методы, такие как функциональная магнитно-резонансная спектроскопия, 11C-MRS, GluCEST и 7T 1H-MRS могут продвинуть наше понимание, позволяя делать более точные выводы относительно природы глутаматергических аномалий при шизофрении.
Визуализвационные исследования предоставили больше данных в отношении дофаминовой системы. Однако некоторые вопросы остаются неотвеченными, например, природа кортикальной дофаминовой функции при шизофрении, сосуществует ли кортикальное гиподофаминергическое состояние со стриарным гипердофаминергическим, и как изменяется дофаминергическая дисфункция с течением болезни.
Улучшенное разрешение аппаратов ПЭТ предоставляет большую анатомическую точность при идентификации очагов дофаминовой дисфункции при шизофрении. Ранние гипотезы предполагали, что такая дисфункция характеризуется измененным мезолимбическим функционированием. Однако использование новых камер ПЭТ показало, что наибольшие различия между пациентами и контролем наблюдаются в дорсальном стриатуме. Разрешение ПЭТ все равно остается довольно малым, и это ограничивает точность, с которой мы можем делать выводы о задействованности определенных групп нейронов.
В дополнение к улучшению технологий, дальнейший прогресс может быть достигнут с использованием новых методов, таких как техники высокого разрешения, в которых множество изображений с низким разрешением комбинируются для получения изображения с высоким разрешением, или методы глубокого обучения, при которых информация от МРТ сканирования используется, чтобы улучшить разрешение ПЭТ262,263. Ограниченное разрешение визуализационных техник in vivo предполагает, что будет сложно проверить гипотезу о взаимосвязи глутамата и дофамина на уровне нейронных сетей. Вместо этого гипотезы о нейронных сетях в основном основываются на доклинических, посмертных и фармакологических исследованиях, но ожидают прямой проверки на пациентах.
Перенос результатов исследований в клинически применимые вещи не является прямым, и средства, действующие иначе, чем через дофаминовый антагонизм, не показали эффективности в клинических исследованиях. Однако существует спектр новых механизмов, которыми можно манипулировать и в дофаминовом, и в глутаматном сигнализировании, которые имеют потенциал и ожидают клинических проверок. Как было упомянуто выше, может быть так, что некоторые виды лечения оказывают эффект лишь у небольших групп пациентов, и клинический успех может быть, таким образом, достигнут путем разделения участников на основе подлежащей нейробиологии231,259. Учитывая недостаток нынешних клинических измерений264, продвижению исследований вперед может помочь разработка визуализационных биомаркеров для оценки эффекта лечения на нейробиологическим уровне265.
Нелинейность, свойственная нейронному сигнализированию в сложных сетях подразумевает, что даже если пренебречь потенциальными различиями между исследованиями, окажется трудно объединить имеющиеся находки. Комбинация больших выборок во всех фазах болезни, моделей биофизических связей, чтобы соединить молекулярную патологию и макро-дисфункцию, наблюдаемую при нейровизуализации, и аккуратный дизайн экспериментов для проверки и уточнениях этих моделей – все это путь к интеграции всего того, что может показаться разрозненным собранием исследований266,267.
Генетические исследования не предоставляют должной поддержки тому, что дофаминовая дисрегуляция является первичной аномалией. С другой стороны, скорее всего она развивается вследствие нарушений в других системах, включая систему глутамата. Также похоже на то, что факторы окружающей среды играют значимую роль в развитии дофаминергический дисрегуляции. Дофаминовые антагонисты остаются основой фармакологического лечения шизофрении, но накапливаются свидетельства того, что они эффективны не у всех пациентов.
Свидетельства того, что глутамат играет роль в патофизиологии шизофрении, изначально происходили из психотомиметических свойств NMDA антагонистов. Хотя доклинические и посмертные исследования не соответствуют такой гипотезе, существует некоторая ее поддержка на основе нейровизуализационных исследований. Однако в отличие от дофамина, недавние генетические исследования могут предоставить доказательства того, что глутаматергические аномалии играют роль в патофизиологии шизофрении. Прогресс ограничивается сложностями в точном описании системы in vivo и, хотя было рассмотрено много модулирующих глутамат препаратов, ни один не показал четкой клинической эффективности.
Несмотря на описанные ограничения относительно эффективности лечения и прямых свидетельств дисфункции, дофаминовая и глутаматная гипотезы шизофрении остаются влиятельными и значимыми. В немалой степени так происходит потому, что они способны объяснять результаты недавних исследований и предоставлять дальнейшие возможные пути для разработки новых методов лечения.
Благодарности
Работа R.A. McCutcheon финансируется трастовым грантом Wellcome (no. 200102/Z/15/Z) и стипендиями Национальног Института по Исследованию Здоровья (NIHR) в Соединенном Королевстве.
DOI: 10.1002/wps.20693
Редактура: к.м.н. Федотов И.А. (Рязань)
McCutcheon RA, Krystal JH, Howes OD Dopamine and glutamate in schizophrenia: biology, symptoms and treatment. World Psychiatry 2020;19(1):15-33.
Резюме
Дофаминергическая и глутаматергическая системы играют различные роли в нейронном сигнализировании, однако обе системы считаются в значительной мере вовлеченными в патофизиологию шизофрении. В данной статье мы рассматриваем исследования, которые изучали вклад обеих систем в этиологию расстройства. Мы проанализируем свидетельства посмертных, доклинических фармакологических и in vivo нейровизуализационных исследований. Фармакологические и доклинические исследования задействуют обе системы, в то время как прижизненная визуализация дофаминергической системы стабильно свидетельствует о повышенном уровне синтеза и выделения дофамина в стриатуме при шизофрении. Визуализация глутаматергической системы и другие исследования дофаминергической системы произвели менее последовательные выводы, что может быть связано с методологическими ограничениями и гетерогенностью расстройства. Сходящиеся доказательства свидетельствуют о том, что генетические и средовые факторы риска шизофрении определяют нарушения глутаматного и дофаминового функционирования. Однако хотя генетика может быть прямой причиной глутаматергической дисфункции, очень малое количество генетичесикх факторов риска задействует дофаминергическую систему, позволяя предположить, что другие факторы являются преимущественной причиной нарушенного дофаминергического сигнализирования. Мы рассмотрим нейронные цепи, посредством которых две системы взаимодействуют, и то, как их нарушение может вызывать психотические симптомы. Мы также обсудим механизмы действия существующих методов лечения, и то, как новые исследования указали на возможности разработки новых подходов к фармакотерапии. В заключение, мы рассмотрим нерешенные вопросы в области, включая то, что остается неизвестным в вопросе глутаматергической и дофаминергической функции при шизофрении, и чего необходимо достигнуть для достижения прогресса в разработке новых методов лечения.
Шизофрения является тяжелым психическим расстройством, которое характеризуется позитивными симптомами, такими как бред и галлюцинации, негативными, включающими отсутствие мотивации и отстранение от общества, и когнитивными, такими как дефицит рабочей памяти и когнитивной гибкости1. Расстройство несет за собой значительные затраты со стороны здравоохранения и ассоциировано со сниженной приблизительно на 15 лет ожидаемой продолжительностью жизни2.
Антипсихотики были случайно открыты более пятидесяти лет назад, но потребовалось еще около десяти лет, чтобы продемонстрировать, что дофаминовый антагонизм является ключевым для их клинической эффективности3. Впоследствии были накоплены дальнейшие доказательства вовлеченности дофаминергической системы в патофизиологию шизофрении, и до сих пор все лицензированные лекарственные средства первой линии для шизофрении оперируют преимущественно посредством D2 дофаминовых рецепторов4.
Однако, несмотря на ту центральную роль, которую дофамин играет в нашем понимании шизофрении, становится все более понятно, что дисфункции данной системы недостаточно для полного объяснения нескольких феноменов. В частности, дофаминовая блокада неэффективна при лечении негативных и когнитивных симптомов, а у значительной доли пациентов она не ведет также и к улучшению позитивных симптомов. В результате внимание сместилось на дополнительные нейрохимические цели. Глутамат является ключевым возбуждающим нейромедиатором в центральной нервной системе. Открытие того, что антагонисты определенных глутаматергических рецепторов,
N-метил-D-аспартат (NMDA) рецепторов, вызывают психотические симптомы, привело к большому количеству исследований, рассматривающих глутаматергическую систему в патофизиологии шизофрении.
В данной статье мы рассмотрим свидетельства относительно дофаминергического и глутаматергического функционирования при шизофрении. Мы изучим непрямые результаты доклинических, генетических и фармакологических исследований, свидетельства, полученные в посмертных исследованиях, а также результаты нейровизуализационных исследований, характеризующих функционирование живых пациентов. Мы обсудим, каким образом дисрегуляция данных систем может приводить к симптомам расстройства, и терапевтические возможности, ассоциированные с их фармакологической модуляцией. Затем мы обсудим, что может определять такую дисрегуляцию, а также взаимодействие между двумя системами, в заключение упомянув нерешенные вопросы в данном поле исследований.
ДОФАМИН
Изначально дофамин считался биологически неактивным промежуточным продуктом в пути синтеза между тирозином и норадреналином. Однако работа A. Carlsson и других продемонстрировала, что недостаток дофамина ингибирует движения, и что этот эффект может быть обращен вспять с помощью назначения предшественника дофамина L-DOPA. Это обозначило, что у молекулы была собственная важная биологическая роль5, а в дальнейшем были идентифицированы отдельные дофаминергические пути.То, что дофаминергическая дисфункция может играть роль в развитии психотических симптомов, является одной из наиболее долго существующих гипотез относительно патофизиологии шизофрении. Ниже мы обсуждаем свидетельства дофаминергической дисфункции при шизофрении, то, как это может приводить к симптомам шизофрении и механизмы того, как модулирующее дофамин лечение оказывает свой эффект.
Непрямые свидетельства дофаминергической дисфункции при шизофрении
Модели на животныхМодели шизофрении на грызунах полезны для исследования молекулярных механизмов, которые могут иметь патофизиологическую значимость, и для тестирования новых терапевтических вмешательств.
Одна хорошо описанная модель дофаминергической гиперактивности включает назначение повторных доз амфетамина. Было показано, что это индуцирует симптомы, похожие на таковые у пациентов с шизофренией, такие как сниженное преимпульсное ингибирование, стереотипное поведение и снижение когнитивной гибкости и внимания6. Учитывая, что амфетамин вызывает выброс дофамина, и что описанные выше эффекты могут быть нивелированы назначением антагонистов дофамина, это предоставляет непрямые доказательства роли дофамина в поведении, считающемся моделью психотических симптомов.
Другой пример заключается в том, что мыши, генетически модифицированные для повышенной экспрессии D2 дофаминовых рецепторов в стриатуме, также демонстрируют широкий спектр шизофреноподобного поведения7. Сходным образом, трансгенная инсерция тирозингидроксилазы и гуанозинтрифосфат (ГТФ) циклогидразы 1 в черную субстанцию в раннем подростковом возрасте увеличивает возможности синтеза дофамина, и было ассоциировано с фенотипами с шизофреноподобным поведением8.
Другие примеры не затрагивают дофаминовую систему напрямую, но все равно ассоциированы с дофаминергическиими нарушениями. Модель метилазоксиметанол ацетата (MAM) включает индукцию нарушений нейронного развития в гиппокампе посредством назначения MAM беременным крысам, и ассоциирована с увеличенной частотой импульсации мезостриарных дофаминергических нейронов9. Модель средовых факторов риска, в которой крысы социально изолируются после отлучения от матери также была ассоциирована с повышенным стриарным пресинаптическим дофаминергическим функционированием10.
В итоге, с использованием множества методов было показано, что индукция стриарного дофаминергического сигнализирования в животных моделях стабильно вызывает поведение, аналогичное таковому у пациентов с шизофренией.
Спинномозговая жидкость (СМЖ) и посмертные исследования
Исследования, изучающие уровни дофамина и его метаболитов – 3,4-дигидроксифенилуксусной кислоты (DOPAC) и гомованилиновой кислоты (HVA), произвели неодинаковые результаты11-13. Это может быть следствием того, что их уровни зависят в том числе от эффективности антипсихотического лечения. Исследования обнаружили, что уровни дофамина, HVA и DOPAC в СМЖ увеличены только у получающих антипсихотическое лечение13,14, и что их уменьшение происходит после отмены антипсихотиков15,16.Некоторые17-19, но не все20 исследования HVA, обнаружили более высокие ее уровни в СМЖ и плазме пациентов в остром рецидиве по сравнению со стабильными пациентами. Были сделаны предположения, что базовые уровни HVA могут быть предикторами последующего ответа на антипсихотики, что соответствует визуализационным исследованиями, приведенным ниже21.
Такой подход к исследованию дофаминергической системы утратил популярность с годами. Его значительная слабость заключается в том, что измерения проводятся на расстоянии от интересующих дофаминергических нейронов. Поскольку и гипо-, и гиперфункция дофаминергической системы могут сосущестоввать у человека, необходима техника, позволяющая анатомически специфично понять природу и локализацию изменений.
Ранние посмертные исследования позволяли предположить, что стриартные уровни D2 рецепторов могут быть повышены у лиц в психозе22, а мета-анализ семи посмертных исследований заключил, что уровни рецепторов были повышены с большим размером эффекта23. Однако не существует исследований пациентов, не принимавших антипсихотики, и большинство работ проводилось на пациентах, длительно принимавших лечение, что, как было показано, вызывает увеличение концентрации D2 рецепторов24,25.
В посмертных исследованиях также изучалась черная субстанция. В таких исследованиях результаты относительно дофаминергического функционирования непостоянны, некоторые из них показали увеличение уровня тирозингидроксилазы у пациентов26, тогда как другие не обнаружили разницы27,28. В других исследованиях была обнаружена аномальная морфология ядер нейронов черной субстанции29, сниженная экспрессия генов переносчика дофамина (DAT) и везикулярного переносчика моноаминов (VMAT), а также увеличенная экспрессия моноаминоксидазы А28.
Недавние совместные усилия по сбору больших посмертных выборок и применению более сложных методов анализа могут в ближайшем будущем улучшить наше понимание происходящего30. Однако, несмотря на такие улучшения, недостатки посмертных исследований включают гетерогенное качество тканей, тот факт, что большинство образцов принадлежат пожилым пациентам с длительной историей применения антипсихотиков, ограниченную информацию о клиническом фенотипе и то, что смерть сама по себе приводит к широкому спектру нейробиологических изменений, которые могут смазать важные различия.
Исследования живых участников имеют больший потенциал, поскольку включают более молодых людей, не принимавших медикаменты участников, а также предоставляют возможность посмотреть на различия между пациентами в вопросе симптомов и их соотношения с фармакологическими манипуляциями.
Психофармакология агонистов и антагонистов дофамина
Открытие того, что хлорпромазин и резерпин эффективны в лечении шизофрении, произошло до обнаружения неиромедиаторной роли дофамина. Лишь в 1970х клинические возможности антипсихотиков были неоспоримо связаны с блокадой D2 рецепторов дофамина31,32. Более того, селективные D2 антагонисты имеют эффективность, эквивалентную таковой лекарств с широким спектром активности33, что доказывает, что D2 антагонизма достаточно для антипсихотической эффективности.Было также отмечено, что такие лекарства как амфетамин, увеличивающие дофаминергическую нейротрансмиссию, могут вызывать психотические симптомы у здоровых людей и усиливать психотические симптомы у пациентов с шизофренией34,35. Сходным образом, лечение L-DOPA при болезни Паркинсона оказалось способным вызывать психотические симптомы у некоторых людей36. Однако, хотя амфетамин-индуцированный психоз характеризуется галлюцинациями, бредом, паранойей и дезорганизацией мышления, обычно он не ассоциирован с негативными и когнитивными симптомами, сходными с таковыми при шизофрении37. Такая относительная специфичность в отношении позитивных психотических симптомов контрастирует с глутаматергической моделью шизофрении (см. ниже).
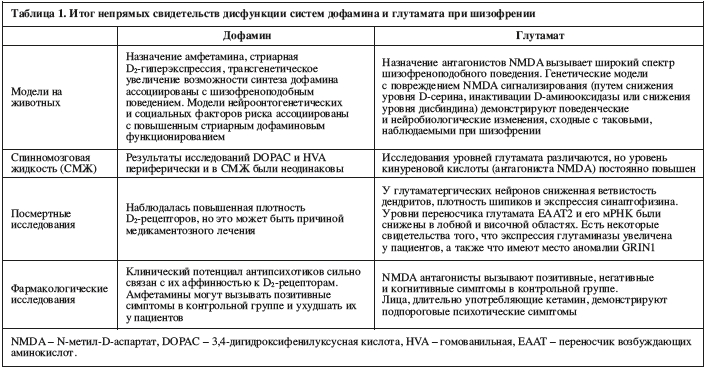
Итог непрямых открытий
Описанные выше исследования предоставляют доказательства того, что нарушенное функционирование дофаминергической системы вносит вклад в психотические симптомы (см. Таблицу 1). Однако данные методы неспособны определить мозговую локализацию этой дисфункции, и, по большей части, не могут предоставить прямую связь с симптомами. Далее мы обсудим методы прижизненной визуализации дофаминергической системы, у которой есть потенциал обойти эти ограничения.
Визуализация дофамина in vivo
И магнитно-резонансная томография (МРТ), и позитронно-эмиссионная томография (ПЭТ) использовались для характеристики дофаминергической системы in vivo (Таблица 2). ПЭТ предоставляет нам молекулярную специфичность относительно дофаминергической системы, однако у нее более низкое временное и пространственное разрешение по сравнению с МРТ.

МРТ
Хотя у МРТ нет способности прямо визуализировать дофаминергическую систему, недавние работы по нейромеланину позволяют ожидать измерения данной системы in vivo. Нейромеланин синтезируется путем железозависимого окисления цитозольного дофамина, и накапливается в дофаминергических нейронах черной субстанции. Было показано, что МРТ-сигнал нейромеланина ассоциирован с группами дофаминергических нейронов, выделением дофамина в стриатуме и выраженностью психоза при шизофрении49.Функциональное МРТ (фМРТ) также использовалось в попытках изучить функционирование дофаминергической системы. Основанную на заданиях фМРТ адаптировали для измерения стриарного ответа на вознаграждение, что связано с дофаминергическим функционированием, однако точные их взаимосвязи сложны50. Существуют четкие доказательства сниженной вентральной стриарной активации в ответ на вознаграждение при шизофрении51. Мы рассмотрим, как это сочетается с гипотезой гиперактивной дофаминергической системы в разделе о психотических симптомах ниже.
ПЭТ: рецепторы дофамина
Для исследования рецепторов дофамина применялось большое количество радолигандов. Большинство исследований использовало лиганды, специфичные для рецепторов D2 типа (в т.ч. D2, D3 и D4), однако в некоторых исследованиях рассматривались также рецепторы D1 типа (D1 и D5).
Стриатум
Предпологалось, что причиной повышенной дофаминергической нейротрансмиссии при шизофрении является увеличение количества стриарных постсинаптических рецепторов типа D2. Однако мета-анализ исследований с использованием ПЭТ показал лишь небольшое увеличение концентрации рецепторов при шизофрении, а в анализах, ограничивающихся пациентами, не принимающими лечения, не было отмечено значимой разницы между пациентами и контрольной группой52. В сочетании с данными о том, что антипсихотическое лечение приводит к увеличению количества D2 рецепторов24,25, можно предположить, что любые отличия между пациентами и контролем здесь могут быть объяснены изменениями из-за лечения.У приведенного выше утверждения, тем не менее, есть слабые стороны. Во-первых, большинство исследований неспособно измерить абсолютную плотность рецепторов, поскольку часть рецепторов будет занята эндогенным дофамином. Если шизофрения связана с увеличением уровня синаптического дофамина, это может маскировать совместное увеличение плотности рецепторов. И действительно, в одном исследовании, где перед ПЭТ-сканированием был снижен уровень дофамина, было показано значительное увеличение доступности дофаминовых рецепторов у пациентов, однако такое увеличение не было значимым в другом исследовании, использовавшем тот же подход53,54.
Во-вторых, большинство лигандов более селективны в отношении D2 рецепторов по сравнению с D3 и D4. Исследования, в которых использовался бутирофенон (имеющий аффинность также к D4 рецепторам в дополнение к D2 и D3) обычно показывали повышенную плотность рецепторов по сравнению с исследованиями, в которых использовался лиганд без аффинности к D4 рецепторам52. В дополнение к потенциальным различиям в соотношении подтипов рецепторов D2/3/4, D2 рецепторы существуют в состояниях с низкой и высокой аффинностью, и некоторые данные предполагают, что шизофрения связана с увеличением доли рецепторов с высокой аффинностью55-58.
Более того, после интернализации рецептора некоторые лиганды остаются связанными с ним, а некоторые диссоциируют. Следовательно, если в одной из групп будет повышена интернализация рецепторов, это будет отмечено как сниженное связывание с рецепторами при использовании лигандов, диссоциирующих при интренализации по сравнению с теми, которые остаются связанными59,60.
В заключение, недавно было показано, что вариабельность стриарных D2 рецепторов выше у пациентов по сравнению с контролем61, предполагая, что разница в плотности D2 рецепторов может существовать, но лишь в подгруппе пациентов, однако остается неясным, отражает ли это первичную патологию или эффект предварительного лечения антипсихотиками.
Рецепторы D1 типа нечасто исследовались в стриатуме, а предпринятые исследования не показали значимых различий между пациентами и контролем52,62.
Экстрастриарные регионы
Измерение дофаминовых рецепторов в экстрастриарных регионах осложняется более низкими плотностями рецепторов, что означает, что соотношение «сигнал-шум» гораздо ниже, чем в стриатуме. Исследования доступности D2/3 рецепторов в таламусе, височной коре и черной субстанции не показывали стабильных различий между пациентами и контролем63. Другие кортикальные регионы не часто исследовались и не показали постоянных изменений63.D1 рецепторы более часто исследовались в коре, чем в стриатуме. Два исследования с использованием [11C] NNC 112 показали их увеличение у пациентов64,65, а одно – снижение66. Четыре исследования с использованием [3H] SCH 23390 показали снижение количества рецепторов62,66-68, в то время как два других не показали значимых различий69,70. Интерпретация этих исследований еще осложняется тем, что снижение уровня дофамина парадоксально снижает связывание [3H] SCH 23390, но не имеет никакого эффекта на связывание [11C]NNC 112. Более того, лечение антипсихотиками снижает экспрессию D1 рецепторов, а оба из упомянутых выше лигандов имеют аффинность к 5-HT2A рецепторам71-73.
ПЭТ: механизмы транспорта дофамина
DAT участвует в обратном захвате дофамина из синаптической щели, и в исследованиях его концентрацию часто интерпретируют как меру плотности дофаминовых нейронов. Исследования, изучающие плотность DAT в стриатуме не показали значимой разницы между пациентами и контролем52, однако, как и в случае с рецепторами, вариабельность была повышена при шизофрении, предполагая, что отличия могут присутствовать в подгруппе пациентов61. Более недавнее исследование показало увеличенный стриарный уровень DAT у пациентов, но это было обнаружено у пациентов с хроническим течением болезни и длительным применением антипсихотиков74.Было проведено значительно меньше исследований об экстрастриарных регионах, однако те, которые были предприняты, свидетельствуют в пользу увеличенных уровней DAT у пациентов в таламусе74,75.
VMAT2 транспортирует внутриклеточные моноамины в синаптические пузырьки. Два исследования ПЭТ показали, что его уровень был повышен в вентральном стволе мозга у пациентов с шизофренией, но не обнаружили разницы между пациентами и контролем в стриатуме или таламусе76,77. Это контрастирует с посмертными исследованиями, рассмотренными выше28, но соответствует исследованию, показавшему увеличенную плотность VMAT2 в тромбоцитах пациентов с шизофренией78.
ПЭТ: пресинаптическая дофаминергическая функция
Существует множество методов для измерения пресинаптического дофаминергического функционирования.
В нескольких исследованиях изучалась возможность выброса дофамина посредством изучения реакции дофаминовой системы на острую нагрузку, фармакологическую, такую как амфетамин, или психологическую, такую как вознаграждение или стрессовое задание79. В исследованиях на животных было показано, что сравнение связывания лиганда при выполнении задания и его связывания в спокойном состоянии позволяет предположить количество дофамина, выделенного для выполнения задания80.
Альтернативно, можно определить количество выделяемого в спокойном состоянии дофамина посредством сравнения результата сканирования в спокойном состоянии и скана, полученного после назначения снижающего уровень дофамина агнента, такого как альфа-метилпаратирозин.
В заключение, радиомеченная L-DOPA может быть использована для измерения возможностей синтеза дофамина. Радиомеченная L-DOPA поглощается дофаминергическими нейронами, где она конвертируется декарбоксилазой ароматических L-аминокислот в дофамин, который затем запасается в везикулах в нейронном окончании81. Уровень поглощения отражает возможности синтеза дофамина.
Стриатум
Исследования стабильно демонстрировали повышенное пресинаптическое дофаминергическое функционирование при шизофрении, где g Хеджеса=0,7 (g Хеджеса является мерой размера эффекта, ее величины до 0,2 обычно считаются малыми, до 0,5 средними, до 0,8 большими82). Нагрузочные исследования показывают большие размеры эффекта (g=1,0) по сравнению с измеряющими возможности синтеза дофамина (g=0,5)83. Гипердофаминергическое состояние, характерное для шизофрении, наиболее характерно для дорзального стриатума83.Дальнейшие свидетельства патофизиологической значимости исходят из исследований, показывающих прямую связь между возможностями синтеза дофамина и выраженностью позитивных психотических симптомов84-86. Связь с другими доменами симптомов менее четкая: существуют сообщения об обратной связи с депрессивными симптомами87 и меньшей возможностью синтеза, связанной с худшим когнитивным состоянием88.
Экстрастриарные регионы
Вне стриатума, возможности дофаминового синтеза могут быть достоверно измерены, используя современные техники, лишь в небольшом количестве мозговых регионов, таких как черная субстанция и миндалина89. Два исследования показали увеличенные возможности синтеза дофамина в черной субстанции90,91, хотя другое исследование этого не подтвердило92. Другое исследование также показало увеличенное обезвреживание дофамина в миндалине91.Несмотря на то, что кортикальные дофаминергические рецепторы по большей части принадлежат к D1 типу, лиганды к ним тяжело диссоциируют, и по этой причине не подходят для конкурентных исследований. Кортикальные D2 рецепторы существуют, но исследования осложняются их редкостью93. Более того, хотя нагрузочные исследования показали свою валидность в стриатуме, результаты кортикальных исследований сложнее интерпретировать, и конкурентное связывание не всегда имеет место94.
Одно исследование с использованием амфетаминовой нагрузки в комбинации с высокоаффинным лигандом
FLB-457 обнаружило сниженное выделение дофамина в префронтальной коре у пациентов с шизофренией95. Два других недавних исследования с FLB-457 использовали психологические нагрузки. Одно из них использовало психологический стрессор, который не вызвал смещения кортикальной метки у пациентов или контроля96. Другое использовало когнитивный тест исполнительских функций, и оно показало меньшее смещение метки у пациентов, однако интерпретация была затруднена тем фактом, что, опять же, задание не вызывало постоянного выброса дофамина97. Исследование с использованием 18F-фаллипирида не обнаружило различий между пациентами и контролем в вопросе стресс-индуцированного кортикального выброса дофамина98.
Два исследования изучали выброс дофамина в черной субстанции. Одно использовало стрессовую нагрузку и обнаружило повышенный выброс у пациентов99; другое использовало амфетаминовую нагрузку и обнаружило незначимое снижение95.
Итог исследований ПЭТ
Описанные выше исследования предоставляют достоверные свидетельства стриарного пресинаптического гипердофаминергического состояния при шизофрении (см. Таблицу 2), и несколько разнящиеся свидетельства измененных уровней D2/3 рецепторов. Остается неизвестным, существуют ли аномалии в других типах дофаминергических рецепторов или в кортикальном дофаминергическом функционировании.Последствия дофаминергической дисфункции
Ошибки предсказания, релевантность стимулов и позитивные симптомыПосле того, как роль дофамина в движениях была установлена, доклинические исследования предположили, что он также играет роль в сигнализировании вознаграждения114. Дальнейшие работы показали, что сигнализирование точнее описывается разницей между ожидаемым и получаемым вознаграждением – ошибке предсказания вознаграждения115. Еще более недавно было продемонстрировано, что это сигнализирование связано не исключительно с предсказанием вознаграждения, но может происходить в ответ на большое количество актуальных стимулов116-120, и что в дорзальных областях стриатума дофаминовое сигнализирование более прочно связано со стимулами, относящимися к угрозе118,119.
Существует несколько теорий, объясняющих, каким образом нарушение нормального дофаминового функционирования может лежать в основе таких психотических симптомов как бред и галлюцинации121-123. Нарушенный сигнал от дофаминергического нейрона будет сообщать, что несущественные стимулы являются актуальными, таким образом наполняя восприятие и мышление ненормально большим количеством высокорелевантных стимулов, что в свою очередь ведет к неподходящим ассоциациям и причинно-следственным связям124. Также существуют механизмы, посредством которых некоординированное дофаминовое сигнализирование может способствовать не только бредовым идеям, но и чрезвычайно ригидным формам бреда123,125.
Недавние работы предприняли попытку более точно идентифицировать механизмы, посредством которых дофаминергическая дисфункция может порождать симптомы. Опыт восприятия стимула зависит не только от сенсорных импульсов, им вызванных, но и от предшествующих ожиданий относительно вероятности воспринимаемого. Слуховые галлюцинации образуются от преобладания предшествующих ожиданий над сенсорными ощущениями126, и такое придавание большего веса ожиданиям было ассоциировано с большим уровнем амфетамин-индуцированного выброса дофамина в стриатуме127.
Относительно понимания развития бреда, в комбинированном ПЭТ и МРТ эксперименте было показано, что выброс дофамина связан с нейронным сигнализированием при обновлении убеждений, а не просто при неожиданных сенсорных стимулах128. Это предполагает, что нарушенное дофаминовое сигнализирование может привести к принятию неактуальных стимулов за значимые, и клинически это подтверждается тем, что участники, демонстрировавшие более нарушенное обновление убеждений показывали более выраженную субклиническую паранойяльность128.
В дополнение к мезостриарному дофаминергическому сигнализированию, в обработке релевантности стимулов участвует также несколько корковых регионов129,130. Такая сеть включает переднюю поясную кору и билатеральный островок, а дисфункция этих областей считается ключевым моментом патофизиологии шизофрении131. Данная сеть играет важную роль в переключении между состояниями мозга, например, между отдыхом и состояниями, ассоциированными с выполнением когнитивно тяжелых заданий132. Также важно, что дофамин играет роль в динамической реорганизации мозговых состояний133,134. Недавние работы продемонстрировали, что мезостриарное дофаминовое сигнализирование и связи сети релевантности тесно взаимосвязаны135, однако неизвестно, нарушается ли это взаимодействие при шизофрении.
Вознаграждение, мотивация и негативные симптомы
Вознаграждение и наказание являются фундаментальными двигателями поведения, и модели подкрепления обучения формализовали связь между вознаграждением, состоянием и поведением. Ошибки предсказания позволяют выучить значимость состояний и действий, и являются ключевым сигналом во многих моделях подкрепления обучения. Учитывая центральную роль дофамина и в кодировании ошибок предсказания, и в кортикальной репрезентации состояний окружающей среды, некоторые исследования использовали такую концепцию для изучения поведенческих последствий нарушенного дофаминергического сигнализирования136.Кортикальне D1 рецепторы играют центральную роль в формировании точной нейронной репрезентации состояний окружающей среды, позволяя точно ингибировать нейронную активность137. Сниженное кортикальное дофаминовое сигнализирование подразумевает, что стимулы, ассоциированные с вознаграждением, не могут быть правильно закодированы, что эффективно предотвращает их способность руководить поведением137. Более того, сниженное кортикальное дофаминовое сигнализирование может означать, что связанные с вознаграждением репрезентации недолговечны, из чего следует, что даже если они корректно отображаются, их мотивационные свойства имеют более короткое влияние137.
Дофаминергические нейроны возбуждаются в ответ на стимулы, ранее ассоциированные с вознаграждением, и продвигают поведение в отношении действий, ранее с ним связанных138. Стриарное гипердофаминергические состояние может означать, что связанные с вознаграждением стимулы утратили мотивационное значение, поскольку нарушенный базовый уровень дофаминергического сигнализирования снижает соотношение «сигнал-шум» адаптивного фазового сигнализирования139. Данный механизм также может снизить мотивационные свойства награды, таким образом снижая ее влияние на последующее поведение и создавая негативные симптомы, такие как ангедония и амотивация140-142. Это сниженное соотношение «сигнал-шум» может отвечать за сниженную стриарную активацию в ответ на награду, что наблюдается на фМРТ у пациентов с шизофренией51.
Кортикальный дофамин и когнитивные симптомы
Когнитивные симптомы шизофрении включают нарушение рабочей памяти, исполнительских функций и обработки информации. Они проявляются перед основным психозом и отвечают за значительную долю смертности, ассоциированной с расстройством143-145.Дорсолатеральная префронтальная кора играет центральную роль во многих когнитивных процессах, и как функциональная, так и структурная патология данной области связана с нарушениями, наблюдаемыми при шизофрении146. Однако еще неизвестны молекулярные изменения, лежащие в основе когнитивных симптомов. Учитывая важность D1 сигнализирования для мышления147, долгое время предполагалось, что сниженное кортикальное дофаминергическое сигнализирование играет роль в возникновении когнитивных симптомов шизофрении. Как обсуждалось выше, свидетельства относительно D1 рецепторов при шизофрении неокончательные, и было проведено только одно исследование, показавшее сниженный выброс дофамина в коре95.
Основываясь на доклинической работе, использующей модель стриарной гиперэкспрессии D2 рецепторов, также было выдвинуто предположение, что излишнее стриарное дофаминергическое сигнализирование может приводить к снижению кортикального уровня дофамина и связанным с этим когнитивным симтпомам7. Таким образом, похоже, что и сниженное, и излишнее дофаминергическое сигнализирование может оказывать негативный эффект на когниции, что может объяснить тот факт, что почти не было достигнуто успеха в разработке модулирующих дофамин методов лечения когнитивных симптомов шизофрении4,145.
ГЛУТАМАТ
Как было описано выше, существует множество доказательств участия дофаминергической системы в патогенезе шизофрении. Однако это может происходить вследствие других патофизиологических процессов. Более того, шизофрения – гетерогенное расстройство, и дофаминергическая дисфункция может не играть значимой роли у некоторых пациентов, а у некоторых она может являться одним из нескольких патологических механизмов.Накопилось немалое количество свидетельств участия глутаматергической системы в патогенезе шизофрении. Глутамат является главным возбуждающим нейромедиатором в центральной нервной системе, и, в противоположность анатомически локализованным телам дофаминергических нейронов, глутаматергические нейроны широко распространены во всем мозге.
Глутаматергические рецепторы широко варьируют в своих типах, их можно классифицировать на ионотропные и метаботропные. Ионотропные включают NMDA и не-NMDA рецепторы – каинат и альфа-амино-3-гидрокси-5-метил-4-изоксазолпропионовая кислота (AMPA). NMDA и не-NMDA в норме находятся на одних и тех же нейронах и действуют совместно таким образом, что рецепторы NMDA обладают более медленной кинетикой и усиливают деполяризацию, вызванную не-NMDA рецепторами.
После открытия психотомиметических эффектов NMDA-антагонистов, на этих рецепторах было сосредоточено основное внимание при изучении глутаматергической дисфункции при шизофрении. Ниже мы рассмотрим свидетельства, связывающие шизофрению с глутаматергическими аномалиями, предположим, как эти аномалии могут приводить к симптомам, и рассмотрим потенциал препаратов, модулирующих выброс глутамата, а лечении.
Непрямые свидетельства глутаматергической дисфункции при шизофрении
Модели на животныхНазначение антагонистов NMDA не-человекообразным приматам и грызунам индуцировало спектр шизофреноподобного поведения, такого как сенсомоторное нарушение походки, двигательное возбуждение, ненормальные повторяющиеся движения, когнитивные и социальные нарушения38. NMDA антагонизм также приводил к гиппокампальному гиперметаболизму, сходному с наблюдаемым при шизофрении148,149.
Генетическая модель на животных со сниженным уровнем ко-агониста NMDA D-серина была ассоциирована с нейробиологическими изменениями, сходными с таковыми, наблюдаемыми при шизофрении, такими как сниженная плотность дендритных шипиков и сниженный объем гиппокампа39. Некоторые другие модели на животных, такие как модель с инактивацией D-аминооксидазы40 и снижением концентрации синаптического белка дисбиндина41, также показали гипофункцию NMDA рецепторов, сопровождающуюся поведенческими и нейробиологическими изменениями, аналогичными таковым при шизофрении.
СМЖ и посмертные исследования
Посмертные исследования и исследования СМЖ показали сниженный уровень глутамата у пациентов, но эти находки не удалось повторить42,43. Однако уровень кинуреновой кислоты, NMDA антагониста в СМЖ и мозговой ткани, постоянно оказывался повышенным, чего не наблюдалось в плазме44.Посмертные исследования структурных альтераций глутаматергических нейронов часто показывали сниженную ветвистость дендритов, плотность шипиков и экспрессию синаптофизина в лобных и височных регионах45.
Экспрессия мРНК специфических глутаматных рецепторов и их субъединиц также исследовалась в нескольких регионах мозга. Несмотря на то, что в некоторых исследованиях была обнаружена сниженная экспрессия субъединиц NMDA рецепторов, таких как GRIN1, GRIN2A и GRIN2C, эта находка не была повторена в других мозговых регионах45, хотя, когда регионы исследовались отдельно, были свидетельства сниженной экспрессии GRIN1 в гиппокампе45. Недавнее исследование, изучающее образцы от более чем 500 людей с шизофренией, обнаружило повышенный пропуск экзонов GRIN1, что повлияло на внеклеточный сайт связывания лиганда30. Меньшее количество исследований рассматривало экспрессию белка этих субъединиц, и их результаты разнятся45.
Также существует небольшое количество исследований, изучающих ферменты, участвующие в метаболизме глутамата. Переносчики возбуждающих аминокислот (EAAT) убирают глутамат из синаптической щели. После обратного захвата его из синапса, глутаминсинтетаза превращает глутамат в глутамин. Когда глутамин доставляется в нейрон, он превращается назад в глутамат глутаминазой. Существуют предварительные свидетельства того, что и уровень мРНК, и уровень белка EAAT2, переносчика, ответственного за большинство захвата глутамата, снижены в лобных и височных зонах у пациентов с шизофрений, в то время как уровень мРНК и ферментной активности глутаминазы были повышены в двух исследованиях, рассматривавших, соответственно, таламус и дорсолатеральную префронтальную кору45.
Несмотря на то, что остаются недостатки посмертных исследований, описанные выше, некоторые из описанных здесь результатов соответствуют нарушенному функционированию NMDA рецепторов. В дополнение к прямой патологии, предполагаемой исследованиями GRIN1, сниженная экспрессия EAAT2 и увеличенная экспрессия глутаминазы могут быть обоснованы как компенсаторные ответы в попытке увеличить синаптические уровни глутамата.
Психофармакология NMDA антагонистов
Назначение антагонистов NMDA рецепторов, таких как фенциклидин и кетамин, здоровым людям стабильно индуцирует манифестации, похожие на позитивные, негативные и когнитивные симптомы шизофрении46. Было продемонстрировано, что блокада NMDA рецепторов этими веществами и необходима, и достаточна для их психотомиметических эффектов150.Также было показано, что эти препараты увеличивают проявления столь же широкого спектра симптомов у пациентов с шизофренией, в противоположность амфетаминам, которые ухудшают в основном позитивные симптомы151. Более того, было показано, что анти-NMDA рецепторный энцефалит может быть ассоциирован с психиатрическими репрезентациями, похожими на шизофрению у некоторых пациентов152. Следовательно, NMDA антагонизм можно назвать основной фармакологической моделью шизофрении, по сравнению с амфетаминами, учитывая его способность более достоверно вызывать негативные симптомы вкупе с позитивными153,154.
Болюсное назначение антагонистов NMDA обычно встречается в экспериментальных условиях, поскольку длительное назначение здоровым индивидам не может быть предпринято по этическим соображениям. Однако длительные потребители кетамина демонстрируют подпороговые психотические симптомы в позитивном, негативном и когнитивном доменах47,48, а подгруппа таких длительных потребителей развивает персистирующий психоз, более близкий к шизофрении, чем вызванный однократным применением кетамина155.
Визуализация глутамата in vivo
Протонная магнитно-резонансная спектроскопияПротонная магнитно-резонансная спектроскопия (1H-MRS) – наиболее часто используемая техника для исследования системы глутамата in vivo. Она не требует использования ионизирующего излучения и значительно дешевле ПЭТ.
Однако 1H-MRS имеет несколько недостатков, включая тот факт, что она неспособна отличить внутри-и внеклеточные компартменты156. Глутамат действует не только как нейромедиатор, он также участвует в синтезе белка и метаболизме азота, и является предшественником ГАМК157. Это означает, что невозможно заключить, являются ли различия между пациентами и контрольной группой связанными с синаптической концентрацией глутамата, или с изменениями в других его функциях. Даже если предположить, что отмечаемые аномалии связаны с синаптической нейротрансмиссией, невозможно определить, вторична ли она относительно разницы синаптических концентраций, в противоположность пресинаптической дисфункции, или с измененным обратным захватом глутамата.
При большей силе поля возможно различить глутамат и его метаболит глутамин, но при более низкой силе концентрации обоих, часто сокращаемых как Glx – это все, что можно точно измерить. Глутамин синтезируется из глутамата после его захвата из синаптической щели астроцитами, и уровни глутамина считаются маркером глутаматергической нейротрансмиссии. Однако, как и с глутаматом, глутамин участвует во множестве клеточных процессов, что усложняет интерпретацию158.
Было проведено лишь 50 исследований глутаматергической системы с 1H-MRS при шизофрении. Объединение их результатов затрудняется методологическими отличиями, особенно использованными визуализационными последовательностями, исследуемыми мозговыми регионами и когортами пациентов, принимающих участие. Невзирая на эти сложности, мета-анализ этих исследований обнаружил несколько довольно постоянных результатов159. Существуют доказательства того, что уровни Glx (g=0,4) и глутамата (g=0,6) повышены в базальных ядрах, концентрация глутамина увеличена в таламусе (g=0,6), и уровень Glx повышен в медиальной височной доле(g=0,3) у пациентов с шизофренией (Таблица 2).
Несмотря на то, что эти размеры эффекта сравнимы с теми, которые наблюдаются при изучении пресинаптической дофаминергической функции, они являются отражением значительно меньшего количества исследований. В случае глутамата в базальных ядрах и глутамина в таламусе, было проведено только три исследования, и, следовательно, эти результаты стоит рассматривать как предварительные. Повышенные уровни Glx , наблюдаемые в медиальной височной доле, отражают 18 исследований (13 при шизофрении и 5 у лиц с высоким риском развития психоза).
Если использовать их для отражения синаптических уровней глутамата, результаты относительно височной доли соответствуют результатам посмертных исследований, описанных выше, и исследования ПЭТ, описанного ниже, что предполагает, что дисфункция рецепторов сопровождается компенсаторными изменениями, повышающими уровень глутамата в синапсе. Это также соответствует исследованиям, обнаружившим гиппокампальную гиперактивность при психозе, что потенциально происходит из-за дисфункции NMDA рецепторов, расположенных на ГАМКергических нейронах9,148,149.
В недавние годы было проведено несколько исследований с использованием более высоких сил магнитного поля вплоть до 7 Тесла. Большая сила поля ведет к большей чувствительности, способствуя лучшему различению пиков глутамата и глутамина, что позволяет проводить более точные подсчеты. Два исследования пациентов с первым психотическим эпизодом показали сниженную концентрацию глутамата в передней поясной коре160,161, в то время как другие обнаружили это только в подгруппе пациентов с преимущественно негативными симптомами162. В нескольких других работах различий обнаружено не было163-166. В целом это предполагает, что, даже при большой силе поля, групповые различия непостоянны.
Другое недавнее дополнение – функциональная магнитно-резонансная спектроскопия. Она предполагает получение нескольких измерений во время выполнения задания или действия другого стимула для исследования динамических изменений в концентрации метаболитов. Изменения в параметрах 1H-MRS во время действия стимула предположительно происходят от смены компартментов, поскольку внеклеточный глутамат может производить больший сигнал. Это происходит из-за того, что внутри пресинаптических пузырьков движение метаболитов ограничено, и от этого они могут обладать более высокой скоростью T2 расслабления167.
Исследование с использованием теплового болевого стрессора обнаружило сниженный глутаматергический ответ в передней поясной коре у пациентов с шизофренией по сравнению с контролем168, однако интерпретация этого осложняется тем, что базальный уровень глутамата у пациентов выше. Схожий паттерн был отмечен в исследовании с использованием когнитивного задания, в котором у пациентов был снижен глутаматергический ответ в передней поясной коре по сравнению с контролем166.
Другие техники нейровизуализации
Учитывая ограничения 1H-MRS в определении точной природы глутаматергических нарушений, было предпринято несколько попыток разработки радиолигандов, способных напрямую измерять содержание глутаматергических рецепторов.В одном из исследований было обнаружено сниженное связывание в левом гиппокампе у пациентов с шизофренией, но последующих исследований предпринято не было, частично по причине сомнений в достаточной специфичности метки. Недавнее исследование с использованием метки для метаботропных рецепторов глутамата 5 типа не обнаружило разницы между пациентами и контролем169. Новые метки находятся в разработке, однако отсутствие специфичности остается проблемой при изучении глутаматергических рецепторов170.
Другая неинвазивная техника визуализации -13C-MRS. По сравнению с 1H-MRS он менее чувствителен, но при сочетании с 13C-меченой инфузией он обладает потенциалом превзойти некоторые из ограничений, связанных с 1H-MRS, в частности те, которые связаны с характеристиками глутамат-глутаминового цикла171. Данная техника применяется для иллюстрации того, что большинство энергопродукции в мозге поддерживает глутаматную активность, и, хотя при шизофрении исследований еще не проводилось, недавно было показано, что у человека кетамин усиливает работу глутамат-глутаминвого цикла172.173.
Другая новая техника для измерения глутамата in vivo – трансфер насыщения химического обмена глутамата (GluCEST). В дополнение у повышенной чувствительности, она позволяет визуализировать весь мозг без необходимости уточнять конкретный воксель174. До сих пор она применялась только в одной работе, в которой сообщалось о сниженном уровне глутамата у пациентов с шизофренией и с высоким риском развития психоза по сравнению с контролем175.
Глутамат в психотическом спектре
Как и в случае с визуализацией дофаминергической системы, были предприняты попытки характеризовать глутаматергическую функцию у пациентов с клиническим и генетическим высоким риском первого психоза. Сходным образом, хотя мета-анализы и предполагали, что увеличенное содержание Glx может иметь место в префронтальной коре лиц с высоким риском психоза165, недавние исследования высказывались на этот счет негативно176-178, и, похоже, нет достоверной разницы между лицами из группы риска и контролем.Учитывая, что измерение уровня глутамата посредством 1H-MRS стабильно показывает его уменьшение с возрастом во фронтальной коре, передней поясной коре, гиппокампе и базальных ядрах179-181, может оказаться, что шизофрения связана с определенной траекторией изменений, и поэтому различия становятся заметными только со временем с течением заболевания.
Последствия глутаматергической дисфункции
В отличие от дофаминергических нейронов, расположение которых ограничено довольно четко очерченными анатомическими областями, глутаматергическое сигнализирование происходит постоянно по всему мозгу, и в результате дисфункция этой системы может приводить к большому спектру нарушений.Однако, учитывая ограничения техник для прямого измерения глутаматергической системы in vivo, существует недостаток прямых сведений относительно точной природы глутаматергической дисфункции при шизофрении, а исследования, изучающие взаимодействие между 1H-MRS метками глутамата и выраженностью симптомов, произвели неодинаковые выводы182. В самом деле, и повышенный, и пониженный уровень глутамата при измерении 1H-MRS может поддерживать гипотезу гипофункции NMDA рецепторов при шизофрении183,184.
NMDA рецепторы, разреженное кодирование и память
NMDA рецепторы играют жизненно важную роль в руководстве некоторыми когнитивными процессами, включая рабочую память185. Один из механизмов, участвующих в эффективной корковой репрезентации информации это разреженное кодирование.Различные корковые классы клеток по-разному кодируют информацию. Более поверхностные слои клеток кодируют «разреженно». Это означает, что лишь небольшая доля клеток в регионе будет посылать сигнал, и, таким образом, информация кодируется пространственно186. Это контрастирует с более глубокими слоями, где большинство клеток могут посылать сигнал, и, таким образом, информация кодируется разницей в частоте сигналов186. Разреженное кодирование подразумевает большую пространственную точность в вопросе области возбуждения, и это опосредуется сильным латеральным торможением, вторичным относительно плотных ГАМКергических нейронных сетей внутри поверхностных слоев187.
Разреженное кодирование позволяет поддерживать множественные сети памяти, а также защищать их от посторонних факторов137. Было показано, что нарушение механизмов разреженного кодирования приводит у животных к ложным воспоминаниям188. И пациенты с шизофренией, и здоровые люди, которым назначали антагонисты NMDA рецепторов, демонстрировали феномены, которые могут быть результатом нарушенного разреженного кодирования – меньший объем рабочей памяти, сниженную мнемоническую точность и ложные тревоги рабочей памяти137,189. Сниженное ингибирование, вызванное гипофункцией NMDA рецепторов на ГАМКергических вставочных нейронах, может отвечать за нарушение пространственной точности сигнализирования поверхностного слоя клеток, но это еще требует точного тестирования.
Баланс возбуждения\ингибирования и нейронные осцилляции
Синхронизированные нейронные осцилляции ассоциированы с большим спектром когнитивных процессов, таких как рабочая память. Эти осцилляции возникают из-за тонко регулируемого баланса между возбуждением и ингибированием популяций нейронов, и могут быть измерены in vivo с помощью электроэнцефалограммы (ЭЭГ).Баланс между возбуждением и ингибированием необходим для нормального физиологического функционирования, и тут NMDA рецепторы играют ключевую роль. Нарушение этого баланса приводит к аномалиям ЭЭГ, наблюдаемым при шизофрении. Это расстройство характеризуется повышенными гамма-осцилляциями в состоянии покоя, которые связывают с когнитивными симптомами. Такое нарушение нормальной осцилляторной активности похоже на то, что наблюдается при назначении кетамина здоровым волонтерам.
Спектр молекулярных изменений, которые потенциально могут приводить к ненормальному возбуждению\ингибированию при шизофрении, включает излишний пруннинг дендритных шипиков и изначальные ГАМКергические аномалии191. Другой возможный механизм – NMDA гипофункция. NMDA антагонисты предпочтительно действуют на ГАМКергические нейроны, поскольку у этих нейронов более деполяризованный мембранный потенциал. Также было выдвинуто предположение, что при шизофрении NMDA гипофункция может преимущественно захватывать вставочные нейроны, что, в свою очередь, может приводить к усиленной активности пирамидных нейронов. Такая нескоординированная усиленная активность может вызывать нарушение нормальной осцилляторной активности, упомянутые выше, и действовать как шум, нарушая передачу координированной активности вниз в подкорковые регионы150.
ФАКТОРЫ, ЛЕЖАЩИЕ В ОСНОВЕ ГЛУТАМАТЕРГИЧЕСКОЙ И ДОФАМИНЕРГИЧЕСКОЙ ДИСФУНКЦИИ
Генетические факторыС помощью крупномасштабных полногеномных ассоциативных исследований (GWAS) было идентифицировано более сотни локусов риска, связанных с шизофренией195. Учитывая свидетельства вовлеченности дофамина в патогенез расстройства, неожиданно, что только один из локусов связан с системой дофамина, точнее с D2 рецептором.
Анализы, специфически рассматривающие гены, вовлеченные в синтез дофамина, сигнализирование и метаболизм, также оказались неспособны обнаружить сигнал кроме как для D2 рецепторов, а это отвечает за в целом незначительную долю генетического риска196. Несмотря на это, некоторые локусы сильно связаны с шизофренией, например, 10q24.32, и они оказались связаны с возможностями синтеза дофамина, как и полиморфизмы гена DISC1198. Несмотря на довольно небольшие размеры выборок, эти исследования предполагают, что генетические факторы, связанные с шизофренией, могут косвенно влиять на систему дофамина.
В случае с глутаматом, множество генов, участвующих в развитии и поддержании состояния глутаматергических синапсов не только содержат локусы, сильно связанные с шизофренией в GWAS193,195, но и рассматривались в исследованиях более редких факторов риска199,200. Это включает гены, напрямую кодирующие компоненты рецепторов глутамата, такие как GRIN2A, GRIA1 и GRM3, и гены, участвующие в способствовании глутаматергической нейротрансмиссии другими путями, такими как кодирование сериновой рацемазы (SRR). Данные результаты предоставляют нам весьма сильные свидетельства нарушения глутаматергического сигнализирования при шизофрении как фундаментального аспекта патофизиологии шизофрении.
Индуцированные плюрипотентные стволовые клетки (iPSC) позволяют развиваться новым нейронам in vitro из соматических клеток пациентов. Такие нейроны лучше всего можно описать, упомянув ткань мозга плода, что в основном отражается в ее генетической архитектуре, свободной от воздействий окружающей среды201. Использование iPSC может быть особенно полезно при определении эффектов генов в таком полигенном расстройстве, как шизофрения, при котором риск растройства кодируется сложной сетью генов, функциональные последствия деятельности которых непросто определить.
В нескольких исследованиях с использованием этой техники были выдвинуты предположения о задействованности дофаминергической системы. В одном исследовании была обнаружена сниженная экспрессия DAT, что отражает незрелость дофаминергических нейронов у пациентов с шизофренией202. Однако другое исследование показало, что нейроны пациентов с шизофренией развиваются быстрее, что отражается в повышенном выбросе дофамина203. На такие различия скорее всего повлияли маленькие размеры выборок и различия в протоколах экспериментов204.
Также iPSC использовались для исследования системы глутамата в нейронах, полученных от пациентов с шизофренией. Два исследования показали дефицит в сигнализировании рецепторов глутамата в клетках, полученных от пациентов205,206, а последующее исследование идентифицировало специфические генетические модули, ассоциированные с такими дефицитами дофаминергического сигнализирования201. Одна работа обнаружила сниженный выброс глутамата в клетках пациентов с шизофренией, дифференцированных в клетки зубчатой извилины гиппокампа207, в то время как другая работа показала задержку созревания и дофаминергических, и глутаматергических нейронов, отражающуюся в их сниженной способности формировать синаптические контакты202.
Факторы окружающей среды
Острый психосоциальный стресс вызывает выделение дофамина в стриатуме208,209. Уровень пресинаптического дофаминергического функционирования повышен у мигрантов и людей, испытавших травму в детстве, и оба эти фактора являются факторами риска шизофрении210-213. Несмотря на это, другой фактор риска, употребление каннабиса, ассоциирован с притуплением дофаминового синтеза и выделения214,215.Хотя острый стресс и увеличивает корковый уровень глутамата в доклинических моделях, это не было показано у людей с использованием 1H-MRS216,217. Исследования с использованием 1H-MRS у потребителей каннабиса сообщали о сниженном уровне глутамата и в корковых регионах, и в подкорковых областях, что соответствует моделям на животных218. Необходимо отметить, что недавнее исследование с iPSC показало, что в нейронах, полученных от пациентов с шизофренией, применение тетрагидроканнабинола приводит к уменьшению дофаминергического сигнализирования219.
Нейронные сети и взаимодействие дофамина и глутамата
Сведения, представленные выше, предполагают, что, хотя дофаминовая гипотеза может отвечать за позитивные психотические симптомы, неясно, может ли она объяснить негативные и когнитивные симптомы. Сходным образом, хотя глутаматергические модели психоза могут объяснить большой спектр его симптомов, они не до конца объясняют результаты относительно увеличенной пресинаптической стриарной дофаминовой функции и клинической эффективности антагонистов дофамина. Это предполагает, что в патофизиологию шизофрении вносят вклад обе системы, и подчеркивает необходимость понимания того, как они связаны.Большое количество исследований рассматривали взаимосвязь дофамина и глутамата у людей с использованием фармакологических нагрузок. Назначение амфетамина увеличивало кортикальный уровень глутамата, измеряемый с помощью 1H-MRS220, но антагонисты дофамина не влияли стабильно на уровень глутамата при измерении 1H-MRS221. Некоторые, но не все исследования ПЭТ обнаружили, что назначение кетамина ассоциировано со стриарным выбросом дофамина222. Хотя глутаматергическая дисфункция может приводить к дофаминергическому дезингибированию, ясно, что это не единственная причина симптомов, учитывая, что антагонисты дофамина не полностью перекрывают эффект антагонистов NMDA223.
Недавние исследования комбинировали измерения с помощью ПЭТ и МРТ у одних и тех же лиц для определения связи без фармакологической модуляции. Одно исследование на здоровых участниках показало, что увеличенная способность синтеза дофамина в вентральном стриатуме была ассоциирована со сниженным кортикальным и повышенным стриарным уровнем глутамата224. Это соответствует визуализационным исследованиям, упомянутым выше, в которых увеличенная концентрация и дофамина, и глутамата наблюдались в стриатуме при шизофрении, что потенциально может происходить по причине увеличенной активности дофаминергических проекций в стриатум. Другие исследования обнаружили сходную связь между кортикальным глутаматом и стриарным дофамином при клинически высоком риске и первом психотическом эпизоде, но не в контрольной группе225,226.
Теории о связи дофамина и глутамата предполагали, что дефектные NMDA рецепторы на кортикальных ГАМКергических нейронах приводят к неадекватному ингибированию глутаматергических проекций в средний мозг. Это, в свою очередь, может гиперстимулировать мезостриарные дофаминергические нейроны. Для объяснения упомянутого дефицита дофамина в коре также было выдвинуто предположение, что гиперактивные глутаматергические проекции могут гиперстимулировать ГАМКергические вставочные нейроны в вентральной покрышечной области, таким образом гиперингибируя мезостриарные проекционные нейроны227.
Первый из предложенных механизмов поддерживается исследованиями, демонстрирующими вызванное кетамином выделение дофамина в стриатуме. Оно также соответствует исследованиям с 1H-MRS, упомянутым выше, если использовать повышенный уровень глутамата в базальных ядрах для отражения повышенной активности кортикальных проекций. Второй механизм остается спорным222.
Однако весьма вероятно, что связь глутамата и дофамина не односторонняя, а взаимная. Как было упомянуто выше, исследования на людях предполагают, что модуляция дофаминовой системы влияет на кортикальные уровни глутамата. Доклинические исследования показали, что мыши, генетически модифицированные для увеличения активности дофаминового сигнализирования, демонстрируют нарушенное глутаматергическое сигнализирование таламокортикальных нейронов228. Более того, кортикальные рецепторы дофамина влияют на выделение глутамата229.
Широкий спектр путей, потенциально связывающих две системы, и возможность противоположных эффектов в зависимости от количества вставочных нейронов в цепи означает, что невозможно разделить точные механизмы с помощью доступных на данный момент методов нейровизуализации.
ЛЕЧЕНИЕ
Лечение, модулирующее уровень дофаминаАнтипсихотики являются эффективным лечением позитивных симптомов у большинства пациентов с диагнозом шизофрении. Однако около трети пациентов демонстрируют персистирующие позитивные симптомы несмотря на лечение, что называют резистентной к лечению шизофренией230.
Недавние исследования предположили, что способность к синтезу дофамина может помочь предсказать, как пациенты ответят на лечение. Изначальное исследование показало, что она была повышена лишь у тех, кто отвечал на лечение84, что соответствует результатам более нового проспективного исследования231.
Даже будучи эффективными при лечении позитивных симптомов, антагонисты дофамина обычно не имеют значимого эффекта на негативные и когнитивные симптомы. Этого можно было ожидать, если данные симптомы в основном происходят не из-за гипердофаминергического состояния, в особенности, если их причина – дефицит дофаминергического сигнализирования.
Все ныне лицензированные антипсихотики оказывают свой дофаминергический эффект в основном посредством постсинаптических D2 рецепторов, что далее по ходу событий относительно пресинаптического гипердофаминергического состояния, наблюдаемоого в визуализационных исследованиях. В настоящий момент в разработке находится несколько методов лечения, корректирующих дисрегулированное дофаминовое сигнализирование выше по ходу событий.
Было показано, что апоморфин является эффективным лечением в ранних клинических испытаниях232. Хотя поздние исследования не повторили это4, недавнее исследование предположило, что это средство может нормализовать дофаминергическую активность, потенциально путем антагонизма с пресинаптическим ауторецепторами233. Другой восходящий подход включает агонизм с аминовыми рецепторами типа 1. В доклинических условиях было показано, что это снижает дофаминовую активность в среднем мозге у мышей, а также уменьшает моторный ответ на амфетамин234.
В заключение, исследования ПЭТ, упомянутые выше, продемонстрировали, что пресинаптическая дофаминергическая дисфункция наиболее выражена в дорсальном стриатуме83, а позитивные аллостерические модуляторы мускариновых рецепторов 4 типа специфически ингибируют выделение дофамина в дорсальном стриатуме, что было успешно продемонстрировано в нескольких клинических испытаниях235,236.
Дофаминовая система может также ненапрямую регулироваться несколькими вышестоящими путями. Выше мы обсуждали возможность глутаматного сигнала модулировать дофаминовую нейротрансмиссию. Сниженное функционирование ГАМКергических вставочных нейронов также может вносить вклад в дисингибирование дофаминовых нейронов, и были предложены альфа-5 селективные агонисты ГАМК как средство коррекции этого. Хотя нейровизуализация и клинические испытания предоставляют теоретическую поддержку, эффективность у пациентов еще не была продемонстрирована4.
Также существует возможность вмешательства в нижележащие постсинаптические рецепторы. Стимуляция D2 рецепторов ингибирует образование циклического аденозинмонофосфата (цАМФ), в то время как ингибиторы фосфодиэстеразы имеют противоположный эффект на его распад. Следовательно, ингибиторы фосфодиэстеразы могут иметь возможность блокировать нижележащие эффекты излишнего D2 сигнализирования, а также, возможно, увеличивать кортикальный D1 сигнал237. Несмотря та то, что клинические испытания таких средств еще не были успешны4, имеет место регионарная вариабельность в экспрессии подтипов ингибиторов фосфодиэстеразы, и еще не были исследованы те из них, которые наиболее сильно экспрессируются в коре238.
Лечение, модулирующее уровень глутамата
Лечение, модулирующее уровень глутамата при шизофрении, можно разделить на две группы: направленное на улучшение NMDA сигнализирования и направленное на снижение уровня синаптического глутамата, который, как предполагается, патологически повышен как результат NMDA гипофункции. Общая проблема разработки глутаматергического лечения – то, что у него весьма общий эффект, в то время как патология может быть сосредоточена на конкретном типе клеток, таких как NMDA рецепторы специфических ГАМК-нейронов239,240.Так как прямое усиление синаптического уровня глутамата может иметь патологический эксайтотоксический эффект, попытки усилить NMDA сигнализирование концентрировались на глициновом модуляторном сайте рецептора. Для активации NMDA рецептора необходимо связывание глицина или D-серина с глициновым модуляторным сайтом на GluN1 субъединице в дополнение к связыванию глутамата с GluN2 субъединицей. Агонисты глицинового модуляторного сайта – включая глицин, D-серин, D-циклосерин – продемонстрировали способность влиять на психотогенный эффект NMDA антагонистов в доклинических исследованиях, хотя это не было достоверно показано на людях150.
Мета-анализ клинических испытаний пациентов с шизофренией предполагает, что D-серин может быть эффективен в лечении негативных симптомов241, однако проведенное впоследствии исследование показало негативные результаты242. Сходный мета-анализ также предполагал, что глицин может оказывать в целом положительное влияние на симптомы, но для четкого подтверждения этого эффекта необходимы большие по масштабу исследования241. Мета-анализ позитивных модуляторов глутамата в лечении когнитивных симптомов, включая D-серин и глицин, не продемонстрировал преимуществ по сравнению с плацебо243.
Плохое прохождение через гематоэнцефалический барьер глицина и некоторых других совместных агонистов подразумевает, что занятость глицинового модуляторного сайта может быть недостаточна для получения клинически измеримых эффектов. Для решения этого, в альтернативном подходе применялись попытки увеличить синаптический уровень глицина блокадой переносчика глицина типа 1, таким образом ингибируя его клиренс из синапса.
Битопертин, ингибитор переносчика глицина 1 типа, подавал надежды в этом плане, хорошо проходя через гематоэнцефалический барьер и демонстрируя подающие надежду результаты в клинических испытаниях244. Однако последующие исследования не были успешными, возможно, из-за неожиданно высокого ответа на плацебо, или использования выборки хронически больных, учитывая, что есть некоторые данные о большей эффективности такого вмешательства на ранних стадиях болезни245. Более недавно, была показана способность другого ингибитора переносчика глицина типа 1 увеличивать долговременное потенцирование (маркер нейропластичности) у пациентов с шизофренией, и средство ожидает проверок в клинических испытаниях246.
Другой потенциальный подход может заключаться в снижении уровня кинуреновой кислоты, которая является эндогенным антагонистом глицинового модуляторного сайта247. Ингибиторы циклооксигеназы-2 снижают ее уровень, а целекоксиб оказывает положительное действие как адьювантное лечение в раннем психозе, но не при хроническом течении248. Однако недавнее исследование in vitro показало, что целекоксиб не снижал значительно уровни кинуреновой кислоты, в то время как парекоксиб и нифлюмик снижали249. Так что, возможно, у других ингибиторов циклооксигеназы-2 может быть потенциал.
Основываясь на исследованиях, о том, что NMDA антагонизм увеличивает синаптический уровень глутамата, второй общий подход фокусировался на гипотезе, что NMDA гипофункция может способствовать патологическому повышению уровня глутамата, таким образом ингибирование выброса глутамата из нервных окончаний может иметь терапевтический эффект150,250.
Метаботропные рецепторы глутамата 2 типа (mGluR2) расположены пресинаптически на глутаматергических нейронах и действуют как ауторецепторы, снижая выброс глутамата251. Позитивные аллостерические модуляторы mGluR2 оказались эффективны в снижении когнитивных нарушений, вызванных кетамином252. Однако их эффективность непостоянно подтверждалась в клинических исследованиях253. Одно осложнение в таких исследованиях – высокий уровень ответа на плацебо.
Рилузол (2-амино-6-трифлуорметоксибензотиазол) также снижает синаптический уровень глутамата большим числом механизмов, и первичное исследование показало его эффективность в лечении негативных симптомов шизофрении, потенциально путем изменения стриарнокортикальных связей254.255. Сходным образом, ламотриджин ингибирует выброс глутамата посредством ингибирования нескольких ионных каналов и усиливает психотомиметический эффект кетамина256. Также было показано, что ламотриджин эффективен как адьювантный препарат при резистентной к терапии клозапином шизофрении, хотя имеющиеся исследования небольшие и их результаты непостоянны257.
Нейровизуализационные исследования предполагали, что резистентная к лечению шизофрения может не демонстрировать дофаминергический дисфункции, присутствующей в обычной шизофрении84,231,258, и что глутаматергические аномалии могут играть большую роль в патофизиологии резистентной шизофрении259,260. В поддержку этого взгляда существуют свидетельства, что кортикальные уровни глутамата более высокие у пациентов с шизофренией по сравнению с отвечающими на лечение261. Одной из причин неудачных клинических испытаний может, таким образом, быть то, что лечение, модулирующее уровень глутамата, оказывает значимый эффект только у подгруппы пациентов.
ОСНОВНЫЕ ВОПРОСЫ И НАПРАВЛЕНИЯ ДЛЯ РАЗВИТИЯ
Существует большое количество нерешенных вопросов для понимания роли глутамата и дофамина при шизофрении. В случае с глутаматом, невозможно разделить внутри-и внеклеточный компартменты с использованием MRS, а также невозможно точно исследовать рецепторы и синаптический уровень глутамата in vivo. В результате на данный момент невозможно точно определить природу глутаматергической дисфункции при шизофрении. Остается неясным, являются ли ненормальными его синаптические уровни, измененные рецепторы и где эти изменения могут локализоваться в мозге.По этой причине остается неясным, должны ли новые методы лечения стремиться снизить синаптический уровень глутамата или усилить глутаматергическую нейротрансмиссию150. К этому добавляется тот факт, что на данный момент не существует препаратов, модифицирующих уровень глутамата, которые бы демонстрировали неоспоримую эффективность при шизофрении.
Существует потребность в радиолигандах с надежным связыванием с NMDA рецепторами, чтобы можно было изучать аномалии рецепторов при шизофрении. Также значительным шагом вперед была бы разработка лигандов для ПЭТ, участвующих в глутаматергическом сигнализировании, таких как лиганды для AMPA рецепторов, ферментов, участвующие в синтезе и метаболизме глутамата, в кинуреновом пути. В настоящее время другие методы, такие как функциональная магнитно-резонансная спектроскопия, 11C-MRS, GluCEST и 7T 1H-MRS могут продвинуть наше понимание, позволяя делать более точные выводы относительно природы глутаматергических аномалий при шизофрении.
Визуализвационные исследования предоставили больше данных в отношении дофаминовой системы. Однако некоторые вопросы остаются неотвеченными, например, природа кортикальной дофаминовой функции при шизофрении, сосуществует ли кортикальное гиподофаминергическое состояние со стриарным гипердофаминергическим, и как изменяется дофаминергическая дисфункция с течением болезни.
Улучшенное разрешение аппаратов ПЭТ предоставляет большую анатомическую точность при идентификации очагов дофаминовой дисфункции при шизофрении. Ранние гипотезы предполагали, что такая дисфункция характеризуется измененным мезолимбическим функционированием. Однако использование новых камер ПЭТ показало, что наибольшие различия между пациентами и контролем наблюдаются в дорсальном стриатуме. Разрешение ПЭТ все равно остается довольно малым, и это ограничивает точность, с которой мы можем делать выводы о задействованности определенных групп нейронов.
В дополнение к улучшению технологий, дальнейший прогресс может быть достигнут с использованием новых методов, таких как техники высокого разрешения, в которых множество изображений с низким разрешением комбинируются для получения изображения с высоким разрешением, или методы глубокого обучения, при которых информация от МРТ сканирования используется, чтобы улучшить разрешение ПЭТ262,263. Ограниченное разрешение визуализационных техник in vivo предполагает, что будет сложно проверить гипотезу о взаимосвязи глутамата и дофамина на уровне нейронных сетей. Вместо этого гипотезы о нейронных сетях в основном основываются на доклинических, посмертных и фармакологических исследованиях, но ожидают прямой проверки на пациентах.
Перенос результатов исследований в клинически применимые вещи не является прямым, и средства, действующие иначе, чем через дофаминовый антагонизм, не показали эффективности в клинических исследованиях. Однако существует спектр новых механизмов, которыми можно манипулировать и в дофаминовом, и в глутаматном сигнализировании, которые имеют потенциал и ожидают клинических проверок. Как было упомянуто выше, может быть так, что некоторые виды лечения оказывают эффект лишь у небольших групп пациентов, и клинический успех может быть, таким образом, достигнут путем разделения участников на основе подлежащей нейробиологии231,259. Учитывая недостаток нынешних клинических измерений264, продвижению исследований вперед может помочь разработка визуализационных биомаркеров для оценки эффекта лечения на нейробиологическим уровне265.
Нелинейность, свойственная нейронному сигнализированию в сложных сетях подразумевает, что даже если пренебречь потенциальными различиями между исследованиями, окажется трудно объединить имеющиеся находки. Комбинация больших выборок во всех фазах болезни, моделей биофизических связей, чтобы соединить молекулярную патологию и макро-дисфункцию, наблюдаемую при нейровизуализации, и аккуратный дизайн экспериментов для проверки и уточнениях этих моделей – все это путь к интеграции всего того, что может показаться разрозненным собранием исследований266,267.
ВЫВОДЫ
Гипотеза, что дофаминовое сигнализирование нарушено при шизофрении, подтверждается моделями на животных, посмертными исследованиями и клинической эффективностью препаратов, блокирующих или усиливающих дофаминергичскую нейротрансмиссию. В дополнение к этому за последние 25 лет накопилось достаточно информации из ПЭТ-исследований о том, что при шизофрении имеется повышенный синтез и способность к выбросу дофамина, более всего в стриатуме.Генетические исследования не предоставляют должной поддержки тому, что дофаминовая дисрегуляция является первичной аномалией. С другой стороны, скорее всего она развивается вследствие нарушений в других системах, включая систему глутамата. Также похоже на то, что факторы окружающей среды играют значимую роль в развитии дофаминергический дисрегуляции. Дофаминовые антагонисты остаются основой фармакологического лечения шизофрении, но накапливаются свидетельства того, что они эффективны не у всех пациентов.
Свидетельства того, что глутамат играет роль в патофизиологии шизофрении, изначально происходили из психотомиметических свойств NMDA антагонистов. Хотя доклинические и посмертные исследования не соответствуют такой гипотезе, существует некоторая ее поддержка на основе нейровизуализационных исследований. Однако в отличие от дофамина, недавние генетические исследования могут предоставить доказательства того, что глутаматергические аномалии играют роль в патофизиологии шизофрении. Прогресс ограничивается сложностями в точном описании системы in vivo и, хотя было рассмотрено много модулирующих глутамат препаратов, ни один не показал четкой клинической эффективности.
Несмотря на описанные ограничения относительно эффективности лечения и прямых свидетельств дисфункции, дофаминовая и глутаматная гипотезы шизофрении остаются влиятельными и значимыми. В немалой степени так происходит потому, что они способны объяснять результаты недавних исследований и предоставлять дальнейшие возможные пути для разработки новых методов лечения.
Благодарности
Работа R.A. McCutcheon финансируется трастовым грантом Wellcome (no. 200102/Z/15/Z) и стипендиями Национальног Института по Исследованию Здоровья (NIHR) в Соединенном Королевстве.
DOI: 10.1002/wps.20693
Список исп. литературыСкрыть список1. McCutcheon RA, Marques TR, Howes OD. Schizophrenia: an overview. JAMA Psychiatry (in press).
2. Hjorthøj C, Stürup AE, McGrath JJ et al. Years of potential life lost and life expectancy in schizophrenia: a systematic review and meta-analysis. Lancet Psychiatry 2017; 4: 295-301.
3. van Rossum JM. The significance of dopamine-receptor blockade for the mechanism of action of neuroleptic drugs. Arch Int Pharmacodyn Thérapie 1966; 160: 492-4.
4. Kaar SJ, Natesan S, McCutcheon R et al. Antipsychotics: mechanisms underlying clinical response and side-effects and novel treatment approaches based on pathophysiology. Neuropharmacology (in press).
5. Carlsson A, Lindqvist M, Magnusson T. 3,4-Dihydroxyphenylalanine and 5-hydroxytryptophan as reserpine antagonists. Nature 1957; 180: 1200.
6. Featherstone RE, Kapur S, Fletcher PJ. The amphetamine-induced sensitized state as a model of schizophrenia. Prog Neuropsychopharmacol Biol Psychiatry 2007; 31: 1556-71.
7. Kellendonk C, Simpson EH, Polan HJ et al. Transient and selective overexpression of dopamine D2 receptors in the striatum causes persistent abnormalities in prefrontal cortex functioning. Neuron 2006; 49: 603-15.
8. Petty A, Cui X, Tesiram Y et al. Enhanced dopamine in prodromal schizophrenia (EDiPS): a new animal model of relevance to schizophrenia. NPJ Schizophr 2019; 5: 6.
9. Grace AA. Dopamine system dysregulation and the pathophysiology of schizophrenia: insights from the methylazoxymethanol acetate model. Biol Psychiatry 2017; 81: 5-8.
10. Lapiz MDS, Fulford A, Muchimapura S et al. Influence of postweaning social isolation in the rat on brain development, conditioned behavior, and neurotransmission. Neurosci Behav Physiol 2003; 33: 13-29.CAS
11. Bowers MB. Central dopamine turnover in schizophrenic syndromes. Arch Gen Psychiatry 1974; 31: 50-4.
12. Kahn RS, Harvey PD, Davidson M et al. Neuropsychological correlates of central monoamine function in chronic schizophrenia: relationship between CSF metabolites and cognitive function. Schizophr Res 1994; 11: 217-24.
13. Gattaz WF, Riederer P, Reynolds GP et al. Dopamine and noradrenalin in the cerebrospinal fluid of schizophrenic patients. Psychiatry Res 1983; 8: 243-50.
14. Gattaz WF, Gasser T, Beckmann H. Multidimensional analysis of the concentrations of 17 substances in the CSF of schizophrenics and controls. Biol Psychiatry 1985; 20: 360-6.
15. Frecska E, Perényi A, Bagdy G et al. CSF dopamine turnover and positive schizophrenic symptoms after withdrawal of long-term neuroleptic treatment. Psychiatry Res 1985; 16: 221-6.
16. Bagdy G, Perényi A, Frecska E et al. Decrease in dopamine, its metabolites and noradrenaline in cerebrospinal fluid of schizophrenic patients after withdrawal of long-term neuroleptic treatment. Psychopharmacology 1985; 85: 62-4.
17. Maas JW, Bowden CL, Miller AL et al. Schizophrenia, psychosis, and cerebral spinal fluid homovanillic acid concentrations. Schizophr Bull 1997; 23: 147-54.
18. van Kammen DP, Kelley M. Dopamine and norepinephrine activity in schizophrenia. Schizophr Res 1991; 4: 173-91.
19. Post RM, Fink E, Carpenter WT et al. Cerebrospinal fluid amine metabolites in acute schizophrenia. Arch Gen Psychiatry 1975; 32: 1063-9.
20. Nybäck H, Berggren BM, Hindmarsh T et al. Cerebroventricular size and cerebrospinal fluid monoamine metabolites in schizophrenic patients and healthy volunteers. Psychiatry Res 1983; 9: 301-8.
21. Robinson DG, Woerner MG, Alvir JM et al. Predictors of treatment response from a first episode of schizophrenia or schizoaffective disorder. Am J Psychiatry 1999; 156: 544-9. CASWeb of Science
22. Lee T, Seeman P. Elevation of brain neuroleptic/dopamine receptors in schizophrenia. Am J Psychiatry 1980; 137: 191-7.
23. Zakzanis KK, Hansen KT. Dopamine D2 densities and the schizophrenic brain. Schizophr Res 1998; 32: 201-6.
24. Silvestri S, Seeman MV, Negrete J-C et al. Increased dopamine D2 receptor binding after long-term treatment with antipsychotics in humans: a clinical PET study. Psychopharmacology 2000; 152: 174-80.
25. Samaha A-N, Seeman P, Stewart J et al. “Breakthrough” dopamine supersensitivity during ongoing antipsychotic treatment leads to treatment failure over time. J Neurosci 2007; 27: 2979-86.
26. Mueller HT, Haroutunian V, Davis KL et al. Expression of the ionotropic glutamate receptor subunits and NMDA receptor-associated intracellular proteins in the substantia nigra in schizophrenia. Mol Brain Res 2004; 121: 60-9.
27. Ichinose H, Ohye T, Fujita K et al. Quantification of mRNA of tyrosine hydroxylase and aromatic L-amino acid decarboxylase in the substantia nigra in Parkinson's disease and schizophrenia. J Neural Transm -Park Dis Dement Sect 1994; 8: 149-58.
28. Purves-Tyson TD, Owens SJ, Rothmond DA et al. Putative presynaptic dopamine dysregulation in schizophrenia is supported by molecular evidence from post-mortem human midbrain. Transl Psychiatry 2017; 7:e1003.
29. Williams MR, Galvin K, O'Sullivan B et al. Neuropathological changes in the substantia nigra in schizophrenia but not depression. Eur Arch Psychiatry Clin Neurosci 2014; 264: 285-96.
30. Gandal MJ, Zhang P, Hadjimichael E et al. Transcriptome-wide isoform-level dysregulation in ASD, schizophrenia, and bipolar disorder. Science 2018; 362: 6420. Web of Science
31 Seeman P, Lee T. Antipsychotic drugs: direct correlation between clinical potency and presynaptic action on dopamine neurons. Science 1975; 188: 1217-9.
32. Creese I, Burt D, Snyder S. Dopamine receptor binding predicts clinical and pharmacological potencies of antischizophrenic drugs. Science 1976; 192: 481-3.
33. Huhn M, Nikolakopoulou A, Schneider-Thoma J et al. Comparative efficacy and tolerability of 32 oral antipsychotics for the acute treatment of adults with multi-episode schizophrenia: a systematic review and network meta-analysis. Lancet 2019; 394: 939-51.
34. Connell P. Amphetamine psychosis. BMJ 1957; 5018: 582.
35. Bell DS. The experimental reproduction of amphetamine psychosis. Arch Gen Psychiatry 1973; 29: 35-40.
36. Moskovitz C, Moses H, Klawans HL. Levodopa-induced psychosis: a kindling phenomenon. Am J Psychiatry 1978; 135: 669-75.
37. Voce A, Calabria B, Burns R et al. A systematic review of the symptom profile and course of methamphetamine-associated psychosis: substance use and misuse. Subst Use Misuse 2019; 54: 549-59.
38. Goff DC, Coyle JT. The emerging role of glutamate in the pathophysiology and treatment of schizophrenia. Am J Psychiatry 2001; 158: 1367-77.
39. Balu DT, Li Y, Puhl MD et al. Multiple risk pathways for schizophrenia converge in serine racemase knockout mice, a mouse model of NMDA receptor hypofunction. Proc Natl Acad Sci USA 2013; 110: E2400-9.
40. Labrie V, Duffy S, Wang W et al. Genetic inactivation of D-amino acid oxidase enhances extinction and reversal learning in mice. Learn Mem 2009; 16: 28-37.
41. Carlson GC, Talbot K, Halene TB et al. Dysbindin-1 mutant mice implicate reduced fast-phasic inhibition as a final common disease mechanism in schizophrenia. Proc Natl Acad Sci USA 2011; 108: E962-70.
42. Kim JS, Kornhuber HH, Schmid-Burgk W et al. Low cerebrospinal fluid glutamate in schizophrenic patients and a new hypothesis on schizophrenia. Neurosci Lett 1980; 20: 379-82.
43. Goff DC, Wine L. Glutamate in schizophrenia: clinical and research implications. Schizophr Res 1997; 27: 157-68.
44. Plitman E, Iwata Y, Caravaggio F et al. Kynurenic acid in schizophrenia: a systematic review and meta-analysis. Schizophr Bull 2017; 43: 764-77.
45 Hu W, Macdonald ML, Elswick DE et al. The glutamate hypothesis of schizophrenia: evidence from human brain tissue studies. Ann NY Acad Sci 2015; 1338: 38-57.
46. Javitt D, Zukin S. Recent advances in the phencyclidine model of schizophrenia. Am J Psychiatry 1991; 148: 1301-8.
47. Stone JM, Pepper F, Fam J et al. Glutamate, N-acetyl aspartate and psychotic symptoms in chronic ketamine users. Psychopharmacology 2014; 231: 2107-16.
48. Fan N, Xu K, Ning Y et al. Profiling the psychotic, depressive and anxiety symptoms in chronic ketamine users. Psychiatry Res 2016; 237: 311-5.
49. Cassidy CM, Zucca FA, Girgis RR et al. Neuromelanin-sensitive MRI as a noninvasive proxy measure of dopamine function in the human brain. Proc Natl Acad Sci USA 2019; 116: 5108-17.
50. Urban NBL, Slifstein M, Meda S et al. Imaging human reward processing with positron emission tomography and functional magnetic resonance imaging. Psychopharmacology 2012; 221: 67-77.
51. Radua J, Schmidt A, Borgwardt SJ et al. Ventral striatal activation during reward processing in psychosis: a neurofunctional meta-analysis. JAMA Psychiatry 2016; 72: 1243-51. Web of Science
52. Howes OD, Kambeitz J, Stahl D et al. The nature of dopamine dysfunction in schizophrenia and what this means for treatment. Arch Gen Psychiatry 2012; 69: 776-86.
53. Abi-Dargham A, van de Giessen E, Slifstein M et al. Baseline and amphetamine-stimulated dopamine activity are related in drug-naïve schizophrenic subjects. Biol Psychiatry 2009; 65: 1091-3.
54. Kegeles LS, Abi-Dargham A, Frankle WG et al. Increased synaptic dopamine function in associative regions of the striatum in schizophrenia. Arch Gen Psychiatry 2010; 67: 231-9.
55. Kubota M, Nagashima T, Takano H et al. Affinity states of striatal dopamine D2 receptors in antipsychotic-free patients with schizophrenia. Int J Neuropsychopharmacol 2017; 20: 928-35.
56. Mizrahi R, Addington J, Rusjan PM et al. Increased stress-induced dopamine release in psychosis. Biol Psychiatry 2012; 71: 561-7.
57. Frankle WG, Paris J, Himes M et al. Amphetamine-induced striatal dopamine release measured with an agonist radiotracer in schizophrenia. Biol Psychiatry 2018; 83: 707-14.
58. Slifstein M, Abi-Dargham A. Is it pre-or postsynaptic? Imaging striatal dopamine excess in schizophrenia. Biol Psychiatry 2018; 83: 635-7.
59. Guo N, Guo W, Kralikova M et al. Impact of D2 receptor internalization on binding affinity of neuroimaging radiotracers. Neuropsychopharmacology 2010; 35: 806-17.
60. Sun W, Ginovart N, Ko F et al. In vivo evidence for dopamine-mediated internalization of D2-receptors after amphetamine: differential findings with [3H]raclopride versus [3H]spiperone. Mol Pharmacol 2003; 63: 456-62.
61. Brugger SP, Angelescu I, Abi-Dargham A et al. Heterogeneity of striatal dopamine function in schizophrenia: meta-analysis of variance. Biol Psychiatry (in press). Web of Science
6.2 Stenkrona P, Matheson GJ, Halldin C et al. D1-dopamine receptor availability in first-episode neuroleptic naive psychosis patients. Int J Neuropsychopharmacol 2019; 22: 415-25.
63. Kambeitz J, Abi-Dargham A, Kapur S et al. Alterations in cortical and extrastriatal subcortical dopamine function in schizophrenia: systematic review and meta-analysis of imaging studies. Br J Psychiatry 2014; 204: 420-9.
64. Abi-Dargham A, Mawlawi O, Lombardo I et al. Prefrontal dopamine D1 receptors and working memory in schizophrenia. J Neurosci 2002; 22: 3708-19.
65. Abi-Dargham A, Xu X, Thompson JL et al. Increased prefrontal cortical D2 receptors in drug naive patients with schizophrenia: a PET study with [11C]NNC112. J Psychopharmacol 2012; 26: 794-805.
66. Kosaka J, Takahashi H, Ito H et al. Decreased binding of [11C]NNC112 and [11C]SCH23390 in patients with chronic schizophrenia. Life Sci 2010; 86: 814-8.
67. Hirvonen J, Van Erp TGM, Huttunen J et al. Brain dopamine D1 receptors in twins discordant for schizophrenia. Am J Psychiatry 2006; 163: 1747-53.
68. Okubo Y, Suhara T, Suzuki K et al. Decreased prefrontal dopamine D1 receptors in schizophrenia revealed by PET. Nature 1997; 385: 634-6.
69. Karlsson P, Farde L, Halldin C et al. PET study of D(1) dopamine receptor binding in neuroleptic-naive patients with schizophrenia. Am J Psychiatry 2002; 159: 761-7.
70. Poels EMP, Girgis RR, Thompson JL et al. In vivo binding of the dopamine-1 receptor PET tracers [11C]NNC112 and [11C]SCH23390: a comparison study in individuals with schizophrenia. Psychopharmacology 2013; 228: 167-74.
71. Guo N, Hwang DR, Lo ES et al. Dopamine depletion and in vivo binding of PET D1 receptor radioligands: implications for imaging studies in schizophrenia. Neuropsychopharmacology 2003; 28: 1703-11.
72. Ekelund J, Slifstein M, Narendran R et al. In vivo DA D(1) receptor selectivity of NNC 112 and SCH 23390. Mol Imaging Biol 2007; 9: 117-25.
73. Lidow MS, Elsworth JD, Goldman-Rakic PS. Down-regulation of the D1 and D5 dopamine receptors in the primate prefrontal cortex by chronic treatment with antipsychotic drugs. J Pharmacol Exp Ther 1997; 281: 597-603. CASWeb of Science
74. Artiges E, Leroy C, Dubol M et al. Striatal and extrastriatal dopamine transporter availability in schizophrenia and its clinical correlates: a voxel-based and high-resolution PET study. Schizophr Bull 2017; 43: 1134-42.
75. Arakawa R, Ichimiya T, Ito H et al. Increase in thalamic binding of [11C]PE2I in patients with schizophrenia: a positron emission tomography study of dopamine transporter. J Psychiatr Res 2009; 43: 1219-23.
76. Taylor SF, Koeppe RA, Tandon R et al. In vivo measurement of the vesicular monoamine transporter in schizophrenia. Neuropsychopharmacology 2000; 23: 667-75.
77. Zubieta JK, Taylor SF, Huguelet P et al. Vesicular monoamine transporter concentrations in bipolar disorder type I, schizophrenia, and healthy subjects. Biol Psychiatry 2001; 49: 110-6.
78. Zucker M, Valevski A, Weizman A et al. Increased platelet vesicular monoamine transporter density in adult schizophrenia patients. Eur Neuropsychopharmacol 2002; 12: 343-7.
79. Egerton A, Mehta MA, Montgomery AJ et al. The dopaminergic basis of human behaviors: a review of molecular imaging studies. Neurosci Biobehav Rev 2009; 33: 1109-32.
80. Dewey SL, Logan J, Wolf AP et al. Amphetamine induced decreases in (18F)-N-methylspiroperidol binding in the baboon brain using positron emission tomography (PET). Synapse 1991; 7: 324-7.
81. Kumakura Y, Cumming P. PET studies of cerebral levodopa metabolism: a review of clinical findings and modeling approaches. Neuroscientist 2009; 15: 635-50.
82. Sawilowsky SS. New effect size rules of thumb. J Mod Appl Stat Methods 2009; 8: 597-9.
83. McCutcheon R, Beck K, Jauhar S et al. Defining the locus of dopaminergic dysfunction in schizophrenia: a meta-analysis and test of the mesolimbic hypothesis. Schizophr Bull 2018; 44: 1301-11.
84. Demjaha A, Murray RM, McGuire PK et al. Dopamine synthesis capacity in patients with treatment-resistant schizophrenia. Am J Psychiatry 2012; 169: 1203-10.
85 Abi-Dargham A, Gil R, Krystal J et al. Increased striatal dopamine transmission in schizophrenia: confirmation in a second cohort. Am J Psychiatry 1998; 155: 761-7.
86 Jauhar S, Nour MM, Veronese M et al. A test of the transdiagnostic dopamine hypothesis of psychosis using positron emission tomographic imaging in bipolar affective disorder and schizophrenia. JAMA Psychiatry 2017; 74: 1206-13.
87 Hietala J, Syvälahti E, Vilkman H et al. Depressive symptoms and presynaptic dopamine function in neuroleptic-naive schizophrenia. Schizophr Res 1999; 35: 41-50.
88 Avram M, Brandl F, Cabello J et al. Reduced striatal dopamine synthesis capacity in patients with schizophrenia during remission of positive symptoms. Brain 2019; 142: 1813-26.
89 Egerton A, Demjaha A, McGuire P et al. The test-retest reliability of 18F-DOPA PET in assessing striatal and extrastriatal presynaptic dopaminergic function. Neuroimage 2010; 50: 524-31.
90 Howes OD, Williams M, Ibrahim K et al. Midbrain dopamine function in schizophrenia and depression: a post-mortem and positron emission tomographic imaging study. Brain 2013; 136: 3242-51.
91 Kumakura Y, Cumming P, Vernaleken I et al. Elevated [18F]fluorodopamine turnover in brain of patients with schizophrenia: an [18F]fluorodopa/positron emission tomography study. J Neurosci 2007; 27: 8080-7.
92 Elkashef A, Doudet D, Bryant T. 6-(18)F-DOPA PET study in patients with schizophrenia. Psychiatry Res Neuroimaging 2000; 100: 1-11.
93 Hall H, Sedvall G, Magnusson O et al. Distribution of D1-and D2-dopamine receptors, and dopamine and its metabolites in the human brain. Neuropsychopharmacology 1994; 11: 245-56.
94 Hernaus D, Mehta MA. Prefrontal cortex dopamine release measured in vivo with positron emission tomography: implications for the stimulant paradigm. Neuroimage 2016; 142: 663-7.
95. Slifstein M, Van De Giessen E, Van Snellenberg J et al. Deficits in prefrontal cortical and extrastriatal dopamine release in schizophrenia a positron emission tomographic functional magnetic resonance imaging study. JAMA Psychiatry 2015; 72: 316-24.
96. Schifani C, Tseng H-H, Kenk M et al. Cortical stress regulation is disrupted in schizophrenia but not in clinical high risk for psychosis. Brain 2018; 141: 2213-24.
97. Rao N, Northoff G, Tagore A et al. Impaired prefrontal cortical dopamine release in schizophrenia during a cognitive task : a [11C]FLB 457 positron emission tomography study. Schizophr Bull 2019; 45: 670-9.
98. Hernaus D, Collip D, Kasanova Z et al. No evidence for attenuated stress-induced extrastriatal dopamine signaling in psychotic disorder. Transl Psychiatry 2015; 5:e547.
99. Tseng H-H, Watts JJ, Kiang M et al. Nigral stress-induced dopamine release in clinical high risk and antipsychotic-naïve schizophrenia. Schizophr Bull 2018; 44: 542-51.
100. Abi-Dargham A, Kegeles LS, Zea-Ponce Y et al. Striatal amphetamine-induced dopamine release in patients with schizotypal personality disorder studied with single photon emission computed tomography and [123I]iodobenzamide. Biol Psychiatry 2004; 55: 1001-06.
101. Howes OD, Montgomery AJ, Asselin M-C et al. Elevated striatal dopamine function linked to prodromal signs of schizophrenia. Arch Gen Psychiatry 2009; 66: 13-20.
102. Egerton A, Chaddock CA, Winton-Brown TT et al. Presynaptic striatal dopamine dysfunction in people at ultra-high risk for psychosis: findings in a second cohort. Biol Psychiatry 2013; 74: 106-12.
103. Howes OD, Bonoldi I, McCutcheon RA et al. Glutamatergic and dopaminergic function and the relationship to outcome in people at clinical high risk of psychosis: a multi-modal PET-magnetic resonance brain imaging study. Neuropsychopharmacology (in press).
104. Howes O, Bose S, Turkheimer FE et al. Dopamine synthesis capacity before onset of psychosis: a prospective [18F]-DOPA PET imaging study. Am J Psychiatry 2011; 168: 1311-7.
105. Howes OD, Shotbolt P, Bloomfield M et al. Dopaminergic function in the psychosis spectrum: an [18F]-DOPA imaging study in healthy individuals with auditory hallucinations. Schizophr Bull 2013; 39: 807-14.
106. Shotbolt P, Stokes PR, Owens SF et al. Striatal dopamine synthesis capacity in twins discordant for schizophrenia. Psychol Med 2011; 41: 2331-8.
107. van Duin EDA, Kasanova Z, Hernaus D et al. Striatal dopamine release and impaired reinforcement learning in adults with 22q11.2 deletion syndrome. Eur Neuropsychopharmacol 2018; 28: 732-42.
108. Huttunen J, Heinimaa M, Svirskis T et al. Striatal dopamine synthesis in first-degree relatives of patients with schizophrenia. Biol Psychiatry 2008; 63: 114-7.
109. Reith J, Benkelfat C, Sherwin A et al. Elevated dopa decarboxylase activity in living brain of patients with psychosis. Proc Natl Acad Sci USA 1994; 91: 11651-4.
110. Vingerhoets C, Bloemen OJN, Boot E et al. Dopamine in high-risk populations: a comparison of subjects with 22q11.2 deletion syndrome and subjects at ultra high-risk for psychosis. Psychiatry Res Neuroimaging 2018; 272: 65-70.
111. Brunelin J, d'Amato T, van Os J et al. Increased left striatal dopamine transmission in unaffected siblings of schizophrenia patients in response to acute metabolic stress. Psychiatry Res 2010; 181: 130-5.
112. Lee KJ, Lee JS, Kim SJ et al. Loss of asymmetry in D2 receptors of putamen in unaffected family members at increased genetic risk for schizophrenia. Acta Psychiatr Scand 2008; 118: 200-8.
113. Hirvonen J, van Erp TGM, Huttunen J et al. Striatal dopamine D1 and D2 receptor balance in twins at increased genetic risk for schizophrenia. Psychiatry Res 2006; 146: 13-20.
114. Fouriezos G, Hansson P, Wise RA. Neuroleptic-induced attenuation of brain stimulation reward in rats. J Comp Physiol Psychol 1978; 92: 661-71.
115. Schultz W, Dayan P, Montague PR. A neural substrate of prediction and reward. Science 1997; 275: 1593-9.
116. Lerner TN, Shilyansky C, Davidson TJ et al. Intact-brain analyses reveal distinct information carried by SNc dopamine subcircuits. Cell 2015; 162: 635-47.
117. Menegas W, Babayan BM, Uchida N et al. Opposite initialization to novel cues in dopamine signaling in ventral and posterior striatum in mice. Elife 2017; 6:e21886.
118. Menegas W, Akiti K, Amo R et al. Dopamine neurons projecting to the posterior striatum reinforce avoidance of threatening stimuli. Nat Neurosci 2018; 21: 1421-30.
119. Groessl F, Munsch T, Meis S et al. Dorsal tegmental dopamine neurons gate associative learning of fear. Nat Neurosci 2018; 21: 952-62.
120. Matsumoto M, Hikosaka O. Two types of dopamine neuron distinctly convey positive and negative motivational signals. Nature 2009; 459: 837-41.
121. Miller R. Schizophrenic psychology, associative learning and the role of forebrain dopamine. Med Hypotheses 1976; 2: 203-11. CAS
122. Kapur S. Psychosis as a state of aberrant salience: a framework linking biology, phenomenology, and pharmacology in schizophrenia. Am J Psychiatry 2003; 160: 13-23.
123. McCutcheon RA, Abi-Dargham A, Howes OD. Schizophrenia, dopamine and the striatum: from biology to symptoms. Trends Neurosci 2019; 42: 205-20.
124. Sterzer P, Adams RA, Fletcher P et al. The predictive coding account of psychosis. Biol Psychiatry 2018; 84: 634-43.
125. Corlett PR, Krystal JH, Taylor JR et al. Why do delusions persist? Front Hum Neurosci 2009; 3: 12.
126. Powers AR, Mathys C, Corlett PR. Pavlovian conditioning-induced hallucinations result from overweighting of perceptual priors. Science 2017; 357: 596-600.
127. Cassidy CM, Balsam PD, Weinstein JJ et al. A perceptual inference mechanism for hallucinations linked to striatal dopamine. Curr Biol 2018; 28: 503-14.
128. Nour MM, Dahoun T, Schwartenbeck P et al. Dopaminergic basis for signaling belief updates, but not surprise, and the link to paranoia. Proc Natl Acad Sci USA 2018; 115: E10167-76
129. McCutcheon RA, Bloomfield MAP, Dahoun T et al. Chronic psychosocial stressors are associated with alterations in salience processing and corticostriatal connectivity. Schizophr Res 2019; 213: 56-64.
130. Uddin LQ. Salience processing and insular cortical function and dysfunction. Nat Rev Neurosci 2015; 16: 55-61.
131. Palaniyappan L, Simmonite M, White TP et al. Neural primacy of the salience processing system in schizophrenia. Neuron 2013; 79: 814-28.
132. Menon V, Uddin LQ. Saliency, switching, attention and control: a network model of insula function. Brain Struct Funct 2010; 214: 655-67.
133. Roffman JL, Tanner AS, Eryilmaz H et al. Dopamine D1 signaling organizes network dynamics underlying working memory. Sci Adv 2016; 2:e1501672.
134. Braun U, Harneit A, Pergola G et al. Brain state stability during working memory is explained by network control theory, modulated by dopamine D1/D2 receptor function, and diminished in schizophrenia. bioRxiv 2019: 679670.
135. McCutcheon R, Nour MM, Dahoun T et al. Mesolimbic dopamine function is related to salience network connectivity: an integrative positron emission tomography and magnetic resonance study. Biol Psychiatry 2019; 85: 368-78.
136. Maia TV, Frank MJ. From reinforcement learning models to psychiatric and neurological disorders. Nat Neurosci 2011; 14: 154-62.
137. Krystal JH, Anticevic A, Yang GJ et al. Impaired tuning of neural ensembles and the pathophysiology of schizophrenia: a translational and computational neuroscience perspective. Biol Psychiatry 2017; 81: 874-85.
138. Schultz W. Predictive reward signal of dopamine neurons. J Neurophysiol 1998; 80: 1-27.
139. Maia TV, Frank MJ. An integrative perspective on the role of dopamine in schizophrenia. Biol Psychiatry 2017; 81: 52-66.
140. Strauss GP, Frank MJ, Waltz JA et al. Deficits in positive reinforcement learning and uncertainty-driven exploration are associated with distinct aspects of negative symptoms in schizophrenia. Biol Psychiatry 2011; 69: 424-31.
141. Gold JM, Waltz JA, Matveeva TM et al. Negative symptoms in schizophrenia result from a failure to represent the expected value of rewards: behavioral and computational modeling evidence. Arch Gen Psychiatry 2012; 69: 129-38.
142. Krystal JH, D'Souza DC, Gallinat J et al. The vulnerability to alcohol and substance abuse in individuals diagnosed with schizophrenia. Neurotox Res 2006; 10: 235-52.
143. MacCabe JH, Wicks S, Löfving S et al. Decline in cognitive performance between ages 13 and 18 years and the risk for psychosis in adulthood: a Swedish longitudinal cohort study in males. JAMA Psychiatry 2013; 70: 261-70.
144. Keefe RSE, Fenton WS. How should DSM-V criteria for schizophrenia include cognitive impairment? Schizophr Bull 2007; 33: 912-20.
145. Green MF, Horan PW, Lee J. Nonsocial and social cognition in schizophrenia: current evidence and future directions. World Psychiatry 2019; 18: 146-61.
146. Kelly S, Guimond S, Lyall A et al. Neural correlates of cognitive deficits across developmental phases of schizophrenia. Neurobiol Dis 2019; 131: 104353.
147. Arnsten AFT. Catecholamine modulation of prefrontal cortical cognitive function. Trends Cogn Sci 1998; 2: 436-47.
148. Schobel SA, Chaudhury NH, Khan UA et al. Imaging patients with psychosis and a mouse model establishes a spreading pattern of hippocampal dysfunction and implicates glutamate as a driver. Neuron 2013; 78: 81-93.
149. Lieberman JA, Girgis RR, Brucato G et al. Hippocampal dysfunction in the pathophysiology of schizophrenia: a selective review and hypothesis for early detection and intervention. Mol Psychiatry 2018; 23: 1764-72.
150. Moghaddam B, Javitt D. From revolution to evolution: the glutamate hypothesis of schizophrenia and its implication for treatment. Neuropsychopharmacology 2012; 37: 4-15.
151. Malhotra AK, Pinals DA, Adler CM et al. Ketamine-induced exacerbation of psychotic symptoms and cognitive impairment in neuroleptic-free schizophrenics. Neuropsychopharmacology 1997; 17: 141-50.
152. Al-Diwani A, Handel A, Townsend L et al. The psychopathology of NMDAR-antibody encephalitis in adults: a systematic review and phenotypic analysis of individual patient data. Lancet Psychiatry 2019; 6: 235-46.
153. Krystal JH, Karper LP, Seibyl JP et al. Subanesthetic effects of the noncompetitive NMDA antagonist, ketamine, in humans. Psychotomimetic, perceptual, cognitive, and neuroendocrine responses. Arch Gen Psychiatry 1994; 51: 199-214.
154. Carhart-Harris RL, Brugger S, Nutt DJ et al. Psychiatry's next top model: cause for a re-think on drug models of psychosis and other psychiatric disorders. J Psychopharmacol 2013; 27: 771-8.
155. Cheng WJ, Chen CH, Chen CK et al. Similar psychotic and cognitive profile between ketamine dependence with persistent psychosis and schizophrenia. Schizophr Res 2018; 199: 313-8.
156. Poels EMP, Kegeles LS, Kantrowitz JT et al. Imaging glutamate in schizophrenia: review of findings and implications for drug discovery. Mol Psychiatry 2014; 19: 20-9.
157. Bak LK, Schousboe A, Waagepetersen HS. The glutamate/GABA-glutamine cycle: aspects of transport, neurotransmitter homeostasis and ammonia transfer. J Neurochem 2006; 98: 641-53.
158. McKenna MC. The glutamate-glutamine cycle is not stoichiometric: fates of glutamate in brain. J Neurosci Res 2007; 85: 3347-58.
159. Merritt K, Egerton A, Kempton MJ et al. Nature of glutamate alterations in schizophrenia. JAMA Psychiatry 2016; 52: 998-1007.
160. Reid MA, Salibi N, White DM et al. 7T proton magnetic resonance spectroscopy of the anterior cingulate cortex in first-episode schizophrenia. Schizophr Bull 2019; 45: 180-9.
161. Wang AM, Pradhan S, Coughlin JM et al. Assessing brain metabolism with 7-T proton magnetic resonance spectroscopy in patients with first-episode psychosis. JAMA Psychiatry 2019; 76: 314-23.
162. Kumar J, Liddle EB, Fernandes CC et al. Glutathione and glutamate in schizophrenia: a 7T MRS study. Mol Psychiatry (in press).
163. Marsman A, Mandl RCW, Klomp DWJ et al. GABA and glutamate in schizophrenia: a 7T 1H-MRS study. Neuroimage Clin 2014; 6: 398-407.
164. Posporelis S, Coughlin JM, Marsman A et al. Decoupling of brain temperature and glutamate in recent onset of schizophrenia: a 7T proton magnetic resonance spectroscopy study. Biol Psychiatry Cogn Neurosci Neuroimaging 2018; 3: 248-54.
165. Brandt AS, Unschuld PG, Pradhan S et al. Age-related changes in anterior cingulate cortex glutamate in schizophrenia: a 1H MRS study at 7 Tesla. Schizophr Res 2016; 172: 101-5.
166. Taylor R, Neufeld RWJ, Schaefer B et al. Functional magnetic resonance spectroscopy of glutamate in schizophrenia and major depressive disorder: anterior cingulate activity during a color-word Stroop task. NPJ Schizophr 2015; 1: 15028.
167. Jelen LA, King S, Mullins PG et al. Beyond static measures: a review of functional magnetic resonance spectroscopy and its potential to investigate dynamic glutamatergic abnormalities in schizophrenia. J Psychopharmacol 2018; 32: 497-508.
168. Chiappelli J, Shi Q, Wijtenburg SA et al. Glutamatergic response to heat pain stress in schizophrenia. Schizophr Bull 2018; 44: 886-95.
169. Akkus F, Treyer V, Ametamey SM et al. Metabotropic glutamate receptor 5 neuroimaging in schizophrenia. Schizophr Res 2017; 183: 95-101.
170. Fu H, Chen Z, Josephson L et al. Positron emission tomography (PET) ligand development for ionotropic glutamate receptors: challenges and opportunities for radiotracer targeting N-methyl-d-aspartate (NMDA), α-amino-3-hydroxy-5-methyl-4-isoxazolepropionic acid (AMPA), and kainate receptors. J Med Chem 2019; 62: 403-19.
171. Mason G, Petersen K, de Graaf RA et al. Measurements of the anaplerotic rate in the human cerebral cortex using 13C magnetic resonance spectroscopy and [1-13 C] and [2-13C] glucose. J Neurochem 2007; 100: 73-86.
172. Abdallah CG, De Feyter HM, Averill LA et al. The effects of ketamine on prefrontal glutamate neurotransmission in healthy and depressed subjects. Neuropsychopharmacology 2018; 43: 2154-60.
173. Sibson NR, Dhankhar A, Mason GF et al. Stoichiometric coupling of brain glucose metabolism and glutamatergic neuronal activity. Proc Natl Acad Sci USA 1998; 95: 316-21.
174. Cai K, Haris M, Singh A et al. Magnetic resonance imaging of glutamate. Nat Med 2012; 18: 302-6.
175. Roalf DR, Nanga RPR, Rupert PE et al. Glutamate imaging (GluCEST) reveals lower brain GluCEST contrast in patients on the psychosis spectrum. Mol Psychiatry 2017; 22: 1298-305.
176. Modinos G, S¸ ims¸ek F, Azis M et al. Prefrontal GABA levels, hippocampal resting perfusion and the risk of psychosis. Neuropsychopharmacology 2018; 43: 262-59. Web of Science
177. Liemburg E, Sibeijn-Kuiper A, Bais L et al. Prefrontal NAA and Glx levels in different stages of psychotic disorders: a 3T 1H-MRS study. Sci Rep 2016; 6: 1-8.
178. Da Silva T, Hafizi S, Rusjan PM et al. GABA levels and TSPO expression in people at clinical high risk for psychosis and healthy volunteers: a PET-MRS study. J Psychiatry Neurosci 2019; 44: 111-9.
179. Hädel S, Wirth C, Rapp M et al. Effects of age and sex on the concentrations of glutamate and glutamine in the human brain. J Magn Reson Imaging 2013; 38: 1480-7.
180. Tayoshi S, Sumitani S, Taniguchi K et al. Metabolite changes and gender differences in schizophrenia using 3-Tesla proton magnetic resonance spectroscopy (1H-MRS). Schizophr Res 2009; 108: 69-77.
181. Grachev I, Apkarian A. Aging alters regional multichemical profile of the human brain: an in vivo 1H-MRS study of young versus middle-aged subjects. J Neurochem 2001; 76: 582-93.
182. Merritt K, McGuire P, Egerton A. Relationship between glutamate dysfunction and symptoms and cognitive function in psychosis. Front Psychiatry 2013; 4: 151.
183. Lutkenhoff ES, van Erp TG, Thomas MA et al. Proton MRS in twin pairs discordant for schizophrenia. Mol Psychiatry 2010; 15: 308-18.
184. Tebartz Van Elst L, Valerius G, Büchert M et al. Increased prefrontal and hippocampal glutamate concentration in schizophrenia: evidence from a magnetic resonance spectroscopy study. Biol Psychiatry 2005; 58: 724-30.
185. Wang M, Yang Y, Wang CJ et al. NMDA receptors subserve persistent neuronal firing during working memory in dorsolateral prefrontal cortex. Neuron 2013; 77: 736-49.
186. Harris KD, Mrsic-Flogel TD. Cortical connectivity and sensory coding. Nature 2013; 503: 51-8.
187. Buzsáki G, Watson BO. Brain rhythms and neural syntax: implications for efficient coding of cognitive content and neuropsychiatric disease. Dialogues Clin Neurosci 2012; 14: 345-67.
188. Lin AC, Bygrave AM, De Calignon A et al. Sparse, decorrelated odor coding in the mushroom body enhances learned odor discrimination. Nat Neurosci 2014; 17: 559-68.
189. Murray JD, Anticevic A, Gancsos M et al. Linking microcircuit dysfunction to cognitive impairment: effects of disinhibition associated with schizophrenia in a cortical working memory model. Cereb Cortex 2014; 24: 859-72.
190. Uhlhaas PJ, Singer W. Abnormal neural oscillations and synchrony in schizophrenia. Nat Rev Neurosci 2010; 11: 100-13.
191. Lewis DA, Curley AA, Glausier JR et al. Cortical parvalbumin interneurons and cognitive dysfunction in schizophrenia. Trends Neurosci 2012; 35: 57-67.
192. Coyle J. Glutamate and schizophrenia: beyond the dopamine hypothesis. Cell Mol Neurobiol 2006; 26: 365-84.
193. Pers TH, Timshel P, Ripke S et al. Comprehensive analysis of schizophrenia-associated loci highlights ion channel pathways and biologically plausible candidate causal genes. Hum Mol Genet 2015; 25: 1247-54. Web of Science
194. Ma C, Gu C, Huo Y et al. The integrated landscape of causal genes and pathways in schizophrenia. Transl Psychiatry 2018; 8: 67.
195. Schizophrenia Working Group of the Psychiatric Genomics Consortium. Biological insights from 108 schizophrenia-associated genetic loci. Nature 2014; 511: 421-7.
196. Edwards AC, Bacanu S, Bigdeli TB et al. Evaluating the dopamine hypothesis of schizophrenia in a large-scale genome-wide association study. Schizophr Res 2016; 176: 136-40.
197. D'Ambrosio E, Dahoun T, Pardiñas AF et al. The effect of a genetic variant at the schizophrenia associated AS3MT/BORCS7 locus on striatal dopamine function: a PET imaging study. Psychiatry Res Neuroimaging 2019; 291: 34-41.
198. Dahoun T, Pardiñas AF, Veronese M et al. The effect of the DISC1 Ser704Cys polymorphism on striatal dopamine synthesis capacity: an [18F]-DOPA PET study. Hum Mol Genet 2018; 27: 3498-506.
199. Pocklington AJ, Rees E, Walters JTR et al. Novel findings from CNVs implicate inhibitory and excitatory signaling complexes in schizophrenia. Neuron 2015; 86: 1203-14.
200. Timms AE, Dorschner MO, Wechsler J et al. Support for the N-methyl-D-aspartate receptor hypofunction hypothesis of schizophrenia from exome sequencing in multiplex families. JAMA Psychiatry 2013; 70: 582-90.
201. Brennand K, Savas JN, Kim Y et al. Phenotypic differences in hiPSC NPCs derived from patients with schizophrenia. Mol Psychiatry 2015; 20: 361-8.
202. Robicsek O, Karry R, Petit I et al. Abnormal neuronal differentiation and mitochondrial dysfunction in hair follicle-derived induced pluripotent stem cells of schizophrenia patients. Mol Psychiatry 2013; 18: 1067-76.
203. Hook V, Brennand KJ, Kim Y et al. Human iPSC neurons display activity-dependent neurotransmitter secretion: aberrant catecholamine levels in schizophrenia neurons. Stem Cell Reports 2014; 3: 531-8.
204. Hartley BJ, Tran N, Ladran I et al. Dopaminergic differentiation of schizophrenia hiPSCs. Mol Psychiatry 2015; 20: 549-50.
205. Brennand KJ, Simone A, Jou J et al. Modelling schizophrenia using human induced pluripotent stem cells. Nature 2011; 473: 221-5.
206. Wen Z, Nguyen HN, Guo Z et al. Synaptic dysregulation in a human iPS cell model of mental disorders. Nature 2014; 515: 414-8.
207. Yu DX, Di Giorgio FP, Yao J et al. Modeling hippocampal neurogenesis using human pluripotent stem cells. Stem Cell Reports 2014; 2: 295-310.
208. Pruessner JC, Champagne F, Meaney MJ et al. Dopamine release in response to a psychological stress in humans and its relationship to early life maternal care: a positron emission tomography study using [11C]raclopride. J Neurosci 2004; 24: 2825-31.
209. Vaessen T, Hernaus D, Myin-Germeys I et al. The dopaminergic response to acute stress in health and psychopathology: a systematic review. Neurosci Biobehav Rev 2015; 56: 241-51.
210. Egerton A, Howes OD, Houle S et al. Elevated striatal dopamine function in immigrants and their children: a risk mechanism for psychosis. Schizophr Bull 2017; 43: 293-301. Web of Science
211. Egerton A, Valmaggia LR, Howes OD et al. Adversity in childhood linked to elevated striatal dopamine function in adulthood. Schizophr Res 2016; 176: 171-6.
212. Radua J, Ramella-Cravaro V, Ioannidis JPA et al. What causes psychosis? An umbrella review of risk and protective factors. World Psychiatry 2018; 17: 49-66.
213. Morgan C, Knowles G, Hutchinson G. Migration, ethnicity and psychoses: evidence, models and future directions. World Psychiatry 2019; 18: 247-58.
214. Bloomfield MA, Morgan CJ, Egerton A et al. Dopaminergic function in cannabis users and its relationship to cannabis-induced psychotic symptoms. Biol Psychiatry 2014; 75: 470-8.
215. Mizrahi R, Suridjan I, Kenk M et al. Dopamine response to psychosocial stress in chronic cannabis users: a PET study with [11C]-+-PHNO. Neuropsychopharmacology 2013; 38: 673-82.
216. Popoli M, Yan Z, McEwen BS et al. The stressed synapse: the impact of stress and glucocorticoids on glutamate transmission. Nat Rev Neurosci 2012; 13: 22-37. CASWeb of Science
217. Houtepen LC, Schür RR, Wijnen JP et al. Acute stress effects on GABA and glutamate levels in the prefrontal cortex: a 7T 1H-magnetic resonance spectroscopy study. Neuroimage Clin 2017; 14: 195-200.
218. Colizzi M, McGuire P, Pertwee RG et al. Effect of cannabis on glutamate signalling in the brain: a systematic review of human and animal evidence. Neurosci Biobehav Rev 2016; 64: 359-81.
219. Guennewig B, Bitar M, Obiorah I et al. THC exposure of human iPSC neurons impacts genes associated with neuropsychiatric disorders. Transl Psychiatry 2018; 8: 89.
220. White TL, Monnig MA, Walsh EG et al. Psychostimulant drug effects on glutamate, Glx, and creatine in the anterior cingulate cortex and subjective response in healthy humans. Neuropsychopharmacology 2018; 43: 1498-509.
221. Egerton A, Bhachu A, Merritt K et al. Effects of antipsychotic administration on brain glutamate in schizophrenia: a systematic review of longitudinal (1)H-MRS studies. Front Psychiatry 2017; 8: 66.
222. Kokkinou M, Ashok A, Howes O. The effects of ketamine on dopaminergic function: meta-analysis and review of the implications for neuropsychiatric disorders. Mol Psychiatry 2018; 23: 59-69.
223. Krystal JH, D'Souza DC, Karper LP et al. Interactive effects of subanesthetic ketamine and haloperidol in healthy humans. Psychopharmacology 1999; 145: 193-204.
224. Gleich T, Deserno L, Lorenz RC et al. Prefrontal and striatal glutamate differently relate to striatal dopamine: potential regulatory mechanisms of striatal presynaptic dopamine function? J Neurosci 2015; 35: 9615-21.
225. Jauhar S, McCutcheon R, Borgan F et al. The relationship between cortical glutamate and striatal dopamine in first-episode psychosis: a cross-sectional multimodal PET and magnetic resonance spectroscopy imaging study. Lancet Psychiatry 2018; 5: 816-23.
226. Stone JM, Howes OD, Egerton A et al. Altered relationship between hippocampal glutamate levels and striatal dopamine function in subjects at ultra high risk of psychosis. Biol Psychiatry 2010; 68: 599-602.
227. Schwartz TL, Sachdeva S, Stahl SM. Glutamate neurocircuitry: theoretical underpinnings in schizophrenia. Front Pharmacol 2012; 3: 195.
228. Chun S, Westmoreland JJ, Bayazitov IT et al. Specific disruption of thalamic inputs to the auditory cortex in schizophrenia models. Science 2014; 344: 1178-82.
229. Gao WJ, Krimer LS, Goldman-Rakic PS. Presynaptic regulation of recurrent excitation by D1 receptors in prefrontal circuits. Proc Natl Acad Sci USA 2001; 98: 295-300.
230. Howes OD, McCutcheon R, Agid O et al. Treatment-resistant schizophrenia: Treatment Response and Resistance in Psychosis (TRRIP) Working Group consensus guidelines on diagnosis and terminology. Am J Psychiatry 2017; 174: 216-29.
231. Jauhar S, Veronese M, Nour MM et al. Determinants of treatment response in first-episode psychosis: an 18F-DOPA PET study. Mol Psychiatry 2019; 24: 1502-12.
232. Tamminga CA, Schaffer MH, Smith RC et al. Schizophrenic symptoms improve with apomorphine. Science 1978; 200: 567-8.
233. Jauhar S, Veronese M, Rogdaki M et al. Regulation of dopaminergic function: an [18F]-DOPA PET apomorphine challenge study in humans. Transl Psychiatry 2017; 7:e1027.
234. Revel FG, Moreau J-L, Gainetdinov RR et al. TAAR1 activation modulates monoaminergic neurotransmission, preventing hyperdopaminergic and hypoglutamatergic activity. Proc Natl Acad Sci USA 2011; 108: 8485-90.
235. Foster DJ, Wilson JM, Remke DH et al. Antipsychotic-like effects of M4 positive allosteric modulators are mediated by CB2 receptor-dependent inhibition of dopamine release. Neuron 2016; 91: 1244-52.
236. Shekhar A, Potter WZ, Lightfoot J et al. Selective muscarinic receptor agonist xanomeline as a novel treatment approach for schizophrenia. Am J Psychiatry 2008; 165: 1033-9.
237. Heckman PRA, Blokland A, Bollen EPP et al. Phosphodiesterase inhibition and modulation of corticostriatal and hippocampal circuits: clinical overview and translational considerations. Neurosci Biobehav Rev 2018; 87: 233-54.
238. Kuroiwa M, Snyder GL, Shuto T et al. Phosphodiesterase 4 inhibition enhances the dopamine D1 receptor/PKA/DARPP-32 signaling cascade in frontal cortex. Psychopharmacology 2012; 219: 1065-79.
239. Cohen SM, Tsien RW, Goff DC et al. The impact of NMDA receptor hypofunction on GABAergic neurons in the pathophysiology of schizophrenia. Schizophr Res 2015; 167: 98-107.
240. Alherz F, Alherz M, Almusawi H. NMDAR hypofunction and somatostatin-expressing GABAergic interneurons and receptors: a newly identified correlation and its effects in schizophrenia. Schizophr Res Cogn 2017; 8: 1-6.
241. Singh SP, Singh V. Meta-analysis of the efficacy of adjunctive NMDA receptor modulators in chronic schizophrenia. CNS Drugs 2011; 25: 859-85.
242. Weiser M, Heresco-Levy U, Davidson M et al. A multicenter, add-on randomized controlled trial of low-dose d-serine for negative and cognitive symptoms of schizophrenia. J Clin Psychiatry 2012; 73: e728-34. CAS
243. Iwata Y, Nakajima S, Suzuki T et al. Effects of glutamate positive modulators on cognitive deficits in schizophrenia: a systematic review and meta-analysis of double-blind randomized controlled trials. Mol Psychiatry 2015; 20: 1151-60.
244. Beck K, Javitt DC, Howes OD. Targeting glutamate to treat schizophrenia: lessons from recent clinical studies. Psychopharmacology 2016; 233: 2425-28.
245. Goff D. Bitopertin: the good news and bad news. JAMA Psychiatry 2014; 71: 621-2.
246. D'Souza DC, Carson RE, Driesen N et al. Dose-related target occupancy and effects on circuitry, behavior, and neuroplasticity of the glycine transporter-1 inhibitor PF-03463275 in healthy and schizophrenia subjects. Biol Psychiatry 2018; 84: 413-21.
247. Balu DT, Coyle JT. The NMDA receptor “glycine modulatory site” in schizophrenia: D-serine, glycine, and beyond. Curr Opin Pharmacol 2015; 20: 109-15.
248. Zheng W, Cai DB, Yang XH et al. Adjunctive celecoxib for schizophrenia: a meta-analysis of randomized, double-blind, placebo-controlled trials. J Psychiatr Res 2017; 92: 139-46.
249. Zakrocka I, Targowska-Duda KM, Wnorowski A et al. Influence of cyclooxygenase-2 inhibitors on kynurenic acid production in rat brain in vitro. Neurotox Res 2019; 35: 244-54.
250. Anticevic A, Cole MW, Repovs G et al. Connectivity, pharmacology, and computation: toward a mechanistic understanding of neural system dysfunction in schizophrenia. Front Psychiatry 2013; 4: 169.
251. Ellaithy A, Younkin J, González-Maeso J et al. Positive allosteric modulators of metabotropic glutamate 2 receptors in schizophrenia treatment. Trends Neurosci 2015; 38: 506-16.
252. Krystal JH, Abi-Saab W, Perry E et al. Preliminary evidence of attenuation of the disruptive effects of the NMDA glutamate receptor antagonist, ketamine, on working memory by pretreatment with the group II metabotropic glutamate receptor agonist, LY354740, in healthy human subjects. Psychopharmacology 2005; 179: 303-9.
253. Uno Y, Coyle JT. Glutamate hypothesis in schizophrenia. Psychiatry Clin Neurosci 2019; 73: 204-15.
254. Pillinger T, Rogdaki M, Mccutcheon RA et al. Altered glutamatergic response and functional connectivity in treatment resistant schizophrenia: the effect of riluzole and therapeutic implications. Psychopharmacology 2019; 236: 1985-97.
255. Farokhnia M, Sabzabadi M, Pourmahmoud H et al. A double-blind, placebo controlled, randomized trial of riluzole as an adjunct to risperidone for treatment of negative symptoms in patients with chronic schizophrenia. Psychopharmacology 2014; 231: 533-42.
256. Anand A, Charney DS, Oren DA et al. Attenuation of the neuropsychiatric effects of ketamine with lamotrigine: support for hyperglutamatergic effects of N-methyl-D-aspartate receptor antagonists. Arch Gen Psychiatry 2000; 57: 270-6.
257. Tiihonen J, Wahlbeck K, Kiviniemi V. The efficacy of lamotrigine in clozapine-resistant schizophrenia: a systematic review and meta-analysis. Schizophr Res 2009; 109: 10-4.
258. Mouchlianitis E, McCutcheon R, Howes OD. Brain-imaging studies of treatment-resistant schizophrenia: a systematic review. Lancet Psychiatry 2016; 3: 451-63.
259. Egerton A, Broberg BV, Van Haren N et al. Response to initial antipsychotic treatment in first episode psychosis is related to anterior cingulate glutamate levels: a multicentre 1H-MRS study (OPTiMiSE). Mol Psychiatry 2018; 23: 2145-55.
260. Demjaha A, Egerton A, Murray RM et al. Antipsychotic treatment resistance in schizophrenia associated with elevated glutamate levels but normal dopamine function. Biol Psychiatry 2014; 75: e11-3.
261. Mouchlianitis E, Bloomfield MAP, Law V et al. Treatment-resistant schizophrenia patients show elevated anterior cingulate cortex glutamate compared to treatment-responsive. Schizophr Bull 2016; 42: 744-52.
262. Kennedy JA, Israel O, Frenkel A et al. Super-resolution in PET imaging. IEEE Trans Med Imaging 2006; 25: 137-47.
263. Song T-A, Chowdhury SR, Yang F et al. Super-resolution PET imaging using convolutional neural networks. Submitted for publication.
264. McCutcheon R, Pillinger T, Mizuno Y et al. The efficacy and heterogeneity of antipsychotic response in schizophrenia: a meta-analysis. Mol Psychiatry (in press).
265. Javitt DC, Carter CS, Krystal JH et al. Utility of imaging-based biomarkers for glutamate-targeted drug development in psychotic disorders. JAMA Psychiatry 2018; 75: 11-9.
266. van den Heuvel MP, Scholtens LH, Kahn RS. Multiscale neuroscience of psychiatric disorders. Biol Psychiatry 2019; 86: 512-22.
267. Breakspear M. Dynamic models of large-scale brain activity. Nat Neurosci 2017; 20: 340-52.
12 февраля 2020
Количество просмотров: 4708


