Психиатрия Всемирная психиатрия
Психиатрия Всемирная психиатрия
№02 2020
Ассоциация предшествующих состояний риска психоза и непсихотических расстройств с уровнем заболеваемости психозами в общей популяции: проспективное исследование в когорте NEMESIS-2 №02 2020
Номера страниц в выпуске:199-205
Резюме
Достоверность и клиническая применимость концепции «высокого клинического риска» (CHR) психоза до сих пор изучались только в клинических условиях и на примере пациентов со множественными факторами риска. В настоящем популяционном проспективном исследовании мы впервые попытались оценить уровень заболеваемости психозом и оценить добавочную долю популяционного риска (ДДПР) для этого показателя у пациентов с предшествующими состояниями риска психоза и диагнозами непсихотических психических расстройств по DSM-IV (расстройства настроения, тревожные расстройства, злоупотребление алкоголем и наркотиками). Все данные статистического анализа были скорректированы с учетом возраста, пола и образования. Уровень заболеваемости клинически значимыми психотическими расстройствами составил 63,0 на 100 000 человеко-лет. Взаимно скорректированная модель пропорциональных рисков Кокса показала, что предшествующие диагнозы расстройств настроения (отношение рисков, ОР = 10,67, 95% ДИ: 3,12–36,49), состояний высокого риска психоза (ОР = 7,86, 95% ДИ: 2,76–22,42) и расстройств, связанных с употреблением наркотиков (ОР = 5,33, 95% ДИ: 1,61–17,64), были связаны с повышенным риском заболеваемости клинически значимым психозом. Из числа случаев клинически значимых психозов в популяции 85,5% (95% ДИ: 64,6–94,1) были связаны с предшествующей психопатологией, с расстройствами настроения (ДДПР = 66,2, 95% ДИ: 33,4–82,9), состоянием высокого риска психоза (ДДПР = 36,9, 95% ДИ: 11,3–55,1) и расстройствами, связанными с употреблением наркотиков (ДДПР = 18,7, 95% ДИ: от -0,9 до 34,6) в качестве наиболее важных факторов. Хотя для состояний высокого риска психоза был показан высокий относительный риск исхода в клинически значимый психоз даже после учета других психопатологий, ДДПР был сравнительно низким, учитывая низкую распространенность состояний высокого риска психоза среди населения. Эти данные предоставляют эмпирические доказательства «парадокса профилактики» в концепции целенаправленного вмешательства на ранней стадии CHR. Комплексная стратегия профилактики с упором на более широкую психопатологию может быть более эффективной, чем нынешний подход, ориентированный на психоз, для достижения популяционных улучшений в профилактике психотических расстройств.
Ключевые слова: психоз, ультравысокий риск, высокий клинический риск, расстройства настроения, расстройства, связанные с употреблением психоактивных веществ, раннее вмешательство, профилактика, состояния высокого риска психических расстройств.
Достоверность и клиническая применимость концепции «высокого клинического риска» (CHR) психоза до сих пор изучались только в клинических условиях и на примере пациентов со множественными факторами риска. В настоящем популяционном проспективном исследовании мы впервые попытались оценить уровень заболеваемости психозом и оценить добавочную долю популяционного риска (ДДПР) для этого показателя у пациентов с предшествующими состояниями риска психоза и диагнозами непсихотических психических расстройств по DSM-IV (расстройства настроения, тревожные расстройства, злоупотребление алкоголем и наркотиками). Все данные статистического анализа были скорректированы с учетом возраста, пола и образования. Уровень заболеваемости клинически значимыми психотическими расстройствами составил 63,0 на 100 000 человеко-лет. Взаимно скорректированная модель пропорциональных рисков Кокса показала, что предшествующие диагнозы расстройств настроения (отношение рисков, ОР = 10,67, 95% ДИ: 3,12–36,49), состояний высокого риска психоза (ОР = 7,86, 95% ДИ: 2,76–22,42) и расстройств, связанных с употреблением наркотиков (ОР = 5,33, 95% ДИ: 1,61–17,64), были связаны с повышенным риском заболеваемости клинически значимым психозом. Из числа случаев клинически значимых психозов в популяции 85,5% (95% ДИ: 64,6–94,1) были связаны с предшествующей психопатологией, с расстройствами настроения (ДДПР = 66,2, 95% ДИ: 33,4–82,9), состоянием высокого риска психоза (ДДПР = 36,9, 95% ДИ: 11,3–55,1) и расстройствами, связанными с употреблением наркотиков (ДДПР = 18,7, 95% ДИ: от -0,9 до 34,6) в качестве наиболее важных факторов. Хотя для состояний высокого риска психоза был показан высокий относительный риск исхода в клинически значимый психоз даже после учета других психопатологий, ДДПР был сравнительно низким, учитывая низкую распространенность состояний высокого риска психоза среди населения. Эти данные предоставляют эмпирические доказательства «парадокса профилактики» в концепции целенаправленного вмешательства на ранней стадии CHR. Комплексная стратегия профилактики с упором на более широкую психопатологию может быть более эффективной, чем нынешний подход, ориентированный на психоз, для достижения популяционных улучшений в профилактике психотических расстройств.
Ключевые слова: психоз, ультравысокий риск, высокий клинический риск, расстройства настроения, расстройства, связанные с употреблением психоактивных веществ, раннее вмешательство, профилактика, состояния высокого риска психических расстройств.
Вопрос раннего вмешательства при психотических расстройствах активно разрабатывается психиатрической наукой на протяжении последних двадцати пяти лет. Неопровержимые данные указывают на то, что специализированные службы раннего вмешательства при первом психотическом эпизоде дают лучшие краткосрочные клинические результаты во всех измеримых областях по сравнению с обычным лечением1. Кроме того, высказывалось предположение, что сокращение продолжительности нелеченного психоза приводит к лучшему прогнозу в отношении дальнейшего течения болезни2. Следующим шагом в этом направлении стала идея вмешаться в процесс на еще более ранних этапах, обнаружив психоз на доклинической фазе «ультравысокого риска» (UHR), также известного как «высокий клинический риск» (CHR).
В течение последнего десятилетия обоснованность и клиническая применимость парадигмы CHR широко исследовались у индивидов, которые обратились за соответствующей помощью и были отобраны в клинических условиях как имеющие факторы риска3. В идентификации состояний высокого риска и определении риска перехода в психоз парадигма CHR ориентируется на частоту и выраженность позитивных симптомов психоза3.
В ранних исследованиях сообщалось, что в психоз переходит до 40% состояний CHR, но этот показатель постоянно снижался по мере накопления данных и в последних мета-анализах оценки составляет менее половины от первоначально зарегистрированных уровней: 15% за усредненный период в 38 месяцев4 или 4,7% за год. Такое значительное снижение показателей перехода в психоз может быть связано с эффектом разбавления, который в свою очередь происходит из повышенной осведомленности о субклинических психотических состояниях и более широкого охвата служб раннего вмешательства, из-за чего учащаются самостоятельные обращения пациентов и чаще ставится ложноположительный диагноз CHR в исследованиях более позднего периода.
После публикации наших критических статей о концепции CHR3,5 начались интенсивные дебаты, участники которых разделились на ее сторонников6-8, противников9-12 и высказывающих некатегоричные мнения13-16.
Параллельно с растущим интересом к пониманию ранних стадий психопатологии для раннего выявления и вмешательства в клинических условиях фенотип психотического расстройства широко изучался в общепопуляционных исследованиях.
Основные выводы этих популяционных эпидемиологических исследований следующие. Во-первых, субклинические позитивные психотические переживания (ПП) не так редки, как когда-то предполагалось, с показателями распространенности от 5 до 8%17. Во-вторых, ПП связаны по времени с потребностью в психиатрической помощи18, суицидальным поведением19,20, плохим функционированием21,22, снижением когнитивных способностей23, аффективной дисрегуляцией и множеством других психических расстройств; относятся сюда и расстройства психотического спектра, но возможный диагноз ими не ограничивается24-26. В этом смысле ПП в общей популяции, по-видимому, являются ценным клиническим маркером тяжести состояния, но не подразумевают диагностической специфичности.
За исключением перекрестного исследования эпидемического риска в Берне (BEAR), эти два направления исследований – клиническое и популяционное – еще только предстоит объединить. Особенно актуальным является вопрос о поведении людей с потребностью в помощи, который включен в концепцию CHR, но не в популяционные исследования ПП. Исследование BEAR продемонстрировало, что CHR является не частым, но клинически значимым состоянием, и у таких пациентов с большой вероятностью уже есть диагноз психического расстройства и признаки функциональной дезадаптации27. Кроме того, у индивидов с CHR исследуются те же этиологические факторы, что и для ПП в популяционных исследованиях, и для психотических расстройств в клинических выборках, что искусственно поддерживает концепцию этиологической преемственности среди расстройств психотического спектра.
Хотя результаты перекрестного исследования BEAR могут дать некоторое представление о характеристиках состояния CHR в эпидемиологически репрезентативной выборке, основная проблема прогрессирования психоза в рамках парадигмы CHR и перехода в психоз до настоящего времени не проверялась в лонгитюдинальных исследованиях на независимой и общепопуляционной когорте.
В этом исследовании мы стремились исследовать понятия «риск» и «переход в психоз» в общей популяции и впервые оценить добавочную долю популяционного риска (ДДПР) заболеваемости клиническим психозом (пропорцию исхода в клинически значимый психоз, которая была бы исключена при устранении факторов риска) для предшествующих состояний риска психоза и диагнозов непсихотических психических расстройств по DSM-IV.
МЕТОДЫ
Учебная группа
Исследование психического здоровья и заболеваемости в Нидерландах-2 (NEMESIS-2) было разработано для изучения распространенности, частоты, течения и последствий психических расстройств среди населения Нидерландов. Исследование было одобрено Комитетом по медицинской этике для учреждений по охране психического здоровья, и в каждой волне от участников было получено письменное информированное согласие28,29.
Для обеспечения репрезентативности выборки в отношении возраста (от 18 до 65 лет), региона, а также плотности населения применялась многоступенчатая процедура рандомизации. Если участники не владели голландским языком, они исключались из исследования.
Когорта NEMESIS-2 включала четыре волны. Базовые данные (T0) оценивались с 2007 по 2009 г. и отслеживались на третьем (T1), шестом (T2) и девятом году (T3).
В первой волне (T0) приняли участие 6646 участников (доля респондентов – 65,1%; средняя продолжительность интервью – 95 минут). Доля респондентов в волнах T1, T2 и T3 составила соответственно 80,4% (N=5303; средняя продолжительность интервью – 84 мин), 87,8% (N=4618; средняя продолжительность интервью: 83 мин) и
86,8% (N=4007; средняя продолжительность интервью – 102 мин)30.
К работе интервьюера привлекались участники без медицинского образования, но прошедшие специальное обучение. Применялось Композитное международное диагностическое интервью (CIDI) версии 3.031,32 и дополнительные опросники, интервью проходило при посещении на дому. Исходный показатель отражает частоту возникновения заболевания на протяжении жизни; показатели T1, T2 и T3 – за 3-летний период. Учет социально-демографических характеристик подтвердил, что убыль показателей от T0 к T3 не была достоверно связана с наличием определенных психических расстройств 12-месячной длительности в момент их регистрации при T033.
Уровни риска психоза
В соответствии с концепцией высокого клинического риска3 и прежними исследованиями на выборке NEMESIS-234,35, уровни риска психоза определялись на основе степени выраженности позитивной психотической симптоматики, попыток обратиться за помощью, антипсихотического лечения, и в целом попадания в поле зрения служб, оказывающих помощь при психозах.
В каждый момент времени положительные психотические симптомы оценивались с помощью опросника с возможностью односложного ответа объемом в 20 пунктов, который основан на CIDI 1.1 и специально разработан для оценки психотических симптомов36,37, поскольку прежние исследования показали, что более ранние версии CIDI неадекватно фиксировали позитивную психотическую симптоматику. Положительные результаты (то есть положительный ответ по крайней мере на один из вопросов) оценивались повторно и подтверждались в ходе клинического интервью по телефону, которое проводилось обученными дипломированными психологами и обсуждалось с психиатром, обладающим достаточным клиническим опытом38; также участников спрашивали, обращались ли они за помощью в связи с этими симптомами. Получение рецептов на антипсихотические препараты и обращение к специализированным службам изучались с помощью адаптированной анкеты NEMESIS-139.
В соответствии с уровнем риска психоза участники распределялись в одну из следующих непересекающихся категорий: референтная группа (без признаков психоза), низкий риск (присутствие одного позитивного психотического симптома, который не требовал обращения за помощью или лечения), умеренный риск (присутствие нескольких позитивных психотических симптомов, которые не требовали обращения за помощью или лечения), высокий риск (присутствие по крайней мере одного позитивного психотического симптома, который требовал обращения за помощью, но не антипсихотического лечения или госпитализации) или клинический психоз (присутствие по крайней мере одного позитивного психотического симптома, который требовал обращения за помощью, антипсихотического лечения и госпитализации). Первичным результатом исследования была категория клинического психоза, в качестве состояний риска рассматривались соответственно три перечисленных уровня.
Ранее установленный диагноз психического расстройства по DSM-IV
Использовался опросник CIDI 3.031, в каждой волне (диагноз за последние 3 года, так что оценка T1 охватывает период между T0 и T1; оценка T2 охватывает период от T1 до T2 и т. д.) оценивались следующие четыре психические расстройства по DSM-IV: расстройства настроения (большое депрессивное расстройство, биполярное расстройство, дистимия); тревожные расстройства (социофобия, специфическая фобия, паническое расстройство, генерализованное тревожное расстройство, агорафобия без панического расстройства); расстройства, связанные с употреблением алкоголя (злоупотребление алкоголем и зависимость); и расстройства, связанные с употреблением наркотиков (злоупотребление наркотиками и зависимость).
Статистический анализ
Анализы проводились с использованием программы Stata версии 16.0. Участники с ранее установленным диагнозом психотического (N=43, 0,7%) или биполярного расстройства I (N=73, 1,1%) были исключены из анализа в начале исследования.
Уровни риска психоза, заданные a priori, были подтверждены с использованием совокупных показателей экологической и генетической подверженности заболеванию шизофренией.
Приняв наши ранее подтвержденные оценки для расчета кумулятивной нагрузки окружающей среды в голландской когорте (GROUP)40, мы сгенерировали процедуру балльной оценки экспозом-факторов для шизофрении (ES-SCZ) путем суммирования взвешенных значений воздействия разных факторов окружающей среды, в том числе: употребление каннабиса, ухудшение слуха, рождение зимой, и пять аспектов неблагоприятного воздействия в детстве (сексуальное, физическое и психологическое насилие, эмоциональная депривация и запугивание). Анализ проводился с использованием дихотомического подхода к учету влияния окружающей среды: самый высокий квартиль, ES-SCZ>75%, считался пороговым уровнем для определения высокой уязвимости к внешним факторам при шизофрении, в соответствии с ранее выдвинутым определением (далее: ES-SCZ75)41.
Подтверждение уровня риска психоза с использованием полигенной оценки риска шизофрении (PRS-SCZ) выполнялось в генотипированной выборке (N=3104). Анализ проводился с использованием концепции молекулярно-генетического состояния риска, в соответствии с определением, приведенным в нашем предыдущем исследовании41: самый высокий квартиль PRS-SCZ>75% считался пороговым уровнем для определения высокой генетической уязвимости к шизофрении (далее: PRS-SCZ75).
Для анализа связи между уровнем риска психоза (в качестве контроля использовали данные группы «без риска») с ES-SCZ75 и PRS-SCZ75 использовались модели полиномиальной логистической регрессии с использованием команды MLOGIT. В соответствии с нашей предыдущей работой по NEMESIS-2, валидационный анализ уровней риска включал данные по всем четырем точкам оценки, таким образом несколько показателей отслеживались в лонгитюдинальном формате (от каждого участника были получены данные четырех наблюдений: T0, T1, T2 и T3). Чтобы скорректировать кластеризацию нескольких наблюдений на одной группе, использовалась опция CLUSTER, которая позволяет оценить надежность оценки стандартной ошибки в зависимости от кластера (SE).
Коэффициент относительного риска (КОР) для каждого уровня риска психоза при ES-SCZ75 и PRS-SCZ75 сравнивали с использованием теста Вальда. Все процедуры анализа были скорректированы по полу, возрасту (как непрерывной величине) и образованию (один из четырех уровней: 1 – начальная школа, 2 – неполное среднее образование, 3 – высшее среднее образование, 4 – высшее профессиональное образование). Анализы PRS-SCZ75 были дополнительно скорректированы с учетом стратификации населения с использованием первых трех основных компонентов.
Общие показатели заболеваемости с 95% ДИ для каждого уровня риска психоза на 100 000 человеко-лет оценивались у участников с по крайней мере одним последующим собеседованием. Для сравнения показателей заболеваемости у лиц старше 35 лет на момент начала исследования применялись двусторонние уточненные методы оценки значимости.
Для оценки скорректированных (по возрасту, полу и образованию) и многовариантных скорректированных коэффициентов риска (ОР), а также 95% ДИ для ассоциации исхода в клинический психоз с изменяющимися во времени факторами предшествующих состояний риска психоза и диагнозов тревожных расстройств, расстройств настроения, и связанных со злоупотреблением алкоголем и употреблением наркотиков, использовали модель пропорциональных рисков Кокса, где в качестве временной шкалы был взят весь период исследования от T0 до T3.
Для обработки хвостов (handling ties) использовали метод Эфрона44. Чтобы учесть кластеризацию по нескольким наблюдениям внутри одной группы участников, применяли оценку Хубера-Уайта в программном пакете сэндвич
(Huber-White sandwich estimator)43. Предположения о пропорциональных опасностях были подтверждены с использованием остатков Шенфельда и графиков -ln (-ln [survival]), также скорректированных для ковариат44. Потенциальное смещение из-за неизмеренных факторов оценивалось с использованием значения Е, которое представляет собой минимальную выраженность ассоциации неизмеренного фактора одновременно с предпосылкой и результатом, чтобы свести на нет исследуемую взаимосвязь45.
Используя команду46 PUNAFCC с опцией UNCONDITIONAL, которая учитывает изменчивость выборки ковариат, оценивали добавочную долю риска и ДДПР с 95% ДИ для каждого фактора риска. Исходя из предположения, что различные группы риска причинно связаны с исходом в клинически выраженный психоз, ДДПР показывает долю бремени клинического психоза, которую можно было бы предотвратить, если бы риск был устранен47. Двусторонний порог номинальной значимости был установлен при р=0,05.

РЕЗУЛЬТАТЫ
Таблица 1 показывает демографические особенности и частоту предшествующих состояний риска психоза и диагнозов непсихотических расстройств (DSM-IV) (по данным на момент T0) у участников с по крайней мере одним последующим интервью (N=5303).
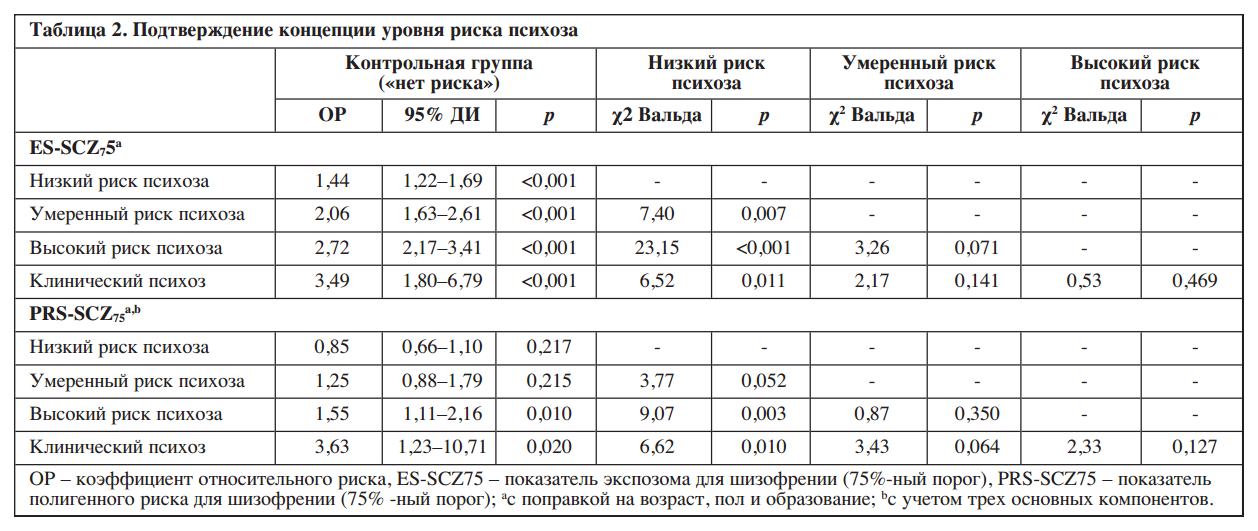
В Таблице 2 приводятся данные о подтверждении уровней риска развития психоза с использованием ES-SCZ75 и PRS-SCZ75. По сравнению с референтной группой ES-SCZ75 и PRS-SCZ75 показали прогрессивно возрастающую связь с повышением уровня риска психоза, с КОР от 1,44 до 3,49 для ES-SCZ75 и от 0,85 до 3,63 для PRS-SCZ75.
Для ES-SCZ75 обнаружены значимые ассоциации с низким, средним и высоким уровнем риска психоза, а также манифестным психозом. У PRS-SCZ75 обнаружены значимые ассоциации с высоким риском и клинически выраженным психозом, подтверждающие изначальное предположение. Дополнительные сравнения ES-SCZ75 между разными уровнями выявили существенные различия в группе низкого риска по сравнению с умеренным, низкого риска по сравнению с высоким и низкого риска по сравнению с клинически выраженным психозом; в то время как сравнение PRS-SCZ75 между разными уровнями показало существенные различия в группах низкого и высокого риска, а также низкого риска и клинически выраженного психоза.
Показатель заболеваемости клиническим психозом составил 63,0 на 100 000 человеко-лет (95% ДИ: 42,9–92,6), с сопоставимыми показателями для лиц в возрасте до 35 лет (50,1 на 100 000 человеко-лет, 95% ДИ: 20,9–120,5) и старше 35 лет (67,1 на 100 000 человеко-лет, 95% ДИ: 43,8–103,0; коэффициент заболеваемости = 1,34, 95% ДИ: 0,49–4,55, р=0,58).
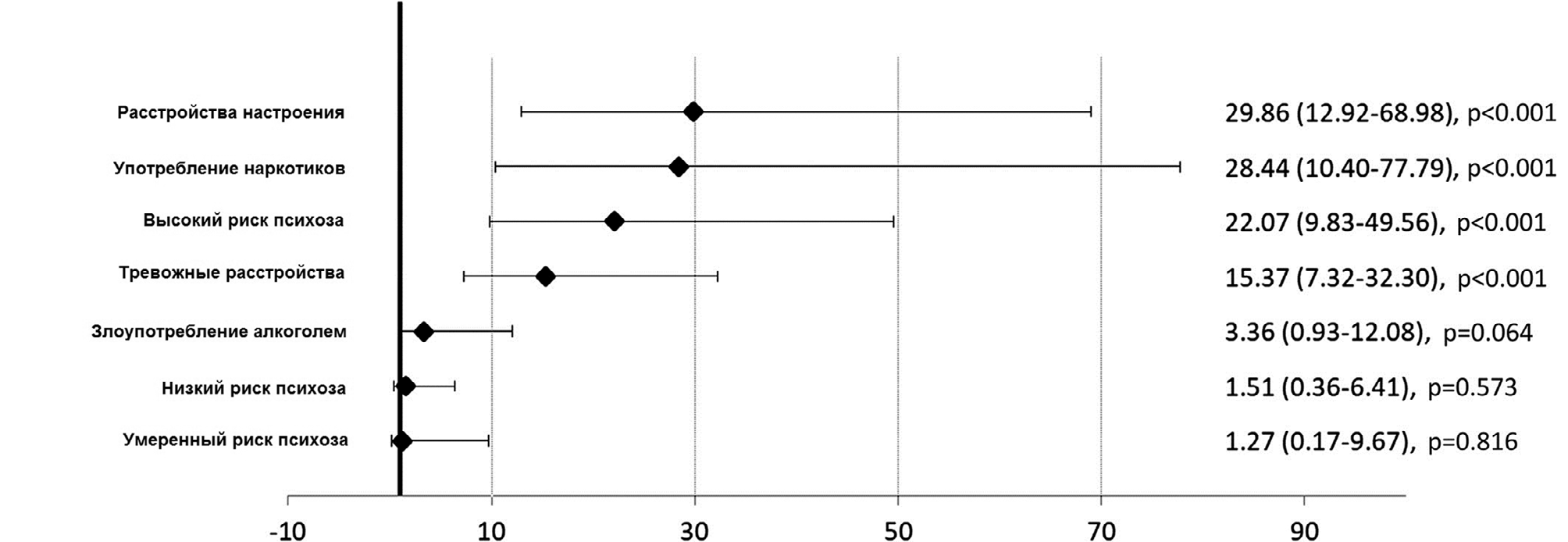
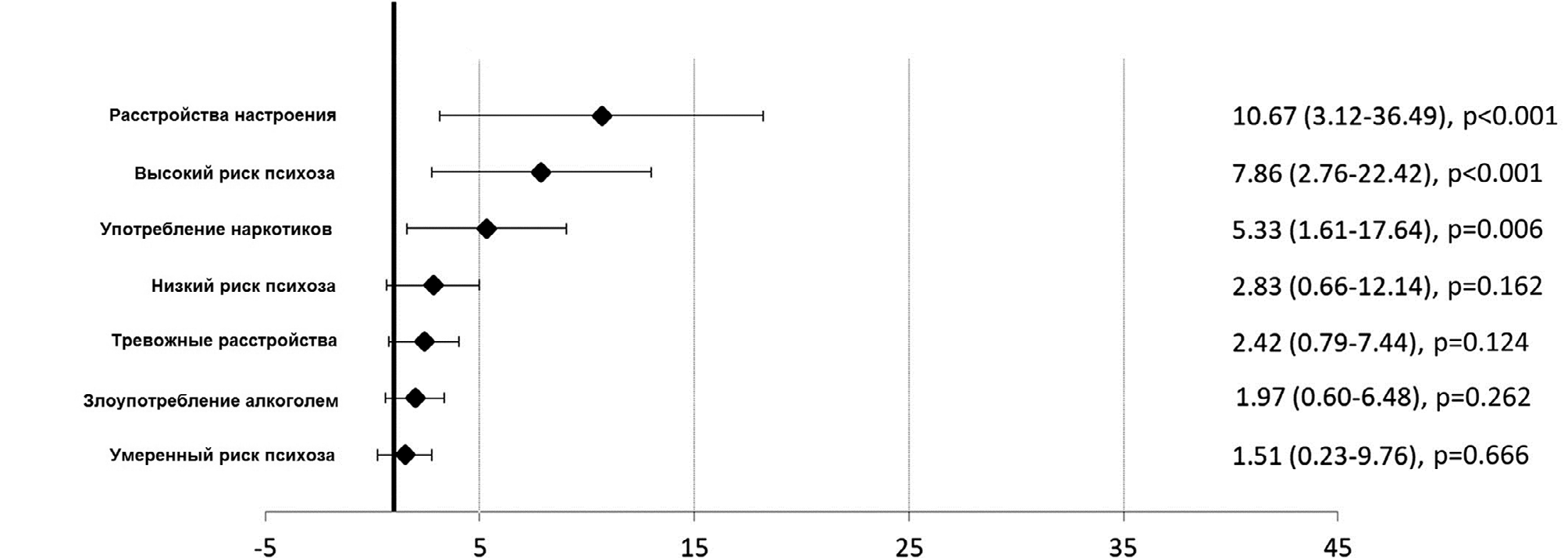
На Рисунках 1 и 2 показаны ОР для разных уровней риска психоза и пациентов, имеющих диагноз непсихотического расстройства. Ранее установленные диагнозы расстройств настроения, тревожных расстройств и состояний, связанных с употреблением наркотиков, показали повышенный риск заболеваемости клиническим психозом, сопоставимый с группой высокого риска психоза; в модели учитывался возраст, пол и уровень образования. В скорректированной модели с несколькими переменными первоначальные диагнозы расстройств настроения (ОР=10,67, 95% ДИ: 3,12–36,49), состояния высокого риска психоза (ОР=7,86, 95% ДИ: 2,76–22,42) и расстройств, связанных с употреблением наркотиков (ОР=5,33, 95% ДИ: 1,61–17,64), были связаны с повышенным риском заболеваемости клиническим психозом.
E-значения для ассоциации между заболевамостью клиническим психозом и предшествующим диагнозом / состоянием риска составили 20,8 для расстройств настроения, 15,2 для высокого риска психоза, 10,1 для состояний, связанных с употреблением наркотиков, 5,1 для низкого риска психоза, 4,3 для тревожных расстройств, 3,4 для расстройств, связанных с употреблением алкоголя, и 2,4 для умеренного риска психоза.
На Рисунках 3 и 4 показаны ДДПР для разных уровней риска психоза и диагнозов непсихотических расстройств.
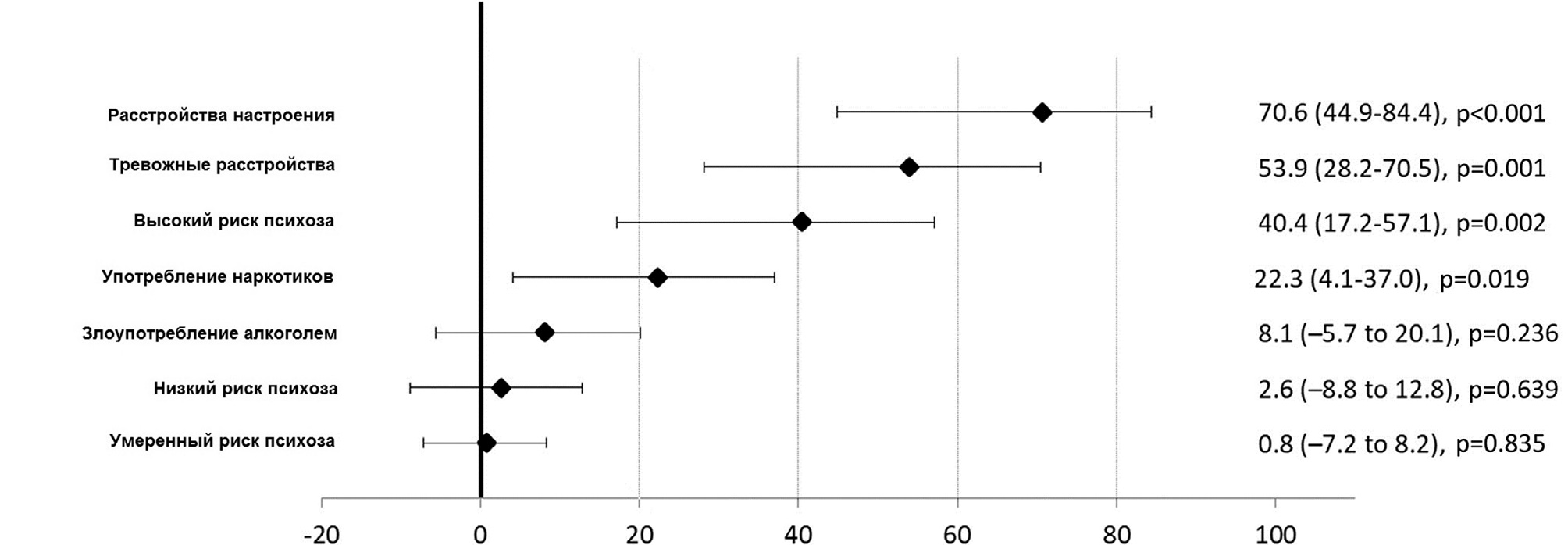
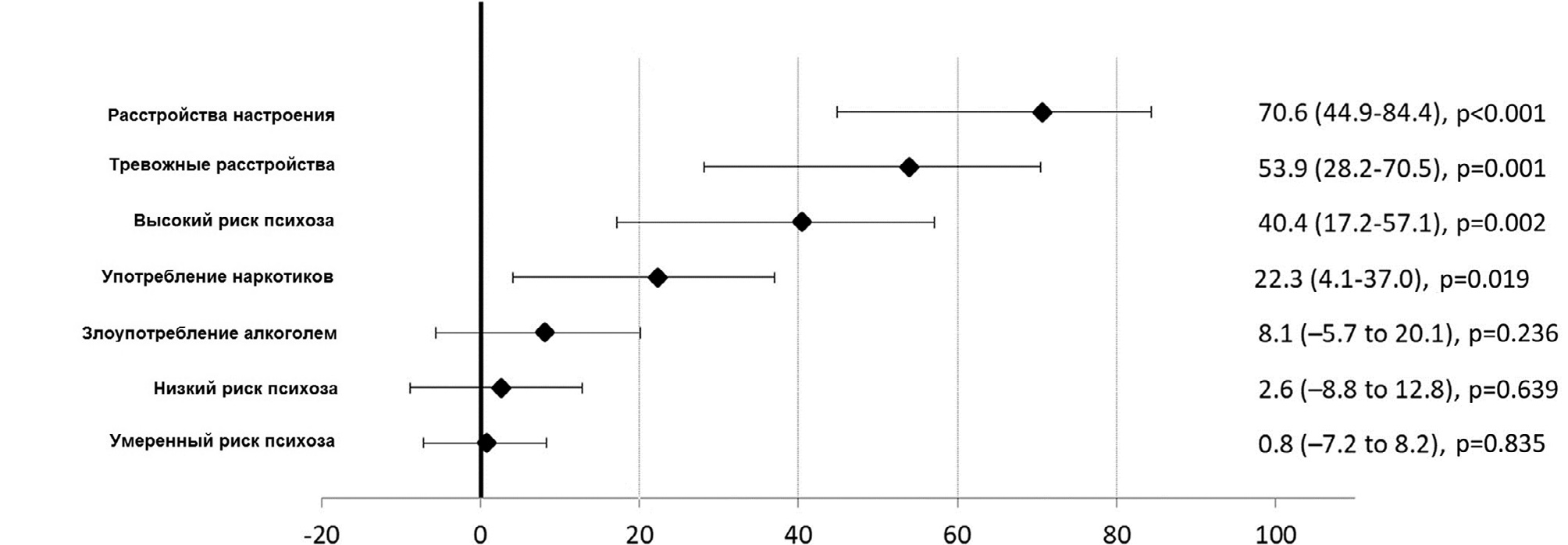
Оценка ДДПР в скорректированной модели с несколькими переменными показала, что 85,5% (95% CI: 64,6–94,1) заболеваемости клиническим психозом можно было бы избежать, если бы были предотвращены все состояния риска психоза и непсихотические психические расстройства. Наиболее важными факторами были расстройства настроения (ДДПР = 66,2, ДИ 95%: 33,4–82,9), состояние высокого риска психоза (ДДПР = 36,9, ДИ 95%: 11,3–55,1) и расстройства, связанные с употреблением наркотиков (ДДПР = 18,7, 95% ДИ: от -0,9 до 34,6).
Кроме того, мы оценили ДДПР для субпопуляции с высоким риском психоза. Этот отдельно взятый анализ показал, что 87,3% (95% ДИ: 63,7–95,5) заболеваемости клиническим психозом можно было бы избежать, предотвратив состояние высокого риска психоза, при сохранении других возможных психопатологических расстройств; в то же время совокупный ДДПР для диагнозов непсихотических расстройств по DSM был 71,8% (95% ДИ: 33,6–88,0), при сохранении других факторов в неизменном виде.
ОБСУЖДЕНИЕ
Основными результатами настоящей работы, первого популяционного исследования лонгитюдинального риска клинического психоза в зависимости от предшествующих состояний риска психоза и диагноза непсихотических психических расстройств по DSM-IV, можно назвать следующие положения: а) по данным мультипараметрического анализа, предсуществующие психические расстройства, а именно расстройства настроения, состояния высокого риска психоза и расстройства, связанные с употреблением наркотиков, обусловливают до 85,5% исходов в клинически выраженный психоз и вносят независимый вклад в формирование итогового риска клинического психоза; б) значительное уменьшение взаимно скорректированных ОР в мультипараметрической модели показывает важность дополнительного исследования коморбидных состояний. Эти выводы имеют важные последствия для общественного здравоохранения, в первую очередь – стратегий раннего вмешательства для профилактики психотических расстройств.
В окончательном варианте расчетной модели ДДПР для каждого психического расстройства оказалась значительно ниже, чем по оценкам отдельных моделей для каждого из них; все они были скорректированы только по возрасту, полу и образованию. Существенные различия в оценках между моделями приводят к выводу, что более точные оценки ДДПР можно получить, учитывая возможность коморбидной патологии.
В целом мы получили достаточно высокие уровни ДДПР, за исключением группы низкого и умеренного риска психоза, а также страдающих расстройствами, связанными с употреблением алкоголя, – в этих случаях ДДПР была незначительной. Ранее поставленный диагноз аффективного расстройства был тесно связан с исходом в клинический психоз и, соответственно, имел самый высокий показатель ДДПР; следом шли состояния высокого клинического риска психоза, тревожные расстройства и расстройства, связанные с употреблением наркотиков. Кроме общего снижения уровня ДДПР, в окончательной модели оказался незначимым (но заслуживающим внимания) показатель ДДПР для тревожных расстройств.
С точки зрения общественного здравоохранения данные о 10-кратном увеличении риска клинического психоза у пациентов с расстройствами настроения подчеркивают важность проблемы профилактики аффективных расстройств для снижения бремени психоза среди населения.
Учитывая, что непсихотические расстройства широко распространены среди людей с CHR и могут влиять на отдаленный прогноз48-50, мы оценили риск, связанный с этими расстройствами, в субпопуляции участников с высоким риском психоза. Совместный ДДПР для всех непсихотических психических расстройств заслуживает внимания, но все еще ниже, чем индивидуальный ДДПР для состояния высокого риска психоза, прочие показатели в этой подгруппе такие же, как в общем анализе.
ДДПР для группы высокого риска психоза был сравнительно низким, хотя если оценивать эту группу отдельно, даже с учетом коморбидной патологии, вклад CHR достаточно высок. Тревожные расстройства, наоборот, имели высокий показатель ДДПР, но не ОР. Это несоответствие между ДДПР и ОР можно понять, исходя из определения ДДПР: этот показатель учитывает не только связь между исходом и фактором риска, но и распространенность фактора риска среди населения.
С этой точки зрения рассматривать CHR в выборке, где у участников заведомо есть много факторов риска, кажется эффективной стратегией лишь на первый взгляд. Но если стратегия раннего вмешательства будет нацелена только на состояния высокого риска, она не добьется значительного снижения бремени психотических расстройств среди населения, потому что само состояние высокого клинического риска встречается редкко27. При этом психиатрическая служба потратит множество усилий на то, чтобы эти редкие случаи выявить. Наши данные предоставляют эмпирические доказательства «парадокса профилактики» и отражают нашу обеспокоенность по поводу эффективности и экономической целесообразности целевых программ раннего вмешательства в отношении CHR на популяционном уровне3,5.
Для изучения ДДПР различных психических расстройств по отношению к исходу в клинически выраженный психоз и более точной ее оценки, мы использовали мультипараметрическое моделирование51. Основным преимуществом данного исследования является крупная и репрезентативная популяционная когорта, данные по которой собирались в четыре волны на протяжении 9 лет. Полученные частота исходов в клинический психоз и точная распространенность состояний высокого риска психоза сопоставимы с оценками, приведенными в литературе27,52, что помогло нам обосновать предложенный подход к стратификации риска психоза в этой группе населения, на основе наших прежних работ по расчету совокупного вклада средовых и генетических факторов уязвимости к шизофрению. Тем не менее в последующих исследованиях погрешность измерений могла бы быть сведена к минимуму путем более подробной клинической оценки и изъятия данных из нескольких источников, включая электронные медицинские карты. Наконец, высокие значения E (20,8 для расстройств настроения, 15,2 для психозов с высоким риском, 10,1 для расстройств, связанных с употреблением наркотиков) показывают, что вероятность влияния не учтенного конфаундера на текущие значимые результаты крайне мала. Однако учитывая наблюдательный характер исследования, следует избегать уверенных суждений о причинности.
Наши результаты впервые представляют эмпирические доказательства предположения, что комплексная стратегия профилактики, охватывающая более широкие слои психической патологии, может быть более эффективна для профилактики психотических расстройств, чем нынешний подход, ориентированный на психоз. Оптимальной для улучшения психического здоровья населения, в том числе профилактики психоза, была бы система помощи, которая допускает и приветствует обращение даже при низком уровне психического неблагополучия и легкодоступна для населения, в противоположность тенденции к разбиению психиатрической помощи в мелкие конкурирующие службы53.
Благодарности
S. Guloksuz и L.-K. Price внесли одинаковый вклад в данную работу.
Перевод: Шишковская Т.И. (Москва)
Редактура: к.м.н. Федотов И.А. (Рязань)
Guloksuz S, Pries L, Have M et al. Association of preceding psychosis risk states and non-psychotic mental disorders with incidence of clinical psychosis in the general population: a prospective study in the NEMESIS-2 cohort. World Psychiatry. 2020;19(2):199-205.
DOI:10.1002/wps.20755
В течение последнего десятилетия обоснованность и клиническая применимость парадигмы CHR широко исследовались у индивидов, которые обратились за соответствующей помощью и были отобраны в клинических условиях как имеющие факторы риска3. В идентификации состояний высокого риска и определении риска перехода в психоз парадигма CHR ориентируется на частоту и выраженность позитивных симптомов психоза3.
В ранних исследованиях сообщалось, что в психоз переходит до 40% состояний CHR, но этот показатель постоянно снижался по мере накопления данных и в последних мета-анализах оценки составляет менее половины от первоначально зарегистрированных уровней: 15% за усредненный период в 38 месяцев4 или 4,7% за год. Такое значительное снижение показателей перехода в психоз может быть связано с эффектом разбавления, который в свою очередь происходит из повышенной осведомленности о субклинических психотических состояниях и более широкого охвата служб раннего вмешательства, из-за чего учащаются самостоятельные обращения пациентов и чаще ставится ложноположительный диагноз CHR в исследованиях более позднего периода.
После публикации наших критических статей о концепции CHR3,5 начались интенсивные дебаты, участники которых разделились на ее сторонников6-8, противников9-12 и высказывающих некатегоричные мнения13-16.
Параллельно с растущим интересом к пониманию ранних стадий психопатологии для раннего выявления и вмешательства в клинических условиях фенотип психотического расстройства широко изучался в общепопуляционных исследованиях.
Основные выводы этих популяционных эпидемиологических исследований следующие. Во-первых, субклинические позитивные психотические переживания (ПП) не так редки, как когда-то предполагалось, с показателями распространенности от 5 до 8%17. Во-вторых, ПП связаны по времени с потребностью в психиатрической помощи18, суицидальным поведением19,20, плохим функционированием21,22, снижением когнитивных способностей23, аффективной дисрегуляцией и множеством других психических расстройств; относятся сюда и расстройства психотического спектра, но возможный диагноз ими не ограничивается24-26. В этом смысле ПП в общей популяции, по-видимому, являются ценным клиническим маркером тяжести состояния, но не подразумевают диагностической специфичности.
За исключением перекрестного исследования эпидемического риска в Берне (BEAR), эти два направления исследований – клиническое и популяционное – еще только предстоит объединить. Особенно актуальным является вопрос о поведении людей с потребностью в помощи, который включен в концепцию CHR, но не в популяционные исследования ПП. Исследование BEAR продемонстрировало, что CHR является не частым, но клинически значимым состоянием, и у таких пациентов с большой вероятностью уже есть диагноз психического расстройства и признаки функциональной дезадаптации27. Кроме того, у индивидов с CHR исследуются те же этиологические факторы, что и для ПП в популяционных исследованиях, и для психотических расстройств в клинических выборках, что искусственно поддерживает концепцию этиологической преемственности среди расстройств психотического спектра.
Хотя результаты перекрестного исследования BEAR могут дать некоторое представление о характеристиках состояния CHR в эпидемиологически репрезентативной выборке, основная проблема прогрессирования психоза в рамках парадигмы CHR и перехода в психоз до настоящего времени не проверялась в лонгитюдинальных исследованиях на независимой и общепопуляционной когорте.
В этом исследовании мы стремились исследовать понятия «риск» и «переход в психоз» в общей популяции и впервые оценить добавочную долю популяционного риска (ДДПР) заболеваемости клиническим психозом (пропорцию исхода в клинически значимый психоз, которая была бы исключена при устранении факторов риска) для предшествующих состояний риска психоза и диагнозов непсихотических психических расстройств по DSM-IV.
МЕТОДЫ
Учебная группа
Исследование психического здоровья и заболеваемости в Нидерландах-2 (NEMESIS-2) было разработано для изучения распространенности, частоты, течения и последствий психических расстройств среди населения Нидерландов. Исследование было одобрено Комитетом по медицинской этике для учреждений по охране психического здоровья, и в каждой волне от участников было получено письменное информированное согласие28,29.
Для обеспечения репрезентативности выборки в отношении возраста (от 18 до 65 лет), региона, а также плотности населения применялась многоступенчатая процедура рандомизации. Если участники не владели голландским языком, они исключались из исследования.
Когорта NEMESIS-2 включала четыре волны. Базовые данные (T0) оценивались с 2007 по 2009 г. и отслеживались на третьем (T1), шестом (T2) и девятом году (T3).
В первой волне (T0) приняли участие 6646 участников (доля респондентов – 65,1%; средняя продолжительность интервью – 95 минут). Доля респондентов в волнах T1, T2 и T3 составила соответственно 80,4% (N=5303; средняя продолжительность интервью – 84 мин), 87,8% (N=4618; средняя продолжительность интервью: 83 мин) и
86,8% (N=4007; средняя продолжительность интервью – 102 мин)30.
К работе интервьюера привлекались участники без медицинского образования, но прошедшие специальное обучение. Применялось Композитное международное диагностическое интервью (CIDI) версии 3.031,32 и дополнительные опросники, интервью проходило при посещении на дому. Исходный показатель отражает частоту возникновения заболевания на протяжении жизни; показатели T1, T2 и T3 – за 3-летний период. Учет социально-демографических характеристик подтвердил, что убыль показателей от T0 к T3 не была достоверно связана с наличием определенных психических расстройств 12-месячной длительности в момент их регистрации при T033.
Уровни риска психоза
В соответствии с концепцией высокого клинического риска3 и прежними исследованиями на выборке NEMESIS-234,35, уровни риска психоза определялись на основе степени выраженности позитивной психотической симптоматики, попыток обратиться за помощью, антипсихотического лечения, и в целом попадания в поле зрения служб, оказывающих помощь при психозах.
В каждый момент времени положительные психотические симптомы оценивались с помощью опросника с возможностью односложного ответа объемом в 20 пунктов, который основан на CIDI 1.1 и специально разработан для оценки психотических симптомов36,37, поскольку прежние исследования показали, что более ранние версии CIDI неадекватно фиксировали позитивную психотическую симптоматику. Положительные результаты (то есть положительный ответ по крайней мере на один из вопросов) оценивались повторно и подтверждались в ходе клинического интервью по телефону, которое проводилось обученными дипломированными психологами и обсуждалось с психиатром, обладающим достаточным клиническим опытом38; также участников спрашивали, обращались ли они за помощью в связи с этими симптомами. Получение рецептов на антипсихотические препараты и обращение к специализированным службам изучались с помощью адаптированной анкеты NEMESIS-139.
В соответствии с уровнем риска психоза участники распределялись в одну из следующих непересекающихся категорий: референтная группа (без признаков психоза), низкий риск (присутствие одного позитивного психотического симптома, который не требовал обращения за помощью или лечения), умеренный риск (присутствие нескольких позитивных психотических симптомов, которые не требовали обращения за помощью или лечения), высокий риск (присутствие по крайней мере одного позитивного психотического симптома, который требовал обращения за помощью, но не антипсихотического лечения или госпитализации) или клинический психоз (присутствие по крайней мере одного позитивного психотического симптома, который требовал обращения за помощью, антипсихотического лечения и госпитализации). Первичным результатом исследования была категория клинического психоза, в качестве состояний риска рассматривались соответственно три перечисленных уровня.
Ранее установленный диагноз психического расстройства по DSM-IV
Использовался опросник CIDI 3.031, в каждой волне (диагноз за последние 3 года, так что оценка T1 охватывает период между T0 и T1; оценка T2 охватывает период от T1 до T2 и т. д.) оценивались следующие четыре психические расстройства по DSM-IV: расстройства настроения (большое депрессивное расстройство, биполярное расстройство, дистимия); тревожные расстройства (социофобия, специфическая фобия, паническое расстройство, генерализованное тревожное расстройство, агорафобия без панического расстройства); расстройства, связанные с употреблением алкоголя (злоупотребление алкоголем и зависимость); и расстройства, связанные с употреблением наркотиков (злоупотребление наркотиками и зависимость).
Статистический анализ
Анализы проводились с использованием программы Stata версии 16.0. Участники с ранее установленным диагнозом психотического (N=43, 0,7%) или биполярного расстройства I (N=73, 1,1%) были исключены из анализа в начале исследования.
Уровни риска психоза, заданные a priori, были подтверждены с использованием совокупных показателей экологической и генетической подверженности заболеванию шизофренией.
Приняв наши ранее подтвержденные оценки для расчета кумулятивной нагрузки окружающей среды в голландской когорте (GROUP)40, мы сгенерировали процедуру балльной оценки экспозом-факторов для шизофрении (ES-SCZ) путем суммирования взвешенных значений воздействия разных факторов окружающей среды, в том числе: употребление каннабиса, ухудшение слуха, рождение зимой, и пять аспектов неблагоприятного воздействия в детстве (сексуальное, физическое и психологическое насилие, эмоциональная депривация и запугивание). Анализ проводился с использованием дихотомического подхода к учету влияния окружающей среды: самый высокий квартиль, ES-SCZ>75%, считался пороговым уровнем для определения высокой уязвимости к внешним факторам при шизофрении, в соответствии с ранее выдвинутым определением (далее: ES-SCZ75)41.
Подтверждение уровня риска психоза с использованием полигенной оценки риска шизофрении (PRS-SCZ) выполнялось в генотипированной выборке (N=3104). Анализ проводился с использованием концепции молекулярно-генетического состояния риска, в соответствии с определением, приведенным в нашем предыдущем исследовании41: самый высокий квартиль PRS-SCZ>75% считался пороговым уровнем для определения высокой генетической уязвимости к шизофрении (далее: PRS-SCZ75).
Для анализа связи между уровнем риска психоза (в качестве контроля использовали данные группы «без риска») с ES-SCZ75 и PRS-SCZ75 использовались модели полиномиальной логистической регрессии с использованием команды MLOGIT. В соответствии с нашей предыдущей работой по NEMESIS-2, валидационный анализ уровней риска включал данные по всем четырем точкам оценки, таким образом несколько показателей отслеживались в лонгитюдинальном формате (от каждого участника были получены данные четырех наблюдений: T0, T1, T2 и T3). Чтобы скорректировать кластеризацию нескольких наблюдений на одной группе, использовалась опция CLUSTER, которая позволяет оценить надежность оценки стандартной ошибки в зависимости от кластера (SE).
Коэффициент относительного риска (КОР) для каждого уровня риска психоза при ES-SCZ75 и PRS-SCZ75 сравнивали с использованием теста Вальда. Все процедуры анализа были скорректированы по полу, возрасту (как непрерывной величине) и образованию (один из четырех уровней: 1 – начальная школа, 2 – неполное среднее образование, 3 – высшее среднее образование, 4 – высшее профессиональное образование). Анализы PRS-SCZ75 были дополнительно скорректированы с учетом стратификации населения с использованием первых трех основных компонентов.
Общие показатели заболеваемости с 95% ДИ для каждого уровня риска психоза на 100 000 человеко-лет оценивались у участников с по крайней мере одним последующим собеседованием. Для сравнения показателей заболеваемости у лиц старше 35 лет на момент начала исследования применялись двусторонние уточненные методы оценки значимости.
Для оценки скорректированных (по возрасту, полу и образованию) и многовариантных скорректированных коэффициентов риска (ОР), а также 95% ДИ для ассоциации исхода в клинический психоз с изменяющимися во времени факторами предшествующих состояний риска психоза и диагнозов тревожных расстройств, расстройств настроения, и связанных со злоупотреблением алкоголем и употреблением наркотиков, использовали модель пропорциональных рисков Кокса, где в качестве временной шкалы был взят весь период исследования от T0 до T3.
Для обработки хвостов (handling ties) использовали метод Эфрона44. Чтобы учесть кластеризацию по нескольким наблюдениям внутри одной группы участников, применяли оценку Хубера-Уайта в программном пакете сэндвич
(Huber-White sandwich estimator)43. Предположения о пропорциональных опасностях были подтверждены с использованием остатков Шенфельда и графиков -ln (-ln [survival]), также скорректированных для ковариат44. Потенциальное смещение из-за неизмеренных факторов оценивалось с использованием значения Е, которое представляет собой минимальную выраженность ассоциации неизмеренного фактора одновременно с предпосылкой и результатом, чтобы свести на нет исследуемую взаимосвязь45.
Используя команду46 PUNAFCC с опцией UNCONDITIONAL, которая учитывает изменчивость выборки ковариат, оценивали добавочную долю риска и ДДПР с 95% ДИ для каждого фактора риска. Исходя из предположения, что различные группы риска причинно связаны с исходом в клинически выраженный психоз, ДДПР показывает долю бремени клинического психоза, которую можно было бы предотвратить, если бы риск был устранен47. Двусторонний порог номинальной значимости был установлен при р=0,05.



РЕЗУЛЬТАТЫ
Таблица 1 показывает демографические особенности и частоту предшествующих состояний риска психоза и диагнозов непсихотических расстройств (DSM-IV) (по данным на момент T0) у участников с по крайней мере одним последующим интервью (N=5303).
В Таблице 2 приводятся данные о подтверждении уровней риска развития психоза с использованием ES-SCZ75 и PRS-SCZ75. По сравнению с референтной группой ES-SCZ75 и PRS-SCZ75 показали прогрессивно возрастающую связь с повышением уровня риска психоза, с КОР от 1,44 до 3,49 для ES-SCZ75 и от 0,85 до 3,63 для PRS-SCZ75.
Для ES-SCZ75 обнаружены значимые ассоциации с низким, средним и высоким уровнем риска психоза, а также манифестным психозом. У PRS-SCZ75 обнаружены значимые ассоциации с высоким риском и клинически выраженным психозом, подтверждающие изначальное предположение. Дополнительные сравнения ES-SCZ75 между разными уровнями выявили существенные различия в группе низкого риска по сравнению с умеренным, низкого риска по сравнению с высоким и низкого риска по сравнению с клинически выраженным психозом; в то время как сравнение PRS-SCZ75 между разными уровнями показало существенные различия в группах низкого и высокого риска, а также низкого риска и клинически выраженного психоза.
Показатель заболеваемости клиническим психозом составил 63,0 на 100 000 человеко-лет (95% ДИ: 42,9–92,6), с сопоставимыми показателями для лиц в возрасте до 35 лет (50,1 на 100 000 человеко-лет, 95% ДИ: 20,9–120,5) и старше 35 лет (67,1 на 100 000 человеко-лет, 95% ДИ: 43,8–103,0; коэффициент заболеваемости = 1,34, 95% ДИ: 0,49–4,55, р=0,58).
На Рисунках 1 и 2 показаны ОР для разных уровней риска психоза и пациентов, имеющих диагноз непсихотического расстройства. Ранее установленные диагнозы расстройств настроения, тревожных расстройств и состояний, связанных с употреблением наркотиков, показали повышенный риск заболеваемости клиническим психозом, сопоставимый с группой высокого риска психоза; в модели учитывался возраст, пол и уровень образования. В скорректированной модели с несколькими переменными первоначальные диагнозы расстройств настроения (ОР=10,67, 95% ДИ: 3,12–36,49), состояния высокого риска психоза (ОР=7,86, 95% ДИ: 2,76–22,42) и расстройств, связанных с употреблением наркотиков (ОР=5,33, 95% ДИ: 1,61–17,64), были связаны с повышенным риском заболеваемости клиническим психозом.
E-значения для ассоциации между заболевамостью клиническим психозом и предшествующим диагнозом / состоянием риска составили 20,8 для расстройств настроения, 15,2 для высокого риска психоза, 10,1 для состояний, связанных с употреблением наркотиков, 5,1 для низкого риска психоза, 4,3 для тревожных расстройств, 3,4 для расстройств, связанных с употреблением алкоголя, и 2,4 для умеренного риска психоза.
На Рисунках 3 и 4 показаны ДДПР для разных уровней риска психоза и диагнозов непсихотических расстройств.



Оценка ДДПР в скорректированной модели с несколькими переменными показала, что 85,5% (95% CI: 64,6–94,1) заболеваемости клиническим психозом можно было бы избежать, если бы были предотвращены все состояния риска психоза и непсихотические психические расстройства. Наиболее важными факторами были расстройства настроения (ДДПР = 66,2, ДИ 95%: 33,4–82,9), состояние высокого риска психоза (ДДПР = 36,9, ДИ 95%: 11,3–55,1) и расстройства, связанные с употреблением наркотиков (ДДПР = 18,7, 95% ДИ: от -0,9 до 34,6).
Кроме того, мы оценили ДДПР для субпопуляции с высоким риском психоза. Этот отдельно взятый анализ показал, что 87,3% (95% ДИ: 63,7–95,5) заболеваемости клиническим психозом можно было бы избежать, предотвратив состояние высокого риска психоза, при сохранении других возможных психопатологических расстройств; в то же время совокупный ДДПР для диагнозов непсихотических расстройств по DSM был 71,8% (95% ДИ: 33,6–88,0), при сохранении других факторов в неизменном виде.
ОБСУЖДЕНИЕ
Основными результатами настоящей работы, первого популяционного исследования лонгитюдинального риска клинического психоза в зависимости от предшествующих состояний риска психоза и диагноза непсихотических психических расстройств по DSM-IV, можно назвать следующие положения: а) по данным мультипараметрического анализа, предсуществующие психические расстройства, а именно расстройства настроения, состояния высокого риска психоза и расстройства, связанные с употреблением наркотиков, обусловливают до 85,5% исходов в клинически выраженный психоз и вносят независимый вклад в формирование итогового риска клинического психоза; б) значительное уменьшение взаимно скорректированных ОР в мультипараметрической модели показывает важность дополнительного исследования коморбидных состояний. Эти выводы имеют важные последствия для общественного здравоохранения, в первую очередь – стратегий раннего вмешательства для профилактики психотических расстройств.
В окончательном варианте расчетной модели ДДПР для каждого психического расстройства оказалась значительно ниже, чем по оценкам отдельных моделей для каждого из них; все они были скорректированы только по возрасту, полу и образованию. Существенные различия в оценках между моделями приводят к выводу, что более точные оценки ДДПР можно получить, учитывая возможность коморбидной патологии.
В целом мы получили достаточно высокие уровни ДДПР, за исключением группы низкого и умеренного риска психоза, а также страдающих расстройствами, связанными с употреблением алкоголя, – в этих случаях ДДПР была незначительной. Ранее поставленный диагноз аффективного расстройства был тесно связан с исходом в клинический психоз и, соответственно, имел самый высокий показатель ДДПР; следом шли состояния высокого клинического риска психоза, тревожные расстройства и расстройства, связанные с употреблением наркотиков. Кроме общего снижения уровня ДДПР, в окончательной модели оказался незначимым (но заслуживающим внимания) показатель ДДПР для тревожных расстройств.
С точки зрения общественного здравоохранения данные о 10-кратном увеличении риска клинического психоза у пациентов с расстройствами настроения подчеркивают важность проблемы профилактики аффективных расстройств для снижения бремени психоза среди населения.
Учитывая, что непсихотические расстройства широко распространены среди людей с CHR и могут влиять на отдаленный прогноз48-50, мы оценили риск, связанный с этими расстройствами, в субпопуляции участников с высоким риском психоза. Совместный ДДПР для всех непсихотических психических расстройств заслуживает внимания, но все еще ниже, чем индивидуальный ДДПР для состояния высокого риска психоза, прочие показатели в этой подгруппе такие же, как в общем анализе.
ДДПР для группы высокого риска психоза был сравнительно низким, хотя если оценивать эту группу отдельно, даже с учетом коморбидной патологии, вклад CHR достаточно высок. Тревожные расстройства, наоборот, имели высокий показатель ДДПР, но не ОР. Это несоответствие между ДДПР и ОР можно понять, исходя из определения ДДПР: этот показатель учитывает не только связь между исходом и фактором риска, но и распространенность фактора риска среди населения.
С этой точки зрения рассматривать CHR в выборке, где у участников заведомо есть много факторов риска, кажется эффективной стратегией лишь на первый взгляд. Но если стратегия раннего вмешательства будет нацелена только на состояния высокого риска, она не добьется значительного снижения бремени психотических расстройств среди населения, потому что само состояние высокого клинического риска встречается редкко27. При этом психиатрическая служба потратит множество усилий на то, чтобы эти редкие случаи выявить. Наши данные предоставляют эмпирические доказательства «парадокса профилактики» и отражают нашу обеспокоенность по поводу эффективности и экономической целесообразности целевых программ раннего вмешательства в отношении CHR на популяционном уровне3,5.
Для изучения ДДПР различных психических расстройств по отношению к исходу в клинически выраженный психоз и более точной ее оценки, мы использовали мультипараметрическое моделирование51. Основным преимуществом данного исследования является крупная и репрезентативная популяционная когорта, данные по которой собирались в четыре волны на протяжении 9 лет. Полученные частота исходов в клинический психоз и точная распространенность состояний высокого риска психоза сопоставимы с оценками, приведенными в литературе27,52, что помогло нам обосновать предложенный подход к стратификации риска психоза в этой группе населения, на основе наших прежних работ по расчету совокупного вклада средовых и генетических факторов уязвимости к шизофрению. Тем не менее в последующих исследованиях погрешность измерений могла бы быть сведена к минимуму путем более подробной клинической оценки и изъятия данных из нескольких источников, включая электронные медицинские карты. Наконец, высокие значения E (20,8 для расстройств настроения, 15,2 для психозов с высоким риском, 10,1 для расстройств, связанных с употреблением наркотиков) показывают, что вероятность влияния не учтенного конфаундера на текущие значимые результаты крайне мала. Однако учитывая наблюдательный характер исследования, следует избегать уверенных суждений о причинности.
Наши результаты впервые представляют эмпирические доказательства предположения, что комплексная стратегия профилактики, охватывающая более широкие слои психической патологии, может быть более эффективна для профилактики психотических расстройств, чем нынешний подход, ориентированный на психоз. Оптимальной для улучшения психического здоровья населения, в том числе профилактики психоза, была бы система помощи, которая допускает и приветствует обращение даже при низком уровне психического неблагополучия и легкодоступна для населения, в противоположность тенденции к разбиению психиатрической помощи в мелкие конкурирующие службы53.
Благодарности
S. Guloksuz и L.-K. Price внесли одинаковый вклад в данную работу.
Перевод: Шишковская Т.И. (Москва)
Редактура: к.м.н. Федотов И.А. (Рязань)
Guloksuz S, Pries L, Have M et al. Association of preceding psychosis risk states and non-psychotic mental disorders with incidence of clinical psychosis in the general population: a prospective study in the NEMESIS-2 cohort. World Psychiatry. 2020;19(2):199-205.
DOI:10.1002/wps.20755
1 июня 2020
Количество просмотров: 630


