Клинический разбор в общей медицине №2 2023
Аннотация
Хроническая сердечная недостаточность (ХСН) – это клинический синдром, который развивается вследствие различных заболеваний как сердечно-сосудистой, так и других систем, утяжеляет течение основного заболевания, увеличивает риск неблагоприятного исхода. Развитие коронавирусной инфекции у пациентов с ХСН предполагает как вероятность манифестации симптомов, так и развитие декомпенсации состояния как результат их взаимного отягощения, что требует от врача дополнительных усилий при их лечении для предупреждения инвалидизации и смертности. Представлен случай динамического наблюдения пациентки с ХСН, развившейся в исходе миокардита. После перенесенной инфекции COVID-19 в течение полугода наблюдались прогрессирующее нарастание клинических симптомов, потеря контроля, декомпенсации состояния, что потребовало коррекции медикаментозной и немедикаментозной терапии для улучшения прогноза жизни.
Ключевые слова: хроническая сердечная недостаточность, COVID-19, декомпенсация, лечение.
Для цитирования: Моисеева М.В., Багишева Н.В., Мордык А.В.. Трухан Д.И., Стрельцова В.В., Дубровская И.И. Декомпенсация хронической сердечной недостаточности после COVID-19: клиническое наблюдение. Клинический разбор в общей медицине. 2023; 4 (2): 14–18. DOI: 10.47407/kr2023.4.2.00198
Abstract
Chronic heart failure is a clinical syndrome that develops as a result of various diseases of both the cardiovascular and other systems, aggravates the course of the underlying disease, and increases the risk of an unfavorable outcome. The development of coronavirus infection in patients with CHF implies both the likelihood of symptom manifestation and the development of decompensation of the condition as a result of their mutual aggravation, which requires additional efforts from the doctor in their treatment to prevent disability and mortality. A case of dynamic follow-up of a patient with chronic heart failure that developed as a result of myocarditis is presented. After a COVID-19 infection, a progressive increase in clinical symptoms, loss of control, and decompensation of the condition were observed for six months, which required correction of drug and non-drug therapy to improve the prognosis for life.
Keywords: chronic heart failure, COVID-19, decompensation, treatment.
For citation: Moiseeva M.V., Bagisheva N.V., Mordyk A.V., Trukhan D.I., Streltsova V.V., Dubrovskaya I.I. Decompensation of chronic heart failure after COVID-19: a clinical observation. Clinical review for general practice. 2023; 4 (2): 14–18. DOI: 10.47407/kr2023.4.2.00198
Хроническая сердечная недостаточность (ХСН) – это клинический синдром, характеризующийся наличием типичных симптомов (одышка, повышенная утомляемость, отечность голеней и стоп) и признаков (повышение давления в яремных венах, хрипы в легких, периферические отеки), вызванных нарушением структуры и/или функции сердца, приводящим к снижению сердечного выброса и/или повышению давления наполнения сердца в покое или при нагрузке [1, 2]. Ухудшение прогнозов течения сердечной недостаточности в результате коронавирусной инфекции может быть вызвано различными механизмами, которые включают само проникновение вируса через рецепторы АСЕ2, прямое повреждение миокарда, повышенную тромботическую активность, стрессовую кардиомиопатию и др. [3–6].
Пациенты с ХСН находятся в группе риска тяжелого течения COVID-19. По данным китайских исследований, СН встречалась у 23% госпитализированных с коронавирусом, при этом у умерших – в 51,9% случаев, у выживших – в 11,7% [2, 7, 8]. Согласно исследованиям, ранее существовавшая СН у пациентов с диагнозом COVID-19 связана с почти двукратным увеличением смертности по сравнению с пациентами без ХСН в анамнезе [9, 10]. Более того, основываясь как на результатах лабораторных исследований, так и на методах визуализации, у многих пациентов с COVID-19 имеется распространенное повреждение эндотелия и миокарда, связанное с неблагоприятными исходами. Исследование, проведенное в Ухане (Китай), с участием 273 пациентов с COVID-19, показало, что повышенные сывороточные уровни N-терминального (NT) прогормона BNP (NT-proBNP) напрямую коррелируют с увеличением тяжести заболевания и уровнем смертности [11]. Исследования подтверждают, что повреждение миокарда, оцениваемое с помощью магнитно-резонансной томографии, наблюдается у 55–70% пациентов, перенесших COVID-19, включая также легкие формы заболевания [12]. Данные наблюдения указывают на потенциально высокий риск возникновения СН либо неблагоприятных прогнозов течения ранее существовавшей СН у пациентов после COVID-19, что требует тщательного долгосрочного наблюдения за пациентами во время восстановления [13, 14].
В данном клиническом случае будет рассмотрен пациент с декомпенсацией ХСН после перенесенной новой коронавирусной инфекции.
Мужчина 1975 г.р. (47 лет). В феврале 2022 г. был госпитализирован по поводу коронавирусной инфекции; мультиспиральная компьютерная томография органов грудной клетки (МСКТ ОГК) – поражение легких 25%. Получал лечение: фавипиравир 600 мг 2 раза в сутки, апиксабан 5 мг 2 раза в день, дексаметазон
20 мг/сут, кислородотерапия 4 дня, сатурация 94%. Выписан с улучшением состояния, по КТ поражение легких 5%. Поступил в кардиологическое отделение в ноябре 2022 г. с жалобами на ухудшение состояния в течение двух недель, отмечает нарастание одышки, появление приступов удушья в горизонтальном положении, увеличение живота и массы тела.
Анамнез заболевания: считает себя больным с 2016 г., когда после ОРВИ появились одышка, сердцебиение. Проходил стационарное лечение по поводу острого миокардита, выявлена фибрилляция предсердий; эхокардиография (ЭхоКГ) – дилатация полостей сердца, фракция выброса (ФВ) – 34%. После выписки наблюдался у кардиолога, рекомендованные препараты принимал регулярно. С июня 2019 г. появились отеки голеней, усилилась одышка, неоднократно проводилось стационарное лечение с декомпенсацией ХСН. Холтеровское мониторирование ЭКГ (ХМ ЭКГ) от 18.09.2019 – пароксизмальная желудочковая тахикардия. В сентябре 2019 г. – стационарное лечение в ККД с декомпенсацией ХСН. В ноябре 2019 г. стационарное лечение с декомпенсацией ХСН, двусторонней пневмонией, восстановлен синусовый ритм. Выписан в удовлетворительном состоянии. По ХМ ЭКГ от января 2020 г. – ритм синусовый, по ЭхоКГ – ФВ 37%. В мае 2020 г. проходил стационарное лечение в клиническом кардиологическом диспансере по поводу декомпенсации ХСН, при выписке по ЭКГ ритм фибрилляции предсердий. Наблюдался у кардиолога. Консультирован в НИИ им. Е.Н. Мешалкина в мае 2021 г. – показаний на момент осмотра для имплантации кардиовертера-дефибриллятора нет, по ЭхоКГ – ФВ левого желудочка 39–43%.
В апреле 2022 г. – стационарное лечение с декомпенсацией ХСН, проведена коррекция лечения, к терапии добавлен валсартан/сакубитрил. Амбулаторно принимал торасемид 10 мг нерегулярно, спиронолактон 25 мг, метопролол 25 мг 2 раза в день, дигоксин 0,25 мг, варфарин 2,5 мг (1 таблетка + 1/4 таблетки вечером) [МНО 2,8], валсартан/сакубитрил 50 мг 2 раза в день, диакарб 250 мг 3 раза в день. Ухудшение самочувствия в течение двух недель, отмечает нарастание одышки, появление приступов удушья в горизонтальном положении. Госпитализирован в ноябре 2022 г. в отделение в связи с неэффективностью амбулаторного лечения, ухудшения состояния, для подбора адекватной терапии. Консультирован в НИИ им. Е.Н. Мешалкина, имеются показания для хирургического лечения, поставлен в лист ожидания на трансплантацию сердца (ФВ 23%).
Анамнез жизни: туберкулез, вирусный гепатит, венерологические заболевания, гемотрансфузии, медикаментозную аллергию, вредные привычки отрицает. Наследственность отягощена: артериальная гипертензия – по материнской линии, ишемическая болезнь сердца, острое нарушение мозгового кровообращения – по отцовской. В анамнезе хронический геморрой, вне обострения. На фоне приема ривароксабана 20 мг появление крови в стуле.
Данные объективного обследования на момент поступления. Состояние средней степени тяжести. Сознание ясное. Положение активное. Питание достаточное. Тип конституции нормостенический. Лимфоузлы не увеличены. Щитовидная железа 0 степени по ВОЗ. Грудные железы без особенностей. Кожный покров бледного цвета. Язык чистый, влажный. Склеры чистые.
 Грудная клетка правильной формы, симметрична.
Грудная клетка правильной формы, симметрична.
В акте дыхания участвуют обе половины. Частота дыхательных движений – 20 в минуту. Перкуторно легочный звук. Аускультативно дыхание жесткое, хрипов нет, ослаблено справа в нижних отделах.
Пульс – 70 в минуту, нерегулярный, S=D, удовлетворительного наполнения и напряжения. Пульсация артерий стоп сохранена. Артериальное давление – 80/60 мм
рт. ст. Границы сердца: правая – по краю грудины, верхняя – III межреберье, левая – на 1,0 см влево от левой среднеключичной линии. Тоны сердца аритмичные, приглушены, акцент II тона на аорте, систолический шум во всех точках аускультации.
Живот мягкий, болезненный в эпигастрии, увеличен за счет подкожно-жировой клетчатки. Край печени выступает из-под края реберной дуги на 2 см, плотно-эластичный, ровный. Селезенка не пальпируется.
Почки не пальпируются. Синдром «поколачивания» отрицательный с обеих сторон.
Отеки нижних конечностей.
Диагноз. Основной: дилатационная кардиомиопатия в исходе миокардита. Недостаточность митрального клапана, трикуспидального клапана.
Осложнения: постоянная форма фибрилляции-трепетания предсердий, нормосистолия. Вторичная легочная гипертензия. ХСН IIБ со сниженной ФВ (23%), функциональный класс III, декомпенсация.
Сопутствующий: дисциркуляторная энцефалопатия, киста печени, фиброз печени.
Проведены обследование и коррекция медикаментозной терапии.
Лечение: режим полупостельный. Медикаментозное лечение: дигоксин 0,25 мг, варфарин 2,5 мг, омепразол 20 мг 2 раза в сутки, торасемид 20 мг, дапаглифлозин 10 мг, эпреленон 50 мг.
Результаты исследований
МСКТ ОГК (30.11.2022): КТ-признаки сегментарной перибронхиальной инфильтрации в S3-сегменте левого легкого, правостороннего гидроторакса, легочной гипертензии, кардиомегалии.
ЭхоКГ (30.11.2022). Диффузные изменения сердца с дилатацией полостей, нарушением систолической функции левого желудочка на фоне нарушения ритма. Умеренная недостаточность митрального и трикуспидального клапанов (относительная). Признаки незначительной легочной гипертензии. ФВ 23%.
Общий анализ крови (30.11.2022): гемоглобин –
101 г/л, эритроциты – 4,93×1012/л, тромбоциты – 197×109/л, гематокрит – 31,4%, скорость оседания эритроцитов – 18 мм/ч, эозинофилы – 1%, палочкоядерные – 1%, сегментоядерные – 60%, лимфоциты – 34%, моноциты – 4%.
Общий анализ мочи (30.11.2022): цвет желтый, реакция кислая, прозрачная, лейкоциты 0-1-2 в поле зрения, эпителий ед. в поле зрения, слизь ед. в поле зрения, глюкоза – 2,8 ммоль/л.
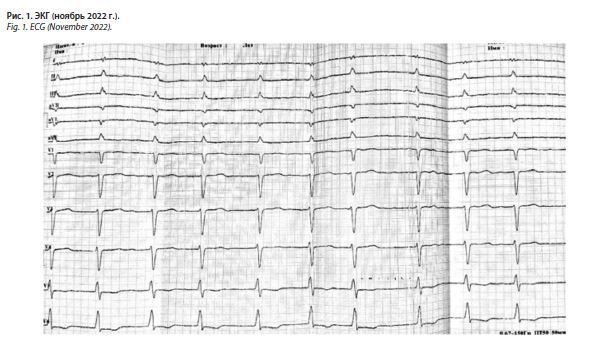
Биохимический анализ крови (30.11.2022): протромбиновый индекс – 32%, МНО – 2,36, билирубин общий – 27,6 мкмоль/л, прямой билирубин – 11,2 мкмоль/л, непрямой билирубин – 16,4 мкмоль/л, гамма-глутамилтрансфераза – 130 Е/л, щелочная фосфатаза – 329 Е/л, креатинфосфокиназа – 55 Е/л, креатинфосфокиназа-МВ – 30 Е/л, лактатдегидрогеназа – 356 Е/л, общий белок – 76 г/л, альбумин – 41 г/л, калий – 3,7 ммоль/л, натрий – 137,0 ммоль/л, аспартатаминотрансфераза – 27 Е/л, аланинаминотрансфераза – 20 Е/л, креатинин – 103 мкмоль/л. ЭКГ (30.11.2022): ритм фибрилляция предсердий с частотой сокращений желудочков 85–120 в минуту. Электрическая ось сердца не отклонена. Блокада передней ветви левой ножки пучка Гиса (рис. 1).
Липидный спектр (30.11.2022): холестерин
2,8 ммоль/л, триглицериды – 1,23 ммоль/л, липопротеины высокой плотности – 0,78 ммоль/л, липопротеины очень низкой плотности – 0,56 ммоль/л, липопротеины низкой плотности – 1,46 ммоль/л. Коэффициент атерогенности – 2,6.
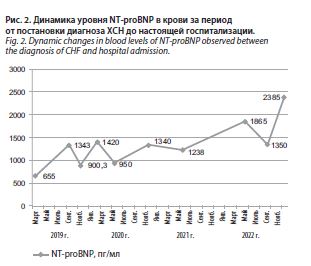
Иммуноферментный анализ на NT-proBNP (01.12.2022): 2385,1 пг/мл (рис. 2).
Заключение
Данное клиническое наблюдение демонстрирует тяжелое течение ХСН у пациента после СOVID-19, перенесенного без осложнений. Острый воспалительный процесс привел к декомпенсации ХСН, резкому росту уровня маркера NTproBNP, что потребовало госпитализации пациента, коррекции текущей терапии, а также рассмотрения вопроса о необходимости трансплантации сердца.
Таким образом, перенесенная коронавирусная инфекция независимо от степени тяжести и сроков (как непосредственно после перенесенного заболевания, так и в течение первого года) может привести к декомпенсации сопутствующей соматической патологии, требующей от врача пересмотра тактики ведения, в том числе с привлечением врачей смежных специальностей и хирургической коррекции, для предотвращения летального исхода.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Моисеева Марина Викторовна – канд. мед. наук, доц. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: lisnyak80@mail.ru; ORCID: 0000-0003-3458-9346
Marina V. Moiseeva – Cand. Sci. (Med.), Omsk State Medical University. E-mail: lisnyak80@mail.ru; ORCID: 0000-0003-3458-9346
Багишева Наталья Викторовна – канд. мед. наук, доц. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: ppi100@mail.ru; ORCID: 0000-0003-3668-1023
Natalya V. Bagisheva – Cand. Sci. (Med.), Omsk State Medical University. E-mail: ppi100@mail.ru; ORCID: 0000-0003-3668-1023
Мордык Анна Владимировна – д-р мед. наук, проф., зав. каф. фтизиатрии, пульмонологии и инфекционных болезней,
ФГБОУ ВО ОмГМУ. E-mail: amordik@mail.ru; ORCID: 0000-0001-6196-7256
Anna V. Mordyk – D. Sci. (Med.), Prof., Omsk State Medical University. E-mail: amordik@mail.ru; ORCID: 0000-0001-6196-7256
Трухан Дмитрий Иванович – д-р мед. наук, доц., проф. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: dmitry_trukhan@mail.ru; ORCID: 0000-0002-1597-1876
Dmitry I. Trukhan – D. Sci. (Med.), Prof., Omsk State Medical University. E-mail: dmitry_trukhan@mail.ru;
ORCID: 0000-0002-1597-1876
Стрельцова Виктория Витальевна – студентка 6-го курса лечебного факультета, ФГБОУ ВО ОмГМУ.
E-mail: vstrl1611@gmail.com
Victoria V. Streltsova – Student, Omsk State Medical University. E-mail: vstrl1611@gmail.com
Дубровская Ирина Игоревна – зав. пульмонологическим отд-нием, БУЗОО «Больница скорой медицинской помощи №2»,
врач-пульмонолог высшей категории. E-mail: dubrowskaia.iri@yandex.ru
Irina I. Dubrovskaya – Head of the pulmonology department, City Clinical Emergency Hospital №2. E-mail: dubrowskaia.iri@yandex.ru
Поступила в редакцию / Received: 16.12.2022
Поступила после рецензирования / Revised: 27.12.2023
Принята к публикации / Accepted: 02.03.2023
Клинический разбор в общей медицине №2 2023
Декомпенсация хронической сердечной недостаточности после COVID-19: клиническое наблюдение
Аннотация
Хроническая сердечная недостаточность (ХСН) – это клинический синдром, который развивается вследствие различных заболеваний как сердечно-сосудистой, так и других систем, утяжеляет течение основного заболевания, увеличивает риск неблагоприятного исхода. Развитие коронавирусной инфекции у пациентов с ХСН предполагает как вероятность манифестации симптомов, так и развитие декомпенсации состояния как результат их взаимного отягощения, что требует от врача дополнительных усилий при их лечении для предупреждения инвалидизации и смертности. Представлен случай динамического наблюдения пациентки с ХСН, развившейся в исходе миокардита. После перенесенной инфекции COVID-19 в течение полугода наблюдались прогрессирующее нарастание клинических симптомов, потеря контроля, декомпенсации состояния, что потребовало коррекции медикаментозной и немедикаментозной терапии для улучшения прогноза жизни.
Ключевые слова: хроническая сердечная недостаточность, COVID-19, декомпенсация, лечение.
Для цитирования: Моисеева М.В., Багишева Н.В., Мордык А.В.. Трухан Д.И., Стрельцова В.В., Дубровская И.И. Декомпенсация хронической сердечной недостаточности после COVID-19: клиническое наблюдение. Клинический разбор в общей медицине. 2023; 4 (2): 14–18. DOI: 10.47407/kr2023.4.2.00198
Abstract
Chronic heart failure is a clinical syndrome that develops as a result of various diseases of both the cardiovascular and other systems, aggravates the course of the underlying disease, and increases the risk of an unfavorable outcome. The development of coronavirus infection in patients with CHF implies both the likelihood of symptom manifestation and the development of decompensation of the condition as a result of their mutual aggravation, which requires additional efforts from the doctor in their treatment to prevent disability and mortality. A case of dynamic follow-up of a patient with chronic heart failure that developed as a result of myocarditis is presented. After a COVID-19 infection, a progressive increase in clinical symptoms, loss of control, and decompensation of the condition were observed for six months, which required correction of drug and non-drug therapy to improve the prognosis for life.
Keywords: chronic heart failure, COVID-19, decompensation, treatment.
For citation: Moiseeva M.V., Bagisheva N.V., Mordyk A.V., Trukhan D.I., Streltsova V.V., Dubrovskaya I.I. Decompensation of chronic heart failure after COVID-19: a clinical observation. Clinical review for general practice. 2023; 4 (2): 14–18. DOI: 10.47407/kr2023.4.2.00198
Хроническая сердечная недостаточность (ХСН) – это клинический синдром, характеризующийся наличием типичных симптомов (одышка, повышенная утомляемость, отечность голеней и стоп) и признаков (повышение давления в яремных венах, хрипы в легких, периферические отеки), вызванных нарушением структуры и/или функции сердца, приводящим к снижению сердечного выброса и/или повышению давления наполнения сердца в покое или при нагрузке [1, 2]. Ухудшение прогнозов течения сердечной недостаточности в результате коронавирусной инфекции может быть вызвано различными механизмами, которые включают само проникновение вируса через рецепторы АСЕ2, прямое повреждение миокарда, повышенную тромботическую активность, стрессовую кардиомиопатию и др. [3–6].
Пациенты с ХСН находятся в группе риска тяжелого течения COVID-19. По данным китайских исследований, СН встречалась у 23% госпитализированных с коронавирусом, при этом у умерших – в 51,9% случаев, у выживших – в 11,7% [2, 7, 8]. Согласно исследованиям, ранее существовавшая СН у пациентов с диагнозом COVID-19 связана с почти двукратным увеличением смертности по сравнению с пациентами без ХСН в анамнезе [9, 10]. Более того, основываясь как на результатах лабораторных исследований, так и на методах визуализации, у многих пациентов с COVID-19 имеется распространенное повреждение эндотелия и миокарда, связанное с неблагоприятными исходами. Исследование, проведенное в Ухане (Китай), с участием 273 пациентов с COVID-19, показало, что повышенные сывороточные уровни N-терминального (NT) прогормона BNP (NT-proBNP) напрямую коррелируют с увеличением тяжести заболевания и уровнем смертности [11]. Исследования подтверждают, что повреждение миокарда, оцениваемое с помощью магнитно-резонансной томографии, наблюдается у 55–70% пациентов, перенесших COVID-19, включая также легкие формы заболевания [12]. Данные наблюдения указывают на потенциально высокий риск возникновения СН либо неблагоприятных прогнозов течения ранее существовавшей СН у пациентов после COVID-19, что требует тщательного долгосрочного наблюдения за пациентами во время восстановления [13, 14].
В данном клиническом случае будет рассмотрен пациент с декомпенсацией ХСН после перенесенной новой коронавирусной инфекции.
Мужчина 1975 г.р. (47 лет). В феврале 2022 г. был госпитализирован по поводу коронавирусной инфекции; мультиспиральная компьютерная томография органов грудной клетки (МСКТ ОГК) – поражение легких 25%. Получал лечение: фавипиравир 600 мг 2 раза в сутки, апиксабан 5 мг 2 раза в день, дексаметазон
20 мг/сут, кислородотерапия 4 дня, сатурация 94%. Выписан с улучшением состояния, по КТ поражение легких 5%. Поступил в кардиологическое отделение в ноябре 2022 г. с жалобами на ухудшение состояния в течение двух недель, отмечает нарастание одышки, появление приступов удушья в горизонтальном положении, увеличение живота и массы тела.
Анамнез заболевания: считает себя больным с 2016 г., когда после ОРВИ появились одышка, сердцебиение. Проходил стационарное лечение по поводу острого миокардита, выявлена фибрилляция предсердий; эхокардиография (ЭхоКГ) – дилатация полостей сердца, фракция выброса (ФВ) – 34%. После выписки наблюдался у кардиолога, рекомендованные препараты принимал регулярно. С июня 2019 г. появились отеки голеней, усилилась одышка, неоднократно проводилось стационарное лечение с декомпенсацией ХСН. Холтеровское мониторирование ЭКГ (ХМ ЭКГ) от 18.09.2019 – пароксизмальная желудочковая тахикардия. В сентябре 2019 г. – стационарное лечение в ККД с декомпенсацией ХСН. В ноябре 2019 г. стационарное лечение с декомпенсацией ХСН, двусторонней пневмонией, восстановлен синусовый ритм. Выписан в удовлетворительном состоянии. По ХМ ЭКГ от января 2020 г. – ритм синусовый, по ЭхоКГ – ФВ 37%. В мае 2020 г. проходил стационарное лечение в клиническом кардиологическом диспансере по поводу декомпенсации ХСН, при выписке по ЭКГ ритм фибрилляции предсердий. Наблюдался у кардиолога. Консультирован в НИИ им. Е.Н. Мешалкина в мае 2021 г. – показаний на момент осмотра для имплантации кардиовертера-дефибриллятора нет, по ЭхоКГ – ФВ левого желудочка 39–43%.
В апреле 2022 г. – стационарное лечение с декомпенсацией ХСН, проведена коррекция лечения, к терапии добавлен валсартан/сакубитрил. Амбулаторно принимал торасемид 10 мг нерегулярно, спиронолактон 25 мг, метопролол 25 мг 2 раза в день, дигоксин 0,25 мг, варфарин 2,5 мг (1 таблетка + 1/4 таблетки вечером) [МНО 2,8], валсартан/сакубитрил 50 мг 2 раза в день, диакарб 250 мг 3 раза в день. Ухудшение самочувствия в течение двух недель, отмечает нарастание одышки, появление приступов удушья в горизонтальном положении. Госпитализирован в ноябре 2022 г. в отделение в связи с неэффективностью амбулаторного лечения, ухудшения состояния, для подбора адекватной терапии. Консультирован в НИИ им. Е.Н. Мешалкина, имеются показания для хирургического лечения, поставлен в лист ожидания на трансплантацию сердца (ФВ 23%).
Анамнез жизни: туберкулез, вирусный гепатит, венерологические заболевания, гемотрансфузии, медикаментозную аллергию, вредные привычки отрицает. Наследственность отягощена: артериальная гипертензия – по материнской линии, ишемическая болезнь сердца, острое нарушение мозгового кровообращения – по отцовской. В анамнезе хронический геморрой, вне обострения. На фоне приема ривароксабана 20 мг появление крови в стуле.
Данные объективного обследования на момент поступления. Состояние средней степени тяжести. Сознание ясное. Положение активное. Питание достаточное. Тип конституции нормостенический. Лимфоузлы не увеличены. Щитовидная железа 0 степени по ВОЗ. Грудные железы без особенностей. Кожный покров бледного цвета. Язык чистый, влажный. Склеры чистые.
В акте дыхания участвуют обе половины. Частота дыхательных движений – 20 в минуту. Перкуторно легочный звук. Аускультативно дыхание жесткое, хрипов нет, ослаблено справа в нижних отделах.
Пульс – 70 в минуту, нерегулярный, S=D, удовлетворительного наполнения и напряжения. Пульсация артерий стоп сохранена. Артериальное давление – 80/60 мм
рт. ст. Границы сердца: правая – по краю грудины, верхняя – III межреберье, левая – на 1,0 см влево от левой среднеключичной линии. Тоны сердца аритмичные, приглушены, акцент II тона на аорте, систолический шум во всех точках аускультации.
Живот мягкий, болезненный в эпигастрии, увеличен за счет подкожно-жировой клетчатки. Край печени выступает из-под края реберной дуги на 2 см, плотно-эластичный, ровный. Селезенка не пальпируется.
Почки не пальпируются. Синдром «поколачивания» отрицательный с обеих сторон.
Отеки нижних конечностей.
Диагноз. Основной: дилатационная кардиомиопатия в исходе миокардита. Недостаточность митрального клапана, трикуспидального клапана.
Осложнения: постоянная форма фибрилляции-трепетания предсердий, нормосистолия. Вторичная легочная гипертензия. ХСН IIБ со сниженной ФВ (23%), функциональный класс III, декомпенсация.
Сопутствующий: дисциркуляторная энцефалопатия, киста печени, фиброз печени.
Проведены обследование и коррекция медикаментозной терапии.
Лечение: режим полупостельный. Медикаментозное лечение: дигоксин 0,25 мг, варфарин 2,5 мг, омепразол 20 мг 2 раза в сутки, торасемид 20 мг, дапаглифлозин 10 мг, эпреленон 50 мг.
Результаты исследований
МСКТ ОГК (30.11.2022): КТ-признаки сегментарной перибронхиальной инфильтрации в S3-сегменте левого легкого, правостороннего гидроторакса, легочной гипертензии, кардиомегалии.
ЭхоКГ (30.11.2022). Диффузные изменения сердца с дилатацией полостей, нарушением систолической функции левого желудочка на фоне нарушения ритма. Умеренная недостаточность митрального и трикуспидального клапанов (относительная). Признаки незначительной легочной гипертензии. ФВ 23%.
Общий анализ крови (30.11.2022): гемоглобин –
101 г/л, эритроциты – 4,93×1012/л, тромбоциты – 197×109/л, гематокрит – 31,4%, скорость оседания эритроцитов – 18 мм/ч, эозинофилы – 1%, палочкоядерные – 1%, сегментоядерные – 60%, лимфоциты – 34%, моноциты – 4%.
Общий анализ мочи (30.11.2022): цвет желтый, реакция кислая, прозрачная, лейкоциты 0-1-2 в поле зрения, эпителий ед. в поле зрения, слизь ед. в поле зрения, глюкоза – 2,8 ммоль/л.
Биохимический анализ крови (30.11.2022): протромбиновый индекс – 32%, МНО – 2,36, билирубин общий – 27,6 мкмоль/л, прямой билирубин – 11,2 мкмоль/л, непрямой билирубин – 16,4 мкмоль/л, гамма-глутамилтрансфераза – 130 Е/л, щелочная фосфатаза – 329 Е/л, креатинфосфокиназа – 55 Е/л, креатинфосфокиназа-МВ – 30 Е/л, лактатдегидрогеназа – 356 Е/л, общий белок – 76 г/л, альбумин – 41 г/л, калий – 3,7 ммоль/л, натрий – 137,0 ммоль/л, аспартатаминотрансфераза – 27 Е/л, аланинаминотрансфераза – 20 Е/л, креатинин – 103 мкмоль/л. ЭКГ (30.11.2022): ритм фибрилляция предсердий с частотой сокращений желудочков 85–120 в минуту. Электрическая ось сердца не отклонена. Блокада передней ветви левой ножки пучка Гиса (рис. 1).
Липидный спектр (30.11.2022): холестерин
2,8 ммоль/л, триглицериды – 1,23 ммоль/л, липопротеины высокой плотности – 0,78 ммоль/л, липопротеины очень низкой плотности – 0,56 ммоль/л, липопротеины низкой плотности – 1,46 ммоль/л. Коэффициент атерогенности – 2,6.
Иммуноферментный анализ на NT-proBNP (01.12.2022): 2385,1 пг/мл (рис. 2).
Заключение
Данное клиническое наблюдение демонстрирует тяжелое течение ХСН у пациента после СOVID-19, перенесенного без осложнений. Острый воспалительный процесс привел к декомпенсации ХСН, резкому росту уровня маркера NTproBNP, что потребовало госпитализации пациента, коррекции текущей терапии, а также рассмотрения вопроса о необходимости трансплантации сердца.
Таким образом, перенесенная коронавирусная инфекция независимо от степени тяжести и сроков (как непосредственно после перенесенного заболевания, так и в течение первого года) может привести к декомпенсации сопутствующей соматической патологии, требующей от врача пересмотра тактики ведения, в том числе с привлечением врачей смежных специальностей и хирургической коррекции, для предотвращения летального исхода.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Моисеева Марина Викторовна – канд. мед. наук, доц. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: lisnyak80@mail.ru; ORCID: 0000-0003-3458-9346
Marina V. Moiseeva – Cand. Sci. (Med.), Omsk State Medical University. E-mail: lisnyak80@mail.ru; ORCID: 0000-0003-3458-9346
Багишева Наталья Викторовна – канд. мед. наук, доц. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: ppi100@mail.ru; ORCID: 0000-0003-3668-1023
Natalya V. Bagisheva – Cand. Sci. (Med.), Omsk State Medical University. E-mail: ppi100@mail.ru; ORCID: 0000-0003-3668-1023
Мордык Анна Владимировна – д-р мед. наук, проф., зав. каф. фтизиатрии, пульмонологии и инфекционных болезней,
ФГБОУ ВО ОмГМУ. E-mail: amordik@mail.ru; ORCID: 0000-0001-6196-7256
Anna V. Mordyk – D. Sci. (Med.), Prof., Omsk State Medical University. E-mail: amordik@mail.ru; ORCID: 0000-0001-6196-7256
Трухан Дмитрий Иванович – д-р мед. наук, доц., проф. каф. поликлинической терапии и внутренних болезней,
ФГБОУ ВО ОмГМУ. E-mail: dmitry_trukhan@mail.ru; ORCID: 0000-0002-1597-1876
Dmitry I. Trukhan – D. Sci. (Med.), Prof., Omsk State Medical University. E-mail: dmitry_trukhan@mail.ru;
ORCID: 0000-0002-1597-1876
Стрельцова Виктория Витальевна – студентка 6-го курса лечебного факультета, ФГБОУ ВО ОмГМУ.
E-mail: vstrl1611@gmail.com
Victoria V. Streltsova – Student, Omsk State Medical University. E-mail: vstrl1611@gmail.com
Дубровская Ирина Игоревна – зав. пульмонологическим отд-нием, БУЗОО «Больница скорой медицинской помощи №2»,
врач-пульмонолог высшей категории. E-mail: dubrowskaia.iri@yandex.ru
Irina I. Dubrovskaya – Head of the pulmonology department, City Clinical Emergency Hospital №2. E-mail: dubrowskaia.iri@yandex.ru
Поступила в редакцию / Received: 16.12.2022
Поступила после рецензирования / Revised: 27.12.2023
Принята к публикации / Accepted: 02.03.2023
15 мая 2023
Количество просмотров: 818

