Клинический разбор в общей медицине №10 2023
1 Burdenko Voronezh State Medical University, Voronezh, Russia;
2Voronezh Regional Clinical Hospital No. 1, Voronezh, Russia
aes222@mail.ru
Abstract
Gradenigo syndrome develops with pathology of the apex of the temporal bone pyramid. This syndrome is characterized by a clinical lesion of the vestibulocochlear nerve in combination with dysfunction of the abducens, trigeminal and facial nerves. The rarity of occurrence of the syndrome, the lack of experience of doctors working with patient with this pathology, the small namber of publications in Russian scientific journals on the diagnosis and treatment of diseases in the area of the apex of the temporal bone lead to the lack of timely diagnosis and adequate treatment of diseases that cause syndrome. The article describes a clinical case of a patient with Gradenigo syndrome, which developed as a result of pathology of the apex of the temporal bone and associated with a neoplasm, which was subsequently determined to be a poorly differentiated carcinoma with squamous cell differentiation of the skull base.
Key words: Gradenigo syndrome, apex of the pyramid of the temporal bone, tumor of the middle cranial fossa, diagnosis.
For citation: Ananyeva E.S., Popova M.V., Laricheva O.B. Clinical case of Gradenigo syndrome, difficulties of differential diagnosis. Clinical review for general practice. 2023; 4 (10): 71–75 (In Russ.). DOI: 10.47407/kr2023.4.10.00344
В канале Dorello проходит VI черепной нерв.
Канал был описан в 1905 г. итальянским анатомом Dorello, который после изучения работ G. Gradenigo предположил, что вероятным механизмом развития паралича наружной прямой мышцы глаза в случаях, описанных G. Gradenigo, является сдавление отводящего нерва связкой Грубера [3, 4].
Канал Dorello представляет собой костно-волокнистый канал, расположенный на уровне верхушки пирамиды височной кости внутри венозного слияния, образованного соединением задней части кавернозного синуса, базилярного синуса и нижнего каменистого синуса. Обычно канал описывают как небольшое пространство, расположенное между верхушкой пирамиды и связкой Грубера – окостеневшей связкой, соединяющей верхушку пирамиды височной кости с задним клиновидным отростком основной кости. Однако ряд авторов характеризует канал как большое пространство, расположенное между двумя листами твердой мозговой оболочки от места проникновения отводящего нерва через твердую мозговую оболочку до ее входа в пещеристый синус [3, 5–7].
Через канал Dorello отводящий нерв проходит в полость кавернозного синуса. М. Вейл в 1922 г. описал взаиморасположение основных структур внутри канала: латеральное положение занимает отводящий нерв, медиально располагается средняя менингеальная артерия, а нижний каменистый синус по своему ходу перекрещивает отводящий нерв [3, 8].
Особенности хода и расположения отводящего нерва, делают его уязвимым при некоторых патологических состояниях, прежде всего при воспалительных заболеваниях в области верхушки пирамиды височной кости, объемных новообразованиях и аневризмах внутренней сонной артерии.
Патология верхушки пирамиды височной кости классифицируется на первичную и вторичную, а по этиологии – на экстрадуральную и интрадуральную. Среди экстрадуральной наиболее часто встречаются кисты (асимметричный выпот), холестериновые гранулемы, холестеатомы, хондромы, мукоцеле. К интрадуральной патологии относятся менингиомы и шванномы [9]. Опухоли основания черепа нередко имеют настолько схожую клиническую и морфологическую картину, что единственным решающим методом диагностики является иммуноморфологическое фенотипирование. Среди всех злокачественных опухолей, поражающих основание черепа, примерно половина имеет эпителиальную природу и поражает передние отделы основания черепа [10–12]. Подавляющее большинство этих опухолей развивается из слизистой оболочки полости носа и околоносовых пазух. Чаще всего они возникают на шестой декаде жизни, и у мужчин в 2 раза чаще, чем у женщин [10, 11].
Патологию верхушки пирамиды височной кости обычно поздно диагностируют в связи с редкостью и отсутствием четкой клинической картины на ранних стадиях заболевания, что может объясняться небольшими размерами образования и ограниченностью патологического процесса костными стенками пирамиды [9–11]. Разрушение костных граней верхушки пирамиды и сдавление важных анатомических структур приводит к появлению клинической картины, характеризующейся головными болями и болями в половине лица (тройничный нерв), диплопией и сходящимся косоглазием (отводящий нерв), односторонней слабостью мимической мускулатуры (лицевой нерв), снижением слуха и вестибулярными нарушениями (преддверно-улитковый нерв), что заставляет пациента обратиться за медицинской помощью [9, 13, 14].
Больные с патологией верхушки пирамиды височной кости нередко долгое время наблюдаются у отоларингологов, так как им ошибочно ставят диагноз воспалительного заболевания, пока затяжной характер заболевания или появление неврологических симптомов не позволят заподозрить опухоль основания черепа и не потребуют проведения дальнейшего диагностического поиска. В результате большинство пациентов поступают в клинику уже с распространенными опухолями [10, 11]. Поскольку стадия болезни является самым важным прогностическим фактором в лечении рака основания черепа, ранняя идентификация и адекватная стратегия в отношении первичных злокачественных опухолей, поражающих основание черепа, становятся важными аспектами, которые оказывают основное влияние на исходы заболевания, в том числе на показатели выживаемости [12, 15].
В представленном клиническом случае неспецифические симптомы заболевания беспокоили пациента в течение года, но несмотря на повторно проводимое нейровизуализационное исследование и консультации специалистов узкого профиля диагноз был поставлен только после возникновения неврологических осложнений основного заболевания.
Пациент был консультирован неврологом, назначены препараты ноотропного и нейрометаболического действия, прием которых не принес желаемого эффекта.
В октябре 2022 г. боль в большей степени локализовалась в области правого уха, с распространением на правую половину затылка и шеи, ухудшался слух на правое ухо. Пациент неоднократно был консультирован оториноларингологами. В начале декабря 2022 г. (08.12.2022) назначалось КТ-исследование околоносовых пазух, при котором были выявлены признаки правостороннего мастоидита, а проведенное через месяц (11.01.2023)
КТ-исследование височных костей выявило признаки правостороннего среднего отита и умеренную гипертрофию слизистой ячеек решетчатой кости с двух сторон и обеих клиновидных пазух. С учетом результатов обследования было рекомендовано продолжение проведения противовоспалительной и антибактериальной терапии. В феврале 2023 г. пациент находился на лечении в отделении ЛОР-2 ГУЗ ВОКБ №1, где было произведено шунтирование барабанной полости с туалетом слухового прохода. В это же время пациент начинает обращать внимание на онемение правой половины лица, интенсивные, «скручивающие», «тупые», ноющие, иногда «простреливающие» боли в правой височной области. Боли имели тенденцию к уменьшению при приеме карбамазепина и нестероидных противовоспалительных препаратов, однако полностью не переставали беспокоить.
Пациент поступил в неврологическое отделение ГУЗ ВОКБ №1 для обследования и лечения с диагнозом: нейропатия тройничного нерва справа; гипертоническая болезнь II, риск сердечно-сосудистых осложнений 2.
При осмотре: обоняние нарушено не было; поля зрения ориентировочно были сохранены; зрачки D=S, фотореакции сохранены, глазные щели D=S, отмечался легкий экзофтальм справа, обращало внимание легкое ограничение движений правого глазного яблока при взгляде вправо, пациент отмечал нечеткость контуров предметов, даже двоение при взгляде вправо; пальпация точек выхода тройничного нерва была безболезненна, выявлялась гипестезия поверхностной чувствительности на правой половине лица, нижнечелюстной рефлекс был снижен, при открывании рта создавалось впечатление о легком отклонении нижней челюсти вправо; лицо было симметрично, вкус не изменен; ранее отмечал некоторое ухудшение слуха на правое ухо, но считал, что после лечения у оториноларинголога, слух улучшился, выявлялся горизонтальный среднеразмашистый нистагм при взгляде в стороны; исследование фонации, функции глотания не выявило нарушений, глоточные рефлексы вызывались с двух сторон, сила грудино-ключично-сосцевидных и трапециевидных мышц была достаточной; дизартрии не отмечалось, язык располагался по средней линии. Других двигательных, рефлекторных, чувствительных, координаторных нарушений у пациента не отмечалось. Движения в позвоночнике были сохранены в полном объеме. Болезненности при пальпации паравертебральных точек и перкуссии остистых отростков не наблюдалось. Симптомы натяжения не были выявлены.
В стационаре проводились общеклинические исследования: исследование крови на lues (10.03.2023) – отрицательные результаты; общий анализ крови (16.03.2023): эритроциты – 4,98×1012/л, лейкоциты – 6,63×109/л, тромбоциты – 227×109/л, нейтрофилы – 4,21×109/л, лимфоциты – 1,57×109/л, эозинофилы – 0,19×109/л, базофилы – 0,06×109/л, моноциты – 0,6×109/л, незрелые гранулоциты – 0,03×109/л, нейтрофилы – 63,5 %, базофилы – 0,9%, эозинофилы – 2,9%, лимфоциты – 23,7%, моноциты – 9%, незрелые гранулоциты – 0,5%, гемоглобин – 150 г/л, гематокрит – 43,7%, СОЭ – 10 мм/ч.
Биохимический анализ крови (16.03.2023): общий белок – 76 г/л, мочевина – 3,3 ммоль/л, креатинин – 100 мкмоль/л, билирубин общий – 9 мкмоль/л, билирубин связанный – 1 мкмоль/л, билирубин свободный – 8 мкмоль/л, глюкоза – 5,5 ммоль/л, общий холестерин – 5,9 ммоль/л, аланинаминотрансфераза – 14 ед/л, аспартатаминотрансфераза – 17 ед/л, амилаза – 57 ед/л.
Общий анализ мочи (16.03.2023) – без патологии.
При проведении электронейромиографии (ЭНМГ) (10.03.2023) были обнаружены ЭНМГ-признаки нарушения проведения по тригемино-фациальной системе справа. Ультразвуковое дуплексное сканирование брахиоцефальных артерий (13.03.2023) выявило стеноз правой общей сонной артерии в области бифуркации на 20%, стеноз правой внутренней сонной артерии – на 27%, стеноз левой общей сонной артерии в области бифуркации – на 30% по диаметру, стеноз левой внутренней сонной артерии – на 35% по диаметру; С-образная извитость правой внутренней сонной артерии без перепада линейной скорости кровотока; извитость обеих позвоночных артерий в сегменте V2.
Компьютерная томографическая ангиография сосудов головного мозга и шеи (13.03.2023) показала наличие атеросклероза брахиоцефальных артерий, стеноза левой внутренней сонной артерии на 42%, извитость правой внутренней сонной артерии по типу Кинкинг, извитость левой внутренней сонной артерии. Были выявлены: асимметрия позвоночных артерий (S>D) и как вариант развития Виллизиева круга – аплазия задних соединительных артерий.
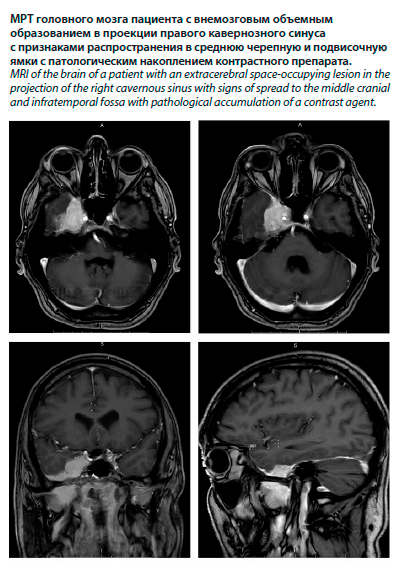 МРТ головного мозга с внутривенным контрастированием (14.03.2023) обнаружило МР-картину внемозгового объемного образования в проекции правого кавернозного синуса с признаками распространения в среднюю черепную и подвисочную ямки с патологическим накоплением контрастного препарата. Была выявлена МР-картина единичных супратенториальных очагов глиоза (сосудистого генеза), МР-признаки расширения боковых, III, IV желудочков и МР-картина локального расширения субарахноидального пространства задней черепной ямки, как вариант развития (см. рисунок).
МРТ головного мозга с внутривенным контрастированием (14.03.2023) обнаружило МР-картину внемозгового объемного образования в проекции правого кавернозного синуса с признаками распространения в среднюю черепную и подвисочную ямки с патологическим накоплением контрастного препарата. Была выявлена МР-картина единичных супратенториальных очагов глиоза (сосудистого генеза), МР-признаки расширения боковых, III, IV желудочков и МР-картина локального расширения субарахноидального пространства задней черепной ямки, как вариант развития (см. рисунок).
После проведения дополнительного исследования, пациент был консультирован специалистами узкого профиля. При осмотре офтальмолога выявлена гиперметропия слабой степени и ангиопатия сетчатки. Оториноларингологом (15.03.2023) был поставлен диагноз: правосторонний экссудативный отит в стадии разрешения; состояние после шунтирования барабанной полости; убедительных данных за отогенные осложнения (абсцесс в области пирамиды височной кости справа) нет. Нейрохирург (16.03.2023) согласился с диагнозом: внемозговая опухоль основания черепа с возможным прорастанием в правый кавернозный синус.
В стационаре пациент получал лечение: трамадол, амитриптилин, мексидол, карбамазепин. Было запланировано дообследование пациента и лечение в условиях федерального центра ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко», где 12.04.2023 было произведено эндоскопическое трансназальное транссфеноидальное парциальное удаление (расширенная биопсия) опухоли основания черепа (правого кавернозного синуса, правой крылонебной ямки, средней черепной ямки справа).
После гистологического исследования биоматериала (заключение: лимфоэпителиальный рак) был установлен диагноз: низкодифференцированная карцинома с плоскоклеточной дифференцировкой основания черепа (правого кавернозного синуса, правой крылонебной ямки, средней черепной ямки справа).
Через месяц (17.05.2023) пациенту была проведена позитронно-эмиссионная томография, совмещенная с компьютерной томографией (КТ) с туморотропными радиофармпрепаратами (РФП): в области головы и шеи определяется патологическое накопление РФП в объемном образовании, занимающем правый кавернозный синус, распространяется в среднюю черепную ямку, подвисочную ямку, крылонебную ямку, носоглотку общими размерами 42×35×58 мм с контактной деструкцией стенки правой клиновидной пазухи; в множественных двусторонних структурно измененных верхних, средних яремных, задних шейных и левосторонних надключичных лимфатических узлах размерами короткой оси от 6 до 16 мм. Пациент продолжает лечение у онколога.
В литературных источниках описана история пациентки 12 лет с патологией верхушки пирамиды височной кости (холестеатома), у которой при проведении нейровизуализационного исследования не было замечено образование на верхушке пирамиды височной кости, и пациентка некоторое время, как и описываемый нами пациент, лечилась у вертебролога без ожидаемых результатов. Повторно проведенное этой пациентке нейровизуализационное исследование привело к необходимости исключения гломусной опухоли. Авторы статьи отмечают, что врачи (рентгенологи, оториноларингологи, неврологи, нейрохирурги), к которым обращались за консультацией родители пациентки, ни разу не открывали диски с результатами проведенных исследований, а пользовались только заключениями [2]. В приведенном нами клиническом случае редкость патологии, неспецифичность симптомов в начале заболевания и, возможно, излишнее доверие к описаниям результатов повторного нейровизуализационного исследования не позволили обратить внимание на специфический анамнез заболевания и помешали проведению более агрессивного диагностического поиска.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Ананьева Елена Сергеевна – канд. мед. наук, доц. каф. неврологии, лечебный факультет, ФГБОУ ВО «ВГМУ имени Н.Н. Бурденко». E-mail: aes222@mail.ru
Elena S. Ananyeva – Cand. Sci. (Med.), Burdenko Voronezh State Medical University. E-mail: aes222@mail.ru
Попова Марина Владимировна – врач-невролог неврологического отделения, БУЗ «Воронежская областная клиническая больница №1»
Marina V. Popova – Neurologist, Voronezh Regional Clinical Hospital No. 1
Ларичева Ольга Борисовна – врач-рентгенолог отделения лучевой диагностики, БУЗ Воронежская областная клиническая больница №1
Olga B. Laricheva – Radiologist, Voronezh Regional Clinical Hospital No. 1
Поступила в редакцию: 13.11.2023
Поступила после рецензирования: 14:11.2023
Принята к публикации: 23.11.2023
Received: 13.11.2023
Revised: 14:11.2023
Accepted: 23.11.2023
Клинический разбор в общей медицине №10 2023
Клинический случай синдрома Градениго, сложности дифференциальной диагностики
Номера страниц в выпуске:71-75
Аннотация
Синдром Градениго развивается при патологии верхушки пирамиды височной кости и характеризуется клиникой поражения преддверно-улиткового нерва в сочетании с нарушением функций отводящего, тройничного и лицевого нервов. Редкость встречаемости синдрома, недостаток опыта работы врачей с пациентами, имеющими эту патологию, небольшое количество публикаций в российских журналах по теме диагностики и лечения заболеваний в области верхушки пирамиды височной кости приводит к отсутствию своевременной диагностики и адекватной терапии заболеваний, являющихся причиной синдрома. В статье приводится описание клинического случая пациента с синдромом Градениго, развившегося вследствие патологии верхушки пирамиды височной кости и связанного с новообразованием, которое впоследствии было определено как низкодифференцированная карцинома с плоскоклеточной дифференцировкой основания черепа.
Ключевые слова: синдром Градениго, верхушка пирамиды височной кости, опухоль средней черепной ямки, диагностика.
Для цитирования: Ананьева Е.С., Попова М.В., Ларичева О.Б. Клинический случай синдрома Градениго, сложности дифференциальной диагностики. Клинический разбор в общей медицине. 2023; 4 (10): 71–75. DOI: 10.47407/kr2023.4.10.00344
Синдром Градениго развивается при патологии верхушки пирамиды височной кости и характеризуется клиникой поражения преддверно-улиткового нерва в сочетании с нарушением функций отводящего, тройничного и лицевого нервов. Редкость встречаемости синдрома, недостаток опыта работы врачей с пациентами, имеющими эту патологию, небольшое количество публикаций в российских журналах по теме диагностики и лечения заболеваний в области верхушки пирамиды височной кости приводит к отсутствию своевременной диагностики и адекватной терапии заболеваний, являющихся причиной синдрома. В статье приводится описание клинического случая пациента с синдромом Градениго, развившегося вследствие патологии верхушки пирамиды височной кости и связанного с новообразованием, которое впоследствии было определено как низкодифференцированная карцинома с плоскоклеточной дифференцировкой основания черепа.
Ключевые слова: синдром Градениго, верхушка пирамиды височной кости, опухоль средней черепной ямки, диагностика.
Для цитирования: Ананьева Е.С., Попова М.В., Ларичева О.Б. Клинический случай синдрома Градениго, сложности дифференциальной диагностики. Клинический разбор в общей медицине. 2023; 4 (10): 71–75. DOI: 10.47407/kr2023.4.10.00344
Clinical case of Gradenigo syndrome, difficulties of differential diagnosis
Elena S. Ananyeva1, Marina V. Popova2, Olga B. Laricheva21 Burdenko Voronezh State Medical University, Voronezh, Russia;
2Voronezh Regional Clinical Hospital No. 1, Voronezh, Russia
aes222@mail.ru
Abstract
Gradenigo syndrome develops with pathology of the apex of the temporal bone pyramid. This syndrome is characterized by a clinical lesion of the vestibulocochlear nerve in combination with dysfunction of the abducens, trigeminal and facial nerves. The rarity of occurrence of the syndrome, the lack of experience of doctors working with patient with this pathology, the small namber of publications in Russian scientific journals on the diagnosis and treatment of diseases in the area of the apex of the temporal bone lead to the lack of timely diagnosis and adequate treatment of diseases that cause syndrome. The article describes a clinical case of a patient with Gradenigo syndrome, which developed as a result of pathology of the apex of the temporal bone and associated with a neoplasm, which was subsequently determined to be a poorly differentiated carcinoma with squamous cell differentiation of the skull base.
Key words: Gradenigo syndrome, apex of the pyramid of the temporal bone, tumor of the middle cranial fossa, diagnosis.
For citation: Ananyeva E.S., Popova M.V., Laricheva O.B. Clinical case of Gradenigo syndrome, difficulties of differential diagnosis. Clinical review for general practice. 2023; 4 (10): 71–75 (In Russ.). DOI: 10.47407/kr2023.4.10.00344
Введение
Синдром Градениго, впервые описанный в 1904 г. итальянским оториноларингологом G. Gradenigo, – редко встречаемый синдром, который развивается при патологии верхушки пирамиды височной кости и характеризуется клиникой поражения преддверно-улиткового нерва в сочетании с нарушением функций отводящего, тройничного и лицевого нервов [1]. Поражение указанных черепных нервов объясняется своеобразием строения верхушки пирамиды височной кости. Верхней границей верхушки является дно средней черепной ямки с дугой верхнего полукружного канала, нижней – луковица яремной вены, вертикальная часть внутренней сонной артерии и сигмовидный синус. Сзади пирамида обращена к задней черепной ямке с задним полукружным каналом, внутренним слуховым проходом с VII и VIII черепными нервами, эндолимфатическим мешком на этой грани, а спереди и медиально соприкасается с клиновидной костью, в которой расположена основная пазуха [2]. На передней поверхности вблизи верхушки пирамиды височной кости имеется impressio trigemini, где располагается Гассеров узел тройничного нерва.В канале Dorello проходит VI черепной нерв.
Канал был описан в 1905 г. итальянским анатомом Dorello, который после изучения работ G. Gradenigo предположил, что вероятным механизмом развития паралича наружной прямой мышцы глаза в случаях, описанных G. Gradenigo, является сдавление отводящего нерва связкой Грубера [3, 4].
Канал Dorello представляет собой костно-волокнистый канал, расположенный на уровне верхушки пирамиды височной кости внутри венозного слияния, образованного соединением задней части кавернозного синуса, базилярного синуса и нижнего каменистого синуса. Обычно канал описывают как небольшое пространство, расположенное между верхушкой пирамиды и связкой Грубера – окостеневшей связкой, соединяющей верхушку пирамиды височной кости с задним клиновидным отростком основной кости. Однако ряд авторов характеризует канал как большое пространство, расположенное между двумя листами твердой мозговой оболочки от места проникновения отводящего нерва через твердую мозговую оболочку до ее входа в пещеристый синус [3, 5–7].
Через канал Dorello отводящий нерв проходит в полость кавернозного синуса. М. Вейл в 1922 г. описал взаиморасположение основных структур внутри канала: латеральное положение занимает отводящий нерв, медиально располагается средняя менингеальная артерия, а нижний каменистый синус по своему ходу перекрещивает отводящий нерв [3, 8].
Особенности хода и расположения отводящего нерва, делают его уязвимым при некоторых патологических состояниях, прежде всего при воспалительных заболеваниях в области верхушки пирамиды височной кости, объемных новообразованиях и аневризмах внутренней сонной артерии.
Патология верхушки пирамиды височной кости классифицируется на первичную и вторичную, а по этиологии – на экстрадуральную и интрадуральную. Среди экстрадуральной наиболее часто встречаются кисты (асимметричный выпот), холестериновые гранулемы, холестеатомы, хондромы, мукоцеле. К интрадуральной патологии относятся менингиомы и шванномы [9]. Опухоли основания черепа нередко имеют настолько схожую клиническую и морфологическую картину, что единственным решающим методом диагностики является иммуноморфологическое фенотипирование. Среди всех злокачественных опухолей, поражающих основание черепа, примерно половина имеет эпителиальную природу и поражает передние отделы основания черепа [10–12]. Подавляющее большинство этих опухолей развивается из слизистой оболочки полости носа и околоносовых пазух. Чаще всего они возникают на шестой декаде жизни, и у мужчин в 2 раза чаще, чем у женщин [10, 11].
Патологию верхушки пирамиды височной кости обычно поздно диагностируют в связи с редкостью и отсутствием четкой клинической картины на ранних стадиях заболевания, что может объясняться небольшими размерами образования и ограниченностью патологического процесса костными стенками пирамиды [9–11]. Разрушение костных граней верхушки пирамиды и сдавление важных анатомических структур приводит к появлению клинической картины, характеризующейся головными болями и болями в половине лица (тройничный нерв), диплопией и сходящимся косоглазием (отводящий нерв), односторонней слабостью мимической мускулатуры (лицевой нерв), снижением слуха и вестибулярными нарушениями (преддверно-улитковый нерв), что заставляет пациента обратиться за медицинской помощью [9, 13, 14].
Больные с патологией верхушки пирамиды височной кости нередко долгое время наблюдаются у отоларингологов, так как им ошибочно ставят диагноз воспалительного заболевания, пока затяжной характер заболевания или появление неврологических симптомов не позволят заподозрить опухоль основания черепа и не потребуют проведения дальнейшего диагностического поиска. В результате большинство пациентов поступают в клинику уже с распространенными опухолями [10, 11]. Поскольку стадия болезни является самым важным прогностическим фактором в лечении рака основания черепа, ранняя идентификация и адекватная стратегия в отношении первичных злокачественных опухолей, поражающих основание черепа, становятся важными аспектами, которые оказывают основное влияние на исходы заболевания, в том числе на показатели выживаемости [12, 15].
В представленном клиническом случае неспецифические симптомы заболевания беспокоили пациента в течение года, но несмотря на повторно проводимое нейровизуализационное исследование и консультации специалистов узкого профиля диагноз был поставлен только после возникновения неврологических осложнений основного заболевания.
Клинический случай
Пациент М., 1971 г., поступил в неврологическое отделение ГУЗ ВОКБ №1 09.03.2023 с жалобами на боли ноющего, иногда простреливающего характера в правой половине лица (преимущественно в височной области, верхней челюсти, верхней и нижней губах), заушной области, правой половине шеи, онемение правой половины лица. Отмечал, что в течение дня боль нарастала по интенсивности, после приема обезболивающих препаратов (Нимесил) незначительно уменьшалась на несколько часов. Пациент на момент осмотра считал себя больным в течение года. В феврале 2022 г. появились и стали беспокоить боли в затылочной области и области шеи справа. В связи с возникшими болями была проведена магнитно-резонансная томография (МРТ) шейного отдела позвоночника, которая выявила наличие протрузий и грыж межпозвоночных дисков. Пациент был консультирован нейрохирургом, рекомендации которого включали применение Тексареда. Впоследствии Тексаред был отменен по причине аллергии, развившейся на препарат. Учитывая сохраняющиеся боли в правой половине головы, 06.08.2022 было проведено МРТ-исследование головного мозга, при котором выявлена МР-картина неравномерного расширения субарахноидального конвекситального пространства, единичные мелкоочаговые изменения в веществе головного мозга (дистрофического характера), арахноидальная киста задней черепной ямки, катаральный фронтит.Пациент был консультирован неврологом, назначены препараты ноотропного и нейрометаболического действия, прием которых не принес желаемого эффекта.
В октябре 2022 г. боль в большей степени локализовалась в области правого уха, с распространением на правую половину затылка и шеи, ухудшался слух на правое ухо. Пациент неоднократно был консультирован оториноларингологами. В начале декабря 2022 г. (08.12.2022) назначалось КТ-исследование околоносовых пазух, при котором были выявлены признаки правостороннего мастоидита, а проведенное через месяц (11.01.2023)
КТ-исследование височных костей выявило признаки правостороннего среднего отита и умеренную гипертрофию слизистой ячеек решетчатой кости с двух сторон и обеих клиновидных пазух. С учетом результатов обследования было рекомендовано продолжение проведения противовоспалительной и антибактериальной терапии. В феврале 2023 г. пациент находился на лечении в отделении ЛОР-2 ГУЗ ВОКБ №1, где было произведено шунтирование барабанной полости с туалетом слухового прохода. В это же время пациент начинает обращать внимание на онемение правой половины лица, интенсивные, «скручивающие», «тупые», ноющие, иногда «простреливающие» боли в правой височной области. Боли имели тенденцию к уменьшению при приеме карбамазепина и нестероидных противовоспалительных препаратов, однако полностью не переставали беспокоить.
Пациент поступил в неврологическое отделение ГУЗ ВОКБ №1 для обследования и лечения с диагнозом: нейропатия тройничного нерва справа; гипертоническая болезнь II, риск сердечно-сосудистых осложнений 2.
При осмотре: обоняние нарушено не было; поля зрения ориентировочно были сохранены; зрачки D=S, фотореакции сохранены, глазные щели D=S, отмечался легкий экзофтальм справа, обращало внимание легкое ограничение движений правого глазного яблока при взгляде вправо, пациент отмечал нечеткость контуров предметов, даже двоение при взгляде вправо; пальпация точек выхода тройничного нерва была безболезненна, выявлялась гипестезия поверхностной чувствительности на правой половине лица, нижнечелюстной рефлекс был снижен, при открывании рта создавалось впечатление о легком отклонении нижней челюсти вправо; лицо было симметрично, вкус не изменен; ранее отмечал некоторое ухудшение слуха на правое ухо, но считал, что после лечения у оториноларинголога, слух улучшился, выявлялся горизонтальный среднеразмашистый нистагм при взгляде в стороны; исследование фонации, функции глотания не выявило нарушений, глоточные рефлексы вызывались с двух сторон, сила грудино-ключично-сосцевидных и трапециевидных мышц была достаточной; дизартрии не отмечалось, язык располагался по средней линии. Других двигательных, рефлекторных, чувствительных, координаторных нарушений у пациента не отмечалось. Движения в позвоночнике были сохранены в полном объеме. Болезненности при пальпации паравертебральных точек и перкуссии остистых отростков не наблюдалось. Симптомы натяжения не были выявлены.
В стационаре проводились общеклинические исследования: исследование крови на lues (10.03.2023) – отрицательные результаты; общий анализ крови (16.03.2023): эритроциты – 4,98×1012/л, лейкоциты – 6,63×109/л, тромбоциты – 227×109/л, нейтрофилы – 4,21×109/л, лимфоциты – 1,57×109/л, эозинофилы – 0,19×109/л, базофилы – 0,06×109/л, моноциты – 0,6×109/л, незрелые гранулоциты – 0,03×109/л, нейтрофилы – 63,5 %, базофилы – 0,9%, эозинофилы – 2,9%, лимфоциты – 23,7%, моноциты – 9%, незрелые гранулоциты – 0,5%, гемоглобин – 150 г/л, гематокрит – 43,7%, СОЭ – 10 мм/ч.
Биохимический анализ крови (16.03.2023): общий белок – 76 г/л, мочевина – 3,3 ммоль/л, креатинин – 100 мкмоль/л, билирубин общий – 9 мкмоль/л, билирубин связанный – 1 мкмоль/л, билирубин свободный – 8 мкмоль/л, глюкоза – 5,5 ммоль/л, общий холестерин – 5,9 ммоль/л, аланинаминотрансфераза – 14 ед/л, аспартатаминотрансфераза – 17 ед/л, амилаза – 57 ед/л.
Общий анализ мочи (16.03.2023) – без патологии.
При проведении электронейромиографии (ЭНМГ) (10.03.2023) были обнаружены ЭНМГ-признаки нарушения проведения по тригемино-фациальной системе справа. Ультразвуковое дуплексное сканирование брахиоцефальных артерий (13.03.2023) выявило стеноз правой общей сонной артерии в области бифуркации на 20%, стеноз правой внутренней сонной артерии – на 27%, стеноз левой общей сонной артерии в области бифуркации – на 30% по диаметру, стеноз левой внутренней сонной артерии – на 35% по диаметру; С-образная извитость правой внутренней сонной артерии без перепада линейной скорости кровотока; извитость обеих позвоночных артерий в сегменте V2.
Компьютерная томографическая ангиография сосудов головного мозга и шеи (13.03.2023) показала наличие атеросклероза брахиоцефальных артерий, стеноза левой внутренней сонной артерии на 42%, извитость правой внутренней сонной артерии по типу Кинкинг, извитость левой внутренней сонной артерии. Были выявлены: асимметрия позвоночных артерий (S>D) и как вариант развития Виллизиева круга – аплазия задних соединительных артерий.
 МРТ головного мозга с внутривенным контрастированием (14.03.2023) обнаружило МР-картину внемозгового объемного образования в проекции правого кавернозного синуса с признаками распространения в среднюю черепную и подвисочную ямки с патологическим накоплением контрастного препарата. Была выявлена МР-картина единичных супратенториальных очагов глиоза (сосудистого генеза), МР-признаки расширения боковых, III, IV желудочков и МР-картина локального расширения субарахноидального пространства задней черепной ямки, как вариант развития (см. рисунок).
МРТ головного мозга с внутривенным контрастированием (14.03.2023) обнаружило МР-картину внемозгового объемного образования в проекции правого кавернозного синуса с признаками распространения в среднюю черепную и подвисочную ямки с патологическим накоплением контрастного препарата. Была выявлена МР-картина единичных супратенториальных очагов глиоза (сосудистого генеза), МР-признаки расширения боковых, III, IV желудочков и МР-картина локального расширения субарахноидального пространства задней черепной ямки, как вариант развития (см. рисунок). После проведения дополнительного исследования, пациент был консультирован специалистами узкого профиля. При осмотре офтальмолога выявлена гиперметропия слабой степени и ангиопатия сетчатки. Оториноларингологом (15.03.2023) был поставлен диагноз: правосторонний экссудативный отит в стадии разрешения; состояние после шунтирования барабанной полости; убедительных данных за отогенные осложнения (абсцесс в области пирамиды височной кости справа) нет. Нейрохирург (16.03.2023) согласился с диагнозом: внемозговая опухоль основания черепа с возможным прорастанием в правый кавернозный синус.
В стационаре пациент получал лечение: трамадол, амитриптилин, мексидол, карбамазепин. Было запланировано дообследование пациента и лечение в условиях федерального центра ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко», где 12.04.2023 было произведено эндоскопическое трансназальное транссфеноидальное парциальное удаление (расширенная биопсия) опухоли основания черепа (правого кавернозного синуса, правой крылонебной ямки, средней черепной ямки справа).
После гистологического исследования биоматериала (заключение: лимфоэпителиальный рак) был установлен диагноз: низкодифференцированная карцинома с плоскоклеточной дифференцировкой основания черепа (правого кавернозного синуса, правой крылонебной ямки, средней черепной ямки справа).
Через месяц (17.05.2023) пациенту была проведена позитронно-эмиссионная томография, совмещенная с компьютерной томографией (КТ) с туморотропными радиофармпрепаратами (РФП): в области головы и шеи определяется патологическое накопление РФП в объемном образовании, занимающем правый кавернозный синус, распространяется в среднюю черепную ямку, подвисочную ямку, крылонебную ямку, носоглотку общими размерами 42×35×58 мм с контактной деструкцией стенки правой клиновидной пазухи; в множественных двусторонних структурно измененных верхних, средних яремных, задних шейных и левосторонних надключичных лимфатических узлах размерами короткой оси от 6 до 16 мм. Пациент продолжает лечение у онколога.
Обсуждение
Представленный клинический случай демонстрирует редко встречаемый синдром поражения черепных нервов, связанный с опухолью средней черепной ямки. На момент осмотра пациент наблюдался в течение года у специалистов разного профиля – нейрохирургов, неврологов, оториноларингологов – с жалобами на постоянную боль в правой половине головы и в области шеи справа. Проводимое нейровизуализационное исследование шейного отдела позвоночника и головного мозга в течение первых 6 мес заболевания не выявило какой-либо значимой патологии. Однако обращает на себя внимание устойчивый характер боли, более четкая локализация боли в области уха, проявление снижения слуха к октябрю 2022 г. Несмотря на проводимую в течение 1–2 мес антибактериальную и противовоспалительную терапию симптоматика сохранялась. В начале декабря и в начале января, вероятно с учетом отсутствия значимого эффекта от проводимой терапии, повторно проводится нейровизуализационное исследование, результаты которого ориентируют оториноларингологов на продолжение противовоспалительной терапии и проведение шунтирующей операции. Несмотря на некоторое улучшение слуха, что вероятно можно связать с проведением шунтирующей операции, боль в правой половине головы сохранялась, и увеличилась зона распространения боли на правую половину лица. Боль не купировалась не только препаратами из группы нестероидных противовоспалительных препаратов, но и антиконвульсантами (карбамазепин). Боль носила мучительный, ноющий характер, пациент описывал «прострелы» в правой половине лица, провоцирующиеся жеванием, иногда разговором и длящиеся в течение 5 мин. Специфический рисунок боли, отсутствие при осмотре курковых зон и наличие гипестезии в зонах иннервации V черепного нерва в сочетании с легким недоведением правого глазного яблока до латерального угла глаза и двоением при взгляде вправо свидетельствовало о поражении V и VI черепных нервов, которые совместно страдают при разрушении верхушки пирамиды височной кости. Длительное течение заболевания, некупирующийся стандартными анальгетиками болевой синдром, с течением времени имеющий тенденцию к увеличению зоны боли, отсутствие реакции на проведение противовоспалительной и антибактериальной терапии в течение более 3 мес могли насторожить в отношении наличия у пациента заболевания невоспалительного характера. Необходимо учитывать факт, что хронический односторонний серозный средний отит, по поводу которого пациент наблюдался у оториноларингологов, может являться следствием злокачественной опухоли носоглотки, блокирующей евстахиеву трубу.В литературных источниках описана история пациентки 12 лет с патологией верхушки пирамиды височной кости (холестеатома), у которой при проведении нейровизуализационного исследования не было замечено образование на верхушке пирамиды височной кости, и пациентка некоторое время, как и описываемый нами пациент, лечилась у вертебролога без ожидаемых результатов. Повторно проведенное этой пациентке нейровизуализационное исследование привело к необходимости исключения гломусной опухоли. Авторы статьи отмечают, что врачи (рентгенологи, оториноларингологи, неврологи, нейрохирурги), к которым обращались за консультацией родители пациентки, ни разу не открывали диски с результатами проведенных исследований, а пользовались только заключениями [2]. В приведенном нами клиническом случае редкость патологии, неспецифичность симптомов в начале заболевания и, возможно, излишнее доверие к описаниям результатов повторного нейровизуализационного исследования не позволили обратить внимание на специфический анамнез заболевания и помешали проведению более агрессивного диагностического поиска.
Заключение
Представленный клинический случай иллюстрирует редко встречаемый синдром поражения верхушки пирамиды височной кости, связанный с новообразованием, которое впоследствии было определено как низкодифференцированная карцинома с плоскоклеточной дифференцировкой основания черепа. Несмотря на относительную доступность и активное использование в диагностике большого спектра заболеваний таких информативных методов исследования, как МРТ и КТ, представленный случай демонстрирует сохраняющуюся актуальность классических методов диагностики, включающих подробный сбор анамнеза и детальный клинический осмотр, в том числе просмотр врачом дисков и личную оценку результатов нейровизуализационного исследования в целях своевременной диагностики заболевания пациента и выбора правильной тактики лечения.Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Ананьева Елена Сергеевна – канд. мед. наук, доц. каф. неврологии, лечебный факультет, ФГБОУ ВО «ВГМУ имени Н.Н. Бурденко». E-mail: aes222@mail.ru
Elena S. Ananyeva – Cand. Sci. (Med.), Burdenko Voronezh State Medical University. E-mail: aes222@mail.ru
Попова Марина Владимировна – врач-невролог неврологического отделения, БУЗ «Воронежская областная клиническая больница №1»
Marina V. Popova – Neurologist, Voronezh Regional Clinical Hospital No. 1
Ларичева Ольга Борисовна – врач-рентгенолог отделения лучевой диагностики, БУЗ Воронежская областная клиническая больница №1
Olga B. Laricheva – Radiologist, Voronezh Regional Clinical Hospital No. 1
Поступила в редакцию: 13.11.2023
Поступила после рецензирования: 14:11.2023
Принята к публикации: 23.11.2023
Received: 13.11.2023
Revised: 14:11.2023
Accepted: 23.11.2023
Список исп. литературыСкрыть список1. Никифоров А.С., Гусев Е.И. Общая неврология. М.: ГЭОТАР-Медиа, 2015.
Nikiforov AS, Gusev EI. General neurology. Moscow: GEOTAR-Media, 2015 (in Russian).
2. Почуева Т.В., Борисенко О.Н., Сребняк И.А., Меркулов А.Ю. Патология верхушки пирамиды височной кости: холестероловая гранулема и врожденная холестеатома. Вестник оториноларингологии. 2021; 86 (3): 127–33. DOI: 10.17116/otorino202186031127
Pochueva TV, Borisenko ON, Srebnyak IA, Merkulov AUa. Pathology of the apex of the pyramid of the temporal bone: cholesterol granuloma and congenital cholesteatoma. Bulletin of otorhinolaryngology. 2021; 86 (3): 127–33. DOI: 10.17116/otorino202186031127 (in Russian).
3. Барановский Ю.Г., Геращенко Э.Ф. Анатомические особенности канала Дорелла. Modern Science. 2022; (10): 101–3.
Baranovsky YuG, Gerashchenko EF. Anatomical features of the Dorell canal. Modern Science. 2022; (10): 101–3 (in Russian).
4. Gradenigo G: Uber die Paralyse des Nervus abdueens bei Otitis. Archly Uhrenheil. 2017; 74: 149–87.
5. Anderson RD, Liebeskind A, Schechter MM et al: Aneurysms of the internal carotid artery in the carotid canalof the petrous temporal bone. Radiology. 2018; 102: 639–42.
6. Arias MJ: Bilateral traumatic abducens nerve palsy without skull fracture and with cervical spine fracture: case report and review of the literature. Neurosurgery. 2019; 16: 232–4.
7. Dolenc VV, Kregar T, Ferlunga M et al: Treatment of tumors invading the cavernous sinus in Dolenc VV (ed): The Cavernous Sinus. A Multidisciplinary Approach to Vascular and Tumorous Lesions. New York: Springer-Verlag, 2019; p. 377–91.
8. Dorello P: Considerazioni sopra la causa della paralisi transitoria dell'abducente nelle flogosi dell'orecchio medio, in Ferreri G (ed): Atti della Clinica Oto-Rino-Laringoiatrica.Roma: Tipografia del Campidoglio, 2016; р. 209–17.
9. Диаб Х.М.А., Дайхес Н.А., Пащинина О.А. и др. Патология верхушки пирамиды височной кости. Extreme Medicine. 2022; 3 (24): 13–8. DOI: 10.47183/mes.2022.032
Diab HMA, Daikhes NA, Pashinina OA et al. Pathology of the apex of the pyramid of the temporal bone. Extreme medicine. 2022; 3 (24): 13–8. DOI: 10.47183/mes.2022.032 (in Russian).
10. Спирин Д.С., Кобяков Г.Л., Черекаев В.А. и др. Эпидемиология, диагностика, клиническая симптоматика и классификация первичных злокачественных опухолей, поражающих основание черепа. Вопросы нейрохирургии. 2016; (3): 106–13. DOI: 10.17116/ neiro2016803106-113
Spirin DS, Kobyakov GL, Cherekaev VA et al. Epidemiology, diagnosis, clinical symptoms and classification of primary malignant tumors affecting the base of the skull. Questions of neurosurgery. 2016; (3): 106–13. DOI: 10.17116/neiro2016803106-113 (in Russian).
11. Мудунов А.М. Опухоли основания черепа. Клиника, диагностика, лечение: Дис. ... д-ра мед. наук. М., 2010.
Mudunov AM. Tumors of the base of the skull. Clinic, diagnosis, treatment: Dissertation of the Doctor of medical Sciences. Moscow, 2010. (in Russian).
12. DeMonte F. Management Considerations for Malignant Tumors of the Skull Base. Neurosur Clin NA. 2013; 24 (1): 1–10. DOI: 10.1016/j.nec. 2012.08.003
13. Kojima H, Tanaka Y, Yaguchi Y et al. Endoscope-assisted surgery via the middle cranial fossa approach for a petrous cholesteatoma. Auris Nasus Larynx. 2008; 35 (4): 469–74. DOI: 10.1016/j.anl.2007.09.010
14. Cândido DNC, Rassi MS, Ceccato GHW et al. Microsurgical Resection of Trigeminal Schwannomas: 3-Dimensional Operative Video. Oper Neurosurg (Hagerstown). 2020; 18 (1): E18. DOI: 10.1093/ons/opz097
15. Mahalingappa Y, Khalil H. Sinonasal malignancy: presentation and outcomes. J Laryngology Otology. 2014; 128 (7): 654–7. DOI: 10.1017/s0022215114001066
17 декабря 2023
Количество просмотров: 1675


