Клинический разбор в общей медицине №3 2024
Sharipat Sh. Rajabova, Tamara V. Tsarueva, Albina N. Jalilova, Dinara N. Jalilova
Dagestan State Medical University, Makhachkala, Republic of Dagestan, Russia
jnus@mail.ru
Abstract
The work shows that currently diseases associated with iodine deficiency in the diet are one of the most common non-communicable human diseases. Iodine deficiency contributes to a decrease in the synthesis and secretion of thyroid hormones, during pregnancy leads to the formation of the neuropsychiatric status of the fetus. Thyroid pathology is more common in women than in men. During pregnancy, thyroid pathology increases dramatically – pregnancy itself is a provoking factor. One of the important reasons is the deterioration of the environmental and radiation situation, the changing nature of the population's diet. The impact of the ecosystem on the health of the population can be determined based on data on the incidence of thyroid diseases in women of reproductive age in rural areas with iodine deficiency. The article presents data on the examination and treatment of 120 pregnant women (First Trimester of pregnancy) aged 20–40 years who are registered in the women's clinic of the Akhtyn regional hospital.
Keywords: women, pregnancy, iodine deficiency, intrauterine infection, achts, thyroid gland.
For citation: Radzhabova Sh.Sh., DzhalilovaA.N., Tsarueva T.V., Dzhalilova D.N. To the question of the thyroid function of the thyroid gland of pregnant women living in iodine-deficiency region (Republic of Dagestan, Akhtyn District, 1675 meters above sea level). Clinical review for general practice. 2024; 5 (3): 88–92. (In Russ.). DOI: 10.47407/kr2023.5.3.00377
Многочисленные эпидемиологические и экспериментальные исследования показали существенную связь между уровнем сывороточного тиреотропного гормона (ТТГ) и нарушениями уровня глюкозы [2]. Тиреоидные гормоны влияют на печень в качестве антагонистов инсулина. Повышение инсулинорезистентности и синдром развития метаболического синдрома представляют собой риск развития сердечно-сосудистых заболеваний, поэтому должен быть регулярный контроль функции ЩЖ у детей и взрослых с избыточной массой тела и ожирением [3, 4].
В ретроспективном исследовании на 833 подростках было показано, что повышенный уровень ТТГ у тучных подростков негативно влияет на сердечно-сосудистую систему у больных из-за высокого уровня холестерина и повышенных цифр артериального давления [5–7]. Заболевания ЩЖ по распространенности среди эндокринной патологии занимают лидирующее место, а тиреоидная патология и ее ежегодный рост у беременных женщин в регионах с дефицитом йода вызывает особую обеспокоенность. По данным Всемирной организации здравоохранения (ВОЗ), 2007 г., 1/3 населения земного шара находится в условиях дефицита йода. На Европейском континенте около 52% детей школьного возраста страдают дефицитом йода [8]. Установлено, что эндемический зоб является следствием дефицита йода и селена в природной среде [9].
Заболевания, обусловленные дефицитом йода в питании, воде, и их профилактика являются актуальной проблемой практического здравоохранения на современном этапе как на федеральном, так и региональном уровнях [10]. Исследования, проведенные в ФГБУ «НМИЦ эндокринологии» за последние 20 лет по поручению Минздрава России, установили, что потребление йода в нашей стране почти в 2–3 раза меньше допустимой нормы – 80 мкг/сут (допустимая норма 150–250 мкг/сут) [11]. В настоящее время в связи с осложнениями, связанными с дефицитом йода, в период беременности рекомендуется проводить групповую йодную профилактику путем приема препаратов, содержащих суточную потребность в йоде (до 250 мкг), что является профилактикой развития зоба и нормализации функционирования ЩЖ.
Наиболее информативными показателями диагностики гипотиреоза у женщин в период беременности является определение в сыворотке крови уровня свободного тироксина (Т4) и ТТГ. Учитывая, что очень часто исходом первичного гипотиреоза является аутоиммунный тиреоидит, на ранних сроках беременности необходимо проводить йодную профилактику.
В период беременности тиреоидная патология резко возрастает, что связано в первую очередь с активацией синтеза тироксинсвязывающего глобулина под влиянием эстрогенов, развивается относительная гормональная и йодная недостаточность [12].
Дефицит йода способствует чрезмерной стимуляции гормонов ЩЖ, приводящей к развитию гиперплазии и гипертрофии диффузного нетоксического зоба. Заболевания ЩЖ в структуре всей эндокринной патологии составляют 27,6% (Росстат, 2020 г.).
Исследование особенностей гестации беременных, проживающих в регионе с дефицитом йода (Ахтынский район, Республика Дагестан), является одной из актуальных и приоритетных проблем для практического здравоохранения, в связи с тем, что природные условия Дагестана в отличие от других регионов характеризуются сложной палеогеографией, своеобразием геолого-геоморфологических и климатических условий, которые обусловливают повышенное биологическое ландшафтное разнообразие, различное содержание макро- и микроэлементов [13]. Многообразие этноса, характер питания и уклад жизни населения также являются факторами распространения эндемического зоба в республике. Заболеваемость эндемическим зобом, по данным Минздрава Республики Дагестан, в административном Ахтынском районе составляет более 70%. Заболевания ЩЖ усугубляют течение беременности, у 65% обследованных женщин с эндемическим зобом отмечается невынашивание беременности. Основным лабораторным показателем, позволяющим выявить нарушение функции ЩЖ, является ТТГ. У небеременных женщин в норме ТТГ составляет 0,4–4,0 мЕД/л. При концентрации ТТГ равной 4–10 мЕД/л и нормальном уровне свободного Т4 диагностируется так называемый субклинический гипотиреоз (CUN), концентрация ТТГ свыше 10 мМЕД/л свидетельствует о манифестном гипотиреозе. У беременных верхняя граница нормы существенно снижается, и референсные интервалы составляют 0,1–2,5 мЕД/л в I триместре, 0,2–3,0 мМЕд/л – во II и III триместрах беременности [14, 15]. С учетом изложенного, нами была поставлена цель – изучить тиреоидную функцию ЩЖ, наличие внутриутробной инфекции у беременных, проживающих в регионе с дефицитом йода (Ахтынский район, Республика Дагестан), и провести им йодную профилактику.
Средний возраст обследованных женщин составил 22,5±3,2 года. В диагностике пациенток использован сбор анамнеза и жалоб, бимануальное исследование, осмотр в зеркалах. Беременные заполняли анкету с внесением следующих данных:
а) количество беременностей, из них: количество выкидышей, преждевременных родов, рождение детей с психоневрологической симптоматикой;
б) нарушение репродуктивной функции: нарушение менструального цикла, позднее менархе, олигоменорея, первичное бесплодие, вторичное бесплодие;
в) состояние тиреоидной системы: осмотр, пальпация, ультразвуковое исследование (УЗИ) ЩЖ с определением ее размеров в соответствии с классификацией ВОЗ (2001 г.), определение уровня ТТГ, общего трийодтиронина Т3, свободного Т4;
г) исследование на TORCH (токсоплазмоз, орнитоз, краснуха, цитомегало- и герпесвирусы).
В работе использованы следующие методы исследования:
• клинико-статистический;
• ультразвуковой (определение размеров, структуры ЩЖ);
• иммуноферментный анализ (ИФА) – определение уровней гормонов ЩЖ: – ТТГ, общий Т3, свободный Т3, общий Т4.
Показатели внутриутробных инфекций определяли методами ИФА и полимеразно-цепной реакции в режиме реального времени (ПЦР).
Лабораторные исследования выполнены в лаборатории «Медсервис» (г. Махачкала, Республика Дагестан).
Статистическая обработка результатов исследования проведена с использованием программы «Биостат»-4.03. Численные показатели представлены через среднее со стандартными отклонениями (M±m). Для проверки гипотез использован t-критерий Стьюдента. Критическим считается уровень статистической значимости p<0,05.
 По данным Минздрава Республики Дагестан, в Ахтынском районе заболеваемость эндемическим зобом составила 71% населения. Установлено, что у женщин с патологией ЩЖ выявлены гинекологическая и акушерская патология и различные осложнения в течении беременности и родов. Диффузный эутиреоидный зоб обнаружен у 76,2% обследованных женщин, у 79,3% – узловой коллоидный зоб, гипотиреоз – у 89,5%, тиреотоксикоз (болезнь Грейвса) – у 43% обследованных женщин.
По данным Минздрава Республики Дагестан, в Ахтынском районе заболеваемость эндемическим зобом составила 71% населения. Установлено, что у женщин с патологией ЩЖ выявлены гинекологическая и акушерская патология и различные осложнения в течении беременности и родов. Диффузный эутиреоидный зоб обнаружен у 76,2% обследованных женщин, у 79,3% – узловой коллоидный зоб, гипотиреоз – у 89,5%, тиреотоксикоз (болезнь Грейвса) – у 43% обследованных женщин.
Диагноз токсоплазмоза подтвержден серологическим (реакция непрямой иммунофлюоресценции – РНИФ) и молекулярно-биологическим (ПЦР в режиме реального времени) методами. Методом ИФА у 48% пациенток обнаружены специфические противотоксоплазменные антитела в титре 1:200 и выше. При этом средний индекс авидности IgG составил 73,8±1,73%. Положительные результаты РНИФ колебались в пределах от 1:20 до 1:120.
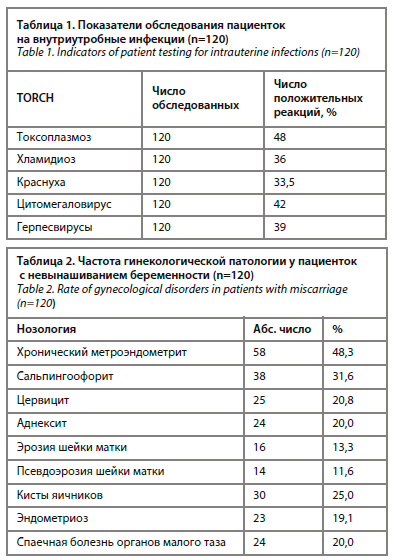
Данные обследования наблюдаемой группы пациенток представлены в табл. 1.
Показатели, представленные в табл. 1, указывают на сравнительно высокую инфицированность наблюдаемых нами беременных токсоплазмозом (48%). По-видимому, это обусловлено родом деятельности – животноводство, полеводство, употребление термически плохо обработанных пищевых продуктов (сушеная колбаса, дегустирование мясного фарша на посол и т.д.), содержащих цисты и псевдоцисты токсоплазм.
Исследование репродуктивной функции беременных установило, что первобеременные с гипотиреозом составляли 48,1%. В группе обследованных 37,5% были первородящие женщины с диффузным эутиреоидным зобом. Число женщин с узловым коллоидным зобом – 32,3%, с тиреотоксикозом – 28,4%.
У женщин с отягощенным акушерским анамнезом выявлены клинические проявления гинекологической патологии (табл. 2).
Данные, представленные в табл. 2, указывают на различный спектр гинекологической патологии у наблюдаемых нами пациенток, и при этом лидируют хронический эндометрит (48,4%) и сальпингоофорит (32,3%).
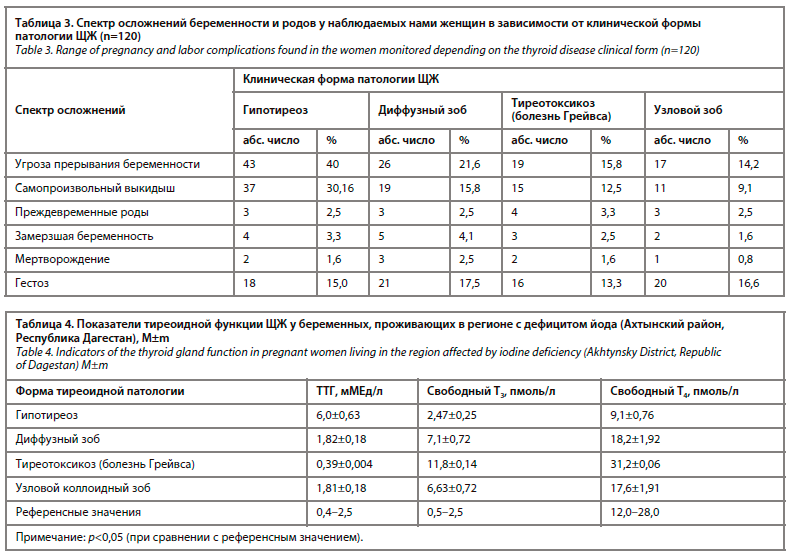
В зависимости от клинической формы тиреоидной патологии у беременных выявлены различные осложнения беременности и родов в анамнезе (табл. 3).
Анализ результатов, представленных в табл. 3, указывает на различный характер осложнений беременности и родов в анамнезе у обследованных женщин в зависимости от клинической формы тиреоидной патологии, но при этом превалирует количество женщин с угрозой прерывания беременности (49 чел.) и самопроизвольным выкидышем.
Как видно из данных, представленных в табл. 3, характер осложнений беременности у пациенток с угрозой прерывания беременности и самопроизвольным абортом (40% и 30,8% соответственно) существенно выше, чем при остальных формах патологии ЩЖ.
Следует отметить, что настоящая беременность у наблюдаемых нами пациенток наступила на фоне экстрагенитальной патологии: анемия различной степени – у 85% женщин, пиелонефрит – у 40%, цистит – у 36%, вагиноз и вагинит – у 65%, сердечно-сосудистая патология – у 10%. Данные изучения тиреоидной функции ЩЖ представлены в табл. 4.
Таким образом, результаты проведенного исследования свидетельствуют о нарушении тиреоидной фракции и наличии внутриутробных инфекций у беременных, проживающих в регионе с дефицитом йода. Пациенткам была проведена профилактика дефицита йода йодидом калия и терапия TORCH. Отдаленные результаты йодной профилактики и терапии внутриутробных инфекций существенно отличались от исходных показателей. У 68,5% наблюдаемых нами женщин отмечено благоприятное течение беременности и родов.
• Учитывая, что секреция собственных гормонов ЩЖ у плода происходит с 12-й недели гестации, необходимо провести беременным йодную профилактику на I триместре и последующих триместрах беременности;
• Параллельно с йодной профилактикой обследованным беременным проведена терапия внутриутробных инфекций.
• Беременным с анемией легкой степени проведена терапия железосодержащими препаратами (Тардиферон или Сорбифер Дурулес в зависимости от переносимости препарата).
Практические рекомендации
• В соответствии с рекомендациями ВОЗ по йодной профилактике на этапе прегравидарной подготовки и во время беременности, и учитывая, что более половины территории России находится в зоне дефицита йода, в течение всего периода беременности рекомендуется применение йодсодержащих препаратов в профилактических дозах (200 мг/сут) (Арбатская Н.Ю., 2004).
• У женщин, проживающих в регионе с дефицитом йода, необходимо проводить скрининг тиреоидной функции ЩЖ (свободный Т4, ТТГ) не только в I триместре беременности, но и при ее планировании.
• Беременные с нарушениями тиреоидной функции ЩЖ и с отягощенным акушерским анамнезом должны находиться под контролем женской консультации с обязательной коррекцией имеющейся патологии.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Раджабова Шарипат Шамилевна – д-р мед. наук, доц. каф. акушерства и гинекологии ФПК и ППС, ФГБОУ ВО ДГМУ.
ORCID: 0000-0002-3781-0467
Sharipat Sh. Rajabova – Dr. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0002-3781-0467
Царуева Тамара Велиевна – канд. мед. наук, доц. каф. микробиологии, вирусологии и иммунологии, ФГБОУ ВО ДГМУ. ORCID: 0000-0003-0700-2378
Tamara V. Tsarueva – Cand. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0003-0700-2378
Джалилова Альбина Нурмагомедовна – канд. мед. наук, доц. каф. акушерства и гинекологии, ФГБОУ ВО ДГМУ.
E-mail: jnus@mail.ru; ORCID: 0000-0001-8273-0944
Albina N. Jalilova – Cand. Sci. (Med.), Dagestan State Medical University. E-mail: jnus@mail.ru;
ORCID: 0000-0001-8273-0944
Джалилова Динара Нурмагомедовна – канд. мед. наук, доц. каф. дерматовенерологии, ФГБОУ ДГМУ.
ORCID: 0000-0002-4754-6794
Dinara N. Jalilova – Cand. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0002-4754-6794
Поступила в редакцию: 15.03.2024
Поступила после рецензирования: 26.03.2024
Принята к публикации: 28.03.2024
Received: 15.03.2024
Revised: 26.03.2024
Accepted: 28.03.2024
Клинический разбор в общей медицине №3 2024
К вопросу о тиреоидной функции щитовидной железы беременных, проживающих в йододефицитном районе (Республика Дагестан, Ахтынский район, 1675 м над уровнем моря)
Номера страниц в выпуске:88-92
Аннотация
В работе показано, что в настоящее время заболевания, связанные с дефицитом йода в рационе, являются распространенными неинфекционными заболеваниями человека. Дефицит йода способствует снижению синтеза и секреции тиреоидных гормонов, в период беременности приводит к формированию психоневрологического статуса плода. Патология щитовидной железы чаще встречается у женщин, чем у мужчин. В период беременности резко возрастает тиреоидная патология – сама беременность является провоцирующим фактором. Одной из важных причин является ухудшение экологической и радиационной обстановки, изменение характера питания населения. Влияние экосистемы на здоровье населения может быть определенно на основе данных о частоте заболеваний щитовидной железы у женщин репродуктивного возраста в сельской местности с дефицитом йода. В статье представлены данные обследования и лечения 120 беременных женщин (I триместр беременности) в возрасте 20–40 лет, состоящих на учете в женской консультации Ахтынской районной больницы. Беременные обследованы на заболевания щитовидной железы и TORCH (токсоплазмоз, орнитоз, краснуха, цитомегало- и герпесвирусы). У наблюдаемых нами женщин обнаружены заболевания щитовидной железы и внутриутробные инфекции. Беременным проведена йодная профилактика и лечение внутриутробной инфекции. У 75 (65%) пациенток отмечены благоприятный исход беременности и родов.
Ключевые слова: женщины, беременность, йододефицит, внутриутробная инфекция, ахты, щитовидная железа.
Для цитирования: Раджабова Ш.Ш., Царуева Т.В., Джалилова А.Н., Джалилова Д.Н. К вопросу о тиреоидной функции щитовидной железы беременных, проживающих в йододефицитном районе (Республика Дагестан, Ахтынский район, 1675 м над уровнем моря). Клинический разбор в общей медицине. 2024; 5 (3): 88–92. DOI: 10.47407/kr2023.5.3.00377
В работе показано, что в настоящее время заболевания, связанные с дефицитом йода в рационе, являются распространенными неинфекционными заболеваниями человека. Дефицит йода способствует снижению синтеза и секреции тиреоидных гормонов, в период беременности приводит к формированию психоневрологического статуса плода. Патология щитовидной железы чаще встречается у женщин, чем у мужчин. В период беременности резко возрастает тиреоидная патология – сама беременность является провоцирующим фактором. Одной из важных причин является ухудшение экологической и радиационной обстановки, изменение характера питания населения. Влияние экосистемы на здоровье населения может быть определенно на основе данных о частоте заболеваний щитовидной железы у женщин репродуктивного возраста в сельской местности с дефицитом йода. В статье представлены данные обследования и лечения 120 беременных женщин (I триместр беременности) в возрасте 20–40 лет, состоящих на учете в женской консультации Ахтынской районной больницы. Беременные обследованы на заболевания щитовидной железы и TORCH (токсоплазмоз, орнитоз, краснуха, цитомегало- и герпесвирусы). У наблюдаемых нами женщин обнаружены заболевания щитовидной железы и внутриутробные инфекции. Беременным проведена йодная профилактика и лечение внутриутробной инфекции. У 75 (65%) пациенток отмечены благоприятный исход беременности и родов.
Ключевые слова: женщины, беременность, йододефицит, внутриутробная инфекция, ахты, щитовидная железа.
Для цитирования: Раджабова Ш.Ш., Царуева Т.В., Джалилова А.Н., Джалилова Д.Н. К вопросу о тиреоидной функции щитовидной железы беременных, проживающих в йододефицитном районе (Республика Дагестан, Ахтынский район, 1675 м над уровнем моря). Клинический разбор в общей медицине. 2024; 5 (3): 88–92. DOI: 10.47407/kr2023.5.3.00377
Original article
To the question of the thyroid function of the thyroid gland of pregnant women living in iodine-deficiency region (Republic of Dagestan, Akhtyn District, 1675 meters above sea level)
Sharipat Sh. Rajabova, Tamara V. Tsarueva, Albina N. Jalilova, Dinara N. Jalilova
Dagestan State Medical University, Makhachkala, Republic of Dagestan, Russia
jnus@mail.ru
Abstract
The work shows that currently diseases associated with iodine deficiency in the diet are one of the most common non-communicable human diseases. Iodine deficiency contributes to a decrease in the synthesis and secretion of thyroid hormones, during pregnancy leads to the formation of the neuropsychiatric status of the fetus. Thyroid pathology is more common in women than in men. During pregnancy, thyroid pathology increases dramatically – pregnancy itself is a provoking factor. One of the important reasons is the deterioration of the environmental and radiation situation, the changing nature of the population's diet. The impact of the ecosystem on the health of the population can be determined based on data on the incidence of thyroid diseases in women of reproductive age in rural areas with iodine deficiency. The article presents data on the examination and treatment of 120 pregnant women (First Trimester of pregnancy) aged 20–40 years who are registered in the women's clinic of the Akhtyn regional hospital.
Keywords: women, pregnancy, iodine deficiency, intrauterine infection, achts, thyroid gland.
For citation: Radzhabova Sh.Sh., DzhalilovaA.N., Tsarueva T.V., Dzhalilova D.N. To the question of the thyroid function of the thyroid gland of pregnant women living in iodine-deficiency region (Republic of Dagestan, Akhtyn District, 1675 meters above sea level). Clinical review for general practice. 2024; 5 (3): 88–92. (In Russ.). DOI: 10.47407/kr2023.5.3.00377
Введение
В настоящее время заболевания, связанные с дефицитом йода в рационе, являются распространенными неинфекционными заболеваниями человека. Дефицит йода способствует снижению синтеза и секреции тиреоидных гормонов, в период беременности приводит к формированию психоневрологического статуса плода [1]. Патология щитовидной железы (ЩЖ) в 10–15 раз чаще встречается у женщин, чем у мужчин. В период беременности резко возрастает тиреоидная патология – сама беременность является провоцирующим фактором. Одной из важных причин является ухудшение экологической и радиационной обстановки, изменение характера питания населения [1]. Влияние экосистемы на здоровье населения может быть определенно на основе данных о частоте заболеваний ЩЖ у женщин репродуктивного возраста в сельской местности с дефицитом йода.Многочисленные эпидемиологические и экспериментальные исследования показали существенную связь между уровнем сывороточного тиреотропного гормона (ТТГ) и нарушениями уровня глюкозы [2]. Тиреоидные гормоны влияют на печень в качестве антагонистов инсулина. Повышение инсулинорезистентности и синдром развития метаболического синдрома представляют собой риск развития сердечно-сосудистых заболеваний, поэтому должен быть регулярный контроль функции ЩЖ у детей и взрослых с избыточной массой тела и ожирением [3, 4].
В ретроспективном исследовании на 833 подростках было показано, что повышенный уровень ТТГ у тучных подростков негативно влияет на сердечно-сосудистую систему у больных из-за высокого уровня холестерина и повышенных цифр артериального давления [5–7]. Заболевания ЩЖ по распространенности среди эндокринной патологии занимают лидирующее место, а тиреоидная патология и ее ежегодный рост у беременных женщин в регионах с дефицитом йода вызывает особую обеспокоенность. По данным Всемирной организации здравоохранения (ВОЗ), 2007 г., 1/3 населения земного шара находится в условиях дефицита йода. На Европейском континенте около 52% детей школьного возраста страдают дефицитом йода [8]. Установлено, что эндемический зоб является следствием дефицита йода и селена в природной среде [9].
Заболевания, обусловленные дефицитом йода в питании, воде, и их профилактика являются актуальной проблемой практического здравоохранения на современном этапе как на федеральном, так и региональном уровнях [10]. Исследования, проведенные в ФГБУ «НМИЦ эндокринологии» за последние 20 лет по поручению Минздрава России, установили, что потребление йода в нашей стране почти в 2–3 раза меньше допустимой нормы – 80 мкг/сут (допустимая норма 150–250 мкг/сут) [11]. В настоящее время в связи с осложнениями, связанными с дефицитом йода, в период беременности рекомендуется проводить групповую йодную профилактику путем приема препаратов, содержащих суточную потребность в йоде (до 250 мкг), что является профилактикой развития зоба и нормализации функционирования ЩЖ.
Наиболее информативными показателями диагностики гипотиреоза у женщин в период беременности является определение в сыворотке крови уровня свободного тироксина (Т4) и ТТГ. Учитывая, что очень часто исходом первичного гипотиреоза является аутоиммунный тиреоидит, на ранних сроках беременности необходимо проводить йодную профилактику.
В период беременности тиреоидная патология резко возрастает, что связано в первую очередь с активацией синтеза тироксинсвязывающего глобулина под влиянием эстрогенов, развивается относительная гормональная и йодная недостаточность [12].
Дефицит йода способствует чрезмерной стимуляции гормонов ЩЖ, приводящей к развитию гиперплазии и гипертрофии диффузного нетоксического зоба. Заболевания ЩЖ в структуре всей эндокринной патологии составляют 27,6% (Росстат, 2020 г.).
Исследование особенностей гестации беременных, проживающих в регионе с дефицитом йода (Ахтынский район, Республика Дагестан), является одной из актуальных и приоритетных проблем для практического здравоохранения, в связи с тем, что природные условия Дагестана в отличие от других регионов характеризуются сложной палеогеографией, своеобразием геолого-геоморфологических и климатических условий, которые обусловливают повышенное биологическое ландшафтное разнообразие, различное содержание макро- и микроэлементов [13]. Многообразие этноса, характер питания и уклад жизни населения также являются факторами распространения эндемического зоба в республике. Заболеваемость эндемическим зобом, по данным Минздрава Республики Дагестан, в административном Ахтынском районе составляет более 70%. Заболевания ЩЖ усугубляют течение беременности, у 65% обследованных женщин с эндемическим зобом отмечается невынашивание беременности. Основным лабораторным показателем, позволяющим выявить нарушение функции ЩЖ, является ТТГ. У небеременных женщин в норме ТТГ составляет 0,4–4,0 мЕД/л. При концентрации ТТГ равной 4–10 мЕД/л и нормальном уровне свободного Т4 диагностируется так называемый субклинический гипотиреоз (CUN), концентрация ТТГ свыше 10 мМЕД/л свидетельствует о манифестном гипотиреозе. У беременных верхняя граница нормы существенно снижается, и референсные интервалы составляют 0,1–2,5 мЕД/л в I триместре, 0,2–3,0 мМЕд/л – во II и III триместрах беременности [14, 15]. С учетом изложенного, нами была поставлена цель – изучить тиреоидную функцию ЩЖ, наличие внутриутробной инфекции у беременных, проживающих в регионе с дефицитом йода (Ахтынский район, Республика Дагестан), и провести им йодную профилактику.
Материал и методы
В соответствии с поставленной целью были обследованы на заболевания ЩЖ и внутриутробные инфекции (TORCH) 120 беременных женщин (I триместр гестации). Обследованные женщины находились на учете в женской консультации Ахтынской районной больницы (Республика Дагестан).Средний возраст обследованных женщин составил 22,5±3,2 года. В диагностике пациенток использован сбор анамнеза и жалоб, бимануальное исследование, осмотр в зеркалах. Беременные заполняли анкету с внесением следующих данных:
а) количество беременностей, из них: количество выкидышей, преждевременных родов, рождение детей с психоневрологической симптоматикой;
б) нарушение репродуктивной функции: нарушение менструального цикла, позднее менархе, олигоменорея, первичное бесплодие, вторичное бесплодие;
в) состояние тиреоидной системы: осмотр, пальпация, ультразвуковое исследование (УЗИ) ЩЖ с определением ее размеров в соответствии с классификацией ВОЗ (2001 г.), определение уровня ТТГ, общего трийодтиронина Т3, свободного Т4;
г) исследование на TORCH (токсоплазмоз, орнитоз, краснуха, цитомегало- и герпесвирусы).
В работе использованы следующие методы исследования:
• клинико-статистический;
• ультразвуковой (определение размеров, структуры ЩЖ);
• иммуноферментный анализ (ИФА) – определение уровней гормонов ЩЖ: – ТТГ, общий Т3, свободный Т3, общий Т4.
Показатели внутриутробных инфекций определяли методами ИФА и полимеразно-цепной реакции в режиме реального времени (ПЦР).
Лабораторные исследования выполнены в лаборатории «Медсервис» (г. Махачкала, Республика Дагестан).
Статистическая обработка результатов исследования проведена с использованием программы «Биостат»-4.03. Численные показатели представлены через среднее со стандартными отклонениями (M±m). Для проверки гипотез использован t-критерий Стьюдента. Критическим считается уровень статистической значимости p<0,05.
Результаты и их обсуждение
 По данным Минздрава Республики Дагестан, в Ахтынском районе заболеваемость эндемическим зобом составила 71% населения. Установлено, что у женщин с патологией ЩЖ выявлены гинекологическая и акушерская патология и различные осложнения в течении беременности и родов. Диффузный эутиреоидный зоб обнаружен у 76,2% обследованных женщин, у 79,3% – узловой коллоидный зоб, гипотиреоз – у 89,5%, тиреотоксикоз (болезнь Грейвса) – у 43% обследованных женщин.
По данным Минздрава Республики Дагестан, в Ахтынском районе заболеваемость эндемическим зобом составила 71% населения. Установлено, что у женщин с патологией ЩЖ выявлены гинекологическая и акушерская патология и различные осложнения в течении беременности и родов. Диффузный эутиреоидный зоб обнаружен у 76,2% обследованных женщин, у 79,3% – узловой коллоидный зоб, гипотиреоз – у 89,5%, тиреотоксикоз (болезнь Грейвса) – у 43% обследованных женщин.Диагноз токсоплазмоза подтвержден серологическим (реакция непрямой иммунофлюоресценции – РНИФ) и молекулярно-биологическим (ПЦР в режиме реального времени) методами. Методом ИФА у 48% пациенток обнаружены специфические противотоксоплазменные антитела в титре 1:200 и выше. При этом средний индекс авидности IgG составил 73,8±1,73%. Положительные результаты РНИФ колебались в пределах от 1:20 до 1:120.
Данные обследования наблюдаемой группы пациенток представлены в табл. 1.
Показатели, представленные в табл. 1, указывают на сравнительно высокую инфицированность наблюдаемых нами беременных токсоплазмозом (48%). По-видимому, это обусловлено родом деятельности – животноводство, полеводство, употребление термически плохо обработанных пищевых продуктов (сушеная колбаса, дегустирование мясного фарша на посол и т.д.), содержащих цисты и псевдоцисты токсоплазм.
Исследование репродуктивной функции беременных установило, что первобеременные с гипотиреозом составляли 48,1%. В группе обследованных 37,5% были первородящие женщины с диффузным эутиреоидным зобом. Число женщин с узловым коллоидным зобом – 32,3%, с тиреотоксикозом – 28,4%.
У женщин с отягощенным акушерским анамнезом выявлены клинические проявления гинекологической патологии (табл. 2).
Данные, представленные в табл. 2, указывают на различный спектр гинекологической патологии у наблюдаемых нами пациенток, и при этом лидируют хронический эндометрит (48,4%) и сальпингоофорит (32,3%).
В зависимости от клинической формы тиреоидной патологии у беременных выявлены различные осложнения беременности и родов в анамнезе (табл. 3).
Анализ результатов, представленных в табл. 3, указывает на различный характер осложнений беременности и родов в анамнезе у обследованных женщин в зависимости от клинической формы тиреоидной патологии, но при этом превалирует количество женщин с угрозой прерывания беременности (49 чел.) и самопроизвольным выкидышем.
Как видно из данных, представленных в табл. 3, характер осложнений беременности у пациенток с угрозой прерывания беременности и самопроизвольным абортом (40% и 30,8% соответственно) существенно выше, чем при остальных формах патологии ЩЖ.
Следует отметить, что настоящая беременность у наблюдаемых нами пациенток наступила на фоне экстрагенитальной патологии: анемия различной степени – у 85% женщин, пиелонефрит – у 40%, цистит – у 36%, вагиноз и вагинит – у 65%, сердечно-сосудистая патология – у 10%. Данные изучения тиреоидной функции ЩЖ представлены в табл. 4.
Таким образом, результаты проведенного исследования свидетельствуют о нарушении тиреоидной фракции и наличии внутриутробных инфекций у беременных, проживающих в регионе с дефицитом йода. Пациенткам была проведена профилактика дефицита йода йодидом калия и терапия TORCH. Отдаленные результаты йодной профилактики и терапии внутриутробных инфекций существенно отличались от исходных показателей. У 68,5% наблюдаемых нами женщин отмечено благоприятное течение беременности и родов.

Выводы
• Прием йода в физиологических дозах 150–200 мкг/сут не оказывает существенного влияния на функцию ЩЖ (по результатам УЗИ ЩЖ и лабораторного исследования сыворотки крови);• Учитывая, что секреция собственных гормонов ЩЖ у плода происходит с 12-й недели гестации, необходимо провести беременным йодную профилактику на I триместре и последующих триместрах беременности;
• Параллельно с йодной профилактикой обследованным беременным проведена терапия внутриутробных инфекций.
• Беременным с анемией легкой степени проведена терапия железосодержащими препаратами (Тардиферон или Сорбифер Дурулес в зависимости от переносимости препарата).
Практические рекомендации
• В соответствии с рекомендациями ВОЗ по йодной профилактике на этапе прегравидарной подготовки и во время беременности, и учитывая, что более половины территории России находится в зоне дефицита йода, в течение всего периода беременности рекомендуется применение йодсодержащих препаратов в профилактических дозах (200 мг/сут) (Арбатская Н.Ю., 2004).
• У женщин, проживающих в регионе с дефицитом йода, необходимо проводить скрининг тиреоидной функции ЩЖ (свободный Т4, ТТГ) не только в I триместре беременности, но и при ее планировании.
• Беременные с нарушениями тиреоидной функции ЩЖ и с отягощенным акушерским анамнезом должны находиться под контролем женской консультации с обязательной коррекцией имеющейся патологии.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Раджабова Шарипат Шамилевна – д-р мед. наук, доц. каф. акушерства и гинекологии ФПК и ППС, ФГБОУ ВО ДГМУ.
ORCID: 0000-0002-3781-0467
Sharipat Sh. Rajabova – Dr. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0002-3781-0467
Царуева Тамара Велиевна – канд. мед. наук, доц. каф. микробиологии, вирусологии и иммунологии, ФГБОУ ВО ДГМУ. ORCID: 0000-0003-0700-2378
Tamara V. Tsarueva – Cand. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0003-0700-2378
Джалилова Альбина Нурмагомедовна – канд. мед. наук, доц. каф. акушерства и гинекологии, ФГБОУ ВО ДГМУ.
E-mail: jnus@mail.ru; ORCID: 0000-0001-8273-0944
Albina N. Jalilova – Cand. Sci. (Med.), Dagestan State Medical University. E-mail: jnus@mail.ru;
ORCID: 0000-0001-8273-0944
Джалилова Динара Нурмагомедовна – канд. мед. наук, доц. каф. дерматовенерологии, ФГБОУ ДГМУ.
ORCID: 0000-0002-4754-6794
Dinara N. Jalilova – Cand. Sci. (Med.), Dagestan State Medical University. ORCID: 0000-0002-4754-6794
Поступила в редакцию: 15.03.2024
Поступила после рецензирования: 26.03.2024
Принята к публикации: 28.03.2024
Received: 15.03.2024
Revised: 26.03.2024
Accepted: 28.03.2024
Список исп. литературыСкрыть список1. Петунина Н.А., Тельнова М.Э. Йододефицитные заболевания: современный подход к профилактике. Гинекология. 2016;18(4):45-8.
Petunina N.A., Telnova M.E. Iodine deficiency diseases: a modern approach to prevention. Gynecology. 2016;18(4):45-8 (in Russian).
2. Cheserek MJ, Wu G, Shen L et al. Evaluation of the relationship between subclinical hypothyroidism and metabolic syndrome components among workers. Int J Occup Med Environ Health. 2014;27(2):175-87.
3. Januszek-Trzciąkowska A, Małecka-Tendera E. Subclinical hypothyroidism in obese children. Postepy Hig Med Dosw. 2013;67:770-4. DOI: 10.5604/17322693.1061415
4. Korzeniowska KA, Brzeziński M, Szarejko K et al. The association of thyroid-stimulating hormone (TSH) and free thyroxine (fT4) concentration levels with carbohydrate and lipid metabolism in obese and overweight teenagers. Endokrynol Pol. 2019;70(2):172-8.
5. Radetti G, Grugni G, Lupi F et al. The relationship between hyperthyrotropinemia and metabolic and cardiovascular risk factors in a large group of overweight and obese children and adolescents. J Endocrinol Invest. 2017;40(12):1311-9.
6. Sert A, Pirgon O, AyparE, Yilmaz H et al. Subclinical hypothyroidism as a risk factor for the development of cardiovascular disease in obese adolescents with nonalcoholic fatty liver disease. Pediatric Cardiology. 2013;34(5):1166-74.
7. Kulaga Z, Litwin M, Tkaczyk M et al. The height-, weight-, and BMI-for-age of Polish school-aged children and adolescents relative to international and local growth references. BMC Public Health. 2010;10:109. DOI: 10.1186/1471-2458-10-109
8. De Benoist B, McLean E, Andersson M, Rogers L. Iodine deficiency in 2007: global progress since 2003. Food Nutr. Bull. 2008;29(3):195-202. DOI: 10.1177/156482650802900305
9. Яхияев М.А., Салихов Ш.К., Атаев М.Г. и др. Эндемический зоб – следствие дефицита йода и селена в природной среде. Экологическая медицина. 2019;1:66-71.
Yakhyaev M.A., Salikhov Sh.K., Ataev M.G. et al. Endemic goiter is a consequence of iodine and selenium deficiency in the natural environment. Environmental medicine. 2019;1:66-71 (in Russian).
10. Трошина Е.А. Устранение дефицита йода – забота о здоровье нации. Экскурс в историю, научные аспекты и современное состояние правового регулирования проблемы в России. Проблемы эндокринологии. 2022;68(4):4-12.
Troshina E.A. Elimination of iodine deficiency is a concern for the health of the nation. An excursion into the history, scientific aspects and the current state of legal regulation of the problem in Russia. Problems of endocrinology. 2022;68(4):4-12 (in Russian).
11. Трошина Е.А., Платонова Н.М., Абдулхабирова Ф.М. Йододефицитные заболевания в Российской Федерации: время принятия решений. Под ред. И.И. Дедова, Г.А. Мельниченко. М.: ОАО «Конти-Принт», 2012.
Troshina E.A., Platonova N.M., Abdulkhabirova F.M. Iodine deficiency diseases in the Russian Federation: decision-making time. Ed. I.I. Dedov, G.A. Melnichenko. Moscow: Konti-Print, 2012 (in Russian).
12. Петунина Н.А., Трухина Л.В. Болезни щитовидной железы. М.: Издательская группа «ГЭОТАР-Медиа», 2011.
Petunina N.A., Trukhina L.V. Diseases of the thyroid gland. Moscow: GEOTAR-Media Publishing Group, 2011 (in Russian).
13. Луганова С.Г., Гиреев Г.И., Салихов Ш.К. Реакция пастбищных растений Дагестана на минеральный состав почв и вод. Saarbrücken: LAP LAMBERT Academic Publishing, 2013.
Luganova S.G., Gireev G.I., Salikhov S.K. Reaction of pasture plants of Dagestan to the mineral composition of soils and waters. Saarbrücken: LAP LAMBERT Academic Publishing, 2013 (in Russian).
14. Фадеев В.В. По материалам клинических рекомендаций по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде Американской тиреоидной ассоциации. Клиническая и экспериментальная тиреодология. 2012;1:7-18.
Fadeev V.V. Based on the materials of clinical recommendations for the diagnosis and treatment of thyroid diseases during pregnancy and in the postpartum period of the American Thyroid Association. Clinical and experimental thyroidology. 2012;1:7-18 (in Russian).
15. Подзолков А.В., Фадеев В.В. Гипотиреоз, субклинический гипотиреоз, высоконормальный уровень ТТГ. Клиническая и экспериментальная тиреоидология. 2009;5(2):4-16.
Podzolkov A.V., Fadeev V.V. Hypothyroidism, subclinical hypothyroidism, high-normal TSH level. Clinical and experimental thyroidology. 2009;5(2):4-16 (in Russian).
16. Раджабова Ш.Ш. Особенности гестации и лактации у женщин с заболеваниями щитовидной железы в регионе, эндемичном по дефициту йода: автореф. дис. … д-ра мед. наук: 14.02.03, 14.01.01, 14.01.02. Раджабова Шарипат Шамильевна. М., 2012.
Rajabova Sh.Sh. Features of gestation and lactation in women with thyroid diseases in a region endemic to iodine deficiency: abstract. ... Dr. Sci. (Med.): 02/14/03, 01/14/2011, 01/14/02. Rajabova Sharipat Shamilyevna. Moscow, 2012 (in Russian).

