Клинический разбор в общей медицине №8 2024
Kazan State Medical University, Kazan, Russia
mendelevich_vl@mail.ru
Abstract
The article presents a unique clinical case of a twenty-year-old patient, Iskander, whose clinical picture of the disease combined mutism and functional tetraparesis. The disease developed acutely, manifested itself with a “panic attack” and subsequently throughout the year the condition remained unchanged – he could not move independently (only in a wheelchair), there was no speech. All attempts to identify traumatic events or traumatic experiences have failed. Based on a review of the literature, the article analyzes the possibility of the formation of dissociative (functional) disorders without connection with psychological tramatization. It is noted that, in accordance with modern scientific views, the relationship between dissociative disorders and mental trauma is not proven and obvious. However, it remains unclear – if not psychological trauma, then what in this case causes functional (dissociative, conversion) disorders?
Keywords: dissociative disorders, conversion disorders, functional neurological disorders, dissociative mutism, functional tetraparesis, psychological traumatic experience, traumatic attachment.
For citation: Mendelevich V.D., Nesterina M.K., Mendelevich E.G., Davletshina R.I. Dissociative mutism, tetraparesis and the role of unidentified psychotraum. The case of Iskander H. Clinical review for general practice. 2024; 5 (8): 48–55 (In Russ.). DOI: 10.47407/kr2024.5.8.00459
Диссоциативный мутизм, в отличие от селективного, относится к кругу казуистических для психоневрологии случаев. За последние 45 лет опубликовано всего восемь научных статей с описанием данного клинического феномена [1–8]. В современных классификациях селективный мутизм относится к расстройствам тревожного спектра [9], тогда как диссоциативный – к конверсионным [10]. Еще более редким является сочетание диссоциативного мутизма с иными диссоциативными расстройствами, например двигательными. Ниже приводится клинический случай двадцатилетнего пациента Искандера1, наблюдавшегося неврологами в стационарах и для уточнения диагноза направленного к психиатрам, но отказавшегося от госпитализации.
Клинический случай
Искандер Х., 20 лет. Жалобы на состояние здоровья в основном излагает мать, сам пациент показывает записанный им на смартфон текст. Пациент жалуется на слабость во всем теле, в руках и ногах, невозможность самостоятельно передвигаться и полноценно ухаживать за собой, неспособность удерживать голову в вертикальном положении, приступы нехватки воздуха, затрудненного дыхания, учащенного сердцебиения, загрудинной боли, сопровождающиеся побледнением и похолоданием конечностей. Речь отсутствует, пациент не пытается что-либо произнести, при этом активно не предъявляет жалоб на невозможность говорить. Общается исключительно при помощи письма, печатая текст в смартфоне. Основные жалобы предъявляются матерью пациента, опекающей и беспокоящейся за него и перевозящей сына на кресле-каталке для инвалидов.
Анамнез жизни. Родился в районном центре от первой желанной беременности, протекавшей благополучно, единственный ребенок в семье. Масса тела при рождении 2450 г, рост 58 см. Был выписан из родильного дома на 4-е сутки. Стал держать голову в
3 мес, гулить начал в месяц, самостоятельно сидеть – в 7 мес, первые шаги – в 8 мес, фразовая речь – в год и 4 мес. В раннем детском возрасте в развитии от сверстников не отставал, был спокойным ребенком, много спал, имел хороший аппетит. Положительно воспринимал ласку, объятия матери, поддерживал зрительный контакт. Спокойно реагировал на изменения обстановки, появление незнакомых людей, с интересом общался с соседями и другими детьми. В детский сад пошел в 2 года 3 мес, посещал без сопротивления. Со слов матери, был шустрым, общительным, озорным, предпочитал яркие, разноцветные игрушки, собирал пазлы, конструктор, с детьми был дружелюбен. Регулярно участвовал в утренниках. В дошкольном возрасте увлекался рисованием мелом на асфальте, быстро начал читать и запоминать стихи.
С 4 лет появилась избирательность в еде, просил мать очищать яблоки от кожуры перед употреблением, снимать пенку с молока. Тогда же на короткий период возник страх темноты и замкнутого пространства. В 6 лет пошел в лицей, учеба давалась тяжело, в связи с чем со 2-го класса был переведен в гимназию. В новой школе трудностей с адаптацией не возникло, в начальных классах справлялся со школьной программой, «хорошо и быстро соображал», проявлял внимательность, «был активным, шебутным ребенком, но никому не докучал». Учителя отзывались о нем как о способном, старательном и усидчивом ученике. Учился преимущественно на «хорошо», классы не дублировал. Со сверстниками не конфликтовал, но близких друзей не имел, к активному общению не стремился. Предпочитал тихие, уединенные занятия, свободное время посвящал оригами, рисованию, игре в шахматы. Непродолжительное время посещал спортивные кружки – играл в баскетбол, волейбол, но бросил занятия по причине удаленности от дома. Со слов матери, «уставал ходить пешком, все развлечения находились в пяти километрах от дома».
В средней школе проявлял интерес к обществознанию, истории, в старших классах планировал поступать на биологический факультет с целью в дальнейшем получить специальность «генная инженерия». В 10-м классе начал увлекаться культивированием грибов в домашних условиях, поступать в университет передумал, сдал базовый вариант единого государственного экзамена по математике и русскому языку. Отмечает, что в приоритете было «построить грибную ферму и лабораторию для выращивания мицелия, а прибыль вкладывать в инвестиции». На данный момент в связи с состоянием здоровья досуг ограничен – в основном находится дома под присмотром матери, смотрит фильмы различного жанра, мультфильмы (аниме), редко рисует. Из особенностей характера до болезни мать выделяет молчаливость, прямолинейность, добродушие. Сам Искандер характеризует себя так: «Я люблю тишину, не переношу людные места. Я сентиментальный, добрый, любопытный, немного замкнутый. Люблю фантазировать, строить планы на будущее».
Семейный анамнез. Наследственность по психическим заболеваниям не отягощена. Проживает вдвоем с матерью в частном доме. Отец с матерью в разводе, отношений с отцом мальчик не поддерживает с 2-летнего возраста. О матери отзывается восторженно и пафосно: «Моя мама для меня золото! Я уважаю свою маму, у меня от нее нет секретов. Она для меня и мама, и папа. Если мне нужен совет, я всегда спрашиваю у нее. Мама тоже советуется со мной. Наше счастье – это наши матери. Они нас учат только хорошему!». Со слов матери, Искандер очень откровенный, никогда не обманывал, не лукавил: «Всегда был открыт и привязан ко мне, а я ему во всем потакала». В армии не служил, хотя в последнее время его несколько раз вызывали к военкомат, но по причине болезни он туда не мог прийти. Черепно-мозговые травмы отрицает, хронических соматических заболеваний нет, инфекционный, аллергологический анамнез не отягощен.
Анамнез заболевания. Мать убеждена, что первые выраженные изменения в состоянии стали наблюдаться у Искандера с 6-го класса школы, когда он стал плохо переносить физические нагрузки, высказывал жалобы на появление «черных пятен перед глазами, головокружения, ощущения сердцебиения, быструю утомляемость». При измерении пульс достигал
130 уд/мин, на ультразвуковом исследовании сердца и электрокардиографии изменений выявлено не было.
В те годы был консультирован неврологом, был выставлен диагноз «резидуальная энцефалопатия, астено-невротический синдром». В связи с данными проявлениями перестал посещать уроки физкультуры. С этого времени мать ввела в отношении Искандера щадящий режим – «перестала загружать его домашними делами», и он занимался только уроками. В период обучения в 11-м классе школы стал медленнее ходить, жаловался на сильную слабость в ногах, ощущал «тахикардию, звон в ушах, частое дыхание, головокружение». При этом мать не связывала ухудшение состояния сына с какими-либо провоцирующими ситуациями, тягостными переживаниями, стрессом, и даже по поводу сдачи экзаменов Искандер особо не волновался.
Со слов матери, в конце июня 2023 г. Искандер еще мог самостоятельно передвигаться, мыть полы, речь была без особенностей. Его состояние изменилось резко 2 июля 2023 г., когда мать получила на телефон сообщение от сына: «Мама, мне очень плохо, срочно приезжай». Застала сына дома лежащим в постели, на задаваемые вопросы он не отвечал, не разговаривал, молчал, «был весь белый, а руки и ноги ледяные». Сам Искандер сообщил, что в этот день внезапно почувствовал слабость, сильную нехватку воздуха, сердцебиение, страх смерти. Мама вызвала бригаду скорой медицинской помощи, врачи которой зафиксировали наличие тахикардии (пульс 141 уд/мин), повышение артериального давления до 130/90 мм рт. ст. До машины скорой помощи самостоятельно дойти не смог и был доставлен в районную больницу на носилках. Учитывая тяжесть состояния и симптоматику, был госпитализирован в неврологическое отделение. Было проведено магнитно-резонансное томографическое исследование – без патологии, признаки начального спондилеза, патологии сердца выявлено не было. Во время нахождения в неврологическом стационаре был осмотрен психиатром, который вынес заключение о том, что у Искандера обнаруживается «органическое расстройство личности». Через 11 дней после всестороннего обследования был выписан с диагнозом: «Резидуальная энцефалопатия в форме микроочаговой симптоматики, выраженного астено-депрессивного синдрома, краниалгии напряжения, декомпенсация. Органическое расстройство личности». Мать отмечает, что в период госпитализации с кровати не вставал, периодически «терял сознание при виде крови и молоточка невролога», первое время разговаривал тихим голосом, по слогам произносил «хо-ро-шо».
После выписки в домашних условиях передвигался только на инвалидной коляске или с двусторонней поддержкой, речь к этому времени полностью пропала, общался с окружающими с помощью письменных сообщений. Принимал назначенное лечение (витамины), однако состояние оставалось прежним. Стал стремительно худеть – в течение месяца с 50 до 44 кг при росте 163 см, при этом аппетит был в пределах нормы. Около полугода практически не вставал с постели, отсутствовала сила в ногах и руках, не был способен к самостоятельному уходу за собой. Мать для обслуживания сына уволилась с работы, ежедневно заботилась о нем, «кормила его с ложечки», регулярно давала пить через трубочку молочные коктейли, питательные смеси для набора веса. В помощи также были активно задействованы родственники, неоднократно возившие Искандера к ясновидящим, гадалкам и врачам различных специальностей. Мать была уверена в том, что «сына сглазили, на нем порча, что он не психически больной, и лежать в психиатрической больнице для него унижение». Обращались к мулле, который рекомендовал сменить имя, чтобы побороть недуг (в ближайшее время мать собирается это реализовать).
С февраля 2024 г. стал самостоятельно питаться, подниматься и делать осторожные шаги, но с поддержкой. Для удовлетворения физиологических потребностей самостоятельно садился на унитаз, однако встать с него уже не мог, звал мать на помощь. Искандер продолжал жаловаться на приступы «панических атак», когда ощущал резкую нехватку воздуха, учащенное сердцебиение и дыхание, потливость, похолодание и бледность кожных покровов.
С данными жалобами в феврале 2024 г. был госпитализирован в межрегиональный диагностический центр, где находился в течение недели. Был выписан с диагнозом: «Кокцигодиния, Spina bifida S2–5. Киста (арахноидальная киста?) в позвоночном канале на уровне S2–5. Синусовая тахикардия. Гипокинетический мутизм. Дебют шизофрении (?)».
На протяжении нескольких месяцев положительной динамики не наблюдалось, вследствие чего с целью верификации диагноза был направлен в неврологическое отделение республиканской клинической больницы, где находился в течение 3 дней. Заключительный диагноз: «Синдром вегетативной дисфункции с паническими атаками. Диссоциативное расстройство в форме речевых нарушений – мутизма, функционального тетрапареза с нарушением функции ходьбы, пареза мышц шеи, генерализованная выраженная астения». По рекомендации консультанта-психиатра начал принимать флувоксамин (50 мг/сут). За время нахождения в неврологическом стационаре стал иногда произносить отдельные слова, составлять простые предложения, на несколько минут мог подниматься с кресла-качалки и с кровати самостоятельно, однако после попыток говорить и передвигаться начинал «задыхаться, держаться за грудь, жаловаться на боль в сердце», снова ложился. Со слов матери, в этот период времени мог громко смеяться при просмотре фильмов и что-то комментировать «под нос», находясь в комнате в одиночестве. Выразительных эмоциональных реакций в виде плача, крика не отмечалось. Матерью было принято решение отменить флувоксамин, поскольку «сын на нем много спал», и во время его похода в туалет она «увидела пар от мочи, решила, что это из-за таблеток». Сам Искандер также отрицательно относился к приему лекарств, считая, что «организм должен справляться самостоятельно».
Психический статус. На беседе находится в сопровождении матери и родственника. Положение на инвалидной коляске – руки ровно перед собой на коленях или на столе, голова значительно опущена вперед, подбородок практически касается груди. Внешне опрятен, на голове кепка, козырек которой прикрывает лицо.
В момент беседы на врача не смотрит, сидит отрешенно, по большей части с закрытыми глазами, контакт затруднен, и он к нему не проявляет интереса. На вопросы отвечает неохотно – медленно размыкает веки и слегка кивает при утвердительном ответе, остается неподвижным при отрицательном. Изредка пишет односложный ответ на бумаге или набирает текст на смартфоне после дополнительной просьбы. Движения в руках затруднены, но выполняет их по просьбе врача. Никаких движений ногами не совершает – они практически неподвижны. Речь отсутствует, шепотом говорить отказывается, не издает никаких звуков в течение всего обследования. Выражение лица хмурое, недовольное, иногда при разговоре о значимых явлениях раздражается, изменения мимики соответствуют тематике обсуждения. Сознание ясное, правильно понимает обращенные к нему вопросы. Внимание трудно привлекаемое, истощаемое. Инициатива в беседе полностью исходит от матери, которая озабочена состоянием сына, считает, что врачи недостаточно внимательно его обследуют, не могут прийти к однозначному диагностическому заключению и не способны назначить эффективное лечение («мальчик уже год в тяжелом состоянии»). Мама подробно и эмоционально описывает состояние Искандера, озвучивает его комментарии по всем обсуждаемым вопросам. Сам пациент к любым высказываниям матери индифферентен. Во время прохождения экспериментально-психологического обследования (например, при выполнении методики пиктограмм) долго осмыслял задачу, рисунки выполнял в замедленном темпе, демонстрировал окончание возвращением в исходное положение – клал ручку на стол, руки перед собой, сильно опускал голову и закрывал глаза. Рисунки носят преимущественно конкретный характер, представляют собой сценки из жизни с примитивным изображением людей без обозначения половой принадлежности, образы индивидуально-значимые (к слову «мечта» изображает лабораторию с мицелием, «болезнь» – лежащего в постели больного, рядом ухаживающего человека). Опосредованное запоминание не нарушено, верно воспроизводит ассоциации к рисункам, подписывая каждый в конце обследования. Интеллектуально-мнестические способности и мышление оценить не удается, хотя набирает текст в смартфоне без грамматических ошибок. В течение часа от начала консультации наблюдались прогрессирующее снижение работоспособности, нарастание астенизации. От дополнительных методик отказался, совместно с матерью было принято решение приостановить обследование. В дальнейшем поддерживал общение с врачом путем сообщений в мессенджерах, демонстрировал вежливость, развернуто отвечал на поставленные вопросы, касавшиеся анамнеза, планов на будущее. Настроение характеризовал как хорошее, однако периодически беспокоился о своем состоянии, описывал «приступы затрудненного дыхания, тяжести в сердце». Фокусируется только на наличии данных проявлений, объяснить возможные причины своей болезни затрудняется, особенно когда речь заходит о невозможности говорить.
Со слов мамы известно, что в 6-летнем возрасте после стрессового события (испугался собаки) почти полгода практически не разговаривал, затем появилось заикание и сын «замкнулся в себе». Больше подобное не повторялось. Нынешнее исчезновение речи ни с чем не связывает, уклоняется от обсуждения возможных стрессов, предшествовавших этому патологическому состоянию, проявляет некоторое раздражение. На вопрос о том, не могло ли это быть связано с тем, что его могли призвать в армию, с раздражением отказывается от прямого ответа, что сопровождается эмоциональной реакцией нежелания обсуждать эти темы. Мама выразилась по этому вопросу так: «Даже если не было бы этой болезни, все равно решение проблемы нашлось бы – у него лишай, бородавки… решили бы через юриста». При этом неоднократно и настойчиво просила выдать справку о болезни Искандера для предоставления в военкомат. Когда такая справка была им выдана, обратилась с просьбой-требованием дать ей официальное заключение для освобождения от службы в армии.
Им было дано разъяснение о том, что для этого необходимо пройти стационарное обследование в психиатрической больнице. Мать обиделась на врача, отметив, что ее сын психически здоров и ни в какую психиатрическую больницу не ляжет. В дальнейшем она неоднократно поднимала вопрос о необходимости оформления сыну группы инвалидности, но каждый раз отказывалась от необходимой для этого госпитализации. В связи с этим планировала обратиться с жалобой в Министерство труда, занятости и социальной защиты: «Ну почему нам хотя бы на год не дадут инвалидность или не отправят наши документы в медико-социальную экспертизу?». В достижении своих целей мать проявляет настойчивость и не желает соглашаться с принятыми юридическими процедурами. Искандер в этих обсуждениях не участвует, но известно, что как данность принимает помощь со стороны многочисленных родственников, поскольку убежден, что нуждается в уходе и опеке с их стороны. Активности в отношении стремления выздороветь не проявляет – пассивно подчиняется желаниям матери. Однако сам себя психически больным тоже не считает. Он частично соглашается с позицией мамы о том, что причиной его болезни могла стать «порча», хотя в этом не убежден. Вероятность этого оценивает в 50%. На вопрос о том, кому это могло бы быть выгодно, не отвергает точку зрения о том, что, возможно («как сказала ясновидящая»), это могла быть «девушка с длинными черными волосами, передвигавшаяся на инвалидной коляске, испытывавшая зависть к красоте» Искандера. Сам он не против предложения муллы о смене имени – рассуждает об этом театрально: «От имени человека зависит его судьба… если поменяю имя, то дела и состояние повернутся в лучшую сторону… жизнь начнется с чистого листа». Предполагает сменить имя на Самир, хотя в паспорте останется прежнее имя.
Неврологический статус. Глазные щели S=D. Зрачки S=D, фотореакции живые. Глазодвижение
не нарушено. Нистагма нет, не провоцируется. Лицо симметричное. Точки выхода тройничного нерва безболезненны. Язык высовывает полностью, расположение по средней линии, фасцикуляций, фибрилляций, атрофии нет. Глотание сохранено, фонацию проверить невозможно.
Повороты головы в стороны не ограничены, голова свисает вперед, при попытке поднять голову она не удерживается в вертикальном положении. Мышечный тонус диффузно и выраженно снижен. Показывает снижение мышечной силы в конечностях до 2 баллов, в разбигателях шеи 0–1 балл. Атрофии мышц конечностей, шеи не наблюдается. Проприорефлексы в конечностях равные с двух сторон, оживлены, без расширения зон. Патологические стопные знаки отсутствуют. Чувствительность достоверно определить невозможно. Симптомы натяжения отрицательные. Менингеальные знаки не выявляются. Координационные пробы не выполняет в связи с наличием «пареза». Функции тазовых органов контролирует. Обнаруживается болезненность при пальпации паравертебральных мышц шейного отдела позвоночника.
Рентгеновская компьютерная томография головного мозга – по данным мультиспиральной компьютерной томографии очаговой патологии не выявлено, магнитно-резонансная томография головного мозга + магнитно-резонансная ангиография – данных в пользу очаговой патологии, гидроцефалии, объемного образования не выявлено.
Компьютерная томография пояснично-крестцового отдела позвоночника: очагово-деструктивных изменений в крестце не выявлено. Незаращение дужки S2–5 позвонков. На данном уровне в позвоночном канале определяется киста размерами 26×40 мм, протяженность 70 мм – арахноидальная киста? Заключение: Spina bifida на уровне S2-5. Киста (арахноильная киста?) в позвоночном канале на уровне S2.
Регистрация соматосенсорных вызванных потенциалов (ССВП) с ног: при стимуляции большеберцового нерва с обеих сторон вызванные потенциалы стабильные. Данные ССВП свидетельствуют о нормальной функции распространения возбуждения по соматосенсорным путям от поясничного утолщения до задней центральной извилины с обеих сторон. Регистрация ССВП с рук: данные ССВП свидетельствуют о нормальной функции распространения возбуждения по соматосенсорным путям от срединного нерва до задней центральной извилины при стимуляции с обеих сторон.
Стимуляционная электромиография (ЭМГ) с верхних и нижних конечностей (n. medianus, n. ulnaris, n. tibialis, n. peroneus с двух сторон): нарушения проведения по сенсорным и моторным волокнам не выявлено. Игольчатая ЭМГ мышц нижних конечностей: признаков первичного мышечного и вторичного нейрогенного процессов не выявлено. На момент исследования данных в пользу передне-рогового уровня поражения нет. ЭМГ верхних конечностей: M. deltoideus sin – спонтанной активности не зарегистрировано.
Длительность потенциалов двигательных единиц соответствует возрастной норме и стадии денервационно-реиннервационного процесса, амплитуда потенциалов двигательных единиц (норма средняя 500–600, максимальная до 1500 мкВ): 561 мкВ, полифазия (норма не более 15%): 12%.
По данным транскраниальной магнитной стимуляции возбудимость и чувствительность обследованных структур к магнитному стимулу в норме. Тензорная магнитно-резонансная трактография проводящих путей головного мозга: признаков нарушения проводящей функции обследованных пирамидных путей не выявлено. По данным транскраниальной магнитной стимуляции рук возбудимость и чувствительность обследованных структур к магнитному стимулу в норме. Признаков нарушения проводящей функции обследованных пирамидных путей не выявлено. Транскраниальное дуплексное сканирование: признаки повышения тонуса обеих задних мозговых артерий (Р2), позвоночной и основной артерии, признаков затруднения венозного оттока из полости черепа не выявлено. По данным электроэнцефалографии основной ритм представлен медленным вариантом альфа-ритма, региональные изменения не выявляются, эпилептиформная активность не зарегистрирована.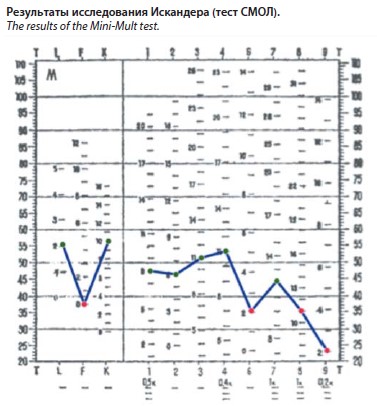
По данным лабораторных исследований общий анализ крови, биохимические показатели, коагулограмма, общий анализ мочи, гормоны щитовидной железы в пределах нормы.
Экспериментально-психологическое обследование (Сокращенный многофакторный опросник для исследования личности – СМОЛ; см. рисунок): профиль личности, судя по результатам СМОЛ, свидетельствует о стремлении избегать эмоционально значимых переживаний, уклонении от решения жизненных проблем со склонностью к драматизации и отчуждения от реальности. При этом вероятен выраженный уровень переживания тяжести собственного состояния с пессимистическим прогнозом развития событий. По шкале депрессии Монтгомери–Асберг – 7 баллов, что соответствует отсутствию клинически выраженной депрессии. По шкале оценки ангедонии Снайта–Гамильтона – 2 балла из 14, что указывает на низкий уровень ангедонии.
Представленный клинический случай с точки зрения неврологический диагностики не представлял значительных трудностей – с самого начала заболевания было понятно, что выявленные у Искандера симптомы не связаны с органическим поражением головного мозга, а относятся к так называемым функциональным неврологическим расстройствам (ФНР), которые ранее обозначались термином «конверсионные» [11]. Результаты всех параклинических исследований подтвердили отсутствие органической основы для их появления. Таким образом, клинический случай привлек наше внимание не столько диагностическими сложностями, сколько пониманием механизма формирования данного феномена.
Мутизм определяется как неспособность или нежелание говорить, приводящая к отсутствию или заметному снижению богатства речевой продукции. Считается, что мутизм редко проявляется как изолированный феномен, часто сочетаясь с другими нарушениями поведения, мыслительных процессов, аффекта или даже уровня сознания. При этом мутизм возникает при ряде состояний, как функциональных, так и органических [2], имеющих кардинальные клинические различия, а диссоциативный мутизм относится к редким клиническим симптомам.
Принято считать, что диссоциативные (конверсионные, истерические) симптомы следует относить к группе психопатологии, связанной с психогенным механизмом этиопатогенеза. Традиционно считается, что их источником являются острый стресс, психологическая травма, запускающая механизм вторичной выгоды невротических симптомов. В Международной классификации болезней 10-го пересмотра (МКБ-10) диссоциативные расстройства входят в группу «невротических и связанных со стрессом расстройств». В МКБ-11 они вынесены в отдельную группу, что, однако, не изменило позицию психиатров в отношении их психогенного происхождения.
В проанализированном клиническом случае Искандера не удается выявить очевидную связь между его психопатологией и психотравмой. Расстройство началось у него (по словам матери) остро 2 июля 2023 г. и манифестировало паническим приступом с вегетативным компонентом. Доминирующей симптоматикой на этапе госпитализации в неврологический стационар была мышечная слабость, невозможность самостоятельно передвигаться. Практически сразу появились речевые нарушения – стал говорить медленно, по слогам. Через короткий промежуток времени совсем перестал разговаривать с окружающими (не избирательно). Категорически отказывался и отказывается сообщить, предшествовали ли появлению болезни какие-либо психотравмирующие переживания. То есть очевидной связи между явлениями обнаружить не удалось. В связи с этим возникает несколько предположений:
1) психотравма все же предшествовала появлению диссоциативных симптомов, но пациент по каким-то личным причинам не помнит о ней или не желает вспоминать (возможно, его состояние было спровоцировано ситуацией, связанной с потенциальной возможностью быть мобилизованным или призванным в ряды армии с участием в боевых действиях);
2) психотравмой могла стать паническая атака, спровоцированная непсихогенными причинами;
3) диссоциативное расстройство возникло у Искандера не по психогенным механизмам, и его сохранение на протяжении года обусловлено иными причинами.
В последние годы в научной литературе все чаще высказывается точка зрения о том, что взаимосвязь между диссоциативными расстройствами и психической травмой не является доказанной и очевидной [12]. «Модель травмы», исходящая из убеждения, что диссоциация – это психобиологическое состояние или черта, выполняющая защитную функцию в условиях воздействия на человека травматического или подавляющего переживания, признана устаревшей и не подтвердившей свою состоятельность в корректных научных исследованиях. «Модель развития» основана на предположении, что базовым является нарушение привязанности, когда ранняя межличностная травма приводит к развитию тяжелой диссоциации у детей и подростков, а затем продолжает оставаться актуальной во взрослой жизни [13, 14]. В ряде работ подтверждается значимость детских психотравм в происхождении диссоциативных расстройств [14–20], однако у Искандера, судя по его информации и со слов матери, в анамнезе не обнаруживалось никаких травмирующих событий, хотя характер взаимоотношений сына с матерью следует признать тесной привязанностью и созависимостью. Данный подход в интерпретации механизмов психогенеза диссоциативных расстройств не относится к широко распространенному в клинической психиатрии и не рассматривается как убедительный [21].
В области так называемой «функциональной неврологии» идея этиопатогенетической связи психотравм с развитием ФНР завоевывает все больше сторонников. Так, S. Paredes-Echeverri и соавт. [22] обращают внимание на тот факт, что люди с ФНР сообщают о примерно трехкратном увеличении количества неблагоприятных жизненных переживаний по сравнению со здоровыми людьми. При этом понятно, что самоотчеты о травматическом опыте носят субъективный характер и не могут признаваться однозначными.
Иную точку зрения на проблему связи психотравм и ФНР высказывает S. Aybek [23]. Она небезосновательно утверждает, что «модель травмы, выступающей в качестве причины, не выдерживает критики, и от термина "психогенный", предполагающего, что происхождение следует искать в психологических факторах, следует отказаться. На основании современных данных сделан вывод о необходимости снижения значимости психологических факторов в развитии ФНP, что нашло отражение в новом определении ФНР в DSM-5, которое еще в 2013 г. удалило критерии "наличие психологического фактора" из диагностических критериев ФНР (диссоциативных расстройств)».
И если из DSM-5 критерии психотравмы для данной группы расстройств исключены, то для психиатров, работающих по МКБ, они продолжают оставаться актуальными [24]. Возникает логичный вопрос: если не психотравма, то что в таком случае вызывает функциональные (диссоциативные, конверсионные) расстройства? До настоящего времени ответ на этот вопрос не найден.
Возможность развития ФНР после воздействия на человека «органических факторов» описана в работе
N. Mishra и соавт. [25]. Авторы изучили случай развития у молодого человека левостороннего гемипареза, мутизма и ретроградной амнезии после удара электрическим током высокого напряжения и пришли к выводу о том, что мутизм и амнезия носили у него диссоциативный характер. Этот случай указал на возможность комбинации органических и диссоциативных механизмов для объяснения симптомов пациента и рассмотрения органической причины в качестве психотравмирирующего фактора. Данный механизм мог рассматриваться в ряду других, приведших к развитию диссоциативных расстройств и у Искандера. В качестве психотравмы могла выступать паническая атака с выраженными вегетативными проявлениями и страхом смерти.
Исходя из современного тренда недостаточного понимания этиопатогенеза диссоциативных расстройств, у нашего пациента Искандера Х. не представляется возможным познать истинные причины появления диссоциативного мутизма и флюктуирующего тетрапареза. Если все же допустить, что психотравмой для развития симптоматики у Искандера явился, к примеру, страх быть призванным в армию и участвовать в боевых действиях с риском погибнуть, то это мало что дает лечащим врачам в плане выбора эффективной терапии.
Одним из дискуссионных вопросов остается вопрос об адекватной и эффективной терапии диссоциативных (функциональных) расстройств. Клинические рекомендации по терапии ФНР включают в себя традиционный набор из психотерапии, антидепрессантов, анксиолитиков, стабилизаторов настроения, иногда антипсихотиков [26–28]. Высказывается точка зрения о том, что «лекарства можно использовать только при коморбидных состояниях – тревоге, депрессии, поведенческих проблемах, а не при самих диссоциативных симптомах». Обращает на себя внимание то, что на сайте Российского общества психиатров не представлено клинических рекомендаций по терапии диссоциативных расстройств, видимо, по причине отсутствия единства во взглядах на психогенез данного расстройства.
Таким образом, клинический случай острого развития диссоциативного мутизма и функционального флюктурирующего тетрапареза у двадцатилетнего Искандера при отсутствии каких бы то ни было признаков органического поражения головного мозга и доказательств наличия в преморбиде психотравмирующего события или травматического опыта позволяет еще раз поставить вопрос о целесообразности поиска психотравм в генезе диссоциативных расстройств на современном этапе развития функциональной неврологии и учения о «новой истерии». Как справедливо пишет
J. Stone [29], «пересмотр старых научных догм представляет собой богатый источник идей и данных для сегодняшних клинических исследователей, но также предлагает предостерегающие истории о теориях и методах лечения, которые привели к стагнации, а не к прогрессу в этой области».
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Менделевич Владимир Давыдович – д-р мед. наук, проф., зав. каф. психиатрии и медицинской психологии ФГБОУ ВО «Казанский ГМУ». E-mail: mendelevich_vl@mail.ru
Vladimir D. Mendelevich – Dr. Sci. (Med.), Professor, Kazan State Medical University. E-mail: mendelevich_vl@mail.ru
Нестерина Мария Кирилловна – ординатор каф. психиатрии и медицинской психологии ФГБОУ ВО «Казанский ГМУ».
E-mail: mari.nesterina@mail.ru
Maria K. Nesterina – Resident, Kazan State Medical University.
E-mail: mari.nesterina@mail.ru
Менделевич Елена Геннадьевна – д-р мед. наук, проф.
каф. неврологии ФГБОУ ВО «Казанский ГМУ».
E-mail: emendel@mail.ru
Elena G. Mendelevich – Dr. Sci. (Med.), Professor, Kazan State Medical University. E-mail: emendel@mail.ru
Давлетшина Резеда Ильсуровна – врач, ФГБОУ ВО «Казанский ГМУ»
Reseda I. Davletshina – doctor, Kazan State Medical University.
Поступила в редакцию: 06.07.2024
Поступила после рецензирования: 19.07.2024
Принята к публикации: 25.07.2024
Received: 06.07.2024
Revised: 19.07.2024
Accepted: 25.07.2024
Клинический разбор в общей медицине №8 2024
Диссоциативный мутизм, тетрапарез и роль невыявленной психотравмы. Случай Искандера Х.
Номера страниц в выпуске:48-55
Аннотация
В статье приведен уникальный клинический случай двадцатилетнего пациента Искандера, в клинической картине заболевания которого сочетались диссоциативный мутизм и функциональный тетрапарез. Заболевание развилось остро, манифестировало с «панической атаки», и в дальнейшем в течение года состояние оставалось неизменным – пациент не мог самостоятельно передвигаться (только на инвалидном кресле-каталке), не мог себя обслуживать, речь отсутствовала полностью. Все попытки выявить психотравмирующие события или травматический опыт в преморбиде не дали результата. В статье на основании обзора литературы анализируется возможность формирования диссоциативных (функциональных) расстройств вне связи с психотравматизацией. Отмечается, что в соответствии с современными научными взглядами взаимосвязь между диссоциативными расстройствами и психической травмой не является доказанной и очевидной. Однако остается непроясненным вопрос: если не психотравма, то что в таком случае вызывает функциональные (диссоциативные, конверсионные) расстройства.
Ключевые слова: диссоциативные расстройства, конверсионные расстройства, функциональные неврологические расстройства, диссоциативный мутизм, функциональный тетрапарез, психотравматический опыт, травматическая привязанность.
Для цитирования: Менделевич В.Д., Нестерина М.К., Менделевич Е.Г., Давлетшина Р.И. Диссоциативный мутизм, тетрапарез и роль невыявленной психотравмы. Случай Искандера Х. Клинический разбор в общей медицине. 2024; 5 (8): 48–55. DOI: 10.47407/kr2024.5.8.00459
В статье приведен уникальный клинический случай двадцатилетнего пациента Искандера, в клинической картине заболевания которого сочетались диссоциативный мутизм и функциональный тетрапарез. Заболевание развилось остро, манифестировало с «панической атаки», и в дальнейшем в течение года состояние оставалось неизменным – пациент не мог самостоятельно передвигаться (только на инвалидном кресле-каталке), не мог себя обслуживать, речь отсутствовала полностью. Все попытки выявить психотравмирующие события или травматический опыт в преморбиде не дали результата. В статье на основании обзора литературы анализируется возможность формирования диссоциативных (функциональных) расстройств вне связи с психотравматизацией. Отмечается, что в соответствии с современными научными взглядами взаимосвязь между диссоциативными расстройствами и психической травмой не является доказанной и очевидной. Однако остается непроясненным вопрос: если не психотравма, то что в таком случае вызывает функциональные (диссоциативные, конверсионные) расстройства.
Ключевые слова: диссоциативные расстройства, конверсионные расстройства, функциональные неврологические расстройства, диссоциативный мутизм, функциональный тетрапарез, психотравматический опыт, травматическая привязанность.
Для цитирования: Менделевич В.Д., Нестерина М.К., Менделевич Е.Г., Давлетшина Р.И. Диссоциативный мутизм, тетрапарез и роль невыявленной психотравмы. Случай Искандера Х. Клинический разбор в общей медицине. 2024; 5 (8): 48–55. DOI: 10.47407/kr2024.5.8.00459
Dissociative mutism, tetraparesis and the role of unidentified psychotraum. The case of Iskander H.
Vladimir D. Mendelevich, Maria K. Nesterina, Elena G. Mendelevich, Reseda I. DavletshinaKazan State Medical University, Kazan, Russia
mendelevich_vl@mail.ru
Abstract
The article presents a unique clinical case of a twenty-year-old patient, Iskander, whose clinical picture of the disease combined mutism and functional tetraparesis. The disease developed acutely, manifested itself with a “panic attack” and subsequently throughout the year the condition remained unchanged – he could not move independently (only in a wheelchair), there was no speech. All attempts to identify traumatic events or traumatic experiences have failed. Based on a review of the literature, the article analyzes the possibility of the formation of dissociative (functional) disorders without connection with psychological tramatization. It is noted that, in accordance with modern scientific views, the relationship between dissociative disorders and mental trauma is not proven and obvious. However, it remains unclear – if not psychological trauma, then what in this case causes functional (dissociative, conversion) disorders?
Keywords: dissociative disorders, conversion disorders, functional neurological disorders, dissociative mutism, functional tetraparesis, psychological traumatic experience, traumatic attachment.
For citation: Mendelevich V.D., Nesterina M.K., Mendelevich E.G., Davletshina R.I. Dissociative mutism, tetraparesis and the role of unidentified psychotraum. The case of Iskander H. Clinical review for general practice. 2024; 5 (8): 48–55 (In Russ.). DOI: 10.47407/kr2024.5.8.00459
Диссоциативный мутизм, в отличие от селективного, относится к кругу казуистических для психоневрологии случаев. За последние 45 лет опубликовано всего восемь научных статей с описанием данного клинического феномена [1–8]. В современных классификациях селективный мутизм относится к расстройствам тревожного спектра [9], тогда как диссоциативный – к конверсионным [10]. Еще более редким является сочетание диссоциативного мутизма с иными диссоциативными расстройствами, например двигательными. Ниже приводится клинический случай двадцатилетнего пациента Искандера1, наблюдавшегося неврологами в стационарах и для уточнения диагноза направленного к психиатрам, но отказавшегося от госпитализации.
Клинический случай
Искандер Х., 20 лет. Жалобы на состояние здоровья в основном излагает мать, сам пациент показывает записанный им на смартфон текст. Пациент жалуется на слабость во всем теле, в руках и ногах, невозможность самостоятельно передвигаться и полноценно ухаживать за собой, неспособность удерживать голову в вертикальном положении, приступы нехватки воздуха, затрудненного дыхания, учащенного сердцебиения, загрудинной боли, сопровождающиеся побледнением и похолоданием конечностей. Речь отсутствует, пациент не пытается что-либо произнести, при этом активно не предъявляет жалоб на невозможность говорить. Общается исключительно при помощи письма, печатая текст в смартфоне. Основные жалобы предъявляются матерью пациента, опекающей и беспокоящейся за него и перевозящей сына на кресле-каталке для инвалидов.
Анамнез жизни. Родился в районном центре от первой желанной беременности, протекавшей благополучно, единственный ребенок в семье. Масса тела при рождении 2450 г, рост 58 см. Был выписан из родильного дома на 4-е сутки. Стал держать голову в
3 мес, гулить начал в месяц, самостоятельно сидеть – в 7 мес, первые шаги – в 8 мес, фразовая речь – в год и 4 мес. В раннем детском возрасте в развитии от сверстников не отставал, был спокойным ребенком, много спал, имел хороший аппетит. Положительно воспринимал ласку, объятия матери, поддерживал зрительный контакт. Спокойно реагировал на изменения обстановки, появление незнакомых людей, с интересом общался с соседями и другими детьми. В детский сад пошел в 2 года 3 мес, посещал без сопротивления. Со слов матери, был шустрым, общительным, озорным, предпочитал яркие, разноцветные игрушки, собирал пазлы, конструктор, с детьми был дружелюбен. Регулярно участвовал в утренниках. В дошкольном возрасте увлекался рисованием мелом на асфальте, быстро начал читать и запоминать стихи.
С 4 лет появилась избирательность в еде, просил мать очищать яблоки от кожуры перед употреблением, снимать пенку с молока. Тогда же на короткий период возник страх темноты и замкнутого пространства. В 6 лет пошел в лицей, учеба давалась тяжело, в связи с чем со 2-го класса был переведен в гимназию. В новой школе трудностей с адаптацией не возникло, в начальных классах справлялся со школьной программой, «хорошо и быстро соображал», проявлял внимательность, «был активным, шебутным ребенком, но никому не докучал». Учителя отзывались о нем как о способном, старательном и усидчивом ученике. Учился преимущественно на «хорошо», классы не дублировал. Со сверстниками не конфликтовал, но близких друзей не имел, к активному общению не стремился. Предпочитал тихие, уединенные занятия, свободное время посвящал оригами, рисованию, игре в шахматы. Непродолжительное время посещал спортивные кружки – играл в баскетбол, волейбол, но бросил занятия по причине удаленности от дома. Со слов матери, «уставал ходить пешком, все развлечения находились в пяти километрах от дома».
В средней школе проявлял интерес к обществознанию, истории, в старших классах планировал поступать на биологический факультет с целью в дальнейшем получить специальность «генная инженерия». В 10-м классе начал увлекаться культивированием грибов в домашних условиях, поступать в университет передумал, сдал базовый вариант единого государственного экзамена по математике и русскому языку. Отмечает, что в приоритете было «построить грибную ферму и лабораторию для выращивания мицелия, а прибыль вкладывать в инвестиции». На данный момент в связи с состоянием здоровья досуг ограничен – в основном находится дома под присмотром матери, смотрит фильмы различного жанра, мультфильмы (аниме), редко рисует. Из особенностей характера до болезни мать выделяет молчаливость, прямолинейность, добродушие. Сам Искандер характеризует себя так: «Я люблю тишину, не переношу людные места. Я сентиментальный, добрый, любопытный, немного замкнутый. Люблю фантазировать, строить планы на будущее».
Семейный анамнез. Наследственность по психическим заболеваниям не отягощена. Проживает вдвоем с матерью в частном доме. Отец с матерью в разводе, отношений с отцом мальчик не поддерживает с 2-летнего возраста. О матери отзывается восторженно и пафосно: «Моя мама для меня золото! Я уважаю свою маму, у меня от нее нет секретов. Она для меня и мама, и папа. Если мне нужен совет, я всегда спрашиваю у нее. Мама тоже советуется со мной. Наше счастье – это наши матери. Они нас учат только хорошему!». Со слов матери, Искандер очень откровенный, никогда не обманывал, не лукавил: «Всегда был открыт и привязан ко мне, а я ему во всем потакала». В армии не служил, хотя в последнее время его несколько раз вызывали к военкомат, но по причине болезни он туда не мог прийти. Черепно-мозговые травмы отрицает, хронических соматических заболеваний нет, инфекционный, аллергологический анамнез не отягощен.
Анамнез заболевания. Мать убеждена, что первые выраженные изменения в состоянии стали наблюдаться у Искандера с 6-го класса школы, когда он стал плохо переносить физические нагрузки, высказывал жалобы на появление «черных пятен перед глазами, головокружения, ощущения сердцебиения, быструю утомляемость». При измерении пульс достигал
130 уд/мин, на ультразвуковом исследовании сердца и электрокардиографии изменений выявлено не было.
В те годы был консультирован неврологом, был выставлен диагноз «резидуальная энцефалопатия, астено-невротический синдром». В связи с данными проявлениями перестал посещать уроки физкультуры. С этого времени мать ввела в отношении Искандера щадящий режим – «перестала загружать его домашними делами», и он занимался только уроками. В период обучения в 11-м классе школы стал медленнее ходить, жаловался на сильную слабость в ногах, ощущал «тахикардию, звон в ушах, частое дыхание, головокружение». При этом мать не связывала ухудшение состояния сына с какими-либо провоцирующими ситуациями, тягостными переживаниями, стрессом, и даже по поводу сдачи экзаменов Искандер особо не волновался.
Со слов матери, в конце июня 2023 г. Искандер еще мог самостоятельно передвигаться, мыть полы, речь была без особенностей. Его состояние изменилось резко 2 июля 2023 г., когда мать получила на телефон сообщение от сына: «Мама, мне очень плохо, срочно приезжай». Застала сына дома лежащим в постели, на задаваемые вопросы он не отвечал, не разговаривал, молчал, «был весь белый, а руки и ноги ледяные». Сам Искандер сообщил, что в этот день внезапно почувствовал слабость, сильную нехватку воздуха, сердцебиение, страх смерти. Мама вызвала бригаду скорой медицинской помощи, врачи которой зафиксировали наличие тахикардии (пульс 141 уд/мин), повышение артериального давления до 130/90 мм рт. ст. До машины скорой помощи самостоятельно дойти не смог и был доставлен в районную больницу на носилках. Учитывая тяжесть состояния и симптоматику, был госпитализирован в неврологическое отделение. Было проведено магнитно-резонансное томографическое исследование – без патологии, признаки начального спондилеза, патологии сердца выявлено не было. Во время нахождения в неврологическом стационаре был осмотрен психиатром, который вынес заключение о том, что у Искандера обнаруживается «органическое расстройство личности». Через 11 дней после всестороннего обследования был выписан с диагнозом: «Резидуальная энцефалопатия в форме микроочаговой симптоматики, выраженного астено-депрессивного синдрома, краниалгии напряжения, декомпенсация. Органическое расстройство личности». Мать отмечает, что в период госпитализации с кровати не вставал, периодически «терял сознание при виде крови и молоточка невролога», первое время разговаривал тихим голосом, по слогам произносил «хо-ро-шо».
После выписки в домашних условиях передвигался только на инвалидной коляске или с двусторонней поддержкой, речь к этому времени полностью пропала, общался с окружающими с помощью письменных сообщений. Принимал назначенное лечение (витамины), однако состояние оставалось прежним. Стал стремительно худеть – в течение месяца с 50 до 44 кг при росте 163 см, при этом аппетит был в пределах нормы. Около полугода практически не вставал с постели, отсутствовала сила в ногах и руках, не был способен к самостоятельному уходу за собой. Мать для обслуживания сына уволилась с работы, ежедневно заботилась о нем, «кормила его с ложечки», регулярно давала пить через трубочку молочные коктейли, питательные смеси для набора веса. В помощи также были активно задействованы родственники, неоднократно возившие Искандера к ясновидящим, гадалкам и врачам различных специальностей. Мать была уверена в том, что «сына сглазили, на нем порча, что он не психически больной, и лежать в психиатрической больнице для него унижение». Обращались к мулле, который рекомендовал сменить имя, чтобы побороть недуг (в ближайшее время мать собирается это реализовать).
С февраля 2024 г. стал самостоятельно питаться, подниматься и делать осторожные шаги, но с поддержкой. Для удовлетворения физиологических потребностей самостоятельно садился на унитаз, однако встать с него уже не мог, звал мать на помощь. Искандер продолжал жаловаться на приступы «панических атак», когда ощущал резкую нехватку воздуха, учащенное сердцебиение и дыхание, потливость, похолодание и бледность кожных покровов.
С данными жалобами в феврале 2024 г. был госпитализирован в межрегиональный диагностический центр, где находился в течение недели. Был выписан с диагнозом: «Кокцигодиния, Spina bifida S2–5. Киста (арахноидальная киста?) в позвоночном канале на уровне S2–5. Синусовая тахикардия. Гипокинетический мутизм. Дебют шизофрении (?)».
На протяжении нескольких месяцев положительной динамики не наблюдалось, вследствие чего с целью верификации диагноза был направлен в неврологическое отделение республиканской клинической больницы, где находился в течение 3 дней. Заключительный диагноз: «Синдром вегетативной дисфункции с паническими атаками. Диссоциативное расстройство в форме речевых нарушений – мутизма, функционального тетрапареза с нарушением функции ходьбы, пареза мышц шеи, генерализованная выраженная астения». По рекомендации консультанта-психиатра начал принимать флувоксамин (50 мг/сут). За время нахождения в неврологическом стационаре стал иногда произносить отдельные слова, составлять простые предложения, на несколько минут мог подниматься с кресла-качалки и с кровати самостоятельно, однако после попыток говорить и передвигаться начинал «задыхаться, держаться за грудь, жаловаться на боль в сердце», снова ложился. Со слов матери, в этот период времени мог громко смеяться при просмотре фильмов и что-то комментировать «под нос», находясь в комнате в одиночестве. Выразительных эмоциональных реакций в виде плача, крика не отмечалось. Матерью было принято решение отменить флувоксамин, поскольку «сын на нем много спал», и во время его похода в туалет она «увидела пар от мочи, решила, что это из-за таблеток». Сам Искандер также отрицательно относился к приему лекарств, считая, что «организм должен справляться самостоятельно».
Психический статус. На беседе находится в сопровождении матери и родственника. Положение на инвалидной коляске – руки ровно перед собой на коленях или на столе, голова значительно опущена вперед, подбородок практически касается груди. Внешне опрятен, на голове кепка, козырек которой прикрывает лицо.
В момент беседы на врача не смотрит, сидит отрешенно, по большей части с закрытыми глазами, контакт затруднен, и он к нему не проявляет интереса. На вопросы отвечает неохотно – медленно размыкает веки и слегка кивает при утвердительном ответе, остается неподвижным при отрицательном. Изредка пишет односложный ответ на бумаге или набирает текст на смартфоне после дополнительной просьбы. Движения в руках затруднены, но выполняет их по просьбе врача. Никаких движений ногами не совершает – они практически неподвижны. Речь отсутствует, шепотом говорить отказывается, не издает никаких звуков в течение всего обследования. Выражение лица хмурое, недовольное, иногда при разговоре о значимых явлениях раздражается, изменения мимики соответствуют тематике обсуждения. Сознание ясное, правильно понимает обращенные к нему вопросы. Внимание трудно привлекаемое, истощаемое. Инициатива в беседе полностью исходит от матери, которая озабочена состоянием сына, считает, что врачи недостаточно внимательно его обследуют, не могут прийти к однозначному диагностическому заключению и не способны назначить эффективное лечение («мальчик уже год в тяжелом состоянии»). Мама подробно и эмоционально описывает состояние Искандера, озвучивает его комментарии по всем обсуждаемым вопросам. Сам пациент к любым высказываниям матери индифферентен. Во время прохождения экспериментально-психологического обследования (например, при выполнении методики пиктограмм) долго осмыслял задачу, рисунки выполнял в замедленном темпе, демонстрировал окончание возвращением в исходное положение – клал ручку на стол, руки перед собой, сильно опускал голову и закрывал глаза. Рисунки носят преимущественно конкретный характер, представляют собой сценки из жизни с примитивным изображением людей без обозначения половой принадлежности, образы индивидуально-значимые (к слову «мечта» изображает лабораторию с мицелием, «болезнь» – лежащего в постели больного, рядом ухаживающего человека). Опосредованное запоминание не нарушено, верно воспроизводит ассоциации к рисункам, подписывая каждый в конце обследования. Интеллектуально-мнестические способности и мышление оценить не удается, хотя набирает текст в смартфоне без грамматических ошибок. В течение часа от начала консультации наблюдались прогрессирующее снижение работоспособности, нарастание астенизации. От дополнительных методик отказался, совместно с матерью было принято решение приостановить обследование. В дальнейшем поддерживал общение с врачом путем сообщений в мессенджерах, демонстрировал вежливость, развернуто отвечал на поставленные вопросы, касавшиеся анамнеза, планов на будущее. Настроение характеризовал как хорошее, однако периодически беспокоился о своем состоянии, описывал «приступы затрудненного дыхания, тяжести в сердце». Фокусируется только на наличии данных проявлений, объяснить возможные причины своей болезни затрудняется, особенно когда речь заходит о невозможности говорить.
Со слов мамы известно, что в 6-летнем возрасте после стрессового события (испугался собаки) почти полгода практически не разговаривал, затем появилось заикание и сын «замкнулся в себе». Больше подобное не повторялось. Нынешнее исчезновение речи ни с чем не связывает, уклоняется от обсуждения возможных стрессов, предшествовавших этому патологическому состоянию, проявляет некоторое раздражение. На вопрос о том, не могло ли это быть связано с тем, что его могли призвать в армию, с раздражением отказывается от прямого ответа, что сопровождается эмоциональной реакцией нежелания обсуждать эти темы. Мама выразилась по этому вопросу так: «Даже если не было бы этой болезни, все равно решение проблемы нашлось бы – у него лишай, бородавки… решили бы через юриста». При этом неоднократно и настойчиво просила выдать справку о болезни Искандера для предоставления в военкомат. Когда такая справка была им выдана, обратилась с просьбой-требованием дать ей официальное заключение для освобождения от службы в армии.
Им было дано разъяснение о том, что для этого необходимо пройти стационарное обследование в психиатрической больнице. Мать обиделась на врача, отметив, что ее сын психически здоров и ни в какую психиатрическую больницу не ляжет. В дальнейшем она неоднократно поднимала вопрос о необходимости оформления сыну группы инвалидности, но каждый раз отказывалась от необходимой для этого госпитализации. В связи с этим планировала обратиться с жалобой в Министерство труда, занятости и социальной защиты: «Ну почему нам хотя бы на год не дадут инвалидность или не отправят наши документы в медико-социальную экспертизу?». В достижении своих целей мать проявляет настойчивость и не желает соглашаться с принятыми юридическими процедурами. Искандер в этих обсуждениях не участвует, но известно, что как данность принимает помощь со стороны многочисленных родственников, поскольку убежден, что нуждается в уходе и опеке с их стороны. Активности в отношении стремления выздороветь не проявляет – пассивно подчиняется желаниям матери. Однако сам себя психически больным тоже не считает. Он частично соглашается с позицией мамы о том, что причиной его болезни могла стать «порча», хотя в этом не убежден. Вероятность этого оценивает в 50%. На вопрос о том, кому это могло бы быть выгодно, не отвергает точку зрения о том, что, возможно («как сказала ясновидящая»), это могла быть «девушка с длинными черными волосами, передвигавшаяся на инвалидной коляске, испытывавшая зависть к красоте» Искандера. Сам он не против предложения муллы о смене имени – рассуждает об этом театрально: «От имени человека зависит его судьба… если поменяю имя, то дела и состояние повернутся в лучшую сторону… жизнь начнется с чистого листа». Предполагает сменить имя на Самир, хотя в паспорте останется прежнее имя.
Неврологический статус. Глазные щели S=D. Зрачки S=D, фотореакции живые. Глазодвижение
не нарушено. Нистагма нет, не провоцируется. Лицо симметричное. Точки выхода тройничного нерва безболезненны. Язык высовывает полностью, расположение по средней линии, фасцикуляций, фибрилляций, атрофии нет. Глотание сохранено, фонацию проверить невозможно.
Повороты головы в стороны не ограничены, голова свисает вперед, при попытке поднять голову она не удерживается в вертикальном положении. Мышечный тонус диффузно и выраженно снижен. Показывает снижение мышечной силы в конечностях до 2 баллов, в разбигателях шеи 0–1 балл. Атрофии мышц конечностей, шеи не наблюдается. Проприорефлексы в конечностях равные с двух сторон, оживлены, без расширения зон. Патологические стопные знаки отсутствуют. Чувствительность достоверно определить невозможно. Симптомы натяжения отрицательные. Менингеальные знаки не выявляются. Координационные пробы не выполняет в связи с наличием «пареза». Функции тазовых органов контролирует. Обнаруживается болезненность при пальпации паравертебральных мышц шейного отдела позвоночника.
Рентгеновская компьютерная томография головного мозга – по данным мультиспиральной компьютерной томографии очаговой патологии не выявлено, магнитно-резонансная томография головного мозга + магнитно-резонансная ангиография – данных в пользу очаговой патологии, гидроцефалии, объемного образования не выявлено.
Компьютерная томография пояснично-крестцового отдела позвоночника: очагово-деструктивных изменений в крестце не выявлено. Незаращение дужки S2–5 позвонков. На данном уровне в позвоночном канале определяется киста размерами 26×40 мм, протяженность 70 мм – арахноидальная киста? Заключение: Spina bifida на уровне S2-5. Киста (арахноильная киста?) в позвоночном канале на уровне S2.
Регистрация соматосенсорных вызванных потенциалов (ССВП) с ног: при стимуляции большеберцового нерва с обеих сторон вызванные потенциалы стабильные. Данные ССВП свидетельствуют о нормальной функции распространения возбуждения по соматосенсорным путям от поясничного утолщения до задней центральной извилины с обеих сторон. Регистрация ССВП с рук: данные ССВП свидетельствуют о нормальной функции распространения возбуждения по соматосенсорным путям от срединного нерва до задней центральной извилины при стимуляции с обеих сторон.
Стимуляционная электромиография (ЭМГ) с верхних и нижних конечностей (n. medianus, n. ulnaris, n. tibialis, n. peroneus с двух сторон): нарушения проведения по сенсорным и моторным волокнам не выявлено. Игольчатая ЭМГ мышц нижних конечностей: признаков первичного мышечного и вторичного нейрогенного процессов не выявлено. На момент исследования данных в пользу передне-рогового уровня поражения нет. ЭМГ верхних конечностей: M. deltoideus sin – спонтанной активности не зарегистрировано.
Длительность потенциалов двигательных единиц соответствует возрастной норме и стадии денервационно-реиннервационного процесса, амплитуда потенциалов двигательных единиц (норма средняя 500–600, максимальная до 1500 мкВ): 561 мкВ, полифазия (норма не более 15%): 12%.
По данным транскраниальной магнитной стимуляции возбудимость и чувствительность обследованных структур к магнитному стимулу в норме. Тензорная магнитно-резонансная трактография проводящих путей головного мозга: признаков нарушения проводящей функции обследованных пирамидных путей не выявлено. По данным транскраниальной магнитной стимуляции рук возбудимость и чувствительность обследованных структур к магнитному стимулу в норме. Признаков нарушения проводящей функции обследованных пирамидных путей не выявлено. Транскраниальное дуплексное сканирование: признаки повышения тонуса обеих задних мозговых артерий (Р2), позвоночной и основной артерии, признаков затруднения венозного оттока из полости черепа не выявлено. По данным электроэнцефалографии основной ритм представлен медленным вариантом альфа-ритма, региональные изменения не выявляются, эпилептиформная активность не зарегистрирована.

По данным лабораторных исследований общий анализ крови, биохимические показатели, коагулограмма, общий анализ мочи, гормоны щитовидной железы в пределах нормы.
Экспериментально-психологическое обследование (Сокращенный многофакторный опросник для исследования личности – СМОЛ; см. рисунок): профиль личности, судя по результатам СМОЛ, свидетельствует о стремлении избегать эмоционально значимых переживаний, уклонении от решения жизненных проблем со склонностью к драматизации и отчуждения от реальности. При этом вероятен выраженный уровень переживания тяжести собственного состояния с пессимистическим прогнозом развития событий. По шкале депрессии Монтгомери–Асберг – 7 баллов, что соответствует отсутствию клинически выраженной депрессии. По шкале оценки ангедонии Снайта–Гамильтона – 2 балла из 14, что указывает на низкий уровень ангедонии.
Представленный клинический случай с точки зрения неврологический диагностики не представлял значительных трудностей – с самого начала заболевания было понятно, что выявленные у Искандера симптомы не связаны с органическим поражением головного мозга, а относятся к так называемым функциональным неврологическим расстройствам (ФНР), которые ранее обозначались термином «конверсионные» [11]. Результаты всех параклинических исследований подтвердили отсутствие органической основы для их появления. Таким образом, клинический случай привлек наше внимание не столько диагностическими сложностями, сколько пониманием механизма формирования данного феномена.
Мутизм определяется как неспособность или нежелание говорить, приводящая к отсутствию или заметному снижению богатства речевой продукции. Считается, что мутизм редко проявляется как изолированный феномен, часто сочетаясь с другими нарушениями поведения, мыслительных процессов, аффекта или даже уровня сознания. При этом мутизм возникает при ряде состояний, как функциональных, так и органических [2], имеющих кардинальные клинические различия, а диссоциативный мутизм относится к редким клиническим симптомам.
Принято считать, что диссоциативные (конверсионные, истерические) симптомы следует относить к группе психопатологии, связанной с психогенным механизмом этиопатогенеза. Традиционно считается, что их источником являются острый стресс, психологическая травма, запускающая механизм вторичной выгоды невротических симптомов. В Международной классификации болезней 10-го пересмотра (МКБ-10) диссоциативные расстройства входят в группу «невротических и связанных со стрессом расстройств». В МКБ-11 они вынесены в отдельную группу, что, однако, не изменило позицию психиатров в отношении их психогенного происхождения.
В проанализированном клиническом случае Искандера не удается выявить очевидную связь между его психопатологией и психотравмой. Расстройство началось у него (по словам матери) остро 2 июля 2023 г. и манифестировало паническим приступом с вегетативным компонентом. Доминирующей симптоматикой на этапе госпитализации в неврологический стационар была мышечная слабость, невозможность самостоятельно передвигаться. Практически сразу появились речевые нарушения – стал говорить медленно, по слогам. Через короткий промежуток времени совсем перестал разговаривать с окружающими (не избирательно). Категорически отказывался и отказывается сообщить, предшествовали ли появлению болезни какие-либо психотравмирующие переживания. То есть очевидной связи между явлениями обнаружить не удалось. В связи с этим возникает несколько предположений:
1) психотравма все же предшествовала появлению диссоциативных симптомов, но пациент по каким-то личным причинам не помнит о ней или не желает вспоминать (возможно, его состояние было спровоцировано ситуацией, связанной с потенциальной возможностью быть мобилизованным или призванным в ряды армии с участием в боевых действиях);
2) психотравмой могла стать паническая атака, спровоцированная непсихогенными причинами;
3) диссоциативное расстройство возникло у Искандера не по психогенным механизмам, и его сохранение на протяжении года обусловлено иными причинами.
В последние годы в научной литературе все чаще высказывается точка зрения о том, что взаимосвязь между диссоциативными расстройствами и психической травмой не является доказанной и очевидной [12]. «Модель травмы», исходящая из убеждения, что диссоциация – это психобиологическое состояние или черта, выполняющая защитную функцию в условиях воздействия на человека травматического или подавляющего переживания, признана устаревшей и не подтвердившей свою состоятельность в корректных научных исследованиях. «Модель развития» основана на предположении, что базовым является нарушение привязанности, когда ранняя межличностная травма приводит к развитию тяжелой диссоциации у детей и подростков, а затем продолжает оставаться актуальной во взрослой жизни [13, 14]. В ряде работ подтверждается значимость детских психотравм в происхождении диссоциативных расстройств [14–20], однако у Искандера, судя по его информации и со слов матери, в анамнезе не обнаруживалось никаких травмирующих событий, хотя характер взаимоотношений сына с матерью следует признать тесной привязанностью и созависимостью. Данный подход в интерпретации механизмов психогенеза диссоциативных расстройств не относится к широко распространенному в клинической психиатрии и не рассматривается как убедительный [21].
В области так называемой «функциональной неврологии» идея этиопатогенетической связи психотравм с развитием ФНР завоевывает все больше сторонников. Так, S. Paredes-Echeverri и соавт. [22] обращают внимание на тот факт, что люди с ФНР сообщают о примерно трехкратном увеличении количества неблагоприятных жизненных переживаний по сравнению со здоровыми людьми. При этом понятно, что самоотчеты о травматическом опыте носят субъективный характер и не могут признаваться однозначными.
Иную точку зрения на проблему связи психотравм и ФНР высказывает S. Aybek [23]. Она небезосновательно утверждает, что «модель травмы, выступающей в качестве причины, не выдерживает критики, и от термина "психогенный", предполагающего, что происхождение следует искать в психологических факторах, следует отказаться. На основании современных данных сделан вывод о необходимости снижения значимости психологических факторов в развитии ФНP, что нашло отражение в новом определении ФНР в DSM-5, которое еще в 2013 г. удалило критерии "наличие психологического фактора" из диагностических критериев ФНР (диссоциативных расстройств)».
И если из DSM-5 критерии психотравмы для данной группы расстройств исключены, то для психиатров, работающих по МКБ, они продолжают оставаться актуальными [24]. Возникает логичный вопрос: если не психотравма, то что в таком случае вызывает функциональные (диссоциативные, конверсионные) расстройства? До настоящего времени ответ на этот вопрос не найден.
Возможность развития ФНР после воздействия на человека «органических факторов» описана в работе
N. Mishra и соавт. [25]. Авторы изучили случай развития у молодого человека левостороннего гемипареза, мутизма и ретроградной амнезии после удара электрическим током высокого напряжения и пришли к выводу о том, что мутизм и амнезия носили у него диссоциативный характер. Этот случай указал на возможность комбинации органических и диссоциативных механизмов для объяснения симптомов пациента и рассмотрения органической причины в качестве психотравмирирующего фактора. Данный механизм мог рассматриваться в ряду других, приведших к развитию диссоциативных расстройств и у Искандера. В качестве психотравмы могла выступать паническая атака с выраженными вегетативными проявлениями и страхом смерти.
Исходя из современного тренда недостаточного понимания этиопатогенеза диссоциативных расстройств, у нашего пациента Искандера Х. не представляется возможным познать истинные причины появления диссоциативного мутизма и флюктуирующего тетрапареза. Если все же допустить, что психотравмой для развития симптоматики у Искандера явился, к примеру, страх быть призванным в армию и участвовать в боевых действиях с риском погибнуть, то это мало что дает лечащим врачам в плане выбора эффективной терапии.
Одним из дискуссионных вопросов остается вопрос об адекватной и эффективной терапии диссоциативных (функциональных) расстройств. Клинические рекомендации по терапии ФНР включают в себя традиционный набор из психотерапии, антидепрессантов, анксиолитиков, стабилизаторов настроения, иногда антипсихотиков [26–28]. Высказывается точка зрения о том, что «лекарства можно использовать только при коморбидных состояниях – тревоге, депрессии, поведенческих проблемах, а не при самих диссоциативных симптомах». Обращает на себя внимание то, что на сайте Российского общества психиатров не представлено клинических рекомендаций по терапии диссоциативных расстройств, видимо, по причине отсутствия единства во взглядах на психогенез данного расстройства.
Таким образом, клинический случай острого развития диссоциативного мутизма и функционального флюктурирующего тетрапареза у двадцатилетнего Искандера при отсутствии каких бы то ни было признаков органического поражения головного мозга и доказательств наличия в преморбиде психотравмирующего события или травматического опыта позволяет еще раз поставить вопрос о целесообразности поиска психотравм в генезе диссоциативных расстройств на современном этапе развития функциональной неврологии и учения о «новой истерии». Как справедливо пишет
J. Stone [29], «пересмотр старых научных догм представляет собой богатый источник идей и данных для сегодняшних клинических исследователей, но также предлагает предостерегающие истории о теориях и методах лечения, которые привели к стагнации, а не к прогрессу в этой области».
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Менделевич Владимир Давыдович – д-р мед. наук, проф., зав. каф. психиатрии и медицинской психологии ФГБОУ ВО «Казанский ГМУ». E-mail: mendelevich_vl@mail.ru
Vladimir D. Mendelevich – Dr. Sci. (Med.), Professor, Kazan State Medical University. E-mail: mendelevich_vl@mail.ru
Нестерина Мария Кирилловна – ординатор каф. психиатрии и медицинской психологии ФГБОУ ВО «Казанский ГМУ».
E-mail: mari.nesterina@mail.ru
Maria K. Nesterina – Resident, Kazan State Medical University.
E-mail: mari.nesterina@mail.ru
Менделевич Елена Геннадьевна – д-р мед. наук, проф.
каф. неврологии ФГБОУ ВО «Казанский ГМУ».
E-mail: emendel@mail.ru
Elena G. Mendelevich – Dr. Sci. (Med.), Professor, Kazan State Medical University. E-mail: emendel@mail.ru
Давлетшина Резеда Ильсуровна – врач, ФГБОУ ВО «Казанский ГМУ»
Reseda I. Davletshina – doctor, Kazan State Medical University.
Поступила в редакцию: 06.07.2024
Поступила после рецензирования: 19.07.2024
Принята к публикации: 25.07.2024
Received: 06.07.2024
Revised: 19.07.2024
Accepted: 25.07.2024
Список исп. литературыСкрыть список1. Gonzalez-Mota A., Gonzalez-Gil A., Martin-Gomez C et al. Acute mutism in a young female. A case report of a 20-year-old female who presents a 3-month mutism. Eur Psychiatry 2023;66(S1):S177-S178. DOI: 10.1192/j.eurpsy.2023.427
2. Aggarwal A, Sharma DD, Kumar R, Sharma RC. Mutism as the Presenting Symptom: Three Case Reports and Selective. Review of Literature. Ind J Psychological Med 2010;32(1): 61-4. DOI: 10.4103/0253-7176.70542
3. Schuster J-P, Mouchabac S, Le Strat Y, Limosin F. Le mutisme hysterique. Encephale 2011;31(5):339-44. DOI: 10.1016/j.encep.2010.12.006
4. Patra S, Samprathi M, Sarkar S. Dissociative Mutism in Childhood: Need to break the silence. J Indian Assoc Child Adolesc Ment Health 2020;16(1):80-5.
5. Kalman TP, Granet RB. The written interview in hysterical mutism. Psychosomatics 1981;22(4):362-6.
6. Jayaprakash RR, Rajkumar AP, Nandyal M et al. Dissociative stupor, mutism and amnesia in a young man. Indian J Psychiatry 2012. DOI: 10.4103/0019-5545.99545
7. Grippo J, Vergel MF, Comar H, Grippo T. Mutism in children. Revista de Neurología 2001;32(3):244-6.
8. Haenel T, Werder H. Problems of psychogenic mutism in childhood and adolescence. Schweiz Arch Neurol Neurochir Psychiatr 1977;121(2):261-76.
9. Selective mutism. International Classification of Diseases for Mortality and Morbidity Statistics, 11th Revision, v2024-01. https://www.findacode.com/icd-11/code-167946871.html
10. Holka-Pokorska J, Piróg-Balcerzak A, Jarema M. The controversy around the diagnosis of selective mutism – a critical analysis of three cases in the light of modern research and diagnostic criteria. Psychiatr Pol 2018;52(2):323-43. DOI: 10.12740/PP/76088
11. Ding JM, Kanaan RAA. Conversion disorder: a systematic review of current terminology. General Hospital Psychiatry 2017;45:51-5. DOI: 10.1016/j.genhosppsych.2016.12.009
12. Loewenstein RJ. Dissociation debates: everything you know is wrong. Dialogues Clin Neurosci 2018;20:229-42. DOI: 10.31887/DCNS. 2018.20.3/rloewenstein
13. Farina B, Liotti M, Imperatori C. The role of attachment trauma and disintegrative pathogenic processes in the traumatic-dissociative dimension. Front Psychol 2019;10:933. DOI: 10.3389/fpsyg.2019.00933
14. Schmidtova J, Stepanek P, Cermak I. The impact of childhood trauma on the emergence and development of dissociative disorders. Československá psychologie 2021;LXV(2):178-200. DOI: 10.51561/ cspsych.65.2.178
15. Lynn SJ, Polizzi C, Merckelbach H et al. Dissociation and Dissociative Disorders Reconsidered: Beyond Sociocognitive and Trauma Models Toward a Transtheoretical Framework. Annu Rev Clin Psychol 2022;18:259-89. DOI: 10.1146/annurev-clinpsy-081219-102424
16. Şar V. The Many Faces of Dissociation: Opportunities for Innovative Research in Psychiatry. Clin Psychopharmacol Neurosci 2014;12 (3):171-9. DOI: 10.9758/cpn.2014.12.3.171
17. Spengler FB, Becker B, Kendrick KM et al. Emotional Dysregulation in Psychogenic Voice Loss. Psychother Psychosomatics 2017;86(2):121-3. DOI: 10.1159/000452306
18. Менделевич В.Д., Каток А.А., Бейбалаева Т.З. и др. Диссоциация, «обсессивно-компульсивное расстройство наоборот» и несостоявшаяся шизофрения. Случай Алсу Б. Неврологический вестник. 2023;4:35-49. DOI: 10.17816/nb624043
Mendelevich V.D., Katok A.A., Beĭbalaeva T.Z. et al. Dissociation, "Obsessive-Compulsive Disorder in Reverse" and Failed Schizophrenia. The Case of Alsou B. Neurological Bulletin. 2023; 4: 35-49. DOI: 10.17816/nb624043 (in Russian).
19. Менделевич В.Д., Ивашев А.С., Газизуллин Т.Р., Менделевич Е.Г. Психопатологические загадки расстройства множественной личности (диссоциативного расстройства идентичности). Случай Даниила А. Неврологический вестник. 2023;1:79-92. DOI: 10.17816/nb121212
Mendelevich V.D., Ivashev A.S., Gazizullin T.R., Mendelevich E.G. Psychopathological mysteries of multiple personality disorder (dissociative identity disorder). The case of Daniil A. Neurological Bulletin. 2023;1:79-92. DOI: 10.17816/nb121212 (in Russian).
20. Балунов О.А., Лукина Л.В., Михайлов В.А. и др. Непсихотические психические расстройства в неврологической клинике. Часть 1: конверсионные расстройства. Обозрение психиатрии и медицинской психологии. 2012;4:77-80.
Balunov O.A., Lukina L.V., Mikhailov V.A., et al. Non-psychotic mental disorders in a neurological clinic. Part 1: conversion disorders. Review of Psychiatry and Medical Psychology. 2012;4:77-80 (in Russian).
21. Dell PF. Clarifying the etiology of the dissociative disorders: It’s not all about trauma. In: M.J. Dorahy, S.N. Gold, J.A. O'Neil (Eds.). Dissociation and the dissociative disorders: Past, present, future (2nd ed.). 2023; р.238-60.
22. Paredes-Echeverri S, Guthrie AJ, Perez DL. Toward a possible trauma subtype of functional neurological disorder: impact on symptom severity and physical health. Front Psychiatry 2022;13:1040911. DOI: 10.3389/fpsyt.2022.1040911
23. Aybek S. The role of stress, childhood trauma and personality in the development of functional neurological symptoms. J Neurol Neurosurg Psychiatry 2015;86(9). DOI: 10.1136/jnnp-2015-311750.2
24. Reuber M. Trauma, traumatisation, and functional neurological symptom disorder – what are the links? Lancet Psychiatry 2018;5(4). DOI: 10.1016/S2215-0366(18)30101-9
25. Mishra NK, Russmann H, Granziera C et al. Mutism and amnesia following high-voltage electrical injury: psychogenic symptomatology triggered by organic dysfunction? Eur Neurol 2011;66 (4):229-34. DOI: 10.1159/000330953
26. Baker J, Barnett C, Cavalli L. Management of functional communication, swallowing, cough and related disorders: consensus recommendations for speech and language therapy. J Neurol Neurosurg Psychiatry 2021;92:1112-25. DOI: 10.1136/jnnp-2021-326767
27. Дюкова Г.М., Голубев В.Л. Функциональные неврологические расстройства: диагностика и терапия. М.: МЕДпресс-информ, 2022.
Dyukova G.M., Golubev V.L. Functional neurological disorders: diagnostics and therapy. Moscow: MEDpress-inform, 2022 (in Russian).
28. Agarwal V, Sitholey P, Srivastava Ch. Clinical Practice Guidelines for the management of Dissociative disorders in children and adolescents. Indian J Psychiatry 2019;61 (Suppl. 2):247-53. DOI: 10.4103/psychiatry.IndianJPsychiatry_493_18
29. Stone J. Neurologic approaches to hysteria, psychogenic and functional disorders from the late 19th century onwards. Handb Clin Neurol 2016;139:25-36. DOI: 10.1016/B978-0-12-801772-2.00003-5
3 октября 2024
Количество просмотров: 678

