Клинический разбор в общей медицине №09 2021
Клинический разбор в общей медицине №09 2021
Носовое дыхание как необходимая часть общего здоровья (обзор конференции)
Аннотация
Многие специалисты аргументированно назначают своим пациентам разного возраста терапию заболеваний, нарушающих процесс носового дыхания. Однако преимущества носового дыхания, а также последствия нарушений естественных дыхательных процессов не всегда очевидны. Ясности в этот вопрос внесла эксперт профессионального информационного ресурса для специалистов в области здравоохранения CON-MED.RU, врач-оториноларинголог, к.м.н. Елена Владимировна Чекалдина.
Ключевые слова: носовое дыхание, обструктивное апноэ сна, храп, оксид азота.
Для цитирования: Носовое дыхание как необходимая часть общего здоровья (обзор конференции). Клинический разбор в общей медицине. 2021; 9: 50–52. DOI: 10.47407/kr2021.2.9.00109
Многие специалисты аргументированно назначают своим пациентам разного возраста терапию заболеваний, нарушающих процесс носового дыхания. Однако преимущества носового дыхания, а также последствия нарушений естественных дыхательных процессов не всегда очевидны. Ясности в этот вопрос внесла эксперт профессионального информационного ресурса для специалистов в области здравоохранения CON-MED.RU, врач-оториноларинголог, к.м.н. Елена Владимировна Чекалдина.
Ключевые слова: носовое дыхание, обструктивное апноэ сна, храп, оксид азота.
Для цитирования: Носовое дыхание как необходимая часть общего здоровья (обзор конференции). Клинический разбор в общей медицине. 2021; 9: 50–52. DOI: 10.47407/kr2021.2.9.00109
Nasal breathing as an essential component of overall health
(conference overview)
Editorial article
Abstract
Many specialists prescribe justifiable therapy for disorders, affecting nasal breathing, to their patients of various age groups. However, the benefits of nasal breathing and the consequences of the natural breathing process disruption are not always clear. Elena V. Chekaldina, PhD, otolaringologist, expert of the professional information resource for healthcare specialists CON-MED.RU provided more clarity on the issue.
Key words: nasal breathing, obstructive sleep apnea, snoring, nitric oxide.
For citation: Nasal breathing as an essential component of overall health (conference overview). Clinical review for general practice. 2021; 9: 50–52. DOI: 10.47407/kr2021.2.9.00109
Известно, что основная цель дыхания – доставить кислород в клетки и вывести углекислый газ из организма. В воздухе содержится 21% кислорода (О2), из которых 2–3% потребляются организмом, и 0,03% углекислого газа (СО2), потребность в котором составляет, по разным данным, 6–6,5%, поэтому организм производит и запасает СО2 в легких и крови. В норме СО2 является одним из механизмов, инициирующим вдох, поэтому потребность во вдохе – это не нехватка кислорода, а повышение уровня СО2 в легких и крови. Углекислый газ обладает множеством эффектов: он помогает молекуле О2 высвободиться из гемоглобина (Hb), поддерживает pH крови за счет запаса бикарбоната и угольной кислоты, предотвращает спазм гладкой мускулатуры. Физиология дыхания такова. Воздух поступает в легкие, затем О2 из альвеол переходит в кровь, связывается с молекулой Hb и транспортируется к клеткам. Продукт жизнедеятельности клеток, СО2, поступает в кровь, и повышение его уровня приводит к снижению pH крови. Согласно эффекту Вериго–Бора (зависимость степени диссоциации оксигемоглобина от величины парциального давления СО2 в альвеолах легких и крови: при снижении парциального давления СО2 сродство О2 к Hb повышается, что затрудняет переход О2 из капилляров в ткани), когда концентрация СО2 в альвеолах и кровотоке достигает 5%, в этот момент О2 отделяется от Hb и достигает клеток. При достижении критического уровня СО2 хеморецепторы в кровеносных сосудах посылают сигнал в головной мозг (это один из механизмов регуляции дыхания). Носовое дыхание является более выгодным с точки зрения насыщения кислородом. Так, при выдохе носом скорость прохождения воздуха ниже, следовательно, потери СО2 происходят медленнее и ткани дольше потребляют кислород. Чрезмерная потеря СО2 при ротовом дыхании ведет к уменьшению уровня кислорода в легких, крови и клетках, носовое дыхание увеличивает количество О2, потребляемого тканями, на 10–20%. Нарушение носового дыхания провоцирует формирование замкнутого круга: СО2 теряется слишком быстро, компенсаторно происходит замедление выдоха, чтобы увеличить время для поглощения клетками О2, происходит стимуляция выработки слизи в носу и, как следствие – ухудшение носового дыхания, усиление ротового дыхания. За последние годы вырос интерес ученых к оксиду азота (NO), присутствие которого выявлено в выдыхаемом воздухе. У здоровых людей в состоянии покоя почти весь NO поступает из верхних дыхательных путей с незначительным вкладом от нижних. Оксид азота производится в околоносовых пазухах, выдыхается вместе с воздухом и играет жизненно важную роль во многих биологических событиях: насыщении тканей О2 (за счет вазодилятации), иммунном ответе (обладает бактерицидными свойствами), передаче нервных импульсов. На уровень NO влияют некоторые факторы. Это хронические заболевания околоносовых пазух [например, у детей с синдромом Картагенера (первичная цилиарная дискинезия – редкое генетически детерминированное заболевание, при котором поражаются подвижные структуры клеток (реснички и жгутики) уровни NO в носу чрезвычайно низки по сравнению со здоровыми людьми]; муковисцидоз, острый синусит (уровни NO повышаются, когда состояние пациентов улучшается). Лекарственные препараты, например, местные деконгестанты (ксилометазолин) также снижают уровень NO. При острых респираторных вирусных инфекциях или ринитах различной этиологии не обнаружено изменений уровня NO. Ингаляционные кортикостероиды также не оказывают влияния на уровень оксида азота. Помимо описанных эффектов, есть предположение, что NO обладает защитными свойствами. Возможно, он угнетает рост различных микроорганизмов, образует токсичные азотные промежуточные соединения (пероксинитрит). Вероятно, NO также активизирует ферменты (циклооксигеназа, металлопротеиназа) и усиливает работу реснитчатого эпителия. NO улучшает поглощение О2 и снижает сопротивление легочных сосудов. Интересно, что добавление NO во время ротового дыхания имитирует эффект носового дыхания, что способствует росту потребления кислорода на 10–20%, а у интубированных пациентов улучшает оксигенацию артерий и снижает легочное сосудистое сопротивление.
 Носовое дыхание имеет ряд преимуществ: при прохождении через нос воздух очищается, согревается, увлажняется, реализуется обонятельная функция.
Носовое дыхание имеет ряд преимуществ: при прохождении через нос воздух очищается, согревается, увлажняется, реализуется обонятельная функция.
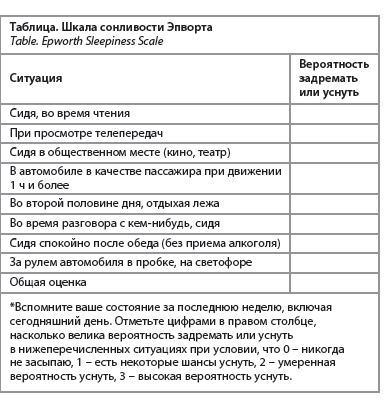
В норме при носовом дыхании язык прилегает к небу и его боковое сопротивление противодействует давлению, оказываемому щечными мышцами. При нарушении носового дыхания у маленьких детей язык не прилегает к небу, нарушается его формирование, оно становится аркообразным. нарушается рост верхней и нижней челюстей: верхняя челюсть становится узкой, нижняя смещается кзади, формируются открытый прикус и так называемое аденоидное лицо. Последствиями такой ситуации становятся проблемы с глотанием и речью, стойкое ротовое дыхание, повышается риск развития синдрома обструктивного апноэ сна. Ротовое дыхание приводит к сухости слизистой ротовой полости, что провоцирует привычный кашель, сухости губ и языка, трещинам слизистых, галитозу (повышение уровня кислоты во рту способствует развитию кариеса и проблем с деснами, тонзиллолитиазу). Низкие уровни углекислого газа вызывают спазм гладкой мускулатуры и могут привести к рефлюксу, бронхиальной астме, ноктурии, а также к недополучению кислорода и, как следствие, к ухудшению функционирования организма в целом. В детском возрасте самой частой причиной отсутствия носового дыхания становятся аденоиды. Размер и особенности строения аденоидов зависят от многих факторов: генетической предрасположенности, перенесенных инфекций верхних дыхательных путей, наличия или отсутствия на момент обследования воспалительных явлений в миндалинах. По мере роста ребенка, к 5–6 годам аденоиды увеличиваются в размерах, максимально функционируя в 3–4 года, а затем начинают уменьшаться, полностью исчезая к периоду пубертата – 8–12 или 13–14 годам. Частые инфекции у детей могут привести к воспалению и гипертрофии аденоидов. К предпочтительным методам диагностики относят эндоскопическое исследование носоглотки (оценка наличия слизисто-гнойного отделяемого), при отсутствии такой возможности – рентгенографию в боковой проекции. Важно понимать, что пальцевое исследование носоглотки проводиться не должно. При отсутствии синуситов компьютерная томография не обязательна. При гипертрофии аденоидов на фоне вирусных или бактериальных заболеваний проводят соответствующее лечение этих заболеваний (при вирусных инфекциях – симптоматическое орошение носа, деконгестанты с осторожностью; при бактериальных – курсы системных антибиотиков). При сопутствующем аллергическом рините показаны обследование и терапия у аллерголога (возможно назначение антигистаминных препаратов). Первой линией терапии аденоидов становятся интраназальные глюкокортикостероиды. Если в течение нескольких месяцев (8–12 нед) эффект незаметен, можно перейти к блокаторам лейкотриеновых рецепторов (с учетом противопоказаний). При неэффективности медикаментозной терапии (ночные апноэ, снижение слуха из-за экссудативного отита) показано удаление аденоидов. Послеоперационного ухудшения состояния иммунитета исследователи не наблюдают. Носовое дыхание меняется и при искривлении перегородки носа, распространенность которого составляет около 90% в популяции, и при ринитах различной этиологии (острый инфекционный, аллергический и неаллергический). К основным симптомам аллергического ринита относят бесцветное обильное отделяемое из носа, чихание, заложенность носа, зуд в носу, ушах, глазах, отек и гиперемию век. При тяжелом течении заболевания появляются дневная сонливость, рассеянность (что стоит дифференцировать с синдромом дефицита внимания и гиперактивности), головная боль. Для диагностики аллергического ринита используются кожные тесты на предполагаемые аллергены и определение специфических иммуноглобулинов Е к предполагаемым аллергенам. Дополнительно можно назначить риноцитограмму, но на основе результатов только этого метода формулировать диагноз не стоит. В качестве 1-й линии терапии детям младше 12 лет назначают интраназальные кортикостероиды (с 2 лет) и антигистаминные препараты II поколения (старше 6 лет в виде спрея), а детям старше 12 лет и взрослым – интраназальные кортикостероиды с возможным сочетанием с интраназальными антигистаминными препаратами. Если проводимая терапия оказывается неэффективной или есть лекарственная непереносимость, может быть назначен монтелукаст. Еще один вариант терапии – аллерген-специфическая иммунотерапия, способ снижения сенсибилизации путем длительного введения небольших доз аллергена с последующей выработкой к нему иммуноглобулинов G4. Свой вклад в уменьшение носового дыхания может вносить гипертрофия небных миндалин. К причинам возникновения заболевания относят генетические факторы, повторяющиеся инфекции носа и носоглотки, вирусные (инфекционный мононуклеоз) или бактериальные (БСГА-тонзиллит) инфекции. Терапевтическая тактика предполагает удаление миндалин при нарушении сна или резекцию до I–II степени при анатомических особенностях миндалины. Анкилоглоссия – короткая уздечка языка – малая врожденная аномалия, препятствующая полному объему движений языка в ротовой полости. Если анатомическая особенность не диагностируется в первые несколько дней после рождения, ребенок вынужденно начинает дышать ртом. Патология требует хирургического лечения. Стойкое ротовое дыхание приводит к возникновению храпа (как правило, этот звук, производимый вибрацией мягких тканей верхних дыхательных путей во сне, происходит во время вдоха, встречается у каждого второго человека) и обструктивного апноэ сна (у 1–5% детей, чаще в возрасте 2–6 лет, и у 15–30% мужчин и 10–15% женщин). Апноэ – это полная остановка дыхания длительностью более 10 с, приводящая к пробуждению, его стоит отличать от гипопноэ – неполной остановки дыхания длительностью более 10 с (уменьшение воздушного потока не менее чем на 30%), характеризующейся падением уровня кислорода в крови на 3% и более. Индекс апноэ-гипопноэ высчитывается как суммарное количество эпизодов полной или частичной остановки дыхания в течение 1 ч сна или 1 ч исследований, на основании чего клиницист может оценить степень заболевания. К другим факторам риска обструктивного апноэ сна относят ожирение (каждые лишние 10% веса повышают риск в 6 раз), возраст старше 60 лет, мужской пол, курение, семейный анамнез. Помимо ночных симптомов (частые ночные пробуждения, ноктурия – позывы к мочеиспусканию во время ночных пробуждений от приступа апноэ), различают дневные проявления заболевания: сонливость, утренние головные боли и проч. К осложнениям заболевания относят психоневрологические нарушения, боль в груди из-за стенокардии, учащенное сердцебиение из-за фибрилляции предсердий. Обструктивное апноэ сна повышает риск диабета 2 типа и сердечно-сосудистых заболеваний, поэтому таких пациентов стоит тщательно обследовать. Чаще всего заболевание диагностируется у людей с ИМТ от 30 кг/м2 и коррелирует не столько с общим ожирением, сколько с увеличением размера шеи и окружности талии. Стоит оценить челюстно-лицевую область на предмет искривлений перегородки носа, ринитов, полипов, аденоидитов, новообразований носоглотки, гипертрофии небных миндалин, неба, небного языка, а также анатомических особенностей – микрогнатии (маленькой челюсти) или ретрогнатии (смещение ее кзади). Не стоит забывать о заболеваниях, которые могут способствовать укрупнению черт лица: гипотиреоидизм, акромегалия, макроглоссия и проч. Для диагностики также используется шкала сонливости Эпворта, состоящая из 8 вопросов, оценивающих вероятность засыпания в повседневных ситуациях (см. таблицу).
Полисомнография является золотым стандартом диагностики храпа и регистрирует множество показателей во время сна. По результатам проведенных исследований назначается хирургическое (устранение основного анатомического уровня обструкции, операции на небе, тонзиллэктомия, септопластика, эндоскопическая манипуляция на околоносовых пазухах) или консервативное лечение. К последнему относят снижение веса, ограничение употребления алкоголя, изменение положения тела во время сна (на боку, с приподнятым изголовьем), использование носовых расширителей или приспособлений для рта (каппы, устройства для выдвижения нижней челюсти и языка кпереди), искусственная вентиляция легких постоянным положительным давлением [СИПАП-терапия (CPAP, Continuous Positive Airway Pressure)], предотвращающая коллапс дыхательных путей, средства от заложенности носа [интраназальные кортикостероиды, деконгестанты (краткосрочно) и орошение носа соляным раствором].
Статья поступила в редакцию / The article received: 02.11.2021
Статья принята к печати / The article approved for publication: 18.11.2021
(conference overview)
Editorial article
Abstract
Many specialists prescribe justifiable therapy for disorders, affecting nasal breathing, to their patients of various age groups. However, the benefits of nasal breathing and the consequences of the natural breathing process disruption are not always clear. Elena V. Chekaldina, PhD, otolaringologist, expert of the professional information resource for healthcare specialists CON-MED.RU provided more clarity on the issue.
Key words: nasal breathing, obstructive sleep apnea, snoring, nitric oxide.
For citation: Nasal breathing as an essential component of overall health (conference overview). Clinical review for general practice. 2021; 9: 50–52. DOI: 10.47407/kr2021.2.9.00109
Известно, что основная цель дыхания – доставить кислород в клетки и вывести углекислый газ из организма. В воздухе содержится 21% кислорода (О2), из которых 2–3% потребляются организмом, и 0,03% углекислого газа (СО2), потребность в котором составляет, по разным данным, 6–6,5%, поэтому организм производит и запасает СО2 в легких и крови. В норме СО2 является одним из механизмов, инициирующим вдох, поэтому потребность во вдохе – это не нехватка кислорода, а повышение уровня СО2 в легких и крови. Углекислый газ обладает множеством эффектов: он помогает молекуле О2 высвободиться из гемоглобина (Hb), поддерживает pH крови за счет запаса бикарбоната и угольной кислоты, предотвращает спазм гладкой мускулатуры. Физиология дыхания такова. Воздух поступает в легкие, затем О2 из альвеол переходит в кровь, связывается с молекулой Hb и транспортируется к клеткам. Продукт жизнедеятельности клеток, СО2, поступает в кровь, и повышение его уровня приводит к снижению pH крови. Согласно эффекту Вериго–Бора (зависимость степени диссоциации оксигемоглобина от величины парциального давления СО2 в альвеолах легких и крови: при снижении парциального давления СО2 сродство О2 к Hb повышается, что затрудняет переход О2 из капилляров в ткани), когда концентрация СО2 в альвеолах и кровотоке достигает 5%, в этот момент О2 отделяется от Hb и достигает клеток. При достижении критического уровня СО2 хеморецепторы в кровеносных сосудах посылают сигнал в головной мозг (это один из механизмов регуляции дыхания). Носовое дыхание является более выгодным с точки зрения насыщения кислородом. Так, при выдохе носом скорость прохождения воздуха ниже, следовательно, потери СО2 происходят медленнее и ткани дольше потребляют кислород. Чрезмерная потеря СО2 при ротовом дыхании ведет к уменьшению уровня кислорода в легких, крови и клетках, носовое дыхание увеличивает количество О2, потребляемого тканями, на 10–20%. Нарушение носового дыхания провоцирует формирование замкнутого круга: СО2 теряется слишком быстро, компенсаторно происходит замедление выдоха, чтобы увеличить время для поглощения клетками О2, происходит стимуляция выработки слизи в носу и, как следствие – ухудшение носового дыхания, усиление ротового дыхания. За последние годы вырос интерес ученых к оксиду азота (NO), присутствие которого выявлено в выдыхаемом воздухе. У здоровых людей в состоянии покоя почти весь NO поступает из верхних дыхательных путей с незначительным вкладом от нижних. Оксид азота производится в околоносовых пазухах, выдыхается вместе с воздухом и играет жизненно важную роль во многих биологических событиях: насыщении тканей О2 (за счет вазодилятации), иммунном ответе (обладает бактерицидными свойствами), передаче нервных импульсов. На уровень NO влияют некоторые факторы. Это хронические заболевания околоносовых пазух [например, у детей с синдромом Картагенера (первичная цилиарная дискинезия – редкое генетически детерминированное заболевание, при котором поражаются подвижные структуры клеток (реснички и жгутики) уровни NO в носу чрезвычайно низки по сравнению со здоровыми людьми]; муковисцидоз, острый синусит (уровни NO повышаются, когда состояние пациентов улучшается). Лекарственные препараты, например, местные деконгестанты (ксилометазолин) также снижают уровень NO. При острых респираторных вирусных инфекциях или ринитах различной этиологии не обнаружено изменений уровня NO. Ингаляционные кортикостероиды также не оказывают влияния на уровень оксида азота. Помимо описанных эффектов, есть предположение, что NO обладает защитными свойствами. Возможно, он угнетает рост различных микроорганизмов, образует токсичные азотные промежуточные соединения (пероксинитрит). Вероятно, NO также активизирует ферменты (циклооксигеназа, металлопротеиназа) и усиливает работу реснитчатого эпителия. NO улучшает поглощение О2 и снижает сопротивление легочных сосудов. Интересно, что добавление NO во время ротового дыхания имитирует эффект носового дыхания, что способствует росту потребления кислорода на 10–20%, а у интубированных пациентов улучшает оксигенацию артерий и снижает легочное сосудистое сопротивление.
В норме при носовом дыхании язык прилегает к небу и его боковое сопротивление противодействует давлению, оказываемому щечными мышцами. При нарушении носового дыхания у маленьких детей язык не прилегает к небу, нарушается его формирование, оно становится аркообразным. нарушается рост верхней и нижней челюстей: верхняя челюсть становится узкой, нижняя смещается кзади, формируются открытый прикус и так называемое аденоидное лицо. Последствиями такой ситуации становятся проблемы с глотанием и речью, стойкое ротовое дыхание, повышается риск развития синдрома обструктивного апноэ сна. Ротовое дыхание приводит к сухости слизистой ротовой полости, что провоцирует привычный кашель, сухости губ и языка, трещинам слизистых, галитозу (повышение уровня кислоты во рту способствует развитию кариеса и проблем с деснами, тонзиллолитиазу). Низкие уровни углекислого газа вызывают спазм гладкой мускулатуры и могут привести к рефлюксу, бронхиальной астме, ноктурии, а также к недополучению кислорода и, как следствие, к ухудшению функционирования организма в целом. В детском возрасте самой частой причиной отсутствия носового дыхания становятся аденоиды. Размер и особенности строения аденоидов зависят от многих факторов: генетической предрасположенности, перенесенных инфекций верхних дыхательных путей, наличия или отсутствия на момент обследования воспалительных явлений в миндалинах. По мере роста ребенка, к 5–6 годам аденоиды увеличиваются в размерах, максимально функционируя в 3–4 года, а затем начинают уменьшаться, полностью исчезая к периоду пубертата – 8–12 или 13–14 годам. Частые инфекции у детей могут привести к воспалению и гипертрофии аденоидов. К предпочтительным методам диагностики относят эндоскопическое исследование носоглотки (оценка наличия слизисто-гнойного отделяемого), при отсутствии такой возможности – рентгенографию в боковой проекции. Важно понимать, что пальцевое исследование носоглотки проводиться не должно. При отсутствии синуситов компьютерная томография не обязательна. При гипертрофии аденоидов на фоне вирусных или бактериальных заболеваний проводят соответствующее лечение этих заболеваний (при вирусных инфекциях – симптоматическое орошение носа, деконгестанты с осторожностью; при бактериальных – курсы системных антибиотиков). При сопутствующем аллергическом рините показаны обследование и терапия у аллерголога (возможно назначение антигистаминных препаратов). Первой линией терапии аденоидов становятся интраназальные глюкокортикостероиды. Если в течение нескольких месяцев (8–12 нед) эффект незаметен, можно перейти к блокаторам лейкотриеновых рецепторов (с учетом противопоказаний). При неэффективности медикаментозной терапии (ночные апноэ, снижение слуха из-за экссудативного отита) показано удаление аденоидов. Послеоперационного ухудшения состояния иммунитета исследователи не наблюдают. Носовое дыхание меняется и при искривлении перегородки носа, распространенность которого составляет около 90% в популяции, и при ринитах различной этиологии (острый инфекционный, аллергический и неаллергический). К основным симптомам аллергического ринита относят бесцветное обильное отделяемое из носа, чихание, заложенность носа, зуд в носу, ушах, глазах, отек и гиперемию век. При тяжелом течении заболевания появляются дневная сонливость, рассеянность (что стоит дифференцировать с синдромом дефицита внимания и гиперактивности), головная боль. Для диагностики аллергического ринита используются кожные тесты на предполагаемые аллергены и определение специфических иммуноглобулинов Е к предполагаемым аллергенам. Дополнительно можно назначить риноцитограмму, но на основе результатов только этого метода формулировать диагноз не стоит. В качестве 1-й линии терапии детям младше 12 лет назначают интраназальные кортикостероиды (с 2 лет) и антигистаминные препараты II поколения (старше 6 лет в виде спрея), а детям старше 12 лет и взрослым – интраназальные кортикостероиды с возможным сочетанием с интраназальными антигистаминными препаратами. Если проводимая терапия оказывается неэффективной или есть лекарственная непереносимость, может быть назначен монтелукаст. Еще один вариант терапии – аллерген-специфическая иммунотерапия, способ снижения сенсибилизации путем длительного введения небольших доз аллергена с последующей выработкой к нему иммуноглобулинов G4. Свой вклад в уменьшение носового дыхания может вносить гипертрофия небных миндалин. К причинам возникновения заболевания относят генетические факторы, повторяющиеся инфекции носа и носоглотки, вирусные (инфекционный мононуклеоз) или бактериальные (БСГА-тонзиллит) инфекции. Терапевтическая тактика предполагает удаление миндалин при нарушении сна или резекцию до I–II степени при анатомических особенностях миндалины. Анкилоглоссия – короткая уздечка языка – малая врожденная аномалия, препятствующая полному объему движений языка в ротовой полости. Если анатомическая особенность не диагностируется в первые несколько дней после рождения, ребенок вынужденно начинает дышать ртом. Патология требует хирургического лечения. Стойкое ротовое дыхание приводит к возникновению храпа (как правило, этот звук, производимый вибрацией мягких тканей верхних дыхательных путей во сне, происходит во время вдоха, встречается у каждого второго человека) и обструктивного апноэ сна (у 1–5% детей, чаще в возрасте 2–6 лет, и у 15–30% мужчин и 10–15% женщин). Апноэ – это полная остановка дыхания длительностью более 10 с, приводящая к пробуждению, его стоит отличать от гипопноэ – неполной остановки дыхания длительностью более 10 с (уменьшение воздушного потока не менее чем на 30%), характеризующейся падением уровня кислорода в крови на 3% и более. Индекс апноэ-гипопноэ высчитывается как суммарное количество эпизодов полной или частичной остановки дыхания в течение 1 ч сна или 1 ч исследований, на основании чего клиницист может оценить степень заболевания. К другим факторам риска обструктивного апноэ сна относят ожирение (каждые лишние 10% веса повышают риск в 6 раз), возраст старше 60 лет, мужской пол, курение, семейный анамнез. Помимо ночных симптомов (частые ночные пробуждения, ноктурия – позывы к мочеиспусканию во время ночных пробуждений от приступа апноэ), различают дневные проявления заболевания: сонливость, утренние головные боли и проч. К осложнениям заболевания относят психоневрологические нарушения, боль в груди из-за стенокардии, учащенное сердцебиение из-за фибрилляции предсердий. Обструктивное апноэ сна повышает риск диабета 2 типа и сердечно-сосудистых заболеваний, поэтому таких пациентов стоит тщательно обследовать. Чаще всего заболевание диагностируется у людей с ИМТ от 30 кг/м2 и коррелирует не столько с общим ожирением, сколько с увеличением размера шеи и окружности талии. Стоит оценить челюстно-лицевую область на предмет искривлений перегородки носа, ринитов, полипов, аденоидитов, новообразований носоглотки, гипертрофии небных миндалин, неба, небного языка, а также анатомических особенностей – микрогнатии (маленькой челюсти) или ретрогнатии (смещение ее кзади). Не стоит забывать о заболеваниях, которые могут способствовать укрупнению черт лица: гипотиреоидизм, акромегалия, макроглоссия и проч. Для диагностики также используется шкала сонливости Эпворта, состоящая из 8 вопросов, оценивающих вероятность засыпания в повседневных ситуациях (см. таблицу).
Полисомнография является золотым стандартом диагностики храпа и регистрирует множество показателей во время сна. По результатам проведенных исследований назначается хирургическое (устранение основного анатомического уровня обструкции, операции на небе, тонзиллэктомия, септопластика, эндоскопическая манипуляция на околоносовых пазухах) или консервативное лечение. К последнему относят снижение веса, ограничение употребления алкоголя, изменение положения тела во время сна (на боку, с приподнятым изголовьем), использование носовых расширителей или приспособлений для рта (каппы, устройства для выдвижения нижней челюсти и языка кпереди), искусственная вентиляция легких постоянным положительным давлением [СИПАП-терапия (CPAP, Continuous Positive Airway Pressure)], предотвращающая коллапс дыхательных путей, средства от заложенности носа [интраназальные кортикостероиды, деконгестанты (краткосрочно) и орошение носа соляным раствором].
Статья поступила в редакцию / The article received: 02.11.2021
Статья принята к печати / The article approved for publication: 18.11.2021
28 октября 2021
Количество просмотров: 2596

