Клинический разбор в общей медицине №10 2023
Yevdokimov Moscow State University of Medicine and Dentistry, Moscow, Russia
z777кat@inbox.ru
Abstract
This article examines two conditions in which neurological symptoms prominently manifest alongside dermatological manifestations. The first condition, Rosolimo–Melkersson–Rosenthal syndrome, encompasses three cardinal features: macrocheilia, fissured tongue, and facial nerve palsy, with macrocheilia often presenting as the monosymptom. When the clinical presentation is limited to macrocheilia, dermatologists typically manage the treatment, while cases with evident facial nerve palsy are referred to neurologists. The second condition is herpes zoster, the clinical manifestations of which unequivocally necessitate dermatological intervention. Apart from cutaneous eruptions, the primary focus shifts to neurological involvement, presenting as neuropathic disorders (agonizing pain syndromes concurrent with eruptions) and post-herpetic neuralgia, which can endure for an extended period. Consequently, the management of such patients involves collaboration between dermatologists and neurologists.
Key words: Rossolimo–Merkelson–Rosenthal syndrome, macrocheilia, Varicella zoster, herpes zoster, Hunt syndrome, post-herpetic neuralgia, neuropathic pain, treatment.
For citation: Glebova L.I., Zadionchenko E.V. Neurological pathology and symptoms in some skin diseases. Clinical review for general practice. 2023; 4 (10): 103–106 (In Russ.). DOI: 10.47407/kr2023.4.10.00349
Синдром Россолимо–Мелькерсона–Розенталя (СРМ) – это хроническое заболевание, характеризующееся рецидивирующим отеком лица, парезом лицевого нерва и складчатым языком [1].
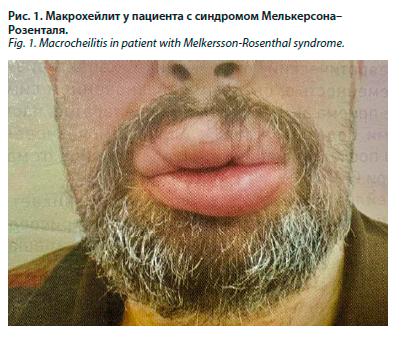 Начиная с конца XIX в. в медицинской литературе появляется описание больных, страдающих параличом лицевого нерва и отеком лица. Впервые полная триада симптомов, характерная для СРМ, была описана отечественным невропатологом Россолимо в 1901 г. Он описал пациентку, имеющую кроме отека лица и скротального языка, мигренозные головные боли, носовые кровотечения, изменение вкусовых ощущений [2]. В 1928 г. невролог Е. Мелькерсон описал больного, с детства страдающего отеком верхней губы и парезом лицевого нерва. В 1931 г. К. Розенталь обследовал больных с макрохейлией и рецидивирующим парезом лицевого нерва (рис. 1).
Начиная с конца XIX в. в медицинской литературе появляется описание больных, страдающих параличом лицевого нерва и отеком лица. Впервые полная триада симптомов, характерная для СРМ, была описана отечественным невропатологом Россолимо в 1901 г. Он описал пациентку, имеющую кроме отека лица и скротального языка, мигренозные головные боли, носовые кровотечения, изменение вкусовых ощущений [2]. В 1928 г. невролог Е. Мелькерсон описал больного, с детства страдающего отеком верхней губы и парезом лицевого нерва. В 1931 г. К. Розенталь обследовал больных с макрохейлией и рецидивирующим парезом лицевого нерва (рис. 1).
Большинство авторов склонны рассматривать СРМ как ангионевроз (нейродистрофия). Большое внимание уделяется патологической связи СРМ и изменениям центральной нервной системы. Есть мнение, что неврит лицевого нерва возникает на фоне сосудистых расстройств в костном канале лицевого нерва, а в основе СРМ лежит нарушение парасимпатической иннервации в коленчатом узле лицевого нерва: патология вегетативных центров в стволе головного мозга [3].
Ряд ученых считают, что наблюдаемая у больных СМР раздражительность, психическая неуравновешенность говорят о наличии патологических изменений вблизи желудочков головного мозга, отмечается также наличие нейровегетативных расстройств [3, 4].
При изучении клиники СРМ было выявлено, что заболевание может начаться в любом возрасте с появления отека кожи лица. Очень редко первым симптомом является паралич лицевого нерва. Первым признаком болезни могут быть также боли в лице по типу невралгии [5].
Что предшествует развитию паралича лицевого нерва? Это продромальные явления: неприятное ощущение во рту, односторонняя вазомоторная ринопатия, изменение выделения слюны. Иногда продрома протекает под видом односторонней невралгии либо мигрени [4]. После продромы односторонний паралич развивается достаточно быстро. Происходит потеря тонуса мышц пораженной половины лица, расширяется глазная щель, опускается угол рта. Чаще развивается неполный паралич с частичным сохранением фрагментов вегетативной, чувствительной и моторной функций.
У большинства больных паралич лицевого нерва постепенно проходит, однако отчетливо отмечается склонность к рецидивам. В литературе имеются указания на вовлечение в патологический процесс у некоторых больных других черепных нервов [4, 5].
Течение СМР носит хронический характер. В начале болезни рецидивы обычно сменяются ремиссиями, но отмечается обострение заболевания после герпеса, фокальной инфекции, перенесенных интеркуррентных заболеваний, нервного напряжения и т.д. [6]. Наличие стойкого косметического дефекта может вызывать изменение психики по ипохондрическому, депрессивному типу [7].
При СМР прогноз благоприятный, однако у ряда больных он отягощается в связи с вовлечением в процесс гортани, трахеи, носоглотки, а также присоединением ангиодистрофических расстройств, которые сопровождаются повышением проницаемости сосудов мозга, отеком и набуханием мозговой ткани и оболочек, повышением внутричерепного давления [3].
Лечение СМР является весьма трудной задачей. Каждый больной подлежит тщательному обследованию с целью выявления у него патологии, способствующей возникновению заболевания. Консервативное лечение проводится различными препаратами. Лучшие результаты получены от применения кортикостероидов, антибиотиков, синтетических противомалярийных средств [4]. При возникновении пареза лицевого нерва лечение пациента проводится невропатологами.
Вторым заболеванием, при котором отчетливо прослеживается, кроме кожных проявлений, неврологическая симптоматика, является опоясывающий лишай.
Герпес – одна из наиболее распространенных социально значимых инфекций человека. Неизменно растет число больных с разными клиническими формами герпетической инфекции с поражением кожи, слизистых оболочек полости рта, гениталий, глаз и нервной системы.
В семейство герпесвирусов входит более восьмидесяти видов, из них только восемь наиболее патогенны для человека, и одним из основных их свойств является нейроэпидермотропизм [8].
Опоясывающий лишай вызывается вирусом герпеса 3-го типа – Varicella zoster virus (B 133). В результате реактивации вируса возникает воспаление кожи (с появлением везикулярных высыпаний на фоне эритемы) и нервной ткани. Во время болезни вирус выделяется из слезной жидкости, слюны, содержимого пузырьков, он передается воздушно-капельным или контактным путем. Вирус попадает в дыхательные пути, где происходит его репликация, иногда он инвазирует лимфоузлы, вызывая первичную вирусемию. В дальнейшем вирус распространяется внутри организма гематогенным, лимфогенным и нейрогенным путями, инфицирует сенсорные ганглии вегетативной нервной системы, что обеспечивает его пожизненную персистенцию в организме человека [9]. Вирус не только оседает в чувствительных ганглиях, поражая в них парасимпатические эффекторные клетки, но и проникает в кожу, обусловливая яркую клиническую картину заболевания. В нервной системе он локализуется как в пределах периферического чувствительного нейрона (спинальные ганглии и др.), так и распространяется на другие отделы центральной нервной системы. Наблюдается зависимость между локализацией кожных проявлений и уровнем поражения определенных вегетативных образований. Чаще всего затрагивается гассеров, коленчатый, шейный, грудной и пояснично-крестцовый ганглии [10].
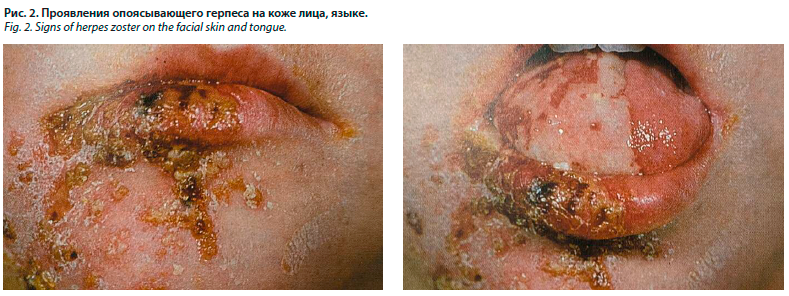
Реактивации вируса и распространению по ходу нервов способствуют преклонный возраст, злокачественные опухоли, иммунодефицитные состояния. В клинической картине заболевания имеется продромальный период в виде общего недомогания, зуда, покалывания, жжения или интенсивной боли, а также парастезий в местах будущих высыпаний. За один-два дня до высыпаний болевой синдром усиливается в зоне иннервации пораженного нерва. Появившаяся сыпь в виде сгруппированных пузырьков носит односторонний, ассиметричный характер, элементы вскрываются, сливаются между собой, появившиеся эрозии покрываются серозно-геморрагическими корками, подсыхающими и отпадающими в течение 10–20 дней (рис. 2).
Патологический очаг и здоровая кожа разграничиваются демаркационной линией. В очаге может наблюдаться некроз тканей, оставляющий после себя стойкую депигментацию, пигментацию или атрофию [11]. Излюбленной локализацией герпеса зостер являются кожные покровы по ходу межреберных нервов на груди и на лице в зоне иннервации глазного нерва (I ветвь тройничного нерва). При поражении IX, X пары черепно-мозговых нервов высыпания могут появляется на слизистой оболочке задней части мягкого неба, заднебоковых участках языка, задней стенке глотки, а также корня языка, гортани, надгортанника (рис. 3).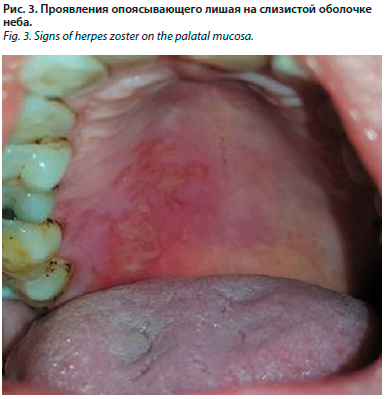 Поражение слизистой полости рта может сопровождаться нарушением артикуляции, слюнотечением, асимметрией кожных складок [12].
Поражение слизистой полости рта может сопровождаться нарушением артикуляции, слюнотечением, асимметрией кожных складок [12].
На пике заболевания больные жалуются на высокую температуру, слабость, головные боли, нарушение двигательных функций пораженной области [13]. Отмечается, что боль значительно усиливается в ночное время. Болевой феномен может быть чрезвычайно разнообразен – от колюще-режущих, жгучих ощущений до гиперестезии, гипостезии или анестезии. В некоторых случаях тактильная анестезия наблюдается одновременно с гипералгезией. Иногда гиперестезии принимают характер раздражения в виде каузалгий [14].
После заживления эрозий и исчезновения корок многих пациентов продолжают беспокоить болевые ощущения в области пораженного дерматома. Не всегда степень поражения кожных и слизистых покровов соответствует выраженности болевого синдрома [9].
Наиболее частым исходом опоясывающего лишая является развитие постгерпетической невралгии (ПН), которая может продолжаться от 6 мес до года и более. Выявлено, что ПН чаще возникает у лиц женского пола, пожилого возраста и при наличии аллодинии (болевые ощущения, вызванные не болевым стимулом) в продромальном периоде [15].
Особо тяжело протекает инфекция у лиц с поражением гассерова узла. Наряду с высокой температурой, отеком лица, высыпаниями на коже, болезненностью в точках выхода тройничного нерва наблюдаются пузырьковые высыпания на роговице и на других частях глазного яблока (эписклерит, иридоциклит, зостер радужки). В переорбитальной области и на глазном яблоке довольно часто обнаруживаются очаги некроза, массивные корки, отмечается усиленное слезотечение, сопровождающееся тяжелыми невралгиями. Все это затрудняет движение глазного яблока, может приводить к птозу век, нарушению и даже потере зрения. Многие больные отмечают выпадение ресниц и бровей на стороне поражения [16].
Опоясывающий лишай также является одним из клинических проявлений синдрома Ханта или Herpes zoster oticus (опоясывающий лишай, односторонний парез мимических мышц, обусловленный поражением лицевого нерва, везикулярная сыпь в области наружного слухового прохода). При этом варианте герпетического поражения вирус реактивируется вдоль VII пары черепно-мозговых нервов через коленчатый ганглий. Ранняя симптоматика обычно проявляется болью на ипсилатеральной стороне лица и уха, что сопровождается прозопарезом. Могут поражаться передние две трети языка, неба, стременная и двубрюшная мышцы. Осложнениями данного синдрома могут быть тугоухость, шум в ушах и головокружения [17]. В диагностическом отношении важное значение имеет ипсилатеральность поражения, болевой синдром с локализацией высыпаний строго в зоне иннервации пораженного нерва и отсутствие рецидивов. Последнее отличает опоясывающий лишай от Herpes simplex recidivans.
В лечении опоясывающего лишая дерматологами основное внимание уделяется назначению противовирусных препаратов (ацикловир, валацикловир). Считается, что раннее начало противовирусной терапии укорачивает период вирусовыделения, уменьшает площадь высыпаний. В зависимости от выраженности болевого синдрома используются нестероидные противовоспалительные препараты (диклофенак, нимесулид, кетотифен), ганглиоблокаторы (ганглерон), антиконвульсанты (габапентин, прегабалин), трициклические антидепрессанты (амитриптилин и нортриптилин). Для восстановления нервной ткани, общеукрепляющего воздействия на организм рекомендуется прием витаминов группы B, C и иммунопрепаратов, физиотерапия, динамические токи, ультразвук [18, 19]. Наружная терапия обычно включает в себя использование анилиновых красителей, антисептиков для обработки эрозивных элементов, а также паст, ускоряющих отторжение корок.
В случае если после проведенного лечения остаются боли – постгерпетическая невралгия (что наблюдается в 10–15% случаев), пациенту требуется консультация врача-невропатолога. Согласно Европейским рекомендациям от 2009 г. [20] в лечении постгерпетической нейропатической боли используют препараты с доказанной эффективностью класса А: прегабалин, габапентин, лидокаин 5%. Препараты второй линии (класс В): опиоиды, капсаицин.
После перенесенного Herpes zoster остается стойкий иммунитет, поэтому в случае рецидивов инфекции или дальнейшего распространения высыпаний на фоне проводимой терапии необходимо обследовать больного для исключения ВИЧ-инфекции, паранеопластических процессов.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Глебова Лариса Ивановна – канд. мед. наук, доц. каф. кожных и венерических болезней, ФГБОУ ВО «МГМСУ им. А.И. Евдокимова». ORCID: 0000-0001-6497-7062
Larisa I. Glebova – Cand. Sci. (Med.), Yevdokimov Moscow State University of Medicine and Dentistry. ORCID: 0000-0001-6497-7062
Задионченко Екатерина Владимировна – канд. мед. наук, ассистент каф. кожных и венерических болезней, ФГБОУ ВО «МГМСУ им. А.И. Евдокимова». E-mail: z777кat@inbox.ru; ORCID: 0000-0001-9295-5178
Ekaterina V. Zadionchenko – Cand. Sci. (Med.), Yevdokimov Moscow State University of Medicine and Dentistry. E-mail: z777кat@inbox.ru; ORCID: 0000-0001-9295-5178
Поступила в редакцию: 10.11.2023
Поступила после рецензирования: 15.11.2023
Принята к публикации: 16.11.2023
Received: 10.11.2023
Revised: 15.11.2023
Accepted: 16.11.2023
Клинический разбор в общей медицине №10 2023
Неврологическая патология и симптоматика при некоторых кожных заболеваниях
Номера страниц в выпуске:103-106
Аннотация
В этой статье мы рассмотрим два заболевания, при которых на фоне кожных проявлений довольно четко выступают неврологические симптомы, отягощающие течение дерматологических проявлений. Первое заболевание – синдром Россолимо–Мелькерсона–Розенталя – включает в себя три кардинальных признака: макрохейлия, складчатый язык, парез лицевого нерва, которые чаще всего протекают как моносимптом в виде выраженной макрохейлии. Если клиническая картина складывается только из макрохейлии, то лечение больных проводится дерматологами, а при явном парезе лицевого нерва пациент направляется к невропатологам. Второе заболевание – это опоясывающий лишай, клинические проявления которого не оставляют сомнений в необходимости дерматологического лечения. Но, кроме кожных высыпаний, на первый план выходит поражение нервной системы в виде неврологических расстройств (мучительный болевой синдром вместе высыпаний), а также постгерпетическая невралгия, которая может длиться продолжительное время. Именно поэтому в лечении таких больных участвуют два специалиста.
Ключевые слова: синдром Россолимо–Меркельсона–Розенталя, макрохейлия, Varicella zoster, опоясывающий лишай, синдром Ханта, постгерпетическая невралгия, нейропатическая боль, лечение.
Для цитирования: Глебова Л.И., Задионченко Е.В. Неврологическая патология и симптоматика при некоторых кожных заболеваниях. Клинический разбор в общей медицине. 2023; 4 (10): 103–106. DOI: 10.47407/kr2023.4.10.00349
В этой статье мы рассмотрим два заболевания, при которых на фоне кожных проявлений довольно четко выступают неврологические симптомы, отягощающие течение дерматологических проявлений. Первое заболевание – синдром Россолимо–Мелькерсона–Розенталя – включает в себя три кардинальных признака: макрохейлия, складчатый язык, парез лицевого нерва, которые чаще всего протекают как моносимптом в виде выраженной макрохейлии. Если клиническая картина складывается только из макрохейлии, то лечение больных проводится дерматологами, а при явном парезе лицевого нерва пациент направляется к невропатологам. Второе заболевание – это опоясывающий лишай, клинические проявления которого не оставляют сомнений в необходимости дерматологического лечения. Но, кроме кожных высыпаний, на первый план выходит поражение нервной системы в виде неврологических расстройств (мучительный болевой синдром вместе высыпаний), а также постгерпетическая невралгия, которая может длиться продолжительное время. Именно поэтому в лечении таких больных участвуют два специалиста.
Ключевые слова: синдром Россолимо–Меркельсона–Розенталя, макрохейлия, Varicella zoster, опоясывающий лишай, синдром Ханта, постгерпетическая невралгия, нейропатическая боль, лечение.
Для цитирования: Глебова Л.И., Задионченко Е.В. Неврологическая патология и симптоматика при некоторых кожных заболеваниях. Клинический разбор в общей медицине. 2023; 4 (10): 103–106. DOI: 10.47407/kr2023.4.10.00349
Neurological pathology and symptoms in some skin diseases
Larisa I. Glebova, Ekaterina V. ZadionchenkoYevdokimov Moscow State University of Medicine and Dentistry, Moscow, Russia
z777кat@inbox.ru
Abstract
This article examines two conditions in which neurological symptoms prominently manifest alongside dermatological manifestations. The first condition, Rosolimo–Melkersson–Rosenthal syndrome, encompasses three cardinal features: macrocheilia, fissured tongue, and facial nerve palsy, with macrocheilia often presenting as the monosymptom. When the clinical presentation is limited to macrocheilia, dermatologists typically manage the treatment, while cases with evident facial nerve palsy are referred to neurologists. The second condition is herpes zoster, the clinical manifestations of which unequivocally necessitate dermatological intervention. Apart from cutaneous eruptions, the primary focus shifts to neurological involvement, presenting as neuropathic disorders (agonizing pain syndromes concurrent with eruptions) and post-herpetic neuralgia, which can endure for an extended period. Consequently, the management of such patients involves collaboration between dermatologists and neurologists.
Key words: Rossolimo–Merkelson–Rosenthal syndrome, macrocheilia, Varicella zoster, herpes zoster, Hunt syndrome, post-herpetic neuralgia, neuropathic pain, treatment.
For citation: Glebova L.I., Zadionchenko E.V. Neurological pathology and symptoms in some skin diseases. Clinical review for general practice. 2023; 4 (10): 103–106 (In Russ.). DOI: 10.47407/kr2023.4.10.00349
Синдром Россолимо–Мелькерсона–Розенталя (СРМ) – это хроническое заболевание, характеризующееся рецидивирующим отеком лица, парезом лицевого нерва и складчатым языком [1].
 Начиная с конца XIX в. в медицинской литературе появляется описание больных, страдающих параличом лицевого нерва и отеком лица. Впервые полная триада симптомов, характерная для СРМ, была описана отечественным невропатологом Россолимо в 1901 г. Он описал пациентку, имеющую кроме отека лица и скротального языка, мигренозные головные боли, носовые кровотечения, изменение вкусовых ощущений [2]. В 1928 г. невролог Е. Мелькерсон описал больного, с детства страдающего отеком верхней губы и парезом лицевого нерва. В 1931 г. К. Розенталь обследовал больных с макрохейлией и рецидивирующим парезом лицевого нерва (рис. 1).
Начиная с конца XIX в. в медицинской литературе появляется описание больных, страдающих параличом лицевого нерва и отеком лица. Впервые полная триада симптомов, характерная для СРМ, была описана отечественным невропатологом Россолимо в 1901 г. Он описал пациентку, имеющую кроме отека лица и скротального языка, мигренозные головные боли, носовые кровотечения, изменение вкусовых ощущений [2]. В 1928 г. невролог Е. Мелькерсон описал больного, с детства страдающего отеком верхней губы и парезом лицевого нерва. В 1931 г. К. Розенталь обследовал больных с макрохейлией и рецидивирующим парезом лицевого нерва (рис. 1).Большинство авторов склонны рассматривать СРМ как ангионевроз (нейродистрофия). Большое внимание уделяется патологической связи СРМ и изменениям центральной нервной системы. Есть мнение, что неврит лицевого нерва возникает на фоне сосудистых расстройств в костном канале лицевого нерва, а в основе СРМ лежит нарушение парасимпатической иннервации в коленчатом узле лицевого нерва: патология вегетативных центров в стволе головного мозга [3].
Ряд ученых считают, что наблюдаемая у больных СМР раздражительность, психическая неуравновешенность говорят о наличии патологических изменений вблизи желудочков головного мозга, отмечается также наличие нейровегетативных расстройств [3, 4].
При изучении клиники СРМ было выявлено, что заболевание может начаться в любом возрасте с появления отека кожи лица. Очень редко первым симптомом является паралич лицевого нерва. Первым признаком болезни могут быть также боли в лице по типу невралгии [5].
Что предшествует развитию паралича лицевого нерва? Это продромальные явления: неприятное ощущение во рту, односторонняя вазомоторная ринопатия, изменение выделения слюны. Иногда продрома протекает под видом односторонней невралгии либо мигрени [4]. После продромы односторонний паралич развивается достаточно быстро. Происходит потеря тонуса мышц пораженной половины лица, расширяется глазная щель, опускается угол рта. Чаще развивается неполный паралич с частичным сохранением фрагментов вегетативной, чувствительной и моторной функций.
У большинства больных паралич лицевого нерва постепенно проходит, однако отчетливо отмечается склонность к рецидивам. В литературе имеются указания на вовлечение в патологический процесс у некоторых больных других черепных нервов [4, 5].
Течение СМР носит хронический характер. В начале болезни рецидивы обычно сменяются ремиссиями, но отмечается обострение заболевания после герпеса, фокальной инфекции, перенесенных интеркуррентных заболеваний, нервного напряжения и т.д. [6]. Наличие стойкого косметического дефекта может вызывать изменение психики по ипохондрическому, депрессивному типу [7].
При СМР прогноз благоприятный, однако у ряда больных он отягощается в связи с вовлечением в процесс гортани, трахеи, носоглотки, а также присоединением ангиодистрофических расстройств, которые сопровождаются повышением проницаемости сосудов мозга, отеком и набуханием мозговой ткани и оболочек, повышением внутричерепного давления [3].
Лечение СМР является весьма трудной задачей. Каждый больной подлежит тщательному обследованию с целью выявления у него патологии, способствующей возникновению заболевания. Консервативное лечение проводится различными препаратами. Лучшие результаты получены от применения кортикостероидов, антибиотиков, синтетических противомалярийных средств [4]. При возникновении пареза лицевого нерва лечение пациента проводится невропатологами.
Вторым заболеванием, при котором отчетливо прослеживается, кроме кожных проявлений, неврологическая симптоматика, является опоясывающий лишай.
Герпес – одна из наиболее распространенных социально значимых инфекций человека. Неизменно растет число больных с разными клиническими формами герпетической инфекции с поражением кожи, слизистых оболочек полости рта, гениталий, глаз и нервной системы.
В семейство герпесвирусов входит более восьмидесяти видов, из них только восемь наиболее патогенны для человека, и одним из основных их свойств является нейроэпидермотропизм [8].
Опоясывающий лишай вызывается вирусом герпеса 3-го типа – Varicella zoster virus (B 133). В результате реактивации вируса возникает воспаление кожи (с появлением везикулярных высыпаний на фоне эритемы) и нервной ткани. Во время болезни вирус выделяется из слезной жидкости, слюны, содержимого пузырьков, он передается воздушно-капельным или контактным путем. Вирус попадает в дыхательные пути, где происходит его репликация, иногда он инвазирует лимфоузлы, вызывая первичную вирусемию. В дальнейшем вирус распространяется внутри организма гематогенным, лимфогенным и нейрогенным путями, инфицирует сенсорные ганглии вегетативной нервной системы, что обеспечивает его пожизненную персистенцию в организме человека [9]. Вирус не только оседает в чувствительных ганглиях, поражая в них парасимпатические эффекторные клетки, но и проникает в кожу, обусловливая яркую клиническую картину заболевания. В нервной системе он локализуется как в пределах периферического чувствительного нейрона (спинальные ганглии и др.), так и распространяется на другие отделы центральной нервной системы. Наблюдается зависимость между локализацией кожных проявлений и уровнем поражения определенных вегетативных образований. Чаще всего затрагивается гассеров, коленчатый, шейный, грудной и пояснично-крестцовый ганглии [10].
Реактивации вируса и распространению по ходу нервов способствуют преклонный возраст, злокачественные опухоли, иммунодефицитные состояния. В клинической картине заболевания имеется продромальный период в виде общего недомогания, зуда, покалывания, жжения или интенсивной боли, а также парастезий в местах будущих высыпаний. За один-два дня до высыпаний болевой синдром усиливается в зоне иннервации пораженного нерва. Появившаяся сыпь в виде сгруппированных пузырьков носит односторонний, ассиметричный характер, элементы вскрываются, сливаются между собой, появившиеся эрозии покрываются серозно-геморрагическими корками, подсыхающими и отпадающими в течение 10–20 дней (рис. 2).

Патологический очаг и здоровая кожа разграничиваются демаркационной линией. В очаге может наблюдаться некроз тканей, оставляющий после себя стойкую депигментацию, пигментацию или атрофию [11]. Излюбленной локализацией герпеса зостер являются кожные покровы по ходу межреберных нервов на груди и на лице в зоне иннервации глазного нерва (I ветвь тройничного нерва). При поражении IX, X пары черепно-мозговых нервов высыпания могут появляется на слизистой оболочке задней части мягкого неба, заднебоковых участках языка, задней стенке глотки, а также корня языка, гортани, надгортанника (рис. 3).
 Поражение слизистой полости рта может сопровождаться нарушением артикуляции, слюнотечением, асимметрией кожных складок [12].
Поражение слизистой полости рта может сопровождаться нарушением артикуляции, слюнотечением, асимметрией кожных складок [12].На пике заболевания больные жалуются на высокую температуру, слабость, головные боли, нарушение двигательных функций пораженной области [13]. Отмечается, что боль значительно усиливается в ночное время. Болевой феномен может быть чрезвычайно разнообразен – от колюще-режущих, жгучих ощущений до гиперестезии, гипостезии или анестезии. В некоторых случаях тактильная анестезия наблюдается одновременно с гипералгезией. Иногда гиперестезии принимают характер раздражения в виде каузалгий [14].
После заживления эрозий и исчезновения корок многих пациентов продолжают беспокоить болевые ощущения в области пораженного дерматома. Не всегда степень поражения кожных и слизистых покровов соответствует выраженности болевого синдрома [9].
Наиболее частым исходом опоясывающего лишая является развитие постгерпетической невралгии (ПН), которая может продолжаться от 6 мес до года и более. Выявлено, что ПН чаще возникает у лиц женского пола, пожилого возраста и при наличии аллодинии (болевые ощущения, вызванные не болевым стимулом) в продромальном периоде [15].
Особо тяжело протекает инфекция у лиц с поражением гассерова узла. Наряду с высокой температурой, отеком лица, высыпаниями на коже, болезненностью в точках выхода тройничного нерва наблюдаются пузырьковые высыпания на роговице и на других частях глазного яблока (эписклерит, иридоциклит, зостер радужки). В переорбитальной области и на глазном яблоке довольно часто обнаруживаются очаги некроза, массивные корки, отмечается усиленное слезотечение, сопровождающееся тяжелыми невралгиями. Все это затрудняет движение глазного яблока, может приводить к птозу век, нарушению и даже потере зрения. Многие больные отмечают выпадение ресниц и бровей на стороне поражения [16].
Опоясывающий лишай также является одним из клинических проявлений синдрома Ханта или Herpes zoster oticus (опоясывающий лишай, односторонний парез мимических мышц, обусловленный поражением лицевого нерва, везикулярная сыпь в области наружного слухового прохода). При этом варианте герпетического поражения вирус реактивируется вдоль VII пары черепно-мозговых нервов через коленчатый ганглий. Ранняя симптоматика обычно проявляется болью на ипсилатеральной стороне лица и уха, что сопровождается прозопарезом. Могут поражаться передние две трети языка, неба, стременная и двубрюшная мышцы. Осложнениями данного синдрома могут быть тугоухость, шум в ушах и головокружения [17]. В диагностическом отношении важное значение имеет ипсилатеральность поражения, болевой синдром с локализацией высыпаний строго в зоне иннервации пораженного нерва и отсутствие рецидивов. Последнее отличает опоясывающий лишай от Herpes simplex recidivans.
В лечении опоясывающего лишая дерматологами основное внимание уделяется назначению противовирусных препаратов (ацикловир, валацикловир). Считается, что раннее начало противовирусной терапии укорачивает период вирусовыделения, уменьшает площадь высыпаний. В зависимости от выраженности болевого синдрома используются нестероидные противовоспалительные препараты (диклофенак, нимесулид, кетотифен), ганглиоблокаторы (ганглерон), антиконвульсанты (габапентин, прегабалин), трициклические антидепрессанты (амитриптилин и нортриптилин). Для восстановления нервной ткани, общеукрепляющего воздействия на организм рекомендуется прием витаминов группы B, C и иммунопрепаратов, физиотерапия, динамические токи, ультразвук [18, 19]. Наружная терапия обычно включает в себя использование анилиновых красителей, антисептиков для обработки эрозивных элементов, а также паст, ускоряющих отторжение корок.
В случае если после проведенного лечения остаются боли – постгерпетическая невралгия (что наблюдается в 10–15% случаев), пациенту требуется консультация врача-невропатолога. Согласно Европейским рекомендациям от 2009 г. [20] в лечении постгерпетической нейропатической боли используют препараты с доказанной эффективностью класса А: прегабалин, габапентин, лидокаин 5%. Препараты второй линии (класс В): опиоиды, капсаицин.
После перенесенного Herpes zoster остается стойкий иммунитет, поэтому в случае рецидивов инфекции или дальнейшего распространения высыпаний на фоне проводимой терапии необходимо обследовать больного для исключения ВИЧ-инфекции, паранеопластических процессов.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Информация об авторах
Information about the authors
Глебова Лариса Ивановна – канд. мед. наук, доц. каф. кожных и венерических болезней, ФГБОУ ВО «МГМСУ им. А.И. Евдокимова». ORCID: 0000-0001-6497-7062
Larisa I. Glebova – Cand. Sci. (Med.), Yevdokimov Moscow State University of Medicine and Dentistry. ORCID: 0000-0001-6497-7062
Задионченко Екатерина Владимировна – канд. мед. наук, ассистент каф. кожных и венерических болезней, ФГБОУ ВО «МГМСУ им. А.И. Евдокимова». E-mail: z777кat@inbox.ru; ORCID: 0000-0001-9295-5178
Ekaterina V. Zadionchenko – Cand. Sci. (Med.), Yevdokimov Moscow State University of Medicine and Dentistry. E-mail: z777кat@inbox.ru; ORCID: 0000-0001-9295-5178
Поступила в редакцию: 10.11.2023
Поступила после рецензирования: 15.11.2023
Принята к публикации: 16.11.2023
Received: 10.11.2023
Revised: 15.11.2023
Accepted: 16.11.2023
Список исп. литературыСкрыть список1. Боровский Е.В., Машкилейсон А.Л., Заболевания слизистой оболочки полости рта и губ. М., 2001.
Borovsky EV, Mashkillayson AL, Diseases of the mucous membrane of the oral cavity and lips. Moscow, 2001. (in Russian).
2. Лангле Р.П., Миллер К.С. Атлас заболеваний полости рта. М.: Геотар-Медиа, 2008.
Langle RP, Miller KS. Atlas of oral diseases. Moscow: Geotar-Media, 2008 (in Russian).
3. Стоянов Б.Г. Синдром Россолимо–Мелькерсона–Розенталя. М., 1973.
Stoyanov BG. Rossolimo–Melkerson–Rosenthal syndrome. Moscow, 1973 (in Russian).
4. Dhawan SR, Saini AG, Singhi PD. Management Strategies of Melkersson-Rosenthal Syndrome: A Review. Int J Gen Med. 2020; 13: 61–5. DOI: 10.2147/IJGM.S186315. PMID: 32161488; PMCID: PMC7049838.
5. Bilge S, Mert GG, Hergüner MÖ et al. Peripheral facial nerve palsy in children: clinical manifestations, treatment and prognosys. Egypt J Neurol Psychiatr Neurosurg. 2022; 58 (1): 152.
6. Kuang W, Luo X, Wang J, Zeng X. Research progress on Melkersson-Rosenthal syndrome. Zhejiang Da Xue Xue Bao Yi Xue Ban. 2021; 50 (2): 148–54.
7. Alves P, von Doellinger O, Quintela ML et al. Melkersson–Rosenthal Syndrome: A Case Report With a Psychosomatic Perspective. Adv Mind Body Med. 2017 Winter; 31 (1): 14–7.
8. Исааков В.И., Рыбалкин С.Б. Герпес-вирусная инфекция. Рекомендации для врачей. СПб., 2006.
Isaakov VI, Rybalkin SB. Herpesvirus infection. Recommendations for doctors. St. Petersburg, 2006 (in Russian).
9. Халдин А.А. Опоясывающий лишай и постгерпетические невралгии: терапевтический консенсус дерматологов и неврологов. Клиническая дерматология и венерология. 2018, 17 (1): 77–81.
Khaldin AA. Shingles and postherpetic neuralgia: therapeutic consensus of dermatologists and neurologists. Clin Dermatol Venereol. 2018, 17 (1): 77–81 (in Russian).
10. Максимова М.Ю., Синева Н.А., Водопьянов Н.П. Невралгия (невропатия), обусловленная опоясывающим герпесом. Терапевтический архив. 2014; 86 (11): 93–9.
Maksimova MYu, Sineva NA, Vodopyanov NP. Neuralgia (neuropathy) caused by herpes zoster. Therapeutic Archive. 2014; 86 (11): 93–9 (in Russian).
11. Dayan RR, Peleg R. Herpes zoster – typical and atypical presentations. Postgrad Med. 2017; 129 (6): 567–71.
12. Kaldarar G, Golland G. Herpes zoster in der Mundregion [Herpes zoster in the mouth]. SSO Schweiz Monatsschr Zahnheilkd. 1979; 89 (2): 125–6.
13. Koshy E, Mengting I, Kumar H, Jambo W. Epidemiology, treatment and prevention of Herpes zoster. A comprehensive rewiew. Dermatol Venerol Lepral. 2018: 84 (3): 251–62.
14. Baron R, Saguer M. Postherpetic neuralgia: are C-nociceptors involved in signaling and maintenance of tactile allodynia? Brain. 1993; 116: 1477–96.
15. Choo P, Galil K, Donahue JG Walker et al. Risk factors for postherpetic neuralgia. Arch Intern Med. 1997; 157: 1217–24.
16. Каспарова Е.А., Марченко Н.Р., Пимонова О.И. Глазные проявления опоясывающего герпеса. Вестник офтальмологии. 2020; 136 (6): 84–92.
Kasparova EA, Marchenko NR, Pimenova OI. Ocular manifestations of herpes zoster. Bulletin of Ophthalmology. 2020; 136 (6): 84–92 (in Russian).
17. Гусева А.Л., Замерград М.В., Левин О.С. Синдром Рамсея–Ханта. Журнал неврологии и психиатрии им. CC Корсакова. 2020; 120 (9): 151–7.
Guseva AL, Zamergrad MV, Levin OS. Ramsey–Hunt syndrome. Journal of Neurology and Psychiatry named after SS Korsakov. 2020; 120 (9): 151–7 (in Russian).
18. Gross G, Schofer H et al. Herpes zoster guideline of German Dermatology Society (DDG). J of Clinical Virology. 2003; 26: 277–89.
19. Dworkin RH, Jonson RW, Brouer J et al. Recommendations for the management of herpes zoster. Clin Infec Dis. 2007; 44 (Supl. I): 1–26
20. Attal N, Cruccu G, Baron R et al. EFNS guidelines of the pharmacological treatment of neuropathic pain: 2009 revision. Eur J Neurol. 2010; 17 (9): 1113–E88.
17 декабря 2023
Количество просмотров: 1585

