Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№04 2012
К вопросу о механизмах развития депрессии при шизофрении №04 2012
Номера страниц в выпуске:21-26
С целью изучения патогенетических механизмов депрессии у больных шизофренией было обследовано 49 больных преимущественно параноидной формой шизофрении в стадии обострения с длительностью нейролептической монотерапии не менее 2 нед. Применялись клинический, психометрический и лабораторный методы.
Резюме. С целью изучения патогенетических механизмов депрессии у больных шизофренией было обследовано 49 больных преимущественно параноидной формой шизофрении в стадии обострения с длительностью нейролептической монотерапии не менее 2 нед. Применялись клинический, психометрический и лабораторный методы. Депрессия была установлена в 36,7% случаев (52% – обследованные женщины, 28% – мужчины). Уровень пролактина у женщин был достоверно выше, чем у мужчин (93,6 и 53,9 нг/мл; p<0,05), независимо от характера психофармакотерапии. Соматические клинические проявления гиперпролактинемии отсутствовали. Выраженность депрессивных симптомов, особенно чувства вины, ранних пробуждений и суицидальных тенденций у больных с гиперпролактинемией свыше 50 нг/мл была в 2 раза больше, чем у больных с более низким уровнем пролактина. Больные с депрессией в структуре шизофрении также имели достоверно большую по сравнению с больными без депрессии выраженность акатизии, частоту аффективных расстройств в преморбидном периоде и в дебюте заболевания. Подтверждена взаимосвязь депрессии, гиперпролактинемии и клинико-патогенетических особенностей заболевания.
Ключевые слова: шизофрения, депрессия, гиперпролактинемия.
To the question of development mechanism of depression in patients with schizophrenia
Yu.S.Bubnova1, V.V.Dorofeikov2, G.E.Mazo3, N.N.Petrova1
1Department of Psychiatry and Narcology, Medical Faculty, Saint Petersburg State University
2V.A.Almazov Federal Heart, Blood, and Endocrinology Center
3V.M.Bekhterev Saint Petersburg Psychoneurology Research Institute
Summary. To study the pathogenic mechanisms of depression in patients with schizophrenia 49 patients were examined. This group predominantly consisted of patients with acute phase of paranoid schizophrenia and with monotherapy of neuroleptic for at least 2 weeks. Clinical, psychometric, and laboratory methods were used. Depression was established at 36,7% of cases (52% of women surveyed and 28% – men). Regardless of the nature of treatment women had significantly higher prolactin level than men (93,6 ng/mLand, 53,9 ng/mL; p<0,05). Clinical symptoms of hyperprolactinemia in this group were not detected. Severity of depressive symptoms, especially feelings of guilt, early awakenings, and suicidal tendencies in patients with hyperprolactinemia (более 50 ng/mL) was two times higher than in patients with lower levels of prolactin. Patients with depression in schizophrenia structure had significantly greater severity of akathisia, frequency of affective disorders in the premorbid and during first onset of the disease compared with patients without depression. In our work we confirmed the relationship of depression, hyperprolactinemia and clinical and pathogenetic features of disease.
Key words: schizophrenia, depression, hyperprolactinemia.
Введение
Проблема депрессии при шизофрении приобретает все большую актуальность. Данные о частоте депрессии у больных шизофренией расходятся и колеблются, по данным разных авторов, в широких пределах – от 7 до 70% [33]. В 1980-е годы сформировалось представление о неуклонном росте депрессивных нарушений у больных шизофренией, что позволило предположить существование «депрессивного сдвига» в течении шизофрении [28]. Отсутствует единство мнений в отношении влияния депрессии на ход шизофренического процесса. Некоторые исследователи оценивают наличие депрессии при шизофрении как благоприятный прогностический признак [2, 20, 29], однако большинство авторов свидетельствует, что депрессия способствует снижению социальных и профессиональных возможностей больных [24, 30, 35]. Кроме того, депрессия увеличивает риск суицида больных шизофренией [15, 19].
Существует несколько гипотез, объясняющих взаимосвязь депрессии и шизофрении. Личностно-реактивные гипотезы рассматривают депрессию как реакцию личности на факт психического заболевания [14, 22]. Морбогенные гипотезы предполагают связь депрессии с основными проявлениями шизофренического процесса как с продуктивной [34], так и с негативной симптоматикой [27].
Фармакогенные гипотезы предполагают связь депрессии с побочными эффектами антипсихотической терапии. В литературе широко обсуждается вопрос псевдопаркинсонической депрессии, предполагающей ее связь с экстрапирамидным синдромом (ЭПС) [8, 38]. Но имеется и другая точка зрения, которая не отрицает, что развитие депрессивных состояний у больных с шизофренией связано с прямым влиянием антипсихотических препаратов на дофаминовую трансмиссию [13, 16, 17].
Внедрение в клиническую практику атипичных антипсихотиков, препаратов с существенно более низким потенциалом развития ЭПС, вызвало предположение, что при их применении уменьшится риск развития депрессии в процессе терапии. Но несмотря на предполагаемый тимоаналептический эффект представителей группы атипичных антипсихотиков, на фоне их использования у 10–13% пациентов развивалось депрессивное состояние [3, 4]. Это дало возможность предположить, что не только ЭПС, но и другие побочные эффекты антипсихотической терапии могут способствовать развитию депрессии. С антидофаминовой активностью антипсихотиков связано не только развитие ЭПС, но и гиперпролактинемии. Необходимо отметить, что в популяции пациентов с эндокринными заболеваниями, сопровождающимися гиперпролактинемией, депрессию рассматривают как частое клиническое проявление [9].
Имеются данные, свидетельствующие, что гиперпролактинемия и выраженность гиперпролактин-ассоциированных нейроэндокринных побочных эффектов также положительно коррелируют с частотой и тяжестью депрессивной симптоматики у больных шизофренией [36]. Таким образом, до настоящего времени вопрос о причинах развития депрессии у больных шизофренией остается открытым, что обусловливает актуальность данного исследования, направленного на уточнение патогенетических механизмов депрессии при шизофрении.
Материалы и методы
Обследовано 49 пациентов (32 мужчины, 17 женщин) в возрасте от 18 до 65 лет (средний возраст 30,6±10,5 года). Среди них 47 пациентов имели диагноз параноидной шизофрении (F20.0), преимущественно эпизодический тип течения (37 случаев), и 2 пациента – простой шизофрении (F20.6) в соответствии с Международной классификацией болезней 10-го пересмотра. Возраст начала болезни 23,2±7,7 года. В исследование не включали пациентов, страдающих органическим заболеванием головного мозга (тяжелые травмы, острые нарушения мозгового кровообращения в анамнезе и т.д.), а также пациентов с тяжелой соматической патологией в стадии обострения.
Больных обследовали на стадии обострения заболевания, в условиях стационарного или полустационарного лечения, с длительностью монотерапии антипсихотиками не менее 2 нед. 20 пациентов получали терапию традиционными антипсихотиками, в том числе 17 пациентов получали галоперидол (19,0±8,1 мг), 2 – клопиксол (20,0±4,1 мг), 1 – флюанксол-депо (20 мг). 29 больных лечились атипичными антипсихотиками, в том числе 9 больных получали рисперидон (5,0±1,2 мг), 12 – палиперидон (6,75±2,3 мг), 1 – палиперидона пальмитат (150 мг) и 1 – солиан (200 мг), 2 – сероквель (250,0±129,1 мг), 4 – зипрексу (20,0±8,2 мг). Обследование носило комплексный характер и включало клинико-психопатологический, клинико-лабораторный и психометрический методы. Использовали шкалу депрессии Калгари (CDSS) [6], согласно которой депрессия определялась при сумме баллов от 5 и выше [25], шкалу акатизии Барнса (BARS) [7], шкалу оценки неврологического статуса Симпсона–Ангуса [32], шкалу патологических непроизвольных движений [18].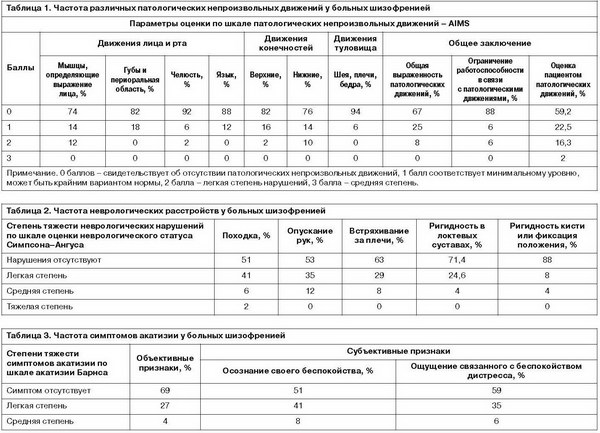 У всех пациентов определяли натощак уровень пролактина в сыворотке крови на автоматическом иммуноферментном анализаторе Axsym («Abbott», США), наборы реагентов, калибровочные и контрольные материалы того же производителя. В работе использовали референтные значения, принятые в США: пролактин – для мужчин от 3,28 нг/мг до 19,68 нг/мл, для женщин от 3,24 нг/мг до 29,12 нг/мг. Правильность лабораторных данных контролировали с использованием международной системы Внешней оценки качества лабораторных исследований – EQAS, Bio-Rad (США).
У всех пациентов определяли натощак уровень пролактина в сыворотке крови на автоматическом иммуноферментном анализаторе Axsym («Abbott», США), наборы реагентов, калибровочные и контрольные материалы того же производителя. В работе использовали референтные значения, принятые в США: пролактин – для мужчин от 3,28 нг/мг до 19,68 нг/мл, для женщин от 3,24 нг/мг до 29,12 нг/мг. Правильность лабораторных данных контролировали с использованием международной системы Внешней оценки качества лабораторных исследований – EQAS, Bio-Rad (США).
Статистические методы включали описательную статистику: среднее арифметическое, стандартное отклонение. Проведены параметрический корреляционный анализ по Пирсону и сравнительный анализ по t-критерию Стьюдента.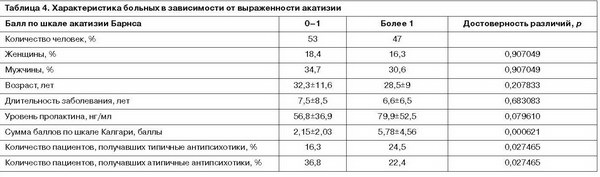
Результаты
В психическом статусе обследованных больных преобладала параноидная (41%), галлюцинаторно-параноидная (31%) и депрессивно-параноидная (20%) симптоматика, единично были представлены обсессивный, депрессивно-деперсонализационный, сенесто-ипохондрический синдромы. У 20% больных клинически были выявлены экстрапирамидные побочные эффекты нейролептической терапии: тремор верхних конечностей и ригидность мышц, что было подтверждено результатами психометрической оценки (табл. 1–3).
Представленные в табл. 1 данные свидетельствуют о том, что частота развития патологических непроизвольных движений варьировала от 6 до 18%. Наиболее часто встречающимися нарушениями являлись непроизвольные движения мимических мышц и мышц нижних конечностей (26 и 24% случаев соответственно). Реже всего наблюдались непроизвольные движения туловища (6% больных) и челюсти (8% больных). Общая выраженность патологических движений была невысокой: 25% больных имели минимальные нарушения и 8% – легкие. Тяжелых нарушений выявлено не было.
Ограничение работоспособности в связи с патологическими движениями имели 12% обследованных пациентов. Субъективная оценка пациентами выраженности аномальных движений свидетельствует об их обеспокоенности в той или иной степени почти в половине случаев. 22,5% больных знают о наличии непроизвольных движений, но не обеспокоены этим, 16,3% осведомлены и слегка обеспокоены, и только 2% (1 больной) сильно обеспокоены наличием непроизвольных движений.
Из данных, представленных в табл. 2, следует, что среди неврологических побочных эффектов на первом месте по частоте было нарушение походки. 41% больных имели легкое снижение объема движений во время ходьбы (что соответствует 1 баллу по шкале Симпсона–Ангуса). 6% больных имели явное снижение объема движений, указывающее на ригидность в плечевом поясе. У 2% больных наблюдалась скованная походка с едва заметными движениями или полной скованностью рук. Несколько реже встречалось нарушение свободного падения рук. У 35% пациентов падение рук было слегка замедлено, у 12% – замедлено. Реже всего определялась ригидность запястий (8% обследованных больных). Представленные в табл. 3 результаты указывают, что более половины обследованных пациентов не имели объективных признаков акатизии. 27% больных имели легкую степень акатизии. Половина больных в легкой или умеренной степени испытывали субъективное осознание беспокойства, причем 35% больных отмечали слабую степень дистресса, связанного с ощущением беспокойства, и лишь 6% – умеренную степень дистресса.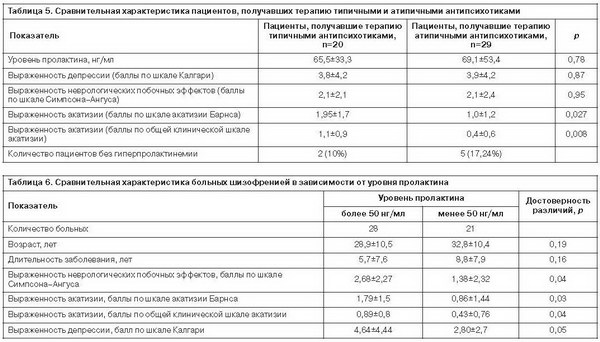
Представленные в табл. 4 данные демонстрируют, что наличие акатизии достоверно чаще встречалось у больных, получавших терапию традиционными антипсихотиками, чем атипичными. Подтвержден прямой параллелизм между выраженностью депрессии и акатизии у больных шизофренией. Более высокий уровень пролактина чаще встречался у больных с депрессией в структуре шизофрении.
Представленные в табл. 5 данные демонстрируют, что выраженность акатизии значимо больше в группе больных, получавших терапию типичными антипсихотиками. Уровень пролактина в группах значимо не различался, однако обращает на себя внимание, что среди получавших терапию атипичными нейролептиками преобладали больные с нормальным уровнем пролактина.
Исследование показало, что 86% обследованных больных имели гиперпролактинемию, в том числе 84% мужчин и 88% женщин (уровень пролактина выше 19,68 нг/мл и 29,12 нг/мл соответственно). У 57% больных уровень пролактина превышал 50 нг/мл (1000 мЕд/л). Средний уровень пролактина у женщин составил 93,6±45,9 нг/мл, тогда как у мужчин он равнялся 53,9±47,9 нг/мл (p=0,0029). Следует отметить, что при этом ни у одного из обследованных пациентов не были зарегистрированы такие ожидаемые клинические проявления гиперпролактинемии, как галакторея, гинекомастия, снижение либидо, нарушения менструального цикла.
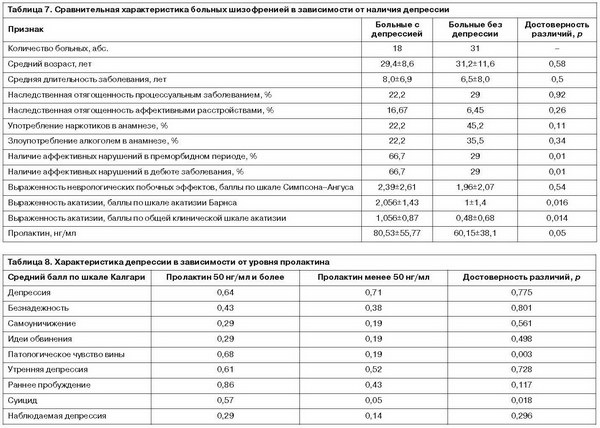
В группе пациентов с уровнем пролактина свыше 50 нг/мл выраженность неврологических побочных эффектов, в том числе и акатизии, а также депрессии была достоверно больше (табл. 6).
Наличие депрессии у больных шизофренией, подтвержденное результатами обследования по шкале Калгари, установлено у 18 (36,7%) пациентов, из них 9 – мужчины. Таким образом, 52% всех обследованных женщин и 28% обследованных мужчин имели клинически очерченные депрессивные расстройства. Депрессия у обследованных больных в целом характеризовалась полиморфностью симптоматики. Анализ структуры депрессии показал, что наиболее часто встречались гипотимия, патологическое чувство вины и ранние пробуждения, несколько реже – чувство безнадежности (см. рисунок).
Среди особенностей больных шизофренией с депрессивными расстройствами можно отметить достоверно большую частоту аффективных нарушений в преморбидном периоде и в дебюте заболевания (табл. 7). Выраженность акатизии и гиперпролактинемии достоверно выше в группе больных с депрессией при шизофрении. Корреляционный анализ подтвердил прямую зависимость между уровнем пролактина и наличием депрессии (p<0,05).
Из данных, представленных в табл. 8, следует, что у больных с выраженной гиперпролактинемией (уровень пролактина 50 нг/мл и выше) достоверно чаще встречались такие депрессивные симптомы, как патологическое чувство вины и суицидные мысли. В ходе исследования подтверждена прямая зависимость между развитием экстрапирамидных побочных эффектов и приемом традиционных антипсихотиков и, напротив, отрицательная корреляция с приемом атипичных антипсихотиков (p<0,05).
Обсуждение и выводы
Результаты исследования установили наличие депрессии у больных шизофренией в 37% случаев, что приближается к верхней границе разброса данных о распространенности депрессии при шизофрении в литературе: 29–42% [23, 37]. В структуре депрессии преобладают гипотимия, ранние пробуждения, идеи виновности и несколько реже безнадежность, что соответствует выделяемым некоторыми исследователями основным компонентам депрессии при шизофрении: депрессия-безнадежность, идеи виновности, ранние пробуждения [10].
Больные женского пола представляют собой группу риска в отношении развития гиперпролактинемии. Эти данные согласуются с результатами многоцентрового проспективного исследования, включавшего 402 больных с разными формами шизофрении. Авторами было показано, что повышение пролактина имелось у 65,6% женщин репродуктивного возраста, у 45,1% постменопаузального периода и у 42,4% мужчин [21]. В другом исследовании сообщалось, что уровень пролактина в популяции больных, страдающих шизофренией, превышает верхнюю границу нормы в 52% случаев у женщин и в 26% – у мужчин (38% всех обследованных больных).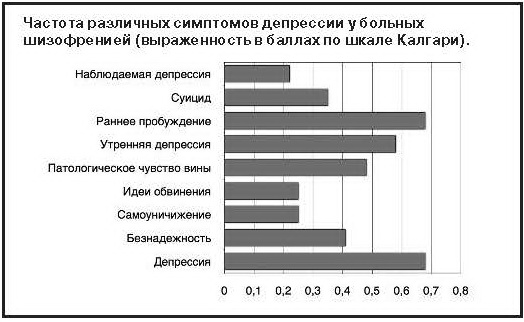
Полученные нами данные о частоте гиперпролактинемии несколько превышают имеющиеся в литературе указания о том, что уровень пролактина выше 50 нг/мл был обнаружен у 21% больных [31]. Однако это может объясняться недостаточной стандартизованностью лабораторных методов определения пролактина в разных странах и лечебных учреждениях.
Одним из частых клинических проявлений гиперпролактинемии считается галакторея [12, 39], однако в нашем исследовании ни одного случая галактореи зарегистрировано не было. Возможно, это связано с тем, что необходимым условием развития галактореи служит повышенный уровень пролактина на фоне достаточного содержания эстрогенов в крови. Сопутствующий гипогонадизм, обусловливающий недостаточность эстрогенов, приводит к парадоксальному прекращению галактореи [1]. Результаты настоящего исследования свидетельствуют в пользу отсутствия корреляции между уровнем пролактина и галактореей [11].
Полученные данные подтверждают предположение R.Tandon и U.Halbreich (2003 г.) о связи между гиперпролактинемией и наличием депрессивной симптоматики и свидетельствуют о прямом параллелизме уровня гиперпролактинемии и тяжести депрессии, в частности повышении риска суицида. Отсутствие клинических проявлений гиперпролактинемии и несмотря на это ее значимой роли в развитии депрессии у больных шизофренией указывает на необходимость регулярного лабораторного контроля уровня пролактина при терапии нейролептиками.
Получены данные о связи гиперпролактинемии с развитием неврологических побочных эффектов. Этот факт можно объяснить общностью биологических механизмов развития этих нарушений – снижением уровня дофамина в результате антипсихотической терапии. Подтверждением этому может служить точка зрения о существовании особого варианта дофаминзависимых депрессий, в генезе которых главную роль играет длительная дофаминблокирующая терапия [5, 26]. Этот факт вызывает интерес к использованию у пациентов с депрессией при шизофрении дофаминстимулирующих препаратов из группы бромокриптина, которые, с одной стороны, влияют на развитие гиперпролактинемии, а с другой – могут способствовать уменьшению риска развития депрессии.
Сведения об авторах
Ю.С.Бубнова – аспирант каф. психиатрии и наркологии медицинского факультета СПбГУ
В.В.Дорофейков – д-р мед. наук, руководитель лаборатории ФБГУ ФЦСКЭ им. В.А.Алмазова
Г.Э.Мазо – д-р мед. наук, проф., СПб НИПНИ им. В.М.Бехтерева
Н.Н.Петрова – д-р мед. наук, зав. каф. психиатрии и наркологии медицинского факультета СПбГУ. E-mail: petrova_nn@mail.ru
Ключевые слова: шизофрения, депрессия, гиперпролактинемия.
To the question of development mechanism of depression in patients with schizophrenia
Yu.S.Bubnova1, V.V.Dorofeikov2, G.E.Mazo3, N.N.Petrova1
1Department of Psychiatry and Narcology, Medical Faculty, Saint Petersburg State University
2V.A.Almazov Federal Heart, Blood, and Endocrinology Center
3V.M.Bekhterev Saint Petersburg Psychoneurology Research Institute
Summary. To study the pathogenic mechanisms of depression in patients with schizophrenia 49 patients were examined. This group predominantly consisted of patients with acute phase of paranoid schizophrenia and with monotherapy of neuroleptic for at least 2 weeks. Clinical, psychometric, and laboratory methods were used. Depression was established at 36,7% of cases (52% of women surveyed and 28% – men). Regardless of the nature of treatment women had significantly higher prolactin level than men (93,6 ng/mLand, 53,9 ng/mL; p<0,05). Clinical symptoms of hyperprolactinemia in this group were not detected. Severity of depressive symptoms, especially feelings of guilt, early awakenings, and suicidal tendencies in patients with hyperprolactinemia (более 50 ng/mL) was two times higher than in patients with lower levels of prolactin. Patients with depression in schizophrenia structure had significantly greater severity of akathisia, frequency of affective disorders in the premorbid and during first onset of the disease compared with patients without depression. In our work we confirmed the relationship of depression, hyperprolactinemia and clinical and pathogenetic features of disease.
Key words: schizophrenia, depression, hyperprolactinemia.
Введение
Проблема депрессии при шизофрении приобретает все большую актуальность. Данные о частоте депрессии у больных шизофренией расходятся и колеблются, по данным разных авторов, в широких пределах – от 7 до 70% [33]. В 1980-е годы сформировалось представление о неуклонном росте депрессивных нарушений у больных шизофренией, что позволило предположить существование «депрессивного сдвига» в течении шизофрении [28]. Отсутствует единство мнений в отношении влияния депрессии на ход шизофренического процесса. Некоторые исследователи оценивают наличие депрессии при шизофрении как благоприятный прогностический признак [2, 20, 29], однако большинство авторов свидетельствует, что депрессия способствует снижению социальных и профессиональных возможностей больных [24, 30, 35]. Кроме того, депрессия увеличивает риск суицида больных шизофренией [15, 19].
Существует несколько гипотез, объясняющих взаимосвязь депрессии и шизофрении. Личностно-реактивные гипотезы рассматривают депрессию как реакцию личности на факт психического заболевания [14, 22]. Морбогенные гипотезы предполагают связь депрессии с основными проявлениями шизофренического процесса как с продуктивной [34], так и с негативной симптоматикой [27].
Фармакогенные гипотезы предполагают связь депрессии с побочными эффектами антипсихотической терапии. В литературе широко обсуждается вопрос псевдопаркинсонической депрессии, предполагающей ее связь с экстрапирамидным синдромом (ЭПС) [8, 38]. Но имеется и другая точка зрения, которая не отрицает, что развитие депрессивных состояний у больных с шизофренией связано с прямым влиянием антипсихотических препаратов на дофаминовую трансмиссию [13, 16, 17].
Внедрение в клиническую практику атипичных антипсихотиков, препаратов с существенно более низким потенциалом развития ЭПС, вызвало предположение, что при их применении уменьшится риск развития депрессии в процессе терапии. Но несмотря на предполагаемый тимоаналептический эффект представителей группы атипичных антипсихотиков, на фоне их использования у 10–13% пациентов развивалось депрессивное состояние [3, 4]. Это дало возможность предположить, что не только ЭПС, но и другие побочные эффекты антипсихотической терапии могут способствовать развитию депрессии. С антидофаминовой активностью антипсихотиков связано не только развитие ЭПС, но и гиперпролактинемии. Необходимо отметить, что в популяции пациентов с эндокринными заболеваниями, сопровождающимися гиперпролактинемией, депрессию рассматривают как частое клиническое проявление [9].
Имеются данные, свидетельствующие, что гиперпролактинемия и выраженность гиперпролактин-ассоциированных нейроэндокринных побочных эффектов также положительно коррелируют с частотой и тяжестью депрессивной симптоматики у больных шизофренией [36]. Таким образом, до настоящего времени вопрос о причинах развития депрессии у больных шизофренией остается открытым, что обусловливает актуальность данного исследования, направленного на уточнение патогенетических механизмов депрессии при шизофрении.
Материалы и методы
Обследовано 49 пациентов (32 мужчины, 17 женщин) в возрасте от 18 до 65 лет (средний возраст 30,6±10,5 года). Среди них 47 пациентов имели диагноз параноидной шизофрении (F20.0), преимущественно эпизодический тип течения (37 случаев), и 2 пациента – простой шизофрении (F20.6) в соответствии с Международной классификацией болезней 10-го пересмотра. Возраст начала болезни 23,2±7,7 года. В исследование не включали пациентов, страдающих органическим заболеванием головного мозга (тяжелые травмы, острые нарушения мозгового кровообращения в анамнезе и т.д.), а также пациентов с тяжелой соматической патологией в стадии обострения.
Больных обследовали на стадии обострения заболевания, в условиях стационарного или полустационарного лечения, с длительностью монотерапии антипсихотиками не менее 2 нед. 20 пациентов получали терапию традиционными антипсихотиками, в том числе 17 пациентов получали галоперидол (19,0±8,1 мг), 2 – клопиксол (20,0±4,1 мг), 1 – флюанксол-депо (20 мг). 29 больных лечились атипичными антипсихотиками, в том числе 9 больных получали рисперидон (5,0±1,2 мг), 12 – палиперидон (6,75±2,3 мг), 1 – палиперидона пальмитат (150 мг) и 1 – солиан (200 мг), 2 – сероквель (250,0±129,1 мг), 4 – зипрексу (20,0±8,2 мг). Обследование носило комплексный характер и включало клинико-психопатологический, клинико-лабораторный и психометрический методы. Использовали шкалу депрессии Калгари (CDSS) [6], согласно которой депрессия определялась при сумме баллов от 5 и выше [25], шкалу акатизии Барнса (BARS) [7], шкалу оценки неврологического статуса Симпсона–Ангуса [32], шкалу патологических непроизвольных движений [18].
 У всех пациентов определяли натощак уровень пролактина в сыворотке крови на автоматическом иммуноферментном анализаторе Axsym («Abbott», США), наборы реагентов, калибровочные и контрольные материалы того же производителя. В работе использовали референтные значения, принятые в США: пролактин – для мужчин от 3,28 нг/мг до 19,68 нг/мл, для женщин от 3,24 нг/мг до 29,12 нг/мг. Правильность лабораторных данных контролировали с использованием международной системы Внешней оценки качества лабораторных исследований – EQAS, Bio-Rad (США).
У всех пациентов определяли натощак уровень пролактина в сыворотке крови на автоматическом иммуноферментном анализаторе Axsym («Abbott», США), наборы реагентов, калибровочные и контрольные материалы того же производителя. В работе использовали референтные значения, принятые в США: пролактин – для мужчин от 3,28 нг/мг до 19,68 нг/мл, для женщин от 3,24 нг/мг до 29,12 нг/мг. Правильность лабораторных данных контролировали с использованием международной системы Внешней оценки качества лабораторных исследований – EQAS, Bio-Rad (США).
Статистические методы включали описательную статистику: среднее арифметическое, стандартное отклонение. Проведены параметрический корреляционный анализ по Пирсону и сравнительный анализ по t-критерию Стьюдента.

Результаты
В психическом статусе обследованных больных преобладала параноидная (41%), галлюцинаторно-параноидная (31%) и депрессивно-параноидная (20%) симптоматика, единично были представлены обсессивный, депрессивно-деперсонализационный, сенесто-ипохондрический синдромы. У 20% больных клинически были выявлены экстрапирамидные побочные эффекты нейролептической терапии: тремор верхних конечностей и ригидность мышц, что было подтверждено результатами психометрической оценки (табл. 1–3).
Представленные в табл. 1 данные свидетельствуют о том, что частота развития патологических непроизвольных движений варьировала от 6 до 18%. Наиболее часто встречающимися нарушениями являлись непроизвольные движения мимических мышц и мышц нижних конечностей (26 и 24% случаев соответственно). Реже всего наблюдались непроизвольные движения туловища (6% больных) и челюсти (8% больных). Общая выраженность патологических движений была невысокой: 25% больных имели минимальные нарушения и 8% – легкие. Тяжелых нарушений выявлено не было.
Ограничение работоспособности в связи с патологическими движениями имели 12% обследованных пациентов. Субъективная оценка пациентами выраженности аномальных движений свидетельствует об их обеспокоенности в той или иной степени почти в половине случаев. 22,5% больных знают о наличии непроизвольных движений, но не обеспокоены этим, 16,3% осведомлены и слегка обеспокоены, и только 2% (1 больной) сильно обеспокоены наличием непроизвольных движений.
Из данных, представленных в табл. 2, следует, что среди неврологических побочных эффектов на первом месте по частоте было нарушение походки. 41% больных имели легкое снижение объема движений во время ходьбы (что соответствует 1 баллу по шкале Симпсона–Ангуса). 6% больных имели явное снижение объема движений, указывающее на ригидность в плечевом поясе. У 2% больных наблюдалась скованная походка с едва заметными движениями или полной скованностью рук. Несколько реже встречалось нарушение свободного падения рук. У 35% пациентов падение рук было слегка замедлено, у 12% – замедлено. Реже всего определялась ригидность запястий (8% обследованных больных). Представленные в табл. 3 результаты указывают, что более половины обследованных пациентов не имели объективных признаков акатизии. 27% больных имели легкую степень акатизии. Половина больных в легкой или умеренной степени испытывали субъективное осознание беспокойства, причем 35% больных отмечали слабую степень дистресса, связанного с ощущением беспокойства, и лишь 6% – умеренную степень дистресса.


Представленные в табл. 4 данные демонстрируют, что наличие акатизии достоверно чаще встречалось у больных, получавших терапию традиционными антипсихотиками, чем атипичными. Подтвержден прямой параллелизм между выраженностью депрессии и акатизии у больных шизофренией. Более высокий уровень пролактина чаще встречался у больных с депрессией в структуре шизофрении.
Представленные в табл. 5 данные демонстрируют, что выраженность акатизии значимо больше в группе больных, получавших терапию типичными антипсихотиками. Уровень пролактина в группах значимо не различался, однако обращает на себя внимание, что среди получавших терапию атипичными нейролептиками преобладали больные с нормальным уровнем пролактина.
Исследование показало, что 86% обследованных больных имели гиперпролактинемию, в том числе 84% мужчин и 88% женщин (уровень пролактина выше 19,68 нг/мл и 29,12 нг/мл соответственно). У 57% больных уровень пролактина превышал 50 нг/мл (1000 мЕд/л). Средний уровень пролактина у женщин составил 93,6±45,9 нг/мл, тогда как у мужчин он равнялся 53,9±47,9 нг/мл (p=0,0029). Следует отметить, что при этом ни у одного из обследованных пациентов не были зарегистрированы такие ожидаемые клинические проявления гиперпролактинемии, как галакторея, гинекомастия, снижение либидо, нарушения менструального цикла.
В группе пациентов с уровнем пролактина свыше 50 нг/мл выраженность неврологических побочных эффектов, в том числе и акатизии, а также депрессии была достоверно больше (табл. 6).
Наличие депрессии у больных шизофренией, подтвержденное результатами обследования по шкале Калгари, установлено у 18 (36,7%) пациентов, из них 9 – мужчины. Таким образом, 52% всех обследованных женщин и 28% обследованных мужчин имели клинически очерченные депрессивные расстройства. Депрессия у обследованных больных в целом характеризовалась полиморфностью симптоматики. Анализ структуры депрессии показал, что наиболее часто встречались гипотимия, патологическое чувство вины и ранние пробуждения, несколько реже – чувство безнадежности (см. рисунок).
Среди особенностей больных шизофренией с депрессивными расстройствами можно отметить достоверно большую частоту аффективных нарушений в преморбидном периоде и в дебюте заболевания (табл. 7). Выраженность акатизии и гиперпролактинемии достоверно выше в группе больных с депрессией при шизофрении. Корреляционный анализ подтвердил прямую зависимость между уровнем пролактина и наличием депрессии (p<0,05).
Из данных, представленных в табл. 8, следует, что у больных с выраженной гиперпролактинемией (уровень пролактина 50 нг/мл и выше) достоверно чаще встречались такие депрессивные симптомы, как патологическое чувство вины и суицидные мысли. В ходе исследования подтверждена прямая зависимость между развитием экстрапирамидных побочных эффектов и приемом традиционных антипсихотиков и, напротив, отрицательная корреляция с приемом атипичных антипсихотиков (p<0,05).
Обсуждение и выводы
Результаты исследования установили наличие депрессии у больных шизофренией в 37% случаев, что приближается к верхней границе разброса данных о распространенности депрессии при шизофрении в литературе: 29–42% [23, 37]. В структуре депрессии преобладают гипотимия, ранние пробуждения, идеи виновности и несколько реже безнадежность, что соответствует выделяемым некоторыми исследователями основным компонентам депрессии при шизофрении: депрессия-безнадежность, идеи виновности, ранние пробуждения [10].
Больные женского пола представляют собой группу риска в отношении развития гиперпролактинемии. Эти данные согласуются с результатами многоцентрового проспективного исследования, включавшего 402 больных с разными формами шизофрении. Авторами было показано, что повышение пролактина имелось у 65,6% женщин репродуктивного возраста, у 45,1% постменопаузального периода и у 42,4% мужчин [21]. В другом исследовании сообщалось, что уровень пролактина в популяции больных, страдающих шизофренией, превышает верхнюю границу нормы в 52% случаев у женщин и в 26% – у мужчин (38% всех обследованных больных).

Полученные нами данные о частоте гиперпролактинемии несколько превышают имеющиеся в литературе указания о том, что уровень пролактина выше 50 нг/мл был обнаружен у 21% больных [31]. Однако это может объясняться недостаточной стандартизованностью лабораторных методов определения пролактина в разных странах и лечебных учреждениях.
Одним из частых клинических проявлений гиперпролактинемии считается галакторея [12, 39], однако в нашем исследовании ни одного случая галактореи зарегистрировано не было. Возможно, это связано с тем, что необходимым условием развития галактореи служит повышенный уровень пролактина на фоне достаточного содержания эстрогенов в крови. Сопутствующий гипогонадизм, обусловливающий недостаточность эстрогенов, приводит к парадоксальному прекращению галактореи [1]. Результаты настоящего исследования свидетельствуют в пользу отсутствия корреляции между уровнем пролактина и галактореей [11].
Полученные данные подтверждают предположение R.Tandon и U.Halbreich (2003 г.) о связи между гиперпролактинемией и наличием депрессивной симптоматики и свидетельствуют о прямом параллелизме уровня гиперпролактинемии и тяжести депрессии, в частности повышении риска суицида. Отсутствие клинических проявлений гиперпролактинемии и несмотря на это ее значимой роли в развитии депрессии у больных шизофренией указывает на необходимость регулярного лабораторного контроля уровня пролактина при терапии нейролептиками.
Получены данные о связи гиперпролактинемии с развитием неврологических побочных эффектов. Этот факт можно объяснить общностью биологических механизмов развития этих нарушений – снижением уровня дофамина в результате антипсихотической терапии. Подтверждением этому может служить точка зрения о существовании особого варианта дофаминзависимых депрессий, в генезе которых главную роль играет длительная дофаминблокирующая терапия [5, 26]. Этот факт вызывает интерес к использованию у пациентов с депрессией при шизофрении дофаминстимулирующих препаратов из группы бромокриптина, которые, с одной стороны, влияют на развитие гиперпролактинемии, а с другой – могут способствовать уменьшению риска развития депрессии.
Сведения об авторах
Ю.С.Бубнова – аспирант каф. психиатрии и наркологии медицинского факультета СПбГУ
В.В.Дорофейков – д-р мед. наук, руководитель лаборатории ФБГУ ФЦСКЭ им. В.А.Алмазова
Г.Э.Мазо – д-р мед. наук, проф., СПб НИПНИ им. В.М.Бехтерева
Н.Н.Петрова – д-р мед. наук, зав. каф. психиатрии и наркологии медицинского факультета СПбГУ. E-mail: petrova_nn@mail.ru
Список исп. литературыСкрыть список1. Вакс В.В. Гиперпролактинемия: причины, клиника, диагностика и лечение. Cons. Med. 2001; 11 (3).
2. Вовин Р.Я. Клинические эффекты при психофармакологическом лечении. В монографии «Фармакотерапевтические основы реабилитации психически больных». М., 1989; с. 10–35.
3. Кинкулькина М.А. Депрессии при различных психических заболеваниях: клиника и лечение. Автореф. дис. … д-ра мед. наук, 2007.
4. Мазо Г.Э. Депрессивные нарушения в клинике эндогенных психозов (клинико-фармакотерапевтическое исследование). Автореф. дис. … д-ра мед. наук. М., 2005.
5. Мосолов С.Н., Миссионжник Э.Ю., Шаров А.И. и др. Применение дофаминстимулирующей терапии у больных эндогенными депрессиями. Соц. и клин. психиатрия. 1995; 4 (3): 76–81.
6. Addington D et al. Calgary depression scale for schizophrenia, 1993.
7. Barnes TR. A rating scale for drug-induced akathisia. Br J Psychiat 1989; 154: 672–6.
8. Bressan RA, Costa DC, Jones HM et al. Typical antipsychotic drugs – D2-receptor occupancy and depressive symptoms in schizophrenia. Schizophr Res 2002; 56: 31–6.
9. Kinon BJ, Gilmore JA, Liu H, Halbreich UM. Hyperprolactinemia in response to antipsychotic drugs: characterization across comparative clinical trials. Psychoneuroendocrinol 2003; 28: 69–82.
10. Maggini C, Raballo A. Exploring depression in schizophrenia. Europ Psychiat 2006; 21: 227–32.
11. Crenshaw TL, Goldberg JP. Drugs that affect sexual functioning. London: sexual pharmacology, 1996 (Norton). Galactorrhea and hyperprolactinaemia. Med North Am 1990; 13: 1569–79.
12. Crismon MI, Dorson PG, Schizophrenia. In: J. Di Piro, R.Talbert, G.Yee et al. Pharmacotherapy: a pathophysiologic approach. 3rd ed. Appletonand Lange. Standord, CT. 1997; p. 1367–94.
13. De Alarcon R, Camey M. Severe depressive mood changes following slow-release intra-muscular fluphenazine injection. British Med J 1969; 3: 564–7.
14. Docherty NM. Affective reactivity of symptoms as a process discriminator in schizophrenia. J Nerv Ment Dis 1996; 184 (9): 53–4.
15. Fenton WS. Depression, suicide and suicide prevention in schizophrenia. Suicide and Life Threatening Behav 2000; 30: 34–49.
16. Floru L, Heinrich K et al. The problem of post-psychotic schizophrenic depression and their pharmacological induction. Int Pharmacopsychiat 1975; 10: 230–9.
17. Galdi J. The causality of depression in schizophrenia. Br J Psychiat 1983; 11: 621–5.
18. Guy W. NIMH. AIMS – Abnormal Involuntary Movement Scale. ECDEU assessment manual for psychopharmacology. Rockville, Maryland: National Institutes of Mental Health 1976; p. 534–7.
19. Hunt IM, Kapur N, Robinson J et al. National confidential inquiry into suicide and homicide by people with mental illness. J Psychiat Pract 2006; 12 (3): 139–47.
20. Kay SR, Lindenmayer JP. Outcome predictors in acute schizophrenia. Prospective significance of background and clinical dimensions. J Nervous Ment Disease 1987; 175: 152–60.
21. Kendler KS. Gender differences in the rates of exposure to stressful life events and sensitivity to their depressogenic effects. Ed.: K.Kendler, L.Thornton, C.Prescott. Am J Psychiat 2001; 158: 587–93.
22. Lambert PA. Depression etneuroleptiquesa action prolongie. J Acta Psychiat 1987; 4: 100–8.
23. Jäger M, Riedel M, Schmauß M. Depression during an acute episode of schizophrenia or schizophreniform disorder and its impact on treatment response Markus Jäger, Michael Riedel, Max Schmauß. Psychiat Research 2008; 158: 297–305.
24. Massimo S, Mauri C, Moliterno D et al. Depression in schizophrenia: comparison of first- and second-generation antipsychotic drugs. Schizophrenia Research 2008; 99: 7–12.
25. Muller MJ. The Calgary Depression Rating Scale for schizophrenia in a healthy control group. Psychometric properties and reference values. J Affect Disord 2005; 88: 69–74.
26. Mouret J, Lemoine O, Minuit MP. Paris. Acad Sci 1987; 305 (3): 301–6.
27. Müller MJ. Overlap between emotional blunting, depression, and extrapyramidal symptoms in schizophrenia. Schizophr Res 2002; 57: 307–9.
28. Muller P. Depressive syndrome in Vertaufschizophrenerpsychosen. Stuttgart: F.Enwe Verlad, 1981.
29. Oosthuizen P, Emsley RA, Roberts MC et al. Depressive symptoms at admission predict fewer negative symptoms at follow-up in patients with first-episode schizophrenia. Schizophrenia Research 2001; 58: 247–52.
30. Resnick SG, Rosenheck RA, Lehman AF. An exploratory analysis of correlates of recovery. Psychiat Serv 2004; 55 (5): 540–7.
31. Shaw M, Bushe C, Wildgust H et al. Prolactin screening in a naturalistic cohort of outpatients with schizophrenia in UK. Europ Neuropsychopharmacol 2005; 15 (3): 484.
32. Simpson GM, Angus JW. A rating scale for extrapyramidal side effects. Acta Psychiat Scand 1970; 212 (44): 11–9.
33. Siris S. Depression in schizophrenia: recognition and management in the USA. S.Siris. Schizophrenia Research 2001; 47 (2–3): 185–97.
34. Siris SG. Diagnosis of secondary depression in schizophrenia: implications for DSM-IV. Schizophr Bull 1991; 17: 75–98.
35. Siris SG, Bench C. Depression and schizophrenia. In: S.Hirsch, D.Weinberger (Eds.). Schizophrenia, 2nd ed. Blackwell Science, Malden. Massachusetts, 2003; p. 142–67.
36. Tandon R, Halbreich U. The second-generation «atypical» antipsychotics: similar improved efficacy but different neuroendocrine side effects. Psychoneuroendocrinol 2003; 28 (1): 1–7.
37. Tapp A, Kilzieh N, Wood AE et al. Ed.: M.Raskind, R.Tandon. Depression in patients with schizophrenia during an acute psychotic episode. Comprehensive Psychiat 2001; 42: 314–8.
38. Van Putten T, May PR. «Akinetic depression» in schizophrenia. Arch Gen Psychiat 1978; 43: 1015–6.
39. Windgassen K, Wesselman U, Schulze MH. Galactorrhea and hyperprolactinemia in schizophrenic patients on neuroleptics: frequency and etiology. Neuropsychobiol 1996; 33: 142–6.
1 апреля 2012
Количество просмотров: 2509

