Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Ph.D., senior teacher of the educational center GBUZ "PKB No. 1 DZM"
A.S. Gubina
resident of GBUZ "PKB No. 1 DZM"
Summary
Bipolar Disorder (BD) is a recurrent affective disorder characterized by the onset of manic, mixed, or hypomanic episodes or symptoms;
BD type I – the current (or history) of one or more manic or mixed episodes; BD type II – the existence of one or more hypomanic episodes and at least one depressive episode; Cyclothymia - mood instability for at least 2 years, including symptoms of hypomania and symptoms of depression and leading to decreased functioning.
Key words: bipolar disorders, BD type 1, BD type II, cyclothymia.
For citation: A.V. Pavlichenko. Bipolar Disorders. Psychiatry and psychopharmacotherapy. 2021; 2: 4–16.
Для диагностики биполярного расстройства I типа достаточно наличие по крайней мере одного маниакального или смешанного эпизода в настоящее время или в анамнезе. Кроме того, при биполярном расстройстве I типа характерно чередование данных эпизодов с депрессивными. Хотя некоторые эпизоды могут быть гипоманиакальными, в анамнезе должен быть хотя бы один развернутый маниакальный или смешанный эпизод. Также в анамнезе не должно отмечаться маниакальных или смешанных эпизодов.
Было выделено несколько групп симптомов, позволяющих клиницисту дифференцировать биполярное расстройство I типа от биполярного расстройства II типа. В частности, на уровне симптомов, при биполярном расстройстве I типа тяжесть симптомов больше, госпитализации чаще связаны с маниями, в то время как при биполярном расстройстве II типа тяжесть симптомов меньше, в клинике заболевания доминируют депрессивные симптомы, и госпитализации чаще связаны именно с депрессиями. Также при биполярном расстройстве II типа чаще встречается хроническое течение и длительность аффективных эпизодов дольше. Также при биполярном расстройстве II типа чаще, чем при биполярном расстройстве I типа, наблюдается переход от депрессий к мании.
Основными признаками циклотимического расстройства является нестабильное настроение в течение не менее двух лет, проявляющееся многочисленными гипоманиакальными и депрессивными симптомами. Гипоманиакальная симптоматика при этом может как удовлетворять, так и не удовлетворять критериям гипоманиакального эпизода по длительности и/или продолжительности. Во время депрессивного периода количество и продолжительность депрессивных симптомов недостаточны для того, чтобы полностью отвечать диагностическим требованиям депрессивного эпизода.
Аффективные симптомы присутствуют большую часть времени. Хотя короткие бессимптомные интервалы допустимы при таком диагнозе. Длительные бессимптомные периоды (например, продолжающиеся 2 месяца или более) никогда не должны наблюдаться с момента возникновения расстройства.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
2. Suppes T, Kelly DI, Perla JM. Challenges in the management of bipolar depression. J Clin Psychiatry. 2005;66(suppl 5):11-16.
• БР I типа с одинаковой частотой встречаются как у мужчин, так и у женщин, а БР II типа более распространено среди женщин;
• Первый эпизод БР обычно происходит в 20–30-летнем возрасте (пик – 15–25 лет), но длительность нелеченой болезни составляет 5–10 лет;
• У 90% лиц с первым маниакальным эпизодом в дальнейшем развиваются повторные аффективные приступы;
• Высокий риск суицида: 0,4% ежегодно (в 20 раз выше, чем в популяции).
Эпидемиологические данные свидетельствуют о том, что распространенность биполярного расстройства I типа в течение жизни в развитых странах составляет около 1%, и этот показатель одинаков для разных культур и этнических групп. Эпидемиология биполярного расстройства II типа менее установлена, так как используются противоречивые критерии, но считается, что распространенность биполярного расстройства II типа составляет 1,5-2,5%. Биполярное расстройство I типа с одинаковой частотой встречается как у мужчин, так и у женщин, а биполярное расстройство II типа более распространено среди женщин. Если же рассматривать весь спектр биполярных расстройств, включая подпороговые мании и депрессии, то распространенность
в течение жизни всех состояний составит 4-12%. Первый эпизод биполярного расстройства обычно развивается в 15-25 лет, однако интервал между первым манифестным приступом и началом лечения составляет 5-10 лет.
Библиография
1. Kessler RC, Berglund P, Demler O, et al. Lifetime prevalence and age-of-onset distributions of DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry. 2005;62:593-602.
2. Hantouche EG, Adiskal HS, Lancrenon S, et al. Systematic clinical methodology for validating bipolar-II disorder: data in mid-stream from a French national multi-site study (EPIDEP). J Affect Disord. 1998;50:163-173.
3. Angst J. Gamma A, Benazzi F, et al. Toward a re-definition of subthreshold bipolarity: epidemiology and proposed criteria for bipolar-II, minor bipolar disorders and hypomania. J Affect Disord. 2003; 73:133-146.
Библиография
1. ВОЗ. Международная классификация болезней 10 пересмотра (МКБ-10). 1992. Российский перевод на сайте РОП: https://psychiatr.ru/download/1998?view=1&name=МКБ-10_с_гиперссылками.pdf
• Дополнительные признаки: быстрая речь, скачка идей, повышенная самооценка, сниженная потребность во сне, повышенная отвлекаемость, импульсивное поведение, лабильность настроения;
• Симптомы не являются проявлением другого заболевания и вызывают значительные нарушения в различных сферах функционирования;
• Маниакальный синдром, возникающий на фоне лечения и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как маниакальный эпизод;
• Маниакальные эпизоды могут как включать, так и не включать психотические симптомы.
Оба из обязательных признаков маниакального эпизода возникают одновременно и сохраняются большую часть дня, практически каждый день как минимум на протяжении одной недели, за исключением случаев сокращения их продолжительности в ходе лечения.
1) Крайне выраженное эмоциональное состояние, характеризующееся эйфорией, раздражительностью или экспансивностью, что значительно отличается от обычного настроения индивидуума.
2) Повышенная активность или субъективное ощущение повышенной энергии, что значительно отличается от свойственного индивидууму обычного уровня.
Некоторые из следующих симптомов, значительно отличающихся от свойственного индивидууму обычного поведения или субъективного состояния:
• Быстрая речь или ощущение внутреннего позыва к говорливости (например, индивидуум говорит настолько быстро, что его трудно прервать, или сообщает о чувстве внутреннего позыва быть более говорливым, чем обычно).
• Скачка идей или ощущение быстрой смены мыслей (например, речь с быстрыми и в некоторых случаях нелогичными переходами от одной мысли к другой; индивидуум сообщает, что его мысли быстро бегут или даже скачут, и ему трудно удерживаться в рамках одной темы).
• Повышенная самооценка или ощущение величия (например, индивидуум считает, что может выполнять задания, выходящие за рамки уровня его умений, или что он станет знаменитым). В психотической мании это может быть представлено бредом величия.
• Сниженная потребность во сне (например, индивидуум отмечает, что чувствует себя хорошо и отдохнувшим после двух или трех часов сна). Это отличается от инсомнии, когда человек хочет спать, но не может.
• Повышенная отвлекаемость (например, индивидуум не может сосредоточиться на задании, потому что его внимание переключается на посторонние или незначительные внешние стимулы, подобные посторонним шумам, чрезмерно отвлекающим внимание во время беседы).
• Импульсивное или безрассудное поведение (например, стремление к получению удовольствия без учета потенциальных негативных последствий, или принятие важных решений без адекватного планирования).
• Часто отмечается быстрая смена эмоциональных состояний (то есть эмоциональная лабильность).
Важно отметить, что симптомы не являются проявлением другого заболевания (например, опухоль мозга) или следствием воздействия психоактивных веществ или других лекарственных средств на центральную нервную систему (например, кокаин, амфетамины), включая синдром отмены. Кроме того, симптомы должны быть достаточно выражены для того, чтобы вызвать значительные нарушения в личной, семейной, социальной, учебной, профессиональной и других важных сферах функционирования.
Маниакальный синдром, возникающий на фоне проведения антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как маниакальный эпизод.
Маниакальные эпизоды могут как включать, так и не включать психотические симптомы. Хотя известно, что при мании могут наблюдаться все виды психотических симптомов, наиболее часто встречаются: бред величия (избранность Богом, обладание особыми влияниями и способностями), бред преследования и бред отношения (идеи о наличии заговора вследствие особенностей индивидуума или его возможностей), также может возникать бред воздействия или чуждость мыслей (вкладывание, отнятие или трансляция мыслей). Галлюцинации встречаются не часто и обычно сопровождают бред преследования или отношения. Обычно они слуховые (например, льстивые голоса), и реже зрительные (например, божественные видения), соматические или тактильные.
Манию иногда подразделяют на эйфорическую манию (с экспансивностью и чувством восторга) и раздражительную манию
(с гневливостью, агрессивностью или даже буйством). Также отдельно выявляют манию с наличием психотических признаков (таких как галлюцинации, бред, формальное расстройство мышления или кататония). Более того, бред может быть «конгруэнтным» настроению (например, чувство грандиозности) или «неконгруэнтным» ведущему аффекту (например, бред преследования).
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232.
Доступ: август 2019
• Когнитивные симптомы: чувство грандиозности (78); скачка идей (71); отвлекаемость (71); растерянность (25).
• Психотические симптомы: любые бредовые идеи (48); идеи величия (47); персекуторные идеи (28); чувство овладения (15); любые галлюцинации (15), в том числе слуховые (18), зрительные (10), обонятельные (17); психотические симптомы в анамнезе (58), расстройства мышления (19), симптомы первого ранга по Шнайдеру (18).
• Активность и поведение при мании: гиперактивность (87); нарушение сна (81); агрессивное поведение (49); ускоренная речь (98); многословность (89); желание оголяться или заняться сексом (29); гиперсексуальность (57); эксцентричность (55); религиозность (39); (отчетливо выраженная) регрессия (28); украшения на голове (34); кататония (22); энкопрез (13).
Библиография
1. Goodwin FK, Jamison KR. Manic–Depressive Illness. New York: Oxford University Press; 1990.
При гипомании симптомы недостаточно выражены для того, чтобы вызвать заметное ухудшение в профессиональной деятельности, социальной активности или в отношениях с другими людьми. Это состояние не должно сопровождаться бредом или галлюцинациями и не требует госпитализации.
Гипоманиакальный синдром, возникающий на фоне антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как гипоманиакальный эпизод.
Возникновение одного или нескольких гипоманиакальных эпизодов при отсутствии в анамнезе аффективных эпизодов другого типа (то есть маниакальных, депрессивных или смешанных эпизодов) не является достаточным основанием для установления диагноза аффективного расстройства.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
У псевдоуниполярных пациентов во время депрессивного эпизода часто случаются периоды ажитации. «Ажитированная депрессия» также носит название «смешанное депрессивное состояние». Если внимательно изучить таких пациентов, то у них также можно обнаружить другие маниакальноподобные симптомы и наследственную отягощенность по биполярному расстройству. До 70% депрессивных пациентов сообщают об отдельных маниакальных симптомах, которые, однако,
не удовлетворяют критериям смешанного эпизода. В связи с тем, что ажитация и раздражительность часто встречаются в течение жизни у лиц с депрессивными состояниями, есть мнение о целесообразности включения «ажитированных депрессий» и «депрессивных смешанных состояний» в расстройства биполярного спектра. Однако как в DSM-5, так и в МКБ-11 эти состояния были оставлены в главе «депрессивные (униполярные) расстройства».
Было показано, что у депрессивных пациентов с высокой вероятностью развития биполярного расстройства, также как и у лиц с биполярной депрессией, часто возникают такие «атипичные» депрессивные признаки, как: гиперсомния, гиперфагия, «свинцовый» паралич в ногах, повышенная чувствительность к отвержению, психомоторная заторможенность, психотические симптомы, патологическое чувство вины и лабильность настроения. Кроме того, биполярные пациенты чаще характеризуются как пациенты с более ранним началом заболевания, высоким уровнем зависимости от психоактивных веществ, элементами антисоциального поведения и наследственной отягощенностью по биполярному расстройству. Последний признак является важным предиктором развития биполярного расстройства как у детей, так и у подростков.
Перечисленные в таблице признаки важны в отношении предсказания будущих маниакальных или гипоманикальных эпизодов у лиц с псевдодепрессивными состояниями.
Библиография
1. Akiskal HS, Benazzi F (2004) Validating Kraepelin’s two types of depressive mixed states: “depression with fl ight of ideas” and “excited depression”. World J Biol Psychiatry 5(2):107–113
2. Fountoulakis K. Bipolar Disorder An Evidence-Based Guide to Manic Depression. Springer, 2015. 721 p.
3. Maj M, Pirozzi R, Magliano L, Fiorillo A, Bartoli L (2006) Agitated “unipolar” major depression: prevalence, phenomenology, and outcome. J Clin Psychiatry 67(5):712–719
4. Perugi G, Akiskal HS, Lattanzi L, Cecconi D, Mastrocinque C, Patronelli A, Vignoli S, Bemi E (1998) The high prevalence of “soft” bipolar (II) features in atypical depression. Compr Psychiatry 39(2):63–71.
5. Potter WZ. Bipolar depression: specific treatments. J Clin Psychiatry. 1998;59(suppl 18):30-36.
В МКБ-11 выделены следующие основные (необходимые) признаки смешанного эпизода:
1) Наличие ряда выраженных маниакальных и депрессивных симптомов, соответствующих наблюдаемым при маниакальном эпизоде и депрессивном эпизоде, которые либо возникают одновременно, либо быстро сменяют друг друга (день ото дня или в течение одного дня), на протяжении как минимум двух недель.
2) Симптомы не являются проявлением другого заболевания (например, опухоль мозга) или следствием воздействия психоактивных веществ или других лекарственных средств на центральную нервную систему (например, бензодиазепины), включая синдром отмены (например, синдром отмены кокаина).
3) Аффективные симптомы достаточно выражены, чтобы вызвать значительные нарушения в личной, семейной, социальной, учебной, профессиональной и других важных сферах функционирования, или же сопровождаются бредом или галлюцинациями. Когда в смешанном эпизоде преобладают депрессивные симптомы, то типичными маниакальными (контраполярными) симптомами являются раздражительность, скачка или наплывы мыслей, повышенная речевая активность, психомоторное возбуждение.
Когда в смешанном эпизоде преобладают маниакальные симптомы, то типичными депрессивными (контраполярными) симптомами являются дисфория, убежденность в собственной никчемности, чувство безнадежности и беспомощности, суицидальные мысли.
При неустойчивых смешанных эпизодах, при которых депрессивные и маниакальные симптомы быстро сменяют друг друга, могут отмечаться колебания настроения (от эйфории до грусти или дисфории), эмоционального реагирования (от уплощенного аффекта до интенсивного или излишнего реагирования на эмоциональные стимулы), энергии (чередование периодов повышенной и пониженной психомоторной активности, речевой активности, полового влечения или аппетита) и когнитивного функционирования (периоды активизации и торможения или замедления мыслей, внимания и памяти).
Во время смешанных эпизодов возможно возникновение бреда и галлюцинаций, которые характерны для депрессивных и маниакальных эпизодов. Смешанное состояние, возникающее на фоне проведения антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящее за рамки ожидаемых физиологических эффектов, квалифицируется как смешанный эпизод.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
В DSM-5 маниакальный или гипоманиакальный эпизод со смешанными чертами следует диагностировать в тех случаях, когда преодолен порог для диагностики мании (гипомании) и встречается не менее трех из следующих депрессивных симптомов:
1) Субъективное чувство депрессии
2) Снижение удовольствия
3) Психомоторная заторможенность
4) Усталость или утрата энергии
5) Чувство никчемности или вины
6) Суицидальные мысли и поведение В DSM-5 депрессивный эпизод со смешанными чертами следует диагностировать в тех случаях, когда преодолен порог для диагностики депрессии, мании (гипомании) и встречается не менее трех из следующих маниакальных/гипоманикальных симптомов:
1) Повышенное, экспансивное настроение
2) Завышенная самооценка или чувство грандиозности
3) Более ускоренная речь, чем обычно, или потребность говорить
4) Скачка идей или субъективное чувство, что мысли текут очень быстро
5) Повышенная энергия и вовлеченность в потенциально опасную деятельность
6) Снижение потребности во сне
Библиография
1. Diagnostic and Statistical Manual of mental disorders, Forth edition (DSM-IV). APA, 1994
2. Diagnostic and Statistical Manual of mental disorders, Fifth edition (DSM-5). APA, 2013
В данной таблице представлены дифференциально-диагностические признаки биполярного расстройства и других состояний.

Библиография
1. Yatham LN, Kennedy SH, O’Donovan C, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) guidelines for the management of patients with bipolar disorder: consensus and controversies. Bipolar Disord. 2005;7(suppl 3):5-69.
Таким образом, внимательная психиатрическая оценка и изучение катамнеза крайне важны для правильной постановки диагноза и планирования терапии. Изучение таких симптомов и признаков, как манифестация расстройства, триггеры, длительность и частота отдельных признаков, личностные особенности, смогут обеспечить важной информацией для разграничения данных состояний, когда, например, не очень понятно, являются ли колебания настроения и импульсивность компонентом расстройства настроения или личностного расстройства.
Так, колебания настроения и аффекта при биполярном расстройстве обычно возникают эпизодически, а не постоянно, имеют тенденцию длиться дольше (дни-недели) по сравнению с транзиторными колебаниями настроения при пограничном расстройстве личности. Импульсивность, ажитация и повышенная активность при биполярном расстройстве обычно возникают в контексте острого аффективного эпизода и намного реже встречаются в эутимном периоде.
Чувство грандиозности, повышенная самооценка, возникающие при мании, контрастируют с нестабильным образом себя при пограничном расстройстве личности.
Хотя стрессы могут предшествовать аффективным эпизодам при биполярном расстройстве, особенно на ранних стадиях болезни, при пограничном расстройстве личности колебания настроения всегда связаны с различными стрессами. При биполярном расстройстве суицидальные попытки обычно встречаются в контексте депрессивного эпизода, в то время как самоповреждения намного чаще бывают в при-пограничном расстройстве личности.
Кроме того, изучение анамнеза, в частности ранних травм детства, коморбидных состояний, наследственной отягощенности, поможет в правильной диагностике данных состояний. Например, наследственная отягощенность при биполярном расстройстве достигает 70%. С другой стороны, тревожные расстройства, СДВГ, злоупотребление ПАВ чаще встречаются среди лиц с биполярным расстройством, а ПТСР, расстройства пищевого поведения и злоупотребления ПАВ чаще возникают в контексте пограничного расстройства личности.
Библиография
1. Brieger P, Ehrt U, Marneros A. Frequency of comorbid personality disorders in bipolar and unipolar affective disorders. Compr Psychiatry. 2003;44(1):28-34.
2. Correa da Costa S. Bipolar disorder or borderline personality disorder? Current Psychiatry Vol. 18, No. 11: 27-39.
3. Judd LL, Akiskal HS, Schettler PJ, et al. A prospective investigation of the natural history of the long-term weekly symptomatic status of bipolar II disorder. Arch Gen Psychiatry. 2003;60(3):261-269.
4. Malhi GS, Bargh DM, Coulston CM, et al. Predicting bipolar disorder on the basis of phenomenology: implications for prevention and early intervention. Bipolar Disord. 2014;16(5):455-470.
Кто должен проходить скрининг?
• Пациенты с депрессивными симптомами с манией или гипоманией в анамнезе
• Пациенты с необъяснимыми и неспецифическими соматическими симптомами или инвертированными вегетативными симптомами (например, гиперсомния и гиперфагия)
Как проводят скрининг?
• Выслушать спонтанные жалобы пациентов
• Задавать открытые и не наводящие общие вопросы о симптомах депрессии и мании
• Задавать вопросы о специфических симптомах депрессии и мании, включая длительность симптомов в рамках текущего эпизода, предыдущего эпизода (если он был), были ли при этом сложности в общении или на работе
• Всегда спрашивать о суицидальных мыслях
• Спросить о психотических симптомах
• Попросить заполнить опросник по нарушению настроения
• Спросить о наличии БР среди близких родственников
• Спросить (при возможности) родных или друзей о предыдущих эпизодах мании или гипомании
• Если неясно, попросить пациентов заполнить опросники в будущем и оценить, когда пациенты обнаруживают признаки мании или гипомании
Подумать об альтернативном диагнозе
• Общее медицинское состояние, которое может продуцировать общие симптомы
• Алкоголь и другие психоактивные вещества
• Препараты, которые могут вызвать подобные симптомы
Библиография
1. Yatham LN, Kennedy SH, O’Donovan C, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) guidelines for the management of patients with bipolar disorder: consensus and controversies. Bipolar Disord. 2005;7(suppl 3):5-69.
В психиатрической практике наиболее часто используются следующие инструменты для оценки маний:
1) Шкала маний Янга (YMRS) является клиническим инструментом, используемым для оценки выраженности маниакальных симптомов, и заполняется опытным клиницистом. Она состоит из 11 пунктов, которые заполняются при проведении клинического интервью, и оценивает состояние пациента за последние 48 часов. Четыре пункта шкалы (раздражительность, речь, содержание мыслей и агрессивное поведение) оцениваются двойными баллами от 0 до 8 баллов, остальные семь – от 0 до 4. Если выраженность (или изменение выраженности) симптомов пациента не соответствует двойному баллу, то возможна оценка его состояния промежуточными баллами (1, 3, 5, 7 вместо 2, 4, 6, 8). Подсчитывается общий балл, на основании которого оценивается состояние пациента и динамика его маниакальных симптомов: 0-12 – норма; 13–21 – гипоманиакальное состояние; 22–30 – маниакальное состояние; более 30 – выраженное маниакальное состояние.
2) Диагностический опросник по биполярному расстройству НСL-32 предназначен для самостоятельного выявления симптомов гипомании в анамнезе. Общий балл по шкале НСL-32 получают путем суммации положительных ответов на 32 вопроса, предназначенных для определения самооценки пациентом периода «подъема» настроения. Главным образом он был разработан для выявления симптомов гипомании у пациентов с диагнозами большого депрессивного расстройства, дистимии, малой депрессии, короткой рекуррентной депрессии.
Лица с общим числом баллов 14 и выше обнаруживают потенциальную биполярность, поэтому у них нужно тщательно собирать анамнез жизни и болезни; по возможности желательно расспросить и кого-нибудь из ближайшего окружения пациентов. Тщательное обследование показано также представителям здорового населения, у которых, помимо общего балла 14 или выше, есть указания на любые негативные (либо сочетание негативных и позитивных) последствия их состояния, например, в виде реакции окружающих. В то же время общее число положительных ответов, не достигающее 14, не исключает биполярности.
3) Индекс биполярности состоит из пяти подразделов: 1) описание эпизода; 2) возраст начала; 3) течение болезни и дополнительные симптомы; 4) эффект терапии; 5) наследственность. Каждый из подразделов содержит набор признаков, оценивающихся в баллах от 0 (наименьшая вероятность при биполярном расстройстве) до 20 (наибольшая вероятность при биполярном расстройстве), баллы в рамках подраздела не суммируются. Точка разделения для дифференциации биполярного расстройства, согласно данным авторов данный шкалы, соответствует значению более 60 баллов.
4) Опросник для выявления депрессивных симптомов при маниакальном (гипоманиакальном) эпизоде предназначен для выявления депрессии со смешанными чертами согласно критериям смешанного эпизода по DSM-5.
Пациента с текущим маниакальным (гипоманиакальным) состоянием просят ответить на следующие 6 вопросов:
1. У Вас возникала грусть, чувство пустоты, Вы плакали, находились в подавленном состоянии, испытывали депрессию?
2. Вы испытывали меньший, чем обычно, интерес заниматься большинством привычных дел?
3. У Вас возникало чувство, что Ваша речь, мысли или движения замедлены?
4. У Вас было чувство усталости?
5. Вы испытывали чрезмерное чувство вины?
6. Вы мечтали о том, чтобы умереть, каким-либо образом нанести себе вред, планировали совершить суицид или совершили суицидальную попытку?
Наличие трех и более депрессивных симптомов является основанием для того, чтобы заподозрить смешанное состояние.
Для оценки психотических симптомов при мании целесообразно использовать следующие инструменты:
1) Шкала для оценки позитивных и негативных симптомов (PANSS) включает 30 пунктов и включает 3 подшкалы: позитивные, негативные симптомы и общая психопатология. PANSS обладает высокой надежностью и валидностью.
2) Краткая психиатрическая рейтинговая шкала (BPRS) представляет сравнительно короткую шкалу для измерения тяжести психических симптомов, но в основном психотических. Стандартная версия содержит 18 пунктов и заполняется опытным интервьюером.
Библиография
1. Клиническая психометрика: учебное пособие / под ред. В. А . Солдаткина; ГБОУ ВПО РостГМУ Минздрава России. – 2-е изд, доп. – Ростов н/Д: Изд-во РостГМУ, 2018. – 338 с.
2. Мосолов С.Н., Ушкалова А.В. И др. Диагностика биполярного аффективного расстройства II типа среди пациентов с текущим диагнозом рекуррентного депрессивного расстройства. Современная терапия психических расстройств, № 2, 2014. 2-12
3. Angst J., Adolfsson R., Benazzi F. et al. The HCL-32: towards a self-assessment tool for hypomanic symptoms in outpatients // J Affect Disord. – 2005. – Vol. 88. – P. 217–233.
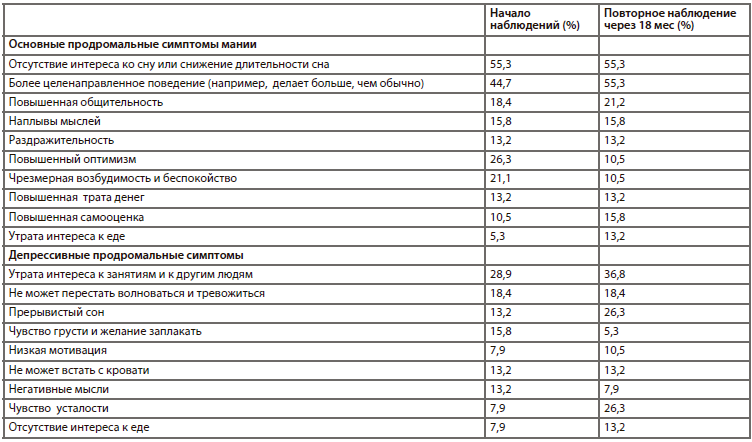
Библиография
1. Lam D, Wong G, Sham P. Prodromes, coping strategies and course of illness in bipolar affective disorder – a naturalistic study. Psychol Med. 2001;31:1397-1402.
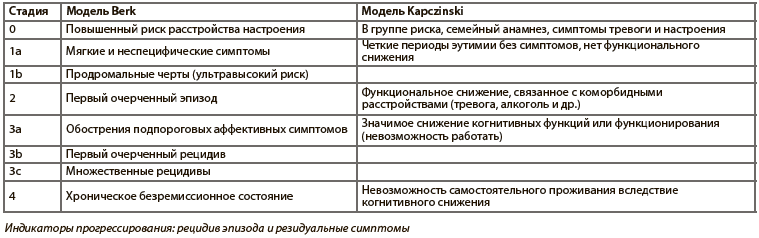
Индикаторы прогрессирования: рецидив эпизода и резидуальные симптомы
Несмотря на широкое использование в общей медицине модели стадий развития болезни, в области психиатрии она не получила широкого распространения, особенно в англоязычных странах, и не представлена в современных классификациях. Знание механизмов, вовлеченных в патогенез конкретной стадии болезни, поможет выработать специфическое лечение и снизит риск прогрессирования заболевания. В настоящее время хорошо известно, что больные на ранней стадии болезни, как правило, лучше реагируют на лечение, а сама терапия более эффективна и сопровождается меньшим риском побочных эффектов, чем терапия на более поздних стадиях болезни. Особая ценность данной модели состоит в ее потенциальной способности прогнозировать вектор развития болезни.
В настоящее время накоплено немало доказательств того, что у многих лиц с биполярным расстройством течение болезни и отдаленные периоды не так благоприятны, как полагали ранее. Кроме того, во многих исследованиях были показаны значительные различия между начальной и поздней стадиями биполярного расстройства в отношении таких характеристик, как динамика болезни, нейробиология и ответ на терапию. В последние годы было предложено несколько моделей стадийности развития биполярного расстройства, которые базируются либо на исследовании M. Berk с коллегами, либо на работе F. Kapczinski.
Первый из подходов в целом соответствует общей модели стадий болезни, первоначально разработанной для психозов. Данная модель предполагает выделение латентной стадии («стадия 0»), которая идентифицирует лиц, находящихся в группе высокого риска развития расстройства, но у которых еще нет значимых симптомов болезни. Далее болезнь прогрессирует до стадии субклинических (подпороговых) симптомов, затем к этапу очерченных аффективных синдромов, потом к стадии множественных эпизодов и, наконец, на последней стадии болезнь проявляется хроническими и резистентными состояниями. В данном подходе в качестве показателя прогрессирования болезни используется такой показатель, как рецидив аффективного эпизода.
Начальная стадия болезни в схеме F. Kapczinski также связана с риском развития биполярного расстройства, однако далее следует этап, обозначенный как отсутствие функционального снижения в период эутимии, затем стадия значительного снижения и, наконец, состояние невозможности самостоятельного проживания. Таким образом, данная модель акцентирует внимание на особенностях функционирования, особенно в период эутимии.
Несмотря на различия, все без исключения модели развития биполярного расстройства сходятся в том, что существуют стадии «риска» болезни и этап прогрессирования заболевания в сторону хронического течения и постепенного ухудшения. В то же время клиническая польза и прогностическая ценность представленных выше моделей до сих пор прицельно не изучались.
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития болезни. Психиатрия и психофармакотерапия. -2015.-Том 17, №4. 32-39
2. Berk M et al. The potential utility of a staging model as a course specifier: a bipolar disorder perspective. J Affect Disord 2007;100:279–281.
3. Kapczinski F et al. Staging systems in bipolar disorder: an International Society for Bipolar Disorders Task Force Report. Acta Psychiatr Scand 2014: 1–10.
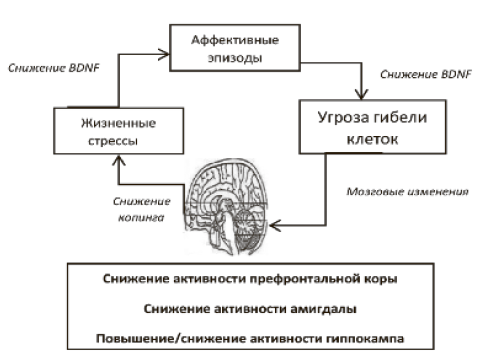 В последние годы нейропрогрессирование как состояние нехарактерных для головного мозга переключений (rewiring), реализующихся в области нейровоспаления, оксидативного стресса, дисфункции митохондрий и изменений нейротрофических факторов, рассматривается как патофизиологическая основа для концепции стадий развития биполярного расстройства. Активность периферических маркеров воспаления у пациентов с биполярным расстройством на поздних стадиях болезни (более 10 лет после установления диагноза) значительно отличается как от здоровых, так и от пациентов с биполярным расстройством на первых этапах болезни. Неоднократно также отмечалось, что чем дольше длится биполярное расстройство, тем больше увеличивается «общий уровень токсичности», в частности, снижается уровень BDNF и повышается разрушение протеинов и липидов. Кроме того, в период мании и депрессии отмечается значительная активация иммунной системы, в то время как и у здоровых, и у лиц с биполярным расстройством в эутимном периоде подобной активности не наблюдается. Комбинация неблагоприятных факторов может приводить к анатомическим изменениям и коррелирует с числом аффективных эпизодов. Более того, есть некоторые данные, что успешное лечение биполярного расстройства может обладать нейропротективным эффектом и ослабить нейроструктурные изменения и даже прогрессирование болезни.
В последние годы нейропрогрессирование как состояние нехарактерных для головного мозга переключений (rewiring), реализующихся в области нейровоспаления, оксидативного стресса, дисфункции митохондрий и изменений нейротрофических факторов, рассматривается как патофизиологическая основа для концепции стадий развития биполярного расстройства. Активность периферических маркеров воспаления у пациентов с биполярным расстройством на поздних стадиях болезни (более 10 лет после установления диагноза) значительно отличается как от здоровых, так и от пациентов с биполярным расстройством на первых этапах болезни. Неоднократно также отмечалось, что чем дольше длится биполярное расстройство, тем больше увеличивается «общий уровень токсичности», в частности, снижается уровень BDNF и повышается разрушение протеинов и липидов. Кроме того, в период мании и депрессии отмечается значительная активация иммунной системы, в то время как и у здоровых, и у лиц с биполярным расстройством в эутимном периоде подобной активности не наблюдается. Комбинация неблагоприятных факторов может приводить к анатомическим изменениям и коррелирует с числом аффективных эпизодов. Более того, есть некоторые данные, что успешное лечение биполярного расстройства может обладать нейропротективным эффектом и ослабить нейроструктурные изменения и даже прогрессирование болезни.
Библиография
1. Berk M et al. Pathways underlying neuroprogression in bipolar disorder: focus on inflammation, oxidative stress and neurotrophic factors. Neurosci Biobehav Rev 2011;35:804–817.
2. Fernandes BS et al. Brain-derived neurotrophic in mania, depression, and euthymia in bipolar disorders: a systematic review and meta-analysis. Bipolar Disord 2010;12:19.
3. Kapczinski F A systemic toxicity index developed to assess peripheral changes in mood episodes. Mol Psychiatry. 2010 Aug;15(8):784-6
С другой стороны, чем выше в эутимном периоде уровень когнитивного резерва, который понимается как способность противостоять когнитивному снижению, связанному с прогрессированием болезни, тем выше когнитивное и психосоциальное функционирование. Крайне важно отличать первичный когнитивный дефицит, обусловленный нейропрогрессией и, возможно, осложнениями во время родов, и вторичный когнитивный дефицит, связанный с отдельными депрессивными симптомами, которые сохраняются в период частичной ремиссии, а также коморбидными психическими расстройствами и побочными эффектами психотропных средств. Когнитивное снижение может коррелировать с маркерами воспаления и окислительного стресса, связанными с функциональными исходами болезни.
Так как уровень когнитивного дефицита является одним из главных предикторов прогноза болезни, то техники, направленные на восстановление когнитивных функций, в частности функциональная реабилитация (functional remediation), могут быть успешно использованы для лечения больных с биполярными расстройствами, особенно на более поздних стадиях заболевания.

Martinez, 2007
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития болезни. Психиатрия и психофармакотерапия. -2015.-Том 17, №4. 32-39
2. Bourne C, Aydemir O Neuropsychological testing of cognitive impairment in euthymic bipolar disorder: an individual patient data meta-analysis. Acta Psychiatr Scand 2013;128:149–162.
3. Goodwin GM, Martinez-Aran A. Cognitive impairment in bipolar disorder: neurodevelopment or neurodegeneration? An ECNP expert meeting report. Eur Neuropsychopharmacol 2008;18: 787–793.
4. Martinez-Aran, A. et al. Do cognitive complaints in euthymic bipolar patients reflect objective cognitive impairment? Psychother. Psychosom., 2005, 74, 295–302.
Было показано, что эутимные пациенты с биполярным расстройством обладают повышенной чувствительностью по отношению к эмоциональным стимулам и неспособны распределять их по степени важности в конкретный период времени. Есть мнение, что патология социально-эмоциональной регуляции является важнейшей характеристикой биполярного расстройства. Кроме того, недавно были обнаружены гены (CLOCK, ARNTL), работа которых крайне важна для регуляции сна и циркадных систем, имеющих, в свою очередь, также непосредственное отношение к биполярному расстройству. Известно, что у эутимных пациентов с биполярным расстройством длительность ночного сна часто варьирует. Для них также характерна нестабильность циркадного ритма, сниженный или замедленный пик мелатонина и слабая связь циркадной системы с факторами внешней среды. Таким образом, нарушения сна и циркадных ритмов следует особенно внимательно оценивать на разных этапах течения биполярного расстройства и, в случае необходимости, корректировать для предотвращения рецидива заболевания.
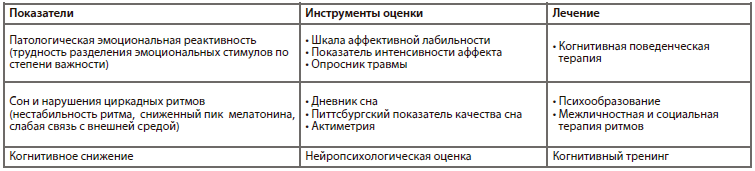
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: акцент на смешанные состояния и вопросы прогноза. Психиатрия и психофармакотерапия.- 2014.-Том 16, №2. 19-24
2. Leboyer et al. Bipolar disorder: new perspectives in health care and prevention // J Clin Psychiatry. 2010 Dec;71(12):1689-95
3. Mansour et al. Circadian phase variation in bipolar I disorder // Chronobiol Int. 2005;22(3):571-84.
• В Болгарии депрессивный и тревожный характеры (но не гипертимный, как в США) предрасполагают к БАР
• Лица с ДНБ более двух лет чаще совершают суицидальные попытки (24,2% и 12,3%)
• У мужчин при первом маниакальном приступе (по сравнению с депрессией) риск рецидива выше от 7,2% (второй приступ) до 38,5% (>13 приступов)
• Более раннее начало ассоциируется с большей частотой рецидивов
• Прямая корреляция между числом приступов и риском рецидива: увеличение в 1,039 раза после 2 приступов и в 2,38 после 13
В последние годы не ослабевает поиск признаков, которые могли бы быть связаны с повышенным риском развития биполярного расстройства. Утверждение психиатров прошлого о том, что существуют личностные особенности, предрасполагающие к развитию биполярного расстройства, в настоящее время не получает однозначного подтверждения.
Чтобы проверить корреляцию между высоким IQ в школе и развитием биполярного расстройства в последующем, были проанализированы данные об успеваемости всех шведских подростков в возрасте 15–16 за десятилетний период (с 1988 по 1997) и уровнем госпитализаций в связи с биполярным расстройством у молодых людей в возрасте от 17 до 31 года, с учетом поправок на внешние факторы (социально-экономические факторы, уровень образования родителей и др.). Оказалось, что мужчины, имеющие в школе хорошие отметки, имеют повышенный в 4,37 раза риск развития биполярного расстройства в дальнейшем. С другой стороны, лица обоих полов, которые хуже всего учатся в школе, также обладают повышенным в 2,07 раза риском развития биполярного расстройства.
Сложность изучаемой проблемы заключается в том, что помимо чисто психологических характеристик личности здесь следует учитывать и географическое положение страны (возможно, и другие показатели): то, что может считаться нормальным темпераментом в одних странах, в других может быть признаком, предрасполагающим к биполярному расстройству. Одним из факторов, предрасполагающим к биполярному расстройству, является наличие гипертимного характера.
Еще одним важным прогностическим показателем развития биполярного расстройства является длительность нелеченой болезни (ДНБ), которая определяется как период времени между первым аффективным эпизодом и началом адекватного медикаментозного лечения. В ходе натуралистического пятилетнего катамнестического исследования, включающего 320 пациентов с биполярным расстройством, было показано, что есть прямая корреляция между ДНБ, с одной стороны, и худшим прогнозом, и числом завершенных суицидов – с другой. Так, лица, у которых ДНБ была более двух лет, достоверно чаще, чем те, у кого ДНБ составляла менее двух лет, совершали суицидальные попытки (24,2% и 12,3% соответственно); у них было большее число суицидальных попыток в пересчете на одного больного (0,4 и 0,17 соответственно) и чаще встречались депрессивные состояния в прошлом.
Известно, что частота повторных приступов при биполярном расстройстве увеличивается в зависимости от числа предшествующих эпизодов болезни. Так, в одном большом исследовании, включающем всех больных с биполярным расстройством (1106 больных), госпитализированных в Дании за пятилетний период (1994–1996), было показано, что риск обострений, приводящих к госпитализации, увеличивается в зависимости от числа предыдущих аффективных приступов для лиц обоих полов. Риск рецидива биполярного расстройства значительно снижался в зависимости от возраста, когда развился первый эпизод (чем моложе, тем выше вероятность рецидива), и увеличивался в зависимости от числа госпитализаций и предшествующих эпизодов: в 1,039 раза была выше вероятность обострения после второго эпизода болезни и в 2,38 раза, если их было больше 13. Кроме того, использование антидепрессантов из группы СИОЗС, которые стали активно использоваться именно в этот период, существенно не повлияло на динамику болезни.
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: акцент на смешанные состояния и вопросы прогноза. Психиатрия и психофармакотерапия.- 2014.-Том 16, №2. 19-24
2. Akiskal HS, Pinto O. The evolving bipolar spectrum. Prototypes I, II, III, and IV // Psychiatr Clin North Am. 1999 Sep;22(3):517-34.
3. 3. Altamura AC et al. Duration of untreated illness and suicide in bipolar disorder: a naturalistic study // Eur Arch Psychiatry Clin Neurosci. 2010 Aug;260(5):385-91
4. Kessing LV et al. Course of illness in depressive and bipolar disorders. Naturalistic study, 1994-1999 // Br J Psychiatry. 2004 Nov;185:372-7
5. MacCabe et al. Excellent school performance at age 16 and risk of adult bipolar disorder: national cohort study // Br J Psychiatry. 2010 Feb;196(2):109-15
2. Добиться редукции аффективных синдромов, когда они возникают;
3. Редуцировать психотические симптомы, когда они возникают;
4. Избегать смены одного эпизода другим;
5. Предотвратить суицидальное поведение;
6. Редуцировать частоту аффективных эпизодов;
7. Лечить отдельные подпороговые симптомы;
8. Лечить коморбидные расстройства и нарушения когнитивной сферы;
9. Повысить знания о данном расстройстве среди пациентов и их родственников, повысить приверженность к лечению;
10. Помочь пациентам жить полноценной жизнью в межприступный период.
Цели лечения биполярного расстройства зависят от фазы болезни и преобладающего аффекта. В острой фазе лечение направлено на стабилизацию текущего аффективного состояния и достижение ремиссии, которую можно определить как полное возвращение пациента к преморбидному уровню функционирования и фактическому отсутствию симптомов. В поддерживающей фазе целью лечения является оптимизация стратегии, направленной на профилактику рецидива депрессии, мании или смешанного состояния. В то же самое время нужно уделить внимание функционированию пациента и редукции отдельных симптомов и побочных эффектов психофармакотерапии. Следует информировать пациентов о побочных эффектах препаратов и других возможных рисках лечения. Минимизация побочных рисков должна стать приоритетом.
Часто доктора, пациенты и родственники имеют разные мнения касаемо заболевания и по-разному оценивают риски. Важно добиться правильного понимания болезни, ее серьезности, важности не допустить развития мании или гипомании и риска рецидива, а также сделать акцент на пользе от терапевтического альянса. Следует проводить постоянный мониторинг ежедневной активности, идентифицировать и, по возможности, исправлять неблагоприятные факторы, способствующие ухудшению психического состояния, в том числе используя для этого ведение дневников и соответствующих приложений для смартфонов.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Fountoulakis K. Bipolar Disorder An Evidence-Based Guide to Manic Depression. Springer, 2015. 721 p.
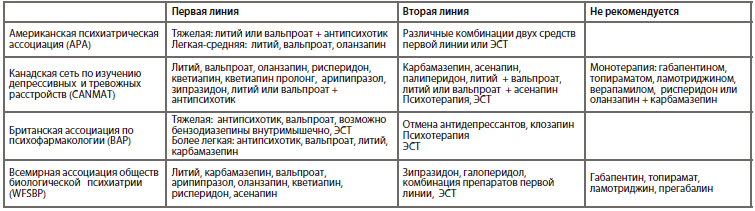
Несмотря на то, что диагностические критерии позволяют выделить гипоманиакальный, маниакальный и смешанный эпизоды, на практике бывает чрезвычайно сложно дифференцировать эти состояния. Степень подъема настроения сама по себе не является решающим фактором в определении текущего аффективного эпизода, а первичной целью терапии является снижение поведенческих нарушений, таких как: агрессия, ажитация, психотические симптомы, отсутствие критики и нарушение социального функционирования. С практической точки зрения терапию данных диагнозов можно определить общим понятием «стратегия острого эпизода подъема настроения».
В нескольких рекомендациях сказано, что если пациент с манией не принимает антипсихотик или стабилизатор настроения, то рекомендуется предложить прием галоперидола, оланзапина, кветиапина или рисперидона, принимая во внимание любые предварительные данные, предпочтения пациента и клиническую картину (включая физическую коморбидность, предшествующий ответ на терапию и побочные эффекты). Если пациент уже принимает литий, проверить его уровень в плазме крови. Подумать о приеме галоперидола, оланзапина, кветиапина или рисперидона в зависимости от предпочтений пациента и предшествующего ответа на лечение. С учетом того факта, что лица с биполярным расстройством значительно более чувствительны к экстрапирамидным побочным эффектам, чем больные шизофренией, то более предпочтительны в данном отношении антипсихотики второго поколения. Если симптомы нельзя контролировать или мания тяжелая, то в качестве альтернативы можно рассматривать комбинацию лития или вальпроата с антипсихотиком. С седативной целью рекомендуются использовать внутримышечные инъекции бензодиазепинов.
ЭСТ является важной терапевтической опцией у лиц с резистентной манией, в том числе при резистентных смешанных состояниях или у беременных женщин с манией.
Отмену купирующей терапии острой мании следует планировать с учетом необходимости последующей поддерживающей терапии. Важно отметить, что многие препараты используются как в рамках купирующего, так и поддерживающего лечения. Те же препараты, которые используются только в лечении острой мании, следует постепенно отменить в течение 4 и более недель после достижения полной ремиссии. Ремиссии в подавляющем проценте случаев удается достичь в течение 3 месяцев терапии, но нестабильность настроения может сохраняться еще 6 и более месяцев после этого. С другой стороны, препараты, используемые с симптоматической целью, в первую очередь с седативной целью или для коррекции инсомнии, следует отменить сразу же после улучшения симптомов.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Goodwin GM, Haddad PM. Evidence-based guidelines for treating bipolar disorder: Revised third edition recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology 2016, Vol. 30(6) 495-553
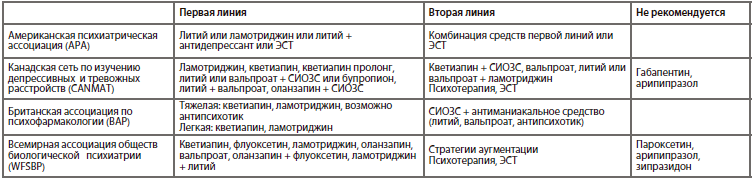
Целями купирующего лечения биполярной депрессии является разрешение депрессивных симптомов и установление стабильного настроения. Оптимальная стратегия купирующей терапии биполярной депрессии, к сожалению, пока не существует, хотя определенные достижения в этой области были сделаны, и в различных международных клинических рекомендациях существуют стратегии первой и второй линии. Чаще всего при купирующей терапии биполярной депрессии рекомендуют использовать стабилизаторы настроения, включая антиконвульсанты, антидепрессанты, чаще всего из группы СИОЗС, и атипичные антипсихотики. В большинстве алгоритмов рекомендуют использовать комбинацию психотропных препаратов и психотерапию. Выбор конкретного препарата зависит от возраста пациента, предшествующей терапии, коморбидных расстройств, доступности и стоимости лечения.
К сожалению, вплоть до настоящего времени остается очень немного исследований, посвященных поддерживающей терапии биполярного расстройства с доминированием депрессивных состояний. В большинстве рекомендаций говорится о целесообразности отменить антидепрессанты через 3–6 месяцев после достижения ремиссии, так как это может спровоцировать переход в манию. С другой стороны, в нескольких нерандомизированных клинических исследованиях было показано, что слишком быстрая отмена антидепрессанта ассоциируется c высоким риском рецидива. Поэтому в практике при проведении поддерживающей терапии биполярного расстройства антидепрессантами перед клиницистом стоит непростая задача,
и следует очень внимательно заниматься мониторингом как депрессивных, так и маникальных симптомов. В другом большом исследовании было показано, что ламотриджин, литий, кветиапин или литий + вальпроат имеют наилучшую доказательную базу при поддерживающей терапии биполярного расстройства с доминированием депрессий.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Altshuler L, Suppes T, Black D, et al. Impact of antidepressant discontinuation after acute bipolar depression remission on rates of depressive relapse at 1-year follow-up. Am J Psychiatry. 2003;160:1252-1262.
3. Popovic D, Reinares M, Amann B, et al. Number needed to treat analyses of drugs used for maintenance treatment of bipolar disorder. Psychopharmacology (Berl). 2011;213:657-667.
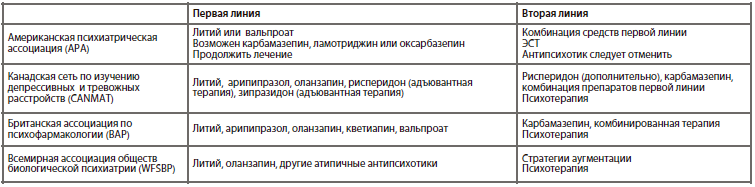
Прием поддерживающей терапии следует начинать уже после первого маниакального (смешанного) эпизода. Выбор конкретного препарата зависит от анамнеза пациента и предыдущей терапии. Целью лечения является: профилактика рецидивов, снижение подпороговых симптомов, риска самоубийства, редукция нестабильности настроения и улучшение общего функционирования.
Сетевые метаанализы показали, что для предотвращения маниакальных и смешанных эпизодов наилучшей доказательной базой обладают литий, оланзапин, кветиапин, рисперидон пролонгированного действия и вальпроат, в то время как для профилактики депрессивных эпизодов при биполярном расстройстве лучше использовать ламотриджин, литий или кветиапин.
В натуралистических исследованиях, длительностью около 4 лет, было показано, что частота госпитализаций снижается при использовании препаратов в следующем ряду: литий > вальпроат > оланзапин > ламотриджин > кветиапин.
Риск рецидива остается даже после нескольких лет устойчивой ремиссии, и отмена терапии должна сопровождаться оценкой этих рисков. Прекращение приема препаратов должно быть постепенным и происходить в течение не менее 4 недель. Обострение маниакальной симптоматики может свидетельствовать о резком прекращении приема лития. Важно помнить, что отмена терапии – еще не повод к отмене наблюдения за пациентом, особенно в первое время после этого, и важно распознавать ранние признаки обострения.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Miura T, Noma H, Furukawa TA, et al. (2014) Comparative efficacy and tolerability of pharmacological treatments in the maintenance treatment of bipolar disorder: A systematic review and network metaanalysis.Lancet Psychiatry 1: 351–359.
3. Goodwin GM, Haddad PM. Evidence-based guidelines for treating bipolar disorder: Revised third edition recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology 2016, Vol. 30(6) 495-553
особенно на этапе поддерживающей терапии расстройств биполярного спектра. Основные факторы, которые могут объяснить позитивные эффекты психосоциальных интервенций на исходы биполярного расстройства, представлены ниже.
• Приобретение навыков эмоциональной саморегуляции;
• Приобретение сбалансированного и менее пессимистического отношения к себе и по отношению к болезни;
• Улучшение семейных отношений и коммуникации;
• Улучшение социальных навыков;
• Снижение самостигматизации и растущее принятие своего заболевания;
• Увеличение внешней социальной поддержки и поддержание терапии;
• Усиление приверженности лечению;
• Стабилизация циклов сна/бодрствования и других повседневных дел;
• Улучшение способности идентифицировать ранние признаки рецидивов и своевременно в них вмешиваться.
Библиография
1. Miklowitz DJ, Scott J. Psychosocial treatments for bipolar disorder: cost-effectiveness, mediating mechanisms, and future directions. Bipolar Disord. 2009;11(suppl 2):110-122.
2. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
• Изучение БР без учета коморбидности не соответствует клинической реальности
• Коррекция межприступных показателей снижает частоту приступов и улучшает исход
• Данные о негенетических факторах, увеличивающих риск развития БР, противоречивы
• Ранние стадии БР ассоциируются с более высоким уровнем функционирования, поздние – с множественными эпизодами и тенденцией к снижению функционирования
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№02 2021
Биполярное расстройство №02 2021
Номера страниц в выпуске:4-16
Резюме
Биполярное расстройство (БР) – рецидивирующее аффективное расстройство, характеризующееся возникновением маниакальных, смешанных или
гипоманиакальных эпизодов или симптомов; БР I типа – наличие в настоящее время (или в анамнезе) одного или более маниакальных или смешанных
эпизодов; БР II типа – существование одного или более гипоманиакальных и минимум одного депрессивного эпизода; циклотимия – нестабильность
настроения в течение минимум 2-х лет, включающая симптомы гипомании и симптомы депрессии и приводящая к снижению функционирования.
Ключевые слова: биполярное расстройство, БР-1, БР-II, циклотимия.
Для цитирования: А.В. Павличенко. Биполярное расстройство. Психиатрия и психофармакотерапия. 2021; 2: 4–16 .
Биполярное расстройство (БР) – рецидивирующее аффективное расстройство, характеризующееся возникновением маниакальных, смешанных или
гипоманиакальных эпизодов или симптомов; БР I типа – наличие в настоящее время (или в анамнезе) одного или более маниакальных или смешанных
эпизодов; БР II типа – существование одного или более гипоманиакальных и минимум одного депрессивного эпизода; циклотимия – нестабильность
настроения в течение минимум 2-х лет, включающая симптомы гипомании и симптомы депрессии и приводящая к снижению функционирования.
Ключевые слова: биполярное расстройство, БР-1, БР-II, циклотимия.
Для цитирования: А.В. Павличенко. Биполярное расстройство. Психиатрия и психофармакотерапия. 2021; 2: 4–16 .
Bipolar Disorders
A.V. PavlichenkoPh.D., senior teacher of the educational center GBUZ "PKB No. 1 DZM"
A.S. Gubina
resident of GBUZ "PKB No. 1 DZM"
Summary
Bipolar Disorder (BD) is a recurrent affective disorder characterized by the onset of manic, mixed, or hypomanic episodes or symptoms;
BD type I – the current (or history) of one or more manic or mixed episodes; BD type II – the existence of one or more hypomanic episodes and at least one depressive episode; Cyclothymia - mood instability for at least 2 years, including symptoms of hypomania and symptoms of depression and leading to decreased functioning.
Key words: bipolar disorders, BD type 1, BD type II, cyclothymia.
For citation: A.V. Pavlichenko. Bipolar Disorders. Psychiatry and psychopharmacotherapy. 2021; 2: 4–16.
СЛАЙД 1. Определение биполярного расстройства
В МКБ-11 биполярные и сходные расстройства – это эпизодические аффективные расстройства, определяющиеся возникновением маниакальных, смешанных или гипоманиакальных эпизодов или симптомов. Они, как правило, чередуются с депрессивными эпизодами или периодами возникновения депрессивных симптомов.Для диагностики биполярного расстройства I типа достаточно наличие по крайней мере одного маниакального или смешанного эпизода в настоящее время или в анамнезе. Кроме того, при биполярном расстройстве I типа характерно чередование данных эпизодов с депрессивными. Хотя некоторые эпизоды могут быть гипоманиакальными, в анамнезе должен быть хотя бы один развернутый маниакальный или смешанный эпизод. Также в анамнезе не должно отмечаться маниакальных или смешанных эпизодов.
Было выделено несколько групп симптомов, позволяющих клиницисту дифференцировать биполярное расстройство I типа от биполярного расстройства II типа. В частности, на уровне симптомов, при биполярном расстройстве I типа тяжесть симптомов больше, госпитализации чаще связаны с маниями, в то время как при биполярном расстройстве II типа тяжесть симптомов меньше, в клинике заболевания доминируют депрессивные симптомы, и госпитализации чаще связаны именно с депрессиями. Также при биполярном расстройстве II типа чаще встречается хроническое течение и длительность аффективных эпизодов дольше. Также при биполярном расстройстве II типа чаще, чем при биполярном расстройстве I типа, наблюдается переход от депрессий к мании.
Основными признаками циклотимического расстройства является нестабильное настроение в течение не менее двух лет, проявляющееся многочисленными гипоманиакальными и депрессивными симптомами. Гипоманиакальная симптоматика при этом может как удовлетворять, так и не удовлетворять критериям гипоманиакального эпизода по длительности и/или продолжительности. Во время депрессивного периода количество и продолжительность депрессивных симптомов недостаточны для того, чтобы полностью отвечать диагностическим требованиям депрессивного эпизода.
Аффективные симптомы присутствуют большую часть времени. Хотя короткие бессимптомные интервалы допустимы при таком диагнозе. Длительные бессимптомные периоды (например, продолжающиеся 2 месяца или более) никогда не должны наблюдаться с момента возникновения расстройства.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
2. Suppes T, Kelly DI, Perla JM. Challenges in the management of bipolar depression. J Clin Psychiatry. 2005;66(suppl 5):11-16.
СЛАЙД 2. Бремя биполярного расстройства
• Распространенность БР I типа в течение жизни составляет около 1%, а БР II типа – 1,5–2,5% населения;• БР I типа с одинаковой частотой встречаются как у мужчин, так и у женщин, а БР II типа более распространено среди женщин;
• Первый эпизод БР обычно происходит в 20–30-летнем возрасте (пик – 15–25 лет), но длительность нелеченой болезни составляет 5–10 лет;
• У 90% лиц с первым маниакальным эпизодом в дальнейшем развиваются повторные аффективные приступы;
• Высокий риск суицида: 0,4% ежегодно (в 20 раз выше, чем в популяции).
Эпидемиологические данные свидетельствуют о том, что распространенность биполярного расстройства I типа в течение жизни в развитых странах составляет около 1%, и этот показатель одинаков для разных культур и этнических групп. Эпидемиология биполярного расстройства II типа менее установлена, так как используются противоречивые критерии, но считается, что распространенность биполярного расстройства II типа составляет 1,5-2,5%. Биполярное расстройство I типа с одинаковой частотой встречается как у мужчин, так и у женщин, а биполярное расстройство II типа более распространено среди женщин. Если же рассматривать весь спектр биполярных расстройств, включая подпороговые мании и депрессии, то распространенность
в течение жизни всех состояний составит 4-12%. Первый эпизод биполярного расстройства обычно развивается в 15-25 лет, однако интервал между первым манифестным приступом и началом лечения составляет 5-10 лет.
Библиография
1. Kessler RC, Berglund P, Demler O, et al. Lifetime prevalence and age-of-onset distributions of DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry. 2005;62:593-602.
2. Hantouche EG, Adiskal HS, Lancrenon S, et al. Systematic clinical methodology for validating bipolar-II disorder: data in mid-stream from a French national multi-site study (EPIDEP). J Affect Disord. 1998;50:163-173.
3. Angst J. Gamma A, Benazzi F, et al. Toward a re-definition of subthreshold bipolarity: epidemiology and proposed criteria for bipolar-II, minor bipolar disorders and hypomania. J Affect Disord. 2003; 73:133-146.
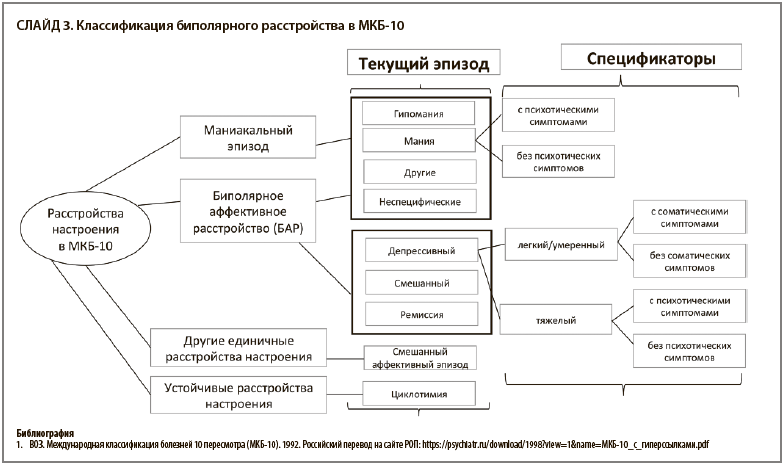
СЛАЙД 3. Классификация биполярного расстройства в МКБ-10

Библиография
1. ВОЗ. Международная классификация болезней 10 пересмотра (МКБ-10). 1992. Российский перевод на сайте РОП: https://psychiatr.ru/download/1998?view=1&name=МКБ-10_с_гиперссылками.pdf
СЛАЙД 4. Критерии мании в МКБ-11
• Обязательные признаки: повышенное настроение и повышенная активность, которые длятся не менее одной недели;• Дополнительные признаки: быстрая речь, скачка идей, повышенная самооценка, сниженная потребность во сне, повышенная отвлекаемость, импульсивное поведение, лабильность настроения;
• Симптомы не являются проявлением другого заболевания и вызывают значительные нарушения в различных сферах функционирования;
• Маниакальный синдром, возникающий на фоне лечения и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как маниакальный эпизод;
• Маниакальные эпизоды могут как включать, так и не включать психотические симптомы.
Оба из обязательных признаков маниакального эпизода возникают одновременно и сохраняются большую часть дня, практически каждый день как минимум на протяжении одной недели, за исключением случаев сокращения их продолжительности в ходе лечения.
1) Крайне выраженное эмоциональное состояние, характеризующееся эйфорией, раздражительностью или экспансивностью, что значительно отличается от обычного настроения индивидуума.
2) Повышенная активность или субъективное ощущение повышенной энергии, что значительно отличается от свойственного индивидууму обычного уровня.
Некоторые из следующих симптомов, значительно отличающихся от свойственного индивидууму обычного поведения или субъективного состояния:
• Быстрая речь или ощущение внутреннего позыва к говорливости (например, индивидуум говорит настолько быстро, что его трудно прервать, или сообщает о чувстве внутреннего позыва быть более говорливым, чем обычно).
• Скачка идей или ощущение быстрой смены мыслей (например, речь с быстрыми и в некоторых случаях нелогичными переходами от одной мысли к другой; индивидуум сообщает, что его мысли быстро бегут или даже скачут, и ему трудно удерживаться в рамках одной темы).
• Повышенная самооценка или ощущение величия (например, индивидуум считает, что может выполнять задания, выходящие за рамки уровня его умений, или что он станет знаменитым). В психотической мании это может быть представлено бредом величия.
• Сниженная потребность во сне (например, индивидуум отмечает, что чувствует себя хорошо и отдохнувшим после двух или трех часов сна). Это отличается от инсомнии, когда человек хочет спать, но не может.
• Повышенная отвлекаемость (например, индивидуум не может сосредоточиться на задании, потому что его внимание переключается на посторонние или незначительные внешние стимулы, подобные посторонним шумам, чрезмерно отвлекающим внимание во время беседы).
• Импульсивное или безрассудное поведение (например, стремление к получению удовольствия без учета потенциальных негативных последствий, или принятие важных решений без адекватного планирования).
• Часто отмечается быстрая смена эмоциональных состояний (то есть эмоциональная лабильность).
Важно отметить, что симптомы не являются проявлением другого заболевания (например, опухоль мозга) или следствием воздействия психоактивных веществ или других лекарственных средств на центральную нервную систему (например, кокаин, амфетамины), включая синдром отмены. Кроме того, симптомы должны быть достаточно выражены для того, чтобы вызвать значительные нарушения в личной, семейной, социальной, учебной, профессиональной и других важных сферах функционирования.
Маниакальный синдром, возникающий на фоне проведения антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как маниакальный эпизод.
Маниакальные эпизоды могут как включать, так и не включать психотические симптомы. Хотя известно, что при мании могут наблюдаться все виды психотических симптомов, наиболее часто встречаются: бред величия (избранность Богом, обладание особыми влияниями и способностями), бред преследования и бред отношения (идеи о наличии заговора вследствие особенностей индивидуума или его возможностей), также может возникать бред воздействия или чуждость мыслей (вкладывание, отнятие или трансляция мыслей). Галлюцинации встречаются не часто и обычно сопровождают бред преследования или отношения. Обычно они слуховые (например, льстивые голоса), и реже зрительные (например, божественные видения), соматические или тактильные.
Манию иногда подразделяют на эйфорическую манию (с экспансивностью и чувством восторга) и раздражительную манию
(с гневливостью, агрессивностью или даже буйством). Также отдельно выявляют манию с наличием психотических признаков (таких как галлюцинации, бред, формальное расстройство мышления или кататония). Более того, бред может быть «конгруэнтным» настроению (например, чувство грандиозности) или «неконгруэнтным» ведущему аффекту (например, бред преследования).
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232.
Доступ: август 2019
СЛАЙД 5. Распространенность маниакальных симптомов при биполярном расстройстве
• Аффективные симптомы: раздражительность (80); эйфория (71); гипотимия (72); эмоциональная лабильность (69); экспансивность (60).• Когнитивные симптомы: чувство грандиозности (78); скачка идей (71); отвлекаемость (71); растерянность (25).
• Психотические симптомы: любые бредовые идеи (48); идеи величия (47); персекуторные идеи (28); чувство овладения (15); любые галлюцинации (15), в том числе слуховые (18), зрительные (10), обонятельные (17); психотические симптомы в анамнезе (58), расстройства мышления (19), симптомы первого ранга по Шнайдеру (18).
• Активность и поведение при мании: гиперактивность (87); нарушение сна (81); агрессивное поведение (49); ускоренная речь (98); многословность (89); желание оголяться или заняться сексом (29); гиперсексуальность (57); эксцентричность (55); религиозность (39); (отчетливо выраженная) регрессия (28); украшения на голове (34); кататония (22); энкопрез (13).
Библиография
1. Goodwin FK, Jamison KR. Manic–Depressive Illness. New York: Oxford University Press; 1990.
СЛАЙД 6. Критерии гипомании в МКБ-11
При гипомании наблюдается стойкий легкий подъем настроения или повышенная раздражительность, которые представляют собой значительное отклонение от обычного настроения индивидуума (например, изменения могут быть очевидны для людей, которые хорошо знают индивидуума). Но гипомания при этом не включает периоды повышенного или раздражительного настроения ситуационного характера (например, приподнятое настроение после окончания школы или связанное с влюбленностью). Обычно наблюдаются быстрые смены настроения (т.е. лабильность настроения). Повышенная активность или субъективное ощущение повышенной энергии представляют собой значительное отличие от привычного уровня активности индивидуума.При гипомании симптомы недостаточно выражены для того, чтобы вызвать заметное ухудшение в профессиональной деятельности, социальной активности или в отношениях с другими людьми. Это состояние не должно сопровождаться бредом или галлюцинациями и не требует госпитализации.
Гипоманиакальный синдром, возникающий на фоне антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящий за рамки ожидаемых физиологических эффектов, квалифицируется как гипоманиакальный эпизод.
Возникновение одного или нескольких гипоманиакальных эпизодов при отсутствии в анамнезе аффективных эпизодов другого типа (то есть маниакальных, депрессивных или смешанных эпизодов) не является достаточным основанием для установления диагноза аффективного расстройства.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
СЛАЙД 7. Показатели, ассоциирующиеся с биполярностью у пациентов с монополярной депрессией (%)
Динамика биполярного расстройства обычно включает как большие, так и малые депрессивные эпизоды и симптомы. Среди исследователей есть множество разногласий касаемо различий между униполярной и биполярной типами депрессии. Было предложено несколько дифференцирующих признаков между двумя видами депрессии и факторов, которые ассоциируются с биполярностью у лиц с так называемыми «псевдодепрессивными» состояниями. В целом биполярные пациенты менее сознательны и меньше жалуются на депрессию и снижение настроения. Есть большая вероятность того, что пациенты с биполярной депрессией не будут получать лечение и совершат суицид.У псевдоуниполярных пациентов во время депрессивного эпизода часто случаются периоды ажитации. «Ажитированная депрессия» также носит название «смешанное депрессивное состояние». Если внимательно изучить таких пациентов, то у них также можно обнаружить другие маниакальноподобные симптомы и наследственную отягощенность по биполярному расстройству. До 70% депрессивных пациентов сообщают об отдельных маниакальных симптомах, которые, однако,
не удовлетворяют критериям смешанного эпизода. В связи с тем, что ажитация и раздражительность часто встречаются в течение жизни у лиц с депрессивными состояниями, есть мнение о целесообразности включения «ажитированных депрессий» и «депрессивных смешанных состояний» в расстройства биполярного спектра. Однако как в DSM-5, так и в МКБ-11 эти состояния были оставлены в главе «депрессивные (униполярные) расстройства».
Было показано, что у депрессивных пациентов с высокой вероятностью развития биполярного расстройства, также как и у лиц с биполярной депрессией, часто возникают такие «атипичные» депрессивные признаки, как: гиперсомния, гиперфагия, «свинцовый» паралич в ногах, повышенная чувствительность к отвержению, психомоторная заторможенность, психотические симптомы, патологическое чувство вины и лабильность настроения. Кроме того, биполярные пациенты чаще характеризуются как пациенты с более ранним началом заболевания, высоким уровнем зависимости от психоактивных веществ, элементами антисоциального поведения и наследственной отягощенностью по биполярному расстройству. Последний признак является важным предиктором развития биполярного расстройства как у детей, так и у подростков.
Перечисленные в таблице признаки важны в отношении предсказания будущих маниакальных или гипоманикальных эпизодов у лиц с псевдодепрессивными состояниями.
Библиография
1. Akiskal HS, Benazzi F (2004) Validating Kraepelin’s two types of depressive mixed states: “depression with fl ight of ideas” and “excited depression”. World J Biol Psychiatry 5(2):107–113
2. Fountoulakis K. Bipolar Disorder An Evidence-Based Guide to Manic Depression. Springer, 2015. 721 p.
3. Maj M, Pirozzi R, Magliano L, Fiorillo A, Bartoli L (2006) Agitated “unipolar” major depression: prevalence, phenomenology, and outcome. J Clin Psychiatry 67(5):712–719
4. Perugi G, Akiskal HS, Lattanzi L, Cecconi D, Mastrocinque C, Patronelli A, Vignoli S, Bemi E (1998) The high prevalence of “soft” bipolar (II) features in atypical depression. Compr Psychiatry 39(2):63–71.
5. Potter WZ. Bipolar depression: specific treatments. J Clin Psychiatry. 1998;59(suppl 18):30-36.
СЛАЙД 8. Критерии смешанного эпизода в МКБ-11
В МКБ-11 выделены следующие основные (необходимые) признаки смешанного эпизода:
1) Наличие ряда выраженных маниакальных и депрессивных симптомов, соответствующих наблюдаемым при маниакальном эпизоде и депрессивном эпизоде, которые либо возникают одновременно, либо быстро сменяют друг друга (день ото дня или в течение одного дня), на протяжении как минимум двух недель.
2) Симптомы не являются проявлением другого заболевания (например, опухоль мозга) или следствием воздействия психоактивных веществ или других лекарственных средств на центральную нервную систему (например, бензодиазепины), включая синдром отмены (например, синдром отмены кокаина).
3) Аффективные симптомы достаточно выражены, чтобы вызвать значительные нарушения в личной, семейной, социальной, учебной, профессиональной и других важных сферах функционирования, или же сопровождаются бредом или галлюцинациями. Когда в смешанном эпизоде преобладают депрессивные симптомы, то типичными маниакальными (контраполярными) симптомами являются раздражительность, скачка или наплывы мыслей, повышенная речевая активность, психомоторное возбуждение.
Когда в смешанном эпизоде преобладают маниакальные симптомы, то типичными депрессивными (контраполярными) симптомами являются дисфория, убежденность в собственной никчемности, чувство безнадежности и беспомощности, суицидальные мысли.
При неустойчивых смешанных эпизодах, при которых депрессивные и маниакальные симптомы быстро сменяют друг друга, могут отмечаться колебания настроения (от эйфории до грусти или дисфории), эмоционального реагирования (от уплощенного аффекта до интенсивного или излишнего реагирования на эмоциональные стимулы), энергии (чередование периодов повышенной и пониженной психомоторной активности, речевой активности, полового влечения или аппетита) и когнитивного функционирования (периоды активизации и торможения или замедления мыслей, внимания и памяти).
Во время смешанных эпизодов возможно возникновение бреда и галлюцинаций, которые характерны для депрессивных и маниакальных эпизодов. Смешанное состояние, возникающее на фоне проведения антидепрессивного лечения (медикаменты, электросудорожная терапия, фототерапия, транскраниальная магнитная стимуляция) и выходящее за рамки ожидаемых физиологических эффектов, квалифицируется как смешанный эпизод.
Библиография
1. ВОЗ. Классификация МКБ-11, 2019. Доступно по ссылке: https://icd.who.int/browse11/l-m/en#/http%3a%2f%2fid.who.int%2ficd%2fentity%2f1563440232. Доступ: август 2019
СЛАЙД 9. Концепции чистых и смешанных аффективных состояний в DSM-IV и DSM-5
В DSM-III, так же как и в последующей версии американской классификации психических расстройств, был представлен категориальный подход к диагностике: для того, чтобы определить смешанный эпизод, в психическом состоянии пациента должны одновременно присутствовать не менее трех критериев мании и не менее пяти критериев депрессии, а само состояние должно продолжаться не менее недели и приводить к выраженному снижению социального функционирования.В DSM-5 маниакальный или гипоманиакальный эпизод со смешанными чертами следует диагностировать в тех случаях, когда преодолен порог для диагностики мании (гипомании) и встречается не менее трех из следующих депрессивных симптомов:
1) Субъективное чувство депрессии
2) Снижение удовольствия
3) Психомоторная заторможенность
4) Усталость или утрата энергии
5) Чувство никчемности или вины
6) Суицидальные мысли и поведение В DSM-5 депрессивный эпизод со смешанными чертами следует диагностировать в тех случаях, когда преодолен порог для диагностики депрессии, мании (гипомании) и встречается не менее трех из следующих маниакальных/гипоманикальных симптомов:
1) Повышенное, экспансивное настроение
2) Завышенная самооценка или чувство грандиозности
3) Более ускоренная речь, чем обычно, или потребность говорить
4) Скачка идей или субъективное чувство, что мысли текут очень быстро
5) Повышенная энергия и вовлеченность в потенциально опасную деятельность
6) Снижение потребности во сне
Библиография
1. Diagnostic and Statistical Manual of mental disorders, Forth edition (DSM-IV). APA, 1994
2. Diagnostic and Statistical Manual of mental disorders, Fifth edition (DSM-5). APA, 2013
СЛАЙД 10. Дифференциальный диагноз биполярного расстройства
При многих медицинских состояниях могут встречаться симптомы, сходные с симптомами при биполярном расстройстве, включая медицинские заболевания, различные виды зависимости и психические расстройства.В данной таблице представлены дифференциально-диагностические признаки биполярного расстройства и других состояний.

Библиография
1. Yatham LN, Kennedy SH, O’Donovan C, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) guidelines for the management of patients with bipolar disorder: consensus and controversies. Bipolar Disord. 2005;7(suppl 3):5-69.
СЛАЙД 11. Биполярное расстройство и пограничное расстройство личности
Несмотря на то, что биполярное расстройство и пограничное расстройство личности имеют различные нейробиологические и психопатологические механизмы, дифференциальный диагноз между данными состояниями базируется на фенотипических особенностях, которые могут быть общими между данными расстройствами. Такие важные признаки пограничного расстройства личности, как нестабильность настроения, импульсивность и поиск риска, также часто встречаются при биполярном расстройстве. Хотя депрессивные симптомы доминируют в динамике биполярного расстройства, они также могут быть признаком пограничного расстройства личности, что усугубляет дифференциальную диагностику данных состояний.Таким образом, внимательная психиатрическая оценка и изучение катамнеза крайне важны для правильной постановки диагноза и планирования терапии. Изучение таких симптомов и признаков, как манифестация расстройства, триггеры, длительность и частота отдельных признаков, личностные особенности, смогут обеспечить важной информацией для разграничения данных состояний, когда, например, не очень понятно, являются ли колебания настроения и импульсивность компонентом расстройства настроения или личностного расстройства.
Так, колебания настроения и аффекта при биполярном расстройстве обычно возникают эпизодически, а не постоянно, имеют тенденцию длиться дольше (дни-недели) по сравнению с транзиторными колебаниями настроения при пограничном расстройстве личности. Импульсивность, ажитация и повышенная активность при биполярном расстройстве обычно возникают в контексте острого аффективного эпизода и намного реже встречаются в эутимном периоде.
Чувство грандиозности, повышенная самооценка, возникающие при мании, контрастируют с нестабильным образом себя при пограничном расстройстве личности.
Хотя стрессы могут предшествовать аффективным эпизодам при биполярном расстройстве, особенно на ранних стадиях болезни, при пограничном расстройстве личности колебания настроения всегда связаны с различными стрессами. При биполярном расстройстве суицидальные попытки обычно встречаются в контексте депрессивного эпизода, в то время как самоповреждения намного чаще бывают в при-пограничном расстройстве личности.
Кроме того, изучение анамнеза, в частности ранних травм детства, коморбидных состояний, наследственной отягощенности, поможет в правильной диагностике данных состояний. Например, наследственная отягощенность при биполярном расстройстве достигает 70%. С другой стороны, тревожные расстройства, СДВГ, злоупотребление ПАВ чаще встречаются среди лиц с биполярным расстройством, а ПТСР, расстройства пищевого поведения и злоупотребления ПАВ чаще возникают в контексте пограничного расстройства личности.
Библиография
1. Brieger P, Ehrt U, Marneros A. Frequency of comorbid personality disorders in bipolar and unipolar affective disorders. Compr Psychiatry. 2003;44(1):28-34.
2. Correa da Costa S. Bipolar disorder or borderline personality disorder? Current Psychiatry Vol. 18, No. 11: 27-39.
3. Judd LL, Akiskal HS, Schettler PJ, et al. A prospective investigation of the natural history of the long-term weekly symptomatic status of bipolar II disorder. Arch Gen Psychiatry. 2003;60(3):261-269.
4. Malhi GS, Bargh DM, Coulston CM, et al. Predicting bipolar disorder on the basis of phenomenology: implications for prevention and early intervention. Bipolar Disord. 2014;16(5):455-470.
СЛАЙД 12. Скрининговое интервью для биполярного расстройства
В клинической практике используются различные стратегии для скрининга биполярного расстройства, которые включают выявление всего спектра симптомов пациента, обнаружение дополнительной информации от членов семьи или друзей и ведение ежедневного дневника нарушения настроения.Кто должен проходить скрининг?
• Пациенты с депрессивными симптомами с манией или гипоманией в анамнезе
• Пациенты с необъяснимыми и неспецифическими соматическими симптомами или инвертированными вегетативными симптомами (например, гиперсомния и гиперфагия)
Как проводят скрининг?
• Выслушать спонтанные жалобы пациентов
• Задавать открытые и не наводящие общие вопросы о симптомах депрессии и мании
• Задавать вопросы о специфических симптомах депрессии и мании, включая длительность симптомов в рамках текущего эпизода, предыдущего эпизода (если он был), были ли при этом сложности в общении или на работе
• Всегда спрашивать о суицидальных мыслях
• Спросить о психотических симптомах
• Попросить заполнить опросник по нарушению настроения
• Спросить о наличии БР среди близких родственников
• Спросить (при возможности) родных или друзей о предыдущих эпизодах мании или гипомании
• Если неясно, попросить пациентов заполнить опросники в будущем и оценить, когда пациенты обнаруживают признаки мании или гипомании
Подумать об альтернативном диагнозе
• Общее медицинское состояние, которое может продуцировать общие симптомы
• Алкоголь и другие психоактивные вещества
• Препараты, которые могут вызвать подобные симптомы
Библиография
1. Yatham LN, Kennedy SH, O’Donovan C, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) guidelines for the management of patients with bipolar disorder: consensus and controversies. Bipolar Disord. 2005;7(suppl 3):5-69.
СЛАЙД 13. Инструменты для оценки симптомов биполярного расстройства
Валидизированные рейтинговые шкалы для оценки депрессии были подробно рассмотрены в главе по депрессиям.В психиатрической практике наиболее часто используются следующие инструменты для оценки маний:
1) Шкала маний Янга (YMRS) является клиническим инструментом, используемым для оценки выраженности маниакальных симптомов, и заполняется опытным клиницистом. Она состоит из 11 пунктов, которые заполняются при проведении клинического интервью, и оценивает состояние пациента за последние 48 часов. Четыре пункта шкалы (раздражительность, речь, содержание мыслей и агрессивное поведение) оцениваются двойными баллами от 0 до 8 баллов, остальные семь – от 0 до 4. Если выраженность (или изменение выраженности) симптомов пациента не соответствует двойному баллу, то возможна оценка его состояния промежуточными баллами (1, 3, 5, 7 вместо 2, 4, 6, 8). Подсчитывается общий балл, на основании которого оценивается состояние пациента и динамика его маниакальных симптомов: 0-12 – норма; 13–21 – гипоманиакальное состояние; 22–30 – маниакальное состояние; более 30 – выраженное маниакальное состояние.
2) Диагностический опросник по биполярному расстройству НСL-32 предназначен для самостоятельного выявления симптомов гипомании в анамнезе. Общий балл по шкале НСL-32 получают путем суммации положительных ответов на 32 вопроса, предназначенных для определения самооценки пациентом периода «подъема» настроения. Главным образом он был разработан для выявления симптомов гипомании у пациентов с диагнозами большого депрессивного расстройства, дистимии, малой депрессии, короткой рекуррентной депрессии.
Лица с общим числом баллов 14 и выше обнаруживают потенциальную биполярность, поэтому у них нужно тщательно собирать анамнез жизни и болезни; по возможности желательно расспросить и кого-нибудь из ближайшего окружения пациентов. Тщательное обследование показано также представителям здорового населения, у которых, помимо общего балла 14 или выше, есть указания на любые негативные (либо сочетание негативных и позитивных) последствия их состояния, например, в виде реакции окружающих. В то же время общее число положительных ответов, не достигающее 14, не исключает биполярности.
3) Индекс биполярности состоит из пяти подразделов: 1) описание эпизода; 2) возраст начала; 3) течение болезни и дополнительные симптомы; 4) эффект терапии; 5) наследственность. Каждый из подразделов содержит набор признаков, оценивающихся в баллах от 0 (наименьшая вероятность при биполярном расстройстве) до 20 (наибольшая вероятность при биполярном расстройстве), баллы в рамках подраздела не суммируются. Точка разделения для дифференциации биполярного расстройства, согласно данным авторов данный шкалы, соответствует значению более 60 баллов.
4) Опросник для выявления депрессивных симптомов при маниакальном (гипоманиакальном) эпизоде предназначен для выявления депрессии со смешанными чертами согласно критериям смешанного эпизода по DSM-5.
Пациента с текущим маниакальным (гипоманиакальным) состоянием просят ответить на следующие 6 вопросов:
1. У Вас возникала грусть, чувство пустоты, Вы плакали, находились в подавленном состоянии, испытывали депрессию?
2. Вы испытывали меньший, чем обычно, интерес заниматься большинством привычных дел?
3. У Вас возникало чувство, что Ваша речь, мысли или движения замедлены?
4. У Вас было чувство усталости?
5. Вы испытывали чрезмерное чувство вины?
6. Вы мечтали о том, чтобы умереть, каким-либо образом нанести себе вред, планировали совершить суицид или совершили суицидальную попытку?
Наличие трех и более депрессивных симптомов является основанием для того, чтобы заподозрить смешанное состояние.
Для оценки психотических симптомов при мании целесообразно использовать следующие инструменты:
1) Шкала для оценки позитивных и негативных симптомов (PANSS) включает 30 пунктов и включает 3 подшкалы: позитивные, негативные симптомы и общая психопатология. PANSS обладает высокой надежностью и валидностью.
2) Краткая психиатрическая рейтинговая шкала (BPRS) представляет сравнительно короткую шкалу для измерения тяжести психических симптомов, но в основном психотических. Стандартная версия содержит 18 пунктов и заполняется опытным интервьюером.
Библиография
1. Клиническая психометрика: учебное пособие / под ред. В. А . Солдаткина; ГБОУ ВПО РостГМУ Минздрава России. – 2-е изд, доп. – Ростов н/Д: Изд-во РостГМУ, 2018. – 338 с.
2. Мосолов С.Н., Ушкалова А.В. И др. Диагностика биполярного аффективного расстройства II типа среди пациентов с текущим диагнозом рекуррентного депрессивного расстройства. Современная терапия психических расстройств, № 2, 2014. 2-12
3. Angst J., Adolfsson R., Benazzi F. et al. The HCL-32: towards a self-assessment tool for hypomanic symptoms in outpatients // J Affect Disord. – 2005. – Vol. 88. – P. 217–233.
СЛАЙД 14. Продромальные симптомы депрессии и мании со слов самих пациентов
Биполярные пациенты часто хорошо сообщают о своих продромальных симптомах. Продромальные маниакальные симптомы часто проявляются поведенческими нарушениями. Четверть пациентов сообщили о трудностях в выявлении продромов депрессии, которые, как правило, были более разнообразными и состояли из сочетания поведенческих, когнитивных и соматических симптомов. Чем чаще и успешнее пациенты использовали стратегии для того, чтобы справиться с продромальными симптомами мании и депрессии в начале наблюдений (T1), тем реже у них развиваются клинически завершенные мании и депрессии.
Библиография
1. Lam D, Wong G, Sham P. Prodromes, coping strategies and course of illness in bipolar affective disorder – a naturalistic study. Psychol Med. 2001;31:1397-1402.
СЛАЙД 15. Стадии биполярного расстройства

Индикаторы прогрессирования: рецидив эпизода и резидуальные симптомы
Несмотря на широкое использование в общей медицине модели стадий развития болезни, в области психиатрии она не получила широкого распространения, особенно в англоязычных странах, и не представлена в современных классификациях. Знание механизмов, вовлеченных в патогенез конкретной стадии болезни, поможет выработать специфическое лечение и снизит риск прогрессирования заболевания. В настоящее время хорошо известно, что больные на ранней стадии болезни, как правило, лучше реагируют на лечение, а сама терапия более эффективна и сопровождается меньшим риском побочных эффектов, чем терапия на более поздних стадиях болезни. Особая ценность данной модели состоит в ее потенциальной способности прогнозировать вектор развития болезни.
В настоящее время накоплено немало доказательств того, что у многих лиц с биполярным расстройством течение болезни и отдаленные периоды не так благоприятны, как полагали ранее. Кроме того, во многих исследованиях были показаны значительные различия между начальной и поздней стадиями биполярного расстройства в отношении таких характеристик, как динамика болезни, нейробиология и ответ на терапию. В последние годы было предложено несколько моделей стадийности развития биполярного расстройства, которые базируются либо на исследовании M. Berk с коллегами, либо на работе F. Kapczinski.
Первый из подходов в целом соответствует общей модели стадий болезни, первоначально разработанной для психозов. Данная модель предполагает выделение латентной стадии («стадия 0»), которая идентифицирует лиц, находящихся в группе высокого риска развития расстройства, но у которых еще нет значимых симптомов болезни. Далее болезнь прогрессирует до стадии субклинических (подпороговых) симптомов, затем к этапу очерченных аффективных синдромов, потом к стадии множественных эпизодов и, наконец, на последней стадии болезнь проявляется хроническими и резистентными состояниями. В данном подходе в качестве показателя прогрессирования болезни используется такой показатель, как рецидив аффективного эпизода.
Начальная стадия болезни в схеме F. Kapczinski также связана с риском развития биполярного расстройства, однако далее следует этап, обозначенный как отсутствие функционального снижения в период эутимии, затем стадия значительного снижения и, наконец, состояние невозможности самостоятельного проживания. Таким образом, данная модель акцентирует внимание на особенностях функционирования, особенно в период эутимии.
Несмотря на различия, все без исключения модели развития биполярного расстройства сходятся в том, что существуют стадии «риска» болезни и этап прогрессирования заболевания в сторону хронического течения и постепенного ухудшения. В то же время клиническая польза и прогностическая ценность представленных выше моделей до сих пор прицельно не изучались.
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития болезни. Психиатрия и психофармакотерапия. -2015.-Том 17, №4. 32-39
2. Berk M et al. The potential utility of a staging model as a course specifier: a bipolar disorder perspective. J Affect Disord 2007;100:279–281.
3. Kapczinski F et al. Staging systems in bipolar disorder: an International Society for Bipolar Disorders Task Force Report. Acta Psychiatr Scand 2014: 1–10.
СЛАЙД 16. Нейропрогрессирование биполярного расстройства
 В последние годы нейропрогрессирование как состояние нехарактерных для головного мозга переключений (rewiring), реализующихся в области нейровоспаления, оксидативного стресса, дисфункции митохондрий и изменений нейротрофических факторов, рассматривается как патофизиологическая основа для концепции стадий развития биполярного расстройства. Активность периферических маркеров воспаления у пациентов с биполярным расстройством на поздних стадиях болезни (более 10 лет после установления диагноза) значительно отличается как от здоровых, так и от пациентов с биполярным расстройством на первых этапах болезни. Неоднократно также отмечалось, что чем дольше длится биполярное расстройство, тем больше увеличивается «общий уровень токсичности», в частности, снижается уровень BDNF и повышается разрушение протеинов и липидов. Кроме того, в период мании и депрессии отмечается значительная активация иммунной системы, в то время как и у здоровых, и у лиц с биполярным расстройством в эутимном периоде подобной активности не наблюдается. Комбинация неблагоприятных факторов может приводить к анатомическим изменениям и коррелирует с числом аффективных эпизодов. Более того, есть некоторые данные, что успешное лечение биполярного расстройства может обладать нейропротективным эффектом и ослабить нейроструктурные изменения и даже прогрессирование болезни.
В последние годы нейропрогрессирование как состояние нехарактерных для головного мозга переключений (rewiring), реализующихся в области нейровоспаления, оксидативного стресса, дисфункции митохондрий и изменений нейротрофических факторов, рассматривается как патофизиологическая основа для концепции стадий развития биполярного расстройства. Активность периферических маркеров воспаления у пациентов с биполярным расстройством на поздних стадиях болезни (более 10 лет после установления диагноза) значительно отличается как от здоровых, так и от пациентов с биполярным расстройством на первых этапах болезни. Неоднократно также отмечалось, что чем дольше длится биполярное расстройство, тем больше увеличивается «общий уровень токсичности», в частности, снижается уровень BDNF и повышается разрушение протеинов и липидов. Кроме того, в период мании и депрессии отмечается значительная активация иммунной системы, в то время как и у здоровых, и у лиц с биполярным расстройством в эутимном периоде подобной активности не наблюдается. Комбинация неблагоприятных факторов может приводить к анатомическим изменениям и коррелирует с числом аффективных эпизодов. Более того, есть некоторые данные, что успешное лечение биполярного расстройства может обладать нейропротективным эффектом и ослабить нейроструктурные изменения и даже прогрессирование болезни. Библиография
1. Berk M et al. Pathways underlying neuroprogression in bipolar disorder: focus on inflammation, oxidative stress and neurotrophic factors. Neurosci Biobehav Rev 2011;35:804–817.
2. Fernandes BS et al. Brain-derived neurotrophic in mania, depression, and euthymia in bipolar disorders: a systematic review and meta-analysis. Bipolar Disord 2010;12:19.
3. Kapczinski F A systemic toxicity index developed to assess peripheral changes in mood episodes. Mol Psychiatry. 2010 Aug;15(8):784-6
СЛАЙД 17. Когнитивные изменения при биполярном расстройстве
Нейрокогнитивный дефицит может отсутствовать в доманифестном периоде у лиц с биполярным расстройством, хотя его часто описывают у пациентов с первым эпизодом болезни и в эутимном периоде. В целом считается, что он ниже, чем у больных шизофренией, даже после оценки других важных факторов. Около 40% лиц с биполярным расстройством имеют снижение когнитивных функций не менее чем в одном домене, треть – не менее двух доменов и 22% – в трех и более доменах. Когнитивный дефицит достаточно стабильный и относительно независим от колебаний настроения, и, возможно, отражает существенную особенность биполярного расстройства.С другой стороны, чем выше в эутимном периоде уровень когнитивного резерва, который понимается как способность противостоять когнитивному снижению, связанному с прогрессированием болезни, тем выше когнитивное и психосоциальное функционирование. Крайне важно отличать первичный когнитивный дефицит, обусловленный нейропрогрессией и, возможно, осложнениями во время родов, и вторичный когнитивный дефицит, связанный с отдельными депрессивными симптомами, которые сохраняются в период частичной ремиссии, а также коморбидными психическими расстройствами и побочными эффектами психотропных средств. Когнитивное снижение может коррелировать с маркерами воспаления и окислительного стресса, связанными с функциональными исходами болезни.
Так как уровень когнитивного дефицита является одним из главных предикторов прогноза болезни, то техники, направленные на восстановление когнитивных функций, в частности функциональная реабилитация (functional remediation), могут быть успешно использованы для лечения больных с биполярными расстройствами, особенно на более поздних стадиях заболевания.

Martinez, 2007
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития болезни. Психиатрия и психофармакотерапия. -2015.-Том 17, №4. 32-39
2. Bourne C, Aydemir O Neuropsychological testing of cognitive impairment in euthymic bipolar disorder: an individual patient data meta-analysis. Acta Psychiatr Scand 2013;128:149–162.
3. Goodwin GM, Martinez-Aran A. Cognitive impairment in bipolar disorder: neurodevelopment or neurodegeneration? An ECNP expert meeting report. Eur Neuropsychopharmacol 2008;18: 787–793.
4. Martinez-Aran, A. et al. Do cognitive complaints in euthymic bipolar patients reflect objective cognitive impairment? Psychother. Psychosom., 2005, 74, 295–302.
СЛАЙД 18. Оценка и терапия межприступных показателей
Существующие алгоритмы терапии биполярного расстройства подразумевают общие подходы для всех пациентов, игнорируя при этом многие клинические, патофизиологические и возрастные особенности лиц с биполярным расстройством. В то же время для того, чтобы разработать план фармакологического и психосоциального лечения конкретного пациента, нужно принимать во внимание и периодически оценивать межприступные показатели, важнейшими из которых являются патологическая эмоциональная реактивность, сон и нарушение циркадных ритмов, а также уровень когнитивного снижения.Было показано, что эутимные пациенты с биполярным расстройством обладают повышенной чувствительностью по отношению к эмоциональным стимулам и неспособны распределять их по степени важности в конкретный период времени. Есть мнение, что патология социально-эмоциональной регуляции является важнейшей характеристикой биполярного расстройства. Кроме того, недавно были обнаружены гены (CLOCK, ARNTL), работа которых крайне важна для регуляции сна и циркадных систем, имеющих, в свою очередь, также непосредственное отношение к биполярному расстройству. Известно, что у эутимных пациентов с биполярным расстройством длительность ночного сна часто варьирует. Для них также характерна нестабильность циркадного ритма, сниженный или замедленный пик мелатонина и слабая связь циркадной системы с факторами внешней среды. Таким образом, нарушения сна и циркадных ритмов следует особенно внимательно оценивать на разных этапах течения биполярного расстройства и, в случае необходимости, корректировать для предотвращения рецидива заболевания.

Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: акцент на смешанные состояния и вопросы прогноза. Психиатрия и психофармакотерапия.- 2014.-Том 16, №2. 19-24
2. Leboyer et al. Bipolar disorder: new perspectives in health care and prevention // J Clin Psychiatry. 2010 Dec;71(12):1689-95
3. Mansour et al. Circadian phase variation in bipolar I disorder // Chronobiol Int. 2005;22(3):571-84.
СЛАЙД 19. Факторы, ассоциирующиеся с неблагоприятным прогнозом биполярного расстройства
• Мужчины, имеющие в школе наилучшие, и лица обоих полов, имеющие наихудшие отметки в школе, имеют повышенный риск БАР (4,37 и 2,07 раза)• В Болгарии депрессивный и тревожный характеры (но не гипертимный, как в США) предрасполагают к БАР
• Лица с ДНБ более двух лет чаще совершают суицидальные попытки (24,2% и 12,3%)
• У мужчин при первом маниакальном приступе (по сравнению с депрессией) риск рецидива выше от 7,2% (второй приступ) до 38,5% (>13 приступов)
• Более раннее начало ассоциируется с большей частотой рецидивов
• Прямая корреляция между числом приступов и риском рецидива: увеличение в 1,039 раза после 2 приступов и в 2,38 после 13
В последние годы не ослабевает поиск признаков, которые могли бы быть связаны с повышенным риском развития биполярного расстройства. Утверждение психиатров прошлого о том, что существуют личностные особенности, предрасполагающие к развитию биполярного расстройства, в настоящее время не получает однозначного подтверждения.
Чтобы проверить корреляцию между высоким IQ в школе и развитием биполярного расстройства в последующем, были проанализированы данные об успеваемости всех шведских подростков в возрасте 15–16 за десятилетний период (с 1988 по 1997) и уровнем госпитализаций в связи с биполярным расстройством у молодых людей в возрасте от 17 до 31 года, с учетом поправок на внешние факторы (социально-экономические факторы, уровень образования родителей и др.). Оказалось, что мужчины, имеющие в школе хорошие отметки, имеют повышенный в 4,37 раза риск развития биполярного расстройства в дальнейшем. С другой стороны, лица обоих полов, которые хуже всего учатся в школе, также обладают повышенным в 2,07 раза риском развития биполярного расстройства.
Сложность изучаемой проблемы заключается в том, что помимо чисто психологических характеристик личности здесь следует учитывать и географическое положение страны (возможно, и другие показатели): то, что может считаться нормальным темпераментом в одних странах, в других может быть признаком, предрасполагающим к биполярному расстройству. Одним из факторов, предрасполагающим к биполярному расстройству, является наличие гипертимного характера.
Еще одним важным прогностическим показателем развития биполярного расстройства является длительность нелеченой болезни (ДНБ), которая определяется как период времени между первым аффективным эпизодом и началом адекватного медикаментозного лечения. В ходе натуралистического пятилетнего катамнестического исследования, включающего 320 пациентов с биполярным расстройством, было показано, что есть прямая корреляция между ДНБ, с одной стороны, и худшим прогнозом, и числом завершенных суицидов – с другой. Так, лица, у которых ДНБ была более двух лет, достоверно чаще, чем те, у кого ДНБ составляла менее двух лет, совершали суицидальные попытки (24,2% и 12,3% соответственно); у них было большее число суицидальных попыток в пересчете на одного больного (0,4 и 0,17 соответственно) и чаще встречались депрессивные состояния в прошлом.
Известно, что частота повторных приступов при биполярном расстройстве увеличивается в зависимости от числа предшествующих эпизодов болезни. Так, в одном большом исследовании, включающем всех больных с биполярным расстройством (1106 больных), госпитализированных в Дании за пятилетний период (1994–1996), было показано, что риск обострений, приводящих к госпитализации, увеличивается в зависимости от числа предыдущих аффективных приступов для лиц обоих полов. Риск рецидива биполярного расстройства значительно снижался в зависимости от возраста, когда развился первый эпизод (чем моложе, тем выше вероятность рецидива), и увеличивался в зависимости от числа госпитализаций и предшествующих эпизодов: в 1,039 раза была выше вероятность обострения после второго эпизода болезни и в 2,38 раза, если их было больше 13. Кроме того, использование антидепрессантов из группы СИОЗС, которые стали активно использоваться именно в этот период, существенно не повлияло на динамику болезни.
Библиография
1. Павличенко А.В. Актуальные проблемы диагностики биполярного аффективного расстройства: акцент на смешанные состояния и вопросы прогноза. Психиатрия и психофармакотерапия.- 2014.-Том 16, №2. 19-24
2. Akiskal HS, Pinto O. The evolving bipolar spectrum. Prototypes I, II, III, and IV // Psychiatr Clin North Am. 1999 Sep;22(3):517-34.
3. 3. Altamura AC et al. Duration of untreated illness and suicide in bipolar disorder: a naturalistic study // Eur Arch Psychiatry Clin Neurosci. 2010 Aug;260(5):385-91
4. Kessing LV et al. Course of illness in depressive and bipolar disorders. Naturalistic study, 1994-1999 // Br J Psychiatry. 2004 Nov;185:372-7
5. MacCabe et al. Excellent school performance at age 16 and risk of adult bipolar disorder: national cohort study // Br J Psychiatry. 2010 Feb;196(2):109-15
СЛАЙД 20. Основные цели лечения биполярного расстройства
1. Обеспечить безопасность пациента и других;2. Добиться редукции аффективных синдромов, когда они возникают;
3. Редуцировать психотические симптомы, когда они возникают;
4. Избегать смены одного эпизода другим;
5. Предотвратить суицидальное поведение;
6. Редуцировать частоту аффективных эпизодов;
7. Лечить отдельные подпороговые симптомы;
8. Лечить коморбидные расстройства и нарушения когнитивной сферы;
9. Повысить знания о данном расстройстве среди пациентов и их родственников, повысить приверженность к лечению;
10. Помочь пациентам жить полноценной жизнью в межприступный период.
Цели лечения биполярного расстройства зависят от фазы болезни и преобладающего аффекта. В острой фазе лечение направлено на стабилизацию текущего аффективного состояния и достижение ремиссии, которую можно определить как полное возвращение пациента к преморбидному уровню функционирования и фактическому отсутствию симптомов. В поддерживающей фазе целью лечения является оптимизация стратегии, направленной на профилактику рецидива депрессии, мании или смешанного состояния. В то же самое время нужно уделить внимание функционированию пациента и редукции отдельных симптомов и побочных эффектов психофармакотерапии. Следует информировать пациентов о побочных эффектах препаратов и других возможных рисках лечения. Минимизация побочных рисков должна стать приоритетом.
Часто доктора, пациенты и родственники имеют разные мнения касаемо заболевания и по-разному оценивают риски. Важно добиться правильного понимания болезни, ее серьезности, важности не допустить развития мании или гипомании и риска рецидива, а также сделать акцент на пользе от терапевтического альянса. Следует проводить постоянный мониторинг ежедневной активности, идентифицировать и, по возможности, исправлять неблагоприятные факторы, способствующие ухудшению психического состояния, в том числе используя для этого ведение дневников и соответствующих приложений для смартфонов.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Fountoulakis K. Bipolar Disorder An Evidence-Based Guide to Manic Depression. Springer, 2015. 721 p.
СЛАЙД 21. Купирующая терапия мании: сравнение международных рекомендаций

Несмотря на то, что диагностические критерии позволяют выделить гипоманиакальный, маниакальный и смешанный эпизоды, на практике бывает чрезвычайно сложно дифференцировать эти состояния. Степень подъема настроения сама по себе не является решающим фактором в определении текущего аффективного эпизода, а первичной целью терапии является снижение поведенческих нарушений, таких как: агрессия, ажитация, психотические симптомы, отсутствие критики и нарушение социального функционирования. С практической точки зрения терапию данных диагнозов можно определить общим понятием «стратегия острого эпизода подъема настроения».
В нескольких рекомендациях сказано, что если пациент с манией не принимает антипсихотик или стабилизатор настроения, то рекомендуется предложить прием галоперидола, оланзапина, кветиапина или рисперидона, принимая во внимание любые предварительные данные, предпочтения пациента и клиническую картину (включая физическую коморбидность, предшествующий ответ на терапию и побочные эффекты). Если пациент уже принимает литий, проверить его уровень в плазме крови. Подумать о приеме галоперидола, оланзапина, кветиапина или рисперидона в зависимости от предпочтений пациента и предшествующего ответа на лечение. С учетом того факта, что лица с биполярным расстройством значительно более чувствительны к экстрапирамидным побочным эффектам, чем больные шизофренией, то более предпочтительны в данном отношении антипсихотики второго поколения. Если симптомы нельзя контролировать или мания тяжелая, то в качестве альтернативы можно рассматривать комбинацию лития или вальпроата с антипсихотиком. С седативной целью рекомендуются использовать внутримышечные инъекции бензодиазепинов.
ЭСТ является важной терапевтической опцией у лиц с резистентной манией, в том числе при резистентных смешанных состояниях или у беременных женщин с манией.
Отмену купирующей терапии острой мании следует планировать с учетом необходимости последующей поддерживающей терапии. Важно отметить, что многие препараты используются как в рамках купирующего, так и поддерживающего лечения. Те же препараты, которые используются только в лечении острой мании, следует постепенно отменить в течение 4 и более недель после достижения полной ремиссии. Ремиссии в подавляющем проценте случаев удается достичь в течение 3 месяцев терапии, но нестабильность настроения может сохраняться еще 6 и более месяцев после этого. С другой стороны, препараты, используемые с симптоматической целью, в первую очередь с седативной целью или для коррекции инсомнии, следует отменить сразу же после улучшения симптомов.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Goodwin GM, Haddad PM. Evidence-based guidelines for treating bipolar disorder: Revised third edition recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology 2016, Vol. 30(6) 495-553
СЛАЙД 22. Купирующая терапия биполярной депрессии: сравнение международных рекомендаций

Целями купирующего лечения биполярной депрессии является разрешение депрессивных симптомов и установление стабильного настроения. Оптимальная стратегия купирующей терапии биполярной депрессии, к сожалению, пока не существует, хотя определенные достижения в этой области были сделаны, и в различных международных клинических рекомендациях существуют стратегии первой и второй линии. Чаще всего при купирующей терапии биполярной депрессии рекомендуют использовать стабилизаторы настроения, включая антиконвульсанты, антидепрессанты, чаще всего из группы СИОЗС, и атипичные антипсихотики. В большинстве алгоритмов рекомендуют использовать комбинацию психотропных препаратов и психотерапию. Выбор конкретного препарата зависит от возраста пациента, предшествующей терапии, коморбидных расстройств, доступности и стоимости лечения.
К сожалению, вплоть до настоящего времени остается очень немного исследований, посвященных поддерживающей терапии биполярного расстройства с доминированием депрессивных состояний. В большинстве рекомендаций говорится о целесообразности отменить антидепрессанты через 3–6 месяцев после достижения ремиссии, так как это может спровоцировать переход в манию. С другой стороны, в нескольких нерандомизированных клинических исследованиях было показано, что слишком быстрая отмена антидепрессанта ассоциируется c высоким риском рецидива. Поэтому в практике при проведении поддерживающей терапии биполярного расстройства антидепрессантами перед клиницистом стоит непростая задача,
и следует очень внимательно заниматься мониторингом как депрессивных, так и маникальных симптомов. В другом большом исследовании было показано, что ламотриджин, литий, кветиапин или литий + вальпроат имеют наилучшую доказательную базу при поддерживающей терапии биполярного расстройства с доминированием депрессий.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Altshuler L, Suppes T, Black D, et al. Impact of antidepressant discontinuation after acute bipolar depression remission on rates of depressive relapse at 1-year follow-up. Am J Psychiatry. 2003;160:1252-1262.
3. Popovic D, Reinares M, Amann B, et al. Number needed to treat analyses of drugs used for maintenance treatment of bipolar disorder. Psychopharmacology (Berl). 2011;213:657-667.
СЛАЙД 23. Поддерживающая терапия биполярного расстройства: сравнение международных рекомендаций

Прием поддерживающей терапии следует начинать уже после первого маниакального (смешанного) эпизода. Выбор конкретного препарата зависит от анамнеза пациента и предыдущей терапии. Целью лечения является: профилактика рецидивов, снижение подпороговых симптомов, риска самоубийства, редукция нестабильности настроения и улучшение общего функционирования.
Сетевые метаанализы показали, что для предотвращения маниакальных и смешанных эпизодов наилучшей доказательной базой обладают литий, оланзапин, кветиапин, рисперидон пролонгированного действия и вальпроат, в то время как для профилактики депрессивных эпизодов при биполярном расстройстве лучше использовать ламотриджин, литий или кветиапин.
В натуралистических исследованиях, длительностью около 4 лет, было показано, что частота госпитализаций снижается при использовании препаратов в следующем ряду: литий > вальпроат > оланзапин > ламотриджин > кветиапин.
Риск рецидива остается даже после нескольких лет устойчивой ремиссии, и отмена терапии должна сопровождаться оценкой этих рисков. Прекращение приема препаратов должно быть постепенным и происходить в течение не менее 4 недель. Обострение маниакальной симптоматики может свидетельствовать о резком прекращении приема лития. Важно помнить, что отмена терапии – еще не повод к отмене наблюдения за пациентом, особенно в первое время после этого, и важно распознавать ранние признаки обострения.
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
2. Miura T, Noma H, Furukawa TA, et al. (2014) Comparative efficacy and tolerability of pharmacological treatments in the maintenance treatment of bipolar disorder: A systematic review and network metaanalysis.Lancet Psychiatry 1: 351–359.
3. Goodwin GM, Haddad PM. Evidence-based guidelines for treating bipolar disorder: Revised third edition recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology 2016, Vol. 30(6) 495-553
СЛАЙД 24. Мишени психотерапии при биполярном расстройстве
Хотя фармакотерапия является основой лечения биполярного расстройства, в настоящее время широко признано, что специфические психосоциальные интервенции, помимо постоянного наблюдения за своим состоянием и поддержки, предлагают дополнительные преимущества для пациента и членов его/ее семьи. В нескольких исследованиях было показано, что дополнительные психосоциальные подходы улучшают общую эффективность лечения, в первую очередь, за счет уменьшения числа рецидивов заболевания. Другие цели психосоциального вмешательства включают влияние на социальное функционирование, субсиндромальные симптомы, приверженность к лечению, госпитализации, потребность в лекарствах, сопутствующие психические расстройства, биологические ритмы и распознавание продромов болезни. Признавая этот факт, большинство международных алгоритмов рекомендуют психосоциальные интервенции как важную дополнительную стратегию лечения,особенно на этапе поддерживающей терапии расстройств биполярного спектра. Основные факторы, которые могут объяснить позитивные эффекты психосоциальных интервенций на исходы биполярного расстройства, представлены ниже.
• Приобретение навыков эмоциональной саморегуляции;
• Приобретение сбалансированного и менее пессимистического отношения к себе и по отношению к болезни;
• Улучшение семейных отношений и коммуникации;
• Улучшение социальных навыков;
• Снижение самостигматизации и растущее принятие своего заболевания;
• Увеличение внешней социальной поддержки и поддержание терапии;
• Усиление приверженности лечению;
• Стабилизация циклов сна/бодрствования и других повседневных дел;
• Улучшение способности идентифицировать ранние признаки рецидивов и своевременно в них вмешиваться.
Библиография
1. Miklowitz DJ, Scott J. Psychosocial treatments for bipolar disorder: cost-effectiveness, mediating mechanisms, and future directions. Bipolar Disord. 2009;11(suppl 2):110-122.
2. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
СЛАЙД 25. Изменения концепции биполярного расстройства на современном этапе
• Акцент на изучении смешанных и субсиндромальных состояний (спецификатор «со смешанными чертами» улучшит распознавание)• Изучение БР без учета коморбидности не соответствует клинической реальности
• Коррекция межприступных показателей снижает частоту приступов и улучшает исход
• Данные о негенетических факторах, увеличивающих риск развития БР, противоречивы
• Ранние стадии БР ассоциируются с более высоким уровнем функционирования, поздние – с множественными эпизодами и тенденцией к снижению функционирования
Библиография
1. Vieta E. Managing bipolar disorder in clinical practice. Third edition. Springer, 2015. 149 p.
28 мая 2021
Количество просмотров: 2484


