Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Резюме
COVID-19 явился причиной появления новых диагнозов и синдромов (таких как постоквидный синдром), а также резко увеличил распространенность тревоги в популяции. Новая реальность диктует необходимость изменить подходы к назначениям психотропных препаратов. Требуется учитывать угнетающее действие на дыхательные центры бензодиазепинов и ряда других нейролептиков и антидепрессантов у пациентов в остром периоде COVID-19. Вышел новый протокол терапии постковидного синдрома I-RECOVER, созданный американской группой специалистов Альянса FLCCC. Для пациентов с постковидными нервно-психическими нарушениями препаратом первого выбора рекомендован флувоксамин. Включение флувоксамина в протокол основано на его следующих механизмах: флувоксамин снижает агрегацию тромбоцитов, снижает дегрануляцию тучных клеток, тормозит эндолизосомальный транспорт вирусов, а также обладает выраженным противовоспалительным действием, в дополнение к своему антидепрессивному и противотревожному действию.
Ключевые слова: COVID-19, флувоксамин, терапия постковидного синдрома с психоневрологическими осложнениями, протокол FLCCC.
Для цитирования: Н.Н. Петрова, А.В. Маркин, П.В. Морозов. Постковидный синдром: распространенность и методы терапии психоневрологических осложнений. Фокус на флувоксамин. Психиатрия и психофармакотерапия. 2021; 4: 42–48.
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№04 2021
Постковидный синдром: распространенность и методы терапии психоневрологических осложнений. Фокус на флувоксамин №04 2021
Резюме
COVID-19 явился причиной появления новых диагнозов и синдромов (таких как постоквидный синдром), а также резко увеличил распространенность тревоги в популяции. Новая реальность диктует необходимость изменить подходы к назначениям психотропных препаратов. Требуется учитывать угнетающее действие на дыхательные центры бензодиазепинов и ряда других нейролептиков и антидепрессантов у пациентов в остром периоде COVID-19. Вышел новый протокол терапии постковидного синдрома I-RECOVER, созданный американской группой специалистов Альянса FLCCC. Для пациентов с постковидными нервно-психическими нарушениями препаратом первого выбора рекомендован флувоксамин. Включение флувоксамина в протокол основано на его следующих механизмах: флувоксамин снижает агрегацию тромбоцитов, снижает дегрануляцию тучных клеток, тормозит эндолизосомальный транспорт вирусов, а также обладает выраженным противовоспалительным действием, в дополнение к своему антидепрессивному и противотревожному действию.
Ключевые слова: COVID-19, флувоксамин, терапия постковидного синдрома с психоневрологическими осложнениями, протокол FLCCC.
Для цитирования: Н.Н. Петрова, А.В. Маркин, П.В. Морозов. Постковидный синдром: распространенность и методы терапии психоневрологических осложнений. Фокус на флувоксамин. Психиатрия и психофармакотерапия. 2021; 4: 42–48.
Postcovid syndrome: prevalence and methods of treatment of neuropsychiatric complications. Focus on fluvoxamine
N.N. Petrova1, A.V. Markin2, P.V. Morozov3
1 Saint Petersburg State University, Saint Petersburg, Russia
2 CJSC “Pharmfirma Sotex”, Russia;
3 Pirogov Russian National Research Medical University, Moscow, Russia
Summary
COVID-19 has caused new diagnoses and syndromes (such as postcovid syndrome) and has dramatically increased the prevalence of anxiety in the population. The new reality dictates the need to change approaches to prescribing psychotropic drugs. It is required to take into account the depressing effect on the respiratory centers of benzodiazepines and a number of other antipsychotics and antidepressants in patients in the acute period of COVID-19. A new protocol for the treatment of postcovid syndrome I-RECOVER has been released, created by the American group of specialists from the FLCCC Alliance. For patients with post-covid neuropsychiatric disorders, fluvoxamine is the first choice. The inclusion of fluvoxamine in the protocol is based on its following mechanisms: fluvoxamine reduces platelet aggregation, reduces mast cell degranulation, inhibits endolisosomal viral transport, and also has a pronounced anti-inflammatory effect, in addition to its antidepressant and anti-anxiety effects.
Key words: COVID-19, fluvoxamine, therapy of postcovid syndrome with neuropsychiatric complications, FLCCC protocol.
For citation: N.N. Petrova, A.V. Markin, P.V. Morozov. Postcovid syndrome: prevalence and methods of treatment of neuropsychiatric complications. Focus on fluvoxamine. Psychiatry and psychopharmacotherapy. 2021; 4: 42–48.
COVID-19 (SARS-CoV-2), ставший причиной пандемии, проявляется преимущественно поражением дыхательной системы, однако оказывает влияние и на другие системы, включая центральную нервную систему (ЦНС) [1–3].
Основываясь на накопленной информационной базе со времен SARS-CoV-1 и MERS, исследователи полагают, что среди лиц, перенесших COVID-19, будет наблюдаться широкое распространение аффективных, тревожных расстройств и бессонницы [4, 5]. Так, у когорты пациентов с SARS-CoV-1 были зафиксированы тревога и депрессия в различные временные промежутки: в течение эпидемии, а также через 1 месяц [6], 1 год и в более отдаленные периоды после ее окончания [7].
Психологическое благополучие населения (WHO-5) снижается по сравнению с периодом до COVID-19 [8]. На фоне пандемии COVID-19 наблюдается рост симптомов тревоги в популяции. Так, при анализе китайского сервиса микроблогов (Weibo) было отмечено более частое использование словесных индикаторов тревоги [9].
Имеются наблюдения, что пациенты, исходно имеющие психическое расстройство, с подтвержденным диагнозом COVID-19 отличаются большей частотой тревожных расстройств. Например, среди пациентов с расстройством пищевого поведения в 37,5% случаев наблюдалось усугубление симптомов психического заболевания, а в 56,2% присоединилось тревожное расстройство [10].
При сравнении 76 пациентов с психическими расстройствами (депрессия, генерализованное тревожное расстройство, паническое расстройство, смешанное тревожное и депрессивное расстройство) со 109 здоровыми людьми показано, что лица с психическими расстройствами в условиях изоляции характеризуются большей частотой тревожных опасений по поводу своего физического здоровья (p<0,001), импульсивности, агрессии и суицидальных мыслей [11]. При этом условия карантина отражаются на качестве лечения пациентов с тяжелыми психическими заболеваниями, включая рекуррентную депрессию, так как посещение ими психиатрических служб в значительной мере затруднено. В связи с этим 18,1% психиатрических пациентов (n=259) самостоятельно уменьшили необходимые дозы препаратов, а 17,2% (n=247) прекратили прием лекарственных средств из-за невозможности получения рецептов от врачей в разгар эпидемии [12].
Уровень тревоги выше у родителей, чьи дети были госпитализированы в период пандемии, по сравнению с теми, чьи дети попали в больницу до пандемии (p<0,001) [13].
На протяжении пандемии наблюдается рост частоты тревожных и депрессивных состояний среди медицинских работников, отмечено большая распространенность по сравнению с общей популяцией обсессивно-компульсивного расстройства [14–16]. Среди работников медицинских учреждений можно ожидать развития длительных депрессивных и тревожных расстройств. Известно, что при SARS-CoV-1 расстройства настроения у медицинских работников наблюдались как во время эпидемии [17], так и через 2–3 года после ее окончания [18].
Возможные механизмы психических расстройств, связанных с COVID-19
Потенциальные нейротропные свойства вируса до сих пор не изучены, выделяют два возможных пути воздействия на ЦНС: прямой повреждающий эффект и косвенный, связанный с активацией иммунной системы и, в худшем случае, возникновением «цитокинового шторма» [19, 20]. У пациентов с COVID-19 так же, как и у людей, болеющих SARS и MERS, наблюдается высокий уровень некоторых цитокинов: интерлейкина (IL)-1β, IL-6, интерферона (IFN)-γ, CXCL10 и CCL2, свидетельствующих об активации Т-хелперов 1 типа. Однако в отличие от пациентов с SARS и MERS, при COVID-19 обнаруживаются цитокины (IL-4 и IL-10), секретируемые Т-хелперами 2 типа [21]. Их высокие концентрации могут указывать на более тяжелое клиническое течение [22]. Некоторые авторы считают, что подобный дисбаланс цитокинов (особенно IL-1β, IL-6, IL-10, IFN-γ, TNF-α, and transforming growth factor-β) относится к числу факторов, ассоциированных с развитием психических расстройств [23, 24]. В целом интерес изучения маркеров воспаления кроется в поиске возможной связи между персистирующим вялотекущим воспалительным процессом, который наблюдается при аффективных расстройствах, и психопатологическими симптомами у лиц, перенесших COVID-19. Уровень сатурации и биохимические маркеры воспаления прямо не коррелируют с депрессией, тревогой или бессонницей. Единственным исключением стало значение уровня SII, который позитивно коррелировал с показателями тревоги и депрессии [5]. SII является объективным маркером баланса между системным воспалением и иммунным статусом; он включает в себя общую оценку количества нейтрофилов, тромбоцитов и лимфоцитов, принимающих участие в реализации различных путей иммунного ответа [22]. Основываясь на этом, можно предположить, что психиатрическая симптоматика, возникающая у лиц с COVID-19, не является прямым следствием органического повреждения головного мозга. Условия карантина и введенные в связи с пандемией ограничения также предрасполагают к ухудшению психического здоровья населения.
Факторы риска возникновения тревожных расстройств в условиях пандемии чрезвычайно разнообразны. Огромное влияние на популяцию оказывает перенасыщение информацией о COVID-19, в том числе в социальных сетях [25]. В одной из работ, которая включала 775 человек и была проведена в начале марта 2020 года, исследователи проанализировали, какое количество времени в течение двух недель люди потратили на размышление/просмотр информации в СМИ на тему COVID-19: 1–3 часа (n=287; 37,0%), 3–5 часов (n=154; 19,9%), 5–7 часов (n=181; 23,4%) и 7/более часов (n=153; 19,7%). На протяжении этих двух недель большинство людей испытывало страх и нарастающее чувство тревоги в течение нескольких дней (n=283; 36,5%) или более недели (n=209; 27,0%), а некоторые ежедневно страдали от этих нарушений (n=106; 13,7%) [26].
Особую когорту представляют одиноко проживающие люди, среди которых высок риск развития не только тревожных расстройств, но и обсессивно-компульсивного синдрома, проявляющегося многократными измерениями температуры и чрезмерным использованием антисептических средств. Тревожные опасения зачастую касаются состояния здоровья [27].
К факторам риска развития тревожных расстройств относят социально-демографические факторы (женский пол [28]; условия жизни (одиночество) [29]; наличие в семье ≥ 2 детей [30]; уровень образования (как низкий [31], так и высокий [32]); снижение заработной платы в период карантина. Особое значение придают таким факторам, как женский пол и наличие психического расстройства [33].
Предпосылками к развитию тревожных расстройств являются исходно плохое качество сна [32], стрессовые ситуации [31], подозрение/заражение членов семьи/друзей/ знакомых COVID-19 [31–33], недостаток психологической поддержки семьи [32].
Работа в сфере медицины на «передовой», непосредственно с пациентами с COVID-19 и большой профессиональный стаж (свыше 10 лет) [34] также предрасполагают к тревожным нарушениям.
Продолжительность госпитализации пациентов с COVID-19 прямо коррелирует с риском возникновения у них депрессии и тревоги [5].
Кроме того, симптомы тревоги с высокой вероятностью возникают у людей моложе 35 лет, которые слишком сильно «фокусируются» на условиях карантина [35].
Пост-COVID-19
Частота психических расстройств после COVID-19 значительно выше, чем в контрольных когортах гриппа и других инфекций дыхательных путей. Время разрешения симптомов зависит от преморбидных факторов риска, от тяжести острой инфекции, совокупности симптомов, испытываемых пациентом, время полного избавления от симптомов широко варьирует. Даже пациенты с легким течением заболевания часто сообщали о длительных и стойких симптомах [36].
По данным метаанализа в период реконвалесценции тревога была отмечена у 12% пациентов, перенесших COVID-19, при этом точечная распространенность составила для ПТСР 32%, тревоги – 14,8% [37].
Из 100 пациентов с острым COVID-19 у 24% в дальнейшем наблюдалось посттравматическое стрессовое расстройство (ПТСР) [38].
Синдром последствий интенсивной терапии (post-intensive care syndrome, PICS) наблюдается у 20–40% больных коронавирусной инфекцией и включает, в том числе, тревожные расстройства, ПТСР, нарушения сна [39]. Среди перенесших тяжелый COVID-19 с госпитализацией в отделение интенсивной терапии тревога встречалась в 23% случаев [40].
На примере 402 пациентов, которые прошли через госпитализацию и были выписаны после успешного лечения от вирусной инфекции, показано, что через месяц с момента выписки из стационара частота депрессии и тревоги была крайне высока [5]. Отмечено, что распространенность депрессии достоверно выше среди пациентов, недавно выздоровевших от COVID-19, по сравнению с контрольной группой людей, находящихся дома в режиме карантина (29,2 и 9,8%, p=0,016), в то время как значимой разницы по частоте тревожных расстройств не выявлено (р=0,154) [41].
Психические нарушения, например тревожное расстройство, ПТСР, могут оставаться до трех и более месяцев у некоторых перенесших коронавирусную инфекцию лиц [42].
Самые частые осложнения COVID-19, сохраняющиеся через 6 месяцев после госпитализации, включают 63% – слабость, 26% – нарушения сна, 23% – тревога или депрессия [43].
Во время вспышки COVID-19, а также в течение длительного времени после него отмечена тенденция к увеличению распространенности тревожных нарушений (таблица 1) [37].
Последние публикации от других авторов показывают схожие результаты. Так, по данным метаанализа 51 исследования (n=18 917) средняя продолжительность симптомов составляла 77 дней (14–182 дня). К наиболее распространенным и стойким нейропсихиатрическим симптомам после COVID-19 относили: нарушение сна 27,4% (95% 21,4–34,4%), усталость 24,4% (17,5–32,9%), когнитивные нарушения 20,2% (10,3–35,7%), а также тревогу 19,1% (13,3–26,8%) [44].
Наиболее статистически значимый анализ, опубликованный на сегодняшний день (n=236 038, p<0,0001 для каждого из расстройств), также показал значительное повышение неврологической и психиатрической заболеваемости в течение 6 месяцев после заражения COVID-19. При этом наибольший риск был у пациентов с тяжелой формой COVID-19, но не ограничивался ими [45].
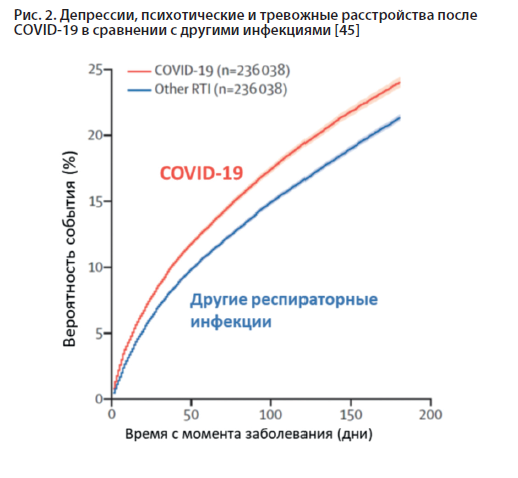
Частота постковидных расстройств не имела тенденции к снижению со временем в сравнении с аналогичной частотой психических расстройств после других респираторных инфекций, что подчеркивает бóльшую вовлеченность ЦНС в повреждения при COVID-19 (рис. 2).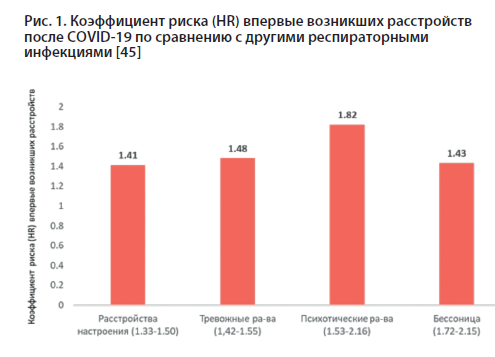
Методы профилактики тревожных расстройств
в условиях пандемии
В связи с высоким риском развития тревожных расстройств, ассоциированных как с самим фактом изоляции, так и с перенесением COVID-19, Всемирная организация здравоохранения разработала особые рекомендации для населения. Основная их цель – обеспечить людей общедоступной информацией по борьбе с нарастающей тревогой и стрессом. Общие положения для населения включают следующие рекомендации [46, 47, 48]:
• заблаговременно составлять распорядок на день, чтобы грамотно распределить время между дистанционной работой и домашним досугом;
• уделять особое внимание полноценному сну и разнообразному питанию;
• ввести в привычку утреннюю зарядку;
• уделять время различным способам (прослушивание музыки, чтение книг) и методикам (йога) релаксации;
• поддерживать связь с обществом и семьей.
Кроме того, более специфические советы предлагают:
• ограничивать себя от чрезмерного времяпрепровождения в социальных сетях и рационально подходить к изучению ежедневных сводок, касающихся пандемии;
• контролировать и организовывать досуг детей (также ограничивать их время, проведенное за экранами различных устройств);
• используя современные приложения, чаще устраивать групповые сеансы связи;
• при необходимости незамедлительно обращаться за квалифицированной помощью к работникам психотерапевтической службы (во многих странах в условиях карантина стали практиковаться дистанционные консультации с использованием информационно-коммуникационных технологий).
Психофармакотерапия
Почти все психотропные средства могут в той или иной степени оказывать негативное воздействие на симптомы COVID-19 и утяжелять течение заболевания. В остром периоде заболевания рекомендуют отказаться от назначения бензодиазепинов, ТЦА, карбамазепина, солей лития и клозапина, из-за угнетения ими дыхательного центра [49].
Руководство NICE (Быстрое руководство по COVID-19: управление долгосрочными последствиями COVID-19, Стандарты Соединенного Королевства) опубликованное в декабре 2020 года, не предлагает отличные от общепринятых методов терапии для психоневрологических осложнений после COVID-19, призывая индивидуализировать подход: «Реабилитационные программы должны быть индивидуальными и адаптированными к потребностям пациента» [50].
I-RECOVER ПРОТОКОЛ Альянса FLCCC
Наиболее актуальным на сегодня представляется протокол терапии, опубликованный в июне 2021 года Альянсом FLCCC (Front Line COVID-19 Critical Care Alliance) [51]. «Альянс по оказанию неотложной помощи на передовой COVID-19» является некоммерческой организацией, занимающейся разработкой высокоэффективных протоколов лечения для предотвращения передачи COVID-19 и улучшения результатов для пациентов, больных этим заболеванием. Протоколы разрабатывают ведущие американские и мировые специалисты здравоохранения, занятые лечением COVID-19. Один из таких протоколов – MATH+ был успешно применен для терапии президента США Дональда Трампа в 2020 г. в национальном Военно-Медицинском центре Уолтера Рида.
Больницы Хьюстона и Норфолка, начавшие применять подобные протоколы, показали лучшие результаты при терапии COVID-19, в сравнении с другими госпиталями в США.
Авторы указывают, что, учитывая отсутствие масштабных клинических исследований по лечению последствий COVID-19, этот протокол основан на патофизиологических механизмах COVID-19 и поствирусных заболеваний, а также на коллективном опыте наблюдения за устойчивыми клиническими реакциями, достигнутыми с помощью приведенных подходов к лечению. Этот протокол также успешно используется для лечения воспалительных синдромов после вакцинации.
Поскольку наша статья посвящена терапии в основном нервно-психических симптомов, мы не будет подробно рассматривать общие подходы терапии синдрома, а сосредоточимся на пациентах с постковидными нервно-психическими проявлениями.
В протоколе терапии FLCCC длительного постковидного синдрома (LHCS), раздел «Постковидный синдром при наличии нервно-психических симптомов (плохая концентрация внимания, забывчивость, нарушения настроения)», первой линией терапии рекомендован: флувоксамин 50 мг – два раза в день [51].
Общий алгоритм (для всех групп пациентов с постковидными осложнениями):
• Инициально ивермектин: 0,2–0,4 мг/кг – 1 раз в день во время еды, 3–5 д;
• При наличии психоневрологических осложнений: флувоксамин 50 мг × 2 р/д 15 дней;
• При укорочении дыхания и/или неэффективности ивермектина – глюкокортикостероиды 1) 0,5 мг/кг
5 дней; 2) 0,25 мг/кг – 5 дней; 3) 0,12 мг/кг 5 дней;
• При неэффективности добавление антигистаминных препаратов, вторая линия: ингибиторы лейкотриеновых рецепторов, низкие дозы налтрексона, диазепам, СИОЗС.
• Для всех пациентов: Витамин С – 500 мг 2 р/д, Омега-3 жирные кислоты – 4 г/сут, Аторвастатин – 40 мг/д,
Мелатонин – 2–10 мг на ночь, начните с низкой дозы, Витамин D3 – 2000–4000 МЕ в день.
Для полного представления с протоколом можно ознакомиться
по ссылке: https://covid19criticalcare.com/about/the-flccc-physicians/.
Механизмы, лежащие в основе рекомендации применения флувоксамина при Sars-CoV-19
и постковидных психоневрологических осложнениях
Фокусное внимание на флувоксамин началось после публикации данных 2 клинических исследований применения флувоксамина у пациентов с ранним COVID-19, в которых ни один пациент не был госпитализирован и не умер при применении флувоксамина на ранней стадии терапии COVID-19 [52, 53]. Получалось, что препарат способствовал предупреждению развития, прежде всего, легочных осложнений. Ряд отечественных публикаций подробно описывают результаты этих исследований [54–57].
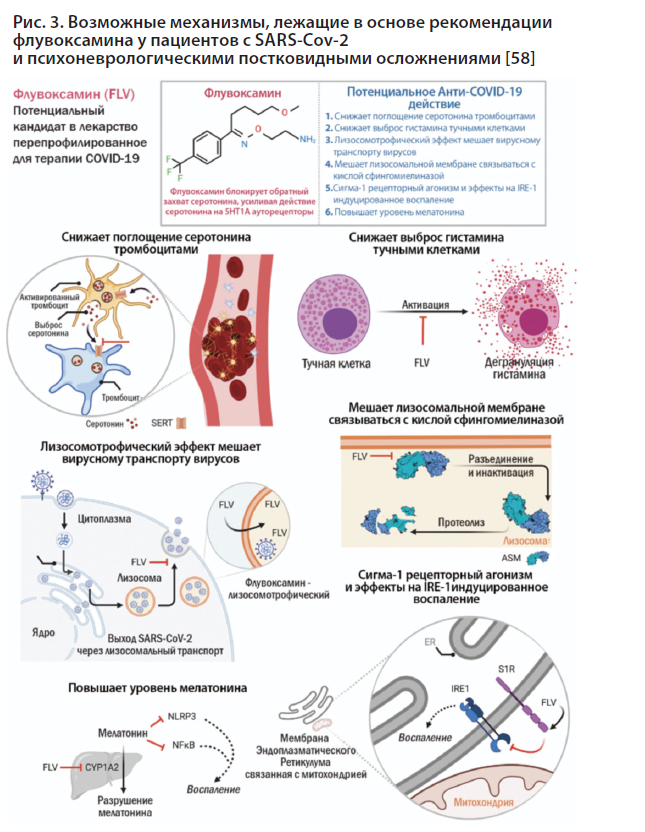
Флувоксамин является хорошо переносимым антидепрессантом с выраженным седативным, противотревожным эффектом, широко доступным и недорогим препаратом – селективным ингибитором обратного захвата серотонина. Флувоксамин также является наиболее мощным агонистом рецептора сигма-1, с помощью которого он контролирует воспаление. Наиболее важные механизмы действия флувоксамина при COVID-19 включают: снижение агрегации тромбоцитов, снижение дегрануляции тучных клеток, вмешательство в эндолизосомальный вирусный транспорт, регуляцию воспаления, вызванного ферментом 1α, требующим инозитола, и повышение уровня мелатонина. Все эти эффекты в совокупности оказывают прямое противовирусное действие, регулируют коагулопатию или смягчают цитокиновый шторм, которые, как известно, являются признаками тяжелого COVID-19 [58]. А также значимо дополняют антидепрессивное действие у пациентов с постковидными психоневрологическими осложнениями с тревожным компонентом в клинической картине.
Следует отметить, что исследования, проведенные в США у пациентов с SARS-CoV-19, были осуществлены с использованием более доступного по цене дженерика. Это подчеркивают все авторы исследований, отмечая финансовую доступность нового метода перепрофилированной терапии для широких слоев населения. На российском рынке присутствует два флувоксамина: Феварин и наиболее доступный по цене препарат-дженерик Рокона.
В апреле 2021 года флувоксамин вошел в американские стандарты терапии COVID-19, созданные Национальным институтом здоровья (NIH) в подразделе иммуномодуляторы с нейтральной оценкой. В формулировке указано: «в модели мышиного сепсиса было обнаружено, что флувоксамин связывается с рецептором sigma-1 в иммунных клетках, что приводит к снижению выработки воспалительных цитокинов. В исследовании in vitro эндотелиальных клеток и макрофагов человека флувоксамин снижал экспрессию генов воспаления … необходимы дальнейшие исследования, чтобы установить, насколько эффекты флувоксамина клинически значимыми...» [59].
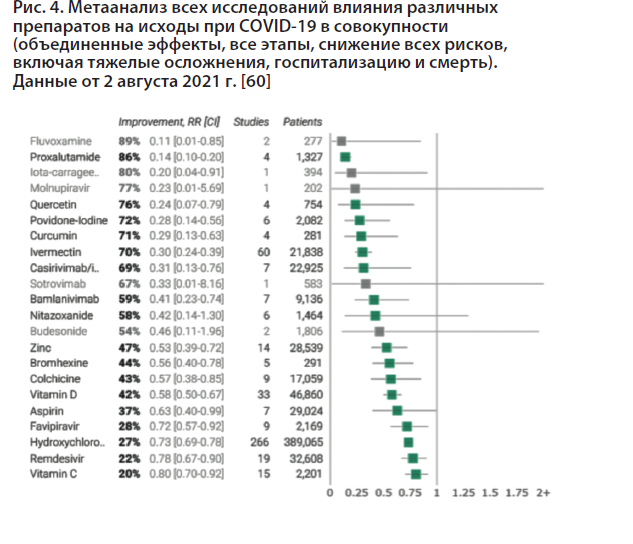
Несмотря на нейтральную оценку, данные являются весьма многообещающими для флувоксамина, поскольку на сегодняшний день не существует препарата с более перспективными результатами клинических исследований для предупреждения осложнений при терапии развившегося COVID-19.
Автор публикации метаанализа данных влияния различных препаратов на исходы при COVID-19 приводит следующий важный, по нашему мнению, тезис: «Лечение не заменяет вакцины и другие меры. Следует использовать все практические, эффективные и безопасные средства. Никакое лечение, вакцина или вмешательство не являются на 100% доступными и эффективными для всех текущих и будущих вариантов. Отрицание эффективности любого метода увеличивает риск того, что COVID-19 станет эндемичным, и увеличивает смертность, заболеваемость и сопутствующий ущерб» [60].
Таким образом, постковидный синдром, сопровождающийся психоневрологическими осложнениями, представляет новую проблему терапии с постоянно увеличивающимся количеством больных. Флувоксамин на сегодняшний день является первым и единственным препаратом, рекомендованным протоколами FLCCС для терапии таких пациентов на основание уникальных механизмов действия и предварительных клинических данных, т.к. он воздействует совокупно как на соматические (воспаление), так и на психические (депрессия, тревога) компоненты синдрома.
СВЕДЕНИЯ об авторах
Петрова Н.Н. – https://orcid.org/0000-0003-4096-6208 e-mail: petrova_ nn@mail.ru
Маркин А.В. – https://orcid.org/0000-0001-9510-4918 e-mail: avelox@mail.ru
Морозов П.В. – https://orcid.org/0000-0002-8537-2457 е-mаil: prof. morozov@gmail.com
N.N. Petrova1, A.V. Markin2, P.V. Morozov3
1 Saint Petersburg State University, Saint Petersburg, Russia
2 CJSC “Pharmfirma Sotex”, Russia;
3 Pirogov Russian National Research Medical University, Moscow, Russia
Summary
COVID-19 has caused new diagnoses and syndromes (such as postcovid syndrome) and has dramatically increased the prevalence of anxiety in the population. The new reality dictates the need to change approaches to prescribing psychotropic drugs. It is required to take into account the depressing effect on the respiratory centers of benzodiazepines and a number of other antipsychotics and antidepressants in patients in the acute period of COVID-19. A new protocol for the treatment of postcovid syndrome I-RECOVER has been released, created by the American group of specialists from the FLCCC Alliance. For patients with post-covid neuropsychiatric disorders, fluvoxamine is the first choice. The inclusion of fluvoxamine in the protocol is based on its following mechanisms: fluvoxamine reduces platelet aggregation, reduces mast cell degranulation, inhibits endolisosomal viral transport, and also has a pronounced anti-inflammatory effect, in addition to its antidepressant and anti-anxiety effects.
Key words: COVID-19, fluvoxamine, therapy of postcovid syndrome with neuropsychiatric complications, FLCCC protocol.
For citation: N.N. Petrova, A.V. Markin, P.V. Morozov. Postcovid syndrome: prevalence and methods of treatment of neuropsychiatric complications. Focus on fluvoxamine. Psychiatry and psychopharmacotherapy. 2021; 4: 42–48.
COVID-19 (SARS-CoV-2), ставший причиной пандемии, проявляется преимущественно поражением дыхательной системы, однако оказывает влияние и на другие системы, включая центральную нервную систему (ЦНС) [1–3].
Основываясь на накопленной информационной базе со времен SARS-CoV-1 и MERS, исследователи полагают, что среди лиц, перенесших COVID-19, будет наблюдаться широкое распространение аффективных, тревожных расстройств и бессонницы [4, 5]. Так, у когорты пациентов с SARS-CoV-1 были зафиксированы тревога и депрессия в различные временные промежутки: в течение эпидемии, а также через 1 месяц [6], 1 год и в более отдаленные периоды после ее окончания [7].
Психологическое благополучие населения (WHO-5) снижается по сравнению с периодом до COVID-19 [8]. На фоне пандемии COVID-19 наблюдается рост симптомов тревоги в популяции. Так, при анализе китайского сервиса микроблогов (Weibo) было отмечено более частое использование словесных индикаторов тревоги [9].
Имеются наблюдения, что пациенты, исходно имеющие психическое расстройство, с подтвержденным диагнозом COVID-19 отличаются большей частотой тревожных расстройств. Например, среди пациентов с расстройством пищевого поведения в 37,5% случаев наблюдалось усугубление симптомов психического заболевания, а в 56,2% присоединилось тревожное расстройство [10].
При сравнении 76 пациентов с психическими расстройствами (депрессия, генерализованное тревожное расстройство, паническое расстройство, смешанное тревожное и депрессивное расстройство) со 109 здоровыми людьми показано, что лица с психическими расстройствами в условиях изоляции характеризуются большей частотой тревожных опасений по поводу своего физического здоровья (p<0,001), импульсивности, агрессии и суицидальных мыслей [11]. При этом условия карантина отражаются на качестве лечения пациентов с тяжелыми психическими заболеваниями, включая рекуррентную депрессию, так как посещение ими психиатрических служб в значительной мере затруднено. В связи с этим 18,1% психиатрических пациентов (n=259) самостоятельно уменьшили необходимые дозы препаратов, а 17,2% (n=247) прекратили прием лекарственных средств из-за невозможности получения рецептов от врачей в разгар эпидемии [12].
Уровень тревоги выше у родителей, чьи дети были госпитализированы в период пандемии, по сравнению с теми, чьи дети попали в больницу до пандемии (p<0,001) [13].
На протяжении пандемии наблюдается рост частоты тревожных и депрессивных состояний среди медицинских работников, отмечено большая распространенность по сравнению с общей популяцией обсессивно-компульсивного расстройства [14–16]. Среди работников медицинских учреждений можно ожидать развития длительных депрессивных и тревожных расстройств. Известно, что при SARS-CoV-1 расстройства настроения у медицинских работников наблюдались как во время эпидемии [17], так и через 2–3 года после ее окончания [18].
Возможные механизмы психических расстройств, связанных с COVID-19
Потенциальные нейротропные свойства вируса до сих пор не изучены, выделяют два возможных пути воздействия на ЦНС: прямой повреждающий эффект и косвенный, связанный с активацией иммунной системы и, в худшем случае, возникновением «цитокинового шторма» [19, 20]. У пациентов с COVID-19 так же, как и у людей, болеющих SARS и MERS, наблюдается высокий уровень некоторых цитокинов: интерлейкина (IL)-1β, IL-6, интерферона (IFN)-γ, CXCL10 и CCL2, свидетельствующих об активации Т-хелперов 1 типа. Однако в отличие от пациентов с SARS и MERS, при COVID-19 обнаруживаются цитокины (IL-4 и IL-10), секретируемые Т-хелперами 2 типа [21]. Их высокие концентрации могут указывать на более тяжелое клиническое течение [22]. Некоторые авторы считают, что подобный дисбаланс цитокинов (особенно IL-1β, IL-6, IL-10, IFN-γ, TNF-α, and transforming growth factor-β) относится к числу факторов, ассоциированных с развитием психических расстройств [23, 24]. В целом интерес изучения маркеров воспаления кроется в поиске возможной связи между персистирующим вялотекущим воспалительным процессом, который наблюдается при аффективных расстройствах, и психопатологическими симптомами у лиц, перенесших COVID-19. Уровень сатурации и биохимические маркеры воспаления прямо не коррелируют с депрессией, тревогой или бессонницей. Единственным исключением стало значение уровня SII, который позитивно коррелировал с показателями тревоги и депрессии [5]. SII является объективным маркером баланса между системным воспалением и иммунным статусом; он включает в себя общую оценку количества нейтрофилов, тромбоцитов и лимфоцитов, принимающих участие в реализации различных путей иммунного ответа [22]. Основываясь на этом, можно предположить, что психиатрическая симптоматика, возникающая у лиц с COVID-19, не является прямым следствием органического повреждения головного мозга. Условия карантина и введенные в связи с пандемией ограничения также предрасполагают к ухудшению психического здоровья населения.
Факторы риска возникновения тревожных расстройств в условиях пандемии чрезвычайно разнообразны. Огромное влияние на популяцию оказывает перенасыщение информацией о COVID-19, в том числе в социальных сетях [25]. В одной из работ, которая включала 775 человек и была проведена в начале марта 2020 года, исследователи проанализировали, какое количество времени в течение двух недель люди потратили на размышление/просмотр информации в СМИ на тему COVID-19: 1–3 часа (n=287; 37,0%), 3–5 часов (n=154; 19,9%), 5–7 часов (n=181; 23,4%) и 7/более часов (n=153; 19,7%). На протяжении этих двух недель большинство людей испытывало страх и нарастающее чувство тревоги в течение нескольких дней (n=283; 36,5%) или более недели (n=209; 27,0%), а некоторые ежедневно страдали от этих нарушений (n=106; 13,7%) [26].
Особую когорту представляют одиноко проживающие люди, среди которых высок риск развития не только тревожных расстройств, но и обсессивно-компульсивного синдрома, проявляющегося многократными измерениями температуры и чрезмерным использованием антисептических средств. Тревожные опасения зачастую касаются состояния здоровья [27].
К факторам риска развития тревожных расстройств относят социально-демографические факторы (женский пол [28]; условия жизни (одиночество) [29]; наличие в семье ≥ 2 детей [30]; уровень образования (как низкий [31], так и высокий [32]); снижение заработной платы в период карантина. Особое значение придают таким факторам, как женский пол и наличие психического расстройства [33].
Предпосылками к развитию тревожных расстройств являются исходно плохое качество сна [32], стрессовые ситуации [31], подозрение/заражение членов семьи/друзей/ знакомых COVID-19 [31–33], недостаток психологической поддержки семьи [32].
Работа в сфере медицины на «передовой», непосредственно с пациентами с COVID-19 и большой профессиональный стаж (свыше 10 лет) [34] также предрасполагают к тревожным нарушениям.
Продолжительность госпитализации пациентов с COVID-19 прямо коррелирует с риском возникновения у них депрессии и тревоги [5].
Кроме того, симптомы тревоги с высокой вероятностью возникают у людей моложе 35 лет, которые слишком сильно «фокусируются» на условиях карантина [35].
Пост-COVID-19
Частота психических расстройств после COVID-19 значительно выше, чем в контрольных когортах гриппа и других инфекций дыхательных путей. Время разрешения симптомов зависит от преморбидных факторов риска, от тяжести острой инфекции, совокупности симптомов, испытываемых пациентом, время полного избавления от симптомов широко варьирует. Даже пациенты с легким течением заболевания часто сообщали о длительных и стойких симптомах [36].
По данным метаанализа в период реконвалесценции тревога была отмечена у 12% пациентов, перенесших COVID-19, при этом точечная распространенность составила для ПТСР 32%, тревоги – 14,8% [37].
Из 100 пациентов с острым COVID-19 у 24% в дальнейшем наблюдалось посттравматическое стрессовое расстройство (ПТСР) [38].
Синдром последствий интенсивной терапии (post-intensive care syndrome, PICS) наблюдается у 20–40% больных коронавирусной инфекцией и включает, в том числе, тревожные расстройства, ПТСР, нарушения сна [39]. Среди перенесших тяжелый COVID-19 с госпитализацией в отделение интенсивной терапии тревога встречалась в 23% случаев [40].
На примере 402 пациентов, которые прошли через госпитализацию и были выписаны после успешного лечения от вирусной инфекции, показано, что через месяц с момента выписки из стационара частота депрессии и тревоги была крайне высока [5]. Отмечено, что распространенность депрессии достоверно выше среди пациентов, недавно выздоровевших от COVID-19, по сравнению с контрольной группой людей, находящихся дома в режиме карантина (29,2 и 9,8%, p=0,016), в то время как значимой разницы по частоте тревожных расстройств не выявлено (р=0,154) [41].
Психические нарушения, например тревожное расстройство, ПТСР, могут оставаться до трех и более месяцев у некоторых перенесших коронавирусную инфекцию лиц [42].
Самые частые осложнения COVID-19, сохраняющиеся через 6 месяцев после госпитализации, включают 63% – слабость, 26% – нарушения сна, 23% – тревога или депрессия [43].
Во время вспышки COVID-19, а также в течение длительного времени после него отмечена тенденция к увеличению распространенности тревожных нарушений (таблица 1) [37].
Последние публикации от других авторов показывают схожие результаты. Так, по данным метаанализа 51 исследования (n=18 917) средняя продолжительность симптомов составляла 77 дней (14–182 дня). К наиболее распространенным и стойким нейропсихиатрическим симптомам после COVID-19 относили: нарушение сна 27,4% (95% 21,4–34,4%), усталость 24,4% (17,5–32,9%), когнитивные нарушения 20,2% (10,3–35,7%), а также тревогу 19,1% (13,3–26,8%) [44].
Наиболее статистически значимый анализ, опубликованный на сегодняшний день (n=236 038, p<0,0001 для каждого из расстройств), также показал значительное повышение неврологической и психиатрической заболеваемости в течение 6 месяцев после заражения COVID-19. При этом наибольший риск был у пациентов с тяжелой формой COVID-19, но не ограничивался ими [45].
Частота постковидных расстройств не имела тенденции к снижению со временем в сравнении с аналогичной частотой психических расстройств после других респираторных инфекций, что подчеркивает бóльшую вовлеченность ЦНС в повреждения при COVID-19 (рис. 2).
Методы профилактики тревожных расстройств
в условиях пандемии
В связи с высоким риском развития тревожных расстройств, ассоциированных как с самим фактом изоляции, так и с перенесением COVID-19, Всемирная организация здравоохранения разработала особые рекомендации для населения. Основная их цель – обеспечить людей общедоступной информацией по борьбе с нарастающей тревогой и стрессом. Общие положения для населения включают следующие рекомендации [46, 47, 48]:
• заблаговременно составлять распорядок на день, чтобы грамотно распределить время между дистанционной работой и домашним досугом;
• уделять особое внимание полноценному сну и разнообразному питанию;
• ввести в привычку утреннюю зарядку;
• уделять время различным способам (прослушивание музыки, чтение книг) и методикам (йога) релаксации;
• поддерживать связь с обществом и семьей.
Кроме того, более специфические советы предлагают:
• ограничивать себя от чрезмерного времяпрепровождения в социальных сетях и рационально подходить к изучению ежедневных сводок, касающихся пандемии;
• контролировать и организовывать досуг детей (также ограничивать их время, проведенное за экранами различных устройств);
• используя современные приложения, чаще устраивать групповые сеансы связи;
• при необходимости незамедлительно обращаться за квалифицированной помощью к работникам психотерапевтической службы (во многих странах в условиях карантина стали практиковаться дистанционные консультации с использованием информационно-коммуникационных технологий).
Психофармакотерапия
Почти все психотропные средства могут в той или иной степени оказывать негативное воздействие на симптомы COVID-19 и утяжелять течение заболевания. В остром периоде заболевания рекомендуют отказаться от назначения бензодиазепинов, ТЦА, карбамазепина, солей лития и клозапина, из-за угнетения ими дыхательного центра [49].
Руководство NICE (Быстрое руководство по COVID-19: управление долгосрочными последствиями COVID-19, Стандарты Соединенного Королевства) опубликованное в декабре 2020 года, не предлагает отличные от общепринятых методов терапии для психоневрологических осложнений после COVID-19, призывая индивидуализировать подход: «Реабилитационные программы должны быть индивидуальными и адаптированными к потребностям пациента» [50].
I-RECOVER ПРОТОКОЛ Альянса FLCCC
Наиболее актуальным на сегодня представляется протокол терапии, опубликованный в июне 2021 года Альянсом FLCCC (Front Line COVID-19 Critical Care Alliance) [51]. «Альянс по оказанию неотложной помощи на передовой COVID-19» является некоммерческой организацией, занимающейся разработкой высокоэффективных протоколов лечения для предотвращения передачи COVID-19 и улучшения результатов для пациентов, больных этим заболеванием. Протоколы разрабатывают ведущие американские и мировые специалисты здравоохранения, занятые лечением COVID-19. Один из таких протоколов – MATH+ был успешно применен для терапии президента США Дональда Трампа в 2020 г. в национальном Военно-Медицинском центре Уолтера Рида.
Больницы Хьюстона и Норфолка, начавшие применять подобные протоколы, показали лучшие результаты при терапии COVID-19, в сравнении с другими госпиталями в США.
Авторы указывают, что, учитывая отсутствие масштабных клинических исследований по лечению последствий COVID-19, этот протокол основан на патофизиологических механизмах COVID-19 и поствирусных заболеваний, а также на коллективном опыте наблюдения за устойчивыми клиническими реакциями, достигнутыми с помощью приведенных подходов к лечению. Этот протокол также успешно используется для лечения воспалительных синдромов после вакцинации.
Поскольку наша статья посвящена терапии в основном нервно-психических симптомов, мы не будет подробно рассматривать общие подходы терапии синдрома, а сосредоточимся на пациентах с постковидными нервно-психическими проявлениями.
В протоколе терапии FLCCC длительного постковидного синдрома (LHCS), раздел «Постковидный синдром при наличии нервно-психических симптомов (плохая концентрация внимания, забывчивость, нарушения настроения)», первой линией терапии рекомендован: флувоксамин 50 мг – два раза в день [51].
Общий алгоритм (для всех групп пациентов с постковидными осложнениями):
• Инициально ивермектин: 0,2–0,4 мг/кг – 1 раз в день во время еды, 3–5 д;
• При наличии психоневрологических осложнений: флувоксамин 50 мг × 2 р/д 15 дней;
• При укорочении дыхания и/или неэффективности ивермектина – глюкокортикостероиды 1) 0,5 мг/кг
5 дней; 2) 0,25 мг/кг – 5 дней; 3) 0,12 мг/кг 5 дней;
• При неэффективности добавление антигистаминных препаратов, вторая линия: ингибиторы лейкотриеновых рецепторов, низкие дозы налтрексона, диазепам, СИОЗС.
• Для всех пациентов: Витамин С – 500 мг 2 р/д, Омега-3 жирные кислоты – 4 г/сут, Аторвастатин – 40 мг/д,
Мелатонин – 2–10 мг на ночь, начните с низкой дозы, Витамин D3 – 2000–4000 МЕ в день.
Для полного представления с протоколом можно ознакомиться
по ссылке: https://covid19criticalcare.com/about/the-flccc-physicians/.
Механизмы, лежащие в основе рекомендации применения флувоксамина при Sars-CoV-19
и постковидных психоневрологических осложнениях
Фокусное внимание на флувоксамин началось после публикации данных 2 клинических исследований применения флувоксамина у пациентов с ранним COVID-19, в которых ни один пациент не был госпитализирован и не умер при применении флувоксамина на ранней стадии терапии COVID-19 [52, 53]. Получалось, что препарат способствовал предупреждению развития, прежде всего, легочных осложнений. Ряд отечественных публикаций подробно описывают результаты этих исследований [54–57].
Флувоксамин является хорошо переносимым антидепрессантом с выраженным седативным, противотревожным эффектом, широко доступным и недорогим препаратом – селективным ингибитором обратного захвата серотонина. Флувоксамин также является наиболее мощным агонистом рецептора сигма-1, с помощью которого он контролирует воспаление. Наиболее важные механизмы действия флувоксамина при COVID-19 включают: снижение агрегации тромбоцитов, снижение дегрануляции тучных клеток, вмешательство в эндолизосомальный вирусный транспорт, регуляцию воспаления, вызванного ферментом 1α, требующим инозитола, и повышение уровня мелатонина. Все эти эффекты в совокупности оказывают прямое противовирусное действие, регулируют коагулопатию или смягчают цитокиновый шторм, которые, как известно, являются признаками тяжелого COVID-19 [58]. А также значимо дополняют антидепрессивное действие у пациентов с постковидными психоневрологическими осложнениями с тревожным компонентом в клинической картине.
Следует отметить, что исследования, проведенные в США у пациентов с SARS-CoV-19, были осуществлены с использованием более доступного по цене дженерика. Это подчеркивают все авторы исследований, отмечая финансовую доступность нового метода перепрофилированной терапии для широких слоев населения. На российском рынке присутствует два флувоксамина: Феварин и наиболее доступный по цене препарат-дженерик Рокона.
В апреле 2021 года флувоксамин вошел в американские стандарты терапии COVID-19, созданные Национальным институтом здоровья (NIH) в подразделе иммуномодуляторы с нейтральной оценкой. В формулировке указано: «в модели мышиного сепсиса было обнаружено, что флувоксамин связывается с рецептором sigma-1 в иммунных клетках, что приводит к снижению выработки воспалительных цитокинов. В исследовании in vitro эндотелиальных клеток и макрофагов человека флувоксамин снижал экспрессию генов воспаления … необходимы дальнейшие исследования, чтобы установить, насколько эффекты флувоксамина клинически значимыми...» [59].
Несмотря на нейтральную оценку, данные являются весьма многообещающими для флувоксамина, поскольку на сегодняшний день не существует препарата с более перспективными результатами клинических исследований для предупреждения осложнений при терапии развившегося COVID-19.
Автор публикации метаанализа данных влияния различных препаратов на исходы при COVID-19 приводит следующий важный, по нашему мнению, тезис: «Лечение не заменяет вакцины и другие меры. Следует использовать все практические, эффективные и безопасные средства. Никакое лечение, вакцина или вмешательство не являются на 100% доступными и эффективными для всех текущих и будущих вариантов. Отрицание эффективности любого метода увеличивает риск того, что COVID-19 станет эндемичным, и увеличивает смертность, заболеваемость и сопутствующий ущерб» [60].
Таким образом, постковидный синдром, сопровождающийся психоневрологическими осложнениями, представляет новую проблему терапии с постоянно увеличивающимся количеством больных. Флувоксамин на сегодняшний день является первым и единственным препаратом, рекомендованным протоколами FLCCС для терапии таких пациентов на основание уникальных механизмов действия и предварительных клинических данных, т.к. он воздействует совокупно как на соматические (воспаление), так и на психические (депрессия, тревога) компоненты синдрома.
СВЕДЕНИЯ об авторах
Петрова Н.Н. – https://orcid.org/0000-0003-4096-6208 e-mail: petrova_ nn@mail.ru
Маркин А.В. – https://orcid.org/0000-0001-9510-4918 e-mail: avelox@mail.ru
Морозов П.В. – https://orcid.org/0000-0002-8537-2457 е-mаil: prof. morozov@gmail.com

