Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Резюме
Угнетение дыхания и другие побочные эффекты психотропных препаратов могут непосредственно влиять на выживаемость пациентов с
COVID-19. Новая реальность ставит новые вопросы перед врачами по выбору антидепрессанта в период пандемии, когда любой пациент может заболеть SARS-CoV-2. Получены новые убедительные данные протективного действия флувоксамина при COVID-19. Представлены результаты исследования TOGETHER, опубликованного в журнале Ланцет, а также обзор результатов ряда других клинических исследований флувоксамина при COVID-19. В исследовании TOGETHER 1497 пациентов с высоким риском смерти от COVID-19 (онкология, диабет и пр.), получали плацебо либо флувоксамин. Частота госпитализации была ниже в группе флувоксамина (79 [11%] из 741 против 119 [16%] из 756). Относительный риск госпитализации на флувоксамине составил 0.68; в интервале: 0,52–0,88. В группе флувоксамина было зарегистрировано 17 смертей, а в группе плацебо – 25 смертей при первичном анализе ([OR] 0,68, 95% 0,36–1,27). Среди пациентов, завершивших исследование без серьезных отклонений от протокола (не нарушавших прием препарата), в группе флувоксамина была одна смерть, а в группе плацебо – 12 смертей per-protokol ([OR] 0,09; 95% CI 0,01–0,47). Антиковидное действие флувоксамина связывают с мощным агонизмом в отношении s1-рецепторов, и, в частности, с нарушением транспорта эндосомами вируса SARS-CoV-2, а также влиянием на различные факторы воспаления.
Однако опасно безоговорочно переносить данные, полученные на флувоксамине, на другие психотропные препараты, в том числе на антидепрессанты, поскольку суммарно все антидепрессанты повышают смертность при COVID-19 в 2,23 раза, согласно данным последнего метаанализа, в котором участвовало 1,5 млн пациентов, перенесших COVID-19, из которых 44 тыс. с психическими заболеваниями.
Суммарно эти данные делают флувоксамин в период пандемии антидепрессантом выбора для терапии депрессии, особенно у пациентов с повышенными рисками смерти от COVID-19, а также для пациентов с депрессией после COVID-19 (постковидными психоневрологическими осложнениями).
Ключевые слова: флувоксамин, депрессия, COVID-19, s1-рецепторы, исследование TOGETHER, тревога, выбор антидепрессанта.
Для цитирования: Петрова Н.Н., Маркин А.В. Выбор антидепрессанта в период пандемии COVID-19. Психиатрия и психофармакотерапия. 2021; 23 (6): 16–22.
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№06 2021
Выбор антидепрессанта в период пандемии COVID-19 №06 2021
Резюме
Угнетение дыхания и другие побочные эффекты психотропных препаратов могут непосредственно влиять на выживаемость пациентов с
COVID-19. Новая реальность ставит новые вопросы перед врачами по выбору антидепрессанта в период пандемии, когда любой пациент может заболеть SARS-CoV-2. Получены новые убедительные данные протективного действия флувоксамина при COVID-19. Представлены результаты исследования TOGETHER, опубликованного в журнале Ланцет, а также обзор результатов ряда других клинических исследований флувоксамина при COVID-19. В исследовании TOGETHER 1497 пациентов с высоким риском смерти от COVID-19 (онкология, диабет и пр.), получали плацебо либо флувоксамин. Частота госпитализации была ниже в группе флувоксамина (79 [11%] из 741 против 119 [16%] из 756). Относительный риск госпитализации на флувоксамине составил 0.68; в интервале: 0,52–0,88. В группе флувоксамина было зарегистрировано 17 смертей, а в группе плацебо – 25 смертей при первичном анализе ([OR] 0,68, 95% 0,36–1,27). Среди пациентов, завершивших исследование без серьезных отклонений от протокола (не нарушавших прием препарата), в группе флувоксамина была одна смерть, а в группе плацебо – 12 смертей per-protokol ([OR] 0,09; 95% CI 0,01–0,47). Антиковидное действие флувоксамина связывают с мощным агонизмом в отношении s1-рецепторов, и, в частности, с нарушением транспорта эндосомами вируса SARS-CoV-2, а также влиянием на различные факторы воспаления.
Однако опасно безоговорочно переносить данные, полученные на флувоксамине, на другие психотропные препараты, в том числе на антидепрессанты, поскольку суммарно все антидепрессанты повышают смертность при COVID-19 в 2,23 раза, согласно данным последнего метаанализа, в котором участвовало 1,5 млн пациентов, перенесших COVID-19, из которых 44 тыс. с психическими заболеваниями.
Суммарно эти данные делают флувоксамин в период пандемии антидепрессантом выбора для терапии депрессии, особенно у пациентов с повышенными рисками смерти от COVID-19, а также для пациентов с депрессией после COVID-19 (постковидными психоневрологическими осложнениями).
Ключевые слова: флувоксамин, депрессия, COVID-19, s1-рецепторы, исследование TOGETHER, тревога, выбор антидепрессанта.
Для цитирования: Петрова Н.Н., Маркин А.В. Выбор антидепрессанта в период пандемии COVID-19. Психиатрия и психофармакотерапия. 2021; 23 (6): 16–22.
Choosing an antidepressant during the COVID-19 pandemic
N.N. Petrova1, A.V.Markin2
Abstract
Respiratory depression and the other side effects of psychotropic drugs may decline the survival of patients with COVID-19. The new reality raises new questions for doctors about choosing an antidepressant during a pandemic, when any patient can get sick with SARS-CoV-2. New convincing data of the protective effect of fluvoxamine in COVID-19 have published in The Lancet (TORGETHER trail). In the study, 1497 patients with a high risk of death from COVID-19 (oncology, diabetes, etc.) received placebo or fluvoxamine. The hospitalization rate was lower in the fluvoxamine group (79 [11%] out of 741 versus 119 [16%] out of 756). The relative risk of hospitalization on fluvoxamine was 0.68; in the range: 0.52–0.88. There were 17 deaths in the fluvoxamine group, and
25 deaths in the placebo group at the initial analysis ([OR] 0.68, 95% 0.36–1.27). There was one death in the fluvoxamine group, and 12 deaths in the placebo group in per-protokol ([OR] 0.09; 95% CI 0.01-0.47). The anti-covid effect of fluvoxamine is associated with a strong agonist to s1-receptors, and, in particular, with a violation of the transport of the SARS-CoV-2 virus by endosomes, as well as the effect on various inflammatory factors.
However, it is dangerous transfer the data obtained on fluvoxamine to the other psychotropic drugs, including antidepressants, because total all antidepressants increase mortality in COVID-19 by 2.23 times, according to the latest meta-analysis, which involved 1.5 million patients who underwent Covid-19 and 44 thousand with mental illnesses.
In total, these data make fluvoxamine the drug of choice among antidepressant for the treatment of depression during the pandemic, especially for patients with higher risks of death from COVID-19 or for patients with "long covid".
Keywords: fluvoxamine, depression, COVID-19, s1-receptors, study TOGETHER, anxiety, choice of antidepressant
For citation: Petrova N.N., MarkinA.V. Choosing an antidepressant during the COVID-19 pandemic. Psychiatry and Psychopharmacotherapy. 2021; 23 (6): 16–22.
Последствия кризиса психического здоровья из-за COVID-19, включая суицидальное поведение, будут присутствовать в течение длительного времени и достигнут пика после пандемии [1].
Депрессия в период пандемии COVID-19 может развиваться по разным механизмам. Опыт прошлых эпидемий коронавируса свидетельствует, что и среди людей без коронавируса возрастает уровень тревожных и депрессивных расстройств [2]. Депрессия встречается у недавно выздоровевших от COVID-19 более чем в 29% наблюдений, а среди людей, находящихся дома в режиме карантина, – почти в 10% случаев [3]. SARS-CoV-2 обладает заметно более выраженными нейротропными свойствами по сравнению с другими вирусами [4]. С другой стороны, известно, что дисбаланс цитокинов (особенно IL-1β, IL-6, IL-10, IFN-γ, TNF-α, transforming growth factor-β) относится к числу факторов, ассоциируемых с развитием психических расстройств, в том числе аффективных. Был проведен поиск возможной связи между персистирующим вялотекущим воспалительным процессом и психопатологическими симптомами у лиц, перенесших COVID-19 [5]. Показано, что ни уровень сатурации, ни биохимические маркеры воспаления не коррелируют с депрессией, тревогой, ПТСР или бессонницей. Исключение – уровень SII позитивно коррелировал с показателями тревоги и депрессии [6], что является объективным маркером баланса между системным воспалением и иммунным статусом и включает в себя общую оценку количества нейтрофилов, тромбоцитов и лимфоцитов, принимающих участие в реализации различных путей иммунного ответа [7]. Кроме того, не только сама коронавирусная инфекция, но и меры, принимаемые для борьбы с пандемией COVID-19, могут негативно повлиять на психическое здоровье людей, вызывая дистресс [8]. Cимптомы тревожного или депрессивного расстройства вследствие стресса, связанного с пандемией, наблюдаются примерно у 31% взрослого населения США [9].
 Все более актуальной становится проблема постковидного синдрома. Метаанализ, включавший 236 038 человек, продемонстрировал значительное повышение неврологической и психиатрической заболеваемости в течение 6 мес после заражения коронавирусной инфекцией. Наибольший риск осложнений со стороны ЦНС наблюдается у пациентов с тяжелой формой COVID-19, но не только (рис. 1). Частота постковидных
Все более актуальной становится проблема постковидного синдрома. Метаанализ, включавший 236 038 человек, продемонстрировал значительное повышение неврологической и психиатрической заболеваемости в течение 6 мес после заражения коронавирусной инфекцией. Наибольший риск осложнений со стороны ЦНС наблюдается у пациентов с тяжелой формой COVID-19, но не только (рис. 1). Частота постковидных
расстройств не имела тенденции к снижению со временем в сравнении с аналогичной частотой психических расстройств после других респираторных инфекций, что подчеркивает бОльшую вовлеченность ЦНС в повреждения при COVID-19 [10]. Даже пациенты с легким течением заболевания часто имели длительные и стойкие психические расстройства [11].
Обращают внимание на прямую корреляцию между тяжестью заболевания, степенью гипоксии и наличием депрессии в постковидном периоде [12]. Отмечено, что у пациентов, перенесших тяжелую форму коронавирусной инфекции, потребовавшую реанимационных мероприятий, депрессия встречалась в 18% случаев [13]. В целом депрессия относится к наиболее частым психиатрическим осложнениям короновирусной инфекции [14].
Психические нарушения (например, депрессия) могут сохраняться до 3 мес и более после COVID-19 [15]. Через 6 месяцев после госпитализации в связи с коронавирусной инфекцией депрессия или тревога обнаруживались в 23% случаев [16]. Редуцирование этих симптомов происходит медленно – через 7 мес после выздоровления от коронавирусной инфекции тревога сохранялась у 16,2%, депрессия – у 19,7% и диссомния – у 34,5% пациентов [12].
В настоящее время изложены общие принципы психофармакотерапии в период пандемии. Они предполагают оценку риска обострения психопатологической симптоматики в случае отмены терапии или снижения дозировок психотропной терапии у лиц с психическими расстройствами, получающими противовирусное лечение. Отмечено, что воспалительные процессы в легких могут замедлять метаболизм ряда психотропных препаратов, что требует коррекции их дозировки. Возобновление психофармакотерапии в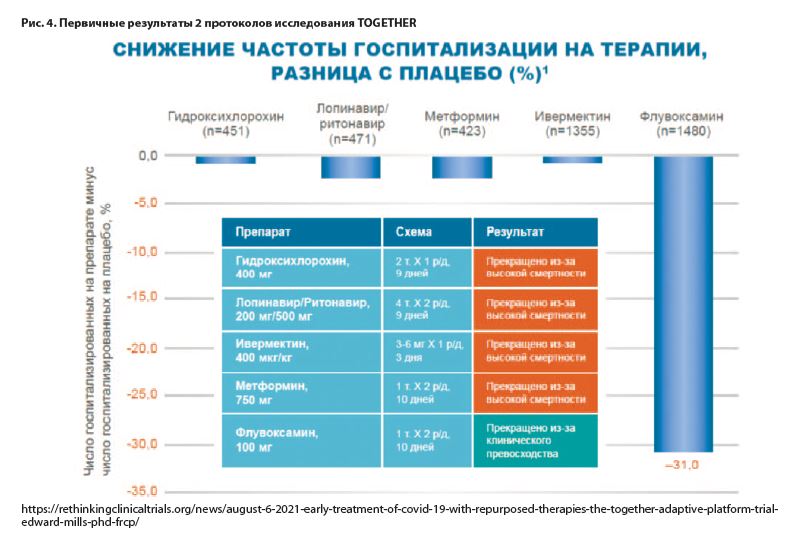 полном объеме рекомендуется после устранения острых симптомов COVID-19 с нормализацией температуры тела, функции дыхания и лабораторных показателей. Следует учитывать лекарственные взаимодействия, а выбор
полном объеме рекомендуется после устранения острых симптомов COVID-19 с нормализацией температуры тела, функции дыхания и лабораторных показателей. Следует учитывать лекарственные взаимодействия, а выбор
психотропного препарата должен определяться спектром его соматотропной активности, возможными побочными эффектами с учетом соматического состояния и возраста больного коронавирусной инфекцией [17,18]. В отсутствие репрезентативных данных авторы тематических публикаций обращают внимание на известные особенности действия и лекарственных взаимодействий психотропных средств. В связи с большой лекарственной нагрузкой при лечении COVID-19 у пациентов психиатрического профиля возрастает риск межлекарственного взаимодействия и возникновения побочных эффектов. К наиболее важным стоит отнести увеличение интервала QT, аритмии, нейтропению и агранулоцитоз, возникновения делирия и нарушений со стороны дыхательной системы. В целом почти все психотропные средства могут в той или иной степени оказывать негативное воздействие на симптомы COVID-19 и утяжелять течение заболевания [19]. Вместе с тем прекращение психотропной терапии (антипсихотики, антидепрессанты, анксиолитики и др.) повышает риск обострения психических расстройств [3], что обусловливает актуальность выбора препаратов, не ухудшающего прогноз для жизни при заражении COVID-19.
Необходимость назначения антидепрессантов в период пандемии может возникнуть у лиц с депрессией в рамках постковидного синдрома, а также у пациентов, не болевших на момент начала депрессии коронавирусной инфекцией. Вероятность побочных эффектов антидепрессантов зависит от их группы. Так, при применении трициклических антидепрессантов (ТЦА) и, в меньшей степени, циталопрама, эсциталопрама и венлафаксина повышается риск удлинения интервала QT. ТЦА также часто вызывают нейтропению. Антидепрессанты с антихолинергическим действием (ТЦА, пароксетин) повышают риск возникновения делирия, в связи с чем их использование совместно с глюкокортикостероидами и противовирусными препаратами должно быть осторожным [Ostuzzi и соавт., 2020]. Некоторые антидепрессанты (миансерин, миртазапин) имеют миелотоксические свойства (в диапазоне от лейкопении и тромбоцитопении до жизнеопасного агранулоцитоза), другие (например, ТЦА) могут повышать риск жизнеопасных сердечных аритмий, в том числе пируэтной желудочковой тахикардии и фибрилляции желудочков [20]. Гепатотоксичный потенциал имеют антидепрессанты из группы ТЦА и СИОЗСН, что обусловливает риск нежелательных явлений при применении совместно с ремдесивиром [20].
Журнал Ланцет опубликовал в сентябре 2021 года наиболее серьезный на сегодняшний день метаанализ, который показывает значительное повышение рисков смерти при применении психотропных препаратов при COVID-19. Метаанализ, включивший 1 469 731 пациента с COVID-19, из которых 43 938 пациентов имели психические расстройства, выявил значимое повышение рисков смерти по каждой группе психоторопных препаратов (рис. 2) [21].
В частности, антидепрессанты суммарно повышают риск смерти от COVID-19 в 2,23 раза [1,06–4,71]; I²=95,45% [21].
Сентябрьский метаанализ, опубликованный в Ланцете опровергает данные обсервационных (наблюдательных) не рандомизированных исследований низкого качества о положительном влиянии психотропных препаратов на выживаемость при COVID-19 [22].
Имеющиеся на сегодняшний данные выделяют флувоксамину особое место в ряду антидепрессантов. Только флувоксамин по данным 2 рандомизированных плацебо-контролируемых исследований и одного наблюдательного исследования достоверно снижает смертность и госпитализацию при COVID-19 (в том числе по данным нового плацебо-контролируемого исследования TOGETHER с участием почти полутора тысяч пациентов). Новые исследования показывают, что флувоксамин может помочь пациентам с COVID-19 на ранних стадиях заболевания оставаться вне больницы и сократить время, проведенное в отделении неотложной помощи.
Исследование в Сент-Луисе [23]
Это первое исследование флувоксамина при COVID-19, выполненное доктором Ленце в Сент-Луисе. Несмотря на относительно небольшое количество пациентов, журнал JAMA выбрал его из 10 000 других присланных публикаций за очень качественный дизайн с точки зрения доказательной медицины [24]. В этом двойном слепом плацебо-контролируемом рандомизированном исследовании ранней терапии СOVID-19 ни один человек, получавший очень высокие дозы дженерического флувоксамина, не был госпитализирован и не имел снижение сатурации легких ниже 92%, в отличие от группы плацебо. Идеей для исследования стали лабораторные работы на мышах, когда флувоксамин способствовал выживанию мышей с сепсисом. В исследовании принимали участие 152 пациента, из которых около половины получали плацебо. Ни у одного из 80 человек, принимавших флувоксамин в высокой дозировке (300 мг/сут 15 дней), не развилась одышка и не возникла необходимость госпитализации (не было снижения уровня сатурации ниже 92%), состояние ухудшилась. В то же время в группе плацебо (n=72) у 8,4% пациентов ухудшились сатурация О2<92%, 5,5% госпитализированы (4–21 день в больнице), 1,4% на ИВЛ – 10 сут [23].
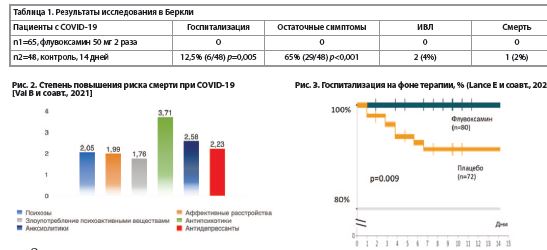
Исследование в Беркли [25]
В феврале 2021 г. были опубликованы результаты обсервационного исследования эффективности флувоксамина ранней терапии при COVID-19, проведенного во время вспышки в рабочем коллективе ипподрома Беркли в Калифорнии. В ноябре 2020 г., когда заразились 200 сотрудников ипподрома, более половины заболевших приняли участие в исследовании. Частота госпитализации составила 0% (0 из 65) при приеме флувоксамина и 12,5% (6 из 48) в группе отказавшихся. Через 14 дней остаточные симптомы сохранялись у 0% (0 из 65) пациентов, получавших флувоксамин, и у 60% (29 из 48) отказавшихся [25].
В отличие от исследования др. Ленце, в исследовании др. Шефтеля были использованы низкие дозы флувоксамина (100 мг/сут).
Исследование TOGETHER [26]
Исследование TOGETHER представляет собой двойное слепое плацебо-контролируемое рандомизированное исследование для изучения эффективности перепрофилированных методов лечения COVID-19 среди взрослых амбулаторных пациентов высокого риска смерти. Исследование было разработано и проведено в партнерстве с местными органами здравоохранения в 11 городах Бразилии. Вмешательства, оцененные в исследовании TOGETHER, включают гидроксихлорохин, лопинавир–ритонавир, метформин, ивермектин, флувоксамин, доксазозин и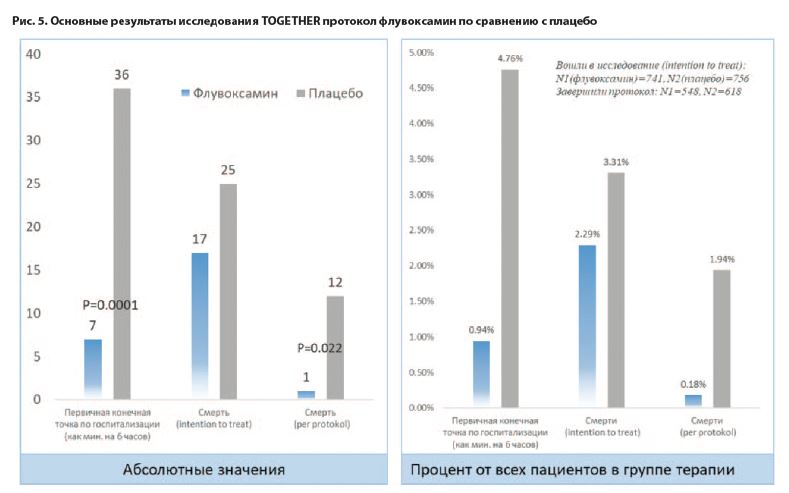 пегилированный интерферон лямбда по сравнению с плацебо. Исследование координируется Платформой наук о жизни (Ванкувер, Канада).
пегилированный интерферон лямбда по сравнению с плацебо. Исследование координируется Платформой наук о жизни (Ванкувер, Канада).
Критерии включения: Пациенты старше 18 лет, Обращение в амбулаторное учреждение с острыми клиническими симптомами, соответствующими COVID-19, начинающимися в течение 7 дней с даты скрининга, положительный экспресс-тест на антиген SARS-CoV-2. Плюс у пациентов должен был быть по крайней мере один дополнительный критерий высокого риска смерти при COVID-19: Сахарный диабет, Системная артериальная гипертензия, Симптоматическое заболевание легких, Пациенты с симптоматической астмой, Курение, Ожирение, Пациенты с трансплантацией, Пациент с хронической болезнью почек IV стадии или на диализе, Пациенты с иммуносупрессией, История рака за последние 0,5 года или проходящее текущее лечение от рака, Возраст старше 50 лет. Критерии исключения: Отрицательные результаты исследований на наличие атипичной пневмонии SARS-CoV-2, Острое респираторное заболевание, совместимое с COVID-19, которое лечится в первичной медицинской помощи и требует госпитализации, Острое респираторное заболевание, вызванное другими причинами, Пациенты, получившие вакцинацию от SARS-CoV-2, Одышка, вторичная по отношению к другим острым и хроническим респираторным причинам или инфекциям, Острый грипп, показывающий по крайней мере один из приведенных ниже критериев: Частота дыхания >28/мин; SaO2<90% или <93% при назальной кислородной терапии со скоростью 10 л/мин; PaO2/FIO2<300 мм рт. ст.; Применение ингибиторов серотониновых рецепторов, Использование следующих лекарств в течение последних 14 дней: Ингибиторы оксида моноамина (фенелзин, транилципромин, селегилин, изокарбоксазид), Использование йодсодержащих контрастов во время лечения до 5 дней после окончания; Использование антиретровирусных препаратов (Лечение синдрома приобретенного иммунодефицита [СПИДа]); Тяжелые психические расстройства или тяжелая депрессия. Беременные или кормящие грудью пациенты. В анамнезе тяжелая желудочковая сердечная аритмия. История диабетического кетоацидоза или клинического состояния, которое поддерживает стойкий метаболический ацидоз; Хирургическая процедура или использование контраста во время лечения или за/через 5 дней после последней дозы исследуемого препарата. Текущий ежедневный и/или неконтролируемый алкоголизм. История припадков за последний месяц или неконтролируемых припадков. История цирроза печени или классификация по Чайлд-Пью. Известные тяжелые дегенеративные неврологические заболевания и/или тяжелое психическое заболевание. Неспособность пациента или представителя дать информированное согласие или придерживаться процедур, предложенных в протоколе. Известная гиперчувствительность и/или непереносимость флувоксамина, ивермектина или метформина; Неспособность принимать пероральные лекарства. Неспособность или нежелание следовать руководящим принципам и процедурам исследований. Первичная конечная точка: Госпитализация в отделения неотложной помощи в связи с клиническим ухудшением COVID-19 (определяется как участник, остающийся под наблюдением в течение >6 ч), Госпитализация в связи с прогрессированием COVID-19 (определяется как обострение вирусной пневмонии) и/или осложнениями в течение 28 дней после рандомизации. Вторичные конечные точки: Шкала клинического ухудшения ВОЗ, Глобальная шкала здравоохранения PROMIS, Определенная смертность и все причины, Причина конкретной госпитализации, Вирусный клиренс и вирусная нагрузка, Респираторные симптомы, Побочные реакции, Побочные лекарственные реакции, Соблюдение режима приема лекарств.
Протокол исследования флувоксамина
741 пациент получал флувоксамин (100 мг 2 раза). Из них 407 женщин, 335 мужчин. Средний возраст 47,9 года. 135 со множественной коморбидностью. 756 пациентов были в группе плацебо. Из них 438 женщин, 300 мужчин. Средний возраст 47,8 года. 123 со множественной коморбидностью. Доля пациентов, наблюдавшихся в условиях неотложной помощи COVID-19 более 6 ч или переведенных в госпиталь из-за COVID-19, была ниже в группе флувоксамина по сравнению с плацебо (79 [11%] из 741 против 119 [16%] из 756). Относительный риск госпитализации на флувоксамине составил 0,68; в интервале: 0,52–0,88. Таким образом, флувоксамин снижает риск госпитализации на 32%. Вероятность превосходства флувоксамина составила 99,8%, что превысило заданный порог в 97,6%. Из совокупных событий первичным исходом в 87% случаев была госпитализация. Результаты первичного анализа были аналогичны для модифицированного анализа 0,69 (0,53–0,90) и больше в анализе по каждому протоколу (RR 0,34; 95% BCI 0,21–0,54). В группе флувоксамина было зарегистрировано 17 смертей, а в группе плацебо – 25 смертей при первичном анализе (OR 0,68; 95% CI 0,36–1,27).
Среди пациентов, завершивших исследование без серьезных отклонений от протокола, в группе флувоксамина была одна смерть, а в группе плацебо – 12 смертей per-protokol (OR 0,09; 95% CI 0,01–0,47). Не отмечено существенных различий в количестве побочных эффектов, возникающих при лечении, среди пациентов в группах флувоксамина и плацебо.
Выводы исследования
Лечение флувоксамином (100 мг 2 раза в день в течение 10 дней) среди амбулаторных пациентов высокого риска с ранним диагнозом COVID-19 уменьшило потребность в госпитализации, определяемой как пребывание в условиях неотложной помощи COVID-19 или перевод в третичную больницу [26].
Исследование в Хорватии [27]
Безопасность и эффективность флувоксамина у пациентов с COVID-19: открытое проспективное когортное исследование с сопоставимым контролем были оценены у госпитализированных пациентов.51 пациент отделения интенсивной терапии COVID-19, госпитализированный в Университетскую больницу Дубравы и Университетский госпитальный центр Загреба, Хорватия, проходил лечение флувоксамином по 100 мг три раза в день в течение 15 дней в дополнение к стандартной терапии, и они были перспективно подобраны по возрасту, полу, вакцинации против COVID-19, тяжести заболевания и сопутствующих заболеваний с контролем 51 пациента отделения интенсивной терапии.
Результаты
Общая смертность была ниже в группе флувоксамина, 58,8% (n=30/51), чем в контрольной группе, 76,5% (n=39/51), ОР 0,58; 95% ДИ (0,36–0,94; р=0,027).
Дискуссия
Возможность использования флувоксамина в качестве средства для ранней терапии COVID-19 связывают со способностью препарата снижать поглощение серотонина тромбоцитами (дезагрегантное действие), уменьшать выброс гистамина тучными клетками (противовоспалительное действие), препятствовать транспорту вирусов эндосомами (лизосомотрофическое действие через кислую сфингомелиназу). Патогенетически обоснованное применение флувоксамина в лечении коронавирусной инфекции также обусловлено способностью вируса SARS-CoV-2 проникать в нейроны и глиальные клетки ЦНС путем связывания с поверхностными s1-рецепторами [28]. Флувоксамин, как наиболее мощный агонист s1-рецепторов [29, 30], может уменьшать системное и местное воспаление, ограничивать секрецию воспалительных цитокинов и предотвращать развитие «цитокинового шторма» [31].
В настоящее время флувоксамин вошел в ряд широкомасштабных исследовательских программ для терапии ранних стадий COVID-19 и в апреле 2021 г. был включен в американские стандарты терапии COVID-19, созданные Национальным институтом здоровья (NIH) в подразделе «Иммуномодуляторы» с нейтральной оценкой по причине недостаточности данных [32]. Новое исследование может повлиять на уровень рекомендации в лучшую сторону. Ранее флувоксамин вошел в протоколы терапии постковидных осложнений и осложнений от вакцинации препаратом первой линии при наличии нейропсихиатрических симптомов (плохая концентрация внимания, забывчивость, нарушения настроения) [33].
С учетом выраженных кардиотоксических и нейротоксических свойств SARS-CoV-2, нейропротективная и кардиопротективная активность флувоксамина [34, 34] может оказаться полезной для лечения постковидной депрессии. У лиц с постковидным синдромом может сохраняться аберрантный иммунный ответ, в отношении которого дополнительные возможности флувоксамина могут быть эффективными [30]. Это один из ярких примеров того, когда идеи, полученные на основе понимания механизмов действия препарата, были подтверждены масштабными клиническими исследованиями.
Авторы новых исследований подчеркивают ценовую общедоступность флувоксамина. В России экономически доступный дженерик флувоксамина выпускается под торговым наименованием Рокона..
Сведения об авторАХ:
Петрова Наталия Николаевна – кафедра психиатрии и наркологии, Санкт-Петербургский государственный университет. 199034, Россия, Санкт-Петербург, Университетская наб. д. 7/9 https://orcid.org/0000-0003-4096-6208; e-mail: petrova_nn@mail.ru;
Александр Владимирович Маркин – ЗАО «Фармфирма Сотекс». https://orcid.org/0000-0001-9510-4918; e-mail: avelox@mail.ru
N.N. Petrova1, A.V.Markin2
Abstract
Respiratory depression and the other side effects of psychotropic drugs may decline the survival of patients with COVID-19. The new reality raises new questions for doctors about choosing an antidepressant during a pandemic, when any patient can get sick with SARS-CoV-2. New convincing data of the protective effect of fluvoxamine in COVID-19 have published in The Lancet (TORGETHER trail). In the study, 1497 patients with a high risk of death from COVID-19 (oncology, diabetes, etc.) received placebo or fluvoxamine. The hospitalization rate was lower in the fluvoxamine group (79 [11%] out of 741 versus 119 [16%] out of 756). The relative risk of hospitalization on fluvoxamine was 0.68; in the range: 0.52–0.88. There were 17 deaths in the fluvoxamine group, and
25 deaths in the placebo group at the initial analysis ([OR] 0.68, 95% 0.36–1.27). There was one death in the fluvoxamine group, and 12 deaths in the placebo group in per-protokol ([OR] 0.09; 95% CI 0.01-0.47). The anti-covid effect of fluvoxamine is associated with a strong agonist to s1-receptors, and, in particular, with a violation of the transport of the SARS-CoV-2 virus by endosomes, as well as the effect on various inflammatory factors.
However, it is dangerous transfer the data obtained on fluvoxamine to the other psychotropic drugs, including antidepressants, because total all antidepressants increase mortality in COVID-19 by 2.23 times, according to the latest meta-analysis, which involved 1.5 million patients who underwent Covid-19 and 44 thousand with mental illnesses.
In total, these data make fluvoxamine the drug of choice among antidepressant for the treatment of depression during the pandemic, especially for patients with higher risks of death from COVID-19 or for patients with "long covid".
Keywords: fluvoxamine, depression, COVID-19, s1-receptors, study TOGETHER, anxiety, choice of antidepressant
For citation: Petrova N.N., MarkinA.V. Choosing an antidepressant during the COVID-19 pandemic. Psychiatry and Psychopharmacotherapy. 2021; 23 (6): 16–22.
Последствия кризиса психического здоровья из-за COVID-19, включая суицидальное поведение, будут присутствовать в течение длительного времени и достигнут пика после пандемии [1].
Депрессия в период пандемии COVID-19 может развиваться по разным механизмам. Опыт прошлых эпидемий коронавируса свидетельствует, что и среди людей без коронавируса возрастает уровень тревожных и депрессивных расстройств [2]. Депрессия встречается у недавно выздоровевших от COVID-19 более чем в 29% наблюдений, а среди людей, находящихся дома в режиме карантина, – почти в 10% случаев [3]. SARS-CoV-2 обладает заметно более выраженными нейротропными свойствами по сравнению с другими вирусами [4]. С другой стороны, известно, что дисбаланс цитокинов (особенно IL-1β, IL-6, IL-10, IFN-γ, TNF-α, transforming growth factor-β) относится к числу факторов, ассоциируемых с развитием психических расстройств, в том числе аффективных. Был проведен поиск возможной связи между персистирующим вялотекущим воспалительным процессом и психопатологическими симптомами у лиц, перенесших COVID-19 [5]. Показано, что ни уровень сатурации, ни биохимические маркеры воспаления не коррелируют с депрессией, тревогой, ПТСР или бессонницей. Исключение – уровень SII позитивно коррелировал с показателями тревоги и депрессии [6], что является объективным маркером баланса между системным воспалением и иммунным статусом и включает в себя общую оценку количества нейтрофилов, тромбоцитов и лимфоцитов, принимающих участие в реализации различных путей иммунного ответа [7]. Кроме того, не только сама коронавирусная инфекция, но и меры, принимаемые для борьбы с пандемией COVID-19, могут негативно повлиять на психическое здоровье людей, вызывая дистресс [8]. Cимптомы тревожного или депрессивного расстройства вследствие стресса, связанного с пандемией, наблюдаются примерно у 31% взрослого населения США [9].
расстройств не имела тенденции к снижению со временем в сравнении с аналогичной частотой психических расстройств после других респираторных инфекций, что подчеркивает бОльшую вовлеченность ЦНС в повреждения при COVID-19 [10]. Даже пациенты с легким течением заболевания часто имели длительные и стойкие психические расстройства [11].
Обращают внимание на прямую корреляцию между тяжестью заболевания, степенью гипоксии и наличием депрессии в постковидном периоде [12]. Отмечено, что у пациентов, перенесших тяжелую форму коронавирусной инфекции, потребовавшую реанимационных мероприятий, депрессия встречалась в 18% случаев [13]. В целом депрессия относится к наиболее частым психиатрическим осложнениям короновирусной инфекции [14].
Психические нарушения (например, депрессия) могут сохраняться до 3 мес и более после COVID-19 [15]. Через 6 месяцев после госпитализации в связи с коронавирусной инфекцией депрессия или тревога обнаруживались в 23% случаев [16]. Редуцирование этих симптомов происходит медленно – через 7 мес после выздоровления от коронавирусной инфекции тревога сохранялась у 16,2%, депрессия – у 19,7% и диссомния – у 34,5% пациентов [12].
В настоящее время изложены общие принципы психофармакотерапии в период пандемии. Они предполагают оценку риска обострения психопатологической симптоматики в случае отмены терапии или снижения дозировок психотропной терапии у лиц с психическими расстройствами, получающими противовирусное лечение. Отмечено, что воспалительные процессы в легких могут замедлять метаболизм ряда психотропных препаратов, что требует коррекции их дозировки. Возобновление психофармакотерапии в
психотропного препарата должен определяться спектром его соматотропной активности, возможными побочными эффектами с учетом соматического состояния и возраста больного коронавирусной инфекцией [17,18]. В отсутствие репрезентативных данных авторы тематических публикаций обращают внимание на известные особенности действия и лекарственных взаимодействий психотропных средств. В связи с большой лекарственной нагрузкой при лечении COVID-19 у пациентов психиатрического профиля возрастает риск межлекарственного взаимодействия и возникновения побочных эффектов. К наиболее важным стоит отнести увеличение интервала QT, аритмии, нейтропению и агранулоцитоз, возникновения делирия и нарушений со стороны дыхательной системы. В целом почти все психотропные средства могут в той или иной степени оказывать негативное воздействие на симптомы COVID-19 и утяжелять течение заболевания [19]. Вместе с тем прекращение психотропной терапии (антипсихотики, антидепрессанты, анксиолитики и др.) повышает риск обострения психических расстройств [3], что обусловливает актуальность выбора препаратов, не ухудшающего прогноз для жизни при заражении COVID-19.
Необходимость назначения антидепрессантов в период пандемии может возникнуть у лиц с депрессией в рамках постковидного синдрома, а также у пациентов, не болевших на момент начала депрессии коронавирусной инфекцией. Вероятность побочных эффектов антидепрессантов зависит от их группы. Так, при применении трициклических антидепрессантов (ТЦА) и, в меньшей степени, циталопрама, эсциталопрама и венлафаксина повышается риск удлинения интервала QT. ТЦА также часто вызывают нейтропению. Антидепрессанты с антихолинергическим действием (ТЦА, пароксетин) повышают риск возникновения делирия, в связи с чем их использование совместно с глюкокортикостероидами и противовирусными препаратами должно быть осторожным [Ostuzzi и соавт., 2020]. Некоторые антидепрессанты (миансерин, миртазапин) имеют миелотоксические свойства (в диапазоне от лейкопении и тромбоцитопении до жизнеопасного агранулоцитоза), другие (например, ТЦА) могут повышать риск жизнеопасных сердечных аритмий, в том числе пируэтной желудочковой тахикардии и фибрилляции желудочков [20]. Гепатотоксичный потенциал имеют антидепрессанты из группы ТЦА и СИОЗСН, что обусловливает риск нежелательных явлений при применении совместно с ремдесивиром [20].
Журнал Ланцет опубликовал в сентябре 2021 года наиболее серьезный на сегодняшний день метаанализ, который показывает значительное повышение рисков смерти при применении психотропных препаратов при COVID-19. Метаанализ, включивший 1 469 731 пациента с COVID-19, из которых 43 938 пациентов имели психические расстройства, выявил значимое повышение рисков смерти по каждой группе психоторопных препаратов (рис. 2) [21].
В частности, антидепрессанты суммарно повышают риск смерти от COVID-19 в 2,23 раза [1,06–4,71]; I²=95,45% [21].
Сентябрьский метаанализ, опубликованный в Ланцете опровергает данные обсервационных (наблюдательных) не рандомизированных исследований низкого качества о положительном влиянии психотропных препаратов на выживаемость при COVID-19 [22].
Имеющиеся на сегодняшний данные выделяют флувоксамину особое место в ряду антидепрессантов. Только флувоксамин по данным 2 рандомизированных плацебо-контролируемых исследований и одного наблюдательного исследования достоверно снижает смертность и госпитализацию при COVID-19 (в том числе по данным нового плацебо-контролируемого исследования TOGETHER с участием почти полутора тысяч пациентов). Новые исследования показывают, что флувоксамин может помочь пациентам с COVID-19 на ранних стадиях заболевания оставаться вне больницы и сократить время, проведенное в отделении неотложной помощи.
Исследование в Сент-Луисе [23]
Это первое исследование флувоксамина при COVID-19, выполненное доктором Ленце в Сент-Луисе. Несмотря на относительно небольшое количество пациентов, журнал JAMA выбрал его из 10 000 других присланных публикаций за очень качественный дизайн с точки зрения доказательной медицины [24]. В этом двойном слепом плацебо-контролируемом рандомизированном исследовании ранней терапии СOVID-19 ни один человек, получавший очень высокие дозы дженерического флувоксамина, не был госпитализирован и не имел снижение сатурации легких ниже 92%, в отличие от группы плацебо. Идеей для исследования стали лабораторные работы на мышах, когда флувоксамин способствовал выживанию мышей с сепсисом. В исследовании принимали участие 152 пациента, из которых около половины получали плацебо. Ни у одного из 80 человек, принимавших флувоксамин в высокой дозировке (300 мг/сут 15 дней), не развилась одышка и не возникла необходимость госпитализации (не было снижения уровня сатурации ниже 92%), состояние ухудшилась. В то же время в группе плацебо (n=72) у 8,4% пациентов ухудшились сатурация О2<92%, 5,5% госпитализированы (4–21 день в больнице), 1,4% на ИВЛ – 10 сут [23].
Исследование в Беркли [25]
В феврале 2021 г. были опубликованы результаты обсервационного исследования эффективности флувоксамина ранней терапии при COVID-19, проведенного во время вспышки в рабочем коллективе ипподрома Беркли в Калифорнии. В ноябре 2020 г., когда заразились 200 сотрудников ипподрома, более половины заболевших приняли участие в исследовании. Частота госпитализации составила 0% (0 из 65) при приеме флувоксамина и 12,5% (6 из 48) в группе отказавшихся. Через 14 дней остаточные симптомы сохранялись у 0% (0 из 65) пациентов, получавших флувоксамин, и у 60% (29 из 48) отказавшихся [25].
В отличие от исследования др. Ленце, в исследовании др. Шефтеля были использованы низкие дозы флувоксамина (100 мг/сут).
Исследование TOGETHER [26]
Исследование TOGETHER представляет собой двойное слепое плацебо-контролируемое рандомизированное исследование для изучения эффективности перепрофилированных методов лечения COVID-19 среди взрослых амбулаторных пациентов высокого риска смерти. Исследование было разработано и проведено в партнерстве с местными органами здравоохранения в 11 городах Бразилии. Вмешательства, оцененные в исследовании TOGETHER, включают гидроксихлорохин, лопинавир–ритонавир, метформин, ивермектин, флувоксамин, доксазозин и
Критерии включения: Пациенты старше 18 лет, Обращение в амбулаторное учреждение с острыми клиническими симптомами, соответствующими COVID-19, начинающимися в течение 7 дней с даты скрининга, положительный экспресс-тест на антиген SARS-CoV-2. Плюс у пациентов должен был быть по крайней мере один дополнительный критерий высокого риска смерти при COVID-19: Сахарный диабет, Системная артериальная гипертензия, Симптоматическое заболевание легких, Пациенты с симптоматической астмой, Курение, Ожирение, Пациенты с трансплантацией, Пациент с хронической болезнью почек IV стадии или на диализе, Пациенты с иммуносупрессией, История рака за последние 0,5 года или проходящее текущее лечение от рака, Возраст старше 50 лет. Критерии исключения: Отрицательные результаты исследований на наличие атипичной пневмонии SARS-CoV-2, Острое респираторное заболевание, совместимое с COVID-19, которое лечится в первичной медицинской помощи и требует госпитализации, Острое респираторное заболевание, вызванное другими причинами, Пациенты, получившие вакцинацию от SARS-CoV-2, Одышка, вторичная по отношению к другим острым и хроническим респираторным причинам или инфекциям, Острый грипп, показывающий по крайней мере один из приведенных ниже критериев: Частота дыхания >28/мин; SaO2<90% или <93% при назальной кислородной терапии со скоростью 10 л/мин; PaO2/FIO2<300 мм рт. ст.; Применение ингибиторов серотониновых рецепторов, Использование следующих лекарств в течение последних 14 дней: Ингибиторы оксида моноамина (фенелзин, транилципромин, селегилин, изокарбоксазид), Использование йодсодержащих контрастов во время лечения до 5 дней после окончания; Использование антиретровирусных препаратов (Лечение синдрома приобретенного иммунодефицита [СПИДа]); Тяжелые психические расстройства или тяжелая депрессия. Беременные или кормящие грудью пациенты. В анамнезе тяжелая желудочковая сердечная аритмия. История диабетического кетоацидоза или клинического состояния, которое поддерживает стойкий метаболический ацидоз; Хирургическая процедура или использование контраста во время лечения или за/через 5 дней после последней дозы исследуемого препарата. Текущий ежедневный и/или неконтролируемый алкоголизм. История припадков за последний месяц или неконтролируемых припадков. История цирроза печени или классификация по Чайлд-Пью. Известные тяжелые дегенеративные неврологические заболевания и/или тяжелое психическое заболевание. Неспособность пациента или представителя дать информированное согласие или придерживаться процедур, предложенных в протоколе. Известная гиперчувствительность и/или непереносимость флувоксамина, ивермектина или метформина; Неспособность принимать пероральные лекарства. Неспособность или нежелание следовать руководящим принципам и процедурам исследований. Первичная конечная точка: Госпитализация в отделения неотложной помощи в связи с клиническим ухудшением COVID-19 (определяется как участник, остающийся под наблюдением в течение >6 ч), Госпитализация в связи с прогрессированием COVID-19 (определяется как обострение вирусной пневмонии) и/или осложнениями в течение 28 дней после рандомизации. Вторичные конечные точки: Шкала клинического ухудшения ВОЗ, Глобальная шкала здравоохранения PROMIS, Определенная смертность и все причины, Причина конкретной госпитализации, Вирусный клиренс и вирусная нагрузка, Респираторные симптомы, Побочные реакции, Побочные лекарственные реакции, Соблюдение режима приема лекарств.
Протокол исследования флувоксамина
741 пациент получал флувоксамин (100 мг 2 раза). Из них 407 женщин, 335 мужчин. Средний возраст 47,9 года. 135 со множественной коморбидностью. 756 пациентов были в группе плацебо. Из них 438 женщин, 300 мужчин. Средний возраст 47,8 года. 123 со множественной коморбидностью. Доля пациентов, наблюдавшихся в условиях неотложной помощи COVID-19 более 6 ч или переведенных в госпиталь из-за COVID-19, была ниже в группе флувоксамина по сравнению с плацебо (79 [11%] из 741 против 119 [16%] из 756). Относительный риск госпитализации на флувоксамине составил 0,68; в интервале: 0,52–0,88. Таким образом, флувоксамин снижает риск госпитализации на 32%. Вероятность превосходства флувоксамина составила 99,8%, что превысило заданный порог в 97,6%. Из совокупных событий первичным исходом в 87% случаев была госпитализация. Результаты первичного анализа были аналогичны для модифицированного анализа 0,69 (0,53–0,90) и больше в анализе по каждому протоколу (RR 0,34; 95% BCI 0,21–0,54). В группе флувоксамина было зарегистрировано 17 смертей, а в группе плацебо – 25 смертей при первичном анализе (OR 0,68; 95% CI 0,36–1,27).
Среди пациентов, завершивших исследование без серьезных отклонений от протокола, в группе флувоксамина была одна смерть, а в группе плацебо – 12 смертей per-protokol (OR 0,09; 95% CI 0,01–0,47). Не отмечено существенных различий в количестве побочных эффектов, возникающих при лечении, среди пациентов в группах флувоксамина и плацебо.
Выводы исследования
Лечение флувоксамином (100 мг 2 раза в день в течение 10 дней) среди амбулаторных пациентов высокого риска с ранним диагнозом COVID-19 уменьшило потребность в госпитализации, определяемой как пребывание в условиях неотложной помощи COVID-19 или перевод в третичную больницу [26].
Исследование в Хорватии [27]
Безопасность и эффективность флувоксамина у пациентов с COVID-19: открытое проспективное когортное исследование с сопоставимым контролем были оценены у госпитализированных пациентов.51 пациент отделения интенсивной терапии COVID-19, госпитализированный в Университетскую больницу Дубравы и Университетский госпитальный центр Загреба, Хорватия, проходил лечение флувоксамином по 100 мг три раза в день в течение 15 дней в дополнение к стандартной терапии, и они были перспективно подобраны по возрасту, полу, вакцинации против COVID-19, тяжести заболевания и сопутствующих заболеваний с контролем 51 пациента отделения интенсивной терапии.
Результаты
Общая смертность была ниже в группе флувоксамина, 58,8% (n=30/51), чем в контрольной группе, 76,5% (n=39/51), ОР 0,58; 95% ДИ (0,36–0,94; р=0,027).
Дискуссия
Возможность использования флувоксамина в качестве средства для ранней терапии COVID-19 связывают со способностью препарата снижать поглощение серотонина тромбоцитами (дезагрегантное действие), уменьшать выброс гистамина тучными клетками (противовоспалительное действие), препятствовать транспорту вирусов эндосомами (лизосомотрофическое действие через кислую сфингомелиназу). Патогенетически обоснованное применение флувоксамина в лечении коронавирусной инфекции также обусловлено способностью вируса SARS-CoV-2 проникать в нейроны и глиальные клетки ЦНС путем связывания с поверхностными s1-рецепторами [28]. Флувоксамин, как наиболее мощный агонист s1-рецепторов [29, 30], может уменьшать системное и местное воспаление, ограничивать секрецию воспалительных цитокинов и предотвращать развитие «цитокинового шторма» [31].
В настоящее время флувоксамин вошел в ряд широкомасштабных исследовательских программ для терапии ранних стадий COVID-19 и в апреле 2021 г. был включен в американские стандарты терапии COVID-19, созданные Национальным институтом здоровья (NIH) в подразделе «Иммуномодуляторы» с нейтральной оценкой по причине недостаточности данных [32]. Новое исследование может повлиять на уровень рекомендации в лучшую сторону. Ранее флувоксамин вошел в протоколы терапии постковидных осложнений и осложнений от вакцинации препаратом первой линии при наличии нейропсихиатрических симптомов (плохая концентрация внимания, забывчивость, нарушения настроения) [33].
С учетом выраженных кардиотоксических и нейротоксических свойств SARS-CoV-2, нейропротективная и кардиопротективная активность флувоксамина [34, 34] может оказаться полезной для лечения постковидной депрессии. У лиц с постковидным синдромом может сохраняться аберрантный иммунный ответ, в отношении которого дополнительные возможности флувоксамина могут быть эффективными [30]. Это один из ярких примеров того, когда идеи, полученные на основе понимания механизмов действия препарата, были подтверждены масштабными клиническими исследованиями.
Авторы новых исследований подчеркивают ценовую общедоступность флувоксамина. В России экономически доступный дженерик флувоксамина выпускается под торговым наименованием Рокона..
Сведения об авторАХ:
Петрова Наталия Николаевна – кафедра психиатрии и наркологии, Санкт-Петербургский государственный университет. 199034, Россия, Санкт-Петербург, Университетская наб. д. 7/9 https://orcid.org/0000-0003-4096-6208; e-mail: petrova_nn@mail.ru;
Александр Владимирович Маркин – ЗАО «Фармфирма Сотекс». https://orcid.org/0000-0001-9510-4918; e-mail: avelox@mail.ru
28 октября 2021
Количество просмотров: 1181


