Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№03 2013
Распространенность психопатологических и поведенческих нарушений на этапах развития субкортикальной сосудистой деменции в пожилом и старческом возрасте №03 2013
Номера страниц в выпуске:63-68
Психопатологические и поведенческие симптомы являются важными клиническими проявлениями деменций. Данные нарушения ухудшают качество жизни пациентов с деменциями, ускоряют когнитивное и функциональное снижение, увеличивают число госпитализаций и смертность, ассоциируются с увеличением дистресса ухаживающих лиц. Сосудистая деменция занимает 2-е место среди дементирующих процессов во всем мире. Наиболее частая ее форма – субкортикальная сосудистая деменция (ССД), составляющая до 50% случаев заболевания. Данные о спектре психопатологических изменений при ССД противоречивы.
Резюме. Цель – оценить распространенность психопатологических и поведенческих нарушений на этапах развития субкортикальной сосудистой деменции (ССД).
Методы. Психопатологические и поведенческие симптомы были исследованы у 60 пациентов с ССД, 63 больных с субкортикальными сосудистыми легкими когнитивными нарушениями (ССЛКН) и у 49 лиц пожилого и старческого возраста без когнитивных нарушений (БКН) с помощью 12-пунктовой Neuropsychiatric Inventory (NPI). Симптомы считались присутствующими при показателе 1 балл и более. Всем включенным в исследование проводили неврологический, нейропсихологический осмотр, магнитно-резонансную и компьютерную томографию головного мозга.
Результаты и выводы. Психопатологические и поведенческие нарушения у лиц БКН наблюдались в 63,27% случаев: 1 (0–2) симптом на человека, при ССЛКН – у 92,06% больных: 2 (1–5) симптома на пациента, при ССД – у 98,33% больных: 3 (2–5) симптома на больного. В когорте ССД наиболее часто наблюдали депрессию (70% случаев), апатию (60%), нарушения ночного поведения (46,67%) и изменения пищевого поведения (36,67%), у пациентов с ССЛКН – депрессию (52,38%), тревожность (50,79%), апатию (47,62%), нарушения ночного поведения (42,19%), а у лиц БКН – тревожность (40,81%), раздражительность (30,61%), депрессию (22,45%), нарушения ночного поведения (20,41%). Основные психопатологические изменения в клинической структуре этапов развития ССД зависели от атрофических процессов преимущественно лобно-субкортикальных регионов головного мозга и степени поражения перивентрикулярного и субкортикального белого вещества. Полученные данные можно использовать для организации диагностических и лечебных мероприятий у данного контингента пожилых и старых пациентов.
Ключевые слова: субкортикальная сосудистая деменция, субкортикальные сосудистые легкие когнитивные нарушения, психопатологические и поведенческие симптомы.
The prevalence of psychopathological and behavioral symptoms at the stages of formation of the subcortical vascular dementia in elderly
O.A.Levada, A.V.Trailin
Zaporozhye Medical Academy of Postgraduate Education, Health Ministry of Ukraine
Summary. Aim. We investigated the prevalence of psychological and behavioral symptoms at stages of formation of the subcortical vascular dementia (SCVaD).
Methods. Psychopathological and behavioral symptoms were investigated in 60 patients with SCVaD, 63 patients with subcortical vascular mild cognitive impairment (SCMCI) and in 49 elderly persons without cognitive impairments (WCI) using the 12-item Neuro-psychiatric Inventory (NPI). Symptoms were considered present when the score was 1 and more. All recruited persons were undergone to neurological, neuropsychological and magnetic resonance imaging and computer-aided tomography assessment.
Results and conclusions. Psychopathological and behavioral symptoms were reported in 63,27% of the WCI persons (median number of 1 (0–2) symptoms per person), in 92,06% of the SCMCI patients (median number of 2 (1–5) symptoms per patient) and in 98,33% of the SCVaD patients (median number of 3 (2–5) symptoms per patient). Depressive symptoms (70%), apathy (60%), night time behavior disturbances (46,67%) and appetite changes (36,67%) were most prevalent in SCVaD cohort. Depressive symptoms (52,38%), anxiety (50,79%), apathy (47,62%), night time behavior disturbances (42,19%) were predominant in SCMCI group. In WCI persons prevalent symptoms were anxiety (40,81%), irritability (30,61%), depression (22,45%), night time behavior disturbances (20,41%). Predominant psychopathological disturbances at the stages of SCVaD formation depended on atrophic changes of frontal and subcortical cerebral regions and periventricular/subcortical white matter lesion. Obtained data could be used for diagnostic process and management the contingent of elderly patients.
Key words: subcortical vascular dementia, subcortical vascular mild cognitive impairment, psychopathological and behavioral symptoms.
Введение
Психопатологические и поведенческие симптомы являются важными клиническими проявлениями деменций. Данные нарушения ухудшают качество жизни пациентов с деменциями, ускоряют когнитивное и функциональное снижение, увеличивают число госпитализаций и смертность, ассоциируются с увеличением дистресса ухаживающих лиц [1]. Сосудистая деменция занимает 2-е место среди дементирующих процессов во всем мире [2]. Наиболее частая ее форма – субкортикальная сосудистая деменция (ССД), составляющая до 50% случаев заболевания [3]. Данные о спектре психопатологических изменений при ССД противоречивы. Современные критерии диагностики ССД Т.Erkinjuntti и соавт. (2000 г.) среди дополнительных симптомов, свидетельствующих в пользу диагноза, содержат и психопатологические нарушения: депрессию, изменения личности, психомоторное замедление [4]. В то же время в недавнем эпидемиологическом исследовании у пациентов с ССД чаще всего выявляли апатию, а несколько реже – депрессию, раздражительность, ажитацию и агрессию [5]. Работ, посвященных распространенности психопатологических нарушений на этапах развития ССД, в том числе при субкортикальном сосудистом легком когнитивном нарушении (ССЛКН), нам выявить не удалось. Проведение такого рода анализа важно как с диагностической точки зрения, так и для улучшения оказания помощи данному контингенту пациентов.
Исходя из перечисленного, целью настоящей работы была оценка распространенности психопатологических и поведенческих нарушений на этапах развития ССД.
Пациенты и методы исследования
Обследованию были подвергнуты 172 человека пожилого и старческого возраста. Из них 60 больных составили группу ССД, 63 пациента – группу ССЛКН, 49 лиц – группу без когнитивных нарушений (БКН). У большинства из обследованных БКН имели место цереброваскулярные факторы риска. Все включенные в обследование давали информированное согласие. Исследование было одобрено этической комиссией ГЗ Запорожская медицинская академия последипломного образования МинздраваУкраины.
Пациенты с ССД соответствовали клинико-визуализационным критериям Т.Erkinjuntti и соавт. (2000 г.) [4]. Больные, по фенотипическим признакам соответствовавшие критериям ССД, но по выраженности нарушений не достигавшие степени деменции, включались в группу ССЛКН.
Исследование включало сбор анамнестических данных, неврологический осмотр с детальной оценкой статики и локомоции, нейропсихологическое тестирование (шкала MMSE [6], CDR [7], луриевские тесты [8]), оценку нарушения активности в повседневной жизни (шкала BADL [9]).
Для изучения психопатологических и поведенческих нарушений использовали шкалу Neuropsychiatric Inventory (NPI), состоящую из 12 пунктов [10]. NPI является валидным инструментом для выявления бреда, галлюцинаций, ажитации/агрессии, депрессии/дисфории, тревожности, эйфории, апатии, расторможенности, раздражительности, нарушений двигательного поведения, нарушений ночного и пищевого поведения в выборках пациентов с деменциями. В данной работе мы анализировали только распространенность данных нарушений в исследуемых контингентах.
Пациентам проводили магнитно-резонансную (МРТ) или компьютерную томографию (КТ) головного мозга. Измеряли линейные и объемные показатели вещества мозга, желудочковой системы, субарахноидального пространства по (С.К.Терновой), а также степень выраженности лейкоареоза по F.Fazecas и соавт. (1993 г.), с дополнениями О.С.Левина (1996 г.) [12].
Статистический анализ проводили с помощью пакетов прикладных программ «Statistica 6,0» for Windows. Для сравнения частоты встречаемости психопатологических расстройств в группах использовали критерий «хи-квадрат». Поскольку часть изучаемых показателей была дискретными величинами, а распределение непрерывных отличалось от нормального, для описания данных использовали медиану, нижний и верхний квартили. Вероятность отличий между группами оценивали с помощью непараметрического критерия ANOVA Краскелла–Уолиса. Если характеристики разных групп достоверно отличались, применяли множественные сравнения.
Рассчитывали коэффициент корреляции Спирмена (rs), так как одна из анализируемых переменных величин всегда была ранговой. Отличия между группами и корреляционная зависимость считались достоверными при p<0,05. Во всех случаях p были двусторонними.
Результаты исследования
В табл. 1 представлены некоторые демографические, анамнестические и клинические показатели групп сравнения. Анализируемые группы не различались по возрасту. По тяжести когнитивный дефицит в группе ССД соответствовал 23 баллам и менее по MMSE и 1 баллу и более по шкале CDR, а у пациентов с ССЛКН – 24–27 баллам по MMSE и 0,5 балла по CDR. Среди пациентов с ССД достоверно преобладали мужчины, в то время как в группе ССЛКН и БКН – женщины.
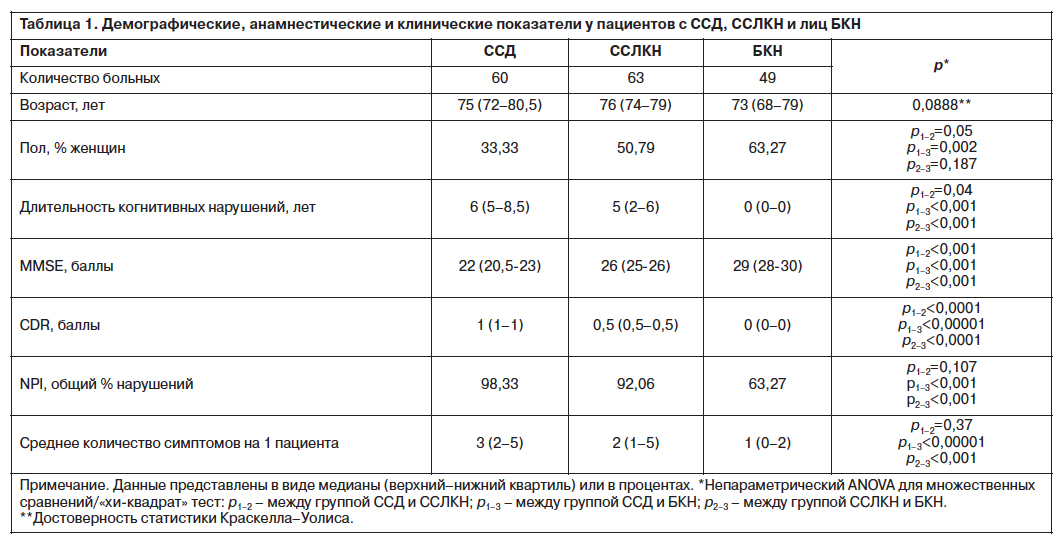
Психопатологические и поведенческие нарушения встречались практически у всех пациентов групп ССД и ССЛКН. По данному показателю больные достоверно отличались от лиц БКН, у 36,73% которых исследование по NPI дало негативный результат. Процент наличия психопатологических нарушений существенно не различался при ССД и ССЛКН. Среднее число симптомов на 1 пациента увеличивалось по мере нарастания тяжести когнитивного дефицита. Наибольшим оно было при ССД, наименьшим – у лиц БКН.
Анализ частоты встречаемости психопатологических симптомов в группах сравнения представлен в табл. 2. Главными психопатологическими и поведенческими нарушениями ССД по мере уменьшения встречаемости были: депрессия (70% случаев), апатия (60%), нарушения ночного поведения (46,67%), раздражительность (41,67%) и изменения пищевого поведения (36,67% случаев). При ССЛКН преобладали: депрессия (52,38% случаев), тревожность (50,79%), апатия (47,62%), нарушения ночного поведения (42,19%), раздражительность (31,75% случаев). В группе БКН наиболее часто наблюдались: тревожность (40,81% случаев), раздражительность (30,61%), депрессия (22,45%), нарушения ночного поведения (20,41% случаев).
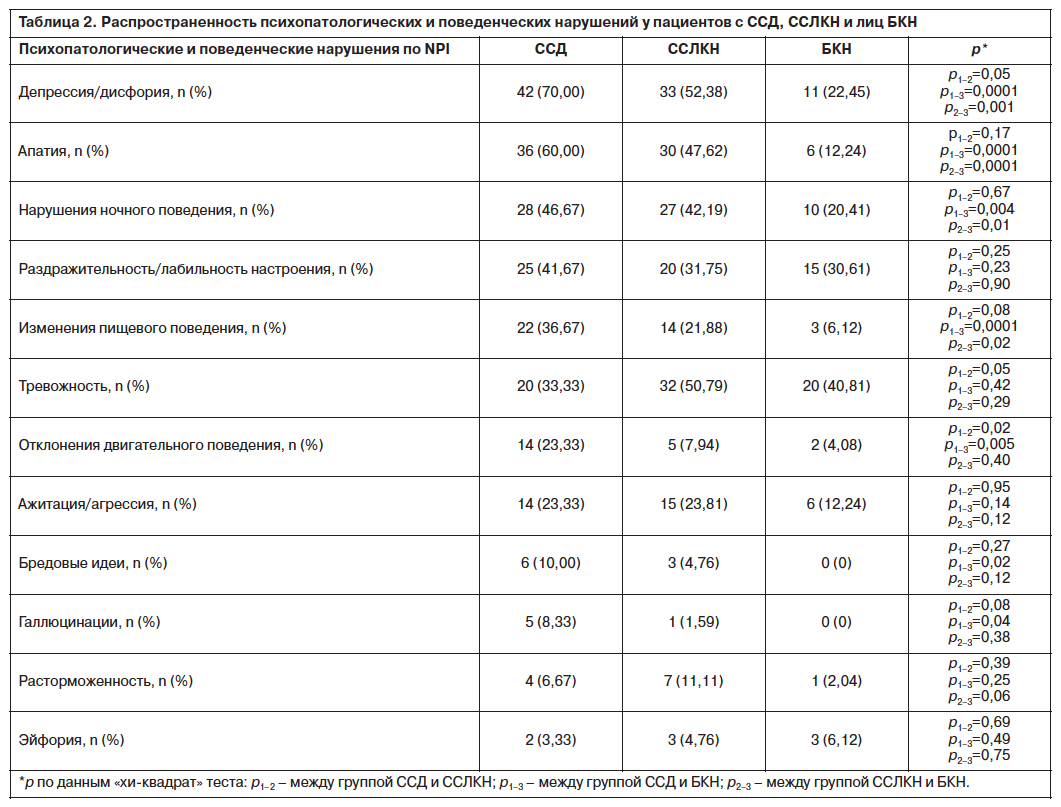
У пациентов с ССД и ССЛКН наиболее частым симптомом была депрессия. По этому показателю больные ССД достоверно отличались и от пациентов с ССЛКН и от лиц БКН, что указывает на закономерное нарастание частоты депрессивных нарушений по мере увеличения тяжести когнитивного дефицита. Вторым по значимости психопатологическим симптомом ССД была апатия. Данное нарушение практически с такой же частотой наблюдалось и при ССЛКН. В то же время у лиц БКН апатия наблюдалась редко.
Нарушения ночного поведения были третьим по значимости поведенческим симптомом в группе ССД и четвертым – при ССЛКН, что достоверно отличало этих больных от лиц БКН. Примерно с такой же частотой встречались раздражительность/лабильность настроения. Однако частота данного симптома существенно не отличалась в группах сравнения, что снижает его специфичность,
а, значит, и диагностическую значимость. Пятым по частоте нарушением ССД были изменения пищевого поведения. Недостоверно реже они отмечены в группе ССЛКН и существенно реже в контрольной группе.
Тревожные нарушения выявлены у 1/3 пациентов с ССД. По этому показателю группа ССД не отличалась от здоровых обследованных. В то же время у больных с ССЛКН симптомы тревоги отмечены достоверно чаще, чем у дементных пациентов, занимая второе место в структуре психопатологических расстройств. Специфичным симптомом ССД, встречавшимся примерно в 1/4 наблюдений, было отклонение двигательного поведения. Это нарушение в группах ССЛКН и БКН практически не встречалось.
С такой же частотой у больных ССД наблюдали симптоматику ажитации и агрессии. Однако данные симптомы наблюдались и у больных с ССЛКН, и у здоровых обследованных старшего возраста.
Следующим этапом анализа было установление взаимосвязей компонентов некогнитивного психопатологического синдромокомплекса между собой (синдромотаксис), с когнитивными и некогнитивными нарушениями разных стадий развития ССД, а также с данными визуализации мозга. Для этого вычисляли коэффициент корреляции Спирмена двух ведущих психопатологических проявлений ССД и ССЛКН – депрессии и апатии – и указанных клинических и параклинических характеристик (табл. 3). Показано, что наибольшие достоверные позитивные корреляции имели место для депрессии, апатии, нарушения ночного поведения и изменений аппетита. Данный факт свидетельствует о том, что данные нарушения могут иметь общие этиопатогенетические механизмы и составлять основу синдромокомплекса психопатологических и поведенческих нарушений на этапах развития ССД.
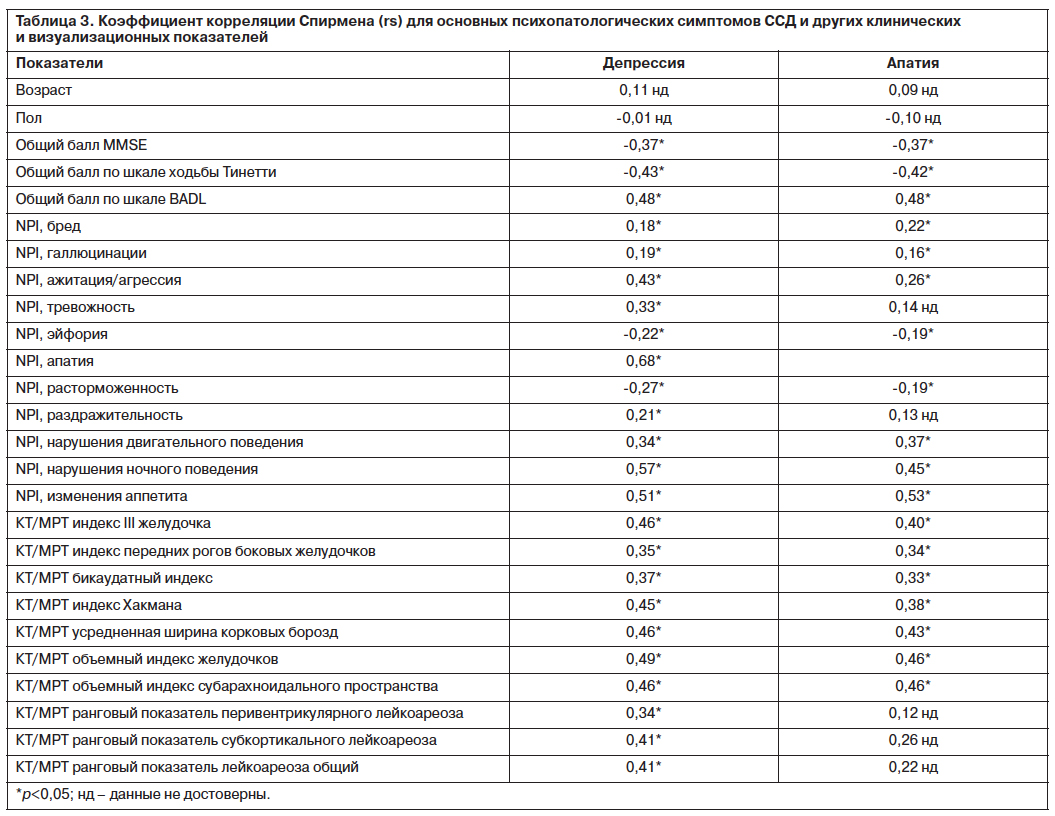
Умеренные отрицательные корреляции получены для депрессии, апатии и выраженности когнитивных нарушений по MMSE, нарушений ходьбы лобного типа (важный симптом ССД, входящий в критерии ее диагностики).
Наличие депрессии и апатии достоверно коррелировало с нейровизуализационными показателями, отражающими степень атрофии конвекситальных отделов мозга (усредненная ширина корковых борозд, объемный индекс субарахноидального пространства), увеличение желудочковой системы (индекс III желудочка, индекс передних рогов боковых желудочков, объемный индекс желудочков),
а также показателями, указывающими на преимущественную атрофию лобно-подкорковых церебральных отделов (бикаудатный индекс, индекс Хакмана). Депрессия также позитивно коррелировала со степенью выраженности лейкоареоза. Данный показатель отражает выраженность микроваскулярного поражения субкортикальных и перивентрикулярных отделов головного мозга.
Следует также указать, что депрессия и апатия существенно нарушают различные виды повседневной активности пациентов с ССД и ССЛКН (позитивные корреляции с показателями шкалы BADL).
Обсуждение
Проведенное исследование показало высокую распространенность психопатологических и поведенческих нарушений у пациентов с ССД и ее предварительной стадией – ССЛКН (98,33 и 92,06% соответственно), что достоверно выше, чем у лиц БКН (63,27%). Данные о частоте этих нарушений при ССД соответствуют приведенным ранее, в том числе в популяционных исследованиях [5, 13–16]. Данные о частоте психопатологических и поведенческих расстройств при ССЛКН получены нами впервые. Нарастание частоты психопатологических синдромов по мере утяжеления когнитивных нарушений свидетельствует об их патогенетической связи с органическим микроваскулярным поражением мозга. Кроме нарастания частоты психопатологических нарушений на этапах развития ССД имеет место увеличение их количества у 1 пациента.
На этапах развития ССД меняется также и специфика исследуемых расстройств. Так, у пожилых и старых пациентов БКН, имеющих цереброваскулярные факторы риска, в психопатологической структуре преобладали тревожные, депрессивные нарушения и расстройства ночного поведения. Очевидно, этот психопатологический спектр отражает как начинающиеся структурные изменения в отделах мозга, регулирующих аффективное состояние, так и повышенную уязвимость этих церебральных механизмов под влиянием психосоциальных факторов. На этапе ССЛКН тревожные расстройства сохраняют свою значимость. В то же время на первый план выступает депрессивный и апатический синдром. Частота депрессии и апатии нарастает на стадии ССД, сопровождаясь и другими расстройствами, среди которых основное место занимают нарушения ночного и пищевого поведения. На ведущее место депрессии среди психопатологических нарушений ССД указывает и ряд зарубежных публикаций [15, 16].
В ряде других исследований основными нарушениями при микроваскулярной сосудистой деменции были апатия, затем депрессия, раздражительность, ажитация/агрессия [5, 14, 17].
Выявленные существенные корреляции частоты встречаемости депрессии, апатии, нарушений ночного и пищевого поведения между собой свидетельствуют о том, что данные нарушения составляют основу некогнитивного психопатологического синдромокомплекса на этапах прогрессирования ССД. Этиопатогенетическими механизмами настоящих нарушений, по нашим данным, являются атрофический процесс головного мозга, особенно его лобно-субкортикальных отделов, а также лейко-ареоз (поражение белого вещества) лобно-субкортикальных регионов.
С позиций гипотезы «сосудистой депрессии» депрессивный синдром вызывается микроваскулярным процессом, поражающим корково-субкортикальные нервные круги, регулирующие настроение [18, 19]. Речь идет о префронто-стриатных и префронто-амигдалярных проекциях, берущих свое начало от орбито-фронтальной коры [20]. Очевидно, что у пожилых пациентов атрофия коры указанных отделов мозга сочетается с поражением их связей в белом веществе.
Апатия в свою очередь может быть индуцирована изменениями в нейрональной сети, которая генерирует контроль целенаправленной деятельности. Данная сеть в основном представлена структурами префронтальной коры и их связями с базальными ядрами, таламусом и лимбическими образованиями [21]. Предполагается, что у больных ССД разрыв трактов белого вещества, соединяющих префронтальную кору и базальные ядра, может вызывать апатию.
Выводы
На основании полученных данных можно сделать следующие выводы.
Сведения об авторах
Левада Олег Анатольевич – канд. мед. наук, доц., зав. курсом психиатрии ГЗ Запорожская медицинская академия последипломного образования Минздрава Украины. E-mail: oleg_levada@ukr.net
Траилин Андрей Вячеславович – д-р мед. наук, доц., зав. каф. лабораторной диагностики и общей патологии ГЗ Запорожская медицинская академия последипломного образования Минздрава Украины. E-mail: antral@list.ru
Методы. Психопатологические и поведенческие симптомы были исследованы у 60 пациентов с ССД, 63 больных с субкортикальными сосудистыми легкими когнитивными нарушениями (ССЛКН) и у 49 лиц пожилого и старческого возраста без когнитивных нарушений (БКН) с помощью 12-пунктовой Neuropsychiatric Inventory (NPI). Симптомы считались присутствующими при показателе 1 балл и более. Всем включенным в исследование проводили неврологический, нейропсихологический осмотр, магнитно-резонансную и компьютерную томографию головного мозга.
Результаты и выводы. Психопатологические и поведенческие нарушения у лиц БКН наблюдались в 63,27% случаев: 1 (0–2) симптом на человека, при ССЛКН – у 92,06% больных: 2 (1–5) симптома на пациента, при ССД – у 98,33% больных: 3 (2–5) симптома на больного. В когорте ССД наиболее часто наблюдали депрессию (70% случаев), апатию (60%), нарушения ночного поведения (46,67%) и изменения пищевого поведения (36,67%), у пациентов с ССЛКН – депрессию (52,38%), тревожность (50,79%), апатию (47,62%), нарушения ночного поведения (42,19%), а у лиц БКН – тревожность (40,81%), раздражительность (30,61%), депрессию (22,45%), нарушения ночного поведения (20,41%). Основные психопатологические изменения в клинической структуре этапов развития ССД зависели от атрофических процессов преимущественно лобно-субкортикальных регионов головного мозга и степени поражения перивентрикулярного и субкортикального белого вещества. Полученные данные можно использовать для организации диагностических и лечебных мероприятий у данного контингента пожилых и старых пациентов.
Ключевые слова: субкортикальная сосудистая деменция, субкортикальные сосудистые легкие когнитивные нарушения, психопатологические и поведенческие симптомы.
The prevalence of psychopathological and behavioral symptoms at the stages of formation of the subcortical vascular dementia in elderly
O.A.Levada, A.V.Trailin
Zaporozhye Medical Academy of Postgraduate Education, Health Ministry of Ukraine
Summary. Aim. We investigated the prevalence of psychological and behavioral symptoms at stages of formation of the subcortical vascular dementia (SCVaD).
Methods. Psychopathological and behavioral symptoms were investigated in 60 patients with SCVaD, 63 patients with subcortical vascular mild cognitive impairment (SCMCI) and in 49 elderly persons without cognitive impairments (WCI) using the 12-item Neuro-psychiatric Inventory (NPI). Symptoms were considered present when the score was 1 and more. All recruited persons were undergone to neurological, neuropsychological and magnetic resonance imaging and computer-aided tomography assessment.
Results and conclusions. Psychopathological and behavioral symptoms were reported in 63,27% of the WCI persons (median number of 1 (0–2) symptoms per person), in 92,06% of the SCMCI patients (median number of 2 (1–5) symptoms per patient) and in 98,33% of the SCVaD patients (median number of 3 (2–5) symptoms per patient). Depressive symptoms (70%), apathy (60%), night time behavior disturbances (46,67%) and appetite changes (36,67%) were most prevalent in SCVaD cohort. Depressive symptoms (52,38%), anxiety (50,79%), apathy (47,62%), night time behavior disturbances (42,19%) were predominant in SCMCI group. In WCI persons prevalent symptoms were anxiety (40,81%), irritability (30,61%), depression (22,45%), night time behavior disturbances (20,41%). Predominant psychopathological disturbances at the stages of SCVaD formation depended on atrophic changes of frontal and subcortical cerebral regions and periventricular/subcortical white matter lesion. Obtained data could be used for diagnostic process and management the contingent of elderly patients.
Key words: subcortical vascular dementia, subcortical vascular mild cognitive impairment, psychopathological and behavioral symptoms.
Введение
Психопатологические и поведенческие симптомы являются важными клиническими проявлениями деменций. Данные нарушения ухудшают качество жизни пациентов с деменциями, ускоряют когнитивное и функциональное снижение, увеличивают число госпитализаций и смертность, ассоциируются с увеличением дистресса ухаживающих лиц [1]. Сосудистая деменция занимает 2-е место среди дементирующих процессов во всем мире [2]. Наиболее частая ее форма – субкортикальная сосудистая деменция (ССД), составляющая до 50% случаев заболевания [3]. Данные о спектре психопатологических изменений при ССД противоречивы. Современные критерии диагностики ССД Т.Erkinjuntti и соавт. (2000 г.) среди дополнительных симптомов, свидетельствующих в пользу диагноза, содержат и психопатологические нарушения: депрессию, изменения личности, психомоторное замедление [4]. В то же время в недавнем эпидемиологическом исследовании у пациентов с ССД чаще всего выявляли апатию, а несколько реже – депрессию, раздражительность, ажитацию и агрессию [5]. Работ, посвященных распространенности психопатологических нарушений на этапах развития ССД, в том числе при субкортикальном сосудистом легком когнитивном нарушении (ССЛКН), нам выявить не удалось. Проведение такого рода анализа важно как с диагностической точки зрения, так и для улучшения оказания помощи данному контингенту пациентов.
Исходя из перечисленного, целью настоящей работы была оценка распространенности психопатологических и поведенческих нарушений на этапах развития ССД.
Пациенты и методы исследования
Обследованию были подвергнуты 172 человека пожилого и старческого возраста. Из них 60 больных составили группу ССД, 63 пациента – группу ССЛКН, 49 лиц – группу без когнитивных нарушений (БКН). У большинства из обследованных БКН имели место цереброваскулярные факторы риска. Все включенные в обследование давали информированное согласие. Исследование было одобрено этической комиссией ГЗ Запорожская медицинская академия последипломного образования МинздраваУкраины.
Пациенты с ССД соответствовали клинико-визуализационным критериям Т.Erkinjuntti и соавт. (2000 г.) [4]. Больные, по фенотипическим признакам соответствовавшие критериям ССД, но по выраженности нарушений не достигавшие степени деменции, включались в группу ССЛКН.
Исследование включало сбор анамнестических данных, неврологический осмотр с детальной оценкой статики и локомоции, нейропсихологическое тестирование (шкала MMSE [6], CDR [7], луриевские тесты [8]), оценку нарушения активности в повседневной жизни (шкала BADL [9]).
Для изучения психопатологических и поведенческих нарушений использовали шкалу Neuropsychiatric Inventory (NPI), состоящую из 12 пунктов [10]. NPI является валидным инструментом для выявления бреда, галлюцинаций, ажитации/агрессии, депрессии/дисфории, тревожности, эйфории, апатии, расторможенности, раздражительности, нарушений двигательного поведения, нарушений ночного и пищевого поведения в выборках пациентов с деменциями. В данной работе мы анализировали только распространенность данных нарушений в исследуемых контингентах.
Пациентам проводили магнитно-резонансную (МРТ) или компьютерную томографию (КТ) головного мозга. Измеряли линейные и объемные показатели вещества мозга, желудочковой системы, субарахноидального пространства по (С.К.Терновой), а также степень выраженности лейкоареоза по F.Fazecas и соавт. (1993 г.), с дополнениями О.С.Левина (1996 г.) [12].
Статистический анализ проводили с помощью пакетов прикладных программ «Statistica 6,0» for Windows. Для сравнения частоты встречаемости психопатологических расстройств в группах использовали критерий «хи-квадрат». Поскольку часть изучаемых показателей была дискретными величинами, а распределение непрерывных отличалось от нормального, для описания данных использовали медиану, нижний и верхний квартили. Вероятность отличий между группами оценивали с помощью непараметрического критерия ANOVA Краскелла–Уолиса. Если характеристики разных групп достоверно отличались, применяли множественные сравнения.
Рассчитывали коэффициент корреляции Спирмена (rs), так как одна из анализируемых переменных величин всегда была ранговой. Отличия между группами и корреляционная зависимость считались достоверными при p<0,05. Во всех случаях p были двусторонними.
Результаты исследования
В табл. 1 представлены некоторые демографические, анамнестические и клинические показатели групп сравнения. Анализируемые группы не различались по возрасту. По тяжести когнитивный дефицит в группе ССД соответствовал 23 баллам и менее по MMSE и 1 баллу и более по шкале CDR, а у пациентов с ССЛКН – 24–27 баллам по MMSE и 0,5 балла по CDR. Среди пациентов с ССД достоверно преобладали мужчины, в то время как в группе ССЛКН и БКН – женщины.

Психопатологические и поведенческие нарушения встречались практически у всех пациентов групп ССД и ССЛКН. По данному показателю больные достоверно отличались от лиц БКН, у 36,73% которых исследование по NPI дало негативный результат. Процент наличия психопатологических нарушений существенно не различался при ССД и ССЛКН. Среднее число симптомов на 1 пациента увеличивалось по мере нарастания тяжести когнитивного дефицита. Наибольшим оно было при ССД, наименьшим – у лиц БКН.
Анализ частоты встречаемости психопатологических симптомов в группах сравнения представлен в табл. 2. Главными психопатологическими и поведенческими нарушениями ССД по мере уменьшения встречаемости были: депрессия (70% случаев), апатия (60%), нарушения ночного поведения (46,67%), раздражительность (41,67%) и изменения пищевого поведения (36,67% случаев). При ССЛКН преобладали: депрессия (52,38% случаев), тревожность (50,79%), апатия (47,62%), нарушения ночного поведения (42,19%), раздражительность (31,75% случаев). В группе БКН наиболее часто наблюдались: тревожность (40,81% случаев), раздражительность (30,61%), депрессия (22,45%), нарушения ночного поведения (20,41% случаев).

У пациентов с ССД и ССЛКН наиболее частым симптомом была депрессия. По этому показателю больные ССД достоверно отличались и от пациентов с ССЛКН и от лиц БКН, что указывает на закономерное нарастание частоты депрессивных нарушений по мере увеличения тяжести когнитивного дефицита. Вторым по значимости психопатологическим симптомом ССД была апатия. Данное нарушение практически с такой же частотой наблюдалось и при ССЛКН. В то же время у лиц БКН апатия наблюдалась редко.
Нарушения ночного поведения были третьим по значимости поведенческим симптомом в группе ССД и четвертым – при ССЛКН, что достоверно отличало этих больных от лиц БКН. Примерно с такой же частотой встречались раздражительность/лабильность настроения. Однако частота данного симптома существенно не отличалась в группах сравнения, что снижает его специфичность,
а, значит, и диагностическую значимость. Пятым по частоте нарушением ССД были изменения пищевого поведения. Недостоверно реже они отмечены в группе ССЛКН и существенно реже в контрольной группе.
Тревожные нарушения выявлены у 1/3 пациентов с ССД. По этому показателю группа ССД не отличалась от здоровых обследованных. В то же время у больных с ССЛКН симптомы тревоги отмечены достоверно чаще, чем у дементных пациентов, занимая второе место в структуре психопатологических расстройств. Специфичным симптомом ССД, встречавшимся примерно в 1/4 наблюдений, было отклонение двигательного поведения. Это нарушение в группах ССЛКН и БКН практически не встречалось.
С такой же частотой у больных ССД наблюдали симптоматику ажитации и агрессии. Однако данные симптомы наблюдались и у больных с ССЛКН, и у здоровых обследованных старшего возраста.
Следующим этапом анализа было установление взаимосвязей компонентов некогнитивного психопатологического синдромокомплекса между собой (синдромотаксис), с когнитивными и некогнитивными нарушениями разных стадий развития ССД, а также с данными визуализации мозга. Для этого вычисляли коэффициент корреляции Спирмена двух ведущих психопатологических проявлений ССД и ССЛКН – депрессии и апатии – и указанных клинических и параклинических характеристик (табл. 3). Показано, что наибольшие достоверные позитивные корреляции имели место для депрессии, апатии, нарушения ночного поведения и изменений аппетита. Данный факт свидетельствует о том, что данные нарушения могут иметь общие этиопатогенетические механизмы и составлять основу синдромокомплекса психопатологических и поведенческих нарушений на этапах развития ССД.

Умеренные отрицательные корреляции получены для депрессии, апатии и выраженности когнитивных нарушений по MMSE, нарушений ходьбы лобного типа (важный симптом ССД, входящий в критерии ее диагностики).
Наличие депрессии и апатии достоверно коррелировало с нейровизуализационными показателями, отражающими степень атрофии конвекситальных отделов мозга (усредненная ширина корковых борозд, объемный индекс субарахноидального пространства), увеличение желудочковой системы (индекс III желудочка, индекс передних рогов боковых желудочков, объемный индекс желудочков),
а также показателями, указывающими на преимущественную атрофию лобно-подкорковых церебральных отделов (бикаудатный индекс, индекс Хакмана). Депрессия также позитивно коррелировала со степенью выраженности лейкоареоза. Данный показатель отражает выраженность микроваскулярного поражения субкортикальных и перивентрикулярных отделов головного мозга.
Следует также указать, что депрессия и апатия существенно нарушают различные виды повседневной активности пациентов с ССД и ССЛКН (позитивные корреляции с показателями шкалы BADL).
Обсуждение
Проведенное исследование показало высокую распространенность психопатологических и поведенческих нарушений у пациентов с ССД и ее предварительной стадией – ССЛКН (98,33 и 92,06% соответственно), что достоверно выше, чем у лиц БКН (63,27%). Данные о частоте этих нарушений при ССД соответствуют приведенным ранее, в том числе в популяционных исследованиях [5, 13–16]. Данные о частоте психопатологических и поведенческих расстройств при ССЛКН получены нами впервые. Нарастание частоты психопатологических синдромов по мере утяжеления когнитивных нарушений свидетельствует об их патогенетической связи с органическим микроваскулярным поражением мозга. Кроме нарастания частоты психопатологических нарушений на этапах развития ССД имеет место увеличение их количества у 1 пациента.
На этапах развития ССД меняется также и специфика исследуемых расстройств. Так, у пожилых и старых пациентов БКН, имеющих цереброваскулярные факторы риска, в психопатологической структуре преобладали тревожные, депрессивные нарушения и расстройства ночного поведения. Очевидно, этот психопатологический спектр отражает как начинающиеся структурные изменения в отделах мозга, регулирующих аффективное состояние, так и повышенную уязвимость этих церебральных механизмов под влиянием психосоциальных факторов. На этапе ССЛКН тревожные расстройства сохраняют свою значимость. В то же время на первый план выступает депрессивный и апатический синдром. Частота депрессии и апатии нарастает на стадии ССД, сопровождаясь и другими расстройствами, среди которых основное место занимают нарушения ночного и пищевого поведения. На ведущее место депрессии среди психопатологических нарушений ССД указывает и ряд зарубежных публикаций [15, 16].
В ряде других исследований основными нарушениями при микроваскулярной сосудистой деменции были апатия, затем депрессия, раздражительность, ажитация/агрессия [5, 14, 17].
Выявленные существенные корреляции частоты встречаемости депрессии, апатии, нарушений ночного и пищевого поведения между собой свидетельствуют о том, что данные нарушения составляют основу некогнитивного психопатологического синдромокомплекса на этапах прогрессирования ССД. Этиопатогенетическими механизмами настоящих нарушений, по нашим данным, являются атрофический процесс головного мозга, особенно его лобно-субкортикальных отделов, а также лейко-ареоз (поражение белого вещества) лобно-субкортикальных регионов.
С позиций гипотезы «сосудистой депрессии» депрессивный синдром вызывается микроваскулярным процессом, поражающим корково-субкортикальные нервные круги, регулирующие настроение [18, 19]. Речь идет о префронто-стриатных и префронто-амигдалярных проекциях, берущих свое начало от орбито-фронтальной коры [20]. Очевидно, что у пожилых пациентов атрофия коры указанных отделов мозга сочетается с поражением их связей в белом веществе.
Апатия в свою очередь может быть индуцирована изменениями в нейрональной сети, которая генерирует контроль целенаправленной деятельности. Данная сеть в основном представлена структурами префронтальной коры и их связями с базальными ядрами, таламусом и лимбическими образованиями [21]. Предполагается, что у больных ССД разрыв трактов белого вещества, соединяющих префронтальную кору и базальные ядра, может вызывать апатию.
Выводы
На основании полученных данных можно сделать следующие выводы.
- Психопатологические и поведенческие нарушения являются важными и часто встречающимися проявлениями этапов развития ССД. Распространенность их у лиц с цереброваскулярными факторами риска БКН составляет 63,27%, при ССЛКН – 92,06%, при ССД – 98,33%. Они коррелируют с тяжестью когнитивного дефицита и увеличивают функциональные нарушения в данной когорте больных.
- Основу психопатологического синдромокомплекса у больных ССД составляют депрессия (70% случаев), апатия (60%), нарушения ночного поведения (46,67%) и изменения пищевого поведения (36,67%), у пациентов с ССЛКН – депрессия (52,38% случаев), тревожность (50,79%), апатия (47,62%), нарушения ночного поведения (42,19%), а у лиц БКН – тревожность (40,81% случаев), раздражительность (30,61%), депрессия (22,45%), нарушения ночного поведения (20,41%).
- Психопатологические изменения в клинической структуре этапов развития ССД зависят от атрофических процессов преимущественно лобно-субкортикальных регионов головного мозга и степени поражения перивентрикулярного и субкортикального белого вещества.
- Полученные данные можно использовать для организации диагностических и лечебных мероприятий у данного контингента пожилых и старых пациентов.
Сведения об авторах
Левада Олег Анатольевич – канд. мед. наук, доц., зав. курсом психиатрии ГЗ Запорожская медицинская академия последипломного образования Минздрава Украины. E-mail: oleg_levada@ukr.net
Траилин Андрей Вячеславович – д-р мед. наук, доц., зав. каф. лабораторной диагностики и общей патологии ГЗ Запорожская медицинская академия последипломного образования Минздрава Украины. E-mail: antral@list.ru
Список исп. литературыСкрыть список1. Finkel SI. Behavioral and psychological symptoms of dementia: a current focus for clinicians, researchers, and caregivers. J Clin Psychiatry 2001; 62 (Suppl. 21): 3–6.
2. Fatiglioni L, Launer LJ, Andersen K et al. Incidence of dementia and major subtypes in Europe: a collaborative study of population-based cohorts. Neurology 2000; 54 (Suppl. 5): 10–5.
3. Ross GW, Petrovitch H, White LR et al. Characterization of risk factors for vascular dementia: The Honolulu Asia Aging Study. Neurology 1999; 53: 337–43.
4. Erkinjuntti T, Inzitari D, Pantoni L et al. Research criteria for subcortical vascular dementia in clinical trials. J Neural Transmission 2000; 59 (Suppl. 1): 23–30.
5.Staekenborg SS, Su T, van Straaten EC et al. Behavioural and psychological symptoms in vascular dementia; differences between small- and large-vessel disease. J Neurol Neurosurg Psychiatry 2010; 81: 547–51.
6. Folstein MF, Folstein SE, McHugh PR. Mini-mental state: a practical method for grading the cognitive state of patients for the clinician. J Psychiat Res 1975; 12: 189–98.
7. Morris JC. The Clinical Dementia Rating (CDR): current version and scoring rules. Neurology 1993; 43 (11): 2412–4.
8. Лурия А.Р. Высшие корковые функции человека и их нарушения при локальных поражениях мозга. М.: Изд-во МГУ, 1962.
9. Bucks RS, Ashworth DL, Wilcock GK, Siegfried K. Assessment of activities of daily living in dementia: development of the Bristol Activities of Daily Living Scale. Age Ageing 1996; 25 (2): 113–20.
10. Cummings JL, Mega M, Gray K et al. The Neuropsychiatric Inventory: comprehensive assessment of psychopathology in dementia. Neurology 1994 44: 2308–14.
11. Терновой С.К., Дамулин И.В. Количественная оценка компьютерно-томографических характеристик головного мозга при нейрогериатрических заболеваниях. Мед. радиология. 1991; 7: 21–6.
12. Левин О.С. Клинико-магнитно-резонансно-томографическое исследование дисциркуляторной энцефалопатии с когнитивными нарушениями. Автореф. дис. … канд. мед. наук. М., 1996.
13. Aharon-Peretz J, Kliot D, Tomer R. Behavioral differences between white matter lacunar dementia and Alzheimer's disease: a comparison on the neuropsychiatric inventory. Dement Geriatr Cogn Disord 2000; 11: 294–8.
14. Caputo M, Monastero R, Mariani E et al. Neuropsychiatric symptoms in 921 elderly subjects with dementia: a comparison between vascular and neurodegenerative types. Acta Psychiatr Scand 2008; 117: 455–64.
15. Lyketsos CG, Steinberg M, Tschanz JT et al. Mental and behavioral disturbances in dementia: findings from the Cache County Study on Memory in Aging. Am J Psychiatry 2000; 157: 708–14.
16. Srikanth S, Nagaraja AV, Ratnavalli E. Neuropsychiatric symptoms in dementia: frequency, relationship to dementia severity and comparison in Alzheimer's disease, vascular dementia and frontotemporal dementia. J Neurol Sci 2005; 236: 43–8.
17. Fuh JL, Wang SJ, Cummings JL. Neuropsychiatric profiles in patients with Alzheimer’s disease and vascular dementia. J Neurol Neurosurg Psychiatry 2005; 76: 1337–41.
18. Camus V, Kraehenbuhl H, Preisig M et al. Geriatric depression and vascular diseases: what are the links? J Affect Disord 2004; 81 (1): 1–16.
19. Seki T, Awata S, Koizumi Y et al. Association between depressive symptoms and cerebrovascular lesions on MRI in community-dwelling elderly individuals. Nippon Ronen Igakkai Zasshi 2006; 43 (1): 102–7.
20. Rajkowska G, Miguel-Hidalgo JJ, Dubey P et al. Prominent reduction in pyramidal neurons density in the orbitofrontal cortex of elderly depressed patients. Biol Psychiatry 2005; 58 (4): 297–306.
21. Levy R, Dubois B. Apathy and the functional anatomy of the prefrontal cortex-basal ganglia circuits. Cereb Cortex 2006; 16: 916–28.


