Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№1 2004 Приложение
Эпилепсия как нейропсихиатрическая проблема* №1 2004 Приложение
Эпилепсия на протяжении многих десятилетий представляет собой своего рода “яблоко раздора” между неврологией и психиатрией. При этом в отечественной медицине основной груз проблем, связанных с диагностикой и терапией больных эпилепсией, на протяжении последних 40–50 лет решался психиатрами. Подобная ситуация не является исключительной для России, и если обратиться к истокам научного изучения эпилепсии, то можно увидеть, что в Западной Европе эпилепсией также раньше в большей мере занимались психиатры. При этом можно констатировать, что психиатры находили психические расстройства у больных эпилепсией гораздо чаще неврологов, что не является чем-то неожиданным, а отражает их естественный профессионализм. Основные данные по различиям между психиатрами и неврологами в отношении психической патологии при эпилепсии представлены в табл. 1 на с. 4.

Из представленных данных ясно, что приверженность нозологическому подходу в отношении собственно психической патологии не является решающим фактором в плане выявления психических расстройств при эпилепсии. Так, Esquirol и Morel, которые являются представителями донозологического периода в психиатрии, обнаруживали психические расстройства примерно с такой же частотой, как и Kraepelin. С другой стороны, неврологи, совершенно очевидно, недооценивали частоту психических нарушений у больных эпилепсией.
Именно психиатры отмечали у большей части больных различные психические отклонения в виде аффективных расстройств, психозов и эпилептической деменции (мнестико-интеллектуального дефекта).
Интересно, что в исследованиях, выполненных в 50–90-е годы XX века, частота помещенных в психиатрические стационары больных эпилепсией составляла порядка 10–15% от всего контингента больных стационара (Blumer, 2000). Полагают, что в большинстве случаев при этом речь идет о больных с височной эпилепсией с так называемым медиотемпоральным склерозом. Эта патология встречается не менее чем у 60–80% больных с височной эпилепсией вообще. Из этого следует, что именно медиотемпоральная эпилепсия и характеризуется развитием всего многообразия психопатологических расстройств (Blumer, 2000). Выделенный круг психопатологических расстройств при эпилепсии не потерял своего значения и в современных условиях.
Аффективные расстройства встречаются при эпилепсии в целом примерно на порядок чаще, чем в общей популяции. Подобные закономерности не являются принципиально новыми. Так, имеются указания Гиппократа на большую частоту депрессий при эпилепсии, равно как и на то, что меланхолия сама по себе предрасполагает к развитию эпилепсии (Lewis, 1934). Не принимая безоговорочно столь категоричное утверждение, нельзя не согласиться с фактом связи между эпилепсией и депрессией. В сравнительно недавно выполненном в Швеции исследовании было установлено, что у больных с вновь установленным диагнозом эпилепсии в анамнезе имеются указания на выраженную депрессию в 7 раз чаще, чем в общей популяции. У больных же с диагнозом парциальной эпилепсии частота депрессий в 17 раз выше, чем в контрольной группе (Forsgren, Nystrom, 1990). В другом исследовании было показано, что у больных с депрессией (без предшествующего диагноза эпилепсии) риск возникновения спонтанного эпилептического припадка в 6 раз выше, чем у лиц без депрессивной симптоматики. Аналогично этому сравнение детей с диагнозом спонтанного судорожного синдрома с детьми без припадков показало, что в первой группе депрессия встречалась в анамнезе у 17,9%, тогда как в контрольной группе лишь в 3,6% (Hesdorfer и соавт., 1998).
Собственно переживания депрессивного аффекта встречаются не менее чем у 80% больных эпилепсией, тогда как в 40% психопатологическая картина совпадает с картиной эндогенной депрессии (Robertson и соавт., 1987).
Возникает вопрос, в какой мере в происхождении депрессивной симптоматики у больных эпилепсией участвуют биологические и психогенные факторы? Не отрицая значения фактора психогении, связанного с осознанием факта болезни, следует подчеркнуть, что основная роль при этом принадлежит все же биологическим механизмам. В пользу этого говорит то, что частота так называемых интериктальных (межприступных) депрессий выше при парциальных припадках, чем при генерализованных тонико-клонических припадках. Более того, у больных с височной эпилепсией, у которых аура (простые парциальные припадки) включает различные психические феномены, частота депрессии выше, чем у больных, у которых парциальные припадки включают моторные, вегетативные или сенсорные феномены. Из этого следует, что лимбическая система связана с развитием депрессивной симптоматики у больных эпилепсией (Kanner, Nieto, 1999).
К проблеме депрессивных расстройств при эпилепсии примыкает другая, более частная проблема, связанная с суицидальным поведением у больных эпилепсией. Частота суицидов при эпилепсии выше, чем в общей популяции в 4–5 раз, а при височной эпилепсии – в 25 раз (Barraclough, 1987). Из этого вытекает актуальность изучения факторов риска в возникновении аффективной симптоматики и суицидального поведения у больных эпилепсией. В качестве потенциальных факторов риска следует рассматривать не только психогенные переживания у больных при осознании своего заболевания, но и ряд базисных биологических параметров. К ним, в частности, следует отнести показатели, отражающие форму эпилепсии, семиотику припадков и их частоту, а также особенности антиэпилептической терапии.
В исследовании Д.А.Полянского (2003, 2004 гг.) установлено, что к факторам риска суицидального поведения при эпилепсии относится наличие как сопутствующего диагноза органического аффективного расстройства, так и диагноза мнестико-интеллектуального дефекта. При этом риск суицидального поведения при наличии органического аффективного расстройства повышался в 31 раз у женщин и в 15 раз у мужчин. Напротив, при наличии мнестико-интеллектуального дефекта и при эпилептическом изменении личности в большей мере повышался риск суицидов у мужчин, чем у женщин (7:1 против 4,5:1). Из этого вытекает, что как в прошлом, так и в настоящее время суициды при эпилепсии предопределяются в основном депрессией. Вместе с тем в будущем, вероятно, у больных эпилепсией они в большей мере будут предопределяться развитием мнестико-интеллектуального дефекта и характерными для этого заболевания изменениями личности по типу “энехетичности” (Д.А.Полянский, 2003).
Результаты упомянутого исследования также показали, что риск суицида можно предвидеть, исходя из базисных характеристик эпилептического процесса, включающих характер и частоту припадков, тип антиэпилептических препаратов и уровень их суточных доз.
Найденные закономерности получили подтверждение и в другой части исследования Д.А.Полянского (2003 г.), в которой сравнивалась точность прогнозирования суицидального поведения как в объединенной группе больных эпилепсией, так и отдельно для группы мужчин и женщин. При этом создание дискриминационной (прогностической) модели суицидального поведения отдельно для группы женщин и мужчин повышало точность прогноза суицида по сравнению с объединенной группой. Более того, точность прогноза суицидальной попытки у мужчин была выше, чем у женщин (p=0,08), т.е. имелась тенденция к значимым различиям. Это, на наш взгляд, говорит о том, что у мужчин по сравнению с женщинами возможна вообще не только более точная оценка суицидального поведения, но и более точная квалификация психопатологических состояний вообще. В пользу этого говорит и факт большей силы связи между выраженностью депрессии и деменции у женщин, чем у мужчин (R=0,5 vs. R=0,28). Можно сделать глобальный вывод, что диагностика психопатологических состояний и оценка их прогноза легче осуществляется в популяции мужчин, чем женщин. В популяции женщин в диагностике и прогностике более высока вероятность совершения статистической ошибки 1-го рода – признания различий между явлениями при фактическом их отсутствии.
Из найденных закономерностей вытекает очень важный для психиатрии и психопатологии вывод о структурной худшей обособленности психопатологических феноменов у больных женского пола по сравнению с мужским полом. Во всяком случае, в одной четверти случаев при диагностике депрессии у женщин возможна ошибка за счет отнесения к депрессии деменции, и наоборот. У мужчин подобная ошибка возможна лишь в 9% случаев. Иными словами, столь разные психопатологические феномены, как депрессия и деменция, у больных эпилепсией женщин представляются как более однородные, тогда как у мужчин, напротив, как менее однородные. Иными словами, можно говорить о лучшей структуризации психопатологических данных в мужской популяции и худшей в женской. Возникает вопрос о причинах данных расхождений. Полученные закономерности, на наш взгляд, можно экстраполировать вообще на большую часть психопатологических феноменов в психиатрии. Они свидетельствуют о том, что дисперсия фенотипических проявлений признака (норма реакции) у женщин всегда шире, чем у мужчин (В.А.Геодакян, 1993). При этом один признак плавно переходит в другой на уровне как симптома, так и синдрома и даже диагностической категории. Из этого вытекает потребность раздельного изучения психопатологических феноменов у лиц мужского и женского пола вообще.
С другой стороны, лица мужского пола более подвержены вообще возникновению эпилепсии, более частому развитию фебрильных судорог и формированию эпилепсии с мультифокальными очагами. При этом у мужчин данные состояния возникают в 1,5–2 раза чаще, чем у женщин (Lado и соавт., 2002).
Мнестико-интеллектуальный дефект и так называемая эпилептическая деменция наряду с частыми припадками являются основными причинами ограниченной трудоспособности у больных эпилепсией. При этом эпилептическая деменция составляет около 52% от всех больных эпилепсией, состоящих на учете в психоневрологических диспансерах (Б.А.Казаковцев, 1999). Именно эти расстройства лежат в основе инвалидизации при эпилепсии. Вместе с тем полные и исчерпывающие представления о факторах риска эпилептического интеллектуально-мнестического дефекта пока отсутствуют. В этой связи напрашивается задача по своевременному их выявлению.
Данные литературы доказывают, что в наибольшей степени мнестико-интеллектуальный дефект и личностные изменения при эпилепсии выражены при левостороннем височном фокусе эпилептической активности (Moore и Baker 1996; Giovagnoli и Avanzini 1999; К.Ю.Мухин и соавт., 2002). При этом при сравнении больных с левосторонним и правосторонним фокусом в наибольшей мере страдает исполнение теста Векслера для вербально-логических у первой группы больных, а не пространственно-зрительных функций. Это вполне согласуется с классическими представлениями об ответственности левого (доминантного) полушария за вербально-логические функции. С другой стороны, следует иметь в виду, что медиотемпоральная эпилепсия характеризуется билатеральными морфологическими изменениями в области гиппокампа, миндалины и других височных образований (Spencer, 1998). Исходя из этого, следует ожидать расстройства не только вербальной, но и зрительной памяти, что и наблюдается в клинических условиях. В то же время нельзя не отметить того противоречия, что при сопоставлении больных височной эпилепсией с левосторонним и правосторонним фокусом по зрительно-пространственным тестам различий между группами выявить не удалось (Moore и Baker, 1996; Giovagnoli и Avanzini, 1999). Иными словами, эти функции нарушаются как при правостороннем, так и левостороннем эпилептическом фокусе. Это говорит против классических представлений об ответственности правого субдоминантного полушария за выполнение зрительно-пространственных функций. Тем не менее из этого вытекает, что височная эпилепсия с левосторонним фокусом в целом приводит к более грубым и тотальным изменениям интеллекта, чем эпилепсия с правосторонним фокусом, при которой наблюдается более избирательный дефект в зрительно-пространственных функциях.
С другой стороны, при терапии различных психопатологических феноменов следует, очевидно, ожидать противоположных закономерностей – лучшего эффекта у женщин и худшего у мужчин. Это можно объяснить тем, что выбор препарата у женщин облегчается изначально более выраженной дисперсией признаков, и лекарственные препараты легче могут “попасть в цель” именно за счет широкой дисперсии фенотипических проявлений.
Полученные закономерности говорят о важности изучения не только аффективных расстройств, но и интеллектуально-мнестического дефекта при эпилепсии. При этом в качестве первоочередных задач выступает изучение клинических, электрофизиологических, терапевтических, антропометрических и структурно-функциональных показателей мозговой асимметрии, влияющих на формирование дефекта и деменции.
Данную задачу, однако, следует решать вкупе с изучением аффективных расстройств, что понятно при рассмотрении приведенных данных. Более того, актуальной следует считать задачу и по коррекции дефекта с помощью адекватной терапии антиэпилептическими препаратами, в том числе последней генерации (топирамат, леветирацетам). Данные экспериментальных исследований показывают, что эти соединения обладают не только противосудорожной активностью, но и вызывают спектр церебропротективных (ноотропных) эффектов, что выгодно отличает их отантиконвульсантов прежних генераций.
Третий круг психопатологических проблем в эпилептологии составляют так называемые эпилептические психозы, которые встречаются не чаще чем у 6% больных эпилепсией (Kanemoto, 2002). Тем не менее, если принять во внимание “эндоформную” структуру эпилептических психозов, то становится ясно, что среди больных эпилепсией они встречаются не реже, а примерно в 3 раза чаще, чем шизофрения в общей популяции. Уместно сослаться на положение G.Huber (1989 г.) о том, что нет ни одного симптома шизофрении, который не мог бы встречаться при эпилепсии.
В этой связи представляется целесообразным изучение форм эпилепсии, при которых с наибольшей частотой возникают психозы. Традиционная точка зрения сводится к тому, что наиболее часто психозы возникают при височной эпилепсии (Trimble, 1990).
Это в целом подтверждено и в более поздних исследованиях, хотя здесь следует подчеркнуть участие височной доли в происхождении так называемых постиктальных, а не интериктальных психозов. Так, в упомянутом уже исследовании Kanemoto (2002 г.) изучали частоты возникновения постиктальных и интериктальных психозов в зависимости от того, страдал ли больной височной или экстратемпоральной формой эпилепсии. При этом среди 45 больных с постиктальными психозами височную эпилепсию наблюдали у 39 человек. С другой стороны, среди больных с интериктальными психозами (126 больных) височная эпилепсия встречалась у 74 человек, а экстратемпоральная – у 35 больных (p<0,05). Это доказывает участие височной доли в происхождении в большей мере постиктальных, чем интериктальных психозов. Наряду с этим, если оценивать структуру припадков, то сложные парциальные припадки были в большей степени связаны с постиктальными психозами, чем интериктальными психозами, что также указывает на заинтересованность височных долей и, следовательно, лимбических отделов в происхождении именно постиктальных психозов. Наконец, следует указать и на более частое наличие связи между психической аурой типа duja vu и последующим развитием постиктальных психозов.
Для психиатров особый интерес вызывает вопрос о психопатологической структуре эпилептических психозов. Сравнение структуры постиктальных и интериктальных психозов в упомянутом исследовании Kanemoto (2002 г.) показало, что если для первых в целом характерно наличие аффективной заряженности, идей величия, речевого напора и иллюзорно-бредовой дереализации, то для вторых – скорее симптомов шизофрении 1-го ранга по К.Schneider. Все сказанное позволяет считать, что постиктальные и интериктальные эпилептические психозы имеют выраженные отличия как в психопатологической структуре, так и патогенезе.
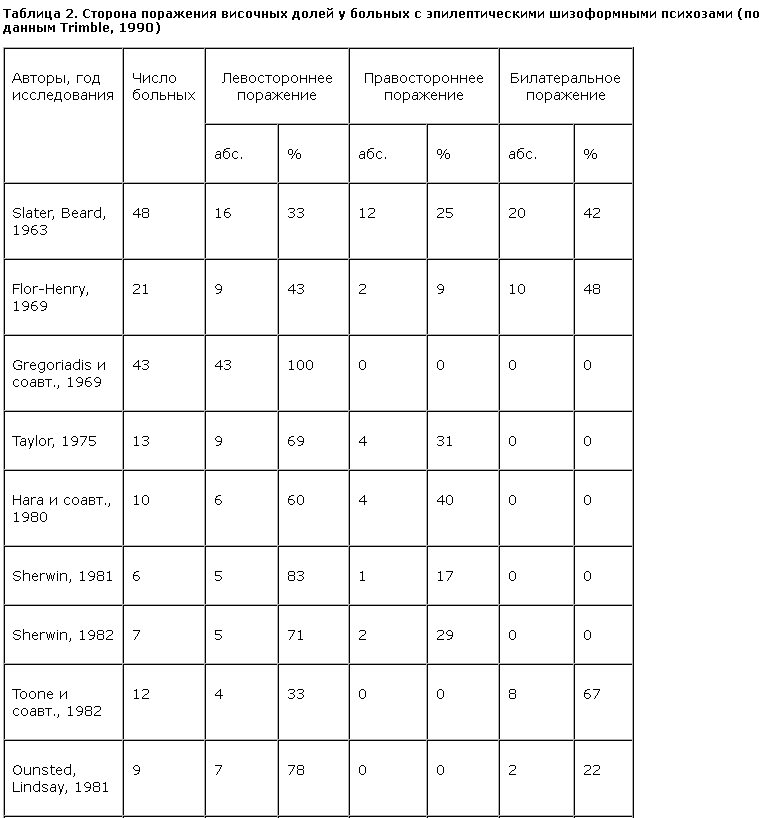
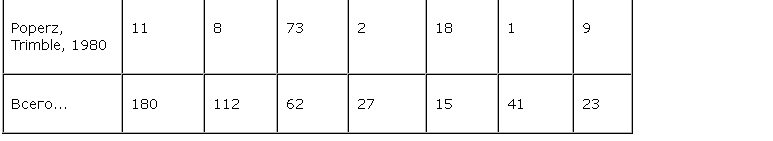
Как следует из данных табл. 2, при шизоформных картинах у больных височной эпилепсией имеется фокус эпилептической активности чаще в левой височной доле. Trimble (1990 г.) подчеркивает, что у всех больных эпилепсией с шизофреноподобной картиной психотических переживаний (симптоматика галлюцинаторно-параноидного регистра) речь идет об эпилепсии височного происхождения. Однако было бы неверным считать, что все психозы, возникающие при височной эпилепсии, имеют шизоформную картину, поскольку у 33% больных с височной эпилепсией возникают психозы другой структуры (аффективной). Можно предположить, что упомянутая выше медиотемпоральная эпилепсия является причиной развития шизоформных эпилептических психозов, хотя это нуждается в подтверждении в специальном исследовании.
Существенно, что при первичной локализации эпилептического фокуса в левой височной области возникают чаще шизоформные психозы с галлюцинаторно-параноидной картиной. Более новые данные говорят о возможности развития эндоформных психозов и при других эпилепсиях, в частности при центрэнцефальной и лобной.
Дальнейшее развитие найденные закономерности получили в исследовании Cordon и соавт. (1990 г.). В этой работе было установлено, что больные эпилепсией с психозом, в структуре которого преобладают вербальные галлюцинации, отличаются от больных с психозом, но без галлюцинаций по структурно-функциональным особенностям в левой височной доле. Иными словами, эпилептическая активность, берущая начало из левой височной области, приводит к психозу с преобладанием вербальной псевдогаллюцинаторной симптоматики, что придает психозу выраженное сходство с галлюцинаторным вариантом параноидной формы шизофрении. Полагают, что шизофреноподобные психозы другой структуры (без слуховых галлюцинаций) также могут встречаться при эпилепсии, но они не связаны с височными долями (Trimble, 1990). В этой связи возникает задача по выявлению значения базисных характеристик эпилептического процесса (форма эпилепсии, тип припадков, их частота и характер терапии) для возникновения психозов различной структуры.
Представленные данные литературы показывают большую сложность проблемы эпилептических психозов. Это отчасти связано с отсутствием единой классификации психозов при эпилепсии и изначальными отличиями в поставленных задачах в упомянутых исследованиях. Тем не менее уже из приведенных данных становится ясно, что психотические феномены при эпилепсии не просто обязаны своим происхождением височным отделам, а именно левой височной области. Иначе говоря, мы снова приходим к выводу об участии левой височной доли в происхождении всего многообразия психопатологических расстройств при височной эпилепсии, хотя данные последних лет говорят о билатеральном вовлечении в патологический процесс височных отделов при этой эпилепсии.
Изложенные данные показывают, что как аффективные расстройства и мнестико-интеллектуальный дефект, так и личностные изменения и психозы наиболее часто возникают при первичной локализации эпилептического фокуса в левой височной доле. Существенно, что височная эпилепсия отличается и наибольшей резистентностью к проводимой антиэпилептической терапии. При этом наихудшим прогнозом в плане терапии отличается медиотемпоральная эпилепсия, протекающая со склерозом и атрофией гиппокампа. Именно при этой форме, которая отличается бедной клинической картиной, наибольшее значение приобретают методы диагностики, основанные на прижизненной визуализации мозга (МРТ, ПЭТ). С другой стороны, при этой форме наиболее высока частота мнестических нарушений, что для ее диагностики а priori позволит привлекать нейропсихологические методики. Совершенно очевидно, что изучение височной эпилепсии и, в особенности, медиотемпоральной формы представляет первоочередную задачу в эпилептологии, особенно когда речь идет о разновидностях височной эпилепсии, резистентных к противосудорожной терапии. В этом плане представляется целесообразным изучение эффекта новых антиэпилептических препаратов (топирамат, габапентин, леветирацетам) при терапии именно резистентных форм височной эпилепсии.
Здесь же необходимо указать, что частота левосторонних фокусов эпилептической активности при эпилепсии примерно в 2–3 раза чаще правосторонних (А.Dean и соавт., 1997; D.Labar и соавт., 2001). Из этого вытекает вывод о неизбежности возникновения всего многообразия психопатологических расстройств при эпилепсии как в настоящем, так и в будущем (В.А.Геодакян, 1993).
Приведенные данные показывают, что эпилепсия как диагностическая категория представляет собой удобную модель для изучения нейропсихиатрического взаимодействия. В свою очередь подобный нейропсихиатрический подход позволит нам приблизиться к пониманию патогенеза не только эпилепсии, но и других психопатологических феноменов. Сам по себе нейропсихиатрический метод не просто формально объединяет неврологию и психиатрию, но и позволяет объяснить все многообразие психопатологической симптоматики не только с учетом топики поражения головного мозга, но и в эволюционном аспекте. Это а priori будет способствовать более полному пониманию патогенеза и патокинеза большинства психических заболеваний.
Здесь же подчеркнем, что под нейропсихиатрией следует понимать объяснение психопатологических феноменов с точки зрения очагового поражения головного мозга и участия конкретных мозговых структур в происхождении определенной психопатологической симптоматики. В данном контексте она предстает как результат интеграции двух подходов – метода общей психопатологии и нейропсихологического метода. Очевидно, что нейропсихиатрическому методу в психиатрии принадлежит большое будущее вообще и, в решении задач эпилептологии в частности.
Список исп. литературыСкрыть список1. Геодакян В. А. Асинхронная асимметрия (половая и латеральная дифференциация – следствие асинхронной эволюции). ЖВНД 1993; 43 (3): 543–61.
2. Казаковцев Б. А. Психические расстройства при эпилепсии. М., 1999.
3. Мухин К.Ю., Петрухин А.С., Алиханов А.А. и др. Диагностика и лечение парциальных форм эпилепсии. М., 2002.
4. Полянский Д. А. Клинико-терапевтические факторы риска суицидального поведения у больных эпилепсией. Автореф. дис... канд. мед. наук. M., 2003.
5. Полянский Д. А. Проблема суицидального поведения при эпилепсии. Психиатрия и психофармакотер. 2004.
6. Barraclough В. The suicide rate of epilepsy. Acta Psychiatr Scand 1987; 76: 339–45.
7. Blumer D. Dysphoric disorders and paroxysmal affects: recognition andtreatment of epilepsy-related psychiatric disorders. Harvard Rev Psychiatry 2000; 8: 8–17.
8. Conlon R, Trimble M, Rogers D. A study of epileptic psychosis usingmagnetic resonance imaging. British J Psychiatry 1990; 156: 231–5.
9. Dean A, Solomon G, Harden et al. Left-hemisphere dominance of epileptiform discharges. Epilepsia 1997; 38: 503–5.
10. Forsgren L, Nystrom L. An incident case referent study of epileptic seizures in adults. Epilepsy Res 1990; 6: 66–81.
11. Giovagnoli A, Avanzini G. Learning and memory impairment in patientswith temporal lobe epilepsy: relation to the presence, type, and location of brain lesion. Epilepsia 1999; 40 (7): 904–11.
12. Hermann B, Wyler A, Richey E et al. Memory function and verballearning ability in patients with complex partial seizures of temporal lobe origin. Epilepsia 1987; 28: 547–54.
13. Hesdorffer D, Ludvigsson P Hauser W et al. Depression is a risk factor for epilepsy in children [abstract]. Epilepsia 1998; 39 (Suppl. 6): 222.
14. Kanemoto K. Postictal psychoses, revised. The neuropsychiatry of epilepsy. M.Trimble, B.Schmitz (Eds.) Cambridge 2002; Pю 117–31.
15. Kanner A, Nieto J. Depressive disorders in epilepsy. Neurology 1999; 53 (Suppl. 2): S26–S32.
16. Labar D, Dilonel L, Solomon G et al. Epileptogenesis: left or right hemisphere dominance? Preliminary findings in hospital-based population. Seizure 2001; 10 (8): 570–2.
17. Lado F, Laureta E, Moshe S. Seizure-induced hippocampal damage in themature and immature brain. Epileptic disorders 2002; 4 (2): 83–97.
18. Lewis A. Melancholia: a historical review. J Ment Sci 1934; 80: 1–42.
19. Moore R, Baker G. Validation of the Wechsler memory scale revised in asample of people with intractable temporal lobe epilepsy. Epilepsia 1996; 37 (12): 1215–20.
20. Reynolds E. Historical aspects. Epilepsy, behavior and cognitive function. M.Trimble, E.Reynolds (Eds.). 1988; Chichester P. 3–8.
21. Robertson M, Trimble M, Townsend H et al. The phenomenology of depression in epilepsy. Epilepsia 1987; 28: 364–72.
22. Schmitz B. Depressive disorders in epilepsy//Seizures, Affectivedisorders and anticonvulsant drugs/M.Trimble, B.Schmitz (Eds.). Guilford. 2002; P. 19–34.
23. Schmitz B et al. Psychiatric profiles and patterns of blood flow in patients with focal epilepsies. J Neurol Neurosurg Psychiatry 1997; 62: 458–63.
24. Spencer S. Substrates of localization-related epilepsies: biologic implications of localizing finding in humans. Epilepsia 1998; 39 (2): 114–23.
25. Trimble M. First-rank symptoms of Schneider. A new perspective. British J Psychiatry 1990; 156: 95–200.

