Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№06 2008
Клиника и терапия соматогенных психозов у онкологических больных №06 2008
Номера страниц в выпуске:14-19
Психозы относятся к высокораспространенным формам психических расстройств у больных онкологическими заболеваниями. Частота возникновения подобных состояний находится в пределах 28–48% среди больных онкологического стационара или хосписа (H.Minagawa и соавт., 1996; J.Pereira и соавт., 1997; P.Lawlor и соавт., 2000). При этом в контексте проблемы психозов, коморбидных онкологической патологии, особое влияние уделяется группе гемобластозов (ГБ) – опухолевых заболеваний системы крови, течение которых часто осложняется развитием психических расстройств с высокими показателями частоты соматогенных психозов (СП), достигающими 7,3% (J.Prieto и соавт., 2002).
Введение
Психозы относятся к высокораспространенным формам психических расстройств у больных онкологическими заболеваниями. Частота возникновения подобных состояний находится в пределах 28–48% среди больных онкологического стационара или хосписа (H.Minagawa и соавт., 1996; J.Pereira и соавт., 1997; P.Lawlor и соавт., 2000). При этом в контексте проблемы психозов, коморбидных онкологической патологии, особое влияние уделяется группе гемобластозов (ГБ) – опухолевых заболеваний системы крови, течение которых часто осложняется развитием психических расстройств с высокими показателями частоты соматогенных психозов (СП), достигающими 7,3% (J.Prieto и соавт., 2002).
Этиологические и патогенетические факторы СП при ГБ окончательно не установлены. Предполагается взаимодействие множества факторов, включая изменения метаболизма в головном мозге, связанные с основным заболеванием, органическое поражение ЦНС вследствие метастатического и инфекционного (вирусный энцефалит) поражения головного мозга, побочные эффекты средств фармакотерапии раковых заболеваний (цитостатики, иммуномодуляторы, стероиды и др.), специфичные хирургические вмешательства (трансплантация костного мозга), средства симптоматической терапии, такие как опиатные анальгетики (M.Schafer, M.Schwaiger, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004; Y.Kim и соавт., 2002; P.Lawlor, 2002; J.Gaudreau и соавт., 2007; T.Morita и соавт., 2002 и др.). Патогенез делирия остается малоразработанным. Предполагается патология различных нейротрансмиттеров и других эндогенных веществ, включая нарушение (снижение) внутримозговой холинергической передачи (или избыток допаминергической передачи по сравнению с холинергической), нарушение ГАБА-трансмиссии, передачи серотонина, продукции цитокинов и кортизола (J.Flacker, L.Lipsitz, 1999).
Клиника СП
Данные литературы свидетельствуют о значительной клинической гетерогенности СП при ГБ. Прежде всего отмечается существенная вариабельность СП по степени тяжести – от абортивных (субсиндромальные) форм до клинически завершенных и затяжных психотических расстройств (А.С.Тимофеева, Л.Д.Сидорова, 1967). В то же время выявляется значительный полиморфизм клинических проявлений, который находит отражение в большом числе диагностических категорий СП, включая аментивное помрачение сознания, эпилептиформное возбуждение, делириозное помрачение сознания, бредовые расстройства (Б.А.Целибеев и соавт., 1964; В.И.Максименко, 1967; B.Sutor и соавт.; Ther, 1996; M.Schafer, M.Schwaiger, 2003; J.Thome, U.Knopf, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004 и др.).
Предпринимаются попытки систематизации по этиологическому принципу. Так, ряд авторов отводят основную роль соматогенным факторам, таким как побочные эффекты средств химиотерапии, к которым относятся цитостатические препараты, иммуномодуляторы, кортикостероиды – интерфероновые, стероидные и другие психозы соответственно (M.Schafer, M.Schwaiger, 2003; J.Thome, U.Knopf, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004 и др.), и органическое поражение ЦНС в результате вирусных инфекций – энцефалиты (Y.Kim и соавт., 2002) или метастатического поражения головного мозга (Е.А.Барях и соавт., 2006; L.Beslac-Bumbasirevic и соавт., 1996). Однако при подобном подходе в рамках каждого из выделенных типов СП, как правило, объединяются крайне разнообразные по клиническому содержанию психопатологические феномены (тревога, бессонница, депрессия, гипомания, ажитация, слуховые и зрительные галлюцинации, нарушение памяти, мутизм, нарушение схемы тела, бредовые синдромы, апатические состояния). В этой связи наиболее оправданной с клинической точки зрения представляется деление СП по основным клиническим характеристикам, предусматривающее 3 основных типа СП (А.В.Бурлаков, 2005; А.Б.Смулевич и соавт., 2005) при онкогематологических заболеваниях, предпринятое на материале выборки из 107 больных с СП, страдающих онкогематологическими заболеваниями: острым миелобластным лейкозом, острым лимфобластным лейкозом, хроническим миелолейкозом, лимфогранулематозом, лимфосаркомой, множественной миеломой, эритремией (Д.Э.Выборных, С.В.Иванов, В.Г.Савченко, 2007):
Выраженность нарушений сознания и других психопатологических расстройств варьирует в течение суток: в первой половине дня отмечается состояние сомноленции или оглушения с моторной заторможенностью, частичной дезориентировкой в месте и времени, тогда как к вечеру, особенно в первой половине ночи, наблюдается усугубление явлений помрачения сознания, галлюцинаторных и бредовых расстройств с развитием психомоторного возбуждения.
По завершении психоза (редукция психопатологических нарушений по мере улучшения соматического состояния) выявляются признаки ретроградной амнезии (полная утрата воспоминаний, связанных с симптомами делирия). В отдельных случаях возможно формирование антероградной амнезии на события 1–2 дней после разрешения психоза. Память на реальные события восстанавливается в течение 3–4 дней после окончания делирия.
На протяжении 5–7 дней после редукции психопатологической симптоматики сохраняется неустойчивость настроения со склонностью к подавленности, а также астения с повышенной утомляемостью, быстрой истощаемостью при минимальных физических или умственных нагрузках, капризность и обидчивость.
На основании клинических характеристик делирий при ГБ дифференцируется на гипо- и гиперактивный подтипы (B.Liptzin, 1999). При гипоактивном подтипе явления спутанности сознания выступают в сочетании с психомоторной заторможенностью и фрагментарными обманами восприятия (истинные – зрительные, слуховые либо тактильные галлюцинации), преимущественно обыденного содержания. При гиперактивном подтипе психоз чаще протекает по типу мусситирующего делирия, при котором реакция на внешние раздражители отсутствует, а двигательное возбуждение исчерпывается моторными и речевыми стереотипиями.
Продолжительность делирия в изученных случаях составляет в среднем 4,5±0,8 дня. В 7 (29,2%) случаях, несмотря на проводимую терапию, у больных сформировалось аментивное расстройство сознания с хаотическим беспорядочным возбуждением, сопровождавшее развитие септического шока и завершившееся у 6 (25%) больных летальным исходом. Еще в 3 (12,5%) случаях развернутого делирия наблюдали развитие неалкогольного корсаковского синдрома с массивной полинейропатией.
Эндогеноморфные психозы представлены следующими формами: галлюцинаторно-параноидными и депрессивно-бредовыми психозами, а также состояниями онейроидного помрачения сознания.
При галлюцинаторно-параноидных состояниях с первых же дней психоза вербальные иллюзии, манифестирующие в дебюте по типу акоазмов (шипение, скрипы) или элементарных функциональных галлюцинаций (обращенные к пациенту отдельные слова или фразы, возникающие на фоне реальных звуков медицинской аппаратуры или речи персонала), постепенно усложняются. Формируются вербальные псевдогаллюцинации и явления психического автоматизма (идеи воздействия с помощью медицинского оборудования), манифестируют соответствующие содержанию обманов восприятия бредовые идеи преследования, ограничивающиеся малосистематизированными идеями отношения.
Депрессивно-бредовые состояния протекают с выраженной гипотимией в сочетании с отчетливым тревожным аффектом, достигающим максимальной выраженности в вечерние часы. По мере нарастания тревожного и тоскливого аффекта присоединяются параноидные расстройства, представленные явлениями персекуторного бреда (идеи отношения, преследования). Последние отличались монотематичностью фабулы, не обнаруживая тенденции к систематизации, и ограничивались идеями предвзятого отношения и осуждения со стороны окружающих (медицинский персонал, пациенты) либо идеями преследования судебными органами за “прошлые проступки”.
В большинстве случаев длительность галлюцинаторно-параноидных и депрессивно-бредовых состояний составляет менее 2 нед. В рамках обратной динамики психоза отмечается последовательная редукция бредовых идей, галлюцинации, а затем – депрессивные проявления и астенические расстройства.
В редких случаях на фоне тяжелого соматического состояния, требующего наблюдения в условиях отделения интенсивной терапии, нарушения сознания приобретают признаки, свойственные онейроиду (А.С.Тиганов, 1999) с явлениями двойной ориентировки (больные одновременно выступают в роли пациентов клиники и сторонних наблюдателей). Формирующиеся при этом сценоподобные галлюцинаторные расстройства характеризуются (в отличие от фантастически-иллюзорных картин, свойственных “классическим” онейроидным психозам) обыденным содержанием. Картина психоза дополняется признаками кататонии с эпизодами ступора и мутизма. Наряду с онейроидно-кататоническими проявлениями выявлялись отрывочные идеи преследования.
Соматогенно провоцированные приступы в рамках приступообразной шизофрении протекают с сочетанием процессуально и соматогенно обусловленных психопатологических расстройств. Наряду с признаками, свойственными соматогенным психозам (помрачение сознания с дезориентировкой в месте и времени, психомоторное возбуждение, суточные колебания с усилением в вечернее и ночное время), уже в дебюте психоза выявляются психопатологические нарушения, присущие эндогенно-процессуальному заболеванию. В дальнейшем, по мере улучшения соматического состояния пациента с обратным развитием нарушений сознания и других соматогенных расстройств, проявления психоза не редуцируются, а приобретают синдромально завершенный характер психотического приступа в рамках приступообразной шизофрении (галлюцинаторно-параноидный, маниакально-бредовой).
Соматогенно провоцированные приступы шизофрении, как правило, приобретают затяжное течение с формированием ремиссии лишь спустя 2,5–3 мес даже в условиях адекватной терапии.
Стандартный подход к терапии СП при ГБ (как и в других областях общей медицины) предусматривает устранение специфичных обратимых патогенетических (собственно соматогенных) факторов и применение средств психофармакотерапии, эффективных в отношении психотических расстройств, в первую очередь антипсихотиков.
Соматогенные факторы при СП у больных ГБ включают широкий спектр потенциально корригируемых патологических состояний, определяющих повышенную предрасположенность к развитию психоза, включая кахексию, гипоальбуминемию, гиперкальциемию, инфекционные осложнения и др. (W.Breitbart и соавт., 1998; P.Lawlor и соавт., 2000). Идентификация и коррекция таких факторов способствуют максимальному эффекту психофармакотерапии СП, что достигается такими мероприятиями, как подкожное введение жидкости для купирования дегидратации, внутривенное или подкожное введение бисфосфонатов для лечения гиперкальциемии, пероральное или внутривенное введение антибиотиков для лечения инфекционных осложнений (P.Lawlor и соавт., 2000). Снижение дозы или отмена опиоидов в сочетании с гидратацией обычно приводит к снижению концентрации опиоидов и их метаболитов в плазме крови, что также позволяет более быстро и эффективно купировать СП (T.Morita и соавт., 2002; J.Gaudreau и соавт., 2007).
Проведение психофармакотерапии у больных ГБ сопряжено со значительными сложностями, обусловленными двумя основными факторами (Д.Э.Выборных и соавт., 2007). Первый из них – необходимость применения психотропных средств на фоне длительных курсов химиотерапии, включающей цитостатики, либо последние в сочетании с кортикостероидами. Применение этих средств не только повышает риск ятрогенных психических расстройств, усложняющих клиническую картину, но и затрудняет проведение психофармакотерапии в связи с возможностью побочных эффектов и нежелательных взаимодействий (А.Б.Смулевич и соавт., 2005). Второй фактор – коморбидность гемобластозов с хроническим алкоголизмом, выявленная в анамнезе почти у 1/3 (28,1%) пациентов, причем исключительно у перенесших делириозное помрачение сознания. Последствия длительной алкоголизации способствуют облегчению декомпенсации соматического состояния (ацидоз, гипоксия, дефицит витаминов комплекса В, падение содержания калия и магния в крови, сдвиг лейкоцитарной формулы влево, повышение СОЭ), что диктует необходимость коррекции психофармакотерапии.
Основное психофармакологическое вмешательство предусматривает применение антипсихотиков как прошлых поколений, таких как галоперидол (American Psychiatric Association, 1999), так и новейших атипичных антипсихотиков – оланзапин, рисперидон, кветиапин и др. (Adityanjee, S.Schulz, 2002; L.Tune, 2002; W.Breitbart и соавт., 2002). В настоящее время предпочтение отдается атипичным антипсихотикам новых поколений, особенно с учетом расширяющегося диапазона лекарственных форм этих препаратов. Предпочтительность выбора атипичных антипсихотиков перед препаратами прошлого поколения обусловлена достаточно высокой эффективностью при значительно более благоприятных профилях переносимости и безопасности.
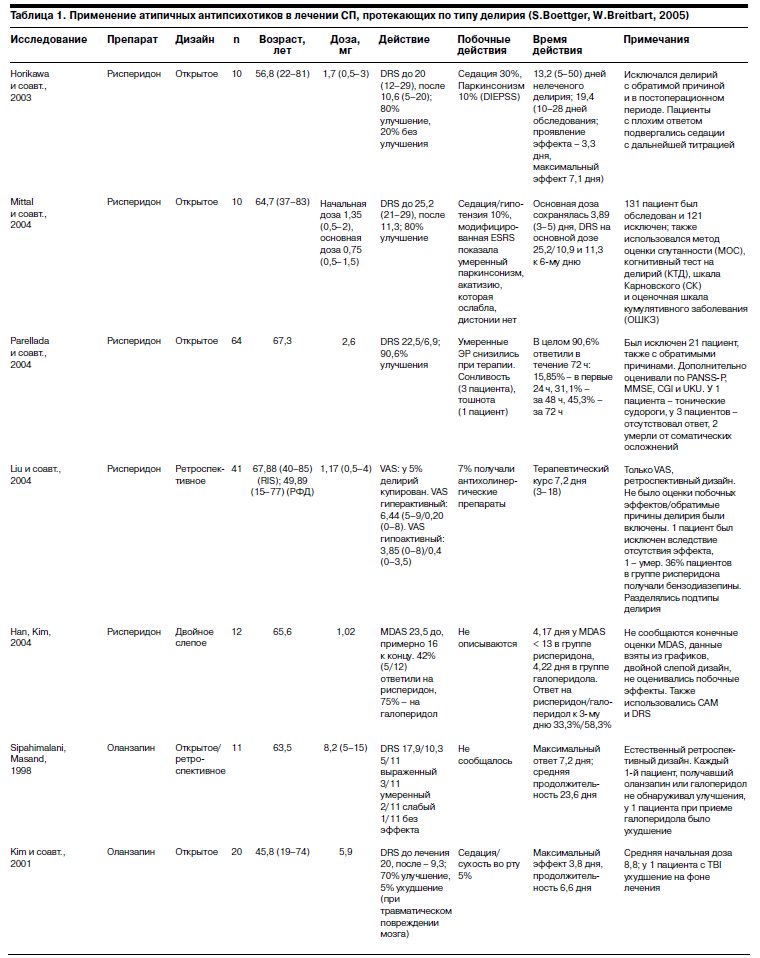
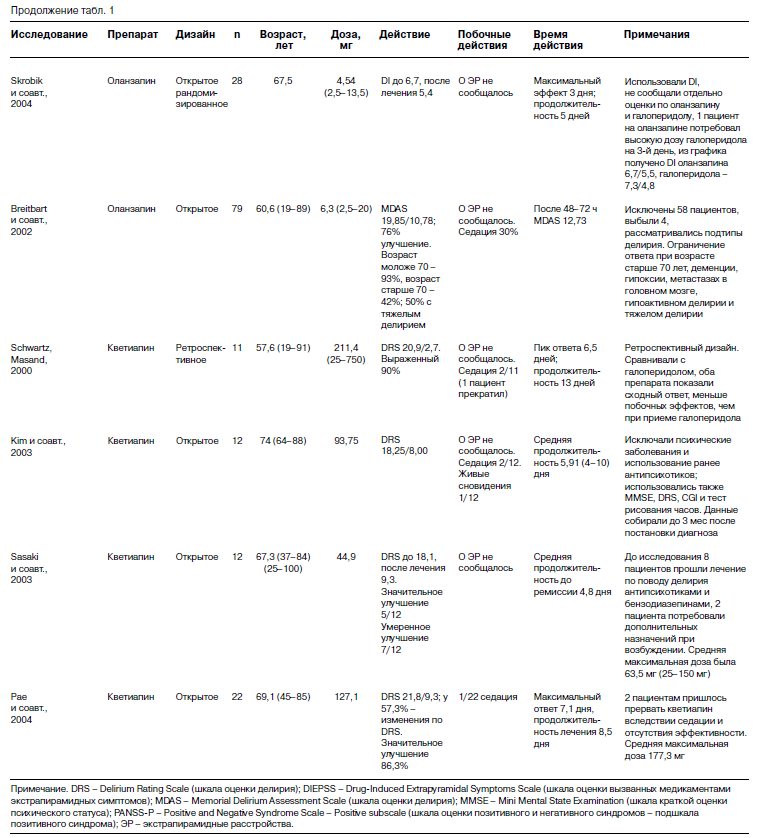
Исследования, посвященные эффективности атипичных антипсихотиков для купирования СП в онкологической практике, ограничены. Наиболее полный анализ опубликованных на сегодня данных по трем наиболее широко применяемым атипичным антипсихотикам (рисперидон, оланзапин и кветиапин) приводится в обзорной статье S.Boettger и W.Breitbart (2005 г.), выполненной на основании результатов исследований препаратов этого класса в терапии СП у больных с различной, в том числе онкологической, соматической патологией (табл. 1).
Данные о психотропных средствах, применявшихся при терапии СП у пациентов с ГБ, вошедших в исследование, представлены в табл. 2.
Терапию СП у изученных больных проводили этапно. Целью первого этапа являлось купирование психоза, второго – поддерживающее лечение, направленное на профилактику рецидива психотического расстройства.
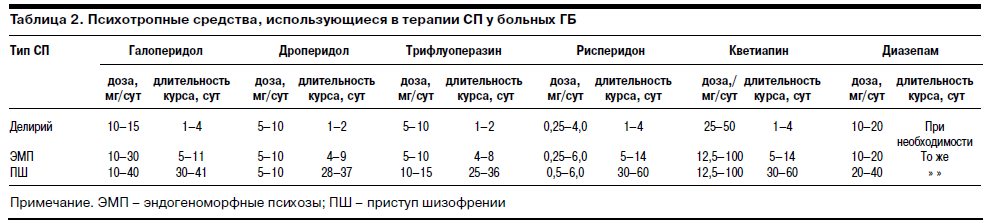
При необходимости парентеральной терапии предпочтение отдавалось внутривенному введению психотропных средств (в большинстве случаев – через венозный катетер), что соответствует рекомендациям по ведению онкогематологических больных (А.И.Воробьев, 2005). В случаях подострых психозов без выраженного психомоторного возбуждения, а также на этапе поддерживающей терапии острых психозов применялись таблетированные формы препаратов. В таких ситуациях предпочтительнее были атипичные антипсихотики – рисперидон и кветиапин (см. табл. 2).
В данной связи отдельного внимания заслуживает рисперидон (в том числе в качестве генерика Сперидана, эквивалентного по своим свойствам оригинальному препарату), который назначался в дозах от 0,25 до 6 мг/сут. Целесообразность применения рисперидона в терапии СП у онкогематологических пациентов определяется высокой эффективностью как в отношении психоза в целом, так и бредовой и галлюцинаторной симптоматики, при сравнительно низком уровне побочных, в первую очередь экстрапирамидных эффектов, особенно в сравнении со стандартными нейролептиками. При этом результаты применения рисперидона в нашем исследовании согласуются с данными публикаций, представленных в табл. 1, по успешному применению рисперидона при СП у пациентов с другими (не онкогематологическими) соматическими заболеваниями. Наряду с достаточным уровнем антипсихотического эффекта благоприятный профиль рисперидона обеспечивает более высокую комплаентность пациентов к психофармакотерапии, что приобретает ключевое значение в тех случаях, когда сохраняется потребность в продолжительной поддерживающей терапии после купирования острых проявлений психоза.
Предпочтение отдавали внутривенному введению психотропных средств (в большинстве случаев через венозный катетер), что соответствует рекомендациям по ведению онкогематологических больных (А.И.Воробьев, 2005).
При делириозных расстройствах сознания основной объем терапевтического вмешательства концентрировали на первом этапе. Лечение непродолжительное, с включением антипсихотиков бутирофенонового ряда (галоперидол до 15 мг/сут либо дроперидол до 10 мг/сут, применяемый, как правило, в условиях отделений интенсивной терапии). При необходимости быстрой седации или купирования тревожных/инсомнических расстройств в терапевтическую схему вводили диазепам (до 20 мг/сут).
Терапия эндогеноморфных психозов требовала более интенсивных воздействий (суточные дозы антипсихотиков повышали: галоперидол до 20–30 мг, дроперидол до 10 мг) и большей длительности (до 2 нед). При умеренном и слабовыраженном психомоторном возбуждении у некоторых больных использовали трифлуоперазин (до 10 мг/сут). На втором этапе лечения эндогеноморфных психозов дозировки применяемых психотропных средств снижали (галоперидол до 5 мг/сут, трифлуоперазин до 5 мг/сут).
Наиболее продолжительного (до 1,5–2 мес) лечения с использованием указанных в табл. 2 максимальных дозировок препаратов требовали соматогенно провоцированные приступы шизофрении. При этом назначения корректировали в соответствии с динамикой соматической патологии (снижаются при утяжелении соматического состояния).
Клинически значимых побочных эффектов в ходе терапии психотропными препаратами или их неблагоприятных взаимодействий с соматотропными препаратами (включая кортикостероиды преднизолон, дексаметазон и цитостатики цитозар, рубомицин, винкристин, циклофосфан) не отмечено, хотя такая вероятность рассматривается в некоторых исследованиях (А.В.Добровольский, М.Ю.Дробижев, 1998; М.Ю.Дробижев, А.В.Добровольский, 1998).
Заключение
СП у больных с онкологическими (включая гематоонкологические) заболеваниями представляют серьезную клиническую проблему в связи как с их относительно высокой распространенностью, так и с потенциальным неблагоприятным влиянием на исход онкологической патологии. Психозы у онкологических больных имеют многофакторную этиологию, в ней непосредственно участвуют предшествующая деменция, пожилой возраст, нарушение электролитного состава крови, наличие привходящей инфекции, используемые цитостатические и иные препараты и многие другие факторы, несмотря на то что “классические” антипсихотические препараты, такие как галоперидол, остаются во многих случаях препаратами выбора при купировании рассматриваемых расстройств. В настоящее время все больше в таких случаях используются атипичные антипсихотики, такие как рисперидон, оланзапин и кветиапин, обладающие благоприятным спектром антипсихотической активности и более низким по сравнению с “классическими” препаратами риском развитием
Психозы относятся к высокораспространенным формам психических расстройств у больных онкологическими заболеваниями. Частота возникновения подобных состояний находится в пределах 28–48% среди больных онкологического стационара или хосписа (H.Minagawa и соавт., 1996; J.Pereira и соавт., 1997; P.Lawlor и соавт., 2000). При этом в контексте проблемы психозов, коморбидных онкологической патологии, особое влияние уделяется группе гемобластозов (ГБ) – опухолевых заболеваний системы крови, течение которых часто осложняется развитием психических расстройств с высокими показателями частоты соматогенных психозов (СП), достигающими 7,3% (J.Prieto и соавт., 2002).
Этиологические и патогенетические факторы СП при ГБ окончательно не установлены. Предполагается взаимодействие множества факторов, включая изменения метаболизма в головном мозге, связанные с основным заболеванием, органическое поражение ЦНС вследствие метастатического и инфекционного (вирусный энцефалит) поражения головного мозга, побочные эффекты средств фармакотерапии раковых заболеваний (цитостатики, иммуномодуляторы, стероиды и др.), специфичные хирургические вмешательства (трансплантация костного мозга), средства симптоматической терапии, такие как опиатные анальгетики (M.Schafer, M.Schwaiger, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004; Y.Kim и соавт., 2002; P.Lawlor, 2002; J.Gaudreau и соавт., 2007; T.Morita и соавт., 2002 и др.). Патогенез делирия остается малоразработанным. Предполагается патология различных нейротрансмиттеров и других эндогенных веществ, включая нарушение (снижение) внутримозговой холинергической передачи (или избыток допаминергической передачи по сравнению с холинергической), нарушение ГАБА-трансмиссии, передачи серотонина, продукции цитокинов и кортизола (J.Flacker, L.Lipsitz, 1999).
Клиника СП
Данные литературы свидетельствуют о значительной клинической гетерогенности СП при ГБ. Прежде всего отмечается существенная вариабельность СП по степени тяжести – от абортивных (субсиндромальные) форм до клинически завершенных и затяжных психотических расстройств (А.С.Тимофеева, Л.Д.Сидорова, 1967). В то же время выявляется значительный полиморфизм клинических проявлений, который находит отражение в большом числе диагностических категорий СП, включая аментивное помрачение сознания, эпилептиформное возбуждение, делириозное помрачение сознания, бредовые расстройства (Б.А.Целибеев и соавт., 1964; В.И.Максименко, 1967; B.Sutor и соавт.; Ther, 1996; M.Schafer, M.Schwaiger, 2003; J.Thome, U.Knopf, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004 и др.).
Предпринимаются попытки систематизации по этиологическому принципу. Так, ряд авторов отводят основную роль соматогенным факторам, таким как побочные эффекты средств химиотерапии, к которым относятся цитостатические препараты, иммуномодуляторы, кортикостероиды – интерфероновые, стероидные и другие психозы соответственно (M.Schafer, M.Schwaiger, 2003; J.Thome, U.Knopf, 2003; R.Hernandez, O.Juan, V.Alberola, 2004; M.Kami и соавт., 2004 и др.), и органическое поражение ЦНС в результате вирусных инфекций – энцефалиты (Y.Kim и соавт., 2002) или метастатического поражения головного мозга (Е.А.Барях и соавт., 2006; L.Beslac-Bumbasirevic и соавт., 1996). Однако при подобном подходе в рамках каждого из выделенных типов СП, как правило, объединяются крайне разнообразные по клиническому содержанию психопатологические феномены (тревога, бессонница, депрессия, гипомания, ажитация, слуховые и зрительные галлюцинации, нарушение памяти, мутизм, нарушение схемы тела, бредовые синдромы, апатические состояния). В этой связи наиболее оправданной с клинической точки зрения представляется деление СП по основным клиническим характеристикам, предусматривающее 3 основных типа СП (А.В.Бурлаков, 2005; А.Б.Смулевич и соавт., 2005) при онкогематологических заболеваниях, предпринятое на материале выборки из 107 больных с СП, страдающих онкогематологическими заболеваниями: острым миелобластным лейкозом, острым лимфобластным лейкозом, хроническим миелолейкозом, лимфогранулематозом, лимфосаркомой, множественной миеломой, эритремией (Д.Э.Выборных, С.В.Иванов, В.Г.Савченко, 2007):
1) делирий, традиционно относимый к экзогенного типа реакциям (K.Bonhoeffer, 1917);Клиническая картина делирия у больных ГБ в целом сопоставима с делириозными состояниями при других тяжелых соматических заболеваниях (Б.А.Целибеев и соавт., 1964; J.G.Magen, D.D\'Mello, 1995) и включает нарушения сознания, наплывы зрительных галлюцинаций, острый чувственный (галлюцинаторный) бред, выраженное двигательное возбуждение. Явления помрачения сознания представлены полной или частичной дезориентировкой в окружающем. В ряду аффективных нарушений преобладает чувство тревоги, страха с явлениями растерянности. В отдельных случаях отмечаются эпизоды тревожно-злобного возбуждения с агрессивными действиями в отношении медицинского персонала.
2) эндогеноморфные психозы – психотические состояния, манифестирующие по механизмам соматогений, но отличающиеся значительным полиморфизмом и атипией симптоматики, включая несвойственные экзогенным психозам психопатологические нарушения эндогенного круга (галлюцинаторно-бредовые, депрессивно-бредовые, онейроидные симптомокомплексы);
3) соматогенно провоцированные обострения шизофрении.
Выраженность нарушений сознания и других психопатологических расстройств варьирует в течение суток: в первой половине дня отмечается состояние сомноленции или оглушения с моторной заторможенностью, частичной дезориентировкой в месте и времени, тогда как к вечеру, особенно в первой половине ночи, наблюдается усугубление явлений помрачения сознания, галлюцинаторных и бредовых расстройств с развитием психомоторного возбуждения.
По завершении психоза (редукция психопатологических нарушений по мере улучшения соматического состояния) выявляются признаки ретроградной амнезии (полная утрата воспоминаний, связанных с симптомами делирия). В отдельных случаях возможно формирование антероградной амнезии на события 1–2 дней после разрешения психоза. Память на реальные события восстанавливается в течение 3–4 дней после окончания делирия.
На протяжении 5–7 дней после редукции психопатологической симптоматики сохраняется неустойчивость настроения со склонностью к подавленности, а также астения с повышенной утомляемостью, быстрой истощаемостью при минимальных физических или умственных нагрузках, капризность и обидчивость.
На основании клинических характеристик делирий при ГБ дифференцируется на гипо- и гиперактивный подтипы (B.Liptzin, 1999). При гипоактивном подтипе явления спутанности сознания выступают в сочетании с психомоторной заторможенностью и фрагментарными обманами восприятия (истинные – зрительные, слуховые либо тактильные галлюцинации), преимущественно обыденного содержания. При гиперактивном подтипе психоз чаще протекает по типу мусситирующего делирия, при котором реакция на внешние раздражители отсутствует, а двигательное возбуждение исчерпывается моторными и речевыми стереотипиями.
Продолжительность делирия в изученных случаях составляет в среднем 4,5±0,8 дня. В 7 (29,2%) случаях, несмотря на проводимую терапию, у больных сформировалось аментивное расстройство сознания с хаотическим беспорядочным возбуждением, сопровождавшее развитие септического шока и завершившееся у 6 (25%) больных летальным исходом. Еще в 3 (12,5%) случаях развернутого делирия наблюдали развитие неалкогольного корсаковского синдрома с массивной полинейропатией.
Эндогеноморфные психозы представлены следующими формами: галлюцинаторно-параноидными и депрессивно-бредовыми психозами, а также состояниями онейроидного помрачения сознания.
При галлюцинаторно-параноидных состояниях с первых же дней психоза вербальные иллюзии, манифестирующие в дебюте по типу акоазмов (шипение, скрипы) или элементарных функциональных галлюцинаций (обращенные к пациенту отдельные слова или фразы, возникающие на фоне реальных звуков медицинской аппаратуры или речи персонала), постепенно усложняются. Формируются вербальные псевдогаллюцинации и явления психического автоматизма (идеи воздействия с помощью медицинского оборудования), манифестируют соответствующие содержанию обманов восприятия бредовые идеи преследования, ограничивающиеся малосистематизированными идеями отношения.
Депрессивно-бредовые состояния протекают с выраженной гипотимией в сочетании с отчетливым тревожным аффектом, достигающим максимальной выраженности в вечерние часы. По мере нарастания тревожного и тоскливого аффекта присоединяются параноидные расстройства, представленные явлениями персекуторного бреда (идеи отношения, преследования). Последние отличались монотематичностью фабулы, не обнаруживая тенденции к систематизации, и ограничивались идеями предвзятого отношения и осуждения со стороны окружающих (медицинский персонал, пациенты) либо идеями преследования судебными органами за “прошлые проступки”.
В большинстве случаев длительность галлюцинаторно-параноидных и депрессивно-бредовых состояний составляет менее 2 нед. В рамках обратной динамики психоза отмечается последовательная редукция бредовых идей, галлюцинации, а затем – депрессивные проявления и астенические расстройства.
В редких случаях на фоне тяжелого соматического состояния, требующего наблюдения в условиях отделения интенсивной терапии, нарушения сознания приобретают признаки, свойственные онейроиду (А.С.Тиганов, 1999) с явлениями двойной ориентировки (больные одновременно выступают в роли пациентов клиники и сторонних наблюдателей). Формирующиеся при этом сценоподобные галлюцинаторные расстройства характеризуются (в отличие от фантастически-иллюзорных картин, свойственных “классическим” онейроидным психозам) обыденным содержанием. Картина психоза дополняется признаками кататонии с эпизодами ступора и мутизма. Наряду с онейроидно-кататоническими проявлениями выявлялись отрывочные идеи преследования.
Соматогенно провоцированные приступы в рамках приступообразной шизофрении протекают с сочетанием процессуально и соматогенно обусловленных психопатологических расстройств. Наряду с признаками, свойственными соматогенным психозам (помрачение сознания с дезориентировкой в месте и времени, психомоторное возбуждение, суточные колебания с усилением в вечернее и ночное время), уже в дебюте психоза выявляются психопатологические нарушения, присущие эндогенно-процессуальному заболеванию. В дальнейшем, по мере улучшения соматического состояния пациента с обратным развитием нарушений сознания и других соматогенных расстройств, проявления психоза не редуцируются, а приобретают синдромально завершенный характер психотического приступа в рамках приступообразной шизофрении (галлюцинаторно-параноидный, маниакально-бредовой).
Соматогенно провоцированные приступы шизофрении, как правило, приобретают затяжное течение с формированием ремиссии лишь спустя 2,5–3 мес даже в условиях адекватной терапии.
Стандартный подход к терапии СП при ГБ (как и в других областях общей медицины) предусматривает устранение специфичных обратимых патогенетических (собственно соматогенных) факторов и применение средств психофармакотерапии, эффективных в отношении психотических расстройств, в первую очередь антипсихотиков.
Соматогенные факторы при СП у больных ГБ включают широкий спектр потенциально корригируемых патологических состояний, определяющих повышенную предрасположенность к развитию психоза, включая кахексию, гипоальбуминемию, гиперкальциемию, инфекционные осложнения и др. (W.Breitbart и соавт., 1998; P.Lawlor и соавт., 2000). Идентификация и коррекция таких факторов способствуют максимальному эффекту психофармакотерапии СП, что достигается такими мероприятиями, как подкожное введение жидкости для купирования дегидратации, внутривенное или подкожное введение бисфосфонатов для лечения гиперкальциемии, пероральное или внутривенное введение антибиотиков для лечения инфекционных осложнений (P.Lawlor и соавт., 2000). Снижение дозы или отмена опиоидов в сочетании с гидратацией обычно приводит к снижению концентрации опиоидов и их метаболитов в плазме крови, что также позволяет более быстро и эффективно купировать СП (T.Morita и соавт., 2002; J.Gaudreau и соавт., 2007).
Проведение психофармакотерапии у больных ГБ сопряжено со значительными сложностями, обусловленными двумя основными факторами (Д.Э.Выборных и соавт., 2007). Первый из них – необходимость применения психотропных средств на фоне длительных курсов химиотерапии, включающей цитостатики, либо последние в сочетании с кортикостероидами. Применение этих средств не только повышает риск ятрогенных психических расстройств, усложняющих клиническую картину, но и затрудняет проведение психофармакотерапии в связи с возможностью побочных эффектов и нежелательных взаимодействий (А.Б.Смулевич и соавт., 2005). Второй фактор – коморбидность гемобластозов с хроническим алкоголизмом, выявленная в анамнезе почти у 1/3 (28,1%) пациентов, причем исключительно у перенесших делириозное помрачение сознания. Последствия длительной алкоголизации способствуют облегчению декомпенсации соматического состояния (ацидоз, гипоксия, дефицит витаминов комплекса В, падение содержания калия и магния в крови, сдвиг лейкоцитарной формулы влево, повышение СОЭ), что диктует необходимость коррекции психофармакотерапии.
Основное психофармакологическое вмешательство предусматривает применение антипсихотиков как прошлых поколений, таких как галоперидол (American Psychiatric Association, 1999), так и новейших атипичных антипсихотиков – оланзапин, рисперидон, кветиапин и др. (Adityanjee, S.Schulz, 2002; L.Tune, 2002; W.Breitbart и соавт., 2002). В настоящее время предпочтение отдается атипичным антипсихотикам новых поколений, особенно с учетом расширяющегося диапазона лекарственных форм этих препаратов. Предпочтительность выбора атипичных антипсихотиков перед препаратами прошлого поколения обусловлена достаточно высокой эффективностью при значительно более благоприятных профилях переносимости и безопасности.
Исследования, посвященные эффективности атипичных антипсихотиков для купирования СП в онкологической практике, ограничены. Наиболее полный анализ опубликованных на сегодня данных по трем наиболее широко применяемым атипичным антипсихотикам (рисперидон, оланзапин и кветиапин) приводится в обзорной статье S.Boettger и W.Breitbart (2005 г.), выполненной на основании результатов исследований препаратов этого класса в терапии СП у больных с различной, в том числе онкологической, соматической патологией (табл. 1).


Данные о психотропных средствах, применявшихся при терапии СП у пациентов с ГБ, вошедших в исследование, представлены в табл. 2.
Терапию СП у изученных больных проводили этапно. Целью первого этапа являлось купирование психоза, второго – поддерживающее лечение, направленное на профилактику рецидива психотического расстройства.

При необходимости парентеральной терапии предпочтение отдавалось внутривенному введению психотропных средств (в большинстве случаев – через венозный катетер), что соответствует рекомендациям по ведению онкогематологических больных (А.И.Воробьев, 2005). В случаях подострых психозов без выраженного психомоторного возбуждения, а также на этапе поддерживающей терапии острых психозов применялись таблетированные формы препаратов. В таких ситуациях предпочтительнее были атипичные антипсихотики – рисперидон и кветиапин (см. табл. 2).
В данной связи отдельного внимания заслуживает рисперидон (в том числе в качестве генерика Сперидана, эквивалентного по своим свойствам оригинальному препарату), который назначался в дозах от 0,25 до 6 мг/сут. Целесообразность применения рисперидона в терапии СП у онкогематологических пациентов определяется высокой эффективностью как в отношении психоза в целом, так и бредовой и галлюцинаторной симптоматики, при сравнительно низком уровне побочных, в первую очередь экстрапирамидных эффектов, особенно в сравнении со стандартными нейролептиками. При этом результаты применения рисперидона в нашем исследовании согласуются с данными публикаций, представленных в табл. 1, по успешному применению рисперидона при СП у пациентов с другими (не онкогематологическими) соматическими заболеваниями. Наряду с достаточным уровнем антипсихотического эффекта благоприятный профиль рисперидона обеспечивает более высокую комплаентность пациентов к психофармакотерапии, что приобретает ключевое значение в тех случаях, когда сохраняется потребность в продолжительной поддерживающей терапии после купирования острых проявлений психоза.
Предпочтение отдавали внутривенному введению психотропных средств (в большинстве случаев через венозный катетер), что соответствует рекомендациям по ведению онкогематологических больных (А.И.Воробьев, 2005).
При делириозных расстройствах сознания основной объем терапевтического вмешательства концентрировали на первом этапе. Лечение непродолжительное, с включением антипсихотиков бутирофенонового ряда (галоперидол до 15 мг/сут либо дроперидол до 10 мг/сут, применяемый, как правило, в условиях отделений интенсивной терапии). При необходимости быстрой седации или купирования тревожных/инсомнических расстройств в терапевтическую схему вводили диазепам (до 20 мг/сут).
Терапия эндогеноморфных психозов требовала более интенсивных воздействий (суточные дозы антипсихотиков повышали: галоперидол до 20–30 мг, дроперидол до 10 мг) и большей длительности (до 2 нед). При умеренном и слабовыраженном психомоторном возбуждении у некоторых больных использовали трифлуоперазин (до 10 мг/сут). На втором этапе лечения эндогеноморфных психозов дозировки применяемых психотропных средств снижали (галоперидол до 5 мг/сут, трифлуоперазин до 5 мг/сут).
Наиболее продолжительного (до 1,5–2 мес) лечения с использованием указанных в табл. 2 максимальных дозировок препаратов требовали соматогенно провоцированные приступы шизофрении. При этом назначения корректировали в соответствии с динамикой соматической патологии (снижаются при утяжелении соматического состояния).
Клинически значимых побочных эффектов в ходе терапии психотропными препаратами или их неблагоприятных взаимодействий с соматотропными препаратами (включая кортикостероиды преднизолон, дексаметазон и цитостатики цитозар, рубомицин, винкристин, циклофосфан) не отмечено, хотя такая вероятность рассматривается в некоторых исследованиях (А.В.Добровольский, М.Ю.Дробижев, 1998; М.Ю.Дробижев, А.В.Добровольский, 1998).
Заключение
СП у больных с онкологическими (включая гематоонкологические) заболеваниями представляют серьезную клиническую проблему в связи как с их относительно высокой распространенностью, так и с потенциальным неблагоприятным влиянием на исход онкологической патологии. Психозы у онкологических больных имеют многофакторную этиологию, в ней непосредственно участвуют предшествующая деменция, пожилой возраст, нарушение электролитного состава крови, наличие привходящей инфекции, используемые цитостатические и иные препараты и многие другие факторы, несмотря на то что “классические” антипсихотические препараты, такие как галоперидол, остаются во многих случаях препаратами выбора при купировании рассматриваемых расстройств. В настоящее время все больше в таких случаях используются атипичные антипсихотики, такие как рисперидон, оланзапин и кветиапин, обладающие благоприятным спектром антипсихотической активности и более низким по сравнению с “классическими” препаратами риском развитием
16 декабря 2008
Количество просмотров: 2812


