Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№05 2014
Нарушения пищевого поведения у детей раннего и дошкольного возраста №05 2014
Номера страниц в выпуске:49-53
Согласно современным представлениям пищевое поведение человека представляет собой совокупность вкусовых предпочтений, диеты, режима питания, зависящую от культурных, социальных, семейных, биологических факторов. Согласно Международной классификации болезней 10-го пересмотра (МКБ-10) выделяются «Расстройства приема пищи» (F50).
Резюме. С целью изучения нарушений пищевого поведения у детей сотрудниками отдела по изучению проблем детской психиатрии ФГБУ «НЦПЗ» РАМН начато исследование на примере детей в возрасте от 6 мес до 6 лет 11 мес с психической патологией, вызванной различными этиологическими факторами. В исследование вошли 3 группы детей: дети с эндогенными психическими расстройствами; дети с резидуальной церебральной недостаточностью; дети из ситуации психической депривации (общее число – 75 человек).
Выводы: нарушения пищевого поведения у детей отличаются большим разнообразием, различной степенью выраженности и обусловлены сочетанием многих факторов. Нарушения наиболее глубоки и разнообразны при более выраженной психической патологии, каковой являются расстройства аутистического спектра. В то же время при состояниях, вызванных экзогенными факторами (органическими и психогенными), они также представлены достаточно широко.
Ключевые слова: пищевое поведение, эндогенные психические расстройства, расстройства аутистического спектра, дети-сироты, детская психиатрия.
Eating disorders in infants and preschool age
I.A.Margolina1, M.E.Proselkova1, G.N.Shimonova1, G.V.Kozlovskaya1, E.L.Usacheva2, T.V.Malysheva3
1Mental health research center, Russian academy of medical sciences, Moscow;
2Scientific and Practical Centre for Child and Adolescent Mental Health;
3Specialized orphanage №25 for children with organic lesions of the CNS and mental disorders, Department of Social Security in Moscow
Summary. In order to evaluate eating disorders on children, employees of the Department of Child Psychiatry Research of Mental Health Research Center of RAMS initiated a Study on children in age from 6 months to 6 years 11 months, with mental disorders caused by various etiological factors. The study included three groups of children: children with endogenous mental disorders; children with residual cerebral insufficiency; children with psychic deprivation (75 children in total).
Conclusions: Eating disorders on children are very diverse, varying degrees of severity and are caused by a combination of many factors. Disorders are more profound and varied with more severe mental pathology which is disorders of autism spectrum. At the same time, conditions caused by exogenous factors (organic and psychogenic) are also well represented.
Key words: eating behavior, endogenous mental disorders, autism spectrum disorders, orphans, child psychiatry.
Согласно современным представлениям пищевое поведение человека представляет собой совокупность вкусовых предпочтений, диеты, режима питания, зависящую от культурных, социальных, семейных, биологических факторов [1]. Согласно Международной классификации болезней 10-го пересмотра (МКБ-10) выделяются «Расстройства приема пищи» (F50). В данный раздел входят: нервная анорексия, атипичная нервная анорексия, нервная булимия, атипичная нервная булимия, переедание, связанное с психологическими расстройствами, рвота, связанная с психологическими расстройствами, другие расстройства приема пищи, расстройство приема пищи неуточненное. Из данного раздела исключаются: анорексия или потеря аппетита, полифагия, затруднения питания или нарушенное питание (данные расстройства рассматриваются под рубрикой R63). Для детских психиатров представляет особый интерес расстройство приема пищи в младенческом периоде (F98.2) и поедание несъедобного (F98.3). Раздел F98.2 включает разнообразные и специфичные проявления нарушений питания, такие как отказ от пищи и крайнюю привередливость при наличии адекватного количества и качества пищи и умелого кормящего лица, а также при отсутствии органического заболевания головного мозга и желудочно-кишечного тракта (ЖКТ). В раздел «Поедание несъедобного (симптом Пика) младенцами и детьми» включается стойкое питание непищевыми веществами. Данное расстройство встречается как изолированно, так и в качестве одного из симптомов более широкого психического расстройства (умственная отсталость, шизофрения, аутизм) [2].
Актуальность проблемы нарушений пищевого поведения обусловлена как высокой распространенностью, так и тяжестью их последствий в виде серьезных психических и соматических заболеваний, сопровождающихся в ряде случаев угрозой летального исхода. Данная проблема изучается мультидисциплинарно врачами-психиатрами, терапевтами, нейрофизиологами, эндокринологами, а также детскими врачами различного профиля и клиническими психологами.
В настоящее время существуют работы педиатров [3, 4], детских неврологов [5, 6], детских психиатров [7–13], освещающие различные аспекты нарушений пищевого поведения у детей. В ряде исследований нарушения пищевого поведения у детей рассматриваются как составная часть симптоматики других, более общих психических расстройств или предрасположенности к ним [6, 7, 9], другими авторами подчеркивается важность гармоничного взаимодействия в биопсихосоциальной системе – диаде «мать–дитя», искажениям которых в ряде случаев отводится роль главного этиологического фактора в возникновении нарушений пищевого поведения в раннем возрасте [10–16]. В то же время комплексного исследования клинических проявлений и динамики нарушений пищевого поведения у детей в возрастной динамике не проводилось.
В задачи исследования входит описать типологию нарушений пищевого поведения в раннем и дошкольном возрасте, встречающихся при тех или иных видах психической патологии, выявить взаимосвязь обнаруженных нарушений пищевого поведения с общей клинической картиной психического заболевания, выработать методы их коррекции.
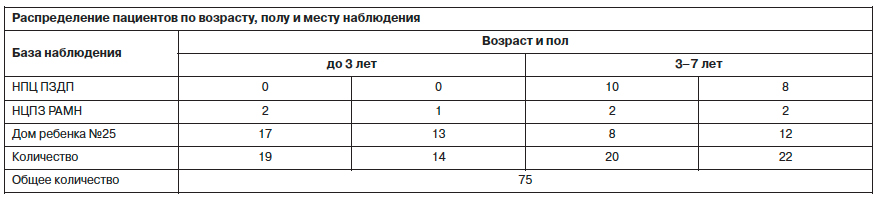
Методами исследования психического и психофизического состояния детей были клинические (педиатрический, неврологический, клинико-психопатологический), а также параклинические (психологический, генеалогический, инструментальный). При изучении неврологического статуса особое внимание уделялось состоянию их вегетативной нервной системы с использованием авторской методики по определению исходного вегетативного статуса у детей первых лет жизни [8].
В исследование вошли 3 группы:
1) дети с эндогенными психическими расстройствами;
2) группа с резидуальной церебральной недостаточностью;
3) дети из ситуации психической депривации.
Первую группу составили дети с верифицированными расстройствами аутистического спектра (25 детей). Данный контингент был обследован на базе НПЦ ПЗДП, а также амбулаторно на базе НЦПЗ РАМН. Наследственность
13 из них отягощена шизофренией у лиц 1 и 2-й степени родства, в остальных случаях психопатологическая наследственность родителями отрицалась. В анамнезе 10 детей можно отметить четкое указание на начало заболевания, в остальных случаях родители сообщали о том, что ребенок отличался от других детей «с рождения». По МКБ-10 у детей диагностировался F84.02 «Аутизм вследствие других причин», под которым подразумевался аутизм каннеровского типа, а также F84.11 и F84.12 «Атипичный аутизм с умственной и без умственной отсталости», когда анамнестические данные и клинические проявления позволяли предположить процессуальный генез данного состояния.
В соматовегетативном статусе в период экзацербации заболевания отмечалась вегетативная дистония, выражавшаяся в сочетании симпатикотонического и ваготонического типа реагирования, в дальнейшем сменявшаяся симпатикотонией. Часто можно было отметить дисфункции ЖКТ в виде рвоты после еды, склонности к запорам, в ряде случаев чередования запора и диареи. Богатство клинических проявлений, отмечаемых у этих детей, обусловило яркость и разнообразие нарушений пищевого поведения.
Нарушения пищевого поведения отмечались у детей-аутистов с первых месяцев жизни и проявлялись вялым сосанием, срыгиваниями, рвотами, икотой, запорами, поносами, метеоризмом (50%). У 30% детей отмечалось снижение аппетита без снижения массы тела, а в некоторых случаях даже ее увеличение, в 20% случаев имело место повышение аппетита. В 35% случаев отмечено искажение пищевого поведения (отказ от еды днем и еда ночью, во сне). Во втором полугодии жизни срыгивания уменьшались, но дети отказывались жевать твердую пищу, была выражена избирательность в еде, сохранялись рвоты.
Другим проявлением синдрома вегетовисцеральных нарушений ЖКТ можно считать младенческие кишечные колики (в 55% случаев). Клинически они проявлялись приступами беспокойства, плача, подтягивания ножек к животу, вздутием живота, отхождением газов и дефекацией. Очень часто кишечные колики сочетались с признаками гастроэзофагеального рефлюкса, диспепсическими расстройствами (отрыжка воздухом, чередование запоров и диареи), которые сохранялись в ряде случаев до дошкольного возраста с периодами улучшений. В 1/3 случаев выявлены дисбактериоз, лактазная недостаточность. При подробном сборе анамнеза их матери отмечали равнодушное, а в ряде случаев негативное отношение к грудному вскармливанию. Дети не принимали на руках у матери удобной, конгруэнтной ее телу позы, выворачивались, лежали «как куклы». Отмечалось также снижение аппетита, особенно в дневное время, когда ребенок не плакал в случае длительного промежутка между кормлениями, а спал или просто тихо лежал, пока мать сама не подойдет к нему. Таким детям часто требовалось неоднократное ночное кормление. В дальнейшем отмечались трудности с введением прикорма, дети долго не могли перейти к кормлению с ложки, отмечалось поперхивание несмотря на отсутствие неврологической патологии. После года дети отказывались пробовать новую пищу, относились к ней настороженно, с 1,5 лет можно отметить обнюхивание предлагаемой пищи.
Кроме того, начинает отмечаться потребность в различных ритуалах, связанных с процессом кормления, а также избирательность лиц, «допускаемых» ребенком к кормлению. Так, некоторых детей возможно было накормить только во время просмотра любимых мультфильмов или рекламных роликов, некоторые требовали, чтобы кормящие их лица пели или рассказывали им сказки. В ряде случаев дети разрешали себя кормить только маме или бабушке, при попытке накормить их другими членами семьи дети выплевывали пищу или сталкивали тарелки с едой со стола. При преобладании в клинической картине негативной симптоматики у пассивных детей можно было отметить медленное пережевывание пищи, дети подолгу задерживали пищу во рту, закладывали ее за щеку, затем выплевывали ее в тарелку и снова клали в рот. Особая медлительность при приеме пищи отмечалась при наличии кататонической симптоматики, когда дети «застывали» с ложкой в руках или с пищей во рту. В ряде случаев отмечался мерицизм – повторное заглатывание ранее проглоченной пищи. У детей этой группы часто можно было наблюдать игровые манипуляции с едой, когда дети размазывали еду по столу и одежде. При выраженном интеллектуальном дефекте отмечался синдром Пика – поедание несъедобного (бумага, куски клеенки, материи, в ряде случаев собственные фекалии).
По мере взросления и расширения пищевого рациона все более явной становилась избирательность в еде, проявлявшаяся в отказе от употребления в пищу каких-то продуктов, в ряде случаев вплоть до перехода на питание каким-то одним продуктом, часто неполноценным в плане необходимого набора питательных веществ, а иногда даже вредным для здоровья (хлебобулочные изделия, макароны, картофель-фри из ресторанов быстрого питания).
Отдельно следует отметить привычное регургитационное расстройство, отмечаемое как в группе детей аутистов, так и в остальных двух группах. Механизм его возникновения был различен. В ряде случаев рвота возникала после еды без видимой причины, иногда провоцировалась насильственным кормлением или какими-либо другими внешними факторами, сопровождающими прием пищи, например, кормление нежелательным для ребенка лицом, иногда ребенок сам вызывал у себя рвотный рефлекс.
Вторую группу составили дети с анте- и перинатальными органическими поражениями ЦНС (20 детей): 18 обследованы на базе специализированного дома ребенка, 2 ребенка на амбулаторном приеме в НЦПЗ РАМН. Анамнестические данные детей, воспитывающихся в домашних условиях, свидетельствовали об отсутствии у них психопатологической наследственности. У детей, обследованных на базе дома ребенка, сведения о наследственной отягощенности были скудные, однако в ряде случаев у матери были верифицированы алкоголизм и наркомания.
Из анамнеза этих детей было известно об осложненной беременности, тяжело протекавших, часто преждевременных родах. Все дети имели задержку моторного и речевого развития. В вегетативном статусе в возрасте до 1 года в 55% случаев отмечалась ваготония, в 45% – симпатикотония, в 5% – эйтония, количество которой нарастало с возрастом.
Помимо соматовегетативных нарушений часто отмечались явления пилороспазма (при отсутствии пилоростеноза), срыгивания и рвота съеденной пищей, а также
чередование запоров и диареи. Пищевое поведение было тесно связано с уровнем развития ребенка и во многом обусловлено функциональным состоянием ЦНС. Особенно ярко это проявлялось в младенчестве. Дети сосали вяло, быстро уставали, засыпали на руках кормящего, с бутылочкой во рту.
При исследовании структуры вегетативных проявлений у детей из группы с органическими поражениями ЦНС в возрасте до года также отмечались вегетативные нарушения и, как правило, имели диффузный характер. В системе питания это были частые срыгивания (35%), рвоты, метеоризм, диарея, запоры (35%) и были наиболее выражены в возрасте от 3 нед до 3 мес. У них преобладало пассивное бодрствование, аппетит часто был сниженным. Однако в ряде случаев дети были возбудимы, часто плакали, кричали, им требовался особый режим кормления. Дети ели маленькими порциями, у них особенно часто отмечались обильные срыгивания после еды. По мере роста нарушения пищевого поведения становились более разнообразными, но их связь с задержанным психомоторным развитием продолжала отмечаться. Такие дети долго не овладевали навыками жевания и глотания твердой пищи, не могли научиться самостоятельно пользоваться ложкой. В то же время следует отметить, что приблизительно к году все более значимыми становятся правильность педагогических подходов при обучении ребенка навыкам самообслуживания за столом, терпение и эмоциональная вовлеченность лица, осуществляющего процесс кормления и ухода за ребенком. В дальнейшем по мере ослабления роли резидуальной неврологической симптоматики в состоянии ребенка нарушения пищевого поведения приобретают более индивидуальный для каждого ребенка характер. Все более значительную роль играют психогенные факторы. Так, например, появление регургитационного расстройства у одного из воспитанников дома ребенка было связано с переводом в другую группу. В другом случае вызывание рвоты было попыткой манипулирования персоналом со стороны одного из детей. Нужно отметить, что такие нарушения пищевого поведения, как отказы от еды или избирательность в еде после перехода на твердую пищу, были нехарактерны для детей данной группы.
Третья группа представлена детьми-сиротами, психопатологическое состояние которых обусловлено воздействием психогенных факторов, таких как психическая депривация, эмоциональное и физическое пренебрежение, в ряде случаев – физическое насилие в анамнезе (30 детей). Дети также наблюдались на базе специализированного дома ребенка. Нужно отметить, что лишь 8 из этих детей были сиротами с рождения, остальные были изъяты из семьи или отданы законными представителями в связи с невозможностью по тем или иным причинам воспитывать их. Наследственность детей-сирот с рождения была неизвестна (отказные дети, оставленные в родильном доме). Неврологический осмотр не выявлял симптомов раннего органического поражения ЦНС. Сироты с рождения были подвергнуты воздействию фактора психической депривации и имели характерные для данного фактора психические особенности. При анализе вегетативного статуса чаще выявлялась симпатикотония, несколько реже ваготония и эйтония. В младенчестве они сосали жадно без чувства меры, в связи с чем периодически отмечалось срыгивание. В связи с употреблением достаточного количества пищи в дневное время, а также ранним приучением к режиму сна и бодрствования они не нуждались в ночном кормлении. Рано начинали следить за бутылочкой, в дальнейшем в позе сидя внимательно, с нетерпением наблюдали за процессом приготовления медицинской сестрой смеси для кормления или перекладыванием пюре из баночки в чашку. По мере взросления были нетребовательны к рациону и качеству питания, легко переходили с жидкой на твердую пищу, рано овладевали навыками самообслуживания при приеме пищи. Аппетит оставался повышенным, в связи с чем иногда возникали проблемы с перееданием, когда в силу каких-либо обстоятельств у детей появлялась возможность съесть больше положенной им порции, они не могли остановиться, ели до рвоты. Следует также отметить, что, несмотря на повышенный аппетит, дети плохо прибавляли в весе.
Несколько иные нарушения пищевого поведения отмечались у детей, изъятых из семей. Большая часть детей поступала в возрасте старше 1,5 лет, из социально неблагополучных семей, ранний их анамнез был неизвестен, однако данные их соматоневрологического статуса и проведенных обследований позволяли сделать вывод об отсутствии у них клинически значимых симптомов раннего органического поражения ЦНС. Психопатологическая наследственность либо была неизвестна, либо в ряде случаев отягощена алкоголизмом или наркоманией по линии матери или отца.
У всех наблюдаемых нами детей отмечалась незначительная задержка психического развития. В вегетативном статусе детей в большинстве случаев была констатирована симпатикотония, значительно реже эйтония и ваготония. Из соматовегетативных нарушений наиболее часто встречалась склонность к запорам, в более старшем – у детей данной группы часто отмечались боли в животе неясной этиологии. Дети были постоянно насторожены, тревожны. Во время приема пищи озирались по сторонам. Некоторые не владели соответствующими возрасту навыками самообслуживания. Дети поступали в дом ребенка, как правило, с дефицитом массы тела, без привычки к определенному режиму питания.
Однако в первое время пребывания в доме ребенка они обнаруживали некоторую избирательность в еде, связанную, вероятно, с опытом однообразного питания и выработанными в семье вкусовыми предпочтениями. По мере адаптации избирательность в еде уменьшалась, но пищевое поведение все более определялось эмоциональным состоянием ребенка. Последнее было обусловлено стрессовой реакцией, вызванной семейной ситуацией. Все дети этой группы отличались сниженным настроением, их аффективное состояние определялось как тревожная депрессия. На этом фоне отмечались как эпизоды сниженного аппетита с отказом от еды, так и эпизоды булимии без чувства насыщения. У некоторых детей такие эпизоды сменяли друг друга. По мере редукции аффективных нарушений уменьшались и нарушения пищевого поведения. Однако у ряда детей продолжала отмечаться склонность к обжорству, обусловленная искажением влечений.
Тщательный анализ нарушений пищевого поведения у детей дошкольной группы из условий хронического физического насилия позволил проследить динамику и структуру этих нарушений у детей с преобладанием черт возбудимости или тормозимости в психическом состоянии. У них отмечались, соответственно, предпочтительное реагирование на психогенный фактор в виде реакций активного (агрессивность) или пассивного (уходы, отказы). У возбудимых, склонных к дисфории, агрессивных детей чаще отмечалась склонность к булимии на фоне расторможения влечений. У тормозимых детей депрессия носила более меланхолический характер с повышением пассивности, замкнутости и снижением аппетита, вызванным предположительно элементами отчуждения собственных ощущений, в том числе чувства голода.
Меры, направленные на коррекцию выявленных нарушений пищевого поведения, зависели от нозологической формы психической патологии, при которой они встречались, и клинической феноменологии вызывающих их психических нарушений. Но независимо от нозологии большое значение отводилось психотерапевтической работе с семьей по нормализации отношений в диаде «мать–дитя», а в случаях, наблюдаемых в домах ребенка, – работе с персоналом, разъясняющим важность формирования у ребенка привязанности к ухаживающим за ним лицами. В работе с семьей важное значение придавалось также конкретным рекомендациям по установлению режима питания и развитию навыков самообслуживания ребенка за столом.
В случаях, когда ребенок находился на стационарном лечении, а также в ряде случаев в доме ребенка, ведущая роль отводилась лекарственной терапии. С учетом возрастных ограничений по применению психофармакотерапии у детей младшего возраста предпочтение по возможности отдавалось препаратам метаболического и ноотропного действия, особенно у детей с ранним органическим поражениями ЦНС, а также у пассивных детей с непроцессуальными формами аутизма.
Среди них можно выделить препарат Элькар, представляющий собой удобную для применения в детском возрасте форму L-карнитина, который не только улучшал аппетит, но также повышал психический тонус и активность детей, стимулируя, таким образом, их психическое развитие. При установлении ведущей роли аффективной симптоматики в возникновении нарушений пищевого поведения у детей старше 6 лет возникала необходимость применения антидепрессантов, чаще амитриптилина и феварина, реже, особенно в случаях булимии, сертралина. Для лечения бредовых и кататонических расстройств и связанных с ними нарушений пищевого поведения назначались нейролептики с антипсихотическим действием (этаперазин, галоперидол, рисперидон).
Проселкова Марина Евсеевна – канд. мед. наук, ст. науч. сотр. группы расстройств аутистического спектра отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: detotdel@mail.ru
Шимонова Галина Николаевна – канд. мед. наук, ст. науч. сотр. группы расстройств аутистического спектра отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: gshimonova@yandex.ru
Козловская Галина Вячеславовна – д-р мед. наук, проф., глав. науч. сотр. группы раннего детского возраста отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: kozgalina17@mail.ru
Усачева Елена Леонидовна – д-р мед. наук, дир. ГБУЗ НПЦ психического здоровья детей и подростков Департамента здравоохранения г. Москвы
Малышева Татьяна Витальевна – зам. дир. по медицинской части ГКУ Специализированный дом ребенка №25 для детей с органическими поражениями ЦНС и нарушениями психики Департамента социальной защиты населения г. Москвы.
E-mail: tatvitalmal@yandex.ru
Выводы: нарушения пищевого поведения у детей отличаются большим разнообразием, различной степенью выраженности и обусловлены сочетанием многих факторов. Нарушения наиболее глубоки и разнообразны при более выраженной психической патологии, каковой являются расстройства аутистического спектра. В то же время при состояниях, вызванных экзогенными факторами (органическими и психогенными), они также представлены достаточно широко.
Ключевые слова: пищевое поведение, эндогенные психические расстройства, расстройства аутистического спектра, дети-сироты, детская психиатрия.
Eating disorders in infants and preschool age
I.A.Margolina1, M.E.Proselkova1, G.N.Shimonova1, G.V.Kozlovskaya1, E.L.Usacheva2, T.V.Malysheva3
1Mental health research center, Russian academy of medical sciences, Moscow;
2Scientific and Practical Centre for Child and Adolescent Mental Health;
3Specialized orphanage №25 for children with organic lesions of the CNS and mental disorders, Department of Social Security in Moscow
Summary. In order to evaluate eating disorders on children, employees of the Department of Child Psychiatry Research of Mental Health Research Center of RAMS initiated a Study on children in age from 6 months to 6 years 11 months, with mental disorders caused by various etiological factors. The study included three groups of children: children with endogenous mental disorders; children with residual cerebral insufficiency; children with psychic deprivation (75 children in total).
Conclusions: Eating disorders on children are very diverse, varying degrees of severity and are caused by a combination of many factors. Disorders are more profound and varied with more severe mental pathology which is disorders of autism spectrum. At the same time, conditions caused by exogenous factors (organic and psychogenic) are also well represented.
Key words: eating behavior, endogenous mental disorders, autism spectrum disorders, orphans, child psychiatry.
Согласно современным представлениям пищевое поведение человека представляет собой совокупность вкусовых предпочтений, диеты, режима питания, зависящую от культурных, социальных, семейных, биологических факторов [1]. Согласно Международной классификации болезней 10-го пересмотра (МКБ-10) выделяются «Расстройства приема пищи» (F50). В данный раздел входят: нервная анорексия, атипичная нервная анорексия, нервная булимия, атипичная нервная булимия, переедание, связанное с психологическими расстройствами, рвота, связанная с психологическими расстройствами, другие расстройства приема пищи, расстройство приема пищи неуточненное. Из данного раздела исключаются: анорексия или потеря аппетита, полифагия, затруднения питания или нарушенное питание (данные расстройства рассматриваются под рубрикой R63). Для детских психиатров представляет особый интерес расстройство приема пищи в младенческом периоде (F98.2) и поедание несъедобного (F98.3). Раздел F98.2 включает разнообразные и специфичные проявления нарушений питания, такие как отказ от пищи и крайнюю привередливость при наличии адекватного количества и качества пищи и умелого кормящего лица, а также при отсутствии органического заболевания головного мозга и желудочно-кишечного тракта (ЖКТ). В раздел «Поедание несъедобного (симптом Пика) младенцами и детьми» включается стойкое питание непищевыми веществами. Данное расстройство встречается как изолированно, так и в качестве одного из симптомов более широкого психического расстройства (умственная отсталость, шизофрения, аутизм) [2].
Актуальность проблемы нарушений пищевого поведения обусловлена как высокой распространенностью, так и тяжестью их последствий в виде серьезных психических и соматических заболеваний, сопровождающихся в ряде случаев угрозой летального исхода. Данная проблема изучается мультидисциплинарно врачами-психиатрами, терапевтами, нейрофизиологами, эндокринологами, а также детскими врачами различного профиля и клиническими психологами.
В настоящее время существуют работы педиатров [3, 4], детских неврологов [5, 6], детских психиатров [7–13], освещающие различные аспекты нарушений пищевого поведения у детей. В ряде исследований нарушения пищевого поведения у детей рассматриваются как составная часть симптоматики других, более общих психических расстройств или предрасположенности к ним [6, 7, 9], другими авторами подчеркивается важность гармоничного взаимодействия в биопсихосоциальной системе – диаде «мать–дитя», искажениям которых в ряде случаев отводится роль главного этиологического фактора в возникновении нарушений пищевого поведения в раннем возрасте [10–16]. В то же время комплексного исследования клинических проявлений и динамики нарушений пищевого поведения у детей в возрастной динамике не проводилось.
Цель, задачи и методы исследования
С целью изучения нарушений пищевого поведения у детей сотрудниками отдела по изучению проблем детской психиатрии НЦПЗ РАМН начато исследование на примере детей с психической патологией, вызванной различными этиологическими факторами, в возрасте от 6 мес до 6 лет 11 мес. Исследование проводится как проспективно, так и ретроспективно с тщательным анализом анамнестических данных.В задачи исследования входит описать типологию нарушений пищевого поведения в раннем и дошкольном возрасте, встречающихся при тех или иных видах психической патологии, выявить взаимосвязь обнаруженных нарушений пищевого поведения с общей клинической картиной психического заболевания, выработать методы их коррекции.

Методами исследования психического и психофизического состояния детей были клинические (педиатрический, неврологический, клинико-психопатологический), а также параклинические (психологический, генеалогический, инструментальный). При изучении неврологического статуса особое внимание уделялось состоянию их вегетативной нервной системы с использованием авторской методики по определению исходного вегетативного статуса у детей первых лет жизни [8].
Выборка исследования
Критерии включения пациентов в выборку: возраст от 6 мес до 6 лет 11 мес (см. таблицу), предъявляемые родителями жалобы на нарушения пищевого поведения. Критерии исключения: тяжелые пороки развития или приобретенные органические нарушения пищеварительной системы, препятствующие поступлению пищи в организм или ее перевариванию, тяжелые органические поражения центральной нервной системы (ЦНС), в результате которых пероральный прием пищи был невозможен, глубокая степень умственной отсталости (имбецильность, идиотия).В исследование вошли 3 группы:
1) дети с эндогенными психическими расстройствами;
2) группа с резидуальной церебральной недостаточностью;
3) дети из ситуации психической депривации.
Первую группу составили дети с верифицированными расстройствами аутистического спектра (25 детей). Данный контингент был обследован на базе НПЦ ПЗДП, а также амбулаторно на базе НЦПЗ РАМН. Наследственность
13 из них отягощена шизофренией у лиц 1 и 2-й степени родства, в остальных случаях психопатологическая наследственность родителями отрицалась. В анамнезе 10 детей можно отметить четкое указание на начало заболевания, в остальных случаях родители сообщали о том, что ребенок отличался от других детей «с рождения». По МКБ-10 у детей диагностировался F84.02 «Аутизм вследствие других причин», под которым подразумевался аутизм каннеровского типа, а также F84.11 и F84.12 «Атипичный аутизм с умственной и без умственной отсталости», когда анамнестические данные и клинические проявления позволяли предположить процессуальный генез данного состояния.
Результаты
Психопатологические проявления, отмечавшиеся у детей данной группы, представляли собой широкий спектр аутистических расстройств в виде симптомов искаженного общего и эмоционального развития, нарушений коммуникативных функций, неравномерной задержки интеллектуального развития различной степени выраженности. В моторной сфере отмечалось как диссоциированное недоразвитие крупной и тонкой моторики, так и микрокататонические нарушения в виде гипо- и парамимии, двигательных стереотипий, застываний. Отмечались немотивированные колебания настроения и психической активности, в ряде случаев имевшие эндогенный суточный ритм с инверсией сна и бодрствования. В когнитивной сфере у детей дошкольного возраста на фоне неравномерной задержки развития можно было отметить и нарушения качественной стороны мышления в виде появления прообраза бреда в форме особого отношения к отдельным людям, предметам одежды, а также предлагаемой пищи.В соматовегетативном статусе в период экзацербации заболевания отмечалась вегетативная дистония, выражавшаяся в сочетании симпатикотонического и ваготонического типа реагирования, в дальнейшем сменявшаяся симпатикотонией. Часто можно было отметить дисфункции ЖКТ в виде рвоты после еды, склонности к запорам, в ряде случаев чередования запора и диареи. Богатство клинических проявлений, отмечаемых у этих детей, обусловило яркость и разнообразие нарушений пищевого поведения.
Нарушения пищевого поведения отмечались у детей-аутистов с первых месяцев жизни и проявлялись вялым сосанием, срыгиваниями, рвотами, икотой, запорами, поносами, метеоризмом (50%). У 30% детей отмечалось снижение аппетита без снижения массы тела, а в некоторых случаях даже ее увеличение, в 20% случаев имело место повышение аппетита. В 35% случаев отмечено искажение пищевого поведения (отказ от еды днем и еда ночью, во сне). Во втором полугодии жизни срыгивания уменьшались, но дети отказывались жевать твердую пищу, была выражена избирательность в еде, сохранялись рвоты.
Другим проявлением синдрома вегетовисцеральных нарушений ЖКТ можно считать младенческие кишечные колики (в 55% случаев). Клинически они проявлялись приступами беспокойства, плача, подтягивания ножек к животу, вздутием живота, отхождением газов и дефекацией. Очень часто кишечные колики сочетались с признаками гастроэзофагеального рефлюкса, диспепсическими расстройствами (отрыжка воздухом, чередование запоров и диареи), которые сохранялись в ряде случаев до дошкольного возраста с периодами улучшений. В 1/3 случаев выявлены дисбактериоз, лактазная недостаточность. При подробном сборе анамнеза их матери отмечали равнодушное, а в ряде случаев негативное отношение к грудному вскармливанию. Дети не принимали на руках у матери удобной, конгруэнтной ее телу позы, выворачивались, лежали «как куклы». Отмечалось также снижение аппетита, особенно в дневное время, когда ребенок не плакал в случае длительного промежутка между кормлениями, а спал или просто тихо лежал, пока мать сама не подойдет к нему. Таким детям часто требовалось неоднократное ночное кормление. В дальнейшем отмечались трудности с введением прикорма, дети долго не могли перейти к кормлению с ложки, отмечалось поперхивание несмотря на отсутствие неврологической патологии. После года дети отказывались пробовать новую пищу, относились к ней настороженно, с 1,5 лет можно отметить обнюхивание предлагаемой пищи.
Кроме того, начинает отмечаться потребность в различных ритуалах, связанных с процессом кормления, а также избирательность лиц, «допускаемых» ребенком к кормлению. Так, некоторых детей возможно было накормить только во время просмотра любимых мультфильмов или рекламных роликов, некоторые требовали, чтобы кормящие их лица пели или рассказывали им сказки. В ряде случаев дети разрешали себя кормить только маме или бабушке, при попытке накормить их другими членами семьи дети выплевывали пищу или сталкивали тарелки с едой со стола. При преобладании в клинической картине негативной симптоматики у пассивных детей можно было отметить медленное пережевывание пищи, дети подолгу задерживали пищу во рту, закладывали ее за щеку, затем выплевывали ее в тарелку и снова клали в рот. Особая медлительность при приеме пищи отмечалась при наличии кататонической симптоматики, когда дети «застывали» с ложкой в руках или с пищей во рту. В ряде случаев отмечался мерицизм – повторное заглатывание ранее проглоченной пищи. У детей этой группы часто можно было наблюдать игровые манипуляции с едой, когда дети размазывали еду по столу и одежде. При выраженном интеллектуальном дефекте отмечался синдром Пика – поедание несъедобного (бумага, куски клеенки, материи, в ряде случаев собственные фекалии).
По мере взросления и расширения пищевого рациона все более явной становилась избирательность в еде, проявлявшаяся в отказе от употребления в пищу каких-то продуктов, в ряде случаев вплоть до перехода на питание каким-то одним продуктом, часто неполноценным в плане необходимого набора питательных веществ, а иногда даже вредным для здоровья (хлебобулочные изделия, макароны, картофель-фри из ресторанов быстрого питания).
Отдельно следует отметить привычное регургитационное расстройство, отмечаемое как в группе детей аутистов, так и в остальных двух группах. Механизм его возникновения был различен. В ряде случаев рвота возникала после еды без видимой причины, иногда провоцировалась насильственным кормлением или какими-либо другими внешними факторами, сопровождающими прием пищи, например, кормление нежелательным для ребенка лицом, иногда ребенок сам вызывал у себя рвотный рефлекс.
Вторую группу составили дети с анте- и перинатальными органическими поражениями ЦНС (20 детей): 18 обследованы на базе специализированного дома ребенка, 2 ребенка на амбулаторном приеме в НЦПЗ РАМН. Анамнестические данные детей, воспитывающихся в домашних условиях, свидетельствовали об отсутствии у них психопатологической наследственности. У детей, обследованных на базе дома ребенка, сведения о наследственной отягощенности были скудные, однако в ряде случаев у матери были верифицированы алкоголизм и наркомания.
Из анамнеза этих детей было известно об осложненной беременности, тяжело протекавших, часто преждевременных родах. Все дети имели задержку моторного и речевого развития. В вегетативном статусе в возрасте до 1 года в 55% случаев отмечалась ваготония, в 45% – симпатикотония, в 5% – эйтония, количество которой нарастало с возрастом.
Помимо соматовегетативных нарушений часто отмечались явления пилороспазма (при отсутствии пилоростеноза), срыгивания и рвота съеденной пищей, а также
чередование запоров и диареи. Пищевое поведение было тесно связано с уровнем развития ребенка и во многом обусловлено функциональным состоянием ЦНС. Особенно ярко это проявлялось в младенчестве. Дети сосали вяло, быстро уставали, засыпали на руках кормящего, с бутылочкой во рту.
При исследовании структуры вегетативных проявлений у детей из группы с органическими поражениями ЦНС в возрасте до года также отмечались вегетативные нарушения и, как правило, имели диффузный характер. В системе питания это были частые срыгивания (35%), рвоты, метеоризм, диарея, запоры (35%) и были наиболее выражены в возрасте от 3 нед до 3 мес. У них преобладало пассивное бодрствование, аппетит часто был сниженным. Однако в ряде случаев дети были возбудимы, часто плакали, кричали, им требовался особый режим кормления. Дети ели маленькими порциями, у них особенно часто отмечались обильные срыгивания после еды. По мере роста нарушения пищевого поведения становились более разнообразными, но их связь с задержанным психомоторным развитием продолжала отмечаться. Такие дети долго не овладевали навыками жевания и глотания твердой пищи, не могли научиться самостоятельно пользоваться ложкой. В то же время следует отметить, что приблизительно к году все более значимыми становятся правильность педагогических подходов при обучении ребенка навыкам самообслуживания за столом, терпение и эмоциональная вовлеченность лица, осуществляющего процесс кормления и ухода за ребенком. В дальнейшем по мере ослабления роли резидуальной неврологической симптоматики в состоянии ребенка нарушения пищевого поведения приобретают более индивидуальный для каждого ребенка характер. Все более значительную роль играют психогенные факторы. Так, например, появление регургитационного расстройства у одного из воспитанников дома ребенка было связано с переводом в другую группу. В другом случае вызывание рвоты было попыткой манипулирования персоналом со стороны одного из детей. Нужно отметить, что такие нарушения пищевого поведения, как отказы от еды или избирательность в еде после перехода на твердую пищу, были нехарактерны для детей данной группы.
Третья группа представлена детьми-сиротами, психопатологическое состояние которых обусловлено воздействием психогенных факторов, таких как психическая депривация, эмоциональное и физическое пренебрежение, в ряде случаев – физическое насилие в анамнезе (30 детей). Дети также наблюдались на базе специализированного дома ребенка. Нужно отметить, что лишь 8 из этих детей были сиротами с рождения, остальные были изъяты из семьи или отданы законными представителями в связи с невозможностью по тем или иным причинам воспитывать их. Наследственность детей-сирот с рождения была неизвестна (отказные дети, оставленные в родильном доме). Неврологический осмотр не выявлял симптомов раннего органического поражения ЦНС. Сироты с рождения были подвергнуты воздействию фактора психической депривации и имели характерные для данного фактора психические особенности. При анализе вегетативного статуса чаще выявлялась симпатикотония, несколько реже ваготония и эйтония. В младенчестве они сосали жадно без чувства меры, в связи с чем периодически отмечалось срыгивание. В связи с употреблением достаточного количества пищи в дневное время, а также ранним приучением к режиму сна и бодрствования они не нуждались в ночном кормлении. Рано начинали следить за бутылочкой, в дальнейшем в позе сидя внимательно, с нетерпением наблюдали за процессом приготовления медицинской сестрой смеси для кормления или перекладыванием пюре из баночки в чашку. По мере взросления были нетребовательны к рациону и качеству питания, легко переходили с жидкой на твердую пищу, рано овладевали навыками самообслуживания при приеме пищи. Аппетит оставался повышенным, в связи с чем иногда возникали проблемы с перееданием, когда в силу каких-либо обстоятельств у детей появлялась возможность съесть больше положенной им порции, они не могли остановиться, ели до рвоты. Следует также отметить, что, несмотря на повышенный аппетит, дети плохо прибавляли в весе.
Несколько иные нарушения пищевого поведения отмечались у детей, изъятых из семей. Большая часть детей поступала в возрасте старше 1,5 лет, из социально неблагополучных семей, ранний их анамнез был неизвестен, однако данные их соматоневрологического статуса и проведенных обследований позволяли сделать вывод об отсутствии у них клинически значимых симптомов раннего органического поражения ЦНС. Психопатологическая наследственность либо была неизвестна, либо в ряде случаев отягощена алкоголизмом или наркоманией по линии матери или отца.
У всех наблюдаемых нами детей отмечалась незначительная задержка психического развития. В вегетативном статусе детей в большинстве случаев была констатирована симпатикотония, значительно реже эйтония и ваготония. Из соматовегетативных нарушений наиболее часто встречалась склонность к запорам, в более старшем – у детей данной группы часто отмечались боли в животе неясной этиологии. Дети были постоянно насторожены, тревожны. Во время приема пищи озирались по сторонам. Некоторые не владели соответствующими возрасту навыками самообслуживания. Дети поступали в дом ребенка, как правило, с дефицитом массы тела, без привычки к определенному режиму питания.
Однако в первое время пребывания в доме ребенка они обнаруживали некоторую избирательность в еде, связанную, вероятно, с опытом однообразного питания и выработанными в семье вкусовыми предпочтениями. По мере адаптации избирательность в еде уменьшалась, но пищевое поведение все более определялось эмоциональным состоянием ребенка. Последнее было обусловлено стрессовой реакцией, вызванной семейной ситуацией. Все дети этой группы отличались сниженным настроением, их аффективное состояние определялось как тревожная депрессия. На этом фоне отмечались как эпизоды сниженного аппетита с отказом от еды, так и эпизоды булимии без чувства насыщения. У некоторых детей такие эпизоды сменяли друг друга. По мере редукции аффективных нарушений уменьшались и нарушения пищевого поведения. Однако у ряда детей продолжала отмечаться склонность к обжорству, обусловленная искажением влечений.
Тщательный анализ нарушений пищевого поведения у детей дошкольной группы из условий хронического физического насилия позволил проследить динамику и структуру этих нарушений у детей с преобладанием черт возбудимости или тормозимости в психическом состоянии. У них отмечались, соответственно, предпочтительное реагирование на психогенный фактор в виде реакций активного (агрессивность) или пассивного (уходы, отказы). У возбудимых, склонных к дисфории, агрессивных детей чаще отмечалась склонность к булимии на фоне расторможения влечений. У тормозимых детей депрессия носила более меланхолический характер с повышением пассивности, замкнутости и снижением аппетита, вызванным предположительно элементами отчуждения собственных ощущений, в том числе чувства голода.
Меры, направленные на коррекцию выявленных нарушений пищевого поведения, зависели от нозологической формы психической патологии, при которой они встречались, и клинической феноменологии вызывающих их психических нарушений. Но независимо от нозологии большое значение отводилось психотерапевтической работе с семьей по нормализации отношений в диаде «мать–дитя», а в случаях, наблюдаемых в домах ребенка, – работе с персоналом, разъясняющим важность формирования у ребенка привязанности к ухаживающим за ним лицами. В работе с семьей важное значение придавалось также конкретным рекомендациям по установлению режима питания и развитию навыков самообслуживания ребенка за столом.
В случаях, когда ребенок находился на стационарном лечении, а также в ряде случаев в доме ребенка, ведущая роль отводилась лекарственной терапии. С учетом возрастных ограничений по применению психофармакотерапии у детей младшего возраста предпочтение по возможности отдавалось препаратам метаболического и ноотропного действия, особенно у детей с ранним органическим поражениями ЦНС, а также у пассивных детей с непроцессуальными формами аутизма.
Среди них можно выделить препарат Элькар, представляющий собой удобную для применения в детском возрасте форму L-карнитина, который не только улучшал аппетит, но также повышал психический тонус и активность детей, стимулируя, таким образом, их психическое развитие. При установлении ведущей роли аффективной симптоматики в возникновении нарушений пищевого поведения у детей старше 6 лет возникала необходимость применения антидепрессантов, чаще амитриптилина и феварина, реже, особенно в случаях булимии, сертралина. Для лечения бредовых и кататонических расстройств и связанных с ними нарушений пищевого поведения назначались нейролептики с антипсихотическим действием (этаперазин, галоперидол, рисперидон).
Заключение
Нарушения пищевого поведения у детей отличаются большим разнообразием, различной степенью выраженности и обусловлены сочетанием многих факторов. Являясь нарушением инстинктивной сферы, они наиболее глубоки и разнообразны при более выраженной психической патологии, каковой являются расстройства аутистического спектра. В то же время при состояниях, вызванных экзогенными факторами (органическими и психогенными), они также представлены достаточно широко. Нами были обследованы дети, имеющие те или иные психические отклонения, в то же время распространенность нарушений пищевого поведения у взрослых, носящих характер самостоятельных психических заболеваний, позволяет предположить возможность существования нарушений пищевого поведения как самостоятельного расстройства и у детей. В то же время нуждаются в изучении вопросы их этиологии, четкости изолированности данных нарушений и коморбидности с другой психической патологией.Сведения об авторах
Марголина Инна Александровна – канд. мед. наук, ст. науч. сотр. группы раннего детского возраста отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: detotdel@mail.ruПроселкова Марина Евсеевна – канд. мед. наук, ст. науч. сотр. группы расстройств аутистического спектра отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: detotdel@mail.ru
Шимонова Галина Николаевна – канд. мед. наук, ст. науч. сотр. группы расстройств аутистического спектра отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: gshimonova@yandex.ru
Козловская Галина Вячеславовна – д-р мед. наук, проф., глав. науч. сотр. группы раннего детского возраста отд. детской психиатрии ФГБУ НЦПЗ РАМН. E-mail: kozgalina17@mail.ru
Усачева Елена Леонидовна – д-р мед. наук, дир. ГБУЗ НПЦ психического здоровья детей и подростков Департамента здравоохранения г. Москвы
Малышева Татьяна Витальевна – зам. дир. по медицинской части ГКУ Специализированный дом ребенка №25 для детей с органическими поражениями ЦНС и нарушениями психики Департамента социальной защиты населения г. Москвы.
E-mail: tatvitalmal@yandex.ru
Список исп. литературыСкрыть список1. Agras WS. Eating disorders: Management of obesity, bulimia, and anorexia nervosa. NY: Pergamon 1987.
2. Психиатрический тезаурус. Ч. 1. Психические расстройства и расстройства поведения (F00-F99). Класс V МКБ-10, адаптированный для использования в Российской Федерации. Под ред. Б.А.Казаковцева, В.Б.Голланда. СПб.: Изд-во СПбМАПО, 2003.
3. Делягин В.М. Анорексия у детей раннего и младшего возраста. Педиатрия. 2014; 1: 100–2.
4. Острополец С.С. Первичная анорексия у детей и принципы ее терапии. Здоровье ребенка. 2008; 1 (10): 57–8.
5. Бобылова М.Ю. Возрастзависимые проявления неврозов у детей. Практика педиатра. 2007; http://medi.ru/doc/ j01070544.htm
6. Шимонова Г.Н. Вегетативные расстройства в структуре психической патологии у детей. Психиатрия. 2010; 6: 47–56.
7. Голубева Н.И. Депрессивные расстройства в младенческом и раннем детском возрасте. Психиатрия. 2007; 5: 30–3.
8. Горюнова А.В., Шимонова Г.Н. Методические подходы к изучению вегетативных функций у детей раннего возраста. Журн. неврол. и психиатр. им. С.С.Корсакова. 2002; 3: 47–50.
9. Козловская Г.В., Горюнова А.В. Особые формы дизонтогенеза в группах высокого риска по психической патологии. Психиатрия. Руководство для врачей. В 2 т. Под ред. А.С.Тиганова. М.: Медицина, 2012; 2: 869–76.
10. Кремнева Л.Ф. Система «мать–дитя» и психопатология раннего детского возраста. Психиатрия. 2007; 5 (29): 43–6.
11. Микиртумов Б.Е., Кошавцев А.Г., Гречаный С.В. Клиническая психиатрия раннего детского возраста. СПб.: Питер, 2001.
12. Проселкова М.Е., Малышева Т.В., Шимонова Г.Н. Нарушение пищевого поведения в младенческом возрасте как предиктор психического дизонтогенеза. Материалы Всемирного конгресса «Внутриутробный ребенок и общество. Роль пренатальной психологии в акушерстве, неонатологии, психотерапии, психологии, социологии». М., 2007; 2: 79–80.
13. Скобло Г.В. Расстройства пищевого поведения в младенческом и раннем детском возрасте. Материалы V Международного конгресса «Молодое поколение XXI в.: актуальные проблемы социально-психологического здоровья». М., 2007; с. 326–7.
14. Козловская Г.В., Калинина М.А., Иванов М.В. и др. Актуальные вопросы охраны психического здоровья детей раннего возраста. Вопр. психического здоровья детей и подростков. 2013; 2 (13): 11–6.
15. Полякова Е.О. Психосоматические расстройства у детей раннего возраста: современное состояние проблемы. Психич. здоровье. 2009; 10: 84–8.
16. Тишевской И.А., Мухамедрахимов Р.Ж. Психологические аспекты пищевого взаимодействия матери и младенца. Вестн. СПбГУ, 2011; 12 (1): 88–93.

