Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№03 2015
Терапия соматоформных расстройств: данные исследований и повседневная практика №03 2015
Номера страниц в выпуске:34-38
Проанализировано 216 историй болезни пациентов с диагностической оценкой соматоформное расстройство (СФР), за исключением ипохондрического расстройства. Установлено широкое использование (82,9% выборки) антидепрессантов – группы препаратов, в наибольшей степени подтвердившей эффективность в отношении коррекции СФР. В то же время применяются препараты, эффективность которых при СФР не установлена (ноотропы – 42,1% наблюдений, витамины – 37,5%) или лекарственные средства (антипсихотики – 71,3% выборки), для которых имеются только предварительные данные о возможности применения в лечении больных СФР. Назначение анксиолитиков в значительном количестве случаев (71,8%), вероятно, связано с наличием инсомнических и тревожных симптомов у больных СФР. К негативным тенденциям следует отнести полипрагмазию как в отношении препаратов одной группы (антидепрессанты – 16,8% одновременного использования двух препаратов данной группы, антипсихотики – 35,1%, анксиолитики – 20%, ноотропы – 45,1%), так и психофармакологических препаратов в целом (3 препарата и более, исключая соматотропные лекарственные средства, получали 80,5% пациентов). В лечении больных СФР применяются психотерапевтические стратегии (целесообразность подтверждена исследованиями), однако в ряде случаев использование психотерапии затруднено в силу организационных сложностей. Необходимо проведение дальнейших исследований для уточнения эффективности разных препаратов и психотерапевтических методик с последующим созданием структурированных рекомендаций по терапии СФР.
Ключевые слова: соматоформные расстройства, терапия, антидепрессанты, антипсихотики, анксиолитики, ноотропы, психотерапия.
pribytkov@bk.ru
Проанализировано 216 историй болезни пациентов с диагностической оценкой соматоформное расстройство (СФР), за исключением ипохондрического расстройства. Установлено широкое использование (82,9% выборки) антидепрессантов – группы препаратов, в наибольшей степени подтвердившей эффективность в отношении коррекции СФР. В то же время применяются препараты, эффективность которых при СФР не установлена (ноотропы – 42,1% наблюдений, витамины – 37,5%) или лекарственные средства (антипсихотики – 71,3% выборки), для которых имеются только предварительные данные о возможности применения в лечении больных СФР. Назначение анксиолитиков в значительном количестве случаев (71,8%), вероятно, связано с наличием инсомнических и тревожных симптомов у больных СФР. К негативным тенденциям следует отнести полипрагмазию как в отношении препаратов одной группы (антидепрессанты – 16,8% одновременного использования двух препаратов данной группы, антипсихотики – 35,1%, анксиолитики – 20%, ноотропы – 45,1%), так и психофармакологических препаратов в целом (3 препарата и более, исключая соматотропные лекарственные средства, получали 80,5% пациентов). В лечении больных СФР применяются психотерапевтические стратегии (целесообразность подтверждена исследованиями), однако в ряде случаев использование психотерапии затруднено в силу организационных сложностей. Необходимо проведение дальнейших исследований для уточнения эффективности разных препаратов и психотерапевтических методик с последующим созданием структурированных рекомендаций по терапии СФР.
Ключевые слова: соматоформные расстройства, терапия, антидепрессанты, антипсихотики, анксиолитики, ноотропы, психотерапия.
pribytkov@bk.ru
Для цитирования: Прибытков А.А., Барыльник Ю.Б., Антохин Е.Ю. и др. Терапия соматоформных расстройств: данные исследований и повседневная практика. Психиатрия и психофармакотерапия. 2015; 17(3): 34–38.
Therapy somatoform disorders: data research and daily practice
A.A.Pribytkov1 , Yu.B.Barylnik2, E.Yu.Antohin3, I.O.Yurkova1, K.G.Emtsov4, M.A.Deeva2, A.M.Yakushina5
1Penza Institute for training of physicians of the Ministry of Health of the Russian Federation. 440066, Russian
Federation, Penza, ul. Stasova, d.8a;
2V.I.Razumovsky State Medical University of the Ministry of Health of the Russian Federation. 410012, Russian
Federation, Saratov, ul. Bolshaia Kozachia, d.112;
3Orenburg State Medical University of the Ministry of Health of the Russian Federation. 460000, Russian Federation, Orenburg, ul. Sovetakaia/ul. M.Gorkogo/per. Dmitrievskogo, d. 6/45/7;
4Togliatti psycho-neurology dispensary. 445000, Russian Federation, Togliatti, Avtozavodskoe sh., d. 3;
5Orenburg Regional Clinical Psychiatric Hospital №1. 460006, Russian Federation, Orenburg, ul. Tsvillinga, d. 5/3
216 case histories of patients with diagnostic evaluation “somatoform disorder” (SFD) were analyzed, excluding patients with diagnosis “hypochondriacal disorder”. Extensive use (82.9% of the sampling) of antidepressants as group of drugs, which confirmed the highest effectiveness for correction of SFD, was found. At the same time drugs with unidentified effectiveness (nootropic drugs – 42.1% of cases, vitamins – 37.5%) or drugs (antipsychotics – 71.3% of the sampling) with only preliminary data about the potential effectiveness in the treatment of patients with SFD were used. Prescribing of anxiolytic drugs in significant number of cases (71,8%), probably, were associated with insomnia and anxiety symptoms in patients with SFD. As negative trend should be marked polypharmacy as in case of using drugs from the same groups (antidepressants – 16.8% of simultaneous use of two drugs from this group, antipsychotics – 35.1%, anxiolytics – 20%, nootropics – 45.1%) as well as in case of using psychopharmacological drugs in general (three or more drugs, excluding somatotropic drugs gave 80,5% of patients). In the treatment of patients with SFD applied psychotherapeutic strategies (expediency confirmed by researches), but in some cases using of psychotherapy was complicated because of organizational difficulties. Further researches are required to clarify the effectiveness of different drugs and psychotherapeutic techniques with subsequent development of structured recommendations for SFD therapy.
Key words: somatoform disorders, therapy, antidepressants, antipsychotics, anxiolytics, nootropics, psychotherapy.
pribytkov@bk.ru
For citation: Pribytkov A.A., Barylnik Yu.B., Antohin E.Yu. et al. Therapy somatoform disorders: data research and daily practice. Psychiatry and psychopharmacotherapy. 2015; 17(3): 34–38.
Введение
Соматоформные расстройства (СФР) характеризуются наличием субъективных симптомов соматических нарушений при отсутствии объективно выявляемой органической патологии или несоответствии тяжести и стойкости жалоб пациента характеру установленного соматического заболевания. Распространенность СФР в популяции достигает 6,3% [25], среди пациентов, обратившихся в учреждения общемедицинской сети, – до 36% [2, 21].
Несмотря на значительное число больных, страдающих СФР, подходы к терапии данной патологии разработаны недостаточно [8]. Данные об эффективности лекарственных препаратов и психотерапевтических стратегий получены преимущественно в исследованиях невысокого качества и нуждаются в дальнейших уточнениях [14, 24]. Важнейшим вопросом, который также не получил разрешения, остается взаимодействие врачей общемедицинских учреждений (к которым преимущественно обращаются больные СФР) и специалистов в области психического здоровья. Сложившаяся ситуация приводит к нерациональному использованию ресурсов здравоохранения, значительным и неоправданным материальным затратам [12, 18]. Отсутствие клинических рекомендаций, основанных на качественных исследованиях, может приводить к полипрагмазии, использованию недостаточно эффективных и потенциально опасных терапевтических подходов [17].
Цель исследования: изучить особенности терапии СФР в условиях специализированных психиатрических стационаров и соответствие лечения СФР имеющимся научным данным.
Материалы и методы
Были проанализированы 216 историй болезни пациентов с диагностической оценкой «соматоформное расстройство» (F45 по МКБ-10). В исследование не включались больные с диагнозом «ипохондрическое расстройство» (F45.2) в связи с тем, что положение данной диагностической категории в группе СФР недостаточно обосновано [23]. Все пациенты находились на стационарном лечении в период с 2010 по 2014 г. Исследование проводилось в следующих учреждениях: психосоматическое отделение №3 ГБУЗ «Областная психиатрическая больница им. К.Р.Евграфова» (г. Пенза), отделение кризисных состояний клиники профпатологии и гематологии ГБОУ ВПО «Саратовский ГМУ им. В.И.Разумовского» (г. Саратов), отделение неврозов и психотерапии ГБУЗ «Оренбургская областная клиническая психиатрическая больница №1» (г. Оренбург), психиатрическое отделение №8 ГБУЗ СО «Тольяттинский психоневрологический диспансер» (г. Тольятти).
Сбор данных включал изучение всех препаратов (с учетом доз), которые пациенты получали за период нахождения на стационарном лечении. Для анализа стратегий терапии были проанализированы назначения психофармакологических препаратов по следующим группам: антидепрессанты, антипсихотики, анксиолитики, антиконвульсанты, ноотропы. Кроме того, оценивались частота назначения отдельных представителей указанных классов лекарственных средств, используемые дозы и сочетания различных препаратов. Дополнительно анализировалось применение психотерапевтических стратегий.
Полученные результаты
Возраст больных, включенных в исследование, составил от 14 до 69 лет (средний возраст 43,4±12,4 года). В исследованной выборке преобладали женщины: 176 (81,5%) женщин и 40 (18,5%) мужчин. Диагностическая оценка пациентов распределилась следующим образом: соматизированное расстройство (F45.0) – 45 (20,8%) человек, недифференцированное СФР (F45.1) – 36 (16,7%) человек, соматоформная дисфункция вегетативной нервной системы (F45.3) – 124 (57,4%) человека, устойчивое соматоформное болевое расстройство (F45.4) – 7 (3,2%) человек, другие СФР (F45.8) – 4 (1,9%) человека.
В исследованной группе 128 (59,3%) пациентов впервые обратились к психиатру и были направлены на стационарное лечение, 88 (40,7%) человек до настоящей госпитализации обращались в специализированные психиатрические учреждения и получали лечение с диагнозом СФР, средняя длительность наблюдения составила 3,2 года. Длительность текущей госпитализации колебалась от 5 до 124 койко-дней, средняя продолжительность стационарного лечения – 29,3±17,6 койко-дня.
Терапия антидепрессантами
Антидепрессанты использовались в лечении 179 пациентов (82,9% выборки). Среди больных, получавших антидепрессивную терапию, в 16,8% случаев одновременно были назначены два антидепрессанта. Наиболее распространенными антидепрессантами, использовавшимися для лечения больных, страдающих СФР, были: флувоксамин (14,4% больных СФР, средняя доза 96,8±39,7 мг/сут), амитриптилин (10,6% больных СФР, средняя доза 37,3±26 мг/сут), мапротилин (10,6% больных СФР, средняя доза 38,4±14,3 мг/сут), сертралин (10,2% больных СФР, средняя доза 95,5±22,7 мг/сут), пароксетин (9,7% больных СФР, средняя доза 22,4±6,2 мг/сут), пипофезин (8,8% больных СФР, средняя доза 92,1±37,3 мг/сут), агомелатин (6,9% больных СФР, средняя доза 34,2±12 мг/сут), тразодон (5,1% больных СФР, средняя доза 104,5±65 мг/сут), венлафаксин (4,6% больных СФР, средняя доза 112,5±48,9 мг/сут).
Терапия антипсихотиками
Антипсихотики назначались 154 (71,3%) пациентам анализируемой выборки, из них 54 (35,1%) больных одновременно получали два антипсихотических препарата. Наиболее часто применялись следующие лекарственные средства: алимемазин (31% больных СФР, средняя доза 9,2±4,4 мг/сут), сульпирид (30,6% больных СФР, средняя доза 199,2±93 мг/сут), тиаприд (11,6% больных СФР, средняя доза 106±82,1 мг/сут), тиоридазин (9,3% больных СФР, средняя доза 30,5±20,1 мг/сут), хлорпротиксен (7,9% больных СФР, средняя доза 36,5±11,6 мг/сут).
Терапия анксиолитиками
Анксиолитики применялись в терапии 155 больных СФР (71,8% выборки). Из них 31 (20%) пациент одновременно получали 2 препарата данной группы. Наиболее часто назначались бензодиазепины: бромдигидрохлорфенилбензодиазепин (47,2% больных СФР, средняя доза 1,2±0,5 мг/сут), диазепам (17,1% больных СФР, средняя доза 9,9±2,5 мг/сут). Среди небензодиазепиновых анксиолитиков чаще всего назначался гидроксизин (6% больных СФР, средняя доза 51,9±33,8 мг/сут).
Терапия ноотропами
Ноотропные препараты были назначены 91 пациенту (42,1% выборки). Из них 37,4% пациентов одновременно получали 2 препарата, 7,7% –3 препарата из группы ноотропов. Наиболее часто назначались следующие лекарственные средства: никотиноил g-аминомасляная кислота (25% больных СФР, средняя доза 113,7±24,2 мг/сут), этилметилгидроксипиридина сукцинат (11,6% больных СФР, средняя доза 322±173,3 мг/сут), гопантеновая кислота (7,4% больных СФР, средняя доза 921,9±373,3 мг/сут), церебролизин (5,6% больных СФР, средняя доза 896,7±328,7 мг/сут).
Терапия антиконвульсантами
Лекарственные средства из группы антиконвульсантов назначались больным, страдающим СФР, существенно реже, чем рассмотренные классы психофармакологических препаратов. Терапию антиконвульсантами получали 20 пациентов (9,3% анализируемой выборки). Преимущественно назначались: карбамазепин (4,6% больных СФР, средняя доза 300±94,3 мг/сут), прегабалин (2,8% больных СФР, средняя доза 145,8±87,2 мг/сут).
Препараты других групп
Помимо перечисленных выше групп препаратов больным СФР широко назначались витамины (тиамин, пиридоксин, никотиновая кислота). Терапию витаминами получал 81 пациент (37,5% наблюдений). Соматические препараты (b-адреноблокаторы, гипогликемические средства, гипотензивные препараты) получали 8,3% пациентов, включенных в исследование.
Проблема полипрагмазии

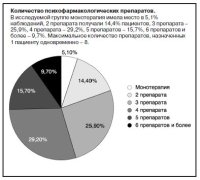
При рассмотрении отдельных групп психофармакологических препаратов отмечены частые сочетания лекарственных средств одного класса. Кроме того, типичным оказалось одновременное назначение значительного количества лекарств разных групп. Данные о количестве лекарств, одновременно назначенных пациентам (без учета соматических препаратов, в том числе витаминов), приведены на рисунке.
Психотерапия
Психотерапевтические стратегии применялись в лечении 148 пациентов (68,5% выборки). Использовались когнитивно-поведенческая терапия, гипнотерапия и другие методы. В имеющейся документации во многих случаях отсутствовало описание конкретных психотерапевтических методик, в связи с чем анализ частоты применения отдельных методов психотерапии не представляется возможным. Установлено существенное различие частоты применения психотерапии в зависимости от лечебного учреждения (региона). Так, в г. Пенза психотерапия использовалась в 100% случаев, в г. Тольятти – в 89,7%, в г. Оренбург – в 80%, в г. Саратов – в 4,8%. Низкий уровень психотерапевтических вмешательств в г. Саратов объясняется организационными особенностями (штатное расписание отделения ограничивает возможность использования психотерапии в системе лечебных мероприятий).
Обсуждение
Среди всех психофармакологических средств в лечении СФР наиболее часто использовались антидепрессанты. Широкое назначение антидепрессантов целесообразно, так как эффективность данного класса препаратов в терапии СФР подтверждена в наибольшей степени [15, 20].
К выявленным недостаткам терапии следует отнести частое назначение двух антидепрессантов одновременно (16,8% всех случаев антидепрессивной терапии). В анализируемой выборке преимущественно использовались антидепрессанты группы селективных ингибиторов обратного захвата серотонина (флувоксамин, сертралин, пароксетин и др.) – 38,9% больных СФР. Применение антидепрессантов данного класса следует считать достаточно обоснованным с учетом данных об эффективности селективных ингибиторов обратного захвата серотонина при СФР [15], а также хорошей переносимости рассматриваемого класса антидепрессантов [6]. Реже использовались амитриптилин (10,6% наблюдений) и мапротилин (10,6%). Указанные антидепрессанты применялись в низких дозах (средняя суточная доза составила 37,3 мг для амитриптилина и 38,4 мг – для мапротилина). С учетом значимых побочных эффектов трициклических антидепрессантов и мапротилина (нарушение сердечной проводимости, ортостатическая гипотензия, запоры, когнитивные нарушения и др.) эти препараты не могут быть рекомендованы к широкому использованию при СФР. В то же время подтвержденный противоболевой эффект трициклических антидепрессантов [11] свидетельствует о возможности применения амитриптилина в случаях преобладания функциональных болевых симптомов (при отсутствии противопоказаний по соматическому состоянию).
Эффективность анксиолитиков в терапии СФР в настоящее время не установлена. Широкое использование анксиолитиков в исследованной выборке (71,8% больных СФР), вероятно, объясняется частым наличием сопутствующих тревожных и диссомнических расстройств у больных СФР. Кроме того, отставленный во времени клинический эффект антидепрессантов может способствовать дополнительному назначению препаратов для быстрого устранения симптомов тревоги и нарушений сна. Нередкое использование комбинации препаратов (20% всех случаев назначений анксиолитиков) следует считать недостатком терапии (с учетом сходства клинических эффектов). Кроме того, в 56,1% наблюдений анксиолитики (в первую очередь бензодиазепины) использовались на протяжении всего срока стационарного лечения. Это может косвенно свидетельствовать о тенденции к длительному применению данной группы препаратов, что повышает риск формирования лекарственной зависимости.
Из всех антипсихотиков, назначенных в исследуемой группе, на низкопотентные антипсихотики I поколения (в отечественной литературе нередко обозначаемые как «малые нейролептики»), пришлось 94,7% назначений. Высокопотентные антипсихотики I поколения и антипсихотики II поколения применялись лишь в 11 случаях (5,3% всех назначений антипсихотических препаратов). Данные исследований, посвященных эффективности антипсихотических препаратов при СФР, в настоящее время ограничены и рассматриваются как предварительные [7]. Важно подчеркнуть, что оценены клинические эффекты преимущественно антипсихотиков II поколения. Среди широко использующихся в анализируемой выборке антипсихотиков эффективность сульпирида при СФР установлена в одном двойном слепом рандомизированном и ряде открытых исследований [5, 7, 16, 19]. Алимемазин – наиболее часто назначавшийся в анализируемой выборке антипсихотик, практически не изучался при СФР. Удалось обнаружить лишь два открытых исследования алимемазина [1, 4] в терапии больных с «вегетативной дисфункцией» (включались больные, частично соответствующие критериям СФР) и одно исследование, где «соматоформная вегетативная дисфункция» оценивалась как вторичная по отношению к неврастении и диссоциативным расстройствам [3]. К сожалению, указанные исследования не лишены ряда методологических недостатков: неоднородность выборки пациентов, обусловленная неопределенностью понятия «вегетативная дисфункция», отсутствие описания методов статистического анализа, использовавшихся при оценке результатов терапии. Таким образом эффективность алимемазина при СФР остается недоказанной и нуждается в дальнейшем изучении. Другие антипсихотики, часто назначавшиеся в исследованной группе (тиаприд, тиоридазин, хлорпротиксен), не оценивались на предмет эффективности в лечении СФР. С учетом ограниченных данных о применении антипсихотиков в терапии СФР широкое назначение данной группы препаратов (в том числе одновременное назначение двух антипсихотиков) представляется необоснованным.
Ноотропы в анализируемой выборке назначены 42,1% больных. Для данной группы лекарственных средств отмечено наиболее частое одновременное назначение нескольких препаратов одного класса (45,1% среди получавших ноотропную терапию). Эффективность ноотропных препаратов при СФР не изучалась, данная группа лекарственных средств не может быть рекомендована для терапии СФР.
Эффективность антиконвульсантов в терапии СФР исследована недостаточно. Эффективность карбамазепина (наиболее часто назначавшегося антиконвульсанта) при СФР не установлена. Прегабалин продемонстрировал высокую эффективность при функциональных болевых синдромах [9, 22], существуют предварительные данные о возможности применения данного препарата в терапии синдрома раздраженной толстой кишки [13] и СФР [10]. Следовательно, возможно применение прегабалина у больных СФР (особенно при доминировании болевых симптомов), эффективность других антиконвульсантов нуждается в дальнейшем изучении.
Изучение психотерапевтических стратегий (в первую очередь когнитивно-поведенческого подхода) выявило их эффективность в терапии СФР, что позволило рекомендовать психотерапию для лечения пациентов, страдающих этим расстройством [15, 24]. В данном исследовании установлено, что применение психотерапии в системе помощи больным СФР может быть затруднено в силу ряда организационных особенностей: ограниченное число специалистов, относительно высокая стоимость психотерапевтических вмешательств, негативное отношение пациентов к данному методу.
Заключение
Текущая ситуация характеризуется значительным дефицитом данных, касающихся терапии СФР. Существующие доказательства эффективности лекарственных препаратов при СФР недостаточны для определения стратегии лечения пациентов с указанной патологией, фактически отсутствуют систематизированные рекомендации по терапии СФР.
В настоящем исследовании установлено широкое использование (82,9% выборки) антидепрессантов – группы препаратов, в наибольшей степени подтвердившей эффективность в отношении коррекции СФР. В то же время нередко назначаются препараты, эффективность которых при СФР не установлена (ноотропы – 42,1% наблюдений, витамины – 37,5%) или лекарственные средства (антипсихотики – 71,3% выборки), для которых имеются только предварительные данные о возможности применения в лечении больных СФР. Назначение анксиолитиков в значительном количестве случаев (71,8%), вероятно, связано с наличием инсомнических и тревожных симптомов у больных СФР. К негативным тенденциям следует отнести полипрагмазию как в отношении препаратов одной группы (антидепрессанты – 16,8%, антипсихотики –35,1%, анксиолитики – 20%, ноотропы – 45,1%), так и психофармакологических препаратов в целом (3 психофармакологических препарата и более получали 80,5% пациентов).
В лечении больных СФР применяются психотерапевтические стратегии (целесообразность обоснована рядом исследований), однако в ряде случаев использование психотерапии затруднено в силу организационных сложностей.
Таким образом, установлены как положительные, так и негативные тенденции в терапии СФР. Необходимо проведение дальнейших исследований для уточнения эффективности разных препаратов и психотерапевтических методик с последующим созданием структурированных рекомендаций по терапии СФР.
Сведения об авторах:
Прибытков Алексей Александрович – канд. мед. наук, доц. каф. психиатрии ГБОУ ДПО ПИУС. E-mail: pribytkov@bk.ru
Барыльник Юлия Борисовна – д-р мед. наук, доц., зав. каф. психиатрии, наркологии, психотерапии и клин. психологии ГБОУ ВПО СГМУ им. В.И.Разумовского. E-mail: juljab@yandex.ru
Антохин Евгений Юрьевич – канд. мед. наук, доц., зав. каф. клин. психологии и психотерапии ГБОУ ВПО ОГМУ. E-mail: antioh73@yandex.ru
Юркова Ирина Олеговна – клин. ординатор каф. психиатрии ГБОУ ДПО ПИУС. E-mail: iren.yurkova@gmail.com
Емцов Константин Георгиевич – зав. отд-нием №8 ГБУЗ СО ТПД. E-mail: emtsov1968@mail.ru
Деева Маргарита Александровна – ассистент каф. психиатрии, наркологии, психотерапии и клин. психологии ГБОУ ВПО СГМУ им. В.И.Разумовского. E-mail: sold-margo@yandex.ru
Якушина Анна Михайловна – врач-психиатр ГБУЗ ООКПБ № 1. E-mail: nysia-medik@rambler.ru
Список исп. литературыСкрыть список1. Акарачкова Е.С. К вопросу диагностики и лечения психовегетативных расстройств в общесоматической практике. Лечащий врач. 2010; 10: 60–5. / Akarachkova E.S. K voprosu diagnostiki i lecheniia psikhovegetativnykh rasstroistv v obshchesomaticheskoi praktike. Lechashchii vrach. 2010; 10: 60–5. [in Russian]
2. Андрющенко А.В. Распространенность и структура психических расстройств в общей медицине. Психические расстройства в общей медицине. 2011; 1: 14–27. / Andriushchenko A.V. Rasprostranennost' i struktura psikhicheskikh rasstroistv v obshchei meditsine. Psikhicheskie rasstroistva v obshchei meditsine. 2011; 1: 14–27. [in Russian]
3. Решетова Т.В. Многоликая истерия в общей врачебной практике. Атмосфера. Нервные болезни. 2008; 3: 13–4. / Reshetova T.V. Mnogolikaia isteriia v obshchei vrachebnoi praktike. Atmosfera. Nervnye bolezni. 2008; 3: 13–4 [in Russian]
4. Решетова Т.В. Нарушения вегетативной нервной системы в общей врачебной практике и их лечение. Атмосфера. Нервные болезни. 2008; 4: 6–8. / Reshetova T.V. Narusheniia vegetativnoi nervnoi sistemy v obshchei vrachebnoi praktike i ikh lechenie. Atmosfera. Nervnye bolezni. 2008; 4: 6–8. [in Russian]
5. Стаценко О.А., Дроздовский Ю.В., Краля О.В. Применение сульпирида при терапии соматоформных расстройств. Сибирский вестн. психиатрии и наркологии. 2011; 6: 62–6. / Statsenko O.A., Drozdovskii Iu.V., Kralia O.V. Primenenie sul'pirida pri terapii somatoformnykh rasstroistv. Sibirskii vestn. psikhiatrii i narkologii. 2011; 6: 62–6. [in Russian]
6. Anderson IM. Selective serotonin reuptake inhibitors versus tricyclic antidepressants: ameta-analysis of efficacy and tolerability. J Affect Disord 2000; 58 (1): 19–36.
7. Decoutere L, van den Eede F, Moorkens G, Sabbe BG. Antipsychotic agents in the treatment of somatoform disorders; a review. Tijdschr Psychiatr 2011; 53 (3): 163–3.
8. Fink P, Burton C, De Bie J et al. Current state of management and organization of care. In: F.Creed, P.Henningsen, P.Fink, editors. Medically unexplained symptoms, somatisation and bodily distress: developing better clinical services. Cambridge: Cambridge University Press, 2011; p. 97–124.
9. Fitzcharles MA, Ste-Marie PA, Goldenberg DL et al. 2012 Canadian Guidelines for the diagnosis and management of fibromyalgia syndrome: executive summary. Pain Res Manag 2013; 18 (3): 119–6.
10. Harnack D, Scheel M, Mundt A et al. Pregabalin in patients with antidepressant treatment-resistant somatoform disorders: a case series. J Clin Psychopharmacol 2007; 27 (5): 537–9.
11. Häuser W, Wolfe F, Tölle T et al. The role of antidepressants in the management of fibromyalgia syndrome: a systematic review and meta-analysis. CNS Drugs 2012; 26 (4): 297–307.
12. Hiller W, Fichter MM. High utilizers of medical care: a crucial subgroup among somatizing patients. J Psychosom Res 2004; 56 (4): 437–43.
13. Houghton LA, Fell C, Whorwell PJ et al. Effect of a second-generation alpha2delta ligand (pregabalin) on visceral sensation in hypersensitive patients with irritable bowel syndrome. Gut 2007; 56 (9): 1218–25.
14. Kleinstäuber M, Witthöft M, Steffanowski A et al. Pharmacological interventions for somatoform disorders in adults. Cochrane Database Syst Rev 2014; 11: CD010628.
15. Kroenke K. Efficacy of treatment for somatoform disorders: a review of randomized controlled trials. Psychosom Med 2007; 69 (9): 881–8.
16. Meyers C, Vranckx C, Elgen K. Psychosomatic disorders in general practice: comparisons of treatment with flupenthixol, diazepam and sulpiride. Pharmatherapeutica 1985; 4 (4): 244–50.
17. Mundt A, Ströhle A, Heimann H. Pharmacoepidemiology of patients hospitalized for somatoform disorders in psychiatric hospitals and departments. Pharmacoepidemiol Drug Saf 2010;
19 (7): 687–93.
18. Olesen J, Gustavsson A, Svensson M et al. The economic cost of brain disorders in Europe. Eur J Neurol 2012; 19 (1): 155–62.
19. Rouillon F, Rahola G, Van Moffaert M et al. Sulpiride in the treatment of somatoform disorders: results of a European observational study to characterize the responder profile. J Int Med Res 2001; 29 (4): 304–13.
20. Somashekar B, Jainer A, Wuntakal B. Psychopharmacotherapy of somatic symptoms disorders. Int Rev Psychiatry 2013; 25 (1): 107–15.
21. Toft T, Fink P, Oernboel E et al. Mental disorders in primary care: prevalence and co-morbidity among disorders. Results from the functional illness in primary care (FIP) study. Psychol Med 2005; 35 (8): 1175–84.
22. Uçeyler N, Sommer C, Walitt B, Häuser W. Anticonvulsants for fibromyalgia. Cochrane Database Syst Rev 2013. 10:CD010782.
23. Van den Heuvel OA, Veale D, Stein DJ. Hypochondriasis: considerations for ICD-11. Rev Bras Psiquiatr 2014; 36 (1): 21–7.
24. Van Dessel N, den Boeft M, van der Wouden JC et al. Non-pharmacological interventions for somatoform disorders and medically unexplained physical symptoms (MUPS) in adults. Cochrane Database Syst Rev 2014; 11: CD011142.
25. Wittchen HU, Jacobi F, Rehm J et al. The size and burden of mental disorders and other disorders of the brain in Europe 2010. Eur Neuropsychopharmacol 2011; 21 (9): 655–79.

