Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина





Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№04 2015
Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития заболевания №04 2015
Номера страниц в выпуске:32-39
Настоящая публикация представляет собой расширенный обзор и анализ основных докладов ведущих экспертов в области биполярного аффективного расстройства (БАР), представленный на XVI Всемирном конгрессе по психиатрии (14–18 сентября 2014 г., Мадрид, Испания) и 27-м Конгрессе Европейской коллегии нейропсихофармакологии (18–21 октября 2014 г., Берлин, Германия) и посвященный двум важным аспектам диагностики БАР на современном этапе: 1) персонифицированной медицине (S.Frangou, E.Vieta, T.Schulze); 2) концепции стадий заболевания (F.Kapczinski, J.Scott, F.Cosci).
Ключевые слова: биполярное аффективное расстройство, персонифицированная медицина, модель стадий развития заболевания, ранние интервенции.
Настоящая публикация представляет собой расширенный обзор и анализ основных докладов ведущих экспертов в области биполярного аффективного расстройства (БАР), представленный на XVI Всемирном конгрессе по психиатрии (14–18 сентября 2014 г., Мадрид, Испания) и 27-м Конгрессе Европейской коллегии нейропсихофармакологии (18–21 октября 2014 г., Берлин, Германия) и посвященный двум важным аспектам диагностики БАР на современном этапе: 1) персонифицированной медицине (S.Frangou, E.Vieta, T.Schulze); 2) концепции стадий заболевания (F.Kapczinski, J.Scott, F.Cosci).
Ключевые слова: биполярное аффективное расстройство, персонифицированная медицина, модель стадий развития заболевания, ранние интервенции.
apavlichenko76@gmail.com
Для цитирования: Павличенко А.В., Смирнова Д.А. Актуальные проблемы диагностики биполярного аффективного расстройства: персонифицированная медицина и модель стадий развития заболевания. Психиатрия и психофармакотерапия. 2015; 17 (4): 32–39.
Advances in bipolar affective disorder: focus on personalized medicine and staging model
A.V.Pavlichenko1, D.A.Smirnova2
1A.I.Evdokimov Moscow State Medical and Dental University of the Ministry of Health of the Russian Federation. 127473, Russian Federation, Moscow, ul. Delegatskaia, d. 20, str. 1;
2Samara State Medical University of the Ministy of Health of the Russian Federation. 443099, Russian Federation, Samara, ul. Chapaevskaia, d. 89
This publication provides an overview of plenary symposia of the XVI World Psychiatry Congress (14–18 September, 2014, Madrid, Spain) and the 27th Congress of the European College of Neuropsychopharmacology (18–21 October, Berlin, Germany) concerning some important issues of bipolar affective disorder and includes: 1) personalized medicine (S.Frangou, E.Vieta, T.Schulze); 2) staging model (F.Kapczinski, J.Scott, F.Cosci).
Key words: bipolar affective disorder, personalized medicine, staging model, early interventions.
apavlichenko76@gmail.com
For citation: Pavlichenko A.V., Smirnova D.A. Advances in bipolar affective disorder: focus on personalized medicine and staging model. Psychiatry and Psychopharmacotherapy. 2015; 17 (4): 32–39.
Персонифицированная медицина в области биполярного аффективного расстройства
Современные систематики
На протяжении последних 20 лет количество исследований, посвященных изучению биполярного аффективного расстройства (БАР), увеличилось в несколько раз [36, 66], его диагностика, в том числе у детей, возросла многократно [67], а само заболевание стали называть «ядром современной психиатрии» [23]. В DSM-5 (Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition) БАР рассматриваются в одной группе с психотическими и депрессивными состояниями. Помимо этого в главу DSM-5 «биполярные и сходные состояния» введен ряд важных изменений: критерий «повышение активности/энергии» отнесен к основным симптомам расстройства; спецификаторы «со смешанными чертами» и «с тревожным дистрессом» добавлены в критерии маниакальных, гипоманиакальных и депрессивных эпизодов; эпизод можно отнести к маниакальным или гипоманиакальным, если он вызван приемом антидепрессантов; вместо рубрики «биполярные расстройства без дополнительных уточнений» введена рубрика «другие специфические биполярные расстройства». В то же время сомнительная валидность самих категорий DSM, недостаточная надежность при использовании их в общей практике, а также отставание классификаций от достижений нейробиологии привели к попыткам пересмотра существующих принципов классификации психических расстройств [67]. С одной стороны, Национальный институт психического здоровья США (NIMH – National Institute of Mental Health) запустил альтернативную DSM-5 классификацию, базирующуюся на исследовательских критериях доменов (RDoC – Research Domain Criteria) [20]. C другой – ведущие европейские специалисты в области психического здоровья пришли к выводу о необходимости пересмотреть основные психопатологические домены (аффект, коморбидность, фармакотерапия, когнитивные социальные процессы и др.) с точки зрения достижения нейронаук в рамках проекта ROAMER (Roadmap for Mental Health Research in Europe – План исследований в области психического здоровья в Европе). Основные цели этого подхода – определение фенотипов основных психических заболеваний и создание на их основе персонифицированной (personalized) или многоуровневой (stratified) психиатрии [56]. Термин «персонифицированная медицина», который первоначально использовался в области генетики онкологических болезней, стал все чаще и чаще применяться в других областях медицины, в том числе в психиатрии. Под ним понимают «объединение клинико-патологических характеристик и достижений современной нейробиологии, направленное на создание диагностических, прогностических и терапевтических стратегий, соответствующих требованиям конкретного пациента» [56]. Изучение достижений персонифицированной медицины психических расстройств, а также проектов RDoC и ROAMER даст возможность экспертам Всемирной организации здравоохранения, работающим в настоящее время над разработкой диагностических критериев для конкретных расстройств Международной классификации болезней 11-го пересмотра, использовать важные, с клинической точки зрения, достижения американских и европейских коллег.
Генетические и нейровизуализационные исследования
В настоящее время из всей когорты общегеномных исследований лишь единичные изменения в некоторых генах рассматриваются в качестве возможных кандидатов, связанных с БАР. К ним, например, относят нуклеотидный полиморфизм гена CACNA1C, который кодирует протеин, являющийся частью потенциалзависимых кальциевых каналов, а также мутации гена ANK3, вовлеченного в работу калиевых каналов [51]. В одном многообещающем исследовании тайваньских ученых было показано, что полиморфизм гена GADL1 ассоциируется с высоким уровнем респонса на терапию препаратами лития (93%) у пациентов с БАР типа 1 [14]. Однако в другом исследовании, проведенном под эгидой Международного консорциума по генетике терапии литием (ConLiGen – The International Consortium on Lithium Genetics), данные о вовлеченности гена GADL1 в ответ на прием лития не подтвердились. Более того, с помощью фармакогенетики было выделено минимум два фенотипа БАР, связанных с разной реакцией на препараты лития [39].
Изучение распространенности разных расстройств аффективного спектра в семьях пробандов установило очень высокую корреляцию между маниями у лиц с БАР типа 1 и их родственниками 1-й степени родства (отношение шансов – ОШ 8,4) и значительную – у пациентов с рекуррентной депрессией и их ближайших родственников (ОШ 2,5). В то же время достаточно редкая встречаемость среди родных пациентов с маниакальными состояниями депрессий (ОШ 1,0) или гипоманий (ОШ 1,08), с одной стороны, и маний (ОШ 0,67) у родных больных с депрессией, с другой, говорит о том, что в основе существенных аффективных синдромов (маниакальный, депрессивный) могут лежать разные патофизиологические механизмы, а не единый механизм, как это считалось ранее [43]. По-видимому, выделение разных биполярных фенотипов при проведении генетических исследований, а также применение скрининга всего генома лиц с БАР смогут пролить свет на молекулярную генетику психопатологических симптомов [32].
Данные изучения мозга пациентов с БАР с помощью структурной магнитно-резонансной томографии (МРТ) свидетельствуют о патологических изменениях в корковой и подкорковой областях внутри нейрональных сетей, отвечающих за эмоциональную регуляцию. Есть определенные доказательства снижения объема серого вещества в области префронтальной коры, передней части поясной извилины и субгенуальной области [34], а также увеличивающихся с течением заболевания патологических изменениях в субкортикальных структурах мозга, включая гиппокамп, таламус и хвостатое ядро [13]. Более того, у подростков с высоким риском развития БАР отмечается патология развития амигдалы [7]. Исследования, выполненные с применением функциональной МРТ, в целом соответствуют этим данным. В частности, активация амигдалы при предъявлении картинок разных выражений лица, отражающих различные эмоции, более часто наблюдается у детей и подростков с БАР, чем у взрослых [33], а нейробиологические изменения активации передне-лимбических нейрональных сетей находят на разных стадиях заболевания. Другой важной находкой при БАР считаются сложности в деактивации нейрональной сети по умолчанию [48]. Изучение нейрональных сетей покоя свидетельствует об изменениях связи средней части префронтальной коры и области передней поясной извилины с лимбико-стриарными структурами [63].
Изменения когнитивной сферы
Нейрокогнитивный дефицит может отсутствовать в доманифестном периоде [25] у пациентов с БАР, хотя его часто описывают у лиц с первым эпизодом заболевания и в эутимном периоде [12]. С другой стороны, чем выше в эутимном периоде уровень когнитивного резерва, который понимается как способность противостоять когнитивному снижению, связанному с прогрессированием заболевания, тем выше когнитивное и психосоциальное функционирование [19]. Крайне важно отличать первичный когнитивный дефицит, обусловленный нейропрогрессией и, возможно, осложнениями во время родов, и вторичный когнитивный дефицит, связанный с отдельными депрессивными симптомами, которые сохраняются в период частичной ремиссии, а также коморбидными психическими расстройствами и побочными эффектами психотропных средств [40]. Когнитивное снижение может коррелировать с маркерами воспаления и окислительного стресса [16], связанными с функциональными исходами заболевания [54].
Поскольку уровень когнитивного дефицита – один из главных предикторов прогноза заболевания, то техники, направленные на восстановление когнитивных функций, в частности функциональная реабилитация (functional remediation), могут быть успешно использованы для лечения пациентов с биполярными расстройствами, особенно на более поздних стадиях заболевания [41, 61]. Кроме того, функциональная реабилитация является намного более эффективной лечебной стратегией, чем психообразование и психофармакотерапия в отношении такого параметра, как функциональные исходы заболевания [61]. Что же касается общих превентивных стратегий, направленных на предотвращение когнитивного снижения в будущем, то к ним можно отнести психообразование, противорецидивную фармакотерапию и следование здоровым привычкам (диета, физические упражнения, здоровый сон, отсутствие курения). К методам, способным уменьшить выраженность уже имеющегося когнитивного снижения, можно отнести лечение подпороговых депрессивных состояний и коморбидных расстройств, рациональную фармакотерапию, в том числе с применением так называемых прокогнитивных средств (циклосерин), физические упражнения, а также когнитивную и функциональную реабилитацию [66].
Фармакотерапия
Считается, что прогресс в области терапии психических заболеваний существенно замедлился за последние 30 лет и ничего значительного не произошло со времени появления галоперидола, имипрамина или лития [67]. Однако в последние годы арсенал мероприятий для лечения БАР расширился как количественно, так и качественно, и адекватная терапия БАР на ранних стадиях заболевания привела к практически полному исчезновению кататонических и тяжелых психотических симптомов в структуре маниакальных и депрессивных синдромов в развитых странах. Кроме того, мы научились грамотно использовать доступные лекарственные средства (как в виде монотерапии, так и в комбинации), в том числе применяя клинические характеристики заболевания [45], и понимаем важность соблюдения пациентом режима терапии и значимость психообразовательной работы [28]. Мы также можем измерить относительную эффективность лекарственных средств для лечения БАР на основании таких показателей, как число пролеченных больных на одного излеченного (Number Needed To Treat) и индекс полярности, который зависит от преобладания маниакальных или депрессивных эпизодов у конкретного пациента [49]. В течение последнего десятилетия мы также смогли лучше использовать антипсихотики II поколения в комбинации с литием или вальпроатами или комбинацию двух нормотимиков в рамках противорецидивного лечения биполярного расстройства [5]. К сожалению, применение лития в клинической практике неуклонно снижается, несмотря на убедительные данные его эффективности. Кроме того, у нас все еще нет ясности относительно преимуществ и недостатков использования антидепрессантов при БАР [24]. В последние годы становится все более и более очевидным, что существующая сейчас парадигма разработки лекарств для лечения психических заболеваний себя исчерпала, и настало время не только для изменения методологии клинических исследований, но и введения новых технологий в эту область. К сожалению, в настоящее время изучается лишь несколько терапевтических стратегий, которые в будущем могут занять нишу в терапии БАР: антагонисты и частичные агонисты N-метил-D-аспартат-рецепторов для лечения резистентных депрессий в рамках БАР, техники стимуляции мозга и некоторые разновидности психотерапии.
Перспективы
Несмотря на значительные достижения в области клинического течения и нейробиологии БАР, психиатрия нуждается в дополнительных исследованиях, которые позволят лучше определить фенотип БАР и создать новые лекарственные средства. Основными направлениями данных исследований могут быть следующие [67]:
1. Движение в сторону трансляционной психопатологии. Проект RDoC встретил резкие критические замечания со стороны клиницистов, так как в нем исключаются из исследований многие психопатические феномены, не имеющие четких нейробиологических оснований, несмотря на то, что многие из них являются неотъемлемым предметом изучения психиатрии. По-видимому, дименсиональный подход может обогатить клиническую практику и будет способствовать движению в сторону персонифицированной медицины.
2. Объединение усилий на глобальном уровне с целью описания всего генома и нейрональных сетей, отвечающих за функционирование головного мозга в нормальном и патологическом состоянии.
3. Описание разных когнитивных изменений до и во время манифестации БАР, а также по мере прогрессирования заболевания и их связь с исходами могут оказать помощь в разработке новых мишеней для фармакотерапии, методов стимуляции мозга и психотерапии.
4. Смена парадигмы в фармацевтической индустрии с акцентом на изучение таких параметров, как биомаркеры и благоприятные исходы заболевания.
5. Введение в ежедневную клиническую практику достижений современных технологий, которые позволят лучше объективизировать результаты работы. К ним, в частности, можно отнести регистраторы активности пациентов, приложения для смартфонов, приборы, позволяющие определить уровень лития в крови и т.д.
Стадии развития БАР
Стадийность – новая дименсия в психиатрии

Несмотря на широкое применение в общей медицине модели стадий развития заболевания, в области психиатрии она не получила широкого распространения, особенно в англоязычных странах, и не представлена в современных классификациях. Ранее в разных областях медицины были получены многочисленные данные о том, что лечение на более ранних стадиях ассоциируется с лучшим ответом на терапию и прогнозом заболевания в целом, чем терапия на более поздних этапах. Кроме того, знание механизмов, вовлеченных в патогенез конкретной стадии заболевания, поможет выработать специфическое лечение и снизит риск его прогрессирования [58]. В принципе внедрение модели стадий развития БАР можно применить к любому заболеванию, у которого наблюдается прогрессирование во времени. К таким вариантам можно отнести и многие психические заболевания, где надежность диагностических категорий часто не соответствует их предсказательной валидности [26]. Кроме того, в настоящее время хорошо известно, что пациенты на ранней стадии заболевания, как правило, лучше реагируют на лечение, а сама терапия более эффективна и сопровождается меньшим риском побочных эффектов, чем лечение на более поздних стадиях, которое к тому же нередко сопровождается значительными побочными эффектами. Первая работа, посвященная интеграции модели стадий развития заболевания в психиатрию, появилась чуть более 20 лет назад [17], и с того времени было предпринято несколько попыток адаптировать ее к конкретным психическим расстройствам. В области психозов шизофренического спектра следует упомянуть исследование P.McGorry и соавт. [42], где было акцентировано внимание на стадиях риска заболевания и продромальных симптомах, а в области депрессивных расстройств – на исследование H.Ruhe [55], где ученые пытались выделить стадии развития с учетом уровня терапевтического ответа и степени резистентности депрессий. В общем виде модель стадий развития психотических и тяжелых аффективных расстройств представлена в табл. 1.
Особенная ценность данной модели состоит в ее потенциальной способности прогнозировать вектор развития заболевания. Кроме того, это позволит оказывать специальную индивидуализированную помощь уже с самой ранней, еще асимптоматической стадии и вплоть до «конечных» этапов, характеризующихся неблагоприятными исходами. Используя полученную информацию, клиницист сможет выбрать лечебную стратегию, наиболее целесообразную для пациента на данной конкретной стадии БАР [31].
Стадии биполярного аффективного расстройства
В настоящее время накоплено немало доказательств того, что у многих лиц с БАР его течение и отдаленные периоды не так благоприятны, как полагали ранее [58]. Кроме того, во многих исследованиях были показаны значительные различия между начальной и поздней стадиями БАР в отношении таких характеристик, как динамика заболевания, нейробиология и ответ на терапию [65]. С учетом сказанного при оказании помощи лицам с БАР крайне важно знать, на какой стадии БАР находится пациент. В последние годы было предложено несколько моделей стадийности развития БАР, которые базируются либо на исследовании M.Berk и соавт. [8], либо на работе F.Kapczinski [29].

Первый из подходов [8] в целом соответствует общей модели стадий заболевания, первоначально разработанной для психозов. Ряд авторов следуют этому же направлению [58]. Данная модель предполагает выделение латентной стадии («стадия 0»), которая идентифицирует лиц, находящихся в группе высокого риска развития расстройства, но у которых еще нет значимых симптомов БАР. Далее заболевание прогрессирует до стадии субклинических (подпороговых) симптомов, затем – к этапу очерченных аффективных синдромов, потом – к стадии множественных эпизодов и, наконец, на последней стадии БАР проявляется хроническими и резистентными состояниями. Данный подход используют в качестве показателя прогрессирования заболевания как рецидив аффективного эпизода. Были предложения ввести дополнительные стадии БАР, начиная от самого раннего этапа уязвимости и до конечной стадии [50], или в рамках гибридной модели применять 2 индикатора прогрессирования БАР: рецидив эпизода и резидуальные симптомы [15]. В обобщенном виде данные предложения представлены в табл. 2.
Начальная стадия БАР в схеме F.Kapczinski [29] также связана с риском развития БАР, однако далее следует этап, обозначенный как отсутствие функционального снижения в период эутимии, затем стадия значительного снижения и, наконец, состояние невозможности самостоятельного проживания. Таким образом, данная модель акцентирует внимание на особенностях функционирования, главным образом в период эутимии. Недавно было показано, что применение в качестве признака прогрессирования заболевания уровня функционирования во время ремиссии позволяет выделить две группы больных, одна из которых дает возможность определить частоту эпизодов и резидуальные депрессивные симптомы, а другая – вербальный интеллект и ингибиторный контроль [53]. Несмотря на различия, все без исключения модели развития БАР сходятся в том, что существуют стадии «риска» БАР и этап прогрессирования заболевания в сторону хронического течения и постепенного ухудшения. В то же время клиническая польза и прогностическая ценность представленных нами моделей до сих пор прицельно не изучались.
Поддержка модели в клинических исследованиях
Конечно, наилучшим доказательством целесообразности применения данного подхода в клинической практике могли бы стать проспективные катамнестические исследования, которые покажут возможность предотвратить или замедлить прогрессирование заболевания, а также рандомизированные контролируемые исследования лиц с высоким риском развития БАР. К сожалению, подобных исследований для БАР пока не существует, а о целесообразности применения модели стадий заболевания можно судить лишь на основании работ с использованием «опосредованных» параметров. Одним из таких исследований является двухлетнее катамнестическое исследование пациентов с БАР (n=3345), где в качестве дифференцирующего параметра применялось количество эпизодов заболевания. В нем, в частности, было показано, что у тех лиц, кто пережил более 10 аффективных приступов, наблюдались худшие показатели функционирования, качества жизни и степени выраженности симптомов (причем как в начале наблюдения, так и в дальнейшем), чем у больных, переживших не более 5 приступов [37]. Пациенты с большим количеством эпизодов (более 12) не только хуже реагировали на сеансы когнитивно-поведенческой терапии и психообразовательную работу с семьей, но у них также достоверно чаще случались рецидивы БАР, чем у больных с меньшим количеством обострений [52, 57]. Уровень ответа на оланзапин [9] у больных с острым маниакальным состоянием (n=4346) был значительно выше при меньшем количестве рецидивов, а высокие дозы лития обладали значительно лучшей профилактической активностью у пациентов, переживших не более 3 приступов в анамнезе [21]. Кроме того, такой показатель БАР, как быстрые циклы, может свидетельствовать о большем количестве аффективных эпизодов в анамнезе и более частых депрессивных рецидивах во время длительной терапии антидепрессантами, чем у тех, кто не принимает антидепрессанты [22]. Выраженные различия между группами пациентов с первым/первыми и множественными приступами БАР, полученные в отношении клинических (тяжесть депрессии, суицидальные попытки, число лет до установления правильного диагноза) и психосоциальных (достижение симптоматического и функционального выздоровления, разные домены функционирования) показателей свидетельствуют о том, что частота эпизодов оказывает выраженное влияние на прогноз, исходы и качество жизни лиц с БАР [4, 60].
Еще один важный показатель функционирования – когнитивный дефицит в целом и его отдельные домены – также отличается у пациентов с БАР на разных стадиях заболевания. Например, у эутимных больных с 3 маниями и более в анамнезе уровень когнитивного функционирования был хуже, чем у пациентов лишь с 1 маниакальным эпизодом [35, 62]. Изменения памяти, внимания и исполнительных функций чаще всего прямо коррелируют с количеством перенесенных эпизодов у лиц с БАР в ремиссии, а снижение памяти и вербального обучения становится предиктором длительного снижения функционирования [11, 44].
Нейропрогрессирование

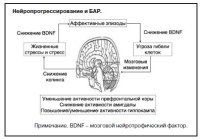
В последние годы нейропрогрессирование – состояние нехарактерных для головного мозга переключений (rewiring), реализующихся в области нейровоспаления, оксидативного стресса, дисфункции митохондрий и изменений нейротрофических факторов – рассматривается как патофизиологическая основа для концепции стадий развития БАР (см. рисунок) [9].
В этом контексте изучение периферических биомаркеров на разных стадиях БАР может быть полезным инструментом при выборе индивидуальной терапии. Было показано, что наличие коморбидных соматических расстройств чаще связано с более поздними стадиями БАР и более выраженным ответом на N-ацетилцистеин, чем у пациентов с «чистым» БАР [38]. В другом исследовании было показано, что активность периферических маркеров воспаления у лиц с БАР на поздних стадиях заболевания (более 10 лет после установления диагноза) значительно отличается как от здоровых лиц, так и от пациентов с БАР на первых этапах заболевания (табл. 3).
Неоднократно также отмечалось, что чем дольше длится БАР, тем больше увеличивается «общий уровень токсичности», в частности, снижается уровень BDNF и повышается разрушение протеинов и липидов [3, 18]. Кроме того, в период мании и депрессии отмечается значительная активация иммунной системы, в то время как у здоровых и лиц с БАР в эутимном периоде подобной активности не наблюдается [30].

Данные нейровизуализационных исследований также говорят о целесообразности выделения нескольких стадий развития БАР, так как структурные и функциональные сети головного мозга несколько по-разному функционируют в различные периоды заболевания. Например, на ранних стадиях БАР чаще наблюдается преимущественно редукция белого вещества, потеря серого вещества практически не отличается от нормы [64], а уменьшение размеров левого гиппокампа коррелирует с количеством перенесенных приступов БАР: только пациенты, перенесшие не более 10 аффективных эпизодов, имеют гиппокамп нормальных размеров [27]. Структурные нейровизуализационные изменения на отдаленных этапах БАР чаще всего обнаруживают в префронтальной коре, поясной извилине и субгенуальной области, хотя небольшое количество наблюдений и отсутствие катамнестических исследований существенно ограничивают интерпретацию результатов и не позволяют судить, какие параметры свидетельствуют о переходе предболезненного состояния в патологию [6].
Ранние интервенции
Одним из важнейших практических последствий внедрения модели стадийности является выработка конкретных стратегий, предпочтительных для лечения отдельных стадий заболевания. Как отмечалось ранее [43], мы уже обращались к данному вопросу [2]. Здесь хотелось бы остановиться на анализе работ, посвященных возможностям применения модели ранних интервенций у больных с «высоким риском» манифестации БАР. Одной из таких моделей является концепция прогностического моделирования, которая пришла в психиатрию из других областей медицины, в первую очередь из онкологии (табл. 4).

Основными элементами данной концепции являются две гипотезы: положительное предсказанное значение (показывает нам, с какой вероятностью человек с положительным результатом будет иметь признаки заболевания) и отрицательное предсказанное значение (доля лиц с отрицательным результатом теста, которые не имеют заболевания). Например, положительное предсказанное значение некоторых признаков онкологических заболеваний в течение года свидетельствует о том, что вероятность манифестации гастроинтестинального рака при наличии дисфагии составляет 2–7%, рака легких при кровохарканье – 5–7%, онкоурологических болезней при возникновении гематурии – 7–10%, а ректальное исследование позволяет предсказать развитие рака простаты в 12% (R.Svendsen, 2010) [59]. Важным элементом данной гипотезы являются так называемые симптомы-предвестники, которые рассматриваются как важнейшие клинические признаки, требующие прицельного внимания специалистов и свидетельствующие о высокой вероятности развития серьезного заболевания. В одном проспективном эпидемиологическом исследовании, включающем 2230 голландских подростков (оценка состояния производилась 3 раза: в 11, 13, 16 лет) был предложен надежный и валидный скрининговый инструмент – Перечень поведенческих симптомов-Шкала мании (CBCL-MS – Child Behavior Checklist-Mania Scale), позволяющий идентифицировать ранние признаки БАР [46]. Было выделено 19 признаков, связанных с операциональными критериями мании по DSM-5, каждый из которых родители должны были оценить от «0» до «2» («0» – нет соответствия; «1» – некоторое соответствие; «2» – полное или почти полное соответствие). Общий показатель выше 70 свидетельствовал о 6-кратном риске развития БАР в течение 5 лет (положительное предсказанное значение – 16,57%; отрицательное предсказанное значение – 98,01%). Кроме того, с помощью сложных статистических методов были выделены 4 фактора, которые во всех возрастных группах коррелировали с возникновением мании: отвлекаемость/расторможенность, психотические симптомы, повышение либидо и нарушение сна (табл. 5).
В другой работе этих же исследователей была предпринята попытка выделить пункты данной Шкалы, свидетельствующие о высокой вероятности развития БАР у подростков при оценке их состояния родителями. Оказалось, что такие признаки, как гиперактивность, импульсивность, склонность к паясничанию, короткий сон, словоохотливость, лабильность настроения и шумливость могут рассматриваться как факторы риска БАР [47]. Кроме того, было обнаружено, что в группе лиц с «высоким риском» по БАР достоверно чаще встречаются такие признаки, как низкий IQ (менее 98), конфликтные отношения в семье, низкий и средний (но не высокий) уровень дохода, а также высокая наследственность по психическим заболеваниям (более 60%). В целом у больных 19 лет, согласно CBCL-MS, положительное предсказанное значение в течение 5 лет составляет 13,2%, отрицательное – 96,3%, а непосредственно вероятность диагностирования БАР при использовании данной Шкалы как скрининг-теста составляет 13,2%. Кроме того, сохранение высокого балла CBCL-MS (более 70) в течение 5 лет говорит о сохраняющемся риске манифестации БАР (так называемая группа конвертеров), в то время как понижение данного показателя более чем на 3 пункта уменьшает вероятность возникновения БАР (так называемые неконвертеры).

С учетом того факта, что основная часть клинико-психопатологических данных была получена с помощью ретроспективного анализа симптомов, некоторые предварительные результаты свидетельствуют о том, что модель стадий развития БАР может быть крайне полезна в плане возможности предсказать дальнейшую динамику заболевания у пациентов в начальный период БАР. Многие практические врачи на основании своего клинического опыта часто хорошо понимают, что лица с ранней и поздней стадиями БАР могут иметь разные потребности, подходы к лечению у больных могут отличаться [15]. Крайне важно подтвердить эти клинические догадки в исследованиях, так как частое смешение разных групп пациентов может затруднить понимание важных терапевтических различий. Все большее и большее число ученых склонны думать, что интервенции особенно показаны на ранних стадиях заболевания, в то время как разные виды терапии на поздних стадиях заболевания могут оказаться безуспешными [10]. Кроме того, большинство исследователей полагают, что пациенты на поздних стадиях (как соматических, так и психических) в целом имеют более худший прогноз.
Заключение
Следует отметить, что в отечественной психиатрии вопросы динамики аффективных расстройств изучались достаточно подробно. Одна из последних по времени попыток выделить этапы развития депрессий с учетом клинико-психопатологических и некоторых биологических параметров (данные глазосердечной пробы Ашнера, соотношение разных ритмов электроэнцефалограммы) была предпринята В.Н.Красновым [1]. В предложенной автором концепции акцент делается на стадиях развития очерченного депрессивного эпизода (развитие, стабилизация, редукция), и, по-видимому, она может стать полезным дополнением к упомянутым моделям стадий БАР [8, 29], где подробно описано развитие заболевания в целом.
Хотя модель стадийности БАР нуждается в дальнейшем уточнении, уже сейчас можно говорить о «ранних» и «поздних» стадиях заболевания. Ранние стадии или первые эпизоды БАР ассоциируются с более высоким уровнем функционирования после выздоровления. Поздние стадии ассоциируются с множественными эпизодами и имеют тенденцию к снижению в разных областях функционирования. В целом различные модели стадий развития БАР совпадают относительно важности выделения «ранних» и «поздних» этапов, но отличаются относительно понимания деталей переходных стадий и их количества. По-видимому, применение модели стадийности в будущем должно предотвратить прогрессирование заболевания в первую очередь за счет разработки оптимальной терапии для конкретной стадии БАР. Кроме того, ее применение в рандомизированных клинических исследованиях позволит выделить лиц, получающих «обычное» лечение и терапию, учитывающую «стадийную предпочтительность».
Сведения об авторах
Павличенко Алексей Викторович – канд. мед. наук, доц. каф. психиатрии, наркологии и психотерапии ГБОУ ВПО МГМСУ им. А.И.Евдокимова. E-mail: apavlichenko76@gmail.com
Смирнова Дарья Александровна – канд. мед. наук, ассистент каф. психиатрии, наркологии, психотерапии и клин. психологии ГБОУ ВПО СамГМУ. E-mail: daria.smirnova.phd@gmail.com
Список исп. литературыСкрыть список1. Краснов В.Н. Расстройства аффективного спектра. М.: Практическая медицина, 2011; с. 114–37. / Krasnov V.N. Rasstroistva affektivnogo spektra. M.: Prakticheskaia meditsina, 2011; s. 114–37. [in Russian]
2. Павличенко А.В., Овсепян А.А. Современные стратегии лечения аффективных расстройств: обзор материалов 26-го Конгресса Европейской коллегии нейропсихофармакологии. Психиатрия и психофармакотерапия. 2014; 16 (4): 19–25. / Pavlichenko A.V., Hovsepyan A.A. Modern treatment strategies of affective disorders: review of the materials of the 26st European College of Neuropsychopharmacology. Psychiatry and Psychopharmacotherapy. 2014; 16 (4): 19–25. [in Russian]
3. Andreazza AC еt al. 3-Nitrotyrosine glutathione antioxidant system in patients in the early late stages of bipolar disorder. J Psychiatry Neurosci 2009; 34: 263–71.
4. Azorin JM et al. Correlates of first-episode polarity in a French cohort of 1089 bipolar I disorder patients: role of temperaments and triggering events. J Affect Disord 2011; 129: 39–46.
5. BALANCE investigators and collaborators. Lithium plus valproate combination therapy versus monotherapy for relapse prevention in bipolar I disorder (BALANCE): a randomised open-label trial. Lancet 2010; 375: 385–95.
6. Balanza-Martinez V et al. Persistent cognitive dysfunctions in bipolar I disorder and schizophrenic patients: a 3-year follow-up study. Psychother Psychosom 2005; 74: 113–9.
7. Bechdolf A et al. Amygdala and insula volumes prior to illness onset in bipolar disorder: a magnetic resonance imaging study. Psychiatry Res 2012; 201: 34–9.
8. Berk M et al. The potential utility of a staging model as a course specifier: a bipolar disorder perspective. J Affect Disord 2007; 100: 279–81.
9. Berk M et al. Pathways underlying neuroprogression in bipolar disorder: focus on inflammation, oxidative stress and neurotrophic factors. Neurosci Biobehav Rev 2011; 35: 804–17.
10. Berk M et al. Palliative models of care for later stages of mental disorder: maximizing recovery, maintaining hope, and building morale. Aust N Z J Psychiatry 2012; 46: 92–9.
11. Bonnin CMA et al. Subthreshold symptoms in bipolar disorder: impact on neurocognition, quality of life and disability. J Affect Disord 2011; 136: 650–9.
12. Bourne C, Aydemir O Neuropsychological testing of cognitive impairment in euthymic bipolar disorder: an individual patient data meta-analysis. Acta Psychiatr Scand 2013; 128: 149–62.
13. Canales-Rodriguez EJ et al. Structural abnormalities in bipolar euthymia: A Multicontrast Molecular Diffusion Imaging Study. Biol Psychiatry 2013.
14. Chen CH, Lee CS et al. Variant GADL1 and response to lithium therapy in bipolar I disorder. N Engl J Med 2014; 370 (2): 119–28.
15. Cosci F, Fava GA. Staging of mental disorders: systematic review. Psychother Psychosom 2013; 82: 20–34.
16. Dias VV et al. Cognitive function and serum levels of brain derived neurotrophic factor in patients with bipolar disorder. Bipolar Disord 2009; 11: 663–71.
17. Fava GA, Kellner R. Staging: a neglected dimension in psychiatric classification. Acta Psychiatr Scand 1993; 87: 225–30.
18 Fernandes BS et al. Brain-derived neurotrophic in mania, depression, and euthymia in bipolar disorders: a systematic review and meta-analysis. Bipolar Disord 2010; 12: 19.
19. Forcada I. The influence of cognitive reserve on psychosocial and neuropsychological functioning in bipolar disorder. Eur Neuropsychopharmacol 2014.
20. Insel T.R. Transforming Diagnosis 2013. htpp://www. nimh.nih.gov/about/director/2013/transforming-diagnosis.shtml
21. Gelenberg AJ et al. Comparison of standard and low serum levels of lithium for maintenance treatment of bipolar disorder. N Engl J Med 1989; 321: 1489–93.
22. Ghaemi SN et al. Antidepressant discontinuation in bipolar depression: a Systematic Treatment Enhancement Program for Bipolar Disorder (STEP-BD) randomized clinical trial of longterm effectiveness and safety. J Clin Psychiatry 2010; 71: 372–80.
23. Goodwin GM, Geddes JR. What is the heartland of psychiatry? Br J Psychiatry 2007; 191: 189–91.
24. Goodwin FK. Rationale for long-term treatment of bipolar disorder and evidence for long-term lithium treatment. J Clin Psychiatry 2002; 63 (Suppl. 10): 5–12.
25. Goodwin GM, Martinez-Aran A. Cognitive impairment in bipolar disorder: neurodevelopment or neurodegeneration? An ECNP expert meeting report. Eur Neuropsychopharmacol 2008; 18: 787–93.
26. Hickie IB et al. Clinical classification in mental health at the cross-roads: which direction next? BMC Med 2013; 11: 125.
27. Javadapour A et al. Increased anterior cingulate cortex volume in bipolar I disorder. Aust N Z J Psychiatry 2007; 41: 910–6.
28. Jonsdottir H et al. Predictors of medication adherence in patients with schizophrenia and bipolar disorder. Acta Psychiatr Scand 2013; 127: 23–33.
29. Kapczinski F et al. Clinical implications of a staging model for bipolar disorders. Expert Rev Neurother 2009; 9: 957–66.
30. Kapczinski FA. Systemic toxicity index developed to assess peripheral changes in mood episodes. Mol Psychiatry 2010; 15 (8): 784–6.
31. Kapczinski F et al. Staging systems in bipolar disorder: an International Society for Bipolar Disorders Task Force Report. Acta Psychiatr Scand 2014; p. 1–10.
32. Kerner B. Genetics of bipolar disorder. The Application of Clinical Genetics 2014; 7: 33–42.
33. Kim P et al. Differing amygdala responses to facial expressions in children and adults with bipolar disorder. Am J Psychiatry 2012; 169: 642–9.
34. Lim CS, Baldessarini RJ et al. Longitudinal neuroimaging and neuropsychological changes in bipolar disorder patients: review of the evidence. Neurosci Biobehav Rev 2013; 37: 418–35.
35. Lopez-Jaramillo C et al. Effects of recurrence on the cognitive performance of patients with bipolar I disorder: implications for relapse prevention and treatment adherence. Bipolar Disord 2010; 12: 557–67.
36. Lopez-Munoz F, Vieta E et al. Bipolar disorder as an emerging pathology in the scientific literature: a bibliometric approach. J Affect Disord 2006; 92: 161–70.
37. Magalhaes PV et al. Cumulative morbidity and prognostic staging of illness in the Systematic Treatment Enhancement Program for Bipolar Disorder (STEP-BD). Aust N Z J Psychiatry 2012; 46: 1058–67.
38. Magalhaes PV, Dean OM, Bush AI et al. Systemic illness moderates the impact of N-acetyl cysteine in bipolar disorder. Prog Neuropsychopharmacol Biol Psychiatry 2012b; 37: 132–5.
39. Mancia M, Mazda A. Assessment of Response to Lithium Maintenance Treatment in Bipolar Disorder: A Consortium on Lithium Genetics (ConLiGen) Report. PLoS One 2013; 8 (6): e65636.
40. Martinez-Aran A et al. Do cognitive complaints in euthymic bipolar patients reflect objective cognitive impairment? Psychother Psychosom 2005; 74: 295–302.
41. Martinez-Aran A et al. Functional Remediation for Bipolar Disorder. Clin Pract Epidemiol Ment Health 2011; 7: 112–6.
42. McGorry PD et al. Clinical staging of psychiatric disorders: a heuristic framework for choosing earlier, safer and more effective interventions. Aust N Z J Psychiatry 2006; 40: 616–22.
43. Merikangas K. Independence of familial transmission of mania and depression: results of the NIMH family study of affective spectrum disorders. Molecular Psychiatry 2013; 10.
44. Mur M et al Persistent neuropsychological deficit in euthymic bipolar patients: executive function as a core deficit. J Clin Psychiatry 2007; 68: 1078–86.
45. Nivoli AM et al. Treatment strategies according to clinical features in a naturalistic cohort study of bipolar patients: a principal component analysis of lifetime pharmacological and biophysic treatment options. Eur Neuropsychopharmacol 2013; 23: 263–75.
46. Papachristou E et al. Child Behavior Checklist-Mania Scale (CBCL-MS): development and evaluation of a population-based screening scale for bipolar disorder. PLoS One 2013; 8 (8): e69459.
47. Papachristou E et al. Expanding conceptual frameworks: life course risk modelling for mental disorders. Psychiatry Res 2013; 206 (2–3): 140–5.
48. Pomarol-Clotet E et al. Failure of deactivation in the medial frontal cortex in mania: evidence for default mode network dysfunction in the disorder. World J Biol Psychiatry 2012; 13: 616–26.
49. Popovic D et al. Polarity index of psychological interventions in maintenance treatment of bipolar disorder. Psychother Psychosom 2013; 82: 292–8.
50. Post RM et al. Neurobiological correlates of illness progression in the recurrent affective disorders. J Psychiatr Res 2012; 46: 561–73.
51. Price FS, Morris JA. The genetics of bipolar disorder. BMJ 2013; 346: 1530.
52. Reinares M et al. The impact of staging bipolar disorder on treatment outcome of family psychoeducation. J Affect Disord 2010; 123: 81–6.
53. Reinares M et al. Towards a clinical staging for bipolar disorder: defining patient subtypes based on functional outcome. J Affect Disord 2013; 144: 65–71.
54. Rosa AR et al. One year psychosocial functioning in patients in the early vs. late stage of bipolar disorder. Acta Psychiatr Scand 2012; 125: 335–41.
55. Ruhe HG et al. Staging methods for treatment resistant depression. A systematic review. J Affect Disord 2011; 137: 35–45.
56. Schumann G, Binder E et al. Stratified medicine for mental disorders. Eur Neuropsychopharmacol 2014; 24: 5–50.
57. Scott J et al. Cognitive-behavioural therapy for severe and recurrent bipolar disorders – Randomised controlled trial. Br J Psychiatry 2006; 188: 313–20.
58. Scott J. Clinical staging in psychiatry: a cross-cutting model of diagnosis with heuristic and practical value. Br J Psychiatry 2013; 202 (4): 243–5.
59. Svendsen RP et al. Prevalence of cancer alarm symptoms: a population-based cross-sectional study. Scand J Prim Health Care 2010; 28 (3): 132–7.
60. Tohen M et al. Baseline characteristics and outcomes in patients with first episode or multiple episodes of acute mania. J Clin Psychiatry 2010; 71: 255–61.
61. Torrent C et al. Efficacy of functional remediation in bipolar disorder: a multicenter randomized controlled study. Am J Psychiatry 2013; 170: 852–9.
62. Torres IJ et al. Neurocognitive functioning in patients with bipolar I disorder recently Recovered from a first manic episode. J Clin Psychiatry 2010; 71: 1234–42.
63. Vargas C et al. A systematic literature review of resting state network-functional MRI in bipolar disorder. J Affect Disord 2013; 150: 727–35.
64. Vieta A et al. Gray matter, white matter, brain, and intracranial volumes in first-episode bipolar disorder: a meta-analysis of magnetic resonance imaging studies. Bipolar Disord 2009; 11: 807–14.
65. Vieta E et al. Staging bipolar disorder. Neurotox Res 2011; 19: 279–85.
66. Vieta E. Bipolar Disorder in Clinical Practice. 3rd Ed. CMG London, 2013.
67. Vieta E. The bipolar maze: a roadmap through translational psychopathology. Acta Psychiatr Scand 2014; 129: 323–7.
68. Vieta E, Grunze H et al. Phenomenology of manic episodes according to the presence or absence of depressive features as defined in DSM-5: Results from the IMPACT self-reported online survey. J Affect Disord 2014; 156: 206–13.

