Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№01 2017
Изменение концепции шизофрении: настало ли время для переименования? №01 2017
Номера страниц в выпуске:50-56
Накопленные в последние годы результаты многочисленных клинических исследований приведут к кардинальным изменениям концепции шизофрении в Международной классификации болезней 11-го пересмотра, которые, с большой долей вероятности, не смогут полностью удовлетворить как ученых, так и практических врачей. Одним из путей преодоления противоречий на данном этапе наших знаний может являться замена шизофрении как неоднородного клинически гетерогенного синдрома на более широкие диагностические категории («психоз», «синдром психотического спектра»).
Ключевые слова: шизофрения, изменение концепции, психоз, Международная классификация болезней 11-го пересмотра.
apavlichenko76@gmail.com
Ключевые слова: шизофрения, изменение концепции, психоз, Международная классификация болезней 11-го пересмотра.
apavlichenko76@gmail.com
Накопленные в последние годы результаты многочисленных клинических исследований приведут к кардинальным изменениям концепции шизофрении в Международной классификации болезней 11-го пересмотра, которые, с большой долей вероятности, не смогут полностью удовлетворить как ученых, так и практических врачей. Одним из путей преодоления противоречий на данном этапе наших знаний может являться замена шизофрении как неоднородного клинически гетерогенного синдрома на более широкие диагностические категории («психоз», «синдром психотического спектра»).
Ключевые слова: шизофрения, изменение концепции, психоз, Международная классификация болезней 11-го пересмотра.
apavlichenko76@gmail.com
Для цитирования: Павличенко А.В. Изменение концепции шизофрении: настало ли время для переименования? Психиатрия и психофармакотерапия. 2017; 19 (1): 50–56.
The results of many researches will have led to radical changes in the concept of schizophrenia in the International Classification of Diseases 11th Revision. On the other hand, this new concept will unlikely to satisfy either all scientists or general practitioners. One way of overcoming the contradictions now can be a replacement of schizophrenia as a clinically heterogeneous syndrome by some broader diagnostic categories ("psychosis", "psychotic spectrum syndrome").
Key words: schizophrenia, renaming, psychosis, International Classification of Diseases 11th Revision.
apavlichenko76@gmail.com
For citation: Pavlichenko A.V. Changes in the concept of schizophrenia: is it a good time for renaming it? Psychiatry and Psychopharmacotherapy. 2017; 19 (1): 50–56.
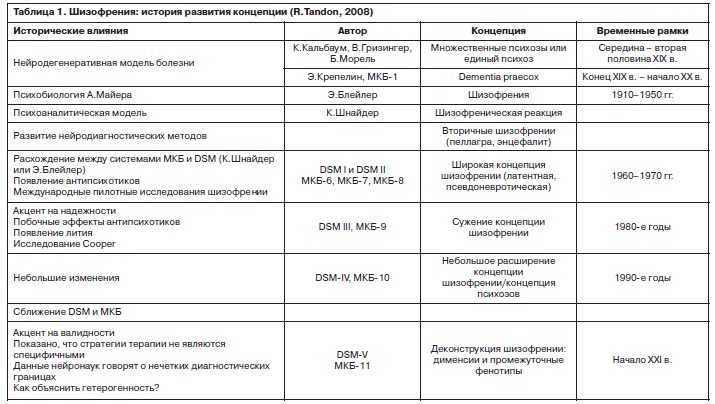 Хотя концепция шизофрении в течение последнего столетия рассматривалась как четкая нозологическая единица, ее определение и границы за это время претерпели выраженные изменения. В конкретный период времени на нее оказывали влияние разные диагностические инструменты, теории и лечебные интервенции, а также то, как исследователи понимали близкие к шизофрении состояния, которые нужно было от нее отграничивать в повседневной клинической практике. На каждом этапе наших знаний меняющиеся парадигмы вносили что-то новое в ее концептуализацию (табл. 1).
Хотя концепция шизофрении в течение последнего столетия рассматривалась как четкая нозологическая единица, ее определение и границы за это время претерпели выраженные изменения. В конкретный период времени на нее оказывали влияние разные диагностические инструменты, теории и лечебные интервенции, а также то, как исследователи понимали близкие к шизофрении состояния, которые нужно было от нее отграничивать в повседневной клинической практике. На каждом этапе наших знаний меняющиеся парадигмы вносили что-то новое в ее концептуализацию (табл. 1).
Двумя ключевыми фигурами, влияние работ которых во многом сформировало концепцию шизофрении в XX в., являлись Э.Крепелин и К.Шнайдер [32]. Э.Крепелин определял в качестве важнейших характеристик заболевания негативные симптомы, в первую очередь абулию, и акцентировал внимание на исходе и хроническом течении [1], в то время как К.Шнайдер в основу диагностики ставил искажение реальности, которое проявлялось в виде позитивных симптомов [3]. Если в первых классификациях психических болезней преобладало достаточно широкое понимание концепции шизофрении, включая выделение неврозоподобных форм (Diagnostic and Statistical Manual of Mental Disorders I, II – DSM-I, DSM-II и Международная классификации болезней 6–8-го пересмотра – МКБ-6, МКБ-7, МКБ-8), то в 1980-е годы, когда акцент в диагностике стали делать на надежности и валидности, наблюдалось сужение границ шизофрении, в первую очередь за счет отграничения от нее нешизофренических психозов (DSM-III, DSM-IV, МКБ-10). Разные точки зрения и разногласия среди специалистов по поводу того, какие симптомы являются основными (базисными) в диагностике заболевания, в итоге привели к тому, что в DSM-III с целью унификации диагноза акцент был сделан на выявлении симптомов первого ранга (СПР) К.Шнайдера: звучание мыслей, галлюцинации от третьего лица, галлюцинации в форме комментариев, соматические галлюцинации, отнятие или вкладывание мыслей, трансляция (открытость) мыслей, бредовое восприятие, ощущения или действия воспринимаются как вызываемые или осуществляемые внешними силами [3]. Кроме того, к важным признакам заболевания стали относить снижение функционирования и хроническое течение.
Однако эти жесткие критерии были несколько ослаблены в DSM-IV, куда также были включены в качестве обязательных такие критерии, как негативные симптомы и начало заболевания до 45 лет.
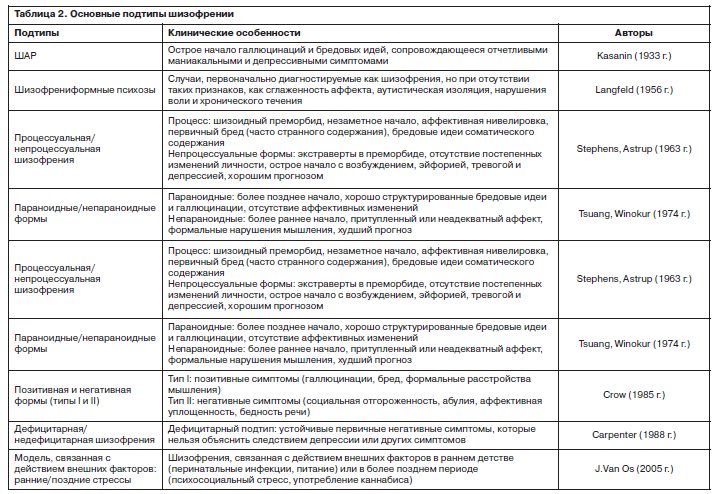
Исходя из различных критериев (клинико-психопатологических, нейробиологических, этиологических) отдельными исследователями были предложены разные подтипы (формы) заболевания: процессуальные/непроцессуальные, параноидные/непараноидные, позитивные/негативные, дефицитарные/недефицитарные, с действием ранних/поздних стрессов (табл. 2).
 В настоящее время сохраняется выраженная гетерогенность в отношении понимания этиологии, симптоматологии и динамики заболевания, что проявляется в смешивании позитивных, негативных, когнитивных, аффективных и двигательных симптомов, тяжесть которых варьирует от пациента к пациенту и зависит от стадии заболевания. Позитивные симптомы, как правило, возникают в подростковом возрасте или немного старше, им часто предшествуют негативные и когнитивные симптомы с разной степенью тяжести [9]. Шизофрения имеет тенденцию к хроническому рецидивирующему течению с неполными ремиссиями и различной степенью функционального снижения.
В настоящее время сохраняется выраженная гетерогенность в отношении понимания этиологии, симптоматологии и динамики заболевания, что проявляется в смешивании позитивных, негативных, когнитивных, аффективных и двигательных симптомов, тяжесть которых варьирует от пациента к пациенту и зависит от стадии заболевания. Позитивные симптомы, как правило, возникают в подростковом возрасте или немного старше, им часто предшествуют негативные и когнитивные симптомы с разной степенью тяжести [9]. Шизофрения имеет тенденцию к хроническому рецидивирующему течению с неполными ремиссиями и различной степенью функционального снижения.
Диагностика психических расстройств в МКБ-10, которая официально используется в России с 1998 г., основывается на операциональных критериях (категориальный подход), устанавливающих четкие границы между расстройствами и позволяющих интегрировать разные признаки в одну психопатологическую структуру. В МКБ-10 выделены следующие признаки шизофрении (F.20):
а) эхо мыслей, вкладывание или отнятие мыслей, их радиовещание (открытость);
б) бред воздействия, влияния или пассивности, бредовое восприятие;
в) галлюцинаторные голоса, представляющие собой текущий комментарий поведения больного;
г) стойкие бредовые идеи другого рода, которые неадекватны для данной социальной культуры;
д) постоянные галлюцинации любой сферы, сопровождающиеся нестойкими или не полностью сформированными бредовыми идеями без четкого эмоционального содержания; е) прерывание мыслительных процессов или вмешивающиеся мысли, которые могут привести к разорванности или несообразности в речи, или неологизмы;
ж) кататонические расстройства, такие как возбуждение, восковая гибкость, негативизм, мутизм и ступор;
з) «негативные» симптомы, такие как выраженная апатия, бедность речи, сглаженность или неадекватность эмоциональных реакций;
и) значительное и последовательное качественное изменение поведения, что проявляется утратой интересов, нецеленаправленностью, бездеятельностью. Для диагностики шизофрении обязательны наличие как минимум одного четкого симптома или двух менее отчетливых специфических симптомов из пунктов а–г или двух симптомов из пунктов д–и, длительность которых должна быть не менее 1 мес, а также отсутствие выраженных депрессивных или маниакальных симптомов и явных признаков заболеваний мозга или аддикций [2]. В определении шизофрении в МКБ-10 говорится о том, что оно характеризуется нарушениями мышления и восприятия, а также эмоциональной уплощенностью, что можно рассматривать в качестве «ядерных» психопатологических характеристик заболевания. Кроме того, там есть указание на то, что данные нарушения «мешают человеку правильно воспринимать свою индивидуальность, уникальность и чувство самодостаточности».
Как уже было отмечено, СПР имеют отчетливый приоритет в МКБ-10, так как лишь наличие двух из них (например, эхо мыслей, комментирующие галлюцинации) является необходимым условием для постановки диагноза «шизофрения». В то же время в нескольких исследованиях целесообразность делать акцент в диагностике исключительно на СПР подверглась резкой критике. В частности, анализ 160 стационарных больных с разными психотическими расстройствами показал, СПР часто встречаются как при шизофрении, так и нешизофренических психозах, само их наличие еще не свидетельствует о высокой вероятности диагноза «шизофрения», и они не являются надежным дифференциально-диагностическим признаком шизофрении и других психотических расстройств [29]. В другом исследовании было показано, что хотя СПР и встречаются достаточно часто при шизофрении, примерно 1/4 больных с аффективными психозами (22–29%) также могут иметь 1 из СПР или более [26]. Еще в одном исследовании процент подобных пациентов достиг 1/3 случаев, что в целом может свидетельствовать о том, что СПР не могут рассматриваться в качестве надежного дифференцирующего признака заболевания [31]. Результаты этих и ряда других исследований заставили экспертов Американской психиатрической ассоциации и Всемирной организации здравоохранения (ВОЗ) отказаться от приоритета в диагностике шизофрении на СПР как в DSM-V, так и в предварительных версиях МКБ-11.
Определение шизофрении в МКБ-10 больше говорит о том, чем она не является (неорганическое, неаффективное состояние), нежели дает общее представление о сущности заболевания [19]. Кроме того, там отмечено, что ни негативные, ни позитивные симптомы не являются специфичными для нее [32]. Было показано, что распространенность негативных симптомов при шизофрении составляет 50–90% во время первого эпизода заболевания и снижается до уровня 35–70% после достижения ремиссии [4, 22]. Более того, негативные симптомы никогда не развиваются у 15–40% больных шизофренией [30]. Длительные катамнестические наблюдения свидетельствуют о том, что выраженное снижение функционирования также не является типичным исходом шизофрении: состояние 56% больных шизофренией через несколько лет было расценено как «выздоровление», а психотические эпизоды не развивались почти у 1/2 из них [14]. Таким образом, вектор развития заболевания может измениться в любой конкретной период времени [15].
Предложенные в МКБ-10 операциональные критерии могут быть полезны в работе только врачей, уже имеющих достаточный опыт работы с данной группой пациентов [19]. Формулирование и развитие концепции шизофрении происходили под знаком поиска типичных для данного заболевания признаков, которые обозначались разными, часто метафорическими, обозначениями: «отсутствие единства психики», «дискордантность», «интрапсихическая атаксия», «отсутствие контакта с реальностью», «когнитивная дисметрия» [27]. Как было отмечено нами, нарушения чувства самости и самоидентичности являются важными признаками этого заболевания в МКБ-10. Наш социальный мир возникает при соприкосновении с другими людьми и является основой любого дальнейшего опыта [27]. Бредовые и галлюцинаторные симптомы, а также феномен пассивной подчиняемости часто являются лишь дальнейшим развитием более общего признака искажения собственного представления о мире [27, 37]. Ни в DSM-V, ни в проекте МКБ-11 в определении шизофрении уже не делается акцент на «обязательном» нарушении каких-либо функций, да и само понятие «ядерные» симптомы не встречается.
Как было показано в нескольких исследованиях, классические типы шизофрении не дают возможность описать всю гетерогенность этого заболевания, имеют низкую диагностическую стабильность, не коррелируют с различиями в стратегиях терапии и динамикой болезни и не являются наследственными [10]. Кроме того, за исключением параноидного и недифференцированного типов, другие типы диагностируются очень редко. Именно поэтому типы были удалены в DSM-V, и с большой долей вероятности их также не будет в окончательной версии МКБ-11.
Как известно, МКБ-10 и DSM-IV имеют разные критерии длительности заболевания для диагностики шизофрении: в DSM-IV этот критерий равен 6 мес, включая продромальные и резидуальные симптомы, в то время как в МКБ-10 необходимо наличие не менее одного четкого симптома в течение не менее 1 мес. К преимуществам подхода МКБ-10 относят следующие признаки: меньшая предубежденность в отношении плохого прогноза; более легкая и надежная оценка данного критерия, отсутствие необходимости в дополнительной категории (шизофреноформное расстройство), высокая степень согласия в диагнозе «шизофрения» между критериями DSM и МКБ [10].
Также различия между двумя основными классификациями, используемыми в психиатрии, существуют в отношении критерия «функциональное снижение». В частности, он является обязательным признаком шизофрении в DSM-IV и DSM-V, в то время как в МКБ-10 так же, как и в МКБ-11 (с большей долей вероятности), он не будет представлен в критериях заболевания, поскольку ВОЗ предпочитает определять уровень функционирования в отдельной классификации.
 Включение в признаки шизофрении в DSM-V критерия «когнитивное снижение» встретило критику со стороны многих исследователей, так как оно наблюдается не только при разных психотических и непсихотических заболеваниях, но также у сиблингов больных [5]. С большой долей вероятности использование этого признака существенно не улучшит разграничение шизофрении от других заболеваний в повседневной практике и не может рассматриваться в качестве специфичного для постановки диагноза [5, 34]. Кроме того, на выполнение когнитивных тестов помимо способностей и других психологических детерминант влияет много других факторов (бедность, мотивация к исследованию), которые редко принимаются во внимание [8]. Также при оценке степени выраженности когнитивного дефицита следует помнить о том, что в целом больные шизофренией обладают более низким коэффициентом интеллекта, который ассоциируется с меньшим размером мозга. В нескольких работах было показано, что когнитивное функционирование само по себе в минимальной степени воздействует на повседневную жизнь больных, например, способность справляться с бытовыми проблемами, работу и социальные навыки [6]. Исходя из этого, данный критерий лучше рассматривать как дополнительный, чем обязательный.
Включение в признаки шизофрении в DSM-V критерия «когнитивное снижение» встретило критику со стороны многих исследователей, так как оно наблюдается не только при разных психотических и непсихотических заболеваниях, но также у сиблингов больных [5]. С большой долей вероятности использование этого признака существенно не улучшит разграничение шизофрении от других заболеваний в повседневной практике и не может рассматриваться в качестве специфичного для постановки диагноза [5, 34]. Кроме того, на выполнение когнитивных тестов помимо способностей и других психологических детерминант влияет много других факторов (бедность, мотивация к исследованию), которые редко принимаются во внимание [8]. Также при оценке степени выраженности когнитивного дефицита следует помнить о том, что в целом больные шизофренией обладают более низким коэффициентом интеллекта, который ассоциируется с меньшим размером мозга. В нескольких работах было показано, что когнитивное функционирование само по себе в минимальной степени воздействует на повседневную жизнь больных, например, способность справляться с бытовыми проблемами, работу и социальные навыки [6]. Исходя из этого, данный критерий лучше рассматривать как дополнительный, чем обязательный.
В ряде работ было показано, что тенденция шизофрении к прогрессированию связана не столько с клинико-психопатологическими характеристиками заболевания, сколько с другими его аспектами: прием антипсихотиков; употребление каннабиса; стресс и дисфункция кортизола; курение и ожирение; отсутствие физической активности, ограничение доступа к помощи; стигма; социальные проблемы [24].
Таким образом, хотя МКБ-11 должна быть утверждена только в конце 2017 г., уже сейчас имеется достаточно четкое представление относительно тех изменений, которые будут внесены в концепцию шизофрении [10]. По-видимому, в МКБ-11 термин «шизофрения» сохранится, но сама концепция претерпит существенные изменения и во многом будет напоминать аналогичную главу DSM-V. К основным изменениям концепции шизофрении в МКБ-11 относят следующие: снижение значимости для диагностики СПР, удаление классических шизофренических типов, введение когнитивных симптомов в критерии диагностики, новых спецификаторов симптомов заболевания и динамики. Дименсиональный подход к диагностике шизофрении, который с большей степенью вероятности будет реализован в МКБ-11, позволит лучше описать группу симптомов, характерных для этого заболевания («дименсиональность клинического синдрома»), дифференцирование с нормой и установление различной степени тяжести заболевания («дименсиональность тяжести симптомов»), выявить диапазон отклонений психических функций, лежащих в основе психического расстройства («латентные изменчивые дименсии») [7]. Кроме того, дименсиональный подход позволит в будущем сблизить клинические и нейробиологические классификации, подобные Research Domain Criteria, в результате чего, возможно, удастся выделить промежуточные между патофизиологией и психопатологией фенотипы заболеваний (например, психотический опыт), по-новому взглянуть на сложные симптомы (например, бред) или описать стадии шизофрении [21] (табл. 3).
С другой стороны, реализуемый в МКБ-11 подход к диагностике шизофрении достаточно далеко отстоит от концепции dementia praecox Э.Крепелина (начало XX в.), акцента в диагностике на конкретные симптомы, например, СПР (середина XX в.), типов течения (1970 –1980 гг. XX в.) или выделения подтипов заболевания (1930-е годы XX в. – нулевые годы XXI в.); cм. табл. 1, 2.
При использовании современных классификаций практические врачи нередко находятся в затруднительном положении: так, если у больного сосуществуют психотические и маниакальные симптомы, то необходимо диагностировать шизоаффективное расстройство – ШАР, которое при исчезновении психотических симптомов можно описать как «биполярное расстройство», а при исчезновении маниакальных – как «шизофрению» [38]. Несмотря на длительные попытки выработать четкие и воспроизводимые критерии, диагноз шизофрении остается и сегодня своеобразной «выгребной ямой», как это было в 1970-е годы, когда различия в диагностике шизофрении в разных странах мира были очень значительными. Многие врачи и в настоящее время говорят своим пациентам и их родственникам, что шизофрения – тяжелое инвалидизирующее расстройство, которое влечет за собой необходимость длительного, вплоть до пожизненного, лечения. Хотя повторный психотический эпизод может и не возникнуть, но, если уже выставлен диагноз «шизофрения», то ожидается, что обязательно наступит временное или длительное ухудшение [23]. Поскольку у нас нет достаточных знаний для того, чтобы диагностировать реальные заболевания на основании четких биологических критериев, мы используем систематику, основанную на выделении групп симптомов. Даже, несмотря на то, что DSM-V классифицирует симптомы несколько по-другому, чем МКБ-10, в ней также отделены между собой разные психотические расстройства. Одним из путей преодоления указанных противоречий, который может заменить спорную и во многом неправильную концепцию шизофрении, является введение в классификацию более широких диагностических категорий, например, «синдром психотического спектра» [38] или «синдром предрасположенности к психозу» [12]. Термин «психоз» не является нозологической единицей, а лишь клиническим синдромом, определяемым на основе наличия галлюцинаций, бреда и нарушения мышления. Кроме того, психоз может быть разложен на составляющие его компоненты [11]. Доказательства, полученные с помощью изучения эпидемиологии эндофенотипов шизофрении, говорят о том, что фенотипы симптомов могут не быть связанными с традиционными диагностическими порогами, но могут незаметно смешиваться с субклиническим, статистически частым опытом, поддерживая точку зрения континуума [18]. Хотя данные категории («психоз», «синдром психотического спектра»), по-видимому, не смогут удовлетворить исследователей, работающих в области нейронаук, так как не основаны на лабораторных тестах, генетических или нейровизуализационных маркерах, но в комбинации с индивидуальным диагнозом, базирующимся на дименсиональной оценке симптомов, они лучше отражают современный уровень знаний в области клинической психиатрии, могут улучшить информирование пациентов об их диагнозе и представлений о шизофрении в глазах общественного мнения [10].
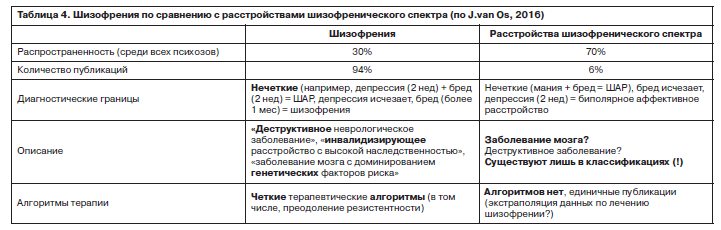
В классификациях шизофрения определена как «хроническое заболевание мозга», а в научной литературе ее описывают как «деструктивное неврологическое заболевание», «инвалидизирующее расстройство с высокой степенью наследственности» или «заболевание мозга с доминированием генетических факторов риска». Данные определения наводят на мысль об отдельном заболевании с высоким генетическим риском, что подразумевает пессимизм относительно его исходов, который не согласуется с данными научной литературы. Например, в «Science» утверждается, что симптомы шизофрении сохраняются в течение всей жизни пациента и почти всегда приводят к инвалидности. С другой стороны, эпидемиологические данные свидетельствуют о том, что распространенность расстройств психотического спектра составляет 3,5% популяции и менее 30% из них относится к диагнозу «шизофрения». К сожалению, достаточно редко удается определить четкие и диагностические понятные различия между отдельными психотическими расстройствами в плане этиологии, психопатологии и лечения. Указывалось на то, что группы пациентов, объединяемые общим признаком «шизофрения», могут иметь мало общего [36]. С другой стороны, подобные слова («инвалидизирующий», «деструктивный») практически не используются для описания других категорий психотических расстройств (например, ШАР, бредовое расстройство), и поэтому не совсем ясно, являются ли они «болезнями мозга» вообще, хотя и составляют 70% от общего уровня заболеваемости психотическими расстройствами [28]. Кроме того, другие категории психотических расстройств практически не изучаются и не представлены в научных публикациях. В частности, по данным PubMed, например, имя шизофрении упоминается более чем в 94% публикаций, в то время как на все другие психотические расстройства вместе взятые приходится менее 6% публикаций (табл. 4).
 Таким образом, в данном контексте можно говорить о своеобразном диагностическом парадоксе: 30% психотических расстройств (шизофрения) описываются как отдельные болезни мозга, в то время как другие 70% упоминаются только в международных руководствах болезней [38].
Таким образом, в данном контексте можно говорить о своеобразном диагностическом парадоксе: 30% психотических расстройств (шизофрения) описываются как отдельные болезни мозга, в то время как другие 70% упоминаются только в международных руководствах болезней [38].
Шизофрению называют «священным символом психиатрии» [33]. Э.Крепелин сформулировал концепцию dementia praecox c целью выделить заболевание с биологической основой, которая в то время еще не была описана. В то же время столетняя история исследований не смогла обнаружить какой-либо дефект в структуре и функциях мозга, который является специфичным для шизофрении. Чаще всего у лиц с диагнозом «шизофрения» выявляют уменьшение размеров мозга и увеличение желудочков по сравнению с «нормальным контролем». Однако большинство исследований не принимают во внимание тот факт, что в целом лица с шизофренией обладают более низким коэффициентом интеллекта, ассоциирующимся с меньшим размером мозга. Кроме того, эффект от лечения антипсихотиками и другими лекарствами игнорировался вплоть до последнего времени, когда в исследованиях на животных и людях было показано, что влияние антипсихотиков может уменьшить размер мозга [24].
Несмотря на то что шизофрения рассматривается как неврологическое заболевание, до сих пор нет доказательств того, что с помощью измерения конкретных биологических параметров их можно отличить от здоровых людей, а критериями шизофрении все еще продолжают оставаться такие признаки, как необычная речь и поведение. В то же время среди лиц с шизофренией так и не был описан общий паттерн девиантного поведения, который может отличить их как от лиц с другими психическими заболеваниями, так и здоровых. Более того, в литературе встречается описание шизофрении как «состояния, не имеющего характерных симптомов, единого типа течения, конкретного исхода, поддающееся лечению отличными от других состояний видами терапии» [23]. Не совсем понятно, насколько термин «шизофрения» добавляет что-то новое к использованию более общих терминов, описывающих неправильное поведение, таких как «психоз» и более ранние термины, включая безумие и сумасшествие.
Сведения об авторе
Павличенко Алексей Викторович – канд. мед. наук, доц. каф. психиатрии, наркологии и психотерпаии фак-та дополнительного профессионального образования ФГБОУ ВО «МГМСУ им. А.И.Евдокимова». E-mail: apavlichenko76@gmail.com
Ключевые слова: шизофрения, изменение концепции, психоз, Международная классификация болезней 11-го пересмотра.
apavlichenko76@gmail.com
Для цитирования: Павличенко А.В. Изменение концепции шизофрении: настало ли время для переименования? Психиатрия и психофармакотерапия. 2017; 19 (1): 50–56.
Changes in the concept of schizophrenia: is it a good time for renaming it?
A.V.Pavlichenko
A.I.Evdokimov Moscow State University of Medicine and Dentistry of the Ministry of Health of the Russian Federation. 127473, Russian Federation, Moscow, ul. Delegatskaia, d. 20, str. 1
The results of many researches will have led to radical changes in the concept of schizophrenia in the International Classification of Diseases 11th Revision. On the other hand, this new concept will unlikely to satisfy either all scientists or general practitioners. One way of overcoming the contradictions now can be a replacement of schizophrenia as a clinically heterogeneous syndrome by some broader diagnostic categories ("psychosis", "psychotic spectrum syndrome").
Key words: schizophrenia, renaming, psychosis, International Classification of Diseases 11th Revision.
apavlichenko76@gmail.com
For citation: Pavlichenko A.V. Changes in the concept of schizophrenia: is it a good time for renaming it? Psychiatry and Psychopharmacotherapy. 2017; 19 (1): 50–56.
Введение
 Хотя концепция шизофрении в течение последнего столетия рассматривалась как четкая нозологическая единица, ее определение и границы за это время претерпели выраженные изменения. В конкретный период времени на нее оказывали влияние разные диагностические инструменты, теории и лечебные интервенции, а также то, как исследователи понимали близкие к шизофрении состояния, которые нужно было от нее отграничивать в повседневной клинической практике. На каждом этапе наших знаний меняющиеся парадигмы вносили что-то новое в ее концептуализацию (табл. 1).
Хотя концепция шизофрении в течение последнего столетия рассматривалась как четкая нозологическая единица, ее определение и границы за это время претерпели выраженные изменения. В конкретный период времени на нее оказывали влияние разные диагностические инструменты, теории и лечебные интервенции, а также то, как исследователи понимали близкие к шизофрении состояния, которые нужно было от нее отграничивать в повседневной клинической практике. На каждом этапе наших знаний меняющиеся парадигмы вносили что-то новое в ее концептуализацию (табл. 1).Двумя ключевыми фигурами, влияние работ которых во многом сформировало концепцию шизофрении в XX в., являлись Э.Крепелин и К.Шнайдер [32]. Э.Крепелин определял в качестве важнейших характеристик заболевания негативные симптомы, в первую очередь абулию, и акцентировал внимание на исходе и хроническом течении [1], в то время как К.Шнайдер в основу диагностики ставил искажение реальности, которое проявлялось в виде позитивных симптомов [3]. Если в первых классификациях психических болезней преобладало достаточно широкое понимание концепции шизофрении, включая выделение неврозоподобных форм (Diagnostic and Statistical Manual of Mental Disorders I, II – DSM-I, DSM-II и Международная классификации болезней 6–8-го пересмотра – МКБ-6, МКБ-7, МКБ-8), то в 1980-е годы, когда акцент в диагностике стали делать на надежности и валидности, наблюдалось сужение границ шизофрении, в первую очередь за счет отграничения от нее нешизофренических психозов (DSM-III, DSM-IV, МКБ-10). Разные точки зрения и разногласия среди специалистов по поводу того, какие симптомы являются основными (базисными) в диагностике заболевания, в итоге привели к тому, что в DSM-III с целью унификации диагноза акцент был сделан на выявлении симптомов первого ранга (СПР) К.Шнайдера: звучание мыслей, галлюцинации от третьего лица, галлюцинации в форме комментариев, соматические галлюцинации, отнятие или вкладывание мыслей, трансляция (открытость) мыслей, бредовое восприятие, ощущения или действия воспринимаются как вызываемые или осуществляемые внешними силами [3]. Кроме того, к важным признакам заболевания стали относить снижение функционирования и хроническое течение.
Однако эти жесткие критерии были несколько ослаблены в DSM-IV, куда также были включены в качестве обязательных такие критерии, как негативные симптомы и начало заболевания до 45 лет.
Исходя из различных критериев (клинико-психопатологических, нейробиологических, этиологических) отдельными исследователями были предложены разные подтипы (формы) заболевания: процессуальные/непроцессуальные, параноидные/непараноидные, позитивные/негативные, дефицитарные/недефицитарные, с действием ранних/поздних стрессов (табл. 2).
Предпосылки к деконструкции шизофрении в МКБ-11
 В настоящее время сохраняется выраженная гетерогенность в отношении понимания этиологии, симптоматологии и динамики заболевания, что проявляется в смешивании позитивных, негативных, когнитивных, аффективных и двигательных симптомов, тяжесть которых варьирует от пациента к пациенту и зависит от стадии заболевания. Позитивные симптомы, как правило, возникают в подростковом возрасте или немного старше, им часто предшествуют негативные и когнитивные симптомы с разной степенью тяжести [9]. Шизофрения имеет тенденцию к хроническому рецидивирующему течению с неполными ремиссиями и различной степенью функционального снижения.
В настоящее время сохраняется выраженная гетерогенность в отношении понимания этиологии, симптоматологии и динамики заболевания, что проявляется в смешивании позитивных, негативных, когнитивных, аффективных и двигательных симптомов, тяжесть которых варьирует от пациента к пациенту и зависит от стадии заболевания. Позитивные симптомы, как правило, возникают в подростковом возрасте или немного старше, им часто предшествуют негативные и когнитивные симптомы с разной степенью тяжести [9]. Шизофрения имеет тенденцию к хроническому рецидивирующему течению с неполными ремиссиями и различной степенью функционального снижения.Диагностика психических расстройств в МКБ-10, которая официально используется в России с 1998 г., основывается на операциональных критериях (категориальный подход), устанавливающих четкие границы между расстройствами и позволяющих интегрировать разные признаки в одну психопатологическую структуру. В МКБ-10 выделены следующие признаки шизофрении (F.20):
а) эхо мыслей, вкладывание или отнятие мыслей, их радиовещание (открытость);
б) бред воздействия, влияния или пассивности, бредовое восприятие;
в) галлюцинаторные голоса, представляющие собой текущий комментарий поведения больного;
г) стойкие бредовые идеи другого рода, которые неадекватны для данной социальной культуры;
д) постоянные галлюцинации любой сферы, сопровождающиеся нестойкими или не полностью сформированными бредовыми идеями без четкого эмоционального содержания; е) прерывание мыслительных процессов или вмешивающиеся мысли, которые могут привести к разорванности или несообразности в речи, или неологизмы;
ж) кататонические расстройства, такие как возбуждение, восковая гибкость, негативизм, мутизм и ступор;
з) «негативные» симптомы, такие как выраженная апатия, бедность речи, сглаженность или неадекватность эмоциональных реакций;
и) значительное и последовательное качественное изменение поведения, что проявляется утратой интересов, нецеленаправленностью, бездеятельностью. Для диагностики шизофрении обязательны наличие как минимум одного четкого симптома или двух менее отчетливых специфических симптомов из пунктов а–г или двух симптомов из пунктов д–и, длительность которых должна быть не менее 1 мес, а также отсутствие выраженных депрессивных или маниакальных симптомов и явных признаков заболеваний мозга или аддикций [2]. В определении шизофрении в МКБ-10 говорится о том, что оно характеризуется нарушениями мышления и восприятия, а также эмоциональной уплощенностью, что можно рассматривать в качестве «ядерных» психопатологических характеристик заболевания. Кроме того, там есть указание на то, что данные нарушения «мешают человеку правильно воспринимать свою индивидуальность, уникальность и чувство самодостаточности».
Как уже было отмечено, СПР имеют отчетливый приоритет в МКБ-10, так как лишь наличие двух из них (например, эхо мыслей, комментирующие галлюцинации) является необходимым условием для постановки диагноза «шизофрения». В то же время в нескольких исследованиях целесообразность делать акцент в диагностике исключительно на СПР подверглась резкой критике. В частности, анализ 160 стационарных больных с разными психотическими расстройствами показал, СПР часто встречаются как при шизофрении, так и нешизофренических психозах, само их наличие еще не свидетельствует о высокой вероятности диагноза «шизофрения», и они не являются надежным дифференциально-диагностическим признаком шизофрении и других психотических расстройств [29]. В другом исследовании было показано, что хотя СПР и встречаются достаточно часто при шизофрении, примерно 1/4 больных с аффективными психозами (22–29%) также могут иметь 1 из СПР или более [26]. Еще в одном исследовании процент подобных пациентов достиг 1/3 случаев, что в целом может свидетельствовать о том, что СПР не могут рассматриваться в качестве надежного дифференцирующего признака заболевания [31]. Результаты этих и ряда других исследований заставили экспертов Американской психиатрической ассоциации и Всемирной организации здравоохранения (ВОЗ) отказаться от приоритета в диагностике шизофрении на СПР как в DSM-V, так и в предварительных версиях МКБ-11.
Определение шизофрении в МКБ-10 больше говорит о том, чем она не является (неорганическое, неаффективное состояние), нежели дает общее представление о сущности заболевания [19]. Кроме того, там отмечено, что ни негативные, ни позитивные симптомы не являются специфичными для нее [32]. Было показано, что распространенность негативных симптомов при шизофрении составляет 50–90% во время первого эпизода заболевания и снижается до уровня 35–70% после достижения ремиссии [4, 22]. Более того, негативные симптомы никогда не развиваются у 15–40% больных шизофренией [30]. Длительные катамнестические наблюдения свидетельствуют о том, что выраженное снижение функционирования также не является типичным исходом шизофрении: состояние 56% больных шизофренией через несколько лет было расценено как «выздоровление», а психотические эпизоды не развивались почти у 1/2 из них [14]. Таким образом, вектор развития заболевания может измениться в любой конкретной период времени [15].
Предложенные в МКБ-10 операциональные критерии могут быть полезны в работе только врачей, уже имеющих достаточный опыт работы с данной группой пациентов [19]. Формулирование и развитие концепции шизофрении происходили под знаком поиска типичных для данного заболевания признаков, которые обозначались разными, часто метафорическими, обозначениями: «отсутствие единства психики», «дискордантность», «интрапсихическая атаксия», «отсутствие контакта с реальностью», «когнитивная дисметрия» [27]. Как было отмечено нами, нарушения чувства самости и самоидентичности являются важными признаками этого заболевания в МКБ-10. Наш социальный мир возникает при соприкосновении с другими людьми и является основой любого дальнейшего опыта [27]. Бредовые и галлюцинаторные симптомы, а также феномен пассивной подчиняемости часто являются лишь дальнейшим развитием более общего признака искажения собственного представления о мире [27, 37]. Ни в DSM-V, ни в проекте МКБ-11 в определении шизофрении уже не делается акцент на «обязательном» нарушении каких-либо функций, да и само понятие «ядерные» симптомы не встречается.
Как было показано в нескольких исследованиях, классические типы шизофрении не дают возможность описать всю гетерогенность этого заболевания, имеют низкую диагностическую стабильность, не коррелируют с различиями в стратегиях терапии и динамикой болезни и не являются наследственными [10]. Кроме того, за исключением параноидного и недифференцированного типов, другие типы диагностируются очень редко. Именно поэтому типы были удалены в DSM-V, и с большой долей вероятности их также не будет в окончательной версии МКБ-11.
Как известно, МКБ-10 и DSM-IV имеют разные критерии длительности заболевания для диагностики шизофрении: в DSM-IV этот критерий равен 6 мес, включая продромальные и резидуальные симптомы, в то время как в МКБ-10 необходимо наличие не менее одного четкого симптома в течение не менее 1 мес. К преимуществам подхода МКБ-10 относят следующие признаки: меньшая предубежденность в отношении плохого прогноза; более легкая и надежная оценка данного критерия, отсутствие необходимости в дополнительной категории (шизофреноформное расстройство), высокая степень согласия в диагнозе «шизофрения» между критериями DSM и МКБ [10].
Также различия между двумя основными классификациями, используемыми в психиатрии, существуют в отношении критерия «функциональное снижение». В частности, он является обязательным признаком шизофрении в DSM-IV и DSM-V, в то время как в МКБ-10 так же, как и в МКБ-11 (с большей долей вероятности), он не будет представлен в критериях заболевания, поскольку ВОЗ предпочитает определять уровень функционирования в отдельной классификации.
 Включение в признаки шизофрении в DSM-V критерия «когнитивное снижение» встретило критику со стороны многих исследователей, так как оно наблюдается не только при разных психотических и непсихотических заболеваниях, но также у сиблингов больных [5]. С большой долей вероятности использование этого признака существенно не улучшит разграничение шизофрении от других заболеваний в повседневной практике и не может рассматриваться в качестве специфичного для постановки диагноза [5, 34]. Кроме того, на выполнение когнитивных тестов помимо способностей и других психологических детерминант влияет много других факторов (бедность, мотивация к исследованию), которые редко принимаются во внимание [8]. Также при оценке степени выраженности когнитивного дефицита следует помнить о том, что в целом больные шизофренией обладают более низким коэффициентом интеллекта, который ассоциируется с меньшим размером мозга. В нескольких работах было показано, что когнитивное функционирование само по себе в минимальной степени воздействует на повседневную жизнь больных, например, способность справляться с бытовыми проблемами, работу и социальные навыки [6]. Исходя из этого, данный критерий лучше рассматривать как дополнительный, чем обязательный.
Включение в признаки шизофрении в DSM-V критерия «когнитивное снижение» встретило критику со стороны многих исследователей, так как оно наблюдается не только при разных психотических и непсихотических заболеваниях, но также у сиблингов больных [5]. С большой долей вероятности использование этого признака существенно не улучшит разграничение шизофрении от других заболеваний в повседневной практике и не может рассматриваться в качестве специфичного для постановки диагноза [5, 34]. Кроме того, на выполнение когнитивных тестов помимо способностей и других психологических детерминант влияет много других факторов (бедность, мотивация к исследованию), которые редко принимаются во внимание [8]. Также при оценке степени выраженности когнитивного дефицита следует помнить о том, что в целом больные шизофренией обладают более низким коэффициентом интеллекта, который ассоциируется с меньшим размером мозга. В нескольких работах было показано, что когнитивное функционирование само по себе в минимальной степени воздействует на повседневную жизнь больных, например, способность справляться с бытовыми проблемами, работу и социальные навыки [6]. Исходя из этого, данный критерий лучше рассматривать как дополнительный, чем обязательный.В ряде работ было показано, что тенденция шизофрении к прогрессированию связана не столько с клинико-психопатологическими характеристиками заболевания, сколько с другими его аспектами: прием антипсихотиков; употребление каннабиса; стресс и дисфункция кортизола; курение и ожирение; отсутствие физической активности, ограничение доступа к помощи; стигма; социальные проблемы [24].
Таким образом, хотя МКБ-11 должна быть утверждена только в конце 2017 г., уже сейчас имеется достаточно четкое представление относительно тех изменений, которые будут внесены в концепцию шизофрении [10]. По-видимому, в МКБ-11 термин «шизофрения» сохранится, но сама концепция претерпит существенные изменения и во многом будет напоминать аналогичную главу DSM-V. К основным изменениям концепции шизофрении в МКБ-11 относят следующие: снижение значимости для диагностики СПР, удаление классических шизофренических типов, введение когнитивных симптомов в критерии диагностики, новых спецификаторов симптомов заболевания и динамики. Дименсиональный подход к диагностике шизофрении, который с большей степенью вероятности будет реализован в МКБ-11, позволит лучше описать группу симптомов, характерных для этого заболевания («дименсиональность клинического синдрома»), дифференцирование с нормой и установление различной степени тяжести заболевания («дименсиональность тяжести симптомов»), выявить диапазон отклонений психических функций, лежащих в основе психического расстройства («латентные изменчивые дименсии») [7]. Кроме того, дименсиональный подход позволит в будущем сблизить клинические и нейробиологические классификации, подобные Research Domain Criteria, в результате чего, возможно, удастся выделить промежуточные между патофизиологией и психопатологией фенотипы заболеваний (например, психотический опыт), по-новому взглянуть на сложные симптомы (например, бред) или описать стадии шизофрении [21] (табл. 3).
С другой стороны, реализуемый в МКБ-11 подход к диагностике шизофрении достаточно далеко отстоит от концепции dementia praecox Э.Крепелина (начало XX в.), акцента в диагностике на конкретные симптомы, например, СПР (середина XX в.), типов течения (1970 –1980 гг. XX в.) или выделения подтипов заболевания (1930-е годы XX в. – нулевые годы XXI в.); cм. табл. 1, 2.
Критика концепции шизофрении в работах отдельных исследователей
Несмотря на то что термин «шизофрения», по-видимому, не будет удален из международных классификаций в ближайшем будущем, во всем мире растут призывы со стороны клиницистов, пациентов и обществ защиты прав больных отказаться от него как от стигматизирующего и не соответствующего уровню наших знаний в этой области [12, 36]. Одно из критических замечаний касается того, что шизофрения не является нозологической единицей и описывает лишь способ объединения симптомов для того, чтобы поместить пациентов в определенные группы [38]. Кроме того, по мнению некоторых исследователей, сам термин «шизофрения» вводит пациентов и общество в целом в заблуждение, так как понятие «схизис» ничего не говорит о том, что делать с этой болезнью [16], а также не несет значимой информации о природе данного заболевания (например, патофизиологии) и его структуре [19]. Кроме того, этот термин обладает ограниченной клинической пользой, так как практически не дает никакой значимой информации о клинической картине, динамике и исходах заболевания вследствие гетерогенности состояний, им определяемых [36]. В настоящее время накоплено огромное количество доказательств того, что шизофрения – гетерогенный синдром, не только в смысле его основных психопатологических проявлений, но и той роли, которую на него оказывают разные внешние факторы, коморбидность, динамика заболевания, уровень когнитивного снижения, ответа на терапию [13]. Многие характеристики заболевания отличаются значительной степенью субъективизма и достаточно расплывчаты, а акцент в диагностике на негативных симптомах может привести к тому, что многим больным с психотическими симптомами невозможно поставить данный диагноз. Многочисленные попытки точно очертить феноменологию шизофрении были направлены или на то, чтобы выделить узкие критерии заболевания и тем самым выделить определенную группу больных с тяжелыми психотическими расстройствами (например, СПР), или на описание более широких критериев, включая любые ситуации, когда пациент сталкивается с психиатрической службой и которые нельзя определить как-то иначе [23].При использовании современных классификаций практические врачи нередко находятся в затруднительном положении: так, если у больного сосуществуют психотические и маниакальные симптомы, то необходимо диагностировать шизоаффективное расстройство – ШАР, которое при исчезновении психотических симптомов можно описать как «биполярное расстройство», а при исчезновении маниакальных – как «шизофрению» [38]. Несмотря на длительные попытки выработать четкие и воспроизводимые критерии, диагноз шизофрении остается и сегодня своеобразной «выгребной ямой», как это было в 1970-е годы, когда различия в диагностике шизофрении в разных странах мира были очень значительными. Многие врачи и в настоящее время говорят своим пациентам и их родственникам, что шизофрения – тяжелое инвалидизирующее расстройство, которое влечет за собой необходимость длительного, вплоть до пожизненного, лечения. Хотя повторный психотический эпизод может и не возникнуть, но, если уже выставлен диагноз «шизофрения», то ожидается, что обязательно наступит временное или длительное ухудшение [23]. Поскольку у нас нет достаточных знаний для того, чтобы диагностировать реальные заболевания на основании четких биологических критериев, мы используем систематику, основанную на выделении групп симптомов. Даже, несмотря на то, что DSM-V классифицирует симптомы несколько по-другому, чем МКБ-10, в ней также отделены между собой разные психотические расстройства. Одним из путей преодоления указанных противоречий, который может заменить спорную и во многом неправильную концепцию шизофрении, является введение в классификацию более широких диагностических категорий, например, «синдром психотического спектра» [38] или «синдром предрасположенности к психозу» [12]. Термин «психоз» не является нозологической единицей, а лишь клиническим синдромом, определяемым на основе наличия галлюцинаций, бреда и нарушения мышления. Кроме того, психоз может быть разложен на составляющие его компоненты [11]. Доказательства, полученные с помощью изучения эпидемиологии эндофенотипов шизофрении, говорят о том, что фенотипы симптомов могут не быть связанными с традиционными диагностическими порогами, но могут незаметно смешиваться с субклиническим, статистически частым опытом, поддерживая точку зрения континуума [18]. Хотя данные категории («психоз», «синдром психотического спектра»), по-видимому, не смогут удовлетворить исследователей, работающих в области нейронаук, так как не основаны на лабораторных тестах, генетических или нейровизуализационных маркерах, но в комбинации с индивидуальным диагнозом, базирующимся на дименсиональной оценке симптомов, они лучше отражают современный уровень знаний в области клинической психиатрии, могут улучшить информирование пациентов об их диагнозе и представлений о шизофрении в глазах общественного мнения [10].
В классификациях шизофрения определена как «хроническое заболевание мозга», а в научной литературе ее описывают как «деструктивное неврологическое заболевание», «инвалидизирующее расстройство с высокой степенью наследственности» или «заболевание мозга с доминированием генетических факторов риска». Данные определения наводят на мысль об отдельном заболевании с высоким генетическим риском, что подразумевает пессимизм относительно его исходов, который не согласуется с данными научной литературы. Например, в «Science» утверждается, что симптомы шизофрении сохраняются в течение всей жизни пациента и почти всегда приводят к инвалидности. С другой стороны, эпидемиологические данные свидетельствуют о том, что распространенность расстройств психотического спектра составляет 3,5% популяции и менее 30% из них относится к диагнозу «шизофрения». К сожалению, достаточно редко удается определить четкие и диагностические понятные различия между отдельными психотическими расстройствами в плане этиологии, психопатологии и лечения. Указывалось на то, что группы пациентов, объединяемые общим признаком «шизофрения», могут иметь мало общего [36]. С другой стороны, подобные слова («инвалидизирующий», «деструктивный») практически не используются для описания других категорий психотических расстройств (например, ШАР, бредовое расстройство), и поэтому не совсем ясно, являются ли они «болезнями мозга» вообще, хотя и составляют 70% от общего уровня заболеваемости психотическими расстройствами [28]. Кроме того, другие категории психотических расстройств практически не изучаются и не представлены в научных публикациях. В частности, по данным PubMed, например, имя шизофрении упоминается более чем в 94% публикаций, в то время как на все другие психотические расстройства вместе взятые приходится менее 6% публикаций (табл. 4).
 Таким образом, в данном контексте можно говорить о своеобразном диагностическом парадоксе: 30% психотических расстройств (шизофрения) описываются как отдельные болезни мозга, в то время как другие 70% упоминаются только в международных руководствах болезней [38].
Таким образом, в данном контексте можно говорить о своеобразном диагностическом парадоксе: 30% психотических расстройств (шизофрения) описываются как отдельные болезни мозга, в то время как другие 70% упоминаются только в международных руководствах болезней [38].Шизофрению называют «священным символом психиатрии» [33]. Э.Крепелин сформулировал концепцию dementia praecox c целью выделить заболевание с биологической основой, которая в то время еще не была описана. В то же время столетняя история исследований не смогла обнаружить какой-либо дефект в структуре и функциях мозга, который является специфичным для шизофрении. Чаще всего у лиц с диагнозом «шизофрения» выявляют уменьшение размеров мозга и увеличение желудочков по сравнению с «нормальным контролем». Однако большинство исследований не принимают во внимание тот факт, что в целом лица с шизофренией обладают более низким коэффициентом интеллекта, ассоциирующимся с меньшим размером мозга. Кроме того, эффект от лечения антипсихотиками и другими лекарствами игнорировался вплоть до последнего времени, когда в исследованиях на животных и людях было показано, что влияние антипсихотиков может уменьшить размер мозга [24].
Несмотря на то что шизофрения рассматривается как неврологическое заболевание, до сих пор нет доказательств того, что с помощью измерения конкретных биологических параметров их можно отличить от здоровых людей, а критериями шизофрении все еще продолжают оставаться такие признаки, как необычная речь и поведение. В то же время среди лиц с шизофренией так и не был описан общий паттерн девиантного поведения, который может отличить их как от лиц с другими психическими заболеваниями, так и здоровых. Более того, в литературе встречается описание шизофрении как «состояния, не имеющего характерных симптомов, единого типа течения, конкретного исхода, поддающееся лечению отличными от других состояний видами терапии» [23]. Не совсем понятно, насколько термин «шизофрения» добавляет что-то новое к использованию более общих терминов, описывающих неправильное поведение, таких как «психоз» и более ранние термины, включая безумие и сумасшествие.
Заключение
Несмотря на кардинальные изменения концепции шизофрении в DSM-V и МКБ-11, доминирующие там подходы не удовлетворили многих специалистов, работающих как в сфере клинической психиатрии, так и фундаментальных нейронаук. С одной стороны, в последние годы все большее и большее число исследователей из разных стран мира склоняются к тому, что концепция шизофрении не является валидной или полезной категорией, так как не позволяет идентифицировать болезненное состояние (заболевание) и не описывает предполагаемую модель поведения. Поскольку шизофрения не представляет собой единое заболевание с общей этиологией и патогенезом, альтернативные подходы к ее концептуализации помогут лучше понять отдельные компоненты болезни. Клинико-динамическая и этиопатогенетическая гетерогенность заболевания может быть лучше описана с помощью дименсионального подхода, модели стадий заболевания, выделения эндофенотипов и маркеров его прогрессирования, что позволит провести деконструкцию шизофрении на множество отдельных компонентов и выработать оптимальные стратегии лечения, которые будут воздействовать на отдельные составляющие. С другой стороны, к сожалению, достижения нейронаук в настоящее время не могут стать тем фундаментом, на котором будет базироваться наше понимание этого заболевания. В этой связи во всем мире активно обсуждаются достоинства и недостатки переименования шизофрении. В обзорной статье с названием «Следует ли отказаться от термина "шизофрения"»? [17], опубликованной недавно в ведущем психиатрическом журнале, дан исчерпывающий анализ литературы по вопросу о переименовании шизофрении, взвешиваются все плюсы и минусы, сопряженные с данным процессом, показан успешный опыт отказа от данного термина в ряде стран в первую очередь Японии и делается вывод о том, что, с точки зрения социальной психиатрии, самих пациентов и членов их семей, преимущества от переименования «шизофрении» перевешивают недостатки. В то же время вопрос состоит не в столько в том, чтобы заменить термин «шизофрения», но в том, чтобы поставить на его место [13]. По-видимому, до тех пор пока уровень развития нейронаук не достигнет той стадии, когда их достижения могут быть внедрены в клиническую практику, – на что могут уйти долгие годы, – есть все основания использовать в клинической практике более широкие и менее стигматизирующие диагностические категории.Сведения об авторе
Павличенко Алексей Викторович – канд. мед. наук, доц. каф. психиатрии, наркологии и психотерпаии фак-та дополнительного профессионального образования ФГБОУ ВО «МГМСУ им. А.И.Евдокимова». E-mail: apavlichenko76@gmail.com
Список исп. литературыСкрыть список1. Крепелин Э. Введение в психиатрическую клинику. Пер. с нем. М.: БИНОМ, 2009. / Krepelin E. Vvedenie v psikhiatricheskuiu kliniku. Per. s nem. M.: BINOM, 2009. [in Russian]
2. МКБ-10: раздел «Психические и поведенческие расстройства». М., 1998. / MKB-10: razdel «Psikhicheskie i povedencheskie rasstroistva». M., 1998. [in Russian]
3. Шнайдер К. Клиническая психопатология. Пер. с нем. Киев: Сфера, 1999. / Shnayder K. Klinicheskaia psikhopatologiia. Per. s nem. Kiev: Sfera, 1999. [in Russian]
4. Bottlender R, Sato T, Jager M et al. Does considering duration of negative symptoms increase their specificity for schizophrenia? Schizophr Res 2003; 60 (2–3): 321–2.
5. Bora E et al. Cognitive impairment in schizophrenia and affective psychoses: implications for DSM-V criteria and beyond. Schizophr Bull 2010; 36 (1): 36–42.
6. Bowie CR et al. Predicting schizophrenia patients’ real world behavior with specific neuropsychological and functional capacity measures. Biol Psychiatry 2008; 63: 505–11.
7. David AS. Why we need more debate on whether psychotic symptoms lie on a continuum with normality. Psychol Med 2010; 40 (12): 1935–42.
8. Fervaha G. Motivational deficits and cognitive test performance in schizophrenia. JAMA Psychiatry 2014; 71 (9): 1058–65.
9. Gaebel W (ed.) Schizophrenia: Current science and clinical practice. Wiley-Blackwell, 2011.
10. Gaebel W et al. Psychotic disorders in ICD-11. Asian J Psychiatr 2013; 6 (3): 263–5.
11. Gaebel W, Zielasek J. Focus on psychosis. Dialogues Clin Neurosci 2015; 17 (1): 9–18.
12. George B, Klijn A. A modern name for schizophrenia (PSS) would diminish selfstigma. Psychol Med 2013; 43: 1555–7.
13. Henderson S et al. Swan song for schizophrenia? Aust NZ J Psychiatr 2014; 48: 302–5.
14. Hopper K, Harrison G, Janca A (eds). Recovery from schizophrenia: an international perspective. Oxford University Press 2007.
15. Jablensky A. Psychiatric classifications: validity and utility. World Psychiatry 2016; 15 (1): 26–31.
16. Kingdon D et al. Changing name: changing prospects for psychosis. Epidemiol Psychiatr Sci 2013; 22: 297–301.
17. Lasalvia A et al. Should the label "schizophrenia" be abandoned? Schizophr Res 2015; 162 (1–3): 276–84.
18. Linscott RJ, van Os J. Systematic reviews of categorical versus continuum models in psychosis: evidence for discontinuous subpopulations underlying a psychometric continuum. Implications for DSM-V, DSM-VI, and DSM-VII. Annu Rev Clin Psychol 2010; 6: 391–419.
19. Maj M. Critique of the DSM-IV operational diagnostic criteria for schizophrenia. Br J Psychiatry 1998; 172: 458, 460.
20. Maj M. The self and schizophrenia: some open issues. World Psychiatry 2012; 11 (2): 65–6.
21. Maj M. DSM, ICD, RDoC, and psychiatry’s shifting seas. EPA Congress News. 3 March 2014; p. 4.
22. Makinen J et al. Negative symptoms in schizophrenia: a review. Nordic J Psychiatry 2008; 62 (5): 334–41.
23. Moncrieff J et al. Schizophrenia: a critical psychiatry perspective. Curr Opin Psychiatry 2015; 28 (3): 264–8.
24. Murray RM et al. Schizophrenia: from developmental deviance to dopamine dysregulation. Eur Neuropsychopharmacol 2008; 18 (Suppl. 3): S129–34.
25. Newcomer JW. Second-generation (atypical) antipsychotics and metabolic effects: a comprehensive literature review. CNS Drugs 2005; 19 (Suppl. 1): 1–93.
26. Nordgaard J et al. The diagnostic status of first-rank symptoms. Schizophr Bull 2008; 34 (1): 137–54.
27. Parnas J. The core Gestalt of schizophrenia. World Psychiatry 2012; 11 (2): 67–9.
28. Perälä J et al. Lifetime prevalence of psychotic and bipolar I disorders in a general population. Arch Gen Psychiatry 2007; 64 (1): 19–28.
29. Peralta V, Cuesta MJ. Diagnostic significance of Schneider's first-rank symptoms in schizophrenia. Comparative study between schizophrenic and non-schizophrenic psychotic disorders. Br J Psychiatry 1999; 174: 243–8.
30. Pogue-Geile M et al. Negative symptomatology and schizophrenia: a conceptual and empirical review. Int J Mental Health 1988; 16 (4): 3–45.
31. Ramperti N et al. First rank symptoms in first episode psychosis and their relationship to the duration of untreated illness. J Nerv Ment Dis 2010; 198 (11): 820–3.
32. Tandon R. Nosological status and definition of schizophrenia: Some considerations for DSM-V and ICD-11. Asian J Psychiatr 2008; 1 (2): 22–7.
33. Szasz T. Schizophrenia: The Sacred Symbol of Psychiatry. Syracuse, New York: Syracuse University Press, 1988.
34. Snitz B et al. Cognitive deficits in unaffected first-degree relatives of schizophrenia patients: a meta-analytic review of putative endophenotypes. Schizophr Bull 2006; 32 (1): 179–94.
35. van Os J et al. The schizophrenia envirome. Curr Opin Psychiatry 2005; 18 (2): 141–5.
36. van Os J. ‘Salience syndrome’ replaces ‘schizophrenia’ in DSM-V and ICD-11: psychiatry's evidence-based entry into the 21st century? Acta Psychiatr Scand 2009; 120: 363–72.
37. van Os J et al. Psychosis as a transdiagnostic and extended phenotype in the general population. World Psychiatry 2016; 15 (2): 118–24.
38. van Os J et al. "Schizophrenia" does not exist. BMJ 2016; 352

