Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№01 2018
Поддерживающая антипсихотическая терапия в ремиссии: перевешивают ли риски преимущества? №01 2018
Номера страниц в выпуске:51-54
В настоящее время стратегия длительной антипсихотической терапии всем больным шизофренией ставится под сомнение. В ряде исследований было показано, что длительный прием антипсихотиков ассоциируется со значимыми соматическими побочными эффектами, постепенным уменьшением объема головного мозга, высоким риском внезапной смерти, снижением нейрокогнитивных показателей и возможным ухудшением качества жизни и социального функционирования. Более того, в одном рандомизированном проспективном исследовании с длительностью катамнеза более 7 лет было показано, что те больные, которые существенно снизили или отменили антипсихотики, характеризуются значительно более высоким уровнем выздоровления и функциональной ремиссии при близких показателях числа рецидивов по сравнению с теми пациентами, которые на протяжении всего времени продолжали принимать антипсихотическую терапию. Дальнейшие исследования должны помочь определить факторы, которые могут предсказать успешную отмену терапии антипсихотиками.
Ключевые слова: длительная антипсихотическая терапия, нежелательные эффекты, отмена.
Для цитирования: Павличенко А.В. Поддерживающая антипсихотическая терапия в ремиссии: перевешивают ли риски преимущества? Психиатрия и психофармакотерапия. 2018; 20 (1): 51–54.
Ключевые слова: длительная антипсихотическая терапия, нежелательные эффекты, отмена.
Для цитирования: Павличенко А.В. Поддерживающая антипсихотическая терапия в ремиссии: перевешивают ли риски преимущества? Психиатрия и психофармакотерапия. 2018; 20 (1): 51–54.
Данный обзор подготовлен по материалам 25-го конгресса Европейской психиатрической ассоциации (апрель 2017 г., Флоренция) участником проекта «Восточноевропейская академия Всемирной психиатрической ассоциации и компании “Сервье”» специально для психиатрических журналов Зоны 10 ВПА (East European Educational WPA-Servier Academy – EEE WPA-Servier Academy).
В настоящее время стратегия длительной антипсихотической терапии всем больным шизофренией ставится под сомнение. В ряде исследований было показано, что длительный прием антипсихотиков ассоциируется со значимыми соматическими побочными эффектами, постепенным уменьшением объема головного мозга, высоким риском внезапной смерти, снижением нейрокогнитивных показателей и возможным ухудшением качества жизни и социального функционирования. Более того, в одном рандомизированном проспективном исследовании с длительностью катамнеза более 7 лет было показано, что те больные, которые существенно снизили или отменили антипсихотики, характеризуются значительно более высоким уровнем выздоровления и функциональной ремиссии при близких показателях числа рецидивов по сравнению с теми пациентами, которые на протяжении всего времени продолжали принимать антипсихотическую терапию. Дальнейшие исследования должны помочь определить факторы, которые могут предсказать успешную отмену терапии антипсихотиками.
Ключевые слова: длительная антипсихотическая терапия, нежелательные эффекты, отмена.
Для цитирования: Павличенко А.В. Поддерживающая антипсихотическая терапия в ремиссии: перевешивают ли риски преимущества? Психиатрия и психофармакотерапия. 2018; 20 (1): 51–54.
A.I.Evdokimov Moscow State University of Medicine and Dentistry of the Ministry of Health of the Russian Federation. 127473, Russian Federation, Moscow, ul. Delegatskaia, d. 20, str. 1 apavlichenko76@gmail.com
It is now increasingly questioned that long-term antipsychotic treatment for schizophrenia leads to better outcomes. Recent evidence confirms that maintenance antipsychotic treatment is associated with a range of serious somatic side effects, reduction of brain volume, higher risk of sudden death, decreasing of neurocognition as well as may impair functioning and quality of life. Moreover, a recent randomized trial found that patients who had been allocated to an antipsychotic reduction and discontinuation after first psychoses are more likely to have at seven-year follow-up a full social recovery and functional remission with no increase in relapse than those allocated to maintenance treatment. Further studies need to be done to identify factors that might predict successful discontinuation.
Key words: long-term antipsychotic treatment, adverse effects, discontunation.
For citation: Pavlichenko A.V. Maintenance antipsychotic treatment in remission: do the risks outweigh the benefits? Psychiatry and Psychopharmacotherapy. 2018; 20 (1): 51–54.
В рамках 25-го Европейского конгресса по психиатрии были представлены предварительные результаты 2-летнего рандомизированного исследования RADAR (Research into Antipsychotic Discontinuation and Reduction) более 400 больных шизофренией со средним периодом приема АП 17 лет, целью которого являлась оценка преимуществ и риска снижения дозы и отмены АП [23]. Согласно этим данным более 2/3 больных за время наблюдения задумывались над прекращением приема АП, а многие из них прекращали прием препаратов на некоторое время с различными для себя последствиями вплоть до рецидива болезни. Одним из результатов данного исследования будет являться выработка определенного алгоритма уменьшения дозы и прекращения приема АП лицам с расстройствами шизофренического спектра в зависимости от клинических и других показателей. С учетом этого в настоящее время назрела насущная потребность взвесить все проблемы и риски, связанные с длительной антипсихотической терапией.
С другой стороны, ряд работ последних лет подвергли критике интерпретацию подобных исследований [20]. Во-первых, у пациентов, прекративших прием АП, с большой долей вероятности будут встречаться симптомы отмены, такие, например, как тревога и ажитация, которые ошибочно могут быть приняты за рецидив заболевания. Многие исследования базируются на клинической оценке, а другие используют небольшие изменения показателей рейтинговых шкал, которые также включают ряд неспецифических параметров. Некоторые из них, в частности ажитация и враждебность, могут усилиться в результате физиологических изменений, связанных с отменой АП. Во-вторых, синдром отмены АП сам по себе повышает вероятность рецидива болезни. Так, была показана высокая вероятность рецидива биполярного аффективного расстройства на фоне отмены лития [26]. Есть единичные работы о подобном эффекте и у больных шизофренией на фоне отмены АП. В частности, в одном метаанализе приводятся данные о том, что постепенная, а не резкая отмена АП снижает риск рецидива [30]. Возможно, что отмена АП в течение 4 нед, как принято в большинстве исследований, не является достаточным временем для лиц, принимающих АП многие годы [20]. В-третьих, существуют доказательства того, что отмена АП иногда сама по себе может быть фактором, провоцирующим психотические состояния [14]. Кроме того, было показано, что у лиц без психических расстройств в анамнезе психотические симптомы могут случаться при отмене лекарственных препаратов, напоминающих по структуре АП (например, метоклопрамид) [14]. Более того, было показано, что после отмены клозапина вероятность обострения психотических симптомов выше, чем до начала его приема [2]. Таким образом, преимущества продолжения лечения АП перед их отменой не кажутся столь очевидными с учетом тех нежелательных явлений, которые связаны с синдромом отмены.
В ряде исследований было показано, что представление о «психотических» или «позитивных» признаках как о едином факторе расстройств шизофренического спектра не совсем правильно [15]. В этом контексте АП по-разному оказывают влияние на компоненты психотического состояния даже в период купирующей терапии. В частности, АП существенно снижают поведенческие признаки психозов, в меньшей степени уменьшают когнитивную и эмоциональную вовлеченность в переживания, мало влияют на убеждения (conviction) пациентов и совсем не влияют на критику к состоянию.
С другой стороны, в настоящее время мы не можем предсказать, какие пациенты и через какое время могут успешно прекратить прием АП. Из клинической практики хорошо известно, что те больные, которые лучше всего ответили на купирующую терапию, обладают большим риском наступления рецидива болезни, чем те, которые на терапию АП не ответили [6]. В этом смысле можно предположить, что высокий уровень рецидивов болезни после отмены АП, частично, является ятрогенным феноменом, так как связан с различными физиологическими и психологическими факторами, а также «гиперсенситивностью психоза» вследствие адаптации рецепторов к длительной блокаде D2-рецепторов [18]. Кроме того, большинство исследований принимает во внимание в качестве основного исхода болезни рецидив состояния, в то время как другие важные показатели, такие, например, как уровень социального функционирования, качество жизни, трудовая занятость, агрессивное и суицидальное поведение, редко находят отражение в публикациях. Изучение реального функционирования больных шизофренией показало, что из всех параметров болезни (как клинических, так неклинических) самое большое, хотя и непрямое, влияние на качество жизни пациентов оказывают нейрокогнитивные показатели, в то время как другие параметры, включая психотические и негативные симптомы, оказывают меньшее влияние [7]. Из всех исследований по данной теме лишь в двух приводятся показатели трудовой занятости пациентов с отсутствием различий между группами (принимающих и не принимающих АП), и еще в 5 работах были представлены результаты выраженности агрессивного поведения, которое чаще встречается в группе лиц, принимающих АП, чем среди тех лиц, кто отказался от их приема [12]. Кроме того, несмотря на то что различия между группами свидетельствуют в целом о преимуществе противорецидивной терапии в отношении снижения риска рецидива болезни, самое длительное исследование продолжалось не более 2 лет.
Респонс на длительную антипсихотическую терапию может быть связан с разными факторами, хотя исследования, направленные на выделения факторов, которые могут предсказать успешную отмену терапии, не достигли значительного успеха [12].
В современных исследованиях редко проводятся различия между теми пациентами, которые не имеют симптомов болезни между рецидивами, и теми, у кого даже после купирования психотического состояния симптомы персистируют на подпороговом уровне [20]. В первом случае длительная терапия АП направлена на профилактику рецидива, в то время как во втором она скорее является формой контроля над симптомами. Эти ситуации принципиально разные, и исследователи должны определить преимущества и недостатки длительного приема АП для каждой из двух групп пациентов. Например, для тех, кто уже выздоровел, неблагоприятные явления в виде снижения социального и нейропсихологического функционирования, а также разнообразные соматические проблемы могут быть более значимы, чем для тех людей, кто уже в той или иной степени нетрудоспособен из-за продолжающихся симптомов болезни.
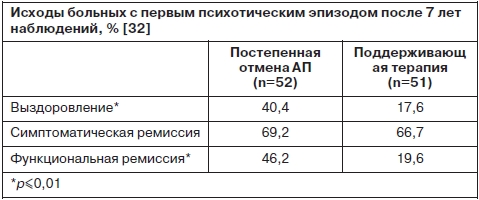 Согласно данным одного нерандомизированного 15-летнего катамнестического исследования лиц с первым психотическим эпизодом те пациенты, которые принимали АП более или менее регулярно, имеют более худшие исходы заболевания, чем те, которые имели длительные периоды отказа от приема АП (M.Harrow, 2007). В частности, среди тех, кто отказался от приема АП, отмечались меньший уровень госпитализаций и числа рецидивов, более благоприятный профиль социальной и трудовой занятости и больший процент выздоровевших от психического заболевания (отсутствие позитивных и негативных симптомов и госпитализаций). В одном натуралистическом проспективном исследовании с длительностью катамнеза более 10 лет было показано, что более высокие дозы АП и полифармация ассоциируются с худшими показателями всех параметров социального функционирования больных, в то время как использование низких доз АП и отсутствие длительных перерывов в их приеме чаще связаны с благоприятными исходами заболевания [17]. Данные результаты нашли подтверждение еще в одном исследовании лиц с первыми психотическими эпизодами, которое продолжалось 7 лет и представляет собой первое рандомизированное катамнестическое исследование подобного рода. Сравнивались две рандомизированные группы пациентов: в 1-й (54% всей выборки) больные полностью прекратили прием АП (22%) или принимали их эпизодически (32%), в то время как пациенты 2-й группы (46%) никогда не прекращали прием АП. Во время первой части исследования, которое продолжалось 18 мес [31], рецидивы заболевания в 2 раза чаще случались в 1-й группе (43 и 21% соответственно), что согласуется с данными большинства исследований. Уровень социального функционирования в обеих группах был схожий, в то время как лица, отказавшиеся от приема АП (1-я группа) в 2 раза чаще, чем лица 2-й группы, продолжали работать (35 и 17% соответственно). Во время II фазы исследования, продолжавшейся 7 лет [32], уровень рецидивов между группами сравнялся, также как и уровень симптоматической ремиссии, который достигали около 70% лиц обеих групп. С другой стороны, пациенты 1-й группы в 2 раза чаще достигали уровня «полного социального выздоровления», чем лица, продолжающие прием АП (40,4 и 17,6% соответственно; p=0,004); см. таблицу. Вторичный (post hoc) анализ терапии показал, что вне зависимости от группы рандомизации среди тех пациентов, которые прекратили или снизили прием АП до очень низких доз, процент выздоровления был в 3 раза выше, чем у лиц, продолжающих принимать АП в рекомендованных терапевтических дозах (46,2 и 19,6% соответственно; p<0,001). Конечно, для интерпретации данных результатов и экстраполяции их на всю выборку больных шизофренией важно учитывать и другие факторы, такие как доступность психиатрической службы и приверженность лечению, однако эти показатели пока не представлены в литературе [5].
Согласно данным одного нерандомизированного 15-летнего катамнестического исследования лиц с первым психотическим эпизодом те пациенты, которые принимали АП более или менее регулярно, имеют более худшие исходы заболевания, чем те, которые имели длительные периоды отказа от приема АП (M.Harrow, 2007). В частности, среди тех, кто отказался от приема АП, отмечались меньший уровень госпитализаций и числа рецидивов, более благоприятный профиль социальной и трудовой занятости и больший процент выздоровевших от психического заболевания (отсутствие позитивных и негативных симптомов и госпитализаций). В одном натуралистическом проспективном исследовании с длительностью катамнеза более 10 лет было показано, что более высокие дозы АП и полифармация ассоциируются с худшими показателями всех параметров социального функционирования больных, в то время как использование низких доз АП и отсутствие длительных перерывов в их приеме чаще связаны с благоприятными исходами заболевания [17]. Данные результаты нашли подтверждение еще в одном исследовании лиц с первыми психотическими эпизодами, которое продолжалось 7 лет и представляет собой первое рандомизированное катамнестическое исследование подобного рода. Сравнивались две рандомизированные группы пациентов: в 1-й (54% всей выборки) больные полностью прекратили прием АП (22%) или принимали их эпизодически (32%), в то время как пациенты 2-й группы (46%) никогда не прекращали прием АП. Во время первой части исследования, которое продолжалось 18 мес [31], рецидивы заболевания в 2 раза чаще случались в 1-й группе (43 и 21% соответственно), что согласуется с данными большинства исследований. Уровень социального функционирования в обеих группах был схожий, в то время как лица, отказавшиеся от приема АП (1-я группа) в 2 раза чаще, чем лица 2-й группы, продолжали работать (35 и 17% соответственно). Во время II фазы исследования, продолжавшейся 7 лет [32], уровень рецидивов между группами сравнялся, также как и уровень симптоматической ремиссии, который достигали около 70% лиц обеих групп. С другой стороны, пациенты 1-й группы в 2 раза чаще достигали уровня «полного социального выздоровления», чем лица, продолжающие прием АП (40,4 и 17,6% соответственно; p=0,004); см. таблицу. Вторичный (post hoc) анализ терапии показал, что вне зависимости от группы рандомизации среди тех пациентов, которые прекратили или снизили прием АП до очень низких доз, процент выздоровления был в 3 раза выше, чем у лиц, продолжающих принимать АП в рекомендованных терапевтических дозах (46,2 и 19,6% соответственно; p<0,001). Конечно, для интерпретации данных результатов и экстраполяции их на всю выборку больных шизофренией важно учитывать и другие факторы, такие как доступность психиатрической службы и приверженность лечению, однако эти показатели пока не представлены в литературе [5].
В настоящее время получены данные о негативном влиянии длительной терапии АП на головной мозг животных и людей. В частности, было показано, что объем головного мозга макак, получающих оланазапин или галоперидол в течение 18 мес, был меньше, чем в группе обезьян, получающих плацебо, на 9,6 и 8,1% соответственно [29]. Похожий вывод можно сделать и на основании изучения пациентов, принимающих АП: длительный прием АП у людей коррелирует с уменьшением объема головного мозга (p<0,001), причем чем больше доза и число принимаемых АП, тем выше потеря мозговой ткани [13, 29]. В одном проспективном 7-летнем исследовании более 200 пациентов с первым психотическим эпизодом, которым регулярно на всем протяжении наблюдений делали магнитно-резонансную томографию, была найдена положительная корреляция между снижением объема мозга (и отдельных его отделов) и длительностью рецидива, а более высокие дозы АП ассоциировались с большим изменением мозговой ткани. На основании полученных данных авторы делают вывод о том, что профилактика рецидива важна, но для контроля над симптомами следует использовать как можно более низкие дозы лекарств [1]. В другом исследовании было показано, что у тех больных шизофренией, которые в течение последнего года не принимали АП или принимали их эпизодически, наблюдается увеличение объема серого вещества, особенно в области прецентральной извилины, по сравнению с теми пациентами, которые принимали АП регулярно [16].
Также в последние годы накапливается все больше данных о том, что длительное использование АП ассоциируются с неблагоприятным уровнем когнитивного функционирования [9, 28]. Так, в одном длительном проспективном рандомизированном исследовании было показано, что более низкие показатели нейропсихологического функционирования были обнаружены у лиц, регулярно принимающих АП, через 18 мес наблюдения, чем у тех, кто отказался от их приема, что, по мнению авторов, может негативно влиять на уровень функционального выздоровления в ходе последующего 7-летнего катамнеза [31]. В другом длительном натуралистическом исследовании 61 пациента 1966 года рождения (Northern Finland Birth Cohort, 1966) со средним периодом заболевания 16,5 года, принимавшего АП I и II поколений, была обнаружена положительная корреляция между дозой АП и уровнем когнитивного функционирования: чем выше дозировка принимаемого препарата, тем хуже показатели когнитивного функционирования [10]. С другой стороны, был показан позитивный эффект на когнитивное функционирование снижение дозы АП [27]. Результаты этих и некоторых других подобных исследований не поддерживают распространенную точку зрения о том, что использование АП может предотвратить когнитивное снижение и даже способствовать полному восстановлению когнитивных функций при шизофрении. По-видимому, одна из причин этого состоит в том, что в предыдущие годы, как отмечалось выше, практически не проводились длительные исследования приема АП и выводы, в том числе о влиянии АП на когнитивные функции, делались на основании результатов кратковременных исследований.
Помимо известных кардиотоксических и различных метаболических нарушений, связанных с длительным приемом большинства АП, в последние годы накапливается все больше и больше данных о связи приема АП с повышенным уровнем летальности (W.Ray, 2009, T.Murray-Thomas, 2013). Более того, приводятся данные о том, что прием АП повышает риск смертности от разных причин, не включая суициды, в 1,75 раза, в том числе от сердечной патологии – в 1,72 раза, а внезапной сердечной смерти – в 5,76 (!) раза, даже после контролирования других факторов риска. Помимо этого, давно известно, что длительный прием АП обусловливают снижение реакций на внутренние и внешние стимулы, спонтанной активности и сексуальных желаний, а также эмоциональной активности [11].
Кроме того, в последнее время было показано, что влияние психотической симптоматики на уровень реального функционирования больных шизофренией не столь высоко, как считалось ранее, а прогноз заболевания больше зависит от других факторов (нейрокогнитивное функционирование, негативные симптомы, доступность психиатрической помощи, стигматизация). По-видимому, необходимы дополнительные исследования, направленные на разработку индивидуализированного подхода к отмене терапии как для лиц с первыми психотическими эпизодами, так и для пациентов с повторными психозами. Данные исследования должны включить в качестве оценки исходов не только вероятность рецидивов болезни, но и другие показатели, а также оценить, какие дополнительные интервенции помогут облегчить пациентам бремя антипсихотической терапии. Более длительные катамнестические исследования, продолжающиеся от 5 до 10 и более лет, должны отразить длительность лечения в клинической практике.
Сведения об авторе
Павличенко Алексей Викторович – канд. мед. наук, доц. каф. психиатрии, наркологии и психотерапии ФГБОУ ВО «МГМСУ им. А.И.Евдокимова». E-mail: apavlichenko76@gmail.com
В настоящее время стратегия длительной антипсихотической терапии всем больным шизофренией ставится под сомнение. В ряде исследований было показано, что длительный прием антипсихотиков ассоциируется со значимыми соматическими побочными эффектами, постепенным уменьшением объема головного мозга, высоким риском внезапной смерти, снижением нейрокогнитивных показателей и возможным ухудшением качества жизни и социального функционирования. Более того, в одном рандомизированном проспективном исследовании с длительностью катамнеза более 7 лет было показано, что те больные, которые существенно снизили или отменили антипсихотики, характеризуются значительно более высоким уровнем выздоровления и функциональной ремиссии при близких показателях числа рецидивов по сравнению с теми пациентами, которые на протяжении всего времени продолжали принимать антипсихотическую терапию. Дальнейшие исследования должны помочь определить факторы, которые могут предсказать успешную отмену терапии антипсихотиками.
Ключевые слова: длительная антипсихотическая терапия, нежелательные эффекты, отмена.
Для цитирования: Павличенко А.В. Поддерживающая антипсихотическая терапия в ремиссии: перевешивают ли риски преимущества? Психиатрия и психофармакотерапия. 2018; 20 (1): 51–54.
Maintenance antipsychotic treatment in remission: do the risks outweigh the benefits?
A.V.PavlichenkoA.I.Evdokimov Moscow State University of Medicine and Dentistry of the Ministry of Health of the Russian Federation. 127473, Russian Federation, Moscow, ul. Delegatskaia, d. 20, str. 1 apavlichenko76@gmail.com
It is now increasingly questioned that long-term antipsychotic treatment for schizophrenia leads to better outcomes. Recent evidence confirms that maintenance antipsychotic treatment is associated with a range of serious somatic side effects, reduction of brain volume, higher risk of sudden death, decreasing of neurocognition as well as may impair functioning and quality of life. Moreover, a recent randomized trial found that patients who had been allocated to an antipsychotic reduction and discontinuation after first psychoses are more likely to have at seven-year follow-up a full social recovery and functional remission with no increase in relapse than those allocated to maintenance treatment. Further studies need to be done to identify factors that might predict successful discontinuation.
Key words: long-term antipsychotic treatment, adverse effects, discontunation.
For citation: Pavlichenko A.V. Maintenance antipsychotic treatment in remission: do the risks outweigh the benefits? Psychiatry and Psychopharmacotherapy. 2018; 20 (1): 51–54.
Введение
Эффективность поддерживающей антипсихотической терапии для профилактики обострений шизофрении хорошо известна [12]. Практика и исследования однозначно свидетельствуют о том, что поддерживающая терапия АП снижает риск рецидива заболевания. Бесспорным является тот факт, что рецидивы болезни имеют вредные психосоциальные и биологические последствия [3]. В соответствии с современными алгоритмами терапии врачи должны рекомендовать всем своим пациентам, ответившим на купирующую антипсихотическую терапию, продолжать ее прием в течение определенного времени, так как прекращение лечения ассоциируется с рецидивом заболевания. Во многих странах мира врачи в целом придерживаются данных рекомендаций и широко назначают антипсихотики (АП) лицам с расстройствами шизофренического спектра. Например, недавние данные по Великобритании свидетельствует о том, что 97,5% лиц с диагнозом «шизофрения» выписываются не менее одного АП [25]. Несмотря на то что больным шизофренией с одним и более психотическим эпизодом рекомендуют принимать поддерживающую терапию длительное время, в современных рекомендациях содержатся противоречивые данные о том, когда терапию следует прекратить и как это нужно делать. В целом в течение первых 5 лет заболевания процент лиц, принимающих АП, постепенно повышается и в последующие годы остается более или менее стабильным [17]. С другой стороны, хорошо известно, что немало пациентов прекращают прием АП по своему усмотрению, что нередко приводит к различным осложнениям, включая рецидив заболевания. Кроме того, многие больные полагают, что врач, выписывающий АП, не всегда принимает во внимание влияние лекарств на их качество жизни и общее состояние, а сами они не могут как-то повлиять на решение врача выписать тот или иной препарат [21].В рамках 25-го Европейского конгресса по психиатрии были представлены предварительные результаты 2-летнего рандомизированного исследования RADAR (Research into Antipsychotic Discontinuation and Reduction) более 400 больных шизофренией со средним периодом приема АП 17 лет, целью которого являлась оценка преимуществ и риска снижения дозы и отмены АП [23]. Согласно этим данным более 2/3 больных за время наблюдения задумывались над прекращением приема АП, а многие из них прекращали прием препаратов на некоторое время с различными для себя последствиями вплоть до рецидива болезни. Одним из результатов данного исследования будет являться выработка определенного алгоритма уменьшения дозы и прекращения приема АП лицам с расстройствами шизофренического спектра в зависимости от клинических и других показателей. С учетом этого в настоящее время назрела насущная потребность взвесить все проблемы и риски, связанные с длительной антипсихотической терапией.
Критика исследований длительной поддерживающей терапии
Доказательства преимущества поддерживающей терапии АП базируется на исследованиях, сравнивающих две различные стратегии – продолжение или отказ от лечения. Другими словами, в данных исследованиях группа стабильных пациентов случайным образом рандомизируется в группы тех, кто продолжает или прекращает прием АП или, в большинстве случаев, переводится на прием плацебо. В целом было показано, что среди тех пациентов, которые отменили прием АП, по-видимому, повышена вероятность экзацербации симптоматики, что носит определение рецидива заболевания.С другой стороны, ряд работ последних лет подвергли критике интерпретацию подобных исследований [20]. Во-первых, у пациентов, прекративших прием АП, с большой долей вероятности будут встречаться симптомы отмены, такие, например, как тревога и ажитация, которые ошибочно могут быть приняты за рецидив заболевания. Многие исследования базируются на клинической оценке, а другие используют небольшие изменения показателей рейтинговых шкал, которые также включают ряд неспецифических параметров. Некоторые из них, в частности ажитация и враждебность, могут усилиться в результате физиологических изменений, связанных с отменой АП. Во-вторых, синдром отмены АП сам по себе повышает вероятность рецидива болезни. Так, была показана высокая вероятность рецидива биполярного аффективного расстройства на фоне отмены лития [26]. Есть единичные работы о подобном эффекте и у больных шизофренией на фоне отмены АП. В частности, в одном метаанализе приводятся данные о том, что постепенная, а не резкая отмена АП снижает риск рецидива [30]. Возможно, что отмена АП в течение 4 нед, как принято в большинстве исследований, не является достаточным временем для лиц, принимающих АП многие годы [20]. В-третьих, существуют доказательства того, что отмена АП иногда сама по себе может быть фактором, провоцирующим психотические состояния [14]. Кроме того, было показано, что у лиц без психических расстройств в анамнезе психотические симптомы могут случаться при отмене лекарственных препаратов, напоминающих по структуре АП (например, метоклопрамид) [14]. Более того, было показано, что после отмены клозапина вероятность обострения психотических симптомов выше, чем до начала его приема [2]. Таким образом, преимущества продолжения лечения АП перед их отменой не кажутся столь очевидными с учетом тех нежелательных явлений, которые связаны с синдромом отмены.
В ряде исследований было показано, что представление о «психотических» или «позитивных» признаках как о едином факторе расстройств шизофренического спектра не совсем правильно [15]. В этом контексте АП по-разному оказывают влияние на компоненты психотического состояния даже в период купирующей терапии. В частности, АП существенно снижают поведенческие признаки психозов, в меньшей степени уменьшают когнитивную и эмоциональную вовлеченность в переживания, мало влияют на убеждения (conviction) пациентов и совсем не влияют на критику к состоянию.
С другой стороны, в настоящее время мы не можем предсказать, какие пациенты и через какое время могут успешно прекратить прием АП. Из клинической практики хорошо известно, что те больные, которые лучше всего ответили на купирующую терапию, обладают большим риском наступления рецидива болезни, чем те, которые на терапию АП не ответили [6]. В этом смысле можно предположить, что высокий уровень рецидивов болезни после отмены АП, частично, является ятрогенным феноменом, так как связан с различными физиологическими и психологическими факторами, а также «гиперсенситивностью психоза» вследствие адаптации рецепторов к длительной блокаде D2-рецепторов [18]. Кроме того, большинство исследований принимает во внимание в качестве основного исхода болезни рецидив состояния, в то время как другие важные показатели, такие, например, как уровень социального функционирования, качество жизни, трудовая занятость, агрессивное и суицидальное поведение, редко находят отражение в публикациях. Изучение реального функционирования больных шизофренией показало, что из всех параметров болезни (как клинических, так неклинических) самое большое, хотя и непрямое, влияние на качество жизни пациентов оказывают нейрокогнитивные показатели, в то время как другие параметры, включая психотические и негативные симптомы, оказывают меньшее влияние [7]. Из всех исследований по данной теме лишь в двух приводятся показатели трудовой занятости пациентов с отсутствием различий между группами (принимающих и не принимающих АП), и еще в 5 работах были представлены результаты выраженности агрессивного поведения, которое чаще встречается в группе лиц, принимающих АП, чем среди тех лиц, кто отказался от их приема [12]. Кроме того, несмотря на то что различия между группами свидетельствуют в целом о преимуществе противорецидивной терапии в отношении снижения риска рецидива болезни, самое длительное исследование продолжалось не более 2 лет.
Респонс на длительную антипсихотическую терапию может быть связан с разными факторами, хотя исследования, направленные на выделения факторов, которые могут предсказать успешную отмену терапии, не достигли значительного успеха [12].
В современных исследованиях редко проводятся различия между теми пациентами, которые не имеют симптомов болезни между рецидивами, и теми, у кого даже после купирования психотического состояния симптомы персистируют на подпороговом уровне [20]. В первом случае длительная терапия АП направлена на профилактику рецидива, в то время как во втором она скорее является формой контроля над симптомами. Эти ситуации принципиально разные, и исследователи должны определить преимущества и недостатки длительного приема АП для каждой из двух групп пациентов. Например, для тех, кто уже выздоровел, неблагоприятные явления в виде снижения социального и нейропсихологического функционирования, а также разнообразные соматические проблемы могут быть более значимы, чем для тех людей, кто уже в той или иной степени нетрудоспособен из-за продолжающихся симптомов болезни.
Нежелательные явления, связанные с длительной антипсихотической терапией
Целесообразность проведения всем больным шизофренией и расстройствами шизофренического спектра длительной терапии АП в настоящее время ставится под сомнение рядом авторов [4, 8]. Из практики известно, что некоторые пациенты, у которых прием АП сопровождается выраженными побочными эффектами, а рецидив болезни не является тяжелым, рассматривают обострение в качестве своеобразной расплаты за отказ принимать лекарства. Предположения о том, что рецидив является индикатором интенсивности нейротоксического процесса не находит в настоящее время достаточной поддержки ни в клинических, ни в нейробиологических исследованиях [19, 33]. Кроме того, в нескольких исследованиях длительностью более года было показано, что со временем уменьшаются различия в уровне рецидивов между теми пациентами, которые продолжают или прекратили прием АП [12]. Согласно данным одного нерандомизированного 15-летнего катамнестического исследования лиц с первым психотическим эпизодом те пациенты, которые принимали АП более или менее регулярно, имеют более худшие исходы заболевания, чем те, которые имели длительные периоды отказа от приема АП (M.Harrow, 2007). В частности, среди тех, кто отказался от приема АП, отмечались меньший уровень госпитализаций и числа рецидивов, более благоприятный профиль социальной и трудовой занятости и больший процент выздоровевших от психического заболевания (отсутствие позитивных и негативных симптомов и госпитализаций). В одном натуралистическом проспективном исследовании с длительностью катамнеза более 10 лет было показано, что более высокие дозы АП и полифармация ассоциируются с худшими показателями всех параметров социального функционирования больных, в то время как использование низких доз АП и отсутствие длительных перерывов в их приеме чаще связаны с благоприятными исходами заболевания [17]. Данные результаты нашли подтверждение еще в одном исследовании лиц с первыми психотическими эпизодами, которое продолжалось 7 лет и представляет собой первое рандомизированное катамнестическое исследование подобного рода. Сравнивались две рандомизированные группы пациентов: в 1-й (54% всей выборки) больные полностью прекратили прием АП (22%) или принимали их эпизодически (32%), в то время как пациенты 2-й группы (46%) никогда не прекращали прием АП. Во время первой части исследования, которое продолжалось 18 мес [31], рецидивы заболевания в 2 раза чаще случались в 1-й группе (43 и 21% соответственно), что согласуется с данными большинства исследований. Уровень социального функционирования в обеих группах был схожий, в то время как лица, отказавшиеся от приема АП (1-я группа) в 2 раза чаще, чем лица 2-й группы, продолжали работать (35 и 17% соответственно). Во время II фазы исследования, продолжавшейся 7 лет [32], уровень рецидивов между группами сравнялся, также как и уровень симптоматической ремиссии, который достигали около 70% лиц обеих групп. С другой стороны, пациенты 1-й группы в 2 раза чаще достигали уровня «полного социального выздоровления», чем лица, продолжающие прием АП (40,4 и 17,6% соответственно; p=0,004); см. таблицу. Вторичный (post hoc) анализ терапии показал, что вне зависимости от группы рандомизации среди тех пациентов, которые прекратили или снизили прием АП до очень низких доз, процент выздоровления был в 3 раза выше, чем у лиц, продолжающих принимать АП в рекомендованных терапевтических дозах (46,2 и 19,6% соответственно; p<0,001). Конечно, для интерпретации данных результатов и экстраполяции их на всю выборку больных шизофренией важно учитывать и другие факторы, такие как доступность психиатрической службы и приверженность лечению, однако эти показатели пока не представлены в литературе [5].
Согласно данным одного нерандомизированного 15-летнего катамнестического исследования лиц с первым психотическим эпизодом те пациенты, которые принимали АП более или менее регулярно, имеют более худшие исходы заболевания, чем те, которые имели длительные периоды отказа от приема АП (M.Harrow, 2007). В частности, среди тех, кто отказался от приема АП, отмечались меньший уровень госпитализаций и числа рецидивов, более благоприятный профиль социальной и трудовой занятости и больший процент выздоровевших от психического заболевания (отсутствие позитивных и негативных симптомов и госпитализаций). В одном натуралистическом проспективном исследовании с длительностью катамнеза более 10 лет было показано, что более высокие дозы АП и полифармация ассоциируются с худшими показателями всех параметров социального функционирования больных, в то время как использование низких доз АП и отсутствие длительных перерывов в их приеме чаще связаны с благоприятными исходами заболевания [17]. Данные результаты нашли подтверждение еще в одном исследовании лиц с первыми психотическими эпизодами, которое продолжалось 7 лет и представляет собой первое рандомизированное катамнестическое исследование подобного рода. Сравнивались две рандомизированные группы пациентов: в 1-й (54% всей выборки) больные полностью прекратили прием АП (22%) или принимали их эпизодически (32%), в то время как пациенты 2-й группы (46%) никогда не прекращали прием АП. Во время первой части исследования, которое продолжалось 18 мес [31], рецидивы заболевания в 2 раза чаще случались в 1-й группе (43 и 21% соответственно), что согласуется с данными большинства исследований. Уровень социального функционирования в обеих группах был схожий, в то время как лица, отказавшиеся от приема АП (1-я группа) в 2 раза чаще, чем лица 2-й группы, продолжали работать (35 и 17% соответственно). Во время II фазы исследования, продолжавшейся 7 лет [32], уровень рецидивов между группами сравнялся, также как и уровень симптоматической ремиссии, который достигали около 70% лиц обеих групп. С другой стороны, пациенты 1-й группы в 2 раза чаще достигали уровня «полного социального выздоровления», чем лица, продолжающие прием АП (40,4 и 17,6% соответственно; p=0,004); см. таблицу. Вторичный (post hoc) анализ терапии показал, что вне зависимости от группы рандомизации среди тех пациентов, которые прекратили или снизили прием АП до очень низких доз, процент выздоровления был в 3 раза выше, чем у лиц, продолжающих принимать АП в рекомендованных терапевтических дозах (46,2 и 19,6% соответственно; p<0,001). Конечно, для интерпретации данных результатов и экстраполяции их на всю выборку больных шизофренией важно учитывать и другие факторы, такие как доступность психиатрической службы и приверженность лечению, однако эти показатели пока не представлены в литературе [5].В настоящее время получены данные о негативном влиянии длительной терапии АП на головной мозг животных и людей. В частности, было показано, что объем головного мозга макак, получающих оланазапин или галоперидол в течение 18 мес, был меньше, чем в группе обезьян, получающих плацебо, на 9,6 и 8,1% соответственно [29]. Похожий вывод можно сделать и на основании изучения пациентов, принимающих АП: длительный прием АП у людей коррелирует с уменьшением объема головного мозга (p<0,001), причем чем больше доза и число принимаемых АП, тем выше потеря мозговой ткани [13, 29]. В одном проспективном 7-летнем исследовании более 200 пациентов с первым психотическим эпизодом, которым регулярно на всем протяжении наблюдений делали магнитно-резонансную томографию, была найдена положительная корреляция между снижением объема мозга (и отдельных его отделов) и длительностью рецидива, а более высокие дозы АП ассоциировались с большим изменением мозговой ткани. На основании полученных данных авторы делают вывод о том, что профилактика рецидива важна, но для контроля над симптомами следует использовать как можно более низкие дозы лекарств [1]. В другом исследовании было показано, что у тех больных шизофренией, которые в течение последнего года не принимали АП или принимали их эпизодически, наблюдается увеличение объема серого вещества, особенно в области прецентральной извилины, по сравнению с теми пациентами, которые принимали АП регулярно [16].
Также в последние годы накапливается все больше данных о том, что длительное использование АП ассоциируются с неблагоприятным уровнем когнитивного функционирования [9, 28]. Так, в одном длительном проспективном рандомизированном исследовании было показано, что более низкие показатели нейропсихологического функционирования были обнаружены у лиц, регулярно принимающих АП, через 18 мес наблюдения, чем у тех, кто отказался от их приема, что, по мнению авторов, может негативно влиять на уровень функционального выздоровления в ходе последующего 7-летнего катамнеза [31]. В другом длительном натуралистическом исследовании 61 пациента 1966 года рождения (Northern Finland Birth Cohort, 1966) со средним периодом заболевания 16,5 года, принимавшего АП I и II поколений, была обнаружена положительная корреляция между дозой АП и уровнем когнитивного функционирования: чем выше дозировка принимаемого препарата, тем хуже показатели когнитивного функционирования [10]. С другой стороны, был показан позитивный эффект на когнитивное функционирование снижение дозы АП [27]. Результаты этих и некоторых других подобных исследований не поддерживают распространенную точку зрения о том, что использование АП может предотвратить когнитивное снижение и даже способствовать полному восстановлению когнитивных функций при шизофрении. По-видимому, одна из причин этого состоит в том, что в предыдущие годы, как отмечалось выше, практически не проводились длительные исследования приема АП и выводы, в том числе о влиянии АП на когнитивные функции, делались на основании результатов кратковременных исследований.
Помимо известных кардиотоксических и различных метаболических нарушений, связанных с длительным приемом большинства АП, в последние годы накапливается все больше и больше данных о связи приема АП с повышенным уровнем летальности (W.Ray, 2009, T.Murray-Thomas, 2013). Более того, приводятся данные о том, что прием АП повышает риск смертности от разных причин, не включая суициды, в 1,75 раза, в том числе от сердечной патологии – в 1,72 раза, а внезапной сердечной смерти – в 5,76 (!) раза, даже после контролирования других факторов риска. Помимо этого, давно известно, что длительный прием АП обусловливают снижение реакций на внутренние и внешние стимулы, спонтанной активности и сексуальных желаний, а также эмоциональной активности [11].
Заключение
В настоящее время накапливается все больше и больше данных о том, что стратегия длительной антипсихотической терапии всем больным шизофренией, особенно лицам с рецидивирующими психотическими состояниями, должна быть пересмотрена. В ряде исследований было показано, что длительный прием АП ассоциируется с менее благоприятным прогнозом заболевания, постепенным уменьшением объема головного мозга, значимыми соматическими побочными эффектами, а также снижением уровня когнитивного функционирования. С другой стороны, уровень рецидивов между группой больных, принимающих АП на протяжении 2 и более лет, и тех, кто отказался от их приема, постепенно снижается. С учетом этих факторов в некоторых современных международных алгоритмах терапии шизофрении уже содержатся рекомендации использовать наиболее переносимые АП в наименьших дозах с учетом профиля побочных эффектов конкретных препаратов, а также приводятся различные стратегии для уменьшения риска развития метаболического синдрома.Кроме того, в последнее время было показано, что влияние психотической симптоматики на уровень реального функционирования больных шизофренией не столь высоко, как считалось ранее, а прогноз заболевания больше зависит от других факторов (нейрокогнитивное функционирование, негативные симптомы, доступность психиатрической помощи, стигматизация). По-видимому, необходимы дополнительные исследования, направленные на разработку индивидуализированного подхода к отмене терапии как для лиц с первыми психотическими эпизодами, так и для пациентов с повторными психозами. Данные исследования должны включить в качестве оценки исходов не только вероятность рецидивов болезни, но и другие показатели, а также оценить, какие дополнительные интервенции помогут облегчить пациентам бремя антипсихотической терапии. Более длительные катамнестические исследования, продолжающиеся от 5 до 10 и более лет, должны отразить длительность лечения в клинической практике.
Сведения об авторе
Павличенко Алексей Викторович – канд. мед. наук, доц. каф. психиатрии, наркологии и психотерапии ФГБОУ ВО «МГМСУ им. А.И.Евдокимова». E-mail: apavlichenko76@gmail.com
Список исп. литературыСкрыть список1. Andreasen NC, Liu D et al. Relapse duration, treatment intensity, and brain tissue loss in schizophrenia: a prospective longitudinal MRI study. Am J Psychiatry 2013; 170 (6): 609–15.
2. Borison RL, Diamond BI, Sinha D et al. Clozapine withdrawal rebound psychosis. Psychopharmacol Bull 1988; 24 (2): 260–3.
3. Emsley R, Nuamah I, Hough D, Gopal S. Treatment response after relapse in a placebo-controlled maintenance trial in schizophrenia. Schizophr Res 2012; 138 (1): 29–34.
4. Emsley R. On discontinuing treatment in schizophrenia: a clinical conundrum. NPJ Schizophr 2017; 3: 4.
5. Faber G, Smid HG, Van Gool AR et al. Neurocognition and recovery in first episode psychosis. Psychiatry Res 2011; 188 (1): 1–6.
6. Gaebel W, Riesbeck M et al. Predictors for symptom re-exacerbation after targeted stepwise drug discontinuation in first-episode schizophrenia: Results of the first-episode study within the German research network on schizophrenia. Schizophr Res 2016; 170 (1): 168–76.
7. Galderisi S, Rossi A et al. The influence of illness-related variables, personal resources and context-related factors on real-life functioning of people with schizophrenia. World Psychiatry 2014; 13 (3): 275–87.
8. Harrow M, Jobe TH et al. Does long-term treatment of schizophrenia with antipsychotic medications facilitate recovery? Schizophr Bull 2013; 39 (5): 962–5.
9. Hori H, Noguchi H et al. Antipsychotic medication and cognitive function in schizophrenia. Schizophr Res 2006; 86 (1–3): 138–46.
10. Husa AP, Moilanen J. Lifetime antipsychotic medication and cognitive performance in schizophrenia at age 43 years in a general population birth cohort. Psychiatry Res 2017; 247: 130–8.
11. Lehmann HE. Psychopharmacological treatment of schizophrenia. Schizophr Bull 1975; (13): 27–45.
12. Leucht S, Tardy M et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. Lancet 2012; 379 (9831): 2063–71.
13. Lieberman JA, Stroup TS et al. Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N Engl J Med 2005; 353 (12): 1209–23.
14. Lu ML, Pan JJ et al. Metoclopramide-induced supersensitivity psychosis. Ann Pharmacother 2002; 36 (9): 1387–90.
15. Mizrahi R, Kiang M et al. The selective effect of antipsychotics on the different dimensions of the experience of psychosis in schizophrenia spectrum disorders. Schizophr Res 2006; 88 (1–3): 111–8.
16. Moilanen J, Huhtaniska S et al. Brain morphometry of individuals with schizophrenia with and without antipsychotic medication – The Northern Finland Birth Cohort 1966 Study. Eur Psychiatry 2015; 30 (5): 598–605.
17. Moilanen J, Haapea M et al. Long-term antipsychotic use and its association with outcomes in schizophrenia – the Northern Finland Birth Cohort 1966. Eur Psychiatry 2016; 36: 7–14.
18. Moncrieff J. Does antipsychotic withdrawal provoke psychosis? Review of the literature on rapid onset psychosis (supersensitivity psychosis) and withdrawal-related relapse. Acta Psychiatr Scand 2006; 114 (1): 3–13.
19. Moncrieff J. Questioning the 'neuroprotective' hypothesis: does drug treatment prevent brain damage in early psychosis or schizophrenia? Br J Psychiatry 2011; 198 (2): 85–7.
20. Moncrieff J. Antipsychotic Maintenance Treatment: Time to Rethink? PLoS Med 2015; 12 (8).
21. Morant N, Azam K et al. The least worst option: user experiences of antipsychotic medication and lack of involvement in medication decisions in a UK community sample. J Ment Health 2017: 1–7.
22. Murray-Thomas T, Jones ME, Patel D et al. Risk of mortality (including sudden cardiac death) and major cardiovascular events in atypical and typical antipsychotic users: a study with the general practice research database. Cardiovasc Psychiatry Neurol 2013; 2013: 247486.
23. Priebe S. Antipsychotic can be discontinued if patients are in remission. Eur Psychiatry 2017; 41 (S): S1.
24. Ray WA, Chung CP, Murray KT et al. Atypical antipsychotic drugs and the risk of sudden cardiac death. N Engl J Med 2009; 360 (3): 225–35.
25. Royal College of Psychiatrists. Report of the Second Round of the National Audit of Schizophrenia (NAS) 2014. London: Healthcare Quality Improvement Partnership, 2014.
26. Suppes T, Baldessarini RJ et al. Risk of recurrence following discontinuation of lithium treatment in bipolar disorder. Arch Gen Psychiatry 1991; 48 (12): 1082–8.
27. Takeuchi H, Suzuki T et al. Effects of risperidone and olanzapine dose reduction on cognitive function in stable patients with schizophrenia: an open-label, randomized, controlled, pilot study. Schizophr Bull 2013; 39: 993–8.
28. Torniainen M, Suvisaari J et al. Cognitive impairments in schizophrenia and schizoaffective disorder: relationship with clinical characteristics. J Nerv Ment Dis 2012; 200 (4): 316–22.
29. Veijola J, Guo J et al. Longitudinal changes in total brain volume in schizophrenia: relation to symptom severity, cognition and antipsychotic medication. PLoS One 2014; 9 (7).
30. Viguera AC, Baldessarini RJ, Hegarty JD et al. Clinical risk following abrupt and gradual withdrawal of maintenance neuroleptic treatment. Arch Gen Psychiatry 1997; 54 (1): 49–55.
31. Wunderink L, Nienhuis FJ, Sytema S et al. Guided discontinuation versus maintenance treatment in remitted first-episode psychosis: relapse rates and functional outcome. J Clin Psychiatry 2007; 68 (5): 654–61.
32. Wunderink L, Nieboer RM, Wiersma D et al. Recovery in Remitted First-Episode Psychosis at 7 Years of Follow-up of an Early Dose Reduction/Discontinuation or Maintenance Treatment Strategy: Long-term Follow-up of a 2-Year Randomized Clinical Trial.
33. Zipursky RB, Reilly TJ, Murray RM. The Myth of Schizophrenia as a Progressive Brain Disease. Schizophr Bull 2012.
7 марта 2018
Количество просмотров: 1391


