Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
¹ Russian Medical Academy of Continuous Professional Education, Healthcare Ministry of Public Health of the Russian Federation, Moscow, Russia
² Moscow Research Institute of Psychiatry – a branch of Serbsky National Medical Research Center for Psychiatry and Addictology, Moscow, Russia
Abstract
Borderline personality disorder (BPD) is characterized by instability in interpersonal relationships, self-esteem and emotions, and impulsivity in a wide range of situations causing significant impairment in functioning and/or subjective distress. BPD is associated with high suicide rates and comorbidity with other psychiatric disorders, as well as with high economic burden.
The aim of this review is to summarize current understanding and the results of clinical studies related to clinical differential diagnostic aspects.
Methods. Publications were collected between March and May 2023 from the following databases: PubMed, Web of Science and Google Scholar. We also consulted contemporary textbooks covering the topic of the review. Literature sources were searched using the keywords: "borderline personality disorder", "symptoms of borderline personality disorder", "diagnosis of borderline personality disorder", "differential diagnosis of borderline personality disorder", "clinic of borderline personality disorder", "course of borderline personality disorder". The search was performed in English and Russian using synonyms of key words, MeSH for PubMed was also used. Inclusion criteria were publications describing the clinic, classification criteria, and diagnosis of BPD.
Results. Most hypotheses suggest that BPD is due to the interaction of genetic, neurobiological, and psychosocial factors. A twin study demonstrated that the proportion of BPD variability explained by environmental influences was higher than that explained by genetic influences (58% vs. 42%). The genetic polymorphisms that have been observed in BPD patients are found in the FKBP5 and CRH genes involved in hypothalamic-pituitary-adrenal axis activity. These genes are present predominantly in patients who were abused in childhood. BPD patients show impaired modulation of the oxytocinergic system, dysfunction of the serotonin system and reduced gray matter in some brain regions such as the hippocampus, amygdala and medial temporal lobe, as well as abnormalities in the connections between the prefrontal cortex and other brain regions. People with BPD are identified as having a high incidence of sexual (16% to 71%) and physical (10% to 73%) abuse in childhood. BPD symptoms can be grouped into four phenotypes based on classification criteria:
1) interpersonal instability: fear of being abandoned, disturbed and unstable relationships; 2) cognitive impairment and/or self-identity difficulties: paranoid ideas, dissociative symptoms, identity disorder; 3) affective and/or emotional dysregulation: mood instability, angry outbursts, feelings of devastation, low frustration tolerance; 4) behavioral dysregulation: suicidal or self-harming behavior, impulsivity. BPD has a fairly favorable prognosis: remission occurs in 45% of patients over a wide range of time. The diagnosis of BPD is associated with a wide range of symptoms that overlap with other diagnostic categories. The diagnosis of BPD is also associated with extensive comorbidity, leading to problems in differential diagnosis. The major psychiatric disorders with which the differential diagnosis of BPD presents the greatest difficulty include bipolar affective disorder, depressive disorder, posttraumatic stress disorder, complex posttraumatic stress disorder and attention deficit hyperactivity disorder. This article presents the differential diagnosis of BPD with the mentioned disorders. Validated diagnostic tools when dealing with BPD include: "McLean Screening Instrument for BPD" (MSI-BPD), "Borderline Symptom List" (BSL) self-assessment tool, "Zanarini Rating Scale for Borderline Personality Disorder" (ZAN-BPD), and "Borderline evaluation of severity over time" (BEST) self-assessment scale.
Conclusion. BPD is a common, clinically heterogeneous, suicidal and often maladaptive disorder, poorly known in native psychiatry. This narrative review highlights the differential diagnosis of BPD, which is the key to making a correct diagnosis and choosing a rational tactic for the management of these patients.
Key words: Borderline personality disorder, differential diagnosis, clinic, classification, diagnostic tools.
For citation: A.K. Khasanova, S.N. Mosolov. Borderline personality disorder, clinic, classification and differential diagnosis. Psychiatry and psychopharmacotherapy. 2023; 5: 4–17.
Крупные исследования национального масштаба в США показывают, что точечная распространенность ПРЛ составляет 1,6%, а распространенность в течение жизни – 5,9%. Соотношение женщин и мужчин с ПРЛ различается в зависимости от характера популяции. В клинической популяции соотношение составляет примерно 3:1 в пользу женщин. Однако в исследованиях населения в целом не было значимых различий в распространенности ПРЛ по гендерному признаку. Это наблюдение может указывать на то, что женщины чаще обращаются за лечением, чем мужчины [8, 9]. Неклинические выборки также показывают высокую частоту ПРЛ, оцениваемую в диапазоне 5% – 9% [10]. Вместе с тем ПРЛ широко распространено в медицинской сети всех уровней. В сети первичной медицинской службы распространенность ПРЛ в четыре раза выше, чем в общей популяции, следовательно, люди с этим расстройством являются частыми пользователями общей медицинской помощи [11]. Исследования в клинических условиях показали, что ПРЛ является наиболее распространенным расстройством личности (РЛ) и присутствует у 6,4% городских пациентов первичной медико-санитарной сети, у 9,3% пациентов амбулаторных психиатрических учреждений и примерно у 20% пациентов психиатрических стационаров. ПРЛ также регистрируется в 10-15% всех случаев обращений в отделения неотложной помощи [12, 13]. В другом исследовании лица, получающие психофармакотерапию во всех учреждениях (включая лечение у врача общей практики), имели в 14 раз более высокий уровень ПРЛ, чем лица, не получающие лечения [14]. Ни одно другое РЛ не демонстрировало такой же тенденции в отношении лечения, даже если люди с другими РЛ имели аналогичное или более значительное снижение качества жизни [15-17].
Цель настоящего обзора – обобщить современные представления, а также результаты клинических исследований, посвященных клинике, классификации и дифференциальной диагностике ПРЛ. Это поможет практикующим врачам в правильной дифференциальной диагностике ПРЛ, что является залогом рациональной тактики ведения данных пациентов.
Генетические полиморфизмы, которые наблюдались у пациентов, страдающих ПРЛ, обнаруживаются в генах FKBP5 и CRH, участвующих в деятельности гипоталамо-гипофизарно-надпочечниковой оси. Эти гены присутствуют преимущественно у пациентов, подвергшихся жестокому обращению в детстве [23, 24]. Эпигенетические изменения, такие как повышенное метилирование гена MIR124-3, который регулирует нейронную пластичность и функцию миндалины, а также гена BDNF (нейротрофического фактора мозга), также могут играть важную роль в развитии симптомов ПРЛ [25, 26]. Другой подход к изучению генетической основы ПРЛ связан с определением наследуемости эндофенотипов, таких как определенные психопатологические черты или поведение. Предполагается, что конституциональная предрасположенность к дисрегуляции эмоций в сочетании с недружественной окружающей средой способствует развитию ПРЛ [27].
У пациентов с ПРЛ наблюдается нарушение модулирования окситоцинергической системой, которая играет важную роль в регуляции социального поведения и привязанности [28]. Также у этих пациентов выявляется дисфункция серотониновой системы и уменьшение серого вещества в некоторых областях мозга, таких как гиппокамп и миндалевидное тело, а также в медиальной височной доле. Эти изменения могут быть связаны с эмоциональной дисрегуляцией и нестабильностью настроения, характерных для ПРЛ [29, 30]. Кроме того, пациенты с ПРЛ также проявляют нарушения в связях между префронтальной корой и другими областями мозга, которые играют важную роль в контроле высших когнитивных функций, включая решение проблем, планирование и регуляцию поведения [31].
Alessandro Grecucci и соавт. при изучении изменений мозга с помощью мультимодального канонического корреляционного анализа совместно с независимым компонентным анализом на основе технологий машинного обучения у пациентов с ПРЛ выявили два характерных структурно-функциональных фенотипа: первый включал изменения белого вещества в префронтальных областях, включая нижнюю лобную извилину, а также обширные изменения серого вещества в островковой, постцентральной и прецентральной извилинах, которые связаны с импульсивностью; второй – области мозга с повышенной концентрацией серого вещества в височно-теменном соединении и других более мелких областях, расположенных в передних, задних срединных структурах мозга и островковой части, которые связаны с межличностным функционированием. Также примечательно, что эмоциональное пренебрежение в детском возрасте были связаны с формированием первой «сети», а физическое пренебрежение и насилие в детском возрасте были больше связаны со второй «сетью» [32].
Сообщается, что социально-экономический статус, наличие психопатологических расстройств в семье, качество отношений между родителями и детьми, а также травматические события, включая жестокое обращение, вербальное, эмоциональное, физическое и сексуальное насилие, а также буллинг со стороны сверстников могут повышать риск развития ПРЛ. Систематический обзор выявил высокую частоту сексуального (от 16% до 71%) и физического (от 10% до 73%) насилия в детстве у людей с ПРЛ [33, 34]. Ранние травмы играют роль пускового механизма в развитии нескольких черт ПРЛ, включая нестабильность аффекта, эмоциональную дисрегуляцию и саморазрушительное поведение (злоупотребление ПАВ и самоповреждения) [35]. Предполагают, что генетическая предрасположенность играет модулирующую роль в этом контексте. Например, Cicchetti и соавт. [36] выявили, что полиморфизмы рецептора окситоцина (OXTR) и FK506-связывающего белка 5 (FKBP5) сопряжены с повышенной чувствительностью к негативным последствиям детского травматического опыта и способствуют развитию черт ПРЛ. Кроме того, определенные темпераментные характеристики и черты личности, которые часто называются «интрапсихическими факторами», также предрасполагают к возникновению ПРЛ. Аффективная нестабильность, негативная эмоциональность, неадекватное проявление гнева, плохой контроль над эмоциями, импульсивность и агрессивность – все эти черты могут способствовать развитию и поддержанию ПРЛ [37].
Необходимо отметить, что в целом симптомы РЛ являются эгосинтонными, то есть они соответствуют представлениям и восприятию индивида о себе, и аллопластическими, то есть индивид приспосабливает свое поведение, пытаясь изменить внешнюю среду, а не самого себя. Поскольку лица с РЛ не испытывают тревоги по поводу своего дезадаптивного поведения и не осознают страдания, которые их поведение может вызывать у других людей, они часто проявляют мало интереса к лечению [40].
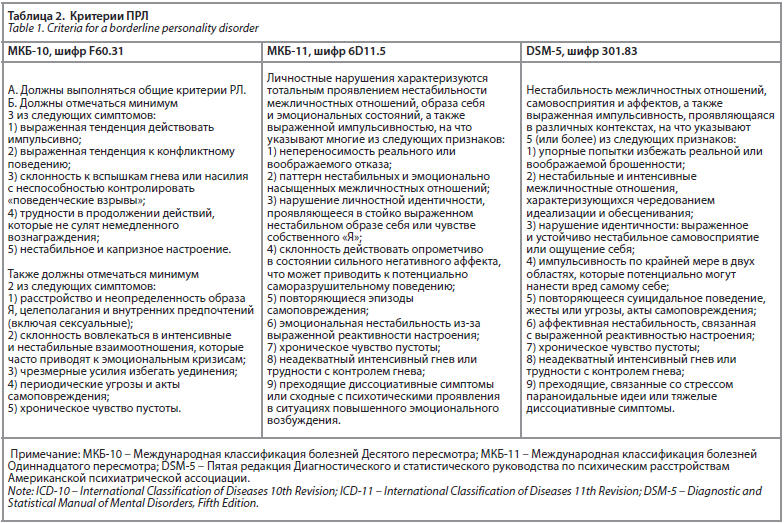
Диагноз «РЛ» следует ставить только в случаях, когда его черты являются характерными для продолжительного функционирования и не ограничиваются эпизодом другого психического расстройства. Аналогичным образом, если дезадаптивное поведение обусловлено прямым психологическим воздействием другого психического расстройства, включая употребление ПАВ, диагноз «РЛ» может быть неоправданным. Кроме того, изменение личности может быть следствием другого медицинского состояния, например, височной эпилепсии и черепно-мозговой травмы. В таких случаях необходимо указать соответствующее медицинское состояние вместе с соответствующим диагнозом изменения личности [38-40]. В таблице 2 приведена сравнительная характеристика общих подходов к диагностике ПРЛ в МКБ-10, МКБ-11 и DSM-5.
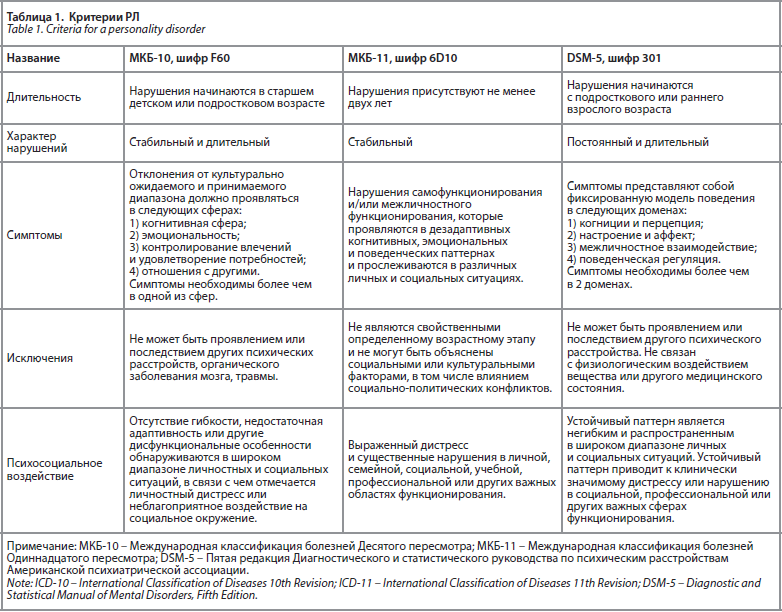
МКБ-10 и DSM-5 используют категориальный подход, который дает описательные диагностические критерии для психопатологических синдромов, включая 8-12 различных типов РЛ. DSM-5 классифицирует РЛ в три категории или кластера: A, B и C. ПРЛ относится к кластеру В, который включает четыре расстройства личности с драматическими, импульсивными, эксплуататорскими и нестабильными чертами характера (пограничное, антисоциальное, нарциссическое и гистрионное) [38-40].
В МКБ-11 применяется многомерный подход к диагностике РЛ, заменив все синдромы категориального РЛ пятидоменной моделью личностных черт и паттернов поведения. Эти пять доменов представлены негативной эмоциональностью, отстраненностью, диссоциальностью, расторможенностью и ананкастностью. Клиницист сначала оценивает пациента в отношении уровня тяжести расстройства личности, основанного на степени дисфункции личности и/или межличностных отношений (от подпороговых трудностей личности до легкого, умеренного или тяжелого РЛ), затем оценивает пациента по пяти доменам, используя и квалификатор пограничного паттерна, который является шестым доменом. Таким образом, спецификатор «пограничное состояние» был сохранен из-за значимости, которую ему придали исследователи и клиницисты [41].
В DSM-5 все критерии ПРЛ имеют одинаковый вес. Частота встречаемости каждого диагностического критерия в группе из 201 пациента с ПРЛ составила: аффективная нестабильность – 95%, неадекватный гнев – 87%, импульсивность – 81%, нестабильные отношения – 79%, ощущение пустоты – 71%, паранойя или диссоциация – 68%, нарушение самосознания – 61%, страх брошенности – 60%, суицидальность или самоповреждение 60%[42]. В двух исследованиях было обнаружено, что критерий «нестабильных отношений» демонстрирует наилучшую комбинированную чувствительность и специфичность для ПРЛ [43] и представляет наиболее сильную семейную агрегацию [44]. С другой стороны, критерий «хроническое чувство пустоты» оказался наиболее тесно связанным с психосоциальными нарушениями (включая суицидальные попытки в анамнезе), госпитализацией, глобальными функциональными нарушениями и коморбидностью с другими психическими расстройствами [44]. Постановка диагноза ПРЛ может быть затруднена при наличии сопутствующих психических расстройств. Симптомы других расстройств, например, расстройства настроения, могут накладываться на более стабильную психопатологию ПРЛ и заслонять ее.
1) межличностная нестабильность: страх быть брошенным, нарушенные и нестабильные отношения;
2) когнитивные нарушения и/или сложности самоидентификации: параноидальные идеи, диссоциативные симптомы, нарушение идентичности;
3) аффективная и/или эмоциональная дисрегуляция: неустойчивость настроения, вспышки гнева, чувство опустошенности, низкая фрустрационная толерантность;
4) поведенческая дисрегуляция: cуицидальное или самоповреждающее поведение, импульсивность.
Все проявления ПРЛ имеют связь с психосоциальными нарушениями, даже при отсутствии других симптомов. Однако только хроническое чувство пустоты оказалось общим фактором для всех аспектов заболеваемости ПРЛ: оно связано с историей суицидальных попыток и госпитализаций, социальной и профессиональной дисфункцией, а также с коморбидностью с расстройствами оси I и общим уровнем функционирования [46].
Люди с ПРЛ часто жалуются на хроническое чувство пустоты и скуки, возможно, вследствие отсутствия последовательного чувства идентичности (диффузия идентичности). Пациенты с ПРЛ склонны интерпретировать нейтральные события, слова или выражение лица как «негативные» [53, 54]. Некоторые клиницисты для характеристики этих пациентов используют понятия «панфобия», «пантревога», «панамбивалентность» и «хаотичная сексуальность». Люди с ПРЛ склонны к внезапным и резким изменениям в своем восприятии других людей, они могут воспринимать отношение к ним как неоценимую поддержку или жестокое наказание. Может наблюдаться нарушение интеграции личности и идентичности, характеризующееся выраженным нестабильным самовосприятием с изменением жизненных целей и профессиональных устремлений; часто меняются мнения и планы относительно карьеры, сексуальных предпочтений, ценностей и круга друзей. От роли нуждающегося в помощи просителя пациент легко переходит к роли праведного мстителя за плохое обращение. Люди с этим расстройством временами испытывают чувство, что их вообще не существует. Такие переживания обычно возникают в ситуациях, когда человек чувствует недостаток значимых отношений, заботы и поддержки [50, 51,55].
Пациенты с ПРЛ могут испытывать повторяющиеся и выраженные изменения настроения в течение одного дня, причем колебания от момента к моменту часто провоцируются стрессовыми факторами окружающей среды. Периоды эутимии могут чередоваться с эпизодами интенсивной дисфории, депрессии, тревоги и раздражительности, что отражает крайнюю реактивность на межличностные стрессы. Пациенты с ПРЛ часто неуместно гневливы и конфликтны. Гнев зачастую возникает, когда близкий человек воспринимается как пренебрегающий, утаивающий, не заботящийся или бросающий. За такими проявлениями гнева следуют стыд, чувство вины и никчемности. В периоды сильного стресса могут возникать преходящие бредовые идеи или диссоциативные симптомы (например, деперсонализация), а также кратковременные психотические эпизоды (например, галлюцинации, искажения образа тела), но они, как правило, недостаточно выражены и продолжительны для постановки дополнительного диагноза. Эти симптомы чаще всего возникают в ответ на реальный или воображаемый стрессор и, как правило, длятся минуты или часы. Реальное или мнимое возвращение заботы со стороны близкого человека или ощущение безопасности может привести к ремиссии симптомов [50, 51, 59].
Как и в случае несуицидального самоповреждения, импульсивность в сексуальной сфере может иметь важное значение или смысл для пациента, например, помогает снять внутреннее напряжение или почувствовать себя любимым после недавнего реального или предполагаемого разрыва. Несмотря на то, что после этого пациент обычно сожалеет о своем поступке и даже осознает его потенциальную опасность, ему может быть очень трудно противостоять желанию повторить все снова [40, 50, 51].
Пациенты могут наносить себе самоповреждения, которые не имеют суицидальных намерений [60], расценивая такое поведение как компульсивный акт, снимающий напряжение, часто описываемое как «внутреннее напряжение» или чрезмерный аффект, также такое поведение может быть обусловлено рентными установками с целью добиться помощи у других. Самоповреждения могут происходить во время диссоциативных переживаний и приносят облегчение, например, временно снижая чувство вины [51, 60].
Суицидальное поведения наблюдается у 69–80% пациентов с ПРЛ [61]. Суицид происходит у 8%-10% людей с ПРЛ, а самоповреждающие действия, угрозы и попытки самоубийства встречаются в большинстве клинических случаев [62, 63]. Рецидивирующая суицидальность часто является причиной того, что эти люди обращаются за помощью. Оценить текущий риск суицидальных намерений пациента сложно. Годы суицидальных угроз и безвредных с медицинской точки зрения суицидальных жестов могут предшествовать самоубийству [64]. Факторы, указывающие на острый риск суицидального поведения, включают депрессию, неблагоприятные жизненные события, злоупотребление ПАВ, недавнюю потерю близкого человека. К факторам, связанным с хроническим риском суицидального поведения, относятся черты импульсивности, негативная аффективность, плохое психосоциальное функционирование [65].
В исследовании 175 пациентов, наблюдавшихся в течение 10 лет, 85% в течение 12 месяцев не соответствовали более полным диагностическим критериям ПРЛ, а частота рецидивов составила 12%. При этом психосоциальное функционирование улучшалось медленнее, чем другие симптомы ПРЛ, улучшение по шкале глобальной оценки функционирования (Global Assessment of Functioning (GAF)) было незначительным – в среднем 4 балла по 100-балльной шкале за 10 лет, только треть пациентов через 10 лет получили работу на полный рабочий день и только 40% пациентов с ранее высоким уровнем функционирования восстановили этот уровень. Более низкие показатели ремиссии были связаны с более длительными периодами симптоматической ремиссии [7, 70].
Проявления эмоциональных состояний, таких как гнев, тревога и депрессия, а также особенности межличностного взаимодействия, приводящие к ощущению покинутости и зависимости, были наиболее распространены и стабильны во времени. В то же время, проявления импульсивности, такие как суицидальные попытки или самоповреждения, были менее распространены и менее стабильны с течением времени [74]. Когнитивные нарушения и/или нарушения самоидентификации регистрировались как острые (например, квазипсихотическое мышление и серьезные нарушения самосознания), так и продолжительные (например, вычурное мышление, необычные перцептивные переживания и преходящие бредовые идеи). Аналогичным образом, нарушения в межличностном функционировании могут быть как острыми, так и продолжительными; при этом бурные отношения, обесценивание и требовательность являются более острыми, в то время как страх одиночества, чрезмерная зависимость и мазохизм являются более устойчивыми [74].
Высокие показатели ремиссии и рецидивов в проспективных исследованиях поставили под сомнение традиционную парадигму ПРЛ как стабильного и продолжительного паттерна дезадаптивных черт. Была предложена новая концептуализация ПРЛ как гибрида стабильных личностных черт и периодически проявляющихся симптоматических форм поведения [75]. Альтернативная точка зрения заключается в том, что ПРЛ лучше классифицировать как психическое нарушение или то, что в прошлом называлось расстройством оси I [76]. В лонгитюдном исследовании по изучению предикторов неблагоприятного клинического течения ПРЛ Yen S. и соавт. обнаружили, что чем больше симптомов ПРЛ, тем более тяжелое течение имеет расстройство (ОШ: 1,43; 95% ДИ 1,05–1,95; р: 0,02). Более сильная ассоциация в этой модели анализа была связана с фактором аффективной дисрегуляции (ОШ: 1,49; 95% ДИ 1,13–1,98; р:<0,01) [77].
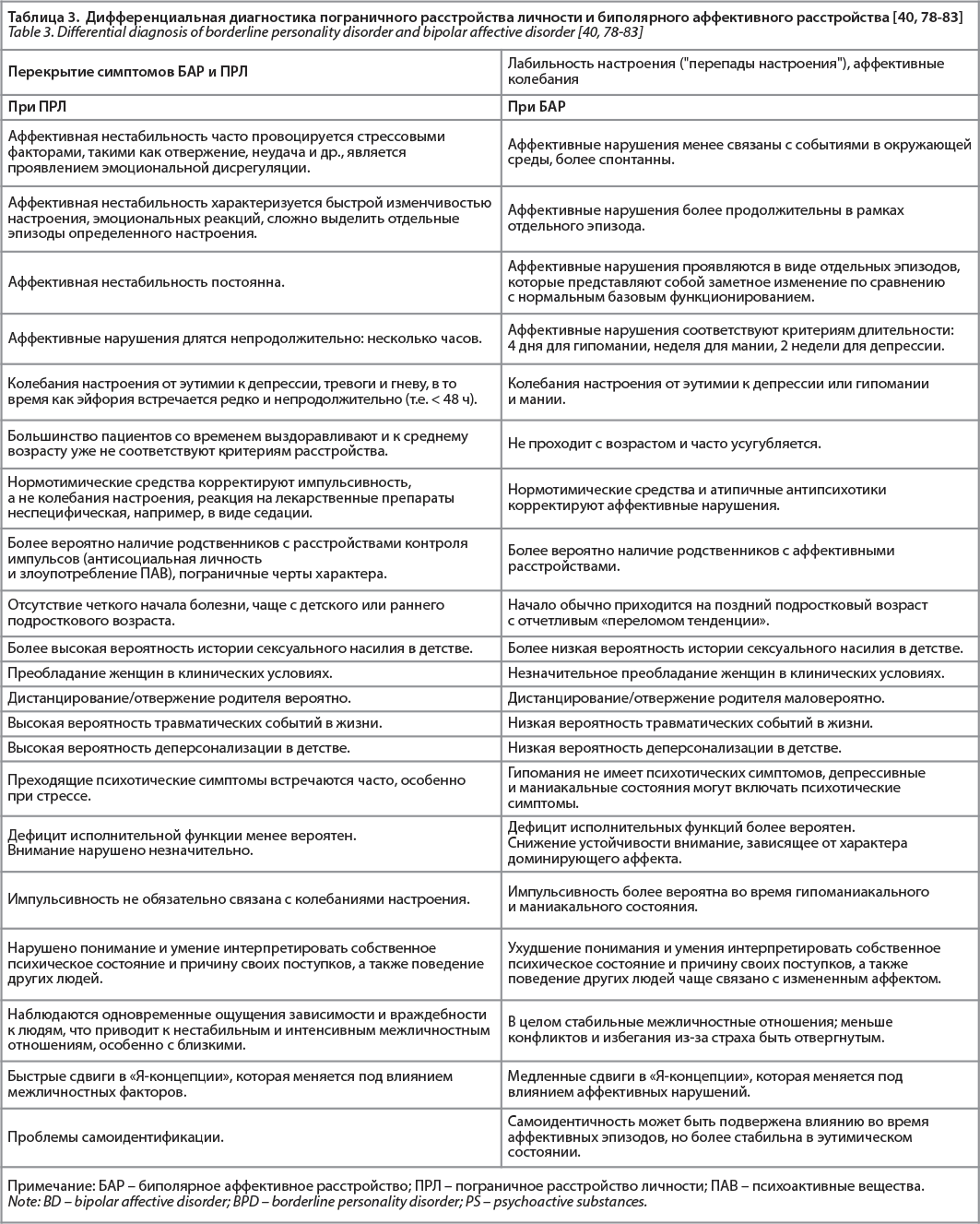
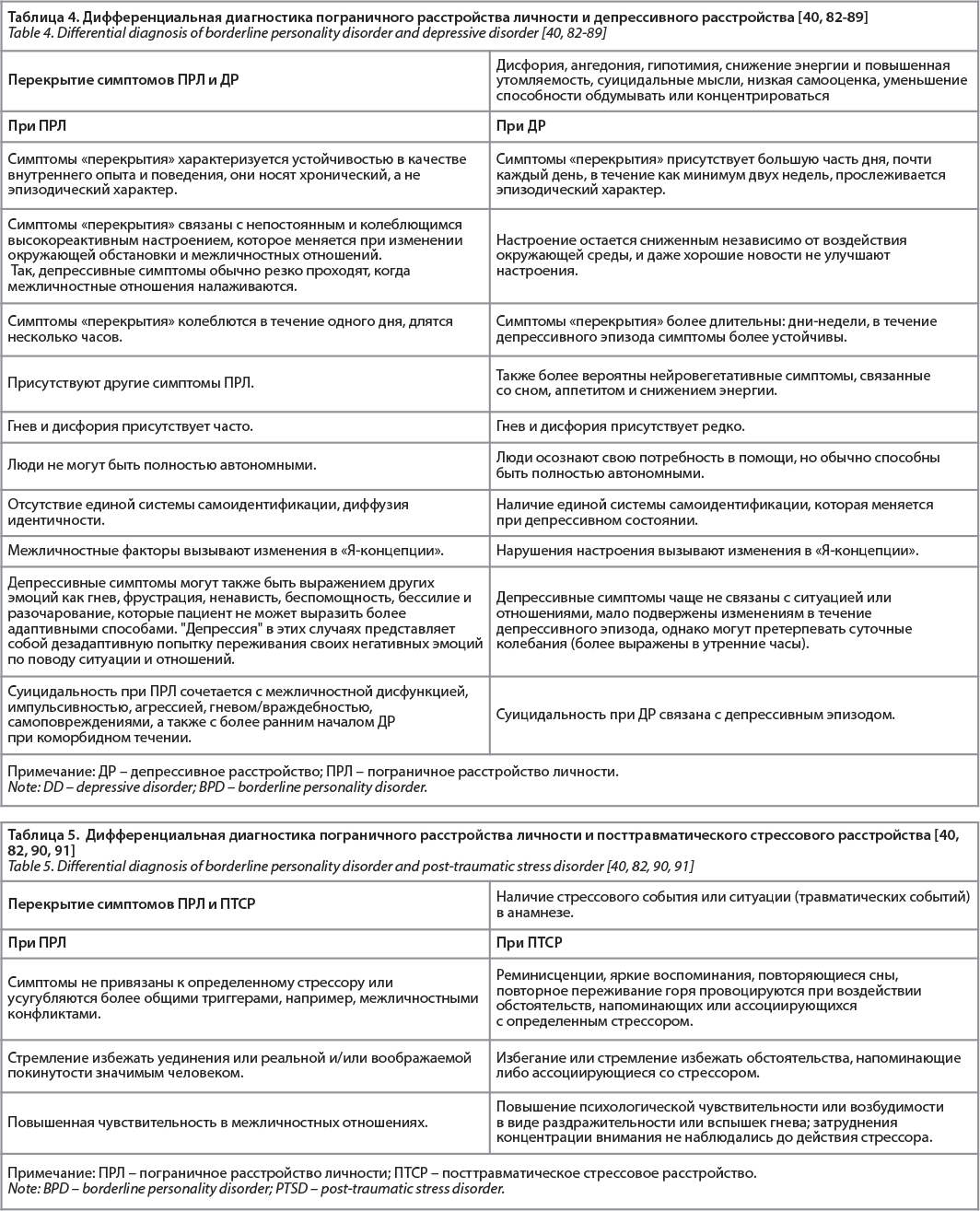
Важно заметить, что ПРЛ часто сочетается с расстройствами, дифференциальная диагностика с которыми представляет наибольшую трудность. При наличии достаточных критериев обоих (и более) расстройств в соответствии с современными классификационными подходами могут быть поставлены несколько диагнозов и возникает проблема коморбидности. Поскольку симптоматика ПРЛ может имитировать проявления других расстройств, что было указано в таблицах выше, клиницист должен избегать постановки дополнительного диагноза ПРЛ на основании только оценки статуса, не имея подтверждения того, что модель поведения имеет раннее начало и длительное течение. ПРЛ имеет общие черты с другими РЛ [97].
У пациентов с ПРЛ cуицидальное поведение носит рецидивирующий или «хронический» характер, в среднем на протяжении жизни у них регистрируется около 3,3 попыток самоубийства [98]. Так как зачастую именно этот паттерн поведения является причиной обращения людей с ПРЛ за медицинской помощью, необходимо помнить о высокой вероятности повторных суицидальных попыток [82].
Пациенты с ПРЛ являются ненадежными информантами своих собственных личностных проблем и могут распознать свои личностные проблемы только тогда, когда они влияют на их взаимодействие и отношения с другими людьми, поэтому обязательно необходимо собрать объективные сведения со стороны родственников или близких пациенту людей.
Инструменты самоотчета и полуструктурированные интервью могут помочь при клинической оценке и диагностике ПРЛ [99]. Для скрининга можно использовать «Инструмент для скрининга ПРЛ Мак-Лина» (McLean Screening Instrument for BPD (MSI-BPD)) (английская версия доступна по ссылке https://www.thevividmind.org/blog/ test/bpd-test/)[100]. Перечень пограничных симптомов (Borderline Symptom List (BSL)) представляет собой инструмент самооценки симптоматики ПРЛ. Данный инструмент представлен двумя версиями, полной, состоящей из 95 пунктов (BSL-95) (английская версия доступна по ссылке https://psydix.org/psychological-tests/bsl-95/), и краткой, состоящей из 23 пунктов (BSL-23) (русскоязычная версия доступна по ссылке https://mhcenter.ru/testy-oprosniki-i-materialy-dlya-raboty/#1522668589295-5517016c-0591) [101]. Рейтинговая шкала Занарини для ПРЛ (The Zanarini Rating Scale for Borderline Personality Disorder (ZAN-BPD)) (английская версия доступна по ссылке https://www. scribd.com/document/373087907/Borderline- Personality-Disorder-Scale-pdf) – это врачебная шкала для динамической оценки симптоматики ПРЛ [102]. Также есть шкала самооценки для измерения тяжести и изменений у пациентов с ПРЛ «Пограничная оценка тяжести с течением времени» (The borderline evaluation of severity over time (BEST)) (английская версия доступна по ссылке https://img1.wsimg.com/blobby/go/a45089b5-d54f-4b64-96fd-6618b271fa00/downloads/B.E.S.T..pdf?ver=162... 392980) [103].
Термин «пограничная организация личности» был введен Отто Кернбергом (Otto Friedmann Kernberg) в 1975 году. В рамках предложенной им концепции уровня организации личности пограничный, или средний уровень, ограничивался, с одной стороны, пациентами, имевшими признаки психотической структуры личности, а с другой, здоровыми и лицами с невротической организацией. Под пограничной личностной организацией понималась широкая форма психопатологии, определяемая общими примитивными механизмами психологической защиты (расщепление, проективная идентификация), диффузией идентичности, но с ненарушенной возможностью тестирования реальности [105, 106].
В настоящее время позиция ПРЛ как пограничного состояния к определенному спектру психических расстройств также остаётся неоднозначной. В 1960-е и 1970-е годы произошел переход в представлении о ПРЛ как пограничному к шизофрении к представлению о нем как пограничному к аффективным расстройствам, прежде всего расстройствам биполярного спектра [107]. Например, Joana Henriques Calado и соавт. показали, что такие черты личности как отстраненность, негативная аффективность, психотизм, депрессивность, завышенная самоценка, подозрительность и межличностная чувствительность являются общими для пациентов как с БАР, так и ПРЛ в качестве прогностически значимых в развитии психотических симптомов [108]. После того, как в 1980 году в DSM-III были разработаны стандартизированные критерии, позволяющие отличить его от расстройств настроения и других расстройств оси I, ПРЛ формально стало диагнозом расстройства личности и относится к расстройствам оси II [107].
Приводимое в МКБ-10 определение расстройств личности (психопатий) по существу соответствует принятому в нашей стране и с различными модификациями отражает классическую триаду критериев психопатий Ганнушкина–Кербикова: стойкость характерологических изменений на протяжении жизни, их тотальность с охватом всех основных сфер психики и нарушения социальной адаптации [109]. Прямых аналогов в отечественной систематике психопатий ПРЛ не имеет, хотя по ряду параметров сопоставимо с неустойчивым типом согласно классификации П.Б. Ганнушкина, а также выделяемой им же группой эмоционально-лабильных (реактивно-лабильных) аномалий личности (аномалии личности с явлениями психопатологического диатеза) [104]. В типологии психопатий О.В. Кербикова ПРЛ наиболее близко к возбудимой психопатии [110]. Некоторые отечественные авторы соотносят ПРЛ с истеровозбудимой психопатией [111].
Особое внимание при дифференциальной диагностике ПРЛ следует уделять:
1) фактическому психическому статусу на момент осмотра, удостоверившись, что за симптомами пациента стоит психопатология ПРЛ, а не другого психического расстройства;
2) необходимо оценить течение заболевания, собрав также объективные сведения со стороны родственников или близких пациенту людей, чтобы оценить, являются ли нарушения продолжительными и не ограничиваются эпизодом, возможно, другого психического расстройства или других медицинских состояний. Необходимо также удостовериться, что выявленные нарушения не свойственны определенному возрастному периоду и не могут быть объяснены социальными или культуральными факторами;
3) на основании этих данных необходимо соотнести клинические данные с критериями ПРЛ и/или других психических расстройств актуальной классификации.
4) при наличии достаточных критериев обоих (и более) расстройств могут быть поставлены несколько диагнозов;
5) для более точного исследования можно воспользоваться диагностическими инструментами (скрининговыми шкалами), однако необходимо помнить, что они являются вспомогательными и не заменяют клинической оценки врача.
Тщательная клиническая оценка и правильный диагноз являются непременным условием успешного выбора тактики ведения пациента, медикаментозных и немедикаментозных способов коррекции симптомов расстройства, а также оценки прогноза течения заболевания.
Контакты:
Хасанова Айпери Кылычбековна, abdyrahmanova_peri@mail.ru,
https://orcid.org/0000-0001-5391-0786
Мосолов Сергей Николаевич, profmosolov@mail.ru,
https://orcid.org/0000-0002-5749-3964
Contacts:
Khasanova Aiperi Kylychbekovna, abdyrahmanova_peri@mail.ru,
https://orcid.org/0000-0001-5391-0786.
Mosolov Sergey Nikolaevich, profmosolov@mail.ru,
https://orcid.org/0000-0002-5749-3964
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Conflict of interest: authors declare no conflict of interest.
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№05 2023
Пограничное расстройство личности: клиника, классификация и дифференциальная диагностика №05 2023
Номера страниц в выпуске:4-17
Резюме
Пограничное расстройство личности (ПРЛ) характеризуется нестабильностью межличностных отношений, самооценки и эмоций, а также импульсивностью в широком диапазоне ситуаций, вызывающих значительные нарушения функционирования и/или субъективный дистресс. ПРЛ связано с высоким уровнем самоубийств и коморбидностью с другими психическими расстройствами, а также большим экономическим бременем.
Цель этого обзора – обобщить современные представления, а также результаты клинических исследований, посвященных клиническим дифференциально-диагностическим аспектам.
Методы. Публикации были собраны в марте – мае 2023 года из баз данных: PubMed, Web of Science и Google Scholar. Также мы обращались к современным учебным пособиям, освещающих тему обзора. Поиск источников литературы осуществлялся по ключевым словам: «пограничное расстройство личности», «симптомы пограничного расстройства личности», «диагностика пограничного расстройства личности», «дифференциальная диагностика пограничного расстройства личности», «клиника пограничного расстройства личности», «течение пограничного расстройства личности»; «borderline personality disorder», «symptoms of borderline personality disorder», «diagnosis of borderline personality disorder», «differential diagnosis of borderline personality disorder», «clinic of borderline personality disorder», «course of borderline personality disorder». Поиск осуществлялся на английском и русском языках с использованием синонимов ключевых слов, также использовался MeSH для PubMed. Критериями включения были публикации, описывающие клинику, критерии классификации и диагностику ПРЛ.
Результаты. Большинство гипотез предполагает, что ПРЛ обусловлено взаимодействием генетических, нейробиологических и психосоциальных факторов. Близнецовое исследование продемонстрировало, что доля вариабельности ПРЛ, объясняемая влиянием окружающей среды, была выше, чем доля, объясняемая генетическими влияниями (58% против 42%). Генетические полиморфизмы, которые наблюдались у пациентов, страдающих ПРЛ, обнаруживаются в генах FKBP5 и CRH, участвующих в деятельности гипоталамо-гипофизарно-надпочечниковой оси. Эти гены присутствуют преимущественно у пациентов, подвергшихся жестокому обращению в детстве. У пациентов с ПРЛ наблюдается нарушение модулирования окситоцинергической системой, дисфункция серотониновой системы и уменьшение серого вещества в некоторых областях мозга, таких как гиппокамп, миндалевидное тело и медиальная височная доля, а также нарушения в связях между префронтальной корой и другими областями мозга. У людей с ПРЛ определяется высокая частота сексуального (от 16% до 71%) и физического (от 10% до 73%) насилия в детстве. Симптомы ПРЛ можно сгруппировать в четыре клинических фенотипа: 1) межличностная нестабильность: страх быть брошенным, нарушенные и нестабильные отношения; 2) когнитивные нарушения и/или сложности самоидентификации: параноидальные идеи, диссоциативные симптомы, нарушение идентичности; 3) аффективная и/или эмоциональная дисрегуляция: неустойчивость настроения, вспышки гнева, чувство опустошенности, низкая фрустрационная толерантность; 4) поведенческая дисрегуляция: cуицидальное или самоповреждающее поведение, импульсивность. ПРЛ имеет довольно благоприятный прогноз: ремиссия наступает у 45% пациентов в течение широкого диапазона времени. Диагноз ПРЛ связан с широким спектром симптомов, которые совпадают с другими диагностическими категориями. Также диагноз ПРЛ связан с обширной коморбидностью, что приводит к проблемам в дифференциальной диагностике. К основным психическим расстройствам, с которыми дифференциальная диагностика ПРЛ представляет наибольшую трудность, относятся биполярное аффективное расстройство, депрессивное расстройство, посттравматическое стрессовое расстройство, комплексное посттравматическое стрессовое расстройство, а также синдром дефицита внимания и гиперактивности. К валидизированным диагностическим инструментам при работе с ПРЛ относят: «Инструмент для скрининга ПРЛ Мак-Лина» (McLean Screening Instrument for BPD (MSI-BPD)), инструмент самооценки «Перечень пограничных симптомов» (Borderline Symptom List (BSL)), врачебную оценочную шкалу «Рейтинговая шкала Занарини для ПРЛ» (The Zanarini Rating Scale for Borderline Personality Disorder (ZAN-BPD)) и шкалу самооценки «Пограничная оценка тяжести с течением времени» (The borderline evaluation of severity over time (BEST)).
Заключение. ПРЛ является распространенным, клинически гетерогенным, суицидоопаснвым и часто дезадаптирующим расстройством, плохо известным в отечественной психиатрии. Этот нарративный обзор освещает дифференциальную диагностику ПРЛ, что является залогом постановки правильного диагноза и выбора рациональной тактики ведения данных пациентов.
Ключевые слова: пограничное расстройство личности, дифференциальная диагностика, клиника, классификация, диагностические инструменты
Для цитирования: А.К. Хасанова, С.Н. Мосолов. Пограничное расстройство личности: клиника, классификация и дифференциальная диагностика. Психиатрия и психофармакотерапия. 2023; 5: 4–17.
УДК 616.89:008
Пограничное расстройство личности (ПРЛ) характеризуется нестабильностью межличностных отношений, самооценки и эмоций, а также импульсивностью в широком диапазоне ситуаций, вызывающих значительные нарушения функционирования и/или субъективный дистресс. ПРЛ связано с высоким уровнем самоубийств и коморбидностью с другими психическими расстройствами, а также большим экономическим бременем.
Цель этого обзора – обобщить современные представления, а также результаты клинических исследований, посвященных клиническим дифференциально-диагностическим аспектам.
Методы. Публикации были собраны в марте – мае 2023 года из баз данных: PubMed, Web of Science и Google Scholar. Также мы обращались к современным учебным пособиям, освещающих тему обзора. Поиск источников литературы осуществлялся по ключевым словам: «пограничное расстройство личности», «симптомы пограничного расстройства личности», «диагностика пограничного расстройства личности», «дифференциальная диагностика пограничного расстройства личности», «клиника пограничного расстройства личности», «течение пограничного расстройства личности»; «borderline personality disorder», «symptoms of borderline personality disorder», «diagnosis of borderline personality disorder», «differential diagnosis of borderline personality disorder», «clinic of borderline personality disorder», «course of borderline personality disorder». Поиск осуществлялся на английском и русском языках с использованием синонимов ключевых слов, также использовался MeSH для PubMed. Критериями включения были публикации, описывающие клинику, критерии классификации и диагностику ПРЛ.
Результаты. Большинство гипотез предполагает, что ПРЛ обусловлено взаимодействием генетических, нейробиологических и психосоциальных факторов. Близнецовое исследование продемонстрировало, что доля вариабельности ПРЛ, объясняемая влиянием окружающей среды, была выше, чем доля, объясняемая генетическими влияниями (58% против 42%). Генетические полиморфизмы, которые наблюдались у пациентов, страдающих ПРЛ, обнаруживаются в генах FKBP5 и CRH, участвующих в деятельности гипоталамо-гипофизарно-надпочечниковой оси. Эти гены присутствуют преимущественно у пациентов, подвергшихся жестокому обращению в детстве. У пациентов с ПРЛ наблюдается нарушение модулирования окситоцинергической системой, дисфункция серотониновой системы и уменьшение серого вещества в некоторых областях мозга, таких как гиппокамп, миндалевидное тело и медиальная височная доля, а также нарушения в связях между префронтальной корой и другими областями мозга. У людей с ПРЛ определяется высокая частота сексуального (от 16% до 71%) и физического (от 10% до 73%) насилия в детстве. Симптомы ПРЛ можно сгруппировать в четыре клинических фенотипа: 1) межличностная нестабильность: страх быть брошенным, нарушенные и нестабильные отношения; 2) когнитивные нарушения и/или сложности самоидентификации: параноидальные идеи, диссоциативные симптомы, нарушение идентичности; 3) аффективная и/или эмоциональная дисрегуляция: неустойчивость настроения, вспышки гнева, чувство опустошенности, низкая фрустрационная толерантность; 4) поведенческая дисрегуляция: cуицидальное или самоповреждающее поведение, импульсивность. ПРЛ имеет довольно благоприятный прогноз: ремиссия наступает у 45% пациентов в течение широкого диапазона времени. Диагноз ПРЛ связан с широким спектром симптомов, которые совпадают с другими диагностическими категориями. Также диагноз ПРЛ связан с обширной коморбидностью, что приводит к проблемам в дифференциальной диагностике. К основным психическим расстройствам, с которыми дифференциальная диагностика ПРЛ представляет наибольшую трудность, относятся биполярное аффективное расстройство, депрессивное расстройство, посттравматическое стрессовое расстройство, комплексное посттравматическое стрессовое расстройство, а также синдром дефицита внимания и гиперактивности. К валидизированным диагностическим инструментам при работе с ПРЛ относят: «Инструмент для скрининга ПРЛ Мак-Лина» (McLean Screening Instrument for BPD (MSI-BPD)), инструмент самооценки «Перечень пограничных симптомов» (Borderline Symptom List (BSL)), врачебную оценочную шкалу «Рейтинговая шкала Занарини для ПРЛ» (The Zanarini Rating Scale for Borderline Personality Disorder (ZAN-BPD)) и шкалу самооценки «Пограничная оценка тяжести с течением времени» (The borderline evaluation of severity over time (BEST)).
Заключение. ПРЛ является распространенным, клинически гетерогенным, суицидоопаснвым и часто дезадаптирующим расстройством, плохо известным в отечественной психиатрии. Этот нарративный обзор освещает дифференциальную диагностику ПРЛ, что является залогом постановки правильного диагноза и выбора рациональной тактики ведения данных пациентов.
Ключевые слова: пограничное расстройство личности, дифференциальная диагностика, клиника, классификация, диагностические инструменты
Для цитирования: А.К. Хасанова, С.Н. Мосолов. Пограничное расстройство личности: клиника, классификация и дифференциальная диагностика. Психиатрия и психофармакотерапия. 2023; 5: 4–17.
УДК 616.89:008
Borderline personality disorder, clinic, classification and differential diagnosis
A.K. Khasanova1, S.N. Mosolov1,2¹ Russian Medical Academy of Continuous Professional Education, Healthcare Ministry of Public Health of the Russian Federation, Moscow, Russia
² Moscow Research Institute of Psychiatry – a branch of Serbsky National Medical Research Center for Psychiatry and Addictology, Moscow, Russia
Abstract
Borderline personality disorder (BPD) is characterized by instability in interpersonal relationships, self-esteem and emotions, and impulsivity in a wide range of situations causing significant impairment in functioning and/or subjective distress. BPD is associated with high suicide rates and comorbidity with other psychiatric disorders, as well as with high economic burden.
The aim of this review is to summarize current understanding and the results of clinical studies related to clinical differential diagnostic aspects.
Methods. Publications were collected between March and May 2023 from the following databases: PubMed, Web of Science and Google Scholar. We also consulted contemporary textbooks covering the topic of the review. Literature sources were searched using the keywords: "borderline personality disorder", "symptoms of borderline personality disorder", "diagnosis of borderline personality disorder", "differential diagnosis of borderline personality disorder", "clinic of borderline personality disorder", "course of borderline personality disorder". The search was performed in English and Russian using synonyms of key words, MeSH for PubMed was also used. Inclusion criteria were publications describing the clinic, classification criteria, and diagnosis of BPD.
Results. Most hypotheses suggest that BPD is due to the interaction of genetic, neurobiological, and psychosocial factors. A twin study demonstrated that the proportion of BPD variability explained by environmental influences was higher than that explained by genetic influences (58% vs. 42%). The genetic polymorphisms that have been observed in BPD patients are found in the FKBP5 and CRH genes involved in hypothalamic-pituitary-adrenal axis activity. These genes are present predominantly in patients who were abused in childhood. BPD patients show impaired modulation of the oxytocinergic system, dysfunction of the serotonin system and reduced gray matter in some brain regions such as the hippocampus, amygdala and medial temporal lobe, as well as abnormalities in the connections between the prefrontal cortex and other brain regions. People with BPD are identified as having a high incidence of sexual (16% to 71%) and physical (10% to 73%) abuse in childhood. BPD symptoms can be grouped into four phenotypes based on classification criteria:
1) interpersonal instability: fear of being abandoned, disturbed and unstable relationships; 2) cognitive impairment and/or self-identity difficulties: paranoid ideas, dissociative symptoms, identity disorder; 3) affective and/or emotional dysregulation: mood instability, angry outbursts, feelings of devastation, low frustration tolerance; 4) behavioral dysregulation: suicidal or self-harming behavior, impulsivity. BPD has a fairly favorable prognosis: remission occurs in 45% of patients over a wide range of time. The diagnosis of BPD is associated with a wide range of symptoms that overlap with other diagnostic categories. The diagnosis of BPD is also associated with extensive comorbidity, leading to problems in differential diagnosis. The major psychiatric disorders with which the differential diagnosis of BPD presents the greatest difficulty include bipolar affective disorder, depressive disorder, posttraumatic stress disorder, complex posttraumatic stress disorder and attention deficit hyperactivity disorder. This article presents the differential diagnosis of BPD with the mentioned disorders. Validated diagnostic tools when dealing with BPD include: "McLean Screening Instrument for BPD" (MSI-BPD), "Borderline Symptom List" (BSL) self-assessment tool, "Zanarini Rating Scale for Borderline Personality Disorder" (ZAN-BPD), and "Borderline evaluation of severity over time" (BEST) self-assessment scale.
Conclusion. BPD is a common, clinically heterogeneous, suicidal and often maladaptive disorder, poorly known in native psychiatry. This narrative review highlights the differential diagnosis of BPD, which is the key to making a correct diagnosis and choosing a rational tactic for the management of these patients.
Key words: Borderline personality disorder, differential diagnosis, clinic, classification, diagnostic tools.
For citation: A.K. Khasanova, S.N. Mosolov. Borderline personality disorder, clinic, classification and differential diagnosis. Psychiatry and psychopharmacotherapy. 2023; 5: 4–17.
Введение
Пограничное расстройство личности (ПРЛ) характеризуется нестабильностью межличностных отношений, самооценки и эмоций, а также импульсивностью в широком диапазоне ситуаций, вызывающих значительные нарушения функционирования и/или субъективный дистресс [1]. ПРЛ связано с высоким уровнем самоубийств, частой коморбидностью с другими психическими расстройствами и большим финансовым бременем [2]. В исследовании с 16-летним наблюдением 4,5% пациентов с ПРЛ умерли в результате самоубийства и 4,5% умерли от других причин [3]. Средний возраст умерших пациентов не в результате суицида был 39 лет, что свидетельствует о том, что люди с ПРЛ умирают преждевременно, не достигая средней продолжительности жизни [4]. Многочисленные исследования подтверждают высокие прямые экономические затраты, связанные с лечением ПРЛ. Частое обращение пациентов с ПРЛ в дорогостоящие больницы и отделения неотложной помощи составляет большую долю этих прямых расходов. Кроме того, имеются значительные косвенные расходы, вызванные постоянными проблемами в социальной адаптации и низкой профессиональной продуктивностью. Косвенные затраты оцениваются в два-четыре раза выше, чем прямые медицинские расходы [5, 6]. ПРЛ также связано с высоким уровнем безработицы и низкой производительностью труда. Только 25% пациентов с ПРЛ работают полный рабочий день, а 40% получают пособия по инвалидности [7].Крупные исследования национального масштаба в США показывают, что точечная распространенность ПРЛ составляет 1,6%, а распространенность в течение жизни – 5,9%. Соотношение женщин и мужчин с ПРЛ различается в зависимости от характера популяции. В клинической популяции соотношение составляет примерно 3:1 в пользу женщин. Однако в исследованиях населения в целом не было значимых различий в распространенности ПРЛ по гендерному признаку. Это наблюдение может указывать на то, что женщины чаще обращаются за лечением, чем мужчины [8, 9]. Неклинические выборки также показывают высокую частоту ПРЛ, оцениваемую в диапазоне 5% – 9% [10]. Вместе с тем ПРЛ широко распространено в медицинской сети всех уровней. В сети первичной медицинской службы распространенность ПРЛ в четыре раза выше, чем в общей популяции, следовательно, люди с этим расстройством являются частыми пользователями общей медицинской помощи [11]. Исследования в клинических условиях показали, что ПРЛ является наиболее распространенным расстройством личности (РЛ) и присутствует у 6,4% городских пациентов первичной медико-санитарной сети, у 9,3% пациентов амбулаторных психиатрических учреждений и примерно у 20% пациентов психиатрических стационаров. ПРЛ также регистрируется в 10-15% всех случаев обращений в отделения неотложной помощи [12, 13]. В другом исследовании лица, получающие психофармакотерапию во всех учреждениях (включая лечение у врача общей практики), имели в 14 раз более высокий уровень ПРЛ, чем лица, не получающие лечения [14]. Ни одно другое РЛ не демонстрировало такой же тенденции в отношении лечения, даже если люди с другими РЛ имели аналогичное или более значительное снижение качества жизни [15-17].
Цель настоящего обзора – обобщить современные представления, а также результаты клинических исследований, посвященных клинике, классификации и дифференциальной диагностике ПРЛ. Это поможет практикующим врачам в правильной дифференциальной диагностике ПРЛ, что является залогом рациональной тактики ведения данных пациентов.
Материалы и методы
Публикации были собраны в марте – мае 2023 года из баз данных: PubMed, Web of Science и Google Scholar. Также мы обращались к современным учебным пособиям, освещающих тему обзора. Поиск источников литературы осуществлялся по ключевым словам: «пограничное расстройство личности», «симптомы пограничного расстройства личности», «диагностика пограничного расстройства личности», «дифференциальная диагностика пограничного расстройства личности», «клиника пограничного расстройства личности», «течение пограничного расстройства личности»; «borderline personality disorder», «symptoms of borderline personality disorder», «diagnosis of borderline personality disorder», «differential diagnosis of borderline personality disorder», «clinic of borderline personality disorder», «course of borderline personality disorder». Поиск осуществлялся на английском и русском языках с использованием синонимов ключевых слов, также использовался MeSH для PubMed. Критериями включения были публикации, описывающие клинику, критерии классификации и диагностику ПРЛ.Теории развития ПРЛ
Большинство гипотез предполагает, что ПРЛ обусловлено взаимодействием генетических, нейробиологических и психосоциальных факторов [18]. Существуют умеренные доказательства генетической передачи и наследственности ПРЛ. Два исследования показали, что уровень конкордантности для ПРЛ был выше у монозиготных близнецов по сравнению с дизиготными близнецами (35% и 36% по сравнению с 7% и 19%) [19, 20]. Близнецовое исследование продемонстрировало, что доля вариабельности ПРЛ, объясняемая влиянием окружающей среды, была выше, чем доля, объясняемая генетическими влияниями (58% против 42%) [21]. ПРЛ встречается в пять раз чаще среди биологических родственников первой линии родства людей с этим РЛ по сравнению с общей популяцией. Также существует повышенный семейный риск развития и других психических расстройств у людей с ПРЛ, таких как злоупотребление психоактивными веществами (ПАВ), антисоциальное РЛ, депрессивное или биполярное аффективное расстройства (БАР). Это указывает на то, что те же генетические факторы могут играть роль не только в развитии ПРЛ, но и в связанных с ним коморбидных психических расстройств [22].Генетические полиморфизмы, которые наблюдались у пациентов, страдающих ПРЛ, обнаруживаются в генах FKBP5 и CRH, участвующих в деятельности гипоталамо-гипофизарно-надпочечниковой оси. Эти гены присутствуют преимущественно у пациентов, подвергшихся жестокому обращению в детстве [23, 24]. Эпигенетические изменения, такие как повышенное метилирование гена MIR124-3, который регулирует нейронную пластичность и функцию миндалины, а также гена BDNF (нейротрофического фактора мозга), также могут играть важную роль в развитии симптомов ПРЛ [25, 26]. Другой подход к изучению генетической основы ПРЛ связан с определением наследуемости эндофенотипов, таких как определенные психопатологические черты или поведение. Предполагается, что конституциональная предрасположенность к дисрегуляции эмоций в сочетании с недружественной окружающей средой способствует развитию ПРЛ [27].
У пациентов с ПРЛ наблюдается нарушение модулирования окситоцинергической системой, которая играет важную роль в регуляции социального поведения и привязанности [28]. Также у этих пациентов выявляется дисфункция серотониновой системы и уменьшение серого вещества в некоторых областях мозга, таких как гиппокамп и миндалевидное тело, а также в медиальной височной доле. Эти изменения могут быть связаны с эмоциональной дисрегуляцией и нестабильностью настроения, характерных для ПРЛ [29, 30]. Кроме того, пациенты с ПРЛ также проявляют нарушения в связях между префронтальной корой и другими областями мозга, которые играют важную роль в контроле высших когнитивных функций, включая решение проблем, планирование и регуляцию поведения [31].
Alessandro Grecucci и соавт. при изучении изменений мозга с помощью мультимодального канонического корреляционного анализа совместно с независимым компонентным анализом на основе технологий машинного обучения у пациентов с ПРЛ выявили два характерных структурно-функциональных фенотипа: первый включал изменения белого вещества в префронтальных областях, включая нижнюю лобную извилину, а также обширные изменения серого вещества в островковой, постцентральной и прецентральной извилинах, которые связаны с импульсивностью; второй – области мозга с повышенной концентрацией серого вещества в височно-теменном соединении и других более мелких областях, расположенных в передних, задних срединных структурах мозга и островковой части, которые связаны с межличностным функционированием. Также примечательно, что эмоциональное пренебрежение в детском возрасте были связаны с формированием первой «сети», а физическое пренебрежение и насилие в детском возрасте были больше связаны со второй «сетью» [32].
Сообщается, что социально-экономический статус, наличие психопатологических расстройств в семье, качество отношений между родителями и детьми, а также травматические события, включая жестокое обращение, вербальное, эмоциональное, физическое и сексуальное насилие, а также буллинг со стороны сверстников могут повышать риск развития ПРЛ. Систематический обзор выявил высокую частоту сексуального (от 16% до 71%) и физического (от 10% до 73%) насилия в детстве у людей с ПРЛ [33, 34]. Ранние травмы играют роль пускового механизма в развитии нескольких черт ПРЛ, включая нестабильность аффекта, эмоциональную дисрегуляцию и саморазрушительное поведение (злоупотребление ПАВ и самоповреждения) [35]. Предполагают, что генетическая предрасположенность играет модулирующую роль в этом контексте. Например, Cicchetti и соавт. [36] выявили, что полиморфизмы рецептора окситоцина (OXTR) и FK506-связывающего белка 5 (FKBP5) сопряжены с повышенной чувствительностью к негативным последствиям детского травматического опыта и способствуют развитию черт ПРЛ. Кроме того, определенные темпераментные характеристики и черты личности, которые часто называются «интрапсихическими факторами», также предрасполагают к возникновению ПРЛ. Аффективная нестабильность, негативная эмоциональность, неадекватное проявление гнева, плохой контроль над эмоциями, импульсивность и агрессивность – все эти черты могут способствовать развитию и поддержанию ПРЛ [37].
Современные диагностические и классификационные подходы к ПРЛ
ПРЛ, в первую очередь, должно соответствовать критериям РЛ Международной классификации болезней Десятого (МКБ-10) и/или Одиннадцатого пересмотра (МКБ-11) (таблица 1) [38, 39]. В таблице 1 приведена сравнительная характеристика общих подходов к диагностике расстройств личности МКБ-10, МКБ-11 и Пятой редакции Диагностического и статистического руководства по психическим расстройствам Американской психиатрической ассоциации (DSM-5) [40].Необходимо отметить, что в целом симптомы РЛ являются эгосинтонными, то есть они соответствуют представлениям и восприятию индивида о себе, и аллопластическими, то есть индивид приспосабливает свое поведение, пытаясь изменить внешнюю среду, а не самого себя. Поскольку лица с РЛ не испытывают тревоги по поводу своего дезадаптивного поведения и не осознают страдания, которые их поведение может вызывать у других людей, они часто проявляют мало интереса к лечению [40].
Диагноз «РЛ» следует ставить только в случаях, когда его черты являются характерными для продолжительного функционирования и не ограничиваются эпизодом другого психического расстройства. Аналогичным образом, если дезадаптивное поведение обусловлено прямым психологическим воздействием другого психического расстройства, включая употребление ПАВ, диагноз «РЛ» может быть неоправданным. Кроме того, изменение личности может быть следствием другого медицинского состояния, например, височной эпилепсии и черепно-мозговой травмы. В таких случаях необходимо указать соответствующее медицинское состояние вместе с соответствующим диагнозом изменения личности [38-40]. В таблице 2 приведена сравнительная характеристика общих подходов к диагностике ПРЛ в МКБ-10, МКБ-11 и DSM-5.


МКБ-10 и DSM-5 используют категориальный подход, который дает описательные диагностические критерии для психопатологических синдромов, включая 8-12 различных типов РЛ. DSM-5 классифицирует РЛ в три категории или кластера: A, B и C. ПРЛ относится к кластеру В, который включает четыре расстройства личности с драматическими, импульсивными, эксплуататорскими и нестабильными чертами характера (пограничное, антисоциальное, нарциссическое и гистрионное) [38-40].
В МКБ-11 применяется многомерный подход к диагностике РЛ, заменив все синдромы категориального РЛ пятидоменной моделью личностных черт и паттернов поведения. Эти пять доменов представлены негативной эмоциональностью, отстраненностью, диссоциальностью, расторможенностью и ананкастностью. Клиницист сначала оценивает пациента в отношении уровня тяжести расстройства личности, основанного на степени дисфункции личности и/или межличностных отношений (от подпороговых трудностей личности до легкого, умеренного или тяжелого РЛ), затем оценивает пациента по пяти доменам, используя и квалификатор пограничного паттерна, который является шестым доменом. Таким образом, спецификатор «пограничное состояние» был сохранен из-за значимости, которую ему придали исследователи и клиницисты [41].
В DSM-5 все критерии ПРЛ имеют одинаковый вес. Частота встречаемости каждого диагностического критерия в группе из 201 пациента с ПРЛ составила: аффективная нестабильность – 95%, неадекватный гнев – 87%, импульсивность – 81%, нестабильные отношения – 79%, ощущение пустоты – 71%, паранойя или диссоциация – 68%, нарушение самосознания – 61%, страх брошенности – 60%, суицидальность или самоповреждение 60%[42]. В двух исследованиях было обнаружено, что критерий «нестабильных отношений» демонстрирует наилучшую комбинированную чувствительность и специфичность для ПРЛ [43] и представляет наиболее сильную семейную агрегацию [44]. С другой стороны, критерий «хроническое чувство пустоты» оказался наиболее тесно связанным с психосоциальными нарушениями (включая суицидальные попытки в анамнезе), госпитализацией, глобальными функциональными нарушениями и коморбидностью с другими психическими расстройствами [44]. Постановка диагноза ПРЛ может быть затруднена при наличии сопутствующих психических расстройств. Симптомы других расстройств, например, расстройства настроения, могут накладываться на более стабильную психопатологию ПРЛ и заслонять ее.
Клиническая картина
Основной чертой ПРЛ является паттерн нестабильности межличностных отношений, самовосприятия и аффектов, а также выраженная импульсивность, которая проявляется в различных контекстах. По мнению Гундерсона и соавт. [45], критериальные симптомы ПРЛ можно сгруппировать в четыре клинических фенотипа:1) межличностная нестабильность: страх быть брошенным, нарушенные и нестабильные отношения;
2) когнитивные нарушения и/или сложности самоидентификации: параноидальные идеи, диссоциативные симптомы, нарушение идентичности;
3) аффективная и/или эмоциональная дисрегуляция: неустойчивость настроения, вспышки гнева, чувство опустошенности, низкая фрустрационная толерантность;
4) поведенческая дисрегуляция: cуицидальное или самоповреждающее поведение, импульсивность.
Все проявления ПРЛ имеют связь с психосоциальными нарушениями, даже при отсутствии других симптомов. Однако только хроническое чувство пустоты оказалось общим фактором для всех аспектов заболеваемости ПРЛ: оно связано с историей суицидальных попыток и госпитализаций, социальной и профессиональной дисфункцией, а также с коморбидностью с расстройствами оси I и общим уровнем функционирования [46].
Межличностная нестабильность
У людей с ПРЛ наблюдаются одновременные ощущения зависимости и враждебности, что приводит к нестабильным и интенсивным межличностным отношениям, особенно с близкими людьми. Они испытывают чрезмерную зависимость от своих близких и могут идеализировать потенциальных партнеров, требуя от них избыточного внимания и поддержки, чтобы почувствовать стабильность и уверенность в себе. Однако, если близкий человек временно отсутствует или не может удовлетворить их потребности, пациенты могут переживать сильные отрицательные эмоции, такие как гнев, унижение, требовательность, подавленность, отчаяние и склонность к суициду. Люди с ПРЛ могут неправильно толковать малейшие разногласия или неблагоприятные события как признак того, что их близкие хотят прекратить отношения. Проективная идентификация – защитный механизм, который часто встречается у пациентов с ПРЛ. В этом механизме пациенты проецируют неприемлемые аспекты себя на других людей, чтобы избежать их осознания [47, 48]. Люди с ПРЛ почти всегда находятся в состоянии кризиса, не переносят одиночества и прикладывают чрезмерные усилия, чтобы избежать реального или воображаемого ощущения брошенности. Они имеют повышенную чувствительность к реальному или предполагаемому отвержению и могут воспринимать предстоящую разлуку или отвержение, а также потерю внешней стабильности как события, вызывающие глубокие изменения в их самооценке, эмоциональном состоянии, мышлении и поведении. Их страх быть оставленными также связан с необходимостью избегать одиночества и потребностью в присутствии других людей. В попытке избавиться от одиночества они могут воспринимать незнакомцев как друзей или вести себя чрезмерно фамильярно. Пациенты с ПРЛ склонны к крайностям в оценке людей как полностью хороших или полностью плохих, что называется «расщеплением». Это может привести к частым изменениям восприятия и выборочному восприятию информации, чтобы подтвердить их текущие убеждения, при этом оценочные суждения будет переключаться между крайними точками зрения [49, 50, 51].Когнитивные нарушения и/или сложности самоидентификации
Метаанализ, сравнивающий пациентов ПРЛ со здоровыми контрольными группами, показал, что когнитивное функционирование у пациентов существенно и значительно хуже по тестам на внимание, когнитивную гибкость, обучение и память, планирование, скорость обработки информации и визуально-пространственные способности [52].Люди с ПРЛ часто жалуются на хроническое чувство пустоты и скуки, возможно, вследствие отсутствия последовательного чувства идентичности (диффузия идентичности). Пациенты с ПРЛ склонны интерпретировать нейтральные события, слова или выражение лица как «негативные» [53, 54]. Некоторые клиницисты для характеристики этих пациентов используют понятия «панфобия», «пантревога», «панамбивалентность» и «хаотичная сексуальность». Люди с ПРЛ склонны к внезапным и резким изменениям в своем восприятии других людей, они могут воспринимать отношение к ним как неоценимую поддержку или жестокое наказание. Может наблюдаться нарушение интеграции личности и идентичности, характеризующееся выраженным нестабильным самовосприятием с изменением жизненных целей и профессиональных устремлений; часто меняются мнения и планы относительно карьеры, сексуальных предпочтений, ценностей и круга друзей. От роли нуждающегося в помощи просителя пациент легко переходит к роли праведного мстителя за плохое обращение. Люди с этим расстройством временами испытывают чувство, что их вообще не существует. Такие переживания обычно возникают в ситуациях, когда человек чувствует недостаток значимых отношений, заботы и поддержки [50, 51,55].
Аффективная и/или эмоциональная дисрегуляция
Эмоциональная дисрегуляция играет ключевую роль в диагностике ПРЛ. В выборке из 3674 психиатрических амбулаторных пациентов было показано, что аффективная нестабильность является наиболее чувствительным и специфичным симптомом ПРЛ [56, 57]. Эмоциональная дисрегуляция – трансдиагностический феномен, который определяется недостатком осознания и понимания эмоций, недостаточной способностью выдерживать или принимать негативные эмоции как неотъемлемую часть жизни и ограниченным доступом к адаптивным и ситуативно соответствующим стратегиям модуляции эмоциональных реакций, а также неспособностью вести себя в соответствии с желаемыми целями и контролировать импульсивное поведение при сильных эмоциональных переживаниях. Эмоциональная дисрегуляция, помимо ПРЛ, встречается при различных психических расстройствах, в частности при БАР, и имеет положительную корреляцию с аффективной симптоматикой обоих полюсов. При этом эмоциональная дисрегуляция значительно более выражена в периоды с более тяжелыми аффективными фазами, особенно в депрессивную фазу, тогда как адаптивные стратегии эмоциональной регуляции подавлены, что важно учитывать при разграничении или коморбидности ПРЛ и БАР. Вопрос принадлежности эмоциональной дисрегуляции к личностной патологии или к эпифеномену аффективных нарушений также остается открытым [58].Пациенты с ПРЛ могут испытывать повторяющиеся и выраженные изменения настроения в течение одного дня, причем колебания от момента к моменту часто провоцируются стрессовыми факторами окружающей среды. Периоды эутимии могут чередоваться с эпизодами интенсивной дисфории, депрессии, тревоги и раздражительности, что отражает крайнюю реактивность на межличностные стрессы. Пациенты с ПРЛ часто неуместно гневливы и конфликтны. Гнев зачастую возникает, когда близкий человек воспринимается как пренебрегающий, утаивающий, не заботящийся или бросающий. За такими проявлениями гнева следуют стыд, чувство вины и никчемности. В периоды сильного стресса могут возникать преходящие бредовые идеи или диссоциативные симптомы (например, деперсонализация), а также кратковременные психотические эпизоды (например, галлюцинации, искажения образа тела), но они, как правило, недостаточно выражены и продолжительны для постановки дополнительного диагноза. Эти симптомы чаще всего возникают в ответ на реальный или воображаемый стрессор и, как правило, длятся минуты или часы. Реальное или мнимое возвращение заботы со стороны близкого человека или ощущение безопасности может привести к ремиссии симптомов [50, 51, 59].
Поведенческая дисрегуляция
Поведение пациентов с ПРЛ непредсказуемо, а их достижения редко соответствуют уровню их способностей. Лица с ПРЛ проявляют импульсивность, по причине которой могут нанести вред самим себе. Импульсивное и самоповреждающее поведение является обычным явлением и может принимать различные формы. Пациенты злоупотребляют ПАВ, переедают, занимаются небезопасным сексом, безответственно тратят деньги и безрассудно водят транспортное средство. Кроме того, пациенты могут внезапно бросить работу, которая им нужна, бросить школу перед самым выпуском или разорвать отношения, которые потенциально могли бы продлиться долго, тем самым саботируя собственный успех [40, 50, 51].Как и в случае несуицидального самоповреждения, импульсивность в сексуальной сфере может иметь важное значение или смысл для пациента, например, помогает снять внутреннее напряжение или почувствовать себя любимым после недавнего реального или предполагаемого разрыва. Несмотря на то, что после этого пациент обычно сожалеет о своем поступке и даже осознает его потенциальную опасность, ему может быть очень трудно противостоять желанию повторить все снова [40, 50, 51].
Пациенты могут наносить себе самоповреждения, которые не имеют суицидальных намерений [60], расценивая такое поведение как компульсивный акт, снимающий напряжение, часто описываемое как «внутреннее напряжение» или чрезмерный аффект, также такое поведение может быть обусловлено рентными установками с целью добиться помощи у других. Самоповреждения могут происходить во время диссоциативных переживаний и приносят облегчение, например, временно снижая чувство вины [51, 60].
Суицидальное поведения наблюдается у 69–80% пациентов с ПРЛ [61]. Суицид происходит у 8%-10% людей с ПРЛ, а самоповреждающие действия, угрозы и попытки самоубийства встречаются в большинстве клинических случаев [62, 63]. Рецидивирующая суицидальность часто является причиной того, что эти люди обращаются за помощью. Оценить текущий риск суицидальных намерений пациента сложно. Годы суицидальных угроз и безвредных с медицинской точки зрения суицидальных жестов могут предшествовать самоубийству [64]. Факторы, указывающие на острый риск суицидального поведения, включают депрессию, неблагоприятные жизненные события, злоупотребление ПАВ, недавнюю потерю близкого человека. К факторам, связанным с хроническим риском суицидального поведения, относятся черты импульсивности, негативная аффективность, плохое психосоциальное функционирование [65].
Течение ПРЛ
Черты ПРЛ могут проявляться уже в детстве, но диагноз, как правило, не ставится детям и подросткам. Черты расстройства, проявляющиеся в детстве, могут быть характерны для определенного этапа развития и меняться по мере того, как человек достигает зрелого возраста. Некоторые подростки, отвечающие критериям расстройства, «перерастают» симптомы без лечения. Не представляется возможным предсказать, у каких детей расстройство сохранится во взрослом возрасте. Некоторые исследования показывают, что подростки с большим количеством проявлений ПРЛ имеют более высокий риск развития РЛ во взрослом возрасте [66, 67]. При этом диагностика ПРЛ у подростков показала стабильность, надежность и валидность, аналогичную диагностике у взрослых [68]. Поведенческие нарушения, вызванные расстройством, и риск самоубийства наиболее высоки в молодости и зрелом возрасте и постепенно уменьшаются с возрастом. Склонность к сильным эмоциям, импульсивность и нестабильность в отношениях часто сохраняются на протяжении всей жизни, однако у людей, которые проходят лечение, улучшение состояния часто наступает примерно в течение первого года терапии. В возрасте 30-40 лет большинство людей с этим расстройством достигают большей стабильности в отношениях и профессиональном функционировании. Обзор 13 исследований, в которых пациенты с ПРЛ оценивались с помощью полуструктурированных интервью и четких диагностических критериев, показал, что ремиссия наступает у 45% пациентов с ПРЛ в течение широкого диапазона времени [69]. Например, в одном проспективном исследовании 290 пациентов с ПРЛ опрашивались каждые два года в течение 16 лет: 35% пациентов оказались в ремиссии (отсутствие диагностических критериев ПРЛ в течение как минимум двух лет) через 2 года, 91% – через 10 лет, 99% – через 16 лет, из них у 34% впоследствии развивалась декомпенсация (обострение) проявлений ПРЛ [70-72]. 78% пациентов достигли ремиссии, которая длилась не менее восьми лет. Факторы, связанные с более быстрым достижением ремиссии [70]: возраст 25 лет и моложе (Отношение шансов (ОШ) 1,46), хорошее функционирование на работе или в школе в течение двух лет до начала исследования (ОШ 1,61), отсутствие сексуального насилия в детстве (ОШ 1,43), отсутствие семейной истории злоупотребления ПАВ (ОШ 1,40), отсутствие коморбидного тревожного расстройства (ОШ 1,49), низкий уровень нейротизма (ОШ 0,97), высокий уровень доброжелательности и хорошие навыки социального взаимодействия (ОШ 1,04). Базовые предикторы плохого исхода в исследовании при двухлетнем наблюдении были более тяжелая пограничная психопатология, функциональные нарушения и низкое качество межличностных отношений [73].В исследовании 175 пациентов, наблюдавшихся в течение 10 лет, 85% в течение 12 месяцев не соответствовали более полным диагностическим критериям ПРЛ, а частота рецидивов составила 12%. При этом психосоциальное функционирование улучшалось медленнее, чем другие симптомы ПРЛ, улучшение по шкале глобальной оценки функционирования (Global Assessment of Functioning (GAF)) было незначительным – в среднем 4 балла по 100-балльной шкале за 10 лет, только треть пациентов через 10 лет получили работу на полный рабочий день и только 40% пациентов с ранее высоким уровнем функционирования восстановили этот уровень. Более низкие показатели ремиссии были связаны с более длительными периодами симптоматической ремиссии [7, 70].
Проявления эмоциональных состояний, таких как гнев, тревога и депрессия, а также особенности межличностного взаимодействия, приводящие к ощущению покинутости и зависимости, были наиболее распространены и стабильны во времени. В то же время, проявления импульсивности, такие как суицидальные попытки или самоповреждения, были менее распространены и менее стабильны с течением времени [74]. Когнитивные нарушения и/или нарушения самоидентификации регистрировались как острые (например, квазипсихотическое мышление и серьезные нарушения самосознания), так и продолжительные (например, вычурное мышление, необычные перцептивные переживания и преходящие бредовые идеи). Аналогичным образом, нарушения в межличностном функционировании могут быть как острыми, так и продолжительными; при этом бурные отношения, обесценивание и требовательность являются более острыми, в то время как страх одиночества, чрезмерная зависимость и мазохизм являются более устойчивыми [74].
Высокие показатели ремиссии и рецидивов в проспективных исследованиях поставили под сомнение традиционную парадигму ПРЛ как стабильного и продолжительного паттерна дезадаптивных черт. Была предложена новая концептуализация ПРЛ как гибрида стабильных личностных черт и периодически проявляющихся симптоматических форм поведения [75]. Альтернативная точка зрения заключается в том, что ПРЛ лучше классифицировать как психическое нарушение или то, что в прошлом называлось расстройством оси I [76]. В лонгитюдном исследовании по изучению предикторов неблагоприятного клинического течения ПРЛ Yen S. и соавт. обнаружили, что чем больше симптомов ПРЛ, тем более тяжелое течение имеет расстройство (ОШ: 1,43; 95% ДИ 1,05–1,95; р: 0,02). Более сильная ассоциация в этой модели анализа была связана с фактором аффективной дисрегуляции (ОШ: 1,49; 95% ДИ 1,13–1,98; р:<0,01) [77].
Дифференциальная диагностика
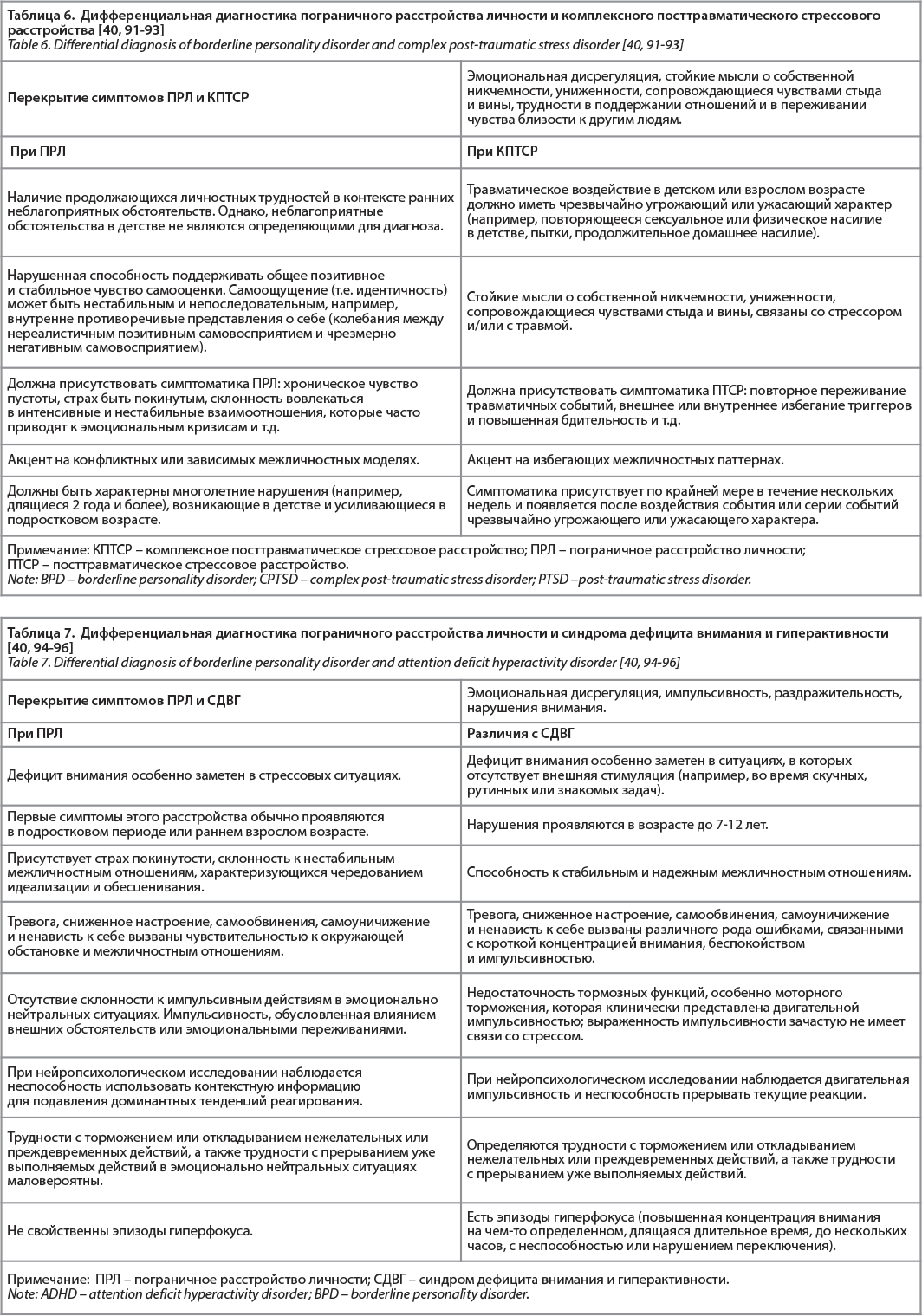
Диагноз ПРЛ связан с широким спектром симптомов, которые совпадают с другими диагностическими категориями. Кроме того, диагноз ПРЛ связан с обширной коморбидностью, что приводит к проблемам в дифференциальной диагностике. За симптомами похожими на психопатологию ПРЛ могут скрываться различные феномены, относящиеся к другим психическим расстройствам. В таблицах 3-7 представлены основные психические расстройства, с которыми дифференциальная диагностика ПРЛ представляет наибольшую трудность.


Важно заметить, что ПРЛ часто сочетается с расстройствами, дифференциальная диагностика с которыми представляет наибольшую трудность. При наличии достаточных критериев обоих (и более) расстройств в соответствии с современными классификационными подходами могут быть поставлены несколько диагнозов и возникает проблема коморбидности. Поскольку симптоматика ПРЛ может имитировать проявления других расстройств, что было указано в таблицах выше, клиницист должен избегать постановки дополнительного диагноза ПРЛ на основании только оценки статуса, не имея подтверждения того, что модель поведения имеет раннее начало и длительное течение. ПРЛ имеет общие черты с другими РЛ [97].
У пациентов с ПРЛ cуицидальное поведение носит рецидивирующий или «хронический» характер, в среднем на протяжении жизни у них регистрируется около 3,3 попыток самоубийства [98]. Так как зачастую именно этот паттерн поведения является причиной обращения людей с ПРЛ за медицинской помощью, необходимо помнить о высокой вероятности повторных суицидальных попыток [82].
Пациенты с ПРЛ являются ненадежными информантами своих собственных личностных проблем и могут распознать свои личностные проблемы только тогда, когда они влияют на их взаимодействие и отношения с другими людьми, поэтому обязательно необходимо собрать объективные сведения со стороны родственников или близких пациенту людей.
Инструменты самоотчета и полуструктурированные интервью могут помочь при клинической оценке и диагностике ПРЛ [99]. Для скрининга можно использовать «Инструмент для скрининга ПРЛ Мак-Лина» (McLean Screening Instrument for BPD (MSI-BPD)) (английская версия доступна по ссылке https://www.thevividmind.org/blog/ test/bpd-test/)[100]. Перечень пограничных симптомов (Borderline Symptom List (BSL)) представляет собой инструмент самооценки симптоматики ПРЛ. Данный инструмент представлен двумя версиями, полной, состоящей из 95 пунктов (BSL-95) (английская версия доступна по ссылке https://psydix.org/psychological-tests/bsl-95/), и краткой, состоящей из 23 пунктов (BSL-23) (русскоязычная версия доступна по ссылке https://mhcenter.ru/testy-oprosniki-i-materialy-dlya-raboty/#1522668589295-5517016c-0591) [101]. Рейтинговая шкала Занарини для ПРЛ (The Zanarini Rating Scale for Borderline Personality Disorder (ZAN-BPD)) (английская версия доступна по ссылке https://www. scribd.com/document/373087907/Borderline- Personality-Disorder-Scale-pdf) – это врачебная шкала для динамической оценки симптоматики ПРЛ [102]. Также есть шкала самооценки для измерения тяжести и изменений у пациентов с ПРЛ «Пограничная оценка тяжести с течением времени» (The borderline evaluation of severity over time (BEST)) (английская версия доступна по ссылке https://img1.wsimg.com/blobby/go/a45089b5-d54f-4b64-96fd-6618b271fa00/downloads/B.E.S.T..pdf?ver=162... 392980) [103].
Обсуждение
Появление ПРЛ исторически связано с выдвигаемой в западной психиатрии концепцией пограничных состояний (borderline states) в эпоху доминирования психоаналитической парадигмы в 1930-х годах, в свете которой это понятие охватывает патологию, занимающую положение по обе стороны гипотетической черты, разделяющей, с одной стороны, краевые группы, относящиеся к неврозам («пограничный невроз» – A. Stern, 1937) и психопатиям («истероидный пограничный тип» – B.R. Esser, 1965), а с другой – к психозам [104].Термин «пограничная организация личности» был введен Отто Кернбергом (Otto Friedmann Kernberg) в 1975 году. В рамках предложенной им концепции уровня организации личности пограничный, или средний уровень, ограничивался, с одной стороны, пациентами, имевшими признаки психотической структуры личности, а с другой, здоровыми и лицами с невротической организацией. Под пограничной личностной организацией понималась широкая форма психопатологии, определяемая общими примитивными механизмами психологической защиты (расщепление, проективная идентификация), диффузией идентичности, но с ненарушенной возможностью тестирования реальности [105, 106].
В настоящее время позиция ПРЛ как пограничного состояния к определенному спектру психических расстройств также остаётся неоднозначной. В 1960-е и 1970-е годы произошел переход в представлении о ПРЛ как пограничному к шизофрении к представлению о нем как пограничному к аффективным расстройствам, прежде всего расстройствам биполярного спектра [107]. Например, Joana Henriques Calado и соавт. показали, что такие черты личности как отстраненность, негативная аффективность, психотизм, депрессивность, завышенная самоценка, подозрительность и межличностная чувствительность являются общими для пациентов как с БАР, так и ПРЛ в качестве прогностически значимых в развитии психотических симптомов [108]. После того, как в 1980 году в DSM-III были разработаны стандартизированные критерии, позволяющие отличить его от расстройств настроения и других расстройств оси I, ПРЛ формально стало диагнозом расстройства личности и относится к расстройствам оси II [107].
Приводимое в МКБ-10 определение расстройств личности (психопатий) по существу соответствует принятому в нашей стране и с различными модификациями отражает классическую триаду критериев психопатий Ганнушкина–Кербикова: стойкость характерологических изменений на протяжении жизни, их тотальность с охватом всех основных сфер психики и нарушения социальной адаптации [109]. Прямых аналогов в отечественной систематике психопатий ПРЛ не имеет, хотя по ряду параметров сопоставимо с неустойчивым типом согласно классификации П.Б. Ганнушкина, а также выделяемой им же группой эмоционально-лабильных (реактивно-лабильных) аномалий личности (аномалии личности с явлениями психопатологического диатеза) [104]. В типологии психопатий О.В. Кербикова ПРЛ наиболее близко к возбудимой психопатии [110]. Некоторые отечественные авторы соотносят ПРЛ с истеровозбудимой психопатией [111].
Заключение
ПРЛ является распространенным, клинически гетерогенным и серьезным расстройством, несмотря на оптимистичный в целом прогноз. С учетом современных представлений о коморбидности, диагностика и дифференциальная диагностика ПРЛ представляет значительные трудности: 10-20% пациентов с ПРЛ обнаруживают признаки БАР, 41-83% – ДР, 64-66% – злоупотребления ПАВ, 31-48% – панического расстройства, 16-25% – обсессивно-компульсивного расстройства, 23-47% социальной фобии, 29% – нарушений пищевого поведения [112].Особое внимание при дифференциальной диагностике ПРЛ следует уделять:
1) фактическому психическому статусу на момент осмотра, удостоверившись, что за симптомами пациента стоит психопатология ПРЛ, а не другого психического расстройства;
2) необходимо оценить течение заболевания, собрав также объективные сведения со стороны родственников или близких пациенту людей, чтобы оценить, являются ли нарушения продолжительными и не ограничиваются эпизодом, возможно, другого психического расстройства или других медицинских состояний. Необходимо также удостовериться, что выявленные нарушения не свойственны определенному возрастному периоду и не могут быть объяснены социальными или культуральными факторами;
3) на основании этих данных необходимо соотнести клинические данные с критериями ПРЛ и/или других психических расстройств актуальной классификации.
4) при наличии достаточных критериев обоих (и более) расстройств могут быть поставлены несколько диагнозов;
5) для более точного исследования можно воспользоваться диагностическими инструментами (скрининговыми шкалами), однако необходимо помнить, что они являются вспомогательными и не заменяют клинической оценки врача.
Тщательная клиническая оценка и правильный диагноз являются непременным условием успешного выбора тактики ведения пациента, медикаментозных и немедикаментозных способов коррекции симптомов расстройства, а также оценки прогноза течения заболевания.
Контакты:
Хасанова Айпери Кылычбековна, abdyrahmanova_peri@mail.ru,
https://orcid.org/0000-0001-5391-0786
Мосолов Сергей Николаевич, profmosolov@mail.ru,
https://orcid.org/0000-0002-5749-3964
Contacts:
Khasanova Aiperi Kylychbekovna, abdyrahmanova_peri@mail.ru,
https://orcid.org/0000-0001-5391-0786.
Mosolov Sergey Nikolaevich, profmosolov@mail.ru,
https://orcid.org/0000-0002-5749-3964
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Conflict of interest: authors declare no conflict of interest.
Список исп. литературыСкрыть список1. Foxhall M., Hamilton-Giachritsis C., Button K. The link between rejection sensitivity and borderline personality disorder: A systematic review and meta-analysis // Br J Clin Psychol. – 2019. – Vol. 58 (3). – P. 289-326.
2. Leichsenring F., Leibing E., Kruse J. et al. Borderline personality disorder // Lancet. – 2011.– Vol. 377 (9759). – P. 74–84.
3. Zanarini M.C., Frankenburg, F.R., Reich, D.B. et al. Fluidity of the subsyndromal phenomenology of borderline personality disorder over 16 years of prospective follow up // Am. J. Psychiatry. – 2016. – Vol. 173. – P. 688–694.
4. Kochanek K.D., Murphy S.L., Xu, J. et al. Deaths: Final Data for 2014 // Natl Vital Stat. Rep. – 2016. – Vol. 65. – P. 1–122.
5. Soeteman D.I., Hakkaart-van Roijen L., Verheul R. et al. The economic burden of personality disorders in mental health care // J. Clin. Psychiatry. – 2008. – Vol. 69. – P. 259–265.
6. Meuldijk D., McCarthy A., Bourke M.E. et al. The value of psychological treatment for borderline personality disorder: systematic review and cost offset analysis of economic evaluations // PLoS ONE. – 2017. – Vol. 12. – P. e0171592.
7. Gunderson J.G., Stout R.L., McGlashan T.H. et al. Ten-Year Course of Borderline Personality Disorder // Arch. Gen. Psychiatry. – 2011. – Vol. 68:82. – P. 837.
8. Clarkin J.F., Widiger T.A., Frances A. et al. Prototypic typology and the borderline personality disorder // J Abnorm Psychol. – 1983. – Vol. 92(3). – P. 263-75.
9. Nasiri H., Abedi A., Ebrahimi A. et al. Personality profile of women affected with borderline personality disorder // Mater Sociomed. – 2013. – Vol. 25(1). – P. 60-3.
10. Grant B.F., Chou S.P., Goldstein R.B. et al. Prevalence, correlates, disability, and comorbidity of DSM-IV borderline personality disorder: results from the Wave 2 National Epidemiologic Survey on Alcohol and Related Conditions // J Clin Psychiatry. – 2008. – Vol. 69. – P. 533–45.
11. Gross R., Olfson M., Gameroff M. et al. Borderline personality disorder in primary care // Arch Intern Med. – 2002. – Vol. 162. – P. 53–60.
12. Tomko R.L., Trull T.J., Wood P.K. et al. Characteristics of borderline personality disorder in a community sample: comorbidity, treatment utilization, and general functioning // J. Pers. Disord. – 2014. – Vol. 28. – P. 734–750.
13. Chaput Y.J.A. & Lebel M.J. Demographic and clinical profiles of patients who make multiple visits to psychiatric emergency services // Psychiatr. Serv. – 2007. – Vol. 58. – P. 335–341.
14. Torgersen S. The Oxford Handbook of Personality Disorders (ed. Widiger, T. A.). – New York: Oxford Univ. Press, 2012186. – 205 p.
15. Torgersen S., Kringlen E., Cramer, V. The prevalence of personality disorders in a community sample // Arch. Gen. Psychiatry. – 2001. – Vol. 58. – P. 590–596.
16. Cramer V., Torgersen S., Kringlen, E. Personality disorders and quality of life. A population study // Compr. Psychiatry. – 2006. – Vol. 47. – P. 178–184.
17. Cramer V., Torgersen S., Kringlen E. Sociodemographic conditions, subjective somatic health, Axis I disorders and personality disorders in the common population: the relationship to quality of life // J. Pers. Disord. – 2007. – Vol. 21. – P. 552–567.
18. Distel M.A., Middeldorp C., Trull T.J. et al. Life events and borderline personality features: The influence of gene–environment interaction and gene–environment correlation // Psychol. Med. – 2011. – Vol. 41. – P. 849–860.
19. Torgersen S., Lygren S., Oien P.A. et al. A twin study of personality disorders // Compr Psychiatry. – 2000. – Vol. 41. – P. 416.
20. Kendler K.S., Aggen S.H., Czajkowski N. et al. The structure of genetic and environmental risk factors for DSM-IV personality disorders: a multivariate twin study // Arch Gen Psychiatry. – 2008. – Vol. 65. – P. 1438.
21. Distel M.A., Trull T.J., Derom C.A. et al. Heritability of borderline personality disorder features is similar across three countries // Psychol Med. – 2008. – Vol. 38. – P. 1219.
22. Distel M.A., Trull T.J., de Moor M.M. et al. Borderline personality traits and substance use: genetic factors underlie the association with smoking and ever use of cannabis, but not with high alcohol consumption // Journal of personality disorders. – 2012. – Vol. 26(6). – P. 867–879.
23. Cattane N., Rossi R., Lanfredi M. et al. Borderline personality disorder and childhood trauma: Exploring the affected biological systems and mechanisms. BMC Psychiatry. – 2017. – Vol. 17. – P. 221.
24. De Kloet E.R., Joels M., Holsboer F. Stress and the brain: From adaptation to disease // Nat. Rev. Neurosci. – 2005. – Vol. 6. – P. 463–475.
25. Prados J., Stenz L., Courtet P. et al. Borderline personality disorder and childhood maltreatment: A genome-wide methylation analysis // Genes Brain Behav. – 2015. – Vol. 14. – P. 177–188.
26. Perroud N., Salzmann A., Prada P. et al. Response to psychotherapy in borderline personality disorder and methylation status of the BDNF gene // Transl. Psychiatry. – 2013. – Vol. 3. – P. e207.
27. Linehan M.M. Cognitive behavioral treatment of borderline personality disorder. – New York: Guilford Press, 1993.
28. Herpertz S.C., Bertsch K. A new perspective on the pathophysiology of borderline personality disorder: A model of the role of oxytocin // Am J Psychiatry. – 2015. – Vol. 172. – P. 840.
29. Hansenne M., Pitchot W., Pinto E. et al. 5-HT1A dysfunction in borderline personality disorder // Psychol Med. – 2002. – Vol. 32. – P. 935.
30. Soloff P., Nutche J., Goradia D. et al. Structural brain abnormalities in borderline personality disorder: a voxel-based morphometry study // Psychiatry Res. – 2008. – Vol. 164. – P. 223.
31. Ruocco A.C. The neuropsychology of borderline personality disorder: a meta-analysis and review // Psychiatry Res. – 2005. – Vol. 137. – P. 191.
32. Grecucci A., Dadomo H., Salvato G. et al. Abnormal Brain Circuits Characterize Borderline Personality and Mediate the Relationship between Childhood Traumas and Symptoms: A mCCA+jICA and Random Forest Approach // Sensors. – 2023. – Vol. 23. – P. 2862. https://doi.org/10.3390/s23052862.
33. Zanarini M.C. Childhood experiences associated with the development of borderline personality disorder // Psychiatr Clin North Am. – 2000. – Vol. 23. – P. 89.
34. Zanarini M.C., Williams A.A., Lewis R.E. et al. Reported pathological childhood experiences associated with the development of borderline personality disorder // Am J Psychiatry. – 1997. – Vol. 154. – P. 1101.
35. Herzog J.I., Schmahl C. Adverse Childhood Experiences and the Consequences on Neurobiological, Psychosocial, and Somatic Conditions Across the Lifespan // Front. Psychiatry. – 2018. – Vol. 9. – P. 420.
36. Cicchetti D., Rogosch F.A., Hecht K.F. et al. Moderation of maltreatment effects on childhood borderline personality symptoms by gender and oxytocin receptor and FK506 binding protein 5 genes // Dev. Psychopathol. – 2014. – Vol. 26. – P. 831–849.
37. Bozzatello P., Garbarini C., Rocca P. et al. Borderline Personality Disorder: Risk Factors and Early Detection // Diagnostics. – 2021. – Vol. 11(11). – P. 2142.
38. Для клинической работы (клинические описания и диагностические руководства): "ПСИХИЧЕСКИЕ РАССТРОЙСТВА И РАССТРОЙСТВА ПОВЕДЕНИЯ /F00 – F99/ Класс V МКБ-10, адаптированный для использования в Российской Федерации. Москва 1998". URL: https://psychiatr.ru/download/1310?view=1&name=%D0%9C%D0%9A%D0%91+10+%D0%98%D1%81%D1%81%D0%BB%D0%B5%D0%B4%D0%BE%D0%B2%D0%B0%D1%82%D0%B5%D0%BB%D1%8C%D1%81%D0%BA%D0%B8%D0%B5.pdf (дата обращения 08.05.2023).
39. МКБ-11. Глава 06. Психические и поведенческие расстройства и нарушения нейропсихического развития. Статистическая классификация. – М.: «КДУ», «Университетская книга» – 2021. – 432с. – DOI:10.31453/ kdu.ru.91304.0143. ISBN 978-5-91304-954-4.
40. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5), American Psychiatric Association, Arlington, 2013.
41. Bagby R.M., Widiger T.A. Assessment of the ICD-11 dimensional trait model: An introduction to the special section // Psychol. Assess. – 2020. – Vol. 32. – P. 1–7.
42. McGlashan T.H., Grilo C.M., Sanislow C.A. et al. Two-year prevalence and stability of individual DSM-IV criteria for schizotypal, borderline, avoidant, and obsessive-compulsive personality disorders: toward a hybrid model of axis II disorders // Am J Psychiatry. – 2005. – Vol. 162. – P. 883.
43. Chanen A.M., Kaess M. Developmental Pathways to Borderline Personality Disorder // Curr. Psychiatry Rep. – 2012. – Vol. 14. – P. 45–53.
44. Gunderson J.G., Zanarini M.C., Choi-Kain L. et al. Family Study of Borderline Personality Disorder and Its Sectors of Psychopathology. Arch. Gen. Psychiatry. – 2011. – Vol. 68. – P. 753–762.
45. Gunderson J.G., Herpertz S.C., Skodol A.E. et al. Borderline personality disorder // Nat. Rev. Dis. Prim. – 2018. – Vol. 4. – P. 18029.
46. Ellison W.D., Rosenstein L., Chelminski I. et al. The clinical significance of single features of borderline personality disorder: Anger, affective instability, impulsivity, and chronic emptiness in psychiatric outpatients // J Pers Disord. – 2016. – Vol. 30. – P. 261.
47. Lieb K., Zanarini M.C., Schmahl C. et al. Borderline personality disorder // Lancet. – 2004. – Vol. 364. – P. 453.
48. Garland J., Miller S. Borderline personality disorder: Part 1 – assessment and diagnosis // BJ Psych Advances. – 2020. – Vol. 26(3). – P. 159-172.
49. Gunderson J.G., Links P.S. Borderline Personality Disorder, A Clinical Guide // American Psychiatric Press, Washington DC. – 2008.
50. Kaplan & Sadock’s synopsis of psychiatry, 12th edition / editors, Robert Joseph Boland, Marcia L. Verduin; consulting editor, Pedro Ruiz; editorial assistant, Arya Shah.
51. New Oxford Textbook of Psychiatry THIRD EDITION EDITED BY John R. Geddes, Nancy C. Andreasen, Guy M. Goodwin, Oxford University Press.
52. Ruocco A.C. The neuropsychology of borderline personality disorder: a meta-analysis and review // Psychiatry Res. – 2005. – Vol. 137. – P. 191.
53. Korfine L., Hooley J.M. Directed forgetting of emotional stimuli in borderline personality disorder // J Abnorm Psychol. – 2000. – Vol. 109. – P. 214.
54. Donegan N.H., Sanislow C.A., Blumberg H.P. et al. Amygdala hyperreactivity in borderline personality disorder: implications for emotional dysregulation // Biol Psychiatr. – 2003. – Vol. 54. – P. 1284.
55. Vater A., Schröder-Abé M., Weißgerber S. et al. Self-concept structure and borderline personality disorder: evidence for negative compartmentalization. Journal of behavior therapy and experimental psychiatry. – 2015. – Vol. 46. – 50–58.
56. Zimmerman M., Multach M.D., Dalrymple K. et al. Clinically useful screen for borderline personality disorder in psychiatric out-patients // Br J Psychiatry. – 2017. – Vol. 210. – P. 165.
57. D'Aurizio G., Di Stefano R., Socci V. et al. The role of emotional instability in borderline personality disorder: a systematic review // Annals of general psychiatry, 2023. – Vol. 22(1). – P. 9.
58. Oliva V., De Prisco M., Fico G. et al. Correlation between emotion dysregulation and mood symptoms of bipolar disorder: A systematic review and meta-analysis // Acta Psychiatr Scand. – 2023. doi: 10.1111/acps.13618.
59. Nica E.I., Links P.S. Affective instability in borderline personality disorder: experience sampling findings // Current psychiatry reports. – 2009. – Vol. 11(1). – P. 74–81.
60. Zanarini M.C., Laudate C.S., Frankenburg F.R. et al. Reasons for self-mutilation reported by borderline patients over 16 years of prospective follow-up // J Pers Disord. – 2013. – Vol. 27. – P. 783.
61. Schneider B., Schnabel A., Wetterling T. et al. How do personality disorders modify suicide risk? // J Pers Disord. – 2008. – Vol. 22. – P. 233–245.
62. Pompili M., Girardi P., Ruberto A. et al. Suicide in borderline personality disorder: a meta-analysis // Nord J Psychiatry. – 2005. – Vol. 59. – P. 319.
63. Paris J. Implications of long-term outcome research for the management of patients with borderline personality disorder // Harv Rev Psychiatry. – 2002. – Vol. 10. – P. 315.
64. Soloff P.H., Fabio A. Prospective predictors of suicide attempts in borderline personality disorder at one, two, and two-to-five year follow-up // J Pers Disord. – 2008. – Vol. 22. – P. 123.
65. American Psychiatric Association. American Psychiatric Association Practice Guidelines. Practice guideline for the treatment of patients with borderline personality disorder // Am J Psychiatry. – 2001. – Vol. 158. – P. 1.
66. Johnson J.G., Cohen P., Kasen S. et al. Age-related change in personality disorder trait levels between early adolescence and adulthood: a community-based longitudinal investigation // Acta Psychiatr Scand. – 2000. – Vol. 102. – P. 265.
67. de Clercq B., van Leeuwen K., van den Noortgate W. et al. Childhood personality pathology: dimensional stability and change // Dev Psychopathol. – 2009. – Vol. 21. – P. 853.
68. Kaess M., Brunner R., Chanen A. Borderline personality disorder in adolescence // Pediatrics. – 2014. – Vol. 134. – P. 782.
69. Skodol A.E., Siever L.J., Livesley W.J. et al. The borderline diagnosis II: biology, genetics, and clinical course // Biol Psychiatry. – 2002. – Vol. 51. – P. 951.
70. Zanarini M.C., Frankenburg F.R., Hennen J. et al. Prediction of the 10-year course of borderline personality disorder // Am J Psychiatry. – 2006. – Vol. 163. – P. 827.
71. Zanarini M.C., Frankenburg F.R., Reich D.B. et al. Time to attainment of recovery from borderline personality disorder and stability of recovery: A 10-year prospective follow-up study // Am J Psychiatry. – 2010. – Vol. 167. – P. 663.
72. Zanarini M.C., Frankenburg F.R., Reich D.B. et al. Attainment and stability of sustained symptomatic remission and recovery among patients with borderline personality disorder and axis II comparison subjects: a 16-year prospective follow-up study // Am J Psychiatry. – 2012. – Vol. 169. – P. 476.
73. Gunderson J. Predictors of 2 year outcome for patients with borderline personality disorder // Am. J. Psychiatry. – 2006. – Vol. 163. – P. 822.
74. Zanarini M.C., Frankenburg F.R., Reich D.B. et al. The subsyndromal phenomenology of borderline personality disorder: a 10-year follow-up study // Am J Psychiatry. – 2007. – Vol. 164. – P. 929–35.
75. Skodol A.E., Gunderson J.G., Shea M.T. et al. The Collaborative Longitudinal Personality Disorders Study (CLPS): overview and implications // J Pers Disord. – 2005. – Vol. 19. – P. 487.
76. Tyler P. Why borderline personality disorder is neither borderline nor a personality disorder // Personal Ment Health. – 2009. – Vol. 3. – P. 86.
77. Yen S., Frazier E., Hower H. et al. Borderline personality disorder in transition age youth with bipolar disorder // Acta Psychiatr Scand. – 2015. – Vol. 132. – P. 270–280.
78. Russell J., Moskowitz D., Sookman D. et al. Affective instability in patients with borderline personality disorder // J Abnorm Psychol. – 2007. – Vol. 116. – P. 578–88.
79. Koenigsberg H.W. Affective instability: toward an integration of neuroscience and psychological perspectives // J Pers Disord. – 2010. – Vol. 24(1). – P. 60-82.
80. Paris J. Treatment of borderline personality disorder: a guide to evidence-based practice. New York: Guilford Press. – 2008.
81. Bayes A., Parker G., Paris J. Differential Diagnosis of Bipolar II Disorder and Borderline Personality Disorder // Current Psychiatry Reports. – 2019. – Vol. 21(12).
82. Психиатрия & Нейронауки. Деревья дифференциальной диагностики: суицидальные мысли и поведение. – https://psyandneuro.ru/differential-diagnosis/suicidal-mood/.
83. Perugi G., Angst J-M., Azorin L.G.-L. et al. Relationships between mixed features and borderline persоnality disorder in 2811 patients with major depressive episode //Acta Psychiatrica Scandinavica. – 2016. – Vol. 133(2). – P. 133-143.
84. Beatson J.A., Rao S. Depression and borderline personality disorder
29 ноября 2023
Количество просмотров: 3434


