Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№02 2009
Первый психотический эпизод шизофрении: Cперидан (рисперидон) в структуре комплексной терапии №02 2009
Номера страниц в выпуске:22-25
Современное понимание этиопатогенеза шизофрении в основном опирается на биопсихосоциальную модель, которая подразумевает участие в генезе шизофренических расстройств биологических факторов, прежде всего наследственно обусловленной дезинтеграции моноаминовых структур головного мозга во взаимодействии с психосоциальными факторами: условиями воспитания, стрессовыми событиями и формированием патопротекторных психологических структур – неконструктивных копинг-стратегий и дезадаптивных психологических защит. Еще одним немаловажным психосоциальным фактором, непосредственно поддерживающим болезнь, является стигматизация, представляющая собой процесс негативного выделения человека из общества и его дискриминацию только по признаку наличия психиатрического диагноза.
Современное понимание этиопатогенеза шизофрении в основном опирается на биопсихосоциальную модель, которая подразумевает участие в генезе шизофренических расстройств биологических факторов, прежде всего наследственно обусловленной дезинтеграции моноаминовых структур головного мозга во взаимодействии с психосоциальными факторами: условиями воспитания, стрессовыми событиями и формированием патопротекторных психологических структур – неконструктивных копинг-стратегий и дезадаптивных психологических защит [15, 19, 25, 29, 31, 34, 35, 37, 39, 43, 44]. Еще одним немаловажным психосоциальным фактором, непосредственно поддерживающим болезнь, является стигматизация, представляющая собой процесс негативного выделения человека из общества и его дискриминацию только по признаку наличия психиатрического диагноза [14, 20, 26, 30]. Исходя из биопсихосоциальной модели шизофрении, ведущим в ее лечении является комплексный подход, который подразумевает воздействие в трех направлениях. Мишенями биологического воздействия (прежде всего фармакотерапии) являются биологически обусловленные нарушения моноаминовой регуляции в головном мозге [4, 40, 42, 45], мишенями психосоциальной терапии – дезадаптивные (патопротекторные) психологические механизмы функционирования личности в условиях болезни [6–8, 10, 21, 23, 27, 36, 41]. Кроме того, психосоциальная терапия направлена и на работу с микросоциумом больного, его семьей [12, 13, 24]. Заслуживают внимания данные, указывающие на эффективность психосоциальной терапии в коррекции нейрокогнитивного дефицита (тренинги когнитивных и социальных навыков), что свидетельствует и о биологической детерминированности психосоциальной терапии [11, 17, 22, 32, 33]. Установлена большая эффективность психосоциальной терапии на фоне лечения атипичными нейролептиками, что подтверждает взаимовлияние биологических и психосоциальных факторов в генезе шизофрении [5, 9, 25, 35, 38]. Тактика ранних вмешательств при шизофрении способствовала выделению отдельной группы больных с первым психотическим эпизодом (ППЭ). Оказание психиатрической помощи в отделениях ППЭ основано на принципе полипрофессионального бригадного ведения с проведением психотерапии, психосоциального лечения и реабилитации психически больных. Основными задачами лечения первого приступа психоза являются: сокращение времени между началом развития психотической симптоматики и эффективной терапией; ускорение развития ремиссии с помощью эффективных биологических и психосоциальных вмешательств; уменьшение неблагоприятной реакции индивида на текущий психоз и максимальное повышение/сохранение социального функционирования и трудовой деятельности; предотвращение развития рецидива и терапевтической резистентности [6, 7]. Организация работы и оценка эффективности комплексной терапии в отделении ППЭ в Оренбургской областной психиатрической больнице №1 (главный врач – Г.Б.Прусс) освещены в ряде публикаций [1–3, 16].
Цель настоящего исследования – изучение влияния приема сперидана на эффективность психосоциальной терапии больных шизофренией с ППЭ, задачи – исследовать в сравнительном аспекте влияние классических и атипичных нейролептиков (азалептин, сперидан) в сочетании с психосоциальной терапией на: 1) адаптивность копинг-поведения; 2) самостигматизацию; 3) механизмы психологической защиты (МПЗ); 4) клиническую картину.
Материалы и методы
Обследованы 60 пациентов.
Критерии включения:
Критерии исключения:
Результаты и обсуждение
Группа пациентов, принимающих классические нейролептики, представлена 10 пациентами (5 мужчин и 5 женщин), в их числе 8 пациентов получали лечение клопиксолом, 1 – галоперидолом и 1 – трифтазином.
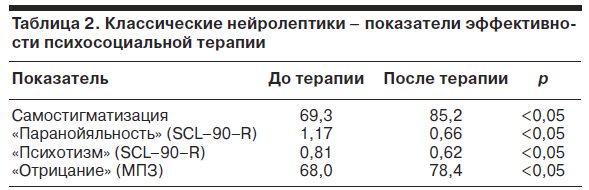
Статистически значимые изменения при психосоциальной терапии с участием классических нейролептиков выявлены по четырем показателям: «самостигматизация», «паранойяльность», «психотизм», «отрицание» (табл. 2).
Азалептин получали 30 пациентов (15 женщин, 15 мужчин; табл. 3).
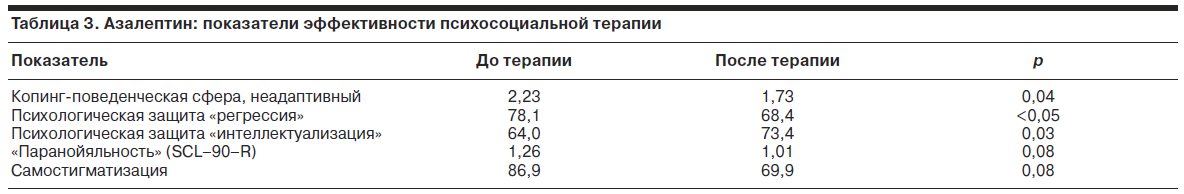
В отличие от классических нейролептиков в группе больных, получающих азалептин, спектр мишеней психосоциальной терапии расширился за счет снижения неадаптивности копинг-механизмов в поведенческой сфере: активного избегания и отступления, предполагающих изоляцию (аутизацию) больного, отказ от активного преодоления симптомов болезни (p=0,04), а также укрепления наиболее зрелого механизма Эго-защиты – «интеллектуализации» (p<0,05) и снижения напряжения менее зрелого механизма «регрессии» (p=0,03). Укрепление Эго (интеллектуализация) путем развития логических установок и манипуляцией субъективно неприемлемой ситуацией (в частности, ситуации болезни и связанной с ней дезадаптацией) на определенный период снижает эмоциональное напряжение (кратковременная протекторная функция, позволяющая снять часть эмоционального напряжения) и способствует закреплению рациональных установок совладания с болезнью, а также повышает ответственность пациента и его самостоятельность путем ухода от чрезмерно зависимого функционирования (регрессии). Отмечено также снижение показателя клинической шкалы SCL–90–R «паранойяльности» и самостигматизации, хотя указанные изменения не достигли статистической достоверности (p=0,08).
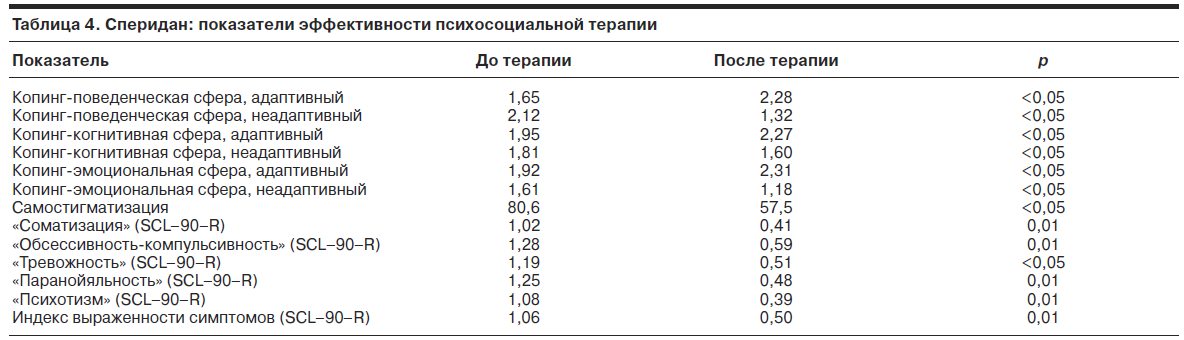
При сравнении с предыдущими группами обращает внимание расширение спектра динамики терапевтических мишеней. Психосоциальная терапия в сочетании с приемом сперидана способствовала более качественному изменению копинг-структуры во всех трех сферах – поведенческой, когнитивной и эмоциональной, – снижая неконструктивное и повышая конструктивное совладание в ситуации болезни. Из поведенческих копинг-стратегий чаще используется обращение и сотрудничество, предполагающие активное взаимодействие с врачом, социальным работником, членами семьи в преодолении симптомов болезни. Из когнитивных копинг-стратегий больные начинают прибегать к проблемному анализу, при котором ситуации, ведущие к обострению состояния, подвергаются пациентом взвешенному анализу с поиском оптимального разрешения напряжения, связанного с болезнью, снижается игнорирование симптомов и растерянность. В эмоциональной сфере реже используются такие неконструктивные копинги, как агрессивность, самообвинение, покорность, повышаются показатели адаптивного копинга «оптимизм». Отмечено достоверное снижение широкого спектра клинических шкал, наибольшее по «паранойяльности» и «психотизму». Отсутствие побочных нейролептических эффектов при лечении спериданом, а также улучшение эмоционально-волевого статуса и нейрокогнитивных процессов привело к снижению общего показателя самостигматизации (р=0,03) и в большей степени аутопсихической ее формы. При аутопсихической форме самостигматизации в первую очередь снижаются требования к себе, а любое проявление несостоятельности в межличностных отношениях и социальном функционировании приписывается болезненным проявлениям. Данный вид самостигматизации нередко ассоциируется с механизмом психологической защиты по типу регрессии, который также ведет к зависимому функционированию личности с низкими требованиями к себе в процессе преодоления измененной болезненным процессом идентичности. Воздействие с помощью психотерапевтических методов (прежде всего тренинга когнитивных и социальных навыков) на фоне лечения спериданом улучшало когнитивный статус пациентов, способствовало повышению самооценки и уверенности в преодолении болезненных проявлений, формируя адаптивные способы совладания с болезнью и стрессовыми факторами, что привело к снижению показателя аутопсихической формы самостигматизации. Это проявилось ранним включением пациентов в терапевтический процесс, формированием комплаенса с позитивным восприятием качественных изменений психического состояния, усвоением психообразовательной программы и программы тренингов.
Выводы
Атипичные нейролептики в сравнении с классическими повышают эффективность психосоциальной терапии. В группе атипичных нейролептиков cперидан в структуре комплексной терапии по сравнению с азалептином влияет на более широкий спектр мишеней психосоциальной терапии (копинги, Эго-защиты, самостигматизацию).
Цель настоящего исследования – изучение влияния приема сперидана на эффективность психосоциальной терапии больных шизофренией с ППЭ, задачи – исследовать в сравнительном аспекте влияние классических и атипичных нейролептиков (азалептин, сперидан) в сочетании с психосоциальной терапией на: 1) адаптивность копинг-поведения; 2) самостигматизацию; 3) механизмы психологической защиты (МПЗ); 4) клиническую картину.
Материалы и методы
Обследованы 60 пациентов.
Критерии включения:
• больные с диагнозами «шизофрения» или «шизофреноформное расстройство», удовлетворяющими всем критериям МКБ-10, кроме длительности;
• длительность заболевания с момента манифестации до 5 лет, в течение которых отмечалось не более 3 психотических приступов;
• возраст от 18 до 45 лет;
• участие в психообразовательной группе (10 занятий) и тренинге когнитивных и социальных навыков (15 занятий).
Критерии исключения:
• сопутствующие диагнозы алкогольной и/или наркотической зависимости;Эффективность комплексной терапии оценивалась до психосоциальной терапии и через 35 дней. Применялись следующие методики:
• сопутствующая серьезная соматическая патология и/или органическая патология головного мозга.
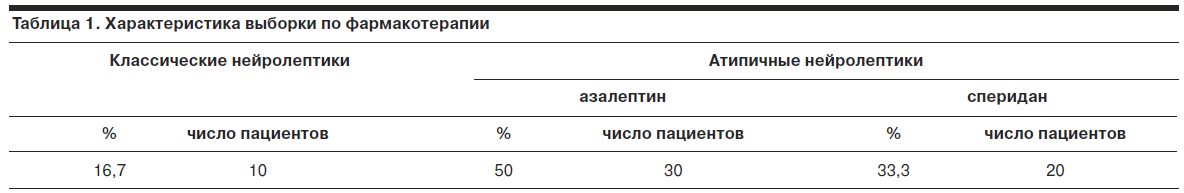
• модифицированная методика E.Heim (копинг-поведение);Из 60 пациентов 10 (16,7%) получали классические нейролептики, 30 (50%) – азалептин, 20 (33,3%) – сперидан (табл. 1).
• «Психологическая диагностика индекса жизненного стиля» R.Plutchik, H.Kellerman, H.Conte (МПЗ);
• опросник по самостигматизации (В.С.Ястребов и соавт.);
• симптоматический опросник SCL–90–R L.Derogatis и соавт.;
• Т-критерий Вилкоксона (статистическая оценка сдвига).

Результаты и обсуждение
Группа пациентов, принимающих классические нейролептики, представлена 10 пациентами (5 мужчин и 5 женщин), в их числе 8 пациентов получали лечение клопиксолом, 1 – галоперидолом и 1 – трифтазином.
Статистически значимые изменения при психосоциальной терапии с участием классических нейролептиков выявлены по четырем показателям: «самостигматизация», «паранойяльность», «психотизм», «отрицание» (табл. 2).

Азалептин получали 30 пациентов (15 женщин, 15 мужчин; табл. 3).

В отличие от классических нейролептиков в группе больных, получающих азалептин, спектр мишеней психосоциальной терапии расширился за счет снижения неадаптивности копинг-механизмов в поведенческой сфере: активного избегания и отступления, предполагающих изоляцию (аутизацию) больного, отказ от активного преодоления симптомов болезни (p=0,04), а также укрепления наиболее зрелого механизма Эго-защиты – «интеллектуализации» (p<0,05) и снижения напряжения менее зрелого механизма «регрессии» (p=0,03). Укрепление Эго (интеллектуализация) путем развития логических установок и манипуляцией субъективно неприемлемой ситуацией (в частности, ситуации болезни и связанной с ней дезадаптацией) на определенный период снижает эмоциональное напряжение (кратковременная протекторная функция, позволяющая снять часть эмоционального напряжения) и способствует закреплению рациональных установок совладания с болезнью, а также повышает ответственность пациента и его самостоятельность путем ухода от чрезмерно зависимого функционирования (регрессии). Отмечено также снижение показателя клинической шкалы SCL–90–R «паранойяльности» и самостигматизации, хотя указанные изменения не достигли статистической достоверности (p=0,08).

При сравнении с предыдущими группами обращает внимание расширение спектра динамики терапевтических мишеней. Психосоциальная терапия в сочетании с приемом сперидана способствовала более качественному изменению копинг-структуры во всех трех сферах – поведенческой, когнитивной и эмоциональной, – снижая неконструктивное и повышая конструктивное совладание в ситуации болезни. Из поведенческих копинг-стратегий чаще используется обращение и сотрудничество, предполагающие активное взаимодействие с врачом, социальным работником, членами семьи в преодолении симптомов болезни. Из когнитивных копинг-стратегий больные начинают прибегать к проблемному анализу, при котором ситуации, ведущие к обострению состояния, подвергаются пациентом взвешенному анализу с поиском оптимального разрешения напряжения, связанного с болезнью, снижается игнорирование симптомов и растерянность. В эмоциональной сфере реже используются такие неконструктивные копинги, как агрессивность, самообвинение, покорность, повышаются показатели адаптивного копинга «оптимизм». Отмечено достоверное снижение широкого спектра клинических шкал, наибольшее по «паранойяльности» и «психотизму». Отсутствие побочных нейролептических эффектов при лечении спериданом, а также улучшение эмоционально-волевого статуса и нейрокогнитивных процессов привело к снижению общего показателя самостигматизации (р=0,03) и в большей степени аутопсихической ее формы. При аутопсихической форме самостигматизации в первую очередь снижаются требования к себе, а любое проявление несостоятельности в межличностных отношениях и социальном функционировании приписывается болезненным проявлениям. Данный вид самостигматизации нередко ассоциируется с механизмом психологической защиты по типу регрессии, который также ведет к зависимому функционированию личности с низкими требованиями к себе в процессе преодоления измененной болезненным процессом идентичности. Воздействие с помощью психотерапевтических методов (прежде всего тренинга когнитивных и социальных навыков) на фоне лечения спериданом улучшало когнитивный статус пациентов, способствовало повышению самооценки и уверенности в преодолении болезненных проявлений, формируя адаптивные способы совладания с болезнью и стрессовыми факторами, что привело к снижению показателя аутопсихической формы самостигматизации. Это проявилось ранним включением пациентов в терапевтический процесс, формированием комплаенса с позитивным восприятием качественных изменений психического состояния, усвоением психообразовательной программы и программы тренингов.
Выводы
Атипичные нейролептики в сравнении с классическими повышают эффективность психосоциальной терапии. В группе атипичных нейролептиков cперидан в структуре комплексной терапии по сравнению с азалептином влияет на более широкий спектр мишеней психосоциальной терапии (копинги, Эго-защиты, самостигматизацию).
Список исп. литературыСкрыть список1. Антохин Е.Ю., Будза В.Г., Горбунова М.В., Крюкова Е.М. Сравнительный опыт использования атипичных антипсихотиков в клинике первого эпизода. Уральск. мед. журн. 2007; 4 (32): 97–101.
2. Антохин Е.Ю., В.Г. Будза, Горбунова М.В. и др. Копинг-поведение у больных шизофренией с первым психотическим эпизодом и его динамика в процессе психообразования. Соц. и клин. психиат. 2008; 3 (18): 5–12.
3. Антохин Е.Ю., Горбунова М.В., Крюкова Е.М., Соломатова Т.А. Взаимосвязь самостигматизации и тревожности у больных шизофренией с разной длительностью заболевания. Вестн. СПб. ун-та. 2008; 3: 55–64.
4. Белоусов Ю.Б., Зырянов С.К., Белоусов Д.Ю. и др. Модельный анализ стоимость-эффективность современных пероральных атипичных антипсихотиков у больных шизофренией в России. Психиатр. и психофармакотер. 2008; 1 (10): 44–51.
5. Валиуллина И.М., Карпов А.М. Сравнительный анализ влияния азалептина, сперидана и зипрексы на трудовую деятельность больных шизофренией. Психич. здоровье. 2009; 1 (32): 33–7.
6. Гурович И.Я., Шмуклер А.Б., Любов Е.Б. и др. Клиника первого психотического эпизода. Методические рекомендации. 2003.
7. Гурович И.Я. Сберегающе-превентивная психосоциальная реабилитация. Соц. и клин. психиат. 2007; 1 (17): 5–9.
8. Гурович И.Я. Состояние психиатрической службы в России и направление ее развития с опорой на сообщество. Современные тенденции развития и новые формы психиатрической помощи. Под ред. И.Я.Гуровича, О.Г.Ньюфельдта. М., 2007; 44–56.
9. Гурович И.Я., Шмуклер А.Б., Любов Е.Б. и др. Длительная внебольничная терапия спериданом: клинико-социальная и фармакоэкономическая оценка. Соц. и клинич. психиат. 2007; 2 (17): 65–71.
10. Дороднова А.С. Клинико-социальные и организационные аспекты помощи больным шизофренией и расстройствами шизофренического спектра с первыми психотическими эпизодами. Автореф. дис. … канд. мед. наук., 2006.
11. Каледа В.Г., Лебедева И.С., Бархатова А.Н., Сидорова М.А. Особенности структуры и топографии аномалий когнитивных процессов у больных с первым приступом юношеского эндогенного психоза. Обозр. психиат. и мед. психол. 2008; 4: 30–3.
12. Косенко В.Г., Солоненко А.В., Матарова Н.А. и соавт. Влияние психообразования родственников пациентов с первым психотическим эпизодом на некоторые показатели социального функционирования больных. Рос. психиатрич. журн. 2008; 5: 58–63.
13. Ландышев М.А. Психообразовательная работа с родственниками больных шизофренией с частыми госпитализациями. Соц. и клин. психиатр. 2006; 3 (16): 99–103.
14. Михайлова И.И. Самостигматизация психически больных: описание и типология. Психиатрия. 2004; 2 (8): 23–30.
15. Молчанова Е., Авдошина Т. Вторичная выгода от болезни и механизмы психологической защиты у пациентов с соматоформными расстройствами и шизофренией. Соц. и клинич. психиатр. 2006; 3 (16): 33–7.
16. Отмахов А.П., Будза В.Г., Прусс Г.Б., Отделение первого психотического эпизода – новая форма организации психиатрической помощи больным шизофренией. Соц. и клинич. психиатр. 2005; 4: 58–62.
17. Сидорова М.А. Каледа В.Г., Бархатова А.Н. Особенности структуры и динамики нейрокогнитивных процессов при манифестных приступах юношеского эндогенного психоза. Психиатрия. 2007; 2: 33–41.
18. Томэ Х., Кэхеле Х. Современный психоанализ. Теория: 1 т. Пер. с англ. Под общ. ред. А.В.Казанской, 1996.
19. Шевченко В.А., Шмуклер А.Б., Гаврилова Е.К. и др. Клинико-социальные характеристики различных групп психически больных и особенности оказания им комплексной полипрофессиональной помощи. Рос. психиатрич. журн. 2008; 5: 70–4.
20. Ястребов В.С., Михайлова И.И. Самостигматизация больных при основных психических заболеваниях. Журн. неврол. и психиатр. им. С.С.Корсакова. 2005; 11: 50–4.
21. Chue P. The relationship between patient satisfaction and treatment outcomes in schizophrenia. J Psychopharmacol 2006; 20: 38–56.
22. Conley RB, Mahmoud R. A randomized double-blind study of risperidone and olanzapine in the treatment of schizophrenia or schizoaffective disorder. Am J Psychiat 2001; 158: 1759–63.
23. Davis JM. The choice of drugs for schizophrenia. N Engl J Med 2006; 354: 472–82.
24. Dixon L, Adams C, Lucksted A. Update on the family psychoeducation of schizophrenia. Schizophrenia Bull 2000; 26: 5–20.
25. Emsley R, Oosthuizen P. Evidence-based pharmacotherapy of schizophrenia. Int J Neuropsychopharmacol 2004; 7 (2): 219–38.
26. Ertugrul A, Ulug B. Perseption of stigma among patients with schizophrenia. Soc Psychiat Epidimiol 2004; 39: 73–7.
27. Farkas M. The vision of recovery today: what it is and what it means for services. World Psychiatry 2007; 6: 4–10.
28. Grzegolowska HJ. Proba reinterpretacji zjawiska mechanismow obrownych na podstawie teorii aktywacji. Prseglad Psych 1976; 3: 323–39.
29. Gureje O, Harvey CA, Herrman H. Self-system in patients who have recovered from psychosis: Profile and relationship to quality of life. Austral. NZ J Psychiatry 2004; 38: 334–8.
30. Haghighat R. А unitary theory of stigmatization. Br J Psychiatry 2001; 178: 207–15.
31. Harvey PD, Green MF, Keefe RS et al. Cognitive functioning in schizophrenia: a consensus statement on its role in the definition and evaluation of effective treatments for the illness. J Clin Psychiat 2004; 65 (3): 361–72.
32. Heinssen RK, Lieberman RP, Kopelowicz A. Psychosocial skills training for schizophrenia: lessons from the laboratory. Schizophrenia Bull 2000; 26: 21–46.
33. Hogarty G, Flesher S, Ulrich R. Cognitive enhancement therapy for schizophrenia: results of a 2-year randomized trial on cognition and behavior. Arch Gen Psychiat 2004; 61: 866–76.
34. Jackson C, Knolt C, Skeate A et al. The trauma of first episode psychosis: the role of cognitive mediation. Austral. NZ J Psychiatry 2004; 38: 327–33.
35. Jones PB. Шизофрения: Клиническое руководство. Питер Б.Джонс, Питер Ф.Бакли. Пер. с англ. Под общ. ред. проф. С.Н.Мосолова, 2008.
36. Kahn RS, Fleischhacker WW, Boter Y et al. Effectiveness of antipsychotic drugs in First-epizode schizophrenia and schizophreniform disorder: an open randomized clinical trial. Lancet 2008; 371: 1085–97.
37. McWilliams N. Psychoanalytic diagnosis: understanding personality structure in the clinical process. N.Y., London: The Guilford Press, 1994.
38. Nasrallah HA, Dursun SM. Raising the bar for treatment expectations in schizophrenia: achieving remission as a routine goal of antipsychotic pharmacotherapy. J Psychopharmacol 2006; 6 (20): 3–5.
39. Lieberman JA, Perkins DO, Belger A et al. The early stages of schizophrenia: speculations on the pathogensis, pathophysiology, and therapeutic approaches. Biol Psychiat 2001; 50: 884–97.
40. McEvoy JP, Lieberman JA, Perkins DO et al. Efficacy and tolerability of olanzapine, quetiapine and risperidone in the treatment of early psychosis: a randomized, double-blind 52-week comparison. Am J Psychiat 2007; 164: 1050–60.
41. Stanley S, Shweta S. Integrated psychosocial intervention in schizophrenia: implications for patients and caregivers. Int J Psychosoc Rehab 2006; 2 (10): 113–28.
42. Stroup TS, Alves WM, Hamer RM, Lieberman JA. Clinical trials for antipsychotic drugs: design conventions, dilemmas and innovations. Nat Rev Drug Discov 2006; 5: 133–46.
43. Thornicroft G, Tansella M, Becker T et al. The personal impact of schizophrenia in Europe. Schizophr Res 2004; 2–3 (69): 125–32.
44. Thorup A, Petersen L, Jeppesen P et al. Social network among young adults with first-episode schizophrenia spectrum disorders. Results from the Danish OPUStrial. Soc Psychiatr Epidemiol 2006; 41: 761–70.
45. Zhong K, Harvey P, Brecher M. A randomized, double-blind study of quetiapine and risperidone in the treatment of schizophrenia. Schizophrenia Bull 2005; 31 (2): 508.

